Similar presentations:
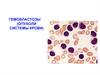
Опухоли системы крови
1.
Лектор: д.м.н., профессор Плотникова Н.А.2.
Все опухоли системы крови подразделяют на 2группы:
• Лейкозы – системные опухолевые заболевания
кроветворной ткани, характеризующиеся первичным
поражением костного мозга.
• Лимфомы
–
регионарные
опухолевые
заболевания кроветворной ткани, характеризующиеся
первичным поражением регионарных лимфатических
узлов с дальнейшей генерализацией процесса.
20:42
3.
Лейкоз – опухоль кроветворной системы, первичнопоражающая кроветворные клетки костного мозга.
Заболеваемость злокачественными новообразованиями
кроветворной и лимфатической ткани населения России
составляет 6,5–8,3 случаев на 100 000 населения.
По цитоморфологической и гистохимической
характеристике лейкозных клеток выделяют острые и
хронические лейкозы. Первые наблюдаются в основном
у детей и подростков, а хронические – преимущественно
у людей среднего и пожилого возраста.
20:42
4.
Этиология лейкозов:1. Воздействие ионизирующей
радиации;
2. Воздействие химических
канцерогенов;
3. Вирусная теория;
4. Влияние генетического фактора.
20:42
5.
I.По общему числу лейкоцитов в периферической
крови и наличию лейкозных клеток выделяют:
лейкемические (более (50–80) × 109/л
лейкоцитов, в том числе бластов);
сублейкемические ((15–25) × 109/л, в том числе
бласты);
лейкопенические (содержание лейкоцитов в
периферической крови ниже нормы, но есть
бласты);
алейкемические (содержание лейкоцитов в
периферической крови ниже нормы, бласты
отсутствуют).
20:42
6.
II. По степени дифференцировки опухолевых лейкозных клетоквыделяют:
Острые
лейкозы
(бластные)
–
характеризуются
разрастанием
в
костном
мозге
молодых
недифференцированных бластных опухолевых клеток.
При этом в периферической крови выявляется большое
количество
бластных
опухолевых
клеток,
имеются
дифференцированные
клетки
крови,
отсутствуют
промежуточные клеточные формы – лейкемический провал
(лейкемическое зияние).
Хронические лейкозы (цитарные) – характеризуются
наличием в костном мозге и периферической крови бластных,
промежуточных и дифференцированных клеток крови, т.е.
представлены все стадии кроветворения.
20:42
7.
III. По цитохимической и морфологическойхарактеристикам выделяют следующие виды:
Острые лейкозы:
- лимфобластный;
- промиелоцитарный;
- миелобластный;
- плазмобластный;
- монобластный;
- эритромиелоз;
- миеломонобластный;
- мегакариобластный;
- недифференцированный.
20:42
8.
Хронические лейкозы подразделяют на:Системные миелопролиферативные заболевания:
• хронический миелолейкоз;
• хронический моноцитарный лейкоз;
• истинная полицитемия;
• миелофиброз;
• идиопатическая тромбоцитемия.
Системные лимфопролиферативные заболевания:
• хронический лимфолейкоз;
• волосато-клеточный лейкоз;
• миеломная болезнь;
• макроглобулинемия Вальденстрема;
• болезни тяжелых цепей;
• болезнь Сезари.
20:42
9.
Для всех форм лейкозов характерны общие морфологическиепроявления:
наличие опухолевых лейкозных клеток в органах кроветворения
(костный мозг, селезенка, лимфатические узлы);
Лимфатические узлы часто увеличены. Более выражена гиперплазия в
висцеральных лимфатических узлах – мезентериальных, парааортальных,
области ворот печени, несколько реже – в лимфатических узлах
средостения, забрюшинных, паратрахеальных, парабронхиальных.
Нередко в патологический процесс вовлекаются и периферические
лимфатические узлы: подмышечные, подчелюстные, шейные и паховые.
Как висцеральные, так и периферические лимфатические узлы обычно не
спаяны между собой, пальпаторно – мягкоэластической консистенции, на
разрезе сочные, бледно-розовые или серовато-красноватые.
20:42
10.
Селезёнка может быть увеличенной. В норме массаселезенки у взрослого не превышает 150–180 г, у больных
острым лейкозом она чаще весит 300–350 г, но в отдельных
случаях ее масса может достигать 1000–2500 г, а изредка
она остается в пределах нормы.
Поверхность селезенки гладкая, покрыта тонкой
белесовато-серой капсулой, ткань селезенки дряблая, на
разрезе темно-вишневого или красного цвета, иногда с
подчеркнутым рисунком фолликулярного строения,
сочная, дает умеренный или небольшой соскоб.
20:42
11. Селезенка при лейкозе
12.
наличиелейкозных
инфильтратов
(скоплений лейкозных клеток) в различных
органах и тканях (в печени, кишечнике,
почках, реже в ЦНС). Подобные скопления
называются очагами внекостномозгового
(экстрамедуллярного) кроветворения;
13.
Печень иногда и в различной степени увеличена.Масса ее в норме в среднем составляет 1600–1800 г. У
больных острым лейкозом масса печени чаще находится в
пределах 2500–3200 г, но может достигать 4500 г.
Поверхность печени гладкая, покрыта тонкой
белесоватой капсулой, ткань ее плотно-эластической
консистенции. Лейкозная инфильтрация в ткани печени
имеет вид множественных белесоватых точечных
вкраплений.
20:42
14. Лейкозные инфильтраты в печени
15. Кровоизлияния в ткани печени
16.
Почки нередко увеличены вследствие дистрофическихизменений,
венозного полнокровия
и лейкозной
инфильтрации. У взрослых общая масса обеих почек в
норме не превышает 280–320 г. У больных острым
лейкозом размеры и масса почек резко варьируют, хотя в
среднем масса не превышает 350–360 г.
При выраженной лейкозной инфильтрации масса почек
может достигать 800–1200 г. Капсула снимается легко,
обнажая гладкую бледновато-синюшную поверхность
(следствие анемизации и застойного полнокровия органа).
20:42
17. Лейкозные инфильтраты в почке
18.
Иногда над поверхностью почек возвышаютсяопухолевидные лейкозные разрастания, достигающие в
диаметре 2,5–3,0 см. На разрезе рисунок строения почек
чаще сохранен, лишь иногда стерт.
Лейкозные инфильтраты имеют вид белесоватых
точечных вкраплений или мелких полосок, расположены
преимущественно в корковом слое и чаще выявляются при
микроскопическом исследовании.
Легкие. Довольно частыми находками являются
лейкозные инфильтраты. При этом нередко наблюдаются
картина
очаговой
фибринозно-геморрагической
бронхопневмонии и явления венозного полнокровия
органа.
20:42
19.
наличие лейкозных клеток в крови;появление лейкозных тромбов;
развитие вторичных изменений в
паренхиматозных органах и тканях
(паренхиматозная белковая или жировая
дистрофия);
20.
поскольку при лейкозах наблюдается подавлениеклеточного и гуморального иммунитета, очень часто
развиваются вторичные инфекционные осложнения (вплоть
до сепсиса), аутоинфекции, иммунодефицитные состояния;
язвенно-некротические
изменения
на
слизистых
оболочках
желудочно-кишечного
тракта.
Часто
обнаруживаются некротические изменения в области
параректальной
клетчатки
(язвенно-некротический
парапроктит), слизистых оболочек десен, языка, ткани
миндалин.
20:42
21.
Развитие анемии и геморрагического синдрома.Кожные покровы бледные, с землистым оттенком
– признак анемизации больного.
На коже, в слизистых оболочках, в склерах глаз,
конъюнктивах век, в серозных оболочках (листках
плевры, брюшины, эндо-, эпи- и перикарда) обычны
проявления геморрагического диатеза в виде
точечных, крупнопятнистых или сливающихся
кровоизлияний красного или темно-красного цвета.
20:42
22.
Нередко очаговые или точечные диапедезныекровоизлияния наблюдаются в твердой и мягких
мозговых оболочках или в самом веществе
головного мозга, в ткани надпочечников, в легких,
сердце, почках, в яичниках, в скелетной
мускулатуре,
особенно
в
местах
бывших
внутримышечных инъекций.
20:42
23. Геморрагический синдром
24.
Специфические поражения внутренних органовпри лейкозах
Печень. В печени выделяют следующие виды
повреждений:
1) специфические изменения, связанные с лейкозной
инфильтрацией;
2) неспецифические поражения, но патогенетически
также связанные с лейкозом (к ним относятся жировая и
белковая дистрофии гепатоцитов, развивающиеся в связи с
анемией и гипоксией под влиянием токсических факторов
самого лейкозного процесса);
3) поражения, связанные с проводимой терапией
(гепатотоксическое действие цитостатиков);
4) присоединение к основному заболеванию вирусного
гепатита, в том числе гепатита В, связанного с
гемотрансфузиями.
20:42
25.
Специфические поражения внутренних органовпри лейкозах
Нейролейкоз. Клиническими признаками нейролейкоза
являются головная боль, головокружение, шум в ушах, слабость
и быстрая утомляемость ног, шаткость при ходьбе, асимметрия
глазных щелей, вялость зрачковых реакций на свет.
Морфологически выявляют лейкозную инфильтрацию
ткани головного мозга, мягких и твёрдой мозговых оболочек,
периферических нервов и спинного мозга, а также
неспецифические изменения – геморрагии в головном мозге или
вторичные изменения в виде энцефалопатии, отека головного
мозга и т. п., обусловленные побочным действием
гормональных и цитостатиков.
При микроскопическом исследовании обнаруживают зоны
демиелинизации,
разрушенные
аксоны,
окружённые
глиальными элементами. Лейкозные инфильтраты расположены
преимущественно периваскулярно в виде своеобразных «муфт».
20:42
26.
Специфические поражения внутренних органовпри лейкозах
Почки. Поражение почек при остром лейкозе может быть
связано:
1) с лейкозной инфильтрацией,
2) мочекислой нефропатией, обусловленной гиперурикемией
(она развивается обычно у больных острым лейкозом с
гиперлейкоцитозом
и
проявляется
после
проведения
интенсивной противолейкозной цитостатической терапии); при
этом продукты распада бластов выводятся с мочой, осаждаются
в эпителии нефронов, обусловливая развитие мочекислой
нефропатии;
3) инфекционными осложнениями;
4) геморрагическим синдромом.
Лейкозная инфильтрация почек, как правило, не
сопровождается нарушением их функции.
20:42
27.
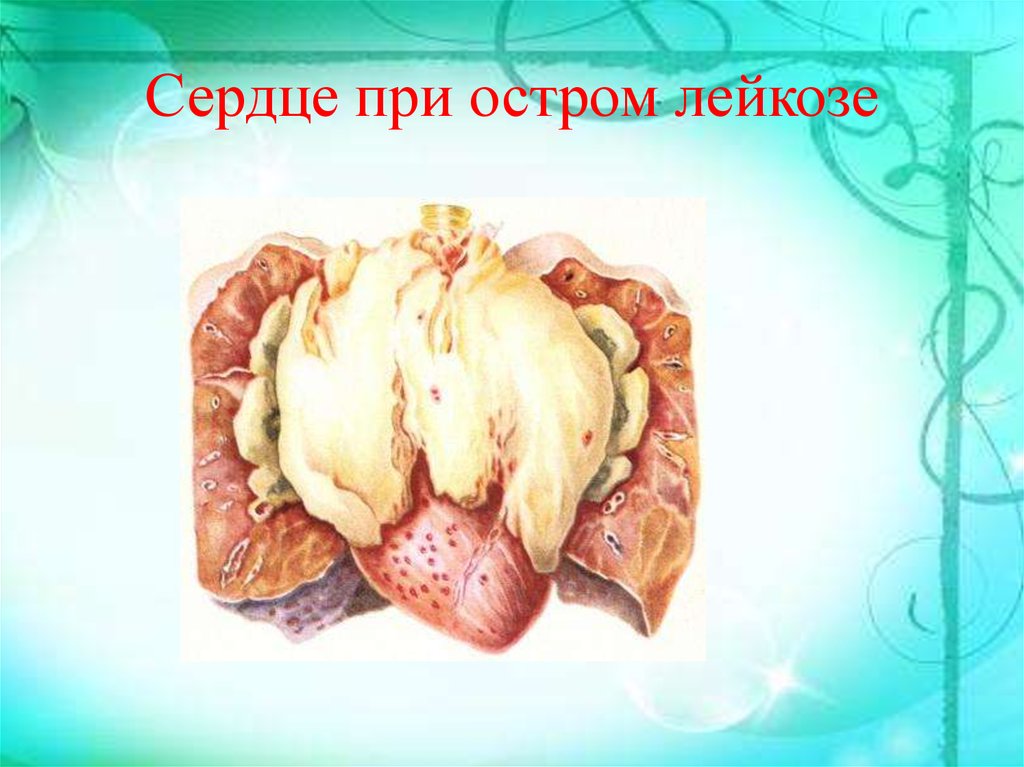
Специфические поражения внутренних органовпри лейкозах
Сердце.
Обнаруживают
лейкозную
инфильтрацию,
геморрагические проявления и дистрофические изменения.
Лейкозные разрастания могут локализоваться в миокарде,
эндо-, эпи- и перикарде и располагаются периваскулярно,
иногда в межмышечных пространствах, вызывая атрофические
и дистрофические изменения кардиомиоцитов.
В генезе дистрофических изменений миокарда имеют
значение
кардиотоксическое
действие
цитостатиков,
кортикостероиды, периваскулярная лейкозная инфильтрация
коронарных артерий сердца, токсические факторы.
Жировая и белковая дистрофии миокарда связаны с анемией
и гипоксемией тканей.
20:42
28. Сердце при остром лейкозе
29.
Специфические поражения внутренних органовпри лейкозах
Желудочно-кишечный тракт. Поражения ЖКТ часты у
больных острым лейкозом. Наблюдаются кровоизлияния в
слизистые оболочки, поверхностные эрозии, глубокие язвеннонекротические изменения, лейкозная инфильтрация и грибковые
поражения слизистых оболочек полости рта, пищевода,
желудка, тонкого и толстого кишечника.
Эрозии слизистых оболочек ЖКТ чаще развиваются после
длительного приема больших доз кортикостероидов.
Грибковые поражения (кандидомикоз) слизистых языка,
пищевода или желудка обычно обнаруживаются у больных,
получавших большие дозы антибиотиков.
20:42
30. Стенка желудка при остром лейкозе
31.
Специфические поражения внутренних органовпри лейкозах
Легкие. В генезе пневмоний при остром лейкозе имеют
значение:
• лейкозная инфильтрация легких и нарушение дренажной
функции бронхов,
• язвенно-некротические и воспалительные процессы
слизистых оболочек полости рта и верхних дыхательных путей,
• глубокая медикаментозная гранулоцитопения,
• дисбактериоз кишечника.
Присоединение пневмонии в значительной мере ухудшает
прогноз заболевания.
20:42
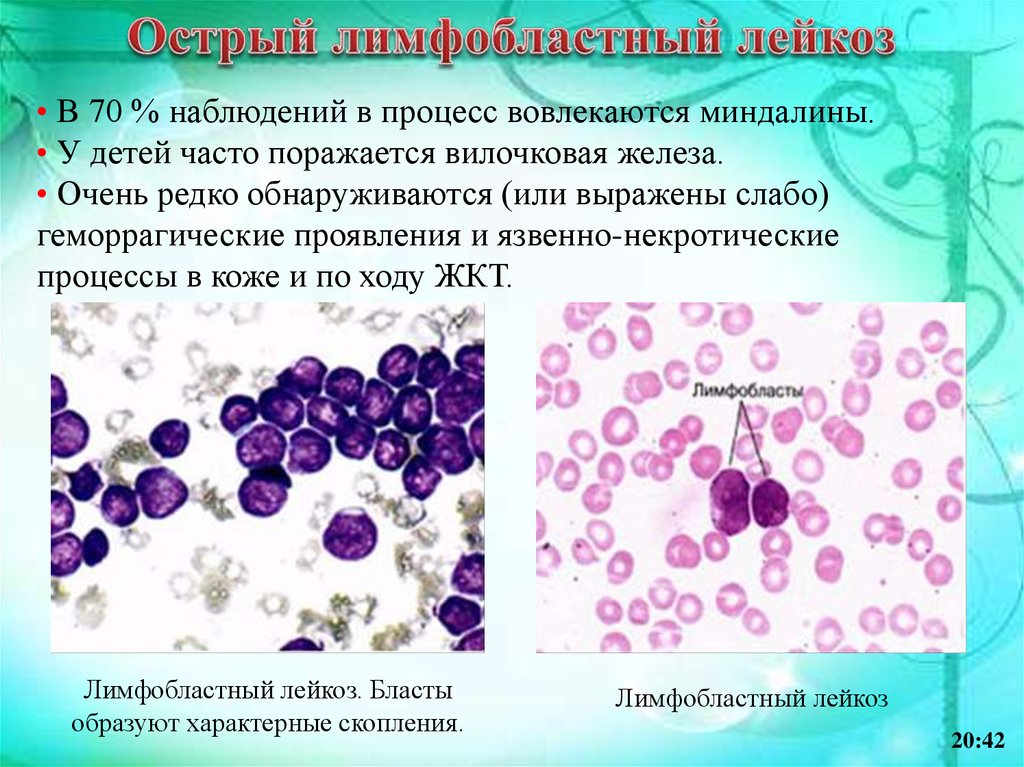
32.
Острый лимфобластный лейкоз встречается наиболеечасто, характеризуется более продолжительной ремиссией,
лучшим прогнозом.
• В органах кроветворения обнаруживается большое
количество
недифференцированных
лейкозных
лимфобластов.
• Отличается от других форм острым лейкозом частым
увеличением размеров лимфатических узлов до 2,5–3,0 см
в диаметре
• Увеличение массы селезенки (в среднем 750 г) за счет
лейкозной инфильтрации.
• Масса печени в среднем составляет 2400 г, а почек –
400 г.
20:42
33.
• В 70 % наблюдений в процесс вовлекаются миндалины.• У детей часто поражается вилочковая железа.
• Очень редко обнаруживаются (или выражены слабо)
геморрагические проявления и язвенно-некротические
процессы в коже и по ходу ЖКТ.
Лимфобластный лейкоз. Бласты
образуют характерные скопления.
Лимфобластный лейкоз
20:42
34.
Острый миелобластный лейкоз характеризуетсяпролиферацией миелобластных лейкозных клеток в
ткани костного мозга. При этом происходит
замещение нормальных клеток костного мозга
лейкозными клетками, вследствие чего костный мозг
приобретает желто-зеленоватый цвет – пиодный
костный мозг.
В большинстве случаев характеризуется:
• незначительным увеличением селезенки (в
среднем 320 г),
• печени (в среднем 2100 г)
• почек (в среднем 330 г).
20:42
35.
• В половине случаев происходит увеличениелимфатических узлов до 2,0 см в диаметре.
• Выражен
геморрагический
синдром.
Очаговые или очагово-сливные кровоизлияния
носят
распространенный
характер
и
локализуются в коже, слизистых и серозных
оболочках, во внутренних органах, иногда в
веществе головного мозга.
• Часто наблюдаются язвенно-некротические
изменения в области дёсен и миндалин, в
слизистой оболочке различных отделов ЖКТ, в
коже и в подкожной клетчатке.
20:42
36.
Острый миелобластный лейкоз.Большое количество
медуллобластов в поле зрения.
Острый миелобластный лейкоз.
Явления эритрофагоцитоза.
20:42
37.
• В 70 % случаев наблюдается умеренное увеличениелимфатических узлов до 2,0–2,5 см в диаметре.
• Масса селезёнки в среднем составляет 550–600 г.
масса печени достигает 2300 г, почек – 350–360 г.
• Довольно часто (до 50% случаев) возникают
узелковые лейкозные инфильтраты в коже, выражены
явления геморрагического синдрома.
• Множественные кровоизлияния локализуются в коже,
слизистых оболочках ЖКТ, серозных оболочках и
внутренних органах.
• Лейкозная инфильтрация десен на фоне выраженной
гранулоцитопении
сопровождается
развитием
некротических изменений слизистых оболочек рта и
глотки.
20:42
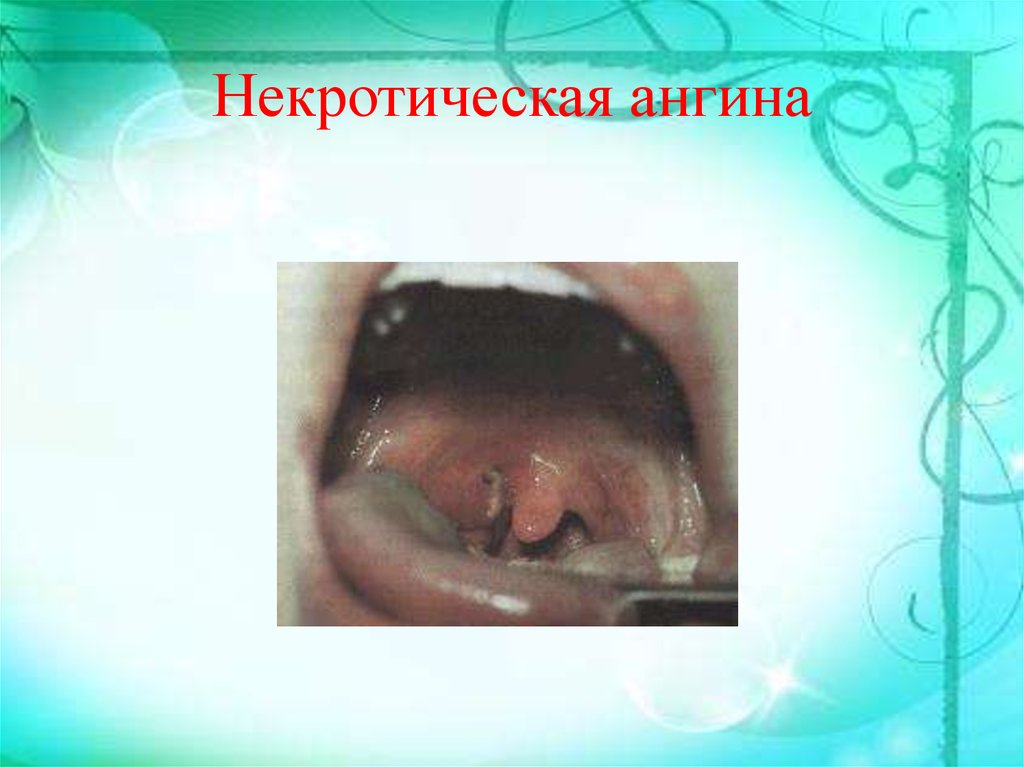
38.
• В органах кроветворения (костный мозг,селезенка)
появляется
большое
количество
недифференцированных бластных клеток.
• Характеризуется выраженным геморрагическим
синдромом и язвенно-некротическими изменениями
в коже и слизистых оболочках.
• В 60% случаев увеличены периферические и
висцеральные лимфатические узлы.
• Масса селезёнки в среднем составляет 450 г,
печени – 2300 г и почек – 350 г.
• Часто в лейкозный процесс вовлекаются
миндалины (некротическая ангина).
20:42
39. Некротическая ангина
40.
Хроническиймиелолейкоз
–
наиболее
распространен из всех лейкозов, на него приходится
20% случаев гемобластозов у взрослых и 5% – у
детей.
При ХМЛ морфологическим субстратом является
резкое увеличение числа находящихся на разных
стадиях созревания гранулоцитов в костном мозге и
в периферической крови.
20:42
41.
В течении заболевания выделяют несколько стадий.1. Моноклоновая (доброкачественная, гранулоцитарная)
развивается в течение нескольких лет и характеризуется
лейкоцитозом со сдвигом лейкоцитарной формулы влево до
миелоцитов. Наряду с этим отмечается постепенное
увеличение в размерах селезенки и печени.
2. Поликлоновая (злокачественная) развивается после
моноклоновой в течение 3–6 месяцев. Характеризуется
резким нарастанием лейкоцитоза со сдвигом лейкоцитарной
формулы влево до миелобластов. Отмечается выраженное
увеличение печени и селезенки (гепатолиенальный синдром).
В трепанобиоптатах отмечается выраженная гиперплазия
костного мозга за счет резкого увеличения элементов
гранулоцитопоэза, находящихся на разных стадиях
созревания.
20:42
42.
3. Терминальная стадия (бластный криз).В зависимости от клеточного состава костного мозга
выделяют гранулоцитарный и гранулоцитарномегакариоцитарный варианты хронического миелолейкоза.
При гранулоцитарном варианте в костном мозге
преобладают зрелые и вызревающие гранулоциты при
небольшом
содержании
миелобластов.
Количество
эритрокариоцитов и мегакариоцитов уменьшено.
При гранулоцитарно-мегакариоцитарном варианте
хронического миелолейкоза, помимо увеличения числа
элементов гранулоцитопоэза, определяется значительное
увеличение количества мегакариоцитов.
20:42
43.
Хроническиймиелолейкоз
Хронический
миелолейкоз. Изменения в
селезенке
Хронический миелолейкоз. Изменения в
печени
20:42
44.
Особенности поражения внутренних органов1) Селезенка при хроническом миелолейкозе всегда
увеличена, масса ее достигает 3–5 кг.
Капсула
белесовато-серая,
иногда
с
фибринозными
наложениями
(периспленит).
Нередко, особенно в случаях с гиперлейкоцитозом,
обнаруживаются
ишемические
инфаркты
с
явлениями организации.
На разрезе вне зоны инфарктов ткань селезенки
розовато-серая, сочная, со стертым рисунком
строения, дает умеренный соскоб пульпы. Стирание
рисунка обусловлено миелоидной метаплазией
органа.
20:42
45. Спленомегалия
46.
Особенности поражения внутренних органов2) Печень при хроническом миелолейкозе
дрябловатой консистенции, капсула серого цвета, на
разрезе желтовато-коричневая, с лейкозными
инфильтратами в виде белесоватых точечных
вкраплений и полосок.
Масса печени обычно составляет 2500-3500 г.
Микроскопически на фоне жировой и белковой
дистрофии гепатоцитов обнаруживаются лейкозные
пролифераты, располагающиеся в области триад и
по ходу синусоидных капилляров.
20:42
47.
Особенности поражения внутренних органов3)
Лимфатические
узлы
могут
быть
незначительно увеличены, диаметр их обычно не
превышает 1,5–2,0 см. Они не спаяны между собой,
мягкоэластической консистенции, на разрезе серые,
сочные.
При микроскопическом исследовании рисунок
полностью
стерт,
лимфоидные
фолликулы
отсутствуют, краевые и промежуточные синусы не
различимы вследствие инфильтрации миелоидными
элементами, находящимися на разных стадиях
созревания.
20:42
48.
Особенности поражения внутренних органов4) Почки вовлекаются в специфический процесс
редко. При лейкозной инфильтрации их масса
увеличивается и суммарно составляет 450–500 г. На
разрезе корковый слой светло-серый, пирамидки
синюшные, а лейкозные инфильтраты в виде мелких
очажков
белого
цвета
расположены
преимущественно в корковом слое.
При
микроскопическом
исследовании
выявляются обычно дистрофические изменения
канальцев, особенно выраженные в проксимальных
и дистальных отделах. Лейкозные инфильтраты
расположены периваскулярно и периглобулярно.
20:42
49.
Особенности поражения внутренних органов5) Легкие. Характерна лейкозная инфильтрация в
окружности бронхов и кровеносных сосудов. Довольно часто
развивается бронхопневмония, сочетающаяся с очаговыми
кровоизлияниями и отеком легких.
6) Миокард. Наряду с возможной лейкозной
инфильтрацией, наблюдаются выраженные дистрофические
изменения кардиомиоцитов, иногда – мелкоочаговые
кровоизлияния.
7) Головной мозг. Закономерными находками являются
отек вещества мозга и точечные кровоизлияния.
В отдельных случаях лейкозная инфильтрация выявляется
в слизистых ЖКТ, поджелудочной железе, надпочечниках,
половых железах.
20:42
50.
Хронический лимфоцитарный лейкоз – опухолевоеразрастание зрелых лимфоцитов (в 85–97 % В-лимфоцитов).
Хронический В-клеточный лимфолейкоз (В-ХЛЛ) – опухоль
из СD5-позитивных В-клеток, первично поражающая
костный мозг.
Известно минимально два различных типа В-ХЛЛ:
• В-ХЛЛ, субстратом которого являются клетки
Т-независимого пути дифференцировки, и
• В-ХЛЛ, субстрат которого – В-клетки памяти
Т-зависимого пути дифференцировки.
ХЛЛ болеют лица в возрасте 45 лет и старше, в более
молодом возрасте заболевание встречается редко. Мужчины
болеют в 2 раза чаще женщин.
20:42
51.
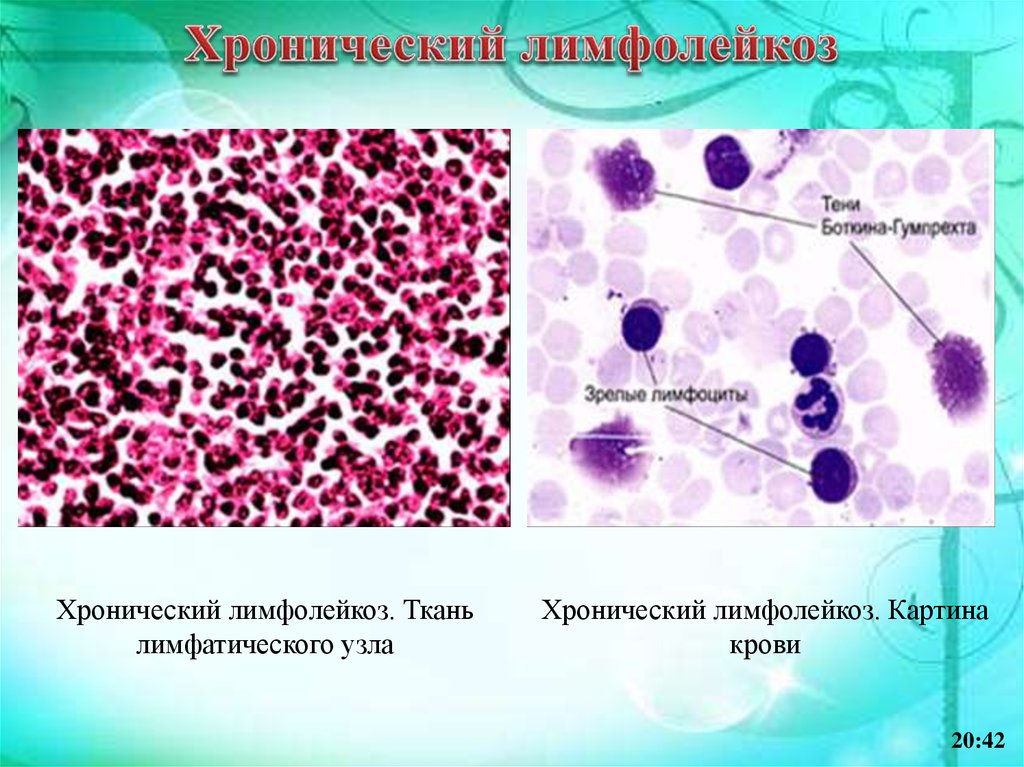
Хронический лимфолейкоз.Гистологическая картина
20:42
52.
Начало болезни протекает скрытно, в кровиопределяется лимфоцитоз (45–50 %), по мере
нарастания которого возрастает и лейкоцитоз.
При изготовлении мазка крови часть лимфоцитов
разрушается, различимы только глыбки хроматина и
ядрышки – тени Боткина–Гумпрехта. Постепенно
начинают увеличиваться лимфатические узлы
шейные,
подмышечные,
брюшной
полости,
развивается спленомегалия.
20:42
53.
Хронический лимфолейкоз. Тканьлимфатического узла
Хронический лимфолейкоз. Картина
крови
20:42
54.
Болезнь протекает 12 лет и более.В течении ХЛЛ выделяют 2 стадии:
• развернутую (доброкачественную)
• терминальную (злокачественную).
Последняя может проявляться в форме либо
острого лимфобластного криза, либо
лимфобластной лимфосаркомы.
• Макроскопически костный мозг плоских костей
серо-красный, сочный. Костная ткань хрупкая, так
как ХЛЛ свойственны деструктивные изменения
костей.
55. Малиновый костный мозг при лимфолейкозе
56.
Селезёнка увеличена в размере, масса ее колеблется от280 до 2100 г, нередко встречаются ишемические инфаркты.
На разрезе ткань селезенки вишнево-красная, дает
небольшой соскоб, рисунок строения стерт.
Обращает на себя внимание генерализованное увеличение
висцеральных и периферических лимфатических узлов.
Пакеты лимфатических узлов встречаются в брыжейке,
парааортально, в области бифуркации трахеи. Они не спаяны
между собой, мягкой консистенции, на разрезе – серые,
сочные.
Печень умеренно увеличена, масса ее составляет 2400–
3000 г, на разрезе видны белесоватые точечные лейкозные
инфильтраты на фоне жировой дистрофии гепатоцитов.
20:42
57.
Миеломнаяболезнь
относится
к
парапротеинемическим
лейкозам
(опухолевые
клетки способны синтезировать патологические Ig –
парапротеины).
Характеризуется опухолевыми разрастаниями
миеломных опухолевых клеток в костном мозге с
развитием деструктивных изменений в костях и
расстройством синтеза Ig.
Наряду
с
генерализованным
вариантом
плазмоцитомы, встречаются также солитарные
костномозговые и внекостномозговые формы.
20:42
58.
Клинические проявления.Заболевание начинается с поражения костной ткани.
Наиболее часто инфильтраты локализуются в плоских костях
(кости черепа, лопатки, ребра).
При этом развивается триада Калера:
• болевой синдром,
• опухолевые инфильтраты в костях,
• патологические переломы.
Патологические переломы связаны с деструкцией костной
ткани (остеопороз, остеолизис), вследствие которой
развивается гиперкальциемия, приводящая к развитию
метастатического кальциноза .
20:42
59. В нижней трети бедра
Опухолевые узлыВ нижней трети бедра
В грудине
В позвоночнике
В ребре
60.
• При миеломной болезни опухолевые клетки способнысинтезировать парапротеины, что сопровождается рядом
патологических изменений.
• Так, накопление парапротеинов в клетках эпителия
извитых
канальцев
почек
приводит
к
развитию
парапротеинемического нефроза и амилоидоза (миеломная
почка).
• При накоплении парапротеинов в тканях повышается
онкотическое давление и развивается парапротеинемический
отек.
• Повышенное содержание патологического белка в крови
приводит к увеличению вязкости крови и к возможному
развитию парапротеинемической комы.
20:42
61.
Основными причинами смерти больных примиеломной болезни являются:
уремия,
развивающаяся
как
следствие
миеломной нефропатии с амилоидозом почек;
пневмонии, как результат иммунодефицита и
пропитывания альвеол легких парапротеином;
лёгочно-сердечная недостаточность;
кровоизлияния в головной мозг в связи с
повышенной вязкостью крови.
20:42


























































 medicine
medicine