Similar presentations:
Опухоли кроветворной ткани. Лейкемии
1. Лекция 14.
Опухоли кроветворной ткани.Лейкемии.
2.
3. Форменные элементы крови – эритроциты,гранулоциты, моноциты, тромбоциты и лимфоциты имеют общее происхождение - из
•Форменные элементы крови –эритроциты,гранулоциты,
моноциты, тромбоциты и
лимфоциты
имеют общее происхождение - из
плюрипотентной гематопоэтической
стволовой клетки.
4. Стволовая клетка дает начало
• Двум типам мультипотентныхпредшественников – общей лимфоидной и
общей миелоидной стволовым клеткам.
• Из общей стволовой лимфоидной клетки
возникают предшественники В -, Тлимфоцитов и NK – клеток.
• Из общей миелоидной стволовой клетки
возникают предшественники эритроцитов/
мегакариоцитов, эозинофилов, моноцитов/
гранулоцитов.
5.
• Они проходят стадии коммитированныхстволовых клеток, промежуточных форм,
а далее переходят в морфологически
распознаваемые предшественники
дифференцированных клеток –
проэритробласты, миелобласты,
монобласты, мегакариобласты,
эозинофилобласты, которые дают
начало зрелым формам.
6.
Опухоли кроветворной тканипредставлены злокачественными
опухолями костного мозга,
характеризующимися размножением
клона каких-либо клеток его, с
последующим поступлением их в
кровь.
Они имеют общее название лейкемии
(лейкозы)
7.
Лейкемии делятся на две группы– острые и хронические. При
острых лейкемиях происходит
пролиферация незрелых
клеток, в то время, как при
хронических лейкозах
пролиферируют созревающие
клетки.
8. По цитогенезу опухоли костного мозга делят на
• Миелоидные и• Лимфоидные.
9. Общие признаки всех лейкемий
10. 1. Изменения костного мозга - увеличение плацдарма кроветворения, размножение лейкозных клеток; угнетение нормального
кроветворения.Хронический миелолейкоз – Хронический лимфолейкоз –лимфоидное кроветворение в жирном
«пиоидный» костный мозг
костном мозге диафиза бедра
11. Для диагностики используются
• Пункция грудины – изучениемиелограммы
• Трепанационная биопсия костного мозга
(гребешка подвздошной кости) с
исследованием мазков с поверхности
биоптатов и гистологических
препаратов.
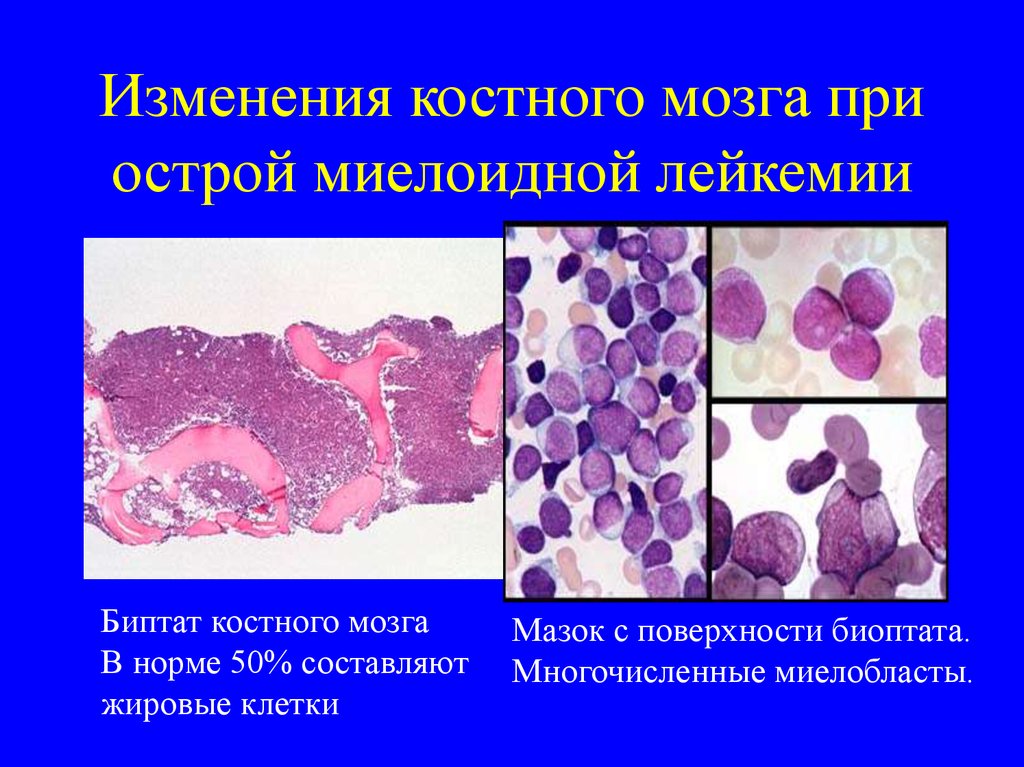
12. Изменения костного мозга при острой миелоидной лейкемии
Биптат костного мозгаВ норме 50% составляют
жировые клетки
Мазок с поверхности биоптата.
Многочисленные миелобласты.
13. 2. Изменения крови
• а) появление в крови более 5%низкодифференцированных лейкозных
клеток.
• б) изменение количества лейкоцитов, чаще
увеличение.
• в) анемия.
• г) тромбоцитопения.
• д) ускоренная СОЭ.
• е) изменения уровня сывороточных
иммуноглобулинов.
14. По количеству лейкоцитов выделяют формы
Лейкемический (более 50 тыс. /л)
Сублейкемический (до 50 тыс. /л)
Алейкемический (4-6 тыс. /л)
Лейкопенический (менее 4 тыс. /л).
15. Изменения крови
Мазки кровиОстрый миелобластный
лейкоз
Острый лимфобластный
лейкоз
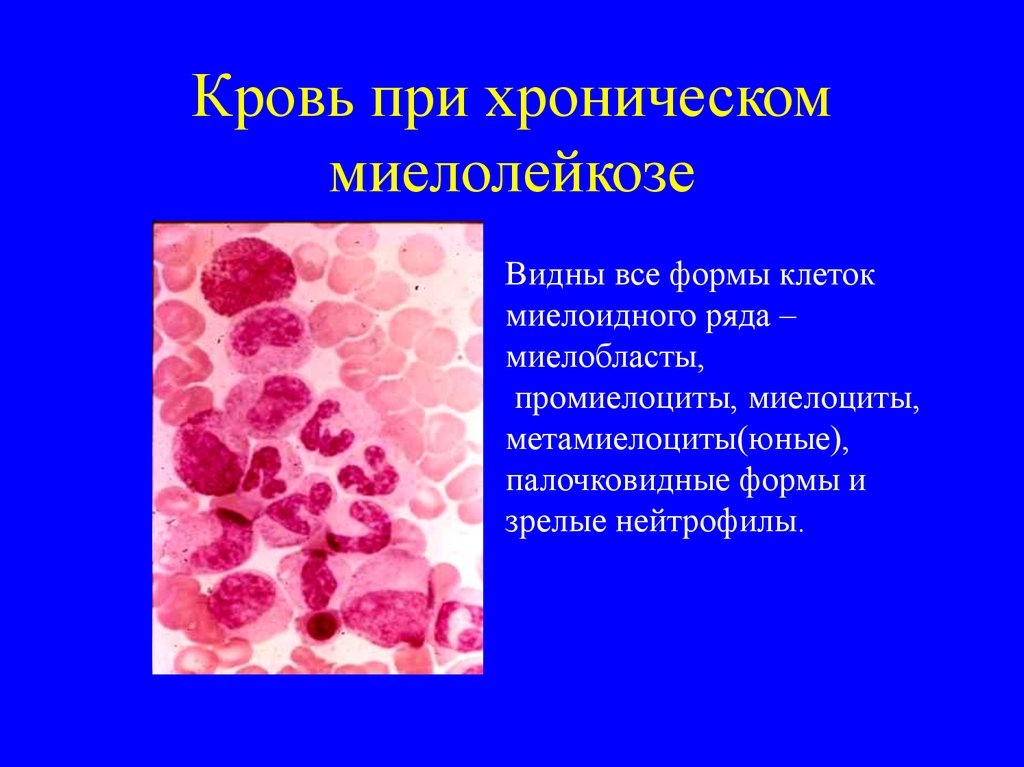
16. Кровь при хроническом миелолейкозе
Видны все формы клетокмиелоидного ряда –
миелобласты,
промиелоциты, миелоциты,
метамиелоциты(юные),
палочковидные формы и
зрелые нейтрофилы.
17. Дифференциальная диагностика бластных клеток
18. Дифференциальная диагностика бластных клеток
Окр. на миелопероксидазуМиелобласт
PAS- реакция. Мелкие гранулы в
P
цитоплазме
лимфобласта.
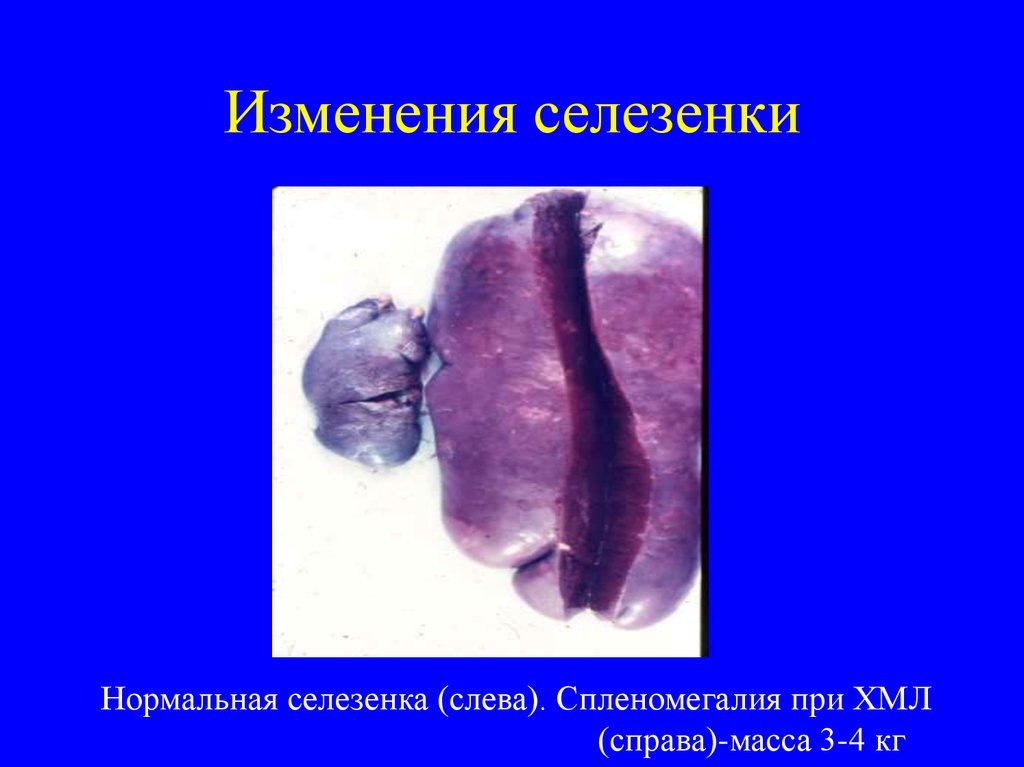
19. Изменения селезенки
Нормальная селезенка (слева). Спленомегалия при ХМЛ(справа)-масса 3-4 кг
20. Изменения лимфатических узлов
Гиперплазия парааортальных Гиперплазия брыжжеечныхлимфатических узлов при
лимфатических узлов при ХЛЛ
ХМЛ
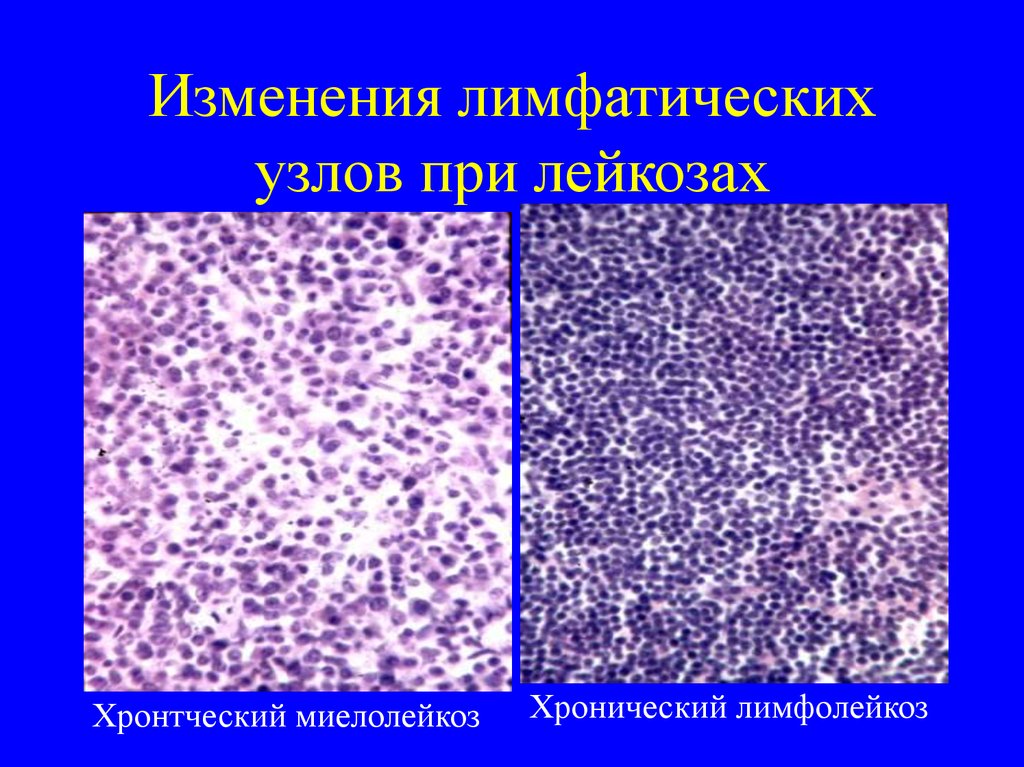
21. Изменения лимфатических узлов при лейкозах
Хронтческий миелолейкозХронический лимфолейкоз
22. 5. Экстрамедуллярное кроветворение в печени – гепатомегалия
Внутридольковые инфильтратыВХМЛ
Междольковые инфильтраты
« лимфомы» при ХЛЛ.
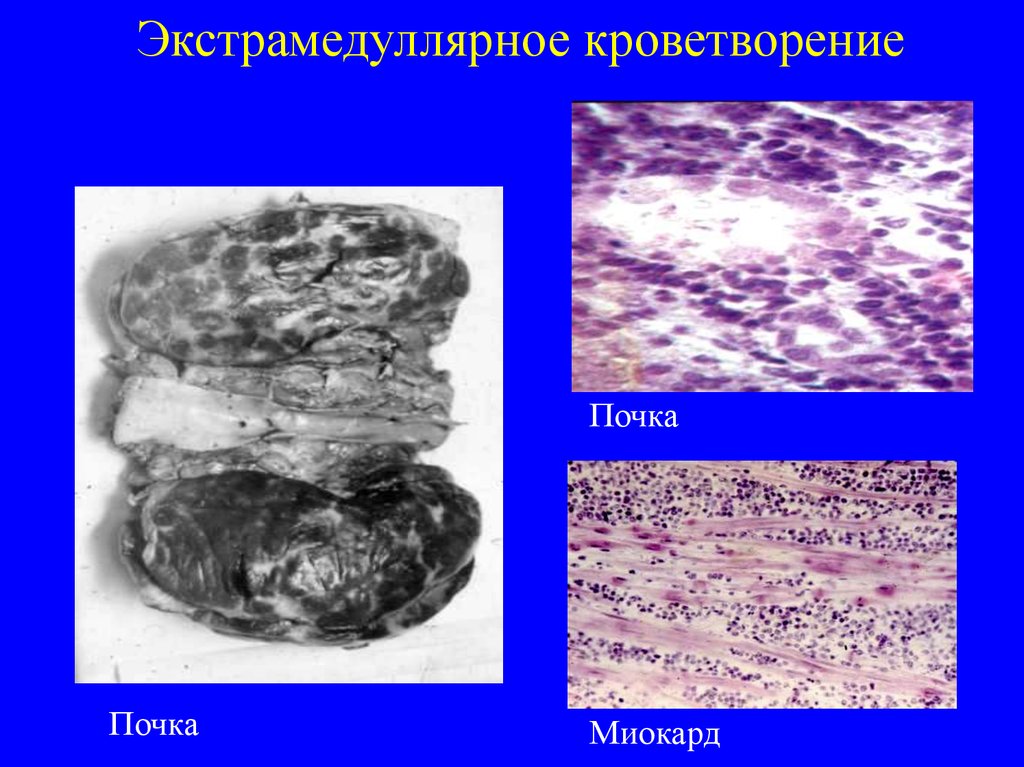
23. Экстрамедуллярное кроветворение
ПочкаПочка
Миокард
24. Экстрамедуллярное кроветворение
Тонкая кишкаТимус – ОЛЛ
25. Другие признаки лейкозов
• 7.Анемия и жировая дистрофия
миокарда, печени, почек.
• 8.
Геморрагический или тромбогеморрагический синдром.
• 10.
Вторичный иммунодефицит по
гуморальному или клеточному звену.
• 11. Аутоинфекционные и инфекционные
осложнения (бактерии, вирусы, грибы и пр.)
26. Причины смерти больных с лейкемиями
• 1.Бластный криз.
• 2.
Анемия и связанная с ней сердечная
недостаточность.
• 3.
Кровотечения и кровоизлияния
(например, в головной мозг).
• 4.
Вторичные инфекции – пневмонии,
сепсис (бактериальной, вирусной или
грибковой природы).
• 5.
Аплазия костного мозга (при
лечении)
27. Миелоидные неоплазмы
Общей чертой, которая объединяет эту гетерогеннуюгруппу, является происхождение из гематопоэтических
клеток – предшественников, способных
дифференцироваться в клетки миелоидного ряда –
эритроциты, гранулоциты, моноциты и тромбоциты.
Первоначально поражается костный мозг,
в меньщей степени – вторичные гемопоэтические
органы –
селезенка, лимфатические узлы, печень, изменяется
гематопоэз.
28. Формы миелоидной неоплазии
• Хронические миелопролиферативныезаболевания
• Острые миелогенные лейкемии
• Миелодиспластические синдромы
29.
Хронический миелоидный лейкозвстречается чаще
у взрослых (30 - 40) лет.
30. Хронический миелолейкоз (ХМЛ)
• Впервые это заболевание получило название«лейкемия»
• Впервые при этом заболевании выявлены
хромосомные аномалии - филадельфийская
PH-хромосома.
• Впервые выявлен характер хромосомных
аномалий (t(9;22)(q34;q11)c формированием
гена слияния BCR/ABL.
• Впервые доказано, что именно измененный ген
вызывает продукцию аномальных ферментов,
способствующих пролиферации клеток
миелоидного ряда.
• Впервые при ХМЛ использована таргетная
терапия.
31.
Филадельфийскаяхромосома
32. Стадии процесса
• Хроническая фаза – слабость, потеря веса,анемия, ночные поты, спленомегалия. В
костном мозге <5% бластов.
• Фаза аксселерации – тяжелая анемия,
тромбоцитопения, резкое увеличение
селезенки. Бласты в костном мозге>10%
• Бластная фаза - >20% бластов в
периферической крови, появляются бласты
иной линии миелоидной дифференцировки, в
20-30% пролиферируют лимфобласты.
33. Другие формы хронических миелопролиферативных заболеваний
• Хроническая эозинофильная лейкемия.• Полицитемия истинная.
• Хронический идиопатический
миелофиброз.
• Эссенциальная тромбоцитемия.
• Неклассифицируемые
миелопролиферативные заболевания.
34. Острая миелоидная лейкемия встречается у детей старше 15 лет и редко – у маленьких детей.
• Острые лейкозы характеризуют:• 1. Лейкемический провал в формуле крови
• 2. Незначительное увеличение
лимфатических узлов, селезенки, печени
• 3. Анемия
• 4. Рецидивирующие острые бактериальные
инфекции
• 5. Кровотечения
35. Острый миелоидный лейкоз
• При ОМЛ –• Трисомия 8, t(15;17), t(8;21), inv.16,
delY.
• Моносомия 7 и 5.
36. Острый миелоидный лейкоз
• Острые миелоидные лейкозывозникают из
• миелобластов с минимальной
дифференцировкой,
• без определенной дифференцировки,
• с определенной дифференцировкой,
• промиелоцитов, монобластов,
эритробластов, мегакариобластов.
37. Миелодиспластические синдромы
•Гетерогенная группа, при которой наблюдаетсянедостаточность костного мозга и дисплазия одного
или нескольких представителей клеток миелоидного
ряда.
•Появляются в крови и костном мозге миелобласты, но
их количество меньше 20%, необходимых для
постановки острого миелоидного лейкоза.
•Часто является предшественником острой
миелоидной лейкемии.
•В зависимости от типа и цитогенетических находок
терапевтические мероприятия варьируют от простого
наблюдения до протоколов лечения ОМЛ и
трансплантации костного мозга.
38. Лимфоидные лейкемии
• Острые лимфобластные лейкемии• возникают из
• предшественников В-лимфоцитов (CD19 и
CD 10),
• предшественников Т-лимфоцитов (CD2 и
CD7).
• В детском возрасте 80% составляют острые
лимфобластные В – клеточные лейкозы
39.
• Для лимфобластных лейкозов, помимообычных признаков, характерно поражение
оболочек головного и спинного мозга
(нейролейкоз) и яичек.
• При ОЛЛ –
• Гиперплоидия с числом хромосом между 50
и 60,
• В 5% - филадельфийская хромосома,
• t(9, 22), t(2;8), t(8;22)/
• t(4; 11), t(8;14).
40. Острый лимфобластный лейкоз
Лимфобласты в спинномозговойжидкости
Реакция на кислую фосфатазу
в цитоплазме клеток.
41. Хроническая лимфоидная лейкемия
• Хронические лейкозы – лимфоцитарный(ХЛЛ)
• 1. Чаще возникают у взрослых людей (50-60
лет). Протекает доброкачественно до 10 лет.
• 2. Преобладают лейкемические формы
• (количество лейкоцитов может достигать
• 100 – 300тыс).
• 3. Значительно увеличены лимфатические
• узлы, селезенка и печень.
• 4. Анемия и тромбоцитопения развиваются
в поздние стадии заболевания.
• 5. Инфекционные осложнения часто носят
хронический характер – персистирующие
вирусные инфекции, туберкулез.
42. Хроническая лимфоидная лейкемия
Мономорфные мелкие лимфоидные элементы в димфатическомузле и мазке крови
43. Патоморфоз лейкемий
• Увеличилась продолжительность жизнибольных детей с острыми
лимфобластными лейкозами. Возможны
длительная ремиссия и даже полное
выздоровление после трансплантации
костного мозга.
44.
Good prognostic features include: Age between 2 and 10 years;early pre-B phenotype; t(12;21); hyperdiploidy. Bad prognostic
features include: Age under 2 or >10 years; t(4;11) and other
rearrangements involving the MLL gene on chromosome 11;
t(9;22) (the Philadelphia chromosome translocation; the presence
of this abnormality in ALL is a particularly poor prognostic
feature).







































 medicine
medicine








