Similar presentations:
Економіка охорони здоров’я, як наука і практика. Ринок послуг охорони здоров’я
1.
Лекція 1Економіка охорони здоров’я як
наука і практика. Ринок послуг
охорони здоров’я.
2.
Економіка - це наука про те, як найкращевикористати завжди обмежені ресурси
(інтелектуальні, матеріальні та фінансові)
для забезпечення необмежених потреб.
Економіка охорони здоров’я – це наука про
раціональне використання обмежених
ресурсів громади з метою забезпечення
потреб охорони здоров’я та медичного
обслуговування населення.
3.
Охорона здоров’я в соціальнійполітиці будь-якої держави
відіграє пріоритетну роль, оскільки є
джерелом:
• соціального напруження (право на
достойну медичну допомогу – одне із
базових прав людини),
• забезпечення суспільства трудовими, а
через них матеріальними і фінансовими
ресурсами.
4.
Основні функції системи охорониздоров’я (ВООЗ):
стратегічне керівництво
мобілізація ресурсів
фінансування
забезпечення обслуговування
Джерело: Укрепление потенциала и служб общественного
здравоохранения в Европе:рамочная основа действий /
Европейское региональное бюро ВОЗ, 2011
5.
Мета економіки охорони здоров’я розробка нових методів управліннясферою охорони здоров’я, які
дозволяють підвищити ефективність її
діяльності та забезпечити
справедливий розподіл фінансових
ресурсів.
6.
Державна політика у сфері охорониздоров’я (ВООЗ) спрямована на:
досягнення оптимального рівня
громадського здоров’я (головна мета)
через державні гарантії забезпечення:
базових профілактичних заходів,
рівного та справедливого доступу до
якісної медичної допомоги;
раціональне використання завжди
обмежених ресурсів (кадрових,
матеріальних, фінансових).
7.
Економіка охорони здоров’я:– це самостійна наукова дисципліна, яка досліджує:
• комплекс економічних знань про дію об’єктивних
економічних законів у конкретних умовах
виробництва і споживання медичних послуг;
• економічні відносини, закони, категорії виробництва,
розподілу, обміну та споживання медичних товарів і
послуг;
• раціональне використання обмежених ресурсів
суспільства на охорону здоров’я та медичне
обслуговування;
• умови і чинники, що забезпечують найбільш повне
задоволення потреб населення в медичному
обслуговуванні і охороні здоров’я при припустимому
рівні ресурсів.
8.
Предметом економіки охорони здоров’яє дослідження економічних відносин, які
об'єктивно складаються між людьми в
процесі надання медичної допомоги.
Економічні відносини функціонують на
чотирьох рівнях:
1) метаекономічному;
2) макроекономічному;
3) медіекономічному;
4) мікроекономічному.
9.
Метаекономічний (міжнародний) рівень –економічні відносини систем охорони
здоров’я різних країн з інтеграцією їх у
світову економіку. Координатором виступає
Всесвітня організація охорони здоров’я.
Макроекономічний (національний) рівень –
економічні відносини сфери охорони
здоров’я з іншими галузями народного
господарства та державою (визначення
частки витрат на охорону здоров’я від ВВП).
10.
Медіоекономічний (внутрішньогалузевий) рівень– економічні відносини всередині сфери
охорони здоров’я між її підгалузями
(лікувально-профілактичною, медикопрофілактичною, фармацевтичною, медикобіологічною, медициною катастроф) та
рівнями медичної допомоги (первинним,
вторинним,третинним).
Мікроекономічний рівень – економічні
відносини, які охоплюють діяльність
медичного закладу та його структурних
підрозділів (кошторис витрат медичного
закладу).
11.
Методи економіки охорони
здоров'я:
Аналітичний
Балансовий
Нормативний
Співвідношень і пропорцій
Експериментальний
Економіко-математичний
12.
Завдання економіки охорони здоров’я :1) визначення організаційно-економічної
та соціально-економічної форми
функціонування: які медичні послуги,
кому будуть надаватись і за яких
організаційно-правових та суспільноекономічних форм;
13.
Завдання економіки охорони здоров’я :2) визначення інвесторів медичних послуг:
витрати можуть покриватися коштами
держави, страхової організації,
платежами пацієнтів, спонсорів тощо;
3) визначення ресурсних потреб і
можливостей: інтелектуальних
(трудових, кадрових), матеріальних,
фінансових, та умов їх раціонального
використання.
14.
Ресурси медичного закладу :Трудові ресурси - кадри системи охорони
здоров’я.
Матеріальні ресурси – це основні засоби
(будівлі, споруди, обладнання, ліжковий
фонд, транспорт) і обігові (медикаменти,
продукти харчування, м'який інвентар).
Фінансові ресурси – основний капітал та
обігові кошти.
15.
Завдання економіки охорони здоров’я :4) вивчення ефективності діяльності у
системі охорони здоров’я.
Основними показниками, які визначають
результати економічної діяльності
держави у сфері матеріального і
нематеріального виробництва є:
ВНП – валовий національний продукт;
ВВП – валовий внутрішній продукт;
НД – національний дохід.
16.
ВНП – це ринкова вартість кінцевих продуктіві послуг, які вироблені в країні та за її межами
протягом року.
ВВП - кінцевий вартісний результат
господарської діяльності в державі за рік.
Показником рівня добробуту громадян є
обсяг виробництва ВВП в розрахунку на душу
населення з урахуванням паритету
купівельної спроможності (умовний
обмінний курс національної валюти).
НД – це різниця між ВНП та частиною
суспільного продукту, яка використовується
на відновлення відпрацьованих засобів
виробництва.
17.
Завдання економіки охорони здоров’я :4) вивчення ефективності діяльності у системі
охорони здоров’я.
Критерії ефективності системи охорони здоров’я:
вплив на кінцеві результати (здоров’я
населення);
соціальна справедливість (забезпечення
кожній людині однакового фізичного,
фінансового та соціального доступу до
медичної допомоги);
задоволеність населення медичним
обслуговуванням.
18.
Завдання економіки охорони здоров’я :4) вивчення ефективності діяльності у системі
охорони здоров’я.
Аспекти оцінки ефективності діяльності медичних
закладів:
медичний (якість медичного
обслуговування);
соціальний (ступінь запобігання збитків від
захворюваності, інвалідності, передчасної
смертності);
економічний (співвідношення отриманого
результату до витрат).
19.
Завдання економіки охорони здоров’я :5) розробка економічної нормативної бази системи
охорони здоров’я.
Норма - показник оптимального забезпечення
населення медичною допомогою (наприклад,
норма навантаження на годину роботи лікаря,
норми часу на виконання різних втручань).
Норматив – показник можливого забезпечення,
виходячи з наявних матеріально-кадрових
ресурсів (наприклад, норматив забезпеченості
населення лікарями, лікарняними ліжками
тощо).
20.
Завдання економіки охорони здоров’я :6) визначення методів та принципів
управління економічними процесами в
галузі.
7) визначення напрямків досягнення
економічної результативності в діяльності
охорони здоров’я.
21.
Особливості дії ринкових законів усфері охорони здоровʼя
Суб’єкти ринку:
•споживачі або покупці
•надавачі (провайдери) або
виробники медичних
товарів і послуг
Об’єкти ринку:
•медичні товари і послуги
Примітка: Здоров'я як економічна категорія не є
об’єктом ринку, бо має споживчу вартість, але не
має мінової.
22.
Особливості дії ринкових законів у сферіохорони здоровʼя:
• Високий рівень ризику - результатом
ринкових відносин є наслідки для життя і
здоров’я
• Труднощі прогнозування попиту (потреби в
медичних послугах) і ін.
• Висока, що постійно зростає, вартість
медичних послуг (через науковий прогрес,
зростання стандартів життя, новітні загрози і
виклики громадському здоров’ю)
• Висока, що постійно зростає, потреба у
медичних послугах (внаслідок постаріння
населення та зростання поширеності
хронічних хвороб)
23.
Особливості дії ринкових законів усфері охорони здоровʼя:
• Висока ліквідність послуг та низька еластичність
попиту (зростання вартості на 10 %
супроводжується зниженням попиту тільки на
1%)
• Асиметрія інформації (надавач має медичну
освіту, а споживач - ні ) у поєднанні з
гонорарним методом розрахунків (за фактом
отриманих окремих послуг: діагностичних,
лікувальних і т.д.) стимулює активність
медичного персоналу призначати та надавати
зайві, дороговартісні втручання.
24.
Особливості дії ринкових законів у сферіохорони здоровʼя. Висновки:
• На ринку медичних послуг більшість медичних товарів та
послуг недоступні для соціально вразливих груп
населення: дітей, жінок, молоді, пенсіонерів,
безробітних, малоімущих, хворих та інвалідів
• Необхідне державне регулювання ринку: ліцензування
медичної практики, гарантований мінімум медичної
допомоги за рахунок суспільних фондів тощо
• Врахування етичних факторів: базове право людини на
отримання медичної допомоги у критичних ситуаціях
незалежно від платоспроможності гарантується не тільки
законом, а й присягою лікаря
25.
РИНКОВИЙ МЕХАНІЗМ ФІНАНСУВАННЯСИСТЕМИ МЕДИЧНОЇ ДОПОМОГИ
26.
Механізми фінансування системохорони здоров'я в світі
Модель
Беверіджа
Модель
Бісмарка
Модель
Семашко
ХТО ПЛАТИТЬ – ТОЙ ЗАМОВЛЯЄ МУЗИКУ
27.
Модель БеверіджаОсновні
характеристики
:
1. Трирівневий тип соціального
захисту. Держава забезпечує базові
гарантії соціального захисту всього
населення. Роботодавець
відповідає за соціальне
(професійне) страхування найманих
працівників, а працівник бере
участь у додатковому особистому
страхуванні.
28.
Модель БеверіджаОсновні характеристики :
2. Державні соціальні гарантії орієнтуються на
прожитковий мінімум, додаткове соціальне страхування на заміщення (компенсацію) заробітку, додаткове
добровільне особисте страхування - на особисті
можливості самих працівників.
29.
Модель БеверіджаОсновні характеристики :
3. Основою для соціального захисту є державна загальна
охорона здоров'я,
рівні можливості для виховання дітей сім'ям з різними
доходами,
запобігання безробіттю.
30.
Модель Беверіджа• Оплата роботи лікарів залежала від кількості зареєстрованих
пацієнтів, яких він обслуговував.
• Основний принцип оплати - гроші йдуть за пацієнтом - залишав
їм право вільного вибору лікаря, а сума гонорару залежить від
числа пацієнтів, їх статі, віку та соціального статусу.
• На престарілих, дітей до чотирьох років, жінок фертильного віку
і жителів бідних районів виплати вище.
• Подушного оплата включає і засоби для стаціонарного
лікування, що попереджає необгрунтовану госпіталізацію у
випадках, коли лікування в домашніх умовах ефективніше і
дешевше. Англійська система стимулює лікаря загальної
практики своєчасно проводити профілактичну роботу, це
дешевше, ніж боротися з наслідками розвитку хвороби.
31.
Модель Бісмаркаосновні характеристики:
• 1. Максимальне врахування трудових відносин
при організації соціального страхування.
• Розмір страхових внесків і виплат орієнтований
на заміщення заробітної плати при настанні
страхового випадку, а також на наданні
медичної допомоги та реабілітаційних послуг.
Для стабільного функціонування соціального
страхування існує договірне професійне і
міжгалузеве регулювання заробітної плати.
32.
Модель Бісмаркаосновні характеристики:
• 2. Оптимальне поєднання інтересів
суб'єктів соціального страхування. Особиста
відповідальність працівників і
роботодавців, їх солідарна допомога при
розподілі страхової навантаження між
працівниками і роботодавцями, розмір
пенсій і допомог залежить від розміру
заробітної плати, величини страхових
платежів та тривалості страхового стажу.
33.
Модель Бісмаркаосновні характеристики:
• 3.Профессіональная підхід при організації
соціального страхування з окремих видів
соціальних ризиків. Організація товариств
взаємного страхування, їх повноважні
представники визначають розміри
страхових тарифів, формують політику по
створенню страхової, соціальної та
медичної інфраструктури, організовує
процес управління діяльністю виконавчих
органів.
34.
Модель Бісмаркаосновні характеристики:
• 4. Оптимальний баланс економічних і
соціальних інтересів основних суб'єктів
соціального страхування. Соціальна підтримка
вразливих груп працівників у вигляді
однакових для всіх категорій зайнятих
відрахувань на соціальне страхування та
диференційований міжгалузевий підхід у
вигляді гнучких тарифів, що дозволяють
компенсувати витрати в залежності від
шкідливості або небезпечності умов праці.
35.
Модель Бісмаркаосновні характеристики:
• Соціальне страхування, організоване за
моделлю Бісмарка, базується на професійнотрудової соціальної солідарності і завдяки
цьому відрізняється високою надійністю
надання якісної медичної та реабілітаційної
допомоги, високим рівнем страхових виплат,
демократичністю управління та прозорістю
фінансових потоків. Товариства взаємного
страхування організовані на основі
самоврядування, самоврядування під
державним правовим контролем..
36.
Модель Бісмаркаосновні характеристики:
Зазнала зміна форма оплати лікарів за послугу.
Запроваджений спочатку гонорарний принцип
був замінений на більш прогресивний метод
оплати за послуги в балах. Перший метод
стимулював призначення зайвих, дорогих
процедур, другий дозволяв регулювати витрати
на охорону здоров'я за допомогою суми, що
виплачується лікарям за кількість зароблених
балів, виходячи з результатів лікування.
37.
Модель Семашкоосновні характеристики:
єдині принципи організації і централізація системи охорони здоров'я;
рівна доступність охорони здоров'я для всіх громадян;
першочергову увагу дитинству та материнству;
єдність профілактики і лікування;
ліквідація соціальних основ хвороб;
залучення громадськості до справи охорони здоров'я.
38.
Традиційна американська системагрунтується на добровільному медичному
страхуванні.
(Реформа, проведена в даний час президентом США
Бараком Обамою, передбачає перехід на обов'язкове
страхування, і якщо вона буде успішною, то
американська система в чомусь виявиться близькою до
системи Бісмарка.)
39.
Алгоритми вирішення недостатнього фінансування?
Знайти кошти
відповідно до потреб
Привести потреби
відповідно до коштів
Раціонально
використовувати
ресурси
40.
Джерело коштів єдине:41.
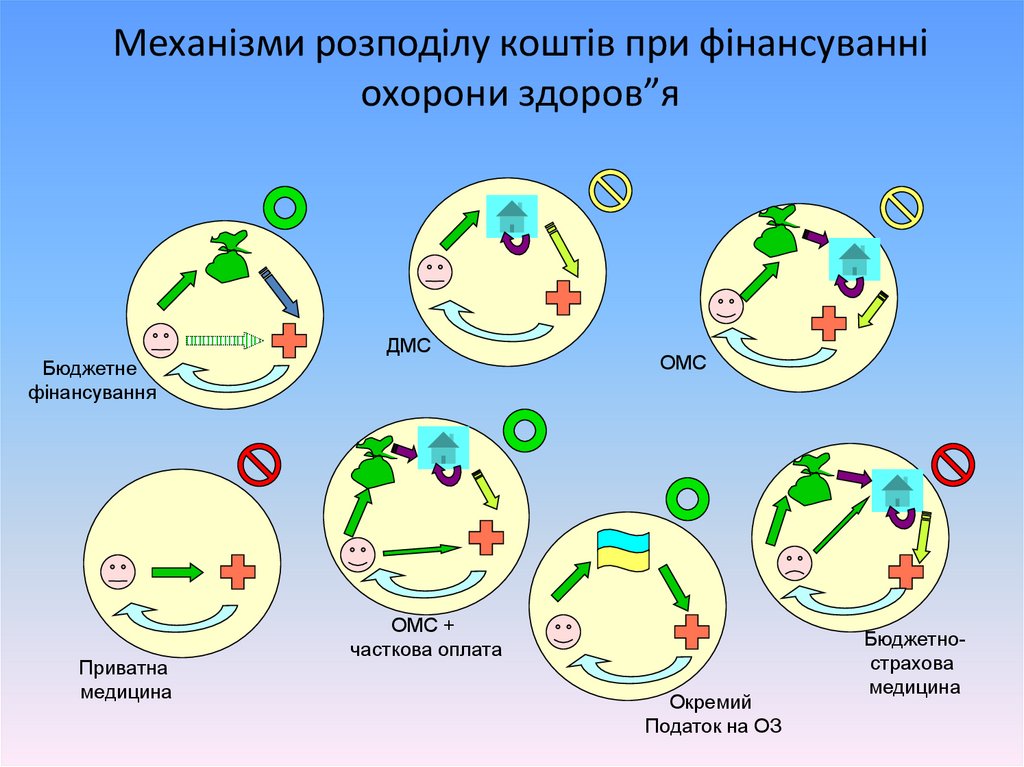
Механізми розподілу коштів при фінансуванніохорони здоров”я
Бюджетне
фінансування
Приватна
медицина
ДМС
ОМС
ОМС +
часткова оплата
Окремий
Податок на ОЗ
Бюджетнострахова
медицина
42.
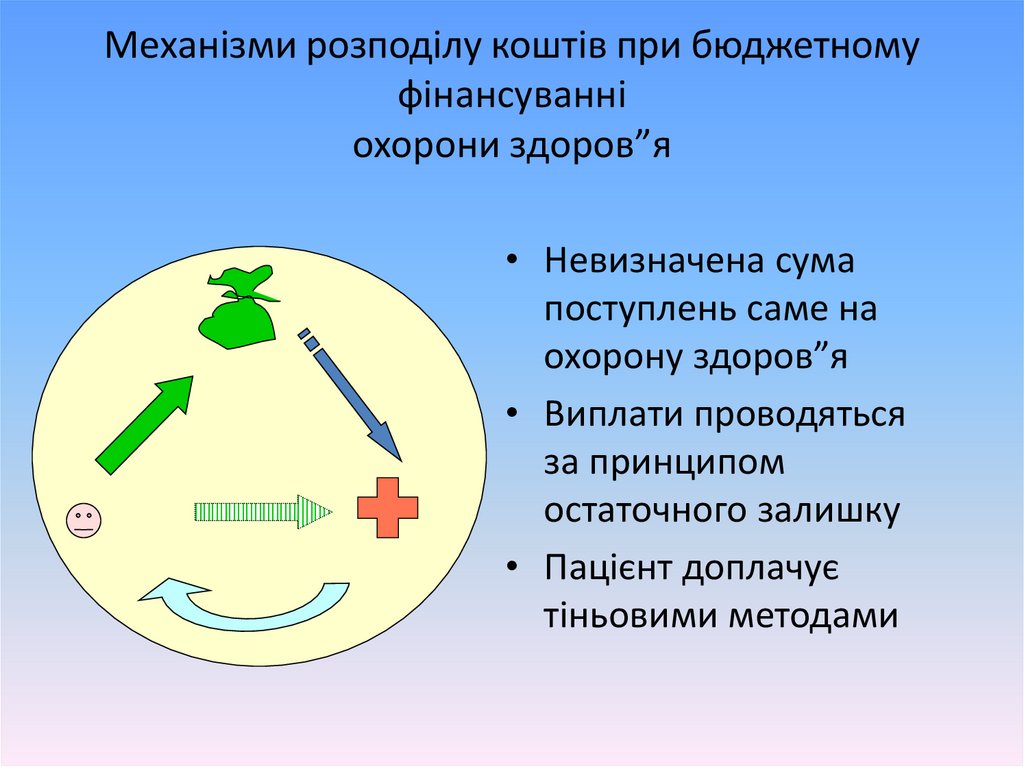
Механізми розподілу коштів при бюджетномуфінансуванні
охорони здоров”я
• Невизначена сума
поступлень саме на
охорону здоров”я
• Виплати проводяться
за принципом
остаточного залишку
• Пацієнт доплачує
тіньовими методами
43.
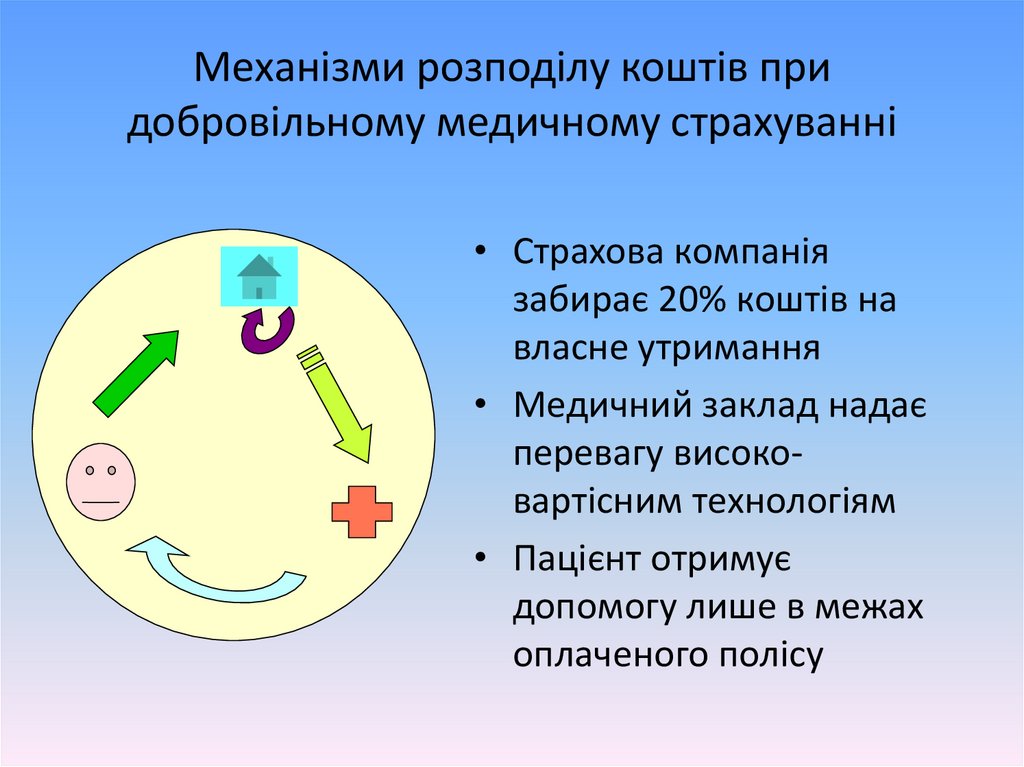
Механізми розподілу коштів придобровільному медичному страхуванні
• Страхова компанія
забирає 20% коштів на
власне утримання
• Медичний заклад надає
перевагу високовартісним технологіям
• Пацієнт отримує
допомогу лише в межах
оплаченого полісу
44.
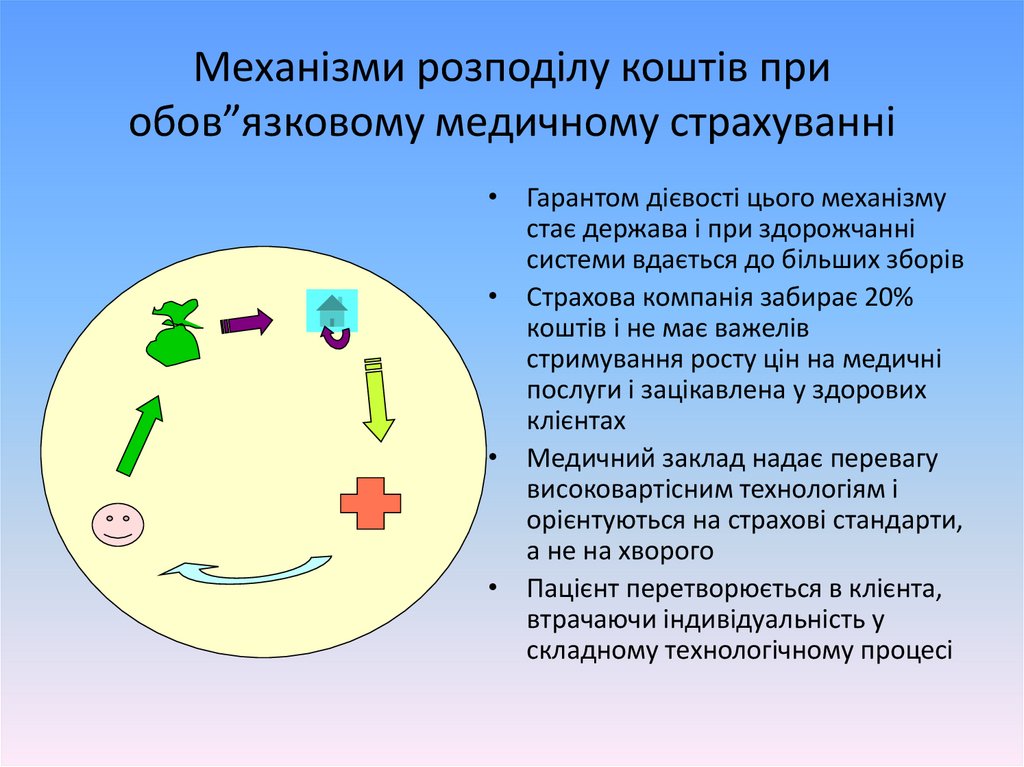
Механізми розподілу коштів приобов”язковому медичному страхуванні
• Гарантом дієвості цього механізму
стає держава і при здорожчанні
системи вдається до більших зборів
• Страхова компанія забирає 20%
коштів і не має важелів
стримування росту цін на медичні
послуги і зацікавлена у здорових
клієнтах
• Медичний заклад надає перевагу
високовартісним технологіям і
орієнтуються на страхові стандарти,
а не на хворого
• Пацієнт перетворюється в клієнта,
втрачаючи індивідуальність у
складному технологічному процесі
45.
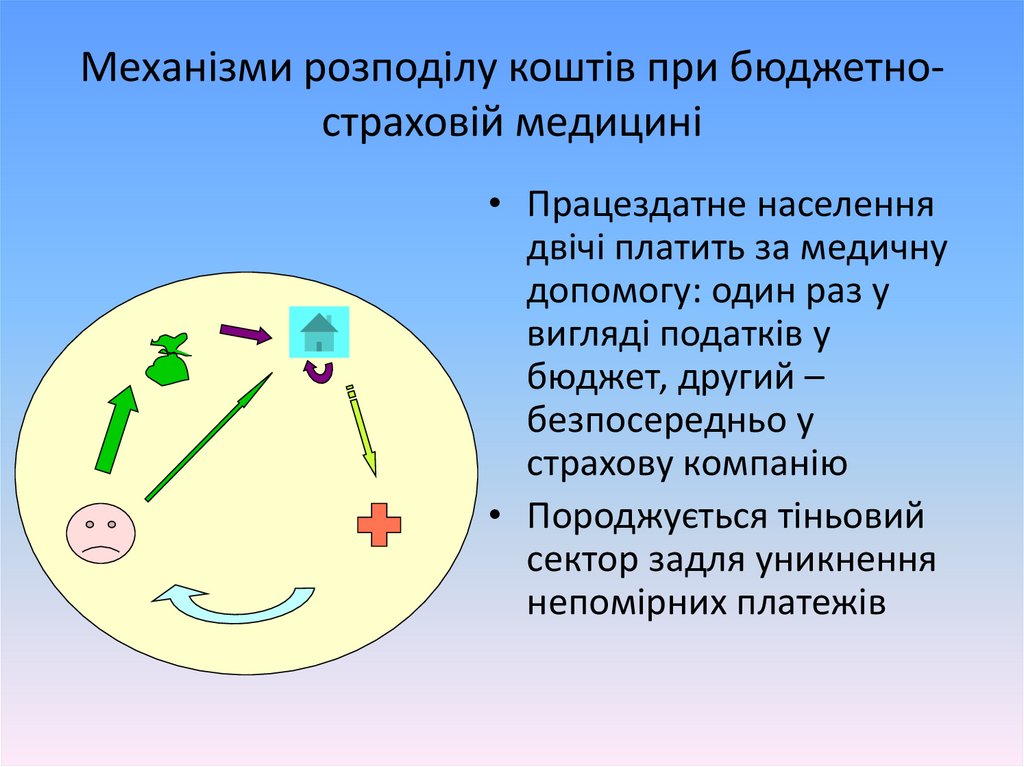
Механізми розподілу коштів при бюджетностраховій медицині• Працездатне населення
двічі платить за медичну
допомогу: один раз у
вигляді податків у
бюджет, другий –
безпосередньо у
страхову компанію
• Породжується тіньовий
сектор задля уникнення
непомірних платежів
46.
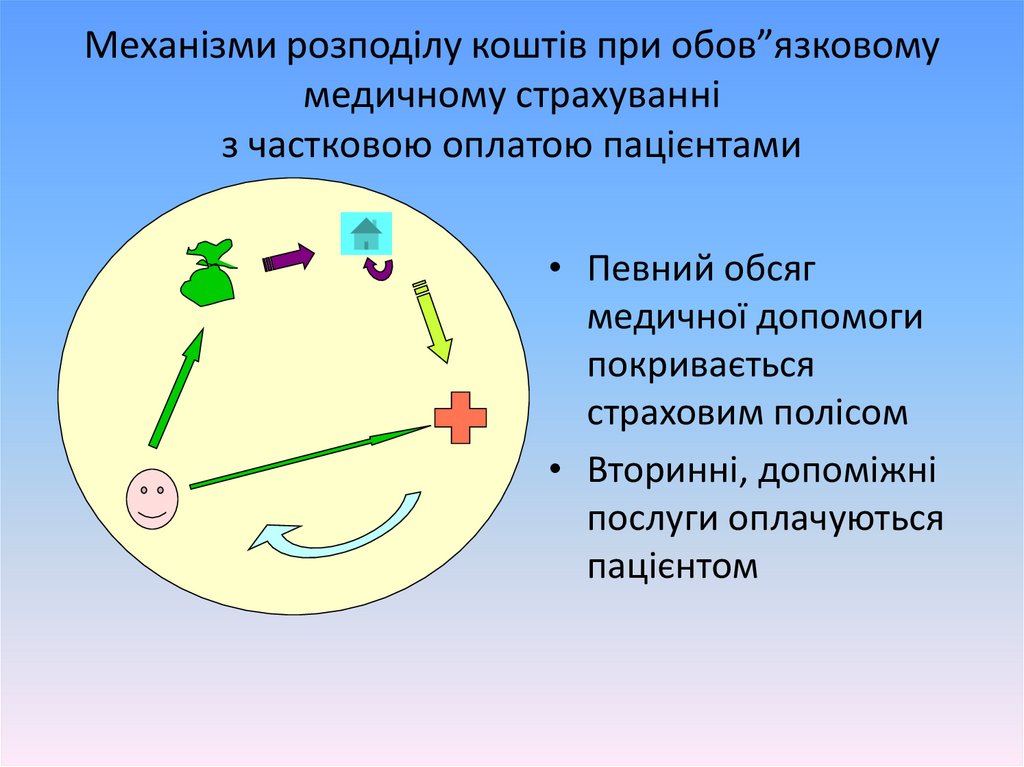
Механізми розподілу коштів при обов”язковомумедичному страхуванні
з частковою оплатою пацієнтами
• Певний обсяг
медичної допомоги
покривається
страховим полісом
• Вторинні, допоміжні
послуги оплачуються
пацієнтом
47.
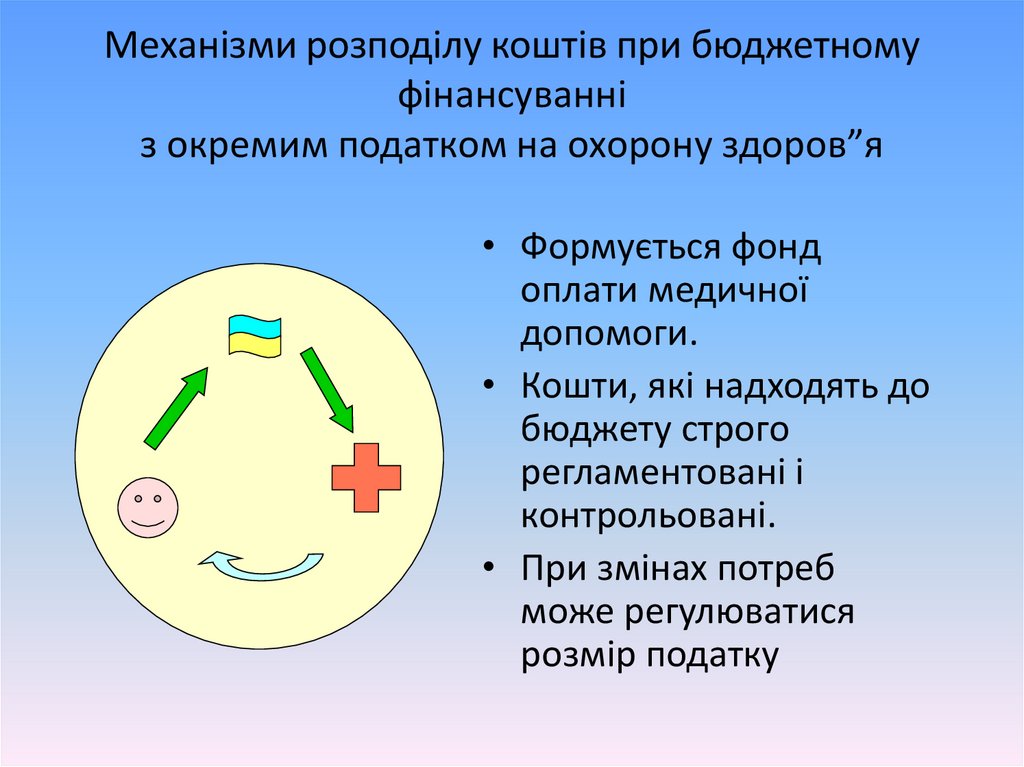
Механізми розподілу коштів при бюджетномуфінансуванні
з окремим податком на охорону здоров”я
• Формується фонд
оплати медичної
допомоги.
• Кошти, які надходять до
бюджету строго
регламентовані і
контрольовані.
• При змінах потреб
може регулюватися
розмір податку
48.
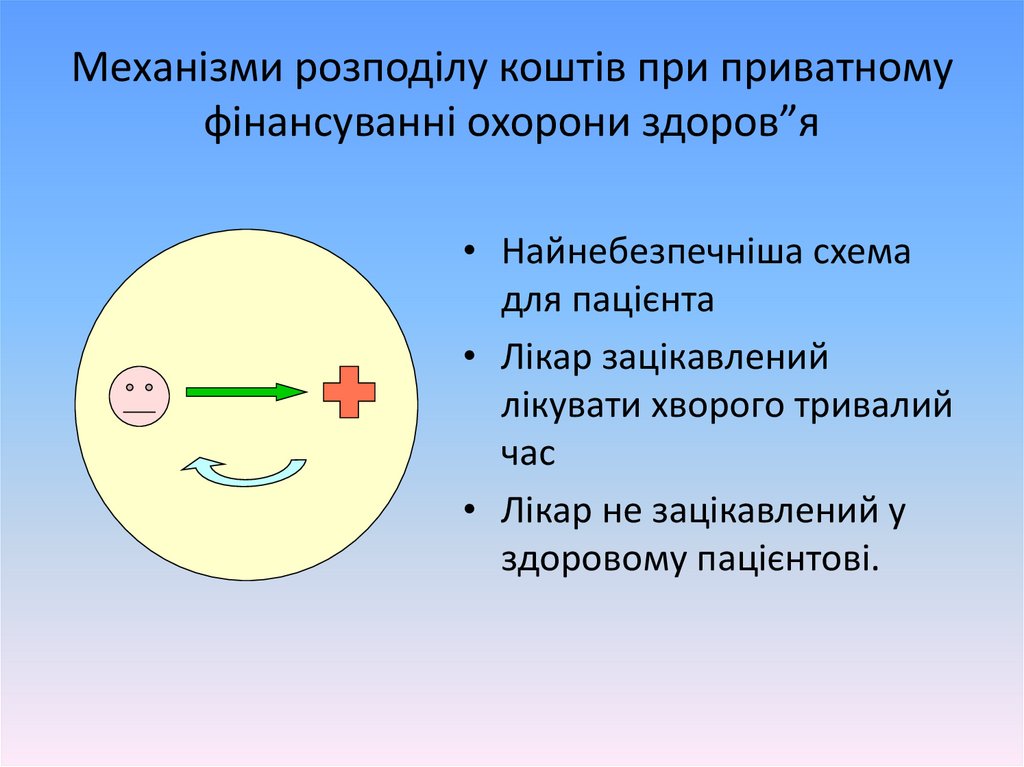
Механізми розподілу коштів при приватномуфінансуванні охорони здоров”я
• Найнебезпечніша схема
для пацієнта
• Лікар зацікавлений
лікувати хворого тривалий
час
• Лікар не зацікавлений у
здоровому пацієнтові.
49.
Механізми розподілу коштів призапропонованій моделі
• Формується фонд оплати
гарантованої медичної
допомоги.
• Кошти, які надходять до
бюджету строго
регламентовані і
контрольовані.
• При змінах потреб може
регулюватися розмір податку
• Позагарантований рівень
пацієнт може забезпечувати
собі або через ДМС або
приватним шляхом оплати.
50.
Метод фінансування медустановПриклад
Фінансування
лікарень у
Канаді і
Європі
Одиниц
я
оплати
Окремі
установи
Умови для успіху:
Позиція платника
•Метод встановлення
бюджету заохочує до роботи і
не є випадковим.
•Надавачі медпослуг
відповідальні за дефіцит
бюджету, але мають право на
надлишок.
•Пацієнти можуть вибирати
надавачів медпослуг
Позиція надавача послуг
•Чутливість до критеріїв
(наприклад ліжок) у формулі, яка
визнаячає фінансування.
•Здатність керівництва працювати
з бюджетом.
•Керівництво має право
збільшувати або зменшувати
установи і штат
51.
Методи оплати праці лікарів.ФІКСОВАНА
ЗАРПЛАТА
•Простота розрахунку фонду оплати праці
•Відсутність у лікаря економічних стимулів
у неефективному нарощуванні обсягів своєї
діяльності
•Контрольованість видатків на охорону здоров’я
•Відсутність у лікаря стимулів підвищення
ефективності і якості своєї діяльності.
•Труднощі щодо забезпечення
послідовності і цілісності надання медичної
допомоги
•Черги та суттєві затримки з наданням
медичної допомоги.
•Збільшення кількості направлень на
отримання спеціалізованої допомоги.
•Створення умов для неофіційних
розрахунків між лікарями та пацієнтами.
•Відсутність стимулу щодо
нераціонального використання робочого
часу.
•Низький рівень культури обслуговування.
52.
Методи оплати праці лікарів.ГОНОРАР
ЗА ПОСЛУГУ
•Складніше лікування на рівні первинної
допомоги.
•Краща якість надання медичної допомоги.
•Швидке надання послуг.
•Висока культура надання допомоги.
•Добрі моральні стимули для персоналу
•Попит на медичну допомогу
стимулюється виробниками
(лікарями).
•Проблема контролю реальної
кількості наданих послуг.
•Непрогнозованість витрат.
•Недостатня послідовність надання
медичних послуг та їх низька
профілактична спрямованість.
•Низька зацікавленість у спільних
координованих діях лікарів різних
фахів та рівнів надання допомоги.
53.
Методи оплати праці лікарів.ОПЛАТА
НА ДУШУ
НАСЕЛЕННЯ
•Цілісність та послідовність надання медичної
допомоги.
•Прогнозованість витрат.
•Більша увага профілактичній допомозі.
•Попит не стимулюється виробниками.
•Краща якість наданої допомоги.
•Деяка обмеженість клінічної свободи лікаря і
достатній рівень культури меддопомоги.
•Забезпечення морального стимулювання
персоналу.
•Збільшення кількості
направлень на отримання
спеціалізованої медичної
допомоги.
•Прагнення залучити до
обслуговування здорових
людей.
•Недостатній рівень
обслуговування.
54.
Підприємництво в галузі охорони здоров'я:сутність, принципи, функції
Підприємництво - це безпосередня
самостійна, систематична, на власний ризик
діяльність по виробництву продукції,
виконанню робіт, наданню послуг з метою
отримання прибутку, яка здійснюється
фізичними та юридичними особами,
зареєстрованими як суб'єкти
підприємницької діяльності в порядку,
встановленому законодавством.
55.
Суб'єктами підприємницької діяльностіможуть бути:
• громадяни України, інших держав, особи без
громадянства, не обмежені законом у правоздатності
або дієздатності;
• юридичні особи всіх форм власності, встановлених
Законом України "Про власність";
• об'єднання юридичних осіб, що здійснюють
діяльність в Україні на умовах угоди про розподіл
продукції.
56.
Загальні принципи підприємництва:• вільний вибір видів діяльності;
• залучення на добровільних засадах до здійснення підприємницької
діяльності майна та коштів юридичних осіб і громадян;
• самостійне формування програми діяльності;
• самостійний вибір постачальників і споживачів;
• встановлення цін відповідно до законодавства;
• вільний найм працівників;
• залучення і використання матеріально-технічних, фінансових,
трудових, природних та інших видів ресурсів, використання яких не
заборонень або не обмежене законодавством;
• вільне розпорядження прибутком, що залишається після внесення
платежів, установлених законодавством;
• самостійне здійснення підприємцем - юридичною особою
зовнішньоекономічної діяльності, використання будь-яким
підприємцем належної йому частки валютної виручки на свій розсуд.
57.
Функції медичного підприємництва:• загальноекономічна;
• ресурсна;
• соціальна;
• організаторська;
• політична
58.
Діяльність підприємця можеприпинятися:
• з власної ініціативи;
• на підставі рішення суду або арбітражного
суду у випадках, передбачених
законодавством України;
• у разі закінчення строку ліцензії;
• на інших підставах, передбачених
законодавчими актами України.
59.
2. Види підприємствЗа формою власності:
індивідуальні;
сімейні;
приватні;
колективні;
державні комунальні;
державні;
спільні
60.
За національною належністю капіталу:• національні,
• закордонні,
• змішані (спільні).
61.
За роллю і ступенемпідпорядкування:
головні (материнські),
дочірні,
асоційовані,
філії
62.
За правовим статусом іформою господарювання :
одноосібні,
кооперативні (виробничі, споживчі),
орендні,
господарські товариства
63.
Види господарських товариств:А) Повним вважається товариство, учасники
якого займаються спільною
підприємницькою діяльністю й несуть
солідарну відповідальність за
зобов’язаннями товариства всім своїм
майном
64.
Види господарських товариств:Б) Товариство з додатковою відповідальністю
відрізняється від інших тим, що його статутний фонд
поділений на частки, визначені установчими
документами, його учасники відповідають за боргами
товариства в межах свого внеску в статутний фонд, а
при нестачі цих коштів – додатково належним їм
майном в однаковому для всіх кратному розмірі щодо
індивідуального внеску в статутний фонд.
65.
Види господарських товариств:В) Товариством з обмеженою
відповідальністю визнається товариство,
що має статутний фонд, поділений на
частки, розмір яких визначається
установчими документами
66.
Види господарських товариств:Г) Командитним називається товариство, яке,
крім одного чи більшого числа учасників,
які несуть відповідальність за
зобов’язаннями товариства всім своїм
майном, включає також одного чи більше
учасників, відповідальність яких
обмежується майновим внеском у
товариство.
67.
Види господарських товариств:• Акціонерним вважається товариство, яке
має статутний фонд, поділений на
визначене число акцій рівної номінальної
вартості, і несе відповідальність за
зобов’язаннями тільки майном товариства.
Види:
ПАТ (ВАТ) – публічне
ПрАТ (ЗАТ) - приватне
68.
За галузево-функціональними видамидіяльності:
промислові,
сільськогосподарські,
будівельні,
транспортні,
торгові,
торгово-посередницькі,
інноваційно-впроваджувальні,
банківські,
страхові,
туристичні
тощо
69.
За розміром та кількістю працівників:• мікропідприємництво - середня кількість
працівників за звітний період не перевищує 10 осіб
та річний дохід від будь-якої діяльності не
перевищує суму, еквівалентну 2 мільйонам євро,
визначену за середньорічним курсом
Національного банку України;
• малі (дрібні) – 50 осіб + 10 000 000 євро ;
• середні;
• великі – 250 осіб + 50 000 000 євро
70.
3. Об’єднання підприємствВиди об’єднань:
• Асоціації
• Корпорації
• Холдинги
• Фінансово-промислові групи
• Картель
• Синдикат
• Трест
• Концерн
• Конгломерат
• Консорціум
71.
4. Типові помилки при відкриттіклініки
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
Відкриття клініки без підприємницьких навиків
Концентрація лише на лікувальних процедурах
Відсутність продуманої бізнес-моделі
Бажання все робити самостійно
Оренда приміщення під клініку
Зниження цін
Відсутність фінансової “подушки безпеки”
Цінові ігри з пацієнтами
Брак уваги профілактиці
Пасивне ставлення до пацієнтів



























































 economics
economics medicine
medicine








