Similar presentations:
Гломусные опухоли среднего уха
1. Гломусные опухоли среднего уха
Варавина Мария, 6 курс л/ф РНИМУ им. Н.И. Пирогова2. Гломусные тельца (параганглии)
Гломусные тельца или нехромаффинныепараганглии — нормальные компоненты
диффузной нейроэндокринной системы,
сопровождающие черепные нервы.
Функция большинства параганглиев,
находящихся в голове и шее, неясна
(кроме ф-ции каротидного тела,
являющегося хеморецептором)
Параганглиома — опухоль, возникающая
из клеток симпатических и
парасимпатических ганглиев.
Морфологическая картина при параганглиоме. Два
типа опухолевых клеток — клетки с эпителиоидной
морфологией и клетки звездчатого вида.
3. История
Taube (1743) – первое описание каротидныхтелец
Marchand (1891) – первое описание опухоли
каротидных телец
Stacy Guild (1941) – описал опухоль каротидных
телец в среднем ухе и назвал его “гломусная
опухоль”.
Harry Rosenwasser (1945) - опубликовал доклад о
случае гломусной опухоли у мужчины с
периферическим парезом лицевой
мускулатуры, объёмным образованием в
наружном слуховом проходе и снижением
слуха с этой же стороны.
Baysal и др. (2000 и 2002) – обнаружили мутации Stacy Rufus Guild, PhD
(1890-1966)
в генах SDHD SDHB (выявлялись только в
семейных случаях выявления гломусных
опухолей).
Harry
Rosenwasser,
MD (1902 - 1987)
4. Терминология
Гломусная опухольПараганглиома
Рецептома
Хемодектома
Гломангиома (гломусангиома)
Нехромаффинная параганглиома
Экстраадреналовая гломусная опухоль
Опухоль, напоминающая каротидное
тельце (carotid body like tumor).
Наиболее адекватным считается термин
параганглиома , (он соответствует понятию о
гистологическом строении данной опухоли
и подразумевает общность патогенеза с
гомологичными новообразованиями другой
локализаций, так же развивающихся из
параганглионарной ткани –
параганглиомами легких, кожи,
надпочечников(феохромоцитома)).
Пример диагноза:
катехоламинсекретирующая гломусная
опухоль (параганглиома) основания черепа
с ростом в заднюю черепную ямку.
5. Этиология
Этиология гломусных опухолей в настоящее время неизвестна.75% случаев этим заболеванием страдают женщины в возрасте 40—45 лет
Некоторые исследователи образование гломусных опухолей связывают с хронической
гипоксией.
Имеются данные о роли наследственного фактора в возникновении гломусных
опухолей, передача которого происходит по аутосомно-доминантному типу.
Существуют семейные формы этих опухолей, составлявшие менее 1—2% от общего
числа наблюдений.
Известно пять генов, ответственных за возникновение гломусной опухоли: RET
протоонкоген (вызывает множественную эндокринную неоплазию), VHL — ген
супрессии опухоли (вызывает болезнь Гиппеля—Линдау) и недавно открытые
субъединицы генов SDHB, SDHC и SDHD сукцинатдегидрогеназы.
6. Эпидемиология
Гломусные опухоли составляют 0,6% всех новообразований головы и, как правило,носят спорадический характер
Вероятность генетической предрасположенности параганглиом достигает 30% у
членов семьи заболевшего.
Частота встречаемости гломусной опухоли уха составляет 1:30000
В редких случаях (до 5%) гломусная опухоль приобретает злокачественное течение
В структуре опухолей височной кости гломусная опухоль занимает лидирующую
позицию среди новообразований среднего уха, представляя 0,00036% от опухолей
всего тела человека и находится на втором месте среди опухолей височной кости
после шванномы вестибулокохлеарного нерва.
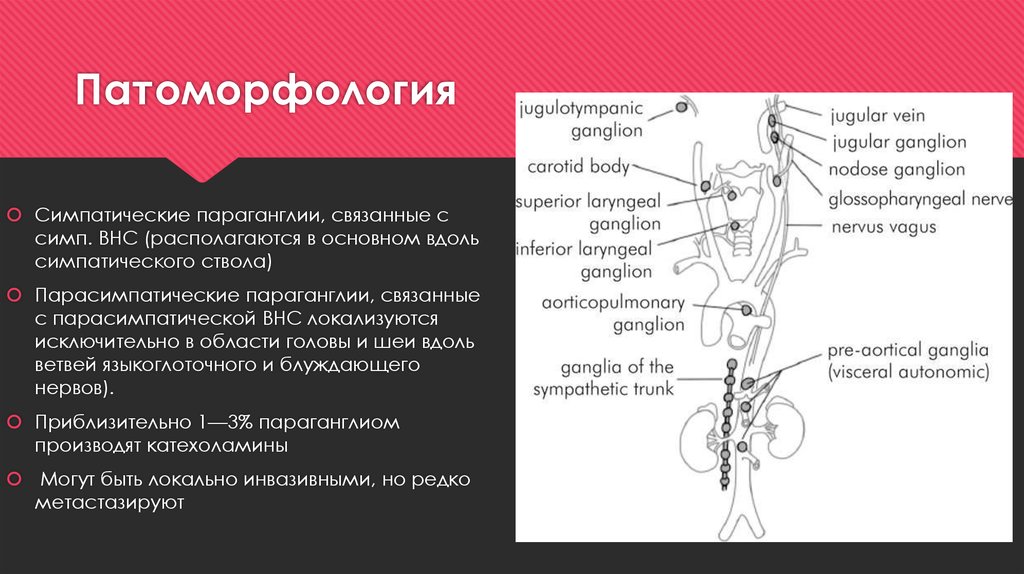
7. Патоморфология
Симпатические параганглии, связанные ссимп. ВНС (располагаются в основном вдоль
симпатического ствола)
Парасимпатические параганглии, связанные
с парасимпатической ВНС локализуются
исключительно в области головы и шеи вдоль
ветвей языкоглоточного и блуждающего
нервов).
Приблизительно 1—3% параганглиом
производят катехоламины
Могут быть локально инвазивными, но редко
метастазируют
8. Параганглиомы головы и шеи
Параганглиомы головы и шеи встречаютсясоответственно локализации нормальных
параганглиев преимущественно в области
бифуркации общей сонной артерии,
среднего уха, по ходу блуждающего нерва и в
исключительных случаях в области орбиты,
носовой полости, околоносовых пазухах,
носоглотке, гортани, трахее и щитовидной
железе.
9. Патоморфология
10. Характер опухолевого роста
Медленный, но агрессивный ростОпухоль ОЧЕНЬ васкуляризована
Длительное отсутствие симптомов
Множественные опухоли, как правило, встречаются при наследственных формах (в 30—40%
наследственных случаев)
В области височной кости гломусные опухоли чаще всего локализуются в области луковицы
яремной вены, а также на промонториальной стенке, исходя из тимпанального сплетения.
Гломусные опухоли локально инвазивны, в связи с чем классификация данной патологии
основана на степени инвазии новообразования в окружающие структуры.
Чаще всего локализуются в области луковицы яремной вены, а также на промонториальной
стенке барабанной полости
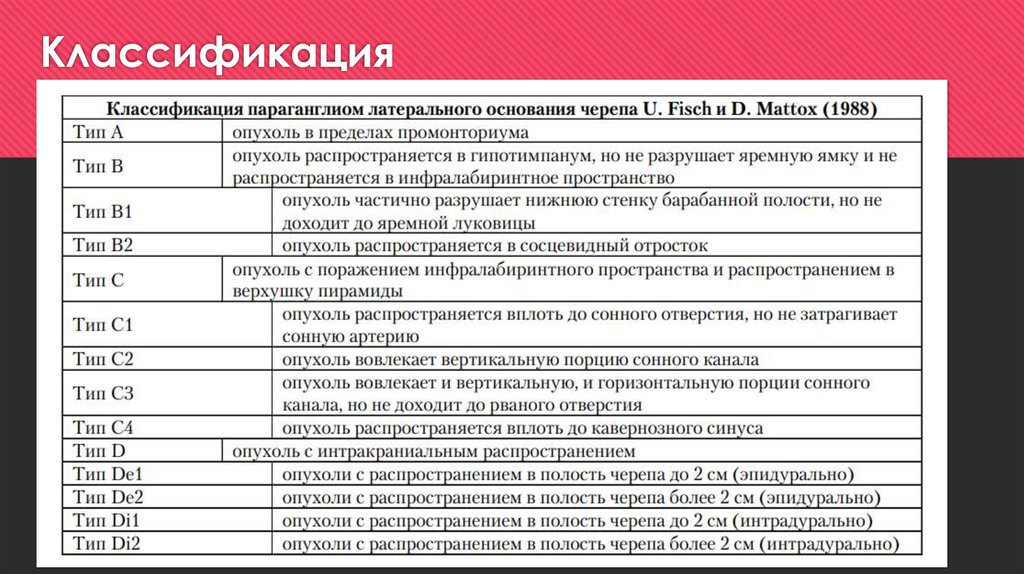
11. Классификация
При типе А параганглиома располагается в пределах барабанной полостиТип В подразумевает инвазию новообразования в клетки сосцевидного отростка.
При типе С опухоль поражает инфралабиринтное пространство и распространяется
в верхушку пирамиды височной кости. В этом случае наиболее важными являются
взаимоотношения новообразования со стенкой внутренней сонной артерии.
При типе D отмечается интракраниальное распространение.
12. Классификация
13. Классификация
14. Клиническая картина: жалобы
Клиническая картина обусловленаповреждением опухолью окружающих
структур: аппарата среднего уха,
приводя к снижению слуха различной
степени, появлению ощущения
пульсирующего шума; черепных
нервов (в первую очередь лицевого, в
осложненных случаях – языкоглоточного,
блуждающего, добавочного, в
запущенных –тройничного, отводящего),
вызывая их парез; центральной нервной
системы.
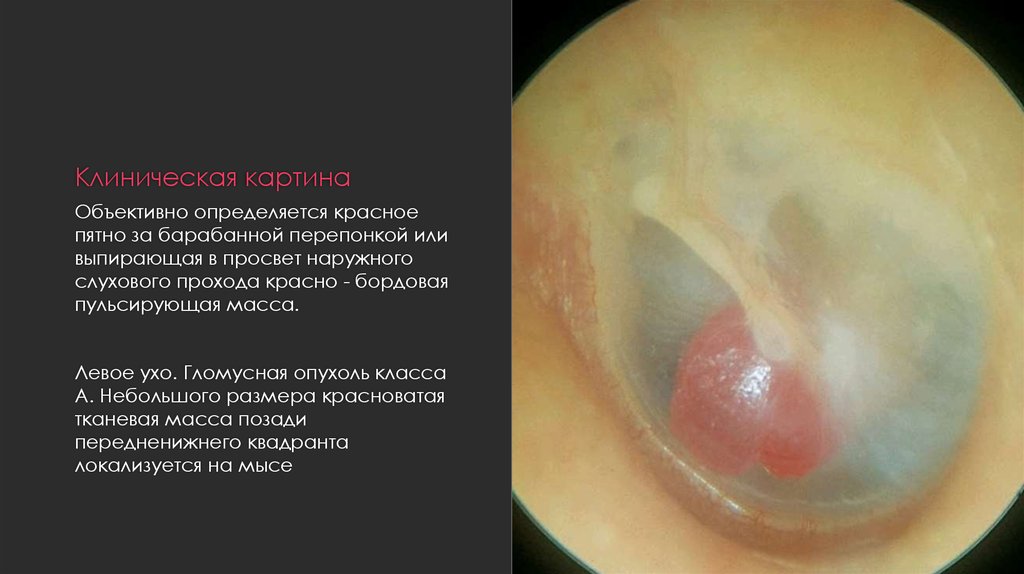
15. Клиническая картина
Объективно определяется красноепятно за барабанной перепонкой или
выпирающая в просвет наружного
слухового прохода красно - бордовая
пульсирующая масса.
Левое ухо. Гломусная опухоль класса
А. Небольшого размера красноватая
тканевая масса позади
передненижнего квадранта
локализуется на мысе
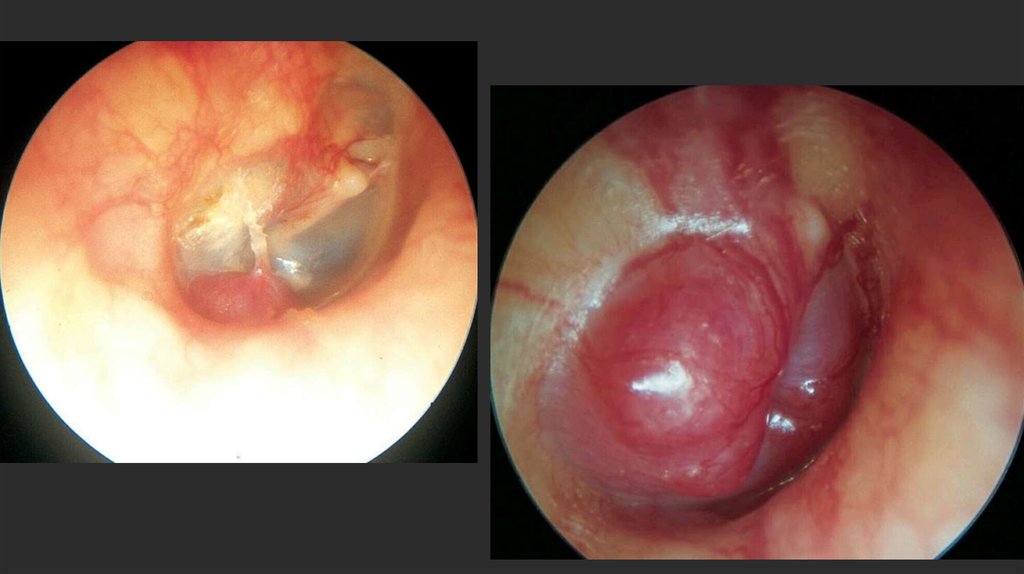
16. Клиническая картина
Правое ухо. Опухоль класса А1.Пациент жалуется только на
пульсирующий шум в ушах.
17.
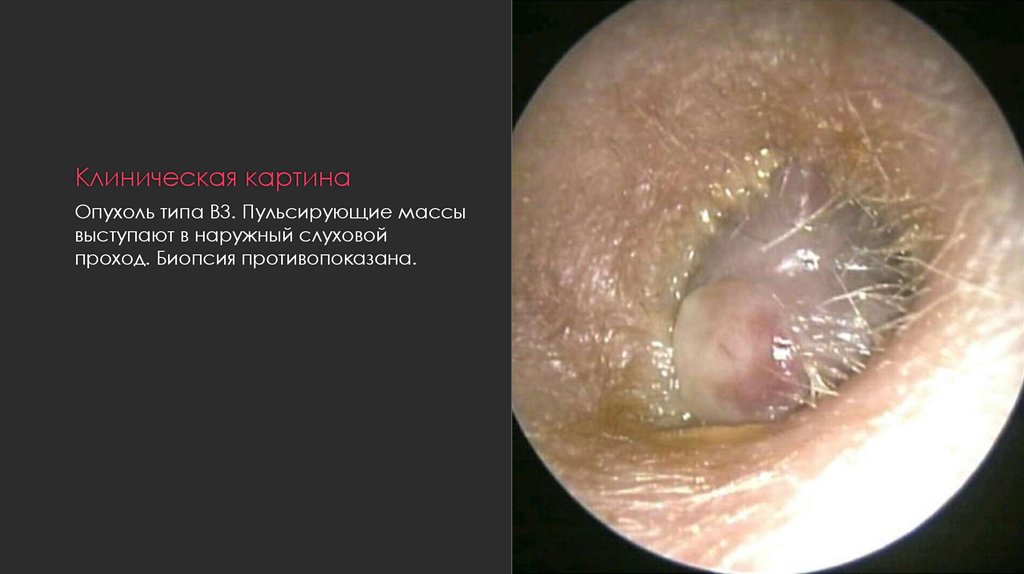
18. Клиническая картина
Опухоль типа B3. Пульсирующие массывыступают в наружный слуховой
проход. Биопсия противопоказана.
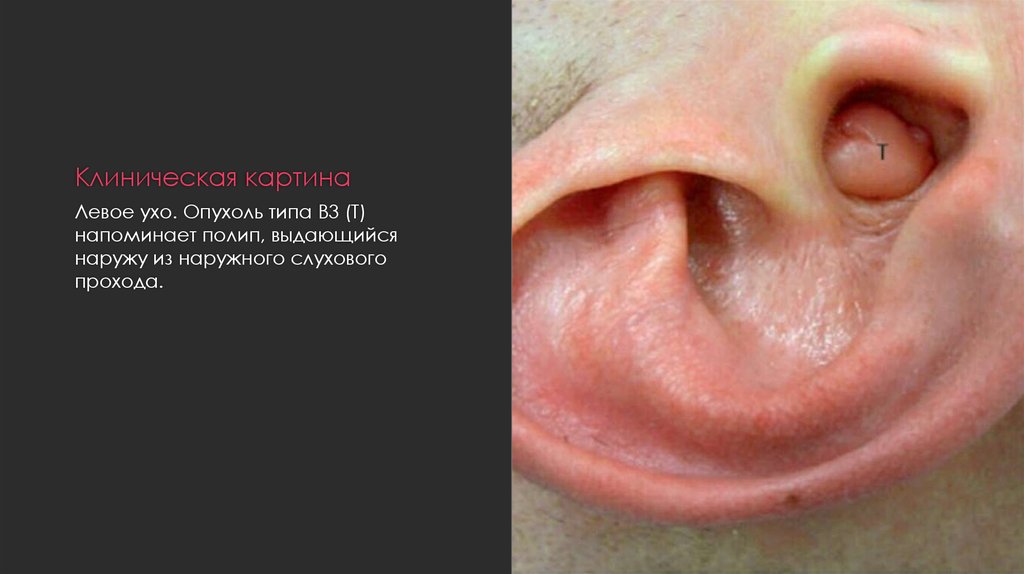
19. Клиническая картина
Левое ухо. Опухоль типа B3 (T)напоминает полип, выдающийся
наружу из наружного слухового
прохода.
20. Путь к диагнозу
Зачастую пульсирующий шум относится на счет сосудистых феноменовгипертонической болезни, хронической сенсоневральной тугоухости.
Отоскопическая картина – красно-бордовая масса за барабанной перепонкой –
также зачастую вводит в заблуждение: не редки случаи, когда выступающая в просвет
наружного слухового прохода гломусная опухоль принималась за полип и
предпринималась попытка удаления с помощью ушной петли, приводя к
массивному кровотечению.
21. Дифференциальная диагностика
Сосудистые аномалииМенингиомы, шванномы лицевого нерва, аденоматозные опухоли.
Гемангиоперицитома, экстрамедуллярная плазмоцитома и гигантоклеточная
опухоль (могут быть неотличимы от гломусной опухоли клинически и
рентгенологически)
Опухоль эндолимфатического мешка
Сосудистые аномалии (аневризмы внутренней сонной или стремечковой артерий)
Высокое стояние луковицы яремной вены (голубой оттенок, не пульсирующую)
Полип, ассоциированный с ХГСО
22. Инструментальная диагностика
На предоперационном этапе основой в диагностике также является КТ и МРТ. Этиисследования дополняют друг друга, оценивая состояние структуры височной кости с
разных позиций.
КТ максимально информативна в плане оценки состояния костной анатомии этой
зоны – стенок барабанной полости, сонного канала, инфралабиринтного
пространства, яремной ямки, задней стенки пирамиды, костного лабиринта,
сосцевидного отростка.
По результатам МРТ можно оценить степень инвазии опухоли в сосудистые структуры
– сигмовидный синус, внутреннюю сонную артерию, луковицу яремной вены.
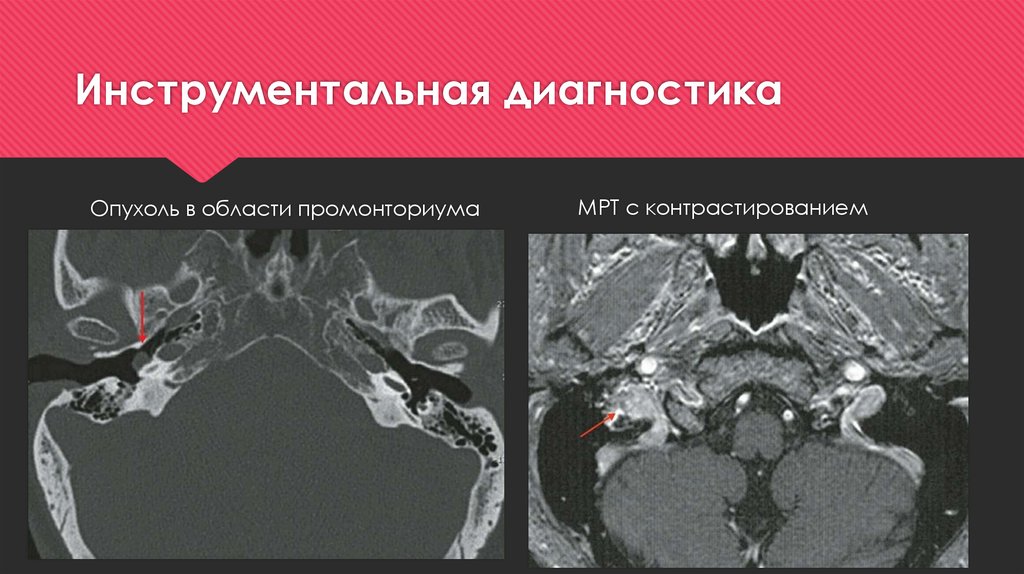
23. Инструментальная диагностика
Опухоль в области промонториумаМРТ с контрастированием
24. Инструментальная диагностика
МРТ 3D-реконструкция сосудистого русла(опухоль указана стрелкой)
25. Лечение
ХирургическоеЛучевое (гамма-нож)
Химиотерапевтическое (практически
не применяется)
Метод выбора
тотальное хирургическое удаление опухоли
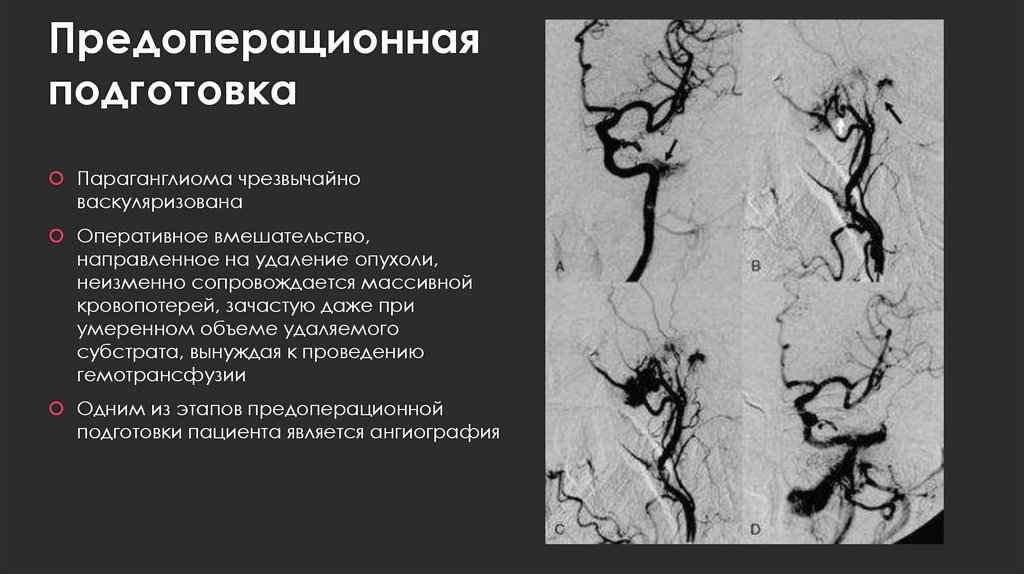
26. Предоперационная подготовка
Параганглиома чрезвычайноваскуляризована
Оперативное вмешательство,
направленное на удаление опухоли,
неизменно сопровождается массивной
кровопотерей, зачастую даже при
умеренном объеме удаляемого
субстрата, вынуждая к проведению
гемотрансфузии
Одним из этапов предоперационной
подготовки пациента является ангиография
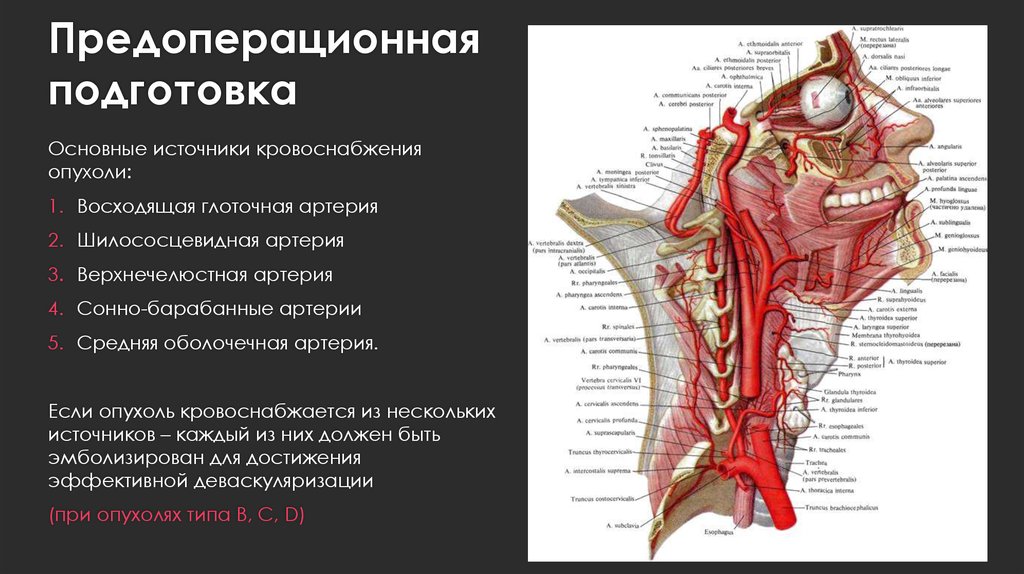
27. Предоперационная подготовка
Основные источники кровоснабженияопухоли:
1. Восходящая глоточная артерия
2. Шилососцевидная артерия
3. Верхнечелюстная артерия
4. Сонно-барабанные артерии
5. Средняя оболочечная артерия.
Если опухоль кровоснабжается из нескольких
источников – каждый из них должен быть
эмболизирован для достижения
эффективной деваскуляризации
(при опухолях типа В, С, D)
28.
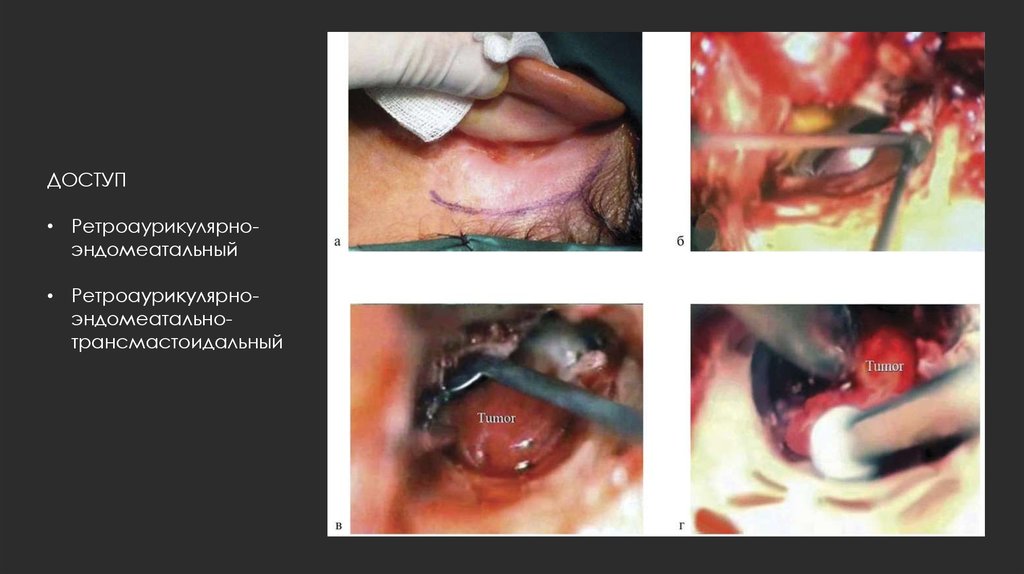
ДОСТУП• Ретроаурикулярноэндомеатальный
• Ретроаурикулярноэндомеатальнотрансмастоидальный
29.
ЭТАПЫ• Заушный кожный разрез с рассечением наружного слухового прохода
• Далее под микроскопом: сепарирование и мобилизация тимпаномеатального лоскута
на ножке до визуализации опухоли;
• расширение костного наружного слухового прохода бором (здесь может
понадобиться дезартикуляция наковальне-стременного сочленения);
• удаление опухоли от промонториума с последующей репозицией
тимпаномеатального лоскута.
30. Послеоперационный период
Одна из основных задач в плане совершенствования хирургического лечениягломусной опухоли – выполнение тимпанопластики одномоментно с операцией
удаления опухоли или отсрочено вторым этапом.
Тимпанопластика необходима для восстановления функции слуха, улучшения
качества жизни и социальной адаптации пациента.
При поражениях лицевого нерва требуется восстановительное лечение
31. Литература
1. The history of the glomus tumors – nonchromaffim chemodectoma: a glimpse of biomedical Camelot- Robert J. Ruben; Acta Oto-Laryngologica 127(4):411-6
2.
История изучения, этиология и патогенез гломусных опухолей основания черепа - И. В. Коваль;
Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2012;76(5): 70-73
3. Параганглиома гортани - С.Д. Бежанова, Р.А. Хасанов, А.И. Павловская, Е.А. Смирнова; Архив
патологии 2017;5:34-37
4. Гломусная опухоль (параганглиома) уха. Современное состояние проблемы. (Литературный
обзор) - Аникин И. А., Комаров М. В. // Рос. оторинолар. – 2010. N 4. – C. 100–114.
5. Шевчик Е.А., Свистушкин В.М., Мухамедов И.Т., Пшонкина Д.М., Золотова А.В. Сочетание
гломусной опухоли луковицы яремной вены с эпитимпанитом, осложненным холестеатомой //
РМЖ. 2015. No 23. С. 1420–1421.
6. Color Atlas of Endo-Otoscopy Examination–Diagnosis–Treatment Mario Sanna, MD Professor of
Otolaryngology Department of Head and Neck Surgery University of Chieti Chieti, Italy
32. Литература
7. Параганглиома среднего уха. Ретроспективный анализ результатов хирургическоголечения - Д.м.н. Р.М. Рзаев; клин. орд. РТ.Р. Рзаев; Вестник оториноларингологии.
2016;81(2): 26-29
8. Опыт хирургического лечения гломусных опухолей
Д.м.н., проф. В.М. СВИСТУШКИН*, к.м.н. Е.А. ШЕВЧИК, д.м.н. И.Т. МУХАМЕДОВ, Д.М.
ПШОНКИНА; Вестник оториноларингологии. 2017;82(1): 15-19






















 medicine
medicine