Similar presentations:
Микозы. Кандидоз
1. Введение
Микозы – это широко распространенная группаинфекций, вызванных большим числом видов (более
200) различных патогенных и условно-патогенных
грибов.
Грибы
принадлежат
к
эукариотным
микроорганизмам
растительного
происхождения.
Микроорганизмов этой группы помимо высокого уровня
клеточной организации характеризуют морфологическое
разнообразие, сложные жизненные циклы, половые и
бесполые
циклы
размножения.
Грибы
могут
существовать в виде одноклеточных микроорганизмов
(дрожжи, дрожжеподобные грибы), однако чаще им
свойственен мицелиальный тип строения.
Большинство
грибов
является
свободно
живущими обитателями различных естественных
субстратов окружающей среды, и только немногие из
них могут выступать в качестве возбудителей
инфекционных заболеваний человека.
2. Кандидоз
Возбудитель: Candida.Класс: Adelomycetes.
Семейство: Torulopsinaceae.
Род: Candida.
Кандидозом
(кандидомикозом)
называют заболевание, вызываемое
дрожжеподобными
грибами
рода
Candida, распространенное во всех
частях света. Это заболевание ранее
именовалось
как
молочница,
монилиазис, левуроз, soor, эндомикоз,
бластомикоз, оидиомикоз. Наряду с
преобладающими
по
частоте
поражениями кожных и слизистых
покровов
человека,
встречаются
глубокие,
системные
поражения
различных тканей и органов, а также –
септические формы болезни. Помимо
человека кандидозом болеют птицы и
крупный рогатый скот.
3. Строение и свойства возбудителя в тканях
В срезах тканей грибы рода Candida обнаруживаются в виде круглыхили овальных дрожжеподобных клеток от 2 до 5 мкм, иногда
почкующихся, грушевидной формы. Нередко видно боковое
почкование в бластоспорах в местах сочленения клеток (мутовки). В
результате филаментации (образования нитей) наблюдаются тонкие,
короткие, изогнутые и длинные нити псевдомицелия, иногда с
утолщениями (псевдоконидиями) на концах до 7 мкм толщиной. От
истинного мицелия нитчатые структуры гриба отличаются тем, что они
не имеют общей оболочки и перегородок и состоят из вытянутых в
длину дрожжевых клеток, соприкасающихся друг с другом.
4.
Нередко грибы рода Candida обнаруживаются втканях в очень незначительном количестве, а иногда
и в виде единичных дрожжеподобных клеток или
обрывков псевдомицелия, что весьма затрудняет
гистологическую диагностику заболевания. Наличие
грибов
кандида
как
патогенного
начала
расценивается только тогда, когда в срезах
обнаруживаются вегетирующие формы гриба
(почкование, псевдомицелиальные структуры) и
ответная тканевая реакция.
5.
Припроведении
культуральных
и
серологических исследований грибы рода Candida
подразделяются на С. albicans, С. tropicalii, С.
pseudotropicalis, С. crusei, С. peracrusei, С.
guillermorl и другие. Наиболее патогенен гриб
Candida albicans, эндотоксин которого вызывает
гибель экспериментальных животных.
6. Для бактериологического (микологического) исследования производят забор пленок с поверхности слизистой оболочки или содержащие
метастатическиеочаги. Изготовленные мазки,
мазки-отпечатки,
кусочки
пленок
засевают
на
специальные
среды.
7. Особенности заражения и морфогенеза
Возникновение кандидоза происходит в результате экзогенного или чащеэндогенного заражения. Эндогенное заражение связано с активированием
дрожжеподобных грибов, уже присутствующих в микробных ассоциациях у здоровых
носителей.
Поражаются при кандидозе преимущественно те органы и ткани, которые
соприкасаются с внешней средой, и в которых гриб может сапрофитировать, не вызывая
патологического процесса, пока для этого не возникнут соответствующие условия. Чаще
всего наблюдаются поражения кожного покрова и слизистых оболочек, покрытых
многослойным плоским эпителием (губы, полость рта, задний проход, влагалище,
уретра). Кандидозные поражения кожи и слизистых оболочек носят очаговый или
генерализованный характер. Частота и избирательность кандидозных поражений
эпидермиса и многослойного плоского эпителия слизистых оболочек связываются с
гликогенофилией гриба кандида. Весьма
характерно, что развитие кандидозных
вагинитов и кольпитов зависит от гормонального цикла, определяющего содержание гликогена в слизистой оболочке.
По-видимому, с гликогенофилией связана и частота кандидозных поражений
при диабете, что позволяет говорить о
кандидозе как парадиабетическом заболевании.
8.
Заражение может происходить и через дыхательные пути споследующим возникновением кандидозных пневмоний, через
пищеварительный тракт с развитием поражений слизистых оболочек,
восходящим путем из уретры и мочевого пузыря с вовлечением в
процесс почек. В этих случаях развивается кандидоз той или другой системы органов.
Кроме того, размножаясь на поверх –
ности кожи или слизистой оболочки,
грибы кандида образуют нити псевдомицелия, которые могут прорастать подлежащие ткани, стенки сосудов, в результате чего возникает распространение кандидозной инфекции, сопровождающееся
образованием метастатических очагов
поражения.
9.
Ведущим в развитии кандидоза, особенно,висцеральных форм поражения, является в первую
очередь «нарушенная жизнедеятельности микроорганизма», то есть то фоновое состояние, при котором
сапрофитные
грибы
кандида
приобретают
патогенные свойства. У всех умерших больных с
висцеральными формами кандидоза обычно
отмечаются тяжелые основные заболевания с
нарушением
защитно-приспособительных
механизмов. Активация кандидоинфекции может
происходить при нерациональной антибиотико- и
гормональной терапии.
10. Характеристика гистологических изменений
Гриб кандида вызывает в тканях некротические изменения,объем которых обычно соответствует интенсивности разрастания грибов.
Некротические изменения тканей, обусловленные действием кандида,
могут
быть
отягощены
рядом
дополнительных
условий:
сенсибилизацией организма, авитаминозом, синергическим действием
устойчивых к антибиотикам форм стафилококка.
Присутствие кандида как патогенного начала рекомендуется
расценивать только тогда, когда имеются вегетирующие формы гриба,
явления почкования, филаментации, а также при наличии наряду с
некробиотическими изменениями воспалительной реакции, или частицы
гриба обнаруживаются фагоцитированными. В остальных случаях
наличие
гриба
следует
расценивать
как
проявление
кандидоносительства.
При выраженных деструктивных процессах в тканях
преобладают почкующиеся и псевдомицелиальные формы кандида. В
участках гнойного воспаления количество почкующихся форм и нитей
псевдомицелия
обычно
меньше.
В
небольшом
количестве
обнаруживается возбудитель при гранулематозной форме воспаления,
при которой весьма редко встречаются вегетирующие формы гриба.
11.
Тканевая реакция при кандидозе в значительной степениопределяется реактивностью организма. В тех случаях, когда имеет
место пониженная сопротивляемость к кандидоинфекции у резко
ослабленных, истощенных больных, воспалительные изменения
обычно выражены крайне слабо. Подобное явление наблюдается при
наличии агранулоцитоза и других заболеваниях кроветворных органов.
В этих случаях вокруг гриба, который обнаруживается обычно в
некротически измененных тканях, отмечаются лишь небольшие
скопления из лимфоцитов и распадающихся полиморфноядерных
лейкоцитов. При некоторой давности процесса в таких очагах
поражения отмечается преобладание лимфоидных элементов.
Полиморфноядерные лейкоциты обнаруживаются лишь в очень
небольшом количестве.
Наряду с описанной тканевой реакцией в ряде случаев
наблюдается и гнойное воспаление. Среди огромной массы
лейкоцитов, большая часть которых распадается, обнаруживаются
лишь немногочисленные лимфоциты и гистиоциты. Такого рода
воспалительные изменения отмечаются обычно у больных с острой
формой генерализованного кандидоза, для лечения которой
применялись антибиотики.
12.
Формированиегрануляционной
ткани
при
кандидозных поражениях имеет различный характер.
Наблюдается формирование грануляционной ткани, в
составе которой преобладают эпителиоидные элементы с
последующим развитием фиброза и формированием
соединительнотканного рубца. Среди грануляционной ткани
могут преобладать гистиоциты, могут появляться гигантские
клетки Пирогова - Лангханса и гигантские клетки инородных
тел. Формирующиеся гранулемы напоминают изменения
при туберкулезе.
Таким образом, в начальной стадии кандидозного
процесса
наблюдается
банальная
некротическиэкссудативная реакция либо с преобладанием лимфоидных
элементов, либо с выраженными процессами нагноения.
При затяжном течении процесса вокруг некротическиэкссудативных
очагов развиваются продуктивные
разрастания с исходом в склероз или наблюдается
формирование туберкулоподобных гранулем.
13. Органопатология кандидоза
Патоморфологические изменения при кандидозе весьма различныкак по локализации, так и по характеру проявления.
Клинико - анатомическая классификация кандидозных поражений
(О. К. Хмельницкий, 1984)
Поверхностные поражения кожи и слизистых оболочек:
Поражения кожи и ее придатков.
Поражение слизистых оболочек, выстланных многослойным плоским
эпителием.
Изолированные поражения органов чувств.
Поражение раневых поверхностей и травмированных тканей.
Висцеральные поражения.
1. Изолированные системные висцеральные формы кандидозов:
а) желудочно-кишечного тракта;
б) Дыхательного тракта;
в) мочеполовой системы.
2. Генерализованный кандидоз с единичными или множественными
метастазами во внутренних органах, нервной системе, мышцах и костях.
14.
Кандидозные поражения кожи и слизистыхоболочек
Проявляются чаще всего в виде подострых дерматитов, изредка
дающих изъязвления и абсцессы. При гистологическом исследовании
отмечается межклеточный отек эпидермиса, паракератоз и акантоз,
местами – некроз эпидермиса. Воспалительная инфильтрация
наблюдается, в основном, в дерме, носит лейкоцитарный характер,
либо приобретает характер продуктивного воспаления с
образованием гранулем из лимфоцитов, эпителиоидных и гигантских
клеток типа Пирогова - Лангганса. Нити гриба выявляются в
эпидермисе и в сосочках дермы. В гранулемах также можно видеть
отдельные нити и дрожжеподобные клетки, причем иногда они
обнаруживаются в цитоплазме гигантских клеток.
15.
При поражении слизистых оболочек прямой кишки,влагалища, уретры на поверхности обнаруживают легко
отходящие беловато-желтоватые пленки. Слизистая
оболочка, не покрытая пленками, чаще всего яркокрасного цвета. Микроскопически пленки состоят из
псевдомицелия
гриба,
дрожжеподобных
клеток,
слущенного
эпителия
и
небольшого
количества
лейкоцитов. Гриб проникает лишь между пластами
эпителия и паразитирует на его клетках. Воспалительная
инфильтрация в подслизистом слое чаще всего выражена
очень слабо.
16.
Излюбленной локализацией кандидозных пораженийпищеварительного тракта является его верхняя часть,
выстланная многослойным плоским эпителием, что объясняется
гликогенофилией гриба кандида. Первоначальной формой
кандидоза является поражение слизистой оболочки полости рта
и зева. Выделяют кандидозные стоматиты, гингивиты, глоссит,
ангину, фарингит, которые могут носить тяжелый характер и
сопровождаться прорастанием псевдомицелия в подлежащие
надкостницу и кость.
Кандидоз
пищевода
является
следствием
распространения процесса со слизистой оболочки полости рта и
зева. Однако, встречаются кандидозные эзофагиты брюшного
отдела и без заметной патологии со стороны полости рта. О. К.
Хмельницкий (1984) выделяет три типа кандидозных поражений
верхнего отдела пищеварительного тракта. Первый, когда
обнаруживаются отдельные беловатые налеты, состоящие из
слущенных клеток эпителия, лейкоцитов, дрожжеподобных
форм и нитей гриба, которые внедрялись между
эпителиальными клетками.
17. Кандидоз пищевода: нити мицелия в стенке пищевода. Окр. по А.Л. Шабадашу
Второй тип характеризуется образованием сливающихсяплотных наложений и более глубоким внедрением гриба
в подслизистую оболочку. Пронизанные нитями гриба
ткани находятся обычно в состоянии некроза, вокруг них
образуется
демаркационный
вал
из
полиморфноядерных лейкоцитов и лимфоцитов. К
третьему типу поражений относят псевдомембранозные
наложения, развивающиеся на изъязвленной слизистой
оболочке. Нити гриба не только пронизывают
некротические массы, но и проникают глубоко в
мышечную оболочку и врастают в сосуды. В ряде
случаев каких-либо заметных реактивных изменений
обнаружить не удается, или они имеют вид небольших
воспалительных инфильтратов.
Кандидоз пищевода: нити мицелия в стенке
пищевода. Окр. по А.Л. Шабадашу
18. Грибковый колит. Врастание гриба Candida в ткань фолликула толстой кишки.
Кандидозные поражения желудка и кишечника наблюдаются реже, чтообъясняется особенностями строения железистого эпителия и фунгицидными свойствами
желудочного сока.
Изменения в желудке и кишечнике могут иметь различный характер.
Преобладают катарально-десквамативные процессы. Элементы гриба обнаруживаются,
главным образом, в тех местах, где имеются наиболее выраженные повреждения и
десквамация эпителиального покрова. Нити гриба прорастают вершину ворсинок, строму
слизистой, подслизистую оболочку, a нередко и лимфатические фолликулы. Там, где
эпителиальный покров сохранен, нити гриба лишь частично прорастают эпителиальные
клетки и как бы стелятся вдоль базальной мембраны. Воспалительная реакция
проявляется в виде отека и инфильтратов из лимфоцитов и лейкоцитов, залегающих в
подслизистой оболочке.
При тяжелых формах поражения обнаруживается некроз слизистой оболочки,
нити гриба диффузно пронизывают некротические массы и проникают в глубокие слои
стенки. Воспалительная инфильтрация и демаркация омертвевших участков выражены
слабо. Характерным является выраженный распад лейкоцитов и лимфоцитов на мелкие
зернышки там, где они непосредственно соприкасались с элементами гриба.
Грибковый колит. Врастание гриба
Candida в ткань фолликула толстой
кишки.
19.
Кандидозные поражения желудка и кишечника могутсопровождаться образованием язвенных дефектов различной
величины и формы. Чаще всего язвы образуются в толстой
кишке. Под поверхностным слоем некроза отмечаются
инфильтраты из лейкоцитов и лимфоцитов. Залегающие среди
них обширные скопления дрожжеподобных форм гриба и
разрастания псевдомицелия иногда располагаются в виде гнезд
с радиарно отходящими нитями. Иногда в дне язвы
наблюдаются скопления макрофагов и единичные гигантские
клетки инородных тел с элементами гриба в цитоплазме. В ряде
случаев кандидозные поражения могут осложнять течение
язвенной болезни желудка и двенадцатиперстной кишки,
вследствие чего в некротическом слое дна язвы и в более
глубоких слоях ее обнаруживаются свободно лежащие и
фагоцитированные грибы кандида.
Язвенные дефекты при кандидозных поражениях могут
осложняться кровотечением из поврежденных сосудов в дне
язвы, перфорацией с последующим развитием перитонита.
Описан даже илеус с последующим развитием перитонита,
обусловленный кандидозным поражением кишечника.
20.
Распространение гриба кандида может захватывать и дыхательные пути споражением полости носа, гортани, трахеи и крупных бронхов, которые
наблюдаются как у детей, так и у взрослых. Поражение гортани в области
голосовых связок может привести к удушью. Трахея и крупные бронхи
поражаются реже гортани.
Образование пленчатых наложений в дыхательных путях возникает в
результате распространения процесса из ротовой полости, иногда вследствие
занесения с вдыхаемым воздухом спор гриба, которые оседают на слизистой
оболочке верхних дыхательных путей и размножаются. Развитие кандидозных
поражений дыхательных путей происходит, по-видимому, чаще всего на фоне
предшествующего
катарального
воспаления
слизистой
оболочки,
обусловленного различными причинами.
Кандидоз лёгких может сопровождать тяжелый
распространенный кандидоз пищеварительного тракта,
но чаще процесс в легких протекает изолированно.
Поражение лёгких наблюдается при септических
формах кандидоза. Возникновение кандидозных
пневмоний происходит чаще всего в результате
аспирации
элементов
гриба,
либо
путем
непосредственного распространения процесса на
легочную ткань по протяжению из дыхательных путей.
Кандидоз
легких
может
возникнуть
также
гематогенным путем. Кроме того, изменения в легких
могут быть обусловлены прорастанием псевдомицелия
гриба через мышечную стенку пищевода в плевру и
оттуда в легочную ткань.
21.
Для начальной стадии воспалительного процесса в легких,обусловленного кандида, характерно наличие лейкоцитарного
экссудата с примесью фибрина. О. К. Хмельницкий (1984 г.) указывает
на преобладание фибринозно-некротических процессов в легких при
кандидозе легких, которые наблюдаются, главным образом, в местах
наибольшего скопления грибов. Нередко такие очаги окружены
геморрагической зоной, а вдали в альвеолах обнаруживается большое
количество
десквамированных
альвеолоцитов,
содержащих
включения липидов.
При затяжных, хронических формах легочного кандидоза
возникают множественные гранулемы, состоящие из лимфоцитов и
гистиоцитов с большими светлыми ядрами, гигантских клеток Пирогова
- Лангганса и гигантских клеток типа инородных тел; в последних
нередко обнаруживаются элементы гриба кандида. Течение процесса
при затяжном кандидозе легких разделяют на три стадии. При первой
стадии центральная часть пораженного участка состоит из
полиморфноядерных лейкоцитов и лимфоцитов. Вокруг располагаются
фибробласты, эпителиоидные и плазматические клетки и единичные
гигантские клетки. Для второй стадии характерно наличие
грануляционной ткани, богатой лимфоцитами и плазматическими
клетками. В третьей стадии процесса наблюдаются явления
хронического воспаления вокруг пораженного участка с выраженным
фиброзом интерстициальной ткани.
22.
Кандидозные поражения могут развиваться на фонеразличного рода хронических воспалительных процессов в легких, в
том числе и туберкулезной этиологии, и при различных
новообразованиях. В этих случаях отмечается или преимущественное
поражение бронхов, или легочной паренхимы. В ряде случаев
почкующиеся формы гриба обнаруживаются среди клеточных
элементов, инфильтрирующих стенки бронхов, и в альвеолярных
перегородках.
Изолированные формы кандидозных поражений органов
мочевыделения развиваются обычно в результате восходящей
инфекций по мочевым путям. В первую очередь при восходящей
инфекции возникают уретриты. Описаны кандидозные циститы, реже
наблюдается
развитие
кандидозного
пиелонефрита.
При
микроскопическом исследовании почек обнаруживается значительный
отек, некрозы и геморрагии в слизистой оболочке лоханок. В
содержимом мочевых путей и гнойно-некротических участках
поражений отмечаются разрастания псевдомицелия гриба. В
паренхиме почек образуются мелкие абсцессы.
Кандидозные поражения могут развиваться в операционных
ранах и в зонах травматических повреждений. Описаны
послеоперационные отогенные кандидозные абсцессы мозжечка.
Различные виды изолированных кандидозных поражений в
результате попадания элементов гриба в кровяное русло могут
обусловить генерализацию процесса.
23.
Гематогенное распространение гриба кандидаприводит к различным морфологическим изменениям. В
ряде
случаев
в
результате
генерализации
кандидоинфекции возникают метастатические очаги
поражения в одном из органов (головной мозг, почки,
сердце, костный мозг, поперечнополосатые мышцы и т.
д.). В других случаях генерализация кандидоинфекции
приводит к образованию распространенных метастазов
во многих органах, то есть наблюдается кандидозная
септикопиемия.
Для метастатических кандидозных поражений
головного мозга характерно обширное разрастание
псевдомицелия гриба, что связывают с особенностями
химического состава мозговой ткани, благоприятного
для роста гриба кандида. Кандидозные менингиты
имеют характер острого гнойного или продуктивного
процесса.
24.
Описаны изолированные метастатическиепоражения в почках с образованием множественных
абсцессов и развитием кандидозного паранефрита.
Описаны также кандидозные эндокардиты и
кандидозный миокардит.
Гематогенная диссеминация может обусловить
поражения кроветворных органов, печени. Описаны
редкие формы поражения поперечно-полосатых
мышц, костей с образованием периостита и
остеомиелита,
пазух
лицевого
черепа,
поджелудочной железы, щитовидной железы.
Метастатические очаги при генерализованном
кандидозе могут напоминать туберкулёзную
гранулему. Преобладание продуктивных форм
воспаления с формированием туберкулоподобных
гранулем характерно для затяжной формы
кандидоза.
25.
Значительно легче, чем плесени (гифомицеты), отличить всрезах от гриба кандида nocardia, нити мицелия которого значительно
тоньше (не превышают толщину 0,7—0,8 мкм), не окрашиваются на
мукополисахариды по Хочкисс – Мак - Манусу или А. Л. Шабадашу и
окрашиваются по Грам - Вейгерту и Цилю - Нильсену.
Другие патогенные грибы, вызывающие микотические
поражения у человека, в виде мицелия не обнаруживаются. Строение
возбудителей таких заболеваний как криптококкоз и бластомикозы,
отлично от дрожжеподобных, споровых форм кандида. Возбудители
же кокцидиомикоза достигают значительно больших размеров, чем
споровые формы кандида, и протоплазма их обычно заполнена
эндоспорами.
Необходимо помнить, что диагностика кандидоза, помимо
гистологического
исследования,
складывается
также
из
микроскопического изучения гнойного отделяемого, чешуек кожи,
крови, желчи, спинномозговой жидкости, испражнений, мочи, а также
- культурального и серологических исследований. Серологическая
диагностика
кандидоза
достигается
посредством
реакции
агглютинации и связывания комплемента. Установлению диагноза
помогает также заражение экспериментальных животных (кролики,
мыши, крысы, морские свинки).
26. Плесневые микозы
Плесневые грибы весьма устойчивы в отношениивоздействия внешних факторов (в том числе температурного),
растут преимущественно в аэробных условиях. Последним, повидимому, и объясняется излюбленная локализация плесневых
грибов на слизистых оболочках полости рта, зева, носа,
дыхательных путей, наружного слухового прохода, роговой
оболочке глаза, в стенках каверн легких, на омертвевшей коже (при
сухой гангрене). Распространение плесневых грибов происходит
преимущественно по поверхности, отчего они и получили свое
название стелящихся. Для их вегетации необходимо повреждение
слизистой оболочки.
Развиваясь в зонах некроза плесневые грибы вызывают в
прилежащих тканях реактивный воспалительный процесс. Для
поражений, вызванных плесневыми грибами, вследствие
газопоглощающего свойства грибов характерно отсутствие запаха,
несмотря на обширные некротические изменения.
Плесневые грибы могут прорастать сосуды и разноситься
током крови, в результате чего возникают метастатические очаги
поражения. В исследуемых тканях обнаруживается только мицелий
грибов. Из плесневых микозов у человека наиболее часто
встречаются аспергиллез, мукороз и пенициллез.
27. Аспергиллез
• Возбудители:Aspergillus.
Класс:
Ascomycetes.
Семейство: Aspergillaceae. Род: Aspergillus.
• Аспергиллез – наиболее часто встречающийся
глубокий плесневой микоз, вызываемый грибами
рода Aspergillus, характеризующийся поражением
кожи и внутренних органов, преимущественно
дыхательного
тракта.
Первое
описание
аспергиллёзного поражения у человека принадлежит
Р.
Вирхову.
Поскольку
аспергиллы
широко
распространены
в
природе,
то
аспергиллез
распространен во всех частях света. Некоторые
разновидности аспергилл выделяют
ядовитые
вещества и при попадании в корма вызывают
интоксикацию у домашних животных. К настоящему
времени аспергиллез человека и животных хорошо
изучен у нас в стране и за рубежом.
28. Особенности строения и тинкториальных свойств возбудителя
Аспергиллы обнаруживаются в тканях в виде равномерносептированных гифов (нитей) толщиной 1,5–5 мкм, которые
образуют клубки мицелия. При интенсивном росте скопления
разрастающегося мицелия принимают сферический вид и
напоминают друзы. При этом гифы имеют выраженное
радиарное направление. Иногда разрастания мицелия имеют вид
куста. Для гифов характерно остроугольное дихотомическое
деление. При сдерживающей рост гриба тканевой реакции
отмечаются только короткие нити мицелия и овальные или
округлые клетки, напоминающие фигуры почкования.
29.
При дегенерации нити гриба вздуваются,увеличиваются в размерах до 15 мкм. Иногда при
широком
доступе
воздуха
в
тканях
могут
обнаруживаться и органы плодоношения. В этих
случаях на концах нитей мицелия видно шарообразное
вздутие диаметром до 25 мкм.
На поверхности его располагаются в виде
венка, чаще радиально, цилиндрические или
кеглевидные клетки – стеригмы, от которых
отшнуриваются цепочки округлой или овальной
формы спор – конидий диаметром – 2,5 мкм. Стенки
спор и мицелий гриба при окраске гематоксилином и
эозином окрашиваются неравномерно, но довольно
отчетливо. Довольно четко аспергиллы определяются
при окраске по ван Гизону и азаном. При проведении
PAS-реакции
аспергиллы
окрашиваются
неравномерно, лучше выявляются молодые клетки. В
старых и дегенеративных клетках отмечается резкое
снижение PAS-положительных веществ.
Параллельно
с
гистологическим
исследованием
рекомендуется
проводить
микроскопию
мазков-отпечатков;
обязательно
выделение из тканей гриба чистой культуры, так как
возбудителями аспергиллеза могут быть различные
виды аспергилл (Aspergillus fumigatus, Aspergillus nieger,
Aspergillus flavus и другие).
30. Особенности заражения и течения
Заболевание аспергиллезом чаще всего встречается у лиц,откармливающих голубей вдуванием в клюв разжеванных зерен, у чесальщиков
волос и шерсти, парикмахеров, мукомолов, упаковщиков в солому, у работников,
соприкасающихся с заплесневелым зерном и рисовой мукой, богатой спорами
гриба, у лиц, подстригающих живые растительные изгороди. Поверхностным
поражениям благоприятствуют травма, мацерация, воспалительные процессы в
коже. Известны аспергиллезные поражения лица, шеи, туловища, слизистой
оболочки ротовой полости и влагалища. Наиболее часты поражения наружного
слухового прохода с переходом на ушную раковину и носоглотку. Описан
аспергиллез глаз и орбиты. Поражения носоглотки и орбиты могут осложняться
переходом процесса в воздухоносные синусы и полость черепа с развитием
аспергиллезного менингита.
Из висцеральных форм аспергиллеза наиболее часты поражения
дыхательных путей и легких. Заражение происходит аэрогенным путем. Проникая в
дыхательные пути, споры гриба оседают на эпителии бронхов. Развитие гриба в
первичном очаге локализации зависит от его способности адаптироваться к новым
условиям. Благоприятными факторами для развития аспергиллеза дыхательных
путей являются предшествующие заболевания (бронхоэктатическая болезнь,
абсцессы и очаги гангрены, инфаркты, казеозная пневмония, распадающийся рак).
По клинике аспергиллез легких очень напоминает туберкулез. Описывается также
аспергиллез почечных лоханок при восходящей инфекции и стенки желудка при
попадании гриба в его полость, сравнительно редки случаи генерализованного
аспергиллеза. Он обычно развивается на фоне истощения или длительного лечения
антибиотиками широкого спектра действия.
31.
Еслитечение
поверхностных
форм
аспергиллеза чаще благоприятное, и они поддаются
лечению, то висцеральные формы обычно
принимают затяжное течение, плохо поддаются
лечению, и исход при них неблагоприятный. Как
первичное заболевание висцеральный аспергиллез
встречается исключительно редко. Как правило, он
выявляется на фоне какого-либо тяжелого
заболевания: туберкулеза, опухолей, чаще всего
легкого, лейкозов. В последние годы обращают
внимание на учащение случаев сочетания
туберкулеза с аспергиллезом.
32.
Инкубационныйпериод
точно
не
установлен.
Аспергиллы могут поражать любые органы и ткани. К
клиническим проявлениям можно отнести следующие
формы:
1) бронхолегочный аспергиллез;
2) генерализованный (септический) аспергиллез;
3) аспергиллез ЛОР-органов;
4) аспергиллез глаза;
5) аспергиллез кожи;
6) аспергиллез костей;
7) прочие формы аспергиллеза (поражение слизистых
оболочек рта, гениталий, мико-токсикозы и пр.).
33. Характеристика гистологических изменений
Тканеваяреакция
при
аспергиллезе
чаще
всего
характеризуется некрозом ткани. Среди некротизированных масс
обычно видны нити гриба, располагающиеся или беспорядочно или
расходящиеся веерообразно из одного центра. Некроз может достигать
очень больших размеров. Учитывая, что аспергиллез нередко
развивается вторично, не всегда бывает легко решить вопрос,
предшествовал ли некроз внедрению и размножению аспергилл, или
же он связан с действием гриба. Решающим в оценке происхождения
некроза является характер и состояние обнаруживаемых грибов и
наличие ответной тканевой реакции. В тех случаях, когда наблюдается
выраженная вегетация аспергилл и отчетливая демаркация,
правильней считать, что некроз связан с патогенным действием грибов.
Лейкоцитарная инфильтрация, отграничивающая зону некроза, имеет
различную степень выраженности. Очень часто наблюдаются
характерные явления пикноза и кариорексиса полиморфноядерных
лейкоцитов, осколки которых имеют вид мелких шаров, нередко
располагающихся
вокруг
элементов
гриба.
При
наличии
неблагоприятного
фона,
в
частности
при
агранулоцитозе,
воспалительный процесс принимает выраженный абсцедирующий
характер. В этом случае отмечается преобладание дегенеративных
форм грибов и некоторое угнетение процессов их размножения.
34.
При затяжном течении вокруг зоны некроза илиабсцедирования отмечается развитие грануляционной ткани, которая
богата гистиоцитами и фибробластами. Характерно наличие гигантских
клеток, которые чаще всего имеют вид клеток инородных тел и
встречаются, особенно в ранних сроках формирования грануляционной
ткани, в большем количестве, чем эпителиоидные клетки.
Преобладание последних наблюдается очень редко и поэтому
образующиеся гранулемы не имеют того туберкулоидного типа
строения, которое характерно для некоторых других микозов.
Присутствие гигантских клеток связано, по-видимому, с действием
продуктов жизнедеятельности гриба. Нити гриба в гранулеме
обнаруживаются редко. Чаще находят только обломки клеток гриба,
что, конечно, затрудняет гистологическую диагностику аспергиллеза.
Нередко в грануляционной ткани наблюдаются многочисленные
липосодержащие пенистые клетки, а иногда встречаются макрофаги,
содержащие меланиноподобный пигмент.
В поздние сроки заболевания наблюдаются процессы
рубцевания, однако, они бывают выражены слабо. Это связано с тем,
что у человека достоверные случаи спонтанного излечения не
наблюдаются. Возбудитель заболевания, особенно при условиях
доступа воздуха, может паразитировать очень длительное время и
поддерживать воспалительный процесс. Способны сохраняться
аспергиллы и при отсутствии связи с внешней средой, например, в
тканях головного мозга.
35. Морфологические изменения обусловлены некрозом тканей в месте внедрения грибка. Среди некротических масс выявляют элементы
грибка.Возможно
абсцедирование в очаге поражения. Вокруг зоны
некроза при длительном течении патологического
процесса
развивается
грануляционная
ткань.
36. Органопатология аспергиллеза
При аспергиллезе различают поверхностные и висцеральные формыпоражения, которые могу сочетаться.
К поверхностным относят поражения кожных покровов лица и шеи,
наружного слухового прохода, туловища. Они сопровождаются гиперемией,
шелушением, образованием корок. Поражения наружного слухового прохода могут
распространяться как на ушную раковину, так и на среднее ухо. Редко развиваются
поражения конечностей, при которых с изменениями гранулематозного характера в
коже, в процесс вовлекаются подкожная клетчатка, мышцы и кости.
В отдельную форму выделяют аспергиллез глаз, который встречается в виде
повреждения роговицы, конъюнктивита, блефарита и панофтальмита.
Нередким является аспергиллез слизистых оболочек и придаточных
полостей черепа. К ним относятся более частые поражения слизистых оболочек,
покрытых мерцательным эпителием (полость носа, придаточные полости), и
значительно реже встречаются поражения многослойного плоского эпителия
ротовой полости, влагалища. При этой форме поражения наблюдаются обширные
изъязвления и гранулирующие поверхности, покрытые наложениями зеленоватого
или черного цвета. Обычно в грануляционной ткани обнаруживаются значительные
количества нитей гриба. Отмечаются обширные участки некроза и явления
абсцедирования. Эти виды поражения часто сопровождаются распространением
процесса по протяжению и могут обусловить гематогенное метастазирование
благодаря проникновению гриба в просветы сосудов.
37. Аспергиллез легкого
Аспергиллезныйбронхит
протекает как самостоятельная
форма поражения, либо сочетается
с развивающейся пневмонией.
Попадающие
в
просвет
воздухоносных путей аспергиллы в
виде
нитей
нередко
обнаруживаются среди продуктов
секреции бронхиальных желез. При
определенных
условиях
они
становятся
патогенными
и
обуславливают поражение стенки
бронхов, при которых, благодаря
инвазии
гриба
развивается
перибронхит. При этом нити гриба
проникают в просвет легочных
альвеол.
38.
Макроскопически при аспергиллезебронхов
обнаруживается
картина
деформирующего гнойного бронхита с
поверхностными или более глубокими
изъязвлениями.
При
гистологическом
исследовании наблюдается некроз слизистой
оболочки со скоплением распадающихся
лейкоцитов.
В
стенке
бронхов
обнаруживаются массивные лимфоидные
инфильтраты. При некоторой длительности
процесса
отмечаются
разрастания
грануляционной ткани, богатой гистиоцитами,
фибробластами
и
многоядерными
гигантскими клетками, преимущественно
типа инородных тел. Аспергиллёзный бронхит
чаще всего определяется при гистологическом
исследовании как сочетанное заболевание
при какой-либо тяжелой болезни. Диагноз
ставится
на
основании
обнаружения
аспергилл.
39.
Чаще поражение легких является результатомперехода процесса при аспергиллезном бронхите,
нередко на фоне бронхоэктатической болезни. При этом в
просвете бронхов, бронхоэктазов, эмфизематозных
пузырей и альвеолах обнаруживаются шарообразные
скопления мицелия, которые плотно прикреплены к
поверхности стенки бронха и легочных перегородок. Нити
гриба растут в радиальном направлении и проникают
через стенки бронхов, альвеолярные перегородки, стенки
капилляров, артерий и вен. Ответная тканевая реакция
нередко бывает выражена очень слабо. Чаще в
окружности разрастающегося гриба обнаруживается
некроз и отдельные очаги лейкоцитарной и фибринознолейкоцитарной экссудации. Если нити гриба достигают
плевры,
то
развивается
фибринозный
плеврит.
Прорастание гриба в сосуды с последующей закупоркой
их просвета клубками разрастающегося мицелия может
приводить к нарушениям кровообращения вплоть до
образования инфарктов.
Описанная форма легочного аспергиллеза
наблюдается
преимущественно
при
пониженной
резистентности
организма
(при
лейкозах,
лимфогранулематозе,
как
результат
лечения
кортикостероидами и цитостатиками).
40.
Значительно реже наблюдается первичный аспергиллез легких,протекающий сначала в виде фибринозно-гнойной, а затем – некротической
пневмонии. Макроскопически очаги бронхопневмонии имеют вид
уплотнений величиной от булавочной головки до размеров маленькой
вишни, серого или серо-коричневого цвета, которые обнаруживаются в
одном или обоих легких. Они могут размягчаться, нагнаиваться с
образованием абсцессов. Вокруг абсцессов образуется широкий вал из
грануляционной ткани, периферическая часть которого богата волокнистыми
субстанциями. Нити гриба обнаруживаются в некротическом детрите среди
распадающихся гигантских клеток и внутри них. Иногда наблюдается
организация пневмонических очагов с явлениями обызвествления.
Аспергиллезная пневмония носит мелкоочаговый характер с выраженной
тенденцией к некрозу. Более крупные очаги в виде абсцессов или больших
гранулем встречаются реже. При затяжном течении первичного
аспергиллеза легких обнаруживаются мелкие или более крупные полости с
грязно-серыми, неровными, шероховатыми стенками.
41.
При микроскопическом исследовании в стенках кавернобнаруживаются обширные разрастания мицелия гриба,
слабо окрашивающегося гематоксилином. Внутренние слои
каверн некротизированы, вся толща стенки инфильтрирована
лейкоцитами. Вокруг мицелия располагается большое
количество гигантских клеток, которые охватывают
разрастания гриба полукольцом. Иногда со стороны
паренхимы легких на фоне диффузного склероза очагов
пневмонии бывает видно большое количество мелких
круглых слоистых образований, имеющих вид микролитов и
располагающихся
как
в
утолщенных
альвеолярных
перегородках, так и в стенках, и просвете альвеол. Эти
образования (микролиты) могут располагаться также в стенке
каверн среди некротической ткани и среди разросшегося
грибкового мицелия. Подобные микролиты, окруженные
гигантскими клетками, могут встречаться также и в
регионарных лимфатических узлах. Обычно гигантоклеточная
реакция захватывает не всю легочную ткань, а выражена
преимущественно в тех местах, где имеются разрастания
мицелия или расположены микролиты.
42. Аспергиллема лёгкого
- это особая форма бронхолегочного аспергиллеза, которую выделяютотдельно из-за успешного удаления ее оперативным путем. Различают
первичную и вторичную аспергиллёму. Аспергиллёмы развиваются в виде
солитарных образований. Они располагаются обычно в верхних долях легких,
чаще справа, что соответствует локализации легочного туберкулеза. При
гистологическом исследовании операционного материала чаще всего
невозможно различить первичную и вторичную аспергиллёму. Установление
первичности аспергиллёзного процесса возможно только при тщательном
клинико-рентгенологическом наблюдении в динамике. Аспергиллёма
представляет собою шарообразное разрастание гриба (Fungus ball).
Макроскопически она представляет серо-желтого или серо-коричневого
цвета образование замазкообразной консистенции и располагается
подвижно в полости.
Первичную аспергиллёму связывают с образованием каверны в
результате секвестирующей аспергиллёзной пневмонии. Каверна имеет
плотную стенку, внутренняя поверхность ее постепенно выстилается
цилиндрическим бронхиальным эпителием или многослойным плоским эпителием. Если скопления гриба не удаляются полностью вместе с
секвестирующими некротическими массами, они способны образовывать
«мицелиальные шары» в возникающей полости, которая затем начинает
сообщаться с крупными бронхами. Для первичной аспергиллёмы наличие
остатков разрушенных стенок бронхов не характерно. Летальность при
легочном аспергиллезе колеблется от 20 до 37%.
43. Генерализованный аспергиллёз
Развиваетсяпосле
применения
лекарственных
препаратов
(антибиотики, кортикостероиды, цитостатики). Чаще всего гематогенное
распространение заболевания наблюдается при бронхо-легочных формах
аспергиллеза вследствие поражения аспергиллами стенок сосудов. При
генерализованном аспергиллезе наблюдаются множественные или
единичные метастатические очаги во внутренних органах (сердце, печень,
почки, селезенка, лимфатические узлы), костях (позвоночник, ребра) и
центральной нервной системе.
Макроскопически в тканях пораженных органов
обнаруживаются сероватые или бело-серые очажки
различной величины, иногда – абсцессы. Описаны
случаи
аспергиллёзного
эндокардита
и
аспергиллёзного тромбартериита, обусловившего
развитие инфарктов почек и селезенки. Чаще
наблюдаются абсцессы с наличием аспергилл и
некротические изменения с гранулематозными
разрастаниями по периферии. В затяжных случаях
генерализованного аспергиллеза находят гранулемы,
которые чаще напоминают гранулемы инородных
тел, реже – эпителиоидные, туберкулоподобные.
44.
Септические (генерализованные) формы аспергиллезаразвиваются на фоне резкого угнетения иммунитета (больные
СПИДом и др.). Эта форма характеризуется гематогенным
распространением аспергилл с образованием метастазов в
различных органах и тканях. Могут наблюдаться поражения
желудочно-кишечного тракта (тошнота, рвота, запах плесени изо
рта, жидкий пенистый стул, содержащий большое количество
аспергилл), абсцессы головного мозга, специфические увеиты,
множественные поражения кожи в виде своеобразных узлов.
Наблюдаются и изменения органов дыхания, с которых обычно и
начинается аспергиллезный сепсис.
У больных СПИДом признаки аспергиллеза сочетаются с
проявлениями основного заболевания и оппортунистических
инфекций
(пневмоцистоз,
саркома
Капоши,
кандидоз,
генерализованная герпетическая инфекция и др.). На этом фоне
аспергиллезный сепсис, или генерализованный аспергиллез,
приводит к летальному исходу.
45. Аспергиллез ЛОР-органов
проявляется в виде наружного и среднего отита,после операций на внутреннем ухе, аспергиллеза с
поражением
слизистой
оболочки
носа
и
придаточных полостей, аспергиллеза гортани.
Эта
форма
аспергиллёза
может
сопровождаться аспергиллезным поражением кожи
и ногтей. Профессиональный аспергиллез может
развиваться у лиц, имеющих контакт со спорами
различных видов аспергиллов (ткацкие фабрики,
шпагатно-прядильные, производство солода и др.).
Аспергиллез чаще протекает у них в виде
хронического бронхита, иногда с симптомами
бронхоспазма.
46. Аспергиллез глаз
В большинстве случаев является следствием гематогенногораспространения инфекции; проявляется конъюнктивитом, язвенным
блефаритом, дакриоциститом, кератитом (поверхностным узелковым или
глубоким инфильтративно-язвенным): возможно развитие панофтальмита.
При аспергиллёзе глаз нередко наблюдается тромбоз сосудов.
В случае вовлечения в процесс орбиты отмечаются отек в области
глазницы, экзофтальм, птоз, поражение черепных нервов.
47. Аспергиллез кожи
как правило, является первичным;проявляется
эритемой,
инфильтрацией, коричневатыми чешуйками,
реже — везикулезными и папулезными
элементами,
интертриго,
паронихиями, экзематозными, дисгидрозиформными, инфильтративноязвенными,
вегетирующими,
распола-гающимися асимметрично
элемен-тами, иногда опоясанными
коричне-ватой
или
зеленоватой
каемкой. При аспергиллезе кожи
головы и шеи в процесс могут
вовлекаться
регионарные
лимфатические узлы.
48. Аспергиллез ЦНС
Поражения центральной нервной системыпри аспергиллезе могут возникать в результате
распространения процесса из воздухоносных
пазух и орбиты через отверстия в основании
черепа, а также – вследствие гематогенного
метастазирования.
В первом случае проникновение грибов в
полость черепа приводит к поражению мозговых
оболочек и мозгового вещества. Развивающийся
лептоменингит гнойного характера локализуется
обычно в базальных отделах, но может
распространяться на всю поверхность головного
мозга и оболочки спинного мозга. При некоторой
длительности течения в мягкой мозговой
оболочке обнаруживаются различной величины
серые гранулемы, в центре которых при
гистологическом исследовании обнаруживаются
грибы. При подобном пути распространения в
области внедрения инфекции в полость черепа
обнаруживается обычно очаговый энцефалит
гнойного или геморрагически - некротического
характера, что может быть связано с нарушением
циркуляции
вследствие
развивающегося
тромбангиита
мягкой
мозговой
оболочки,
сопровождающегося
мелкими
субарахноидальными
и
субдуральными
кровоизлияниями.
49.
При гематогенном инфицировании чаще развиваются абсцессымозга, по периферии которых отмечается пролиферация макро- и
микроглии. Очаги поражения, образовавшиеся в результате
гематогенного заноса грибов, в тканях головного мозга не имеют
определенной локализации. При некоторой давности процесса они
принимают вид узлов довольно плотной ткани розовато-белого цвета с
четкими границами.
Центральная часть их серовато-белого
цвета, рыхлая, местами с расплавлением.
При
гистологическом
исследовании
представляется возможным различить
три зоны. Наружная зона представлена
массивными
инфильтратами,
состоящими
из
лимфоцитов,
плазматических клеток и молодых
соединительнотканных
клеток
со
значительным
разрастанием
аргирофильных
волокон.
Местами
наблюдаются
одиночные
гигантские
клетки.
50.
Вторая – средняя зона – представлена по преимуществуэпителиоидными гигантскими клетками. Многочисленные ядра
гигантских клеток располагаются иногда по всей периферии
клетки, иногда — у одного из ее полюсов, иногда имеют
беспорядочное расположение. В этой зоне наблюдается
обильное разрастание нитей гриба. Они оказываются
расположенными как в телах гигантских клеток, так и свободно
между клетками.
И, наконец, третья, центральная, зона характеризуется
некротическим
расплавлением
тканей
с
обильной
лейкоцитарной инфильтрацией. В этой зоне, особенно в
периферических участках ее, среди лейкоцитов наблюдаются
нити гриба; в мягкой оболочке основания мозга определяются
небольшие лимфоцитарные инфильтраты.
Подобные узлы в головном мозгу очень напоминают
туберкулезные. Однако, аспергиллёзные гранулемы не
претерпевают казеозного некроза, а подвергаются в центре
лейкоцитарной
инфильтрации
и
расплавлению.
Этим
объясняется и своеобразие макроскопической картины по
сравнению с солитарными туберкулами.
51.
Аспергиллез желудочно-кишечного трактаЖелудочно-кишечный тракт при аспергиллезе
поражается редко. Описаны случаи гнойнонекротического, эрозивного гастрита и энтероколита.
Известны более легкие поражения слизистой и
подслизистой оболочек, которые, по-видимому,
нередко не диагностируются ни клинически, ни
патологоанатомически. Следует отметить случаи
язвенной болезни желудка и двенадцатиперстной
кишки,
осложненные
аспергиллёзными
поражениями. При этом в дне язвенных дефектов
обнаруживается серо-зеленый или серо-черный
налет.
52.
Развивается при дисбактериозе, протекает по типуэрозивного гастрита, энтерита или колита. При
аспергиллезе печени характеризуется очаговым
поражением; диффузный процесс может возникать
при афлотоксикозе, в случае хронического течения
ведет к развитию цирроза печени, может
способствовать возникновению рака печени.
При гистологическом исследовании пораженной ткани
грибки выявляются в виде
клубка, в случае широкого
доступа воздуха в ткани
образуются
характерные
«леечные» головки грибка с
цепочками конидий.
53. Течение аспергиллеза у больных СПИДом
Аспергиллез является самым частым микозом,развивающимся на фоне иммунодефицита. Он
возникает чаще при развернутой клинической
симптоматике СПИДа. Инфицирование наступает
экзогенно воздушно-пылевым путем, что может
происходить и во время пребывания в лечебном
отделении. Заболевание развивается быстро,
вначале в виде легочного аспергиллеза, который
затем переходит в септическую (генерализованную)
форму, сопровождается поражением многих
органов и систем, способствует наступлению
летального исхода.
54. Прогноз
При легочных формах аспергиллёза летальностьсоставляет 20—35% (у лиц с иммунодефицитами, не связанными
с ВИЧ-инфекцией,—около 50%). При генерализованной
(септической)
форме
прогноз
неблагоприятный.
При
аспергиллезе
кожи
и
слизистых
оболочек
прогноз
благоприятный.
Профилактические мероприятия в очаге включают
борьбу с пылью и травматизмом на производстве, ношение
респираторов рабочими на мельницах, зерноскладах,
овощехранилищах, ткацких предприятиях. В лечебных
учреждениях для лиц с иммунодефицитами удается
значительно уменьшить частоту экзогенного инфицирования
аспергиллёзом путем очистки поступающего в палаты воздуха
специальными воздушными фильтрами. Для предупреждения
вторичных
(легочных)
аспергиллезов
важно
раннее
распознавание и лечение основного заболевания.
55. Гистоплазмоз
Возбудитель: Histoplasma capsulatum Darling;Histoplasma piriformis Hansman — Schenken. Класс:
Adelomycetes; Семейство: Aleurospores. Род: Histoplasma.
Гистоплазмоз
(ретикулоэндотелиальный
цитоплазмоз, болезнь Дарлинга) – глубокий микоз,
протекающий
в
форме
ограниченного
или
генерализованного
заболевания
с
первичным
поражением клеток ретикулоэндотелиальной системы
органов и тканей.
Впервые гистоплазмоз был обнаружен в 1906 году
в тканях умерших людей в зоне Панамского канала и
ошибочно отнесен к простейшим, вследствие чего и
получил название Histoplasma capsulatum, а затем лишь в
1934 году была выделена чистая культура гриба.
56.
Гистоплазмоз встречается в умеренных исубтропических
климатических
зонах.
Заболевание
гистоплазмозом
зарегистрировано
во
многих
странах
американского континента, Африки, Азии, а
также - Европы. Заболевание гистоплазмозом
встречается и в России. Помимо человека
гистоплазмозом болеют животные (крупный
рогатый скот, овцы, лошади, свиньи, собаки,
кошки, домашняя птица, мыши, крысы,
лисицы), которые часто являются носителями
гриба.
57. Особенностей строения и тинкториальных свойств возбудителя в тканях
Возбудитель гистоплазмоза встречается в двух формах — втканевой и культуральной. Тканевая форма — дрожжевая, имеет вид
одноклеточного образования, не превышающего 2—5 мкм. В культурах
возбудитель гистоплазмоза обладает диморфизмом и встречается в
дрожжевой и нитчатой форме. Дрожжевая культуральная форма отчасти
напоминает собой тканевую паразитарную форму гриба.
Histoplasma capsulatum в срезах тканей обнаруживается в виде
округлых, реже грушевидной формы, или почкующихся дрожжевых клеток,
размерами от 1 до 5 мкм, но чаще 2—3, 3—4 мкм. Ядро почти вдвое
меньше по объему самой клетки.
H. Capsulatum in vivo и in vitro
58.
Характерным для тканевых форм возбудителя гистоплазмозаявляется их внутриклеточное расположение в макрофагах, гигантских
клетках
и
клетках
ретикулоэндотелиальной
системы.
При
внутриклеточном расположении грибы напоминают собой лейшмании.
Гистологическая диагностика и изучение гистоплазмоза
проводится только при иммерсионной системе. В срезах, окрашенных
гематоксилином и эозином, гистоплазма имеет характерный вид. Ядро
гриба базофильно, а цитоплазма и клеточная стенка не окрашиваются,
окружая ядро светлым узким ободком.
59.
Вследствие малой величины, внутриклеточного расположения и отсутствия четкихцветовых различий между тканью и клетками
гриба, последние хорошо выявляются лишь
тогда, когда их сравнительно много. В очагах
некроза при небольшом количестве гриба
обнаружить гистоплазму почти невозможно.
Возбудитель гистоплазмоза - диморфный грибок в
виде овальных дрожжевых клеток в гнойном
отделяемом (указаны стрелками).
60.
Применениегистохимических
реакций
для
окрашивания
мукополисахаридов клеточной стенки гистоплазмы лишь незначительно
улучшает гистологическую диагностику гистоплазмоза.
В результате проведения PAS – реакции (при окрасках по Хочкисс-МакМанусу или А. Л. Шабадашу) оболочки дрожжевых клеток гистоплазмы
окрашиваются в лилово-красный цвет. Однако, несмотря на яркое
окрашивание стенок гистоплазмы, из всех окрасок на полисахариды PAS –
реакцию следует признать наименее удачной для выявления возбудителя
гистоплазмоза. При проведении этой реакции очень большое количество
тканевых структур и клеточных субстанций окрашивается в тот же цвет, что и
клеточные стенки гриба.
Наилучшим методом выявления гистоплазмы в тканях является метод
импрегнации серебром по Гомори. При этой окраске гистоплазма имеет вид
четко очерченной овальной клетки серого или лиловато-серого цвета. Этот
способ, в отличие от всех других методов, выявляет почкующиеся формы
дрожжевых клеток гистоплазмы в тканях.
Для гистологической диагностики гистоплазмоза применяют еще
поляризационную микроскопию. Хороший оптический эффект дает
исследование в поляризационном микроскопе срезов, предварительно
импрегнированных серебром по Гомори-Грокотту.
В последние годы разрабатываются методы диагностики
гистоплазмоза в срезах с применением флюоресцирующих антител и фазовоконтрастной микроскопии.
61. Особенности заражения
Источником инфекции при гистоплазмозе считают почву, а пыль – средствомраспространения грибов. Полагают, что гистоплазма предпочитает ту почву, которая обладает
повышенными кислотностью, влажностью, температурой и содержанием органических
примесей. Заражение гистоплазмозом происходит аэрогенным путем или, что наблюдается реже,
через пищеварительный тракт. Несмотря на то, что при тяжелом гистоплазмозе кожа и слизистые
оболочки поражаются довольно часто, почти всегда удается установить, что эти изменения
являются результатом гематогенного распространения возбудителя. Заболевание не контагиозно,
однако имеются единичные сообщения о возможности контактной передачи гистоплазмоза.
Болезнь может распространяться через продукты питания. Отмечены также случаи заражения в
лабораторных условиях. Гистоплазмозом болеют лица всех возрастов, но преимущественно дети.
Мужчины болеют в два раза чаще, чем женщины.
Начальные поражения при гистоплазмозе
локализуются в носоглотке, гортани, легких или в
желудочно-кишечном тракте. Для гистоплазмоза характерно
волнообразное
течение
с
функциональными
и
деструктивными поражениями легких и других органов.
Продолжительность заболевания различна: от трех недель
до 16 лет. Патогенез гистоплазмоза изучен еще
недостаточно. Часто болезнь течет доброкачественно и не
заканчивается смертельным исходом.
62.
Клинически различают следующие формы болезни: бессимптомныйгистоплазмоз (первичный), острый легочный (обычно первичный),
хронический легочный (обычно реинфекция), хронический внелегочный
(реинфекция), диссеминированным (первичный или реинфекция).
Первичные легочные формы гистоплазмоза в подавляющем
большинстве
случаев
заканчиваются
выздоровлением
и
часто
сопровождаются образованием участков обызвествления, которые
напоминают таковые при туберкулезе и которые могут, по-видимому,
являться причиной реинфекции. При хроническом течении процесса в
легких развиваются каверны, сходные с туберкулезными.
Поражение желудочно-кишечного тракта и другие внелегочные
формы
гистоплазмоза
возникают
в
результате
гематогенного
метастазирования. При гистоплазмозе закономерно поражение клеток
ретикулоэндотелиальной системы, которое может носить ограниченный или
диссеминированный характер. В последнем случае болезнь принимает
весьма тяжелое течение и нередко заканчивается смертью.
Возбудитель
гистоплазмоза
может
длительное
время
паразитировать внутри клеток ретикулоэндотелиальной системы и этим, повидимому, объясняется склонность гистоплазмоза к хроническому
рецидивирующему течению при отсутствии параллелизма между
клинической картиной заболевания и наличием клеток паразитирующего
гриба в клетках ретикулоэндотелиальной системы.
63. Характеристика гистологических изменений
Попадая в ткани, возбудитель гистоплазмоза вызывает воспалительнуюреакцию, ведущая роль в которой, несмотря на присутствие немногочисленных
лейкоцитов и лимфоцитов, принадлежит клеткам ретикулоэндотелиальной
системы. Дрожжевые клетки гистоплазмы поглощаются макрофагами, которые
затем трансформируются в эпителиоидные клетки и образуют гранулемы с участием
гигантских многоядерных клеток Пирогова-Лангганса. Вокруг бугорка появляется
пояс грануляционной ткани из фибробластов и лимфоцитов. В центре очага
гистоплазмозного воспаления может возникнуть коагуляционный некроз с
выраженными явлениями кариолизиса ядер клеток. Эмиграция лейкоцитов в очаг
некроза сопровождается нагноением творожистых масс.
В тех случаях, когда в тканях имеется большое количество возбудителей
гистоплазмоза, в воспалительном процессе преобладают экссудативные реакции.
Такие условия создаются при массивном инфицировании или при быстром
размножении клеток гриба. Экссудат в легких может носить серозный,
геморрагический или серозно-десквамативный характер. Самым частым исходом
попадания гистоплазмы в ткань легких является бессимптомное развитие
первичного очага с одновременным вовлечением лимфатических путей и
регионарных лимфатических узлов, то есть – образованием первичного комплекса
гистоплазмоза. Одновременно с формированием первичного комплекса отмечается
клинически бессимптомная диссеминация гистоплазмозной инфекции с
последующим развитием очагов поражения в других органах.
64.
Исходом первичных легочных аффектов и фокусов диссеминацииявляется их заживление через стадию инкапсуляции и обызвествления.
Отложение извести в заживающих гистоплазмозных очагах выражено более
интенсивно, чем при туберкулезных поражениях.
Таким образом, при гистологическом исследовании тканей,
пораженных гистоплазмой, можно выделить три основных типа
воспалительного процесса:
1) наличие остатков грибов внутри гистиоцитов без тканевой реакции;
2) гиперплазию ретикулоэндотелиальных клеток, в которых обнаруживаются
грибы (особенно, в селезенке, лимфатических узлах, лимфатических
фолликулах и костном мозгу), а вокруг пораженных клеток может
наблюдаться некроз;
3) гранулематозную форму поражения, наблюдаемую помимо легких и в
других органах. Гранулемы состоят, в основном, из эпителиоидных клеток с
гигантскими клетками Пирогова - Лангганса, в которых также могут
обнаруживаться грибы. В отличие от туберкулезных гранулем в них может
присутствовать значительное количество полиморфноядерных лейкоцитов,
большая часть которых подвергается некрозу.
Безусловно, тканевая реакция при гистоплазмозе в значительной
степени зависит от реактивности макроорганизма. Большое количество грибов
и преобладание некротических изменений отмечается при резком снижении
защитных сил. В случаях с повышенной резистентностью наблюдается
формирование туберкулоподобной гранулемы с выраженными явлениями
фиброза и обызвествлением.
65. Органопатология гистоплазмоза
Гистоплазмоз легких может быть первичным, связанным с вдыханиемспор, и вторичным, в результате лимфогематогенного распространения гриба
из других органов. В подавляющем большинстве случаев первичный
гистоплазмоз легких заканчивается клиническим выздоровлением с
образованием очагов обызвествления, которые ранее диагностировались как
«гранулемы неизвестной этиологии», пока не определили их гистоплазмозную
природу.
Макроскопически свежий пневмонический очаг при гистоплазмозе
имеет вид уплотнения треугольной формы беловатого цвета размерами 2х3 см,
верхний угол которого обращен к воротам легкого. Среди уплотненной
легочной ткани обнаруживаются скопления мелких серовато-белого цвета
узелков диаметром 3 мм, группирующихся в виде розетки и располагающихся
перибронхиально. Центральные участки таких узелков обызвествлены,
напоминают песок. Соответственно первичному аффекту в легочной ткани
отмечается нередко выраженный лимфоаденит ворот легкого.
Многочисленные очаговые поражения легочной ткани
Множественные кальцификаты в легки
х у больного хронической формой
66.
Исследования резецированных легких позволили изучить динамику раннихгистологических изменений при гистоплазмозе. При попадании гистоплазмы в альвеолы в
них появляются лейкоциты. Вскоре они исчезают, и развивается своеобразная очаговая
десквамативная пневмония. Многочисленные альвеолярные макрофаги содержат клетки
гриба. При неблагоприятном течении в центре пневмонического очага возникает казеозный
некроз, вокруг которого располагаются эпителиоидные клетки. В регионарных
лимфатических узлах обнаруживаются эпителиоидные бугорки с некрозом в центре.
Следствием появления первичного аффекта в легких при гистоплазмозе может быть
распространение гриба по лимфатическим сосудам, плевре и непосредственно по ткани
легкого. В тех случаях, когда воспалительный процесс отграничивается от окружающей
ткани, развивается инкапсулированный очаг пневмонии, подвергающийся обызвествлению.
Выделяют несколько видов таких очагов: инкапсулированный очаг без сопутствующих
поражений, большой инкапсулированный очаг с дочерними мелкими очажками вблизи и
крупный инкапсулированный очаг с рассеянными в отдалении друг от друга мелкими
очажками, располагающимися по ходу лимфатических путей и под плеврой. Поражения в
легких при гистоплазмозе чаще бывают двусторонними и располагаются в нижних долях. В
некоторых случаях некротические массы не обызвествляются, а секвестируются через
бронхи, в результате чего образуется полость, стенки которой выстланы гиалинизированной
тканью. В отличие от туберкулезных каверн гистоплазмозные полости никогда не имеют
пиогенной мембраны. При далеко зашедшем воспалительном процессе в легких отмечается
сочетание очаговых пневмонических инфильтратов и каверн различной давности.
Наблюдающиеся разрастания грануляционной ткани при гистоплазмозной пневмонии,
принимающей затяжное течение, весьма напоминают изменения при саркоидозе.
Дифференциальной диагностике помогает лишь обнаружение возбудителя гистоплазмы,
для чего необходимо применение указанных выше методик окраски.
67. Рентгенограмма Гистоплазмома
В последние годы выделяют особую форму поражения легких пригистоплазмозе – гистоплазмому, которая может быть удалена оперативным
путем. Макроскопически гистоплазмома представляет собой шаровидный
плотный очаг, расположенный субплеврально. Размеры варьируют от 0,5 до
3,5 см в диаметре, а консистенция от каменистой до упругой. На разрезе очаг
имеет слоистое концентрическое строение, он четко отграничен от почти
неизменной легочной ткани. Центр гистоплазмомы более мягкий, зернистый,
иногда - с наличием творожистых масс.
Макроскопически
периферия
гистоплазмомы
построена
из
плотной
коллагеновой ткани, в которой обнаруживаются
отдельные фиброциты. Ближе к центру
располагается тонкий слой из эпителиоидных
клеток. Кнутри от него видна широкая капсула из
коллагеновых
волокон,
окружающая
некротические массы с большим или меньшим
отложением
извести.
Иногда
в
центре
гистоплазмомы
среди
творожистых
масс
выявляется сохранившийся альвеолярный каркас.
Рентгенограмма
Единственным опорным пунктом диагностики
Гистоплазмома
гистоплазмомы является наличие дрожжевых
клеток гриба в центральной части очага.
68.
Первичныйгистоплазмозный
комплекс
является
источником
лимфогематогенной
диссеминации. Поражение отдельных органов или тканей может выступать на первый план, а иногда быть и
единственным проявлением болезни.
Поражение кожи и слизистых оболочек при гистоплазмозе может также быть первичным или
вторичным:
1) гранулематозные припухания с изъязвлением на слизистой оболочке ротовой полости («щёчная» форма),
2) пустуло-пятнистая форма,
3) пурпурообразные поражения, иногда с изъязвлениями,
4) абсцессы и фурункулоподобные поражения,
5) локализованные распространенные дерматиты. Выделяют еще десквамативные и веррукозные формы
поражения.
На слизистых оболочках поражения обнаруживаются в области рта и носа, иногда
сопровождаются перфорацией носовой перегородки, а также спинки языка, на нёбе, миндалинах, слизистой
оболочке гортани, где процесс локализуется чаще всего. Они имеют вид изъязвляющихся довольно плотных
узелков. Подобные изменения имеют место также в пищеводе и кишечнике, где обнаруживается резкая
гиперплазия лимфоидных фолликулов и пейеровых бляшек, особенно, в илеоцекальном углу кишечника.
69.
Диссеминированная форма гистоплазмоза характеризуется нарастающимистощением, септической лихорадкой, анемией, лейкопенией, увеличением
лимфатических узлов, селезенки, печени, язвенным энтеритом. Исход этой формы
обычно смертельный. Помимо изменений в легких, коже и слизистых оболочках,
при диссеминированном гистоплазмозе очаги поражения обнаруживаются в
селезенке, печени, лимфатических узлах, надпочечниках, почках, вилочковой
железе, сердце, центральной нервной системе, глазах.
Гистоплазмоз: диссеминированная инфекция.
Множественные красные шелушащиеся папулы
на туловище и руках, напоминающие каплевидный
псориаз.
Некротические очаги в почках.
70. ГЛУБОКИЕ МИКОЗЫ, ВЫЗЫВАЕМЫЕ ГРИБАМИ, КОТОРЫЕ ОБНАРУЖИВАЮТСЯ В ТКАНЯХ В ВИДЕ СФЕРУЛ И СПОРАНГИЙ, СОДЕРЖАЩИХ ЭНДОСПОРЫ
К этой группе микозов относятсясравнительно редко встречающиеся в нашей
стране кокцидиоидоз и риноспоридиоз.
Грибы, вызывающие эти микозы, являются
облигатно патогенными для человека и
вызывают длительно текущие формы
заболевания.
71. Кокцидиоидоз
Возбудитель: Coccidioides immitis.Класс: Archimycetes. Семейство: Chritidiales.
Род: Coccidioides.
Кокцидиоидоз (или кокцидиоидный
микоз) - своеобразный глубокий микоз,
распространенный преимущественно в
Америке,
Африке
и
изредка
встречающийся в европейских странах, том
числе и в Российской Федерации.
72.
Впервые возбудитель кокцидиоидоза был обнаружен в тканяхчеловека в 1892 г. По сходству с кокцидиями его назвали Coccidioides
immitis, что означает немягкий, сходный с кокцидиями. В России
кокцидиоидоз подробно описан А. Н. Аравийским и П. Н. Кашкиным 1960
году. Помимо человека кокцидиоидозом болеют сельскохозяйственные
животные, домашние и дикие животные (крупный рогатый скот, свиньи,
овцы, собаки, кошки, белки, обезьяны, грызуны).
Возбудитель кокцидиоидоза обладает
диморфизмом, встречается в двух формах
– тканевой и культуральной. В очагах
поражения у больных людей и животных
он обнаруживается в виде сферул от 20 до
120 мкм в диаметре, содержащих
эндоспоры. Иногда в мазках гноя и
костного
мозга
у
лиц,
больных
кокцидиоидозом, могут обнаруживаться
мицелий гриба и почкующиеся формы.
При выделении гриба в чистую культуру в
зависимости от условий развития гриб
может встречаться как в мицелиальной
форме, так и в дрожжевой — в виде
сферул.
73. Строение и свойства возбудителя
В паразитарном состоянии в тканях гриб имеет вид крупных сферических клеток
(спорангий) диаметром от 20 до 40—80 мкм, а иногда и до 200 мкм, в которых
развиваются молодые эндоспоры (сферулоспоры), осво-бождающиеся при
созревании сферул. Строение сферул различное в зависимости от созревания в них
эндоспор. Развитие эндоспор внутри сферул происходит за счет деления
многоядерной цитоплазмы. При созревании эндоспор стенки сферул разрываются,
и эндоспоры попадают в окружающие ткани. Размеры их от 2 до 4 мкм, они имеют
округлую форму и располагаются одиночно или небольшими группами. Часть
эндоспор фагоцитируется лейкоцитами. Сохранившиеся же эндоспоры
увеличиваются в размерах, оболочка их становится двухконтурной, толстой, и они
сами превращаются в сферулы, наполненные эндоспорами. Подобный
циклический процесс споруляции многократно повторяется в пораженных тканях
больного.
Наряду с эндоспорулирующими (сферическими)
формами гриба в пораженных тканях больного, в
гное и в мазках из костного мозга может также
обнаруживаться
почкование
возбудителя
кокцидиоидоза и образование мицелиальных форм,
что встречается, по-видимому, редко. Поэтому
гистологическая
диагностика
кокцидиоидоза
основывается на обнаружении сферул.
Споры гриба в пыли
74.
Coccidioides immitis можно обнаружить в срезах приокраске гематоксилином и эозином. Однако, если стенка
сферулы хорошо воспринимает гематоксилин, то
эндоспоры внутри сферулы при этой окраске выявляются
плохо. При окраске по ван Гизону стенка сферулы
окрашивается в черно-коричневый цвет, эндоспоры же
выявляются неотчетливо в виде серо-желтых колпачков.
Недостаточно четко выявляются также сферулы и при
окраске по Романовскому-Гимзе. При окраске по ГрамВейгерту эндоспоры в сферулах окрашиваются в лиловый
цвет. Созревающие сферулы красятся по Цилю
карболфуксином в красный цвет.
Наиболее четко эндоспоры выявляются при окраске
по Хочкисс-Мак-Манусу или по А. Л. Шабадашу, по Гридли,
когда они окрашиваются в красно-фиолетовые или
малиновые
тона.
Гистохимические
исследования
указывают на содержание значительного количества РНК в
клетках гриба на всех стадиях его развития. С возрастом
сферулы в ее оболочке наблюдается увеличение
фосфолипидов. В мелких клетках они отсутствуют. В
перегородке спорангий выявлено значительное количество
хитина.
75. Особенности заражения и течения
Заражение кокцидиоидозом обычно связано спосещением эндемических местностей в определенных
географических
широтах,
благоприятствующих
своими
климатическими условиями развитию гриба. Источником
заражения почвы и поддержания в ней кокцидиоидных грибов
являются мелкие грызуны. Споры гриба развиваются в почве в
дождливое время. В засушливые периоды споры гриба вместе с
пылью, разносимой ветром, попадают в верхние дыхательные
пути и заражают человека, а также диких, сельскохозяйственных
и домашних животных. Заболевание кокцидиоидозом может
возникать и в неэндемических районах. Места и условия
заражения выявленных больных в России точно неизвестны.
Несмотря на высокую патогенность возбудителя кокцидиоидоза,
контагиозность хронически больных людей незначительна.
76.
Различают две стадии заболевания кокцидиоидозом –первичную и вторичную. Инкубационный период заболевания
составляет от 10 до 14 дней.
Первичный
кокцидиоидоз,
имеющий
массовое
распространение в эндемических очагах, представляет собой
сравнительно доброкачественное заболевание и проявляется
поражением
легких,
кожи
или
пищеварительного
тракта.
Патоморфологически первичный кокцидиоидоз изучен недостаточно.
Первичный легочный кокцидиоидоз, который встречается
более часто, характеризуется слабо выраженными клиническими
симптомами в виде головной боли, боли в спине, незначительным
повышением температуры, ознобами, ночными потами, кашлем и
выделением мокроты, иногда с примесью крови. Ранние изменения в
легких могут быть выявлены при рентгеноскопии. Первичная форма
кокцидиоидоза легких чаще заканчивается выздоровлением. Однако в
ряде случаев болезнь принимает затяжной, рецидивирующий
характер, напоминая туберкулез.
При первичном кокцидиоидозе кожи возникают поражения в
коже, подкожной клетчатке и лимфатических узлах. Поражение
пищеварительного тракта при первичном кокцидиоидозе начинается
со слизистой оболочки рта. Кокцидиоидоз желудочно-кишечного
тракта описан в виде колитов и катарально-язвенных процессов.
77.
Вторичный кокцидиоидоз — хроническое, тяжелое,неконтагиозное заболевание, длящееся месяцами и годами.
Периоды обострения сменяются ремиссиями. Вторичный
кокцидиоидоз отличается не только длительным и тяжелым
течением, но и глубоким разрушением пораженных тканей с
распадом очагов, образованием свищей, нарастающей
кахексией
и
смертельным
исходом.
Выздоровление
наблюдается редко.
Вторичная стадия кокцидиомикоза развивается в
результате генерализации инфекции и характеризуется
множественными поражениями, в первую очередь –
лимфатических
узлов.
При
генерализации
процесса
описываются вторичные поражения легких, кожи и подкожной
клетчатки,
печени,
миокарда
и
перикарда,
почек,
надпочечников, предстательной железы, поджелудочной
железы, селезенки, оболочек и вещества головного мозга.
78. Характеристика гистологических изменений
Патоморфологические изменения при кокцидиоидозе тесно связаны с цикломразвития возбудителя. Установлено, что во время выхода эндоспор из сферул в окружающих
тканях наблюдается активная полинуклеарная реакция. Как только происходит разрыв сферулы,
нейтрофильные лейкоциты не только окружают ее, но быстро проникают внутрь сферулы,
образуя интрасферулярные гнойники. Лейкоциты частично погибают, частично фагоцитируют
споры. В дальнейшем вокруг образовавшегося абсцесса начинает формироваться
соединительнотканная капсула. После того, как часть уцелевших эндоспор начинает созревать,
превращаясь в мелкие, а затем крупные сферулы, вокруг них начинают группироваться
мононуклеары — гистиоциты, монобласты, трансформирующиеся в эпителиоидные клетки,
макрофаги и гигантские клетки. Формируется грануляционная ткань.
Так как в очаге поражения встречаются возбудители на разных стадиях развития,
гистологическая картина имеет следующий вид: на фоне разрастания рубцовой ткани
встречаются абсцессы, содержащие обрывки капсулы сферул, которые плохо фагоцитируются.
Вокруг абсцессов концентрическими слоями разрастаются эпителиоидные клетки и фибробласты
с коллагеновыми волокнами. Рядом с ними можно встретить эпителиоидные гранулемы с
гигантскими клетками Пирогова-Лангханса или инородных тел, в цитоплазме которых
обнаруживаются сферулы. В дальнейшем происходит распад гигантских клеток и диссеминация
спор в окружающую ткань. Образуются новые очажки нагноения, которые, сливаясь, могут иметь
вид массивной лейкоцитарной инфильтрации.
Возбудитель кокцидиоидоза легче всего обнаружить в участке абсцедирования. При
хроническом течении болезни, когда преобладают разрастания грануляционной ткани с
явлениями фиброза, возбудитель среди клеток ткани обнаруживается с трудом в вид
деформированных, часто опустошенных сферул. В этих случаях легче его обнаружить в
цитоплазме гигантских клеток, применяя окраски по Хочкисс-Мак-Манусу или А. Л. Шабадашу.
79. Органопатология кокцидиоидоза
При первичном кокцидиоидозе легких выделяют несколькоморфологических форм их поражения: а) лобулярные фокусные легочные
уплотнения, похожие на обычную бактериальную пневмонию; б) обширные
студенистые фокусы или сливающиеся лобулярные уплотнения гнойного
характера, напоминающие легочные туберкулезные поражения с ранним
казеозным распадом; в) некротический язвенный бронхит с образованием
полостей; г) гранулематозные поражения с отсутствием некроза; д) зажившие
или заживающие, часто обызвествляющиеся поражения размерами 2x3 см, с
некрозом в центре.
Вторичный кокцидиоидоз легких характеризуется возникновением
инфарктов и каверн, имеет большое сходство с туберкулезом. В любой части
легких могут наблюдаться фокусы казеозной пневмонии и образование
абсцессов, в которых при гистологическом исследовании обнаруживают
сферулы гриба.
При кокцидиоидозе характерно поражение перибронхиальных
лимфатических узлов. Воспалительный процесс распространяется на
лимфатические узлы средостения, брюшной полости, забрюшинные и другие.
Лимфатические узлы достигают больших размеров, в результате чего
заболевание напоминает лимфогранулематоз, лимфоидный лейкоз,
лимфосаркому или туберкулез. При гистологическом исследовании
пораженных лимфатических узлов обнаруживают либо очаги нагноения, либо
узловатые разрастания фиброзной ткани с гигантскими клетками, многие из
которых содержат паразитирующие грибы.
80.
Кожные покровы при кокцидиоидозе могутпоражаться первично, что бывает реже, и вторично в
результате диссеминации инфекции. Поражаются
собственно кожа, подкожная клетчатка, а также –
лимфатические узлы. При первичном кожном
кокцидиоидозе
изменения
обнаруживаются
нa
открытых участках (лицо, шея, руки, ноги). Наблюдается
папулезная красная сыпь с изъязвлениями. В гное из
изъязвившихся участков кожи выделяются сферулы
гриба.
По
краю
изъязвлений
отмечаются
папилломатозные разрастания, которые возникают в
результате хронического воспаления. Поражения
подкожной клетчатки, которые наблюдаются и при
первичном, и при вторичном кокцидиоидозе, имеют
вид «мягких опухолей» или абсцессов. Развитие
последних заканчивается их размягчением, вскрытием
и образованием язвы. Лимфатические узлы при
кожном кокцидиоидозе плотные, увеличенные с
размягчением
в
центре.
Часто
наблюдается
образование свищей, иногда формируются глубокие
подкожные инфильтраты, которые делают это
заболевание похожим на другие подострые микозы.
Подкожные абсцессы по своей патоморфологической
картине, по наличию очагов казеоза, а также по
клеточной реакции воспалительного инфильтрата
напоминают туберкулезные поражения. Нередко
изменения принимают гранулематозный характер.
81.
При поражении пищеварительного тракта патологическиеизменения обнаруживаются в слизистой оболочке рта. Отмечаются
поверхностные эрозии в области миндалин, язычка, надгортанника,
гортани, глотки. Вблизи от очага поражения появляются увеличенные,
плотные лимфатические узлы, в которых наблюдаются очаги
творожистого некроза, образование свищей с гнойным отделяемым,
содержащим сферулы.
При вторичном генерализованном кокцидиоидозе могут
обнаруживаться единичные или множественные поражения не только
кожи, подкожной клетчатки, внутренних органов и центральной
нервной системы, но и костей, где развивается остеомиелит с
образованием свищей. В костной ткани образуются полости,
заполненные грануляционной тканью, которая может быть взята для
прижизненного гистологического исследования.
В результате распространения инфекции через свищевые ходы
при вторичном кокцидиоидозе развиваются новые поражения кожи и
подкожной клетчатки в виде образования множественных абсцессов, в
содержимом которых обнаруживается множество сферул.
82. Криптококкоз
Криптококкоз- (торулез; Cryptococcosis, Torulosis; Европейский
бластомикоз; болезнь Буссе-Бушке) - глубокий
микоз, вызываемый Cryptococcus neoformans (син. С.
hominis, Torula histolytica); встречается у людей и
животных. Поражает избирательно центральную
нервную систему; реже легкие и другие внутренние
органы, кожу, слизистые оболочки, глаза, кости, РЭС
(СМФ). Этот системный микоз часто протекает
тяжело, с высокой летальностью (имея репутацию
«коварного, страшного заболевания, способного
поражать мозг и убивать человека»); может носить
молниеносный характер, но обычно встречается в
подострой или хронической форме.
83.
Одно из первых достоверных описаний этого заболеваниясвязывают с так называемым «Грейсфальдским случаем» (1894). В
хирургической клинике находилась женщина 31 года с кожными
изменениями (в виде «гуммоподобных», «сходных с саркомой» язв на
голени - с высокими краями, акневидными высыпаниями вокруг),
увеличением лимфатических узлов. Позднее процесс распространился
на коленный сустав; при дальнейшей диссеминации отмечено
поражение легких, почек, печени, селезенки, костей (типа
остеомиелита); летальный исход наступил через 13 мес.
Сходное заболевание наблюдал еще Zenker в 1861 г. - у
больного, который умер (предположительно) от грибковой инфекции
ЦНС; при этом были обнаружены дрожжевые клетки в опухолевидных
и кистозных изменениях головного мозга. Точная микологическая
характеристика поражения в то время не могла быть осуществлена
(отсутствие культуральных и других методов). В 1896 г. Ганземан
наблюдал еще один случай данного заболевания - с множественными
опухолями и кистами мозга (до 60 очагов). В последующем имелись
наблюдения европейского бластомикоза в Италии и Франции. Как
отдельное заболевание криптококкоз был выделен Verse (1914); Буссе и
Бушке (1894) подробно описали патогистологическую картину при этом
процессе.
84.
В настоящее время можно отметить значительное«географическое» распространение криптококкоза, который
наблюдается почти во всех странах мира (Канада, Австралия,
Северная и Южная Америка, Индия, Китай, Япония, Европа, в т.ч.
Англия, Германия, Австрия, Норвегия, Бельгия). Ранее этот микоз
был описан и в бывшем СССР Н.С. Эфроном (1924), З.Н.
Грежбиным, Н.А. Тишкиным (1946), А.Ф. Билибиным, М.А.
Аксянцовым (1947), Т.А. Колпаковой, Н.П. Коноваловым (1948),
B.C. Хоминским (1956) и др. Обширная сводка по европейскому
бластомикозу имелась еще в 1950 году (W. Mosberg, J. Arnold).
Гистологические изменения при нем подробно изучены W.
Symmers. Однако, несмотря на встречаемость во многих
регионах, криптококкоз продолжают относить к сравнительно
редкой микологической инфекции. Возможно фактическая
заболеваемость им более высокая, так как клинический диагноз
торулеза труден, а в связи с отсутствием характерных симптомов,
вероятно, значительное число случаев этого микоза остается
нераспознанными или проходит под другими диагнозами. Так,
еще A.M. Ариевич не без оснований отмечал, что в «нашей
стране (Россия) криптококкоз встречается чаще, чем принято
считать».
85.
Криптококкоз - болезнь людей главным образомзрелого, цветущего возраста (40 - 60 лет), хотя описаны
случаи заболевания у детей до 10 лет и лиц старшего
возраста. Подчеркивается аггравирующее влияние
беременности (как это и было в грейсфальдском случае).
Установлена сравнительная частота криптококкозных
заболеваний у больных болезнью Ходжкина (полагают,
что подобное сочетание этих двух заболеваний - не
случайное), а также саркоидозом, злокачественными
новообразованиями (такими как лимфогранулематоз).
Отмечен криптококкоз менингеальных оболочек,
кишечника, кожи при злокачественных лимфомах.
86.
Полагают, что криптококки могут быть сапрофитами кожи ислизистых оболочек человека и животных, а также выявляться из почвы,
помета птиц, особенно голубей. При этом сами птицы криптококкозом не
болеют, т.к. патогенные криптококки гибнут при сравнительно высокой
температуре их тела - от 40 до 42 "С; однако полагают, что они могут
распространять эту инфекцию («орнитоз»). Установлена способность к
заболеванию у человека, коров, лошадей, свиней, кошек, собак. У коров
криптококк обусловливает поражение вымени; при этом удавалось
обнаружить элементы гриба в молоке. Вместе с тем возможность
заражения человека через молоко больных криптококкозом животных не
доказана. Не известны также случаи заражения домашних животных от
больных криптококкозом людей. Таким образом, контагиозность
криптококкоза, т.е. способность к прямому переносу возбудителя микоза
от человека к человеку или от больных животных людям не доказана.
87.
Проникновение инфекции в организм связывают свдыханием патогенных криптококков вместе с пылью.
Реже возбудитель проникает в организм через
пищеварительный тракт, слизистые оболочки (полости
рта, носоглотки, миндалин), в некоторых случаях - через
поврежденную кожу. В этом случае поражение кожи
расценивается как первичное («кожный торулез»).
Полагают также, что возможно развитие микоза из
«эндогенного источника» (то есть вследствие перехода
гриба из сапрофитного состояния в паразитическое при
снижении сопротивляемости организма). Возможно, к
внедрению криптококка предрасполагает поражение
лимфатической системы (частота лимфаденопатий при
этом заболевании достаточно высока).
88.
Основнойпуть
проникновения
инфекции
(через
дыхательные пути) не всегда предопределяет место расположения
микоза. Возбудитель в одних случаях действительно «оседает» в
легких и дает тот или другой тип поражения, но нередки случаи,
когда криптококки, не задерживаясь в легких (вернее, не вызывая
здесь процесса), «устремляются» в головной мозг - ввиду их особой
нейротропности. Учитывая это, микоз относится прежде всего к
заболеваниям нервной системы (с преимущественной локализацией
в оболочках и веществе мозга); другие ткани и органы вовлекаются
не всегда (по статистике поражения: мозг стоит на первом месте,
легкие - на втором, кожные симптомы наблюдаются значительно
реже и могут быть первичными или (чаще) возникают вторично - в
результате метастазирования - из внутренних органов или из мозга.
Особенности клинических проявлений этого микоза связаны со
взаимодействием возбудителя с «живыми, реагирующими на него
тканями, в окружении которых он находится». Эта реакция может
быть различной: так, элементы гриба, «отгородившись» толстой
капсулой, могут пребывать долгое время в инертном состоянии,
когда «вокруг паразита не происходит ничего такого, что можно бы
охарактеризовать, как воспалительную реакцию».
89.
Логично допустить, что при подобных взаимоотношениях гриба иорганизма хозяина нет оснований ожидать развития каких-либо заметных
аллергических или иммунологических изменений («поразительная инертность
с той и с другой стороны»). Но в других случаях реакция организма на
внедрение криптококков зачастую возникает в довольно отчетливом виде например в форме воспаления - хронического, иногда острого или подострого.
Здесь можно уже говорить об известной специфичности патологического
процесса, который может иметь картину очаговых или диссеминированных
изменений. Воспалительная реакция при криптококкозе различна (ввиду
особенностей патоморфоза) по интенсивности, темпам развития и исходам. В
одних случаях она слабо выражена, не носит каких-либо заметных черт
специфичности; в других - эта реакция обретает отчетливые черты
инфекционной гранулемы; в третьих - наблюдается расплавление тканей, исход
в нагноение, некроз, изъязвление; в четвертых - гистоморфологическая картина
может приобретать картину лимфогранулематоза (типа болезни Ходжкина),
саркоидоза (в легочной преимущественно локализации). И, наконец, очаговые
клеточно-тканевые изменения при криптококкозе морфологически иногда
«воссоздают» картину злокачественного новообразования типа миксоматозных
опухолей. В перечисленном разнообразии не так легко разобраться и
прижизненно поставить правильный диагноз. А в тех случаях, когда
криптококкоз не является самостоятельным заболеванием и лишь
присоединяется к другим болезням (например, к некоторым системным
заболеваниям крови, особенно лейкозам), то решить вопрос о том, какой
процесс является ведущим, а какой - сопутствующим, осложняющим - еще
труднее (тем более, что криптококки в некоторых случаях, могут наблюдаться
как сапрофиты у здоровых лиц).
90.
Клинические проявления криптококкоза отличаются значительнымполиморфизмом, связанным с поражением различных тканей и органов в
тех или иных сочетаниях и преимущественностью вовлечения. Клиническое
разнообразие микоза усиливается по мере дальнейшего распространения
возбудителя в организме с неоднородной реакцией последнего на него.
При этом необходимо отметить, что у криптококка имеется своеобразный
аффинитет к мозговой ткани и оболочкам мозга. Попадает же гриб в мозг
обычно после того, как он проникает в легкие, а оттуда вследствие
диссеминации, гематогенным путем «следует» в другие органы и ткани.
Несмотря на разнообразие клинической картины криптококкоза, выделяют
несколько наиболее распространенных форм этого микоза. При
локализованных вариантах поражаются ЦНС, легкие, или одновременно –
ЦНС, легкие и кожа; при генерализованных (диссеминированных) вовлекаются многие внутренние органы и системы, в том числе - почки,
печень, а также -опорно-двигательный аппарат и др.
91.
Криптококкоз ЦНСЯвляется наиболее тяжелой клинической формой этого микоза. Как отмечено,
ввиду характерной нейротропности криптококка, на первый план выходит
неврологическая симптоматика по типу менингита, менингоэнпефалита и др.
Ввиду отсутствия характерных клинических признаков, диагностика (особенно
ранняя, когда лечение может быть наиболее эффективным) затруднена, в связи
с чем значительное количество случаев этого микоза остается нераспознанным
и проходит под другими диагнозами. С другой стороны, заболевание нередко
распознавалось именно в связи с вовлечением в процесс нервной системы - как
наиболее чувствительной к возбудителю. Первым симптомом со стороны ЦНС
бывает головная боль, вначале перемежающая, затем - приобретающая
постоянный характер. Боль постепенно становится все более сильной и
локализуется чаще в лобной области, иногда - в височной, редко - в затылочной.
В дальнейшем появляются симптомы со стороны глаз, ригидность затылочных
мышц. Отмечается незначительное повышение температуры тела. Селезенка,
печень, лимфоузлы не увеличены. При прогрессировании болезни развиваются
затруднения в жевании и глотании, спутанность сознания, затем возможно
развитие прекомы и др. По ранее приводимым сводкам, 80-90% больных
менингоэнцефалитом, умирали в течение первого года, а многие - даже раньше
- в течение 6 месяцев после начала неврологических проявлений. Было
отмечено, что в небольшом проценте случаев менингоэнцефалит приобретает
хроническое течение, и больные живут в течение ряда лет (с жизнеспособными
криптококками в спинномозговой жидкости). Кстати, криптококки иногда
исчезали из ликвора, и это приводило к периодическим ремиссиям. Новые
антифунгальные средства с возможно ранним их использованием могут быть
основой для оптимизма при этом тяжелом страдании.
92. В толще мягкой мозговой оболочки на фоне её отёка, полиморфноклеточной инфильтрации большое количество диффузно расположенных
грибковых элементов. Скопления криптококков (преимущественнобескапсульных форм и форм со слабо выраженной желатиновой капсулой) в цитоплазме макрофагов,
гигантских многоядерных макрофагов типа клеток Пирогова - Лангханса или клеток инородных тел.
Окраска: гематоксилин и эозин. Увеличение х100 и х250.
93.
Криптококкоз легкихЧаще развивается вследствие заражения через дыхательные пути.
Криптококковая пневмония не отличается какими-либо специфическими
чертами, протекает при субфебрильной температуре, с кашлем, скудной
мокротой (слизистой, иногда с примесью крови); часто бывает диффузной,
двухсторонней, но иногда локализуется в верхней доле одного легкого.
Может наблюдаться ночная потливость, боль в груди. На рентгенограммах
грудной клетки часто обнаруживаются очаги инфильтрации (иногда в
сочетании с бронховаскулярными явлениями и небольшими узловатыми
затемнениями). Проявления могут напоминать туберкулез легких,
воспалительные заболевания, опухоли.
Диагноз криптококкоза легкого может быть установлен только при
обнаружении возбудителя в мокроте или в биопсированной ткани (взятой
при бронхоскопии). Дифференциальную диагностику проводят с другими
заболеваниями легких (рак, туберкулез, саркоидоз, бронхоэктазы и другие
грибковые
болезни).
Криптококкоз лёгкого. Окраска: гематоксилин и эозин.
Увеличение х100
94.
Криптококкоз кожи и слизистыхоболочек наблюдается примерно у 10%
больных и может быть первичным и
вторичным (как результат метастазирования,
диссеминации
грибковой
инфекции).
Внимание дерматологов могут привлекать уже
начальные формы криптококкоза кожи
(«кожного
торулеза»)
акнеподобные
высыпания,
папулезные,
пустулезные
элементы, фурункулоподобные образования,
крупные инфильтративные бляшки, абсцессы,
из которых затем развиваются язвы с
подрытыми краями, гнойным отделяемым
(нередко ведущие к значительным тканевым
дефектам). Высыпания локализуются на лице,
шее, волосистой части головы, туловище,
конечностях.
Описаны
своеобразные
поражения ягодиц криптококком, весьма
напоминающие
глубокую
хроническую
пиодермию, протекавшую на протяжении
многих лет, причем общее состояние больных
оставалось
удовлетворительным.
При
поражении слизистых оболочек языка, нёба,
миндалин, носоглотки, носовой перегородки
возникают узлы, опухолевидные образования,
грануляции фиолетового цвета.
95. Диссеминированный криптококкоз с поражением кожи
Лицо усеянопапулами и узлами, по
цвету не
отличающимися от
окружающей кожи
Криптококкоз:
флегмона. Предплечье
обезображено язвами, рубцами
и массивными корками.
Очаговый криптококковый
энцефалит.
Окраска: гематоксилин и
эозин.
Увеличение х250
Криптококк в дерме
ЦНС
В ткани головного мозга
расположено средней величины
скопление криптококков различной
степени зрелости, замещающее
мозговую ткань.
Окраска гематоксилином и
эозином. Увеличение х400.
96. Диссеминированный криптококкоз с поражением легкого
Сосуд лёгкого с гематогенной диссеминациейкриптококков. Несколько криптококков видно в
просвете vasa vasorum.
Окраска: гематоксилин и эозин. Увеличение х250.
Межальвеолярные перегородки утолщены, с инфильтрацией макрофагами, гистиоцитами,
лимфоцитами, сосуды в них полнокровны, в отдельных сосудах наличие криптококков. В
просветах ряда альвеол на фоне отёчной жидкости видны скопления криптококков различной
степени зрелости. Группы макрофагов с заполнением цитоплазмы криптококками.
Окраска: гематоксилин и эозин. Увеличение х250, х400, х1000 с иммерсией.
97.
В толще значительно утолщенной лёгочной плевры на фоне её склероза, отёка,продуктивного воспаления наличие гигантских многоядерных макрофагов по типу клеток
Пирогова - Лангханса и клеток инородных тел. Окраска гематоксилином и
эозином. Увеличение х400.
98. Диссеминированный криптококкоз с поражением печени
Очаги криптококкоза в печени, замещающие гепатоциты. Криптококки различной степенизрелости. В ряде полей зрения видна гематогенная диссеминация гриба (отдельные
криптококки и их скопления в синусоидных капиллярах). Гепатоциты набухшие, в состоянии
выраженной белковой и мелко- и крупнокапельной жировой дистрофии. В цитоплазме
ряда гепатоцитов просматриваются грибковые элементы. Окраска гематоксилином и
эозином. Увеличение х250 и х400.
99. Диссеминированный криптококкоз с поражением почек
АГ
Б
В
Д
Е
Криптококкоз почки: а) в просветах большого количества сосудов, в том числе и капиллярных петель
клубочков, единичные криптококки и их скопления; б) в корковом слое на отдельных участках конгломераты криптококков различной степени зрелости, с наличием инкапсулированных форм, а также
макрофагов, в цитоплазме которых находятся криптококки, деструкция ткани почки на данных участках.; в)
гиалиново-капельная и гидропическая дистрофия эпителия извитых канальцев, в просветах канальцев –
белковые массы, зернистые цилиндры, эритроциты; д) группы канальцев с резко расширенным просветом, с
уплощенным, значительно истончённым эпителием (вплоть до нитевидного), в просветах данных канальцев
– криптококки в различном количестве (от единичных элементов гриба до заполнения ими просветов
канальцев); е) при увеличении х1000 в цитоплазме эпителиоцитов канальцев видны скопления криптококков.
Окраска гематоксилином и эозином. Увеличение: х250, х400, х1000.
100. Диссеминированный криптококкоз с поражением надпочечников
Криптококкоз надпочечников. Наличие скоплений криптококков в ряде капилляров.Очаговые скопления криптококков в толще ткани коркового слоя надпочечника,
замещающие группы адренокортикоцитов. Выраженная субтотальная делипидизация
цитоплазмы
адренокортикоцитов.
Окраска
гематоксилином
и
эозином. Увеличение х400.
101. Криптококкоз костей и суставов
- чаще возникает вторично, при гематогенном«заносе» грибов из первичного очага. В процесс
могут вовлекаться позвонки, кости черепа и др.
В местах поражения отмечаются отечность,
болезненность;
рентгенологически
обнаруживаются деструктивные изменения
разной степени выраженности. Описаны также
изолированные поражения криптококками
почек, селезенки, печени, бронхиальных
лимфатических узлов, глазной орбиты.

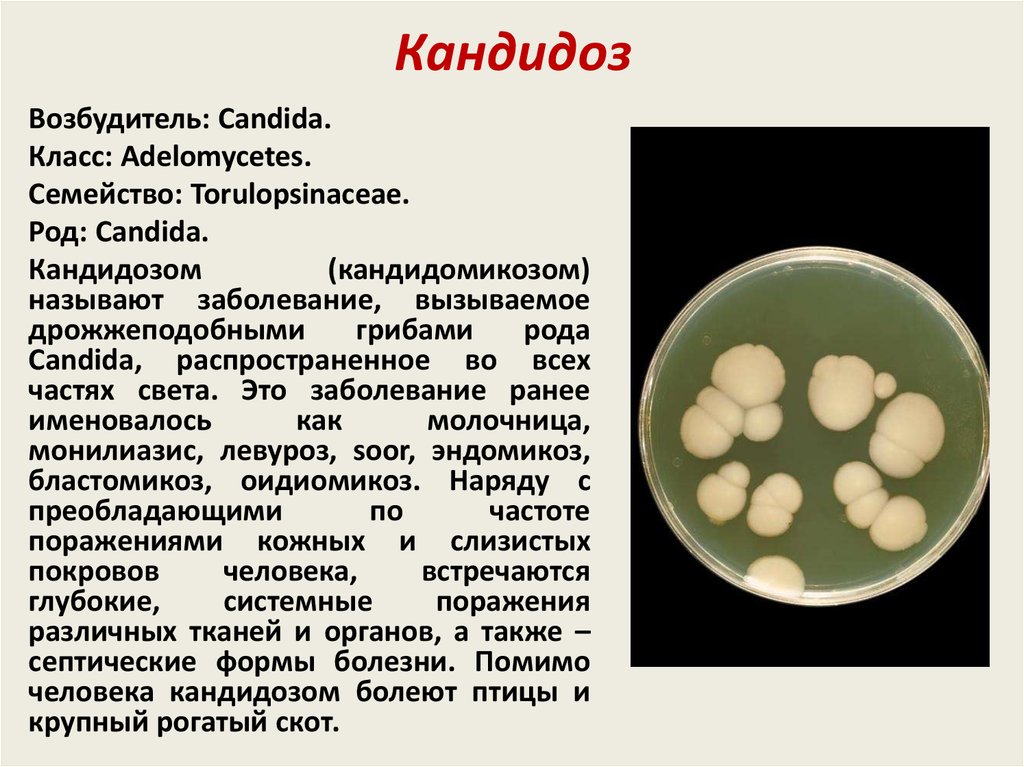
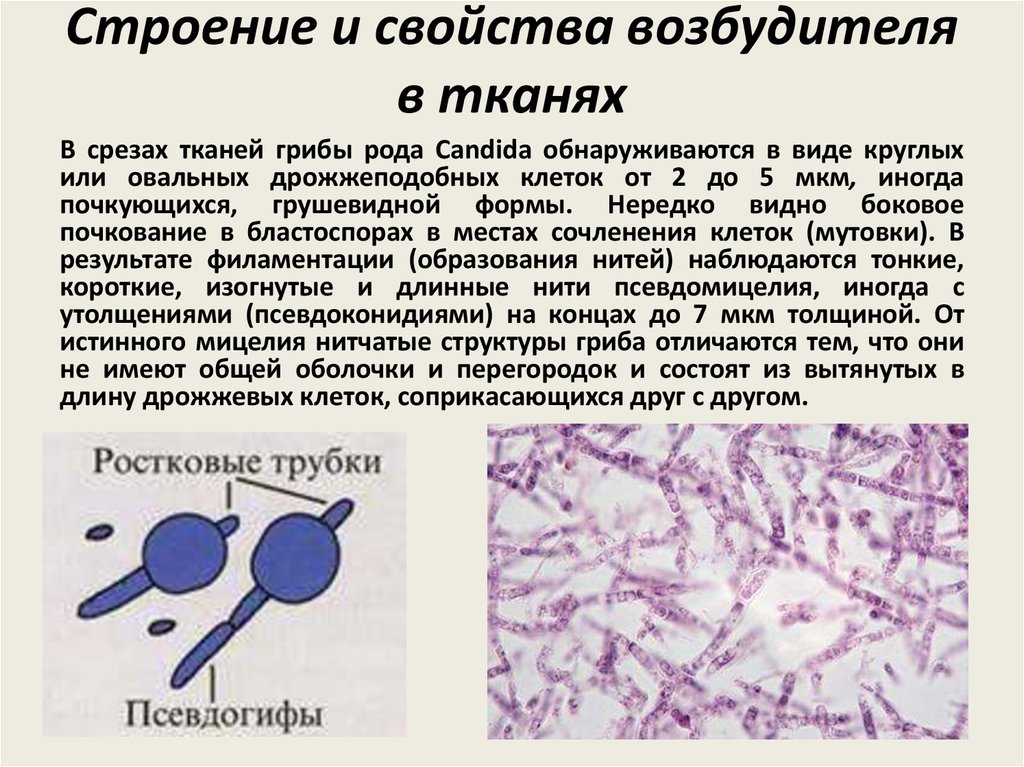


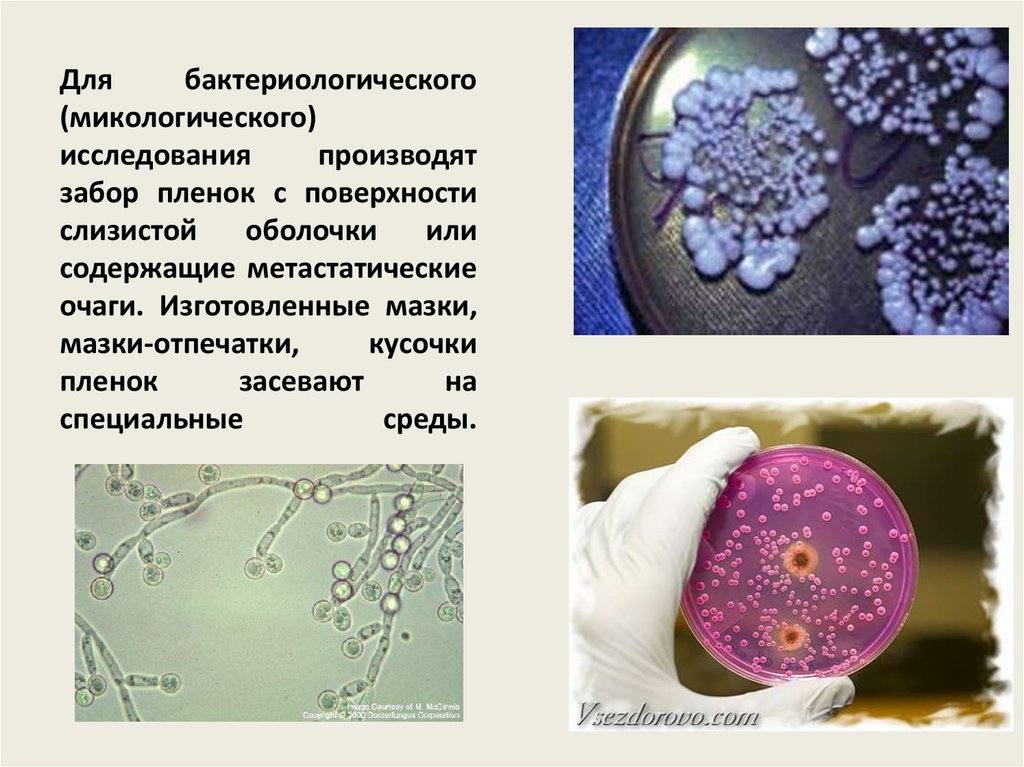

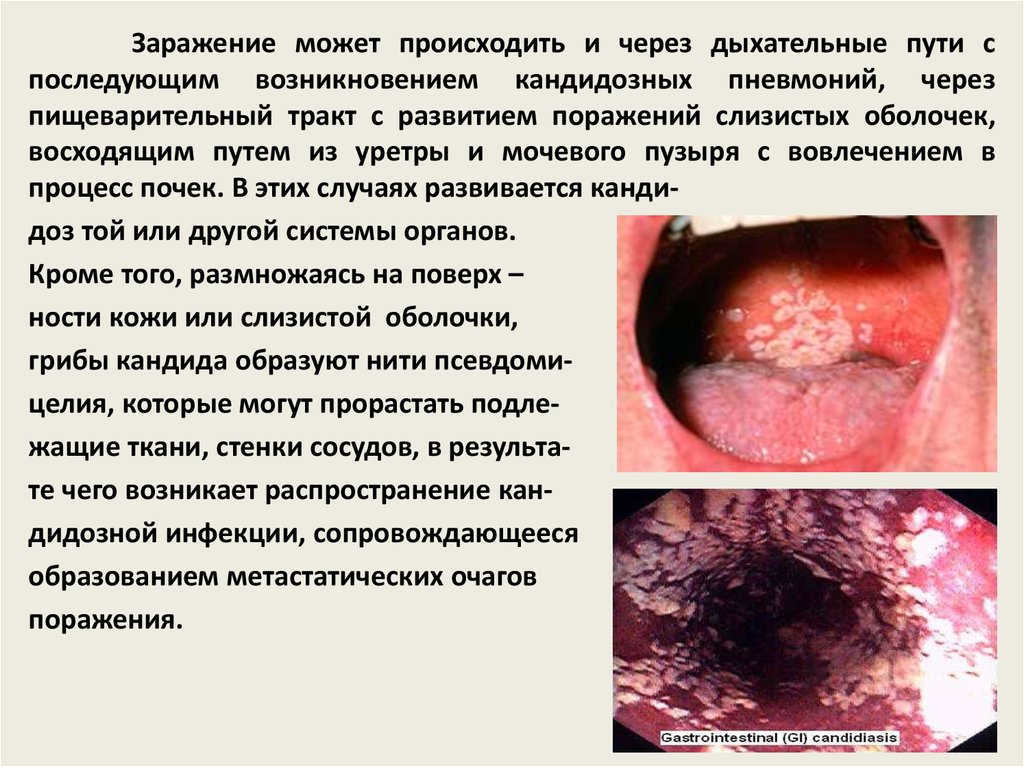








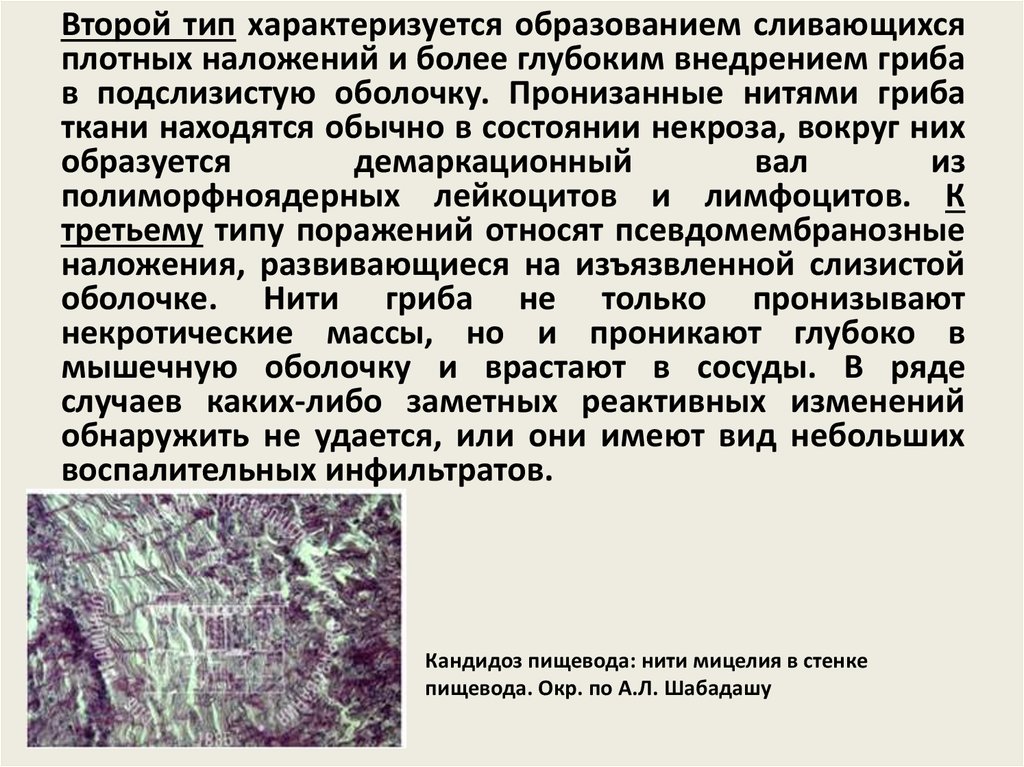










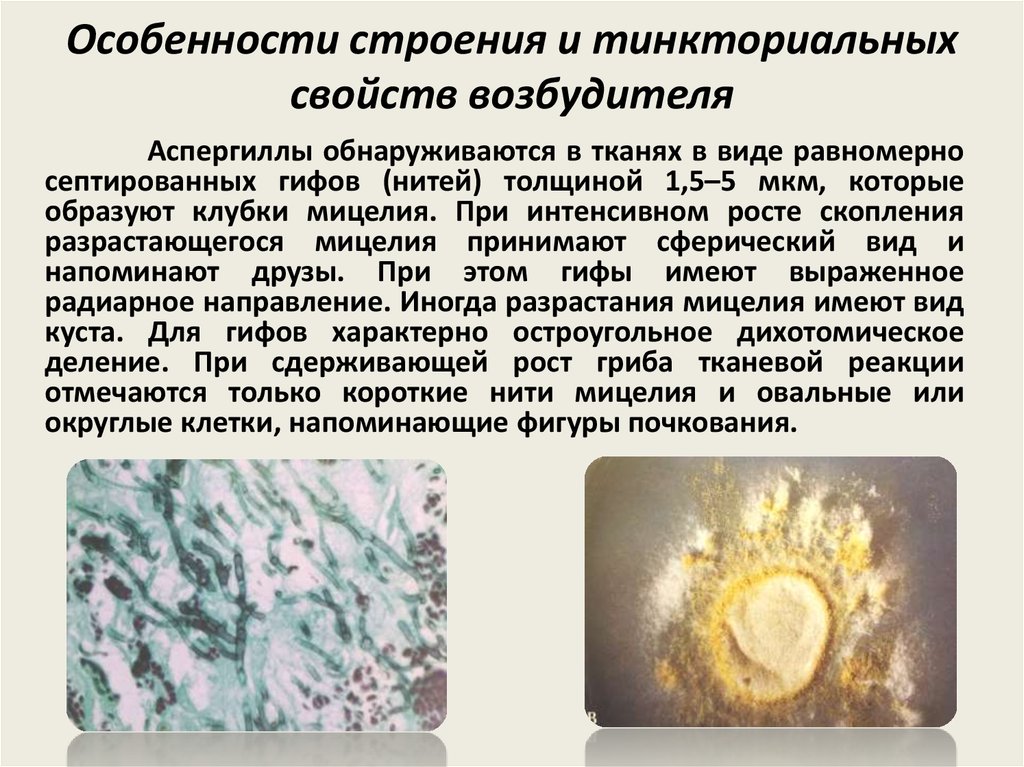






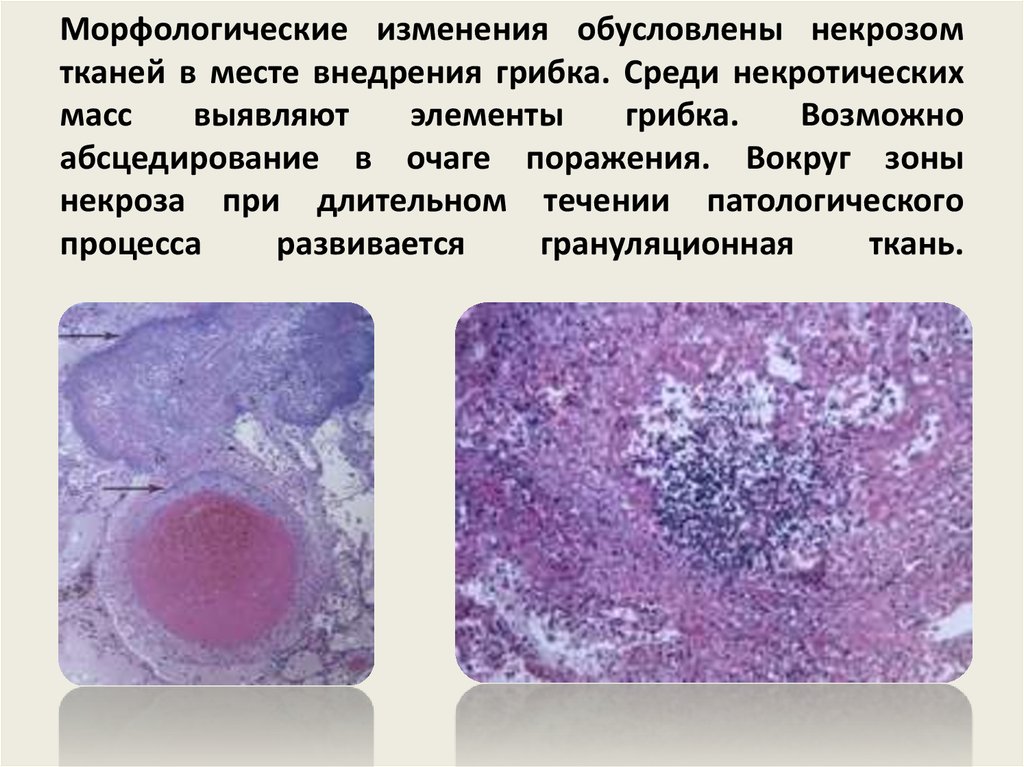



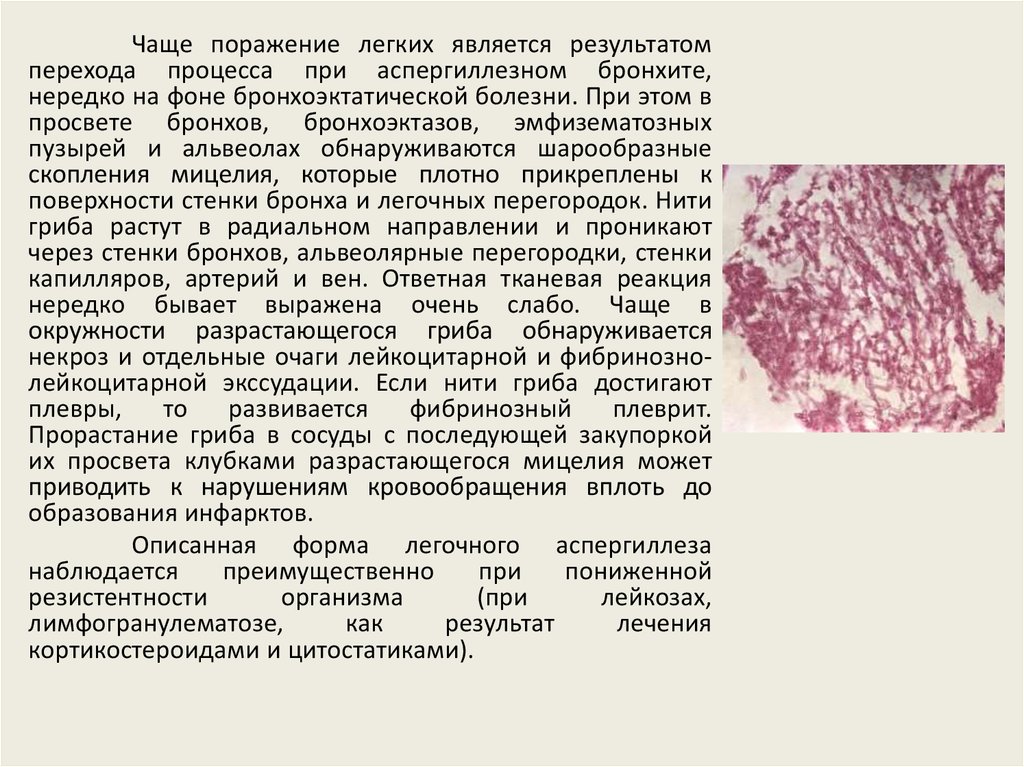









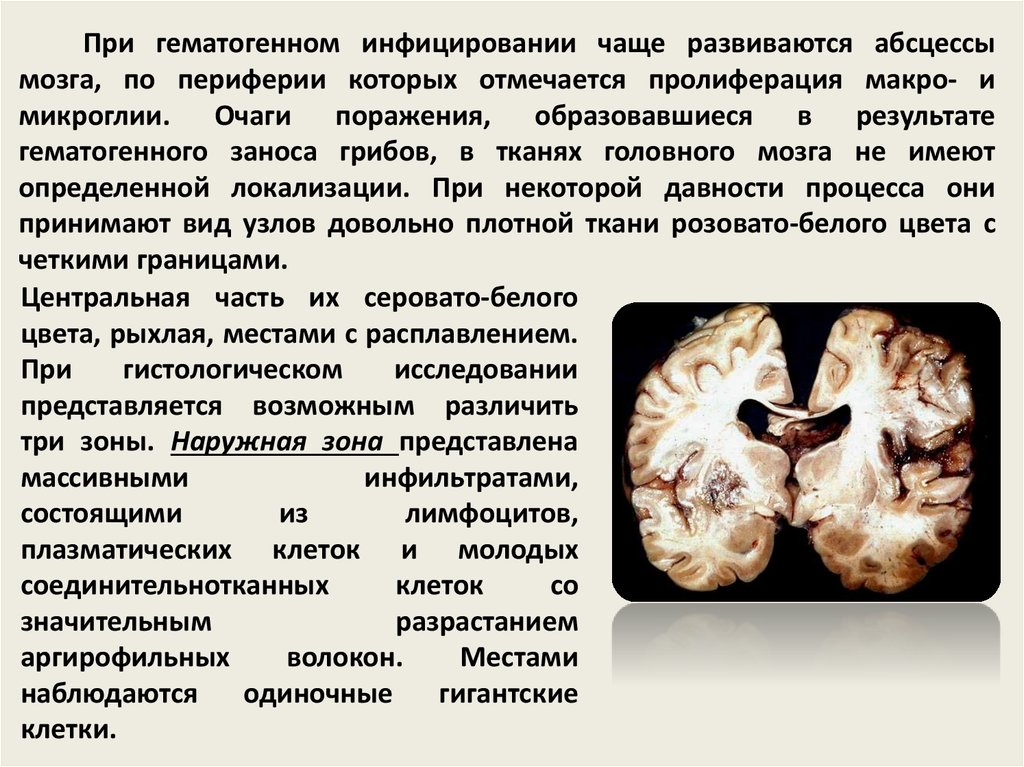







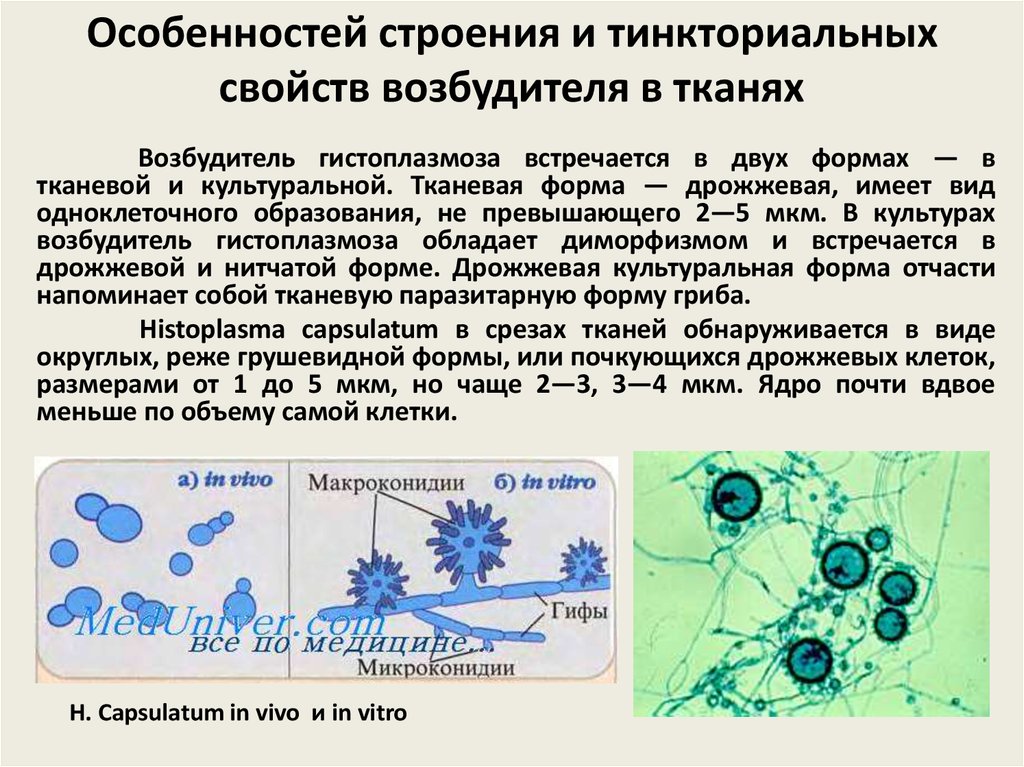









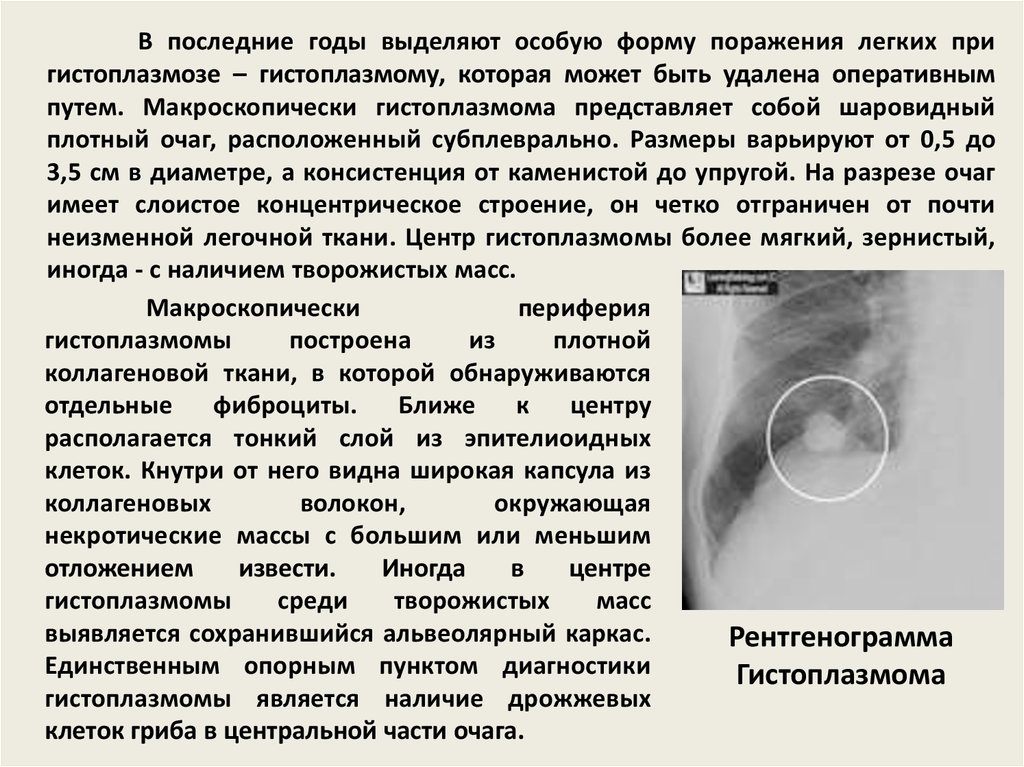
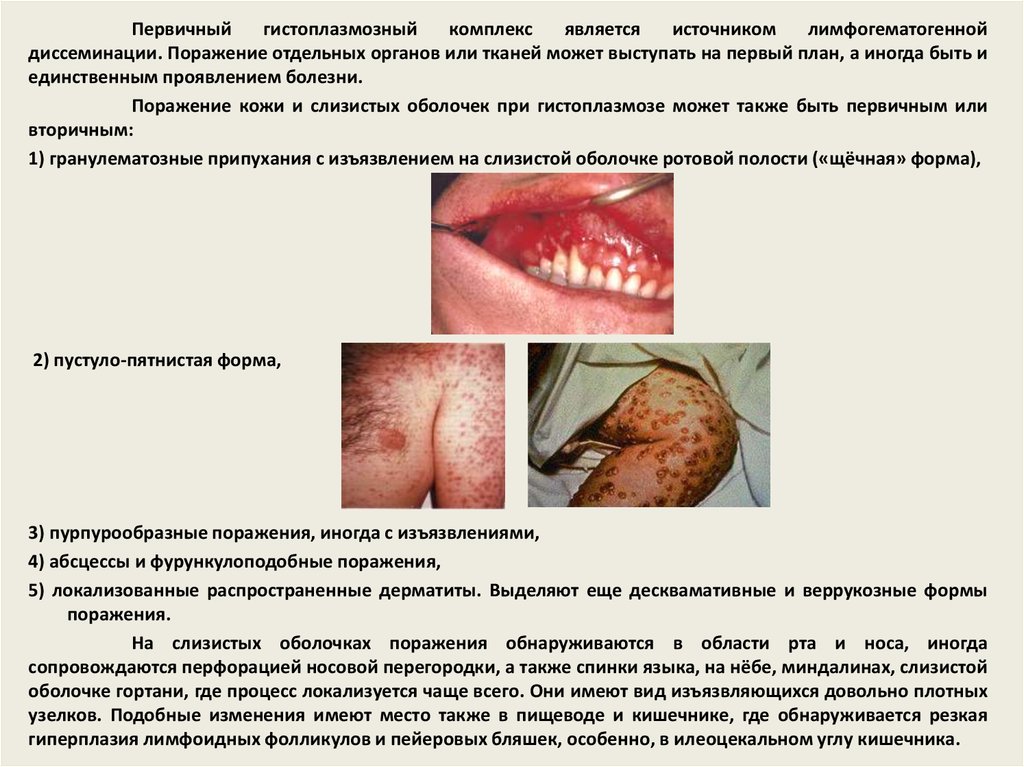






















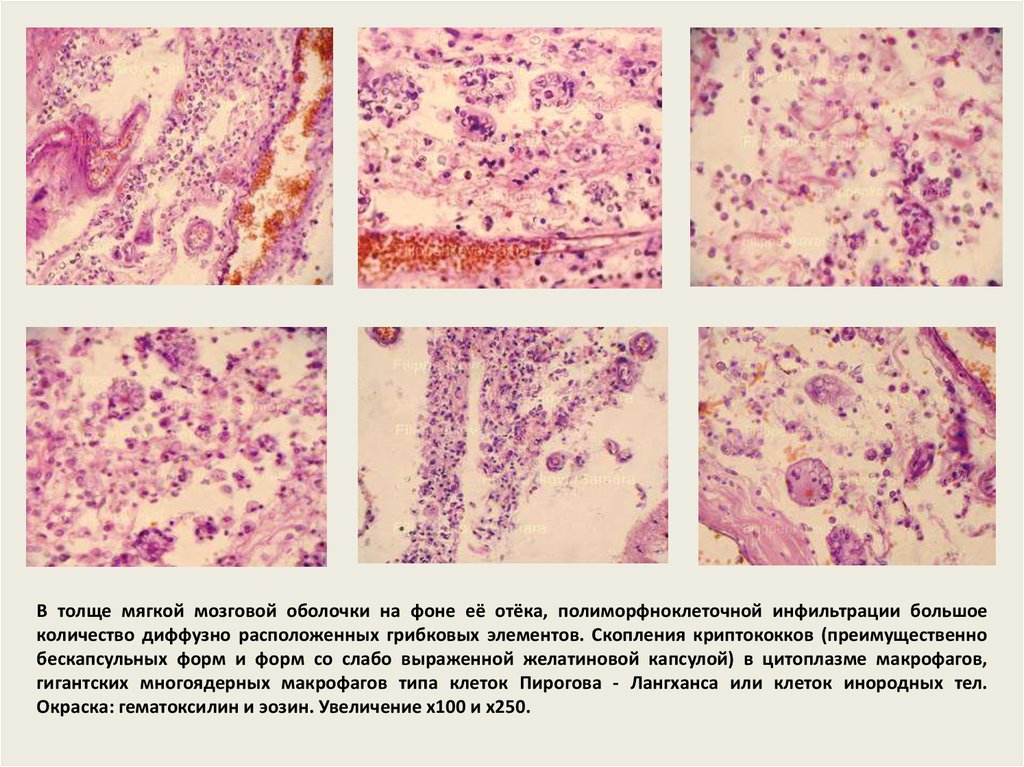



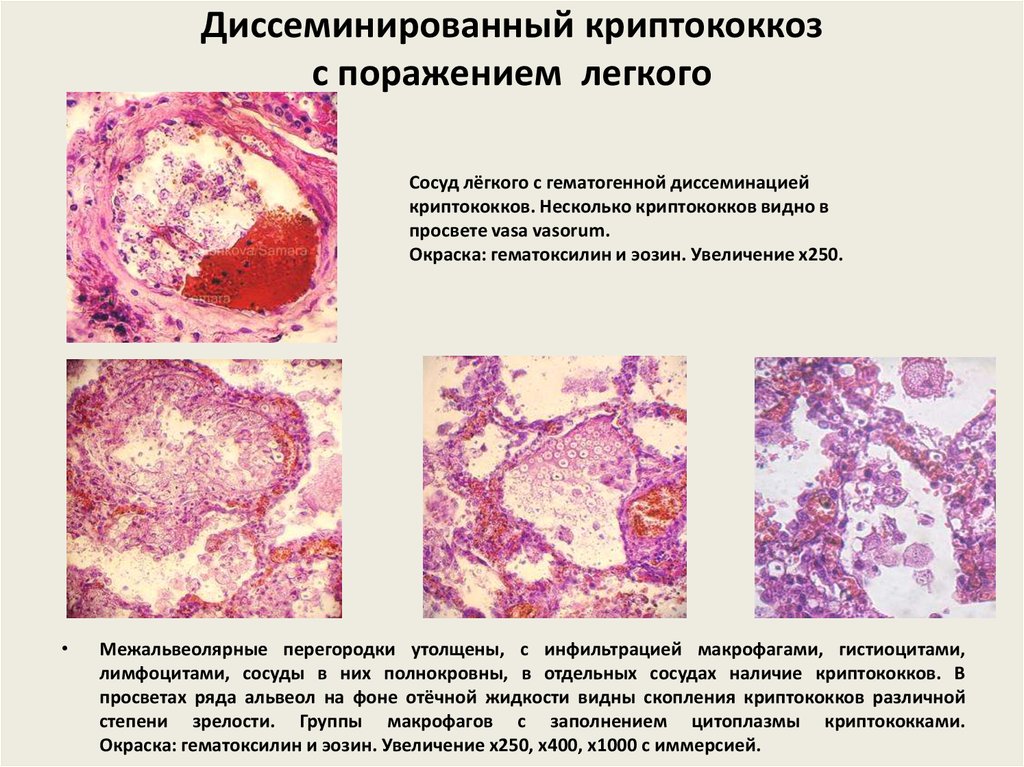

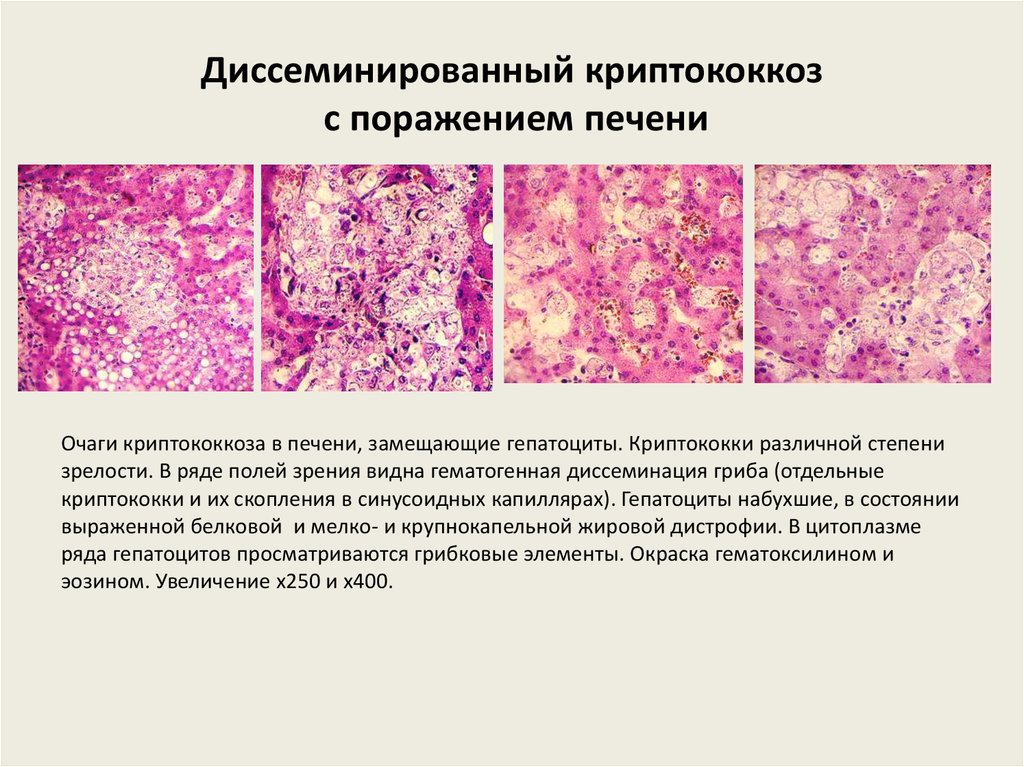

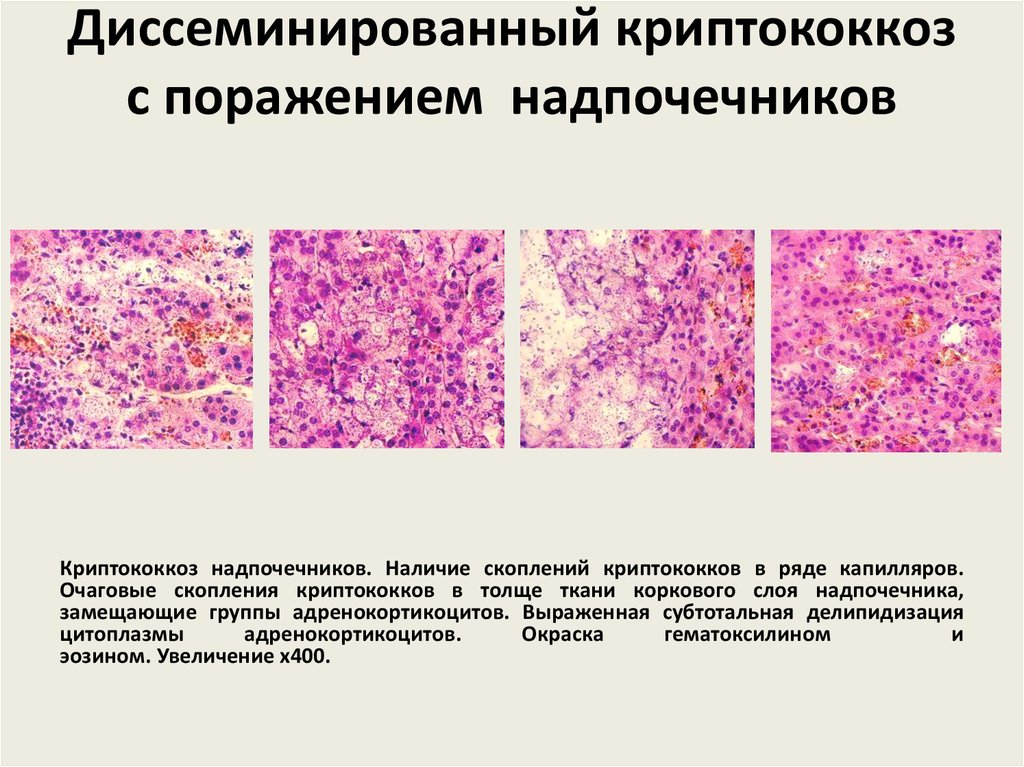

 medicine
medicine








