Similar presentations:
Микозы. Виды грибков
1.
ФГБОУ ВО «РязГМУ Минздрава России»Кафедра факультетской терапии имени
профессора Гармаша В.Я.
Микозы
.
Доцент, кандидат медицинских наук
КОРШУНОВА Людмила
Владимировна
Рязань 2022
2. Микозы – заболевания, которые вызваны патогенными грибами. Известно более 12 видов грибов, способных вызвать микоз органов
дыхания.Микозы легких могут быть как самостоятельным заболеванием,
так и осложнением грибковых поражений кожи, слизистых,
осложнением антибиотикотерапии (кандидоз).
Экзогенные микозы: гистоплазмоз, кокцидиоидоз. Это
контагиозные микозы – заражение при контакте с больным или
при вдыхании пыли с патогенными возбудителями (вдыхание
спор).
Эндогенные микозы: аспергиллез, кандидоз, актиномикоз
(сапрофиты).
3. Классификация микозов, связанных с заболеваниями легких (R. W. Riddell, 1962)
I. Инфекции, вызванные актиномицетами: актиномикоз;нокардиоз.
II. Инфекции, вызванные дрожжами и
дрожжеподобными грибами: кандидоз (монилиоз),
криптококкоз (торулез).
III. Инфекции, вызванные плесневыми грибами:
аспергиллез, мукормикоз.
IV. Инфекции, вызванные
диморфными грибами: кокцидиоидомикоз,
гистоплазмоз, бластомикоз, споротрихоз.
4. Классификация легочного аспергиллеза
Легочная аспергиллемаХронический кавитарный легочный
аспергиллез
Хронический фиброзирующий легочный
аспергиллез
Аспергиллезные узлы
Подострый инвазивный аспергиллез
5. Формы легочного кандидоза
Кандидозная пневмония-симптомы бактериального или вирусного воспалениялегких, характеризуется сильным кашлем, сухим или с незначительным
выделением мокроты; нередко — кровохарканьем, субфебрильной или
фебрильной температурой, одышкой, болью в груди
микома легкого - протекает бессимптомно
милиарный кандидоз -мучительный кашель со скудной слизисто-кровянистой
мокротой сочетается с бронхоспастическими приступами на выдохе.
пневмофиброз посткандидозный.
Экзогенное поражение легких кандидами возможно, но не является
этиологически значимым. В большинстве случаев кандидоза легких
доминирующая роль принадлежит эндогенному источнику инфекции
Важным признаком кандидоза легких является усиление клинических
проявлений (возврат устойчивой лихорадки) при назначении
антибиотикотерапии.
6. Контингент пациентов с микозами
У лиц без явных нарушений иммунной системы(иммунокомпетентных):
1) наличие неблагоприятных экзогенных факторов: обильная
обсемененность воздуха спорами грибов (у археологов,
сельскохозяйственных рабочих, мусорщиков и др.);
2) наличие предрасполагающих эндогенных факторов:
а) нарушение легочной архитектоники (поликистоз легких,
ателектаз доли легкого и др.);
б) нарушения местной защиты дыхательных путей (хронические
заболевания бронхолегочной системы: хроническое
обструктивное заболевание легких, бронхиальная астма,
муковисцидоз и др.);
в) хронические и затяжные гнойные заболевания;
г) сахарный диабет;
д) опухоли легких;
е) длительная кортикостероидная или антибиотикотерапия на
неблагоприятном эндогенном фоне и др.
7. Контингент пациентов с микозами
При иммунодефицитных состояниях,обусловленных тяжелыми заболеваниями:
1) заболевания крови (анемии, лейкозы);
2) гемодиализ;
3) ожоги;
4) в абдоминальной хирургии;
5) недоношенность новорожденных (часто – на фоне
ятрогенных вмешательств);
6) при длительном использовании венозных
катетеров;
7) при длительном пребывании в отделении
интенсивной терапии и др.
8. Контингент пациентов с микозами
У лиц с глубокими нарушениями иммуннойсистемы (иммунокомпроментированных):
1) ВИЧ-инфицированные и больные СПИДом (при количестве СD4+
лимфоцитов в крови менее 0,5х109);
2) при проведении интенсивной цитостатической, длительной
кортикостероидной терапии (при суточной дозе кортикостероидных
препаратов более 30 мг), способствующих развитию нейтропении и
дефектам клеточного иммунитета у больных (при количестве
нейтрофилов крови менее 0,5х109):
а) онкологических;
б) онкогематологических;
в) после трансплантации органов;
г) при аутоиммунных и других заболеваниях.
9.
Микозы составляют 70% в структуре клинических проявлений ВИЧинфекции наряду с другими инфекционными осложнениями. К СПИДиндикаторным инфекциям относятся микозы, вызываемые Candidaalbicans, Cryptococcus neoformans, Histoplasma capsulatum, Coccidioides
immitis, Pneumocystis carinii.
Частота встречаемости микромицетов (носительство/колонизация) у
больных разнообразными пневмопатиями (в том числе у лиц с
бронхиальной астмой, эмфиземой, бронхитом, пневмонией) – 20-80%
случаев, причем в 70% наблюдений это дрожжеподобные грибы
Candida и плесневые Aspergillus, Penicillus, Mucor, которые при
ликвидации обострения основного заболевания у большинства
больных перестают определяться.
У больных хронической обструктивной болезнью легких, особенно на
фоне энтерального приема кортикостероидных препаратов,
отмечаются случаи инвазивного аспергиллеза, у 7-10% больных
бронхиальной астмой и у 15% больных муковисцидозом имеет место
аллергический бронхолегочный аспергиллез.
Экзогенные аллергические альвеолиты, провоцируемые интенсивной
и продолжительной ингаляцией органической пыли, содержащей
грибковые антигены
10. Криптококкоз
Возбудитель при криптококкозе – грибокCryptococcus neoformans.
Человек может заразиться от домашних
животных при вдыхании частиц шерсти,
слюны; а также чрескожным путем
11. КЛИНИКА МИКОЗОВ
Устойчивая лихорадка в течение 96 часов иболее на фоне терапии антибиотиками
широкого спектра.
Температура тела выше 38 оC или ниже 36 оC
на фоне недавнего/текущего использования
иммуносупрессивных агентов.
12. КЛИНИКА МИКОЗОВ
Симптомы поражения верхнихдыхательных путей
выделения из носа,
затрудненное дыхание,
изъязвление слизистой носа,
носовые кровотечения,
чувствительность верхней челюсти,
некротическое поражение,
перфорация твердого неба.
13. КЛИНИКА МИКОЗОВ
Симптомы поражения нижних дыхательныхпутей
Кашель с мокротой
Лихорадка
Боль в груди
Кровохарканье
Одышка
Для микозов легких у иммунокомпетентных лиц чаще всего
характерно бессимптомное, нетяжелое или хроническое
течение.
14. Клинические особенности аспергиллеза
Частый переход процесса с легких на плевру, затем на грудную клеткуОбразование флегмон, свищей с выделением крошковидного гнойного материала
Нахождение внеторокального очага болезни – деревянистые инфильтраты в области
нижней челюсти
«Огневая боль» при надавливании на кожу грудной клетки в определенных местах
Инвазивная форма
Часто поражает сосуды с агрессивным разрушением ткани, может вызвать инфаркт легкого,
плохой ответ на лечение
Хронический некротизирующий аспергиллез легких
Поражение плевры, ребер, позвонков, массивные легочные кровотечения, гематогенная
диссеминация во внутренние органы
Аспергиллема
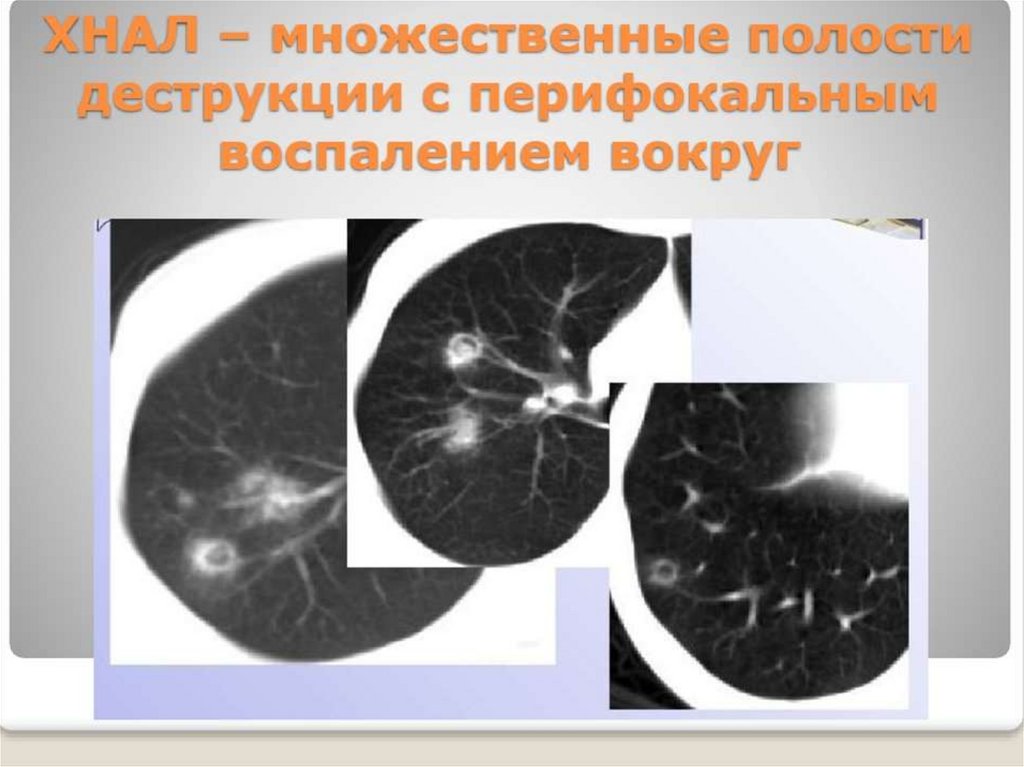
Частое вторичное бактериальное инфицирование, легочные кровотечения, инвазивный рост с
переходом в ХНАЛ
Аллергический бронхолегочный аспергиллез
Приступы удушья, в мокроте коричневые включения и слизистые пробки.
При всех формах присутствует, кроме этих признаков, типичная клиника грибковых поражений
легких
15. Физикальные методы обследования и анамнез
Опрос – выявить возможный контакт с землянымиработами, животными, птицами, производственные,
жилищные условия, связь с пребыванием в
эндемических районах, массовостью заболевания.
Осмотр – обращать внимание на наличие поражений
кожи и слизистых, вторичных иммунодефицитных
состояний.
Аускультация: влажные и сухие хрипы
16. Диагностика
Микологический анализ мокротыСерологические тесты
Аллергические кожные пробы и IgЕ
РКТ или Rо-гр. легких (аспергиллез
серозные преципитины, гистоплазмоз
кальцификованные поражения легких,
актиномикоза мицелий грибов)
17. Лабораторные исследования
Микроскопия (мокроты, бронхоальвеолярного смыва, биоптатаи др.) позволяет проводить экспресс-диагностику микозов и
получать результат в течение 1-2 часов.
- Микроскопия неокрашенных препаратов методом висячей или
раздавленной капли.
- Микроскопия окрашенных препаратов: по Граму – для
идентификации бактерий, в том числе актиномицетов, нокардий
(грибы представлены грамположительными клетками); ЦилюНильсену или Киньону – для дифференцировки с
кислотоустойчивыми, спорообразующими бактериями,
проказой, нокардиями; PAS-методом – с целью идентификации
истинных грибов и эумицетов, а также по Романовскому-Гимзе,
Гомори-Грокотту, оранжевым акридином, белым
калькофлюором и др. (окраска гематоксилин-эозином часто не
позволяет выявить клетки грибов).
18. Лабораторные исследования
Культуральная диагностика (результатыполучают через 7-14 дней и более).
- С посевом материала на среды, не содержащие
циклогексемид (ингибитор роста грибов, в частности,
Cryptococcus neoformans и Aspergillus fumigatus):
Сабуро, МПА, картофельно-декстрозный агар, агар
Чапека-Докса, дрожжевой агар, сусло-агар и др.
- Видовая идентификация возбудителя и
определение чувствительности к противогрибковым
препаратам с использованием NCCLS М27А, NCCLS
М38А, Е-теста, диско-диффузионного метода
обязательна у иммунокомпроментированных
больных.
19. Лабораторные исследования
Специфическая иммунологическая диагностика в биологическомматериале (кровь, спинномозговая жидкость, моча и пр.) – быстрая,
чувствительная; методы моноклонального анализа
(иммуноферментный/иммуносорбентный, иммунофлюоресцентный) с
применением коммерческих тест-систем вытесняют использование
традиционных иммунологических реакций (реакции латексагглютинации, преципитации, РСК, РНГА, РТНГА, РИА и др.).
- Определение специфических антигенов в исследуемом
биологическом материале (например, ELISA-тест для определения
галактоманнана аспергилл).
- Определение специфических антител в сыворотке крови (включая
преципитины, IgG, IgA, IgM, IgE). Содержание антител IgG к
Aspergillus или преципитинов должно исследоваться у всех больных с
подозрением на ХЛА или ПИА.
- Выявление секреторного IgA к антигенам грибов и микотоксинам в
слюне (Aspergillus, Cladosporium) применяется, в основном, для
диагностики интенсивности экзогенного поступления микромицета.
20. Лабораторные исследования
Молекулярно-генетические методы исследования:- Метод полимеразной цепной реакции (ПЦР) часто дает
ложноположительные результаты (например, при выявлении в
материале аспергилл).
- Метод гибридизации нуклеиновых кислот – метод идентификации
основных возбудителей эндемических системных микозов (бласто-,
крипто- и кокцидиомикозов, а также гистоплазмоза). Для постановки
реакции проводят экстракцию РНК из культуры и вносят
одноцепочечные молекулы ДНК, меченные флюоресцеином. При
наличии в культуре одного из четырех указанных возбудителей
происходит гибридизация соответствующей ДНК с РНК патогена и
образованием легко обнаруживаемого комплекса. Основное
достоинство метода – возможность применения на ранних сроках (5
суток) в культурах, содержащих мицелиальные и дрожжевые формы.
Биохимическое определение (1,3)-β-D-глюкана микромицетов
(кандидоз, аспергиллез) в сыворотке крови, в культуре, внешней
среде – с использованием специфических хромогенных реагентов.
21. Инструментальные и другие методы диагностики
Обязательные• Рентгенографическое исследование органов грудной клетки с
целью установления наличия поражения легких.
• Компьютерная рентгенография органов грудной клетки с целью
дифференциальной диагностики поражения легких.
• Бронхоскопия с получением бронхоальвеолярного смыва для
микроскопического и культурального исследования.
При наличии показаний
• Биопсия легкого (чрезбронхиальная, трансторакальная,
открытая) с целью установления диагноза.
• При поражении других органов и систем: исследования,
позволяющие диагностировать грибковое поражение органа.
22. Рентгенологическая картина: актиномикоз
Актиномикоз на рентгенограммах легких не дает характернойкартины
Актиномикотический бронхит не проявляется какой-либо рентгеновской
симптоматикой
При поражении паренхима легкого, изменения на рентгенограммах схожи с
пневмонией – чаще всего актиномикоз легких протекает как перисциссурит,
инфильтрат при этом располагается вблизи междолевой плевры – на
рентгеновских снимках при этом один край инфильтрата (прилежащий к плевре)
четкий и ровный, а другой – неровный, нечеткий, «расплывчатый». Нередко
структура инфильтрата нарушается вследствие появления в нем просветлений
различного размера, в т. ч. с уровнями жидкости – за счет распада.
При КТ легких актиномикоз проявляется в виде участков консолидации с распадом
и «матового стекла», не отличимых от таковых при пневмонии.
От абсцедирующей пневмонии актиномикоз можно отличать лишь по
неэффективности антибиотикотерапии, длительным течением.
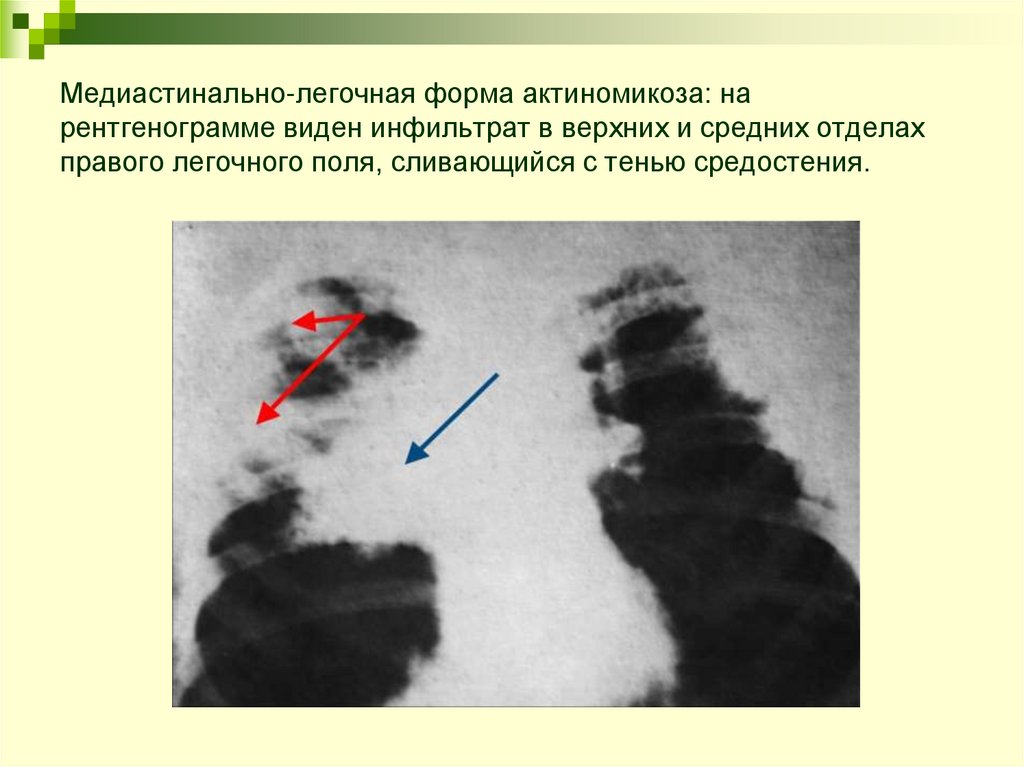
23. Медиастинально-легочная форма актиномикоза: на рентгенограмме виден инфильтрат в верхних и средних отделах правого легочного
поля, сливающийся с тенью средостения.24. Рентгенологическая картина: аспергиллез
Первичный аспергиллез на рентгенограммах легких при остром течении проявляет себя схоже спневмонией – наличием инфильтрата (инфильтратов) в совокупности с расширением корней легких
(реакция внутригрудных лимфатических узлов на специфический воспалительный процесс). При
хроническом течении аспергиллеза на рентгенограммах легких можно увидеть множественные мелкие
очаги с неоднородной (за счет обызвествлений) структурой, часто на фоне пневмофиброза и
склеротических изменений корней.
Вторичный аспергиллез легких (аспергиллема) выявляется при рентгеновских исследованиях грудной
клетки и при компьютерной томографии гораздо чаще. Признаки аспергиллемы достаточно типичны:
выявляется округлая тень (чаще всего размером 2-5 см в поперечнике), окруженная «кольцом» по
периферии – так, что просветление между округлой тенью и кольцом напоминает «серп». Тень на
рентгенограммах при аспергиллеме имеет ровные края, четкие очертания, легочная ткань вокруг тени
может быть измененной (по типу инфильтрации либо пневмосклероза) или интактной.
При компьютерной томографии легких полость при аспергиллеме имеет размер 2-5 см, стенки толщиной
2-5 мм (в среднем), внутри полости визуализируется прилежащее к одной (двум или трем) стенкам
содержимое однородной плотности и структуры (мицелий гриба).
Ранние признаки аспергиллеза легких на КТ проявляются в виде узловых образований в легких,
окруженных по периферии зоной "матового стекла". Хотя данный КТ-признак и не совсем специфичен, но
его сохранение при антибактериальной (неспецифической) терапии позволяет заподозрить грибковую
инфекцию.
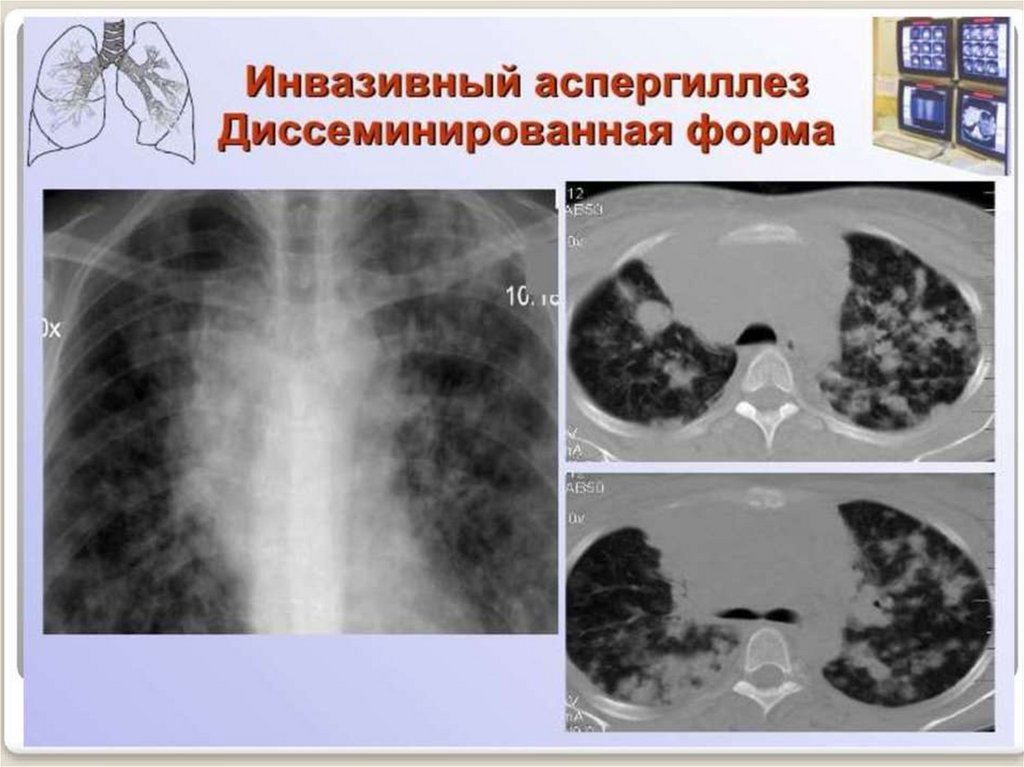
Прогрессирование легочного аспергиллеза на КТ проявляется образованием обширных участков
уплотнения. Через 2-3 недели образуется характерная для аспергиллемы полость в легком,
характеризующаяся специфическим признаком «воздушного полумесяца», который свидетельствует о
достаточном иммунном статусе пациента, и начинающемся некрозе грибковых масс.
При аспергиллезе трахеобронхиальной локализации при компьютерной томографии можно увидеть
расширенные бронхи, заполненные слизью, с участками консолидации и (или) ателектаза.
25.
26.
27.
28.
29.
30. Рентгенологическая картина: криптококкоза
На рентгенограммах при криптококкозе обнаруживаютсяинфильтративные изменения, схожие с таковыми при банальной
бактериальной пневмонии (могут быть выявлены также признаки
распада), в совокупности с незначительно выраженной
лимфаденопатией и плевральным выпотом. Могут обнаруживаться
также инфильтраты округлой формы, которые необходимо
дифференцировать с периферической опухолью легкого.
На КТ при криптококкозе легких можно визуализировать
множественные диссеминированные узловые образования, а также при низком иммунном статусе пациента - полости распада,
лимфаденопатию, плевральный выпот.
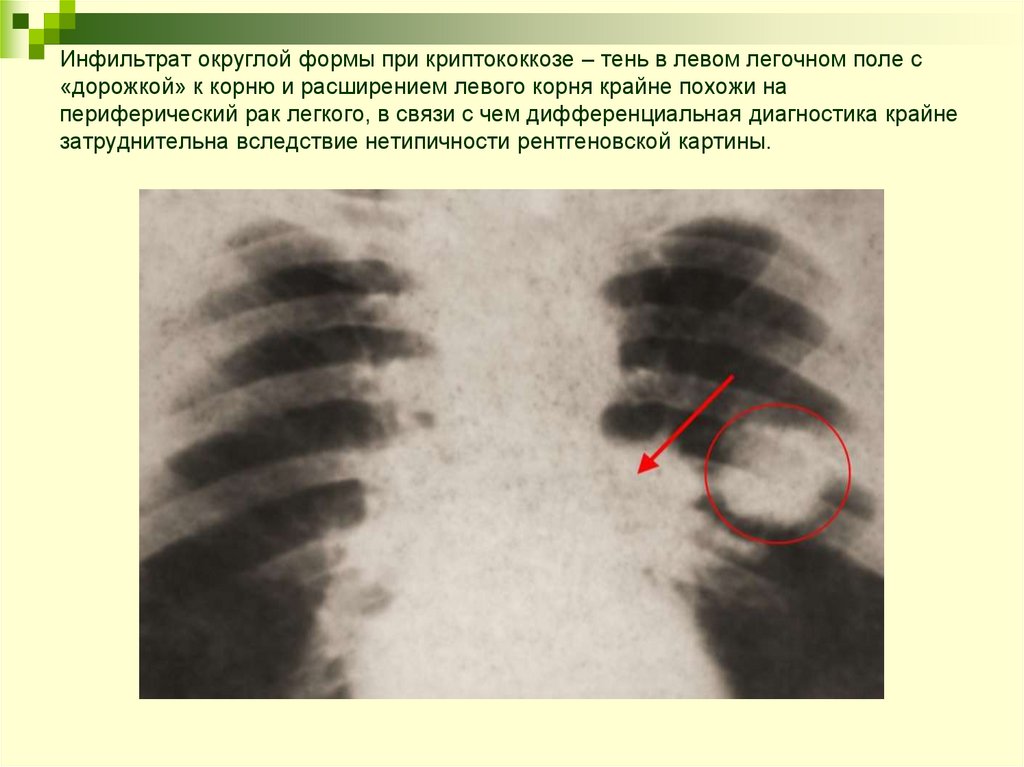
31. Инфильтрат округлой формы при криптококкозе – тень в левом легочном поле с «дорожкой» к корню и расширением левого корня крайне
похожи напериферический рак легкого, в связи с чем дифференциальная диагностика крайне
затруднительна вследствие нетипичности рентгеновской картины.
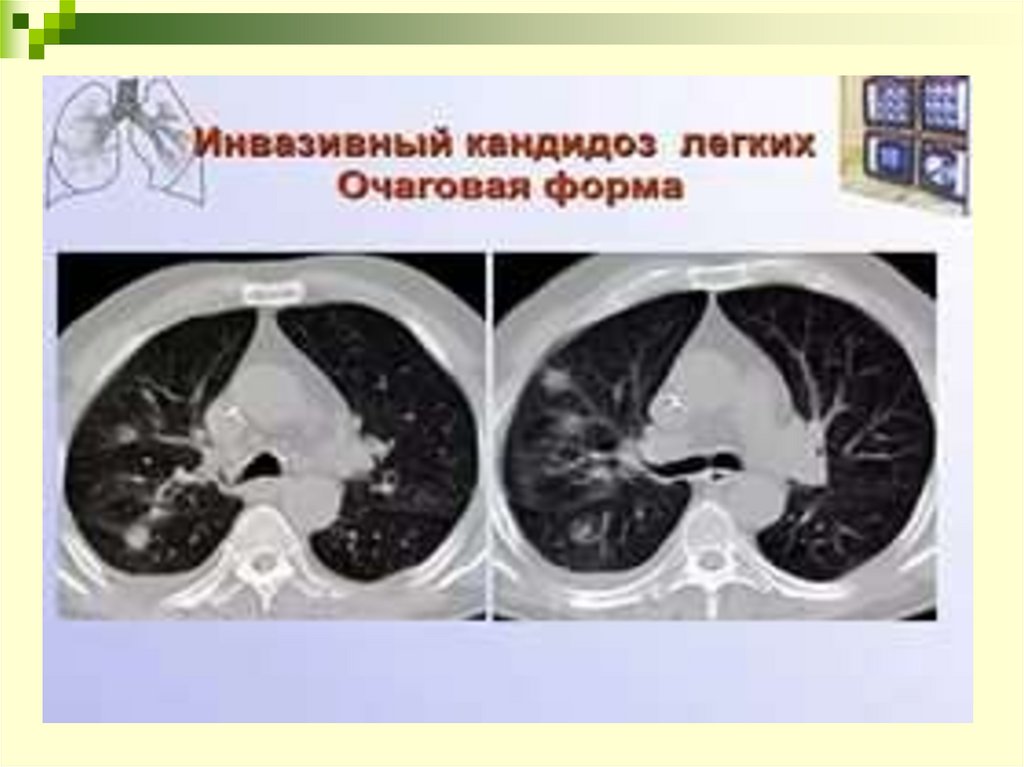
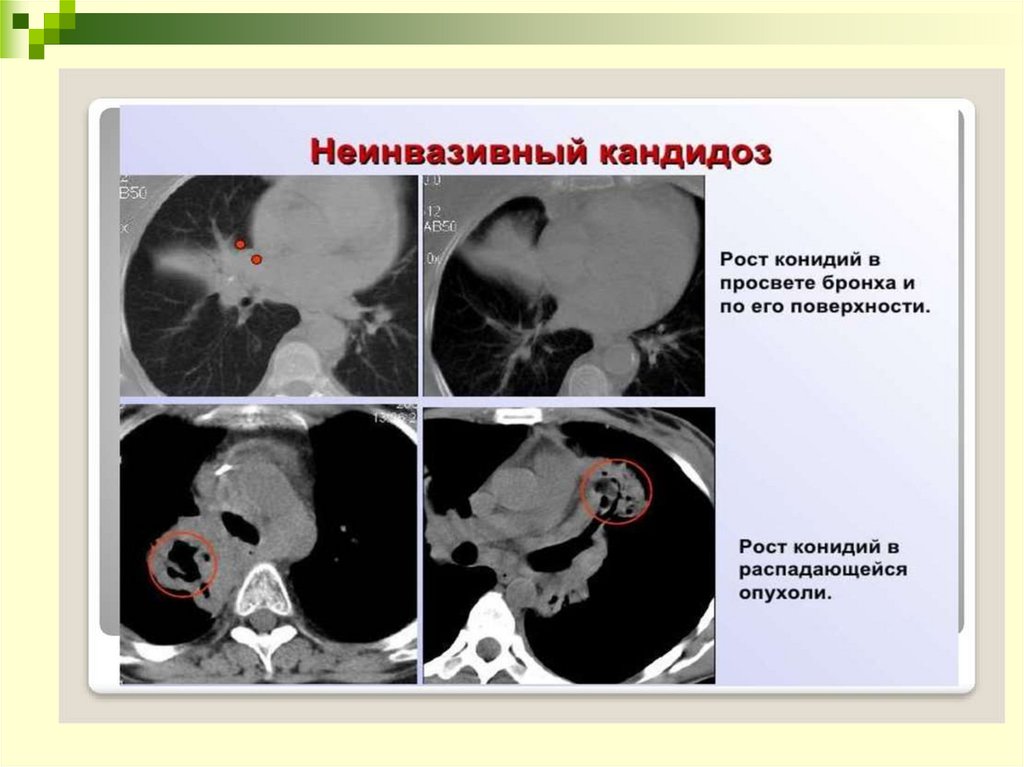
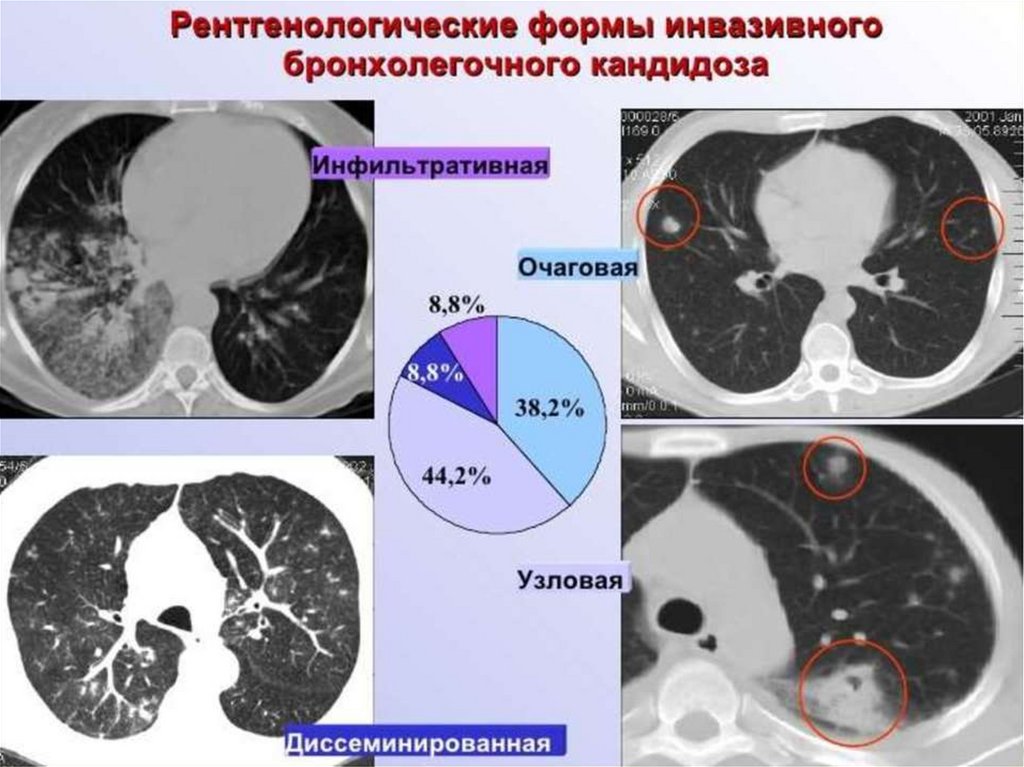
32. Рентгенологическая картина: кандидоз
Рентгеновская и КТ-картина при кандидозе неспецифична.На рентгенограммах легких можно обнаружить множественные тени с
нечеткими контурами (по типу «хлопьев снега»), которые имеют
тенденцию к слиянию, и локализуются в нижних и средних отделах
легочных полей (крайне нехарактерно для кандидоза легких поражение
верхушек). Характерный признак кандидоза легких на рентгенограммах
– двухстороннее увеличение корней (за счет реакции внутригрудных
лимафтических узлов, хорошо различимых при компьютерной
томографии).
При компьютерной томографии легких кандидоз проявляется
диссеминированными очагами в легочной ткани (грибковые эмболы),
которые локализованы в основном в нижних долях обоих легких, с
наличием «гало» - участка повышения плотности вокруг очага по типу
матового стекла. Может быть выявлен также плевральный выпот
(приблизительно у четверти пациентов).
33.
34.
35.
36. Критерии постановки диагноза
КлиникаИнфильтраты легких при компьютерной томографии, симптом «ореола», «серпа», полость
распада (дифференцировать с патологией, вызванной Mycobacterium, Legionella и Nocardia
Нейтропения (менее 0,5х109 нейтрофилов в крови на протяжении более чем 10 дней),
уровень CD4+ в крови менее 0,2х109.
Устойчивая лихорадка в течение 96 часов и более на фоне терапии антибиотиками
широкого спектра.
Температура тела выше 38 оC или ниже 36 оC на фоне недавнего/текущего использования
иммуносупрессивных агентов.
Выявление при микроскопическом исследовании мокроты, бронхоальвеолярного смыва
(БАС) и прочих плесневых грибов (Aspergillus, Fusarium, Scedosporium, Zygomycetes),
Cryptococcus species.
Выделение культуры плесневых грибов, Cryptococcus neoformans, или эндемического
грибкового патогена (H. capsulatum, Blaslomyces dermatitidis, Coccidoides immitis) из
мокроты, БАС. Выделение культуры Candida species из крови. Выявление антигена
Cryptococcus species (кроме ложноположительных реакций) в образце крови, Histoplasma
capsulatum в крови, моче, спинномозговой жидкости (СМЖ); антигена Aspergillus в БАС,
СМЖ или в 2 и более образцах крови.
37. Консультации специалистов
Обязательные• Дерматолог – для исключения кожных грибковых
поражений.
• Отоларинголог – исключения грибкового поражения
лор-органов.
При наличии показаний
• Эндокринолог – для определения адекватной
медикаментозной терапии диабета.
• Гинеколог – для исключения грибкового поражения
половых органов.
• Офтальмолог – для исключения грибкового
поражения глаз.
• Невропатолог – для исключения грибкового
поражения нервной системы.
38. ЛЕЧЕНИЕ
Полиеновые антибиотики (формируют комплексы с эргостеролом и нарушаютплазматическую мембрану клеток грибов) имеют самый широкий спектр
антифунгальной активности:
- Амфотерицин В
(Амф-В) (Амф-В дезоксихолат) – антифунгальный препарат широкого
спектра действия. Внутривенное введение Амф-В в течение 6 часов остается основной терапией при
инвазивных микозах: кандидозе, всех формах инвазивного аспергиллеза и мукормикоза, криптококковых менингитах
(выраженной и средней тяжести), бластомикозе, кокцидиоидомикозе, паракокцидиоидомикозе, гистоплазмозе и
фузариозе. При аспергиллезе и микст-инфекциях более эффективен Амф-В (0,6-1 мг/кг в сутки) в сочетании с
Анкотилом (150 мг/кг в сутки). Очень токсичен. Первичная суточная доза должна составлять 0,25 мг на килограмм
массы тела с постепенным повышением дозы до уровня 1,0-1,5 мг на килограмм массы тела в зависимости от
индивидуального ответа и переносимости. Возможны ингаляции амфотерицина (при легочном аспергиллезе): 8-40 мг
амфотерицина в растворе стерильной воды, или 5% декстрозы ингалируется через небулайзер, общую дозу делят на
несколько ингаляций. С целью уменьшения токсичности Амф-В изготовляются его липидные формы (с использованием
липидного носителя): коллоидная дисперсия (3-7,5 мг/кг/сут), липидный комплекс (5-7 мг/кг/сут), липосомальная форма
(1-5 мг/кг/сут). Оральная форма Амфотерицин В (J02AA01) (таблетки по 35 мг для системного применения),
Хачимицин (J02AA02) (новый препарат для системного применения, проходит испытания), Фунгилин, Амфоглюкамин и
др. используются для профилактики различных грибковых инфекций, включая кандидоз и криптококкоз.
- Нистатин практически не всасывается из кишечника после приема per os. Спектр его применения узок – не
применяется в энтеральных формах
- Натамицин (пимафуцин) – кишечный противогрибковый полиеновый антибиотик
группы макролидов, имеющий широкий спектр действия. Оказывает фунгицидное действие
(связывает стеролы клеточных мембран, нарушая их целостность и функции, что приводит к гибели микроорганизмов).
К натамицину чувствительны большинство патогенных дрожжевых грибов, особенно Candida albicans. Резистентность к
натамицину в клинической практике не встречается. Натамицин в таблетках, благодаря кишечнорастворимой оболочке,
действует только в кишечнике. Применяют при грибковых заболеваниях кожи и слизистых оболочек, вызванных
чувствительными к препарату возбудителями. При кандидозе кишечника внутрь взрослым назначают по 100 мг (1
таблетка) 4 раза в сутки в среднем в течение 1 недели. Детям назначают по 100 мг (1 таблетка) 2 раза в сутки.
39. ЛЕЧЕНИЕ
Азолы ингибируют у грибов фермент С14-a – деметилазу системы цитохрома Р450, чтоведет к истощению эргостерола в мембране, (не показаны беременным, так как
вызывают у ребенка черепно-лицевые, скелетные нарушения):
- Кетоконазол (низорал,фунгавис,ороназол) - доза кетоконазола – 200-400 мг в день в течение 5-7 дней. В
настоящее время не приминяется
- Флуконазол активен как при приеме внутрь, так и внутривенно. В настоящее время флуконазол – один из наиболее
эффективных препаратов для лечения кандидоза и криптококкоза. Длительный пероральный прием флуконазола после
терапии Амф-В предупреждает рецидивы кандидоза и криптококковой инфекции. Повышает теофиллиновую токсичность.
Флуконазол хорошо переносится, даже в очень высоких дозировках (до 2000 мг в день).
- Итраконазол(орунгал, румикоз,ирунин) выпускается в капсулах (по 100 мг) и в растворе для перорального приема
(10 мг в 1 мл по 200 мг во флаконе Его действие усиливается в присутствии пищи в желудочно-кишечном тракте. Нельзя
сочетать с антацидами, антихолинергическими препаратами, блокаторами Н2-рецепторов гистамина, некоторыми
антигистаминными и др. Препарат можно давать один раз в сутки. Высокие дозы (более 400 мг/сутки), которые применяют
при тяжелых микотических процессах и при пульс-терапии, назначают в два приема. Обычный прием – по 10 мл (100 мг)
натощак. Целесообразность назначения так называемых «доз насыщения» (300 мг дважды в день на протяжении 3 дней)
возможна для отдельных групп больных. На рынке появился также Итраконазол для внутривенных инъекций (ампулы по 25
мл 1% раствора).
- Вориконазол в десятки раз более активен, чем флуконазол, при воздействии против Aspergillus spp., Cryptococcus spp.
и Candida spp., включая C. krusei и С. glabrata, резистентных к флуконазолу. Является препаратом выбора при лечении
инвазивного аспергиллеза, фузариоза, сцедоспориоза, а также микозов ЦНС. Вориконазол выпускают в лекарственных
формах для орального (в таблетках по50 мг, 200 мг) и внутривенного (содержимое одного флакона – 200 мг препарата –
растворяют в 19 мл воды для инъекций) применения, имеет низкий уровень побочных эффектов. Назначают внутрь или в/в
в первые сутки в рекомендуемой насыщающей дозе (6 мг/кг каждые 12 ч), затем – 3-4 мг/кг каждые 12 ч. Вифенд вводят
только в виде инфузии со скоростью не более 3 мг/кг/ч в течение 1-2 ч. Учитывая высокую биодоступность препарата при
приеме внутрь (96%), при наличии клинических показаний возможен переход с парентерального введения на прием внутрь
(за 1 ч или через 1 ч после еды). Средняя поддерживающая доза – 0,4 в сутки.
- Позаконазол – новый препарат, проходит испытания.
- Клотримазол (группа противоинфекционных и антисептических препаратов для местного лечения в полости рта) –
первый препарат из группы азолов, эффективен в виде таблеток по 10 мг 5 раз в день при кандидозе рта.
40. ЛЕЧЕНИЕ
Аналоги нуклеозида (фторированные пиримидины) (влияютна синтез ДНК/РНК):
- Флуцитозин
применяют при генерализованном кандидозе,
криптококкозе, хромобластомикозе; при генерализированном
аспергиллезе – только в комбинации с амфотерицином В. Проникает в
спинномозговую жидкость. Применяют внутривенно путем короткой
инфузии (в течение 20-40 мин.) в дозе 37,5-50 мг/кг. Через 6 часов
введение повторяют (при нормальной функции почек). Суточная доза
составляет 100-200 мг/кг. При побочных эффектах в первый день вводят
0,1-0,3 мг/кг анкотила и 25 мг гидрокортизона. Дозу увеличивают
постепенно. Одновременно вводят 50 мг гидрокортизона, дозу которого
постепенно уменьшают. В трудных случаях (при аспергиллезе) дозу
амфотерицина В можно увеличивать до 0,5-0,6 мг/кг. Комбинированное
лечение может продолжаться до 6 недель и дольше под контролем
клиренса креатинина.
41. ЛЕЧЕНИЕ
Пневмокандины-эхинокандины (влияют на синтез 1,3-β-Dглюкана):- Каспофунгин имеет широкий спектр антифунгальной активности, обладает
высокой эффективностью при инвазивном кандидозе, рефрактерном инвазивном
аспергиллезе и фебрильной нейтропении. В отличие от других противогрибковых
препаратов, действует на Pneumocystis jiroveci (кроме вегетативных форм
возбудителя пневмоцистоза). Имеет высокий профиль безопасности. Кансидас
вводят путем медленной (не менее 1 часа) внутривенной инфузии.
Рекомендуемые дозы: в первый день – 70 мг один раз, затем – 50 мг один раз в
день внутривенно. Выпускается в виде раствора для внутривенных инфузий по 50
мг и 70 мг. При использовании эмпирической антифунгальной терапии у больных
в группах высокого риска каспофунгин намного лучше переносится и показывает
лучшую выживаемость по сравнению с липосомальным амфотерицином В.
- Анидулафунгин – новый препарат, проходит испытания, в парентеральной
форме показал эффективность при кандидозных инфекциях.
Микафунгин (для инъекций) – новый липопептидный препарат, проходит
испытания, показал эффективность при кандидозных инфекциях.
Аллиламины – только при поражениях кожи.
42. Лечение актиномикоза
Актинолизат в/м 3мл 2 раза в неделю (курс 20 – 25инъекций)
Сульфаниламиды
Антибиотекотерапия (пеницилливовый
ряд,аминогликозиды, цефалоспорины,
тетрациклины) в зависимости от чувствительности,
короткие курсы
Дезинтоксикация
УФО
Электрофорез актинолизата и йода
43. Аспергиллез
Аллергический бронхолегочный аспергиллезпротивогрибковые ЛС (Вориконазол 400 мг/сут, Итраконазол 200 — 400
мг/сут)
системные глюкокортикостероиды
Инвазивный аспергиллез легких
вориконазол в/в 12 мг/кг в 1-й день, затем 8 мг/кг/сут или п/о 800 мг в 1-й день,
затем 400 мг/сут в 2 приема
Альтернативные препараты:
– Каспофунгин в/в 70 мг в 1-й день, затем по 50 мг/сут ;
– Липидный комплекс амфотерицина В в/в 5 мг/кг/сут ;
– Микафунгин в/в 100 мг/сут
Хронический аспергиллез
проводят длительную (3-6 месяцев) антимикотическую терапию в сочетании с
хирургическим лечением
Вориконазол п/о 400 мг/сут
Итраконазол раствор для приема внутрь или капс. п/о 400 мг/сут
Позаконазол (при непереносимости вориконазола или итраконазола) п/о 800 мг/сут
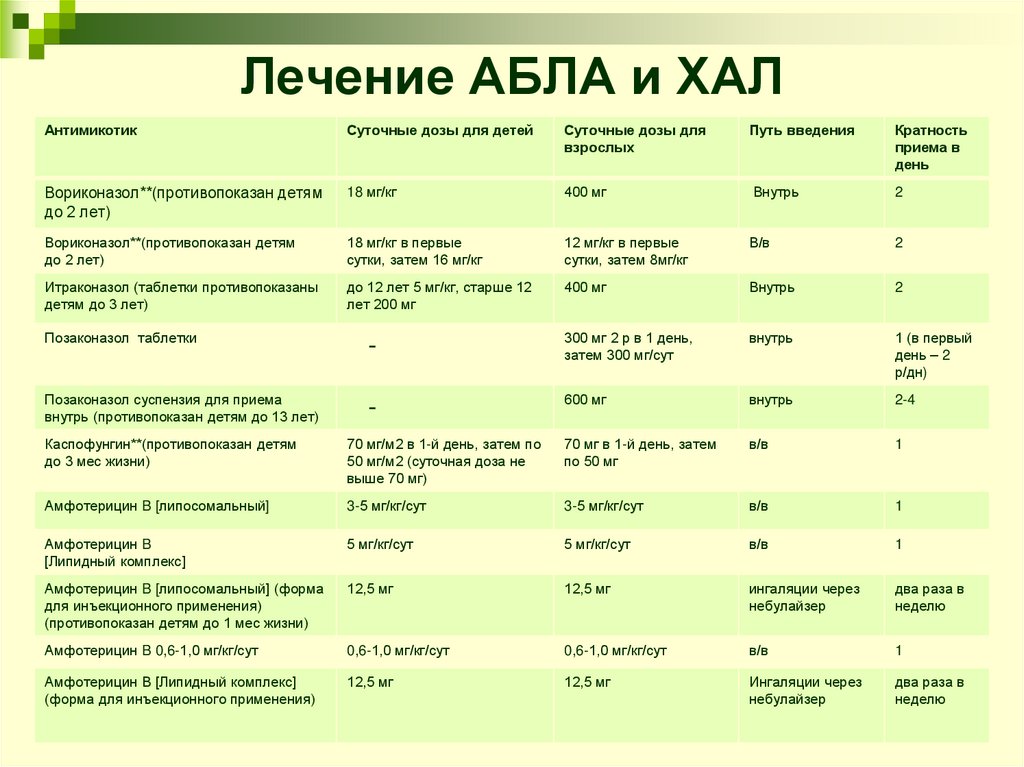
44. Лечение АБЛА и ХАЛ
АнтимикотикСуточные дозы для детей
Суточные дозы для
взрослых
Путь введения
Кратность
приема в
день
Вориконазол**(противопоказан детям
до 2 лет)
18 мг/кг
400 мг
Внутрь
2
Вориконазол**(противопоказан детям
до 2 лет)
18 мг/кг в первые
сутки, затем 16 мг/кг
12 мг/кг в первые
сутки, затем 8мг/кг
В/в
2
Итраконазол (таблетки противопоказаны
детям до 3 лет)
до 12 лет 5 мг/кг, старше 12
лет 200 мг
400 мг
Внутрь
2
Позаконазол таблетки
-
300 мг 2 р в 1 день,
затем 300 мг/сут
внутрь
1 (в первый
день – 2
р/дн)
Позаконазол суспензия для приема
внутрь (противопоказан детям до 13 лет)
-
600 мг
внутрь
2-4
Каспофунгин**(противопоказан детям
до 3 мес жизни)
70 мг/м2 в 1-й день, затем по
50 мг/м2 (суточная доза не
выше 70 мг)
70 мг в 1-й день, затем
по 50 мг
в/в
1
Амфотерицин B [липосомальный]
3-5 мг/кг/сут
3-5 мг/кг/сут
в/в
1
Амфотерицин B
[Липидный комплекс]
5 мг/кг/сут
5 мг/кг/сут
в/в
1
Амфотерицин B [липосомальный] (форма
для инъекционного применения)
(противопоказан детям до 1 мес жизни)
12,5 мг
12,5 мг
ингаляции через
небулайзер
два раза в
неделю
Амфотерицин B 0,6-1,0 мг/кг/сут
0,6-1,0 мг/кг/сут
0,6-1,0 мг/кг/сут
в/в
1
Амфотерицин B [Липидный комплекс]
(форма для инъекционного применения)
12,5 мг
12,5 мг
Ингаляции через
небулайзер
два раза в
неделю
45. Лечение кандидоза
Флуконазол,При низкой чувствительности к флюконазолу кандид - каспофунгин,
итраконазол, микогептин
При наличии нейтропении, сочетании кандидоза легких с другими
висцеральными формами микоза, диссеминированном процессе или
кандидасепсисе - внутривенное введении и ингаляции амфотерицина
В или микогептина.
Ингаляции солями Нистатина, Леворина, Миконазола, Пимафуцина
46. Лечение кандидоза легких
Ликвидация источника инфицирования (из воздуха, замена внутрисосудистого илимочевого катетеров)
Обязательное определение чувствительности (20% возбудителей устойчивы к
флюконазолу)
При стабильной клинике
- Флюконазол - 6 мг на кг в сутки в/в или внутрь
При устойчивы к флюконазолу
- Итраконазол - 100-200 мг 1 раз в сут., при прогрессировании и диссеминации
заболевания дозу увеличивают до 200 мг 2 раза в сут;
- Вориканазол - 1 день 200 мг в/в капельно, затем 100 мг в сутки в/в или
внутрь
Препараты выбора – эхинокандиды
- Анидулафунгин (эраксис) – 1 день 400 мг 2 раза в сутки, затем 200 мг 2
раза в сутки
- Каспофунгин (максканд, кансидас) - 1 день 70 мг в/в капельно, затем 50 мг
в сутки
- Микафунгин (микамин) - 100 мг в суткив/в капельно
Хирургическое удаление источника диссеминации в организме
47. Лечение криптококкоза
Внутривенно амфотерицин В (0,6—0,8мг/кг/сут), как в комбинации с фторцитозином
(не более 150 мг/кг/сут), так и без него.
Затем постепенно переходят на флуконазол,
который назначают внутрь (по 400 мг/сут, с
переходом до 200 мг/сут) в течение 6—10
недель.
48. Сроки лечения
Эффективность лечения оцениваетсяпо ликвидации лихорадки и
положительной клиникорентгенологической динамике.
Продолжительность лечения
индивидуальна и составляет от 7 дней
до 12 месяцев.







































 medicine
medicine








