Similar presentations:
Специфические воспалительные заболевания грудной стенки и плевры, туберкулез ребер, грудины и ключицы, торакальный актиномикоз
1. Специфические воспалительные заболевания грудной стенки и плевры, туберкулез ребер, грудины и ключицы, торакальный актиномикоз
Выполнила: Даутова ЗаринаМЛ – 607
2.
Туберкулез ребер, грудины и ключицы развивается чаще вторично притуберкулезном поражении легких или других органов. В анамнезе отмечается
перенесенный ранее сухой или экссудативный плеврит.
Заболевание начинается с ограниченного туберкулезного поражения плевры.
Воспалительный процесс переходит на ребро, хрящ, грудину или ключицу.
Поражаются чаще нижние ребра, хрящи III—V ребер. Обращенная к плевре
поверхность ребра, хряща, ключицы или грудины узурируется, подвергается гнойному
расплавлению. Затем образуется свищ с гнойным отделяемым, содержащим
микобактерии туберкулеза.
Этиология. Возбудителями являются микобактерии — кислотоустойчивые бактерии
рода Mycobacterium tuberculosis
Клиническая картина и диагностика. Заболевание сопровождается субфебрильной
температурой тела. На ограниченном участке ребер или хрящей, ключицы или грудины
определяются утолщение, локальная болезненность. Кожа в течение длительного
времени не изменяется. Диагноз подтверждается рентгенологическим и
бактериологическим исследованиями.
Лечение. Назначают противотуберкулезную терапию (стрептомицин, ПАСК,
изониазид, рифампицин, этионамид и др.), пунктируют гнойник и отсасывают гной.
При неэффективности консервативной терапии удаляют пораженное ребро, иссекают
свищевой ход.
3.
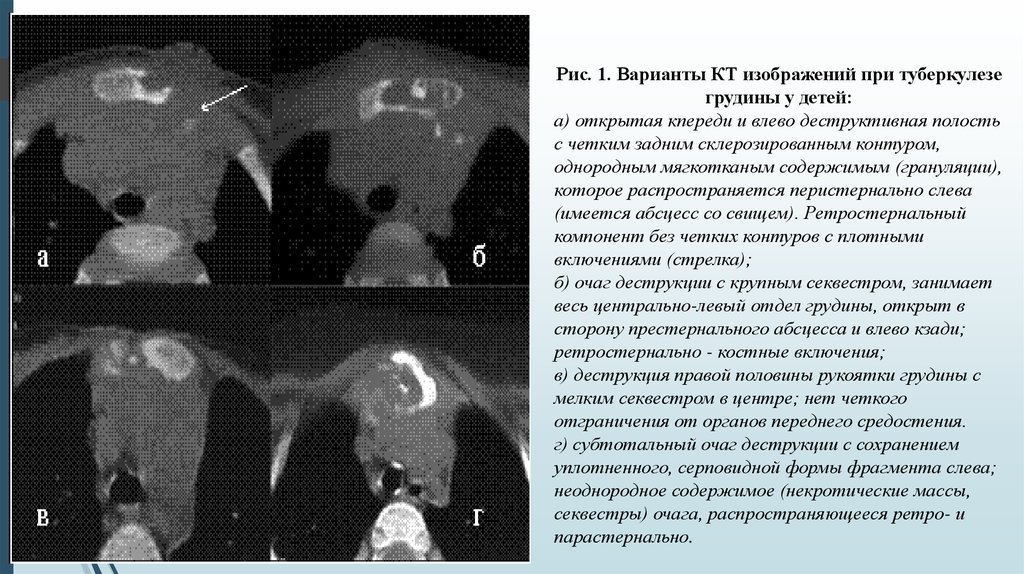
Рис. 1. Варианты КТ изображений при туберкулезегрудины у детей:
а) открытая кпереди и влево деструктивная полость
с четким задним склерозированным контуром,
однородным мягкотканым содержимым (грануляции),
которое распространяется перистернально слева
(имеется абсцесс со свищем). Ретростернальный
компонент без четких контуров с плотными
включениями (стрелка);
б) очаг деструкции с крупным секвестром, занимает
весь центрально-левый отдел грудины, открыт в
сторону престернального абсцесса и влево кзади;
ретростернально - костные включения;
в) деструкция правой половины рукоятки грудины с
мелким секвестром в центре; нет четкого
отграничения от органов переднего средостения.
г) субтотальный очаг деструкции с сохранением
уплотненного, серповидной формы фрагмента слева;
неоднородное содержимое (некротические массы,
секвестры) очага, распространяющееся ретро- и
парастернально.
4.
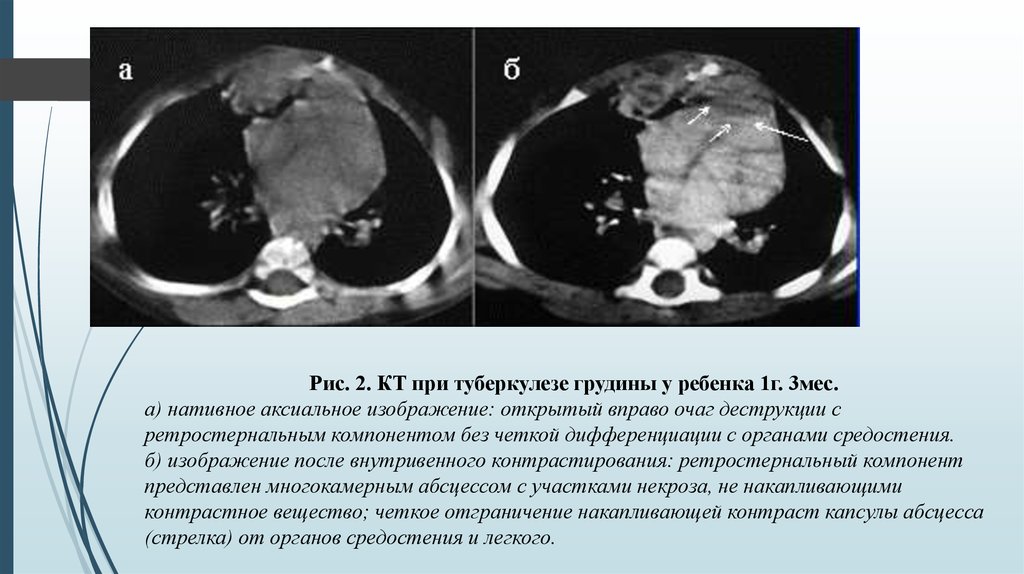
Рис. 2. КТ при туберкулезе грудины у ребенка 1г. 3мес.а) нативное аксиальное изображение: открытый вправо очаг деструкции с
ретростернальным компонентом без четкой дифференциации с органами средостения.
б) изображение после внутривенного контрастирования: ретростернальный компонент
представлен многокамерным абсцессом с участками некроза, не накапливающими
контрастное вещество; четкое отграничение накапливающей контраст капсулы абсцесса
(стрелка) от органов средостения и легкого.
5.
Торакальный актиномикоз развивается вторично при распространении процессаиз легкого на плевру, мышцы и кости грудной стенки.
В понятие «торакальный актиномикоз» входит поражение легких, бронхов,
субплевральных зон, бронхопульмональных лимфоузлов, грудной стенки, ребер,
грудного отдела позвоночника, молочной железы.
Этиология возбудителями актиномикоза являются грамположительные бактерии
— микроаэрофильные, аэробные и анаэробные актиномицеты, которые широко
распространены в природе, составляют 65% от общего числа микроорганизмов
почвы, обнаруживаются в воде, в том числе в водопроводной и ключевой, в
горячих (до 65°C) минеральных источниках, на растениях, на каменистых породах
и даже в песках Сахары
Входными воротами при экзогенном заражении являются повреждения кожи,
слизистых оболочек, костных и мягких тканей. Актиномицеты также обитают в
организме человека, контаминируя полость рта, крипты миндалин,
респираторный, генитальный и желудочно-кишечный тракт, и являются
источником эндогенного заражения. Они сапрофитируют у практически здоровых
людей и при определенных условиях становятся патогенными. Присоединение
других бактерий влияет на вирулентные свойства актиномицет.
6.
В развитии актиномикоза значительную роль играют также предшествующиефакторы, при торакальной локализации это травмы грудной клетки,
хирургические операции, огнестрельные ранения, хронические
неспецифические заболевания, абсцессы и туберкулез легкого и др.
Часто хронический гнойный гидраденит подмышечных областей осложняется
актиномикозом и сочетается с поражением молочных желез.
Клиническая картина и диагностика. В грудной стенке определяется
плотный инфильтрат, с которым спаяна багрового цвета кожа. Часто образуются
мелкие абсцессы, свищи со скудным отделяемым в виде крошковатого гноя.
Вокруг возбудителя при благоприятных условиях медленно формируется
специфическая гранулема с множеством микроабсцессов и образованием
характерных извитых свищевых ходов. При этом поражаются мягкие ткани
грудной клетки, легкие, средостение, лимфатические узлы, плевра, ребра,
грудина. Актиномикотический процесс «не соблюдает анатомических границ»
и может из торакальной распространяться на другие — челюстно-лицевую и
абдоминальную. Патогномоничными симптомами актиномикоза легких и
грудной клетки являются боли в грудной клетке, кашель, часто с кровью,
подъем температуры, формирование в области грудной стенки выступающего
инфильтрата, иногда с участками абсцедирования, или свищей с гнойносукровичным отделяемым и гранулированными устьями.
7.
ДиагностикаВажное значение для верификации актиномикоза имеет микробиологическое
исследование, которое включает микроскопию и посев на питательные среды
отделяемого из свищей, мокроты, промывных вод бронхов, пунктатов из
поверхностных абсцессов и более глубоких очагов. В ходе операций по поводу
гнойно-воспалительных процессов в торакальной области следует делать посев
удаленных тканей, грануляций, гноя, детрита и др. на необогащенные питательные
среды (2% мясопептонный агар, тиогликоливую среду, 1% сахарный агар) и
выращивать при t = 37°С с целью выделения актиномицет.
Актиномицеты не растут на стандартной для грибов среде Сабуро.
8.
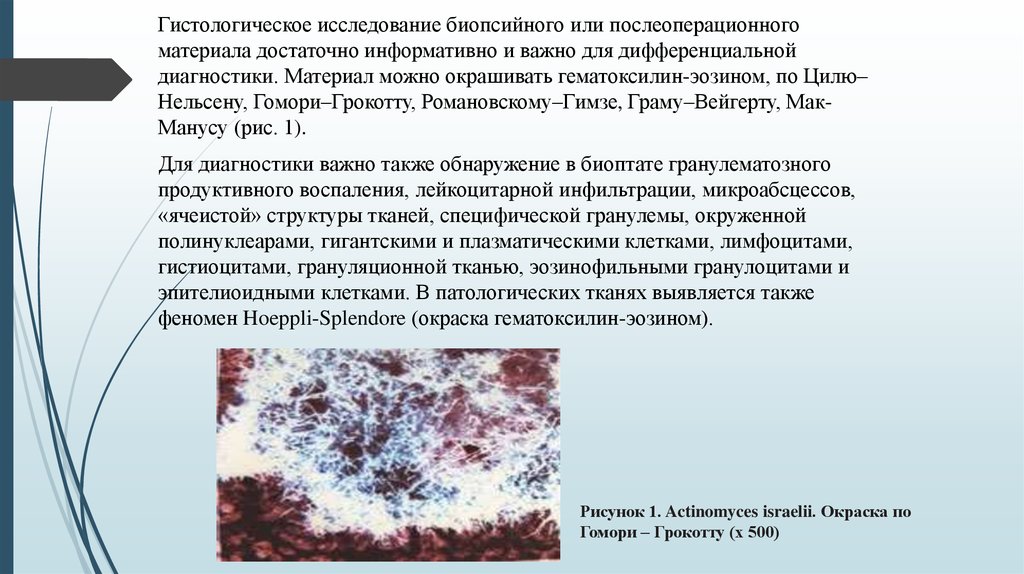
Гистологическое исследование биопсийного или послеоперационногоматериала достаточно информативно и важно для дифференциальной
диагностики. Материал можно окрашивать гематоксилин-эозином, по Цилю–
Нельсену, Гомори–Грокотту, Романовскому–Гимзе, Граму–Вейгерту, МакМанусу (рис. 1).
Для диагностики важно также обнаружение в биоптате гранулематозного
продуктивного воспаления, лейкоцитарной инфильтрации, микроабсцессов,
«ячеистой» структуры тканей, специфической гранулемы, окруженной
полинуклеарами, гигантскими и плазматическими клетками, лимфоцитами,
гистиоцитами, грануляционной тканью, эозинофильными гранулоцитами и
эпителиоидными клетками. В патологических тканях выявляется также
феномен Hoeppli-Splendore (окраска гематоксилин-эозином).
Рисунок 1. Actinomyces israelii. Окраска по
Гомори – Грокотту (х 500)
9.
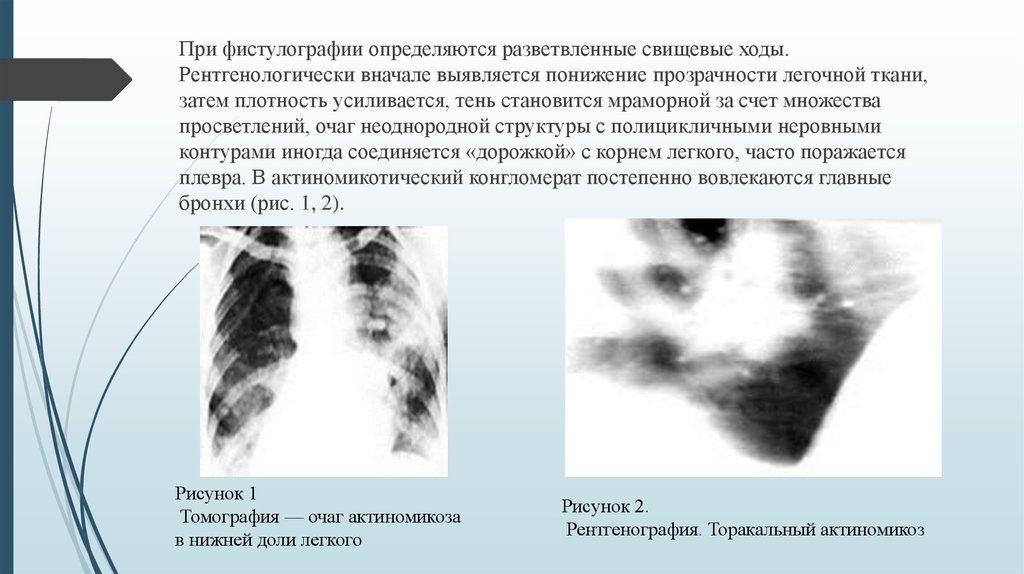
При фистулографии определяются разветвленные свищевые ходы.Рентгенологически вначале выявляется понижение прозрачности легочной ткани,
затем плотность усиливается, тень становится мраморной за счет множества
просветлений, очаг неоднородной структуры с полицикличными неровными
контурами иногда соединяется «дорожкой» с корнем легкого, часто поражается
плевра. В актиномикотический конгломерат постепенно вовлекаются главные
бронхи (рис. 1, 2).
Рисунок 1
Томография — очаг актиномикоза
в нижней доли легкого
Рисунок 2.
Рентгенография. Торакальный актиномикоз
10.
Деструктивные изменения в костной ткани ребер и грудины имеют характерные дляактиномикоза черты: чередование участков остеосклероза и остеолизиса, округлые
дефекты в виде сот или «пробойниковых отверстий» и др.
Для актиномикоза молочной железы характерны предшествующие травмы,
мастопатия или мастит, отсутствие сильных болей, рецидивирующее появление
одного или нескольких свищей, наличие плотного инфильтрата, абсцедирование,
негомогенный гной с включениями в виде мелких зерен (друз).
Дифференцируют с мастопатией, гнойным маститом, абсцессом, опухолью.
Лечение
Применяют общие принципы лечения актиномикоза (антибиотикотерапия,
актинолизаты и другие средства).
• противовоспалительную терапию антибиотиками и сульфаниламидами
(короткими курсами);
• иммунотерапию актинолизатом - специфическим препаратом, изготовленным из
актиномицет;
• общеукрепляющие средства; физиотерапевтические процедуры (исключая
тепловые);
• хирургические методы.
11.
В соответствии с чувствительностью к антибиотикам используют препаратыпенициллинового ряда, а также тетрациклины, аминогликозиды, цефалоспорины в
максимальных суточных дозах по 10–14 дней, причем преимущественно в период
обострения процесса. С целью воздействия на анаэробы применяют метронидазол и
клиндамицин.
Хороший противовоспалительный эффект обеспечивают сульфаниламидные препараты.
Специфическая иммунотерапия актинолизатом
Актинолизат через специфические внутриклеточные рецепторы иммунокомпетентных
клеток воздействует на иммунную систему, стимулирует продукцию антител к различным
инфектантам, разрушает актиномицеты, повышает резистентность организма, оказывает
противовоспалительное действие, усиливает аппетит, снимает усталость, способствует
общей активности.
Актинолизат вводят внутримышечно 2 раза в неделю: детям до 3 лет по 0,1 мл/кг, от 3
до 14 лет — по 2 мл, после 14 лет — по 3 мл.
Длительность курса — 20–25 инъекций. Интервал между курсами — 1 мес. Количество
курсов (от 2 до 6) зависит от формы и тяжести заболевания. Через 1 мес после
клинического выздоровления для предупреждения рецидива проводят профилактический
курс (5–15 инъекций).
Благодаря терапии актинолизатом удалось значительно снизить объем применяемых
антибактериальных средств и избежать нежелательных побочных действий. Смертность
от торакального актиномикоза при этом снизилась в 3–4 раза.
12.
Хирургическое лечение.В остром периоде радикальное удаление очага актиномикоза противопоказано, так как
процесс прогрессирует и приобретает распространенные формы.
Оперативное вмешательство требует специальной подготовки, в которую входят дренирование
гнойного очага, противовоспалительное лечение, иммунотерапия актинолизатом и применение
общеукрепляющих средств.
При актиномикозе легких и колонизации легочных каверн актиномицетами проводятся
лобэктомия, иногда с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и
очагов распада. В случае актиномикоза подмышечных и паховых областей, развившегося на фоне
хронического гнойного гидраденита, очаги поражения иссекают по возможности единым блоком,
в пределах видимо здоровых тканей.
При развитии актиномикотического процесса в молочной железе производят секторальное
иссечение очагов актиномикоза с предварительным прокрашиванием свищевых ходов.
В послеоперационном периоде противовоспалительную и иммуномодулирующую терапию
актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры,
ежедневно делают перевязки. Швы снимают на 8–10-й день. Прогноз оказывается более
благоприятным, если лечение начато на ранних стадиях заболевания на фоне адекватной
иммунотерапии актинолизатом.








 medicine
medicine