Similar presentations:
Гистологическое (патоморфологическое) исследование
1.
Гистологическое(патоморфологическое) исследованиеметод диагностики, исследующий структуру тканей с помощью специальных приемов окрашивания в
сочетании со световой и электронной микроскопией.
Это самый важный метод диагностики злокачественных опухолей. Дело в том, что иногда на
практике довольно сложно провести грань между доброкачественным или злокачественным
образованием, поэтому гистологическое исследование в ряде случаев является основополагающим
фактором при постановке наиболее точного диагноза.
Гистологическое исследование проводится в следующих случаях:
- установление диагноза либо его подтверждение;
- контроль эффективности проводимой терапии;
- определение стадийности опухолевого процесса.
Основанием для взятия биопсийного материала может быть подозрение на опухоль какой-либо
локализации:
- опухоли желудка и других органов желудочно-кишечного тракта;
- опухоли дыхательной системы;
- новообразования средостения;
- опухоли предстательной железы, мочевого пузыря, почек печени и других органов.
Материал для прижизненного гистологического исследования практически можно получить из
любых тканей и органов различными способами:
— путем иссечения при хирургических операциях (эксцизиониая биопсия),
— путем вырезания кусочков из удаленных органов;
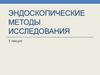
— при пункциях патологических образований специальными иглами различных конструкций
(пункционная биопсия),
— путем скусывания щипцами при эндоскопических исследованиях: эзофагогастродуоденоскопии,
колоноскопии, бронхоскопии (щипцевая биопсия);
— путем кюретажа стенок естественных и патологических полостей, например: матки,
остеомиелитической полости;
— путем отсасывания содержимого полых органов (аспирационная биопсия).
Операционный материал — органы и ткани, а также их части, удаленные во время оперативного
лечения.
2.
3.
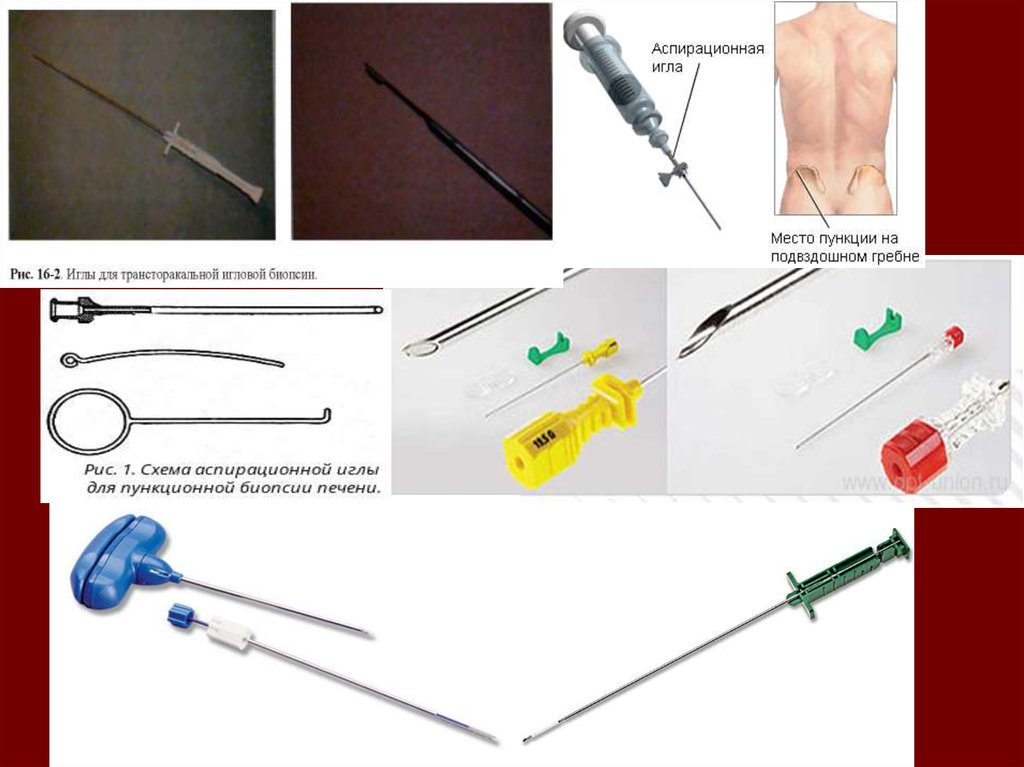
Биопсия пищеводадиагностическая процедура, представляющая собой забор образцов тканей для дальнейшего их
исследования под микроскопом.Биопсия и дальнейшее цитологическое исследование назначается при
наличии патологических изменений слизистой оболочки пищевода для исключения злокачественных
процессов. Злокачественные опухоли диагностируются с помощью биопсии в 95% случаев. Биопсия при
раке пищевода осуществляется обычно во время эзофагоскопии.
Биопсия позволяет также выявлять некоторые аутоиммунные заболевания и инфекционные процессы, а
также состояния, предшествующие развитию рака (например, пищевод Баррета или дисплазия).
Биопсия пищевода выполняется при эзофагоскопии – эндоскопической процедуре, при которой в
пищевод вводится специальный оптический прибор для осмотра органа с целью выявления патологии.
Перед процедурой эзофагоскопии с биопсией необходимо:
- провести рентгенологическое обследование пищевода, глотки, гортани, желудка (для выявления
анатомии органов и определения возможных противопоказаний к процедуре),
- прекращение приема пищи за 8 часов перед процедурой,
- промывание пищевода с помощью зонда (при необходимости).
Непосредственно перед процедурой проводится седативная премедикация и местное обезболивание
слизистой оболочки ротовой полости и горла с помощью специального спрея. В процессе процедуры
врач вводит зофагоскоп и осматривает пищевод, после чего осуществляется биопсия подозрительного
участка органа.В течение 1-2 ч. после процедуры пациенту рекомендуется воздержаться от пищи. В
течение суток не рекомендуется принимать горячую пищу.
4.
Показания к гистологии желудка— гипоацидный гастрит (это заболевание желудка считается предраковым);
— диагностика особых форм гастрита (гранулематозный, эозинофильный, лимфоцитарный гастрит);
— хроническая язвенная болезнь;
— дисфагия;
— пищевод Барретта;
— снижение веса, отсутствие аппетита, малокровие;
— стабильный дискомфорт в желудке, отвращение к мясной пище и другие.
Как подготовиться к гистологии желудка
- Лучшее время для проведения биопсии с последующим гистологическим анализом – утро. Исследование
должно проводиться натощак, накануне вечером допустим лишь легкий ужин, исключается употребление
жареной, жирной пищи.
- Необходимо прекратить принимать препараты, в которых содержится активированный уголь, железо.
- Накануне гистологического исследования исключаются жевательные резинки, курение. Мнительным пациентам
показан прием успокоительных препаратов за день до процедуры.
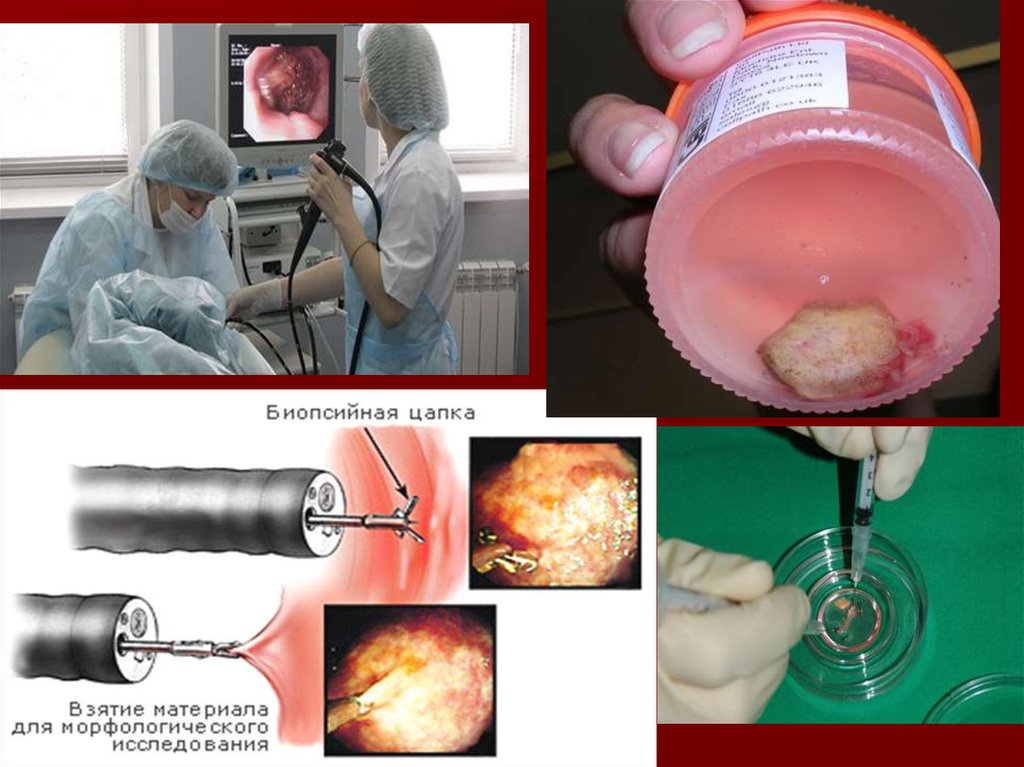
Процедура забора биоптата
Биопсия забирается в ходе эндоскопического исследования. При этом врач вводит через рот и пищевод в желудок
эндоскоп, который снабжен камерой и небольшими щипцами. При помощи камеры врач определяет
подозрительные места на слизистой желудка, из которых необходимо взять биопсию. Затем подводит
эндоскоп к данным дефектам, и при помощи щипцов откусывает небольшие кусочки. Поскольку в ходе
биопсии отрываются небольшие кусочки, данная процедура практически безболезненная. После забора всех
необходимых кусочков эндоскоп выводится наружу. Кусочки обрабатываются, как гистологические
препараты, выявляя наличие или отсутствие атипических (раковых) клеток. Иногда даже опытные
специалисты не в состоянии взять кусочки из всех частей язвы. В этом случае необходимо провести биопсию
повторно через некоторое время. Правильная биопсия является множественной, то есть врач забирает
несколько кусочков для исследования из краев и дна каждого язвенного дефекта. Кроме того, забирается
несколько кусочков из каждого рубца, видимого на месте зажившей язвы. Также рекомендуется забирать по
нескольку кусочков биопсии из каждого подозрительного места на слизистой оболочке желудка. В настоящее
время доказано, что 100%-я точность диагностики рака достигается забором не менее 6 кусочков из разных
частей каждого язвенного и рубцового дефекта. Исследование только 1 – 2 кусочков является
неинформативным, поскольку позволяет обнаружить рак на ранних стадиях только в половине случаев.
5.
6.
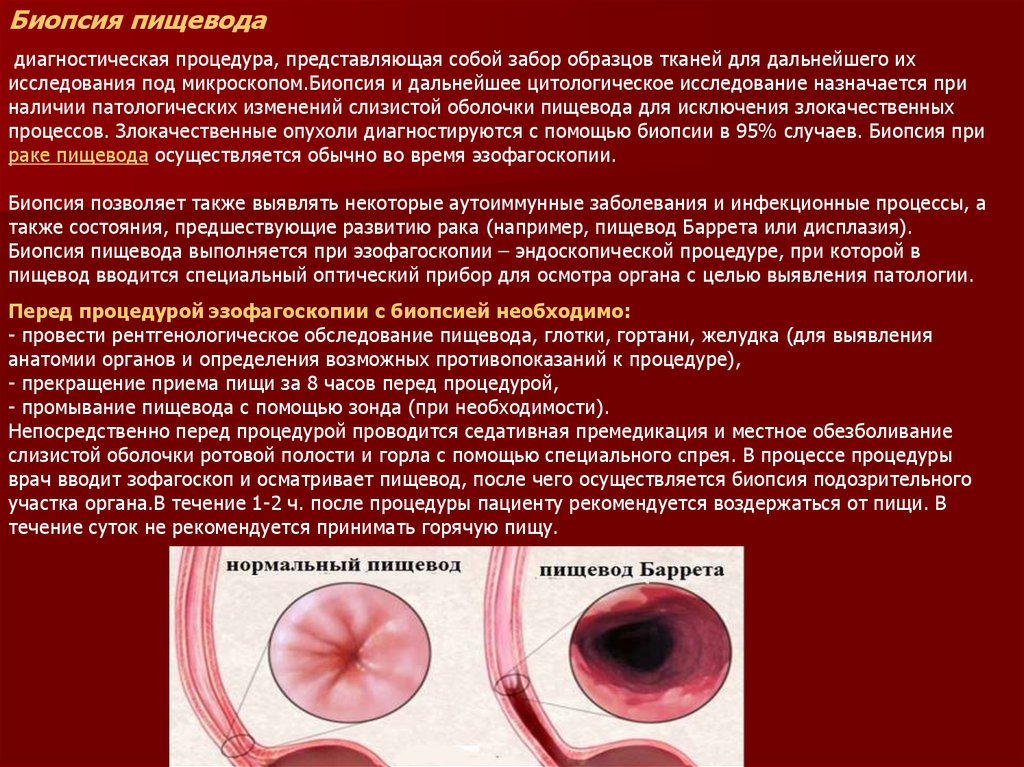
Гистологическое исследование при аутоиммунном гастритев фундальном отделе желудка обнаруживается атрофия слизистой оболочки желудка с
прогрессирующей утратой специализированных желез и замещением их
псевдопилорическими железами и кишечным эпителием. Антральный отдел в отличие
от хронического хеликобактерного гастрита сохраняет свое строение, но определяется
гистологическая картина поверхностного гастрита, имеющего тенденцию к обратному
развитию. По данным исследований антральный гастрит сочетается с атрофическим
фундальным гастритом у 36% больных В12-дефицитной анемией, причем он может
быть и атрофическим у отдельных больных. Возможно, это обусловлено
аутоиммунным характером поражения пилорического отдела, так как его слизистая
оболочка весьма резистентна к колонизации хеликобактерий.
7.
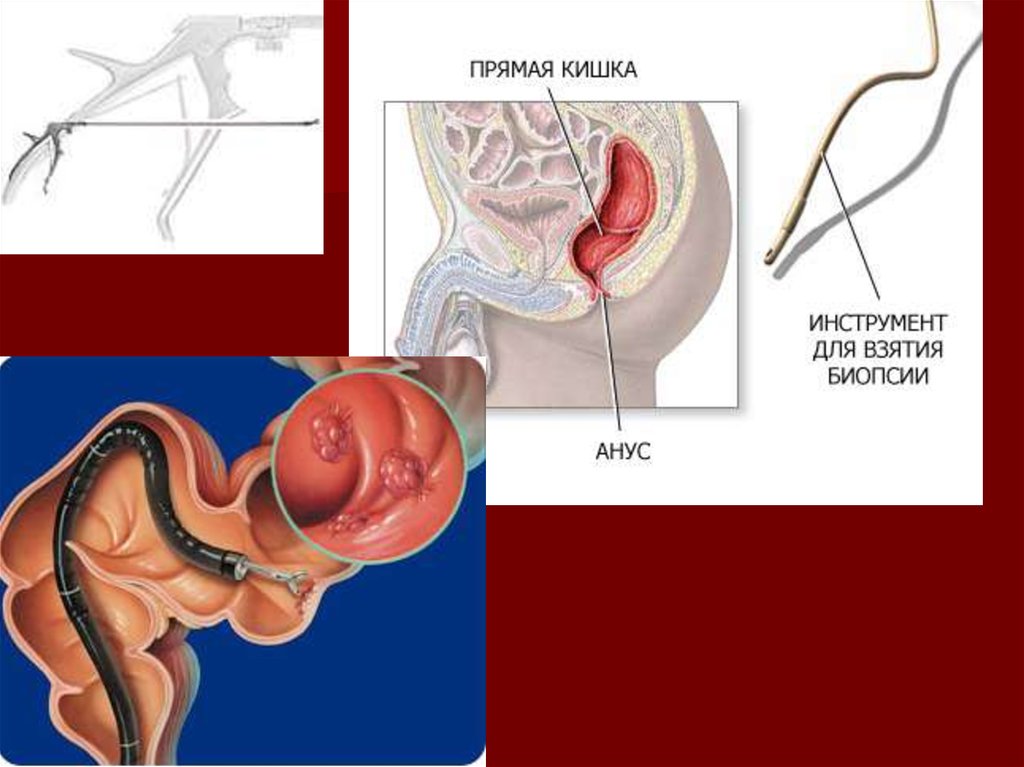
Биопсия толстой кишкидает возможность провести гистоморфологическое исследование. Есть два способа
получения фрагментов слизистой кишки - с помощью слепой аспирационной биопсии и
прицельной биопсии, осуществляемой во время эндоскопии. Показания для обоих
видов биопсии различные - слепая применяется при подозрении на диффузные
поражения кишки, прицельная может проводится и в этих ситуациях, но особенно при
подозрении на опухоли, болезнь Крона, туберкулез.
Для оценки состояния слизистой кишки можно использовать три способа:
1. Световая микроскопия, где есть возможность провести обычное гистологическое
исследование биоптата, использовать также гистохимические методы обработки
материала.
2. Стереоскопическая микроскопия, позволяющая изучать препарат в трех
измерениях, что создает впечатление объемности слизистой.
3. Электронная микроскопия для изучения ультраструктурных изменений слизистой.
Морфологическое исследование слизистой является решающим методом
диагностики основных нозологических форм поражения кишечника.
8.
9.
Метод способен оказать врачу помощь при распознаваниивоспалительных и функциональных заболеваний кишки. При
воспалительных заболеваниях толстой кишки биопсия дает
возможность объективно оценить степень выраженности
патологического процесса в стенке кишки и контролировать
эффективность проводимой терапии.
Забор тканей для микроскопии из дистальных отделов толстой кишки
обычно производят при выполнении ректороманоскопии. Биопсию
осуществляют различными инструментами, составляющими
эндоскопический колопроктологический набор. В ряде случаев важно
получить ткань на границе поражения. Для изучения злокачественной
опухоли ткань берут из ее края на границе с неизмененной слизистой
оболочкой.
При биопсии слизистой оболочки выбирают те участки, которые
выступают в просвет кишки. Полученный кусочек ткани фиксируют в
10% растворе нейтрального формалина.
Биопсия — хирургическая манипуляция, требующая аккуратности
выполнения, контроля гемостаза и соответствующей документации.
Обычно кровотечение из ложа удаленного участка опухоли или
слизистой оболочки бывает небольшим и прекращается
самостоятельно. При более интенсивном кровотечении его
останавливают прижатием марлевого шарика, смочинным раствором
перекиси водорода, адреналина, аминокапроновой кислоты или же
применяют электрокоагуляцию.
10.
11.
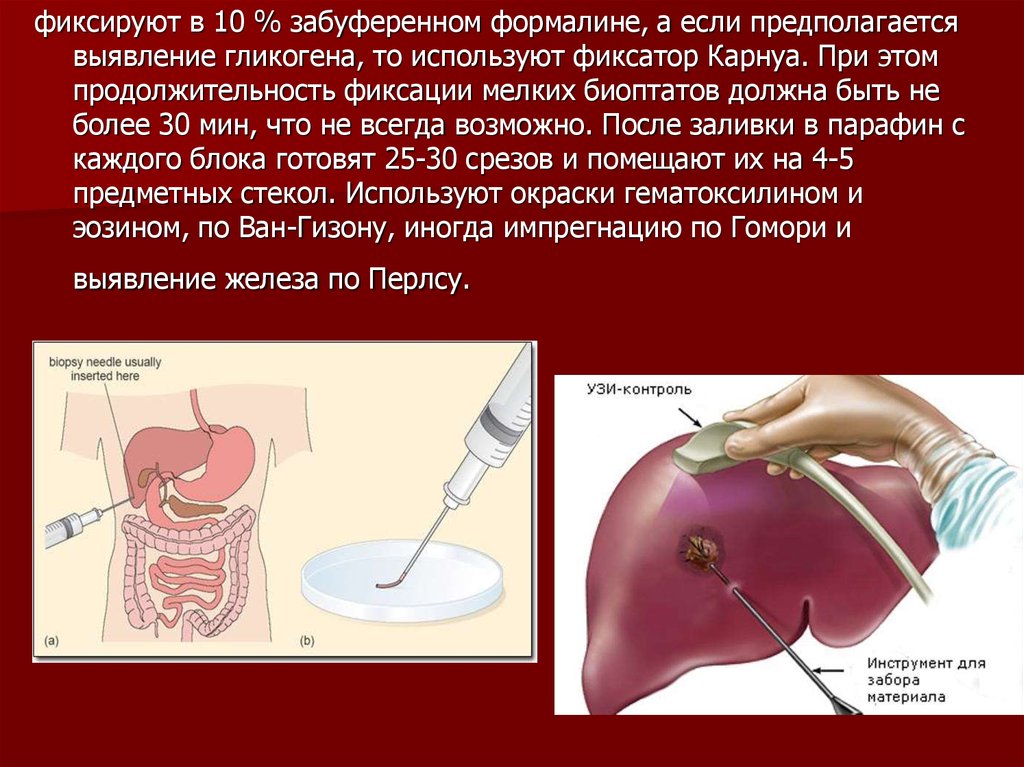
Биоптаты печениПри чрескожной биопсии печени производят аспирацию печеночной паренхимы биопсийной
иглой.Биопсию выполняют под местной или общей анестезией. Биопсия позволяет выявить
изменения печеночной ткани и установить их природу в случаях, когда сделать это с помощью УЗИ,
КТ и сцинтиграфии печени не удалось. В связи с тем что у многих пациентов с патологией печени
отмечаются нарушения свертывания крови, биопсии должно предшествовать исследование
коагулограммы пациента.
Цель - диагностика поражений паренхимы печени, в том числе опухолевых и
гранулематозновоспалительных.
Подготовка
• Пациенту объясняют необходимость этого исследования для уточнения характера поражения печени.
• Следует объяснить ему суть исследования и ответить на его вопросы.
• Пациенту следует воздержаться от приема пищи в течение 4-8 ч до биопсии.
• Следует сообщить, кто и где будет выполнять биопсию.
• Необходимо проследить за тем, чтобы пациент дал письменное согласие на исследование.
• Следует выяснить, нет ли у пациента непереносимости к препарату, с помощью которого
предполагается выполнить местную анестезию.
• Необходимо определить показатели свертывающей системы, такие, как ПВ, АЧТВ, количество
тромбоцитов в крови; результат анализа должен быть вклеен в историю болезни.
• Следует получить пробу крови для определения исходного гематокрита.
• Перед самим исследованием пациента просят помочиться и определяют основные физиологические
показатели.
• Пациента следует предупредить о возможных неприятных ощущениях, напоминающих удар в правое
плечо, несмотря на местную анестезию. Эти ощущения обусловлены раздражением иглой
окончаний диафрагмального нерва.
12.
• Аспирационную биопсию печени выполняют с помощью иглы Менгини в положении пациента лежа на спине с заведенной за головуправой рукой. Это положение он должен сохранять в течение всего времени выполнения биопсии, стараясь не двигаться.
• После пальпации печени выбирают место введения иглы и вводят раствор местного анестетика.
• На иглу надевают ограничитель в соответствии с предполагаемой глубиной введения, а в шприц набирают 2 мл стерильного 0,9%
раствора натрия хлорида.
• Шприц соединяют с иглой и иглу вводят через восьмой или девятый межреберный промежуток по средней подмышечной линии до самой плевры.
• Для восстановления проходимости иглы по ней вводят 1 мл 0,9% раствора натрия хлорида. Затем поршень оттягивают до отметки,
соответствующей 4 мл, для создания разрежения.
• Пациента просят сделать глубокий вдох, выдох и, задержав дыхание, не двигаться.
• Во время задержки пациентом дыхания быстро вводят биопсийную иглу в паренхиму печени и в течение 1 с извлекают ее.
• У пациентов, для которых задержка дыхания затруднительна, биопсийную иглу быстро вводят и извлекают в конце выдоха.
• После извлечения иглы пациента просят дышать свободно.
• Столбик печеночной ткани помещают в промаркированный контейнер с 10% раствором формалина. Для этого, погрузив конец иглы в
раствор формалина, устраняют рарежение в шприце. Образец ткани немедленно отправляют в лабораторию.
• Вымывают остатки ткани из иглы оставшимся в шприце 1 мл 0,9% раствора натрия хлорида.
• Место введения иглы придавливают стерильной салфеткой до остановки кровотечения
• После биопсии пациент должен полежать на правом боку от 2 до 4 ч, подложив под нижние ребра небольшой валик или мешок с
песком для давления на место биопсии. В течение 24 ч следует соблюдать постельный режим.
• Определяют основные физиологические показатели каждые 15 мин в течение 1 ч, затем каждые 30 мин в течение 4 ч, после чего каждые 4 ч в течение 24 ч. Следует проявлять особое внимание в отношениисимптомов
шока. Предостережение. При появлении признаков кровотечения или желчного перитонита (болезненность и ригидность тканей
в области биопсии) следует сразу сообщить врачу. Следует особенно внимательно отнестись к симптомам пневмоторакса, таким,
как учащение дыхания, приглушение дыхательных шумов, затрудненное дыхание, продолжительная боль в плече и
плевритическая боль, и незамедлительно сообщить врачу.
• Иногда пациенты испытывают боли в области биопсии, которые могут длиться несколько часов. В таких случаях назначают
анальгетики.
• Пациент может перейти на обычный для него режим питания.
Нормальная картина. Нормальная ткань печени состоит из расположенных в виде пласта гепатоцитов, поддерживаемых сетью
ретикулиновых волокон.
Отклонение от нормы. Гистологическое исследование печеночной ткани может выявить диффузное заболевание печени,
например цирроз, гепатит, или гранулематозно-воспалительное заболевание, такое, как туберкулез. Возможно также первичное
опухолевое поражение (гепато
целлюлярный рак, холангиокарцинома или ангиосаркома), но чаще это метастазы рака другой локализации. При
незлокачественных очаговых поражениях необходимо дополнительное обследование, например лапаротомия или
лапароскопическая биопсия.
13.
фиксируют в 10 % забуференном формалине, а если предполагаетсявыявление гликогена, то используют фиксатор Карнуа. При этом
продолжительность фиксации мелких биоптатов должна быть не
более 30 мин, что не всегда возможно. После заливки в парафин с
каждого блока готовят 25-30 срезов и помещают их на 4-5
предметных стекол. Используют окраски гематоксилином и
эозином, по Ван-Гизону, иногда импрегнацию по Гомори и
выявление железа по Перлсу.
14.
БИОПСИЯ ТОНКОЙ КИШКИбиопсия позволяет получить кусочек ткани бульших размеров, чем при эндоскопической биопсии, и из таких
участков кишки, которые недоступны для эндосокпа . Для взятия кусочков ткани имеются специальные
капсулы. К одному концу капсулы прикреплен утяжеленный ртутью пакет, к другому концу - полиэтиленовая
трубка длиной 1,5 м. После установления пакета, капсулы и трубки в тонкую кишку отсасыванием через
трубку забирают кусочек слизистой оболочки, который попадает в капсулу и удерживается в ней. Несмотря
на то что эта процедура инвазивная, она обычно безболезненна и не вызывает каких-либо осложнений.
Биопсия тонкой кишки позволяет верифицировать диагноз при некоторых заболеваниях, таких, как болезнь
Уиппла, спру. Цель - диагностика поражений слизистой оболочки тонкой кишки.
Подготовка
• Пациенту объясняют, что биопсия необходима для установления природы заболевания тонкой кишки.
• Следует описать суть исследования и ответить на вопросы пациента.
• Следует предупредить о необходимости воздержаться от приема пищи в течение 8 ч до исследования.
• Пациенту сообщают, кто и где будет выполнять биопсию.
• Необходимо проследить за тем, чтобы пациент дал письменное согласие на исследование.
• Следует удостовериться, что у пациента нет отклонений со стороны свертывающей системы крови;
анализы должны
быть вклеены в историю болезни.
Нормальная картина. Для нормального гистологического строения слизистой
оболочки тощей кишки характерны пальцевидные ворсинки, крипты, цилиндрический
эпителий и круглые клетки.
Отклонение от нормы. Изменения клеток при гистологическом исследовании
наблюдаются при болезни Уипла, абеталипопротеинемии, лимфоме, лимфангиэктазии,
эозинофильном энтерите и таких паразитарных инвазиях, как лямблиоз и
кокцидиоидомикоз. Гистологическое исследование препарата позволяет выявить также
изменения, характерные для целиакии, спру, инфекционного гастроэнтерита,
чрезмерного роста кишечных бактерий, недостаточности витамина B12 и фолиевой
кислоты, лучевого энтерита, истощения, однако в этих случаях необходимы
дополнительные исследования.
15.
Процедура и последующий уход• Необходимо проверить, герметичны ли пакет со ртутью и полиэтиленовая трубка.
• Трубку и капсулу негусто смазывают водорастворимой
смазкой, а пакет со ртутью смачивают водой.
• Заднюю стенку глотки пациента орошают спреем местного анестетика для устранения рвотного
рефлекса.
• Пациента просят сесть прямо.
• Капсулу закладывают пациенту в глотку, и он, согнув шею, проглатывает ее; в это время следует
проталкивать за капсулой полиэтиленовую трубку.
• Если для подавления рвотного рефлекса используют раствор местного анестетика, пациенту не
следует для проглатывания капсулы запивать ее жидкостью.
• Пациента укладывают на правый бок и продвигают трубку еще на 50 см. Положение трубки
проверяют рентгеноскопически или аускультативно, вводя воздух через трубку и выслушивая шум, с
которым он выходит в желудок.
• Затем трубку продвигают еще на 5-10 см, чтобы капсула прошла пилорический отдел. Для
стимуляции сокращений привратника следует поговорить с пациентом о еде. Это облегчает
проникновение капсулы в двенадцатиперстную кишку.
• После прохождения капсулы через привратник, подтвержденного рентгеноскопически, пациента
удерживают в положении на правом боку, чтобы добиться прохождения капсулы через первый и
второй отделы двенадцатиперстной кишки.
• Пациент может свободно удерживать трубку на одной стороне рта в зависимости от того, как ему
удобно.
• Вновь уточняют положение капсулы с помощью рентгеноскопии. Если капсула находится на уровне связки Трейтца или за ней, можно выполнить биопсию (врач должен определить место
взятия ткани слизистой оболочки).
• Пациента укладывают на спину так, чтобы рентгеноскопически можно было уточнить положение
капсулы. К концу трубки присоединяют 100-мил- лилитровый шприц и создают в нем постоянное
разрежение, чтобы закрыть капсулу и иссечь кусочек слизистой оболочки. Трубку с капсулой
извлекают, сохраняя в системе разрежение. После извлечения капсулы подсасывание шприцем
прекращают, капсула открывается, делая доступным кусочек ткани.
• Кусочек ткани осторожно извлекают пинцетом и погружают во флакон с фиксатором.
• После восстановления рвотного рефлекса пациенту разрешают есть.
• Хотя осложнения наблюдаются редко, тем не менее следует помнить о возможности кровотечения,
бактериемии, сопровождающейся кратковременной лихорадкой и болью, и перфорации кишки.
Пациента следует проинформировать об этом и попросить сразу сообщать о появлении боли в животе









 medicine
medicine