Similar presentations:
Сестринский уход при заболеваниях легких
1.
краевое государственное бюджетное профессиональное образовательное учреждение«Красноярский медицинский техникум»
МДК 04.02. Сестринский уход и реабилитация пациентов терапевтического
профиля разных возрастных групп
Раздел 1. Сестринский уход за пациентами терапевтического профиля
Тема 1.4. Сестринский уход при
заболеваниях легких
Преподаватель: В.Н. Романова
2.
Актуальность• Актуальность данной темы, обусловлена, тем что проблема диагностики и лечения
пневмоний является одной из самых важных в современной терапевтической
практике. Пневмония является распространенным заболеванием органов дыхания,
поражающим людей любого возраста и социального положения. Несмотря на
достигнутый процесс в изучении заболевания, количество больных с тяжелыми
осложнениями возрастает с каждым годом.
• Наиболее распространенными гнойными заболеваниями легких и плевры являются
абсцесс и гангрена легкого, гнойный плеврит, бронхоэктазии.
• По мере улучшения социально-экономических условий, повышения культурного
уровня, улучшения здравоохранения число гнойных заболеваний легких и плевры
уменьшается.
• Наиболее распространенными гнойными заболеваниями легких и плевры являются
абсцесс и гангрена легкого, гнойный плеврит, бронхоэктазии.
• Однако, в нашей стране пока сохраняются высокие показатели
заболеваемости гнойными поражениями легких, которые достигают 4-5%
заболевших на 100 тыс. жителей в год (данные Росстата за 2022г)
3.
План лекции1. Сестринский уход при пневмониях.
2. Сестринский уход при плевритах.
3. Сестринский уход при раке легкого.
4. Сестринский уход при нагноительных заболеваниях легкого.
5. Сестринский уход при бронхоэктатической болезни.
4.
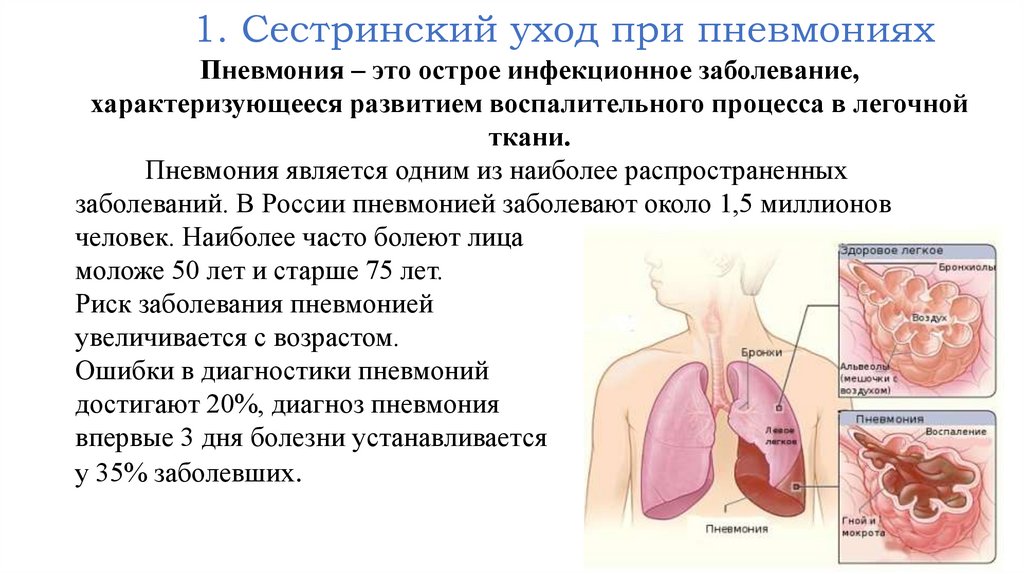
1. Сестринский уход при пневмонияхПневмония – это острое инфекционное заболевание,
характеризующееся развитием воспалительного процесса в легочной
ткани.
Пневмония является одним из наиболее распространенных
заболеваний. В России пневмонией заболевают около 1,5 миллионов
человек. Наиболее часто болеют лица
моложе 50 лет и старше 75 лет.
Риск заболевания пневмонией
увеличивается с возрастом.
Ошибки в диагностики пневмоний
достигают 20%, диагноз пневмония
впервые 3 дня болезни устанавливается
у 35% заболевших.
5.
Классификация пневмоний:По ситуации возникновения выделяют:
внебольничные;
госпитальные (внутрибольничные);
пневмонии при иммунодефиците;
К группе риска по развитию пневмонии относятся пациенты с
застойной сердечной недостаточностью, хроническими
бронхитами, хронической носоглоточной инфекцией,
врожденными пороками развития легких, с тяжелыми
иммунодефицитными состояниями, алкоголики, ослабленные и
истощенные больные, пациенты, длительно находящиеся на
постельном режиме, а также лица пожилого и старческого возраста.
6.
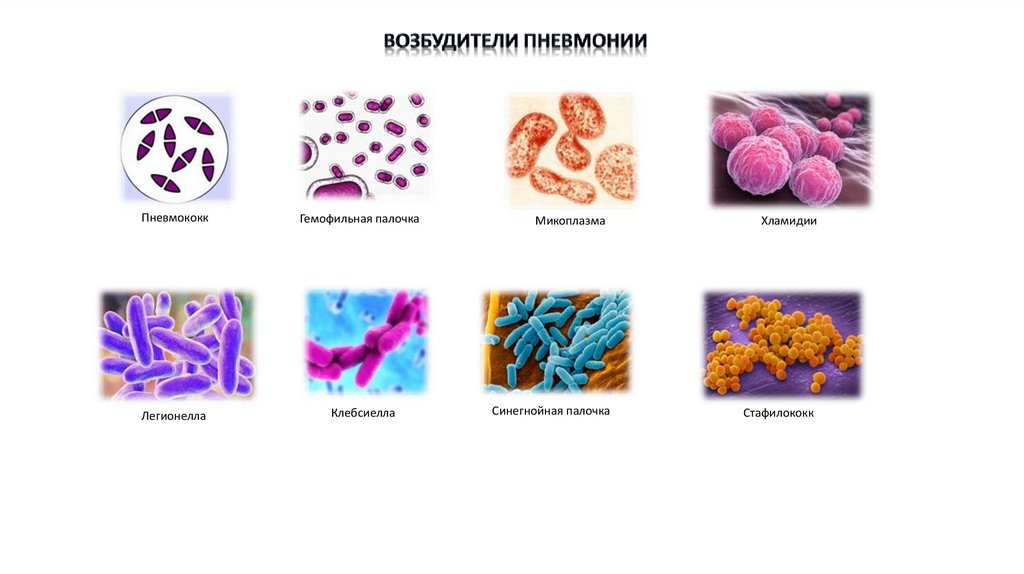
По причине различают:бактериальные – пневмококк, стафилококк, стрептококк,
кишечная палочка, палочка Фридлендера, легионелла и др.;
вирусные - вирусы ОРВИ, гриппа;
атипичные - микоплазма, хламидии;
грибковые - кандида, актиномицеты;
аспирационные;
смешанные
По локализации:
очаговая;
долевая;
сегментарная.
7.
ПневмококкГемофильная палочка
Легионелла
Клебсиелла
Микоплазма
Хламидии
Синегнойная палочка
Стафилококк
8.
• Внебольничная пневмония - заболевание, возникшее вовнебольничных условиях - то есть вне стационара, или позднее 4
недель после выписки из него, или диагностированное в первые
48 ч от момента госпитализации, или развившееся у пациента, не
находившегося в домах сестринского ухода (отделениях
длительного медицинского наблюдения) ≥ 14 суток
• Госпитальная (нозокомиальная) пневмония – пневмония,
развивающаяся у пациентов не ранее 48 часов с момента
госпитализации при условии исключения инфекций, которые в
момент поступления в стационар находились в инкубационном
периоде. С учетом сроков развития, тяжести течения, наличия или
отсутствия факторов риска полирезистентных
возбудителей, госпитальную пневмонию разделяют на раннюю и
позднюю.
9.
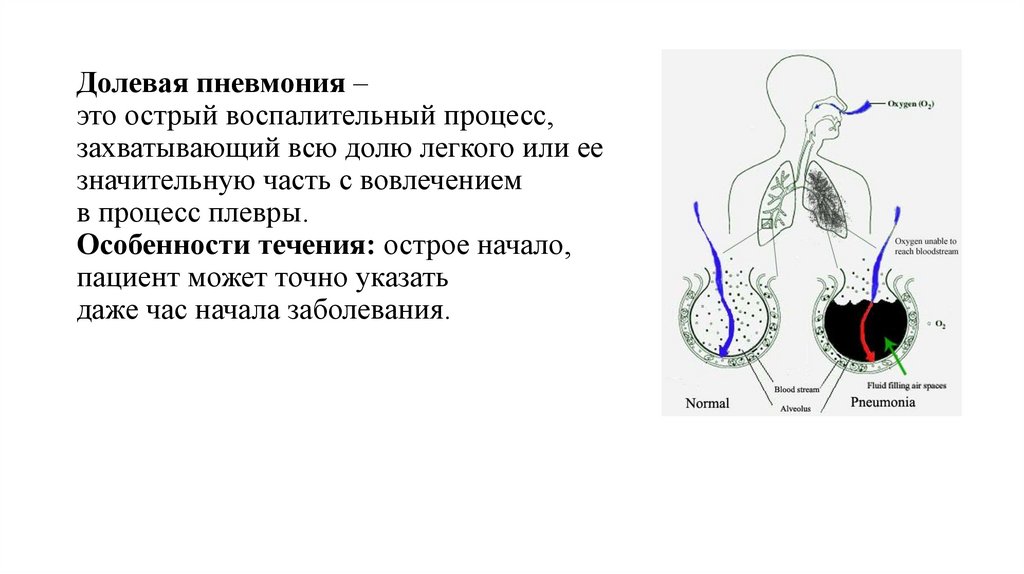
Долевая пневмония –это острый воспалительный процесс,
захватывающий всю долю легкого или ее
значительную часть с вовлечением
в процесс плевры.
Особенности течения: острое начало,
пациент может точно указать
даже час начала заболевания.
10.
ЭтиологияВозбудителем долевой пневмонии является чаще пневмококк или
другая бактериальная флора: палочка Фридлендера, стрептококк,
стафилококк и др.
Способствующие факторы:
переохлаждение;
острые и хронические заболевания верхних дыхательных путей;
алкоголизм;
заболевания, сопровождающиеся иммунодефицитом;
неполноценное питание, приводящие к истощению.
11.
Жалобы:потрясающий озноб;
сильная головная боль;
повышение температуры тела до 39-40 ;
ноющая боль в грудной клетке, усиливающаяся при вдохе и
кашле (обычно локализуется в нижних отделах);
иногда боль в области живота;
кашель вначале сухой, а через 1-2 дня кровянистая («ржавая»)
мокрота;
одышка при незначительной физической нагрузке.
12.
В клинике долевой пневмонии выделяюттри периода:
Первый период характеризуется:
• внезапным началом;
• выраженным ознобом (температура тела может подниматься до 40 градусов);
• симптомами интоксикации (головной болью, ломотой в мышцах и суставах);
• выраженной слабостью;
• одышкой (ЧДД до 25-30 в мин);
• сухим кашлем;
• резкой болью в боку на стороне поражения, усиливающейся при глубоком
дыхании и кашле;
• При объективном осмотре лицо больного гиперемировано, особенно
выражена гиперемия щеки на стороне поражения. Иногда к 3-м суткам
заболевания появляется герпес на губах. Конечности у пациентов, несмотря на
температуру, холодные, бледные или цианотичные.
13.
• Второйпериод
заболевания
характеризуется
снижением
температуры тела до субфебрильных или нормальных показателей. В
этот период кашель становится продуктивным, выделяется сначала
серозная, затем гнойная мокрота, иногда в этом периоде выделяется
«ржавая» мокрота.
• Третий
период
течения
пневмонии
называется
периодом
разрешения. Постепенно к концу 2-й недели температура тела
нормализуется, исчезают симптомы интоксикации, кашель ослабевает,
кол-во мокроты уменьшается.
14.
Методы исследованияЛабораторные методы исследования:
клинический анализ крови: лейкоцитоз (до 15-20) 109/л со
сдвигом влево, ускоренное СОЭ до 40 мм/ч;
анализ мочи – во время лихорадочного периода может быть
умеренная протеинурия, цилиндрурия, единичные эритроциты;
анализ мокроты-скопление лейкоцитов, наличие старых, ржавых
эритроцитов, бактерии;
Инструментальные методы исследования:
рентгенография органов грудной клетки – на обзорном и
боковом снимках определяется затемнение, охватывающее долю
лёгкого;
КТ легких.
15.
Осложнения долевой пневмонииострая дыхательная недостаточность;
острая сердечно-сосудистая недостаточность;
инфекционно-токсический шок;
перикардит;
абсцесс легкого;
экссудативный плеврит.
16.
Очаговая пневмония (бронхопневмония) - характеризуетсявовлечением в воспалительный процесс отдельных участков
легкого в пределах сегмента или дольки. Может возникать как
самостоятельное заболевание (первичная пневмония) или
развивается на фоне различных патологических процессов
(вторичная пневмония).
Причины очаговой пневмонии:
вирусы (вирус ОРВИ, гриппа);
бактерии (пневмококк, стафилококк, стрептококк, кишечная
палочка);
сочетание бактерий и вирусов;
микоплазмы;
грибы (кандиды, аспергиллы и т. д.);
17.
Способствующие факторы:наличие острых и хронических заболеваний – онкологические
заболевания, сахарный диабет;
вынужденное длительное положение на спине (при переломах
нижних конечностей, инфаркте - миокарда, инсульте,
заболеваниях и травмах позвоночника);
аспирация (попадание) в дыхательные пути инородных тел
(пищевые, рвотные массы);
инфекция верхних дыхательных путей;
хронический бронхит, бронхоэктатическая болезнь и др.;
18.
Жалобы:• Начало заболевания установить не удается, т.к. очаговая пневмония
развивается на фоне уже имеющегося гриппа или ОРВИ. Заболевание
развивается постепенно:
повышение температуры тела чаще до субфебрильных цифр (но может быть
и свыше 38°С);
сухой кашель, через 2-3 дня кашель с небольшим количеством слизистой
или слизисто-гнойной мокроты;
• может быть, незначительная одышка при физической нагрузке.
Объективное исследование:
кожные покровы могут быть бледными, при высокой температуре тела –
«лихорадочный румянец» и «лихорадочный блеск» глаз, тахикардия,
тахипноэ;
со стороны дыхательной системы: над очагом - усиление голосового
дрожания, выслушиваются влажные мелкопузырчатые хрипы.
19.
Принципы лечения1. Режим постельный, при фебрильной лихорадке – индивидуальный пост
(риск развития психоза).
2. Диета: легкоусвояемое питание, богатое белками и витаминами, обильное
витаминизированное питьё, дробное питание.
3. Антибактериальная терапия:
• пенициллины:
природные
(бензилпенициллин),
полусинтетические
(амоксициллин), с клавулановой кислотой (амоксиклав, аугментин);
комбинированные (пиперациллин-Тазобактам)
• макролиды (азитромицин, рокситромицин);
• цефалоспорины (цефазолин, цефалексин, цефазидим);
• фторхинолоны (ципрофлоксацин, офлоксацин).
20.
Сестринский уходПри уходе за больным пневмонией медсестра должна:
•следить за соблюдением постельного режима при высокой температуре и
выраженной интоксикации (риск развития бреда и галлюцинаций);
•постоянный контроль состояния, АД, ЧДД, температуры тела, мокроты;
•частые проветривания палаты, источник увлажненного кислорода,
положение в постели с возвышенным изголовьем;
•своевременная смена нательного и постельного белья при выраженной
потливости;
•обеспечить дробное легкоусвояемое, богатое белками и витаминами
питание, обильное питьё;
•проводить дыхательную гимнастику, лечебную физкультуру;
•при кашле с мокротой – обеспечить больного индивидуальной
плевательницей.
21.
План1.Контроль за общим состоянием пациента
(ЧСС, пульс, термометрия, ЧДД, АД).
Мотивация
Для ранней диагностики и своевременного
оказания неотложной помощи.
2. Выполнять назначения врача.
3. Беседа о необходимости назначенного
врачом режима.
4. Выписка направлений на обследование
Для лечения заболевания.
Для эффективности лечения.
5. Обучение навыкам дыхательной
гимнастики.
6. Обучение пациента методике
постурального дренажа.
7. Сопровождение пациента на
физиопроцедуры, лечебный массаж.
8. Проветривание и кварцевание палаты.
Для улучшения кровообращения и
отхождения мокроты.
Обучение пациента.
9. Контроль за чистотой нательного и
постельного белья, соблюдением личной
гигиены.
10. Беседа с родственниками о правилах
ухода за пациентом.
11. Беседа о профилактике заболеваний
органов дыхания.
Для профилактики пролежней.
Для ранней диагностики заболевания.
Противовоспалительное действие.
Для профилактики заболевания.
Для повышения иммунитета и защитных сил
организма пациента.
Для профилактики заболевания.
22.
Профилактика:настороженность при ОРВИ/гигиена;
закаливание;
рациональная физическая нагрузка;
избегать переохлаждений;
соблюдать гигиену труда.
23.
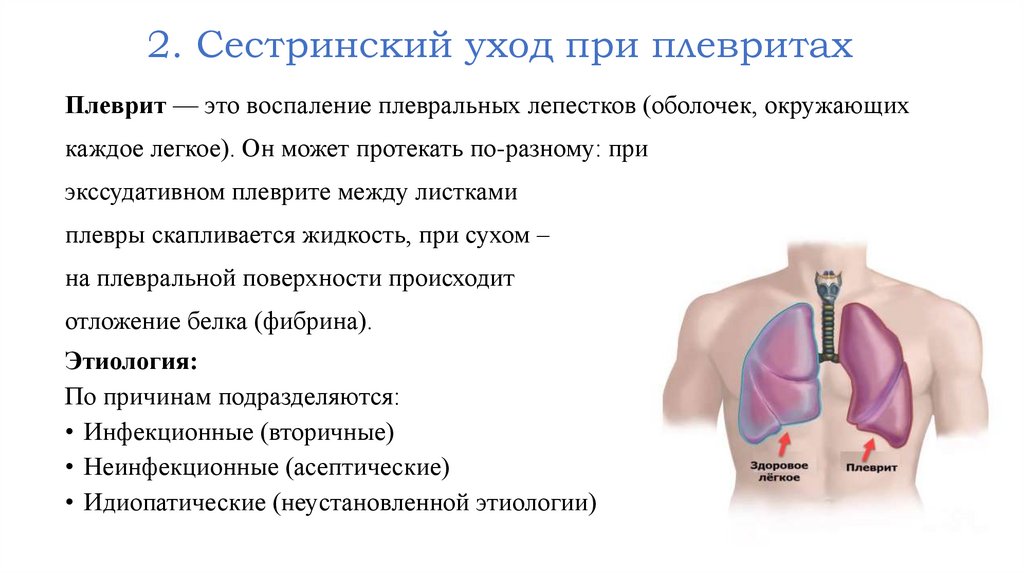
2. Сестринский уход при плевритахПлеврит — это воспаление плевральных лепестков (оболочек, окружающих
каждое легкое). Он может протекать по-разному: при
экссудативном плеврите между листками
плевры скапливается жидкость, при сухом –
на плевральной поверхности происходит
отложение белка (фибрина).
Этиология:
По причинам подразделяются:
• Инфекционные (вторичные)
• Неинфекционные (асептические)
• Идиопатические (неустановленной этиологии)
24.
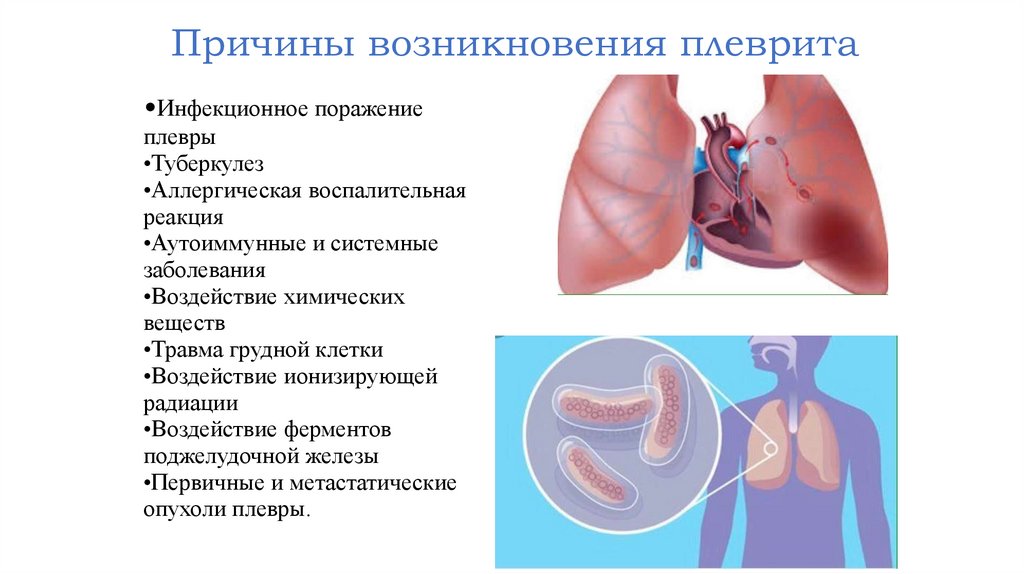
Причины возникновения плеврита•Инфекционное поражение
плевры
•Туберкулез
•Аллергическая воспалительная
реакция
•Аутоиммунные и системные
заболевания
•Воздействие химических
веществ
•Травма грудной клетки
•Воздействие ионизирующей
радиации
•Воздействие ферментов
поджелудочной железы
•Первичные и метастатические
опухоли плевры.
25.
Клинические проявленияфибринозного (сухого ) плеврита
•жалобы на боль в соответствующей
половине грудной клетки ,
усиливающуюся при кашле.
• отмечаются сухой болезненный
кашель.
• повышение температуры ,
недомогание.
• отставание грудной клетки при
дыхании на стороне поражения.
• боль в боку при глубоком вдохе .
• на высоте вдоха появляется кашель.
• болезненность и ригидность мышц.
26.
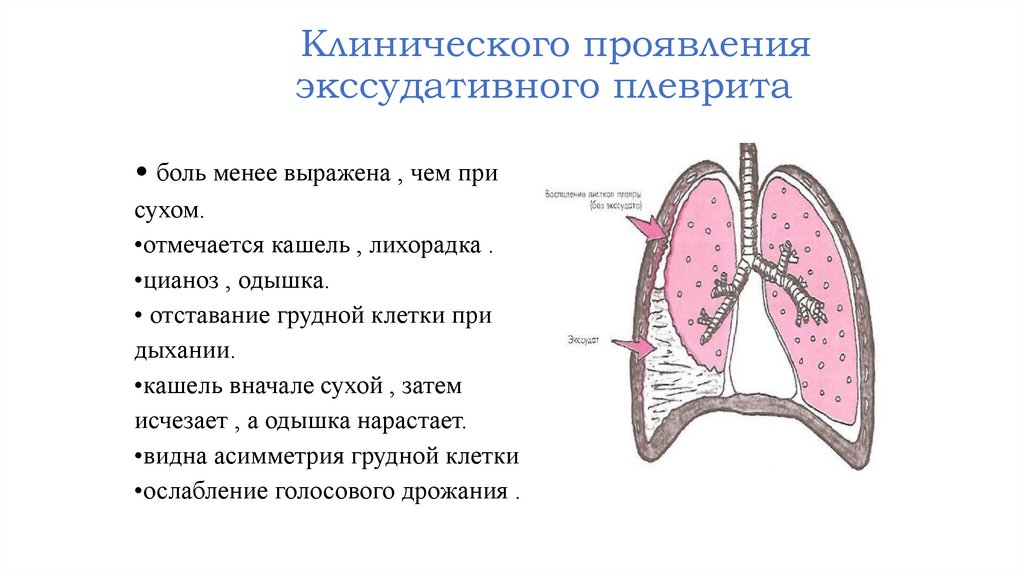
Клинического проявленияэкссудативного плеврита
• боль менее выражена , чем при
сухом.
•отмечается кашель , лихорадка .
•цианоз , одышка.
• отставание грудной клетки при
дыхании.
•кашель вначале сухой , затем
исчезает , а одышка нарастает.
•видна асимметрия грудной клетки
•ослабление голосового дрожания .
27.
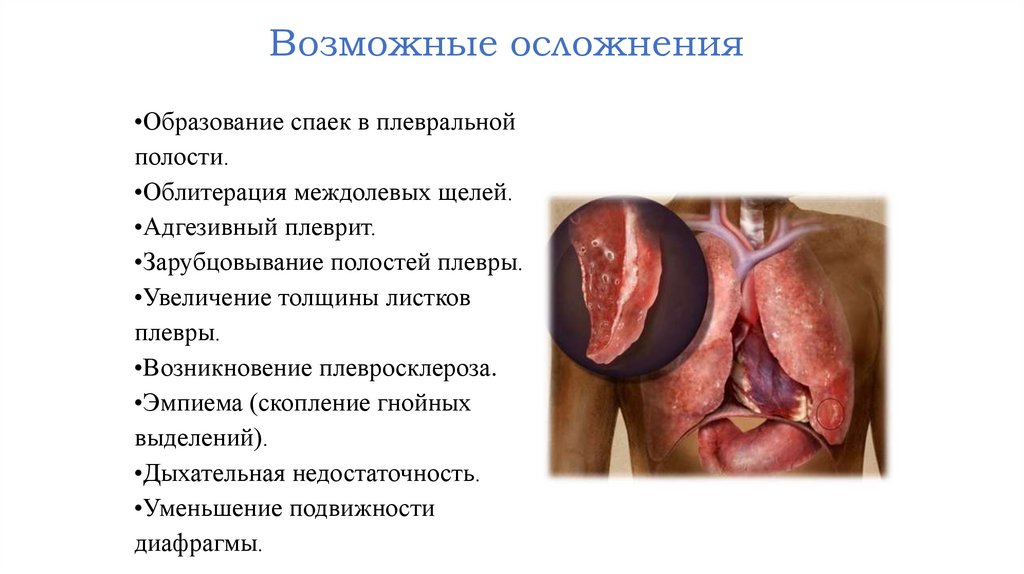
Возможные осложнения•Образование спаек в плевральной
полости.
•Облитерация междолевых щелей.
•Адгезивный плеврит.
•Зарубцовывание полостей плевры.
•Увеличение толщины листков
плевры.
•Возникновение плевросклероза.
•Эмпиема (скопление гнойных
выделений).
•Дыхательная недостаточность.
•Уменьшение подвижности
диафрагмы.
28.
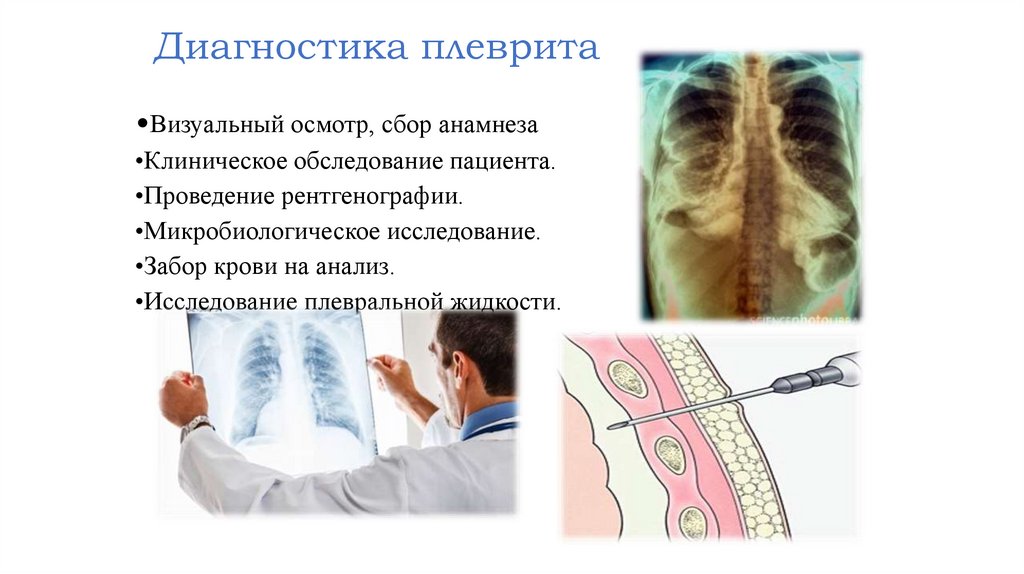
Диагностика плеврита•Визуальный осмотр, сбор анамнеза
•Клиническое обследование пациента.
•Проведение рентгенографии.
•Микробиологическое исследование.
•Забор крови на анализ.
•Исследование плевральной жидкости.
29.
Лечение сухогоплеврита
•Принципы лечения:
помочь принять пациенту вынужденное
положение (лежа на больном боку), тугое
бинтование грудной клетки, по
назначению врача введение анальгетиков
для купирования боли.
Прогноз, как правило, благоприятный.
При адекватном лечении через 2-4
недели плеврит проходит.
При неясной этиологии плеврита
пациента направляют в
противотуберкулезный диспансер.
30.
Лечение эксудативного плевритаПринципы лечения:
• лечение основного заболевания,
• применение антибактериальных,
противотуберкулезных препаратов, применение
НПВП (диклофенак),
• плевральная пункция
с лечебной целью,
• физиолечения,
• дыхательная гимнастика,
ЛФК
31.
3. Сестринский уход при раке легкогоРак лёгкого (РЛ) — собирательное понятие, объединяющее
различные по происхождению, гистологической структуре,
клиническому течению и результатам лечения злокачественные
эпителиальные опухоли. Развиваются они из покровного эпителия
слизистой оболочки бронхов, бронхиальных слизистых желез
бронхиол и легочных альвеол.
Рак лёгких занимает 1 место среди онкологических заболеваний.
Опухоли легких могут быть доброкачественными и
злокачественными. Клинические проявления при этом носят
общие черты.
Рак лёгкого встречается чаще у мужчин (в 6 раз чаще, чем у
женщин), чаще у жителей крупных промышленных центров с
развитием химической промышленности, с выбросом в атмосферу
канцерогенных веществ, в зонах с повышенной радиацией.
32.
• Курение табака – это причина до 90% случаев рака легкого вобщемировой статистике (в том числе пассивное курение). В
табачном дыме содержится как
минимум 69 веществ, достоверно вызывающих рак.
• В некоторых случаях может играть роль наследственность, тогда рак
легкого может развиться и у людей, которые никогда не курили, но
это гораздо меньшей процент. Если риск заболеть у никогда не
курившего человека менее 1%, то у курильщика – 30%.
• В то же время существуют факторы, которые повышают вероятность
развития заболевания: возраст (в России средний возраст заболевших
— 65 лет для мужчин и 67 лет для женщин), профессиональная
вредность, предшествующие заболевания легкого, диета, индекс
массы тела, предшествующая лучевая терапия на область легкого по
поводу других заболеваний (лимфомы, рака молочной железы).
33.
Факторы, способствующиеразвитию рака легкого
• курение
• загрязненность атмосферного воздуха
• профессиональные вредности: асбест, мышьяк,
никель, хром
• хронические воспалительные процессы в бронхах
и легочной паренхиме
• очаги пневмосклероза
• рубцовые изменения после перенесенного
туберкулеза
• генетическая предрасположенность
• ионизирующая радиация
34.
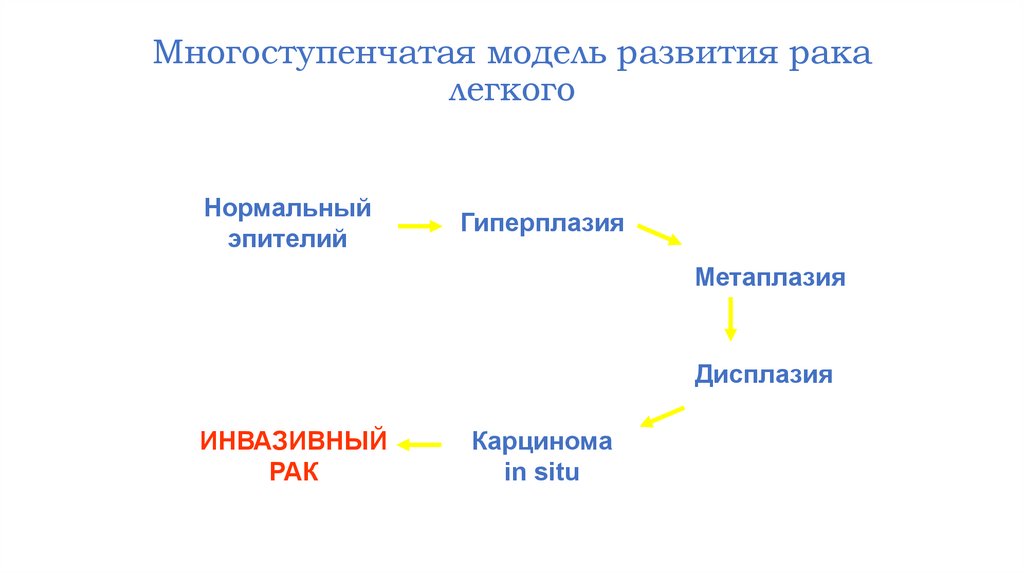
Многоступенчатая модель развития ракалегкого
Нормальный
эпителий
Гиперплазия
Метаплазия
Дисплазия
ИНВАЗИВНЫЙ
РАК
Карцинома
in situ
34
35.
• Рак обычно локализуется внутри бронха (бронхогенныйрак лёгкого).
• Опухоль растёт, постепенно закрывая просвет бронха, и
вызывает ателектаз лёгкого. Н/о может локализоваться в
трахее, а также и в самих лёгких.
Различают:
• Периферический рак.
• Центральный рак.
• Смешанный.
• 4 стадии заболевания.
Опухоль может давать метастазы и прорастать в различные
участки лёгкого, плевры.
Внелегочные метастазы поражают мозг, кости, печень и
другие органы.
36.
Клинико-анатомическаяклассификация рака легкого
Центральный рак легкого
• эндобронхиальный
• экзобронхиальный (узловой)
• перибронхиальный разветвленный
Периферический рак легкого
• узловой (круглая опухоль)
• пневмониеподобный (БАР)
• кортико-плевральный
• полостная форма
• рак верхушки легкого (синдром Панкоста)
36
37.
Клиническая картина• На раннем этапе развития заболевания трудно поставить диагноз точно. Чаще
диагноз ставится несвоевременно.
• Жалобы на боли в грудной клетке(м.б острой, тупой, колющей, м.б на вдохе,
м.б на выдохе).Наибольшая интенсивность боли отмечается при прорастании
опухоли в стенку грудной клетки, поражении рёбер, позвонков метастазами.
• Кашель в начале может быть сухим, а затем – сопровождаться выделением
слизисто-гнойной мокроты, он носит затяжной характер, надрывный- из-за
того, что участки ткани лёгкого перестают работать и нарастает дыхательная
недостаточность.
• Кровохарканье. Иногда уже вначале заболевания отмечается примесь крови
в мокроте в виде сгустков вследствие повреждения кровеносных сосудов.
• Одышка отмечается в половине случаев и имеет тенденцию к нарастанию.
Она наблюдается при развитии ателектаза лёгких, массивном выпоте в
плевральную полость, сдавлении органов средостения. Иногда возникает
бронхоспастический синдром. Может присоединяться лихорадка, отмечается
умеренное повышение температуры тела.
38.
• Повышение температуры тела носит постоянный, затяжной характер и редкопревышает 37-38 С.
• При периферической форме рака лёгкого симптоматика менее выражена.
Отсутствуют обтурация бронхов, ателектаз и воспалительные процессы. Иногда
первые симптомы выявляются при прорастании рака в плевру или при
появлении метастазов.
• Общими симптомами являются слабость, потливость, утомляемость, похудание.
• Перкуторный звук притуплен, при аускультации отмечается ослабление
дыхательных шумов.
• При сдавлении верхней полой вены может отмечаться усиленное развитие
венозной подкожной сети на одной стороне груди.
• При пальпации лимфатических узлов можно обнаружить увеличение их на шее
или в надключичной области.
39.
• Клиническая картина зависит о характера опухоли, её расположения,величины, наличия или отсутствия осложнений:
• Если развивается экссудативный плеврит, то делают диагностическую
плевральную пункцию с получением геморрагического экссудата,
который подвергают цитологическому исследованию с целью выявления
атипичных клеток.
• При нагноении в области опухоли (раковый абсцесс) отмечается резкое
увеличение количества мокроты, выделяемой при кашле, которая
становится гнойной. При развитии перифокальной пневмонии, раковой
интоксикации могут быть изменения картины крови в виде лейкоцитоза,
увеличенной СОЭ, анемии.
40.
Диагностика рака легкого• Для диагностики рака лёгкого имеет значение исследование мокроты или
плеврального содержимого на атипичные клетки.
• При рентгенологическом исследовании можно выявить рак, который
обычно локализуется внутри сегментарных или главных бронхов,
шаровидный рак, растущий кнаружи от стенки бронха (чаще возникает в
периферических разветвлениях бронхов), медиастинальный рак, который
локализируется в верхушке лёгких.
• Высоко информативным является метод компьютерной томографии,
который, помогает диагностировать даже маленькие по размерам опухоли.
• После рентгенологического исследования проводят бронхоскопию, которая
позволяет выявить локализацию и распространенность опухолевого
процесса.
• Биопсия опухолевой ткани с последующим гистологическим
исследованием позволяет дать морфологическую характеристику процесса.
41.
Лечение.• Только своевременное хирургическое вмешательство (в I и II клинических
стадиях) может дать радикальный эффект.
• Если имеются противопоказания к операции и наличие метастазов,
применяют лучевую терапию, химиотерапию.
• При развитии перифокальной пневмонии показано курсовое лечение
антибиотиками по общим принципам лечения пневмонии.
• В терминальной (с IV клинической) стадии, когда имеются отдаленные
метастазы, главным в лечении становится уход за пациентом. Лечение в
этом случае только паллиативное.
• Уход зависит от тяжести состояния пациента, клинической стадии
заболевания и основной причины пребывания в стационаре.
42.
4. Сестринский уход при нагноительныхзаболеваниях легких
Нагноительные заболевания легких - это тяжелые патологические состояния,
характеризующиеся воспалительной инфильтрацией и гнойным (гнилостным) распадом
легочной ткани в результате воздействия неспецифических инфекционных возбудителей
(чаще облигатных анаэробов). Летальность составляет 5-10%.
43.
Нагноительные заболевания легких• Абсцесс легкого – это гнойно-деструктивный процесс,
сопровождающийся образованием одиночных или множественных
полостей в легочной ткани
• Гангрена легкого – это распространенный гнойно-некротический
процесс в легочной ткани, не имеющий четких границ
• Эмпиема плевры – это скопление гноя в плевральной полости. У 90%
больных эмпиема является результатом прорыва абсцесса легкого или
нагноившегося бронхоэктаза в плевральную полость.
44.
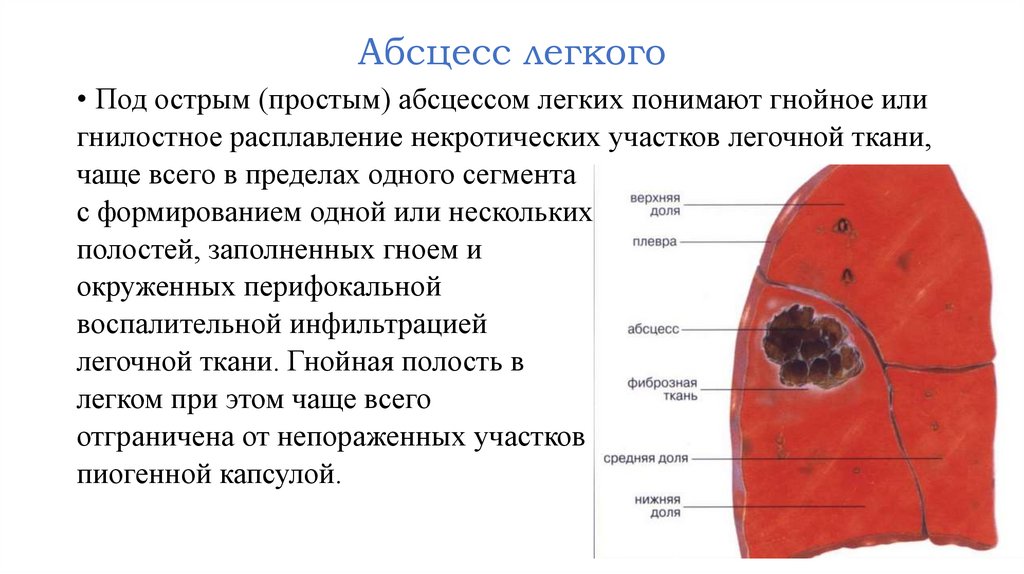
Абсцесс легкого• Под острым (простым) абсцессом легких понимают гнойное или
гнилостное расплавление некротических участков легочной ткани,
чаще всего в пределах одного сегмента
с формированием одной или нескольких
полостей, заполненных гноем и
окруженных перифокальной
воспалительной инфильтрацией
легочной ткани. Гнойная полость в
легком при этом чаще всего
отграничена от непораженных участков
пиогенной капсулой.
45.
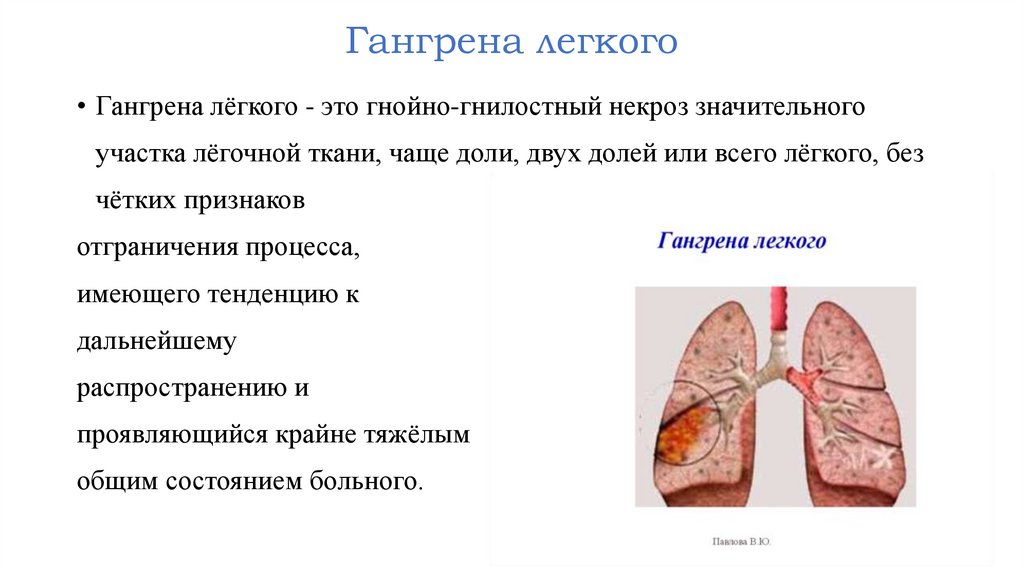
Гангрена легкого• Гангрена лёгкого - это гнойно-гнилостный некроз значительного
участка лёгочной ткани, чаще доли, двух долей или всего лёгкого, без
чётких признаков
отграничения процесса,
имеющего тенденцию к
дальнейшему
распространению и
проявляющийся крайне тяжёлым
общим состоянием больного.
46.
Этиология• Самыми распространенными гнойными заболеваниями считаются абсцесс и
гангрена легкого. Возбудителем абсцесса легкого являются всевозможные
микроорганизмы, чаще всего золотистый стафилококк, гораздо реже
стрептококки, пневмококки и другие.
• Наличие хронических очагов инфекционного воспаления может так же
привести к нагноительным заболеваниям лёгких.
• Основная причина возникновения абсцессов – гноеродная флора.
• Попадание инородных инфицированных тел;
• Механические повреждения (ранения) легкого.
• В редких случаях - микроорганизмы, попадающие гематогенным путем при
простатите, остеомиелите либо лимфогенным путем — при гнойных
заболеваниях губ и внутренней полости рта.
47.
Факторы риска• мужской пол, 40-50 лет,
• злоупотребление алкоголем, курение,
• профессиональные вредности, тяжелые ФН,
• климатические условия,
• неправильное ведение больных в бессознательном состоянии,
• нарушение глотательного рефлекса, заболеваниями пищевода.
48.
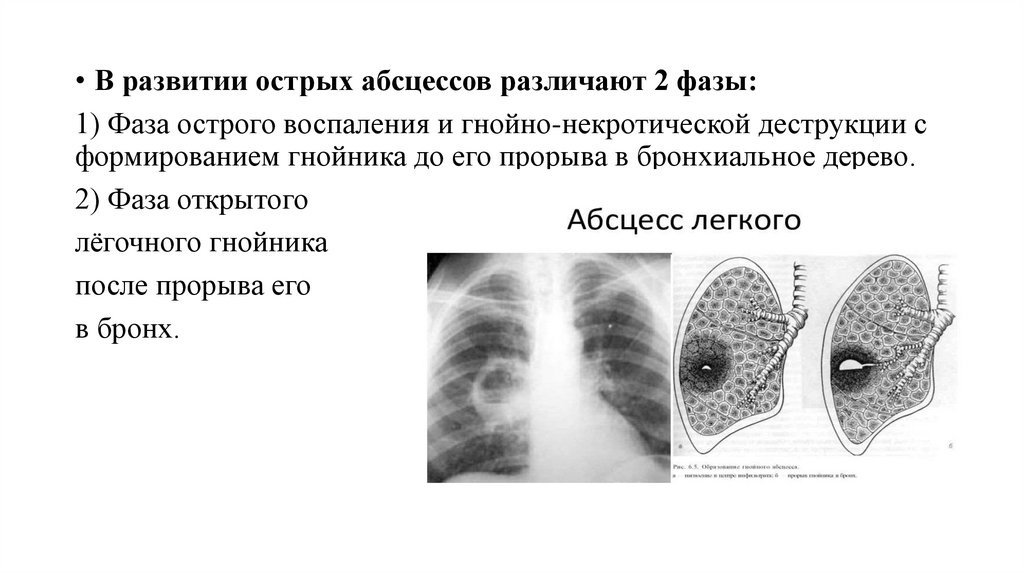
• В развитии острых абсцессов различают 2 фазы:1) Фаза острого воспаления и гнойно-некротической деструкции с
формированием гнойника до его прорыва в бронхиальное дерево.
2) Фаза открытого
лёгочного гнойника
после прорыва его
в бронх.
49.
• Проявления заболевания в 1-й фазе характеризуются:✔ сухим кашлем, иногда с небольшим отделяемым слизистой
мокроты;
✔ болью в груди;
✔ одышкой;
✔ симптомом интоксикации (общей слабостью, недомоганием,
снижением аппетита, жаждой, ознобами, проливным потом,
тахикардией, температура поднимается до высоких цифр,
лихорадка гектического характера.
50.
• При осмотре обычно выявляется ограничение дыхательной экскурсиигрудной клетки на стороне поражения, особенно при значительном
объёме гнойника, или его субплевральной локализации.
• При пальпации грудной клетки характерна выраженная болезненность
при надавливании и постукивании по грудной клетке в проекции
формирующегося гнойника (симптом Крюкова).
• Данные перкуссии при острых абсцессах лёгких зависят от
локализации и распространённости процесса. Над зоной абсцесса
отмечается укорочение перкуторного звука.
• Данные аускультации - при наличии выпота в плевральной полости
дыхание резко ослаблено или вообще может отсутствовать. Над зоной
абсцесса отмечается дыхание приобретает жёсткий оттенок, часто
прослушиваются крепитирующие хрипы, иногда шум трения плевры.
51.
• При прорыве гнойника в бронхиальное дерево, что обычнопроисходит на второй-третьей неделе от начала заболевания,
начинается вторая фаза с признаками острого лёгочного
нагноения.
• Содержимое гнойника попадает в просвет бронха с обильным
отделением мокроты.
• Больные отмечают, что мокрота отходит “полным ртом”. Она
носит гнойный характер, часто с примесью крови и зловонным
запахом. Выделение мокроты наблюдается в утренние часы,
после накопления её в лёгких за ночь и сопровождается
приступами мучительного и болезненного кашля.
52.
Мокрота при абсцессе легкогоПри отстаивании такая мокрота делится на три слоя.
Нижний состоит из крошковидного осадка, представленного мелкими
фрагментами некротизированной
лёгочной ткани и пробок Дитриха.
Средний слой - мутный и жидкий
и верхний - пенисто-гнойный.
Реже мокрота может не иметь запаха, она более густой консистенции,
обычно белесовато-серого цвета.
53.
• На фоне обильного отделения мокроты снижается температура,улучшается общее состояние больного, постепенно уменьшаются
и другие проявления интоксикации.
• Аускультативно над абсцессом выслушиваются
крупнопузырчатые хрипы, дыхание с амфорическим оттенком.
• Вместе с улучшением общего состояния, уменьшается количество
лейкоцитов в крови, несколько замедляется СОЭ.
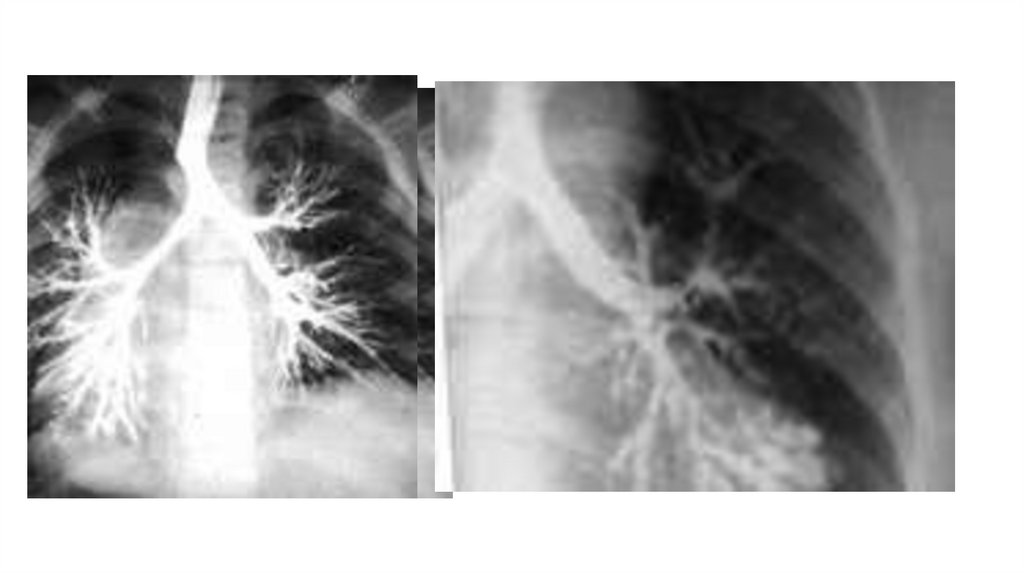
• При рентгенологическом исследовании на месте воспалительной
инфильтрации уже обнаруживается полость с горизонтальным
уровнем жидкости.
• Процесс в легком может закончиться рубцеванием или принимает
хроническое течение. Сроки перехода процесса в хронический
определяются 3-6 месяцами.
54.
Клинические проявления гангрены легкого:• Раннее отделение большого количества зловонной, пенистой,
трехслойной мокроты, имеющей гнойно-кровянистый характер,
свидетельствующий об анаэробном или смешанном виде инфекции.
• У больных появляется часто повторяющийся мучительный кашель.
• При исследовании больного отмечают выраженную дыхательную
недостаточность – одышку, бледность кожных покровов, цианоз
• Перкуторно – укорочение перкуторного звука над пораженным легким,
сменяющееся коробочным звуком над полостью деструкции,
содержащей воздух и жидкость
• Аускультативно – множество влажных хрипов различного калибра
55.
Диагностика• Общий анализ крови. В крови ярко выраженный лейкоцитоз,
палочкоядерный сдвиг лейкоцитарной формулы
• Проводят общий анализ мокроты на присутствие
эластических волокон, атипичных клеток, на присутствие
микобактерий туберкулеза.
• Бактериоскопию мокроты с последующим бакпосевом
проводят для выявления возбудителя и определения его чувствительности к
антибактериальным препаратам.
• Аускультация дыхательных путей, наблюдение
за движениями грудной клетки
• Рентгенография легких является наиболее достоверным
• В сложных диагностических случаях проводят КТ
или МРТ легких.
• ЭКГ, спирография, пикфлоуметрия и бронхоскопия назначаются
для подтверждения или исключения осложнений абсцесса легкого.
56.
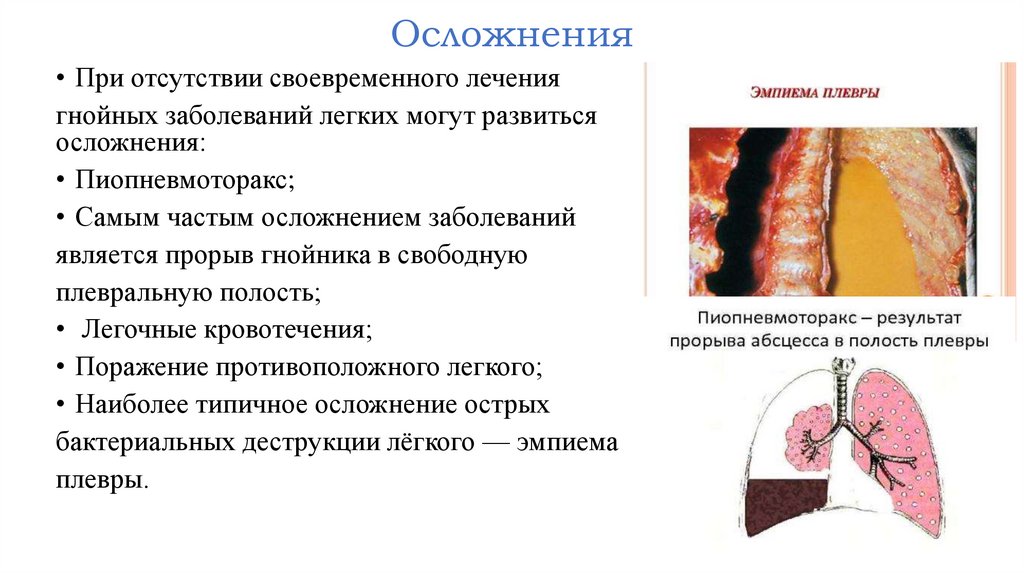
Осложнения• При отсутствии своевременного лечения
гнойных заболеваний легких могут развиться
осложнения:
• Пиопневмоторакс;
• Самым частым осложнением заболеваний
является прорыв гнойника в свободную
плевральную полость;
• Легочные кровотечения;
• Поражение противоположного легкого;
• Наиболее типичное осложнение острых
бактериальных деструкции лёгкого — эмпиема
плевры.
57.
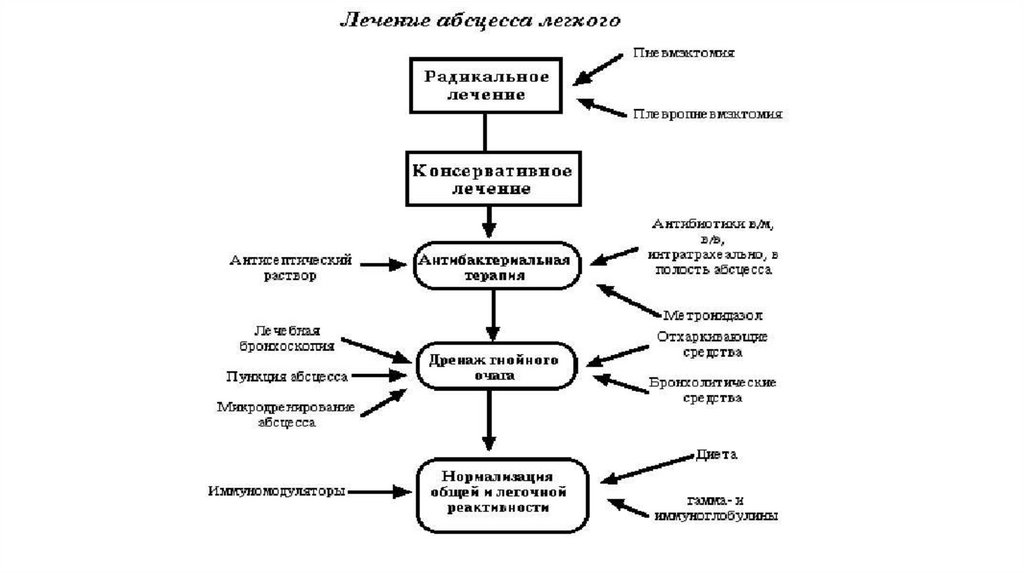
58.
Лечение гангрены легкого• При гангрене легких показано хирургическое лечение (пневмон- или
лобэктомия).
• Выполняется после курса интенсивной дооперационной терапии,
имеющей целью борьбу с интоксикацией, нарушениями газообмена и
сердечной деятельности, коррекцию волемических изменений,
белковой недостаточности, поддержание энергетического баланса.
Используют внутривенное введение кристаллоидных (1% раствор
хлорида кальция, 5-10% растворы глюкозы) и дезинтоксикационных
растворов (гемодез, полидез).
• Необходимы введение больших доз антибиотиков и сульфаниламидов,
антигистаминных средств, переливание белковых гидролизатов, а
также плазмы и крови.
• При особо тяжелом течении процесса целесообразно использовать
методику постоянного введения медикаментозных средств через
сердечный катетер, установленный под рентгенологическим контролем
в легочной артерии или ее ветви соответственно очагу поражения
59.
5. Сестринский уход прибронхоэктатической болезни
Бронхоэктатическая болезнь (БЭБ) –
заболевание с нагноительным процессом в расширенных,
деформированных, функционально неполноценных бронхах.
• Бронхоэктазии или бронхоэктазы – стойкие патологические расширения
просвета средних и мелких бронхов с нарушением эвакуации бронхиального
секрета и развитием воспаления в стенке бронха. Могут быть врожденными
и приобретенными.
• Впервые описал К. Лаэннек в 1891г.
• Бронхоэктазии или бронхоэктазы - стойкие патологические расширения
просвета средних и мелких бронхов с нарушением эвакуации бронхиального
секрета и развитием воспаления в стенках бронха и окружающих тканях.
• Заболевание возникает наиболее часто в молодом возрасте (10-30 лет).
Женщины и мужчины болеют одинаково часто
60.
61.
Этиология:1.Врождённые и приобретённые изменения в стенках бронхов
(недостаточность гладких мышц, эластичной и хрящевой
ткани).
2.Хронический обструктивный бронхит
3.Перенесённые пневмонии, коклюш, корь.
• Гнойный процесс возникает в уже изменённых и расширенных
бронхах. Вызывают его стафилококки, стрептококки,
клебсиелла, синегнойная палочка.
62.
Клиника БЭБОсновная жалоба:
• кашель с большим количеством слизисто – гнойной мокроты до
500мл.;
• кашель больше беспокоит по утрам, усиливается при перемене
положения тела;
• большая часть мокроты отходит утром;
• одышка при физической нагрузке связана с сопутствующим
хроническим обструктивным бронхитом;
• боль в грудной клетке отмечается при развитии воспаления с
вовлечением плевры.
Заболевание хроническое! Обострения чаще весной и осенью.
При этом повышается температура, усиливается кашель, одышка,
утомляемость.
63.
Объективное обследование:• деформация грудной клетки вследствие эмфиземы и
пневмосклероза;
• одутловатость лица;
• концевые фаланги пальцев в виде «барабанных палочек», ногти
– «часовые стёкла» (вследствие интоксикации и гипоксии).
• Пальпация: ригидная грудная клетка, подвижность ограничена
с обеих сторон
• Перкуссия: коробочный звук.
• Аускультация: ослабленное (при эмфиземе), сухие и влажные
хрипы.
64.
Дополнительное обследование:• Общий анализ крови: лейкоцитоз, ускорение СОЭ при
обострении
• Бактериологическое исследование мокроты: различная
микрофлора.
• Рентгенография лёгких – деформация и усиление лёгочного
рисунка.
• Бронхоскопия – гнойный эндобронхит.
• Бронхография – выявляет наличие бронхоэктазов, их форму,
размеры
65.
Осложнения:1.Дыхательная недостаточность.
2.Хроническое лёгочное сердце.
3.Амилоидоз почек (белковое перерождение).
4.Лёгочное кровотечение.
5.Хроническая анемия.
66.
Лечение:• Консервативное:
1. Лечебный режим
2. Диета – витаминизированная, высокобелковая с увеличением количества
жидкости.
3.Антибиотики при обострении.
4. Дренаж бронхиального дерева:
а) постуральный дренаж
б) отхаркивающие
в) препараты, разжижающие мокроту
г) лечебная бронхоскопия – промывание бронхов раствором антисептика с
последующим введением антибиотиков.
5. Физиотерапия
6. ЛФК
7. Санаторно – курортное лечение в период ремиссии.
• Хирургическое – резекция поражённого участка лёгкого
67.
Профилактика БЭБПервичная:
• Борьба с курением и
алкоголизмом.
• Своевременное лечение
бронхитов, пневмоний.
• Устранение проф. вредностей
(запылённость,
загазованность).
• Профилактика вирусных
инфекций.
Вторичная:
• Диспансерное наблюдение.
• Приём общеукрепляющих
средств.
• Приём иммуномодуляторов.
68.
Сестринский уход при ГЗЛ• Режим строгий постельный или постельный.
• Постоянный тяжелый гнилостный запах мокроты затрудняет уход за
больным. Это тяготит окружающих его больных. По возможности следует
помещать больных с гангреной легкого в отдельную палату, употреблять
дезодорирующие (уменьшающие неприятные запахи) средства.
• У кровати больного всегда должна стоять плевательница, желательно с
дезодорирующим раствором и герметической крышкой. Обеспечить
пациента плевательницей и научить пользоваться.
• В связи с повышенной потливостью у больных необходима частая смена
нательного и постельного белья.
• Питание дробное малыми порциями, с достаточным содержанием белка и
витаминов.
• В рамках сестринского ухода необходимо наблюдать за температурой,
оказать помощь при лихорадке.
69.
• Придать пациенту дренажное положение, обучить пациента принимать этоположение и научить при необходимости родственников пациента придавать
ему дренажное положение;
• Проводить более частое проветривание помещения, в котором находится
пациент, а при необходимости дать кислород.
• Подготовить пациента к врачебно-диагностическим исследованиям:
собрать мокроту на исследования; подготовить к бронхоскопии,
бронхографии и другим рентгенографическим исследованиям; выполнять
назначения врача
по введению лекарственных веществ; обеспечить
инфекционную безопасность пациенту. Решить возможные проблемы
пациента: страх перед манипуляцией, развитие одышки, дефицит знаний о
своем заболевании и т. д.
70.
• Опасным осложнением при гангрене легкого (как и при абсцессе,бронхоэктатической болезни) является кровохарканье. При кровохарканье мокрота
окрашена алой кровью, подчас выплевываются сгустки крови. Иногда больной
выделяет значительное количество крови (легочное кровотечение), что может
привести к смерти от кровопотери, если вовремя не оказана помощь.
• Помощь при кровохарканье заключается в обеспечении больному полного
физического и психического покоя; больной должен полусидеть в постели. Ему
нельзя разговаривать, принимать горячую пищу и питье (разрешается немного
холодного питья).
• Подготовить к приходу врача: этамзилат натрия 12,5% - 3,0 мл на физ-ом р-ре,
аминокапроновую кислоту 5% - 50,0 мл или транексамовую кислоту 50 мг/мл –
10,0 для в/в капельного введения.
• При обильном легочном кровотечении лечебная тактика вырабатывается
совместно терапевтом и хирургом.
71.
Литература, рекомендуемая длясамоподготовки:
Основная:
1. Нечаев В.М., Фролькис Л.С., Игнатюк Л.Ю. [и др.] Лечение пациентов терапевтического профиля:
учебник/. - М.: ГЭОТАР-Медиа, 2018г.-864 стр.: ил.
2. Отвагина Т.В. Терапия учеб. Пособие. - 7-е изд.- Ростов н/Д: Феникс, 2017г.- 367 стр.
3. Смолева Э.В. Диагностика в терапии: учеб.пособие.- Ростов н/Д: Феникс, 2020г.- 620 стр.
4. Широкова Н.В. [и др.] Основы сестринского дела: Алгоритмы манипуляций: учебное пособие. - М.:
ГЭОТАР-Медиа, 2019 г.-160 стр.
5. Организация специализированного сестринского ухода: учеб. пособие / Н.Ю. Корякина.- М:ГЭОТАРМедиа, 2019.- 464 с.
Дополнительная:
1. Министерство здравоохранения и социального развития РФ (http/www.minzdravsoc.ru)
2. ФГУЗ Федеральный центр гигиены и эпидемиологии Федеральной службы по надзору в сфере
защиты прав потребителей и благополучия человека (http/www.fcgsen.ru)
3. Центральный НИИ организации и информатизации здравоохранения ((http/www.mednet.ru)





















































 medicine
medicine