Similar presentations:
Диагностика нагноительных заболеваний легких: абсцесса легкого, бронхоэктатической болезни
1.
Диагностика нагноительных заболеванийлегких: абсцесса легкого,
бронхоэктатической болезни
2023
2.
Определение• БЭ – это хроническое бронхолегочное заболевание, которое
характеризуется клиническим синдромом, включающим кашель,
продукцию мокроты и бронхиальную инфекцию, а также
рентгенологические признаки патологической и перманентной
дилатации бронхов.
• Бронхоэктатическая болезнь - приобретенное (в ряде случаев врожденное) заболевание, характеризующееся хроническим
гнойным процессом в необратимо измененных (расширенных,
деформированных) и функционально неполноценных бронхах,
преимущественно в нижних отделах легких.
3.
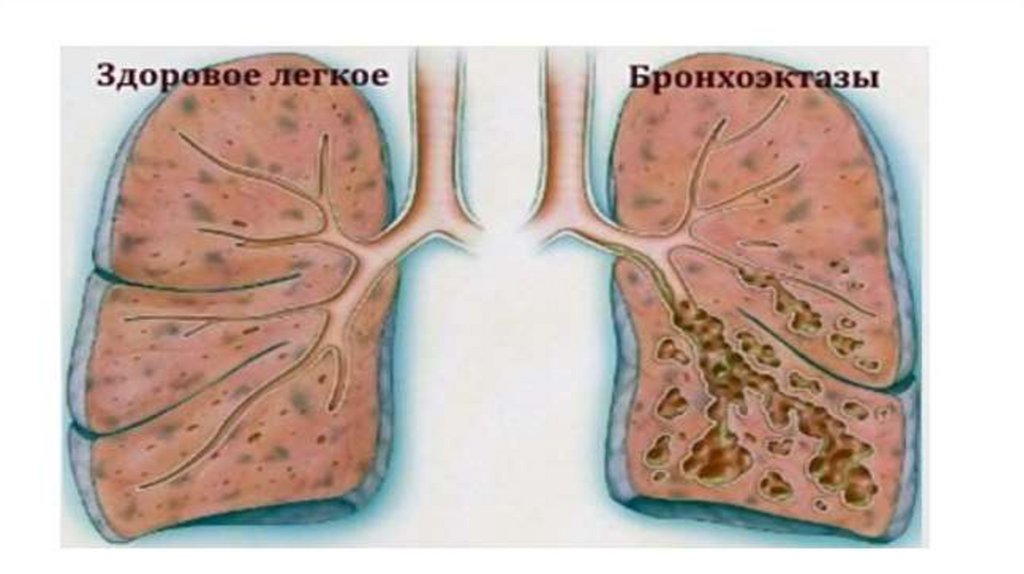
Основной морфологический субстрат патологического процесса первичные бронхоэктазы, обусловливающие возникновениехарактерного симптомокомплекса.
Бронхоэктазы — это сегментарные расширения просветов бронхов,
обусловленные деструкцией или нарушением нервно-мышечного
тонуса их стенок вследствие воспаления, дистрофии, склероза или
гипоплазии структурных элементов бронхов
Выделяют первичные и вторичные бронхоэктазы.
Вторичные бронхоэктазы не относят к бронхоэктатической болезни,
они служат симптомом других основных заболеваний
4.
В зависимости от формы расширения бронхов, различаютбронхоэктазии: а) цилиндрические; б) мешотчатые; в)
веретенообразные; г) смешанные.
Между ними существует много переходных форм.
Кроме того, бронхоэктазии делят на ателектатические и не
связанные с ателектазом
5.
6.
ЭтиологияРешающую роль играет сочетание воздействия возбудителя и
генетической неполноценности бронхиального дерева.
Хроническая инфекция ДП, чаще Haemophilus influenzae и Pseudomonas
aeruginosa; реже – Moraxella catarrhalis, Staphylococcus aureus и
Enterobacteriaceae, вызывает и поддерживает воспалительные процессы
в бронхах.
Воспаление при БЭ носит преимущественно нейтрофильный характер и
тесно связано с персистирующей бактериальной инфекцией.
Важнейшая роль в патогенезе бронхоэктатической болезни
принадлежит бронхоэктазам
и их нагноению
7.
Расширение бронхов и задержка бронхиального секрета приводятк развитию воспаления.
При его прогрессировании происходят необратимые изменения в
стенках бронхов (перестройка слизистой оболочки с полной или
частичной гибелью мерцательного эпителия и нарушением
очистительной функции бронхов, дегенерация хрящевых
пластинок и гладкой мышечной ткани с их заменой фиброзной
тканью, снижением устойчивости и способности к выполнению
основных функций) и развиваются бронхоэктазы.
8.
Клиническая картинаОсновным симптомом бронхоэктатической болезни является кашель с
выделением мокроты, наиболее выраженный в утренние часы. При
цилиндрических бронхоэктазах мокрота обычно отходит без
затруднений, тогда как при мешотчатых и веретенообразных — нередко с
трудом.
При сухих бронхоэктазах, описанных С. А. Рейнбергом (1924), кашель и
мокрота отсутствуют (эти бронхоэктазы проявляются лишь
кровотечением, иногда угрожающим).
В период ремиссии количество слизисто-гнойной мокроты не превышает
в среднем 30 мл/сут.
При обострении заболевания в связи с острыми респираторными
инфекциями или после переохлаждения кашель усиливается, количество
мокроты увеличивается до 300 мл/сут и более, иногда достигая 1 л, она
приобретает гнойный характер.
Гнилостный запах мокроты не характерен для бронхоэктатической
болезни и появляется лишь при абсцедировании.
9.
Кровохарканье, по данным различных авторов, встречается у 25—34% больных. Чаще всего отмечаются прожилки крови в мокроте,
но иногда возникает профузное легочное кровотечение. Считают,
что источником кровохарканья и кровотечения становятся
бронхиальные артерии
Одышка и синдром бронхиальной обструкции отмечаются у 40%
больных. Эти симптомы обусловлены сопутствующим
хроническим обструктивным бронхитом, предшествующим
образованию бронхоэктазов или возникающим вследствие
нагноившихся первичных бронхоэктазов.
Боли в грудной клетке на стороне поражения отмечаются обычно
при обострении заболевания, развитии перифокальной пневмонии
и парапневмонического плеврита.
10.
В период обострения и при тяжелом течении заболевания состояниебольных значительно ухудшается. Наряду с увеличением количества
гнойной мокроты, появляются признаки интоксикации:
продолжительное повышение температуры тела (обычно до 38°С),
потливость, слабость, недомогание. Нередко эти симптомы обусловлены
перифокальной пневмонией.
При длительном течении бронхоэктатической болезни нередко
наблюдаются изменения концевых фаланг пальцев рук — форма
«барабанных палочек» и ногтей — форма «часовых стекол». Грудная
клетка может быть деформирована вследствие пневмофиброза и
эмфиземы легких.
Диагностировать ее удается, как правило, через много лет от начала
заболевания.
11.
Наличие бронхоэктазов следует заподозрить на основаниианамнестических сведений (кашель с выделением мокроты с детства,
частые пневмонии) и выявления стойко сохраняющихся влажных
хрипов в период ремиссии болезни.
Часто регистрируют осложнения бронхоэктатической болезни:
• кровохарканье;
• астматический компонент;
• очаговую (перифокальную) пневмонию;
• абсцесс легкого;
• плеврит (эмпиема плевры);
• вторичный хронический бронхит
12.
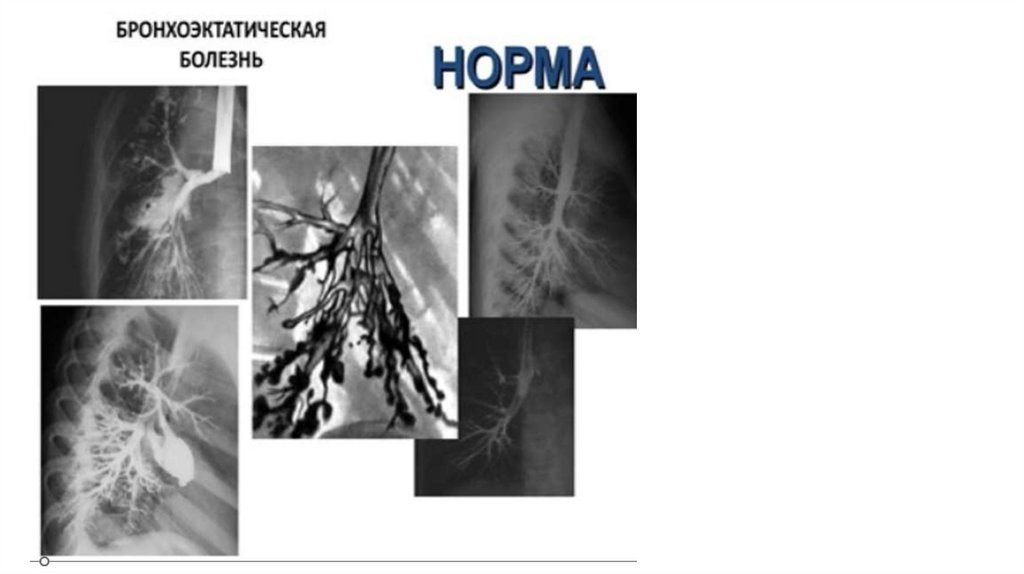
Инструментальная диагностикаСтандартное рентгенологическое исследование, дополненное иногда
бронхографией, позволяет поставить правильный диагноз.
В отличие от хронического бронхита, бронхоэктазы в значительной
части случаев видны на обзорных рентгенограммах и томограммах.
Наиболее часто бронхоэктазы встречаются в нижней доле слева и в
средней доле справа.
Бронхоскопия позволяет оценить протяженность
бронхита, степень интенсивности воспаления
слизистой оболочки бронхов в зависимости
от стадии обострения или ремиссии
бронхоэктатической болезни.
13.
14.
Диагноз бронхоэктатической болезни ставят при обнаруженииопределенных признаков:
отчетливые указания на возникновение кашля с мокротой в детстве
после перенесенного острого респираторного заболевания;
•астые вспышки пневмоний одной и той же локализации;
обнаружение стойко сохраняющихся очагов влажных хрипов при
физическом обследовании в период ремиссии болезни;
рентгенологические признаки грубой деформации легочного
рисунка, как правило, в области нижних сегментов или средней
доли правого легкого, КТ- и бронхографические признаки
бронхоэктазов
15.
• Абсцесс легкого – это тяжелое заболевание, характеризующеесяформированием гнойной полости в легком, склонное к
прогрессированию, развитию осложнений и хронизации.
• Абсцесс
легкого
является
патологическим
процессом,
характеризующимся наличием более или менее ограниченной гнойной
полости в легочной ткани, которая является результатом
инфекционного некроза, деструкции и расплавления последней. Эта
гнойная полость отграничена от непораженных участков пиогенной
капсулой.
• Гангрена легкого представляет собой бурно прогрессирующий и не
склонный к отграничению от жизнеспособной легочной ткани
гнойногнилостный некроз всего легкого или отделенной плеврой
анатомической структуры (доли), в котором перемежаются зоны
гнойного расплавления и неотторгнутого некроза
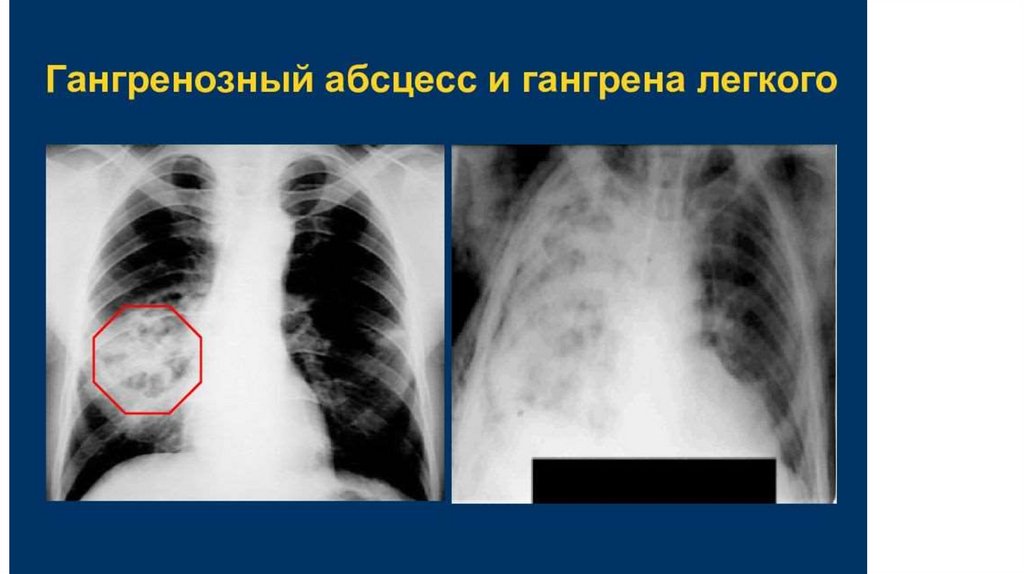
16.
В 60% поражается правое легкое, в 34% - левое и в 6% поражение оказываетсядвусторонним.
Большая частота поражения правого легкого обусловлена особенностями его
строения: широкий правый главный бронх является как бы продолжением трахеи,
что способствует попаданию в правое легкое инфицированного материала.
• J47.0.Бронхоэктазия. Бронхиолэктазы.
• Гангрена и некроз легкого.
• J85.1. Абсцесс легкого с пневмонией.
• J85.2. Абсцесс легкого без пневмонии.
17.
КлассификацияПо клинико-морфологическим признакам:
1. Острые гнойные абсцессы лёгких: а) по течению: острые и
хронические; (в стадии ремиссии, в стадии обострения); б) по
локализации: центральные и периферические; одиночные и
множественные (с указанием сегмента и доли); в) по наличию
осложнений: без осложнений, осложнённые эмпиемой плевры,
пиопневмотораксом, легочным кровотечением, метастатическими
абсцессами в другие органы, бронхиальными свищами, сепсисом,
аспирацией гноя в здоровое лёгкое.
2. Острые гангренозные абсцессы лёгкого (ограниченная гангрена)
– распределение по течению, локализации и осложнениям как при
остром гнойном абсцессе.
3. Распространённая гангрена лёгкого.
18.
Этиология, патогенез, патоморфология абсцесса и гангрены лёгкогоДля возникновения острого абсцесса или гангрены лёгкого необходимо
сочетание нескольких патологических факторов:
а) острого инфекционного воспалительного процесса в лёгких;
б) нарушения бронхиальной проходимости;
в) нарушения кровообращения в легочной ткани
Снижение иммунитета значительно повышает риск развития нагноительного
процесса в лёгких.
Бактериальная флора в очаге поражения неспецифична и в большинстве
случаев полиморфна. Чаще здесь обнаруживают гемолитический
стафилококк и стрептококк, кишечную палочку, анаэробы.
Существенное значение в возникновении абсцесса и гангрены лёгкого в
настоящее время придаётся вирусам и микоплазмам.
19.
Наиболее типичная локализация острых абсцессов - I, II, IV, VIсегменты правого лёгкого. Абсцессы могут быть одиночными или
множественными. Их диаметр от 2-3 мм до 6-10 см и более.
Полость абсцесса заполнена гнойными массами с примесью крови
и окружена двухслойной пиогенной капсулой.
Образование полости происходит вследствие протеолиза
некротизированного участка лёгкого.
При разрушении стенки бронха содержимое абсцесса попадает в
бронхиальное дерево и эвакуируется из лёгких.
При прорыве гнойника в плевральную полость развивается
пиопневмоторакс и эмпиема плевры.
20.
В одних случаях, при одиночных абсцессах небольших размеров полостьбыстро очищается и на месте абсцесса формируется рубец.
В других, при плохом дренировании полость очищается медленно,
происходит образование выраженной фиброзной капсулы и формирование
хронической гнойной полости, трудно поддающейся консервативной терапии.
Острый абсцесс и гангрена лёгких в 50-80% случаев является осложнениями
пневмонии. Такие абсцессы называются постпневмоническими.
У 18-20% больных причиной абсцесса является аспирация секрета верхних
дыхательных путей, желудочного содержимого, различных инородных тел.
Эти абсцессы являются аспирационными.
Несколько реже воспалительный процесс лёгких может развиваться
вследствие гематогенного или лимфогенного заноса инфекции, обтурации
опухолью бронха или травмы.
21.
Общую схему патогенеза постпневмонических абсцессов и гангреныможно представить следующим образом.
Бронхогенное, гематогенное или лимфогенное инфицирование
лёгочной ткани вызывает воспаление паренхимы и мелких бронхов.
Нарушение проходимости мелких бронхов изза спазма, отёка или
обтурации секретом приводит к ателектазу участков лёгкого
Инфильтрация и прогрессирующий отёк тканей вследствие
воспаления приводят к сдавлению воспалительным инфильтратом мелких
кровеносных сосудов и капилляров, что сопровождается расстройством
кровообращения в воспалённом и безвоздушном участке лёгкого
При дальнейшем прогрессировании воспаления в лёгком и сдавлении
мелких сосудов и капилляров наступает резкое замедление циркуляции
крови, доходящее до стаза и тромбоза кровеносных сосудов с
возникновением некроза участков лёгочной паренхимы.
22.
Аспирационные абсцессы лёгких, так же как и постпневмонические,развиваются вследствие бронхогенного попадания инфекционного субстрата
в лёгкое.
Но если при постпневмонических нагноениях патологический процесс первично
начинается с воспаления в паренхиме и бронхах, то в случаях аспирационных
лёгочных нагноений воспалению предшествует аспирация инфицированного
материала, фиксация его в мелких бронхах и ателектаз.
Воспалительный процесс и все последующие стадии его течения, вплоть до
нагноения, развиваются вторично.
Аспирационные абсцессы и гангрена лёгких развиваются значительно быстрее, чем
постпневмонические, которые формируются в течение 3-4 недель от начала
заболевания.
Аспирационный же гнойник в лёгком формируется уже через 5-10 дней после
аспирации.
23.
Клиника абсцесса и гангрены лёгкихКлиническая картина острых абсцессов и гангрены лёгкого отличается разнообразием
и зависит от индивидуальных особенностей организма, объёма некротизированной
лёгочной ткани, характера и интенсивности её распада, стадии заболевания, наличия
осложнений и сопутствующих заболеваний.
Острый гнойный абсцесс до 80% случаев является одиночным, его наиболее частая
локализация - II и IV сегмент правого лёгкого. Иногда гнойный процесс
распространяется на несколько сегментов или захватывает целую долю.
24.
В развитии острых абсцессов различают 2 фазы:1) Фаза острого воспаления и гнойно-некротической деструкции с
формированием гнойника до его прорыва в бронхиальное дерево;
2) Фаза открытого лёгочного гнойника после прорыва его в бронх.
Проявления заболевания в 1-й фазе характеризуются сухим кашлем,
иногда с небольшим отделяемым слизистой мокроты, болью в груди, общей
слабостью, недомоганием, снижением аппетита, жаждой. Температура
поднимается до высоких цифр, часто носит интермиттирующий характер.
Помимо лихорадки и озноба, с ранних сроков заболевания отмечается
одышка и тахикардия.
25.
Данные перкуссии и аускультации при острых абсцессах лёгких зависят отлокализации и распространённости процесса.
Обычно выявляется ограничение дыхательной экскурсии грудной клетки на
стороне поражения, особенно при значительном объёме гнойника, или его
субплевральной локализации.
При наличии выпота в плевральной полости дыхание резко ослаблено или
вообще может отсутствовать.
Над зоной абсцесса отмечается укорочение перкуторного звука, дыхание
приобретает жёсткий оттенок, часто прослушиваются крепитирующие хрипы,
иногда шум трения плевры.
Нередко над другими отделами лёгких выслушиваются разнокалиберных сухие и
влажные хрипы.
Характерна выраженная болезненность при надавливании и постукивании по
грудной клетке в проекции формирующегося гнойника (симптом Крюкова).
26.
При рентгенологическом исследовании в этой фазе заболевания взоне поражённых сегментов имеется воспалительная инфильтрация
без чётких границ с распространением на соседние отделы лёгких.
В крови выражены лейкоцитоз со сдвигом лейкоцитарной формулы
влево и токсическая зернистость нейтрофилов.
В целом, клиническая и рентгенологическая симптоматика первой
фазы острого абсцесса лёгкого типична для крупозной или очаговой
пневмонии!!
27.
При прорыве гнойника в бронхиальное дерево, что обычно происходитна второй-третьей неделе от начала заболевания, начинается вторая
фаза признаками острого лёгочного нагноения.
Содержимое гнойника попадает в просвет бронха с обильным
отделением мокроты.
Больные отмечают, что мокрота отходит “полным ртом”. Она носит
гнойный характер, часто с примесью крови и зловонным запахом.
Выделение мокроты наблюдается в утренние часы, после накопления
её в лёгких за ночь и сопровождается приступами мучительного и
болезненного кашля.
На фоне обильного отделения мокроты снижается температура,
улучшается общее состояние больного, постепенно уменьшаются и
другие проявления интоксикации.
28.
Аускультативно над абсцессом выслушиваются крупнопузырчатыехрипы, дыхание с амфорическим оттенком.
При рентгенологическом исследовании на месте воспалительной
инфильтрации уже обнаруживается полость с горизонтальным
уровнем жидкости.
Дальнейшее течение заболевания зависит от сроков восстановления
проходимости бронхов и возможности добиться полного
освобождения гнойников от содержимого.
29.
При раннем прорыве и хорошем оттоке из гнойника, что чащенаблюдается при его локализации в верхних отделах лёгкого, а
также на фоне интенсивной терапии быстро восстанавливается
проходимость дренирующего бронха и наступает улучшение.
Нормализуется температура, уменьшается отделение мокроты и
вскоре полностью прекращается.
Полость гнойника быстро уменьшается и вскоре заживает рубцом.
Рентгенологически к концу второго месяца на этом месте
выявляется участок пневмосклероза.
30.
В случае недостаточного опорожнения абсцесса, что характерно длялокализации гнойника в средних и нижних отделах лёгких, сохраняется высокая
температура, продолжается отделение гнойной мокроты, нарастают изменения в
крови, сохраняются другие признаки гнойной интоксикации, длительно
наблюдаются рентгенологические признаки абсцесса.
При отсутствии тенденции к стойкому затиханию процесса и частых повторных
обострениях в стенке абсцесса прогрессивно развивается соединительная ткань,
препятствующая спадению полости, а в окружающей ткани лёгкого имеет
место выраженный пневмосклероз.
Такой патологический очаг теряет склонность к заживлению и через два-три
месяца переходит в хронический
31.
Клиника острого гангренозного абсцесса лёгкого отличается от острогопростого абсцесса особой тяжестью течения.
С самого начала заболевания состояние больного прогрессивно ухудшается.
Больные жалуются на боли в груди, мучительный кашель, затруднённое
дыхание.
Вначале количество мокроты незначительно, однако она сразу носит гнойный
характер и имеет гнилостный зловонный запах.
Температура тела достигает 40-41°С.
Нередко наблюдается эйфория, спутанное сознание.
Кожные покровы сероземлистого цвета, сухие, выражен акроцианоз.
Выслушивается дыхание с амфорическим оттенком, разнокалиберные влажные
хрипы.
При рентгенологическом исследовании выявляется диффузное затемнение
пораженных отделов лёгких без чётких границ.
32.
Через 10-15 дней количество мокроты резко увеличивается до 1-1,5литра в сутки. Это связано с массивным расплавлением и началом
отторжения некротизированных масс.
У большинства больных наблюдается кровохарканье, возможно
развитие тяжёлых лёгочных кровотечений.
На фоне ранее выявляемого при рентгенологическом исследовании
затемнения, появляются множественные полости различного
размера с горизонтальными уровнями жидкости
Клиническая картина распространённой
гангрены лёгкого и острого гангренозного
абсцесса во многом совпадает.
33.
Диагностика острых гнойных деструкций легкихЛабораторная диагностика:
- клинический анализ крови;
- общий анализ мочи;
- общий анализ мокроты (при абсцессе - гнойная мокрота с неприятным запахом,
при стоянии разделяется на два слоя, при микроскопии – лейкоциты в большом
количестве, эластические волокна, жирных кислот; при гангрене - цвет – грязносерый, при отстаивании образует три слоя: верхний – жидкий, пенистый,
беловатого цвета, средний – серозный, нижний – состоящий из гнойного детрита и
обрывков расплавляющейся лёгочной ткани; определяются эластические волокна,
множество нейтрофилов);
- посевы мокроты, бронхиальных смывов и непосредственно из очага с
обязательным определением микрофлоры
34.
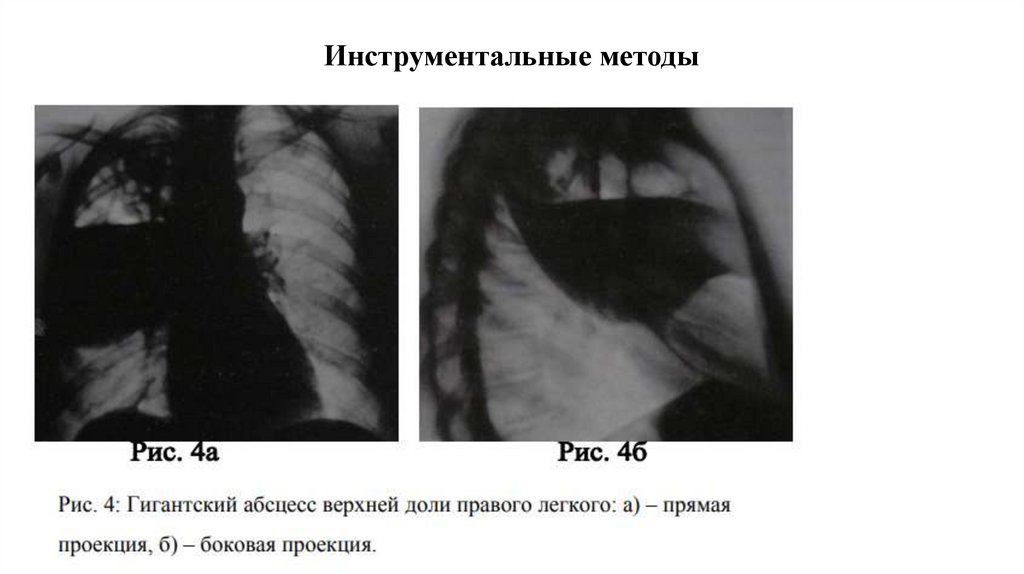
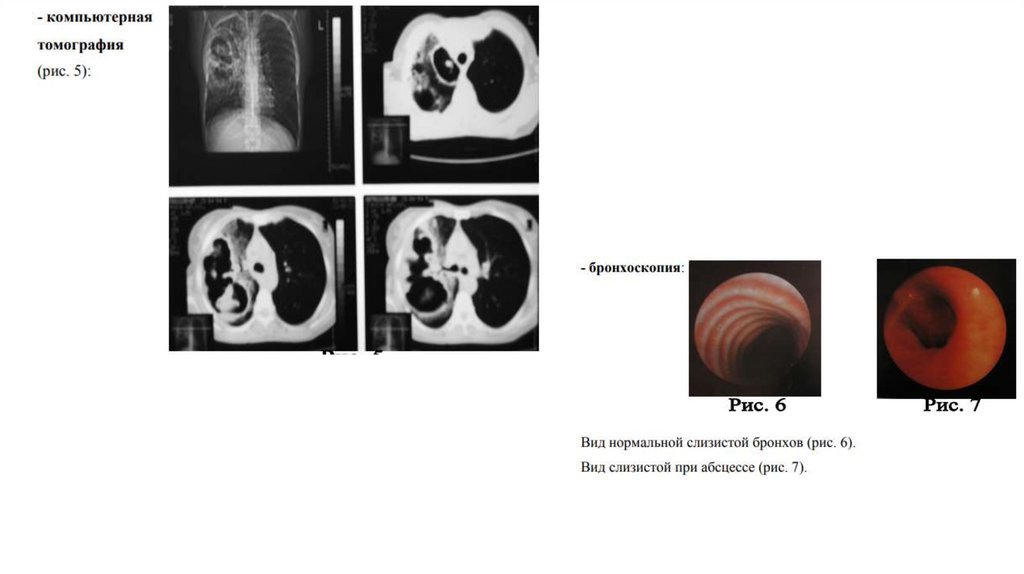
Инструментальные методы35.
36.
37.
Выполните соотношение определения и рисунка1.Гангрена лёгкого - это гнойно-гнилостный некроз
значительного участка лёгочной ткани, чаще доли, двух долей
или всего лёгкого, без чётких признаков отграничения
процесса, имеющего тенденцию к дальнейшему
распространению и проявляющийся крайне тяжёлым общим
состоянием больного
2.Гангренозный абсцесс - гнойногнилостный некрозучастка
лёгочной ткани, но имеющий тенденцию к секвестрации и
отграничению от непоражённых участков лёгочной ткани, что
является свидетельством более благоприятного, чем гангрена,
течения заболевания и позволяет определить его как
ограниченную гангрену
3.Абсцесс лёгких - это гнойный или гнилостный распад
некротических участков лёгочной ткани, чаще в пределах
сегмента, с наличием одной или нескольких
полостейдеструкции, как правило, отграниченных от
непоражённых участков лёгкого пиогенной капсулой
38.
Дифференциальная диагностика.Дифференциальная диагностика абсцесса и гангрены лёгкого
проводится с раком лёгкого, туберкулёзом, кистой, эхинококком,
отграниченной эмпиемой плевры.
Хронические абсцессы легких являются неблагоприятным исходом
острого легочного нагноения. Течение заболевания в этих случаях
затягивается, периоды ремиссии чередуются с обострениями и болезнь
принимает хронический характер.
39.
• Плеврит – это острое или хроническое воспаление висцеральногои париетального листка плевры.
Различают: фибринозный (сухой) плеврит, экссудативный плеврит,
гнойный плеврит.
• Эмпиема плевры – скопление гноя в плевральной полости.
• Пиопневмоторакс – скопление в плевральной полости гноя и
воздуха
40.
41.
Причинами развития эмпиемы являются:1) прорыв в плевральную полость гнойника (абсцесса) лёгкого, в том числе
сообщающегося с просветом бронхов и развитием пиопневмоторакса;
2) попадание в плевральную полость инфекции через рану грудной клетки;
3) несостоятельность швов культи бронха резецированного лёгкого;
4) перфорация в плевральную полость полого органа (пищевода, желудка,
толстой кишки)
42.
При течении эмпиемы более 2-3 месяцев в плевре в толще фибринозныхналожений появляются волокна соединительной ткани.
Плевра постепенно уплотняется с образованием панциря, который покрывает
всё лёгкое и мешает его расправлению.
Процесс приобретает хронический характер.
Фиброз имеет тенденцию к распространению в паренхиму лёгкого по
междольковым перегородкам по ходу сосудов и бронхов. Процесс фиброза
распространяется в окружающие мягкие ткани грудной стенки
43.
Для эмпиемы плевры характерно острое начало с высоким подъёмомтемпературы, болью в боку, потрясающими ознобами, тахикардией, нарастающей
одышкой.
При физикальном обследовании обнаруживают ограничение подвижности
соответствующей половины грудной клетки при дыхании, укорочение
перкуторного звука в зоне расположения экссудата.
Дыхание резко ослаблено при аускультации или вообще не прослушивается.
Перкуторно и рентгенологически определяется смещение средостения в
здоровую сторону. Рентгенологически также на стороне эмпиемы определяется
интенсивное затемнение - жидкость, с косой (по линии Дамуазо) или
горизонтальной (пиопневмоторакс) верхней границей.
В крови лейкоцитоз достигает 20-30х109/л, отмечается сдвиг лейкоцитарной
формулы влево, СОЭ увеличивается до 40-60 мм/ч.
При остром прорыве абсцесса лёгкого в плевральную полость развивается так
называемая острая форма пиопневмоторакса, которая часто сопровождается
явлениями шока.
44.
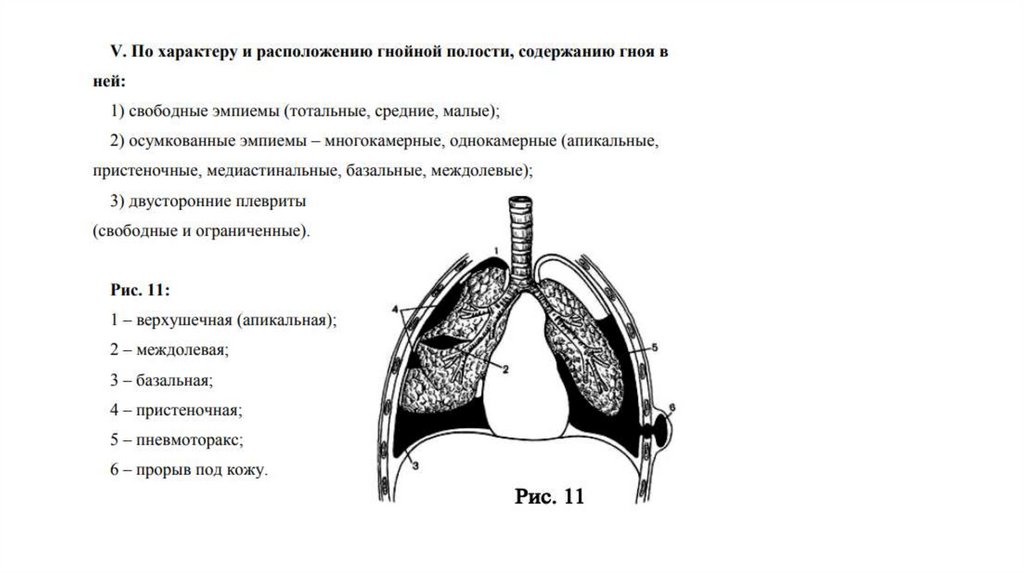
При осумкованной эмпиеме точкапункции определяется
локализацией воспалительного
очага по физикальным и
рентгенологическим данным.
При распространённой - обычно в
VI-VIII межреберье по задней
аксиллярной линии, в месте
наибольшего притупления
перкуторного звука.
Ниже VIII межреберья
пунктировать не рекомендуется, так
как возможно ранение иглой
диафрагмы и повреждение органов
брюшной полости.
Не рекомендуется за один приём аспирировать
более 1000 мл жидкост
45.
Укажите три наиболее частых осложнения острого абсцессалегкого: а) эмпиема плевры; б) пиопневмоторакс; в) флегмона
грудной клетки; г) амилоидоз; д) легочное кровотечение.
Выберите правильную комбинацию ответов:
1) а, б, е.
2) а, б, г.
3) б, в, д.
4) в, г, е.
5) б, д, е.







































 medicine
medicine








