Similar presentations:
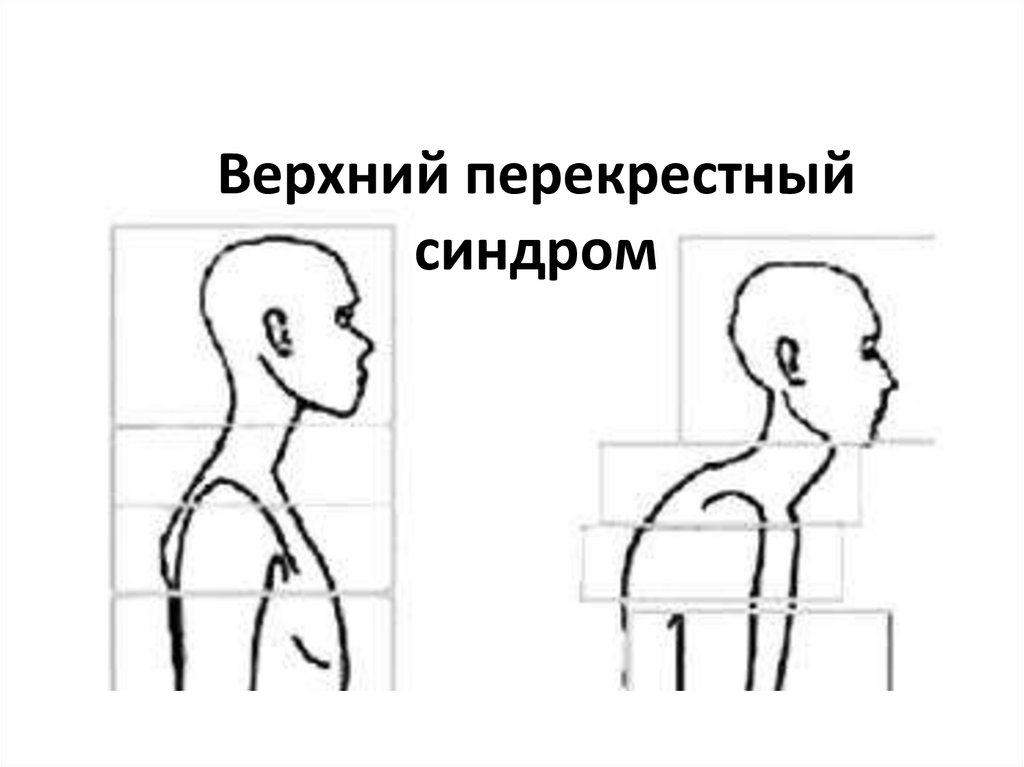
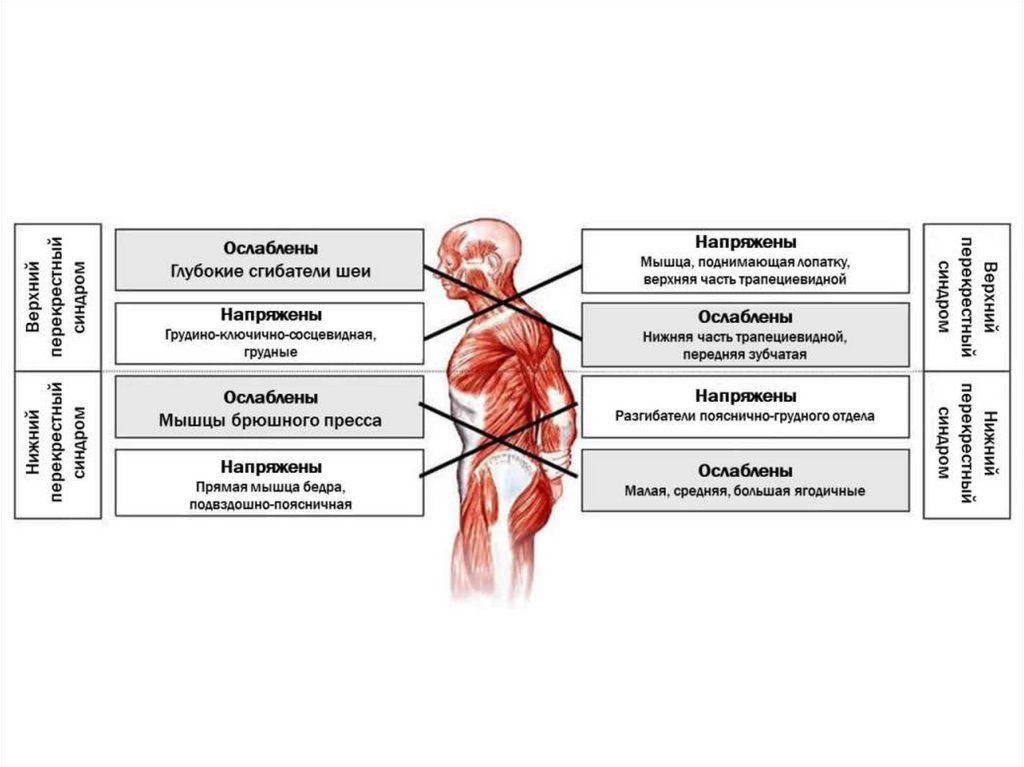
Верхний перекрестный синдром
1.
Верхний перекрестныйсиндром
2.
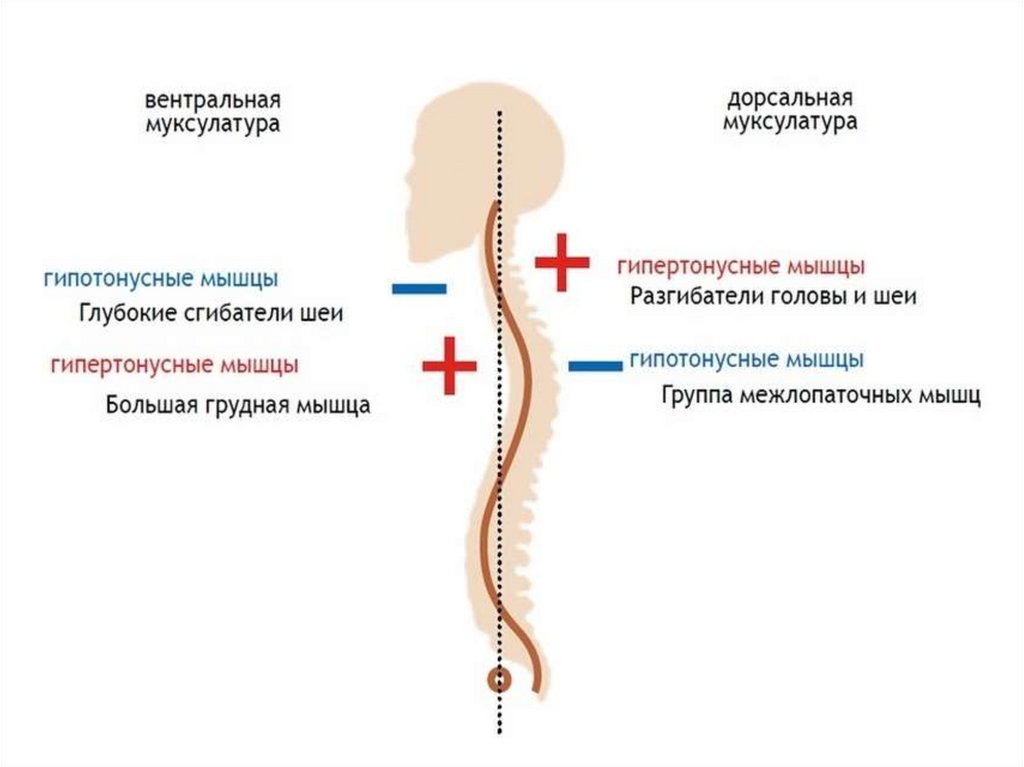
Верхний перекрестный синдром (ВПС) также называютсиндромом перекреста плечевого пояса. При ВПС
напряженность верхней части трапециевидной мышцы
(ТМ) и мышцы, поднимающей лопатку (МПЛ) на
дорсальной стороне перекрещивается с
напряженностью большой и малой грудных мышц.
Слабость глубоких сгибателей шеи вентрально
перекрещивается со слабостью средней и нижней части
ТМ. Этот паттерн дисбаланса создает дисфункцию
суставов, особенно С0-С1 сустава, сегмента C4-C5,
шейно-грудного перехода, плече-лопаточных суставов и
сегмента Th4-Th5. Janda отметил, что эти очаги
напряжения в позвоночнике соответствуют переходным
зонам, в которых соседние позвонки меняют свою
морфологию.
3.
4.
При ВПС наблюдаются специфическиепостуральные изменения, включая переднее
положение головы, усиление шейного лордоза и
грудного кифоза, приподнятые и смещенные
вперед плечи, ротацию или отведение и
крыловидность лопаток. Эти постуральные
изменения снижают стабильность в плечелопаточном суставе, т.к. суставная ямка лопатки
становится более вертикальной из-за слабости
передней зубчатой мышцы, что приводит к
отведению, ротации и крыловидности лопаток. Эта
потеря стабильности требует активации МПЛ и
верхней части ТМ (Page, 2010).
5.
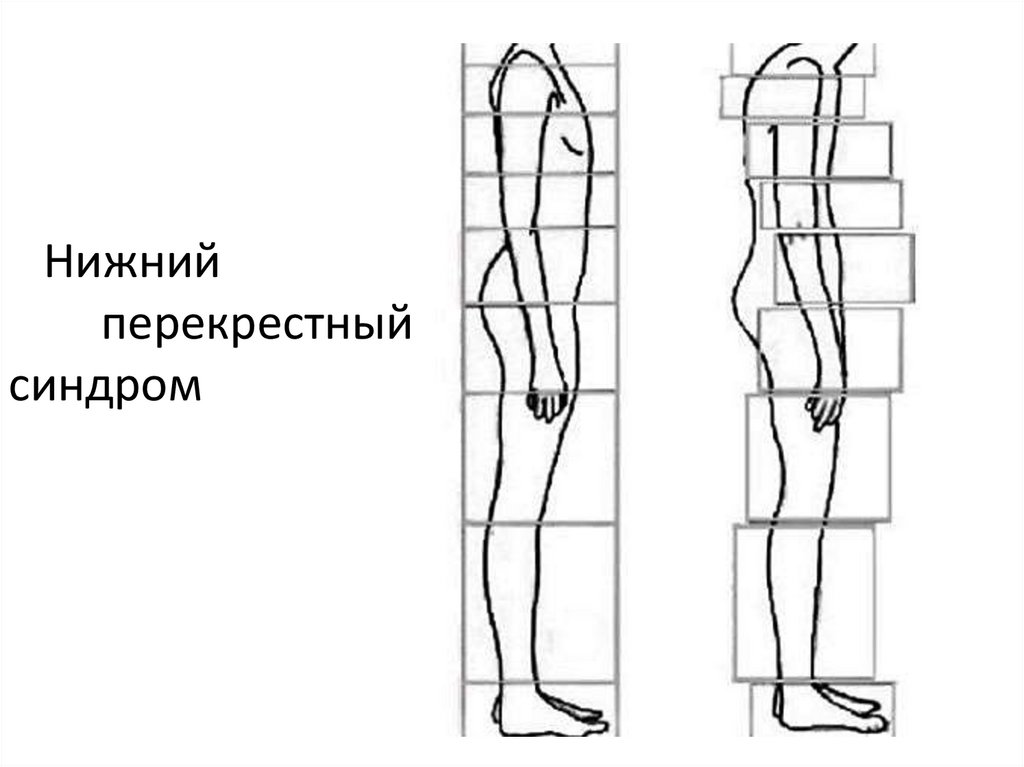
6.
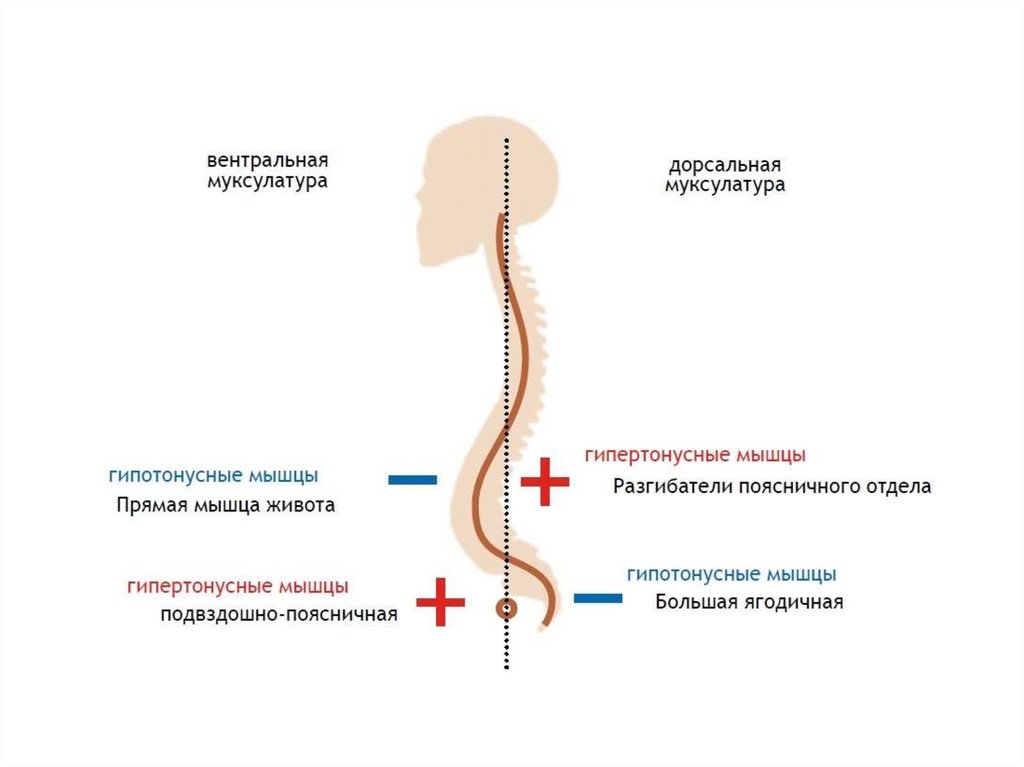
Воздействие гравитационных сил на тело человека,например, при стоянии или ходьбе, необходимо для
обеспечения надлежащей активности скелетных мышц,
ответственных за поддержание правильной осанки. Когда
эти мышцы не стимулируются для сопротивления силе
тяжести в течение длительного периода времени, например,
во время длительного сидения или лежания, их
стабилизирующая функция нарушается в результате реакции
ингибирования, что приводит к мышечной слабости и
атрофии. Дефицит стабильности опорно-двигательного
аппарата запускает компенсаторный механизм —
стабилизирующая функция переходит к мобилизующим
мышцам. Однако, как побочный эффект, такая компенсация
приводит к повышенной активности (гиперактивности)
мобилизующих мышц и, впоследствии, к снижению их
эластичности, что в конечном итоге может привести к
патологической цепи реакций в опорно-двигательном
аппарате (Sahrmann, 2002; Richardson, 2004; Richardson, 2000,
Hides, 2007; Hides, 2011; Belavý, 2007).
7.
Этиопатогенез.Согласно Karel Lewit (1994), мышечный дисбаланс обычно
возникает задолго до функциональной дисфункции. Janda
(2013) также описывает мышечный дисбаланс как состояние,
при котором одни мышцы становятся ингибированными и
слабыми, а другие — короткими и жесткими. Такой
дисбаланс может привести к изменениям в тканях, что часто
вызывает неправильные паттерны движения у человека.
Данные состояния в конечном итоге могут вызвать побочные
эффекты, например, такие как боль. Janda объясняет
формирование этих паттернов за счет неизменных условий и
повторяющихся задач (Moore, 2004; Janda, 2013). Мышечный
баланс можно определить как относительное равенство
длины или силы мышц (агонистов и антагонистов); этот
баланс необходим для нормального движения и
функционирования суставов.
8.
При ВПС задние верхние мышцы шеи и передниемышцы грудной клетки, которые являются
тоническими, сокращены, а передние глубокие мышцы
шеи и задние мышцы плечевого пояса, которые в
основном являются фазическими, ингибированы и
ослаблены.
Это состояние характеризуется увеличением угла
наклона головы вперед и гиперэкстензией верхней
части шейного отдела позвоночника, а также
протракцией лопаток и увеличением грудного кифоза
(Moore, 2004; Janda, 2013). Эти мышечные дисбалансы и
двигательные дисфункции могут оказывать прямое
воздействие на суставные поверхности, что
потенциально может привести к дегенерации суставов.
В некоторых случаях дегенерация суставов может стать
основной причиной боли, но фактическая причина боли
часто является вторичной по отношению к мышечному
9.
Мышцы могут стать несбалансированными в результатеадаптации или дисфункции. Такой мышечный дисбаланс
может быть как функциональным, так и патологическим:
Функциональный мышечный дисбаланс возникает в ответ
на адаптацию к сложным паттернам движения, включая
дисбаланс силы или гибкости антагонистических групп
мышц (Page, 2010). Структурный подход фокусируется на
фактическом повреждении структур опорно-двигательного
аппарата, например, тендините сухожилия вращательной
манжеты или повреждении связок. Функциональный
подход изучает факторы, которые способствуют
структурным повреждениям. Этот подход наиболее полезен
для физиотерапевтического лечения хронических
«дисфункций», таких как постоянная боль в суставах и
тендинопатия (Page, 2011).
10.
Когда мышечный дисбаланс нарушает функцию, он считаетсяпатологическим. Патологический мышечный дисбаланс обычно
связан с дисфункцией и болью, хотя его причиной может быть или
не быть первоначальное травмирующее событие. Поначалу
патологический дисбаланс также может быть скрытым — у многих
людей мышечный дисбаланс существует без боли. Однако в
конечном итоге патологический мышечный дисбаланс приводит к
дисфункции суставов и изменению паттернов движения, что в свою
очередь приводит к боли. Обратите внимание, что этот континуум
мышечного дисбаланса может развиваться в любом направлении;
мышечный дисбаланс может привести к изменению паттернов
движения и наоборот. Некоторые травмы вызывают мышечный
дисбаланс, в то время как другие могут быть результатом
мышечного дисбаланса. Иногда патологический дисбаланс
является функциональной компенсацией травмы (Page, 2010).
Например, несбалансированные биомеханические нагрузки на
суставы, возникающие в результате мышечного дисбаланса, могут
привести к повреждению суставов, создавая порочный круг боли и
воспаления. Структурное воспаление затем влияет на нервномышечную систему сустава, усугубляя дисфункцию. В конце
концов, организм адаптирует двигательную программу для
движения, чтобы компенсировать дисфункцию. Функциональной
11.
Функциональный дисбаланс:• Нет боли.
• Отсутствие факта травмы.
• Адаптивные изменения.
• Специфическая активность.
Патологический дисбаланс:
• Наличие или отсутствие боли.
• Наличие или отсутствие травмы.
• Адаптивные изменения.
• Связан с дисфункцией.
12.
Проприоцептивные ощущения — это ощущения, которыеиспользуются организмом для контроля положения и
движений туловища и частей тела в пространстве (Janda,
1994). Эти ощущения, связанные с пространственным
расположением головы, требуют не только информации
от вестибулярных органов и зрительного анализатора, но
и проприоцептивной информации от шейного отдела
позвоночника (Newcomer, 2000). Проприоцептивные
ощущения шейного отдела выполняют две важные роли:
они предоставляют информацию о позе и движении шеи
центральной нервной системе, а также участвуют в
реализации рефлексов для обеспечения стабильности и
защиты (Hogervorst, 1998). Патологии, травмы, мышечная
усталость и старение являются причинами повреждения
проприоцептивной системы шейного отдела. Недавние
исследования показали, что чувство положения снижается
у пациентов с повреждениями шейного отдела
позвоночника или жалующихся на боль (Pinsault, 2008;
13.
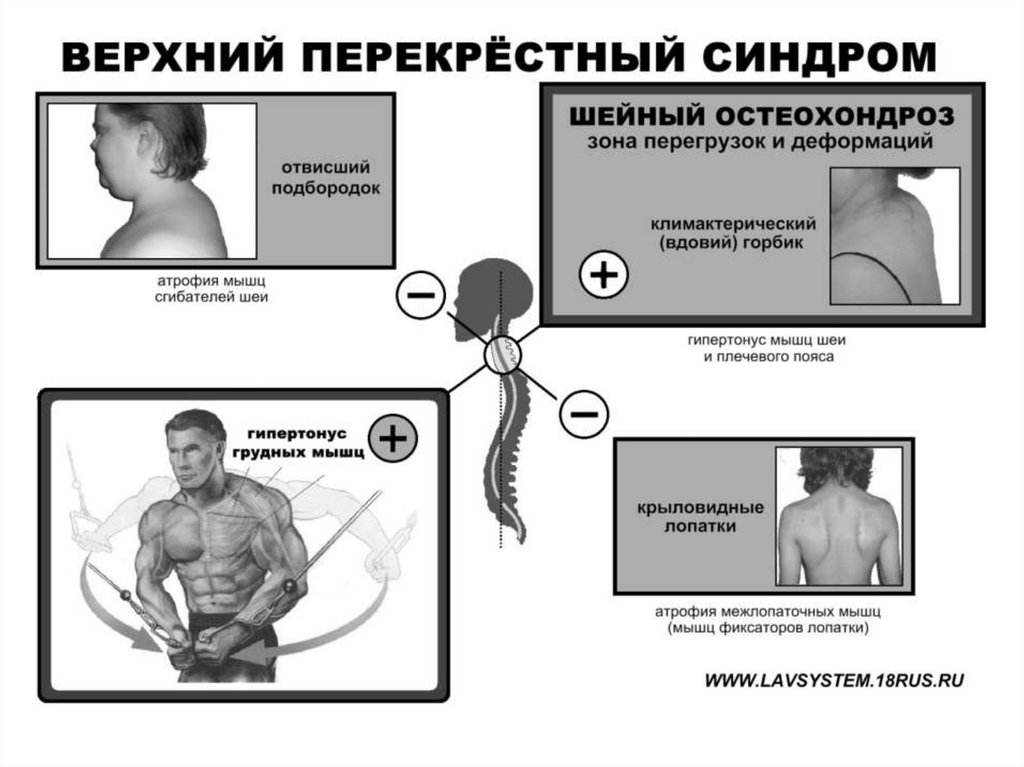
Клиническая картинаУ людей с ВПС наблюдается переднее положение
головы, усиление грудного кифоза (плюс
ухудшение подвижности грудного отдела) и
изменение функции плечевого пояса (элевация,
передний наклон, нижняя ротация и
крыловидность лопаток, внутренняя ротация
плечевой кости) (Page, 2010). Таким образом,
переднее положение головы связано с грудным
гиперкифозом и протракцией плечевого пояса
(Singla, 2017). Однако невозможно точно
определить, что из этого является причиной, а что
следствием.
14.
Слабые мышцы:• Нижняя и средняя части ТМ.
• Передняя зубчатая мышца. Снижение активности
передней зубчатой мышцы будет сопровождаться
снижением контроля над лопаткой в статике и
динамике (Cricchio, 2011).
• Подостная мышца.
• Глубокие сгибатели шеи играют ключевую роль в
поддержании правильного положения шеи. У
людей с передним протракцией головы эти
мышцы слабые и растянутые и не рекрутируются
должным образом (Kang, 2015).
15.
Напряженные мышцы:• Верхняя часть трапециевидной мышцы. Увеличение
активности этой мышцы приводит к переднему наклону
и поднятию лопатки, в результате уменьшается
субакромиальное пространство, что увеличивает
вероятность возникновения патологии плеча (Cricchio,
2011).
• Грудные мышцы. Напряженность большой грудной
мышцы связано с увеличением «передней» силы,
воздействующей на плече-лопаточный сустав с
последующим снижением его стабильности (Labriola,
2005). Напряженная малая грудная мышца
ограничивает вращение лопатки вверх, наружную
ротацию и ее задний наклон, тем самым снижая
субакромиальное пространство (Borstad, 2005).
• Мышца, поднимающая лопатку. Укорочение этой
мышцы может повлиять на координацию других мышц
и увеличить сдвигающую силу и компрессионную
16.
Дифференциальный диагноз• Болезнь Шейермана.
• Псевдорадикулярный синдром.
• Синдром лестничных мышц.
• Стресс и тревога.
17.
Диагностические процедуры
В клинической практике рекомендуется начинать оценку мышц с
анализа постуры в положении стоя (спереди, сзади, сбоку) и ходьбы.
С помощью этого врач может получить общее представление о работе
мышц пациента и получает возможность всесторонне рассмотреть
всю его двигательную систему, а не ограничиваться локальным
уровнем поражения (Liebenson, 2007).
Оценка баланса (Page, 2010).
Гипермобильность (Page, 2010).
Оценка на предмет мышечного дисбаланса у пациента с острым
болевым синдромом ненадежна и должна проводиться с
осторожностью. Точная оценка напряженных мышц и паттернов
движения может быть проведена только в том случае, если пациент
не испытывает или почти не испытывает боли. Эффективность такой
оценки наиболее высока в хронической фазе или у пациентов с
рецидивирующей болью после стихания острого эпизода (Liebenson,
2007).
18.
Основные паттерны движения JandaJanda выделил шесть основных паттернов движений, которые
дают общую информацию о качестве движений и контроле
конкретного пациента. Эти движения составляют основу тестов
на разгибание и отведение плеча, скручивание, сгибание шеи,
отжимания и отведение плеча. Для сравнения врач должен
сравнивать обе стороны. Дрожание мышц или конечностей во
время проведения этих тестов считается положительным
результатом, указывающим на слабость или усталость.
Некоторым пациентам нет необходимости выполнять все шесть
тестов сразу — на основании анализа постуры и истории
болезни терапевт должен решить, какие тесты делать в первую
очередь.
• Тест на оценку паттерна движения при сгибании шейного
отдела позвоночника.
• Тест на оценку паттерна движения при отжиманиях.
• Тест на оценку паттерна движения при отведении плеча.
19.
Дыхательные паттерныОсновными мышцами, отвечающими за дыхание, являются диафрагма,
межреберные мышцы, лестничные мышцы, поперечная мышца живота,
мышцы тазового дна и глубокие мышцы позвоночника. Каждая из этих
мышц играет определенную роль как в дыхании, так и в стабилизации
позвоночника. По данным Kendall, McCreary и Provance, из 20 основных и
вспомогательных мышц, связанных с дыханием, почти все они
выполняют постуральную функцию. Некоторые пациенты могут
демонстрировать относительно нормальные дыхательные паттерны,
когда они расслаблены в положении лежа на спине, но могут
превратиться в пациентов с дыханием вспомогательными мышцами или
грудным типом дыхания, когда им приходится работать в
функциональном положении, например, сидя за компьютером или стоя.
Таким образом, паттерны дыхания должны оцениваться в различных
положениях (особенно в любых болезненных положениях, которые
человек принимает в повседневной жизни). Простой тест заключается в
том, чтобы врач положил руки на плечи пациента во время спокойного
дыхания и отметил любое движение плечевого пояса вверх, что может
указывать на дыхание за счет вспомогательных мышц.
20.
При оценке дыхания следует обратить внимание на несколькомоментов:
• Инициирование дыхания — вдох должен начинаться в
области живота, а не груди.
• Латеральная экскурсия нижней части грудной клетки во
время вдоха — движение грудной клетки лучше всего
оценивать, когда пациент находится в положении сидя или
стоя.
• Расширение верхней части грудной клетки во время
заключительной фазы вдоха — наиболее распространенным
ошибочным паттерном является верхняя или краниальная
экскурсия, или подъем верхних ребер лестничными
мышцами и верхней частью ТМ (с целью компенсации
неэффективной или ингибированной работы диафрагмы).
21.
Поэтому для оценки ВПС часто оценивают постуру иее побочные проявления, такие как увеличение
грудного кифоза или угла наклона/смещения
головы вперед, в то время как лопаткам, и
соответствующим изменениям мышечной
активности и паттернов движения уделяется
меньше внимания (BU, 2020). В связи с этим многие
исследователи и терапевты оценивали только одну
из затронутых областей, например, голову, плечи
или позвоночник, отдельно и сообщали о степени
постурального отклонения, независимо от других
девиаций и паттернов мышечной активности, таких
как плече-лопаточный ритм или сгибание шеи
(Vaughn, 2007).
22.
Показатели результата• Индекс боли и инвалидности плеча (SPADI)
(Sneha, 2018).
• Индекс инвалидности из-за боли в шее
(Salvatori, 2014).
• Тест оценки расстояния от затылка до стены.
• Опросник SF-36 (İnce, 2019).
• Болевой опросник McGill-Melzack (İnce, 2019).
• Визуальная аналоговая шкала (Phadke, 2016).
23.
Лечение.В последние десятилетия специалисты стремятся разработать
соответствующие упражнения для коррекции таких мышечноскелетных нарушений, в основном с помощью структурного и
функционального подходов (Czaprowski, 2018; Page, 2006; Frank,
2013). При традиционном структурном подходе изменения,
наблюдаемые при таких нарушениях, как в ВПС, объясняются
биомеханикой и, предположительно, приводят к изменению длины и
силы местных мышц (Czaprowski, 2018; Page, 2006). Этим можно
объяснить растяжение коротких мышц и укрепление ослабленных
мышц. Однако другие, связанные с этим состоянием отклонения,
могут игнорироваться (Sahrmann, 2017). Интересно, что, несмотря на
популярность такого подхода, было проведено очень мало
исследований (Seidi, 2014). Более того, некоторые обзорные
исследования поставили под сомнение эффективность укрепляющих
и растягивающих упражнений для коррекции постуральных
нарушений, наблюдаемых при ВПС (Hrysomallis, 2010).
24.
В отличие от этого, функциональный (неврологический) подход кпроблемам опорно-двигательного аппарата основан на
взаимодействии центральной и периферической нервных систем, а
также на участии мышечных и скелетных структур в осуществлении и
контроле движения (Hamill, 1999). При таком функциональном
подходе проблемы опорно-двигательного аппарата объясняются
ролью мышц в двигательной функции. Кроме того, изменения,
связанные с постурой, являются результатом изменений не только в
длине и силе мышц, но и более важных нервно-мышечных
изменений, — таких как рекрутирование мышц (Frank, 2013).
Фактически, блок управления движением может изменить стратегию
активации мышц, что необходимо для временной стабилизации из-за
наличия дисфункции. Эти изменения в моторном рекрутировании
изменят мышечный баланс, паттерны движения и, в конечном итоге,
двигательную программу (Page, 2006). Аналогичным образом, Hodges
и др. (2019) отметили, что вмешательства в двигательный контроль
требуют адаптации к позе, мышечной активации и паттерну
движений каждого человека.
25.
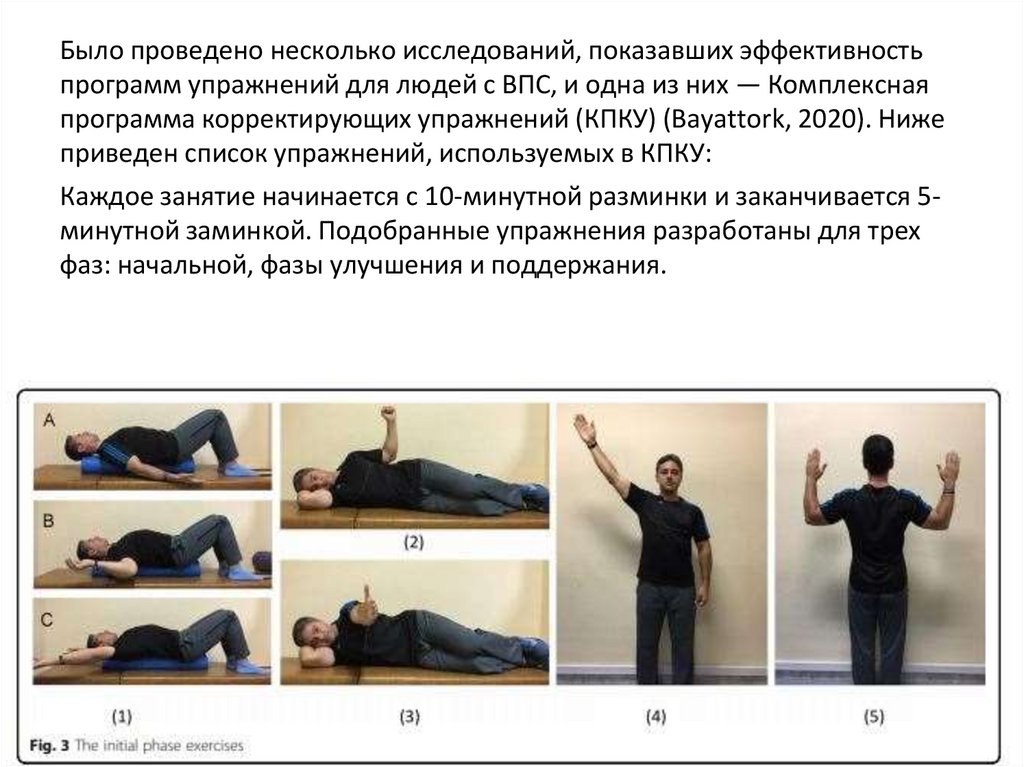
Было проведено несколько исследований, показавших эффективностьпрограмм упражнений для людей с ВПС, и одна из них — Комплексная
программа корректирующих упражнений (КПКУ) (Bayattork, 2020). Ниже
приведен список упражнений, используемых в КПКУ:
Каждое занятие начинается с 10-минутной разминки и заканчивается 5минутной заминкой. Подобранные упражнения разработаны для трех
фаз: начальной, фазы улучшения и поддержания.
26.
Упражнения начальной фазыУпражнения начальной фазы включают лежание на поролоновом
валике при трех различных углах отведения плеча (упражнения
1A-C), наружную ротацию плеча в положении лежа на боку
(упражнение 2), сгибание плеча в положении лежа на боку
(упражнение 3), диагональное сгибание плеча в положении стоя
(упражнение 4) и армейский жим (упражнение 5). Пациенты с
более выраженными симптомами могут выполнять упражнения 4
и 5 в положении сидя. Как только человек восстановит мышечный
баланс в статических условиях, ему необходимо добавить
движения для верхних конечностей в положениях для
упражнений. В течение этой фазы частота и интенсивность
упражнений увеличиваются до тех пор, пока участники могут
демонстрировать хорошее качество движений.
Продолжительность начальной фазы составляет 2 недели,
упражнения следует выполнять в течение семи подходов с
удержанием по 10 секунд до десяти подходов с удержанием по 15
секунд.
27.
Упражнения фазы улучшенияЦель фазы улучшения — создать необходимые тканевые адаптации.
Поэтому на этом этапе используются ленты типа Thera-Band, гантели и
тренировочные мячи. Упражнения фазы улучшения включают наружную
ротацию плеча с гантелью в положении лежа на боку (упражнение 6),
сгибание плеча с гантелью в положении лежа на боку (упражнение 7),
диагональное сгибание плеча с гантелью в положении стоя (упражнение
8), наружную ротацию плеча с лентой Thera-Band в положении стоя
(упражнение 9), диагональное сгибание плеча с лентой Thera-Band в
положении стоя (упражнение 10), отведение плеча в положении сидя на
мяче (упражнение 11), V-, T- и W-образные подъемы плеча в положении
лежа на животе (упражнение 12) и отведение плеча в положении стоя на
баланс-борде (упражнение 13). Упражнения будут прогрессировать с
учетом индивидуальных особенностей каждого пациента и соблюдения
принципа перегрузки и прогрессии количества повторений в каждом
подходе. Все это необходимо делать в течение 4 недель фазы
улучшения. Упражнения будут выполняться от 5 подходов по 10
повторений до 6 подходов по 15 повторений.
28.
Упражнения фазы поддержания.Упражнения те же, что и в фазе улучшения, без увеличения
интенсивности и частоты. Продолжительность этой фазы
составляет 2 недели (Bayattork, 2020).
29.
Janda считал, что ЦНС и двигательная система функционируют какединое целое — сенсомоторная система. Он предложил проводить
лечение на основе нормализации функции в том числе периферических
структур. Для улучшения качества афферентной информации,
поступающей в ЦНС, необходимо лечить все периферические структуры
ЦНС.
Центральная непрямая техника: подход Vojta, техника первичного
рефлекторного освобождения и метод Фельденкрайза.
Локальные прямые техники: мягкотканные техники, техники нервного
напряжения и нейродинамики, техники улучшения подвижности
суставов и другие.
Восстановление мышечного баланса. Баланс между фазической и
тонической мышечными системами должен быть улучшен как
необходимое условие для последующего улучшения координации.
Облегчение работы афферентной системы и сенсорно-моторная
тренировка. Такая тренировка улучшает координацию движений и,
следовательно, способствует идеальной механической нагрузке на
структуры опорно-двигательного аппарата и эффективному выполнению
двигательных действий.
30.
Другие статьи о научно обоснованных доказательствахApoorva Phadke и др. (2016) в своем исследовании пришли к выводу, что
техника мышечной энергии была лучше, чем техника растяжки, в плане
уменьшения боли и улучшения функции у людей с механической болью в
шее.
Rasoul Arshadi и др. (2019) в своем исследовании пришли к выводу, что
восьминедельные корректирующие упражнения нормализуют мышечную
активность и могут быть использованы для коррекции нарушений опорнодвигательного аппарата в области верхнего квадранта у людей с ВПС.
Arshadi и др. (2019) в своем исследовании пришли к выводу, что
восьминедельные корректирующие упражнения способствовали снижению
активности грудино-ключично-сосцевидной и верхней порции
трапециевидной мышц, улучшению соотношения верхняя
трапеция/передняя зубчатая мышца и верхняя трапеция/нижняя трапеция,
повышению активности передней зубчатой мышцы и нижней порции
трапециевидной мышцы. Что касается наблюдения за большими эффектами,
можно утверждать, что корректирующие упражнения (упражнения на
растяжку, укрепление и стабилизацию) являются безопасным и недорогим
способом оптимизации мышц верхнего квадранта. Корректирующие
упражнения могут быть предложены в качестве эффективного способа
восстановления и поддержания сбалансированной мышечной активности у
31.
32.
Нижнийперекрестный
синдром
33.
«Синдром Унтеркройца» [Unterkreuz] такжеизвестен как перекрестный синдром таза,
нижний перекрестный синдром (НПС) или
дистальный перекрестный синдром.
НПС является результатом мышечного
дисбаланса в нижнем отделе туловища. Этот
дисбаланс может возникать, когда мышцы
постоянно сокращаются или удлиняются по
отношению друг к другу.
34.
НПС характеризуется специфическими паттернамимышечной слабости и напряженности, которые
«пересекаются» между дорсальной и вентральной
сторонами тела. При нижнем перекрестном синдроме
наблюдается гиперактивность и, следовательно,
напряженность сгибателей бедра и разгибателей
поясницы. Наряду с этим наблюдается недостаточная
активность и слабость глубоких мышц брюшного
пресса и ягодичных мышц. Хамстринги также часто
оказываются напряженными. Такой дисбаланс
приводит к переднему наклону таза, увеличению
сгибания в тазобедренных суставах и
компенсаторному гиперлордозу в поясничном отделе
позвоночника.
35.
36.
Клинически значимая анатомияНПС включает в себя слабость мышц туловища: прямой
мышцы живота, внутренних косых мышц живота, наружных
косых мышц живота и поперечных мышц живота, а также
слабость ягодичных мышц: большой, средней и малой. Эти
мышцы тормозятся и «замещаются» активными
поверхностными мышцами.
Существует избыточная активность и напряженность грудопоясничных разгибателей (мышца, выпрямляющая
позвоночник, многораздельная мышца, квадратная мышца
поясницы и широчайшая мышца спины) и сгибателей бедра
(подвздошно-поясничная мышца и напрягатель широкой
фасции бедра). Хамстринги компенсируют передний наклон
таза или ингибирование больших ягодичных мышц.
37.
Характеристика/Клиническая картинаЭтот мышечный дисбаланс создает дисфункцию суставов (растяжение связок и
повышенное давление, особенно в сегментах L4-L5 и L5-S1, в крестцовоподвздошных и тазобедренных суставах), боль в суставах (поясница,
тазобедренный и коленный суставы) и специфические постуральные изменения
(передний наклон таза, увеличение поясничного лордоза, боковой шифт
поясницы, наружная ротация тазобедренного сустава и гиперэкстензия
коленного сустава). Это также может привести к изменению осанки в других
регионах (увеличение грудного кифоза и шейного лордоза).
Известны два подтипа нижнего перекрестного синдрома: А и Б. Эти два варианта
похожи и включают в себя те же основные характеристики мышечного
дисбаланса. Для типа А дисбаланс проявляется главным образом в
тазобедренных суставах, в то время как для типа Б дисбаланс проявляется
главным образом в нижней части спины. Эти две подгруппы могут быть
выделены на основе измененной постуры, а также измененных региональных
паттернов активации мышечной системы. Наблюдение за нижним полюсом
грудной клетки и передней брюшной стенкой показывает, есть ли проблемы с
уровнем активности и балансом между диафрагмой и поперечной мышцей
живота. В основном наблюдается недостаточная активность поперечных мышц
живота, связанная с увеличением или уменьшением активности косых и прямых
мышц.
38.
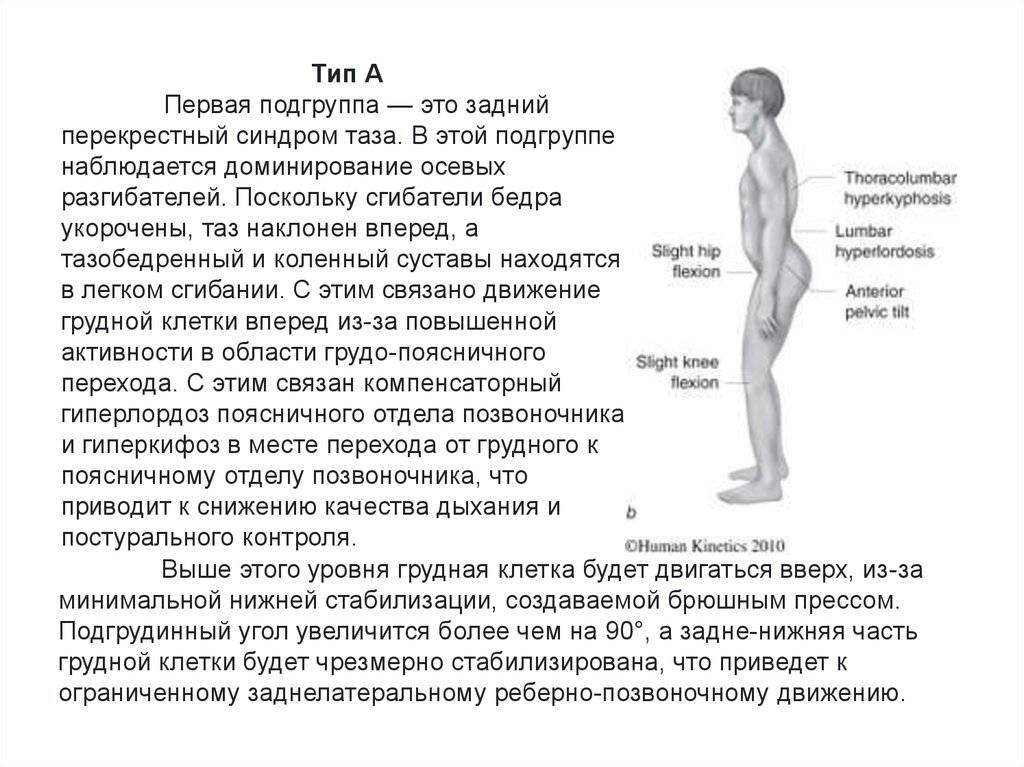
Тип АПервая подгруппа — это задний
перекрестный синдром таза. В этой подгруппе
наблюдается доминирование осевых
разгибателей. Поскольку сгибатели бедра
укорочены, таз наклонен вперед, а
тазобедренный и коленный суставы находятся
в легком сгибании. С этим связано движение
грудной клетки вперед из-за повышенной
активности в области грудо-поясничного
перехода. С этим связан компенсаторный
гиперлордоз поясничного отдела позвоночника
и гиперкифоз в месте перехода от грудного к
поясничному отделу позвоночника, что
приводит к снижению качества дыхания и
постурального контроля.
Выше этого уровня грудная клетка будет двигаться вверх, из-за
минимальной нижней стабилизации, создаваемой брюшным прессом.
Подгрудинный угол увеличится более чем на 90°, а задне-нижняя часть
грудной клетки будет чрезмерно стабилизирована, что приведет к
ограниченному заднелатеральному реберно-позвоночному движению.
39.
Более переднее и приподнятое положение груднойклетки нарушит стабилизационный синергетический
эффект нижней части туловища. Пациент будет поднимать
грудную клетку во время вдоха, что вызывает
дыхательный паттерн верхней части грудной клетки. Это
означает, что активный выдох будет затруднен, потому что
активация брюшных мышц не сможет привести грудную
клетку вниз и обратно в более каудальное (или
нейтральное) положение.
Активации брюшных мышц также недостаточно для
создания необходимого внутрибрюшного давления. Фаза
выдоха укорачивается. Эта проблема возникает, когда
отсутствует координация между поперечной мышцей
живота и диафрагмой.
40.
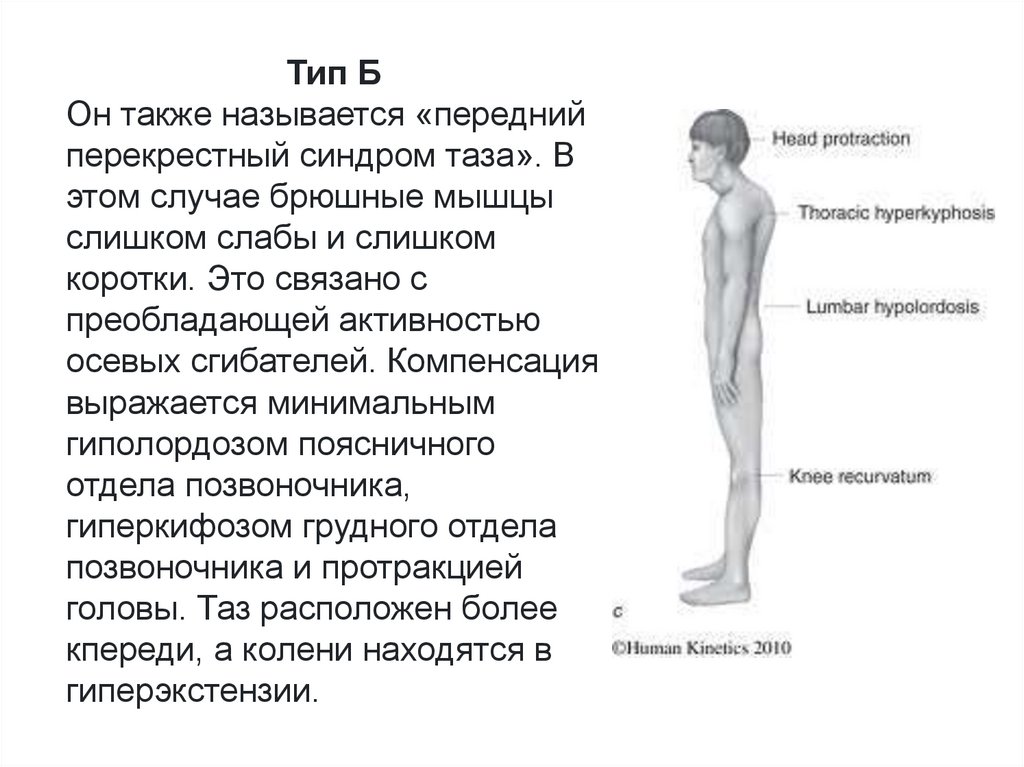
Тип БОн также называется «передний
перекрестный синдром таза». В
этом случае брюшные мышцы
слишком слабы и слишком
коротки. Это связано с
преобладающей активностью
осевых сгибателей. Компенсация
выражается минимальным
гиполордозом поясничного
отдела позвоночника,
гиперкифозом грудного отдела
позвоночника и протракцией
головы. Таз расположен более
кпереди, а колени находятся в
гиперэкстензии.
41.
ОбследованиеОбследование на наличие нижнего перекрестного синдрома должно
проводиться по тем же схемам, что и обследование пациента с болью в
пояснице.
Некоторые конкретные пункты выявления НПС включают следующее:
Обследование в положении стоя и во время ходьбы
• Положение таза. Обычно наблюдается увеличение переднего
наклона таза. Это может быть связано с увеличением поясничного
лордоза.
• Далее — форма, размер и тонус напряженных/ингибированных
мышц.
Активное обследование
• Разгибание бедра — исследуется для анализа фазы,
сопровождающейся гиперэкстензией бедра во время ходьбы.
• Отведение бедра — пациент с НПС будет сочетать отведение с
наружной ротацией и сгибанием бедра.
• Сгибание туловища — выполняется для оценки взаимоотношения
между сильными подвздошно-поясничными мышцами и мышцами
брюшного пресса.
42.
Пассивное обследование• Сгибатели бедра тестируются у пациента, находящегося в
модифицированном положении Томаса. На результаты этого
тестирования может влиять растяжение суставной капсулы, и поэтому
для подтверждения гипертонуса аддукторов следует проводить более
специфический тест. Подтверждение напряженности аддукторов
очевидно, когда во время их тестирования возникает чрезмерное
сопротивление мягких тканей и уменьшается амплитуда движения.
• Напряженность хамстрингов проверяется с помощью теста прямой ноги.
• Аддукторы бедра тестируются в положении на спине на краю кушетки.
Напряженные хамстринги могут способствовать ограничению амплитуды
движений. Если такая ситуация возникает, сгибание колена должно
увеличить диапазон движения.
• Грушевидная мышца тестируется в положении лежа на спине. Если
мышца напряжена, конечное ощущение становится жестким и может
быть связано с болью, возникающей глубоко в ягодице.
43.
• Квадратную мышцу поясницы обследовать труднее. Впринципе, пассивное сгибание туловища в сторону
проверяется, когда пациент принимает положение лежа
на боку. Ориентиром служит уровень нижнего угла
лопатки. Более простой скрининг-тест предполагает
наблюдение за изгибом позвоночника во время активного
бокового сгибания туловища.
• Мышцы, выпрямляющие позвоночник также трудно
исследовать. Скрининговый тест: наклон вперед
позволяет наблюдать постепенное искривление
позвоночника.
• Трехглавая мышца голени тестируются путем выполнения
пассивной дорсифлексии стопы. Как правило, терапевт
должен достичь пассивной дорсифлексии в 90 градусов.
44.
Лечение.Лечение напряженных мышц заключается не в
увеличении их силы, т.к. это еще больше увеличит их
скованность и, возможно, приведет к слабости.
Напряженная мышца должна быть растянута.
Растяжение напряженных мышц приводит к
повышению силы ингибированных мышцантагонистов, что объясняется законом Шеррингтона
о реципрокной иннервации.
Также это может включать в себя чисто работу с
мягкими тканями. Растягивайте конкретную мышцу в
течение 15 секунд. Согласно исследованиям,
пятинедельная программа, включающая растяжки,
значительно увеличивает амплитуду активных и
пассивных движений нижних конечностей.
45.
Растяжка подвздошно-поясничной мышцы (и прямоймыщцы бедра).
• Пациент располагается в положении Томаса.
Противоположная нога максимально сгибается, чтобы
стабилизировать таз и сгладить поясничный отдел
позвоночника. Другая нога обычно находится в согнутом
положении из-за натянутости подвздошно-поясничной
мышцы. Расположите эту ногу в нейтральном положении
(колено при этом может быть согнуто менее 90°).
Удерживайте это положение в течение 15 секунд.
• Если вы хотите интегрировать прямую мышцу бедра в эту
растяжку, согните колено более чем на 90° при
выполнении растяжки подвздошно-поясничной мышцы.
Растяжка мышц, выпрямляющих позвоночник.
• Пациент лежит на спине в позе эмбриона, колени
прижаты к груди, руки обхватывают колени. Выдохните и
потянитесь. Удерживайте это положение в течение 15
секунд.
46.
Решение этих общих проблем заключается в выявлениикак укороченных, так и ослабленных структур и в
нормализации их дисфункционального статуса.
Это может включать в себя:
• Деактивация триггерных точек и устранение
мышечных ограничений. Выполните
миофасциальный релиз и массаж триггерных точек
ягодичных мышц, подвздошно-поясничных мышц и
напрягателей широкой фасции бедра.
• Лазерная или ультразвуковая терапия на средней
ягодичной мышце и напрягателе широкой фасции
бедра.
• Восстановление нормальной амплитуды поясничного
сгибания.
• Упражнения, стабилизирующие мышцы кора.
47.
• Переобучение мышц кора. Необходимо заново изучитьспецифическую активацию каждого элемента в нижнем отделе
туловища. Это позволит установить важные фундаментальные
паттерны контроля таза, а также интегрировать эти паттерны в
базовые функциональные паттерны управления движением, которые
инициируются от таза.
• Переобучение пациентов с НПС. Важно улучшить активный выдох, что
позволит свободно опускаться грудной клетке более каудально.
Важно оказывать помощь пациенту, поскольку это требует
сохранения нейтрального положения туловища. Пациент должен
уметь создавать достаточное внутрибрюшное давление, поддерживая
при этом правильное дыхание. В этот момент пациент должен лежать
на спине с согнутыми коленями. Терапевт просит пациента дышать
вниз, «в ниже расположенную руку». Затем важно стимулировать
активный и продолжительный выдох. Это дает пациенту ощущение
требуемого действия. Когда правильный паттерн освоен, он может
осуществляться с выпрямленными ногами. Важно уметь раздвигать
ребра в стороны и назад, не поднимая грудную клетку. Чтобы освоить
это, пациента просят выталкивать грудной клеткой в стороны руки
терапевта.
48.
Спасибо за внимание!Источник: Physiopedia — Upper-Crossed Syndrome.
Physiopedia — Lower crossed syndrome.
49.
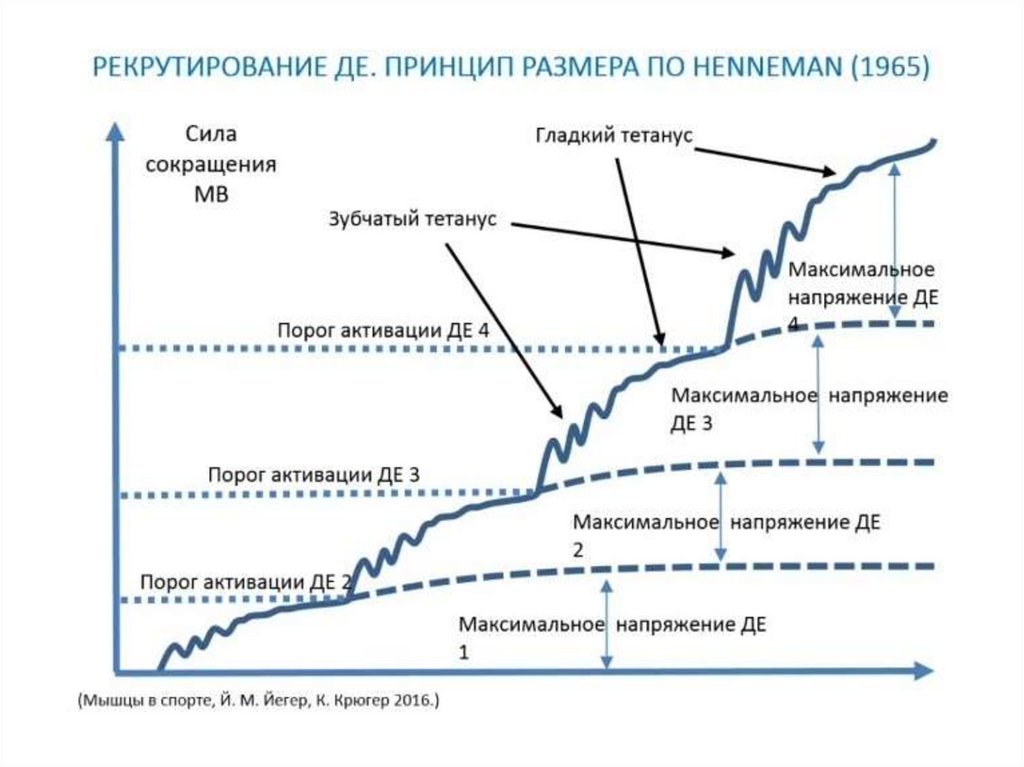
Мышечная сила увеличивается при увеличении частоты и силыстимуляции мышц (суммация сокращений), при
рекрутировании новых ДЕ в процесс сокращения, увеличении
диаметра волокон и количества волокон в мышце.
Оптимальная длинна мышцы перед сокращением также
увеличивает силу сокращения.
Характер нервных импульсов измеряет силу сокращения
мышц тремя способами:
• Увеличения числа активных ДЕ- рекрутирование ДЕ (сначало
происходит вовлечение медленных и более возбудимых ДЕ,
затем высокопороговых, быстрых ДЕ.
• Увеличением частоты нервных импульсов, что приводит к
суперпозиции сокращений- тетанусу.
• Увеличение синхронизации ДЕ приводит, к увеличению силы
сокращения целой мышцы за счет одновременной тяги всех
активных мышечных волокон.









































 medicine
medicine








