Similar presentations:
Диагностика, дифференциальная диагностика и лечение нагноительных заболеваний легких
1.
Госпитальная терапияЛекция «Диагностика, дифференциальная
диагностика и лечение нагноительных
заболеваний легких»
1
2.
План лекцииОСНОВНЫЕ ТЕМЫ:
1 – Абсцессы и гангрена легких
2 - Хронический абсцесс легкого
3 - Бронхоэктатическая болезнь
4 - Кисты легкого
РАЗДЕЛЫ:
• Актуальность
• Определение
• Классификация
• Клиника
• Диагностика
• Лечебная тактика
• Исходы
2
3.
К нагноительным процессам легких относятся:1
Абсцесс легкого
2
Гангрена легкого
3
Бронхоэктатическая болезнь
4
Нагноившиеся кисты легких
3
4.
Что объединяет эту группу заболеваний легких?1 Выделение из легких гнойной мокроты
общих проявлений на нагноительный
2 Схожесть
процесс со стороны макроорганизма
3 Наличие очагов инфекции в одном или обоих легких
4
Возбудители - в основном грамположительные
кокки: пневмококки, гемолитический стрептококк,
золотистый стафилококк
4
5.
Гнойные заболевания легких(по А. В. Куприянову)
I
Абсцессы и гангрена легких
1) Гнойные абсцессы
а) острые
б) хронические: одиночные, множественные
2) Гангренозные абсцессы
3) Распространенная гангрена
II
Пневмосклерозы после абсцессов легких
III
Бронхоэктазии
IV
Нагноившиеся кисты легкого
1) Одиночные кисты
2) Множественные кисты ("кистозное легкое")
5
6.
Абсцессы и гангрена легкихАбсцессы и гангрена легких – это тяжело
протекающий нагноительный процесс в легочной ткани,
сопровождающийся явлениями некроза и расплавления
ткани с образованием полостей. Абсцессы и гангрену
легких как отдельные нозологические формы выделил
Лаэннек в 1819 году.
В наши дни встречаются чаще, чем в прошлом из-за
участившихся эпидемий гриппа.
Распространены во всех возрастных группах (чаще
после 20 – 50 лет), в 5 – 8 раз чаще среди мужчин, т.к.
более неблагоприятные условия работы, ряд
злоупотреблений.
6
7.
Абсцессы и гангрена легкихВажен характер местной реакции тканей, окружающих
патологический очаг. В одних случаях преобладают
элементы гнойного расплавления (абсцедирование), в
других – элементы некроза (гангренизация легочной
ткани). В первом случае гнойная полость в легком чаще
всего отграничена от непораженных участков пиогенной
капсулой, а полость при гангрене легкого содержит
секвестры легочной ткани.
Наиболее типичная локализация острых абсцессов –
I, II, IV, VI сегменты правого легкого. Полость абсцесса
заполнена гнойными массами с примесью крови и
окружена двухслойной пиогенной капсулой, внутренний
слой которой представлен массивными наложениями
фибрина, а наружный состоит из соединительной ткани.
7
8.
Классификация абсцессов легких (часть I)I
По клинико-морфологическим признакам:
1 –гнойные абсцессы легких:
а) по течению:
острые и хронические (в стадии обострения, в стадии ремиссии)
б) по локализации:
- центральные и периферические (кортикальные);
- одиночные, множественные, двусторонние (с указанием сегмента и
доли);
в) по наличию осложнений:
- без осложнений;
- осложненные: эмпиемой плевры, пиопневмотораксом, легочным
кровотечением, метастатическими абсцессами в другие органы,
бронхиальными свищами, аспирацией гноя в здоровое легкое,
сепсисом.
2 – Острые гангренозные абсцессы легкого
(ограниченная гангрена) – распределение по течению, локализации и
осложнениям как при остром гнойном абсцессе.
3 – Распространенная гангрена легкого.
8
9.
Классификация острых абсцессов легких (часть 2)II
По патогенетическим признакам:
1 – Бронхогенные абсцессы и гангрены легких:
а) постпневмонические; б) аспирационные; в) обтурационные.
2 – Тромбоэмболические:
а) асептические; б) инфицированные.
3 – Посттравматические.
9
10.
Классификация острых абсцессов легких (часть 3)III
По стадиям деструктивного процесса:
1 –Ателектаз – пневмония.
2 – Некроз и распад некротической легочной ткани.
3 - Секвестрация некротических участков и образование пиогенной
капсулы.
4 – Гнойное расплавление некротических участков с образованием
абсцесса или, при отсутствии отграничения – гангрены.
IV
В зависимости от общего
состояния организма:
а)
б)
в)
г)
д)
Без выраженной интоксикации
С выраженной интоксикацией
С достаточной компенсацией
С неустойчивой компенсацией
С недостаточной компенсацией
V
а)
б)
в)
VI
По клиническому течению:
Со склонностью к излечению
Со склонностью к хроническому
течению
Прогрессирующие
По тяжести течения:
1 – Легкие;
2 - Средней тяжести;
3 – Тяжелые.
10
11.
Этиология и патогенезГноеродные микроорганизмы могут быть в виде монокультуры или в
виде микробных ассоциаций.
Пути проникновения в паренхиму легких:
- через бронхи (бронхо-легочный путь, аспирационный)
- гематогенно – эмболический путь
- лимфогенно
- при травматическом поражении легочной ткани
В настоящее время наиболее частой причиной развития острого
абсцесса считаются очаговые пневмонии после перенесенного гриппа.
Вирусная инфекция вызывает обширные деструктивные
изменения с некрозом слизистой оболочки бронха с последующим
распространением воспаления на перибронхиальную ткань, резкое
угнетение дренажной функции бронхов с развитием ателектазов и
нагноением легочной ткани.
11
12.
Факторы, способствующие развитию острого абсцесса1
Острый инфекционный воспалительный процесс в
легких;
2
Нарушение бронхиальной проходимости;
3
Нарушение кровообращения в зоне воспаления с
развитием некроза легочной ткани;
4
Нарушение лимфообращения и иннервации в зоне
поражения;
5
Снижение иммунитета.
12
13.
КлиникаВ клинической картине острого абсцесса легкого
различают 3 периода или фазы:
1
2
3
- период - закрытая стадия формирования легочного
гнойника – гнойная инфильтрация с расплавлением
легочной ткани до вскрытия абсцесса в бронх;
- период - открытая стадия легочного гнойника,
после его полного формирования, вскрытия абсцесса
в бронх и его последующее течение;
- период - стадия заживления или перехода в
хронический процесс.
13
14.
КлиникаПосле развития 2 периода – открытой стадии –
разворачивается типичная клиника острого легочного
нагноения. Наблюдаются 3 варианта дальнейшего течения
острого процесса в легком:
1 – при сохранении проходимости дренирующих абсцесс бронхов и
адекватной терапии состояние и самочувствие больных быстро
улучшается;
2 – при плохом бронхиальном дренаже – держится лихорадка ,
мокроты до 100 – 150 мл с неприятным запахом, изменения в крови
нарастают, нарастает анемия;
3 – при блокированном абсцессе особенно тяжелая клиническая
картина – на первый план выступает тяжелая интоксикация: лихорадка,
ознобы, похудание, высокий лейкоцитоз со сдвигом формулы влево,
уменьшается количество мокроты, изнуряющий часто болезненный
кашель.
14
15.
КлиникаЦенным является исследование мокроты. В
первые дни после прорыва гнойника в мокроте
нередко отмечается примесь крови. Обычно
мокрота гнойная, желтоватого или бурого цвета,
часто зловонная. При отстаивании становится
трехслойной: на дне густой гной, над ним мутная
жидкость, на поверхности пенистая слизь.
15
16.
КлиникаВ случае развития легочного нагноения по типу гангрены
заболевание характеризуется еще более тяжелыми общими
токсическими проявлениями и бурным течением:
гектическая лихорадка, выраженная одышка, постоянная
тахикардия, тенденция к гипотонии, обильная зловонная
мокрота, которая имеет грязно – серый или шоколадный
цвет, жидкой консистенции, при отстаивании 3-х слойная,
при микроскопическом исследовании в мокроте выявляются
обрывки некротизированной ткани легкого. В крови
выраженная анемия, лейкоцитоз, токсическая зернистость.
Присоединяются осложнения в виде кровотечений,
гнилостной эмпиемы плевры.
16
17.
Инструментальные метода диагностикиПервостепенную роль в диагностике острых абсцессов и
гангрены легкого играет рентгенологическое исследование.
В I фазе острого абсцесса отмечается ограниченная
воспалительная инфильтрация в той или иной зоне легочного поля
различной интенсивности и величины. Ее нередко путают с
картиной пневмонии
17
18.
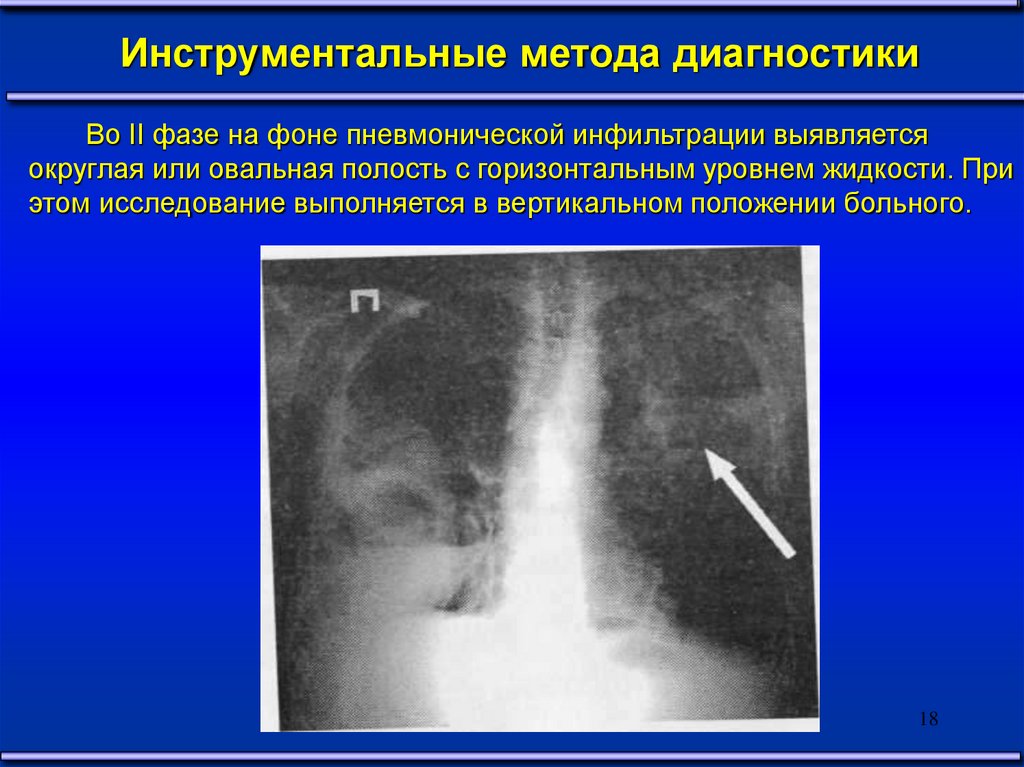
Инструментальные метода диагностикиВо II фазе на фоне пневмонической инфильтрации выявляется
округлая или овальная полость с горизонтальным уровнем жидкости. При
этом исследование выполняется в вертикальном положении больного.
18
19.
Инструментальные метода диагностикиПри гангренозном абсцессе выявляется интенсивное затемнение на
стороне поражения с последующим формированием на этом месте
гигантской полости с уровнем жидкости, содержащая секвестры
омертвевшей легочной ткани. При распространенной гангрене отмечается
сплошное затемнение пораженного легкого с последующим
формированием множественных плохо дренирующихся гнойников.
Дополнительные методы: УЗИ легких, фибробронхоскопия при
необходимости с биопсией, бронхография, КТ, сканирование легких.
Дифференциальная диагностика (одна из наиболее сложных
проблем клинической пульмонологии), с хроническим абсцессом в стадии
обострения, бронхоэктатической болезнью при ее обострении,
нагноившейся кистой или паразитарной кистой легкого, актиномикозом и т.
п., а также со специфическими поражениями легких (туберкулез, рак).
19
20.
ЛечениеОсновные направления лечения:
1) меры, направленные на поддержание и восстановление общего
состояния и коррекцию нарушенного гомеостаза, — режим, уход,
высококалорийная пища, богатая белками и витаминами;
2)
меры по коррекции иммунологической реактивности больных;
3) меры, направленные непосредственно на подавление
микроорганизмов, — возбудителей инфекционного процесса (антибиотики,
химиопрепараты);
4) меры, имеющие целью обеспечение оптимального дренирования
очагов деструкции в легком, — респираторная терапия;
обучение пациента постуральному дренажу; санационные бронхоскопии с
катетеризацией гнойных полостей; микротрахеостомия (чрескожная
катетеризация трахеи);
5) радикальное оперативное лечение.
20
21.
Лечение«Малые» хирургические вмешательства:
1. Внутрилегочное трансторакальное ежедневное введение
антибиотиков путем:
а - пункции (микроторакоцентез) через грудную стенку.
б – дренирование абсцесса толстым дренажом, введенным
через специальный троакар Мональди.
в – торакоабсцессоскопия – осмотр полости гнойника с
помощью торакоскопа
г – трансторакальное (закрытое) микродренирование.
.
21
22.
Лечение2. Санация трахеобронхиального дерева посредством:
а. - катетера, введенного в трахею через нос;
б. - гортанного шприца;
в. – ингаляций;
г. - путем прокола трахеи;
д. - микротрахеостомии (чрескожная катетеризация трахеи);
е. - эндоскопической санации трахеобронхиального дерева.
22
23.
Лечение3. Методы инфузионной терапии для введения антибиотиков
путем:
а. Регионарной инфузии через вену локтевого сгиба
(высокая концентрация антибиотиков).
б. Использования окклюзии легочной артерии через
катетер с баллоном.
в. Инфузии в бронхиальную артерию.
В настоящее время следует считать установленным, что
консервативное комплексное лечение острых абсцессов
легких у подавляющего большинства больных позволяет
достичь излечения в 85% и больше.
23
24.
ЛечениеХирургическое лечение. Все виды хирургического лечения
деструктивных заболеваний легких делятся на неотложные и
плановые.
К неотложным операциям относят:
- дренирование плевральных полостей;
- видеоторакоскопическая санация плевральной полости;
- пневмоабсцессотомия;
- торакостомия;
- перевязка легочной артерии;
- резекция легких (лоб-, билобэктомия, пневмонэктомия).
24
25.
Бронхоэктатическая болезньБронхоэктатическая болезнь — это самостоятельное бронхолегочное заболевание, которое возникает, как правило, в детском или
юношеском возрасте.
Основной патоморфологический субстрат - регионарное
расширение бронхов, преимущественно в нижних сегментах легких,
сопровождающееся хроническим неспецифическим нагноительным
процессом в стенке расширенных бронхов.
Наибольшее число больных бронхоэктазиями наблюдается в
возрасте от 10 до 30 лет. В возрасте старше 10—15 лет преобладают
мужчины.
У взрослых частота бронхоэктазии, по секционным данным,
составляет около 4%.
25
26. Эпидемиология БЭ
• В США наблюдается 110 000больных с БЭ
• С возрастом БЭ возрастает
• Женщины болеют чаще, чем
мужчины
• БЭ часто обостряется
27.
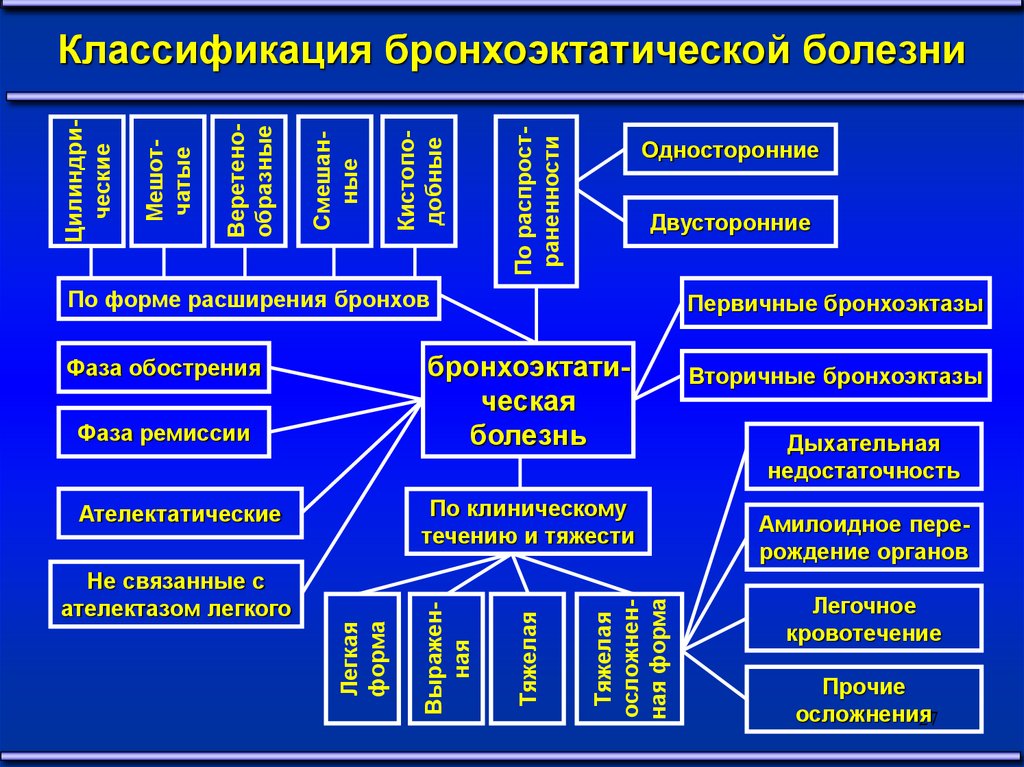
По распространенностиКистоподобные
Смешанные
Веретенообразные
Мешотчатые
Цилиндрические
Классификация бронхоэктатической болезни
Односторонние
Двусторонние
По форме расширения бронхов
бронхоэктатическая
болезнь
Фаза обострения
Фаза ремиссии
Тяжелая
осложненная форма
Тяжелая
Легкая
форма
Выраженная
По клиническому
течению и тяжести
Ателектатические
Не связанные с
ателектазом легкого
Первичные бронхоэктазы
Вторичные бронхоэктазы
Дыхательная
недостаточность
Амилоидное перерождение органов
Легочное
кровотечение
Прочие
осложнения
27
28. Локализация БЭ
• Центральная локализация характернадля аспергиллеза
• Верхняя зона легких – муковисцидоз
• Средняя и нижняя зоны - первичная
цилиарная дискинезия
• Нижная зона - идиопатическая
природа БЭ.
29.
Этиология и патогенезПричиной врожденных бронхоэктазий (4—10% случаев) служит
врожденная аномалия стенок бронха или интерстициальной ткани, часто
сочетается другими пороками развития (синдром Зиверта — Картагенер:
включающий в себя декстрокардию, полисинусит и бронхоэктазы).
Приобретенные бронхоэктазы правильнее рассматривать как особую
локализованную форму гнойного бронхита. Гнойный процесс,
развивающийся в просвете бронхиального дерева, поражает бронхиальную
стенку, вызывает дегенерацию ее элементов (хрящевых пластинок, гладкой
мускулатуры, эластических волокон) и замещение их рубцовой тканью. В
результате бронхи теряют нормальную эластичность, постепенно
расширяются и становятся функционально неполноценными, т. е. медленно
прогрессирует непроходимость бронхов. Этому способствуют нарушение
дренажной функции бронхов и задержка секрета, что ведет к активации
инфекции дистальнее уровня обтурации.
Наиболее часто поражаются базальные сегменты нижней доли левого
легкого и средняя доля справа.
При длительном течении заболевания в воспалительный процесс
вовлекается легочная паренхима, постепенно развивается пневмофиброз,
легкое уменьшается в объеме. В результате у больного появляется
дыхательная недостаточность и наряду с этим формируется легочное 29
сердце.
30. Этиология БЭ
• Инородное тело в дыхательных путях• Трахеобронхомаляция
• Муковисцидоз
• Нарушение механизмов защиты
• Синдром Янга
• Ревматические заболевания
• Дефицит альфа-1 антитрипсина
• Инфекционные заболевания
31. Инфекционные заболевания
• Коклюш, корь• Микоплазменная пневмония
• Туберкулез
• Нетуберкулезный микобактериоз
• Аспергиллез
32.
Патологическая анатомияХарактерные микроскопические признаки бронхоэктазий:
а) изменение окраски легочной ткани (пораженные участки розового
или вишневого цвета); б) уменьшение объема пораженного отдела
легкого (ателектаз, атрофия, фиброз паренхимы); в) увеличенные
лимфатические узлы в корне доли или легкого, в легочной связке.
Гистологически в бронхах – картина хронического воспаления,
перибронхиальный и периваскулярный склероз. Бронхиальный эпителий
в бронхоэктазиях на отдельных участках может отсутствовать,
отмечаются разрастание грануляций, тенденция к метаплазии в
многорядный или многослойный плоский.
Стадии развития:
I. Умеренное расширение просвета мелких бронхов без изменения
эпителия;
II. Возникновение гнойного воспаления в окклюзированном отделе
бронхиального дерева (изменение стенки бронха с утратой мышечных
элементов);
III.Патологические изменения во всех слоях бронхиальной стенки и
распространение их за пределы бронхиального дерева с
развитием пневмофиброза и уменьшением размеров легкого.
32
33. Клиническая картина БЭ
• Кашель – 97%• Ежедневная продукция мокроты 78%
• Риносинусит – 73%
• Одышка – 62%
• Кровохарканье – 27%
• Плевритическая боль – 20%
34. Клиническая картина "сухих бронхоэктазов"
Клиническая картина"сухих бронхоэктазов"
Кашель и периодически кровохарканье без
признаков повышенной продукции
мокроты
35.
КлиникаКашель и гнойная мокрота – классические симптомы
бронхоэктатической болезни. Кашель упорный и рецидивирующий, с
гнойной мокротой, обычно тянется с детства. У многих из них отмечается
кровохарканье, т. е. прожилки крови в мокроте (10—66% обследованных).
Значительно реже бывают легочные кровотечения. В отдельных случаях
они могут быть единственным признаком или проявлением
бронхоэктатической болезни.
Больные часто жалуются на одышку, боли в груди, быструю
утомляемость, субфебрильную температуру, вялость, раздражительность,
понижение работоспособности, головные боли, подавление психики
(особенно при зловонной мокроте) и неприятный запах изо рта при
дыхании. Примерно у половины больных имеются пальцы в виде
«барабанных палочек» и ногти в виде «часовых стекол».
Местно: конфигурация грудной клетки у большинства больных не
изменена. Дыхание над пораженными отделами легкого жесткое, в период
обострения выслушиваются хрипы, которые исчезают после
откашливания. При исследовании периферической крови: лейкоцитоз,
повышенная СОЭ, при общей интоксикации — анемия, может быть
эритроцитоз с повышенным содержанием гемоглобина.
35
36.
КлиникаКоличество мокроты неодинаково в разные периоды течения
заболевания, у 25—30% больных мокрота неприятного запаха. При
отстаивании в банке мокрота становится двухслойной — верхний слой
опалесцирующий (жидкость и слюна), нижний — гнойный осадок.
При микроскопическом и бактериологическом исследовании мокроты
необходимо определение характера микрофлоры и степени ее
чувствительности к различным антибиотикам, а также установление
клеточного состава мокроты.
Дифференциальная диагностика: с фиброзно-кавернозной формой
туберкулеза легких, хроническим бронхитом, пневмосклерозом,
поликистозом легких, раком с вторичными бронхоэктазами.
В этих случаях прибегают к УЗИ, КТ, МЯР, сцинтиграфии,
ангиопульмонографии, бронхоскопии.
Без адекватного лечения больные погибают от легочно-сердечной
недостаточности, амилоидоза почек, массивных легочных кровотечений.
36
37.
Инструментальные методы диагностики1) Обзорная рентгенография или рентгеноскопия легких - грубая
тяжистость, радиально сходящаяся к корню легкого. Характерен сетчатый или
ячеистый рисунок пораженных частей легкого, а в ателектазированных отделах
легкого отмечается затемнение и уменьшение их объема. Пролабирование
противоположного легкого в сторону поражения с образованием так называемой
«легочной грыжи»;
2) Решающим методом в диагностике бронхоэктатической болезни
является контрастное исследование бронхов — бронхография. При ней в зоне
поражения обнаруживаются расширенные бронхи;
37
38.
Инструментальные методы диагностики3) Фибробронхоскопия;
4) Спирография – характеризует нарушения дыхательной функции.
По тяжести течения выделяют 4 формы заболевания:
а) при легкой форме наблюдается 1—2 обострения в течение года, в
период ремиссии такие больные вполне работоспособны;
б) при выраженной форме заболевания обострения болезни более
часты и длительны, с выделением от 50 до 200 мл мокроты в сутки. В
период ремиссии сохраняется кашель с отхаркиванием до 50—100 мл
отделяемого. Работоспособность понижается;
в) больные с тяжелой формой бронхоэктазий страдают частыми и
длительными обострениями, с повышением температуры тела,
выделением до 200 мл и более мокроты со зловонным запахом. Во время
ремиссии больные остаются неработоспособными;
г) при осложненной форме, кроме того, наблюдаются такие
осложнения, как легочное сердце, легочно-сердечная недостаточность,
очаговый нефрит, амилоидоз и др.
38
39.
ЛечениеКонсервативное. Главным звеном при консервативной терапии
является комплекс мер по санации бронхиального дерева.
К ним относятся:
1 - механическое опорожнение бронхов от гнойной мокроты;
2 - постуральный дренаж («туалет бронхов»);
3 - местное воздействие антимикробными средствами (антибиотики и
сульфаниламидные препараты) и протеолитическими ферментами
(внутрибронхиальное вливание, ингаляции и т. п.);
4 - повторные лечебные бронхоскопии.
39
40. Лечение
• Если возбудитель не установлен• Levofloxacin
• Moxifloxacin
41. Обострение БЭ
• Данные о резистентностивозбудителей отсутствуют
• Amoxicillin по 500 мг. три раза в день
+ Макролиды
42. Обострение БЭ
• Позитивные данные по бета-лактамазе• Цефалоспорины второй или же
третьей генерации,
• макролиды,
• доксициклин,
• фторхинолоны
43. Обострение БЭ
• Pseudomonas aeruginosa - штаммы,чувствительные к антибиотикам
• Ciprofloxacin - 500-750 mg. дважды в
день
• Tobramycin - назначают
ингаляционно
44. Обострение БЭ
Показания к госпитализации:• Тахипное - 25 и более в минуту
• Гипотензия
• Пульсоксиметрия - менее 92%
• Фебрильная температура тела
• Неэффективность терапии
антибиотиками в домашних условиях
45. Профилактика обострения БЭ
• Макролиды - (трижды в неделю и на• протяжении года)
• Немакролидные антибиотики:
амоксициллин (500мг. два раза в
день) или же доксициклин (100 мг
дважды в день)
46. Ингаляционные антибиотики
Тобрамицин
Колистин
Азтреонам
Гентамицин
Ципрофлоксацин
47. Муколитические агенты
• Ацетилцистеин• Маннитол
• Гипертонический раствор
хлористого натрия - гианеб
48. Техника клиренса дыхательных путей
• Небулайзер• Дыхательная гимнастика
• Массаж
• Альвеолярная перкуссия
49.
Хирургическое лечениеПри наличии показаний – удаление пораженной
части легкого. При одностороннем поражении –
оперативное лечение возможно у большинства
больных в возрасте до 50 лет. Оптимальный возраст
для операции 7 – 14 лет. При двустороннем поражении
(2-х сторонняя резекция) – наиболее эффективна у
молодых людей. Двусторонние вмешательства
целесообразно выполнять в два этапа с интервалом в 6
– 12 месяцев. Полное излечение отмечается у 75 – 85%
оперированных.
49
50.
Кисты легкогоКисты легкого — это внутрилегочные полости, возникшие
вследствие различных патологических процессов (у 4—6% больных
легочными нагноениями).
Различают истинные и ложные кисты.
Истинные кисты — это пороки развития мелких бронхов, при которых
бронхиальные почки приостанавливают свой рост, вздуваются и образуют
полости. Стенка истинной кисты состоит из соединительной ткани, среди
которой обнаруживаются элементы стенки бронха: хрящ, пластинки,
гладкие мышечные и эластические волокна и другие. Изнутри киста
выстлана слизистой оболочкой из цилиндрического или кубического
эпителия, продуцирующего секрет. Если киста закрытая, т. е. не
сообщается с просветом бронха, то она постепенно увеличивается в
размерах, сдавливая окружающую легочную ткань, содержит стерильную
жидкость слизистого характера. Если истинная киста сообщается с
бронхиальным деревом, то в ней содержится воздух и она называется
открытой.
Ложные кисты формируются из абсцессов легких, туберкулезных
каверн, после травм, после опорожнения эхинококкового пузыря и т. п. При
этом в стенке кисты отсутствуют слизистая оболочка и элементы стенки
50
бронха.
51.
Классификация кист легкихI
По происхождению:
II
По количеству полостей:
III
Солитарные (одиночные)
Множественные
По наличию сообщения с бронхом:
IV
Врожденные (бронхогенные)
Приобретенные (посттравматические)
Сообщающиеся (открытые)
несообщающиеся (закрытые)
По течению:
Неосложненные кисты
Осложненные кисты
(нагноением, пио – и пневмотораксом)
Острым напряженным кровотечением
51
52.
ОСЛОЖНЕННЫЕ ЛЕГОЧНЫЕ КИСТЫТипичным и частым осложнением легочных кист является их ,
нагноение. Инфицирование кисты легких наступает гематогенным и
лимфогенным путем при закрытых кистах или бронхогенным путем при
открытых кистах. Клиника нагноившихся легочных кист протекает по типу
острого гнойного абсцесса. Заболевание начинается обычно исподволь и
характеризуется общим недомоганием. Появляется субфебрильная
температура. Постепенно увеличивается количество отделяемой мокроты,
которая приобретает со временем гнойный характер. Периоды обострения
сменяются ремиссиями и постепенно развивается картина хронического
нагноительного заболевания легких, которое протекает более
доброкачественно, чем при хронических абсцессах и бронхоэктатической
болезни. Во время обострения воспалительного процесса может быть
кровохарканье, иногда достигающее степени легочного кровотечения.
Воздушные кисты, располагающиеся субплеврально, могут
перфорировать в плевральную полость, в результате чего возникает
спонтанный пневмоторакс.
52
53.
ДиагностикаСимптоматика неосложненных кист легкого скудна и нет
патогномонических признаков для этого заболевания. Часто
протекая бессимптомно, они выявляются случайно при
рентгеновском исследовании легких. Иногда такие больные
жалуются на кашель, боли в груди (на стороне поражения) и
одышку при физическом напряжении.
Данные физикального исследования - может быть укорочение
перкуторного звука, тимпанит, ослабление или отсутствие
дыхательных шумов; иногда дыхание с амфорическим оттенком.
При рентгеновском исследовании легких (основной метод
диагностики) обнаруживают: шаровидные или овальные полости с
четкими и тонкими стенками на фоне неизмененной легочной ткани.
УЗИ, СКТ, МРТ, бронхография позволяют уточнить локализацию
кист, а также более отчетливо оценить состояние бронхов соседних
сегментов.
53
54.
Диагностика и лечениеИстинная киста легкого
Бронхография ложной
открытой кисты легкого
ЛЕЧЕНИЕ. Радикальным методом лечения является экономная
резекция пораженной части легкого или энуклеация кисты
открытым или видеоторакоскопическим методом. При
множественных кистах (кистозной дисплазии доли или всего
легкого) выполняются лоб-, билобэктомии или пневмонэктомия
54
(при афункциональном легком). Пункция кист под контролем УЗИ.
55.
Спасибо за внимание55




















































 medicine
medicine








