Similar presentations:
Малярия. Определение малярии
1.
Малярия2.
План лекции:1. Определение малярии.
2. История открытия.
3. Этиология малярии
4. Эпидемиология малярии
5.Патогенез заболевания
6. Классификация.
7. Клиническая картина.
7.1. Клиническая картина типичных форм заболевания
7.2. Основные клинические дифференциально-диагностические критерии различных видов
малярии
7.3. Осложнения малярии
7.4. Патоморфология заболевания
7.5. Врожденная малярия.
7.6. особенности малярии у детей раннего возраста
8. Диагностика
9. Дифференциальная диагностика малярии с другими заболеваниями
10. Принципы терапии
11. Критерии выписки из стационара и диспансерное наблюдение реконвалесцентов
12.Профилактика малярии
3.
1. Малярия – острое инфекционное заболевание, вызываемоемалярийными плазмодиями, характеризующееся циклическим
течением со сменой периодов острых лихорадочных приступов и
межприступных состояний, спленомегалией, анемией.
2. Исторические данные
Малярия известна также под названиями «болотная
лихорадка»,
«перемежающаяся
лихорадка»,
«пароксизмальная малярия».
Малярия появилась на нашей планете около 4–12
тысяч лет назад, после того, как изменился климат, и
образовалось большое количество озер, где могли
размножаться комары.
Установить примерное время возникновения болезни удалось по особой мутации в
генетическом коде человека, которая способствует защите от малярии. Она влияет на
строение эритроцитов, так что те люди, которые имеют мутацию, болеют и умирают
реже и, следовательно, имеют больше шансов передать свои гены потомка малярии.
Таким образом, после появления возбудителя в популяции распространилась мутация
гена G6PD. В ходе исследования было обнаружено, что в Средиземноморье и в Индии
малярия появилась позже – от 1,5 до 6 с половиной тысяч лет назад.
Предполагается, что распространению «полезной» мутации в этом регионе
поспособствовали войска Александра Македонского.
4.
2. Исторические данныеМалярия как самостоятельная болезнь была выделена
среди других «горячек» много столетий назад.
Туземцы Африки задолго до научной эры обозначали одним и тем же
словом «мбу» и малярию,
и малярийного комара.
Римлянам была известна противокомариная сетка (conopeum),
которой пользовались, однако, только женщины, мужчины избегали
этого проявления «изнеженности».
Клиническая картина лихорадочных приступов при малярии
описана Гиппократом за 400 лет до н.э.
Гиппократ
А Цельс (30 г. до н.э.) описал два типа
лихорадки при трехдневной малярии, а через
150 лет после этого К. Гален указал на связь таких
лихорадок с летним сезоном.
в Древней Руси малярию широко
знали и называли ее: «Трясуха»,
«бледнуха», «мертвячка».
К. Гален
5.
2. Исторические данныев 1640 г. Хуан Дель Вего для лечения больного малярией с
успехом применил настой коры хинного дерева
в 1816 г. Ф. И. Гизе получил из коры кристаллический
хинин,
в 1820 г. Р. J. Pelletier, J. В. Caventon выделили алкалоид
хинина в чистом виде.
в 1880 г. Был открыт возбудитель малярии французским
Лаверан, Шарль Луи Альфонс врачом Лавераном. Он подробно описал их морфологию и
предположил, а затем доказал животную их природу.
в 1879 г. русский врач-патологоанатом В. И. Афанасьев
описал патологоанатомическую картину срезов мозга
погибшего от коматозной малярии больного, в которых он
также обнаруживал «пигментные тельца», но не предположил
в них возбудителей болезни.
В. И. Афанасьев
В 1884 г. В. Я. Данилевский открыл
возбудителей малярии птиц, создав тем
самым необходимую лабораторную модель
для изучения плазмодиев.
В. Я. Данилевский
6.
2. Исторические данныеВ 1891 г. Д. А. Романовский
разработал
метод
полихромной
окраски малярийных плазмодиев,
заложив
основу
лабораторной
диагностики
малярии
и
идентификации различных видов.
Д. А. Романовский
В 1897 г. Рональд Росс открыл
переносчика малярии человека - комаров
Рональд Росс
Anopheles, а в 1898 г. - переносчика малярии птиц - комаров
Culex.
В 1887 г. австрийский врач Вагнер фон Яурегг предложил, а
в 1917 г. применил на практике заражение малярией больных
нейросифилисом как метод пирогенного лечебного эффекта.
Впоследствии трое ученых - Лаверан, Росс и Яурегг были
удостоены за свои исследования в области малярии
Нобелевской премии.
Вагнер фон Яурегг
Достижения XX века:
открыта экзоэритроцитарная шизогония (Short H. E., Garnham P. С. и др., 1948 г.)
разработана теория политипичности спорозоитов P. vivax (Лысенко А. Я. и др., 1976 г.)
синтезирован хлорохин (Andersag Н. и др, 1945 г.), открыт мощный инсектицид - ДДТ
(1936 - 1939 гг.).
7.
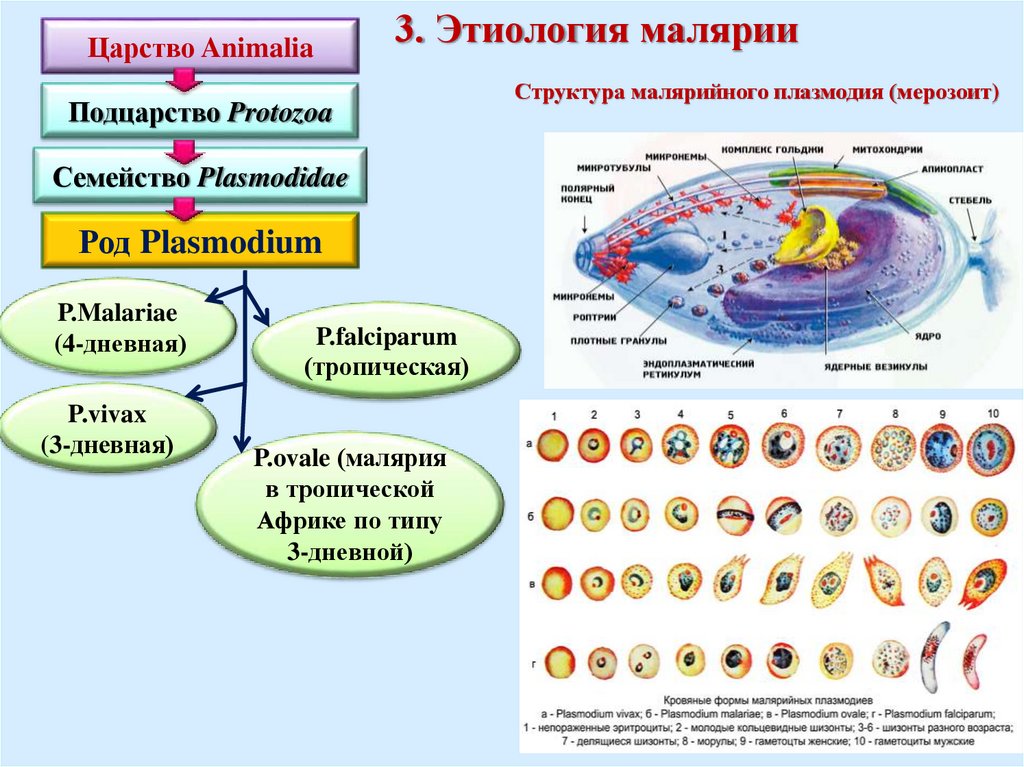
Царство Animalia3. Этиология малярии
Подцарство Protozoa
Семейство Plasmodidae
Род Plasmodium
P.Malariae
(4-дневная)
P.vivax
(3-дневная)
P.falciparum
(тропическая)
P.ovale (малярия
в тропической
Африке по типу
3-дневной)
Структура малярийного плазмодия (мерозоит)
8.
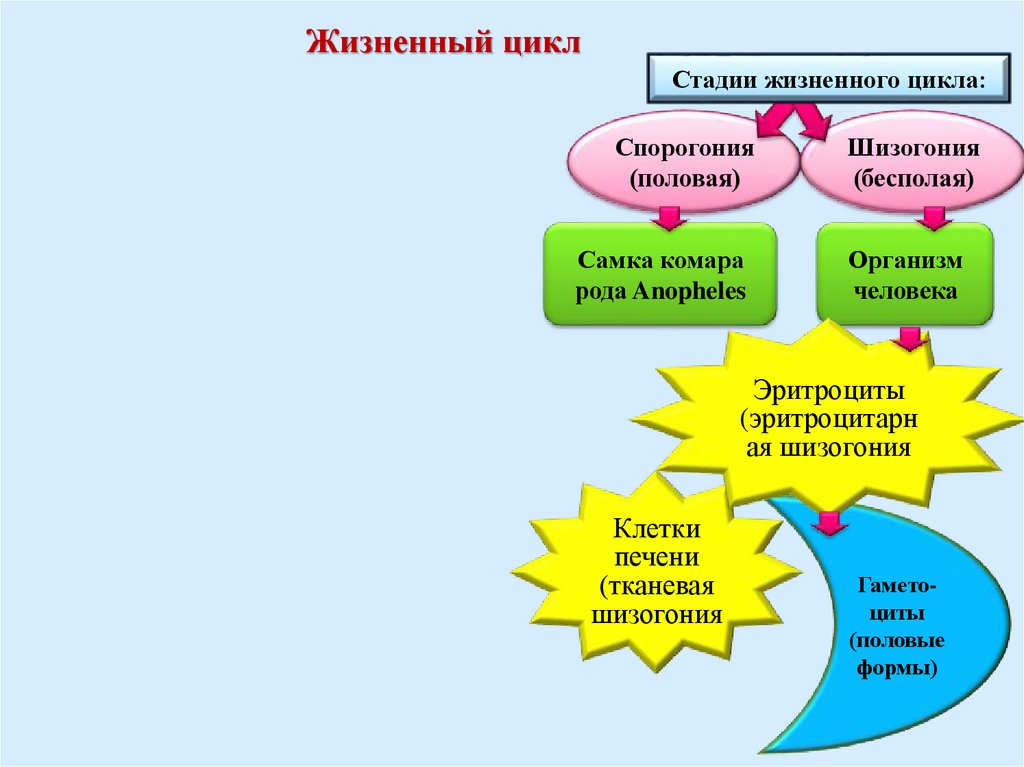
Жизненный циклСтадии жизненного цикла:
Спорогония
(половая)
Шизогония
(бесполая)
Самка комара
рода Anopheles
Организм
человека
Эритроциты
(эритроцитарн
ая шизогония
Клетки
печени
(тканевая
шизогония
Гаметоциты
(половые
формы)
9.
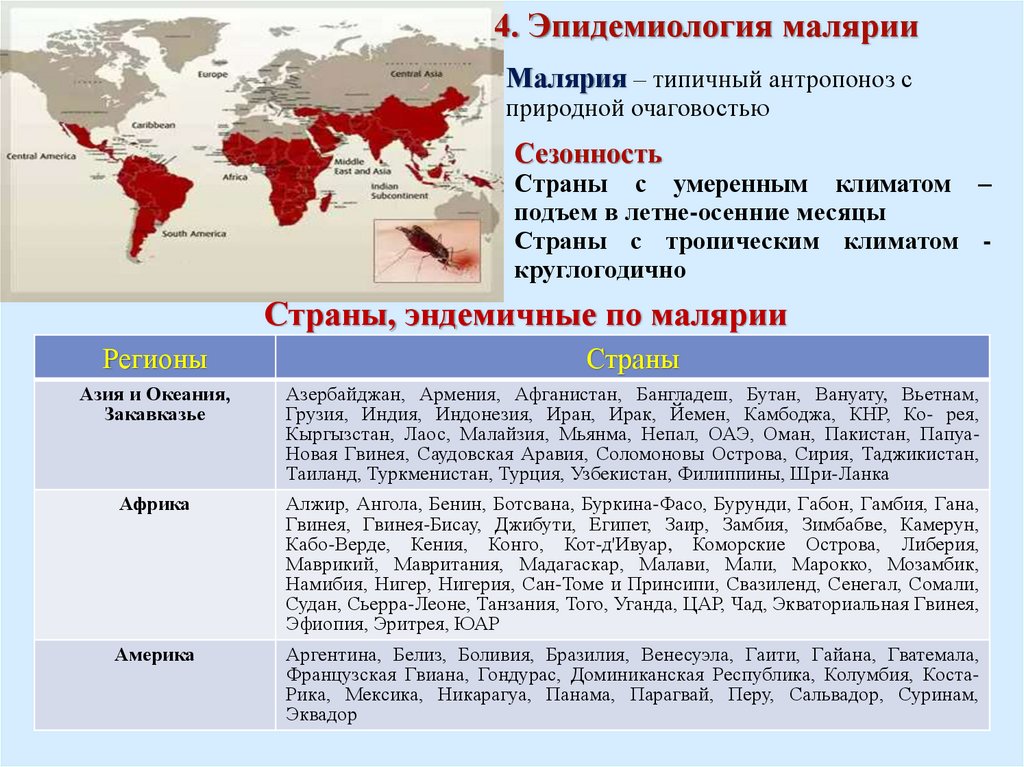
4. Эпидемиология малярииМалярия – типичный антропоноз с
природной очаговостью
Сезонность
Страны с умеренным климатом –
подъем в летне-осенние месяцы
Страны с тропическим климатом круглогодично
Страны, эндемичные по малярии
Регионы
Страны
Азия и Океания,
Закавказье
Азербайджан, Армения, Афганистан, Бангладеш, Бутан, Вануату, Вьетнам,
Грузия, Индия, Индонезия, Иран, Ирак, Йемен, Камбоджа, КНР, Ко- рея,
Кыргызстан, Лаос, Малайзия, Мьянма, Непал, ОАЭ, Оман, Пакистан, ПапуаНовая Гвинея, Саудовская Аравия, Соломоновы Острова, Сирия, Таджикистан,
Таиланд, Туркменистан, Турция, Узбекистан, Филиппины, Шри-Ланка
Африка
Алжир, Ангола, Бенин, Ботсвана, Буркина-Фасо, Бурунди, Габон, Гамбия, Гана,
Гвинея, Гвинея-Бисау, Джибути, Египет, Заир, Замбия, Зимбабве, Камерун,
Кабо-Верде, Кения, Конго, Кот-д'Ивуар, Коморские Острова, Либерия,
Маврикий, Мавритания, Мадагаскар, Малави, Мали, Марокко, Мозамбик,
Намибия, Нигер, Нигерия, Сан-Томе и Принсипи, Свазиленд, Сенегал, Сомали,
Судан, Сьерра-Леоне, Танзания, Того, Уганда, ЦАР, Чад, Экваториальная Гвинея,
Эфиопия, Эритрея, ЮАР
Америка
Аргентина, Белиз, Боливия, Бразилия, Венесуэла, Гаити, Гайана, Гватемала,
Французская Гвиана, Гондурас, Доминиканская Республика, Колумбия, КостаРика, Мексика, Никарагуа, Панама, Парагвай, Перу, Сальвадор, Суринам,
Эквадор
10.
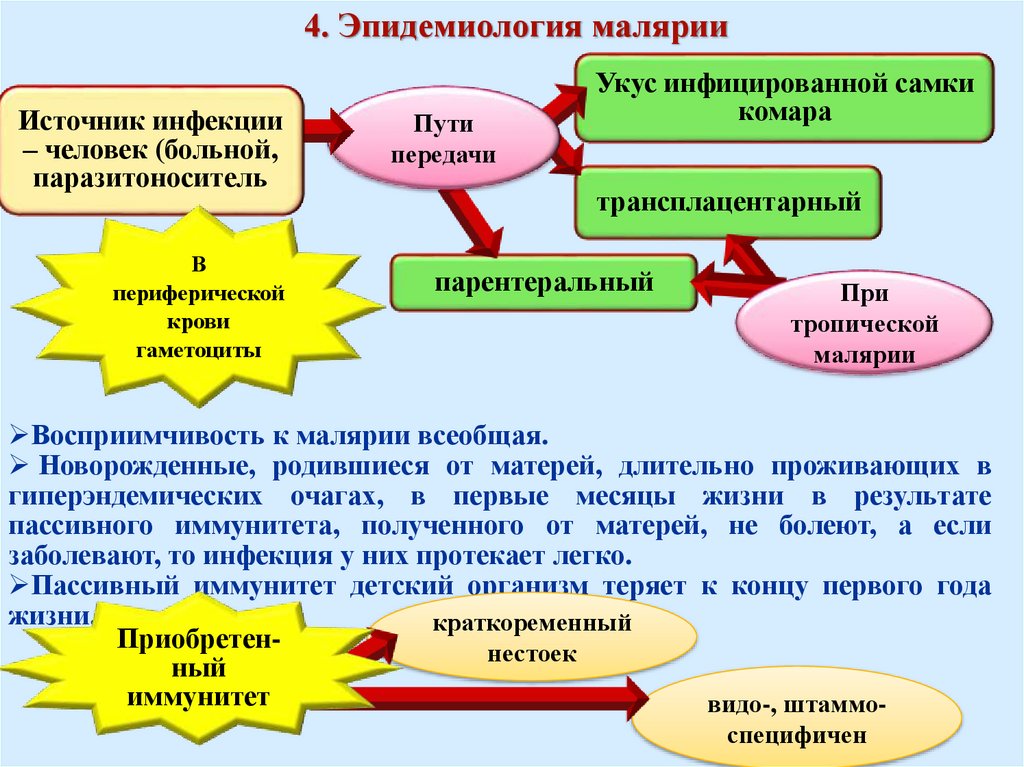
4. Эпидемиология малярииИсточник инфекции
– человек (больной,
паразитоноситель
В
периферической
крови
гаметоциты
Пути
передачи
Укус инфицированной самки
комара
трансплацентарный
парентеральный
При
тропической
малярии
Восприимчивость к малярии всеобщая.
Новорожденные, родившиеся от матерей, длительно проживающих в
гиперэндемических очагах, в первые месяцы жизни в результате
пассивного иммунитета, полученного от матерей, не болеют, а если
заболевают, то инфекция у них протекает легко.
Пассивный иммунитет детский организм теряет к концу первого года
жизни.
краткоременный
Приобретеннестоек
ный
иммунитет
видо-, штаммоспецифичен
11.
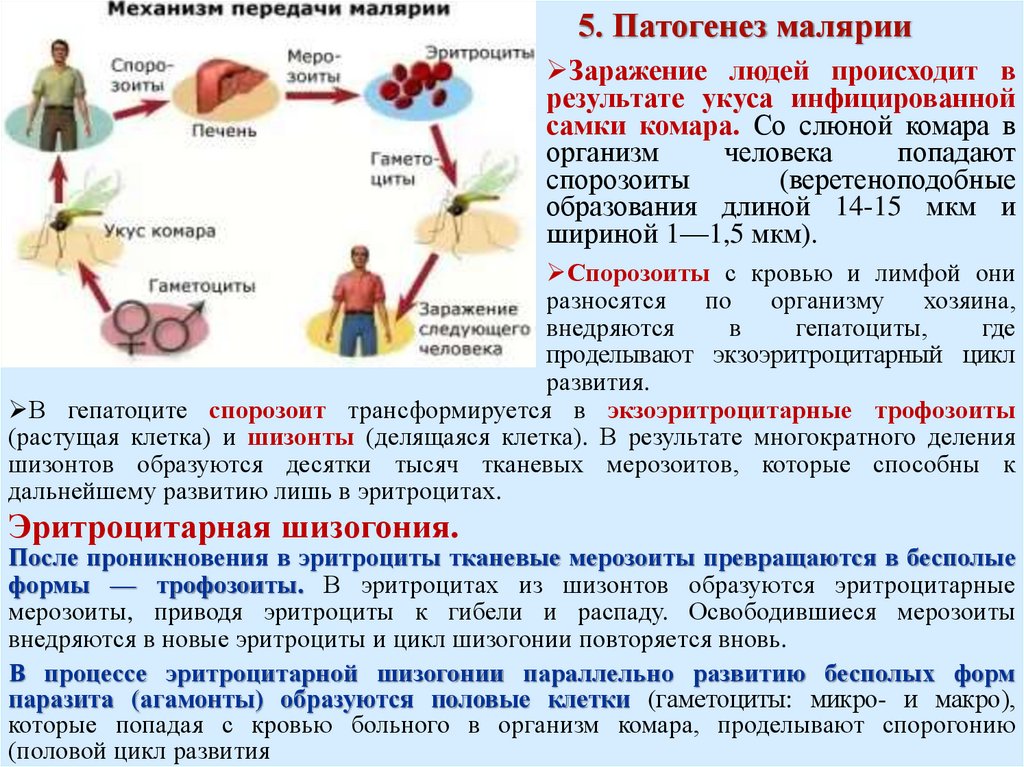
5. Патогенез малярииЗаражение людей происходит в
результате укуса инфицированной
самки комара. Со слюной комара в
организм
человека
попадают
спорозоиты
(веретеноподобные
образования длиной 14-15 мкм и
шириной 1—1,5 мкм).
Спорозоиты с кровью и лимфой они
разносятся
по
организму
хозяина,
внедряются
в
гепатоциты,
где
проделывают экзоэритроцитарный цикл
развития.
В гепатоците спорозоит трансформируется в экзоэритроцитарные трофозоиты
(растущая клетка) и шизонты (делящаяся клетка). В результате многократного деления
шизонтов образуются десятки тысяч тканевых мерозоитов, которые способны к
дальнейшему развитию лишь в эритроцитах.
Эритроцитарная шизогония.
После проникновения в эритроциты тканевые мерозоиты превращаются в бесполые
формы — трофозоиты. В эритроцитах из шизонтов образуются эритроцитарные
мерозоиты, приводя эритроциты к гибели и распаду. Освободившиеся мерозоиты
внедряются в новые эритроциты и цикл шизогонии повторяется вновь.
В процессе эритроцитарной шизогонии параллельно развитию бесполых форм
паразита (агамонты) образуются половые клетки (гаметоциты: микро- и макро),
которые попадая с кровью больного в организм комара, проделывают спорогонию
(половой цикл развития
12.
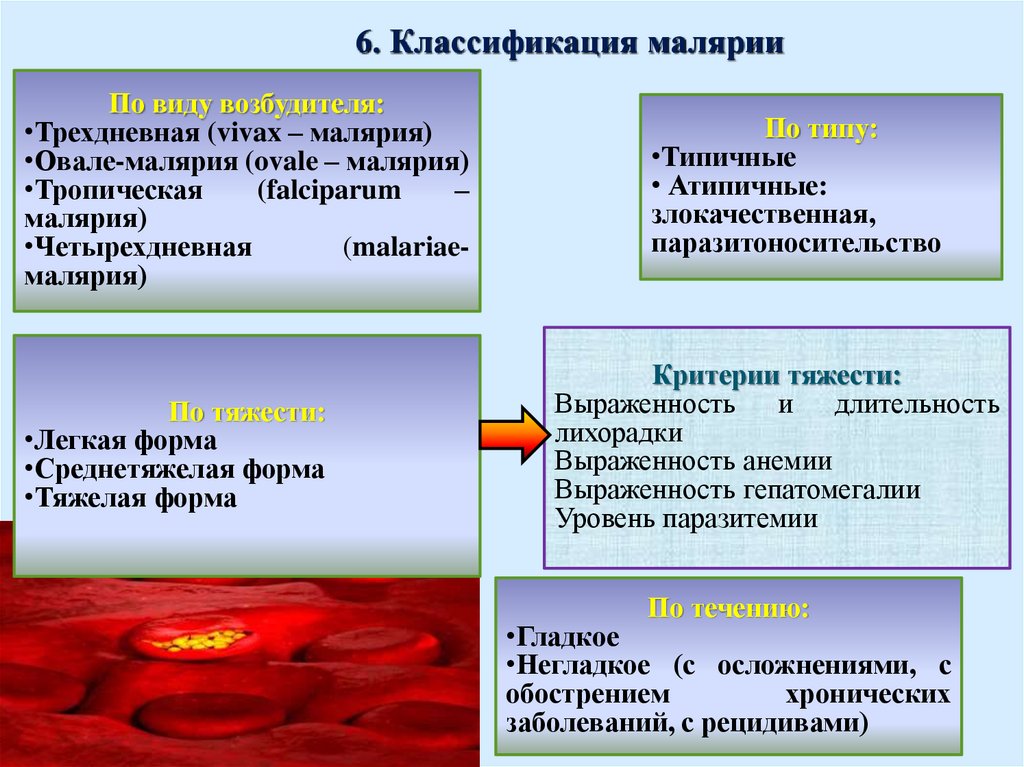
6. Классификация малярииПо виду возбудителя:
•Трехдневная (vivax – малярия)
•Овале-малярия (ovale – малярия)
•Тропическая
(falciparum
–
малярия)
•Четырехдневная
(malariaeмалярия)
По тяжести:
•Легкая форма
•Среднетяжелая форма
•Тяжелая форма
По типу:
•Типичные
• Атипичные:
злокачественная,
паразитоносительство
Критерии тяжести:
Выраженность и длительность
лихорадки
Выраженность анемии
Выраженность гепатомегалии
Уровень паразитемии
По течению:
•Гладкое
•Негладкое (с осложнениями, с
обострением
хронических
заболеваний, с рецидивами)
13.
6. Классификация малярииПо классификатору МКБ 10 выделяют:
В 50. Малярия, вызванная Plasmodium falciparum
B 50.0 Малярия, вызванная Plasmodium falciparum с церебральными
осложнениями
B 50.8 Другие виды тяжелой и осложненной малярии, вызванной Plasmodium
falciparum
B 50.9 Малярия, вызванная Plasmodium falciparum неуточненная
B 51. Малярия, вызванная Plasmodium vivax
B 51.0. Малярия, вызванная Plasmodium vivax, осложненная разрывом
селезенки
B 51.8 Малярия, вызванная Plasmodium vivax с другими осложнениями
В 51.9 Малярия, вызванная Plasmodium vivax, без осложнений
В 52 Малярия, вызванная Plasmodium malaria
В 52.0 Малярия, вызванная Plasmodium malaria, с нефропатией
B 52.8 Малярия, вызванная Plasmodium malariae с другими осложнениями
В 52.9 Малярия, вызванная Plasmodium malariae, без осложнений
В 53.0 Малярия, вызванная Plasmodium ovale
B 53.1 Малярия, вызванная плазмодиями обезьян
B 53.8 Другие паразитологически подтвержденные малярии, не
классифицированные в других рубриках
В 54 Малярия неуточненная
P 37.4. Другая врожденная малярия
Р 37.3 Врожденная малярия, вызванная Plasmodium falciparum
14.
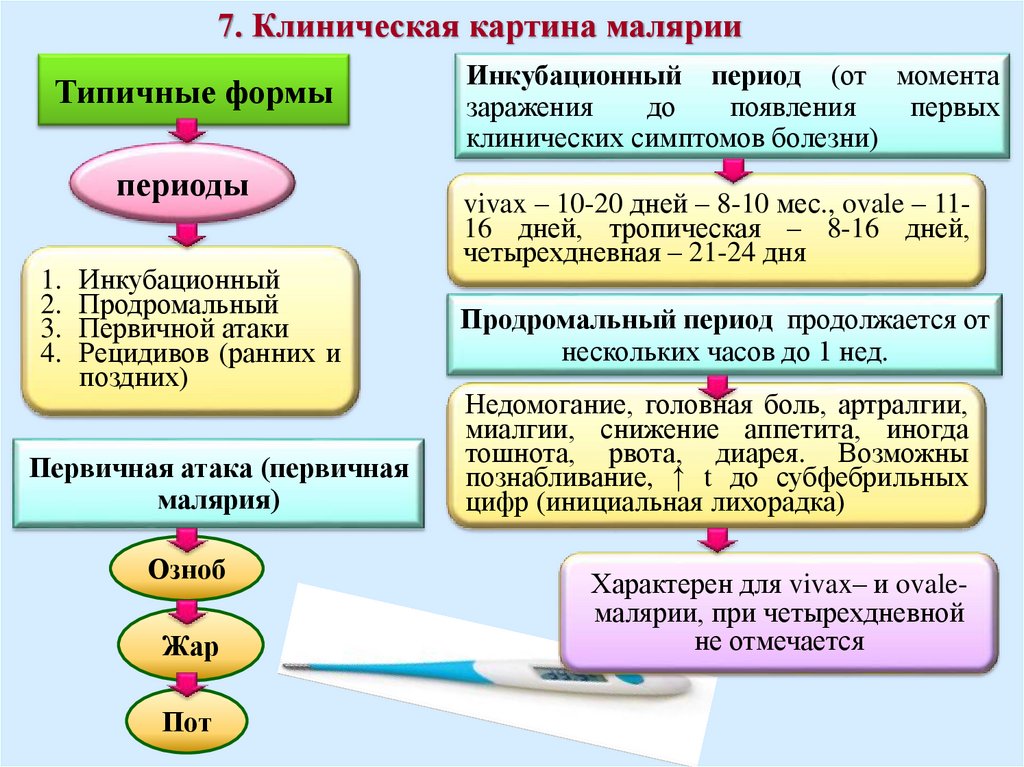
7. Клиническая картина малярииТипичные формы
периоды
1. Инкубационный
2. Продромальный
3. Первичной атаки
4. Рецидивов (ранних и
поздних)
Первичная атака (первичная
малярия)
Озноб
Жар
Пот
Инкубационный период (от момента
заражения
до
появления
первых
клинических симптомов болезни)
vivax – 10-20 дней – 8-10 мес., ovale – 1116 дней, тропическая – 8-16 дней,
четырехдневная – 21-24 дня
Продромальный период продолжается от
нескольких часов до 1 нед.
Недомогание, головная боль, артралгии,
миалгии, снижение аппетита, иногда
тошнота, рвота, диарея. Возможны
познабливание, ↑ t до субфебрильных
цифр (инициальная лихорадка)
Характерен для vivax– и ovaleмалярии, при четырехдневной
не отмечается
15.
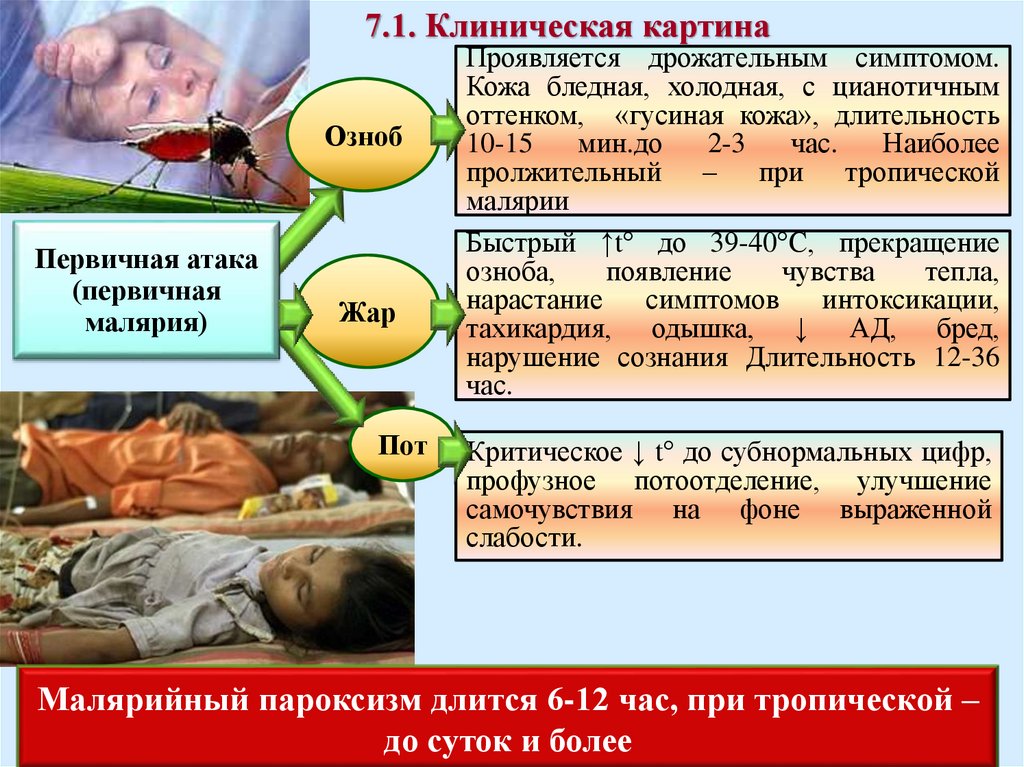
7.1. Клиническая картинаПроявляется
малярии дрожательным симптомом.
Озноб
Первичная атака
(первичная
малярия)
Жар
Пот
Кожа бледная, холодная, с цианотичным
оттенком, «гусиная кожа», длительность
10-15
мин.до
2-3
час.
Наиболее
пролжительный – при тропической
малярии
Быстрый ↑t° до 39-40°С, прекращение
озноба,
появление
чувства
тепла,
нарастание
симптомов
интоксикации,
тахикардия, одышка, ↓ АД, бред,
нарушение сознания Длительность 12-36
час.
Критическое ↓ t° до субнормальных цифр,
профузное потоотделение, улучшение
самочувствия на фоне выраженной
слабости.
Малярийный пароксизм длится 6-12 час, при тропической –
до суток и более
16.
7.1. Клиническая картина малярииОсобенности
малярийной
лихорадки
Наступление пароксизма через
определенные интервалы времени, в
одно и то же время суток
Лихорадка неправильного
интермиттирующего характера
В начале болезни приступы не всегда
строго периодичны
утренние и
дневные часы vivax- и
четырехдневная
вечерние
часы - ovaleмалярия
в любое время суток тропическая малярия
17.
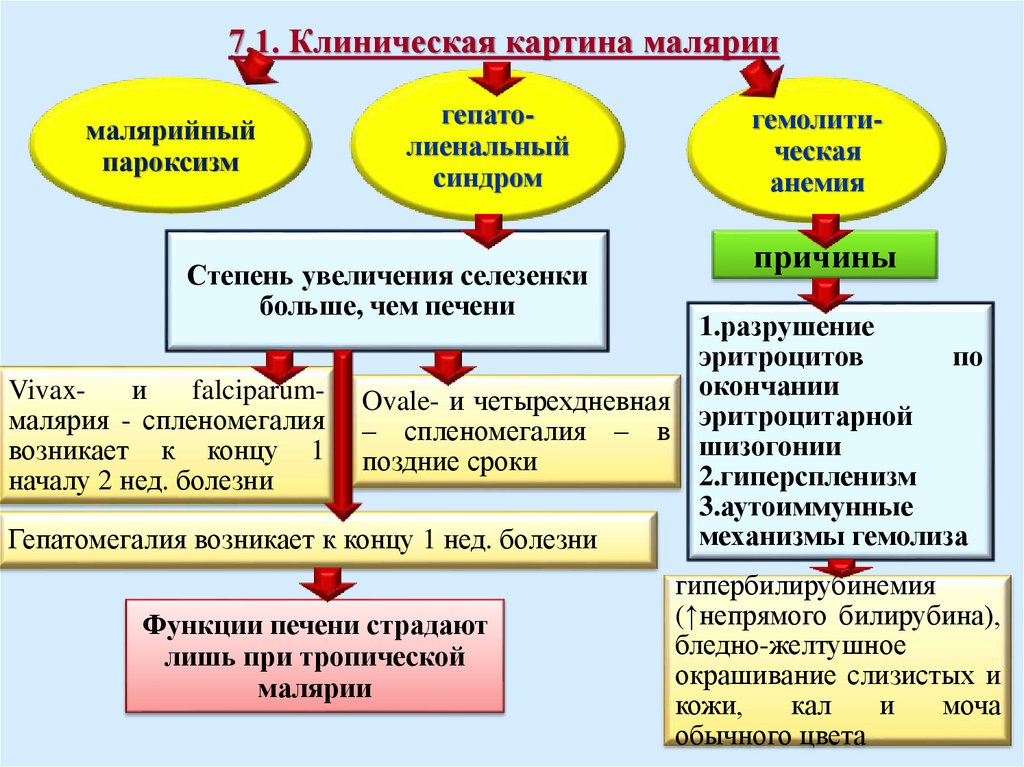
7.1. Клиническая картина маляриималярийный
пароксизм
гепатолиенальный
синдром
Степень увеличения селезенки
больше, чем печени
Vivaxи
falciparumмалярия - спленомегалия
возникает к концу 1
началу 2 нед. болезни
Ovale- и четырехдневная
– спленомегалия – в
поздние сроки
Гепатомегалия возникает к концу 1 нед. болезни
Функции печени страдают
лишь при тропической
малярии
гемолитическая
анемия
причины
1.разрушение
эритроцитов
по
окончании
эритроцитарной
шизогонии
2.гиперспленизм
3.аутоиммунные
механизмы гемолиза
гипербилирубинемия
(↑непрямого билирубина),
бледно-желтушное
окрашивание слизистых и
кожи,
кал
и
моча
обычного цвета
18.
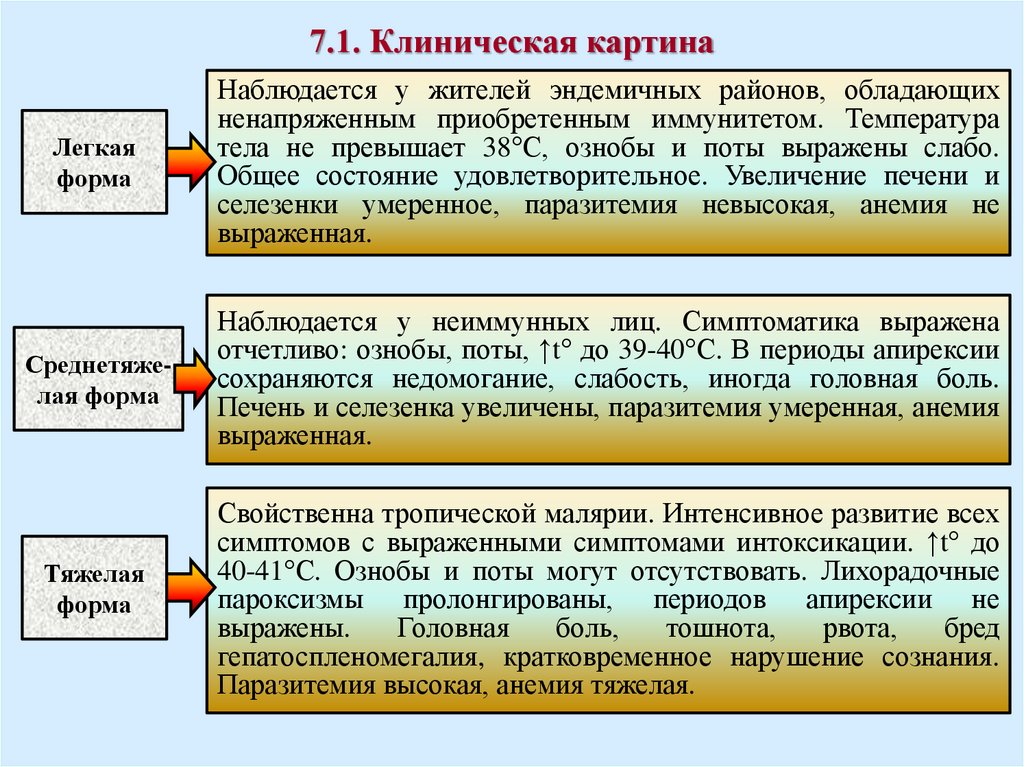
7.1. Клиническая картинамалярии
Наблюдается у жителей
эндемичных районов, обладающих
Легкая
форма
ненапряженным приобретенным иммунитетом. Температура
тела не превышает 38°С, ознобы и поты выражены слабо.
Общее состояние удовлетворительное. Увеличение печени и
селезенки умеренное, паразитемия невысокая, анемия не
выраженная.
Среднетяжелая форма
Наблюдается у неиммунных лиц. Симптоматика выражена
отчетливо: ознобы, поты, ↑t° до 39-40°С. В периоды апирексии
сохраняются недомогание, слабость, иногда головная боль.
Печень и селезенка увеличены, паразитемия умеренная, анемия
выраженная.
Тяжелая
форма
Свойственна тропической малярии. Интенсивное развитие всех
симптомов с выраженными симптомами интоксикации. ↑t° до
40-41°С. Ознобы и поты могут отсутствовать. Лихорадочные
пароксизмы пролонгированы, периодов апирексии не
выражены.
Головная
боль,
тошнота,
рвота,
бред
гепатоспленомегалия, кратковременное нарушение сознания.
Паразитемия высокая, анемия тяжелая.
19.
7.1. Клиническая картина малярииРанние
(эритроцитарные)
Период
рецидивов
Развитие повторной
атаки через 6-11 мес.
Безлихорадочный период с
возобновлением лихорадки
через 7-10 дней,
длительность 2-3 мес.
причина
Выход паразитов из печени,
появления новой генерации
тканевых мерозоитов из
тканевых форм плазмодиев
(гипнозоитов),
эритроцитарной шизогонии
причина
Подъем персистирующей
паразитемии (при любой
малярии)
Длительность тропической малярии 6-20
трехдневной – 1,5-3 года, овале – 2-4
четырехдневной – 4-5 лет.
Поздние
(экзоэритроцитарные)
мес.,
года,
Паразитоносительство – десятки лет!
Pl.
vivax
Pl.
ovale
20.
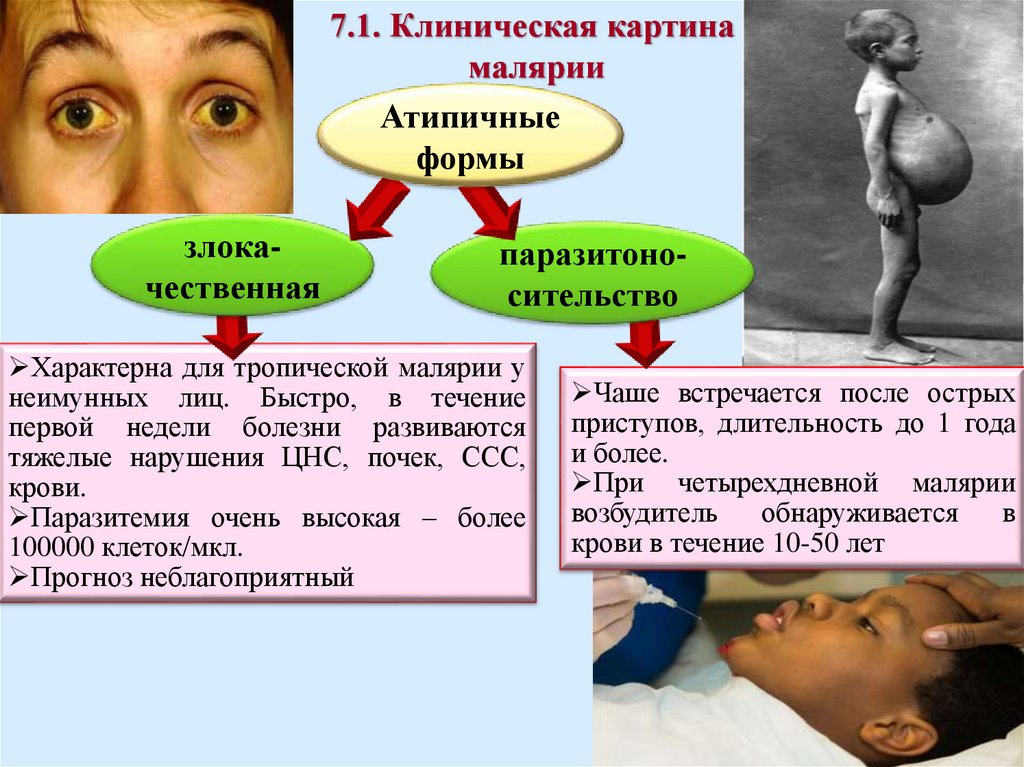
7.1. Клиническая картинамалярии
Атипичные
формы
злокачественная
паразитоносительство
Характерна для тропической малярии у
неимунных лиц. Быстро, в течение
первой недели болезни развиваются
тяжелые нарушения ЦНС, почек, ССС,
крови.
Паразитемия очень высокая – более
100000 клеток/мкл.
Прогноз неблагоприятный
Чаше встречается после острых
приступов, длительность до 1 года
и более.
При четырехдневной малярии
возбудитель
обнаруживается
в
крови в течение 10-50 лет
21.
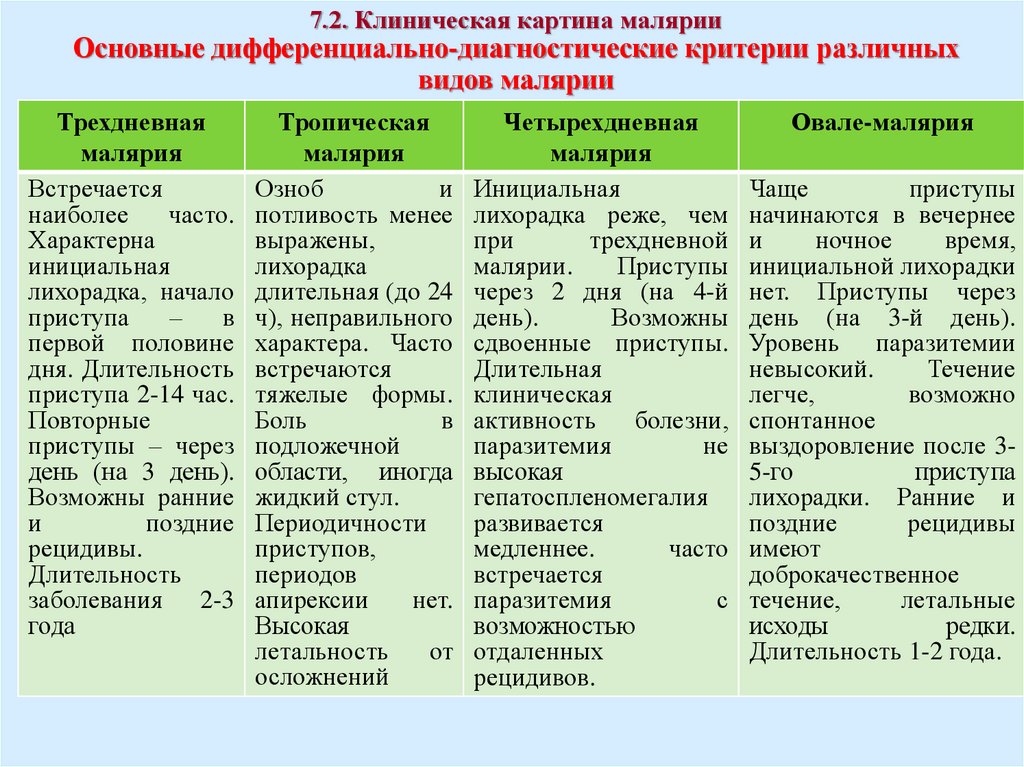
7.2. Клиническая картина малярииОсновные дифференциально-диагностические критерии различных
видов малярии
Трехдневная
малярия
Встречается
наиболее
часто.
Характерна
инициальная
лихорадка, начало
приступа
–
в
первой половине
дня. Длительность
приступа 2-14 час.
Повторные
приступы – через
день (на 3 день).
Возможны ранние
и
поздние
рецидивы.
Длительность
заболевания 2-3
года
Тропическая
малярия
Озноб
и
потливость менее
выражены,
лихорадка
длительная (до 24
ч), неправильного
характера. Часто
встречаются
тяжелые формы.
Боль
в
подложечной
области, иногда
жидкий стул.
Периодичности
приступов,
периодов
апирексии
нет.
Высокая
летальность
от
осложнений
Четырехдневная
малярия
Инициальная
лихорадка реже, чем
при
трехдневной
малярии.
Приступы
через 2 дня (на 4-й
день).
Возможны
сдвоенные приступы.
Длительная
клиническая
активность болезни,
паразитемия
не
высокая
гепатоспленомегалия
развивается
медленнее.
часто
встречается
паразитемия
с
возможностью
отдаленных
рецидивов.
Овале-малярия
Чаще
приступы
начинаются в вечернее
и
ночное
время,
инициальной лихорадки
нет. Приступы через
день (на 3-й день).
Уровень паразитемии
невысокий.
Течение
легче,
возможно
спонтанное
выздоровление после 35-го
приступа
лихорадки. Ранние и
поздние
рецидивы
имеют
доброкачественное
течение,
летальные
исходы
редки.
Длительность 1-2 года.
22.
7.3. Осложнениямалярии
Специфические
1.
2.
3.
4.
5.
6.
7.
8.
Церебральная малярия
Психические расстройства
Острый гемолиз и гемаглобинурийная лихорадка
Острая почечная недостаточность
Отек головного мозга
Разрыв селезенки
Вторичная гипохромная анемия
Нефротический синдром
Встречаются, в основном, при тропической малярии.
Осложнения – причина летальных исходов!
23.
7.3. Осложнениямалярии
Малярийная
кома -
при
злокачественных
формах
болезни, чаще при первичной
тропической малярии.
Сначала на фоне высокой
температуры тела появляются
невыносимая головная боль,
многократная рвота, быстрое
нарушение сознания.
Фазы малярийной комы:
1.
2.
3.
сомноленция - адинамия, сонливость, инверсия сна, больной неохотно
вступает в контакт,
сопор - сознание резко заторможена, больной реагирует только на сильные
раздражители, рефлексы снижены, возможны судороги, менингеальные
симптомы,
кома - обморок, рефлексы резко снижены или не вызываются.
24.
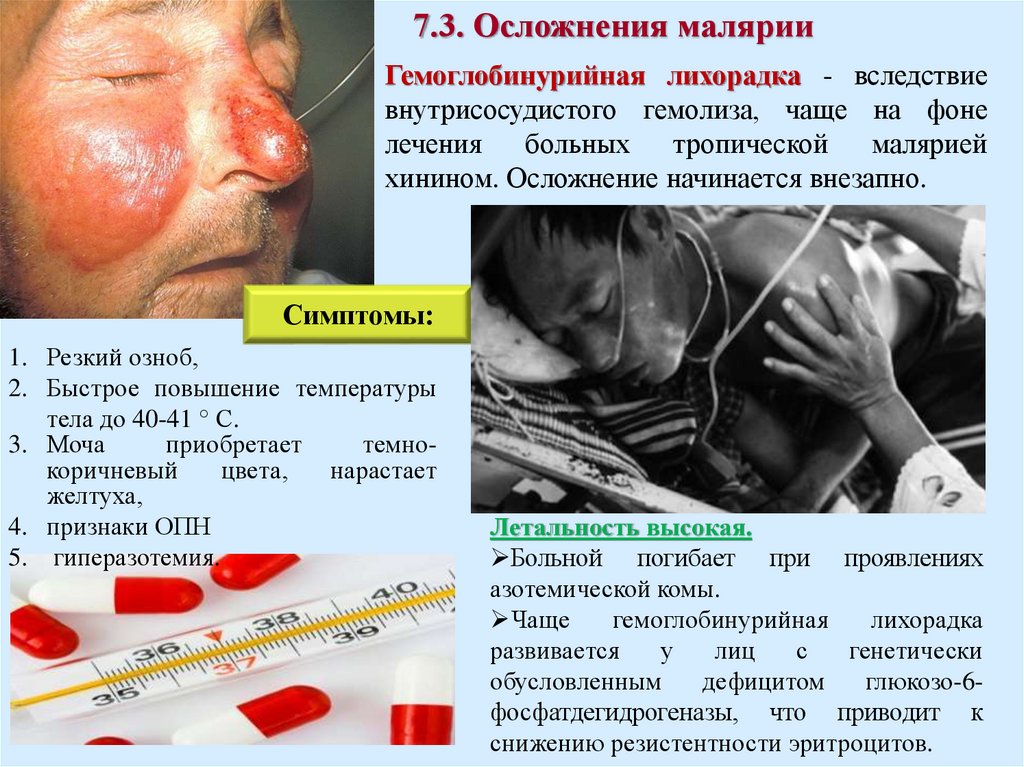
7.3. Осложнения малярииГемоглобинурийная лихорадка - вследствие
внутрисосудистого гемолиза, чаще на фоне
лечения
больных
тропической
малярией
хинином. Осложнение начинается внезапно.
Симптомы:
1. Резкий озноб,
2. Быстрое повышение температуры
тела до 40-41 ° С.
3. Моча
приобретает
темнокоричневый
цвета,
нарастает
желтуха,
4. признаки ОПН
5. гиперазотемия.
Летальность высокая.
Больной погибает при проявлениях
азотемической комы.
Чаще
гемоглобинурийная
лихорадка
развивается
у
лиц
с
генетически
обусловленным
дефицитом
глюкозо-6фосфатдегидрогеназы, что приводит к
снижению резистентности эритроцитов.
25.
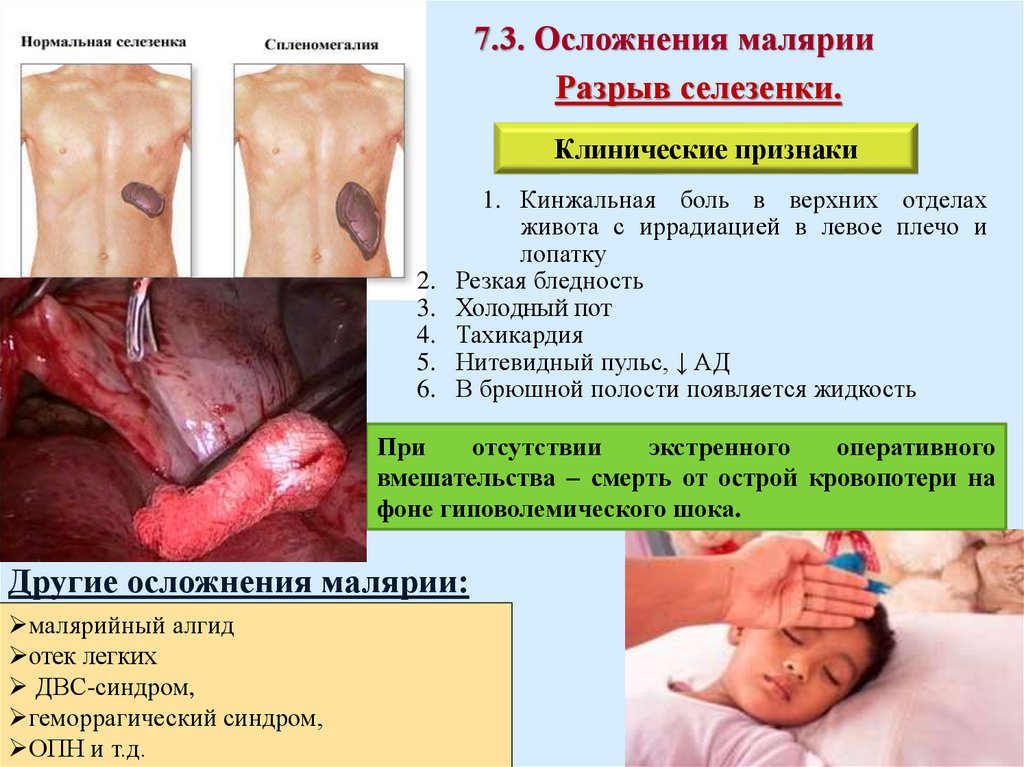
7.3. Осложнения малярииРазрыв селезенки.
Клинические признаки
2.
3.
4.
5.
6.
1. Кинжальная боль в верхних отделах
живота с иррадиацией в левое плечо и
лопатку
Резкая бледность
Холодный пот
Тахикардия
Нитевидный пульс, ↓ АД
В брюшной полости появляется жидкость
При
отсутствии
экстренного
оперативного
вмешательства – смерть от острой кровопотери на
фоне гиповолемического шока.
Другие осложнения малярии:
малярийный алгид
отек легких
ДВС-синдром,
геморрагический синдром,
ОПН и т.д.
26.
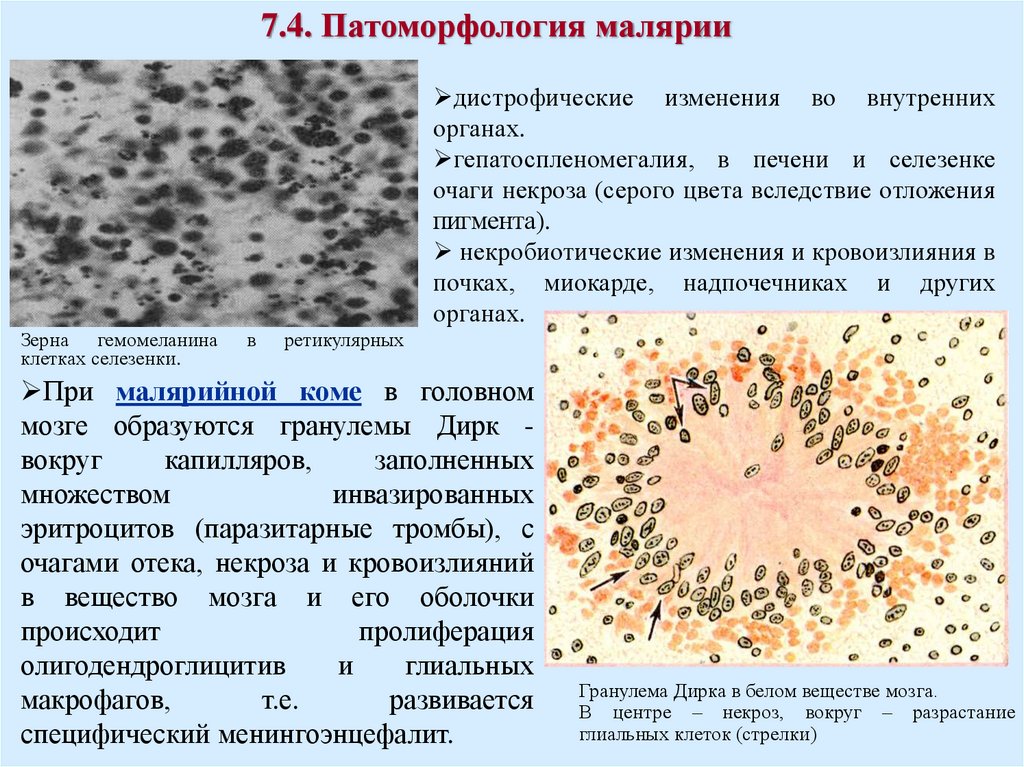
7.4. Патоморфология маляриидистрофические изменения во внутренних
органах.
гепатоспленомегалия, в печени и селезенке
очаги некроза (серого цвета вследствие отложения
пигмента).
некробиотические изменения и кровоизлияния в
почках, миокарде, надпочечниках и других
органах.
Зерна гемомеланина
клетках селезенки.
в
ретикулярных
При малярийной коме в головном
мозге образуются гранулемы Дирк вокруг
капилляров,
заполненных
множеством
инвазированных
эритроцитов (паразитарные тромбы), с
очагами отека, некроза и кровоизлияний
в вещество мозга и его оболочки
происходит
пролиферация
олигодендроглицитив
и
глиальных
макрофагов,
т.е.
развивается
специфический менингоэнцефалит.
Гранулема Дирка в белом веществе мозга.
В центре – некроз, вокруг – разрастание
глиальных клеток (стрелки)
27.
7.5. Врожденная малярияВстречается редко (чаще гипо- и мезоэндемичных районах, где не
проводится лечение беременных, больных малярией.
Возможно внутриутробное заражение (чаще при тропической малярии)
Инфицирование плода в
первой половине беременности
Самопроизвольный выкидыш
Инфицирование плода во
второй половине беременности
Рождение недоношенных детей, с
внутриутробной гипотрофией,
анемией
Основные клинические
симптомы врожденной
малярии:
1. Приступы беспокойства
2. Цианоз, судороги
3. Диспептические расстройства,
срыгивания
4. Гепатолиенальный синдром
5. Гипохромная анемия, дистрофия
28.
7.6. Особенности малярии у детей раннего возраста:Отсутствие типичных приступов (температура тела вначале
повышается до фебрильных цифр, затем – субфебрильная, вместо
озноба – приступы цианоза и похолодания конечностей, эквивалент
пота – увлажнение кожи головы и туловища)
Отсутствие периодичности приступов
Беспокойство, расстройство сна
Отказ от груди вплоть до анорексии
Рвота, судороги, менингеальные симптомы
Частые срыгивания, боли в животе,
жидкий стул
Возможно развитие дегидратации
Быстрое нарастание анемии
Выражен гепатолиенальный синдром
Преобладание тяжелых форм с возможным летальным исходом
Возможно и бесприступное течение (в определенные часы
появляется икота без ↑ t°С, озноба и пота, анемия и
гепатолиенальный синдром
29.
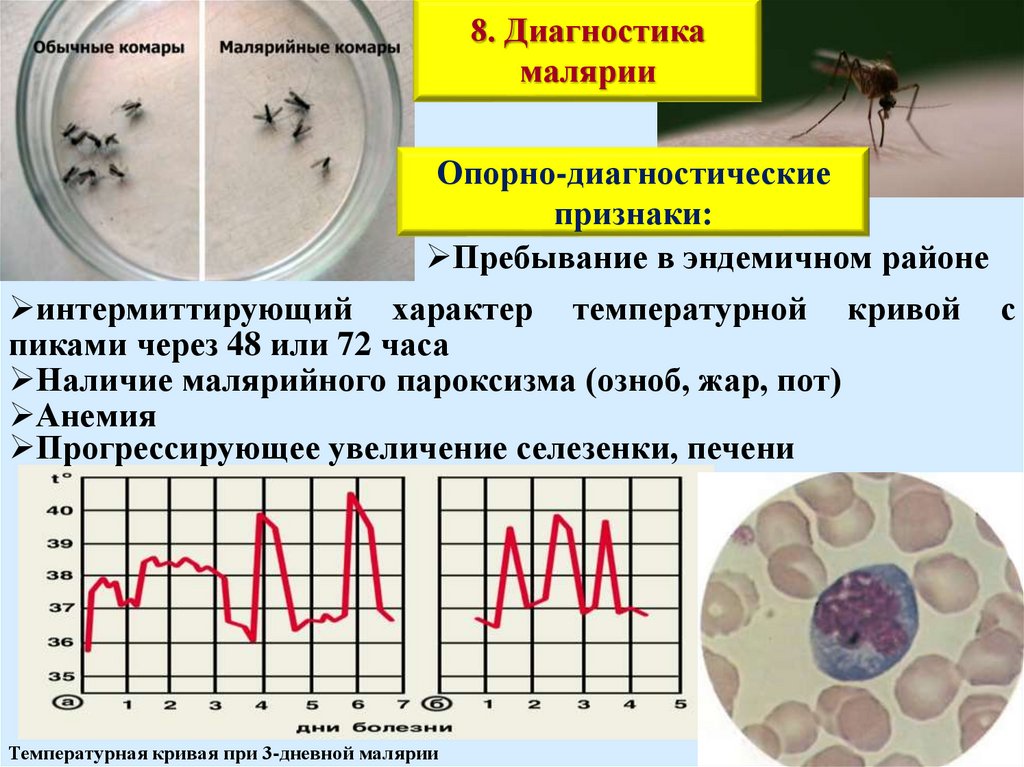
8. Диагностикамалярии
Опорно-диагностические
признаки:
Пребывание в эндемичном районе
интермиттирующий характер температурной кривой с
пиками через 48 или 72 часа
Наличие малярийного пароксизма (озноб, жар, пот)
Анемия
Прогрессирующее увеличение селезенки, печени
Температурная кривая при 3-дневной малярии
30.
Лабораторная диагностика малярии:-Паразитологический метод: исследование проводится
в мазке и толстой капле крови, окрашенными по
Романовскому-Гимзе.
Показания для исследования крови на малярийные
плазмодии:
↑t° и недомогание у прибывших из эндемичных районов,
лихорадка более 5 дней,
неподдающаяся терапии лихорадка, ↑t°
через
2
мес.после
переливания
препаратов крови,
любое повышение температуры у
больных с наличием малярии в анамнезе,
наличие у больного гепатолиенального
синдрома на фоне ↑t°, анемии,
желтушности склер
31.
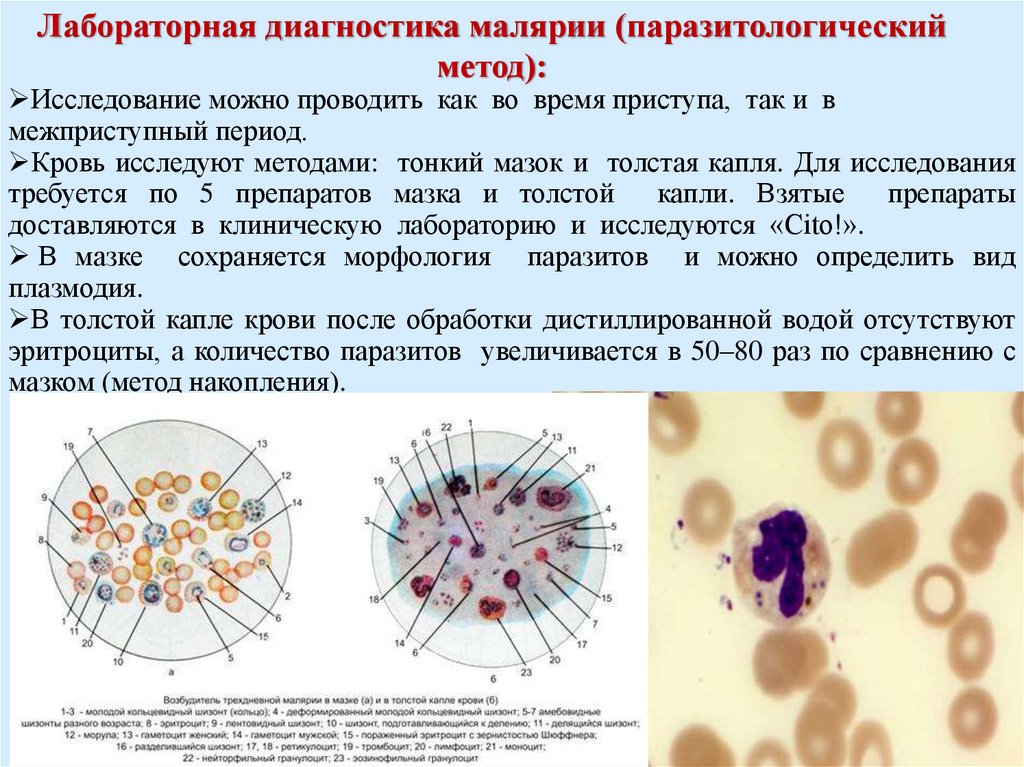
Лабораторная диагностика малярии (паразитологическийметод):
Исследование можно проводить как во время приступа, так и в
межприступный период.
Кровь исследуют методами: тонкий мазок и толстая капля. Для исследования
требуется по 5 препаратов мазка и толстой
капли. Взятые
препараты
доставляются в клиническую лабораторию и исследуются «Cito!».
В мазке сохраняется морфология паразитов и можно определить вид
плазмодия.
В толстой капле крови после обработки дистиллированной водой отсутствуют
эритроциты, а количество паразитов увеличивается в 50–80 раз по сравнению с
мазком (метод накопления).
32.
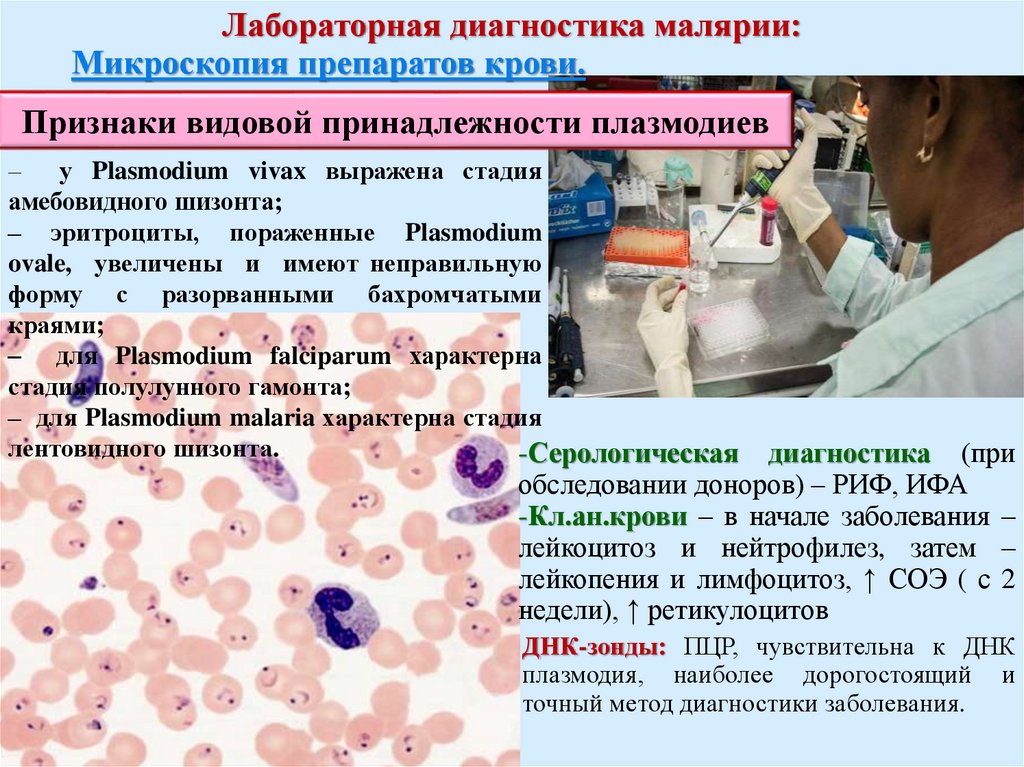
Лабораторная диагностика малярии:Микроскопия препаратов крови.
Признаки видовой принадлежности плазмодиев
– у Plasmodium vivax выражена стадия
амебовидного шизонта;
– эритроциты, пораженные Plasmodium
ovale, увеличены и имеют неправильную
форму с разорванными бахромчатыми
краями;
– для Plasmodium falciparum характерна
стадия полулунного гамонта;
– для Plasmodium malaria характерна стадия
лентовидного шизонта.
-Серологическая
диагностика (при
обследовании доноров) – РИФ, ИФА
-Кл.ан.крови – в начале заболевания –
лейкоцитоз и нейтрофилез, затем –
лейкопения и лимфоцитоз, ↑ СОЭ ( с 2
недели), ↑ ретикулоцитов
ДНК-зонды: ПЦР, чувствительна к ДНК
плазмодия, наиболее дорогостоящий и
точный метод диагностики заболевания.
33.
9. Дифференциальная диагностика малярииБрюшной тиф,
паратифы
Брюшной тиф (паратифы) протекающие с 1-го дня с высокой
лихорадкой, тифозным статусом, гепатолиенальным синдромом,
тахикардией, лейкопенией, иногда по клинической картине
сходны с тропической малярией, протекающей без выраженных
пароксизмов. Однако при брюшном тифе наблюдается более
медленное развитие симптомов интоксикации, монотонность
температурной кривой на протяжении суток. Диагноз
устанавливается на основании лабораторных данных:
положительная гемокультура, серологические данные (реакция
Видаля)
Лептоспироз
Лептоспироз начинающийся гипертермией, иногда принимают за
малярию. Решающее значение приобретают эпидемиологическая
обстановка, обнаружение лептоспир в крови в первые дни болезни,
позже в моче, реакция агглютинации с культурами лептоспир.
Бруцеллез
Бруцеллез, в остром периоде имеет смену лихорадочных
пароксизмов с апирексией, познабливанием, потом, увеличением
размеров печени и селезенки, лейкопению, что дает повод
предполагать малярию. Дифференцировать болезни помогают
учет эпидемиологической обстановки (контакт с больными
животными и использование в пищу инфицированных
бруцеллами продуктов). Помогают установлению диагноза
серологические исследования (реакция Райта и Хеддлсона), РСК
и кожно-аллергическая проба Бюрне при бруцеллезе.
34.
9. Дифференциальная диагностика малярииГрипп
Значительная лихорадка с ознобом, признаками интоксикации,
ломота в суставах имеют место и при гриппе, но при гриппе
имеют место катаральные изменения верхних дыхательных
путей, сухой кашель, нет спленогепатомегалии, анемии.
Висцеральный
лейшманиоз
Гемолитические
анемии
Менингит
Клиника висцерального лейшманиоза во многом
напоминает малярию (лихорадка, заметное увеличение
печени
и
селезенки,
значительная
анемия,
лимфоцитопения), но начало болезни постепенное,
лихорадка
продолжительная,
неправильного
волнообразного типа, оказывается лимфаденопатия,
кахексия, часто на месте укуса москита является
первичный аффект.
Причины: биохимические дефекты эритроцитов, например
наследственная энзимопатия эритроцитов (недостаток
глюкозо-6-фосфат-дегидрогеназы, анемия Минковского —
Шоффара), гемоглобинопатии (талассемия и др.), дефекты
оболочек
эритроцитов
(пароксизмальная
ночная
гемоглобинурия или болезнь Маркиафавы — Микели и др.).
Желтуха часто бывает повторной. Отсутствует лихорадка,
типичные пароксизмы, характерные для малярии
Для менингита характерны внезапное начало, озноб, резкое
повышение температуры тела, но, в отличие от малярии,
типичными является многократная рвота, положительные
менингеальные симптомы, соответствующие изменения
цереброспинальной жидкости.
35.
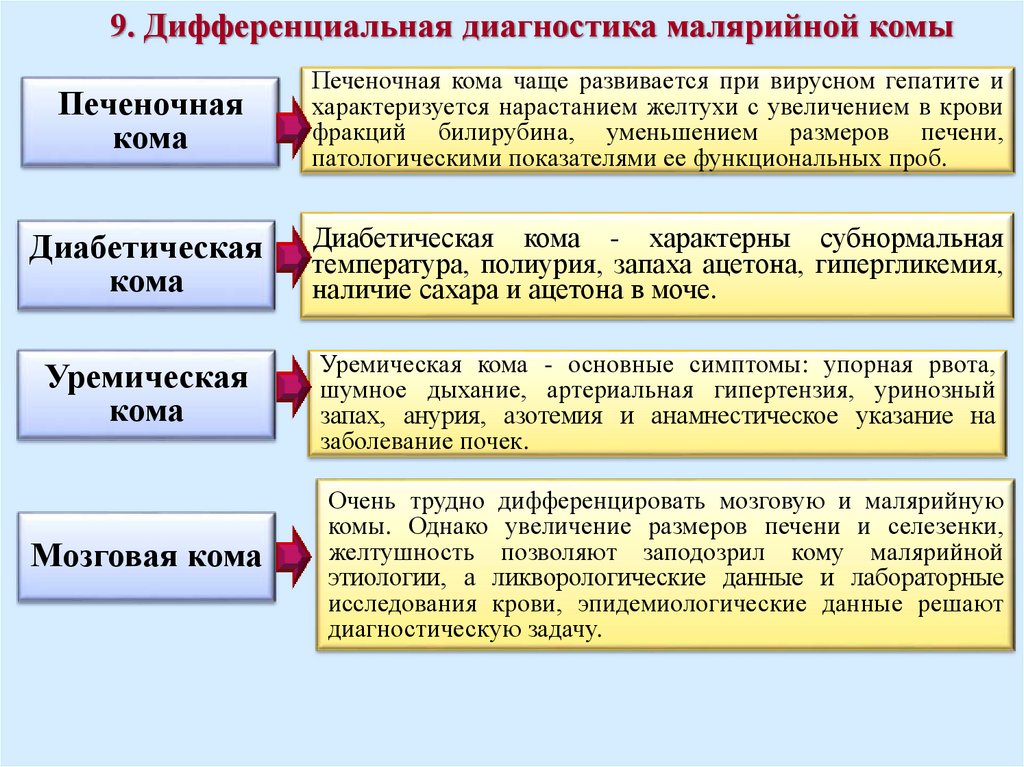
9. Дифференциальная диагностика малярийной комыПеченочная
кома
Печеночная кома чаще развивается при вирусном гепатите и
характеризуется нарастанием желтухи с увеличением в крови
фракций билирубина, уменьшением размеров печени,
патологическими показателями ее функциональных проб.
Диабетическая
кома
Диабетическая кома - характерны субнормальная
температура, полиурия, запаха ацетона, гипергликемия,
наличие сахара и ацетона в моче.
Уремическая
кома
Уремическая кома - основные симптомы: упорная рвота,
шумное дыхание, артериальная гипертензия, уринозный
запах, анурия, азотемия и анамнестическое указание на
заболевание почек.
Мозговая кома
Очень трудно дифференцировать мозговую и малярийную
комы. Однако увеличение размеров печени и селезенки,
желтушность позволяют заподозрил кому малярийной
этиологии, а ликворологические данные и лабораторные
исследования крови, эпидемиологические данные решают
диагностическую задачу.
36.
10. Лечение малярииГруппы противомалярийных препаратов:
1) гематошизотропные средства, эффективные в отношении бесполых
эритроцитарных стадий плазмодиев, — 4 хинолилметанолы (хинина
гидрохлорид, дигидрохлорид или сульфат, хинидина глюконат, мефлохина
гидрохлорид), нафтахинолы (атоваквон), артемизинины (артемизинин,
артезунат, артеметер, артемотил), 4-аминохинолины (хлорохина дифосфат,
хингамин,
гидроксихлорохина
сульфат),
диаминопиримидины
(пириметамин, триметоприм), бигуаниды (прогуанил), сульфоны и
сульфаниламиды
(сульфадоксин,
сульфаметоксазол),
антибиотики
(тетрациклина гидрохлорид, клиндамицин, фторхинолоны);
2) гистошизотропные
средства
—
эффективные
в
отношении
преэритроцитарных тканевых стадий плазмодиев (пириметамин,
прогуанил, тетрациклина гидрохлорид,) и эффективные в отношении
гипнозоитов P. vivax и P. ovale (8-аминохинолины — примахина дифосфат
и хиноцид);
3) гаметотропные средства, вызывающие гибель гаметоцитов в крови
больного (примахина дифосфат и хиноцид);
4) споронтоцидные средства, предотвращающие формирование спорозоитов
(пириметамин, прогуанил).
37.
Лечение малярииБольных – в стационаре. Тяжелые,
осложненные формы – в ОРИТ. Режим
постельный на период приступов, диета по
возрасту.
Цели этиотропной терапии:
Острые
приступы
препараты
гемошизотропного
действия (против
эритроцитарных
шизонтов).
1. прекращение острых приступов болезни,
2. обезвреживание тканевых шизонтов при трехдневной и
овале-малярии (радикальное лечение),
3. обезвреживание гаметоцитов (при тропической малярии).
хингамин (делагил, хлорохин, резохин) разовая доза 1 г (4
таблетки по 0,25 г), через 6-8 ч - повторно 0,5 г. В
последующие дни - по 0,5 г в день однократно. При
трехдневной и овале-малярии курс лечения длится 3 дня, при
тропической и четырехдневной - 5 дней. Детям в первый день
хингамин назначают в сутки: до 1 года - 0,05 г, 1-6 лет-0, 125,
6-10 лет - 0,25, 10-15 лет - 0,5 г. В дальнейшем суточную дозу
уменьшают вдвое.
Гемошизотропным действием обладают также
хинин, хлоридин (пириметамин), мефлохин,
бигумаль
(прогуанил),
акрихин,
сульфаниламидные препараты, тетрациклины.
38.
10. Лечение малярииP. falciparum устойчив
к хингамину
хинина гидрохлорид по 0,65 г 3 раза в сутки в течение 7
дней, фанзидар (хлоридин + сульфадоксин) по 3 таблетки
в сутки на протяжении 3 дней, малоприм (хлоридин +
диафенилсульфон) по 1 таблетке 1 раз в неделю . Детям
ФАНСИДАР, МЕФЛОХИН (15-25 мг/кг в сут.)
злокачественные
формы тропической
малярии
хинина гидрохлорид в/в капельно (20 мг / кг в сутки в
три приема), а при улучшении состояния переходят к
пероральному введения препарата. Курс 7-10 дней
При заражении в Юго-Восточной Азии (Вьетнам,
Камбоджа, Таиланд) хинин сочетают с доксициклином
no 0,2 г в сутки в течение 7 дней, кроме детей моложе 8
лет и беременных, или клиндамицином взрослым по
0,9 г/сут в 3 приема в течение 5 дней, или
азитромицином no 0,5 г/сут 5 дней.
39.
10. Лечение малярийной комыинтенсивная комплексная терапия в ОРИТ
Этиотропная терапия
хинина гидрохлорид по 0,65 г 3 раза в сутки в течение 7
Внутривенно вводят 10 мл 5% хингамина капельно в 5%
р-ре глюкозы (500 мл) или изотоническом р-ре хлорида
натрия, повторяя разовую дозу 10 мл каждые 6—8 час.
(не превышая суточную дозу 30 мл) до улучшения
состояния больного, после чего переходят на прием
препарата внутрь.
При резистентности паразита к хлорохину, лечение начинают с внутривенного
введения хинина-дигидрохлорида очень медленно, растворив его в 500 мл 0,9% р-ра
NaCl по 0,5 г. на 1 флакон (обладает быстрым действием и интенсивной висцеральной и
особенно церебральной диффузией). Суточную дозу 1—2 г вводят с промежутком 6—8
час. При нарушении функции печени и почек суточную дозу сокращают в 1,5—2 раза.
Внутривенное введение хинина-дигидрохлорида прекращают после возвращения
сознания и в дальнейшем препараты назначают per os.
Детям хинин вводят 20 мг/кг – стартовая (в/в в течение 4
час.), через 8 час. – поддерживающая доза 10 мг/кг (в/в 4
часа), затем повторно каждые 8 час.
Патогенетическая
терапия
Глюкокортикостероиды, антигистаминные препараты,
диуретики, дезинтоксикационная терапия.
При ОПН – гемодиализ, гемосорбция.
Кислородная поддержка, посиндромная терапия
(инотропная поддержка и т.д.)
40.
11. Критерии выписки из стационара:Полное клиническое выздоровление
окончание курса этиотропного лечения
трехкратный
отрицательный
результат
паразитоскопического исследование толстой капли
и мазка крови .
Диспансерное наблюдение
реконвалесцентов
За переболевшими малярией – 3 года. В течение этого срока
при любом заболевании, а также один раз в 3 месяца (в
эпид.сезон ежемесячно) проводится исследование крови на
наличие малярийных плазмодиев (мазок +толстая капля)
Нормальный мазок крови
41.
12. Профилактика малярии предусматривает:Индивидуальная
химиопрофилактика
1. своевременное выявление и лечение больных
малярией и паразитоносиив
2. эпидемиологический надзор за эндемическими
регионами
3. проведение химиопрофилактики
4. комплекс мер по уничтожению комаров
(использование лярвицидных средств в местах
выплода комаров, имагоцидных - в жилых и
хозяйственных помещениях, биологических
методов борьбы с личинками комаров и др.).
Проводится лицам, выезжающим в
эндемичные районы
используют гемошизотропные препараты (хингамин по 0,5 г и раз в неделю, а в
гиперэндемичных районах - 2 раза в неделю. Препарат назначают за 5 дней до въезда в
эндемическую зону, во время пребывания в зоне и в течение 8 недель после отбытия)
Среди населения эндемичных районов химиопрофилактику начинают за 1-2 недели до
появления комаров. Химиопрофилактику малярии можно проводить также бигумалем (0,1
г в сутки), амодиахином (0,3 г 1 раз в неделю), хлоридином (0,025-0,05 г 1 раз в неделю) и
т.д.
Лицам, прибывшим из очагов трехдневной малярии, проводится сезонная профилактика
рецидивов примахином (по 0,027 г в сутки 14 дней) в течение двух лет.
Вакцины - на стадии испытания.





















 medicine
medicine








