Similar presentations:
Синуситы. Классификация синуситов Преображенского
1. Синуситы
2.
Синуситы — это воспаление слизистой оболочки параназальныхпазух.
Этиология:
Общие причины синуситов:
• конституция (долихо-, мезоморфное строение черепа)
• климатические условия, малые аномалии развития полости
носа (остиомеатального комплекса)
• закисление рН (из-за образа жизни, питания, влажности
воздуха)
• снижение МЦК (мукоцилиарного клиренса)
• аденоиды
Местные причины синуситов — нарушение вентиляции пазух изза закрытия их соустья.
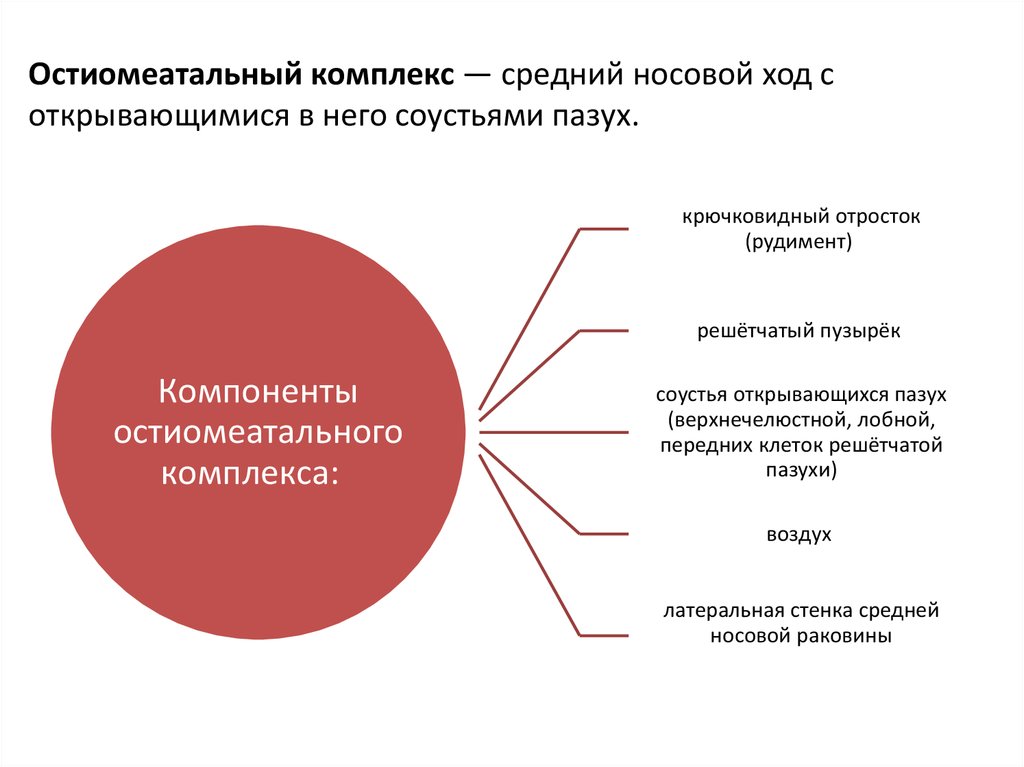
3. Остиомеатальный комплекс — средний носовой ход с открывающимися в него соустьями пазух.
Остиомеатальный комплекс — средний носовой ход соткрывающимися в него соустьями пазух.
крючковидный отросток
(рудимент)
решётчатый пузырёк
Компоненты
остиомеатального
комплекса:
соустья открывающихся пазух
(верхнечелюстной, лобной,
передних клеток решётчатой
пазухи)
воздух
латеральная стенка средней
носовой раковины
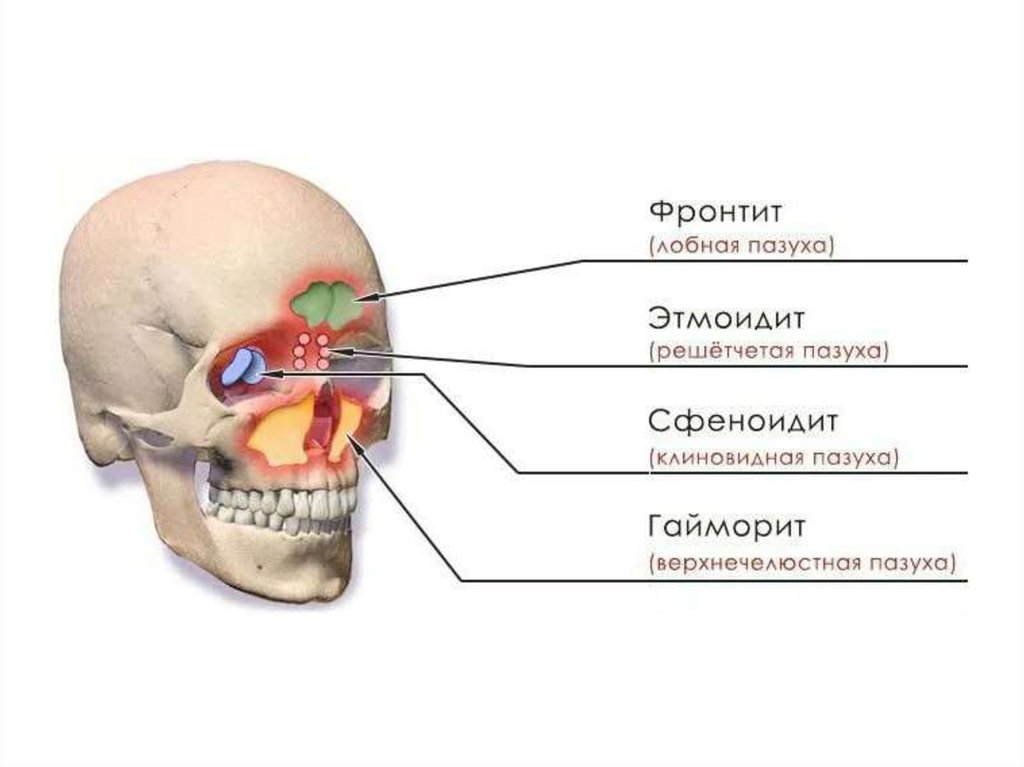
4. Классификация синуситов по течению
• Острые синуситы (<3 мес)• Подострые синуситы (3-6 мес)
• Хронические синуситы (>6 мес)
*хронический гайморит > 6 нед, хронический
фронтит > 1 мес.
5. Классификация синуситов Преображенского
1. Экссудативная форма• катаральные синуситы
• серозные синуситы
• гнойные синуситы
2. Продуктивная форма
• пристеночно-гиперпластическая форма синустов
• полипозная форма синуситов.
3. Альтеративная форма
• атрофическая форма синустов
• некротическая форма синустов
• холестеатомная форма синустов
• казеозная форма синустов
4. Смешанная форма
5. Вазомоторная и аллергическая формы
6.
7.
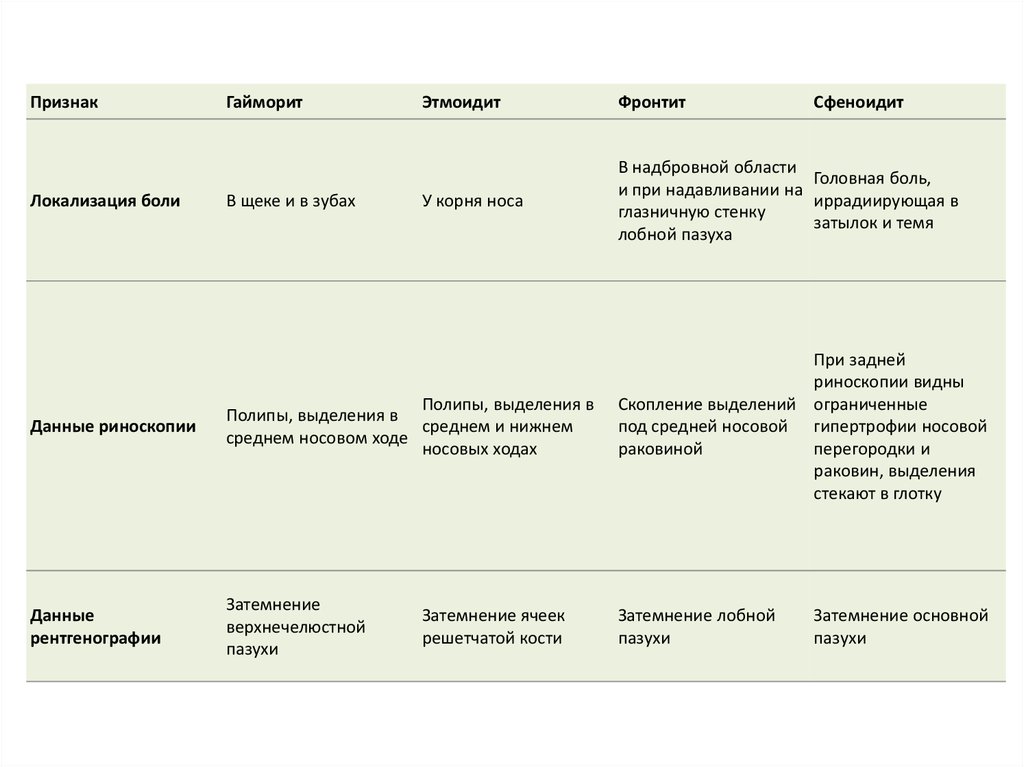
ПризнакЛокализация боли
Гайморит
В щеке и в зубах
Этмоидит
Фронтит
Сфеноидит
У корня носа
В надбровной области
Головная боль,
и при надавливании на
иррадиирующая в
глазничную стенку
затылок и темя
лобной пазуха
Данные риноскопии
Полипы, выделения в
Полипы, выделения в
среднем и нижнем
среднем носовом ходе
носовых ходах
При задней
риноскопии видны
Скопление выделений ограниченные
под средней носовой гипертрофии носовой
раковиной
перегородки и
раковин, выделения
стекают в глотку
Данные
рентгенографии
Затемнение
верхнечелюстной
пазухи
Затемнение лобной
пазухи
Затемнение ячеек
решетчатой кости
Затемнение основной
пазухи
8. J01.0 – Острый верхнечелюстной синусит
Указания на то, что в верхнечелюстной пазухе могутразвиваться воспалительные процессы, встречаются в
средневековых медицинских манускриптах, в частности, в
произведениях Н.Гаймора (1613- 1685).
Острый гайморит часто развивается как осложнение
острого ринита, гриппа, кори, скарлатины и других
инфекционных болезней, а также вследствие
воспалительных заболеваний зубов (одонтогенный
гайморит). В качестве этиологических факторов могут
выступать различные микробные ассоциации, как
активизированные сапрофиты, так и привнесенная
патогенная микробиота.
9. Клиника
По происхождению обычно различают риногенный, одонтогенный,гематогенный и травматический острый гайморит.
1. Риногенный путь наблюдается при острых воспалительных процессах в
верхних дыхательных путях, а также при внутриносовых оперативных
вмешательствах. Начало характеризуется тем, что на фоне острого насморка
любой этиологии у больного возникает односторонняя головная боль, ощущение
распирания и давления в соответствующей половине лица; боль иррадиирует по
ходу второй ветви тройничного нерва, иногда распространяется на альвеолярный
отросток и лобную область соответствующей половины лица и головы.
Одновременно возникают и общеклинические симптомы (повышение
температуры тела, озноб, недомогание, слабость, потеря аппетита и др.).
При появлении обильных выделений из соответствующей половины носа общее
состояние больного улучшается, снижаются температура тела и болевой
синдром. Однако через некоторое время клинические симптомы могут
нарастать, что совпадает с прекращением выделений из носа, вновь
накапливающихся по тем или иным причинам в верхнечелюстной пазухе.
10.
Обычно при остром гайморите головная боль и чувство распирания всоответствующей половине лица нарастают в процессе ночи и достигают апогея к
утру, а к вечеру эти боли стихают в связи с опорожнением воспаленной пазухи.
Болевой синдром при остром гайморите обусловлен двумя основными
факторами - давлением экссудата на нервные окончания и возникающим их
невритом и интоксикацией многочисленных симпатических волокон.
Выделения в начале заболевания носят серозный характер (стадия катарального
воспаления), затем они становятся слизистыми и слизисто-гнойными, иногда с
примесью крови. Геморрагические выделения, возникающие в самом начале
воспалительного процесса, характерны для гриппозного гайморита,
одновременно могут появляться герпетические высыпания в преддверии носа и
в области верхней губы, а также по ходу ветвей тройничного нерва.
Характерным признаком возникновения острого гайморита, осложнившего
острый ринит, является прекращение выделений из одной половины носа (на
здоровой стороне) и продолжающееся их выделение из другой половины носа.
Если острый насморк не проходит в течение 7-10 дней, то следует думать о
наличии острого гайморита.
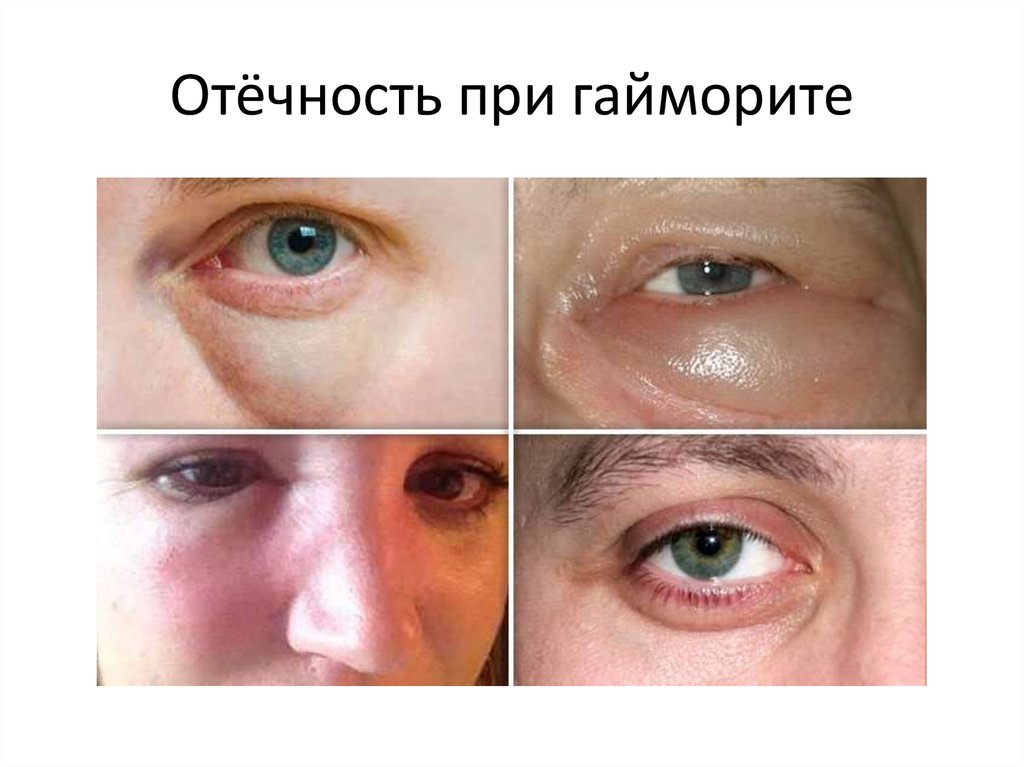
11. Отёчность при гайморите
12.
2. Гематогенный путь характерен при возникновении общихтяжелых инфекционных заболеваний (грипп, скарлатина,
тифы и др.), когда возбудитель, циркулируя вместе с кровью,
проникает в ту или иную околоносовую пазуху и вызывает
при соответствующих локальных благоприятных условиях их
воспаление.
3.Одонтогенный гайморит чаще всего развивается при
наличии прикорневых воспалительных процессов и близкого
расположения пораженного корня зуба к дну
верхнечелюстной пазухи.
13.
4. Травматический гайморит - острое гнойноевоспаление верхнечелюстной пазухи, возникшее в
результате тупой или огнестрельной травмы верхней
челюсти, возникающее в результате:
• инфицирования гематомы верхнечелюстной пазухи;
• перелома костей верхней челюсти с нарушением
целости стенок верхнечелюстной пазухи,
внедрением в нее костных обломков и
последующим ее инфицированием;
• нарушения целости верхней челюсти при
огнестрельном ранении с проникновением в
верхнечелюстную пазуху инородных тел (пули,
осколков мин и снарядов, вторичных осколков).
14. Клиническое течение острого гайморита может эволюционировать в нескольких направлениях:
спонтанное выздоровление - обычное завершение при многих катаральных
формах острого гайморита, которое наступает одновременно с насморком,
спровоцировавшим этот гайморит; этому способствуют хорошая
иммунологическая резистентность организма, слабая вирулентность микробного
фактора, благоприятные анатомические особенности эндоназальных структур,
эффективное функционирование выводных протоков пазух и др.;
выздоровление, наступившее в результате применения адекватного лечения;
переход острого гайморита в хроническую стадию, чему способствуют высокая
вирулентность микробиоты, вызвавшей воспалительный процесс, ослабленный
иммунитет, сопутствующие хронические заболевания верхних дыхательных путей
и бронхолегочной системы, общая аллергия, неблагоприятное строение
анатомических элементов носа и верхнечелюстной пазухи (искривление
перегородки носа, узкие или блокированные выводные протоки) и др.;
15. Осложнения
Могут возникать вследствие тех же причин, которые приводят кхронизации воспалительного процесса; чаще всего эти
осложнения возникают гематогенным и лимфогенным путём и
касаются прежде всего внутричерепных осложнений (менингит,
абсцесс головного мозга, синус-тробоз, сепсис и др.); из
локальных осложнений на первом месте стоит флегмона
орбиты, ретромандибулярной области, лица.
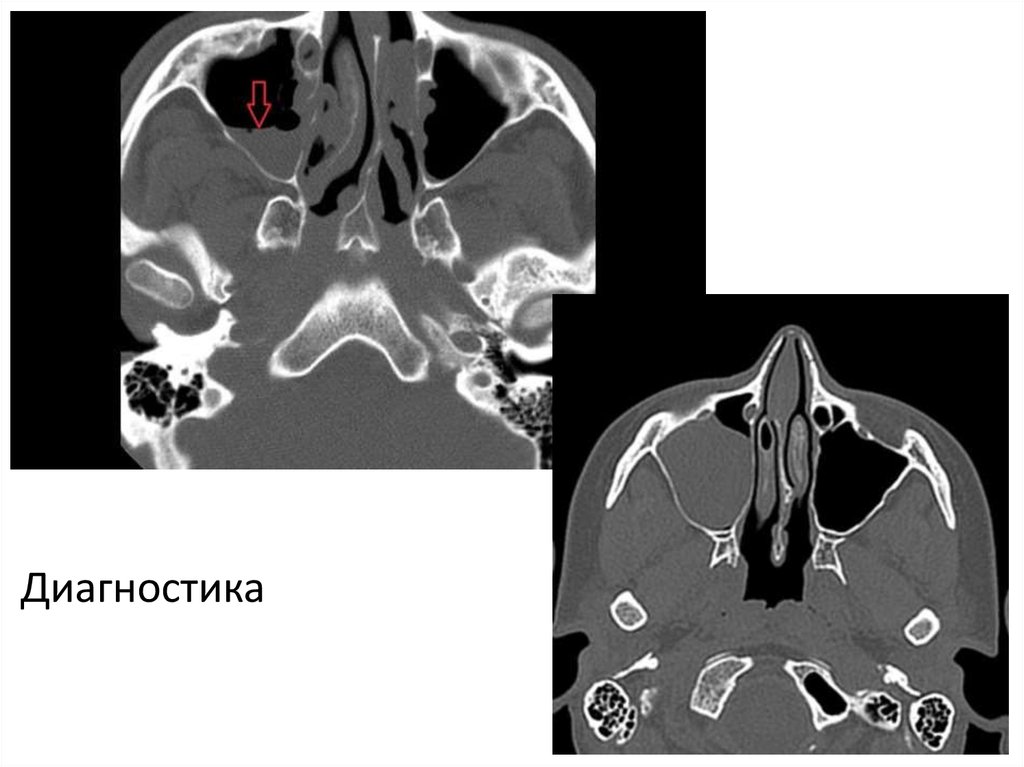
16.
Диагностика17. Лечение
Основные принципы неоперативного лечения острого гайморита заключаютсяв следующем:
• восстановление дренажной и вентиляционной функций отверстия,
связывающего верхнечелюстную пазуху со средним носовым ходом;
• применение способов активного удаления из пазухи патологического
содержимого и введения в нее лекарственных препаратов;
• применение общих антибактериальных, десенсибилизирующих
(антигистаминных) и симптоматических средств;
• применение физиотерапевтических методов;
• применение методов повышения иммунной резистентности организма;
• применение (по показаниям) экстракорпоральных методов детоксикации
организма;
• создание для больного комфортных условий и исключение факторов риска в
отношении возникновения осложнений и суперинфекции;
• санация очагов инфекции, могущих служить источником поддержания
воспалительного процесса в пазухе, в тех объемах, которые допустимы при
данном состоянии больного (например, острый пульпит, обострение
хронического пародонтита или тонзиллита и др.).
18. Пункция
19.
Хирургическое лечение показано лишь в осложненных случаях.Целью оперативного вмешательства является элиминация
патологических тканей и обеспечение широкого дренирования
патологической полости.
В послеоперационном периоде рану ведут открытым способом с
непрерывным или частым периодическим ее орошением раствором
соответствующего антибиотика.
20.
J01.1 – Острый фронтальный синуситВоспалительный процесс слизистой оболочки лобной
пазухи длительностью до одного месяца.
21.
Вирусные возбудители острого фронтита:• аденовирусы
• коронавирусы
• риновирусы
• респираторно-синцитиальные вирусы
Бактериальные возбудители:
• Streptococcus pneumoniae 19-47%
• Haemophilus influenzae 26-47%
• ассоциация S.pneumoniae и H.influenzae около 7%
• β-гемолитические стрептококки не группы А 1,5-13%
• pyogenes 5-9%
• не β-гемолитические стрептококки 5%
• aureus 2%
• сatarrhalis 1%
• parainfluenzae 1%
• грамотрицательные патогены
Факультативно-анаэробная микрофлора:
• Peptostreptococcus
• Fusobacterium
• Prevotella
• Porphyromonas
Атипичные возбудители - более 10% острых фронтитов:
• хламидии
• микоплазмы
Этиология острого фронтита
22.
Факторы риска:• гипертрофированные аденоидные вегетации
• механические препятствия воздушному потоку при
особенностях строения полости носа
• гиперреактивность слизистой при обструкции полости носа
• деформация перегородки носа (шипы, гребни перегородки
носа)
• гипертрофия носовых раковин, аномалия их развития
• патология остиомеатального комплекса
• наличие bulla ethmoidalis
23. Классификация
По виду воспаления:• острый катаральный;
• острый экссудативный.
По локализации:
• односторонний (правосторонний или левосторонний);
• двухсторонний.
24.
По тяжести течения:o
o
Лёгкая степень:
умеренно выраженный риносинусит (заложенность, отделяемое), незначительно
нарушающий качество жизни;
без головных болей в проекции лобных пазух;
без внутричерепных или орбитальных осложнений.
Среднетяжёлая степень:
выраженный риносинусит (затруднение носового дыхания, с/без отделяемого), значительно
влияющий на качество жизни;
при движении или наклоне головы ощущение тяжести в проекции пазух;
субфебрильная температура;
без внутричерепных или орбитальных осложнений.
o
Тяжёлая степень:
выраженный риносинусит, значительно влияющий на качество жизни;
головная боль в проекции лобных пазух;
болезненность при перкуссии и пальпации лобных пазух;
выраженная температурная реакция;
наличие внутричерепных или орбитальных осложнений.
25.
Воспаление лобной пазухи протекает значительнотяжелее, чем в других околоносовых пазухах.
У дошкольников редко изолированный острый фронтит,
чаще сочетается с поражением верхнечелюстных пазух и
клеток решетчатого лабиринта.
В 11-16 лет чаще изолированное поражение лобных
пазух.
26. Диагностика
Жалобы и анамнезВ анамнезе респираторно-вирусное заболевание с сохранением
затруднения носового дыхания от 7 дней до месяца.
Основные жалобы:
• головная боль, усиливающаяся при надавливании в области лобной
пазухи, при хорошем оттоке не обязательна;
• нарушение носового дыхания, заложенность;
• отделяемое из носа;
• снижение обоняния;
• светобоязнь, слезотечение;
• отек верхнего века;
• нарушение общего состояния;
• капризы, отказ от еды;
• кашель по утрам;
• заложенность или боль в ушах;
• тошнота и рвота при сильной головной боли.
27.
Физикальное исследованиеВозможен отёк кожи в проекции передней стенки лобной
пазухи.
При передней риноскопии:
• затруднение дыхания;
• гиперемия,
• отечность слизистой оболочки;
• слизисто-гнойное или гнойное отделяемое в общих и
средних носовых ходах может отсутствовать из-за блока
естественных соустьев лобных пазух.
Болезненность при пальпации и перкуссии в проекции
передней стенки лобной пазухи.
28.
Лабораторная диагностикаАнализы крови:
1. клинический;
2. биохимический: глюкоза, общий белок,
АСТ, АЛТ, креатинин;
3. на сифилис;
4. на ВИЧ;
5. на гепатиты В и С.
29.
Инструментальная диагностикаЭндоскопическое исследование полости носа:
часто деформация перегородки;
гипертрофия нижних носовых раковин;
односторонняя или двухсторонняя гипертрофия средней носовой
раковины.
Риноскопическое обследование:
гиперемия;
отечность слизистой оболочки;
наличие или отсутствие отделяемого в среднем носовом ходе.
Рентгенография околоносовых пазух в прямой и боковой проекциях:
точная локализация воспалительного процесса,
наличие экссудата;
распространенность (тотальное затемнение, уровень жидкости,
утолщение слизистой);
• размеры лобных пазух.
30.
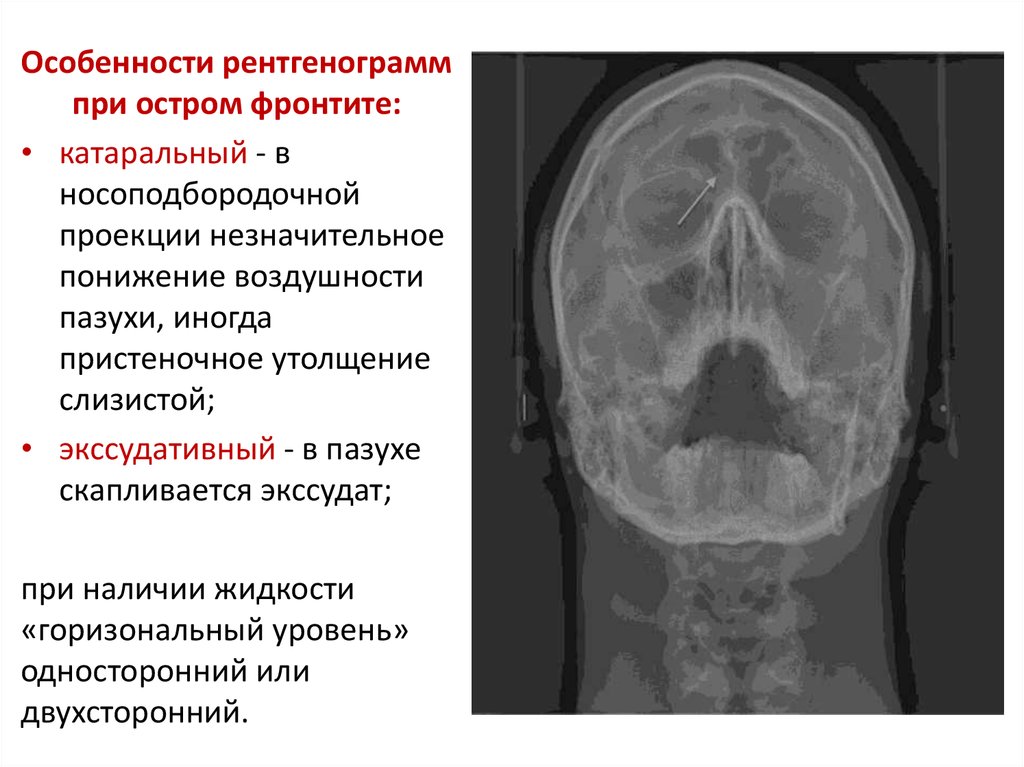
Особенности рентгенограммпри остром фронтите:
• катаральный - в
носоподбородочной
проекции незначительное
понижение воздушности
пазухи, иногда
пристеночное утолщение
слизистой;
• экссудативный - в пазухе
скапливается экссудат;
при наличии жидкости
«горизональный уровень»
односторонний или
двухсторонний.
31. Лечение
Показания к госпитализации:• тяжёлое клиническое течение, подозрение
на осложнения;
• на фоне тяжёлой сопутствующей патологии
или иммунодефицита;
• невозможность амбулаторных специальных
инвазивных манипуляций;
• социальные показания.
32. Консервативное лечение
Показания:• отсутствие болезненности при перкуссии и пальпации,
• отсутствие уровня жидкости на рентгенограмме,
• у пациентов с не осложненной формой.
Задачи:
• ослабление локальных симптомов воспаления,
• создание адекватного дренажа из лобной пазухи,
• снятие отека, приводящего к блокированию лобно-носового соустья.
Интраназальная терапия включает:
• элиминационно-ирригационную,
• противовоспалительную,
• муколитическую,
• местную антибиотикотерапию.
33. Системная антибактериальная терапия
Показания:• среднетяжёлая и тяжёлая форма;
• при лёгкой форме только при рецидивирующей инфекции ВДП и
симптоматике более 5-7 дней;
• при тяжёлой сопутствующей патологии (сахарный диабет);
• у иммунокомпрометированных пациентов.
Критерии эффективности лечения:
• динамика основных симптомов
• улучшение общего состояния больного.
Стартовая терапия при первичном синусите - незащищённые
формы аминопенициллинов:
• амоксициллин 40-45 мг/кг/сутки внутрь в 3 приема.
34. Альтернативные схемы
Амоксициллин+клавулановая кислота 40-45 мг/кг/сутки внутрь в 2-3 приёмаАмоксициллин+сульбактам 2-6 лет 250 мг 3 раза в сутки; 6-12 лет 250-500 мг 3 раза в сутки
Цефуроксим аксетил 30 мг/кг/сутки в 2 приёма;
Цефиксим 8 мг/кг/сутки в 1-2 приёма;
Цефтибутен 9 мг/кг/сутки в 1 приём
Риск антибактериальной-резистентности или неэффективность стартовой терапии:
амоксициллин+клавулановая кислота 90 мг/кг/сутки внутрь в 2 приёма
Препараты выбора при непереносимости β-лактамов - макролиды, высокий уровень резистентности
пневмококков и гемофильной палочки:
азитромицин 10 мг/кг/сутки внутрь в 1 день, затем 5 мг/кг/сутки 2-5 день
кларитромицин 15 мг/кг/сутки внутрь в 2 приёма (максимально 500 мг/сутки)
джозамицин 40-50 мг/кг/сутки в 2-3 приёма
! Не рекомендуются фторхинолоны III–IV поколения из-за негативного действия на растущую
соединительную и хрящевую ткань.
При тяжёлом течении – цефалоспорины:
ампициллин+[сульбактам] в/в 200-400 мг/кг/сутки в 4 введения
цефтриаксон 50 мг/кг/сутки в/в в 2 введения
цефотаксим 100-200 мг/кг/сутки в/в в 4 введения
! Не рекомендованы линкомицин и гентамицин из-за неэффективности и токсичности.
35.
Местная антибактериальная терапия острого фронтита:• Антимикробные препараты на слизистые оболочки в комплексе с системным
применением антибиотиков.
• В некоторых случаях как альтернативный метод лечения острых фронтитов.
Элиминационно-ирригационная терапия:
• Промывание полости носа изотоническими солевыми растворами.
• Слабые гипертонические растворы морской воды для частичной разгрузки
соустий.
• Применять только в остром периоде.
• Максимальная продолжительность лечения 5–7 дней.
Разгрузочная терапия:
• Применение топических деконгестантов на основе фенилэфрина.
• Другие вазоконстрикторы не желательны из-за возможного токсического
действия.
• Применение комбинированных препаратов -деконгестантов с
антигистаминными препаратами.
• Использование до 5–7 дней, препараты на основе фенилэфрина до 10-14.
36.
Местная глюкокортикостероидная терапия:• Подавляют развитие отека слизистой оболочки.
• Восстанавливают функциональную способность соустий.
• Подавляют выход жидкости из сосудистого русла.
• Предупреждение эозинофильного воспаления и деградации
иммуноглобулинов.
• Уменьшают нейрогенные факторы воспаления.
• Улучшают мукоцилиарное очищение, опосредовано уменьшают
бактериальную колонизацию.
Муколитическия терапия для восстановления дренажной функции.
Антигистаминная терапия:
• на фоне аллергического ринита,
• только в ранней стадии вирусной инфекции (респираторносинцитиальный, парамиксовирус)
37. Хирургическое лечение
Наиболее эффективный способ лечения острого фронтита у детей.Цель - своевременная эвакуация содержимого лобной пазухи,
предупреждение осложнений.
• только при наличии экссудата в лобной пазухе,
препятствующего комплексной патогенетической терапии;
• не используется эндоназальное зондирование из-за анатомофизиологических особенностей;
• не применяется пункция через переднюю стенку лобных пазух;
• нежелательна пункция иглами через орбитальную стенку;
• не рекомендовано использование Ямик синус-катетера
• трепанопункция лобных пазух через переднюю стенку наиболее щадящий, малоинвазивный и наиболее эффективный
метод.
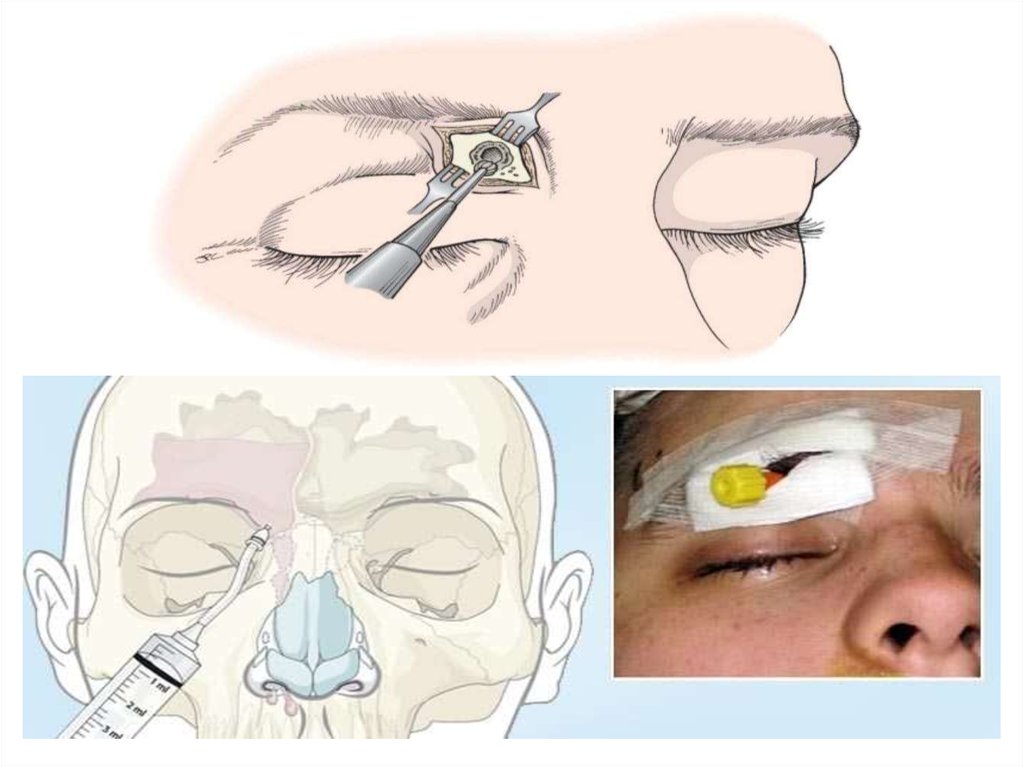
38. Трепанопункция лобной пазухи у детей
Трепанопункция лобной пазухи у детейПоказания:
• жалобы на затруднение носового дыхания, боль в области лба;
• наличие уровня жидкости в лобной пазухе на рентгенограмме
околоносовых пазух;
• болезненность при пальпации и перкуссии области проекции
передней стенки лобной пазухи, общее состояние ребёнка
• После трепанопункции лобной пазухи обязателен рентгенологический
контроль трепаноканюли в прямой и боковой проекции.
• Ежедневно или дважды в сутки промывание пазухи лекарственными
веществами с предварительной анемизацией слизистой полости носа.
• Функционирование лобно-носового соустья начинается с конца 1-х
суток после трепанопункции, иногда на 2-3 сутки.
• Дренажная канюля остается в пазухе до полного исчезновения в
промывной жидкости гнойного содержимого (от 2 до 4 дней).
39.
40. Осложнения острых фронтитов
Орбитальные осложнения:1. Периостит;
2. Субпериостальный абсцесс;
3. Остеомиелит лобной кости;
4. Флегмона орбиты.
Внутричерепные осложнения:
1. Субдуральный абсцесс;
2. Эпидуральный абсцесс;
3. Менингит;
4. Сепсис.
41. J01.2 – Острый этмоидальный синусит
Этмоидит – это воспаление слизистой оболочки ячеекрешётчатого синуса.
Клинически проявляется:
• головной болью с эпицентром в области переносицы
• усугублением болевых ощущений при наклоне головы
• интоксикационным синдромом
• патологическими выделениями из носа
• нарушением обоняния
• чувством «заложенности»
42. Причины
Первичное воспаление клеток решётчатого лабиринта выявляется редко.Обычно этмоидит становится осложнением вирусных инфекций носоглотки
и верхних отделов дыхательной системы: ОРВИ, аденовирусного и
риновирусного воспаления носовой полости, гриппа.
Реже заболевание провоцируется патогенными стафилококками,
стрептококками, гемофильной палочкой, грибами или их комбинациями. У
детей пусковыми факторами могут быть скарлатина, корь, краснуха и другие
инфекции детского возраста.
43.
Возникновению воспалительногопроцесса в синусе способствуют:
Недостаточность иммунитета. Этмоидит развивается на фоне угнетения активности местного и
общего иммунитета. Эти состояния могут быть обусловлены длительной или бесконтрольной
антибактериальной терапией, ВИЧ-инфекцией, сахарным диабетом или другими
эндокринопатиями. Реже в роли предрасполагающих факторов выступают онкологические
процессы, гемобластозы, декомпенсированные хронические соматические заболевания,
первичные генетически обусловленные иммунодефициты.
Хронические ЛОР-патологии. Инфицированию решетчатого синуса способствуют вялотекущие
или часто рецидивирующие риниты (в том числе – аллергического
происхождения), гаймориты, фронтиты, ларингиты, фарингиты, тубоотиты, различные
варианты тонзиллитов. В детском возрасте большое значение имеют аденоидные
разрастания, аденоидиты.
Аномалии развития. Одним из важных этиофакторов этмоидита является нарушение
полноценного дренирования полости решетчатого лабиринта. Данное состояние
наблюдается при врожденных пороках носоглотки: слишком узких входных отверстиях
ячеек, сужении среднего носового хода, деформации носовой перегородки.
Травматические повреждения. Ухудшение дренажа пазухи и создание благоприятных
условий для патогенной флоры отмечается при травматических деформациях с
нарушением нормальной конфигурации решетчатой кости, которые наблюдаются при
тяжелых черепно-мозговых травмах, обширных оперативных вмешательствах в лицевой
области.
44. Патогенез
Ведущую роль в патогенезе этмоидита играет прекращение аэрации пазухи в комбинации спроникновением в ее полость патогенных вирусов или кокковой микрофлоры.
Поскольку поражение решетчатого лабиринта в большинстве случаев является вторичным
процессом, его локализация зависит от первичного очага:
при гайморитах и фронтитах воспаление
возникает в передних ячейках,
при сфеноидитах, фарингитах – в задних.
Проникая в пазуху, вирусы или бактерии провоцируют воспалительную реакцию, которая
сопровождается отеком слизистой оболочки и реакцией экссудации. Патологоанатомическая
особенность заболевания – быстрое развитие отечного набухания за счет рыхлости стромы
слизистой. Эти явления, в свою очередь, еще больше ухудшают аэрацию и естественное
дренирование.
45.
Нарушение нормальной вентиляции приводит к изменению характера потока воздуха, что усугубляетповреждения слизистой и замыкает «порочный круг».
Дальнейшее развитие этмоидита характеризуется полной закупоркой входных отверстий, местной
гипоксией и снижением парциального давления внутри решетчатого лабиринта.
Остатки кислорода всасываются слизистыми оболочками, вследствие чего запускается анаэробный
гликолиз. Продукты метаболизма смещают кислотно-основное равновесие и приводят к
метаболическому ацидозу, что влечет за собой снижение активности лизоцима – фермента,
отвечающего за местный иммунитет.
Сочетание перечисленных факторов становится причиной прогрессирования воспалительных реакций,
размножения гноеродной флоры.
46. Классификация
Катаральный. Характеризуется продукцией большого количества катаральногоотделяемого, его скоплением в полости пазухи и выходом через носовые ходы.
Внешне отделяемое выглядит как светлая, полупрозрачная масса жидкой
консистенции.
Гнойный. Сопровождается выделением умеренного количества гнойного экссудата.
Морфологически отделяемое представляет собой буро-желтую, зеленую или светлокоричневую субстанцию жидкой или густой консистенции.
Отечно-катаральный. Отличительная черта – превалирование отека слизистых
оболочек над процессами экссудации. Наблюдается небольшое количество
катарального или гнойного отделяемого на фоне болей и выраженного синдрома
интоксикации.
Полипозный или гиперпластический. Встречается при хроническом этмоидите.
Проявляется гиперплазией внутренней оболочки синуса по типу равномерного
утолщения, формированием полипозных образований на ножке или широкой
основе.
47. Диагностика
Передняя риноскопия. Отмечается диффузный умеренный отек и покраснение слизистых оболочек среднихотделов. Под средней раковиной могут выявляться патологические выделения. При гиперпластической форме
возможно наличие полипозных разрастаний.
Общеклинические анализы. В ОАК определяется лейкоцитоз на уровне 10-13×109/л, сдвиг лейкоцитарной
формулы влево с повышением количества палочкоядерных и юных нейтрофилов от 5% и от 2% соответственно,
увеличение СОЭ от 10 мм/ч и выше. Выраженность изменений зависит от активности воспалительного процесса.
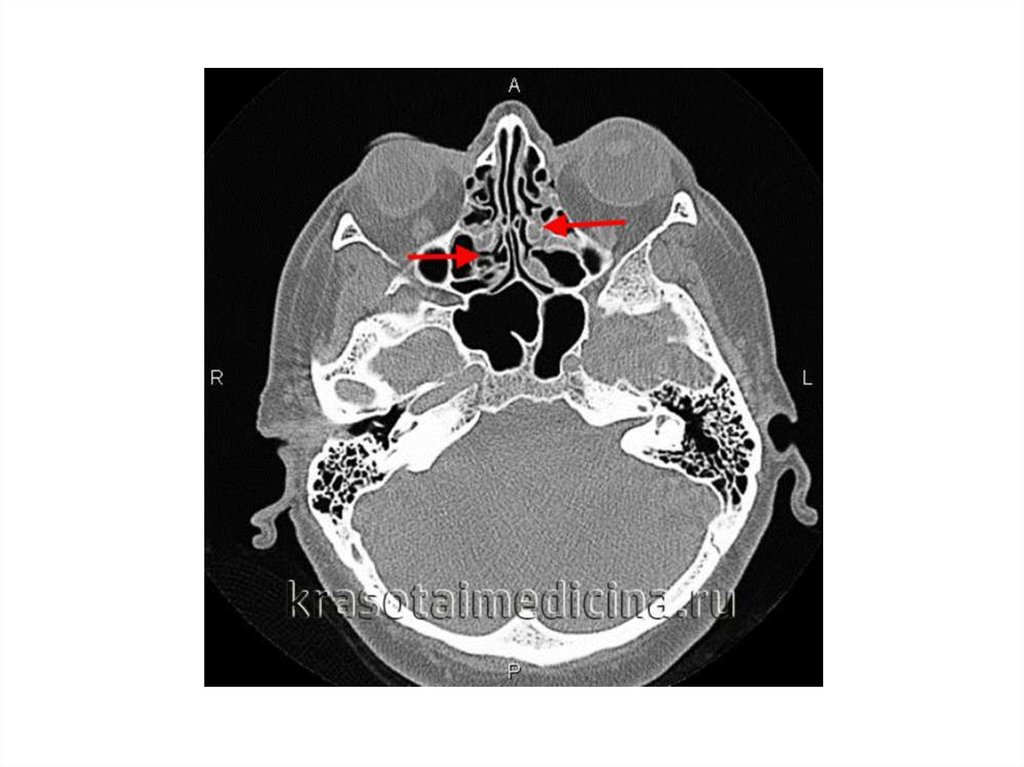
Рентген пазух. Рентгенологически поражение ячеек лабиринта проявляется затемнением их просвета,
снижением пневматизации, неровностью и утолщением или дефектами костных стенок. При эмпиеме возможна
визуализация уровня жидкости.
Компьютерная томография синусов используется при низкой информативности рентгенографии, признаках
орбитальных или внутричерепных осложнений. Кроме того, исследование применяется для достоверной
дифференциальной диагностики с другими патологиями. При необходимости сочетается с МРТ придаточных
пазух носа.
Пункция решетчатой пазухи. Назначается сравнительно редко для определения характера патологического
процесса путем забора материала для бактериологического, цитологического и гистологического анализа.
Бактериологическое исследование. Проводится с целью идентификации патогенной флоры, подбора наиболее
эффективного антибактериального препарата. Исследуемый материал – содержимое ячеек лабиринта,
получаемое при пункции, реже – выделения из носа.
48.
49. Лечение
Лечение лёгких форм патологии производится в амбулаторных условиях.Среднетяжёлые, тяжёлые и осложнённые этмоидиты требуют госпитализации
пациента в отоларингологический стационар.
Основными целями проводимой терапии являются:
• купирование воспалительного процесса
• восстановление нормальной аэрации
• эвакуация жидкости из пазухи
• предотвращение потенциальных осложнений
50.
Программа лечения состоит из следующих пунктов:Антибактериальные препараты. Эмпирическая антибиотикотерапия проводится
средствами широкого спектра: цефалоспоринами II-III поколения, защищенными
аминопенициллинами. При получении результатов бактериологического посева
схема лечения корректируется в соответствии с чувствительностью микрофлоры.
Симптоматические средства. Для устранения отека назначаются
сосудосуживающие капли, ватно-марлевые турунды c раствором адреналина, Н1гистаминоблокаторы. При болевом синдроме и гипертермии используются НПВС.
Для укрепления иммунитета применяются поливитамины и иммуномодуляторы.
Оперативное лечение. К хирургическому вмешательству прибегают при
хронических этмоидитах. Суть методики заключается в раскрытии ячеек
внутриносовым (эндоскопическим) или внешним способом, дренировании их
полостей с дальнейшим промыванием. При необходимости в ходе операции
выполняют септопластику, полипотомию, иссечение тканей гипертрофированной
нижней носовой раковины.
Физиотерапия. Назначается после купирования острой фазы воспалительного
процесса с целью ускорения процессов репарации и регенерации.
Представлена электрофорезом с антибактериальными
препаратами, фонофорезом с кортикостероидами, УВЧ, гелий-неоновым лазером.
51. Осложнения
Осложнения обусловлены деструкцией стенок лабиринта приотсутствии соответствующего лечения или выборе неправильной
терапевтической тактики (самолечении).
Кариес стенок пазухи приводит к эмпиеме и прорыву гнойных
масс в прилегающую орбитальную полость, в результате чего
развивается ретробульбарный абсцесс или флегмона глазницы,
характеризующиеся экзофтальмом, отеком век, дистопией
глазного яблока кнаружи, концентрическим сужением зрительных
полей, появлением скотом и усилением болевых ощущений.
Редко процесс распространяется в полость черепа, провоцируя
разлитой гнойный менингит, абсцесс головного
мозга, арахноидит, энцефалит, тромбозы венозных синусов.
52. J01.3 – Острый сфеноидальный синусит
Сфеноидит – воспаление слизистой оболочкиклиновидной пазухи.
Основные клинические проявления:
• головная боль
• повышение температуры тела до фебрильных цифр
• нарушения зрения и обоняния
• астеновегетативный синдром
• наличие гнойных или катаральных выделений
• дисфункция III, IV и VI пары черепно-мозговых
нервов
53. Причины
В основе этиологии заболевания лежит проникновение патогенныхмикроорганизмов в полость сфеноидальной пазухи.
В роли возбудителей выступают стафилококки, стрептококки, грибы или
вирусы.
Довольно часто сфеноидит возникает на фоне скарлатины, гриппа, ОРВИ,
острых ринитов, риносинуситов, назофарингитов или тонзиллитов.
Иногда причиной развития болезни становятся специфические патологии
клиновидной кости – сифилис, туберкулез, остеомиелит.
Хронический вариант часто является результатом некорректной терапии
острого процесса.
54. Факторы
Аномалии развития. Включают врожденные пороки носоглотки и клиновидной пазухи снарушением ее вентиляции: искривление носовой перегородки в задневерхней части, атрезию
или стеноз входных отверстий, наличие дополнительных бухт или трабекул в синусе, его
чрезмерную узость или малый объем.
Травматические повреждения. Травмы средней трети лицевого черепа могут сопровождаться
деструкцией костных структур клиновидной кости и задней части носовой перегородки,
приводящей к обтурации выводящих протоков пазухи. Аналогичное состояние иногда возникает
при проникновении инородных тел в соустье синуса.
Объемные образования. Патологию провоцируют кисты, полипы, доброкачественные и
злокачественные опухоли, располагающиеся рядом с устьем сфеноидальной пазухи и
перекрывающие его просвет.
Иммунодефицитные состояния. Способствовать развитию сфеноидита могут заболевания и
состояния, приводящие к снижению общих и местных защитных сил
организма: переохлаждение, ВИЧ-инфекция и СПИД, сахарный диабет,
авитаминозы, гипотиреоз, длительный бесконтрольный прием цитостатиков и
глюкокортикоидов, онкогематологические заболевания, врожденные нарушения.
55. Патогенез
При проникновении патогенной микрофлоры, содержащейся во вдыхаемом воздухе, в полостиосновного синуса возникает деструкция эпителиальных клеток с развитием воспалительных изменений.
На фоне общей отечности сужается просвет естественного входного отверстия, ухудшается
воздухообмен, что способствует дальнейшему прогрессированию воспаления.
Из-за лейкоцитарной инфильтрации слизистой оболочки выводной проток полностью закупоривается,
отток экссудативных масс прекращается.
Эти изменения в комбинации с локальным кислородным голоданием создают благоприятные условия
для жизнедеятельности анаэробной микрофлоры и образования гнойного экссудата.
Последний постепенно полностью заполняет всю клиновидную пазуху, провоцируя головную боль и
ощущение давления на глазные яблоки.
56. Второй путь развития сфеноидита основывается на формировании отёка без непосредственного инфицирования пазухи.
Длительно протекающие инфекционные пораженияносоглотки или новообразования этой области проводят к
отечности слизистых естественного отверстия синуса, вход в
пазуху перекрывается снаружи.
Внутри синуса поглощается оставшийся кислород,
накапливается углекислый газ, оказывающий цитотоксическое
воздействие на клетки слизистой оболочки, что приводит к
развитию воспаления и деструкции.
57.
Третий патогенетический вариант заключается впроникновении микроорганизмов в клиновидную
полость из других инфекционных очагов
гематогенным, лимфогенным или контактным путём.
58. Классификация
В практической отоларингологии различают две основных формывоспаления клиновидной пазухи:
• Острая. Сопровождается ярко выраженными проявлениями,
продолжается до 20-23 дней. Развивается на фоне острых вирусных и
бактериальных инфекций верхних дыхательных путей.
• Хроническая. В клиническом течении имеются периоды обострений и
ремиссий. Зачастую симптомы сохраняются на протяжении нескольких
месяцев. В качестве провоцирующих факторов часто выступают
врожденные аномалии и хронические патологии носоглотки.
На основании клинических и морфологических особенностей выделяют
две формы хронического сфеноидита:
• Экссудативная. В симптоматике этого варианта заболевания превалирует
синдром патологических выделений. Различают два подвида
хронического воспаления основной пазухи – катаральное и гнойное.
• Продуктивная. Преимущественно сопровождается изменениями со
стороны слизистой оболочки. Возможно ее патологическое утолщение
(пристеночно-гиперпластическая форма) или образование полипов, кист
(полипозный и кистозный подвиды).
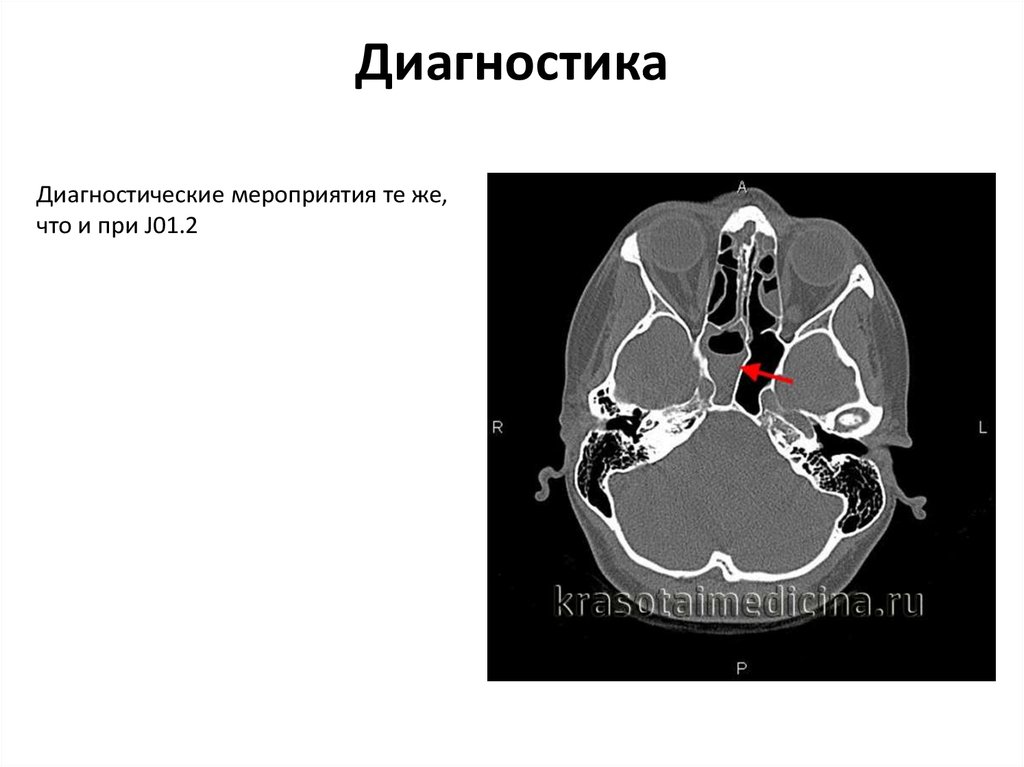
59. Диагностика
Диагностические мероприятия те же,что и при J01.2
60. Лечение
Антибиотикотерапия. Имеет решающее значение в лечении. Вначале применяютантибиотики широкого спектра действия – пенициллины или цефалоспорины II-III
поколения. При необходимости после получения данных о чувствительности
высеянной микрофлоры медикаменты заменяют. При вирусном или грибковом
происхождении заболевания назначают противовирусные или антимикотические
средства соответственно.
Симптоматическую фармакотерапия. Включает сосудосуживающие препараты,
уменьшающие отечность и угнетающие процесс экссудации. С учетом клинической
картины используют жаропонижающие, анальгетики, нестероидные
противовоспалительные средства. Выраженную интоксикацию купируют путем
внутривенной инфузионной терапии. С целью профилактики расстройств ЖКТ
массивную антибиотикотерапию дополняют пробиотиками.
Оперативные вмешательства. К хирургическим методикам (сфенотомии) прибегают
при продуктивных формах хронического сфеноидита, невозможности восстановить
проходимость входного отверстия клиновидной пазухи другим путем и
неэффективности консервативного лечения.
• При эндоназальном доступе под визуальным контролем расширяют естественное
соустье синуса и опорожняют его полость.
• При экстраназальном варианте операции проводят вскрытие пазухи путем
удаления задней трети носовой перегородки, средней носовой раковины и
задних ячеек решетчатой кости.
61. Осложнения
Осложнения сфеноидита связаны с распространением патогеннойфлоры в прилегающие структуры.
Относительно часто, особенно в детском возрасте, заболевание
приводит к гнойно-септическим поражениям орбиты, которые
впоследствии могут стать причиной полной утраты зрения.
Реже возникают внутричерепные осложнения, связанные с
проникновением инфекционных агентов в среднюю черепную
ямку через кровеносные сосуды центральной нервной системы
или при деструкции клиновидной кости. К таковым
относятся гнойный менингит, энцефалит, абсцесс головного
мозга, тромбоз кавернозного синуса.
На фоне системного иммунодефицита или отсутствия лечения
происходит генерализация процесса с развитием сепсиса,
септикопиемии и образованием метастатических очагов
инфекции.



















































 medicine
medicine