Similar presentations:
Заболевания органов дыхания: хронический бронхит, бронхиальная астма, пневмония
1. Заболевания органов дыхания: хронический бронхит, бронхиальная астма, пневмония.
Государственное бюджетное профессиональное образовательное учреждениеДепартамента здравоохранения города Москвы
«МЕДИЦИНСКИЙ КОЛЛЕДЖ №5»
ОП 2
Ермолаева Екатерина Алексеевна
Москва 2018 год
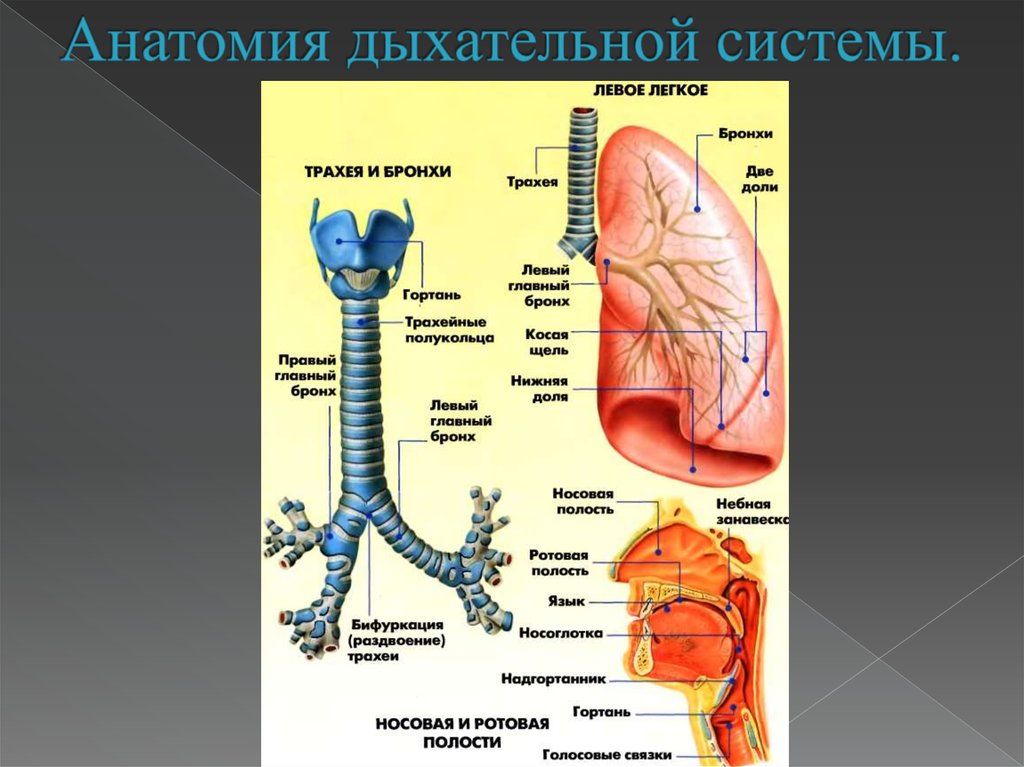
2. Анатомия дыхательной системы.
3. Хронический бронхит.
4.
Хронический бронхит – этопрогрессирующее, диффузное
воспаление бронхов, не связанное с
локальным или генерализованным
поражением легких и проявляющееся
кашлем (если кашель продолжается
не менее 3 месяцев в первом году в
течение 2 лет подряд).
5. Этиология.
Заболевание связано с длительным раздражением бронхов:Вредными факторами (вдыхание воздуха, загрязненного
пылью; дымом; окисью углерода; сернистым ангидридом;
окислами азота др.).
Курением.
Рецидивирующей респираторной инфекцией (респираторные
вирусы;палочка Пфейффера; пневмококк).
При муковисцидозе .
Факторы риска:
Хронические воспалительные и нагноительные процессы в
легких.
Хронические очаги инфекции в верхних дыхательных путях.
Снижение реактивности организма.
Наследственность.
6. Патогенез.
Основным патогенетическим механизмом является гипертрофия игиперфункция бронхиальных желез с усилением секреции слизи, уменьшением
серозной секреции, изменением состава секреции –>повышается вязкость
мокроты.
В таких условиях реснитчатый эпителий не обеспечивает очищение
бронхиального дерева и обновление всего слоя секрета (очищение бронхов
происходит только при кашле).
При нарушении очистительной функции бронхов возникает бронхогенная
инфекция и развивается бронхиальная обструкция.
Обструкция мелких бронхов приводит к появлению гиповентилируемых или
невентилируемых зон, из-за чего проходящая через них кровь не оксигенируется
и развивается артериальная гипоксемия.
В ответ на альвеолярную гипоксию возникает прекапиллярная легочная
гипертензия.
Хроническая гипоксемия ведет к повышению вязкости крови.
Фаза ремиссии проявляется:
Уменьшением воспаления;
Значительным уменьшением экссудации;
Пролиферацией соединительной ткани и эпителия;
7. Клиника.
Начало постепенное.Кашель по утрам с отделением слизистой мокроты,
позже начинает возникать и ночью и днем,
усиливаться в холодную погоду, со временем
становится постоянным.
Увеличивается количество мокроты, становится
слизисто-гнойной / гнойной.
Появляется одышка.
Обструктивные нарушения вентиляции.
Недомогание, быстрая утомляемость.
Температура нормальная / субфебрильная.
Определяются жесткое дыхание и сухие хрипы.
8. Диагностика.
Лейкоцитоз с палочко-ядерным сдвигом влейкоцитарной формуле.
При обострении изменяются биохимические
показатели воспаления (С-реактивный белок,
сиаловые кислоты, серомукоид, фибриноген и др.).
Исследование мокроты: макроскопическое,
цитологическое, биохимическое.
При выраженном обострении обнаруживают
гнойный характер мокроты.
Бронхоскопия –> оценивают эндобронхиальные
проявления воспалительного процесса (катаральный,
гнойный, атрофический, гипертрофический,
геморрагический) и его выраженность.
9. Лечение.
При обострении хронического бронхитатерапия должна быть направлена на
ликвидацию воспалительного процесса в
бронхах, улучшение бронхиальной
проходимости, восстановление
нарушенной общей и местной
иммунологической реактивности.
10.
Бактериальная терапия (внутрь, парентерально, внутритрахеально).Ингаляции.
Отхаркивающие, муколитические и бронхоспазмолитические препараты.
Обильное питье.
Фитотерапия (алтейный корень, листья мать-и-мачехи, подорожник).
Протеолитические ферменты (трипсин, химотрипсин) - уменьшают вязкость
мокроты.
Ацетилцистеин - сильное и быстрое разжижение мокроты.
Муко-регуляторов (бромгексин) - улучшается бронхиальный дренаж.
Бронхоспазмолитические средства - эуфиллин, холиноблокаторы (атропин в
аэрозолях), адрено-стимуляторы (эфедрин, сальбутамол, беротек).
В стационаре проводят внутритрахеальные промывания с санационной
бронхоскопией.
Лечебная физкультура, массаж грудной клетки, физиотерапия.
Верошпирон (150 – 200 мг в сутки).
Высококалорийная, витаминизированная диета.
Аскорбиновая кислота (1 г в сутки), витамины группы В, никотиновая кислота, алоэ,
метилурацил.
Оксигенотерапия, вспомогательная ИВЛ.
Противорецидивная и поддерживающая терапия проводится в санаториях в фазе
стихающего обострения.
11. Бронхиальная астма.
12.
Бронхиальная астма – это хроническоерецидивирующее заболевание с
преимущественным поражением
дыхательных путей, в основе которого
лежит хроническое аллергическое
воспаление бронхов, сопровождающееся их
гиперреактивностью и периодически
возникающими приступами затрудненного
дыхания или удушья в результате
распространенной бронхиальной
обструкции, которая обусловлена
бронхоспазмом, гиперсекрецией слизи,
отеком стенки бронхов.
13. Этиология.
Причины (сенсебилизирующие):Бытовые аллергены (домашняя пыль, клещи домашней
пыли).
Эпидермальные аллергены животных, птиц и насекомых.
Грибковые аллергены.
Пыльцевые аллергены.
Пищевые аллергены.
Лекарственные средства.
Вирусы и вакцины.
Химические вещества.
Факторы риска:
Атопия (аллергия).
Гиперреактивность бронхов.
Наследственность.
14. Патогенез.
Общий патогенетический механизм изменение чувствительности иреактивности бронхов, определяемое
по реакции проходимости бронхов в
ответ на воздействие физических и
фармакологических факторов.
15. Клиника.
Приступообразный кашель, сопровождающийся одышкой иотхождением стекловидной мокроты.
Появление приступов удушья.
Предвестник - обильное выделение водянистого секрета из носа,
чихание, приступообразный кашель.
Короткий вдох и удлиненный выдох, сопровождающиеся
слышными на расстоянии хрипами. Грудная клетка в положении
максимального вдоха,
Вынужденное положение - сидя на кровати, свесив ноги вниз,
наклонив туловище несколько вперед.
В дыхании участвуют мышцы плечевого пояса, спины и брюшной
стенки.
При простукивании над легкими определяется коробочный звук.
При выслушивании определяется множество сухих хрипов.
Тяжелые затяжные приступы могут перейти в астматическое
состояние.
16. Диагностика.
Проводится на основании тщательно собранногоанамнеза:
Приступы экспираторного удушья.
Эозинофилия в крови и мокроте.
Аллергологическое обследование с проведением
кожных и ингаляционных тестов.
Исследования иммуноглобулинов Е и G.
Хороший анализ анамнестических данных позволяет
исключить синдром бронхиальной обструкции.
17. Лечение.
Строго индивидуальное.Поликлиника –> аллергологический кабинет –>
специализированное отделение стационара –>
постоянное наблюдение в аллергологическом
кабинете.
Для купирования приступов.
Индивидуально подобранная бронхорасширяющая
терапия ингаляционно / внутрь (салбутамол, беротек).
Эуфиллин в/в (5-10 мл 2,4% раствора), внутрь (0,15
г), ректально (0,3 г).
В период ремиссии.
Санация очагов хронической инфекции.
18.
Алиминационная терапия – прекращение контакта саллергеном.
Кромолин натрий (интал) ингаляционно.
Кетотифен внутрь 1 мг 2 раза в день.
Глюкокортикоиды ингаляционно (бекотид 0.00005 г
каждые 6 ч).
Глюкокортикоидов внутрь (преднизолон 0,015-0,02 г
в сутки).
Разгрузочно-диетическая терапия в стационаре.
Аутовакцина, гетеровакцина, аутолизат мокроты.
Иммунокорригирующую терапия.
Холиноблокаторы (атропин, белладонна,
платифиллин).
Физическая активность, лечебная гимнастика,
закаливание.
Разжижающая мокроту терапия - обильное теплое
питье, щелочные теплые ингаляции, отвар трав
(багульник, мать-и-мачеха), муколитические средства.
19. Пневмония.
20.
Пневмония – этовоспаление легких,
характеризуется
воспалением
паренхиматозной,
респираторной части
легких.
21. Этиология.
В качестве этиологического фактора выступают бактерии:Пневмококки, стафилококки, стрептококки, клебсиелла
пневмонии, грамотрицательная флора и микоплазмы.
Стафилококк, синегнойная палочка.
Хламидии, цитомегаловирусы.
Различные бактерии у больных с иммунодефицитом.
В возникновении заболевания важную роль могут играть:
Вирусно-бактериальные ассоциации.
Химические и физические агенты – воздействие на легкие
химических веществ.
Термические факторы (охлаждение или ожог).
Радиоактивное излучение.
Пневмонии могут быть следствием аллергических реакций в легких
или проявлением системного заболевания.
22. Патогенез.
Возбудитель проникает в легочную ткань из верхнихдыхательных путей.
Выживанию, размножению, распространению
бактерий в легких благоприятствует охлаждение,
вирусная инфекция.
Хроническая пневмония может возникнуть
вследствие неразрешившейся острой пневмонии при
замедлении и прекращении рассасывания экссудата в
альвеолах.
Затяжному течению острых пневмоний и переходу в
хроническую форму способствуют повторные
респираторные вирусные инфекции, хронические
инфекции верхних дыхательных путей и бронхов.
23. Клиника.
Острая пневмония.Состояние больного тяжелое.
Начинается резко, после охлаждения.
Озноб.
Фебрильная температура 39 – 41 °С.
На стороне пораженного легкого боль при дыхании, которая усиливается
при кашле, сначала сухом, затем влажном, с гнойной вязкой мокротой.
Кожные покровы лица гиперемированы и цианотичны.
Дыхание учащенное, поверхностное, с раздуванием крыльев носа.
При дыхания грудная клетка отстает на стороне пораженного легкого.
Пульс учащенный, мягкий, соответствует сниженному АД.
I тона приглушены и II тона акцент на легочной артерии.
В анализе крови – нейтрофильный лейкоцитоз, повышение СОЭ,
анемия.
На рентгене определяется гомогенное затенение всей пораженной доли.
24.
Пневмококковая и стафилококковая пневмонии.Протекает более тяжело
Сопровождается деструкцией легких с образованием абсцессов легких.
Выраженный интоксикационный синдром (озноб, гиперемия кожных покровов и
слизистых оболочек, головокружение, головная боль, одышка, кровохарканье, тахикардия,
тошнота, рвота).
Сосудистая недостаточность (АД 90-80 / 60-50 мм рт. ст., бледная кожа, холодные
конечности, липкий пот).
Церебральные расстройства, нарушения ритма сердца, ДВС-синдром, токсический
энтероколит. Такие пневмонии могут привести к быстрому летальному исходу.
Очаговая пневмония бронхопневмония.
Озноб.
Температура до 38 – 38,5 °С.
Появляется и усиливается сухой кашель, потом со слизисто-гнойной мокротой.
Боль в грудной клетке при кашле и на вдохе.
Стафилококковая пневмония.
Одышка.
Цианоз.
Укорочение легочного звука.
На рентгенограмме / томограмме выявляются дольковые, субсегментарные и
сегментарные тени, усиление легочного рисунка, могут обнаруживаться буллы и очаги
абсцедирования.
25. Диагностика.
Учитывают укорочения перкуторного звука, отмечают усилениевезикулярного дыхания, мелко- и средне- пузырчатые хрипы, на
рентгенограммах / томограммах – очаговые затенения.
Исследуют мокроту / мазки из глотки на бактерии.
Прогноз значительно улучшается после применения
антибактериальных средств.
Летальность остается высокой при:
Стафилококковых пневмониях.
Часто рецидивирующих хронических пневмониях, осложненных
обструктивным процессом, дыхательной и легочно-сердечной
недостаточностью.
Возникновении пневмонии у лиц с болезнями сердечнососудистой и др. систем.
26. Лечение.
Постельный режим.Механически и химически щадящая диета с ограничением поваренной соли и
достаточным количеством витаминов А и С.
Этиотропная антибактериальная терапия.
Пенициллины, пенициллы, макролиды нового поколения(спиромицин,
рокситромицин, азитромицин), «защищенные» пенициллины, аминогликозиды,
цефолоспорины второго-третьего-четвертого поколения, фторхинолоны.
Комбинации антибиотиков для лечения осложненной пневмонии:
цефалоспорины + полусинтетические пенициллины;
полусинтетические пенициллины + аминогликозиды;
цефалоспорины + аминогликозиды.
Дезинтоксикационные средства (гемодез).
Муколитическая терапия, бронхолитическая терапия, физиотерапия,
иммунокоррегирующая терапия, ЛФК.
Строфантин, сульфокамфокаин.
Диспансерное наблюдение.
Реабилитация в местных санаториях.


























 medicine
medicine








