Similar presentations:
Основні принципи догляду за хворими (частина 2)
1. ОСНОВИ МЕДИЧНИХ ЗНАНЬ
Лекція № 5Основні принципи
догляду за хворими
(частина 2)
2. План
1. Лікувальні заходи, що застосовуються при догляді захворим.
1.1 Клізми.
1.2. Газовивідна трубка.
1.3. Промивання шлунка.
1.4. Зігріваючі процедури: зігріваючий компрес і грілки.
1.5. Охолоджуючі процедури.
1.6. Інгаляція: аерозольні, парові та масляні.
2. Шляхи введення лікарських засобів: поняття про
лікарський засіб; тверді, м'які і рідкі лікарські форми;
ентеральний, парентеральний методи введення лікарських
засобів.
3. Параметри дихання: характер дихання (еупное, диспное,
задишка, олігопное, тахіпное, брадипное, апное, гіперпное,
гіпопное), порушення ритму дихання: періодичне дихання,
нерегулярне дихання; розлади ритму дихання (патологічні типи
дихання): дихання Чейна-Стокса, дихання Біота, дисоційоване
дихання Грокко, дихання Куссмауля, апнейзіс, гаспінг-дихання.
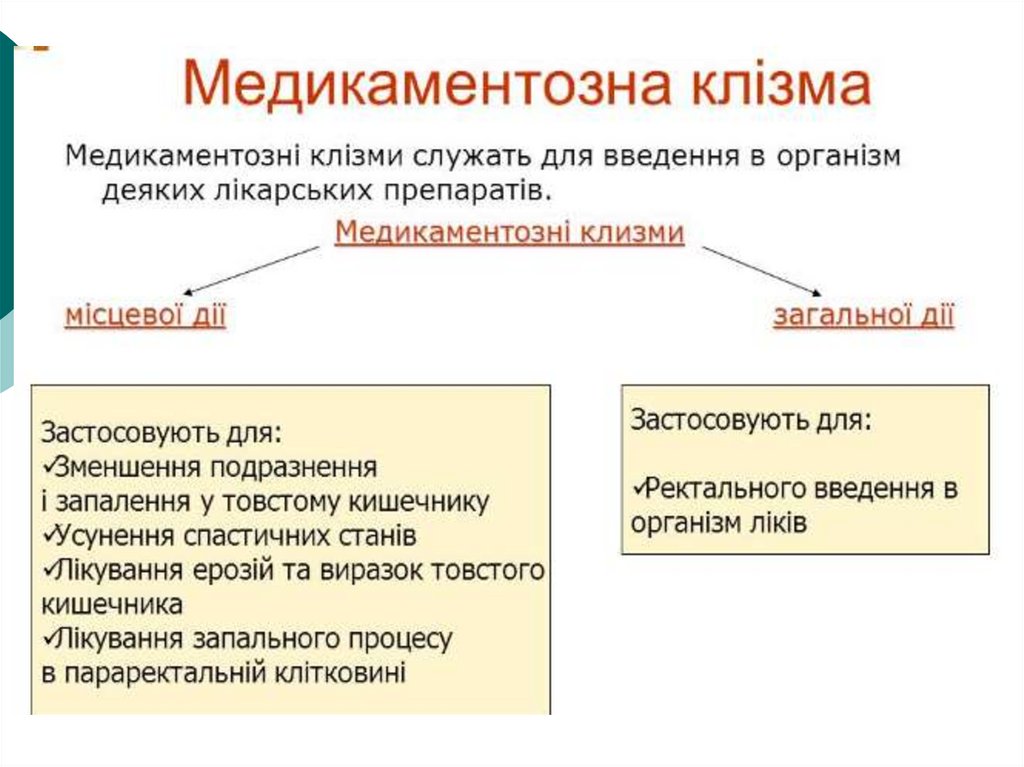
3. 1. Лікувальні заходи, що застосовуються при догляді за хворим: 1.1. Клізми.
Клізма — це введення в нижній відрізок товстої кишкирізних рідин з лікувальною та діагностичною метою.
Розрізняють очисну, сифонну, послаблювальну,
медикаментозну
і
харчувальну
клізми.
Очисну клізму застосовують при закрепах, підготовці
хворих до планових операцій на органах травлення і
малого таза, рентгенологічного дослідження тонкої і
товстої кишок, жовчного міхура, нирок, рентгенографії
нижнього відділу хребта і кісток малого таза, при
підготовці до ендоскопічного дослідження кишок, перед
лікувальною та харчовою клізмами.
Протипоказання: гострий апендицит, гострі запальні
процеси товстої кишки зі схильністю до кровотечі,
тріщини відхідника, випадання прямої кишки, шлунковокишкові кровотечі, розпад пухлини прямої кишки.
4.
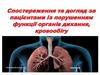
Для очисної клізми використовують кухоль Есмарха.Закривають кран на гумовій трубці кухля Есмарха,
насаджують продезінфікований наконечник на трубку,
наповнюють кухоль водою 1—1,5 л. Відкривають кран на
гумовій трубці, заповнюють усю систему водою, кран на
трубці закривають і підвішують кухоль Есмарха на штатив.
Хворого вкладають на лівій бік на край ліжка або кушетки
з підігнутими ногами, що сприяє розслабленню м'язів
черевного преса полегшує введення рідини в кишку. Під
сідниці хворого кладуть клейонку, яку звішують у миску
або відро, на клейонку стелять пелюшку. Поряд ставлять
судно на випадок, якщо хворий не зможе утримати воду.
Змазують наконечник вазеліном. Пропонують пацієнтові
відвести праву сідницю догори. М’якими обертальними
рухами вводять наконечник у відхідник. При наявності
виступаючих
складок
слизової
оболонки
або
гемороїдальних вузлів наконечник обережно проводять
між ними. Спочатку наконечник уводять у напрямку до
пупка на глибину 3—4 см, а потім паралельно до куприка
на глибину 10—12 см. Якщо на шляху зустрічаються
перешкоди, наконечник упирається у стінку кишки або
щільний кал, його витягують на 1—2 см і відкривають
кран, намагаються струменем води розмити калові маси.
5.
Іноді калові маси бувають такими твердими, що провести клізмуне вдається. У такому разі необхідно видалити кал з прямої
кишки другим пальцем правої руки у гумовій рукавичці,
змащеним
вазеліном.
Потрібно
стежити
за
швидкістю
надходження води у кишечну, регулюючи цей процес висотою
положення кухля Есмарха. Швидке надходження води може
спричинити появу болю, позив до дефекацій.
При закрепі, який супроводжується млявою перистальтикою
кишок, ставлять прохолодну (температури 20 °С) клізму. При
спастичному закрепі застосовують теплі (39—40 °С) клізми.
Треба пам'ятати, що прохолодна вода подразнює слизову
оболонку кишок і посилює їхню перистальтику, але застосування
холодної води не бажане, оскільки вона може спричинити спазм
кишок, біль у животі і затримку випорожнень при спастичному
закрепі. Доцільніше всього для очисної клізми застосовувати
воду температури 28—32 °С. Випускають воду із кухля Есмарха
не до кінця, на дні кухля залишають трохи води, закривають
кран на гумовій трубці і виводять наконечник із відхідника.
Після введення рідини хворому пропонують лягти на спину,
глибоко подихати і затримати акт дефекації протягом 5—10
хв,
а
потім
випорожнити
кишечник,
перевірити
результативність
клізми.
Якщо
процедура
виявилась
неефективною, то її повторюють через кілька годин.
6.
7.
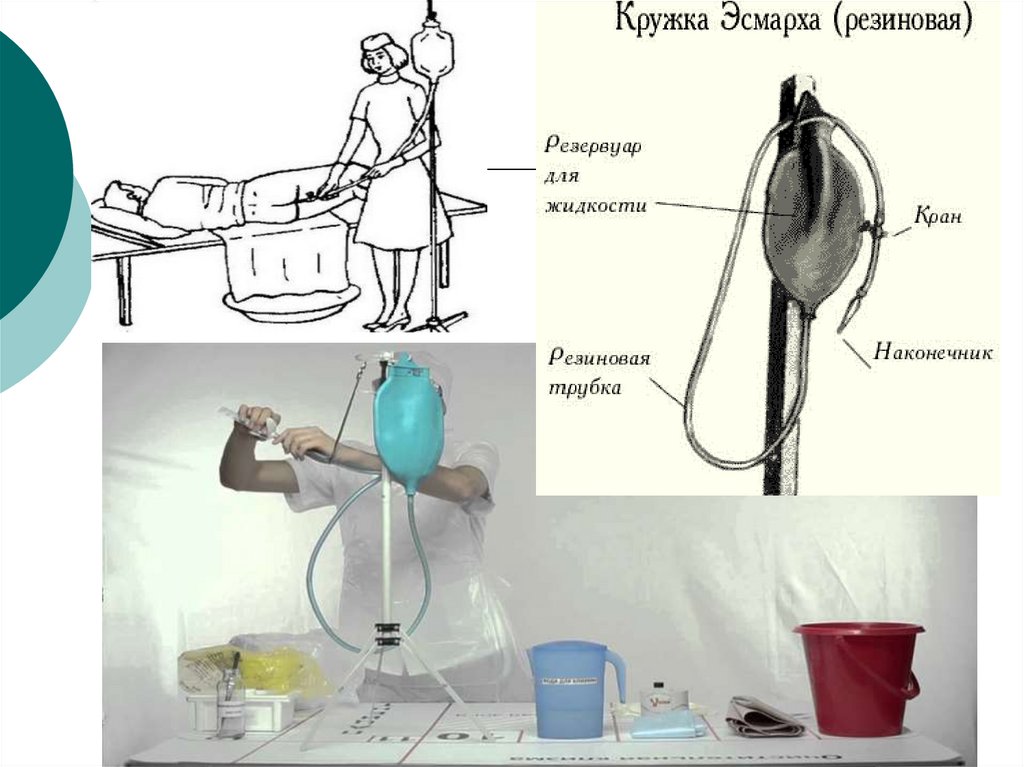
Техніка проведення очисної клізми8. Особливості проведення клізми дітям
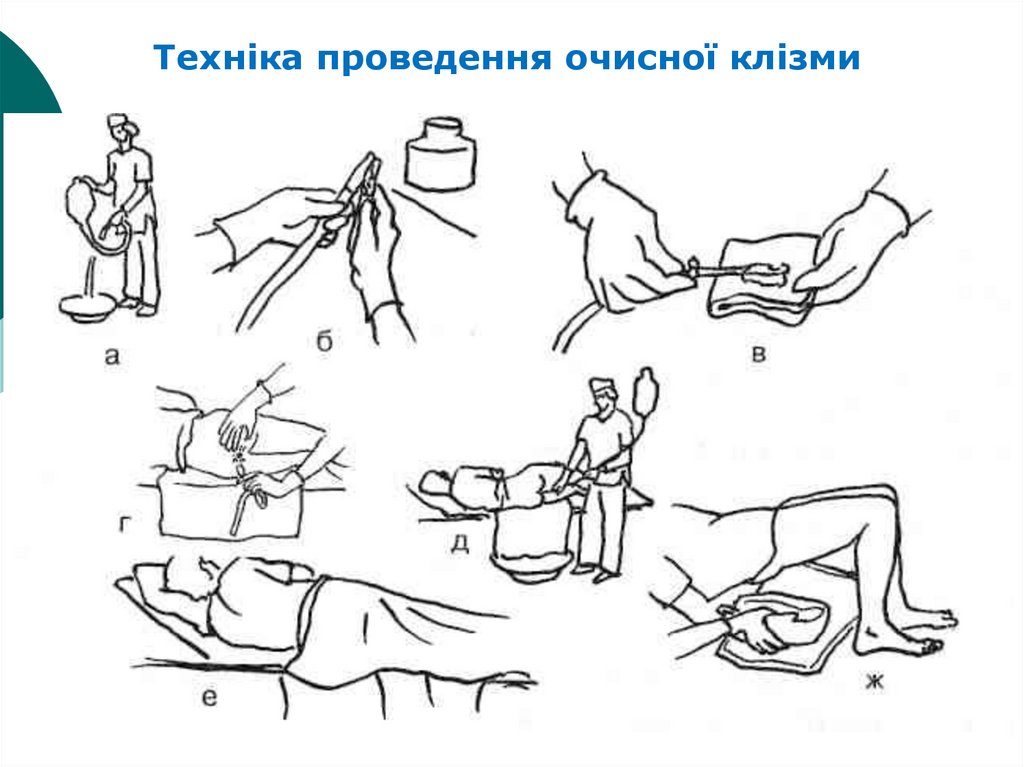
Дітямдля
проведення
клізм
застосовують
м'які гумові або поліетиленові наконечники.
Рідину уводять повільно без великого тиску.
Після видалення наконечника на кілька хвилин
стискають сідниці дитині, допомагаючи цим на
певний час затримати випорожнення.
Кількість уведеної рідини дітям залежить від віку:
новонародженим вводять 30 мл;
дитині віком 1—3 міс — 60 мл;
дитині віком 3—6 міс — 90 мл;
дитині віком 6—9 міс — 120—150 мл;
дитині віком 9—12 міс — 180 мл;
дитині віком 1 — 2 роки — 200 мл;
дитині віком 3—5 років — 300 мл;
дитині віком 6—9 років — 400 мл;
дитині віком 10—14 років — 500 мл.
9.
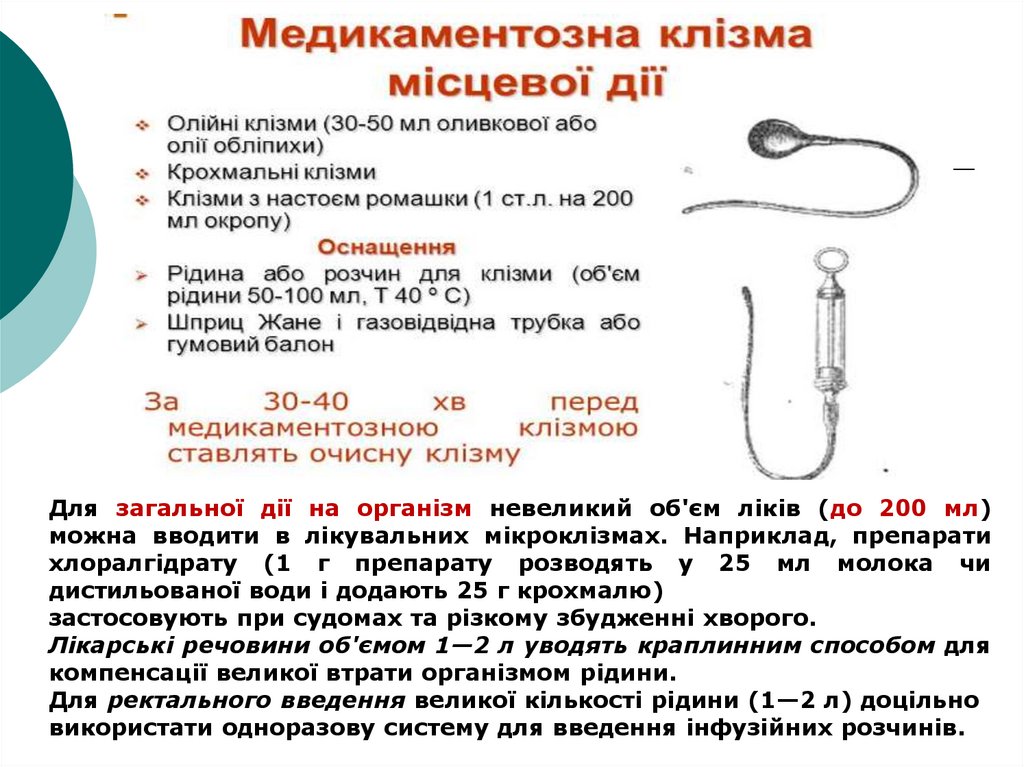
10.
Проведення олійної клізмиМеханізм дії. Послаблювальний ефект олійної клізми
полягає в тому, що олія обволікає кал і полегшує його
виведення.
Крім
того,
під
впливом
кишкової
мікрофлори
та
шлункового
соку
олія
частково
розщеплюється і жирні кислоти, що утворюються,
здійснюють на кишкову стінку подразнювальну дію, яка
сприяє нормалізації перистальтики.
Показання: стійкий закреп, запальні та виразкові
процеси у товстій кишці.
Проводять олійну клізму зазвичай на ніч.
Використовують 100—260 мл підігрітої до температури
37—38 °С будь-якої рослинної олії (соняшникової,
кукурудзяної). Олію вводять у пряму кишку за
допомогою гумового балона або шприца Жане з
приєднаною до нього м‘якою газовивідною трубкою,
яку вводять у пряму кишку на глибину 12—15 см. Після
введення олії, щоб вона не витікала, хворий має деякий
час полежати. Такі клізми доцільніше робити ввечері, а
випорожнення частіше відбуваються вранці.
11.
Шприц ЖанеГазовивідна трубка
12. Проведення гіпертонічної клізми
Механізм дії. Дія гіпертонічної клізми має осмотичнийхарактер: для розведення гіпертонічного розчину до
ізотонічної концентрації у пряму кишку через кишкову
стінку інтенсивно надходить міжклітинна рідина, яка
розріджує кал. Крім цього, міцний сольовий розчин
активізує перистальтику і внаслідок такої поєднаної дії
приблизно через 20 хв відбувається випорожнення.
Показання:
атонічний
закреп,
парез
кишок
після
хірургічних втручань на органах черевної порожнини,
універсальні набряки.
Протипоказання:
гострі
запальні
та
виразкові
захворювання нижніх відділів кишечника, тріщини в
ділянці відхідника.
Для гіпертонічної клізми використовують 10% розчин
натрію хлориду, 25—З0% розчин магнію сульфату.
Гіпертонічний розчин вводять у пряму кишку підігрітим до
37—38 °С у кількості 50-100 мл за допомогою гумового
балона або шприца Жане і газовивідної трубки.
Бажано, щоб хворий затримав акт дефекації після клізми
протягом 20—30 хв.
13. Проведення емульсійної клізми
Емульсійнаклізма
дає
хороший
випорожнювальний ефект. Застосовують
зазвичай при запорах у тяжкохворих.
Емульсію готують таким чином: змішують
0,5 столової ложки натрію гідрокарбонату
і 1 столову ложку риб'ячого жиру,
додають 50—100 мл води.
Суміш
вводять
у
пряму
кишку
за
допомогою гумового балона або шприца
Жане і газовивідної трубки.
Через 15—20 хв настає випорожнення
кишечника.
14.
15.
Для загальної дії на організм невеликий об'єм ліків (до 200 мл)можна вводити в лікувальних мікроклізмах. Наприклад, препарати
хлоралгідрату (1 г препарату розводять у 25 мл молока чи
дистильованої води і додають 25 г крохмалю)
застосовують при судомах та різкому збудженні хворого.
Лікарські речовини об'ємом 1—2 л уводять краплинним способом для
компенсації великої втрати організмом рідини.
Для ректального введення великої кількості рідини (1—2 л) доцільно
використати одноразову систему для введення інфузійних розчинів.
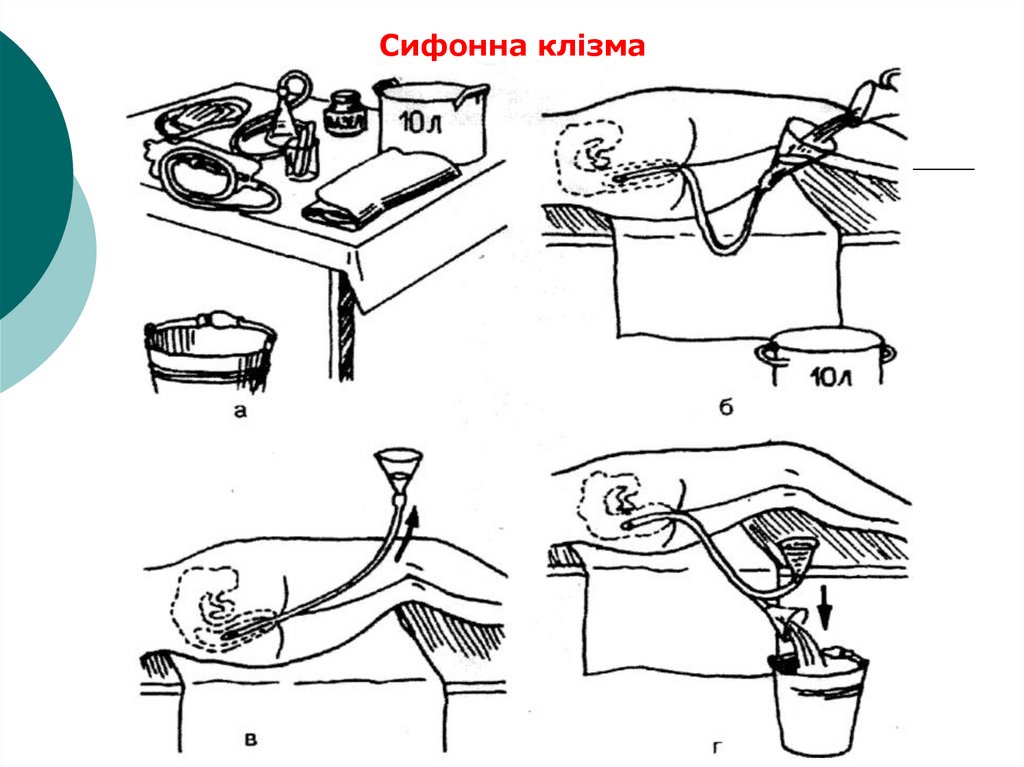
16. Проведення сифонної клізми
Показання: сифонні клізми застосовують з лікувальноюметою при різних отруєннях, інтоксикації продуктами
обміну речовин (наприклад, при хронічній нирковій
недостатності), при динамічній та механічній кишковій
непрохідності (в останньому випадку в якості
передопераційної підготовки), а також при неефективності
очисних клізм. Сифонні клізми іноді використовують і для
діагностики кишкової непрохідності (відсутність у
промивних водах бульбашок газу і калових мас служить
одним з її симптомів).
Застосування сифонних клізм при кишковій непрохідності
протипоказано при підозрі на тромбоз або емболію судин
брижі.
При постановці сифонної клізми використовують велику
воронку ємністю 0,5-2 л, а також гумову трубку довжиною
1-1,5 м з діаметром не менше 1 см, з'єднану з гнучким
гумовим наконечником або з гумовою кишковою трубкою
довжиною 20-30 см.
Замість кишкової трубки і гнучкого гумового наконечника
можна скористатися товстим шлунковим зондом.
17.
Техніка постановки сифонної клізми:Гнучкий кінець гумової кишкової трубки або товстого
шлункового зонда, змащений вазеліном, вводять через
пряму кишку на глибину 20-30 см.
Дія сифонної клізми, так само як і промивання шлунка,
заснована на принципі сполучених судин. Приєднавши
воронку до зовнішнього кінця трубки, її утримують у дещо
похилому положенні трохи вище рівня тазу пацієнта і
заповнюють рідиною для промивання чистою кип'яченою
водою,
слабким
розчином
перманганата
калію,
2%
розчином гідрокарбонату натрію.
Воронку піднімають вгору приблизно на 50 см вище рівня
тіла, після чого рідина починає надходити в кишечник.
Як тільки рідина в воронці дійде до її звуження, лійку
опускають нижче рівня тіла хворого, і вона починає
заповнюватися рідиною, що надходить назад із кишечника
разом з пухирцями газу і каловими масами.
Перевернувши воронку і виливши вміст, процедуру
промивання знову повторюють до тих пір, поки з кишечника
в воронку не будуть надходити чисті промивні води.
Зазвичай на одну сифонну клізму потрібно 10-12 л рідини.
18.
Сифонна клізма19. 1.2. Газовивідна трубка
При нагромадженні великої кількості газу в кишках у пряму кишкувводять газовивідну трубку. З цією метою використовують гумову
трубку завдовжки 40—50 см і діаметром 8—10 мм із заокругленим
кінцем і 1—2 бічними отворами.
Для проведення процедури необхідно підготувати:
газовивідну трубку, судно, клейонку, вазелін, серветки.
Процедуру виконують у гумових рукавичках і фартусі.
Хворого кладуть на лівий бік.
Під таз хворому кладуть клейонку, зверху — пелюшку.
Заокруглений кінець трубки змащують нанесеним на серветку
вазеліном. Лівою рукою розводять сідниці хворого, правою рукою
круговими рухами обережно вводять трубку у відхідник на глибину
25—30 см, зовнішній кінець її опускають в судно, оскільки через
неї із газами можуть виділятись рідкі калові маси.
Трубка може знаходитись у кишці не більше 2 год. Протягом доби
процедуру можна повторити декілька разів.
Якщо хворого не можна повертати на бік, процедуру проводити
у положенні хворого лежачи на спині при зігнутих колінах і дещо
розведених ногах.
Після процедури шкіру навколо відхідника протирають туалетним
папером, у разі потреби промивають теплою водою, висушують,
змазують вазеліном.
Використане оснащення дезінфікують.
Руки ретельно миють.
20.
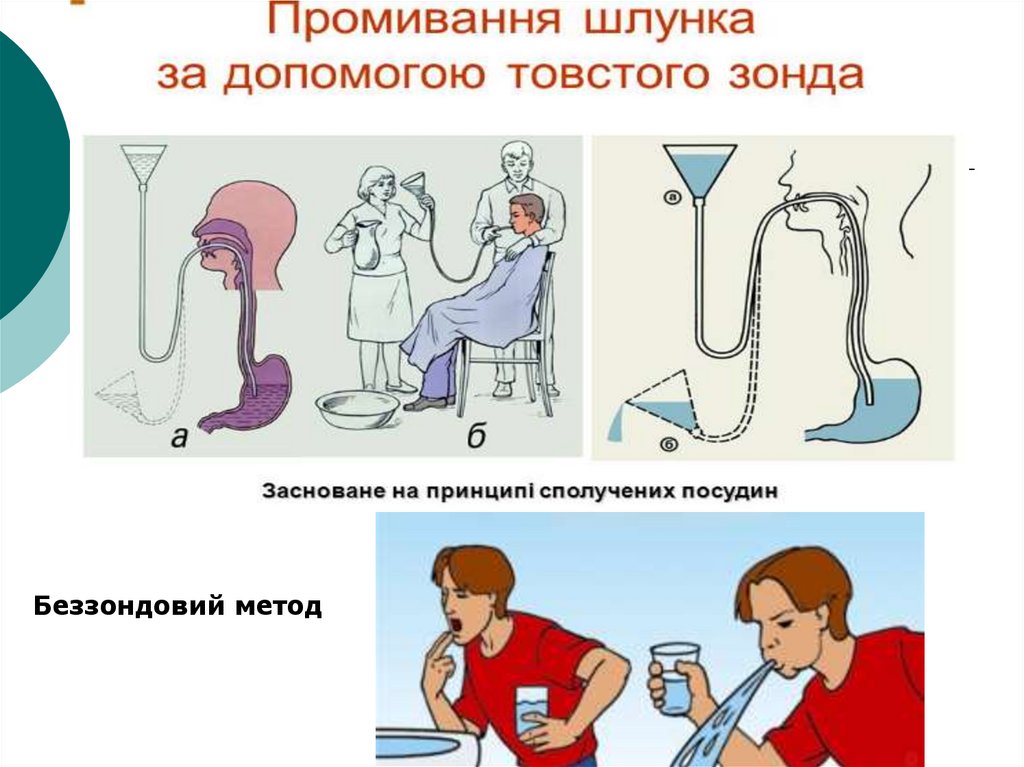
1.3. Промивання шлункаПоказання:
отруєння
лікарськими
засобами;
недоброякісною їжею; при затримці їжі в шлунку в
результаті стенозу воротаря шлунку.
Промивання шлунка беззондовим методом здійснюється
в домашніх умовах. Дають пацієнтові випити 2—3 склянки
кип’яченої води або блідо-рожевого розчину калію
перманганату. Пропонують пацієнтові штучно викликати
блювання шляхом надавлювання вказівним і середнім
пальцями руки на корінь язика, а також подразнення
задньої стінки глотки. У такий спосіб пацієнт здійснює
промивання шлунка до появи чистої води.
Бєззондовий метод промивання шлунка протипоказаний
при отруєнні кислотами та основами.
21.
Промивання шлунку завиконує 2 медпрацівники
допомогою
товстого
зонда
Промивання
шлунку
проводять після ліквідації
загрози життю порушень
дихання
та
серцевої
діяльності. Хворим у комі після інтубації трахеї та
роздування
манжетки.
Найбільший
ефект
буде,
якщо промивання зробити у
перші 30-60 хвилин після
прийому отруйної речовини.
Хоча цей спосіб може бути
ефективним і в більш пізні
терміни (наприклад, якщо
токсична
речовина
у
пігулках,
то
вона
може
зберігатися
у
складках
шлунку до 24 годин).
При проведенні процедури
можуть
виникати
ускладнення.
22.
Правила зондового промивання (виконує медпрацівник!):· перевіряють ротову порожнину на наявність їжі, отруйних речовин
(у формі пігулок) та зубних протезів (їх потрібно вийняти);
· в/в атропін 0,5-1,0 мл (але, якщо ЧСС не більше 120);
· хворого вкладають на лівий бік з повернутою та опущеною головою
на 20о(для профілактики аспірації та, щоб попередити пересування
отрути у 12-палу кишку);
· краще використовувати товстий зонд (зовнішній діаметр 12-13,5
мм);
· перед введенням відміряють зонд (від мочки вуха до різців та до
мечоподібного відростка);
· зонд треба змастити вазеліном або гліцерином (або хоча б водою);
· перевіряють місцезнаходженння зонда за допомогою аспіраційної
(підтягують шприцем – з’являється шлунковий вміст) або
аускультаційної проби;
· промивати тільки водою або фізрозчином кімнатної температури;
· кількість однократно введеної води 5-7мл/кг маси тіла;
· промивають до 3-кратного отримання чистих вод (для дорослих
кількість води приблизно 10-15% маси тіла пацієнта, для дітей –
1л/рік життя, але не більше 10л);
· поява в промивних водах прожилок крові не є протипоказанням
для промивання.
· процедура промивання повинна завершуватися введенням
сорбентів (напрклад, активованого вугілля у дозі 1г/кг маси тіла).
23.
Беззондовий метод24. 1.4. Зігріваючі процедури: зігрівальний компрес і грілки
Зігрівальний вологий компрес — це тривала тепловапроцедура, що являє собою лікувальну пов'язку з
непромокаючим шаром, який затримує на місці його
накладання випаровування та тепловіддачу.
Механізм дії: рівномірне і тривале розширення судин призводить до
збільшення притоку крові не тільки до шкіри, а й до тканин та органів,
які лежать глибше і розташовані за грудною та черевною стінками.
Показання: гострий, підгострий трахеїт, бронхіт, пневмонії (окрім
абсцедувальних), ангіна (без нагноєння), післяін'єкційні інфільтрати,
запалення периферичних нервів, гострі та хронічні запалення суглобів,
забите місце (через добу після травми), тромбофлебіти (за відсутності
тромбоутворення), негнійний мастит, отит.
Місця можливого накладання: грудна клітка (груднина, спина,
окрім лопаток та хребта); місце ураженого нерва, суглоба, м'яза,
кінцівки, шиї, грудна залоза, соскоподібний відросток.
Протипоказання:
гноячкові
захворювання
шкіри
(фурункул,
карбункул), алергійні висипи, пошкодження шкіри, висока температура
тіла, гнійне ураження прилеглих органів, сепсис.
25.
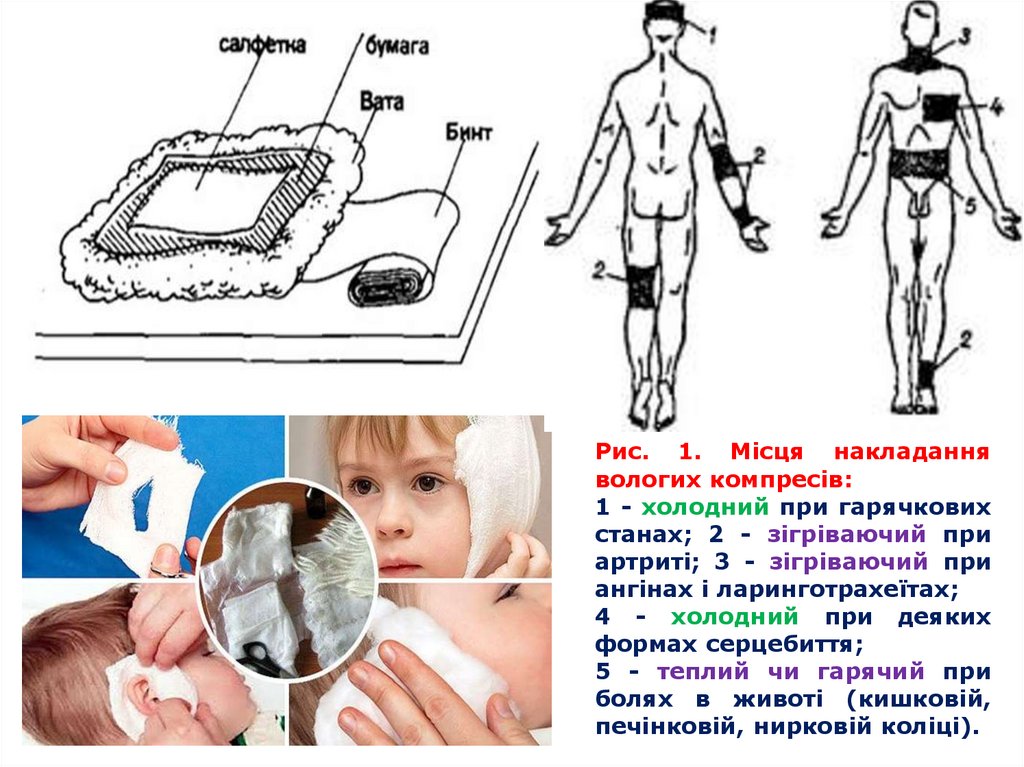
Для накладання зігрівального вологого компресунеобхідно взяти марлеву або бавовняну, конопляну чи лляну
серветку, компресний (восковий) папір або поліетиленову плівку,
вату, бинт, 30 % етиловий спирт чи одеколон, фурациліновоспиртовий розчин (1 частина 96 % етилового спирту і 2 частини
фурациліну); олійно-спиртовий розчин (1 частина 96 % етилового спирту і
2 частини рослинної олії), мазь Вишневського.
Накладання компресу:
Перший нижній шар (прокладку) беруть такої величини, щоб вона
виходила за вогнищевий процес на 2—3 см. Це може бути марля у 4—6 шарів
або полотнина у 2—3 шари; другий (герметизувальний шар) —
компресний папір або поліетиленова плівка; третій (утеплювальний шар)
— вата; четвертий (фіксувальний шар) — марлевий бинт. Кожний
наступний шар повинен бути на 2—3 см більший за попередній з метою
герметизації.
• Прокладку змочують однією із вищеперерахованих рідин,
віджимають, накладають на визначену ділянку. Вологий шар щільно
прилягає до шкіри, а решта шарів прикривають його.
• Зверху компрес закріплюють бинтовою пов'язкою так, щоб він щільно
прилягав до поверхні шкіри, але не здавлював кровоносні судини. Компрес
накладають на 8—10 год. При правильно накладеному зігрівальному
вологому компресі прокладка залишається вологою та теплою і через 8—10
год. Шкіра під компресом волога, тепла, трохи гіперемійована.
Після зняття компресу шкіру протирають зволоженою теплою серветкою,
потім — сухим рушником. Через 2—3 год компрес можна повторити.
26.
Рис. 1. Місця накладаннявологих компресів:
1 - холодний при гарячкових
станах; 2 - зігріваючий при
артриті; 3 - зігріваючий при
ангінах і ларинготрахеїтах;
4 - холодний при деяких
формах серцебиття;
5 - теплий чи гарячий при
болях в животі (кишковій,
печінковій, нирковій коліці).
27. Застосування грілок
Ефект грілки залежить не стільки від інтенсивності температури,скільки від тривалості процедури.
Механізм дії: при використанні грілки відбувається
рефлекторне розширення кровоносних судин органів
черевної порожнини та розслаблення непосмугованих
м'язових волокон.
Показання: загальне зігрівання хворого, хронічні запальні процеси
(холецистит, коліт, гастрит, артрит, неврит), підшкірні інфільтрати
(без
нагноювання),
виразкова
хвороба
шлунка
або
дванадцятипалої кишки (за відсутності схильності до перфорації,
кровотеч), сечокам'яна хвороба.
Протипоказання: біль у животі невідомого ґенезу, кровотечі, гострі
запальні явища у черевній порожнині (апендицит, холецистит,
перитоніт,
панкреатит),
злоякісні
і
доброякісні
пухлини,
туберкульоз, тромбофлебіт, гнійні та алергічні захворювання
шкіри, свіжі травми, забиття, обмороження,
інфіковані рани,
сепсис.
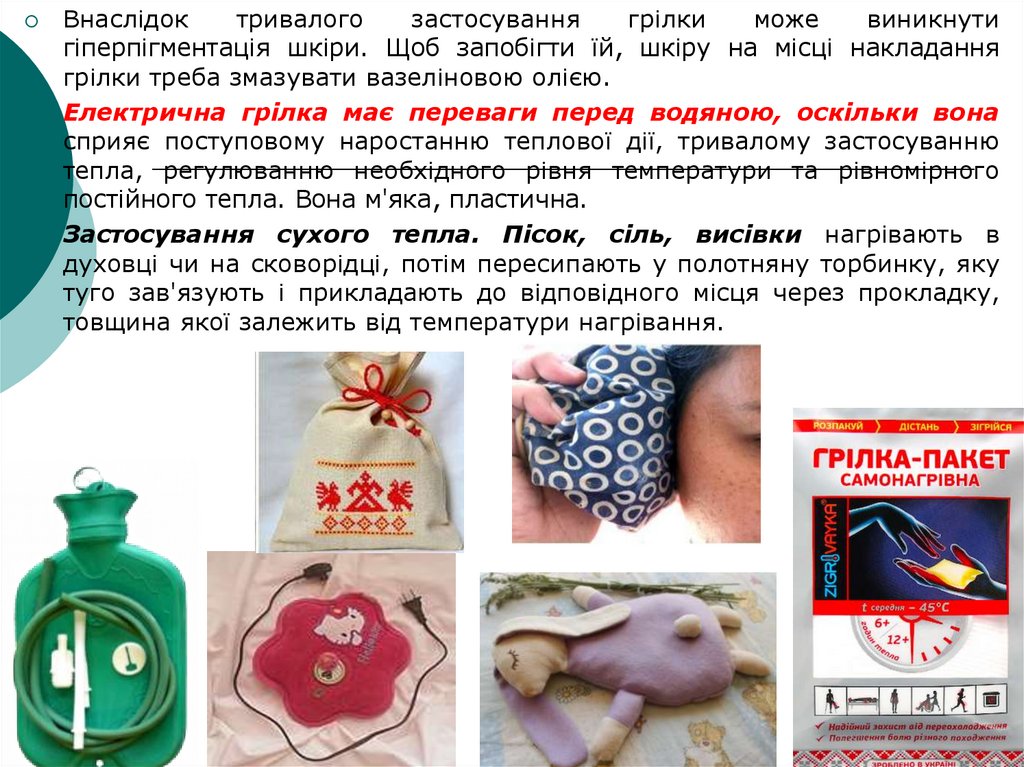
Для накладання водяної грілки її наповнюють водою
температури 70 °С до 2/3 об'єму. Витісняють з грілки повітря.
Закривають корком і перевіряють її на герметичність. Гумову
грілку обгортають сухою серветкою або рушником. Спочатку,
коли грілка ще надто гаряча, під неї підкладають прокладку. У
міру охолодження грілки кількість шарів зменшується.
28.
Внаслідоктривалого
застосування
грілки
може
виникнути
гіперпігментація шкіри. Щоб запобігти їй, шкіру на місці накладання
грілки треба змазувати вазеліновою олією.
Електрична грілка має переваги перед водяною, оскільки вона
сприяє поступовому наростанню теплової дії, тривалому застосуванню
тепла, регулюванню необхідного рівня температури та рівномірного
постійного тепла. Вона м'яка, пластична.
Застосування сухого тепла. Пісок, сіль, висівки нагрівають в
духовці чи на сковорідці, потім пересипають у полотняну торбинку, яку
туго зав'язують і прикладають до відповідного місця через прокладку,
товщина якої залежить від температури нагрівання.
29. 1.5. Охолоджуючі процедури
До лікувальних процедур шкіри належить застосування холоду.Механізм дії. Місцеві холодові процедури справляють дію,
протилежну дії тепла; звужують поверхневі та глибокі артеріальні і
венозні судини; спричинюють анестезію поверхневих рецепторів,
що веде до рефлекторного зменшення порога збудливості глибоко
розташованих нервових рецепторів. Таким чином, відбувається
обмеження запального процесу, зупинка кровотеч, поверхнева та
глибока анестезія, зменшення всмоктування токсичних речовин із
запального вогнища, набряків.
Показання: інсульт, менінгіт, енцефаліт, набряк мозку, марення,
гіпертермія, перитоніт, різні кровотечі, свіжі травми, сильний
головний біль.
Протипоказання: виснаження хворого, облітеруючий ендартеріїт,
хвороба Рейно, параліч, гостра затримка сечі, трофічні ураження
шкіри. Обережно застосовувати непритомним хворим.
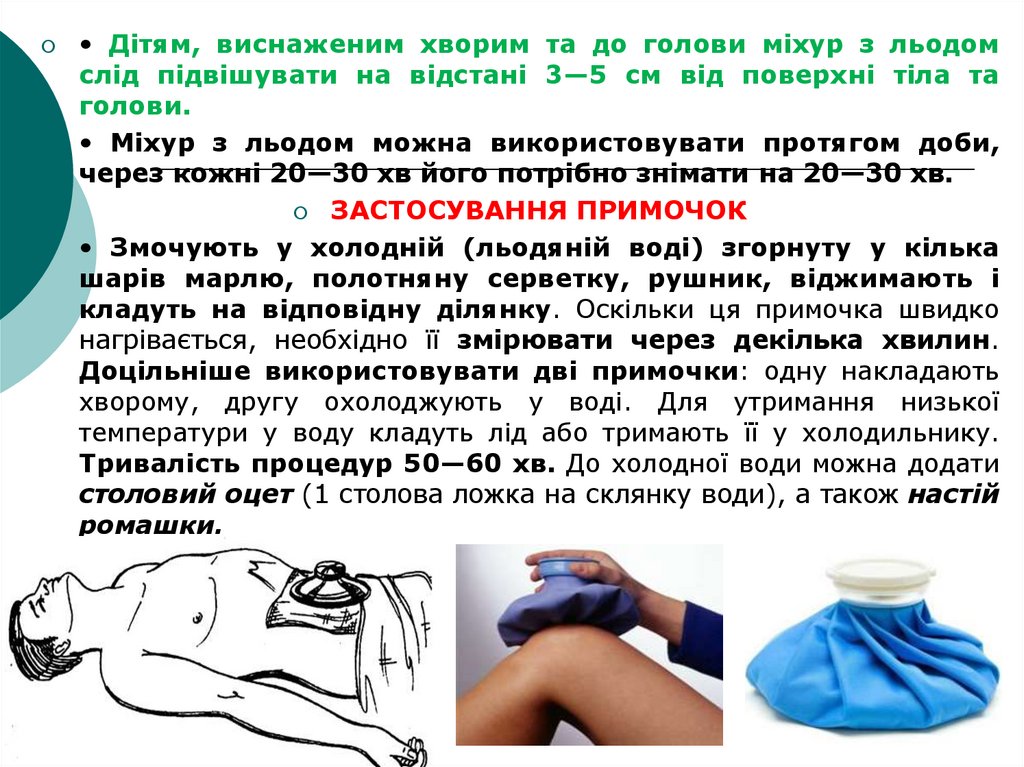
Застосування міхура з льодом. Виготовляється з гуми. Він
має плоску, круглу форму з отвором у центрі, що загвинчується
корком з нарізкою. Лід дрібно розколюють щоб міхур був легшим і
краще моделювався за формою тіла. Міхур заповнюється
льодом на 2/3. Витісняють повітря, закривають корком,
витирають насухо, обгортають сухою серветкою/рушником,
прикладають до тіла хворого.
30.
• Дітям, виснаженим хворим та до голови міхур з льодомслід підвішувати на відстані 3—5 см від поверхні тіла та
голови.
• Міхур з льодом можна використовувати протягом доби,
через кожні 20—30 хв його потрібно знімати на 20—30 хв.
ЗАСТОСУВАННЯ ПРИМОЧОК
• Змочують у холодній (льодяній воді) згорнуту у кілька
шарів марлю, полотняну серветку, рушник, віджимають і
кладуть на відповідну ділянку. Оскільки ця примочка швидко
нагрівається, необхідно її змірювати через декілька хвилин.
Доцільніше використовувати дві примочки: одну накладають
хворому, другу охолоджують у воді. Для утримання низької
температури у воду кладуть лід або тримають її у холодильнику.
Тривалість процедур 50—60 хв. До холодної води можна додати
столовий оцет (1 столова ложка на склянку води), а також настій
ромашки.
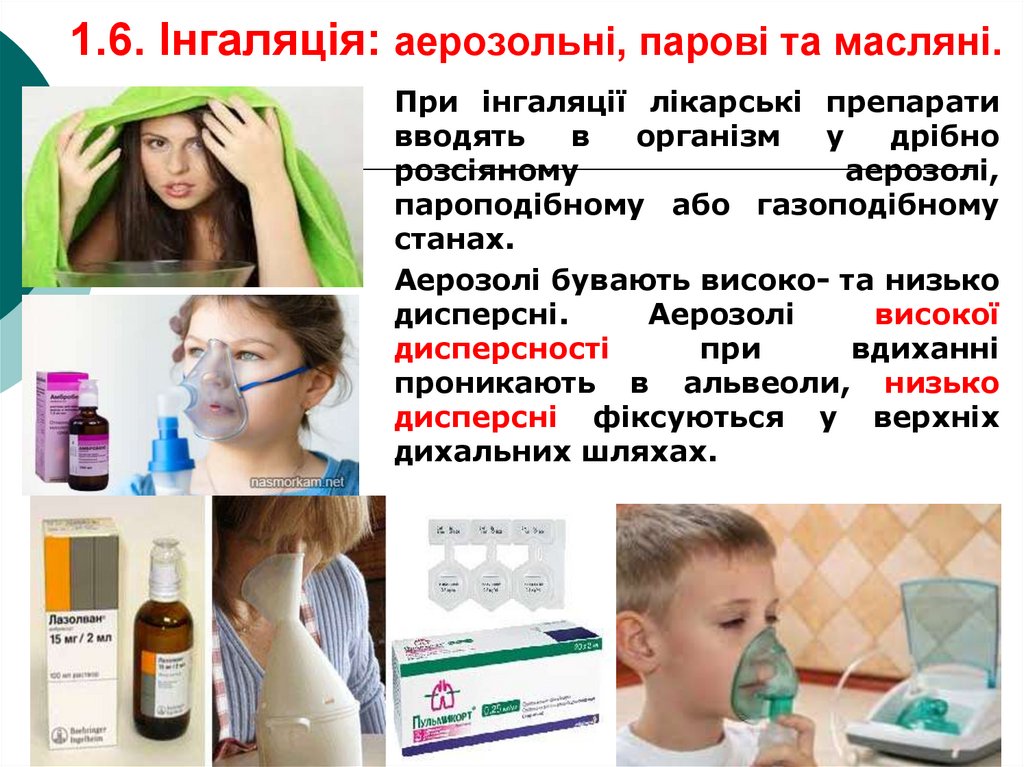
31. 1.6. Інгаляція: аерозольні, парові та масляні.
При інгаляції лікарські препаративводять
в
організм
у
дрібно
розсіяному
аерозолі,
пароподібному або газоподібному
станах.
Аерозолі бувають високо- та низько
дисперсні.
Аерозолі
високої
дисперсності
при
вдиханні
проникають в альвеоли, низько
дисперсні фіксуються у верхніх
дихальних шляхах.
32.
33.
Інгаляціїзастосовують
при
гострих
і
хронічних
захворюваннях слизової оболонки носа, глотки, гортані, трахеї
та бронхів, які супроводжуються утворенням великої кількості
густого мокротиння,яке важко відкашлювати, а також при
бронхіальній астмі, хронічній пневмонії, пневмосклерозі, після
операцій на легенях.
Протипоказаннями для інгаляцій є схильність до легеневих
кровотеч, гіпертонічна хвороба II Б і III стадій, порушення
гемодинаміки II—III ступеня, підвищена чутливість до
препарату.
Переваги: лікарські засоби минаючи печінку, у незміненому
вигляді потрапляють безпосередньо в ділянку патологічного
процесу.
Недоліки: неточність дозування, можливі подразнення слизової
оболонки дихальних шляхів, недостатнє проникнення в ділянку
патологічного процесу в разі порушення прохідності дихальних
шляхів.
Хворі
на
бронхіальну
астму
часто
користуються
інгаляторами для домашнього вживання. Лікарська
речовина знаходиться у пластмасовій трубці, на яку
надягають гумовий балон. Хворий натискує на останній і
силою повітря виштовхує ліки в дихальні шляхи.
34.
Устаціонарних
умовах
для
утворення
аерозолів
використовують апарати (інгалятори) закритого та відкритого
типів. За допомогою апаратів відкритого типу насичують
аерозолями повітря приміщень для групового лікування.
Апарати закритого типу призначаються для аерозольної
терапії рідкими речовинами, маслами, порошками, а також
використовують для утворення високодисперсних аерозолів
масел, основ, антибіотиків.
Інгаляцію проводять натще або через 2 год після
споживання їжі. Перед процедурою хворий повинен очистити
ніс, прополоскати ротоглотку, розстібнути комірець сорочки,
пояс, тобто створити умови для вільних рухів грудної клітки та
живота.
При
захворюваннях
носа
і
додаткових
пазух
рекомендується
вдиі
видихати
через
ніс.
Використовують
спеціальну
маску.
При
ураженні
порожнини рота, зіва і нижніх дихальних шляхів дрібно
дихати через відкритий рот. Дихання має бути глибоким і
рівним. Тривалість процедури 15—20 хв. Процедури
проводять кожний день, курс лікування — 10—20
сеансів.
35.
Тепловологі інгаляції проводять при t 38—400С. Це інгаляціїводорозчинних лікарських засобів і мінеральних вод,
особливо лужних. Тепло стимулює приплив крові до слизової
оболонки. Такі інгаляції справляють знеболювальну дію, підвищують
секрецію, сприяють розрідженню мокротиння і прискоренню його
евакуації.
Для олійних інгаляцій використовують різні олії (камфорну,
мигдалеву, персикову, соняшникову та ін.). Олійні інгаляції
зменшують сухість слизових оболонок. Їх рекомендують при гострих
запальний процесах.
Із високодисперсних аерозольних препаратів найчастіше
застосовують
ферменти
(трипсин,
хімотрипсин).
Вони
розріджують мокротиння, поліпшуючи дренаж бронхів. Трипсин,
хімотрипсин призначають по 5 мг на 5 мл 0,5 % розчину новокаїну.
Оскільки ферменти можуть спричинити алергійну реакцію, перед
першою інгаляцією призначають кальцію хлорид або димедрол.
Перед першою інгаляцією розчином антибіотиків здійснюють
під'язичну пробу на індивідуальну чутливість до антибіотика.
Під час процедури потрібно стежити за станом хворого, його
диханням, пульсом. При появі будь-яких порушень процедуру
припиняють. Після інгаляції хворий має відпочити 10—15 хв, а
в холодну пору року — З0—40 хв. Протягом 1 год хворим не
рекомендують співати, розмовляти, палити, їсти.
36. 2. Шляхи введення лікарських засобів
Лікарськийзасіб
— це фармакологічний засіб,
дозволений для застосування уповноваженим на це
органом країни в установленому порядку для запобігання,
лікування або діагностики захворювань людини чи
тварин.
тверда
рідка
м’яка
37. Тверді лікарські форми
ТаблеткиДраже
тверда дозована лікарська форма,
отримана пресуванням суміші ліків та
допоміжних речовин
тверда дозована лікарська форма,
отримана внаслідок нашарування
лікарських речовин на цукрові гранули
(найчастіше це полівітамінні засоби)
тверда лікарська форма, яка має
Порошки властивість сипучості
Капсули - порошки розфасовані у спеціальні
оболонки промислового виробництва
38. М’які лікарські форми
свічкимазі
дозована лікарська форма, яка при
температурі тіла розплавляється і
вивільняє діючі лікарські речовини.
Промисловість виготовляє свічки
для введення в пряму кишку
(ректальні) і в піхву (вагінальні).
м’яка лікарська форма в’язкої
консистенції, що застосовується
зовнішньо.
39. Рідкі лікарські форми
РозчиниНастої
Настойки
Мікстури
• прозорі однорідні рідини, які утворюються
внаслідок розчинення твердих чи рідких
речовин у відповідних розчинниках. Розчини
можуть використовуватись
зовнішньо, ентерально і парентерально
• водна витяжка з рослинної сировини,
отримана шляхом настоювання частин
рослин або розчинення спеціальних
концентратів
• рідкі спиртові, водно-спиртові й ефірноспиртові витяжки з рослинної сировини
розчинення твердих лікарських засобів у
воді або інших розчинниках, змішуванням
декількох рідин або додаванням до настоїв,
виварів чи емульсій лікарських засобів
40.
41.
42.
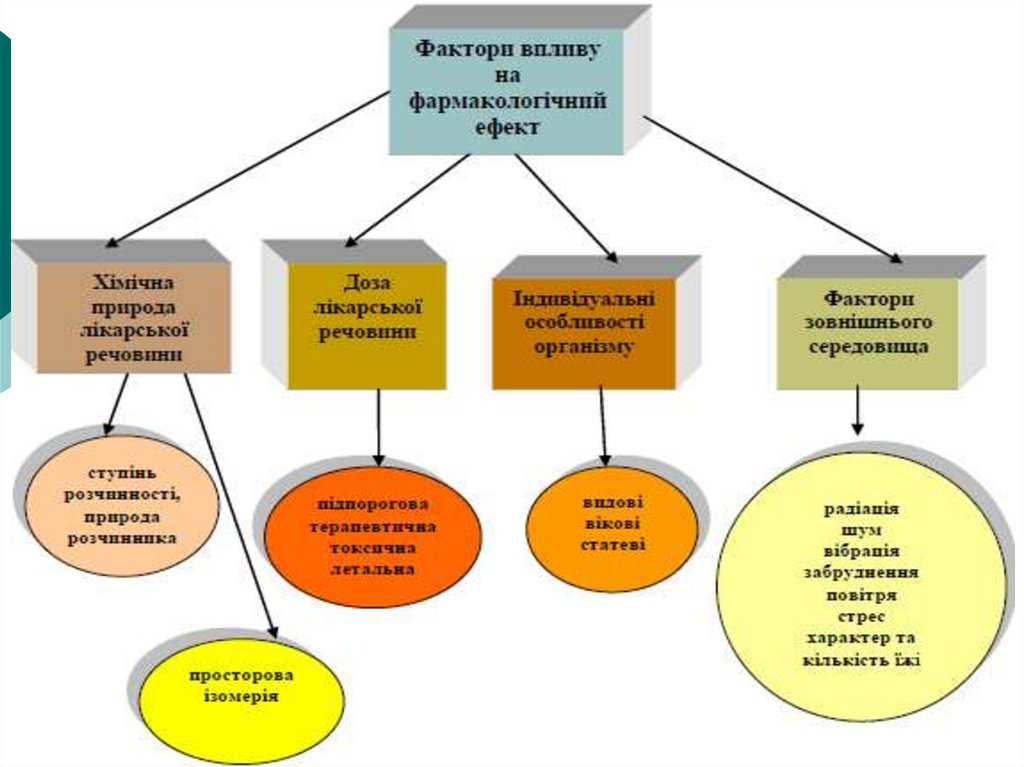
Також розрізняють головну дію лікарського препарату, коливін діє відповідно до мети свого призначення, та побічну, коли
препарат негативно впливає на організм.
Терапевтична
дія
будь-якої
лікарської
виявляється тільки при введенні певної її кількості.
речовини
З урахуванням цього існують такі дози уведення:
• терапевтична — це звичайна доза лікарського препарату,
що
коливається
залежно
від
віку,
статі
хворого,
фізіологічного стану організму, наявності інших хвороб. При
цьому розрізняють разову і добові дози;
• токсична доза спричинює отруєння організму;
• смертельна доза спричинює смерть хворого.
Слід знати, що у випадку призначення декількох препаратів
можуть виникати потенціювання, тобто посилення дій лікарських
препаратів; несумісність лікарських препаратів, яка буває
хімічною (одночасне призначення препаратів, що мають кислу та
основну реакції), фармакологічною, коли одночасно вживаються
препарати, що мають протилежний вплив на одні й ті самі органи
та їхні функції.
43.
44.
Лікувальний вплив фармакотерапевтичнихпрепаратів відбувається таким чином:
1) за механізмом терапевтичної дії:
• етіотропна — лікарський препарат безпосередньо
впливає на причину, що викликала захворювання
(наприклад,
антибіотики
знищують
збудників
запальних
або
інфекційних захворювань);
• патогенетична — лікарський препарат впливає на певні
ланки патологічного процесу (застосування гіпотензивних
препаратів у хворих на гіпертонічну хворобу);
• симптоматична — лікарський препарат призначають з
метою
усунення
певного
симптому
(застосування
болезаспокійливих препаратів);
• замісна — лікарський препарат заповнює нестачу якоїсь
речовини в організмі (вітаміни, гормони, ферменти);
2) за місцем дії:
• місцева — препарат діє на тканину, що безпосередньо
стикається з ним (мазі, пасти, присипки тощо);
• загальна — препарат впливає на організм у цілому після
потрапляння його у кров.
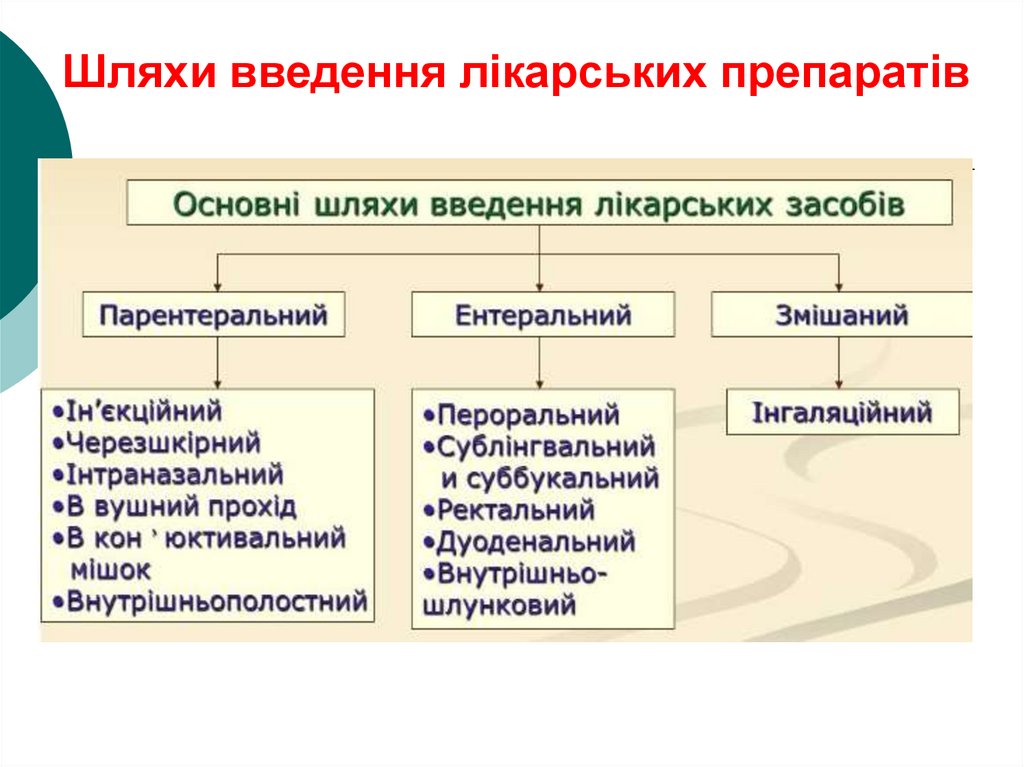
45. Шляхи введення ліків в організм
Зовнішнє застосування ліків- це використання дії ліків на
шкіру, слизові оболонки і
дихальні шляхи
Внутрішнє застосування –
введення в організм
46. Шляхи введення лікарських препаратів
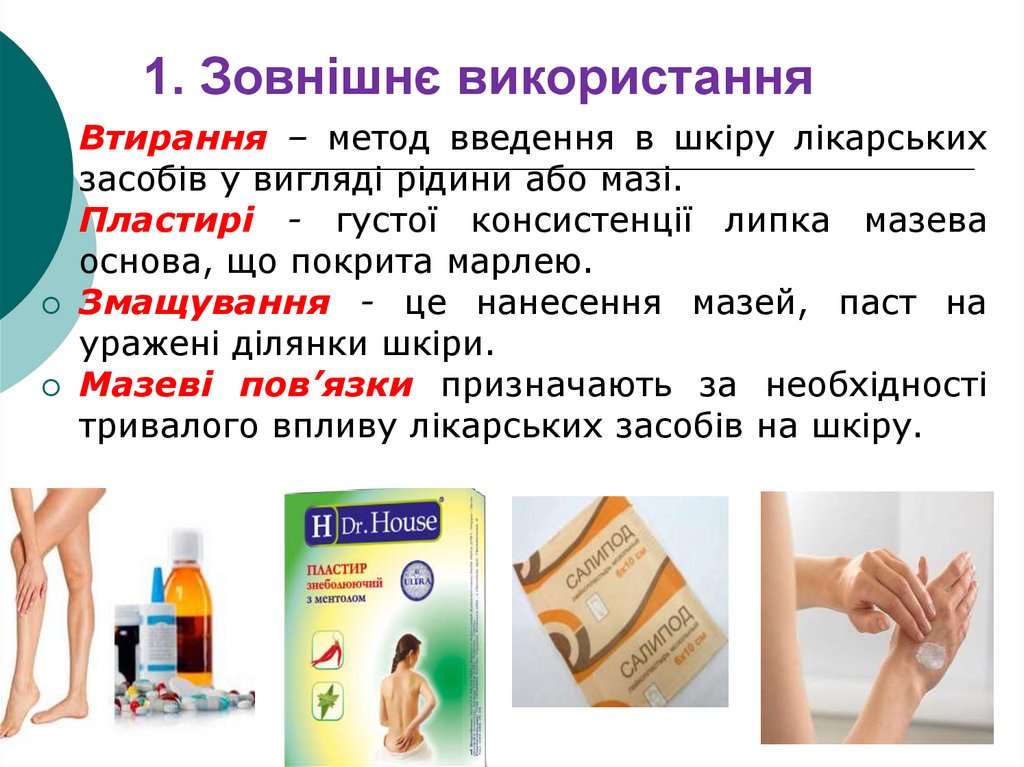
47. 1. Зовнішнє використання
Втирання – метод введення в шкіру лікарськихзасобів у вигляді рідини або мазі.
Пластирі - густої консистенції липка мазева
основа, що покрита марлею.
Змащування - це нанесення мазей, паст на
уражені ділянки шкіри.
Мазеві пов’язки призначають за необхідності
тривалого впливу лікарських засобів на шкіру.
48.
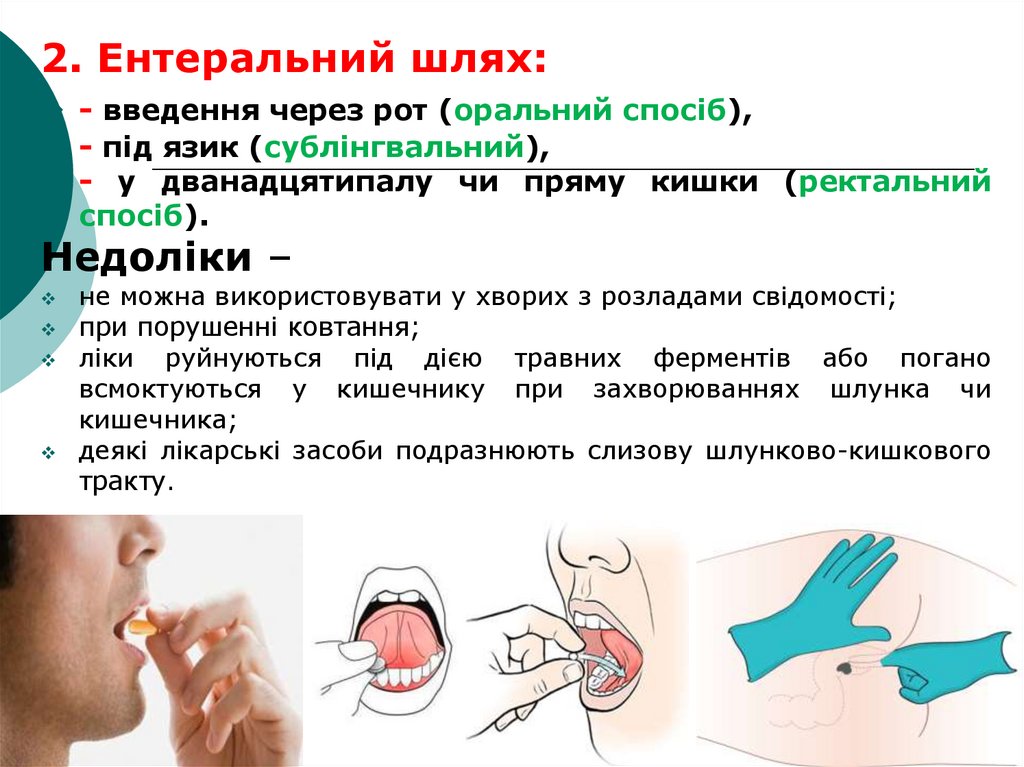
2. Ентеральний шлях:- введення через рот (оральний спосіб),
- під язик (сублінгвальний),
- у дванадцятипалу чи пряму кишки (ректальний
спосіб).
Недоліки –
не можна використовувати у хворих з розладами свідомості;
при порушенні ковтання;
ліки руйнуються під дією травних ферментів або погано
всмоктуються у кишечнику при захворюваннях шлунка чи
кишечника;
деякі лікарські засоби подразнюють слизову шлунково-кишкового
тракту.
49. Парентеральне введення ліків
Парентеральне введення ліківІн’єкції
–
парентеральне
введення
лікарських
засобів
за
допомогою
спеціального нагнітання їх під тиском в
різні середовища організму.
внутрішньошкірні
підшкірні
внутрішньовенні
внутрішньом’язові
50.
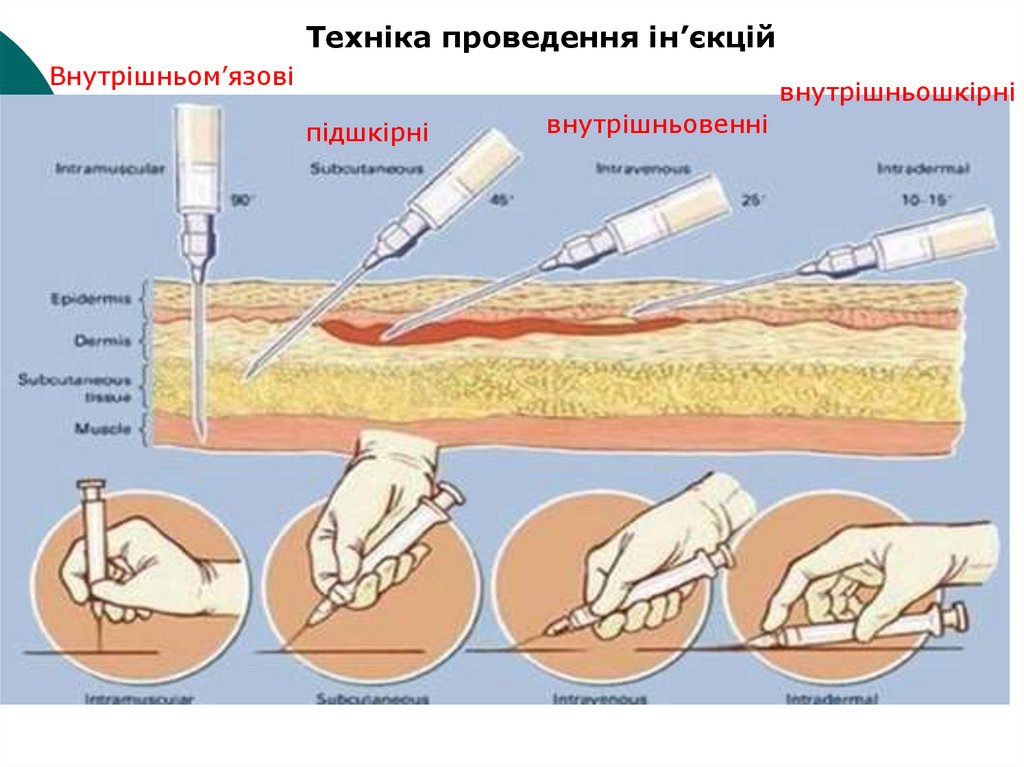
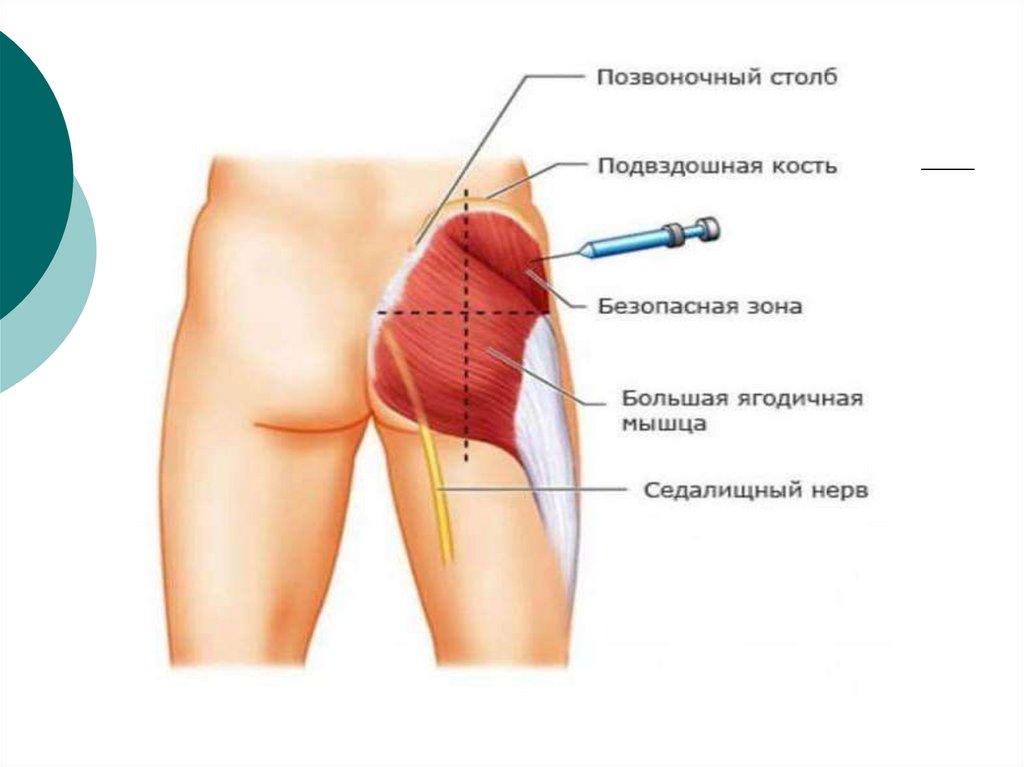
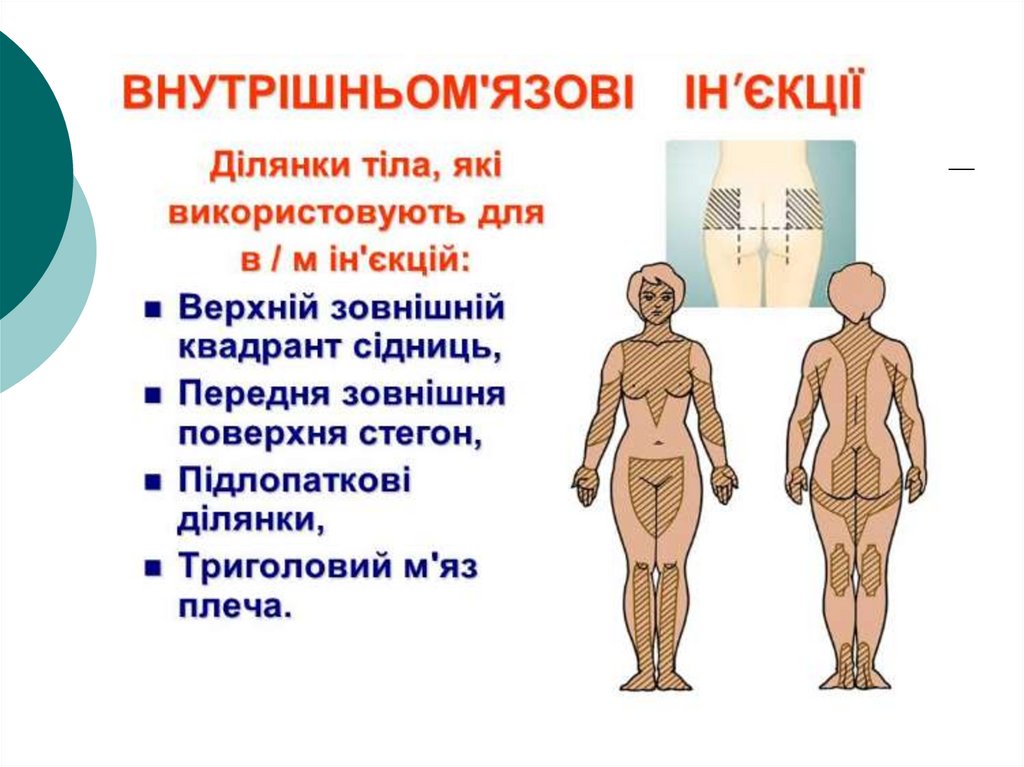
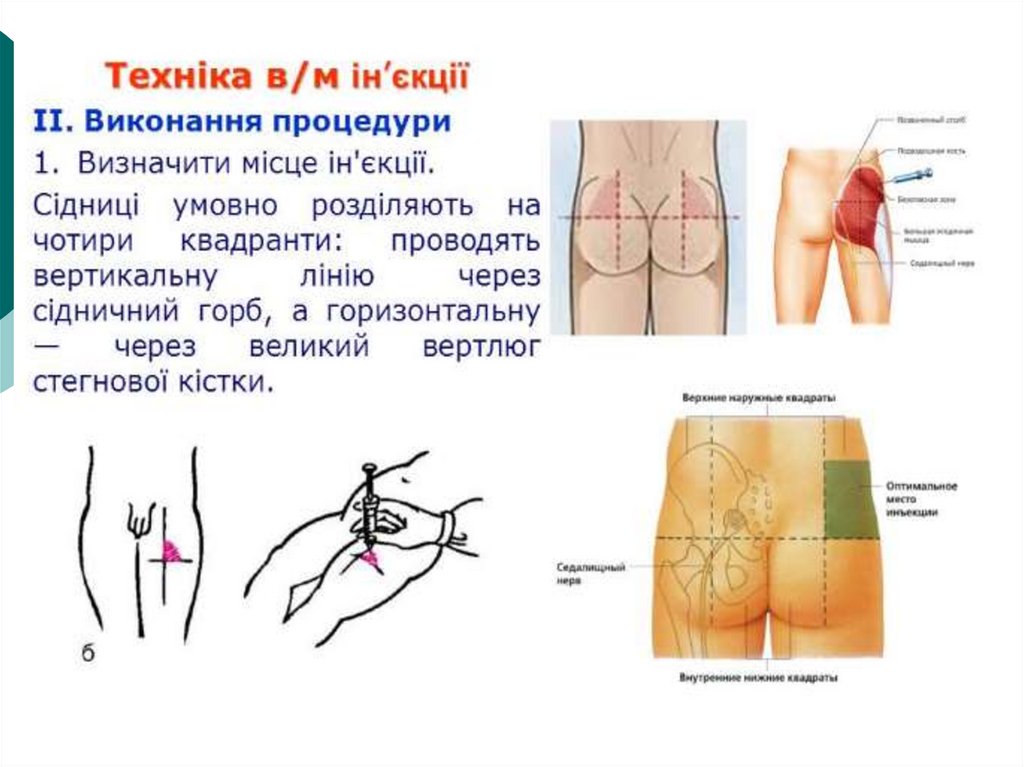
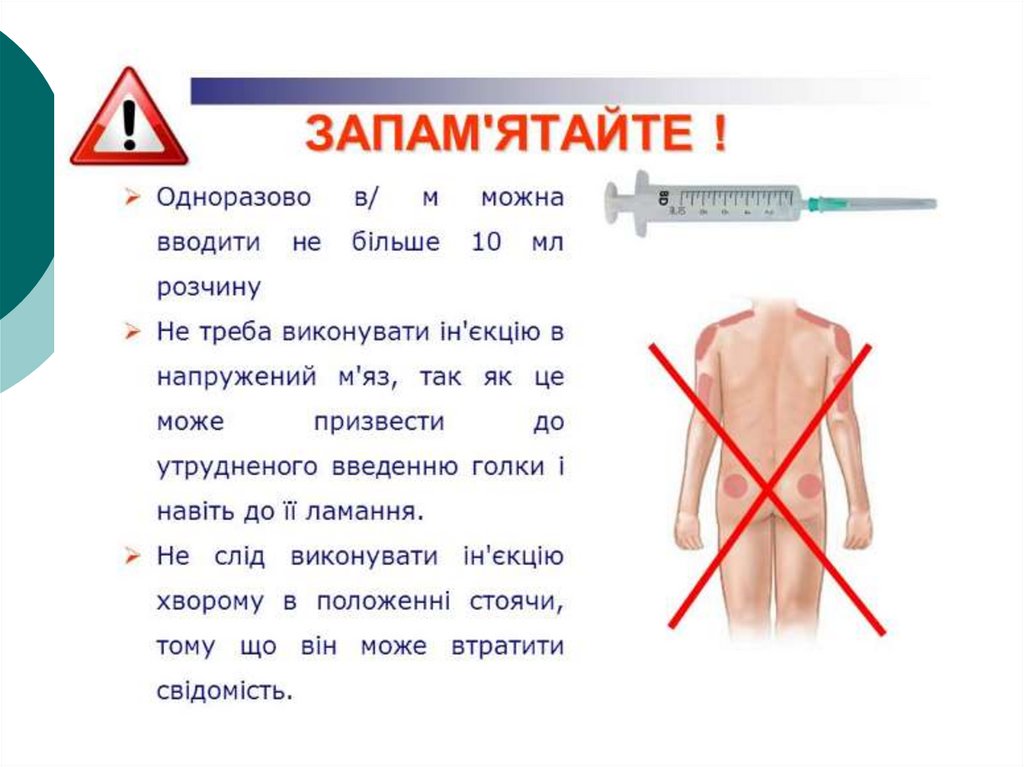
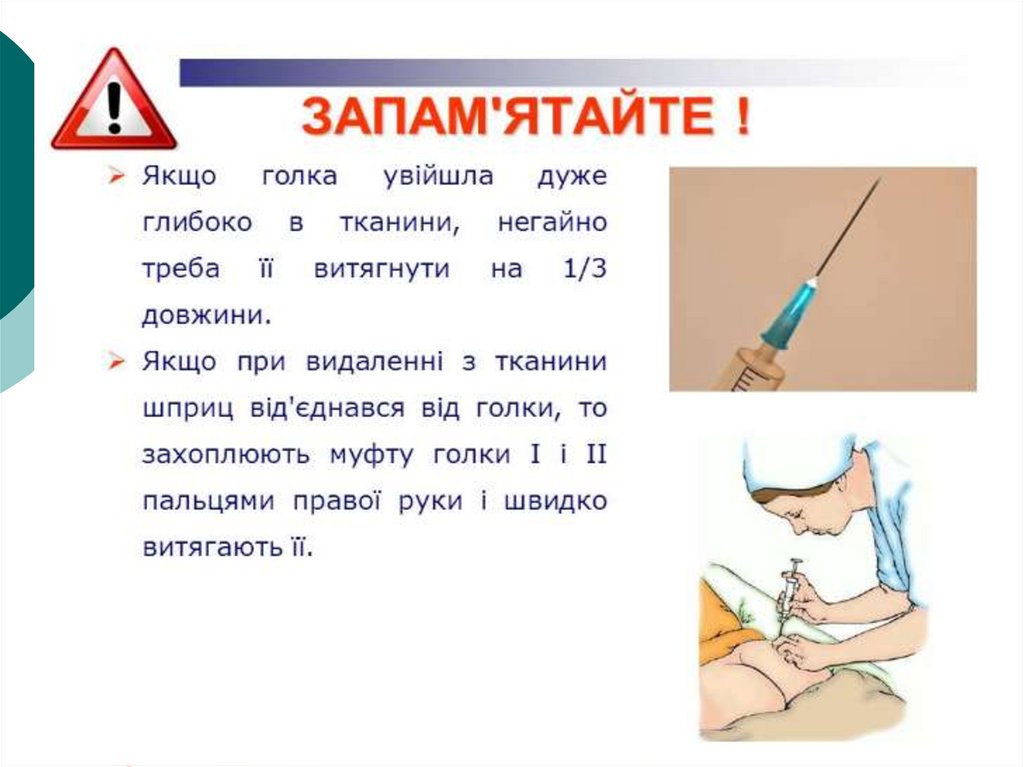
Техніка проведення ін’єкційВнутрішньом’язові
внутрішньошкірні
підшкірні
внутрішньовенні
51.
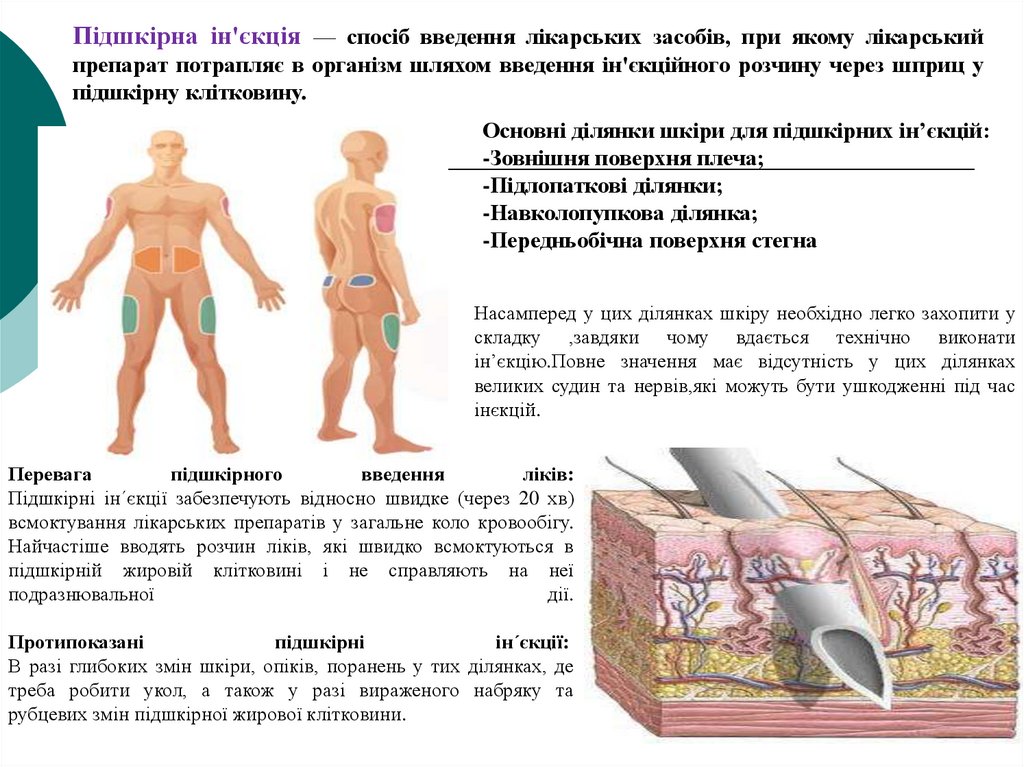
Підшкірна ін'єкція — спосіб введення лікарських засобів, при якому лікарськийпрепарат потрапляє в організм шляхом введення ін'єкційного розчину через шприц у
підшкірну клітковину.
Основні ділянки шкіри для підшкірних ін’єкцій:
-Зовнішня поверхня плеча;
-Підлопаткові ділянки;
-Навколопупкова ділянка;
-Передньобічна поверхня стегна
Насамперед у цих ділянках шкіру необхідно легко захопити у
складку ,завдяки чому вдається технічно виконати
ін’єкцію.Повне значення має відсутність у цих ділянках
великих судин та нервів,які можуть бути ушкодженні під час
інєкцій.
Перевага
підшкірного
введення
ліків:
Підшкірні ін´єкції забезпечують відносно швидке (через 20 хв)
всмоктування лікарських препаратів у загальне коло кровообігу.
Найчастіше вводять розчин ліків, які швидко всмоктуються в
підшкірній жировій клітковині і не справляють на неї
подразнювальної
дії.
Протипоказані
підшкірні
ін´єкції:
В разі глибоких змін шкіри, опіків, поранень у тих ділянках, де
треба робити укол, а також у разі вираженого набряку та
рубцевих змін підшкірної жирової клітковини.
52.
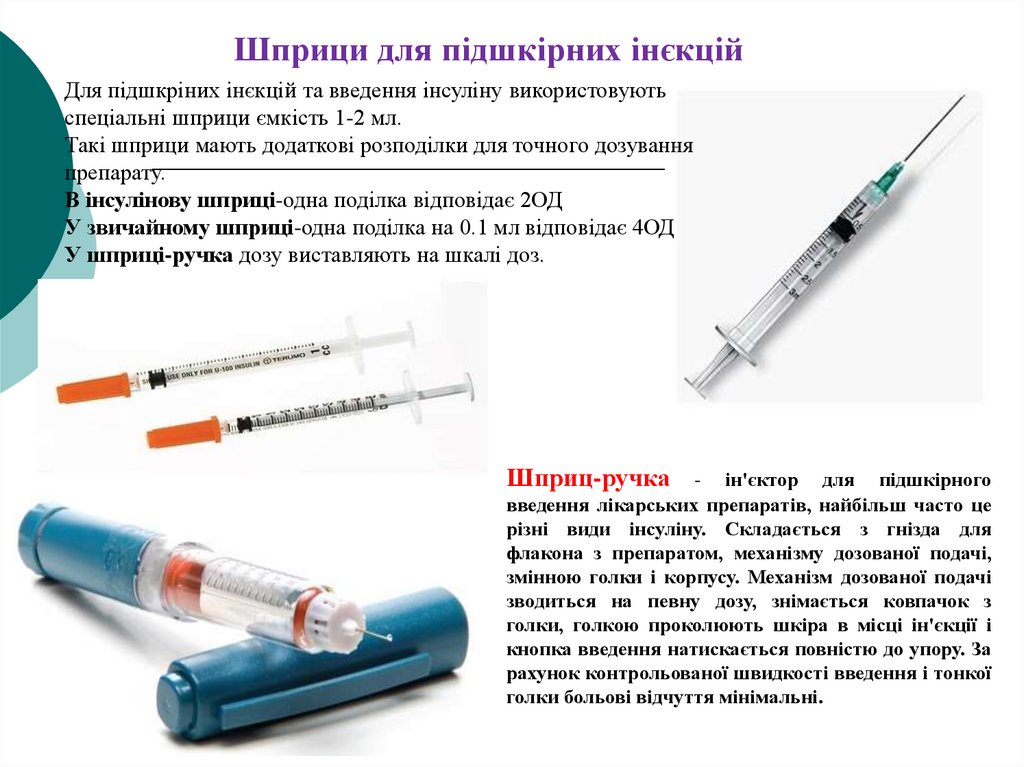
Шприци для підшкірних інєкційДля підшкріних інєкцій та введення інсуліну використовують
спеціальні шприци ємкість 1-2 мл.
Такі шприци мають додаткові розподілки для точного дозування
препарату.
В інсулінову шприці-одна поділка відповідає 2ОД
У звичайному шприці-одна поділка на 0.1 мл відповідає 4ОД
У шприці-ручка дозу виставляють на шкалі доз.
Шприц-ручка
- ін'єктор для підшкірного
введення лікарських препаратів, найбільш часто це
різні види інсуліну. Складається з гнізда для
флакона з препаратом, механізму дозованої подачі,
змінною голки і корпусу. Механізм дозованої подачі
зводиться на певну дозу, знімається ковпачок з
голки, голкою проколюють шкіра в місці ін'єкції і
кнопка введення натискається повністю до упору. За
рахунок контрольованої швидкості введення і тонкої
голки больові відчуття мінімальні.
53.
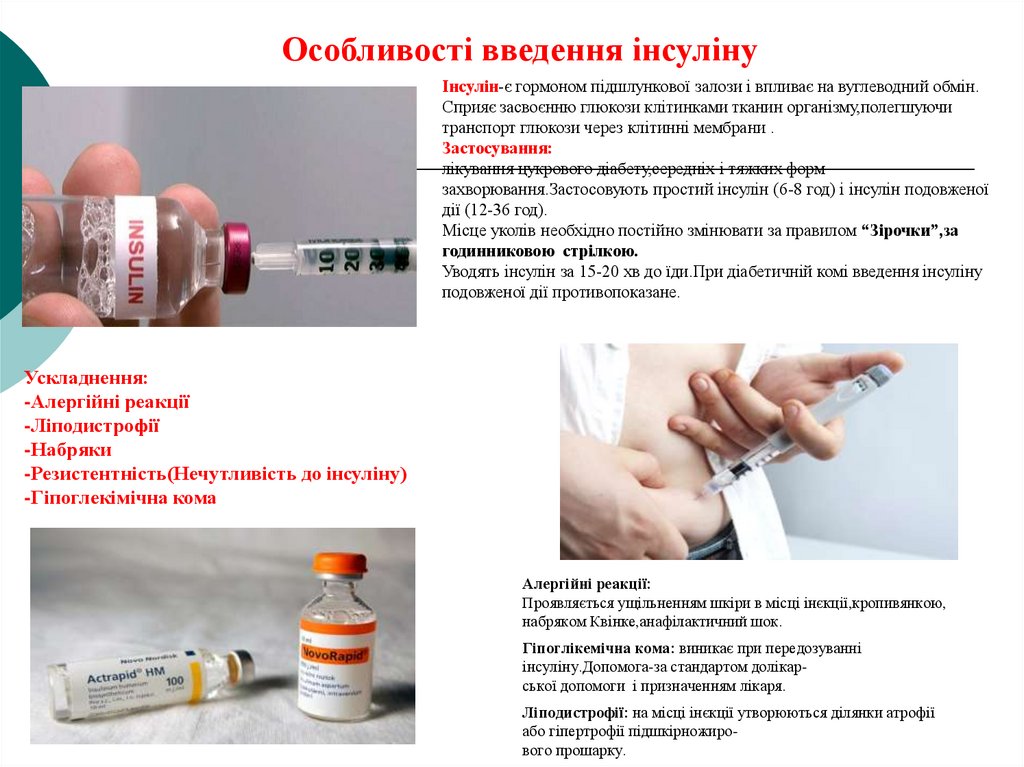
Особливості введення інсулінуІнсулін-є гормоном підшлункової залози і впливає на вуглеводний обмін.
Сприяє засвоєнню глюкози клітинками тканин організму,полегшуючи
транспорт глюкози через клітинні мембрани .
Застосування:
лікування цукрового діабету,середніх і тяжких форм
захворювання.Застосовують простий інсулін (6-8 год) і інсулін подовженої
дії (12-36 год).
Місце уколів необхідно постійно змінювати за правилом “Зірочки”,за
годинниковою стрілкою.
Уводять інсулін за 15-20 хв до їди.При діабетичній комі введення інсуліну
подовженої дії противопоказане.
Ускладнення:
-Алергійні реакції
-Ліподистрофії
-Набряки
-Резистентність(Нечутливість до інсуліну)
-Гіпоглекімічна кома
Алергійні реакції:
Проявляється ущільненням шкіри в місці інєкції,кропивянкою,
набряком Квінке,анафілактичний шок.
Гіпоглікемічна кома: виникає при передозуванні
інсуліну.Допомога-за стандартом долікарської допомоги і призначенням лікаря.
Ліподистрофії: на місці інєкції утворюються ділянки атрофії
або гіпертрофії підшкірножирового прошарку.
54.
Ускладнення при введені інсуліну55.
56.
57.
58.
59.
60.
61.
62.
63.
64.
65.
66.
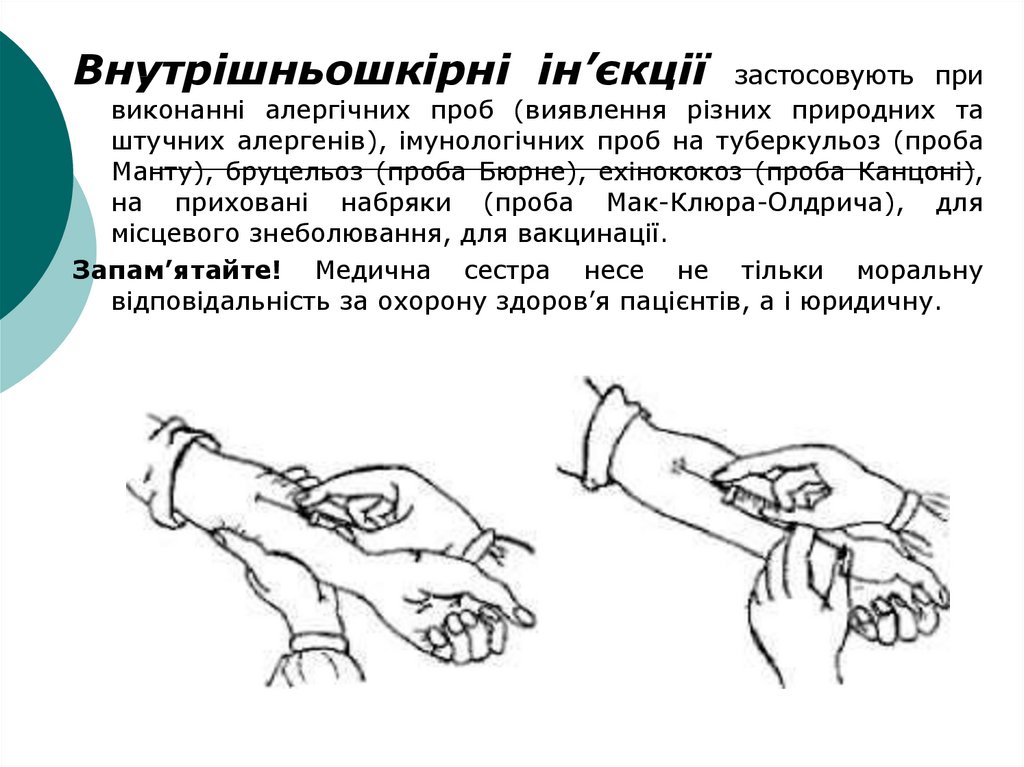
Внутрішньошкірні ін’єкціїзастосовують при
виконанні алергічних проб (виявлення різних природних та
штучних алергенів), імунологічних проб на туберкульоз (проба
Манту), бруцельоз (проба Бюрне), ехінококоз (проба Канцоні),
на приховані набряки (проба Мак-Клюра-Олдрича), для
місцевого знеболювання, для вакцинації.
Запам’ятайте! Медична сестра несе не тільки моральну
відповідальність за охорону здоров’я пацієнтів, а і юридичну.
67.
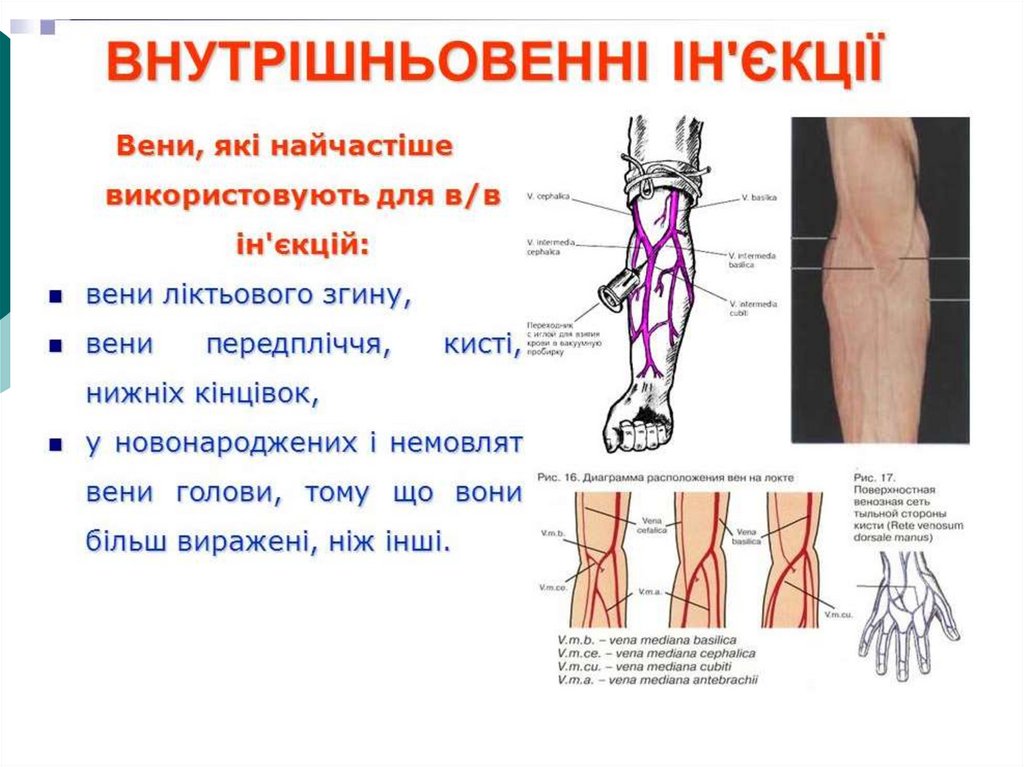
Внутрішньовенна ін'єкція —спосіб введення
лікарських
засобів,
при
якому
лікарський
препарат потрапляє в організм безпосередньо у кров'яне
русло шляхом проколу венозної судини (венепункції) та
подальшого вливанння (інфузії) лікарського засобу через
додаткове обладнання (шприц або інфузійну систему) в
судину. Цей спосіб введення лікарських засобів може
застосовуватися як для струменевого введення ін'єкційних
розчинів (переважно 10—20 мл, але не більше 100 мл), так
і введення інфузійних розчинів або препаратів крові
шляхом внутрішньовенного краплинного вливання, а також
для введення розчинів для парентерального харчування
хворих.
Внутрішньовенно лікарські засоби застосовуються за необхідності
швидкої допомоги, коли необхідно отримати швидкий ефект від
введення ліків; за необхідності введення препарату у великому
об'ємі або за необхідності тривалого введення лікарських засобів,
особливо коли препарат може викликати пошкодження або
подразнення тканин у місці введення, і тому не може
вводитися підшкірноабо внутрішньом'язово.
68.
69.
70. 3. Параметри дихання
За пацієнтами із захворюваннями органів дихання потрібностежити за частотою, глибиною та ритмом дихання. Нормальне
дихання беззвучне і непомітне для інших. Людина зазвичай
дихає зерез ніс із закритим ротом.
Частотою дихання називають кількість дихальних рухів за
хвилину. У дорослої людини у стані спокою частота дихання
коливається від 16 до 20 за 1 хв; 1 дихання відповідає
приблизно 4 пульсовим ударам. Під час сну і в стані спокою
дихання стає повільнішим. У положенні лежачи людина
здійснює 12—14 дихань за 1 хв, стоячи — 18—20. Чим
молодша людина, тим частіше її дихання.
Швидке дихання (тахіпное) виникає при посиленій фізичній
праці, нервовому збудженні, високій температурі зовнішнього
середовища і гарячці. У жінок частота дихань дещо більша, ніж
у чоловіків. У спортсменів частота дихання може зменшуватись
до 8—10 дихальних рухів за хвилину.
Зміна темпу дихання залежить від захворювань органів
дихання та дихальних шляхів (пневмонія, бронхіальна
астма та ін.).
71.
Частота дихання змінюється також при захворюванняхсерця, нирок, мозку, гострих та хронічних інфекційних
захворюваннях.
Потрібно пам'ятати, що пацієнт може самовільно
затримувати або прискорювати дихання, тому під час
обстеження треба відволікати його увагу або вести
підрахунок непомітно для нього.
Дуже зручно рахувати дихання безпосередньо після
визначення частоти пульсу, не віднімаючи руки від
променевої артерії, — тоді хворий буде впевнений, що в
нього визначають пульс.
Якщо дихання поверхневе, рухи грудної клітки або
живота
важко
вловити,
то
правою
рукою
продовжують рахувати пульс, а ліву руку разом з
рукою хворого непомітно кладуть на груди (при
грудному типі дихання) або на живіт при черевному типі
дихання) і рахують кількість вдихів протягом хв. Можна
також рахувати дихання, спостерігаючи за рухами грудної
клітки і передньої черевної стінки зі сторони.
Отримані дані заносять в температурний лист хворого
та медичну картку.
72.
Нерідко одночасно з порушенням частоти дихання змінюється йогоглибина.
Поверхневе дихання спостерігається у стані спокою, а також при
захворюваннях легень, плеври, пригніченні дихально го центру.
Глибоке
дихання
виникає
при
фізичному
навантажену
емоційному збудженні, при діабетичній комі, уремії та інших
патологічних станах.
У здорової людини ритм дихання правильний. При деяких
патологічних станах унаслідок порушення функції дихального центру
порушується ритм дихання, змінюється глибина і частота дихання.
Розлад частоти, глибини та ритму дихання спостерігається при
задишці, яка супроводжується відчуттям нестачі повітря та
утрудненням дихання.
Задишка буває: фізіологічною — після значного фізичного
навантаження у здорових людей та патологічною — при
захворюваннях легень, серця, головного мозку.
За своїм характером задишка поділяється на:
інспіраторну, експіраторну та змішану.
73.
Інспіраторна задишка є наслідком утрудненого вдихучерез перешкоду для проходження повітря у верхніх
дихальних шляхах (спазм голосових зв'язок, стороннє тіло,
пухлина, запальні процеси гортані, трахеї). Дихання при
такій задишці глибоке і сповільнене. У разі значного
збудження вдих утруднений і відбувається з шумом,
свистом та хрипінням, неначе повітря засмоктується в
легені. Таке дихання називають стридорозним.
При експіраторній задишці вдих короткий, а видих
утруднений і дуже тривалий, хворий не встигає зробити
повного видиху, як настає уже наступний вдих. Така
форма задишки спостерігається при бронхіальній астмі.
Дихання при цьому може бути свистячим.
Найчастіше
спостерігається
змішана
задишка.
Вона
виникає внаслідок зменшення дихальної поверхні легень
при пневмонії, туберкульозі.
Різко виражена задишка називається ядухою.
Якщо ядуха має характер нападу, вона називається
астмою.
74.
Задишка (диспное)– суб'єктивне відчуття, яке
складно виміряти об'єктивними методами. Разом з тим,
можливо визначити непрямі ознаки задишки:
зміна частоти (тахіпное),
залежність від положення (ортопное, платипное),
порушення
дихального
циклу
(патологічні
типи
дихання).
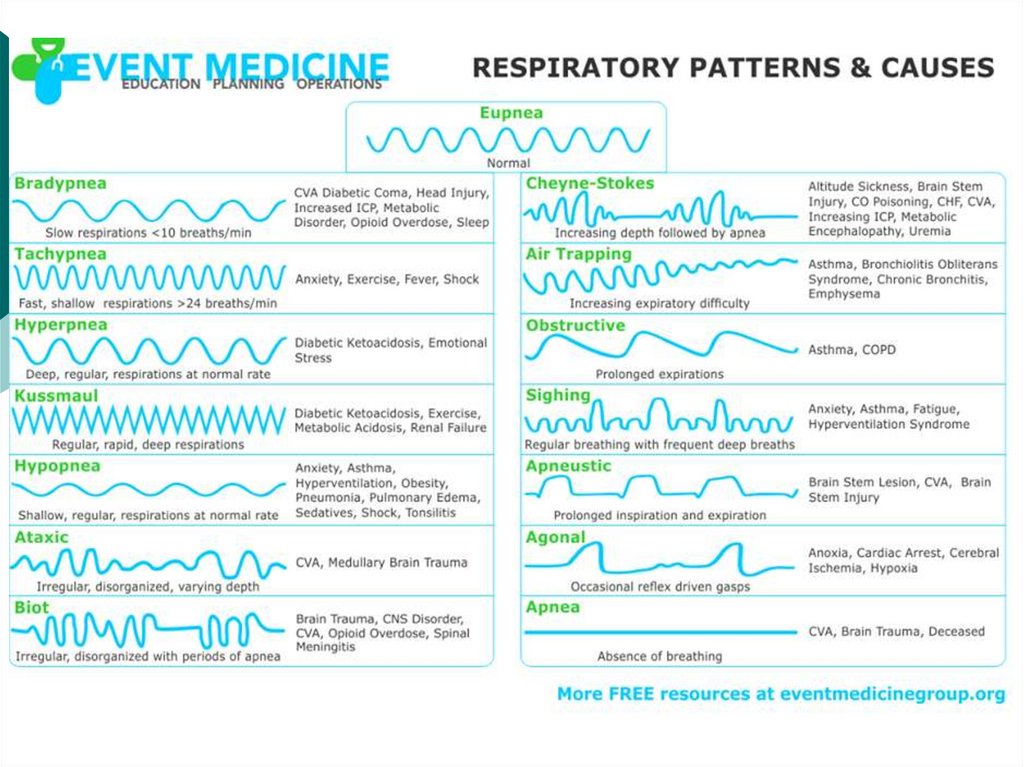
Поліпное – часте і глибоке дихання при больовому
подразненні,
м'язовій
роботі.
Має
компенсаторне
значення.
Тахіпное – часте, але поверхневе дихання при
подразненні альвеол легенів, при пневмонії, набряку й
застійних явищах.
Брадипное – глибоке і рідке дихання (стенотичне) при
утрудненні проходження повітря через верхні дихальні
шляхи, трахею, бронхи. Альвеоли заповнюються повільно,
подразнення їх слабке й повільне наступає зміна вдиху на
видих (уповільнення рефлексу Геринга-Брейєра).
Апное – зупинка дихання.
75.
Унаслідокпорушення
діяльності
дихального
центру
виникають патологічні типи дихання: Куссмауля, Чейна—
Стокса, Біота.
Дуже сповільнене і глибоке дихання називають диханням
Куссмауля. Воно супроводжується шумним вдихом і посиленим
видихом після якого настає пауза. Таке дихання є характерним для
азотемічної уремії і діабетичної коми.
Зміна ритму дихання спостерігається при диханні Чейна—Стокса,
яке характеризується хвилеподібним збільшенням і зменшенням
амплітуди дихання з наявністю пауз між хвилями тривалістю 5—60 с.
Після паузи настають рідкі дихальні рухи, спочатку поверхневі, а
потім більш глибокі і часті. Потім дихальні рухи знову стають
поверхневими І рідкими, що продовжується до нової паузи. Таке
дихання має погане прогностичне значення, оскільки вказує на
розлад мозкозого кровообігу.
Дихання Біота характеризується рівномірним за глибиною
диханням з періодичним виникненням тривалих пауз (від кількох
секунд до півхвилини). Такий тип дихання часто спостерігається в
атональному
стані.
Воно
є
показником
погіршення
стану
тяжкохворого. Таким чином, визначення характеру задишки
допомагає поставити правильний діагноз.
76.
Досить рідко зустрічається дихання Грокко-Фругони: у той час якверхня і середня частини грудної клітки перебувають у фазі
вдиху, нижня її частина робить начебто видихальні рухи. Такий
розлад дихання буває при важких поразках головного мозку,
іноді в агональному стані. Воно є результатом порушення
координаційної здатності дихального центру й характеризується
порушенням гармонійної роботи окремих груп дихальних м'язів.
Апнейстичне дихання характеризується тривалим судомним
посиленим вдихом, зрідка переривчастим видихом. Такий вид
дихальних рухів виникає при ураженні пневмотаксичного центру
(в експерименті - при перерізці у тварини обох блукаючих нервів
і стовбура на кордоні між передньою і середньою третиною
моста).
Гаспінг дихання - це поодинокі, глибокі, рідкісні, що убувають по
силі зітхання. Джерелом імпульсів при даному виді дихальних
рухів є клітини каудальної частини довгастого мозку. Виникає в
термінальній фазі асфіксії, при паралічі бульбарного дихального
центру.
Апнейзіс можна вважати варіантом звичайного дихального ритму
з затяжним вдихом, генерується на тій стадії гіпоксії, коли ще
збережена адекватність відповідей дихальних нейронів на
аферентную імпульсацію, але вже змінені параметри активності
інспіраторних нейронів.
77.
78.
79.
У разі появи у хворого патологічного диханнянеобхідно негайно повідомити про це лікареві.
У всіх випадках виникнення ядухи необхідно:
1)надати хворому положення напівсидячи;
2)звільнити грудну клітку від тісного одягу;
3)забезпечити подачу свіжого повітря та
кисню;
4)прикласти грілки до нижніх кінцівок.
Подальші дії залежать від того, з якої причини
виникла ядуха. Надання допомоги пацієнту
необхідно узгодити з лікарем.
Під час спостереження за диханням пацієнта слід
відволікати його увагу або вести підрахунок
непомітно для нього, тому що пацієнт може
мимоволі
змінити
частоту,
ритм,
глибину
дихання.
80.
Домашнє завдання:Проаналізувати шляхи виведення
(екскреції, елімінації) лікарських
засобів з організму людини та
зафіксувати у вигляді схеми/таблиці.





















































 medicine
medicine