Similar presentations:
Зудящие дерматозы у детей. Почесуха. Атопический дерматит. Осложнения атопического дерматита. Крапивница
1. Лекция № 2 для студентов педиатрического факультета Зудящие дерматозы у детей. Почесуха. Атопический дерматит. Осложнения
атопического дерматита. Крапивница.2.
ПЛАН ЛЕКЦИИПочесуха: патогенез, клинические разновидности, диагностика, лечение.
Атопический дерматит: определение, иммунопатогенез. Клинические проявления
младенческой, детской и взрослой фаз развития заболевания. Осложнения атопчиеского
дерматита. Принципы лечения: общая, наружная, иммуносупрессивная терапия,
физиотерапия и санаторно-курортное лечение. Профилактика. Диспансеризация и трудовая
экспертиза (рекомендации по выбору профессии).
Крапивница: определение. Патогенез. Причинные факторы. Клинические разновидности.
Отек Квинке, клиника, диагностика. Особенности при локализации отека в области задней
трети языка и гортани. Лечение, профилактика. Оказание первой помощи. Понятие об
общем (универсальном) и локализованном кожном зуде. План обследования для
выявления причины. Принципы терапии.
3.
ПОЧЕСУХАПочесуха (син. пруриго) - хронический дерматоз, характеризующийся папулезными,
папуловезикулезными, узловатыми высыпаниями, сопровождающимися сильным
зудом.
КЛАССИФИКАЦИЯ
■ Почесуха детская (строфулюс, крапивница детская).
■ Почесуха взрослых (почесуха простая).
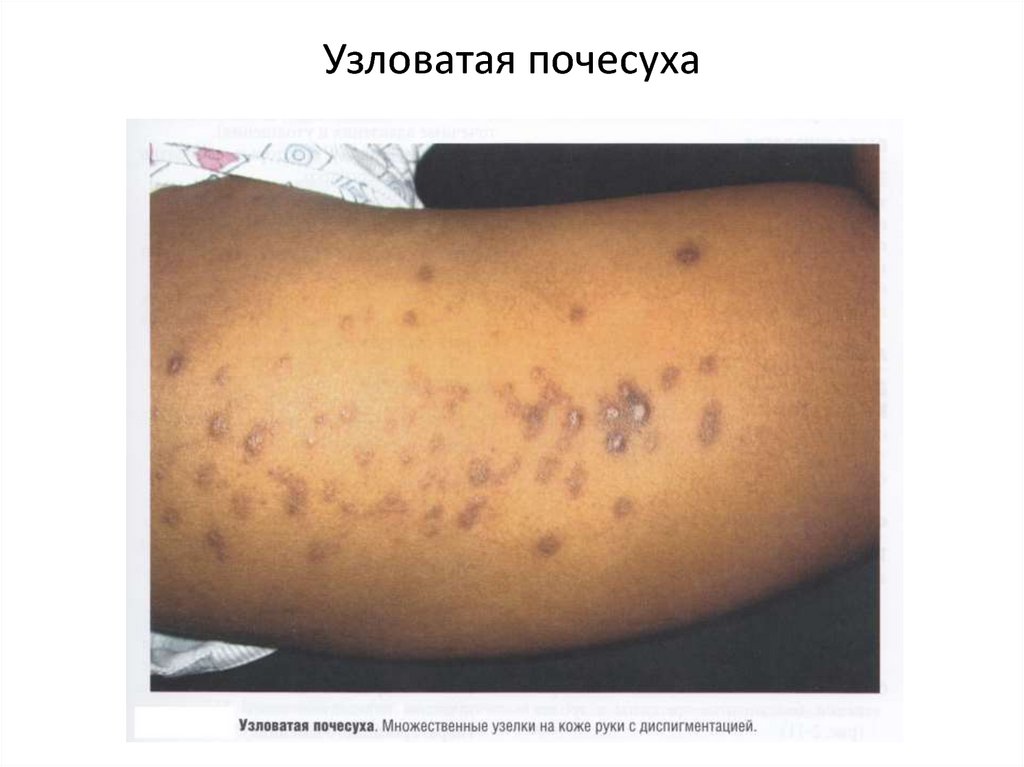
■ Почесуха узловатая (крапивница папулезная стойкая).
ДЕТСКАЯ ПОЧЕСУХА
Строфулюс (детская почесуха, папулезная крапивница)
— хроническое
рецидивирующее
заболевание
с
характерными
папуловезикулезными
(серопапулезными) высыпаниями, сопровождающееся зудом.
Это одна из наиболее частых болезней, встречающихся в детском возрасте.
У некоторых больных строфулюс сочетается с атопическим дерматитом.
4.
Детская почесуха (продолжение)Этиология и патогенез
Большое значение в возникновении строфулюса отводится:
пищевым аллергенам (коровье молоко и молочные продукты, яйца,
морепродукты, мед, какао, шоколад, цитрусовые, земляника, орехи и др.),
рыба,
укусам насекомых (комары, блохи, клопы),
токсико-аллергическим воздействиям при желудочно-кишечных, инфекционных
заболеваниях и нарушениях функции печени, гельминтозах, лямблиозе.
Развитие болезни могут инициировать некоторые медикаменты.
Нередко заболевание появляется после проведения профилактических прививок.
Строфулюс часто развивается в период прорезывания зубов (раньше его даже
называли tooth rash).
Зарубежные авторы связывают возникновение папулезной крапивницы исключительно с
укусами блох, москитов и других насекомых.
5.
Детская почесуха (продолжение)Клиническая картина
Строфулюс имеет хроническое рецидивирующее течение.
Заболевание развивается у детей с аллергическим диатезом, чаще на фоне
искусственного вскармливания.
Первые проявления возникают после 6-го месяца жизни.
Наиболее часто строфулюс наблюдается между 2-м и 4-м годом.
Типичным морфологическим элементом является папуловезикула, или серопапула,
представляющая собой волдырь, в центре которого находится плотная милиарная или
лентикулярная папула, а на верхушке располагается мелкий пузырек.
Клинические проявления зависят и от провоцирующего фактора.
Для папулезной крапивницы, вызванной пищевыми агентами и лекарственными
препаратами,
характерны
симметричные
высыпания,
располагающиеся
преимущественно на разгибательных поверхностях верхних и нижних конечностей,
реже на коже туловища и лице.
Морфологически сыпь представлена ярко-розовыми волдырями плотноватой
консистенции конической формы до 10 мм в диаметре, на верхушке которых появляется
мелкий пузырек. После расчесывания на месте пузырька возникает эрозия, при
подсыхании которой образуется плотная серозно-геморрагическая корочка.
6.
Детская почесуха (продолжение)Высыпания, появляющиеся после укусов насекомых, обычно несимметричны. Они
возникают чаще на открытых участках кожного покрова, иногда линейно, и
сопровождаются отеком окружающих тканей. Элементы сыпи яркие, плотноэластичные,
с выраженным экссудативным компонентом. Пузырек на поверхности такого элемента
наполнен серозным или даже геморрагическим содержимым. Он может иметь довольно
крупные размеры (до 5 — 7 мм).
Строфулюс сопровождается сильным приступообразным зудом. При длительном
течении заболевания вследствие изнуряющего зуда дети становятся беспокойными,
раздражительными, агрессивными, плохо спят.
Единственным осложнением строфулюса является присоединение вторичной
гнойной инфекции вследствие инфицирования расчесов.
Диагностика. Диагноз ставится на основании характерной клинической картины.
Дифференциальная диагностика.
Папулезную крапивницу дифференцируют с чесоткой.
Однако при чесотке чаще поражается кожа в межпальцевых складках и боковых
поверхностей пальцев рук, на сгибательных поверхностях верхних конечностей и
туловище.
При чесотке высыпания более мелкие, чем при строфулюсе, и располагаются
парно. Нередко можно увидеть чесоточный ход. При подозрении на чесотку следует
взять соскоб на чесоточного клеща. Иногда применяется пробное противочесоточное
лечение.
Кроме того, дифференциальный диагноз следует проводить с мастоцитозом,
герпетиформным дерматитом Дюринга, токсидермией, ветряной оспой.
7.
Детская почесуха8.
Детская почесуха (продолжение)Лечение
Для эффективной терапии заболевания необходимо учитывать этиологические и
провоцирующие факторы. Нельзя ограничиваться только осмотром кожи. Необходимо
выявить
причиннозначимые
пищевые
аллергены,
сделать
клинический
и
биохимический анализы крови, исследовать кал на дисбактериоз, глисты и цисты
лямблий. Ребенок должен получать гипоаллергенное питание с учетом индивидуальной
непереносимости пищевых продуктов. В качестве общей терапии показаны препараты
кальция, антигистаминные средства, а по показаниям — седативные препараты
(настойка валерианы, пустырника). Проводится лечение выявленных соматических
заболеваний.
Наружно назначаютя анилиновые красители, противозудные и кератолитические
средства (2% салицилово-цинковая, 3 — 5% ихтиоловая и дегтярная пасты). Если в
возникновении заболевания доказана роль укусов насекомых, применяют репелленты и
другие защитные средства.
Прогноз
В основном прогноз благоприятный. С возрастом заболевание регрессирует.
Профилактика
Профилактические мероприятия заключаются в своевременном обследовании и
лечении глистных инвазий и лямблиоза, а также в исключении из диеты причинно
значимых аллергенов.
9. Узловатая почесуха
10.
АТОПИЧЕСКИЙ ДЕРМАТИТПод атопией понимают наследственную предрасположенность к аллергическим
реакциям в ответ на сенсибилизацию разными антигенами. Клинические признаки
атопии многообразны и могут проявляться в виде атопического дерматита,
бронхиальной астмы, сенной лихорадки, атопического ринита, мигрени или их
сочетания.
Атопический
дерматит
—
хроническое
аллергическое
заболевание,
развивающееся у лиц с генетической предрасположенностью к атопии, имеющее
рецидивирующее течение с возрастными особенностями клинических проявлений и
характеризующееся экссудативными или лихеноидными высыпаниями, повышением
сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и
неспецифическим раздражителям.
Заболевание чаще встречается в высокоразвитых странах, в городах (реже в
сельской местности) и при более высоком социально-экономическом статусе, что
предполагает недостаточную экспозицию к инфекционным агентам. Дети, посещающие
детские дошкольные учреждения, имеющие много контактов со своими сверстниками,
реже болеют атопическим дерматитом, чем их сверстники с низким индексом
инфекционной заболеваемости. Это объясняется тем, что инфекция способствует
переключению созревания Т-клеток на путь более дифференцированных Th1 с
уменьшением доли низко дифференцированных Th2.
11.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Этиология и патогенез
Ведущая роль в развитии атопического дерматита у детей принадлежит эндогенным
факторам (наследственная предрасположенность к атопии), которые в сочетании с
экзогенными факторами приводят к клинической манифестации заболевания. У 80 %
детей, страдающих этим заболеванием, отмечается отягощенный по аллергическим
заболеваниям семейный анамнез (пищевая аллергия, поллиноз, бронхиальная астма и
др.). Чаще всего выявляется связь с атопическими заболеваниями по линии матери (60
— 70%), реже по линии отца. При наличии атопических заболеваний у обоих родителей
риск развития атопического дерматита у ребенка составляет 60 — 80 %.
Однако механизм наследования атопического дерматита до настоящего времени
остается еще полностью не изученным, так как нет единого мнения о типе его
наследования. Вероятнее всего это синдром, который может являться результатом
множества генных нарушений.
В основе развития атопического дерматита лежит генетически детерминированная
особенность иммунного ответа организма. Характерной чертой такого генотипа является
поляризация иммунного ответа в пользу преобладания и преимущественного
активирования Тh2-лимфоцитов, что сопровождается высоким уровнем ИЛ-4, ИЛ-5 и
общего IgE. При этом отмечается снижение продукции γ-интерферона, который
модулирует иммунный ответ и подавляет рост кератиноцитов. Он может тормозить
синтез IgE и стимулировать синтез защитных антител. Однако воспалительные
изменения на коже при атопическом дерматите могут развиваться и без участия IgE, тем
более что приблизительно у 25 % больных уровень IgE не превышает нормального.
12.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Иммунные нарушения объясняют две важные клинические черты атопического
дерматита:
1) гиперчувствительность кожи к ряду антигенных стимулов;
2) снижение резистентности кожного барьера к патогенным микроорганизмам с
развитием вторичных микробных и вирусных осложнений.
Хроническое течение атопического дерматита поддерживает зуд, который является
постоянным симптомом заболевания. Кератиноциты, повреждаемые при расчесывании
кожи, высвобождают цитокины и медиаторы, которые привлекают иммунокомпетентные
клетки в места кожного воспаления.
Для реализации IgE-зависимого ответа и появления клинических симптомов заболевания
необходимо воздействие различных неблагоприятных факторов. Провоцирующую роль в
развитии атопического дерматита играют экзогенные факторы. Большое значение у
детей первых лет жизни имеют пищевые аллергены (коровье молоко, яйца, рыба,
глютены злаков, соя, красные фрукты и овощи и др.). Незрелость и недостаточная
дифференциация функций отделов ЖКТ способствуют тому, что пищевая аллергия у
детей развивается чаще, чем у взрослых.
С возрастом роль пищевой аллергии в развитии атопического дерматита
уменьшается и увеличивается этиологическая значимость бытовых (домашняя и
библиотечная пыль), клещевых (D.farine, D. pteronissimus), эпидермальных (шерсть
кошки, собаки, овцы) и пыльцевых аллергенов (злаковые травы, пыльца деревьев). Как
правило, имеет место поливалентная сенсибилизация.
Определенную роль в качестве триггерных факторов играет микробная и грибковая
флора: Staphiloecoccus aureus, Pitirosporum ovale и Candida albicans. Обычно эти
факторы редко встречаются как самостоятельные этиологически значимые аллергены;
чаще они выступают в ассоциации с другими аллергенами.
13.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Среди факторов, поддерживающих хроническое течение атопического дерматита,
следует отметить патологию органов ЖКТ, выявляемую у 80 —97 % больных, хронические
очаги инфекции (50 — 60%), аллергические заболевания органов дыхания (30 — 40%).
У некоторых детей обострение атопического дерматита может быть вызвано
лекарственными средствами. Среди них ведущее место занимают антибиотики, особенно
пенициллинового ряда, сульфаниламиды, витамины и др. Пусковым фактором для
манифестации заболевания может явиться проведение вакцинации без учета клиникоиммунологического статуса и соответствующей профилактики.
Следует учитывать и роль психосоматических расстройств, обусловленных
врожденными и приобретенными нарушениями нервной системы. Неврологические
нарушения выявляются у 55 —70 % детей, страдающих атопическим дерматитом.
При
аллергодерматозах
играет
большую
роль
псевдоаллергическая
гиперчувствительность. В отличие от истинных аллергических реакций при
псевдоаллергических происходит прямая дегрануляция тканевых базофилов без участия
антител и иммунных Т-лимфоцитов. В качестве провоцирующих экзогенных и эндогенных
факторов могут выступать бактерии и их токсины, вирусы, простейшие (лямблии),
пищевые продукты (клубника, орехи, маринады, копчености), лекарства, физические
агенты (холод). У детей раннего возраста при наличии дефицита пищеварительных
ферментов недорасщепленные пептиды индуцируют именно такой тип реакции. Эти
изменения лежат в основе неатопической псевдоаллергической формы атопического
дерматита.
В патогенезе заболевания имеет значение нарушение трансэпидермального барьера.
При атопическом дерматите отмечается уменьшение количества и изменение
соотношения фракций церамидов, снижается содержание длинноцепочечных свободных
жирных кислот. Эти изменения приводят к увеличению трансэпидермальной потери воды
и, как следствие, к повышенной сухости кожи и усилению кожного зуда.
14.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Клиническая картина
Клинические проявления атопического дерматита, как правило, зависят от возраста
больного, что позволяет выделить три стадии заболевания: младенческую (с 3 — 4 мес
до 1,5 —2,0 лет), детскую (от 2 до 10— 12 лет) и взрослую (старше 12 лет).
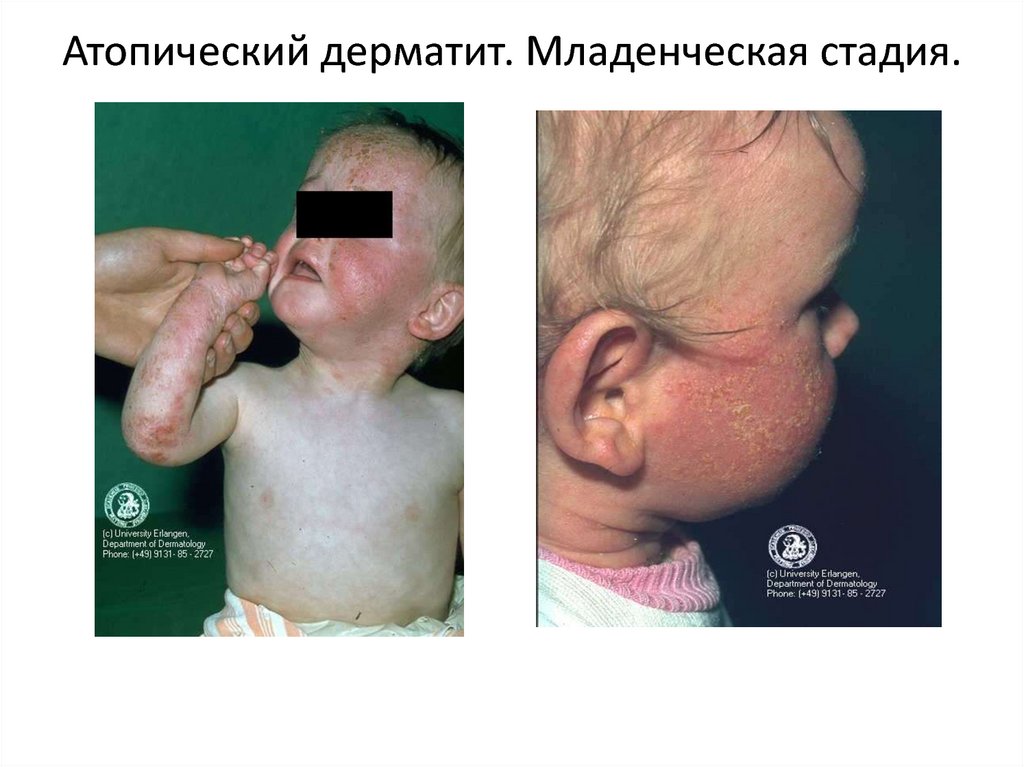
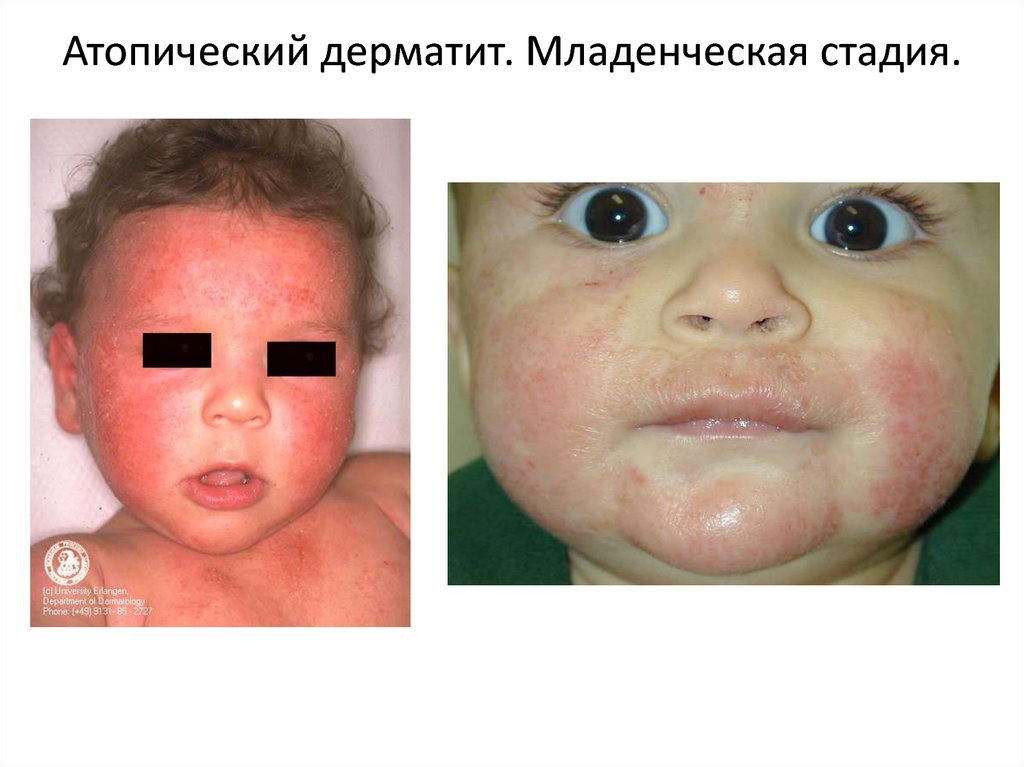
Младенческая стадия. Первые проявления на коже возникают с 3 — 4 мес.
Характерны типичная локализация и симметричность очагов поражения. Высыпания
обычно локализуются на лице в области щек, оставляя непораженной кожу носогубного
треугольника, на разгибательных поверхностях конечностей, туловище и ягодицах. Этой
стадии атопического дерматита свойственны экссудативные изменения на коже, что в
прошлом обозначалось термином «детская экзема» (от греч. eczeo — закипание).
Вначале возникает эритема с нечеткими границами, на фоне которой появляются
мелкие отечные папулы и микровезикулы (пузырьки размером с булавочную головку),
которые легко вскрываются, образуя микроэрозии. Из эрозий на поверхность кожи
просачивается экссудат (формируются «серозные колодцы»), образуя участки мокнутия.
Клинические проявления характеризуются истинным и эволюционным полиморфизмом.
На фоне острых воспалительных явлений появляются корочки, чешуйки, экскориации и
пустулы. Период обострения сопровождается сильным зудом. По мере стихания
обострения в очагах поражения появляется шелушение и участки дисхромии.
Дермографизм обычно красный.
С возрастом локализация и характер кожного процесса меняются.
15. Атопический дерматит. Младенческая стадия.
16. Атопический дерматит. Младенческая стадия.
17.
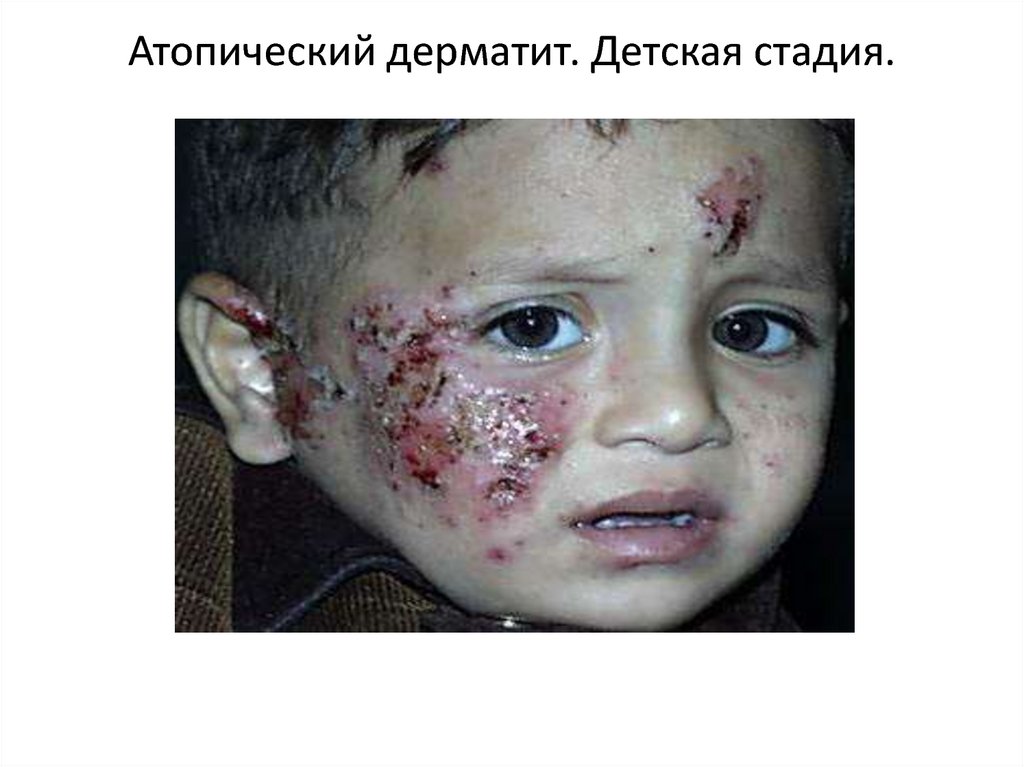
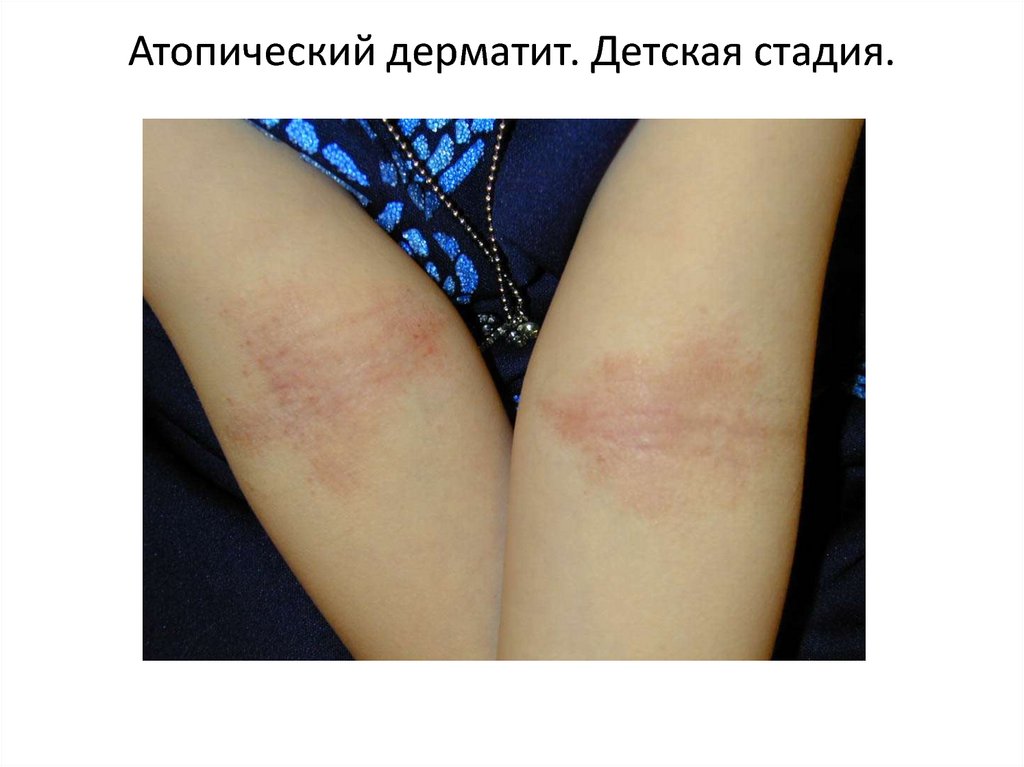
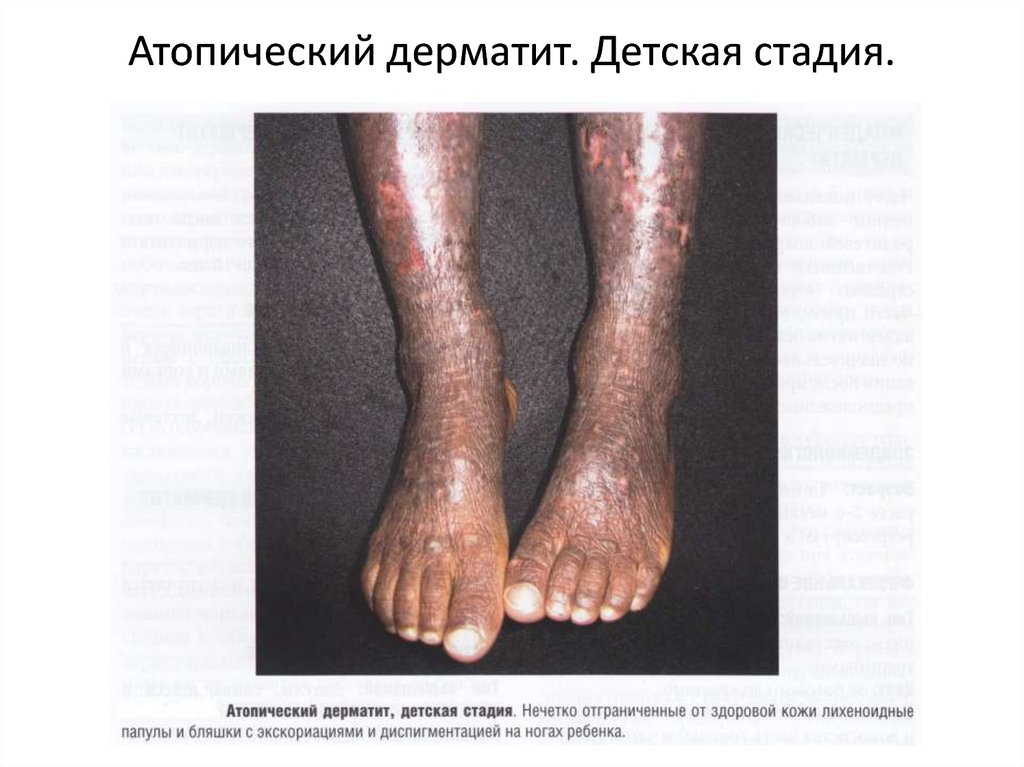
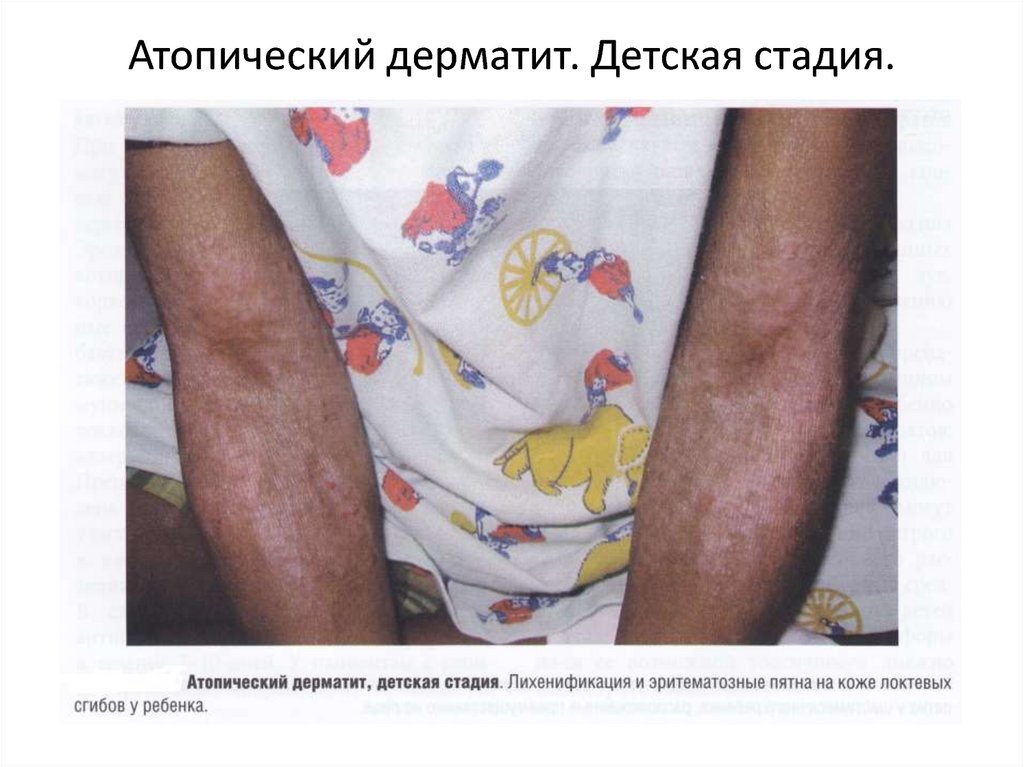
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Детская стадия. На этой стадии атопический дерматит характеризуется
высыпаниями, располагающимися преимущественно в локтевых сгибах, подколенных
ямках, области лучезапястных и голеностопных суставов. Экссудативные проявления
уменьшаются, исчезает микровезикуляция. На фоне эритемы и умеренной отечности в
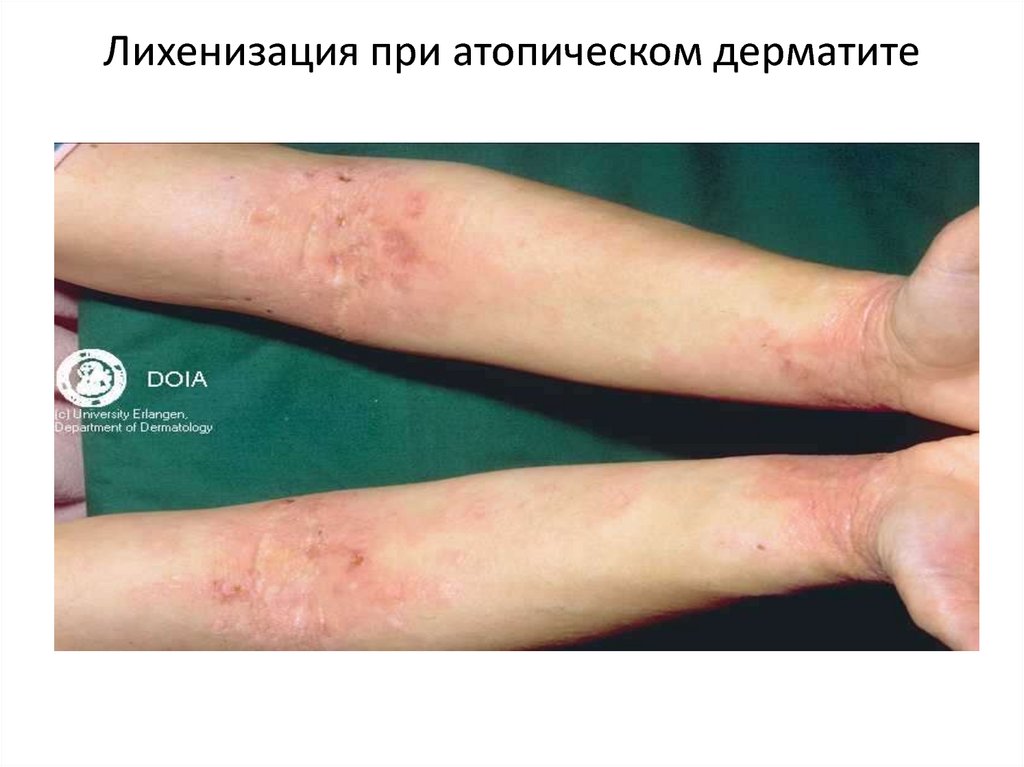
очагах поражения возникают лихеноидные папулы, которые, сливаясь, образуют участки
папулезной инфильтрации. Развивается лихенификация. Вокруг ее очагов могут
появляться свежие папулезные высыпания, что сопровождается зудом разной
интенсивности. Это приводит к появлению биопсирующих расчесов, геморрагических
корочек и трещин. Изменяется дермографизм: для детей этого возраста он становится
смешанным или белым.
Тяжесть заболевания определяется распространенностью кожного поражения и
интенсивностью
зуда.
Выделяют
локализованную,
диссеминированную
(распространенную) и диффузную (универсальную) формы атопического дерматита.
При локализованной форме высыпания располагаются исключительно в локтевых и
подколенных сгибах, на тыле кистей и стоп, на лучезапястных и голеностопных суставах и
шее. За пределами этих очагов кожа не изменена. Зуд незначительный, контролируемый.
При распространенной форме патологический процесс распространяется за пределы
сгибов на прилегающие к ним участки кожного покрова: предплечья, плечи, голени, бедра,
туловище. На фоне эритемы там появляется большое количество лихеноидных папул с
экскориациями и корочками. Границы очагов поражения нечеткие. Отмечается общая
сухость кожных покровов с отрубевидным шелушением.
Диффузная форма наиболее тяжелая. Она характеризуется поражением большей
части поверхности кожного покрова за исключением ладоней и носогубного треугольника.
Кожа гиперемирована, напряжена, уплотнена, покрыта многочисленными трещинами,
особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к
биопсирующим расчесам, болезненность и парестезии. Периодически возникает озноб.
18. Атопический дерматит. Детская стадия.
19. Атопический дерматит. Детская стадия.
20. Атопический дерматит. Детская стадия.
21. Атопический дерматит. Детская стадия.
22. Лихенизация при атопическом дерматите
23.
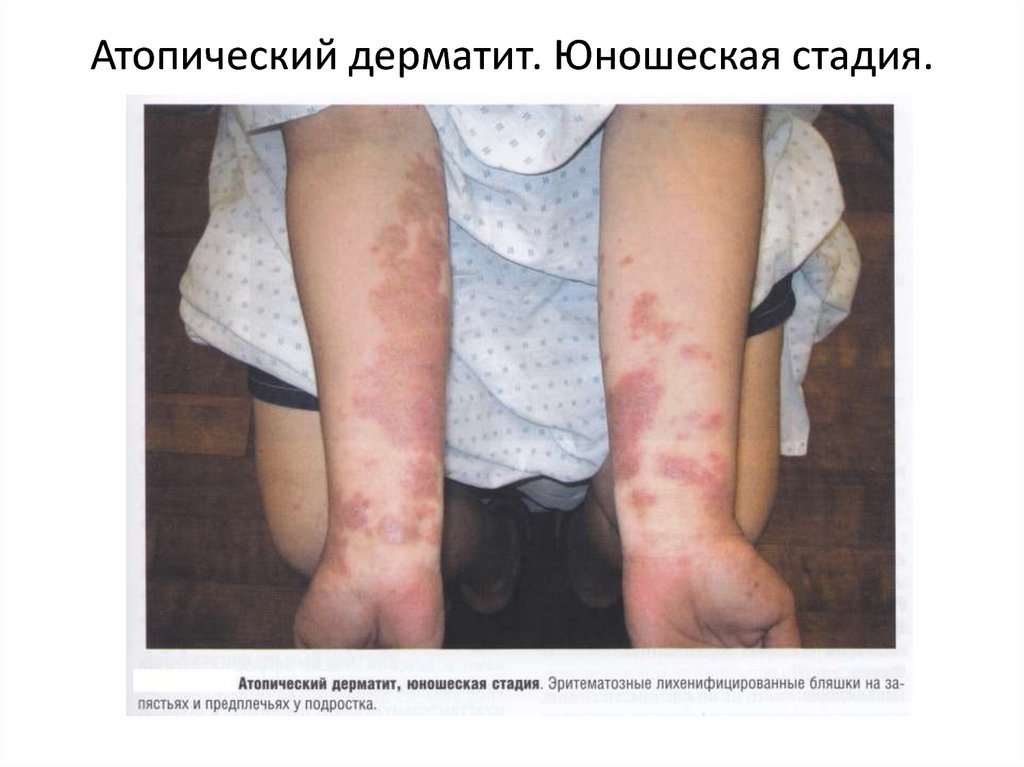
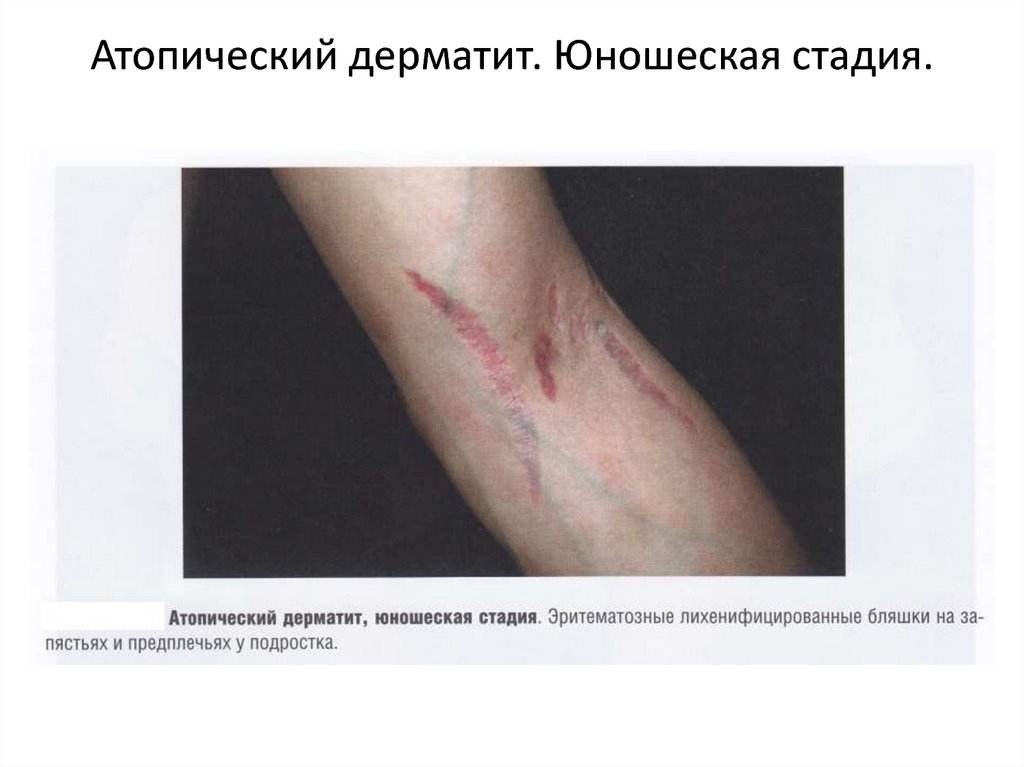
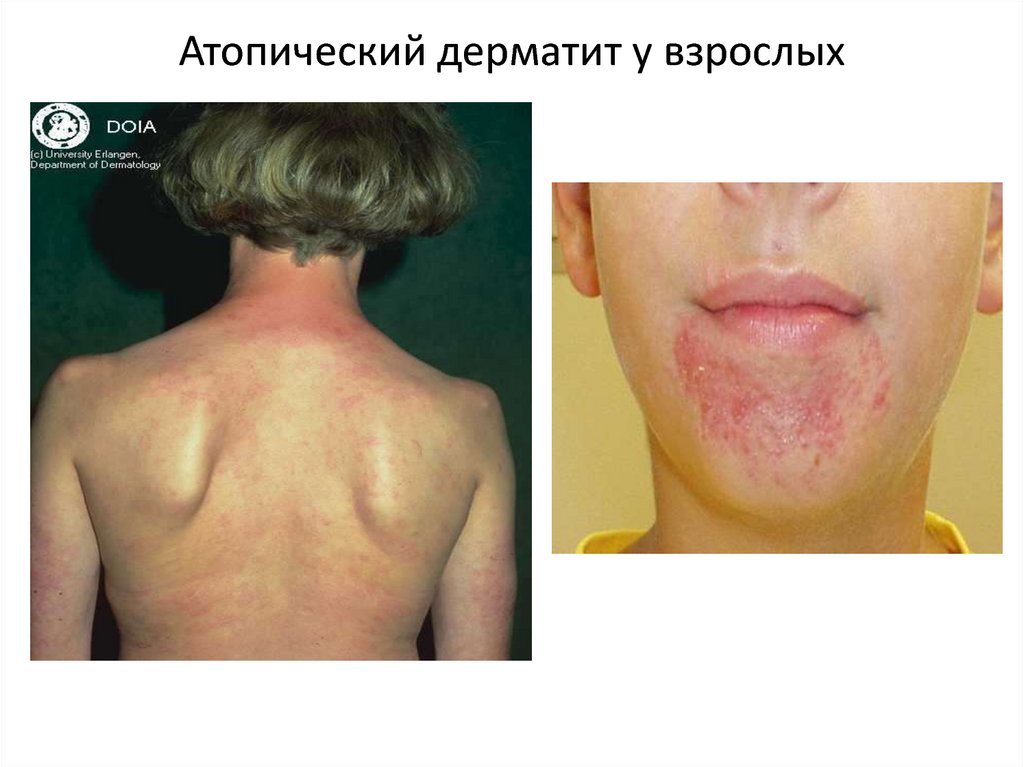
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Взрослая стадия. Эта стадия возникает в подростковом периоде и у взрослых.
Очаги поражения локализуются преимущественно на лице, шее и верхней трети
туловища. Реже в процесс вовлекается кожа крупных складок и сгибов, внутренние и
боковые поверхности конечностей. Характерно преобладание пролиферативных
изменений в виде очагов папулезной инфильтрации с лихенизацией на фоне
застойной эритемы. У пациентов выражен зуд и нарушен сон, вследствие чего
возникают невротические реакции. Нередко к периоду полового созревания
интенсивность заболевания становится менее выраженной, а во взрослом периоде
исчезает.
Почти у 80 % детей, больных атопическим дерматитом, наблюдаются осложнения в
виде присоединения вторичной, пиококковой инфекции, чаще в форме
стрептостафилодермий, герпетиформная экзема Капоши, дерматогенная катаракта,
эритродермия Хилла.
24. Атопический дерматит. Юношеская стадия.
25. Атопический дерматит. Юношеская стадия.
26. Атопический дерматит у взрослых
27.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Диагностика. В 1980 г. Дж. М.Ханифин и Г. Райка предложили диагностические критерии
атопического дерматита, разделив их на две группы: обязательные и дополнительные.
К обязательным критериям относятся:
• зуд;
• типичная морфология и локализация: у взрослых лихенизация и расчесы на
сгибательных поверхностях; у детей — поражение на лице и в сгибах;
• хроническое рецидивирующее течение;
• атопия в анамнезе или отягощенная по атопии наследственность.
Дополнительные критерии включают:
• ксероз (сухость кожи);
• вульгарный ихтиоз;
• реакция немедленного типа при кожном тестировании с аллергенами;
• повышенный уровень сывороточного IgE;
• начало заболевания в раннем детском возрасте;
• частые инфекционные поражения в основном стафилококковой и герпетической
этиологии, связанные с ослаблением клеточного иммунитета;
• локализация кожного процесса на кистях и стопах;
• хейлит;
• экзема сосков;
• конъюнктивиты;
• складки Денье —Моргана (суборбитальные складки);
• кератоконус (коническое выпячивание роговицы);
• передние субкапсулярные катаракты;
• белый дермографизм.
Для постановки диагноза необходимо наличие трех обязательных признаков и трех и
более дополнительных признаков.
28.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Дифференциальная диагностика.
Атопический дерматит дифференцируют с
себорейным дерматитом,
чесоткой,
аллергическим контактным дерматитом,
почесухами,
лимфомами кожи.
Лечение. Современная терапия атопического дерматита включает в себя
проведение элиминационных мероприятий, медикаментозное лечение, наружную
терапию, физиотерапию и санаторно-курортное лечение. Терапия должна быть строго
индивидуальной с учетом клинической формы и стадии болезни, сопутствующих
патологических состояний и осложнений.
Элиминационные мероприятия подразумевают исключение облигатных и
индивидуально значимых пищевых аллергенов, избегание контакта с бытовыми и
эпидермальными аллергенами. Диетотерапия, основанная на исключении из питания
индивидуально непереносимых продуктов и продуктов-гистаминолибераторов, нередко
является основой этиопатогенетического лечения. Рекомендуется исключать из
пищевого рациона молоко, яйца, рыбу, куриное мясо, цитрусовые, клубнику,
экзотические и ярко окрашенные фрукты и ягоды, мед, орехи, шоколад, кофе, какао.
Нежелательно употреблять консервированные и жареные продукты. Необходимо
ограничить соль и сахар.
29.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)В грудном возрасте дети максимально длительно должны находиться на грудном
вскармливании, что может послужить профилактикой развития атопического дерматита.
Пища кормящих матерей должна быть полноценной и сбалансированной, но
гипоаллергенной. При невозможности естественного вскармливания грудным детям
назначают гипоаллергенные смеси (белковые гидролизаты). При введении прикормов
предпочтение отдается безглютеновым кашам (гречка, кукуруза, рис), зеленым овощам
(капуста, кабачки), мясу (индейка, кролик, конина). При составлении диеты следует
учитывать и индивидуальную непереносимость тех или иных продуктов.
В системной терапии атопического дерматита ведущая роль принадлежит
антигистаминным препаратам, которые являются антагонистами Н1-рецепторов.
Помимо антигистаминного действия они обладают способностью тормозить активацию
клеток-мишеней аллергии. Антигистаминные препараты способствуют уменьшению
основного симптома атопического дерматита — кожного зуда. Существует два
поколения этих препаратов. К I поколению относятся супрастин, фенистил, тавегил,
которые помимо противозудного обладают и седативным эффектом. Их целесообразно
назначать при зуде, усиливающемся в ночное время и нарушающем сон. Курс лечения
не должен превышать 10 сут из-за развития тахифилаксии. Препараты II поколения
(лоратадин, цетиризин и др.) не обладают выраженным седативным (снотворным)
эффектом. Они назначаются один раз в сутки длительными курсами (1—3 мес).
30.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)С целью гипосенсибилизации применяют препараты кальция (10% раствор
глюконата кальция для внутримышечного введения). Их наиболее целесообразно
назначать на младенческой стадии атопического дерматита или при красном
дермографизме у пациентов. Хорошим гипосенсибилизирующим и детоксицирующим
действием обладает тиосульфат натрия, который вводится внутривенно в виде 30 %
раствора. Важная роль в лечении атопического дерматита отводится седативным и
психотропным препаратам (настойка пустырника, валерианы, пиона, фенибут, атаракс и
др.). Витаминотерапию следует назначать с осторожностью из-за возможной
гиперчувствительности пациентов к некоторым витаминам. Не показано применение
поливитаминных комплексов. Наиболее часто используют пиридоксин, пантотенат
кальция, ретинола ацетат и токоферол.
В тяжелых случаях атопического дерматита и при эритродермии назначают
системные ГКС (преднизолон) в дозе 1 мг/кг в первую половину дня с учетом дневных
колебаний выработки ГКС корой надпочечников. Стероидные препараты применяют
совместно с препаратами калия.
При атопическом дерматите показано применение кратковременных курсов
топических ГКС. Такие препараты, применяемые в педиатрической практике, наряду с
выраженным противовоспалительным действием должны обладать низкой системной
биодоступностью и минимальными побочными эффектами. К препаратам, разрешенным
к применению у детей, относятся адвантан (метилпреднизолона ацепонат), локоид
(гидрокортизона бутират) и элоком (мометазона фуроат). В зависимости от стадии
заболевания и локализации процесса используют разные лекарственные формы
(лосьон, эмульсия, крем, мазь).
31.
АТОПИЧЕСКИЙ ДЕРМАТИТ (продолжение)Наряду с ГКС в последние годы в лечении атопического дерматита применяется
НПВС—ингибитор кальциневрина — пимекролимус (элидел). Препарат селективно
ингибирует продукцию и высвобождение цитокинов и медиаторов из Т-лимфоцитов и
тучных клеток. Пимекролимус используют в лечении легких и среднетяжелых форм
заболевания.
Наружная терапия зависит от стадии процесса. Она должна нормализовать
барьерные функции кожи и оказывать противовоспалительное действие. Наиболее
часто используют кремы и пасты, содержащие противозудные и противовоспалительные
вещества (деготь, нафталан, ихтиол). При наличии островоспалительной реакции и
мокнутия применяют примочки с вяжущими веществами (танин).
Необходимым условием лечения атопического дерматита является правильный уход
за кожей, способствующий устранению ее сухости и восстановлению поврежденной
липидной мантии. В комплексной наружной терапии атопического дерматита показано
использование увлажняющих и смягчающих средств, содержащих церамиды, свободные
жирные кислоты и стеролы (атодерм, триксера, липикар, локобэйз, элобейз и др.).
Прогноз. Для детей с атопическим дерматитом прогноз благоприятный. У 80 —90 %
наблюдается улучшение клинического течения к подростковому возрасту.
Профилактика. Профилактические мероприятия должны быть направлены на
предупреждение рецидивов и осложнений. Дети, страдающие атопическим дерматитом,
должны состоять на диспансерном учете.
32. Осложнения атопического дерматита
Герпетическая экзема КапошиГерпетическая экзема Капоши (вакциниформный пустулез, герпетиформная экзема)
осложняет течение атопического дерматита и некоторых других хронических
дерматозов (болезнь Дарье, термические ожоги, пузырчатка). Чаще болезнь
встречается у детей младшего возраста.
Этиология и патогенез. Герпетическая экзема чаще вызывается ВПГ-1, реже ВПГ-2.
Заболевание может возникать как при первично возникшей герпетической инфекции,
так и при ее рецидиве. Источником заражения является больной герпесом. Развитие
заболевания у больных атопическим дерматитом связано со снижением у них барьернозащитных функций кожи.
Клиническая картина. Инкубационный период составляет 2—7 сут. Заболевание
начинается остро, вскоре после контакта ребенка с атопическим дерматитом и больного
простым герпесом. У пациента отмечаются ухудшение общего состояния, повышение
температуры до 38 — 40 °С, выраженное беспокойство, сменяющееся вялостью вплоть
до полной прострации, отказ от еды. На коже появляются пузырьки и пустулы
величиной от булавочной головки до горошины с пупкообразным западением в центре.
Содержимое пузырьков, вначале серозное, быстро становится геморрагическим.
Элементы сыпи чаще локализуются на лице, шее и волосистой части головы, реже — в
местах расчесов на туловище и конечностях.
33.
Осложнения атопического дерматита. Герпетическая экзема Капоши(продолжение)
К моменту появления герпетических высыпаний клинические проявления
атопического дерматита резко уменьшаются: кожа бледнеет, прекращается мокнутие,
исчезает зуд. Характерна тесная группировка элементов, вследствие чего после
вскрытия пузырьков и образования геморрагических корок лицо ребенка становится
похожим на маску. При высыхании корок легко образуются болезненные
кровоточащие трещины, а при их снятии появляются эрозии. Пораженной
герпетической инфекцией коже свойственна кровоточивость. После заживления на
месте бывших пустулезных элементов у половины больных остаются небольшие
рубчики.
Заболевание протекает волнообразно, высыпания нередко появляются в
несколько этапов. У некоторых больных кроме изменений на коже поражается
слизистая оболочка полости рта и возникает афтозный стоматит. При попадании
вируса на слизистую оболочку век развиваются герпетический конъюнктивит и
кератит. Почти у всех детей увеличиваются регионарные лимфатические узлы. В
тяжелых случаях может развиться менингоэнцефалит.
Диагностика. Диагноз устанавливают клинически. В неясных случаях проводят
вирусологические исследования. С помощью моноклональных антител в мазке,
приготовленном из содержимого везикул, можно выявить антигены вируса простого
герпеса и установить его тип.
Дифференциальная
диагностика.
Герпетиформную
дифференцируют со стрептококковым импетиго.
экзему
Капоши
34.
Герпетиформная экзема Капоши35.
Осложнения атопического дерматита. Герпетическая экзема Капоши(продолжение)
Лечение. Лечение герпетиформной экземы Капоши должно быть комплексным.
Больных изолируют, так как они могут являться источником заболевания для других
детей, страдающих атопическим дерматитом.
Проводят системную противовирусную терапию — назначают ацикловир внутрь
(по 0,2 г 5 раз в сутки для детей старше 2 лет и по 0,1 г 5 раз в сутки для детей
младше 2 лет). В тяжелых случаях ацикловир вводят внутривенно. Препарат
применяют в течение 5 — 8 сут. При наслоении вторичной гнойной инфекции
показаны антибиотики (цефалоспорины, линкомицин, эритромицин). При выраженных
признаках интоксикации проводят инфузионную терапию. Наружная терапия
определяется стадией процесса. В начале заболевания назначают противовирусные
мази: ацикловир, фенистилпенцивир и др. После образования корок используют
пасту JIaccapa, дерматоловую мазь. На эрозии и трещины наносят анилиновые
красители.
Все больные герпетической экземой нуждаются в консультации окулиста. При
герпетическом поражении глаз с первых дней назначают противовирусные средства
(3 % глазная мазь ацикловир).
Прогноз. При своевременно начатом лечении прогноз благоприятный. Возможны
рецидивы заболевания.
Профилактика. Больные должны избегать контактов с людьми с вирусом
простого герпеса.
36.
Осложнения атопического дерматита. Дерматогенная катаракта.Дерматогенную
катаракту
(синдром
Андогского)
описал
отечественный
офтальмолог Н.И.Андогский в 1914 г. как сочетание прогрессирующего снижения
остроты зрения вследствие помутнения в передних субкапсулярных слоях хрусталика
и диффузного нейродермита (атопического дерматита). Поражение кожи предшествует
возникновению катаракты, которая обычно развивается в возрасте от 15 до 25 лет.
Сочетание катаракты с дерматозом объясняется родством хрусталика и кожи —
производных
эктодермального
зародышевого
листка.
Возможно,
развитие
дерматогенной катаракты у больных тяжелой формой атопического дерматита связано
с длительной системной и топической кортикостероидной терапией. Лечение
помутнений хрусталика хирургическое.
37.
Осложнения атопического дерматита. Эритродермия Хилла.Обычно эритродермия Хилла возникает вследствие нерациональной терапии
атопического дерматита, когда в наружной терапии используются средства,
вызывающие раздражение кожи (препараты, содержащие серу, деготь, салициловую
кислоту в высокой концентрации), пациент принимает ванны с раздражающими или
индивидуально непереносимыми компонентами (молоко, скипидар, травы),
подвергается УФ-облучению в период обострения заболевания и др. Реже
эритродермия
Хилла
развивается
на
фоне
медикаментозного
лечения
антибиотиками, фитопрепаратами, витаминами.
Заболевание начинается остро с универсального покраснения кожи и резкого
зуда. Очень быстро процесс захватывает практически весь кожный покров. На фоне
эритемы и отека возникают сливающиеся папулезные элементы, а затем появляется
мелко- и среднепластинчатое шелушение. У пациентов значительно нарушается
самочувствие: выражен кожный зуд, появляется озноб, может повыситься
температура тела.
Лечение эритродермии Хилла заключается в выявлении причины заболевания,
проведении дезинтоксикационной и гипосенсибилизирующей терапии. При отсутствии
заметного эффекта от проводимого лечения назначаются системные ГКС
(преднизолон
в
дозе
0,5—1,0
мг/кг).
Наружная
терапия
проводится
индифферентными кремами и эмульсиями с кортикостероидами.
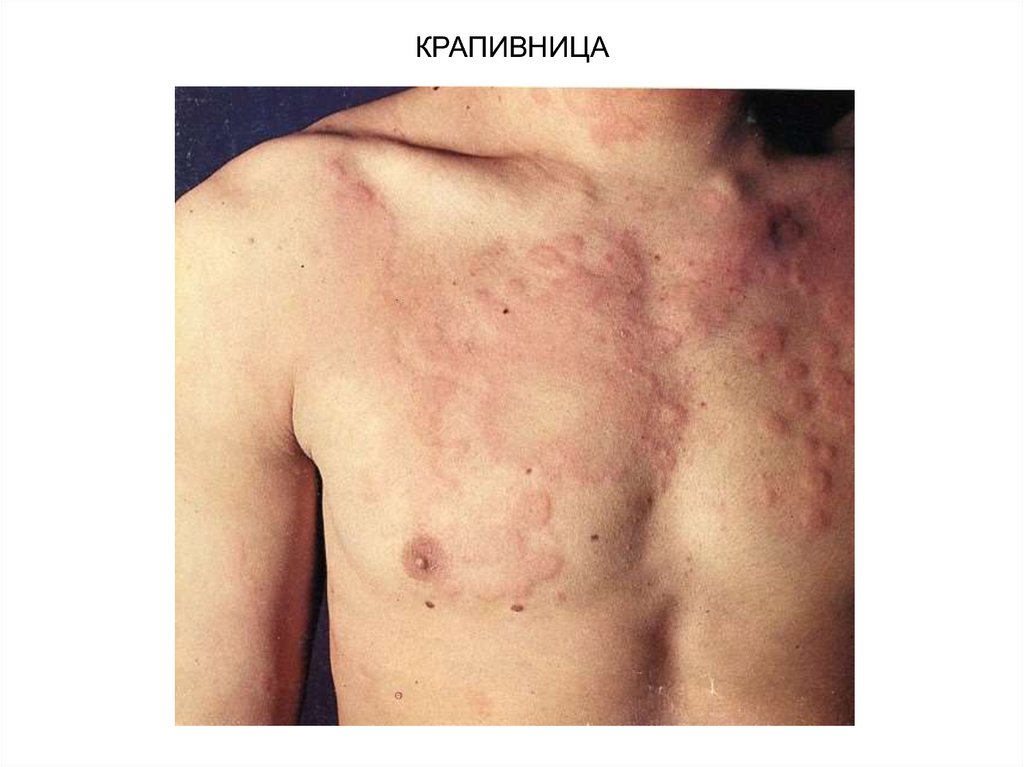
38. КРАПИВНИЦА
Крапивница (уртикария) — заболевание, сопровождающееся высыпанием на кожеволдырей. Время от времени эта болезнь появляется у 15 % населения земного
шара. Волдырь — островоспалительный элемент сыпи, связанный с отеком
сосочкового слоя дермы. Волдыри быстро появляются и исчезают бесследно. Каждый
отдельно взятый волдырь держится не более 24 ч. Если волдыри держатся дольше,
то можно думать об уртикарном васкулите. Размер волдырей может быть от
нескольких миллиметров до нескольких сантиметров. Волдыри обычно ярко-розового
цвета, в центре фарфорово-белые.
Этиология и патогенез. Патогенез крапивницы сводится к дегрануляции тучных
клеток. Выделяют иммунологические и неиммунологические механизмы развития
заболевания.
Иммунологические
механизмы
связаны
с
реакциями
гиперчувствительности немедленного типа, которые опосредованы IgE. Образуются
комплексы антиген — антитело, которые вызывают дегрануляцию тучных клеток с
освобождением гистамина и других биологически активных веществ лейкотриенов и
простагландина. Может быть псевдоаллергический механизм развития крапивницы в
результате действия на тучные клетки веществ-гистаминолибераторов.
Провоцируют развитие заболевания также продукты (клубника, мед, орехи и др.),
пищевые добавки (красители, бензоаты, салицилаты), лекарства (пенициллин,
сульфаниламиды, аспирин, рентгеноконтрастные вещества), инфекции (вирусная и
бактериальная
инфекция),
глистная
инвазия,
лямблиоз.
На
аспирин,
рентгеноконтрастные вещества, некоторые пищевые продукты чаще развиваются
псевдоаллергические реакции.
39. КРАПИВНИЦА (продолжение)
Клиническая картинаКрапивница, длящаяся менее 6 недель, является острой. Если заболевание
продолжается дольше 6 недель, то речь идет о хронической крапивнице.
Острая крапивница характеризуется внезапным началом, появлением сильного
зуда и высыпанием бледно-розовых уртикарных элементов разных размеров.
Центр волдырей обычно имеет более бледную окраску, по периферии цвет
высыпаний ярко-розовый.
Форма волдырей может быть разной. Иногда они сливаются, образуя фигуры с
неправильными очертаниями.
При обильных высыпаниях нарушается общее состояние больного, повышается
температура.
Могут появляться слабость, головная боль, чиханье, бронхоспазм и тошнота.
В отдельных случаях высыпания возникают на слизистых оболочках.
Чаще острая крапивница развивается при пищевой и лекарственной аллергии.
Хроническая крапивница обычно развивается на фоне хронических очагов
инфекции, глистных инвазий, нарушений со стороны ЖКТ и гепатобилиарной системы.
Заболевание характеризуется периодическим высыпанием волдырей на коже и
слизистых оболочках.
Высыпания могут сопровождаться нарушением общего состояния.
40. КРАПИВНИЦА (продолжение)
Особой формой является крапивница, вызванная физическими факторами. Этомогут быть тепло, холод, солнечный свет, вода, механическое воздействие на кожу,
физическая нагрузка.
Холодовая крапивница возникает от воздействия низких температур.
Ее развитие связывают с накоплением криоглобулинов.
Заболевание может развиваться на фоне системных болезней,
криоглобулинемию, аллергические васкулиты кожи и гипотиреоз.
включая
Солнечная крапивница чаще развивается при нарушении функций печени и
выраженной сенсибилизации к УФ-лучам.
Заболевание характеризуется появлением уртикарных элементов на открытых
участках кожного покрова.
Высыпания возникают в течение 1 — 3 мин после воздействия солнечного
излучения и разрешаются в течение 1 - 3 ч.
Аквагенная
температуры.
крапивница
появляется
при
контакте
кожи
с
водой
любой
41. КРАПИВНИЦА
42. КРАПИВНИЦА (продолжение)
В некоторых случаях развивается гигантская крапивница — отекКвинке, который характеризуется отеком дермы и подкожной
клетчатки.
Наследственный отек Квинке является аутосомно-доминантным
заболеванием и может начаться после физической травмы или
эмоционального потрясения. В основе заболевания лежит недостаточность
ингибитора Сг эстеразы.
Развивается ограниченный отек кожи. При этом чаще всего
поражаются:
- губы,
- язык,
- гортань,
- конечности,
- половые органы.
Отек Квинке часто сопровождается болью и жжением в области
поражения. Кожа там белого, реже розового цвета.
Отек Квинке держится от нескольких часов до 1—2 сут. Отек,
развивающийся в области гортани, может сопровождаться стенозом и
асфиксией.
43. КРАПИВНИЦА (продолжение)
ДиагностикаПри крапивнице и отеке Квинке обычно достаточно анамнеза
(сопутствующие заболевания, инфекции, паразитарные инвазии) и
клинической картины.
При подозрении на крапивницу, вызванную физическими факторами,
прибегают к провокационным пробам.
При наследственном отеке Квинке снижен уровень компонента
комплемента С4.
Дифференциальная диагностика
Крапивницу дифференцируют с
- аллергическим фитодерматитом,
- укусами насекомых,
- инфекционными экзантемами.
44. КРАПИВНИЦА (продолжение)
Лечение. Эффективное лечение крапивницы зависит от идентификации причинногофактора и его элиминации. Симптоматическое лечение заключается в назначении
антигистаминных
препаратов
(блокаторов
Н1-гистаминовых
рецепторов).
Антигистаминные средства подавляют вазодилатацию, уменьшают сосудистую
проницаемость и выход жидкой части плазмы через стенку сосудов в ткани. Для
лечения крапивницы используют блокаторы Н1-гистаминовых рецепторов как I
поколения (хлоропирамин (супрастин), клемастин (тавегил)), так и II поколения
(цетиризин, левоцетиризин, лоратадин, дезлоратадин).
Антигистаминные препараты являются средствами первого выбора в лечении
крапивницы (в том числе хронической). При необходимости длительного применения
следует отдать предпочтение блокаторам Н1-гистаминовых рецепторов II поколения,
эффективность которых со временем не снижается.
Больные со всеми формами отека Квинке нуждаются в срочной
госпитализации в отделение реанимации.
Лечение отека Квинке заключается в назначении кортикостероидных гормонов в
сочетании с антигистаминными средствами, препаратами кальция, адреналином. При
обширном отеке назначают 0,1 —0,5 мл 0,1 % раствора адреналина подкожно.
В случае наследственного ангионевротического отека антигистаминные и
кортикостероидные препараты неэффективны. Срочно проводят заместительную
терапию — вводят свежую плазму.
Прогноз. При крапивнице и отеке Квинке прогноз благоприятный. Исключение
составляет наследственный отек Квинке, который без лечения может закончиться
смертью.
































 medicine
medicine








