Similar presentations:
Ишемическая болезнь сердца (инфаркт миокарда)
1.
ЛЕКЦИЯИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
(ИНФАРКТ МИОКАРДА)
Заместитель начальника кафедры пропедевтики
внутренних болезней
Доктор медицинских наук
полковник медицинской службы
БУЛЫЧЕВ Александр Борисович
2. СОДЕРЖАНИЕ
1. Этиология и патогенез ИМ.2. Классификация.
3. Клиническая картина.
4. Диагностика ИМ.
5. Принципы лечения ИМ.
3.
• Инфаркт миокарда - острое заболевание,обусловленное возникновением одного
или нескольких очагов ишемического
некроза в сердечной мышце в связи с
прекращением коронарного кровоснабжения.
4.
• У мужчин ИМ встречается чаще, чем уженщин, особенно в молодом возрасте. В
возрасте 41-50 лет это соотношение
равняется 5:1, а в период 51-60 лет - 2:1.
Позднее разница исчезает за счет роста
частоты ИМ у женщин.
5. Этиология и патогенез ИМ
• Ишемия миокарда является результатомнесоответствия потребностей миокарда в
кислороде и возможностями его доставки
по коронарным сосудам. Основные
причины: спазм венечных артерий,
нарушение реологических свойств крови
и повышение коагуляционных свойств, а
также атеросклеротическим изменения
стенок коронарных артерий.
6.
• Большое значение придается такжеизменению
активности
местных
гуморальных систем (повышенное
выделение
адреналина
и
норадреналина,
вазопрессина,
ангиотензина II, снижение продукции
брадикинина),
приводящее
к
нарушениям микроциркуляции.
7.
• Необходимыми условиями развития ИБСсчитаются
факторы
риска
кардиоваскулярных
заболеваний
(мужской пол, пожилой возраст, курение,
злоупотребление
алкоголем,
дислипидемия, гиподинамия, стрессовый
характер
деятельности,
чрезмерные
физические нагрузки, сопутствующие
артериальная гипертензия, ожирение и
сахарный диабет).
8. ПАТОГЕНЕЗ
• Главными факторами некроза сердечноймышцы
являются
нестабильность
атеросклеротических
бляшек
в
коронарных артериях, выраженные спазм
и тромбоз венечных артерий.
9.
• Тромбоз, развивающийся на атеросклеротической бляшке, может быть двухтипов. В четверти всех случаев тромб
формируется в результате повреждения
эндотелиального слоя на поверхности
бляшки, часто стенози-рующей,
выступающей в просвет сосуда. Второй,
более частый вариант, обуслов-лен
разрывом бляшки с обнажением ее
большого липидного ядра.
10. КЛАССИФИКАЦИЯ
• Различают:• - крупноочаговый (т.н. Q-инфаркт)
(трансмуральный, проникающий) и
• - нетрансмуральный (непроникающий))
или мелкоочаговый (т.н. не Q-инфаркт).
11. КЛАССИФИКАЦИЯ
• По локализации выделяют ИМ левогоили правого желудочка. Дальнейшее
подразделение
осуществляют
на
основании локализации очага ИМ
(передняя, перегородочная, верхушечная,
боковая,
передне-боковая,
задняя,
циркулярная стенки и т.д.).
12. КЛАССИФИКАЦИЯ
• По течению выделяют рецидивирующий(новые изменения, характерные для ИМ
в сроки до 8 недель) и повторный (новые
изменения, характерные для ИМ в сроки
более 8 недель).
13. КЛАССИФИКАЦИЯ
• Наосновании
динамики
течения
определяют следующие периоды ИМ:
• 1. Острейший (от 30 минут до 4 часов).
• 2. Острый (от 2 до 10 дней).
• 3. Подострый, (от 4 до 8 недель).
• 4. Послеинфарктный (от 2 до 6 месяцев).
14.
ХСНН0
НI
Н IIА
Н IIБ
Н III
15. КЛИНИЧЕСКАЯ КАРТИНА
• Основным клиническим симптомом типичной формы ИМ является болевой приступ.Боль обычно локализуется за грудиной и
иррадиирует в левую руку, в шею, в
челюсть. Характерной для ИМ является
боль, превосходящая по интенсивности и
длительности обычный приступ
стенокардии (более 30 минут).
16.
• Боль носит давящий, сжимающий,жгучий
характер,
не
снимается
нитроглицерином.
Типичной
особенностью ее является волнообразное
нарастание и уменьшение, выраженная
эмоциональная
окраска:
больные
испытывают чувство страха смерти,
возбуждены, беспокойны.
17.
• При общем осмотре отмечается бледность кожи, повышенная потливость. Навторой-третий день возможно повышение температуры тела (обычно не выше
38 гр.). При исследовании сердечнососудистой системы можно отметить
акроцианоз, различные нарушения ритма
и частоты пульса (частый пульс,
экстрасистолия, мерцательная аритмия).
18.
• При аускультации - ослабление I тона наверхушке сердца, появление маятникообразного ритма или "ритма галопа".
Смещение кнаружи левой границы
относительной сердечной тупости,
систолический шум на верхушке.
• В самом начале болевого приступа АД
может несколько повышаться, но затем,
как правило, снижается в связи с
уменьшением сердечного выброса.
19. АТИПИЧНЫЕ ФОРМЫ
• Из атипичных форм ИМ наиболеечасто встречается астматический
вариант, протекающий по типу
сердечной астмы или отека легких. Он
наблюдается
при
обширном
поражении сердечной мышцы, при
повторных ИМ.
20.
• Абдоминальный вариант возможен призаднем (диафрагмальном) ИМ. Для него
характерны боли в верхней части живота,
диспепсические
явления
(метеоризм,
тошнота, рвота). Аритмический вариант
начинается с различных нарушений ритма приступов
мерцательной
аритмии,
тахикардии, частой экстрасистолии.
21.
• Цереброваскулярнаяформа
может
протекать в виде обморока или инсульта.
Нарушение
мозгового
кровообращения
обычно имеет преходящий характер. К
атипичным
формам
относится
и
бессимптомный ИМ, проявляющийся лишь
ухудшением
общего
самочувствия,
слабостью. Этот вариант особенно труден для
диагностики и нередко распознается только
впоследствии по данным ЭКГ.
22. ТЕЧЕНИЕ
• В течении инфаркта миокарда выделяютнесколько периодов. Продромальный
период
иначе
называется
прединфарктным
состоянием.
Он
проявляется
учащением
приступов
стенокардии, их утяжелением, однако, у
ряда больных может отсутствовать.
23. ТЕЧЕНИЕ
• Острейший период - время междувозникновением резкой ишемии участка
миокарда и появлением признаков его
некроза. Он продолжается от 30 минут до 4
часов. Считается, что если в этот период
под влиянием тромболитической терапии
происходит резорбция тромба, возможно
предотвращение некроза сердечной мышцы
с обратным развитием ЭКГ симптомов.
24. ТЕЧЕНИЕ
• Острый период, в течение которогообразуется участок некроза, длится от 2
до 10 дней. Подострый период, во время
которого
завершаются
начальные
процессы
организации
рубца
(некротические
массы
полностью
замещаются грануляционной тканью)
длится от 4 до 8 недель.
25. ТЕЧЕНИЕ
• Послеинфарктныйпериод,
характеризующийся
увеличением
плотности рубца и адаптацией миокарда
к новым условиям функционирования
сердечно-сосудистой
системы,
продолжается в течение 2-6 месяцев с
момента образования некроза.
26. ОСЛОЖНЕНИЯ
• 1. Одной из самых частых причинлетального исхода является КШ.
Обычно он развивает-ся в первые часы
возникновения ИМ, чаще на фоне
выраженного болевого синдрома. КШ
развивается в связи с резким падением
сократительной функции ЛЖ, это
приводит к резкому падению АД.
27. ОСЛОЖНЕНИЯ
• 2. Другим осложнением острого периодаИМ является ОЛЖН, проявляющаяся
сердечной астмой и отеком легких.
28. ОСЛОЖНЕНИЯ
• 3.Почти
все
случаи
ИМ
сопровождаются
различными
нарушениями ритма и проводимости
(экстрасистолия,
мерцательная
аритмия,
различные
блокады).
Наиболее грозным нарушением ритма
является фибрилляция желудочков основная причина смерти больных.
29. ОСЛОЖНЕНИЯ
• 4. При обширном трансмуральноминфаркте может развиться аневризма
сердца, которая формируется чаще в
остром периоде. Реже она возникает в
подостром периоде за счет растяжения
неокрепшего рубцового поля. Основным
клиническим проявлением аневризмы
является прогрессирующая НК.
30. ОСЛОЖНЕНИЯ
• 5. Источником тромбоэмболий при ИМявляются
внутриполостные
тромбы.
Факторами, способствующими тромбообразованию, являются акинезия поврежденного
участка, нарушение свертывания крови.
Чаще всего при этом наблюдаются
симптомы
нарушения
мозгового
кровообращения, нарушение проходимости
магистральных
сосудов
конечностей,
мезентериальных сосудов.
31. ОСЛОЖНЕНИЯ
• 6. Наиболее грозным осложнениемявляется разрыв миокарда, вследствие
несостоятельности
некротизированной
сердечной мышцы по отношению к
повышению внутрисердечного давления.
Разрывы происходят в зоне аневризмы
или
в
периинфарктном
участке.
Причиной смерти при этом является
поступление крови в полость перикарда с
тампонадой сердца.
32. ОСЛОЖНЕНИЯ
• 7. Поздним осложнением заболеванияявляется постинфарктный синдром,
описанный в 1955 г. Дресслером. Он
проявляется симптомокомплексом,
включающим перикардит, плеврит и
пневмония. В основе формирования этого
осложнения лежит аутоиммуни-зация к
некротизированным клеткам миокарда.
33. Дополнительные методы исследования
• В остром периоде инфаркта миокарда ванализе крови отмечается лейкоцитоз со
сдвигом лейкоцитарной формулы влево,
анэозинофилия.
Несколько
позже
увеличивается СОЭ. В конце первой
недели лейкоцитоз начинает снижаться, а
СОЭ к этому времени нарастает, но через
3-4 недели возвращается к норме.
34.
• Большое значение придается определению всыворотке крови активности ряда ферментов, обладающих определенной специфичностью при развитии повреждения сердечной мышцы. Наиболее широко применяется
исследование активности КФК и ее МВфракции, АСТ, ЛДГ. Активность КФК-МВ
начинает повышаться через 4-6 часов после
начала заболевания, достигает максимума
через 16-20 часов и нормализуется через 2-3
суток.
35.
• Содержание в крови АСТ увеличиваетсячерез 8-12 часов, максимума достигает
через 24-48 часов и возвращается к
норме на 3-7 сутки. Увеличение
активности ЛДГ (ЛДГ1 и ЛДГ2)
происходит
через
8-12
часов,
максимальное повышение наблюдается
на 3-и сутки и нормализуется через 7-12
дней.
36.
• Наиболее чувствительным тестомявляется определение содержания
миоглобина и тропонина, количество
которых возрастает уже в течение 1-2
часа, нормализуется через 1-3 суток.
37. ЭКГ диагностика
• ГлавнымЭКГ-признаком
некроза
является появление глубокого и
широкого зубца Q уже через несколько
часов после возникновения ИМ. При
обширном трансмуральном некрозе
исчезает зубец R и формируется
патологический зубец QS.
38. ЭКГ диагностика
• Зона повреждения характеризуется наЭКГ дугообразным подъемом сегмента
ST, который сливается с зубцом Т,
образуя монофазную кривую (кривую
Парди). Зона ишемии проявляется
изменениями зубца Т, который может
увеличиваться
по
амплитуде
("коронарный Т"), или становиться
отрицательным.
39.
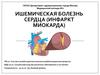
40. Передне-перегородочный (V1, V2, V3)
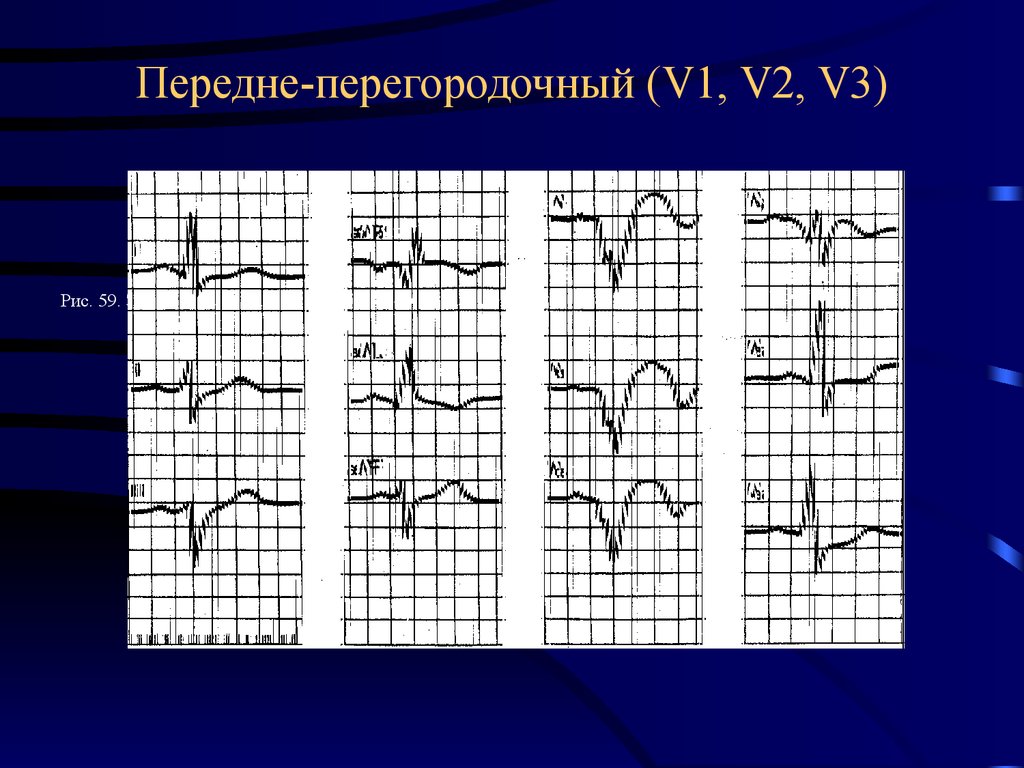
Рис. 59. ЭКГ переднеперегородочного инфаркта миокарда41. Переднебоковой (I, II, aVL, V5,V6)
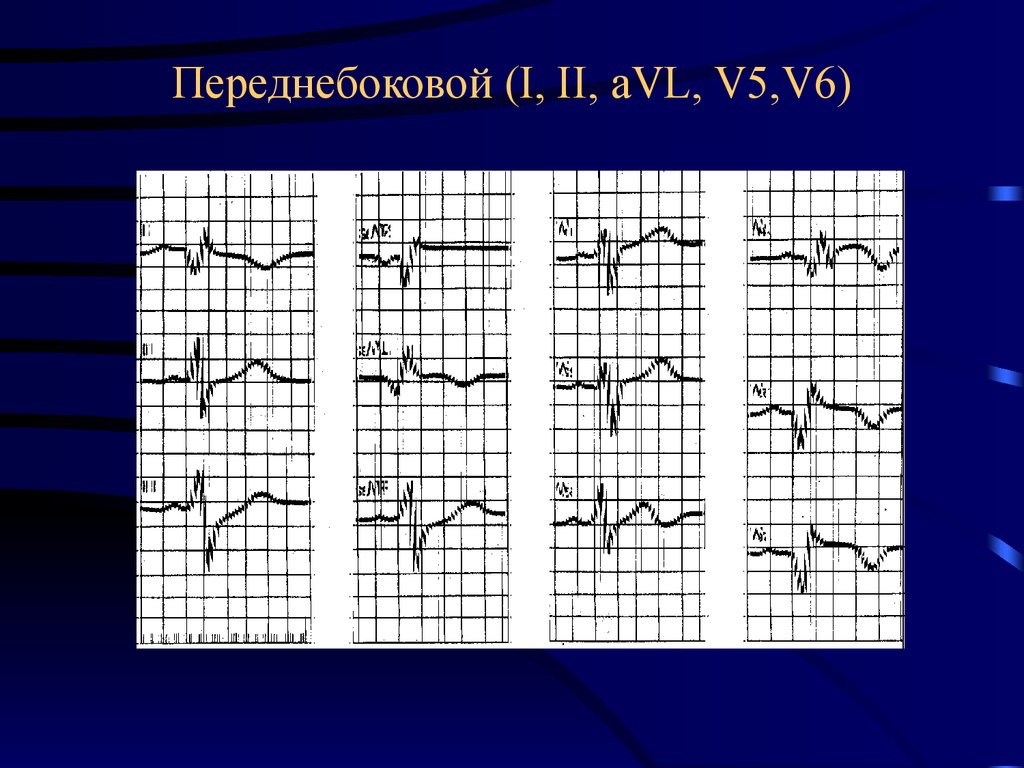
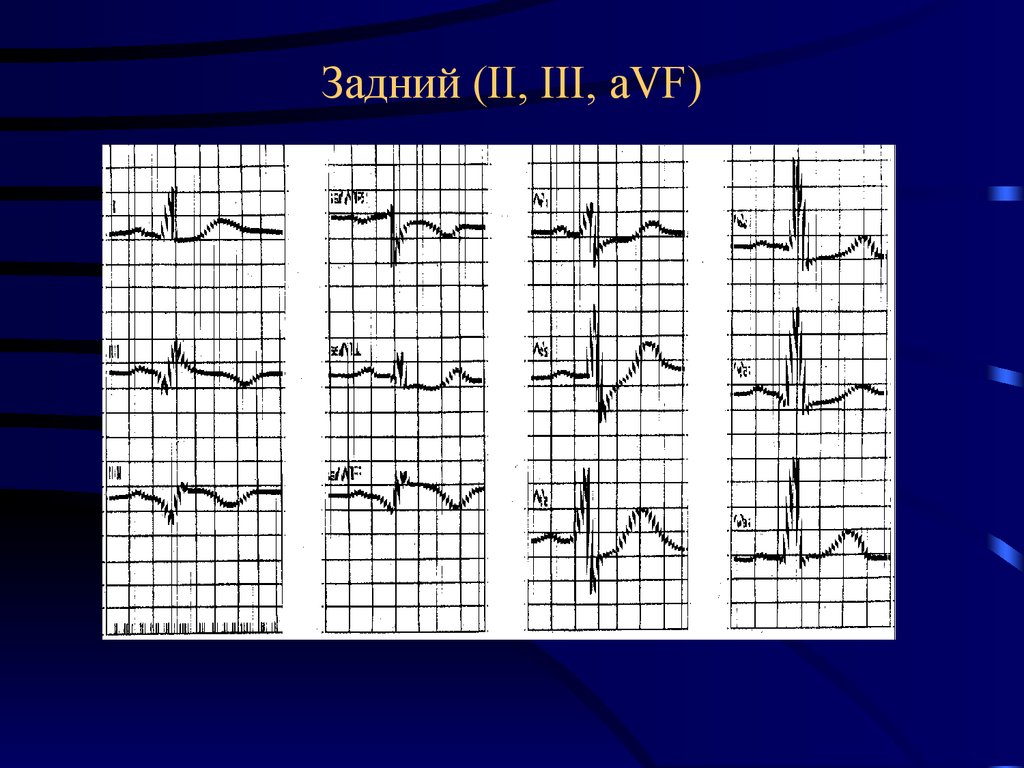
42. Задний (II, III, aVF)
43.
• Эхокардиография выявляет гипо- иакинезию миокарда, снижение ФВ,
нарушение диастолической функции
ЛЖ. При рентгеноскопии отмечаются
удлинение и кальциноз аорты, в случае
предшествующей
ангиографии
наличие окклюзий.
44. ОКС
• В последнее время выделяют т.н. ОКС,который включает в себя: ИМ с
патологическим зубцом Q, ИМ без
патологического зубца Q, нестабильная
стенокардия.
45. Критерии инфаркта миокарда
Для ИМ важными диагностическимипризнаками являются интенсивная
продолжительная
кардиалгия,
сопровождающаяся
признаками
повреждения или некроза миокарда на
ЭКГ, повышением в крови ферментов:
МВ-КФК
и
ЛДГ,
миоглобина,
тропонина, АСТ; наличием лейкоцитоза, повышением СОЭ.
46. Принципы лечения
• Госпитальный этап - лечение вотделении
(палате)
интенсивной
терапии,
реабилитация
в
кардиологической клинике (госпитале,
отделении),
санаторно-курортный
этап, реабилитация в поликлинических
условиях.
47. Принципы лечения
• Общетерапевтические меры лечениябольных ИМ включают: 1) нахождение в
палате интенсивной терапии; 2) Строгий
постельный режим; 3) Диету; 4)
Кислородотерапию; 5) Слабительные
средства;
6)
Постоянное
ЭКГмониторирование.
48. Принципы лечения
• Неотложными задачами лечения ИМ являютсяобезболивание и уменьшение возбуждения
(тревоги),
ограничение
ишемического
повреждения
миокарда
путем
тромболитической терапии, профилактика и
лечение осложнений.
• Для купирования боли наиболее эффективна
нейролептаналгезия
с
применением
нейролептика
дроперидола
и
наркотического анальгетика – фентанила.
Применяются
также
наркотические
анальгетики, нитраты.
49. Принципы лечения
• Большое значение для исхода заболевания имеет тромболитическая (в острейшем периоде) и антикоагулянтная терапия. Чаще всего в качестве тромболитического средства применяется стрептаза(стрептокиназа), назначение которой
целесообразно лишь в сроки до 4 часов
от начала заболевания.
50. Принципы лечения
• Гепаринотерапиютакже
следует
назначать по возможности рано. В
настоящее время доказана высокая
эффективность
низкомолекулярных
гепаринов
(фраксипарин).
Положительное влияние на течение
инфаркта
оказывают
также
антиагреганты (аспирин).
51. Принципы лечения
• Применение бета-блокаторов в первыесутки ИМ уменьшает зону поражения
сердечной
мышцы
и
степень
периинфарктной ишемии.
• В последние годы больным с повторными
ИМ, СН, артериальной гипертензией
рекомендовано
раннее
назначение
ингибиторов АПФ (капотен, эналаприл).
52. Принципы лечения
• Учитывая частое развитие нарушенийритма, назначаются антиаритмические
препараты. В подостром периоде
основное внимание уделяется мерам,
направленным
на
улучшение
коронарного кровообращения, для чего
применяются
нитраты
пролонгированного действия.
53. Принципы лечения
• Хирургические методы лечения ИБС иинфаркта миокарда (ангиопластика и
аортокоронарное
шунтирование)
–
эффективные
в
95%
случаев
альтернативные методы восстановления
венечного кровотока.
54. Физическая и психологическая реабилитация
• При определении дальнейшей тактикилечения выполняют нагрузочные пробы.
Проводят программы физических тренировок, повышая у пациента толерантность к
физическим нагрузкам. С целью психологической реабилитации – лечение у
психотерпевта и при необходимости
применение седативных и психотропных
препаратов.
55. Поликлинический этап
• Постоянная медикаментозная терапияпосле перенесенного ИМ включает в
себя применение нитратов, аспирина,
бета-блокаторов,
антикоагулянтной
терапии. По показаниям – дигоксин,
мочегонные препараты, ингибиторы
АПФ, антиаритмические препараты.




















































 medicine
medicine