Similar presentations:
Респираторные инфекции нижних дыхательных путей – клинические аспекты резистентности к антимикробной терапии
1. Респираторные инфекции нижних дыхательных путей – клинические аспекты резистентности к антимикробной терапии, фокус на
ГБУЗ г.Москвы «Городская клиническая больница №52 ДепартаментаЗдравоохранения г.Москвы»
ФГБОУ ВО «Российский национальный исследовательский медицинский
университет имени Н.И. Пирогова» Минздрава РФ, г. Москва
Респираторные инфекции нижних дыхательных путей
– клинические аспекты резистентности к
антимикробной терапии, фокус на
оппортунистические инфекции.
Родионов Борис Александрович, к.м.н.
Зав. отделом клинической фармакологии ГБУЗ "ГКБ №52
ДЗМ", главный внештатный специалист клинический
фармаколог ДЗ г.Москвы в СЗАО, доцент кафедры общей
терапии ФДПО ГБОУ ВО РНИМУ им. Н.И.Пирогова
2. Диагностика пневмонии
острое начало
лихорадка
сухой (впоследствии малопродуктивный)
кашель
Наличие инфильтрата в легких по данным
рентгенографии ОГК
плевральные боли
одышка
3. Диагностика пневмонии
Пожилые пациенты, иммуносупрессия• Лихорадка невыраженная или
отсутствует
• Немотивированная слабость, потливость
• Нарушения сознания
• Боли в животе
3
4. Обязательные лабораторно-инструментальные исследования
Обязательные лабораторноинструментальные исследования• Общий анализ крови с подсчетом лейкоцитарной
формулы в динамике
– в поликлинике в 1-е и на 7-10 сутки, далее по показаниям
– в стационаре в первые 2 часа госпитализации, на 2-3 сутки и
после завершения АМТ
• Анализ мокроты на бактериоскопию и культуральное
исследование (до начала АМТ) – госпитализированные
пациенты
• Рентгенография грудной клетки (в 2-х проекциях) в 1-е
сутки и в динамике
Чучалин А.Г. и соавт. Внебольничная пневмония у взрослых: практические рекомендации по
диагностике, лечению и профилактике. Пособие
для врачей. 2014 г.
4
5. Антимикробная терапия
• Эмперическая: с учетом вероятныхвозбудителей инфекции, с учетом факторов
риска MDR, с учетом индивидуальных
особенностей пациента
• Этиотропная: с учетом вида выделенного
патогена и его профиля чувствительности к
антимикробным препарат
6.
Эмпирическая антимикробная терапияВнебольничная пневмония, тяжелое течение,
госпитализированные пациенты; внутривенное
введение антимикробных препаратов
Препараты выбора:
• Амоксициллин/клавуланат + макролиды
• Цефалоспорины III + макролиды
Альтернативные препараты:
• «Респираторные» фторхинолоны хинолоны –
Левофлоксацин, Моксифлоксацин
Чучалин А.Г. и соавт. Внебольничная пневмония у взрослых: практические рекомендации по
диагностике, лечению и профилактике. Пособие для врачей. 2014 г.
7. Критерии эффективности стартовой АМТ (48-72 часа)*
• Температура тела < 37,50С.• Уменьшение интоксикации.
• Уменьшение проявлений дыхательной
недостаточности.
*Должно быть соответствие хотя бы одному критерию
Чучалин А.Г. и соавт. Внебольничная пневмония у взрослых: практические
рекомендации по диагностике, лечению и профилактике. Пособие для врачей. 2014 г.
8. Причины неэффективности антимикробной терапии:
• Наличие MDR бактериальных возбудителей (ПРП, ЕВ-БЛРС,РАЕ);
• Осложненное течение инфекции нижних дыхательных
путей;
• Тяжелая сопутствующая соматическая патология.
• Ошибочный диагноз пневмонии
• Наличие оппортунистических инфекций с поражением
легких;
• Обтурация и ателектаз легкого в случае
эндобронхиального роста опухоли, аспирации инородного
тела;
9. Оппортунистические инфекции
- (от лат. opportunus — удобный,выгодный) — заболевания, вызываемые
условно-патогенными вирусами или
клеточными организмами
(бактерии, грибы, простейшие), которые
обычно не приводят к болезни здоровых
людей (с нормальной иммунной
системой).
10. Оппортунистические инфекции
• Часто встречаются у пациентов со СПИДом(критическое снижение уровня CD4+ T-хелперов ниже
300 кл/мкл), а также у пациентов, получающих
иммуносупрессивную терапию:
–
–
–
–
Системные глюкокортикостероиды
Ингибиторы кальциневрина (такролимус, циклоспорин)
Ингибиторы mTOR (эверолимус, сиролимус)
Антиметаболиты (азатиоприн, метотрексат, производные
микофенольной кислоты)
– ГИБП (ритуксимаб, даклизумаб и др)
• Реже встречается у пациентов с первичным
иммунодефицитом, у недоношенных
новорожденных, пациентов старческого возраста, с
коморбидной патологией, пациентов в критических
состояниях
• Крайне редко у практически здоровых лиц
The Guidelines for the Prevention and Treatment of Opportunistic Infections in HIV Infected Adults and Adolescents. Recommendations
from the Centers for Disease Control and Prevention, the National Institutes of Health, and the HIV Medicine Association of the
Infectious Diseases Society of America, 2017
11. Показания к КТ ОГК
• отсутствуют изменения в легких на рентгенограммепри явной клинической симптоматике пневмонии;
• диагностика осложнений пневмонии (абсцесс легкого,
эмпиема плевры)
• выявление нетипичных для бактериальной пневмонии
изменений инфекционного или неинфекционного
характера (обтурационный ателектаз, в том числе
опухолью или инородным телом; инфаркт легкого при
ТЭЛА; наличие признаков саркоидоза, альвеолита и
других признаков вторичного поражения легких при
системных заболеваниях; наличие узлов и «матового
стекла» характерных для оппортунистических
инфекций и туберкулеза);
• рецидив пневмонии – развитие суперинфекции
(госпитальной пневмонии) – появление новых или
увеличение в размерах имевшихся ранее
инфильтратов в легких
Чучалин А.Г. и соавт. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и
профилактике. Пособие для врачей. 2014 г.
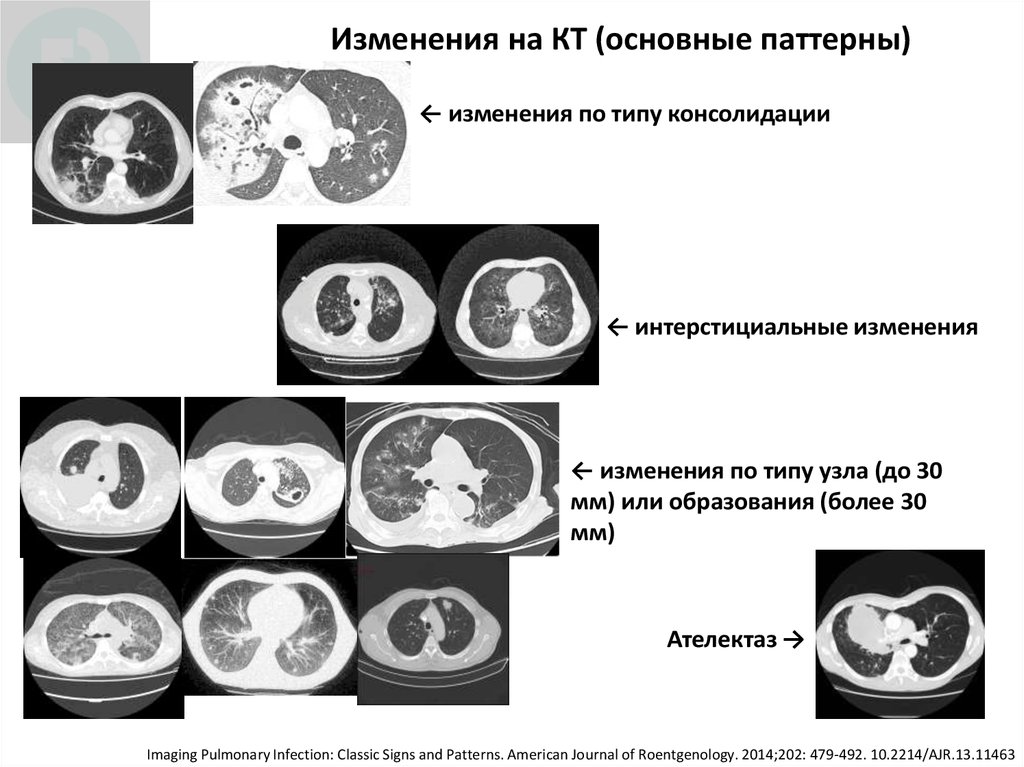
12. Изменения на КТ (основные паттерны)
← изменения по типу консолидации← интерстициальные изменения
← изменения по типу узла (до 30
мм) или образования (более 30
мм)
Ателектаз →
Imaging Pulmonary Infection: Classic Signs and Patterns. American Journal of Roentgenology. 2014;202: 479-492. 10.2214/AJR.13.11463
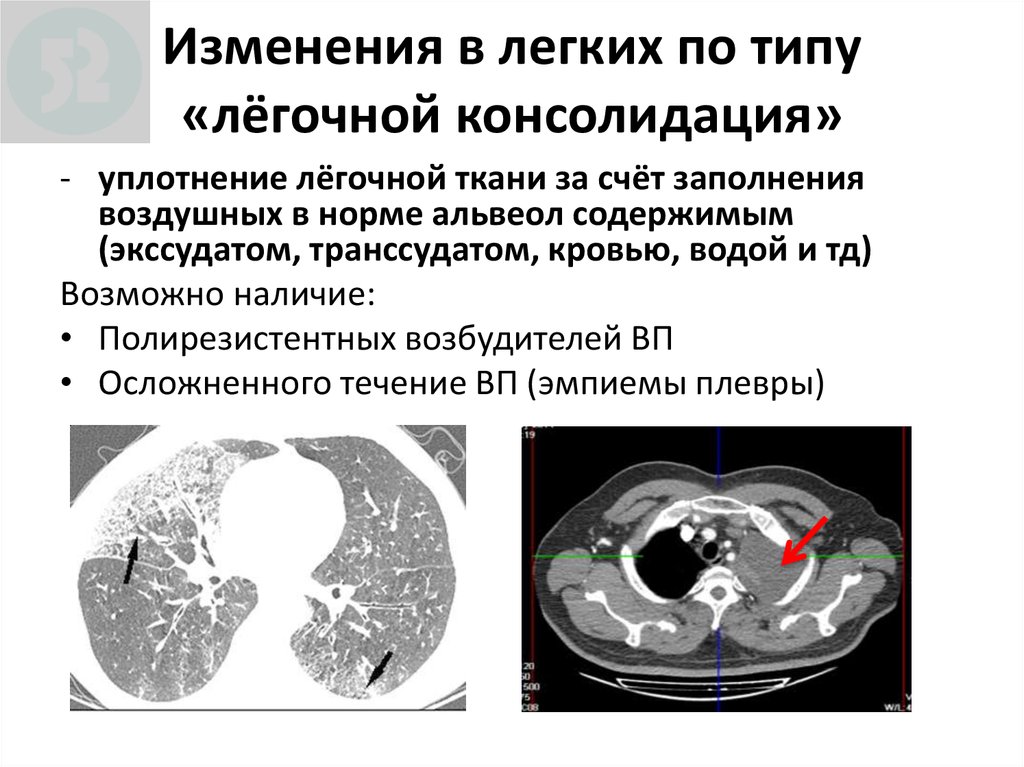
13. Изменения в легких по типу «лёгочной консолидация»
- уплотнение лёгочной ткани за счёт заполнениявоздушных в норме альвеол содержимым
(экссудатом, транссудатом, кровью, водой и тд)
Возможно наличие:
• Полирезистентных возбудителей ВП
• Осложненного течение ВП (эмпиемы плевры)
14. Факторы риска полирезистентных инфекций
• Госпитализаций и/или предшествующаяантимикробная терапия в течение ≥ 48 часов в
течение предшествующих 90 дней
• Коморбидность
• Инфузионная терапия на дому
• Пребывания в домах престарелых, отделениях
сестринского ухода
• Гемодиализ
• Иммуносупрессия
N Engl J Med 2010;362:1804-13.
15. Концепция «параллельного ущерба» при применении цефалоспоринов и фторхинолонов
Цефалоспорины III генерацииVRE
БЛРС – продуцирующие Klebsiella spp
Устойчивые к Acinetobacter spp
Clostridium difficile инфекции (CDI)
Фторхинолоны
• MRSA
• Устойчивые к фторхинолонам грамотрицательные
бактерии, включая Pseudomonas aeruginosa
“Collateral Damage” from Cephalosporin or Quinolone Antibiotic Therapy. David L.
Paterson. Clin Infect Dis. (2004) 38 (Supplement 4): S341-S345 doi:10.1086/382690
16.
Использование индекса Charlson для оценки коморбидности1
• Инфаркт миокарда в анамнезе (не только наличие изменеий на ЭКГ)
• ХСН
• Стенозирующий атеросклероз периферических артерий (включая аневризму
аорты ≥ 6см)
• ЦВБ
• Деменция
• Аутоиммунные болезни соединительной ткани
• ХОБЛ, хронические болезни легких
• Язвенная болезнь желудка и ДПК
• Заболевания печени без признаков портальной гипертензии, включая
хронические гепатиты
• Сахарный диабет без поражения «органов мишеней»
2
3
Тяжелые заболевания печени (цирроз печени с портальной гипертензией и
печеночной недостаточностью)
6
Гемиплегия
ХБП 3 - 5
Опухоли без метастазирования
Лейкозы (острый и хронический
Лимфома
Солидные опухоли с метастазами
СПИД (не ВИЧ позитивный статус)
Добавит 1 балл за каждое десятилетие пациентам старше 40 лет
Mario Tumbarello et al. Identifying Patients Harboring Extended-Spectrum-β-Lactamase-Producing Enterobacteriaceae on Hospital Admission: Derivation and
Validation of a Scoring System. Antimicrob Agents Chemother. 2011 Jul; 55(7): 3485–3490.
17. Алгоритм выбора антимикробной терапии у пожилых пациентов с тяжелой ВП с признакаами сепсиса
Оценка вероятности инфекцией БЛРС-продуцирующимиграмотрицательными бактериями, с использованием шкалы
«Tumbarello et al score»
Применение β-лактамов или ФХ в предшествующие 3 месяца
2
Госпитализация более 48 часов в предшествующие 3 месяца
3
Перевод из другого стационара, отделений сестринского
ухода, дома престарелых
3
Индекс Charlson > 3
3
Ранее был установлен мочевой катетер (в течение 1 месяца)
2
Возраст 70 лет и старше
2
Индекс Tumbarello et al score ≥ 3
ДА→Карбапенемы
ПИП/ТАЗ, ЦЕФ/СБ, ЦС IV+Амик НЕТ
Rodriguez-Bano J, et al (2015) Diagnosis and antimicrobial treatment of invasive infections due to multidrug-resistant Enterobacteriaceae.
Guidelines of the Spanish Society of Infectious Diseases and Clinical Microbiology. Enferm Infecc Y Microbiol Clin 33(5):337.e1–337.e21
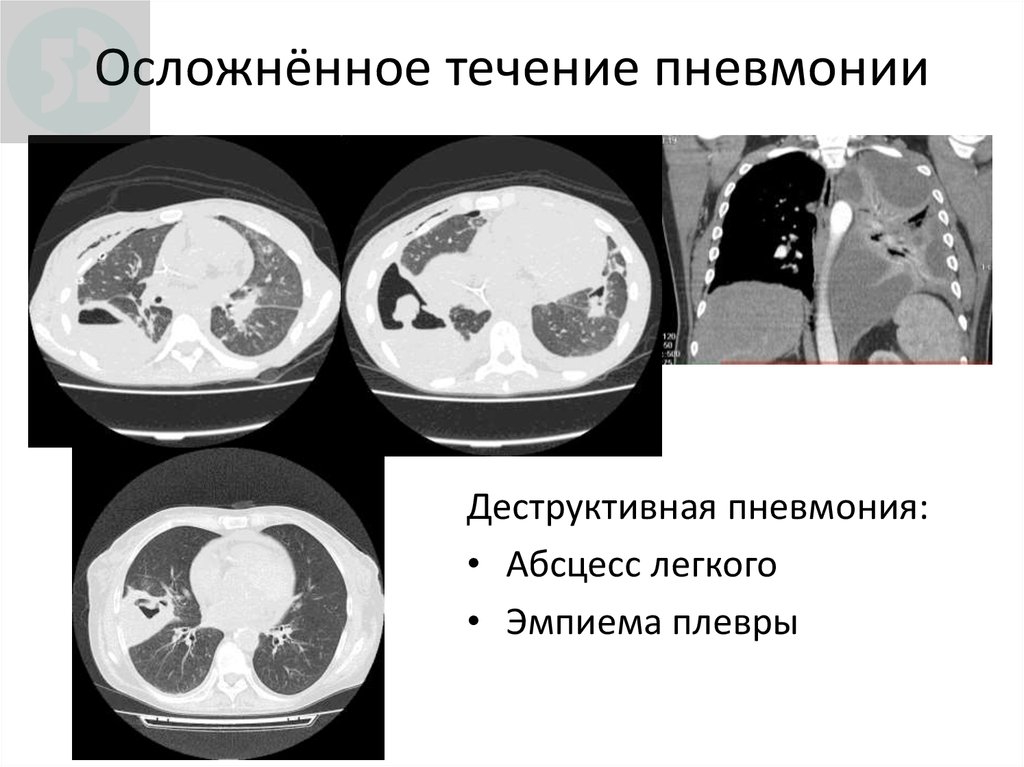
18. Осложнённое течение пневмонии
Деструктивная пневмония:• Абсцесс легкого
• Эмпиема плевры
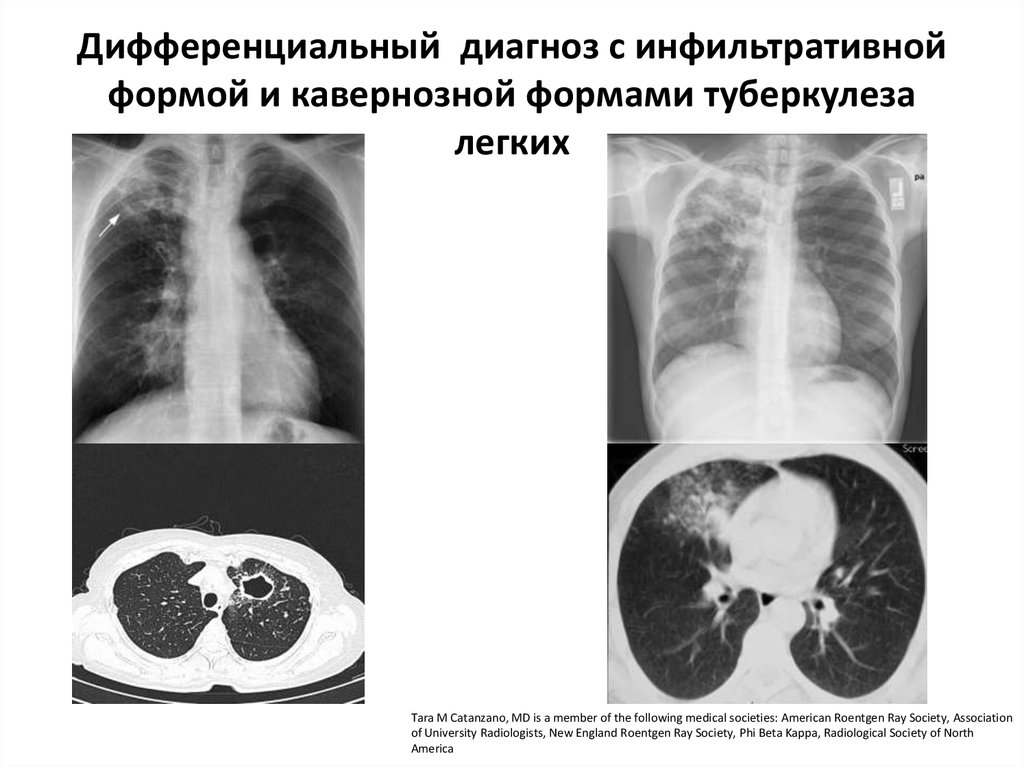
19. Дифференциальный диагноз с инфильтративной формой и кавернозной формами туберкулеза легких
Tara M Catanzano, MD is a member of the following medical societies: American Roentgen Ray Society, Associationof University Radiologists, New England Roentgen Ray Society, Phi Beta Kappa, Radiological Society of North
America
20. Изменения в легких по типу «матового стекла»
• пневмоцистная пневмония• цитомегаловирусный пневмонит
• пневмонит вызванная вирусом простого
герпеса (генерализованная инфекция ВПГ)
• Респираторные вирусные инфекции (грипп,
RSV, метапневмовирусная вирусная
инфекция) тяжелого течения
Miller WT, Shah RM. Isolated diffuse ground-glass opacity in thoracic CT: causes and clinical
presentations. AJR Am J Roentgenol. 2005;184 (2): 613-22.
21. Пневмоцистоз
Инфекционное заболевание,вызываемое грибом-аскомицетом Pneumocystis jirovecii.
• Антропоноз
•Источники заражения: носитель или больной человек. В крови
более 70% здоровых людей найдены IgG к Pn.jirovecii
•Механизм заражения: ингаляционный
•Путь передачи: воздушно-капельный
•Особенности макроорганизма: нарушение иммунного статуса
(в первую очередь Т-клеточного иммунитета - циклоспорин,
такролимус, блокаторы TNF-α, аналоги нуклеозидов)
•Не характерно поражение иных систем, кроме
респираторного тракта
Боровицкий, В. С. Пневмоцистная пневмония. Этиология, патогенез, клиника, дифференциальная диагностика, лечение (лекция) / В. С.
Боровицкий // Проблемы медицинской микологии. – 2012. – Т. 14, № 1. – С. 13–20.
22. Пневмоцистоз. Краткая история
Pneumocystis jirovecii впервые описана в 1909 году Chagas, предположившим, чтоописанный микроорганизм является стадией развития трипаносом.
1912 г - Delanoe M., Delanoe P. – выделили как отдельный вид «Pneumocystis
carinii». Предполагалось отсутствие патогенности для человека
1942 г – описание вспышки интерстициальной пневмонии у недоношенных и
ослабленных детей
1952 г - Vanek и Jirovec патогистологические исследования, доказывающие
этиологическую значимость инфекции Pneumocystis carinii в патогенезе
интерстициальной пневмонии и недоношенных и детей с нарушениями
иммунитета
С конца 70х годов ХХ века – сообщения о развитии пневмоцистной пневмонии у
молодых, прежде здоровых лиц (начало эпидемии ВИЧ-инфекции)
Настоящее время: нарастающая частота развития (увеличение числа ВИЧинфицированных; повышение числа людей, получающих иммуносупрессорную
терапию)
Dickson D. Despommier, Robert W. Gwadz, Peter J. Hotez Parasitic Diseases, 1995
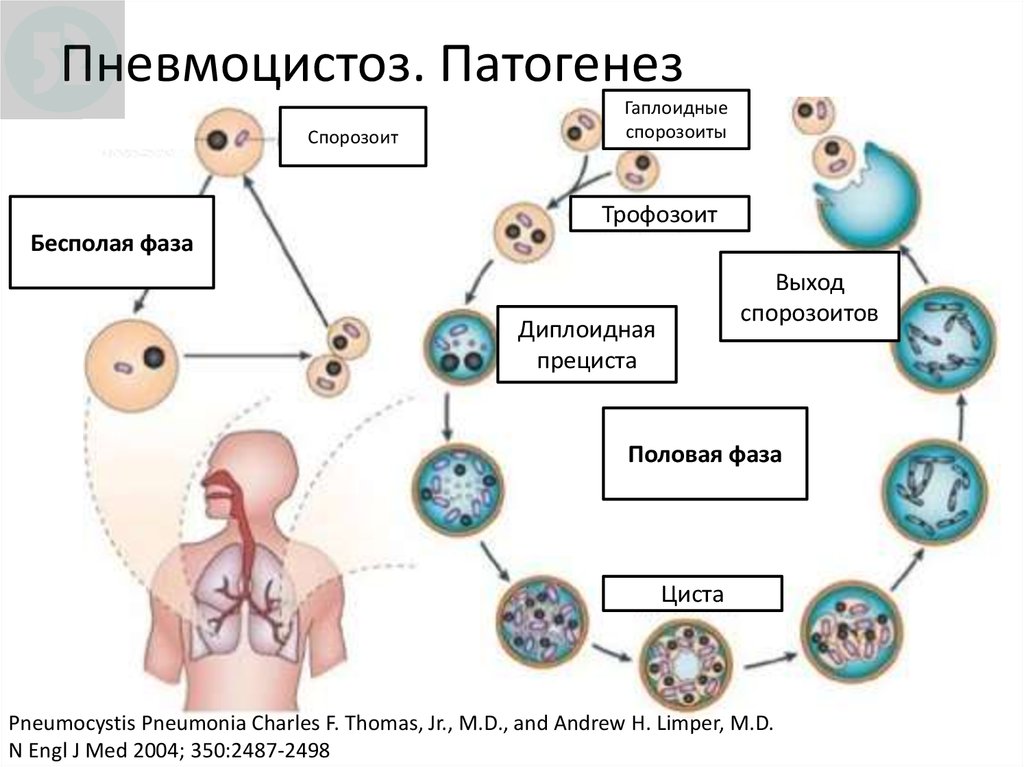
23. Пневмоцистоз. Патогенез
СпорозоитГаплоидные
спорозоиты
Трофозоит
Бесполая фаза
Выход
спорозоитов
Диплоидная
прециста
Половая фаза
Циста
Pneumocystis Pneumonia Charles F. Thomas, Jr., M.D., and Andrew H. Limper, M.D.
N Engl J Med 2004; 350:2487-2498
24. Пневмоцистоз
Клиническая картина:Длительно непродуктивный кашель
Дыхательная недостаточность
Субфебрилитет, часто до 38°С
Отсутствие выраженной СВР по
лабораторным данным
Дыхательная недостаточность
Боровицкий, В. С. Пневмоцистная пневмония. Этиология, патогенез, клиника, дифференциальная диагностика, лечение (лекция) / В. С.
Боровицкий // Проблемы медицинской микологии. – 2012. – Т. 14, № 1. – С. 13–20.
25. КТ визуализация
Интерстициальные изменения по типу «матового стекла»,в поздних стадиях – «сотовое легкое»
26. Лабораторная диагностика пневмоцистоза
Образцы для анализа: свободно отделяемаяи индуцированная мокрота; БАЛ.
Основные методы – визуализация
возбудителя в клиническом материале
методом иммунофлюоресценции; ПЦР на
Pneumocystis jirovecii
Серологические методы не являются
критерием диагноза!
Пневмоцистная пневмония: клинические и микробиологические аспекты Н.В. Каражас, А.В. Дехнич.
Клиническая микробиология и антимикробная химиотерапия № 1, Том I, 1999. – с. 12-22
27. Лечение
Препарат выбора:Ко-тримоксазол – единственный доступный в РФ
Режим дозирования:
15-20мг по триметоприму/кг/сут в 3-4 приёма у
больных СПИД; длительность до 21 дня
10мг по триметоприму/кг/сут у ВИЧ-негативных
пациентов; длительность до 14 дней
Альтернативные препараты:
Пентамидин (ингаляционно и парэнтерально)
Триметрексат
Атоваквон
Pulmonary infection in the immuno-compromissed patient: strategies for management. C. Agusti, A. Torres. 2009
The Guidelines for the Prevention and Treatment of Opportunistic Infections in HIV Infected Adults and
Adolescents. Recommendations from the Centers for Disease Control and Prevention, the National Institutes of
Health, and the HIV Medicine Association of the Infectious Diseases Society of America, 2017
28. Клинический пример: Пациентка А., 33 лет
Жалобы: одышка в покое, усиливающаяся при минимальнойфизической нагрузке, лихорадку до 39 0С, сухой кашель, общая
слабость
Анамнез заболевания: хронические заболевания респираторного
тракта отрицает. Курит (ИК 20 пачек/лет)
Заболела остро за 3 недели до госпитализации – клиника ОРВИ
(першение в горле, лихорадка до 39 0С) – лечилась
симптоматически. Сама пациентка связывает своё заболевание с
вдыханием средства бытовой химии (щёлочь). За неделю до
госпитализации – нарастание одышки, сухой кашель. Амбулаторно
выполнена рентгенография ОГК (выявлены двустороние
полисегментарные инфильтративные изменения в легких), начата
антибактериальная терапия (амоксициллин/клавуланат) – без
эффекта.
Госпитализирована в терапевтическое отделение
29. Клинический пример: Пациентка А., 33 лет
Особенности объективного статуса:Т тела 38,7 0С
ЧДД 22-24 в минуту (в покое), SaO2 90%
Перкуторно – ясный легочный звук над всеми легочными
полями
Аускультативно – ослабление дыхания, хрипы не
выслушиваются
По остальным системам – без особенностей
В течение 6 часов с момента госпитализации – ухудшение
состояния: нарастание признаков дыхательной
недостаточности (десатурация в покое до 85-87%), что
потребовало перевода в ОРИТ
30. Клинический пример: Пациентка А., 33 лет
Особенности лабораторных данных:«Ретрочек» отрицательный
Лейкоциты 4,6 – 5,4 *109/л
П/я 5%, с/я 61%, лимфоциты 24%
Биохимическое исследование крови: мочевина 3,8
ммоль/л, креатинин 69,3 мкмоль/л, билирубин 5,2 ммоль/л,
АлАТ 19,6 Ед/л, АсАТ 33,3 Ед/л
С-реактивный белок 16,03 мг/л
Артериальная кровь: рО2 50,3 мм рт ст, РИ 251
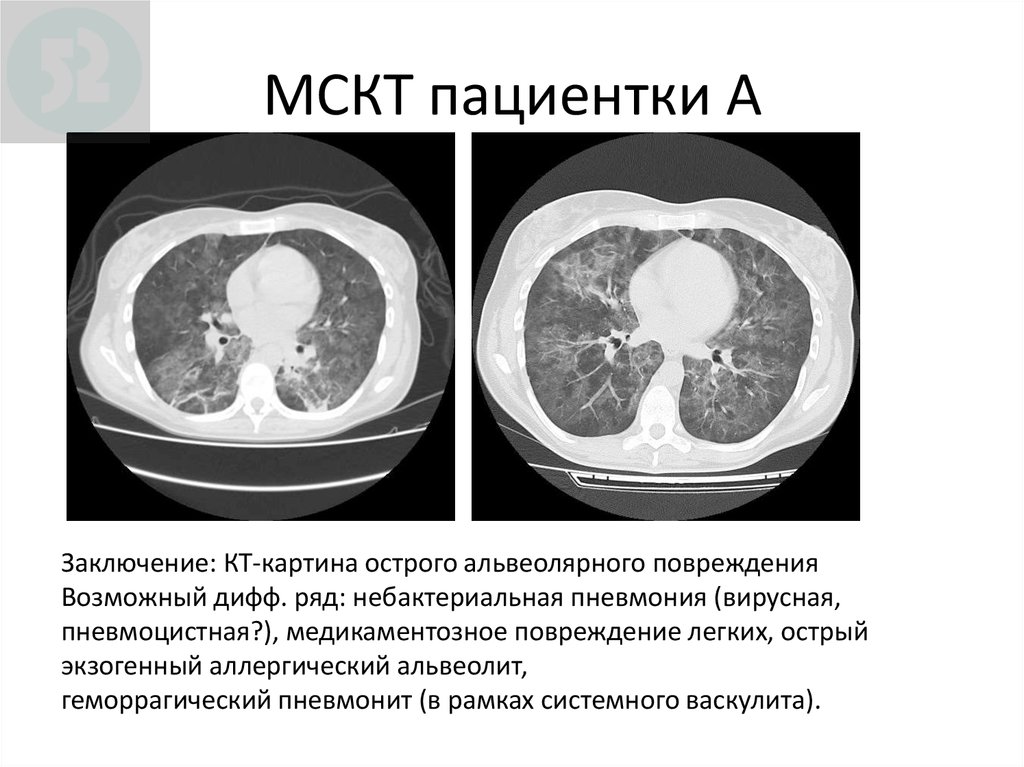
31. МСКТ пациентки А
Заключение: КТ-картина острого альвеолярного поврежденияВозможный дифф. ряд: небактериальная пневмония (вирусная,
пневмоцистная?), медикаментозное повреждение легких, острый
экзогенный аллергический альвеолит,
геморрагический пневмонит (в рамках системного васкулита).
32. Клинический пример: Пациентка А., 33 лет
Исследование клеточного иммунитета:Лейкоциты 4,9 * 109/л
Лимфоциты 750 кл/мкл – 15,4%
Т-лимфоциты 470 кл/мкл
Т-хелперы (CD4+) 40 кл/мкл
В-лимфоциты 170 кл/мкл (22,1%)
Повторно выполнен «ретрочек» - положительный
Учитывая характерную клиническую, рентгенологическую картину,
критическое снижение Т-хелперов – пациентке эмпирически начата
терапия Триметоприм/сульфометоксазол 20 мг/кг/сут
ПЦР БАЛ: выявлена ДНК Pneumocystis jirovecii
При микроскопии БАЛ – выявлены Pneumocystis jirovecii
33. Пациентка А., 33 лет Динамика состояния
Динамика состояния на фоне этиотропнойпротивомикробной терапии:
Температура тела до 37,5 0С
В крови: Лейк 5,4*109/л, нейтрофилы 71.6%, С-РБ 3,84 мг/л.
Функция печени и почек стабильна, миелотоксичности
ТМП/СМТ не выявлено
Через 10 дней от момента госпитализации получен
положительный иммуноблот на ВИЧ. Пациентка в
стабильном состоянии переведена в
инфекционный стационар
34. Клинический пример: Пациентка Н., 83 лет
Анамнез: собрать не было возможно из-за когнитивных нарушений, сослов сопровождавших пациентку больная престала вступать в контакт,
появилась одышка за день до госпитализации. Длительно страдает
сахарным диабетом 2 типа, нет данных о контроле гликемии. Несколько
лет назад перенесла перелом шейки правого бедра, в связи с чем
требовала постоянного ухода.
Объективно: Состояние тяжелое (APACHE II 29 баллов)
Температура тела 35,8°С.
Уровень сознания: по ШКГ 10 баллов.
Кахексия. Глубокие пролежени в области крестца, пяточной области
слева, в окололопаточной области слева.
Аускультативно дыхание жесткое, прослушивается во всех отделах,
ослаблено в нижних отделах справа, хрипы не выслушиваются. ЧДД 26 в
мин. SpO2 -90 % при дыхании атмосферным воздухом
Гипотензия АД 80/50 мм рт ст, ЧСС 88 в минуту
35. Пациентка Н., 83 года Данные дополнительных методов
Клинический анализ крови: Эритроциты 2,99 1012/л.Гематокрит 24,8 %; Гемоглобин 85,0 г/л; Тромбоциты 150,0
109/л; Лейкоциты 15,4 109/л; GRA% 84,0
Биохимический анализ сыворотки крови: Белок общий 51,7 г/л;
альбумин 11 г/л, Мочевина 24,2 ммоль/л; Креатинин 189,98
мкмоль/л; Билирубин общий 29,5 мкмоль/л; АсАТ 200,1 Ед/л; АлАТ
42,0 Ед/л
КЩС (арт): рН 7.47; рСО2 29.3 mm Hg; рО2 75 mm Hg; ВЕ -1.7
ммоль/л, НСО3 23.4 ммоль/л, Калий 2.3 ммоль/л, Натрий 147
ммоль/л
Коагулограмма: Фибриноген 2,11 г/л; Тромбиновое время 18,9
сек; АЧТВ 42,4 сек; МНО 4,06; Протромбиновое время 42,7 сек
36. Пациентка Н., 83 года Рентгенография ОГК
37. Пациентка Н., 83 года Лечение
• Антимикробная терапия: АМО/КК 1,2г 2раза в сутки + кларитромицин 0,5г 2 раза в
сутки внутривенно капельно
• Инфузионная терапия
• Инсулинотерапия (постоянная инфузия ИКД
под контролем гликемии)
• Увлажненный кислород через маску
• Энтеральное питание
38. Пациентка Н., 83 года Динамика состояния
12 часов наблюдения нарастание признаков полиорганнойнедостаточности:
Церебральной (оценка по ШКГ 8 баллов)
Сердечно-сосудистой:
гипотония,
резистентная
к
инфузионной терапии, потребовавшая подключения
вазопрессорной поддержки
Дыхательной: десатурация до 85%, потребовавшая
перевода на ИВЛ (BiPAP: FiO2 60%, частота 16 в мин, Pins
21, Pasb 15, ПДКВ 6)
20 часов с момента поступления на фоне нарастающих
признаков полиорганной недостаточности произошла
остановка
сердечной
деятельности.
Констатирована
биологическая смерть больной
39. Пациентка Н., 83 года Клинический диагноз
• Основной: 1. ЦВБ. ХИГМ. Энцефалопатия смешанного генеза скогнитивными нарушениями. 2.ИБС. ПИКС (инфаркт миокарда
неизвестной давности).
• Фон: Гипертоническая болезнь III стадии, риск 4 (очень
высокий). Сахарный диабет 2 типа, целевой уровень HbA1c до
8,0%
• Осложнения: Внебольничная двусторонняя нижне-долевая
пневмония тяжелого течения. Оценка по шкале SMART-COP 8
баллов, по шкале PORT 153 балла. ДН 2 ст. ХСН IIA стадии.
Диабетическая нефропатия. Пролежни крестца, пяточной
области слева. Алиментарная кахексия. Гиповолемия.
Гипокалиемия.
• Сопутствующие патология: чрезвертельный перелом левого
бедра неизвестной давности. Хроническая анемия тяжелого
течения неясного генеза.
40.
Пациентка Н., 83 годаМикроскопическое исследование. Легкие
В расширенных просветах альвеол пенистые массы
(Pneumocystis jirovecii)
41. Пациентка Н., 83 года Патологанатомическое заключение
Основным заболеванием являетсяатеросклеротическая энцефалопатия в
сочетании с атеросклеротической болезнью
сердца.
Заболевание осложнились кахексией,
обширными пролежнями, развитием
пневмоцистной пневмонии, которая и
послужила непосредственной причиной смерти
42. Оппортунистические вирусные инфекции с возможным поражением легких
Цитомегаловирус (ЦМВ)
Вирус простого герпеса (ВПГ)
Ветряная оспа (Varicella-zoster)
Корь
43. ЦМВ инфекция
• Факторы риска ЦМВ у реципиентовтрансплантированных солидных органов:
– Первичная инфекция (донор позитивный)
– Применение моноклональных анти-CD3
антител, даклизумаба, высоких доз ГКС,
микофенолата мофетила и других препаратов
для иммуносупрессии
– Вид пересаженного органа (легкие, легкиесердце > сердце > печень > почки)
– Ко-инфекция HHV-6, HHV-7
44. ЦМВ инфекция
Факторы риска ЦМВ у пациентов после ТГСК:– Положительные серологические тесты на ЦМВ
– Применение антитимоцитарного глобулина,
циклоспорина А
– Аллогенная трансплантация
– Реакция «трансплантант-против-хозяина»
– Пожилой возраст
45. ЦМВ пневмонит
Лихорадка
Недомогание
Миалгия и артралгия
Позже появляется кашель и одышка
Развитие тяжелого поражения легких (по типу
ОРДС)
• Иммуносупрессия, связанная с ЦМВ инфекция
может быть причиной вторичных
оппортунистических респираторных инфекций
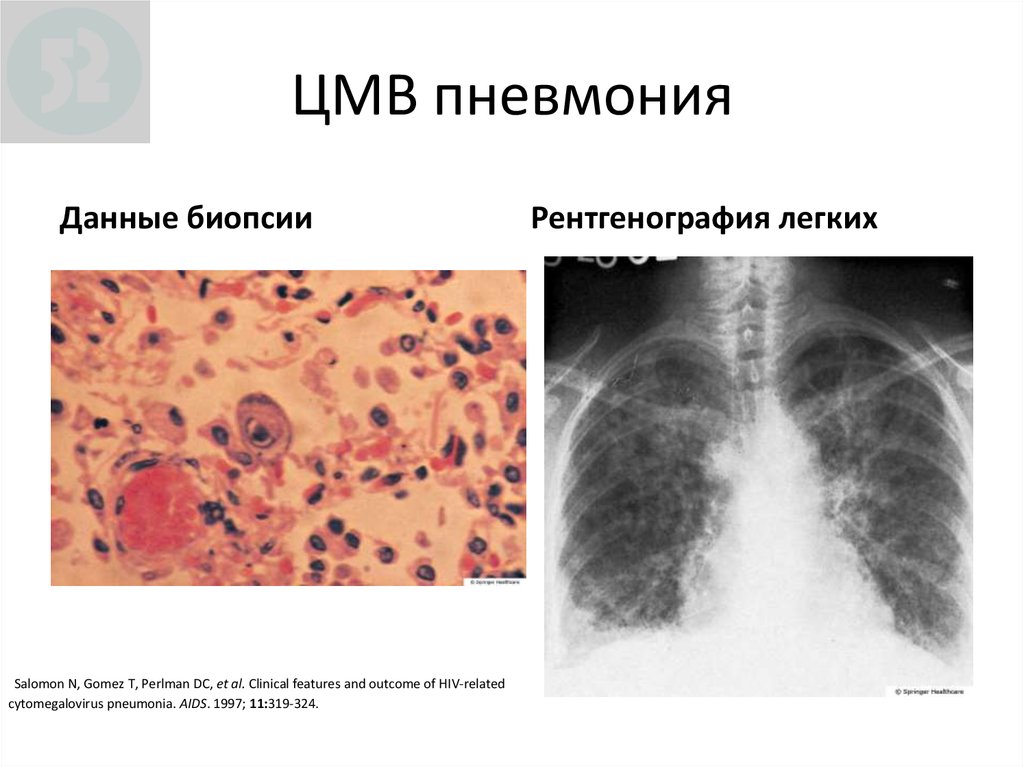
46. ЦМВ пневмония
Данные биопсииSalomon N, Gomez T, Perlman DC, et al. Clinical features and outcome of HIV‐related
cytomegalovirus pneumonia. AIDS. 1997; 11:319-324.
Рентгенография легких
47. Лечение
• Ганцикловир 5мг/кг каждые 12 часов в/в• Фоскарнет 180 мг/кг/сут в 3 введения
• Цидофовир
48. Пациенты группы высокого риска развития тяжелых респираторных осложнений гриппа и ОРВИ:
больные пожилого и старческого возраста;
беременные и роженицы;
дети, особенно раннего возраста;
пациенты, страдающими хроническими заболеваниями
легких;
больные с заболеваниями сердечнососудистой
системы;
пациентами с хронической болезнью почек;
пациентами с иммуносупрессивным состоянием любого
происхождения;
реципиенты органных трансплантатов;
больные, ранее перенесшие осложнения ОРВИ.
49. Грипп
• Не осложненное течение: инкубационный период 1-2дня, острое начало, характерны лихорадка, озноб,
головная боль, миалгия, сухой кашель, боль в горле,
насморк. Приблизительно на 3 день болезни
доминируют респираторные проявления на фоне
снижения температуры тела и регресса остальных
симптомов.
• Тяжелое течение: развитие вирусной пневмонии
начинается с появления и прогрессирования таких
симптомов, как кашель, одышка, цианоз вскоре после
начала заболевания. В дальнейшем возможно
вторичное присоединение бактериальных
возбудителей (S.pneumonia, H.influenza, S.aureus)
50. Рентгенограмма органов грудной при тяжелом течении гриппа А/H1N1
51. Динамика поражения легких при гриппе, тяжелого течения
Рентгенограмма от 30.01Рентгенограмма от 02.02
КТ ОГК от 02.02
52. МСКТ органов грудной клетки
53. Противовирусная терапия при гриппе, тяжелого течения
Осельтамивир 75мг 2 раза в сутки 5 днейЗанамивир 5мг 2 ингаляции 2 раза в сутки в течение
5 дней
54. RSV и метапневмовирусная инфекция
Инкубационный период 2-8 дней.Дети раннего возраста: чаще развивается бронхиолит и
пневмония, реже отмечается круп и трахеобронхит.
Взрослые: чаще отмечаются симптомы: кашель, насморк,
лихорадка. Возможно присоединение вторичной
бактериальной инфекции. В 2-6% у
госпитализированных больных с внебольничной
пневмонией выделялся RSV.
Тяжелое течение: часто у детей в возрасте до 3 лет с
врожденной патологией легких и ССС (например
муковисцидоз), а также пациенты с иммунодефицитом.
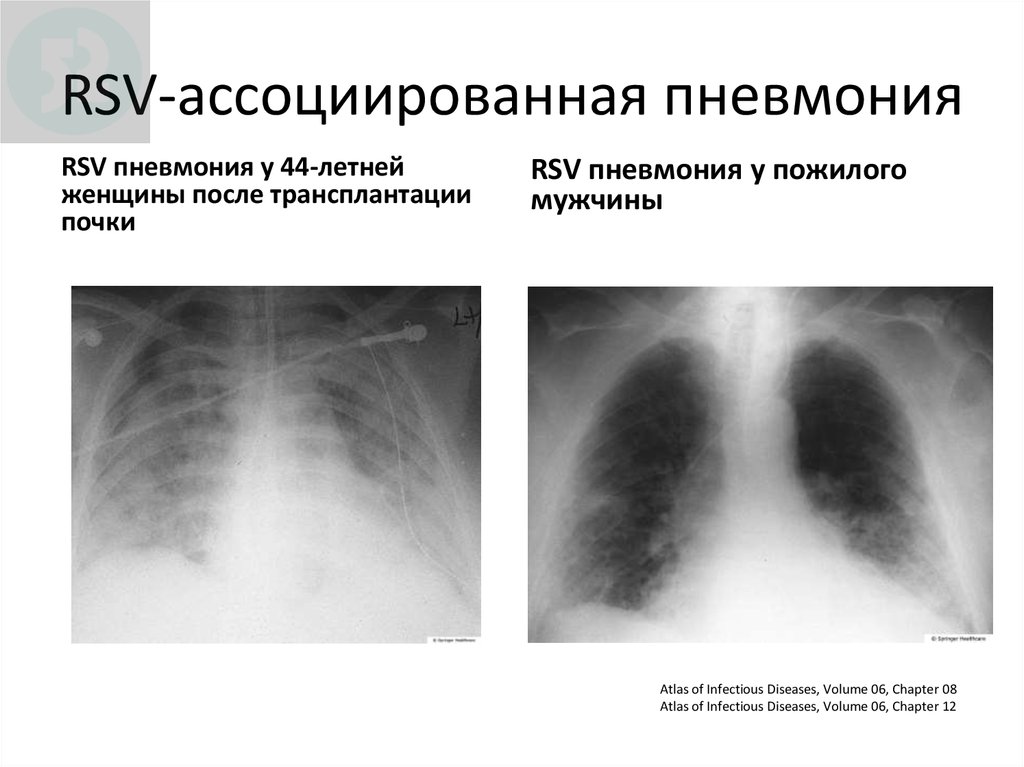
55. RSV-ассоциированная пневмония
RSV пневмония у 44-летнейженщины после трансплантации
почки
RSV пневмония у пожилого
мужчины
Atlas of Infectious Diseases, Volume 06, Chapter 08
Atlas of Infectious Diseases, Volume 06, Chapter 12
56. Лечение RSV
• Ингаляции рибовирина (нет доказаннойэффективности, имеются отдельные
публикации о применении у детей с
пневмонией и бронхиолитом)
• Профилактика Паливизумабом у детей с
высокий вероятностью смерти от RSV
57. Изменения по типу узлов (до 30мм), с признаками диссеминации
• Инфекционно-воспалительные заболевания(туберкулёз, кандидоз, септическая эмболия по
МКК и другие)
• Профессиональные заболевания —пневмокониозы,
экзогенный аллергический альвеолит («легкое
фермера», «легкое птицевода»)
• Метастатическое поражение легких при
злокачественных опухолях
• Поражение легких при системных аутоиммунных
заболеваниях
• Радиационные и лекарственные поражения легких.
58. Клинический пример: Пациентка Т., 24 лет
Жалобы: лихорадка до фебрильных цифр, непродуктивный кашель,одышка в покое
Анамнез заболевания: хронические заболевания респираторного тракта
отрицает.
Беременность 16-17 недель
Заболела остро за 4 недели до госпитализации – непродуктивный
кашель. 2 недели назад – периодические подъемы температуры тела до
39,5 0С. Неделю назад обратилась за медицинской помощью –
клинически диагностирована пневмония (Рг-фия ОГК не выполнялась изза беременности). Проводилась терапия джозамицином,
амоксициллин/клавуланатом – без эффекта.
Госпитализирована с предварительным диагнозом «пневмония»
Анамнез жизни: гражданка Киргизии, работает поваром. Со слов,
проходила профосмотр, флюорографию полгода назад – патологии не
выявлено. Контакт по туберкулёзу отрицает.
Хронические заболевания отрицает
59. Клинический пример: Пациентка Т., 24 лет
Особенности объективного статуса:Т тела 38,5 0С
ЧДД 22-24 в минуту (в покое), SaO2 93%
Перкуторно – ясный легочный звук над всеми легочными полями
Аускультативно – жесткое дыхание. Влажные мелкопузырчатые и
крепитирующие хрипы в нижних отделах, больше справа.
ЧСС 123 в минуту, АД 120/70 мм рт ст
Живот несколько увеличен за счёт беременной матки
По остальным системам – без особенностей
Лабораторно: лейкоциты 8,3*109/л, нейтрофилы 81,6%, С-реактивный
белок 130 мг/л
В течение 12 часов с момента госпитализации – ухудшение состояния:
нарастание признаков дыхательной недостаточности (десатурация в
покое до 88%), что потребовало перевода в ОРИТ
60. Клинический пример: Пациентка Т., 24 лет
Антибактериальная терапия (с учётом беременности):Цефтриаксон 2,0*1 р/сут
Азитромицин 0,5*1 р/сут
Через 2 суток:
Антибактериальная терапия неэффективна: сохранялась
лихорадка более 38,0 0С, С-РБ 125 мг/л; лейкоцитоза и
нейтрофилеза нет. Смена режима АМТ:
Меропенем 1,0 * 3 раза в сутки
Терапия также неэффективна, в связи с чем решено по
жизненным показаниям выполнить рентгенографию, а затем
МСКТ ОГК
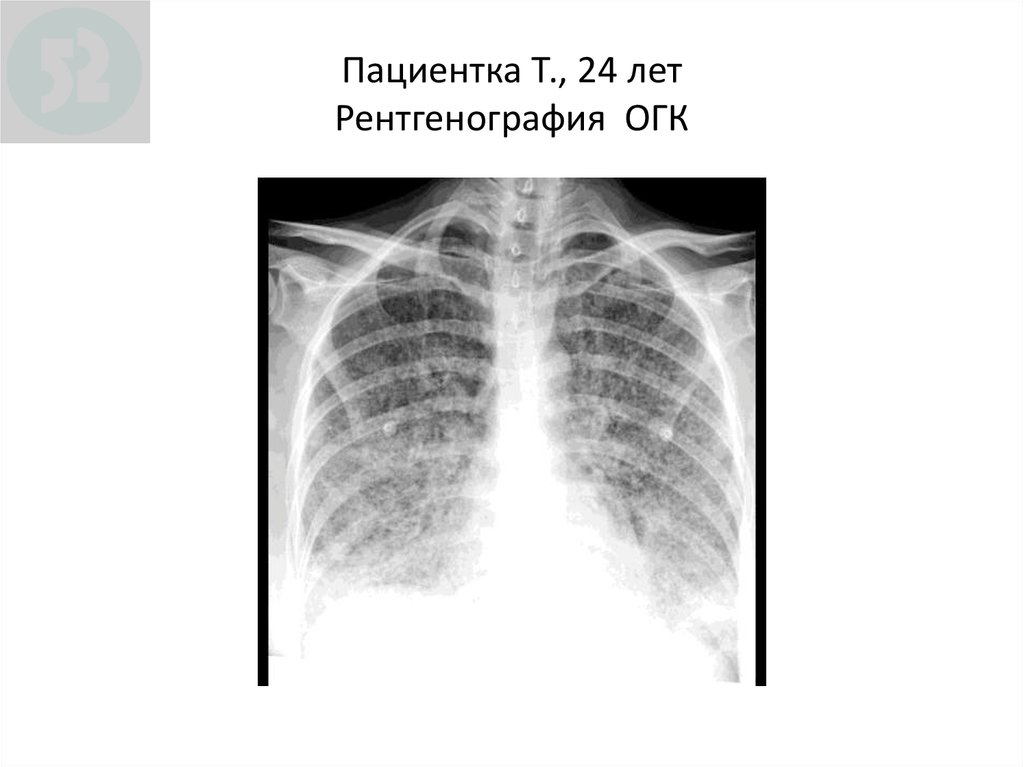
61. Пациентка Т., 24 лет Рентгенография ОГК
62. Пациентка Т., 24 лет МСКТ ОГК
63. Клинический пример: Пациентка Т., 24 лет
Получены результаты микроскопического и ПЦРисследования образцов респираторного тракта – выделенаMicobacterium tuberculosis
Доказан диссеминированный туберкулёз лёгких (МБТ+),
переведена в ТКБ для продолжения специализированного
лечения
64.
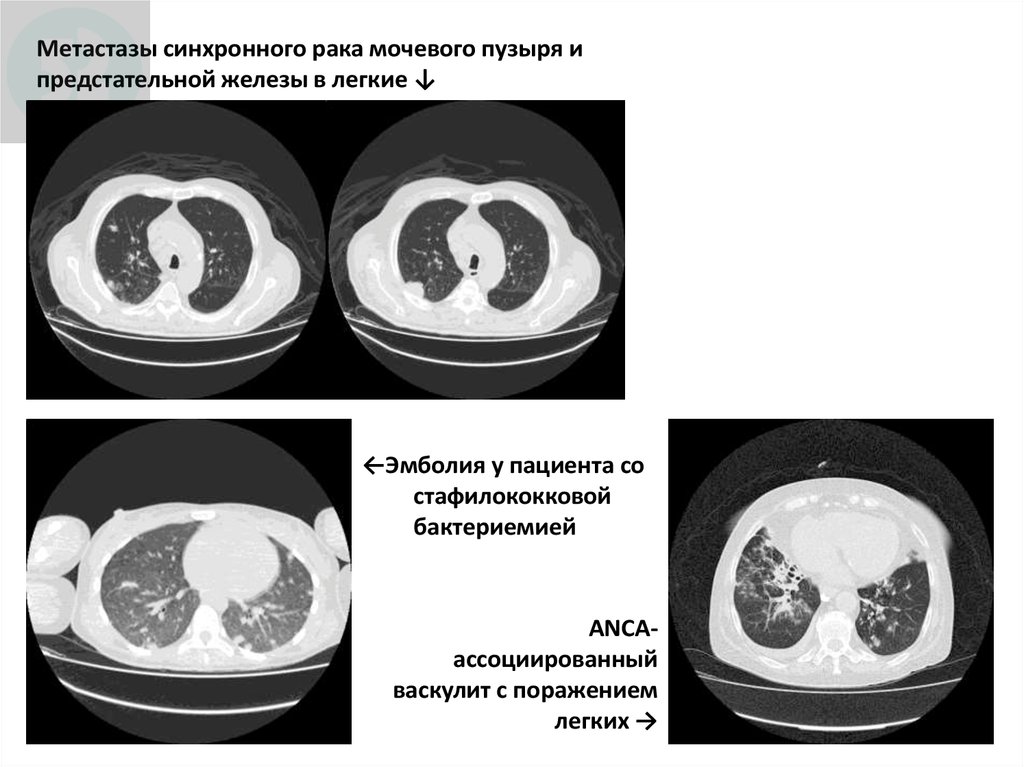
Метастазы синхронного рака мочевого пузыря ипредстательной железы в легкие ↓
←Эмболия у пациента со
стафилококковой
бактериемией
ANCAассоциированный
васкулит с поражением
легких →
65. Изменения в легких по типу Ограниченных узлов (без диссеминации) Инвазивный аспергиллез
Признаки характерные для аспергиллеза легких:• Ограниченные узлы в легочной ткани с или без признаков
«halo»,
• симптом «серпа»,
• образование полости.
De Pauw B. et al., CID 2008; 46:1813-21
66. Риск развития инвазивных микозов при различных нозологиях
67. Факторы риска инвазивного аспергиллеза
EORTC/MSG (CID,2008)• Нейтропения (<500
нейтроф./мкл) более 10
дней
• Аллогенная трансплантация
ГСК
• Кортикостероиды (>0,3
мг/кг/сут) более 3 нед.
• Иммуносупрессия Т-клеток
(циклоспорин,
моноклональные АТ)
• Врожденный
иммунодефицит
«Дополнительные» группы
больных
• ХОБЛ
• СПИД
• Трансплантация органов
• Заболевания печени,
декомпенсация
• Тяжелый алкогольный
гепатит
• Критически тяжелые
больные с A/H1N1
• Пациенты в критическом
состоянии с ЭкМО
Koulenti D, Garnacho-Montero J, Biot S, 2014
68. EORTC/MSG 2008 Вероятный инвазивный аспергиллез Факторы риска: критерии пациента
• Нейтропения менее 0,5х109/л (<500клеток/мм3)нейтрофилов. Нейтропения более 10 суток
• Реципиент аллогенного трансплантата КМ
• Длительный, более 3х недель, прием системных ГКС
в дозе эквивалентной 0,3мг/кг/сут по преднизолону
• Лечение ЛП с известной супрессией Т-клеточного
звена иммунитета (циклоспорин, блокаторы TNF-α,
специфичесике моноклональные АТ, аналоги
нуклеозидов) в течение последних 90 дней
• Первичный тяжелый иммунодефицит
De Pauw B. et al., CID 2008; 46:1813-21
69. EORTC/MSG 2008 Вероятный инвазивный аспергиллез Микробиологические критерии
• Прямые тесты (из нестерильных локусов):микроскопия БАЛ (или материала из ДП,
взятого защищенными щетками), аспирата из
околоносовых пазух, материал биопсии –
обнаружение мицелия грибов
• Непрямые тесты:
• Аспергиллез: определение Галактоманнана в БАЛ,
сыворотке крови и СМЖ
• Все инвазивные микозы (за исключением
криптококкоза и зигомикоза) определение β-Dглюкана
De Pauw B. et al., CID 2008; 46:1813-21
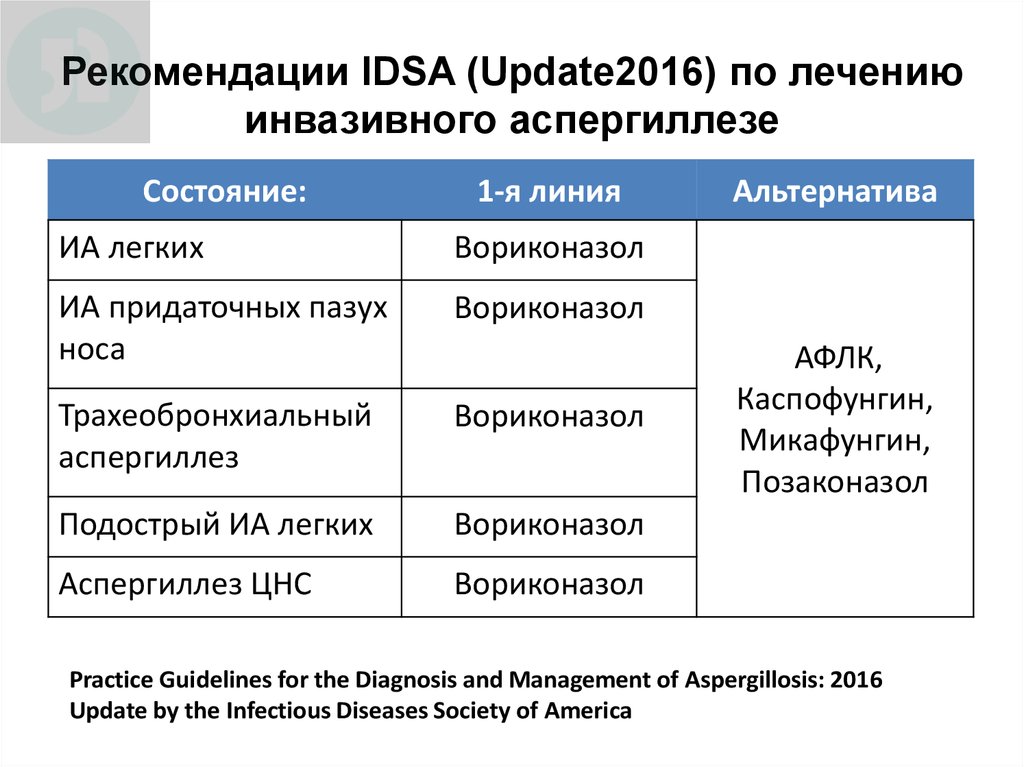
70. Рекомендации IDSA (Update2016) по лечению инвазивного аспергиллезе
Состояние:1-я линия
ИА легких
Вориконазол
ИА придаточных пазух
носа
Вориконазол
Трахеобронхиальный
аспергиллез
Вориконазол
Подострый ИА легких
Вориконазол
Аспергиллез ЦНС
Вориконазол
Альтернатива
АФЛК,
Каспофунгин,
Микафунгин,
Позаконазол
Practice Guidelines for the Diagnosis and Management of Aspergillosis: 2016
Update by the Infectious Diseases Society of America
71. Пациент Б., 79 лет
Госпитализирован из ТКБ в терапевтическое отделение ГКБ №5220.12.2016 с диагнозом «Внебольничная пневмония» с жалобами на
лихорадку, кашель с желтоватой мокротой, одышку.
В анамнезе: Заболел остро 30.10.16г, после переохлаждения
лихорадка до 39 0С, кашель с отхождением небольшого количества
слизисто-гнойной мокроты. Находился на стационарном лечении, в
связи с подозрением на туберкулез переведен в ТКБ, где был
исключен (КУМ в БАЛ не обнаружены, ПЦР на МБТ отрицалельный).
Проводилось антимикробная терапия: цефтриаксоном,
цефтаролином, имипенемом – на этом фоне сохранялась
лихорадка до 380С, умеренный лейкоцитоз 13-15 109/л.
В 2010 году диагностирован рак предстательной железы.
Проведено хирургическое лечение (простатэктомия). Наблюдается у
онколога — данных за прогрессирование процесса нет. Другие
хронические соматические заболевания отрицает
72.
Пациент Б., 79 летРентгенография органов грудной полости от 16.12.17г
(ТКБ)
73. Пациент Б., 79 лет Рентгенография органов грудной полости от 20.12.17г
74. Пациент Б., 79 лет
Объективно:• Температура тела 38,0 0С
• ЧД 24 в мин
• Перкуторно – легочный перкуторный тон
• Границы легких не изменены
• Дыхание жесткое, ослаблено над всеми легочными
полями. Хрипы не выслушиваются
• SaO2 при дыхании атмосферным воздухом 98%
В крови: Лейк 13,6 109/л, нейтрофилы 61,2%, С-РБ
91,7мг/л, Р-СТ 0,5мкг/л
Рекомендовано выполнить МСКТ органов грудной
клетки
75. Пациент Б., 79 лет МСКТ ОГК 20.12.2017г
76. Пациент Б., 79 лет
ФБС со взятием БАЛ: эндоскопическая картинадвустороннего диффузного бронхита 1 степени
интенсивности воспаления.
• Микробиологическое исследование БАЛ – без роста
• Анализ крови и БАЛ на галлактоманнан
Галактоманнан крови: 0,611 Е/л (положительный)
Галактоманнан БАЛ: 18,750 Е/л (положительный)
77. Пациент Б., 79 лет Клинический диагноз
Основной: Аспергиллёз лёгких. Аспергилломаверхней доли правого легкого
Сопутствующий: Рак предстательной железы
T2N0M0. состояние после радикальной
простатэктомии
от
2010
года
и
последующих курсов химиотерапии.
78. Пациент Б., 79 лет Лечение
Вориконазол в/в капельно 1е сутки 400 мг 2 раза в сутки (≈6мг/кг), далее 200 мг 2 раза в сутки (≈3 мг/кг) с последующим
переходом на пероральный прием
Динамика состояния на фоне противомикробной терапии:
Стойкая нормализация температуры тела
В крови: Лейк 8,7 109/л, нейтрофилы 59,9%, С-РБ 31,8мг/л.
Выписан в удовлетворительном состоянии с
рекомендациями: продолжить прием вориконазола
перорально, консультация торакального хирурга. МСКТ ОГК
в динамике через 2 месяца.
79. Пациент Б., 79 лет
МСКТ от 05.01.17гПолостное образование
верхней доли правого
лёгкого с патологическим
содержимым (
аспергилёма?- при
сравнении с данными от
20.12.16 с положительной
динамикой), с признаками
бронхиолита окружающих
тканей. Частичный
Фиброателектаз средней
доли правого лёгкого.
Фиброзные изменения
левого лёгкого.
80. Клинический пример: Пациентка Д., 48 лет
Анамнез: По предоставленой выписке : 2 месяца до настоящейгоспитализации находилась на лечении в отделении
гастроэнтерологии с диагнозом «Цирроз печени неясного генеза,
высокой активности, класс С по Чайлд-Пью. Печеночно-клеточная
недостаточность. Портальная гипертензия. Отёчно-асцитический
синдром. Синдром гиперспленизма: анемия, тромбоцитопения.
Полинейропатия, энцефалопатия. Кардиомиопатия. Сахарный
диабет 2 типа».
Цирроз печени диагностирован в 2009 году, этиология не
установлена (употребление алкоголя категорически отрицает,
маркеры вирусных гепатитов повторно отрицательны). В связи с
высокой активностью аутоимунного воспаления – начата терапия
системными ГКС (0,75 мг/кг/сут).
81. Клинический пример: Пациентка Д., 48 лет
Объективно: Состояние тяжелое. Температура тела 36,8°С.Уровень сознания: по ШКГ 12-13 баллов.
Кожные покровы иктеричные, на всей поверхности тела
телеангиоэктазии.
Аускультативно дыхание жесткое, ослаблено в нижних
отделах справа, хрипы не выслушиваются. ЧДД 26 в мин.
SpO2 -86 % при дыхании атмосферным воздухом. На фоне
инсуффляции увлажненного кислорода SpO2 90-93%
АД 110/70 мм рт ст, ЧСС 113 в минуту. Тоны сердца
приглушены, ритмичные
Живот увеличен за счёт свободной жидкости.
Отеки голеней и стоп
82. Пациентка Н., 48 лет Данные дополнительных методов
Клинический анализ крови: Эритроциты 3,8 1012/л. Гематокрит42,5%; Гемоглобин 149 г/л; Тромбоциты 76,0 109/л; Лейкоциты
45,6 109/л; GRA% 86,4
Биохимический анализ сыворотки крови: Белок общий 58 г/л;
альбумин 24 г/л, Мочевина 26,9 ммоль/л; Креатинин 377
мкмоль/л; Билирубин общий 245 мкмоль/л; АсАТ 132 Ед/л; АлАТ
93 Ед/л, С-РБ 24 мг/л
Прокальцитониновый тест: более 10 нг/мл
КЩС: рН 7.44; рСО2 21mm Hg; рО2 69 mm Hg; Калий 5.3 ммоль/л,
Натрий 122ммоль/л
Рентгенография ОГК: признаков острой патологии органов грудной
клетки не выявлено
83. Пациентка д., 48 лет Динамика состояния
Проводился дифференциальный диагнознарушения сознания между ОНМК,
нейроинфекцией, нейролейкемией
КТ
головного
мозга:
КТ-картина
гиподенсных фокусов в лобных долях с
обеих сторон
Люмбальная пункция не проведена из-за
тромбоцитопении с геморрагическим
синдромом
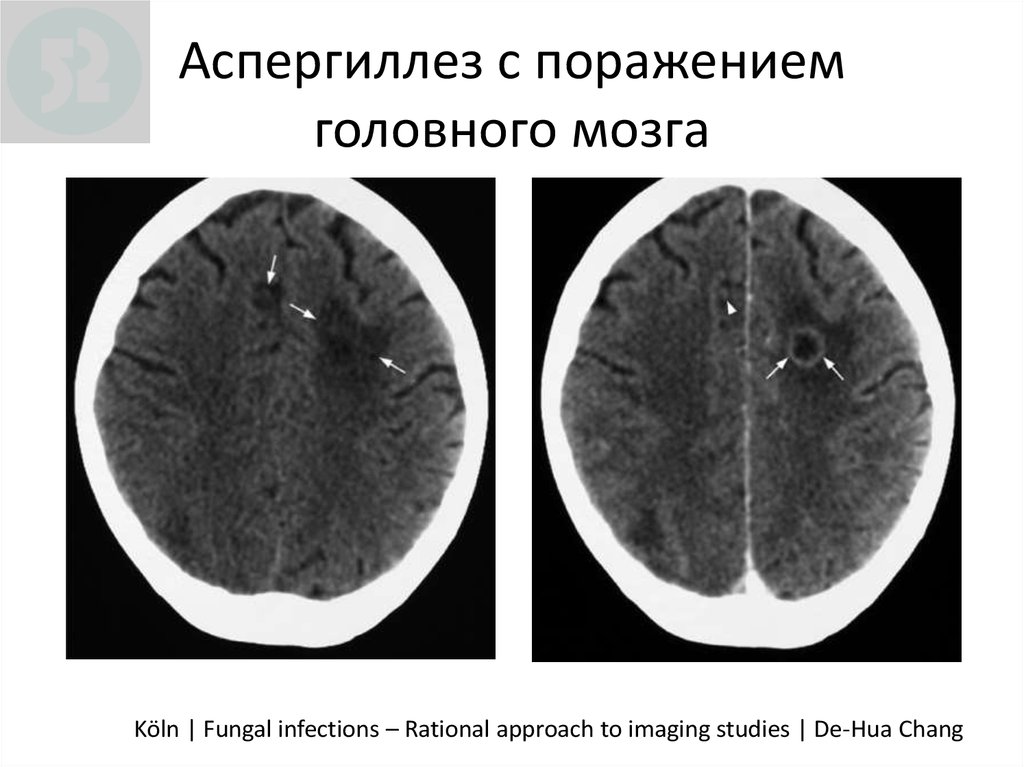
84. Аспергиллез с поражением головного мозга
CNSAspergillosis
I
Аспергиллез с поражением
головного мозга
CT
without
KM
CT with
Köln
| Fungal
infections
– Rational approach to imaging
studies KM
| De-Hua Chang
85. Пациентка Д., 48 лет На 5-е сутки смерть. Патологоанатомическое заключение:
Основным заболеванием являетсягенерализованный аспергиллез с
поражением лёгких, сердца и головного
мозга.
Заболевание развилось на фоне цирроза
печени и терапии системными ГКС.
86. Актуальность проблемы и эпидемиология инвазивного кандидоза
АКТУАЛЬНОСТЬ ПРОБЛЕМЫ ИЭПИДЕМИОЛОГИЯ ИНВАЗИВНОГО КАНДИДОЗА
87. Выявлено преобладание Candida non-albicans среди возбудителей инвазивного кандидоза
Микробиологический анализ 2019 выделенных штаммовгрибов
Candidaвызванным
у взрослых пациентов
и детей с
При рода
кандидозе
non-albicans
кандидемией в США с 2004 по 2008 гг.
видами увеличен риск неэффективности
флуконазола
Horn D.L., et al. Epidemiology and Outcomes of Candidemia in 2019 Patients: Data from the Prospective
Antifungal Therapy Alliance Registry. Clin Infect Dis. 2009;48:1695-1703.
INFC-1174006-0001
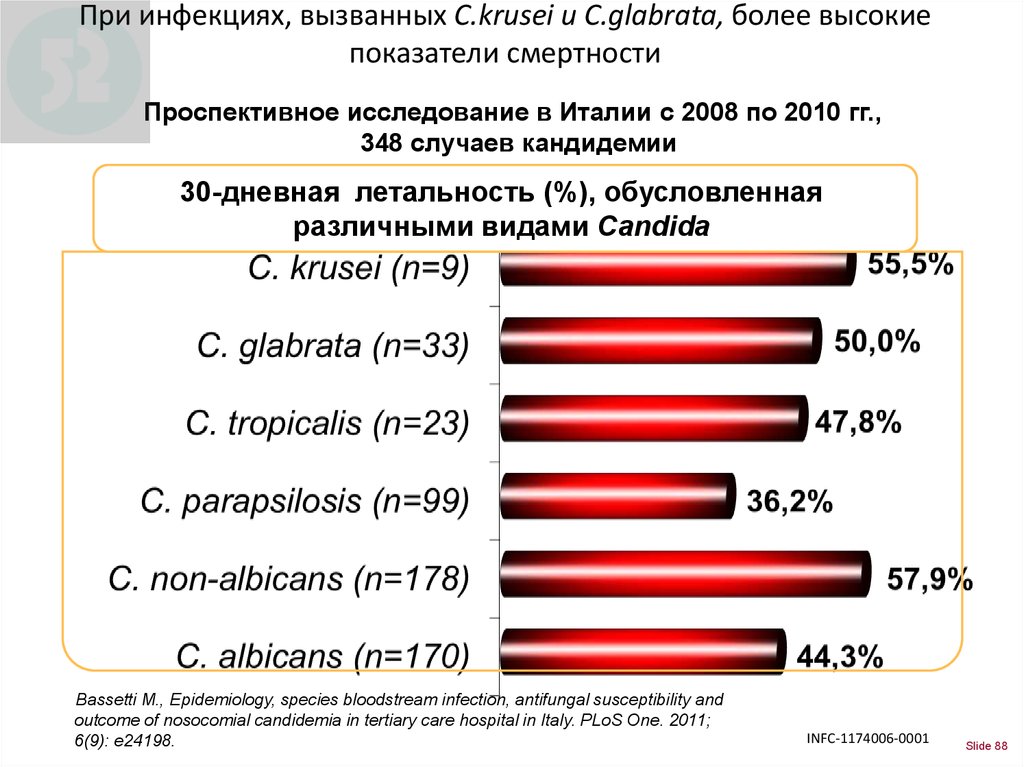
88. При инфекциях, вызванных C.krusei и C.glabrata, более высокие показатели смертности
Проспективное исследование в Италии с 2008 по 2010 гг.,348 случаев кандидемии
30-дневная летальность (%), обусловленная
различными видами Candida
41.1%
Bassetti M., Epidemiology, species bloodstream infection, antifungal susceptibility and
outcome of nosocomial candidemia in tertiary care hospital in Italy. PLoS One. 2011;
6(9): e24198.
INFC-1174006-0001
Slide 88
89. В России резистентность к флуконазолу составляла от 25% до 75%
Микроорганизм (n)C.albicans (8165)
C.glabrata (562)
Candida spp. (410)
C.krusei (365)
C.parapsilosis (333)
C.tropicalis (191)
C.kefyr (158)
C.guilliermondii (87)
C.famata (57)
C.lusitaniae (43)
C.inconspicua (40)
C.norvegensis (40)
Ч%
95,9
60,7
83,7
9,0
87,4
82,2
95,6
79,3
80,7
97,7
25,0
52,5
Ч-ДЗ%
0,3
15,7
5,4
15,9
3,9
3,1
1,3
12,6
3,5
0,0
7,5
37,5
Р%
3,8
23,7
11,0
75,1
8,7
14,7
3,2
8,0
15,8
2,3
57,5
10,0
МПК50
0,53
13,58
2,37
128,52
0,87
1,44
<0,25
10,58
1,12
0,53
78,00
22,38
МПК90
5,00
>165
78,00
>165
47,34
>165
4,45
54,05
>165
15,51
>165
80,44
Ч – чувствительность, Ч-ДЗ – дозозависимая чувствительность, Р – резистентность
Веселов А.В., Климко Н.Н., Кречикова О.И. и др. In vitro активность флуконазола и вориконазола в отношении
более 10000 штаммов дрожжей: результат 5-летнего проспективного исследования ARTEMIS Disk в России.
КМАХ, 2008;10: 45-54.
INFC-1174006-0001
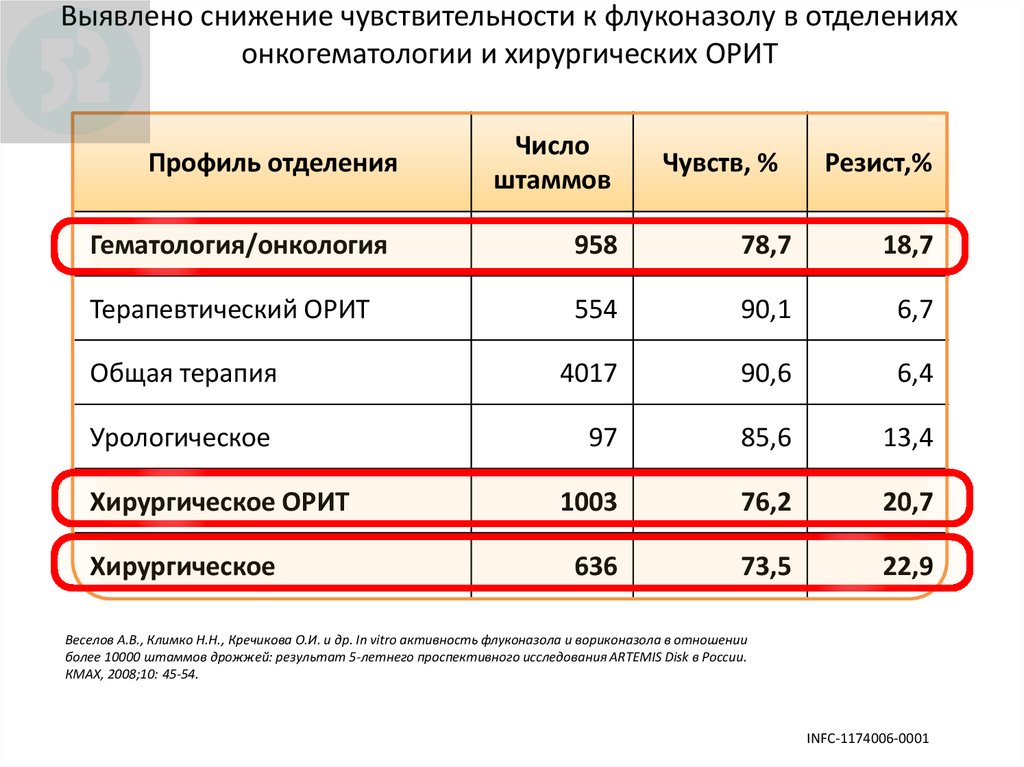
90. Выявлено снижение чувствительности к флуконазолу в отделениях онкогематологии и хирургических ОРИТ
Профиль отделенияЧисло
штаммов
Чувств, %
Pезист,%
Гематология/онкология
958
78,7
18,7
Терапевтический ОРИТ
554
90,1
6,7
Общая терапия
4017
90,6
6,4
Урологическое
97
85,6
13,4
1003
76,2
20,7
636
73,5
22,9
Хирургическое ОРИТ
Хирургическое
Веселов А.В., Климко Н.Н., Кречикова О.И. и др. In vitro активность флуконазола и вориконазола в отношении
более 10000 штаммов дрожжей: результат 5-летнего проспективного исследования ARTEMIS Disk в России.
КМАХ, 2008;10: 45-54.
INFC-1174006-0001
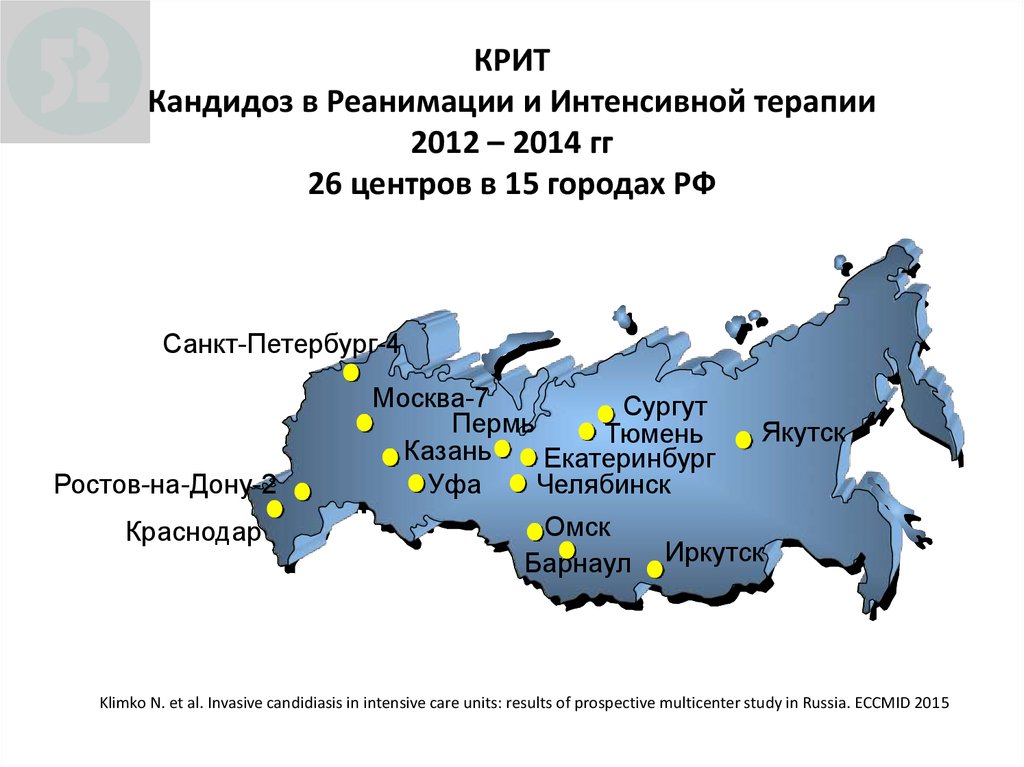
91. КРИТ Кандидоз в Реанимации и Интенсивной терапии 2012 – 2014 гг 26 центров в 15 городах РФ
КРИТКРИТ
Кандидоз в Реанимации и Интенсивной терапии
! 2012-2014 гг.
2012 – 2014 гг
26 центров в 15 городах РФ
! 26 центров в 15 городах России
Санкт-Петербург-4
Ростов-на-Дону-2
Краснодар
Москва-7
Сургут
Пермь
Якутск
Тюмень
Москва
Казань
Казань
Екатеринбург
Воронеж Пермь
Екатеринбург
Уфа
Челябинск
Тюмень
Волгоград
УфаЧелябинск
Томск
Омск
Красноярск
ОмскНовосибирск
Барнаул Иркутск
Klimko N. et al. Invasive candidiasis in intensive care units: results of prospective multicenter study in Russia. ECCMID 2015
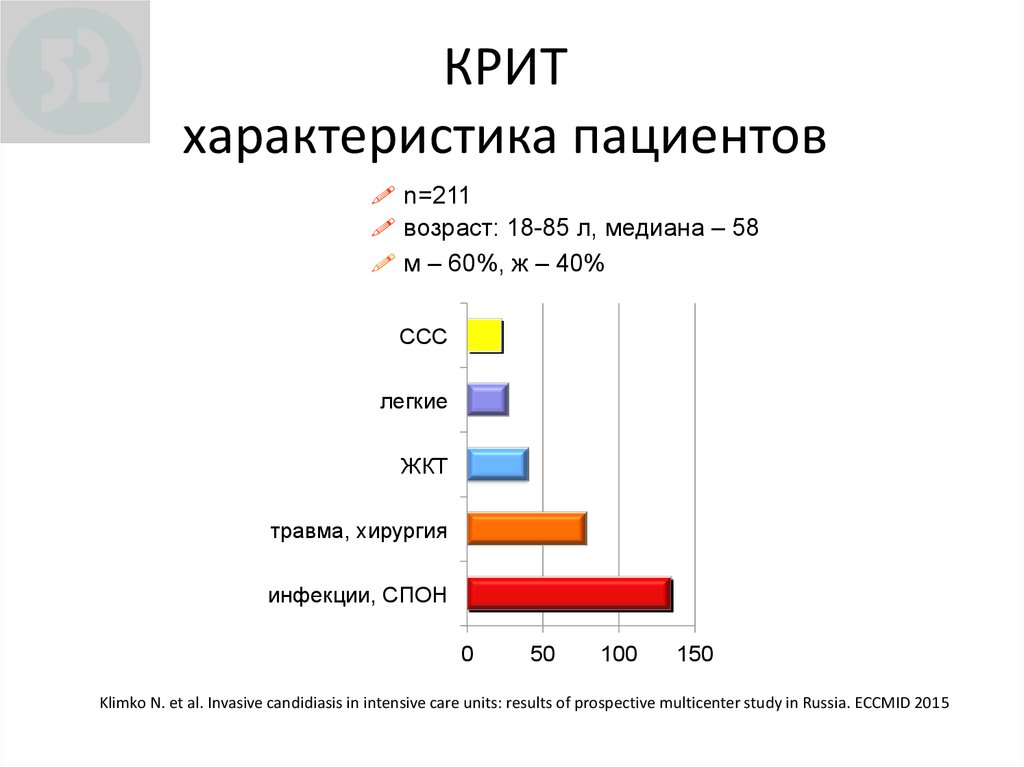
92. КРИТ характеристика пациентов
КРИТКРИТ
характеристика
пациентов
характеристика
пациентов
! n=211
! возраст: 18-85 л, медиана – 58
! м – 60%, ж – 40%
ССС
легкие
ЖКТ
травма, хирургия
инфекции, СПОН
0
50
100
150
Klimko N. et al. Invasive candidiasis in intensive care units: results of prospective multicenter study in Russia. ECCMID 2015
93. КРИТ 2012 -2014гг этиология (n=240, кровь – 81%, бр. полость – 8%)
КРИТКРИТ
2012–-2014гг
этиология (n=240,
кровь
81%, бр. полость – 8%)
этиология (n=240, кровь – 81%, бр. полость – 8%)
C.krusei
5%
прочие
9%
C.tropicalis
7%
C.glabrata
14%
С.albicans
48%
C.parapsilosis
17%
Klimko N. et al. Invasive candidiasis in intensive care units: results of prospective multicenter study in Russia. ECCMID 2015
94. Диагностика инвазивного кандидоза
ДИАГНОСТИКА ИНВАЗИВНОГОКАНДИДОЗА
95. Кандидоз
Инвазивный кандидоз - тяжелое жизнеугрожающеезаболевание
Клинические формы:
Кандидемия – острый гематогенный кандидоз
Менингит
Перитонит
Гепатолиенальный кандидоз
Перикардит, эндокардит
Остеомиелит, артрит
Российские рекомендации «Диагностика и лечение микозов в отделениях реанимации и интенсивной
терапии» Издание второе, дополненное и переработанное. Ответственный редактор Климко Н.Н.
2015.
INFC-1174006-0001
96. EORTC/MSG 2008 Вероятный инвазивный микоз Клинико-рентгенологические критерии
Диссеминированный кандидоз (кандидемияс полиорганным поражением):
• Признаки ССВР (сепсиса)
• Факторы риска инвазивного кандидоза
• Клинические признаки
• Рентгенологические признаки
De Pauw B. et al., CID 2008; 46:1813-21
97. КРИТ 2012 -2014гг. Факторы риска
использование ЦВК – 98%
применение антибиотиков - 90% (бактериемия – 42%, карбапенемы – 62%)
искусственная вентиляция легких – 82%
тяжелое состояние больного (медиана
APACHE II – 13, SOFA - 6)
перфорация (24%) или хирургическое лечение ЖКТ (40%)
панкреатит – 25%
полное парентеральное питание – 36%
сахарный диабет – 19%
новообразования – 19%
хроническая почечная недостаточность – 14%
стероиды, иммуносупрессоры – 6%
ВИЧ–3%
выраженная нейтропения – 1%
Н.Н. Климко
98. Оценка риска инвазивного кандидоза с целью начала терапии антимикотиками у больного без нейтропении в ОРИТ обычно проводится
при наличии с лихорадки, устойчивой к адекватнойантибиотикотерапии длительностью > 4-6 суток1,2
1. Савельев В.С., Гельфанд Б.Р., Яковлев С.В. Стратегия и тактика применения антимикробных
средств в лечебных учреждениях России. Российские национальные рекомендации 2012
2. Яковлев С.В.Современная антимикробная терапия. Вестник практического врача 2012 (02)
99.
Шкала «Кандида»(Candidа score)1
• Колонизация Candida ≥ 2 нестерильных в норме
локусов (1 балл)
• Хирургическое вмешательство (1 балл)
• Полное парентеральное питание (1 балл)
• Тяжелый сепсис (2 балла)
Высокий риск = 3 балла и более
Индекс колонизации Candidа4
Индекс колонизации =
N локусов с ростом Candida / N всех локусов
Высокий риск = 0,4 (0,5) и выше
Прогностическое правило
(Российские рекомендации)2,3
Сочетание колонизации Candida spp. 2-х и более
нестерильных в норме локусов
с 2 и более факторами риска:
внутривенный катетер,
хирургическое вмешательство на органах
брюшной полости,
выраженный мукозит,
полное парентеральное питание,
кортикостероид или иммунодепрессант
Прогностическое правило
(по Ostrosky-Zeichner L. et al)5
4 дня и более в ОРИТ + сепсис + ЦВК + ИВЛ +
1 из:
Полное парентеральное питание
Диализ
Панкреатит
Обширное хирургическое вмешательство
Кортикостероид или иммунодепрессант
1. León C, Ruiz-Santana S, Saavedra P, et al. Usefulness of the "Candida score" for discriminating between Candida colonization and invasive candidiasis in non-neutropenic critically ill patients: a prospective
multicenter study. Crit Care Med. 2009 May;37(5):1624-33.
2. Савельев В.С., Гельфанд Б.Р., Яковлев С.В. Стратегия и тактика применения антимикробных средств в лечебных учреждениях России. Российские национальные рекомендации 2012
3.Яковлев С.В.Современная антимикробная терапия. Вестник практического врача 2012 (02)
4. Pittet D, Monod M, Suter PM, Frenk E, Auckenthaler R: Candida colonization and subsequent infections in critically ill surgical patients.
Ann Surg 1994, 220:751-758.
5. Ostrosky-Zeichner L, Sable C, Sobel J, Alexander BD, Donowitz G, Kan V, et al: Multicenter retrospective development and validation of a clinical prediction rule for nosocomial invasive candidiasis in the
intensive care setting. Eur J Clin Microbiol Infect Dis 2007, 26:271-276.
100. Прогностическая модель развития инвазивного кандидоза
• Разработана на основании анализа историй болезни 2890пациентов в ОРИТ (≥4 дней)
• Частота развития кандидоза – 3% (88 пациентов)
• Наиболее часто
– Антибиотикотерапия препаратами широкого спектра действия
ИЛИ наличие ЦВК
И как минимум 2 из следующих:
– полное парентеральное питание (дни 1-3)
– любой диализ (дни 1-3)
– обширное хирургическое вмешательство (дни -7-0)
– панкреатит (дни -7-0)
– применение стероидов (дни -7-3)
– иммуносупрессивные препараты (дни -7-0)
Ostrosky-Zeichner L. et al. Multicenter retrospective development and validation of a clinical prediction rule for
nosocomial invasive candidiasis in the intensive care setting. Eur J Clin Microbiol Infect Dis 2007; 26:271-6.
INFC-1174006-0001
101. Прогностическое правило (для взрослых)
Пациент без нейтропении с лихорадкой,устойчивой к адекватной антибиотикотерапии
длительностью > 4-6 суток
“Candida Score”
высокий риск, если ≥ 3 балла
Хирургическое вмешательство (1 балл)
Полное парентеральное питание (1 балл)
Тяжелый сепсис (2 балла)
Колонизация Candida ≥ 2 локусов (1 балл)
102. Инструментальная диагностика инвазивного кандидоза
• Обнаружение и биопсия очагов диссеминации–
–
–
–
УЗИ, ЭхоКГ
Рентгенография
КТ, МРТ
Офтальмоскопия
Признаки малоспецифичны
Диссеминация ≈ 30-40%*
легкие
почки
брюшная полость
печень
сердце
сетчатка глаза
головной мозг
кожа
*Диагностика и лечение микозов в отделениях реанимации и интенсивной
терапии. Российские национальные рекомендации. Москва, 2010 г. С-39
103. Клинические признаки диссеминированного кандидоза
Acutedisseminated
candidiasis
Клинические признаки
Fever
диссеминированного
кандидоза
Acute disseminated
Sepsis candidiasis
Кожные проявления
Эндофтальмит
Host
risk factors
Fever
Sepsis
Host risk factors
Dissem. skin lesions (15%)
Endophthalmitis (3-78%)
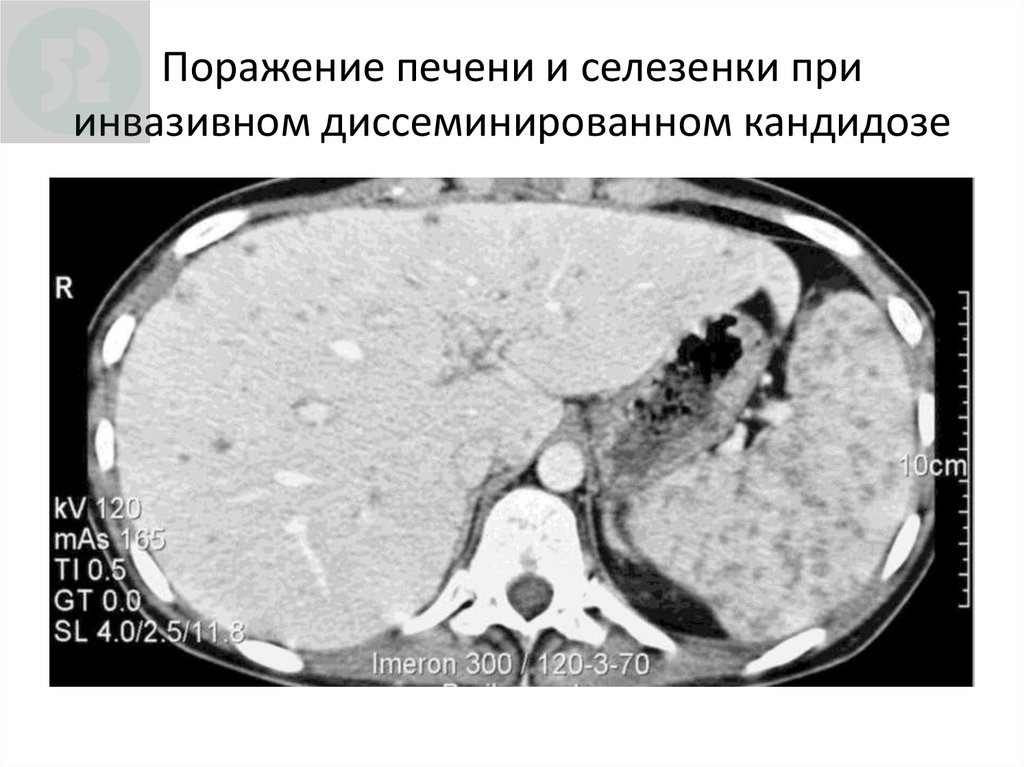
104. Поражение печени и селезенки при инвазивном диссеминированном кандидозе
Поражениепечени и селезенки
при
Chronic
disseminated
candidiasis
инвазивном диссеминированном кандидозе
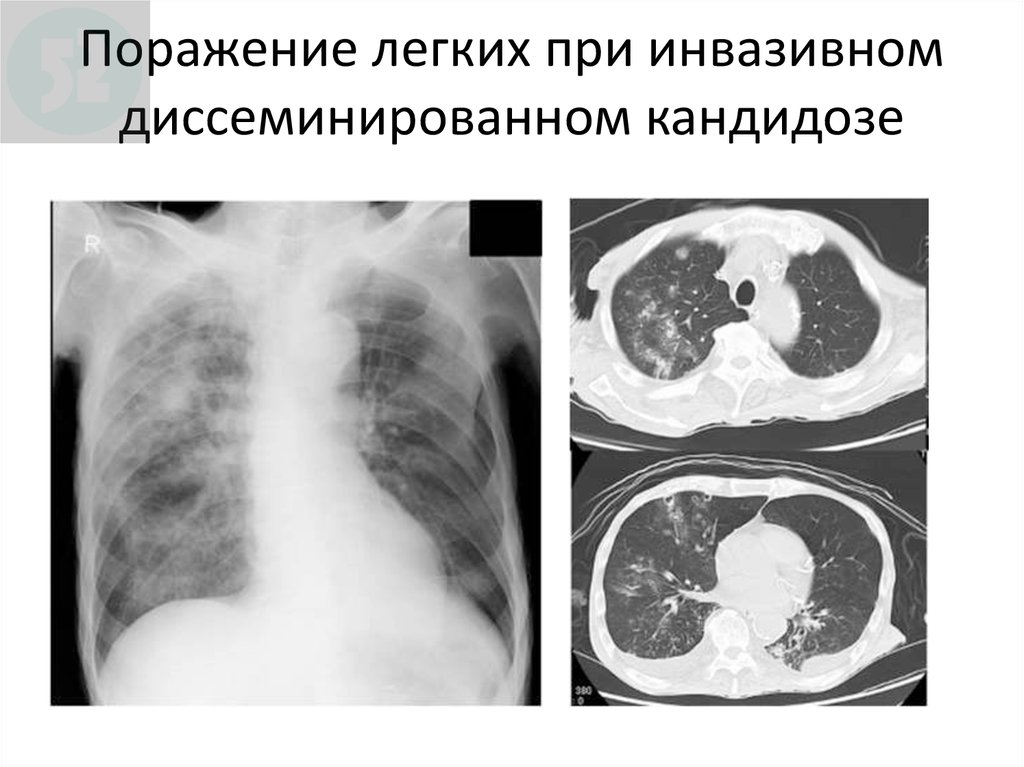
105. Поражение легких при инвазивном диссеминированном кандидозе
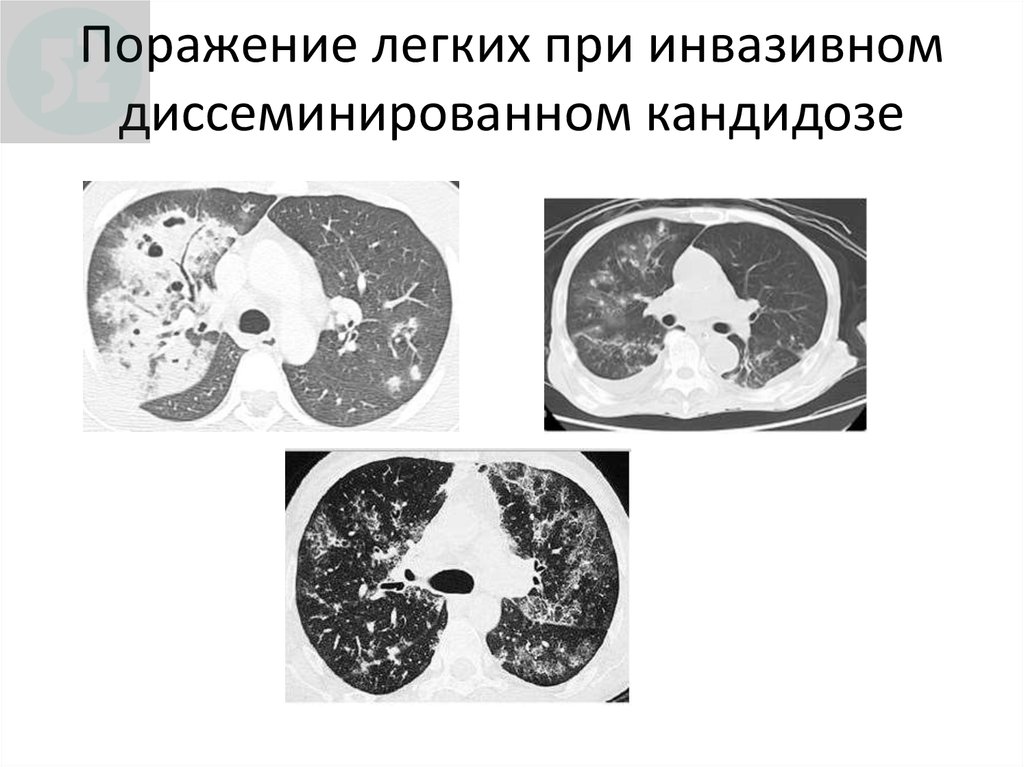
106. Поражение легких при инвазивном диссеминированном кандидозе
107. EORTC/MSG 2008 Вероятный инвазивный микоз Микробиологические критерии
• Лабораторная диагностика инфекций,вызванных Candida
• Гемокультура
• Микробиологическое исследование других
стерильных локусов (СМЖ, асцитической и
плевральной жидкости, операционного и
биопсийного материала)
• Выделение Candida из БАЛ, мокроты, мочи,
кала, мазка кожи или раны не является
подтверждение вероятного микоза
De Pauw B. et al., CID 2008; 46:1813-21
108. Диагностика инвазивного кандидоза, рекомендации ESCMID 2012
рекомендации ESCMID 2012Bille5§, J. Peter Donnelly6§, Henrik E. Jensen7§, Cornelia Lass-Flörl8§, Malcolm D. Richardson9§, Murat
10
11
Диагностика инвазивного кандидоза,
рекомендации ESCMID 2012
12
Akova , Matteo Bassetti , Thierry Calandra , Elio Castagnola13, Oliver A. Cornely14, Jorge Garbino15,
Andreas H. Groll16, Raoul Herbrecht17, William W. Hope18, Bart-Jan Kullberg19, Olivier Lortholary20,
Wouter Meersseman21, George Petrikkos22, Emmanuel Roilides23, Claudio Viscoli24, Andrew J.
Ullmann25 for the ESCMID Fungal Infection Study Group (EFISG)
однозначно
Диагностика основана на выявлении Candida spp. из крови
и других в норме
рекомендован:
стерильных локусов.
эхинокандин (AI)
*, European Society for Clinical Microbiology and Infectious Diseases
§, members of the subgroup committee mainly responsible for this manuscript.
This guideline was presented
part at ECCMID 2011
Candida
при inпосеве
антиCandida
Servicio de Micología, Centro Nacional de Microbiología, Instituto de Salud Carlos III, Department of Medical
Число
посевов:
3
в
сутки
( от 2-х до 4-х)
крови
или
Microbiology,
Radboud
Universityесть
Nijmegen Medical Center, Nijmegen, The фунгальная
Netherlands, Unit of Mycology,
при
Dept. of Microbiological
Surveillance and Research, Statens Serum Institut, Copenhagen, Denmark, Mycology
показанидля
умеренно
Laboratory,
Department
of Medical Microbiology,
Hacettepe
University Medical School, Ankara,
Turkey,
Общий
объем
забираемой
крови:
терапия
Institute of Microbiology,
University of Lausanne and University Hospital Center,
Lausanne, Switzerland,
посеве
эмпирической
рекомендован:
Department
of Haematology, Radboud University Nijmegen Medical Centre, Nijmegen, The Netherlands,
Section of
Pathology,
Department
of Veterinary
Disease
Biology,
Faculty of Life Sciences,
University
of12 кг: 6 мл; от 12 до 36 кг: 20 мл
–
Дети
<2
кг:
2-4
мл
в
сутки;
от
2
до
AII
крови
Copenhagen, Denmark
Division of Hygiene and Medical Microbiology, Innsbruck Medical University, Fritzл-AмB или
терапии
Pregl-Str. 3, 6020 Innsbruck, Austria, Mycology Reference Centre, National Aspergillosis Centre, University
–South
Взрослые:
неAcademic
менее
60
мл
в сутки
Hospital of
Manchester, and Manchester
Health Science
Centre,
University
of Manchester, (по 20 мл 3 раза)вориконазол (BI)
Manchester, UK, Hacettepe University, Ankara, Turkey, Santa Maria Misericordia University Hospital,
1
2
3
4
5
6
7
8
9
10
11
Особенности забора крови: образцы крови для посева брать
последовательно из разных локусов
возможно
• Особенности метода: прямая венепункция
применение:
не рекомендованы (D):
флуконазол
или
• Частота исследований:
ежедневно
кандидемии
амфотерицин
B при высоком риске
лк-AмB (CI)
• Период инкубации: неитраконазол
менее 5 дней
12
13
Udine, Italy, Centre Hospitalier Universitaire Vaudois, Lausanne, Switzerland, “G.Gaslini" Children's
14
Hospital, Genova, Italy, Department I of Internal Medicine, Clinical Trials Centre Cologne, ZKS Köln, BMBF
01KN1106, Center for Integrated Oncology CIO KölnBonn, Cologne Excellence Cluster on Cellular Stress
Responses in Aging-Associated Diseases (CECAD), German Centre for Infection Research, University of Cologne,
15
16
Cologne, Germany, University Hospitals Geneva, Geneva, Switzerland, Center for Bone Marrow
Transplantation and Department of Pediatric Hematology/Oncology, University Children’s Hospital, Muenster,
Germany, 17Hôpital de Hautepierre, University of Strasbourg, France, 18The University of Manchester,
19
20
Manchester, United Kingdom, Radboud University, Nijmegen, Netherlands, Université Paris Descartes,
Service des Maladies Infectieuses et Tropicales, Hôpital Necker-Enfants malades, APHP, Centre d'Infectiologie
Necker-Pasteur, IHU Imagine and 20Institut Pasteur, Centre National de Référence Mycologie et Antifongiques.
Unité de Mycologie Moléculaire, CNRS URA3012, Paris, France ; 21University Hospital Gasthuisberg, Leuven,
22
Belgium, 4th Department of Internal Medicine, National and Kapodistrian University of Athens, Athens,
23
24
Greece, Aristotle University, Hippokration Hospital, Thessaloniki, Greece, University of Genoa, IRCCS San
25
Martino-IST, Genoa Italy, Julius-Maximilians-University, Department of Internal Medicine II, Würzburg,
Germany
позаконазол
• Чувствительность
диагностики при посеве: 50-70%
комбинации антимикотиков
(меньше при нейтропении, отдельных видах
Candida spp)
This article has been accepted for publication and undergone full peer review but has not
been through the copyediting, typesetting, pagination and proofreading process, which may
lead to differences between this version and the Version of Record. Please cite this article as
doi: 10.1111/1469-0691.12038
© 2012 The Authors Clinical Microbiology and Infection © 2012 European Society of
2012 TheandAuthors
Clinical©
Microbiology
InfectiousClinical
Diseases Microbiology and Infection ©
and Infectious Diseases
2012 European Society of Clinical Microbiology
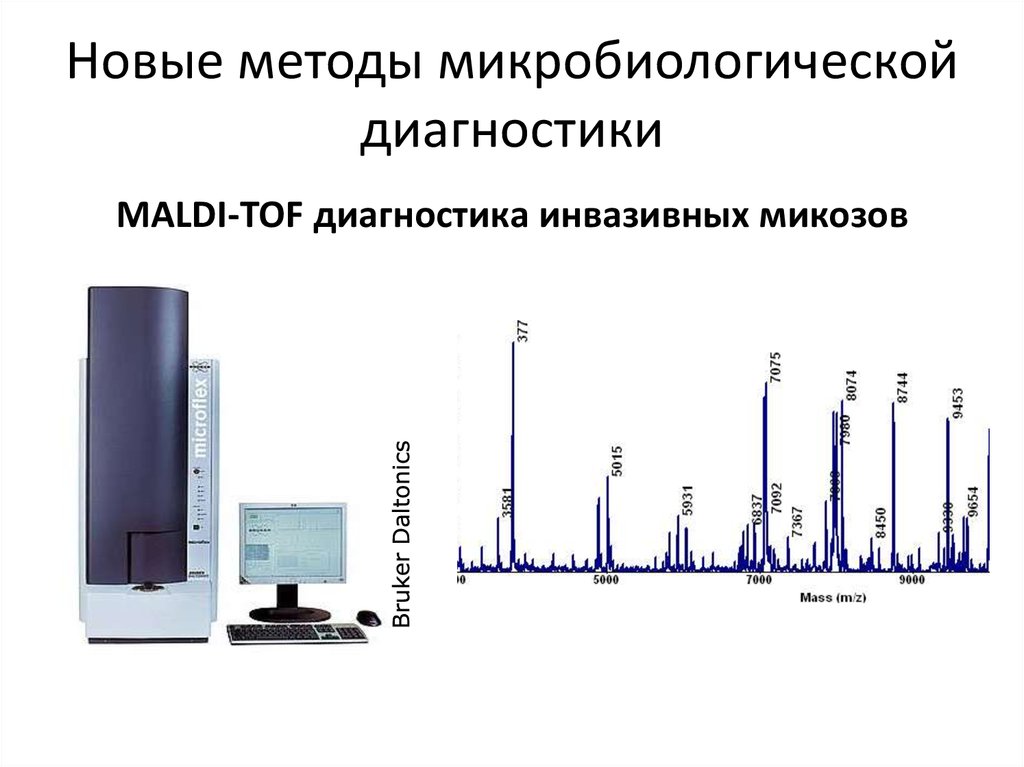
109. Новые методы микробиологической диагностики
MALDI-TOF диагностика инвазивных микозов110.
Methods: The literature was searched for studies using theЧувчивительность ДИ 95%
Специфичность ДИ 95%
commercially available ELISA (Platelia™, Bio-Rad Laboratories) for
detecting
Mn –and A-Mn in serum. The target condition of this review
Маннан
58%
53-62%
93% Sensitivity,
91-94%
was IC(Антиген)
defined according to
2008 EORTC/MSG
criteria.
specificity
and diagnostic odds ratios (DOR) were calculated for Mn,
Антимананн
59%
54-65%
83%
79-97%
(Антитело)
A-Mn and
combined Mn/A-Mn testing.
Маннан+
Антиманнан
83%
79-87%
86%
82-90%
111. Пациент С., 69 лет.
• Госпитализирован для проведения курса ПХТ попротоколу ALL-2009 в связи со 2м рецидивом
острого лимфобластного лейкоза
• Миелотоксический агранулоцитоз – через 7 суток
• Через 24 суток после начала курса ПХТ –
нейтропеническая лихорадка, по поводу которой
проводилась антимикробная терапия. На фоне
адекватной эмпирической АМТ сохранялась
лихорадка более 39 0С
• С целью поиска очагов инфекции пациенту с
длительным агранулоцитозом выполнена КТ ОГК и
ОБП
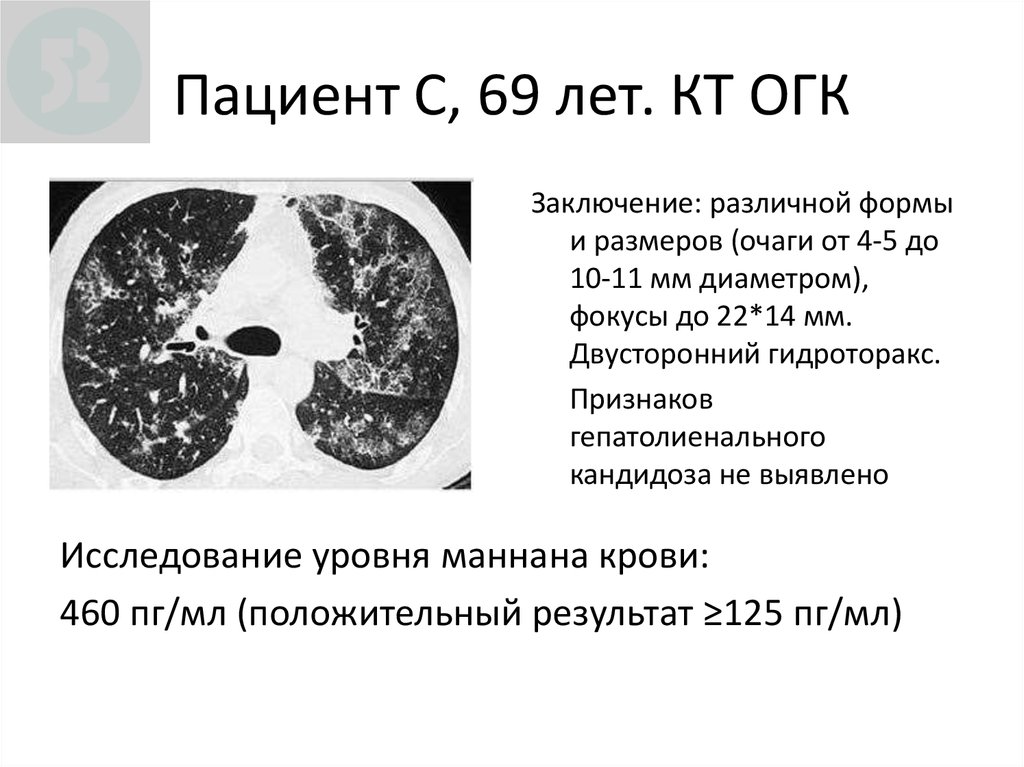
112. Пациент С, 69 лет. КТ ОГК
Заключение: различной формыи размеров (очаги от 4-5 до
10-11 мм диаметром),
фокусы до 22*14 мм.
Двусторонний гидроторакс.
Признаков
гепатолиенального
кандидоза не выявлено
Исследование уровня маннана крови:
460 пг/мл (положительный результат ≥125 пг/мл)
113. Пациент С, 69 лет
Состояние пациента прогрессивно ухудшалось, на фоненарастающей полиорганной недостаточности
наступила смерть больного.
Патологоанатомическое заключение:
смерть пациента, страдавшего острым
лимфобластным лейкозом, со 2м рецидивом, после
множественных курсов полихимиотерапии, наступила
от осложнений (инвазивный кандидоз в поражением
лёгких, эрозивно-язвенный колит) при дальнейшей
прогрессии опухолевого процесса
114. Алгоритм лечения больного с высоким риском инвазивного кандидоза
АЛГОРИТМ ЛЕЧЕНИЯ БОЛЬНОГО СВЫСОКИМ РИСКОМ ИНВАЗИВНОГО
КАНДИДОЗА
115. Ключевые противогрибковые препараты, применяемые в лечении Инвазивных микозов
• Полиены (клеточная мембрана):– Амфотерицин В
– Липосомальные формы (Амбизом, Амфолип и т.п.)
• Триазолы (нарушают синтез стеролов):
– Флуконазол, итраконазол, вориконазол, позаконазол,
равуконазол
• Эхинокандины (клеточная стенка):
– Анидулафунгин, каспофунгин, микафунгин
116. КРИТ влияние удаления в/в катетера на выживаемость больных
КРИТКРИТ
влияние
катетерана
навыживаемость
выживаемость
больных
влияниеудаления
удаления в/в
в/в катетера
больных
Klimko N. et al. Invasive candidiasis in intensive care units: results of prospective multicenter study in Russia. ECCMID 2015
117. КРИТ влияние ранней терапии на выживаемость больных
КРИТКРИТ
влияние ранней терапии на
выживаемость больных
влияние ранней терапии на выживаемость больных
Klimko N. et al. Invasive candidiasis in intensive care units: results of prospective multicenter study in Russia. ECCMID 2015
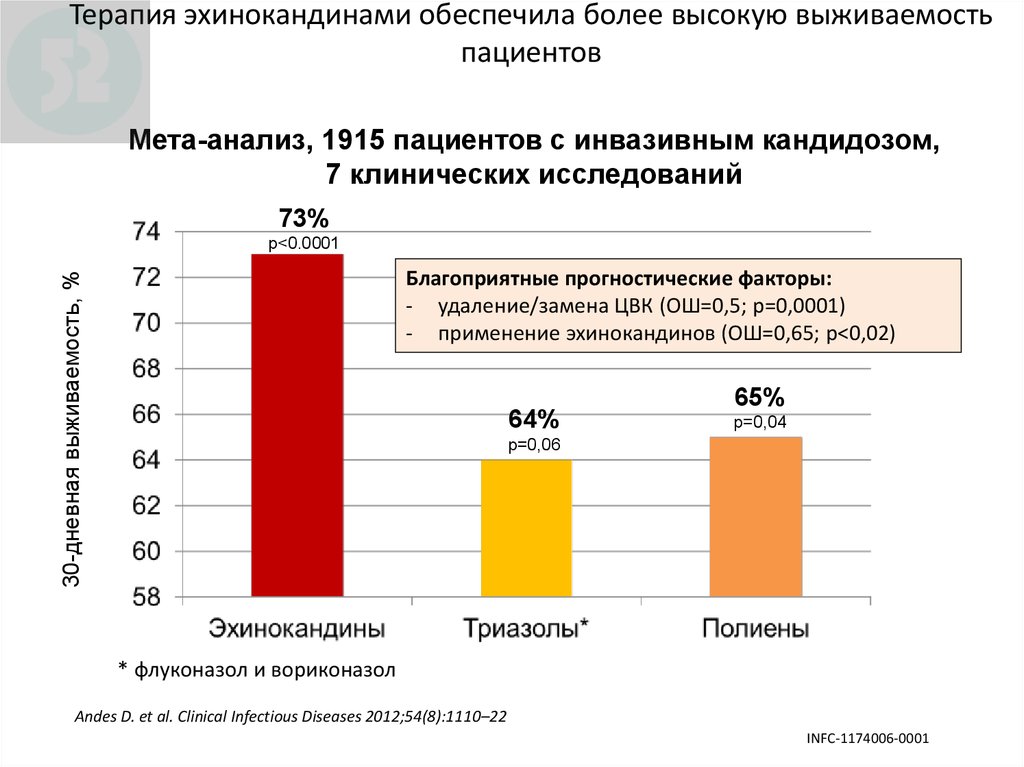
118. Терапия эхинокандинами обеспечила более высокую выживаемость пациентов
Мета-анализ, 1915 пациентов с инвазивным кандидозом,7 клинических исследований
73%
р<0.0001
30-дневная выживаемость, %
Благоприятные прогностические факторы:
- удаление/замена ЦВК (ОШ=0,5; р=0,0001)
- применение эхинокандинов (ОШ=0,65; р<0,02)
64%
65%
р=0,04
р=0,06
* флуконазол и вориконазол
Andes D. et al. Clinical Infectious Diseases 2012;54(8):1110–22
INFC-1174006-0001
119. Причины высокой атрибутивной летальности
• Резистентность к азолам– Резистентность Candida к флуконазолу в России 10-30%*
Важно полагаться на локальный
микробиологический статус!
*Диагностика и лечение микозов в отделениях реанимации и интенсивной терапии. Российские национальные
рекомендации. Москва, 2010 г.
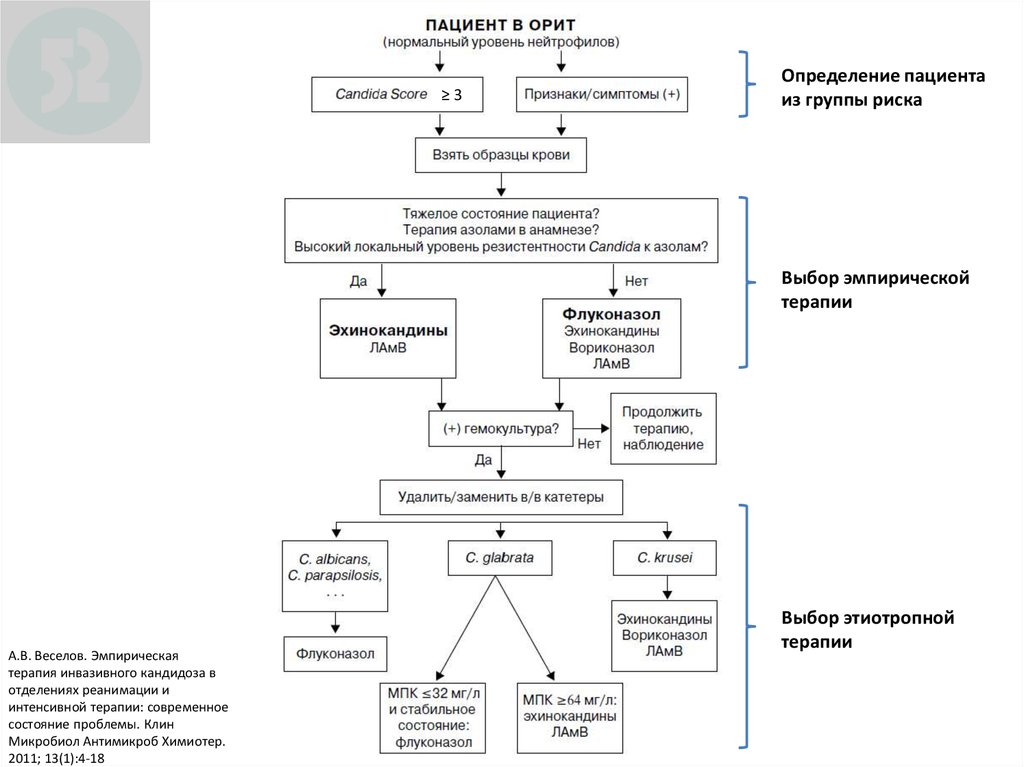
120. Эмпирическая антифунгальная терапия инвазивного кандидоза в ОРИТ
Российские рекомендации ФАР / РАСХИ / МАКМАХ / РСФПоказания к эмпирической терапии ИГИ в ОРИТ:
Сочетание следующих факторов:
1. Лихорадка неясной этиологии продолжительностью более 4–6 суток,
резистентная к адекватной терапии антибактериальными препаратами
широкого спектра действия.
2. Наличие двух и более факторов риска развития инвазивного кандидоза:
• в/в катетер;
• хирургическое вмешательство на органах брюшной полости;
• выраженный мукозит;
• полное парентеральное питание;
• применение ГКС или иммуносупрессантов.
Российские рекомендации «Диагностика и лечение микозов в отделениях реанимации и интенсивной
терапии» Издание второе, дополненное и переработанное. Ответственный редактор Климко Н.Н.
2015.
INFC-1174006-0001
121.
≥3Определение пациента
из группы риска
Выбор эмпирической
терапии
А.В. Веселов. Эмпирическая
терапия инвазивного кандидоза в
отделениях реанимации и
интенсивной терапии: современное
состояние проблемы. Клин
Микробиол Антимикроб Химиотер.
2011; 13(1):4-18
Выбор этиотропной
терапии
122. Рекомендации ESCMID 2012: эхинокандины – препараты выбора для лечения кандидемии
Однозначнорекомендован:
эхинокандин (АI)
Candida
при посеве
крови
Антифунгальная
терапия (AII)
Умеренно
рекомендован: лАмВ или
вориконазол (ВI)
Не рекомендованы (D):
амфотерицин В
итраконазол
позаконазол
комбинации антимикотиков
Возможно
применение:
флуконазол или лкАмВ (СI)
ESCMID guideline for the diagnosis and management of Candida
diseases 2012: non-neutropenic adult patients .Clinical Microbiology and Infection, 2012; 18 (7).
INFC-1174006-0001
123. Лечение кандидемии: рекомендации ESCMID 2012
Через 10 дней:- стабильный больной
Эхинокандин AI
- Candida чувствит к флуко
да
Флуконазол
BII
- возможен п/о прием
Диагностика:
Продолжительность:
- не менее 14 дней
нет
- после купирования
кандидемии BII
- посев крови ежедневно до
отрицательного результата BIII
- офтальмоскопия BII
- чрезпищеводная ЭХО-КГ BII
Эхинокандин
(каспофунгин и др.)
ESCMID guideline for the diagnosis and management of Candida
diseases 2012: non-neutropenic adult patients .Clinical Microbiology and Infection, 2012; 18 (7).
INFC-1174006-0001
124. профилактика инвазивных микозов
ПРОФИЛАКТИКА ИНВАЗИВНЫХМИКОЗОВ








































































































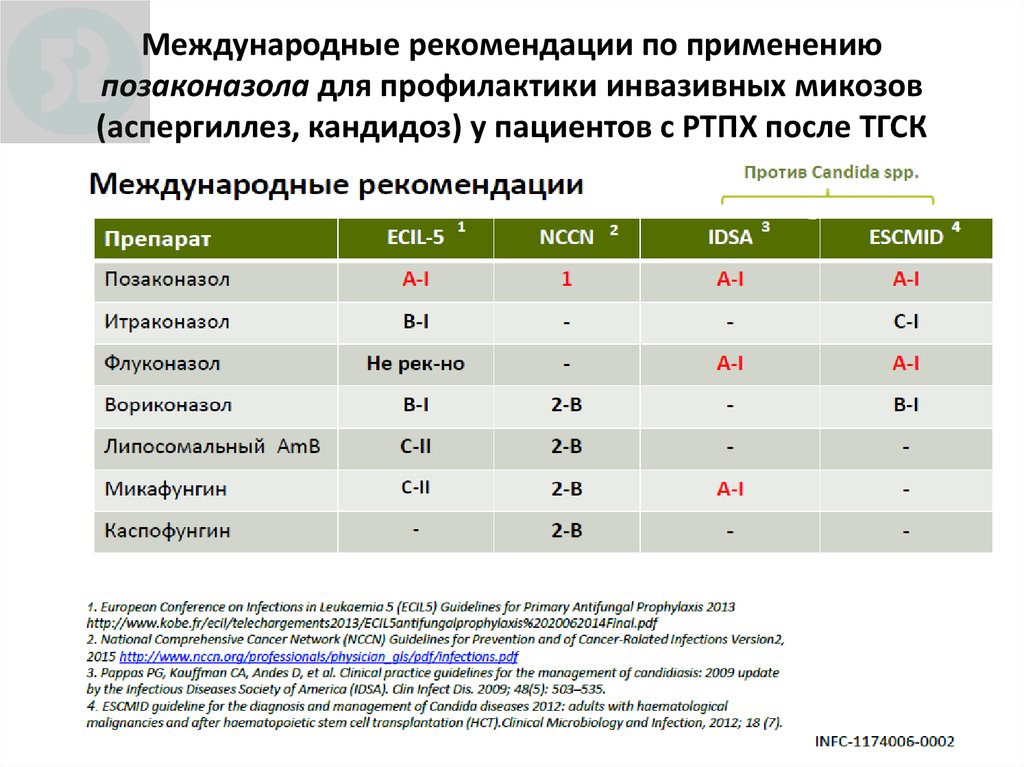





 medicine
medicine








