Similar presentations:
Послеоперационные вентральные грыжи
1. ГОУ ВПО Башкирский государственный медицинский университет Федерального агентства по здравоохранению и социальному развитию
ПОСЛЕОПЕРАЦИОННЫЕВЕНТРАЛЬНЫЕ ГРЫЖИ
2. Определение
Послеоперационная грыжа (она же вентральная грыжа,рубцовая грыжа) – состояние, при котором органы брюшной
полости выходят за пределы брюшной стенки в области
рубца, образовавшегося после хирургической операции.
После всех лапаротомий грыжи образуются в 3-5%.
3. Причины появления послеоперационной грыжи
Послеоперационная грыжа является следствием ранеевыполненного оперативного вмешательства.
Основная причина- это расхождения мышечноапоневратических слоев передней брюшной стенки в области
послеоперационного рубца
Определяющими причинами для ее развития служат:
–
–
–
–
–
–
–
–
нагноение и расхождение послеоперационных ран
неоднократные релапаротомии
лапаростомия
тампонада брюшной полости
перитонит
неправильный оперативный доступ
погрешности хирургической техники
ранняя физическая нагрузка
4. Предрасполагающие факторы развития вентральных грыж
Избыточная масса тела
Пожилой и старческий возраст
Бронхит, пневмония после операции
Рвота
Запор
Метеоризм (вздутие живота)
Угнетение защитных и регенераторных
возможностей организма
5.
Наиболее часто послеоперационнымигрыжами осложняются операции,
проведенные в экстренном или
срочном порядке.
В этом случае у хирургов, как правило, отсутствует время на
проведение соответствующей предоперационной
подготовки.
Это приводит в ближайшем послеоперационном периоде к
нарушению функции кишечника (вздутие или пассажа
кишечного содержимого), а значит к повышению
внутрибрюшного давления, нарушению дыхательных
функций, кашлю, что негативно сказывается на процессе
формирования послеоперационного рубца.
6. Классификация послеоперационных грыж
• Егиев В. Н., 2002 г.:– Малые (занимают 1 область передней брюшной
стенки)
– Средние (занимают 2 области)
– Большие (занимают 3 области)
– Гигантские (занимают более 3 областей)
• Яцентюк М. Н., 1978 г.:
–
–
–
–
–
Малые – до 5 см.
Средние – от 6 до 15 см.
Большие – от 16 до 25 см.
Огромные – от 26 до 40 см.
Гигантские – свыше 40см.
7.
Классификациявентральных
грыж
8. Классификация МКБ-10
K43.0Грыжa передней брюшной стенки
без гaнгрены: вызывaющaя
непроходимость, ущемленнaя,
невпрaвимaя, стрaнгуляционнaя
K43.1
Грыжа передней брюшной стенки с
гангреной, гaнгренознaя грыжa
передней брюшной стенки
K43.9
Грыжа передней брюшной стенки
без непроходимости или гангрены
9. Пример грыжи с трофическими изменениями
Трофические изменения тканей в областигигантских размеров послеоперационной грыжи
передней брюшной стенки.
10. SWR-классификация
S (size)-локализация грыжиM
Медиальное расположение
L
Латеральное расположение
ML
Сочетанное расположение
W (windlas)- размер грыжевых ворот
W1
До 5 см.
W2
От 5 до 10 см.
W3
От 10 до 15 см.
W4
Более 15 см.
R (relapse)- рецидив
R1
Первый рецидив
R2
Второй рецидив и т.д.
Пример формирования диагноза: Гангренозная грыжа передней
брюшной стенки с острой кишечной непроходимостью (2 рецидив),
расположенная медиально- К43.1 MW4R2
11. А – Больной П. Обширная срединная послеоперационная грыжа. В – Больная М. Обширная послеоперационная грыжа в правой подвздошной
области.12. А – Больная С. Гигантская послеоперационная грыжа в правом подреберье. Б – больной К. Гигантская срединная послеоперационная
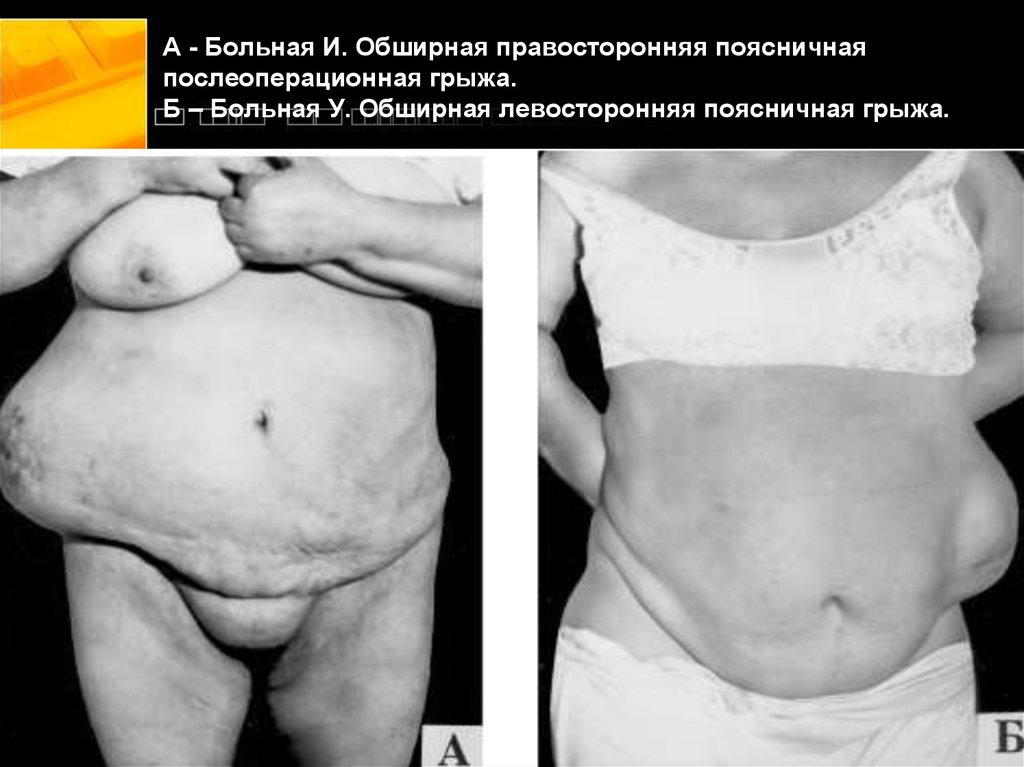
грыжа.13. А - Больная И. Обширная правосторонняя поясничная послеоперационная грыжа. Б – Больная У. Обширная левосторонняя поясничная
грыжа.14. А – Больная Д. Средние множественные послеоперационные грыжи правого подреберья и эпигастрия. Б – Больная Я. Обширные
множественные послеоперационныегрыжи правой подвздошной, околопупочной и левой
подвздошной областей.
А
Б
15. А – Больная Н. Гигантская послеоперационная грыжа. Б – Больная Ч. Гигантская послеоперационная грыжа.
16. А - Больной М. Обширная верхне-срединная послеоперационная грыжа. Б - Больной О. Обширная срединная послеоперационная грыжа.
17. Симптомы вентральных грыж
Определяется выпячивание в областипослеоперационного рубца, увеличивающееся при
натуживании и в положении стоя, уменьшающееся
в положении лежа.
Иногда при наличии большого подкожного
кармана, выпячивание может находиться
несколько в стороне от кожного рубца.
18. Осложнения послеоперационных грыж
Основными осложнениями послеоперационнойгрыжи являются:
–
–
–
–
–
Нарушение стула
Кишечная непроходимость
Ущемление грыжи
Новообразования грыжи
Метеоризм и т.д.
Но даже при отсутствии выше перечисленных
опасных для жизни осложнений,
послеоперационные грыжи приводят к снижению
трудовой и физической активности, нарушению
качества жизни!!!
19. Осложнения грыж
• Ущемление–
–
–
–
Паховые – 57,3%
Бедренные – 31%
Пупочные – 6%
Грыжи белой линии – 3%
– Послеоперационные – 2,2%
– Другие локализации – 0,5%
• Воспаление
• Повреждение
• Новообразования
20. Клиника ущемления грыжи
Резкая боль.Невправимость.
Напряжение и увеличение размеров.
Отрицательный симптом «кашлевого толчка».
Симптомы ОКН.
Лейкоцитоз, высокая СОЭ.
В моче – белок, выщелоченные эритроциты,
цилиндры (токсический нефрит).
8. данные УЗИ и рентгеноскопии брюшной.
полости
1.
2.
3.
4.
5.
6.
7.
21. Методы лечения
Только хирургически!!! (герниопластика)1.Устранение грыжи и пластика грыжевых ворот
собственными тканями - натяжная пластика. (практически не
применяется)
2.Устранение грыжи и пластика грыжевых ворот сетчатыми
трансплантатами - ненатяжная пластика (пластика по
Лихтенштейну).
Применяется у пациентов зрелого, пожилого и старческого
возраста. Самый надёжный метод, так как рецидив по
данным литературы составляет 0,1-1%.
22. Оперативное лечение
1 этап Оперативный доступ:Широкие окаймляющие разрезы с полным иссечением
послеоперационных рубцов, излишков кожи и ПЖК.
Выбор доступа:
– Эпигастральная область- продольные доступы
– Мезогастрий - поперечные разрезы
– Гипогастральная область - поперечные или Тобразные (при ожирении удаляется подкожный
жировой фартук).
Заканчивают полным выделением грыжевого мешка и
краёв грыжевого дефекта в мышечно-апоневротическом
слое.
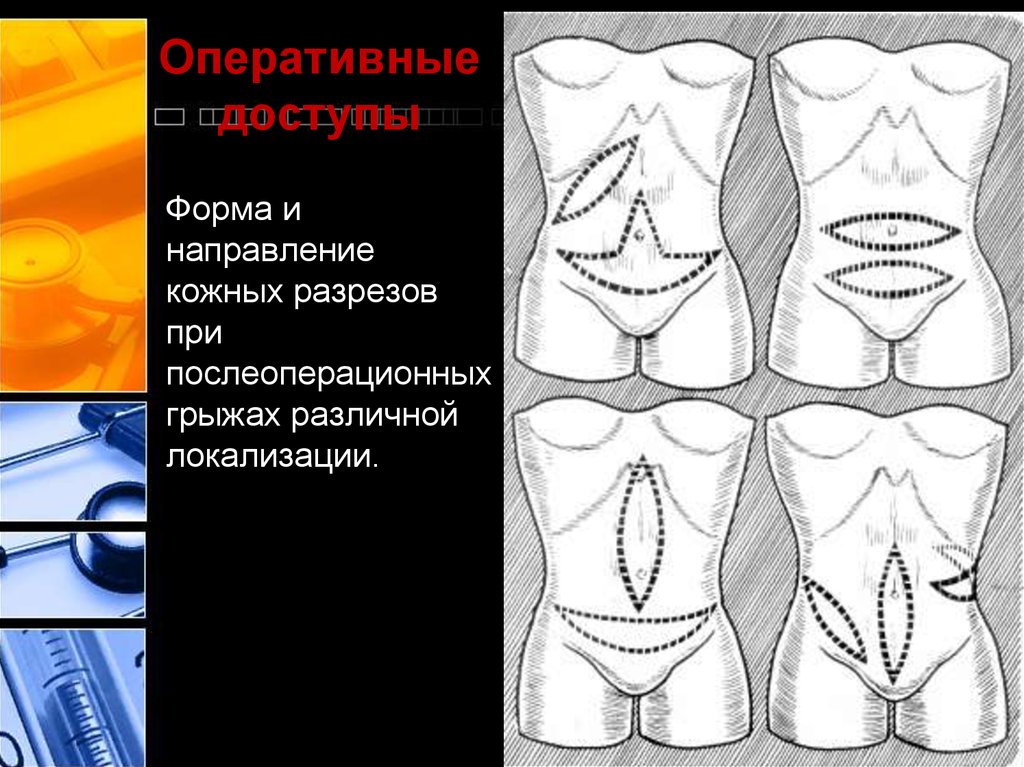
23. Оперативные доступы
Форма инаправление
кожных разрезов
при
послеоперационных
грыжах различной
локализации.
24. Оперативное лечение
2 этап- Вскрытие грыжевого мешка и отделениеорганов брюшной полости от его стенок.
Операции при послеоперационных грыжах следует
производить только внутрибрюшинным способом, что
позволяет осмотреть припаявшиеся к грыжевому мешку и
краям грыжевого дефекта брюшной стенки петли кишечника
и сальник, отделить их или частично резецировать,
уменьшая тем самым опасность возникновения ранней
послеоперационной спаечной непроходимости.
25. Иссечение грыжевого мешка
При обширных и гигантских послеоперационныхгрыжах грыжевой мешок нецелесообразно
иссекать полностью, так как его части, в
комбинации с дополнительными пластическими
материалами, можно использовать для пластики
грыжевого дефекта.
При малых и средних грыжах, когда грыжевые
ворота невелики и их края могут быть сведены в
дубликатуру без заметного натяжения, грыжевой
мешок иссекают полностью по всей окружности.
26. Мобилизация и иссечение краёв грыжевых ворот
Грыжевые ворота при послеоперационных грыжах обычноимеют неправильную форму, могут быть разделены
плотными рубцовыми тканями на отдельные ячейки.
Во время операции следует рассечь все перегородки и
придать грыжевым воротам вид овала.
Известно, что рубцовая ткань срастается очень плохо или
совсем не срастается, так как она бедна кровеносными
сосудами.
Использование рубцовых тканей для пластики почти
неизбежно приводит к рецидиву грыжи, поэтому
рубцовые ткани в зоне пластики следует по
возможности иссекать!!!
27. Ушивание послеоперационной раны
Производят после тщательного промыванияантисептическим раствором.
Это позволяет удалить свободно лежащие кусочки
жировой клетчатки и сгустки крови. Узловыми
швами сопоставляют клетчатку и кожу.
Обязательным является дренирование раны
резиновыми полосками на одни сутки или вакуумдренаж.
28. Пластика брюшной стенки
АутопластикаАллопластика
Среди аутопластических методов оперативного
лечения послеоперационных грыж наибольшее
распространение получили фасциальноапоневротическая и мышечно-апоневротическая
пластики, в основном, способы:
1.
2.
3.
4.
5.
Мартынова
Напалкова
Сапежко
Мейо
Сабанеева–Монакова.
29. Аутопластика по Мартынову
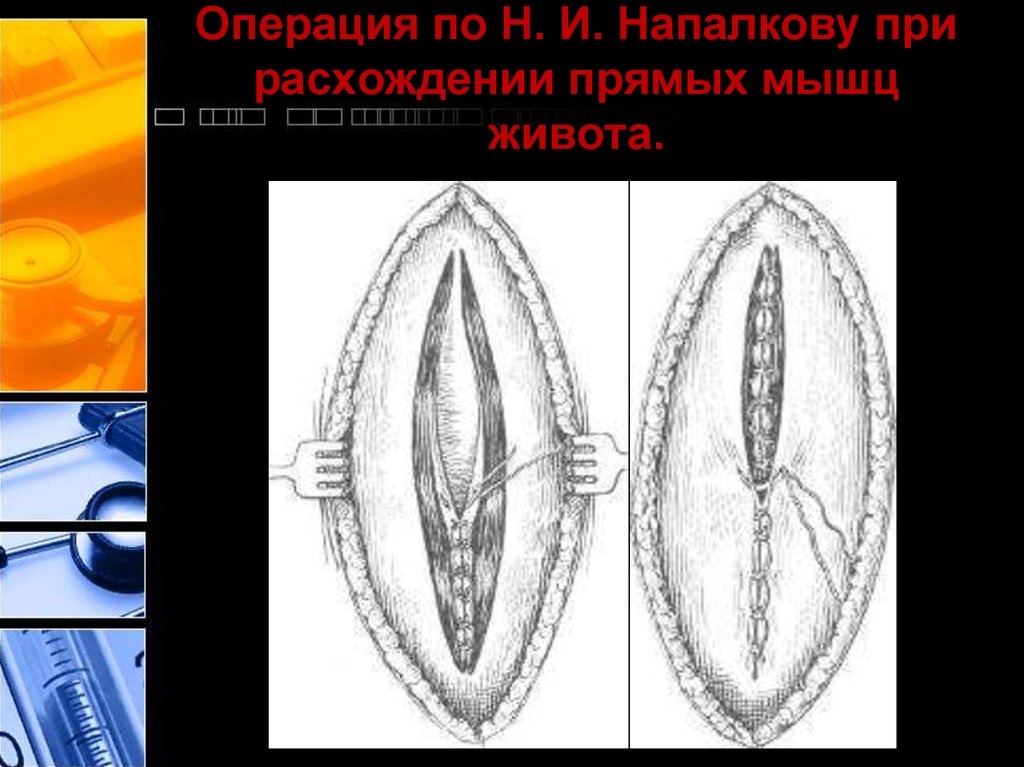
30. Операция по Н. И. Напалкову при расхождении прямых мышц живота.
31. Ущемленная вентральная грыжа. Пластика по Сапежко.
А - накладываются П-образные швы, при этомправый листок апоневроза подводится под левый.
Б - накладывается второй ряд узловых швов с
образованием дупликатуры.
32. Пластика грыжевых ворот по способу Сапежко-Дьяконова. Наложение П-образных швов
Пластика грыжевых ворот по способуСапежко-Дьяконова. Наложение Побразных швов
Создают дубликатуру из
лоскутов апоневроза белой
линии живота в вертикальном
направлении путем
накладывания вначале 2—4
П-образных швов, подобно
тому как это производится при
способе Мейо, с
последующим подшиванием
узловыми швами края
свободного лоскута
апоневроза к передней стенке
влагалища прямой мышцы
живота.
33. Способ пластики грыжевых ворот при грыжах передней брюшной стенки по методике Воронина-Смирнова
34. Аллопластические способы операций
С использованием трансплантатовПри послеоперационных вентральных грыжах в
каждом конкретном случае предусматривают
максимально возможное использование
собственных тканей больного (мышцы,
апоневрозы, фасции, рубцовые ткани, части
грыжевого мешка).
Существуют несколько
способов применения
трансплантатов.
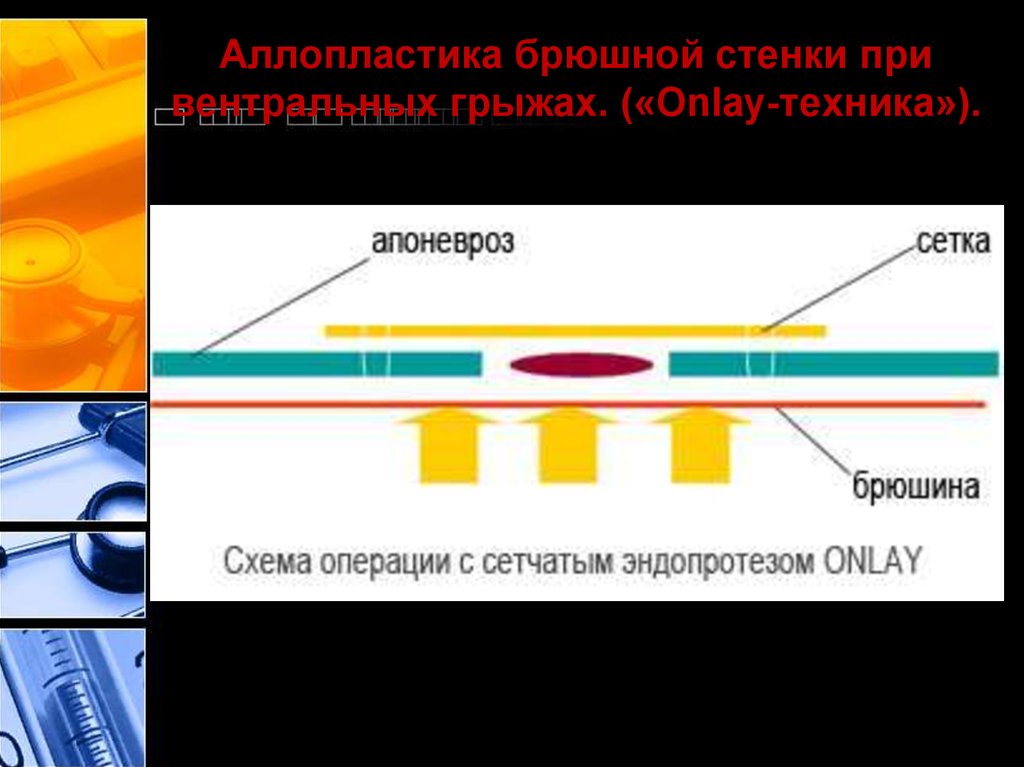
35. Способ 1 («Onlay-техника»)
Укрепление грыжевых ворот производят подшиваниемтрансплантата поверх аутопластики. Края грыжевого
дефекта сшивают узловыми швами до плотного
соприкосновения или в дубликатуру.
Затем переднюю поверхность мышечно-апоневротического
слоя отделяют от подкожной клетчатки на протяжении 8–10
см от линии швов в обе стороны и подшивают трансплантат,
укрепляя эту линию швов и слабые места брюшной стенки
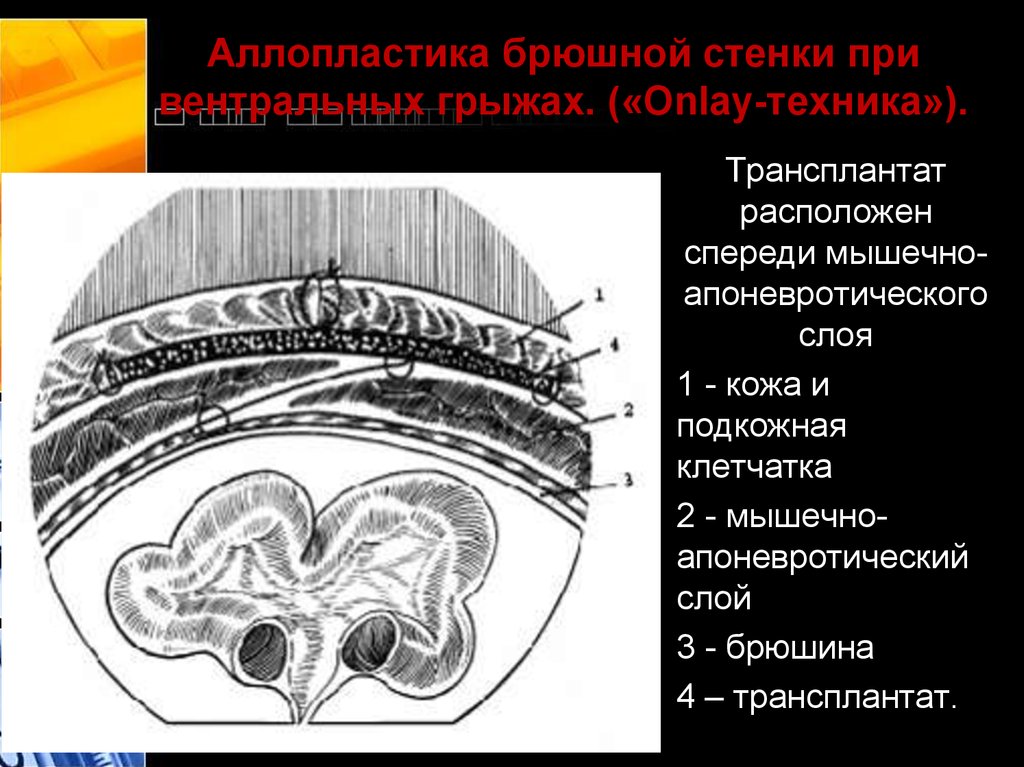
36. Аллопластика брюшной стенки при вентральных грыжах. («Onlay-техника»).
Трансплантатрасположен
спереди мышечноапоневротического
слоя
1 - кожа и
подкожная
клетчатка
2 - мышечноапоневротический
слой
3 - брюшина
4 – трансплантат.
37. Аллопластика брюшной стенки при вентральных грыжах. («Onlay-техника»).
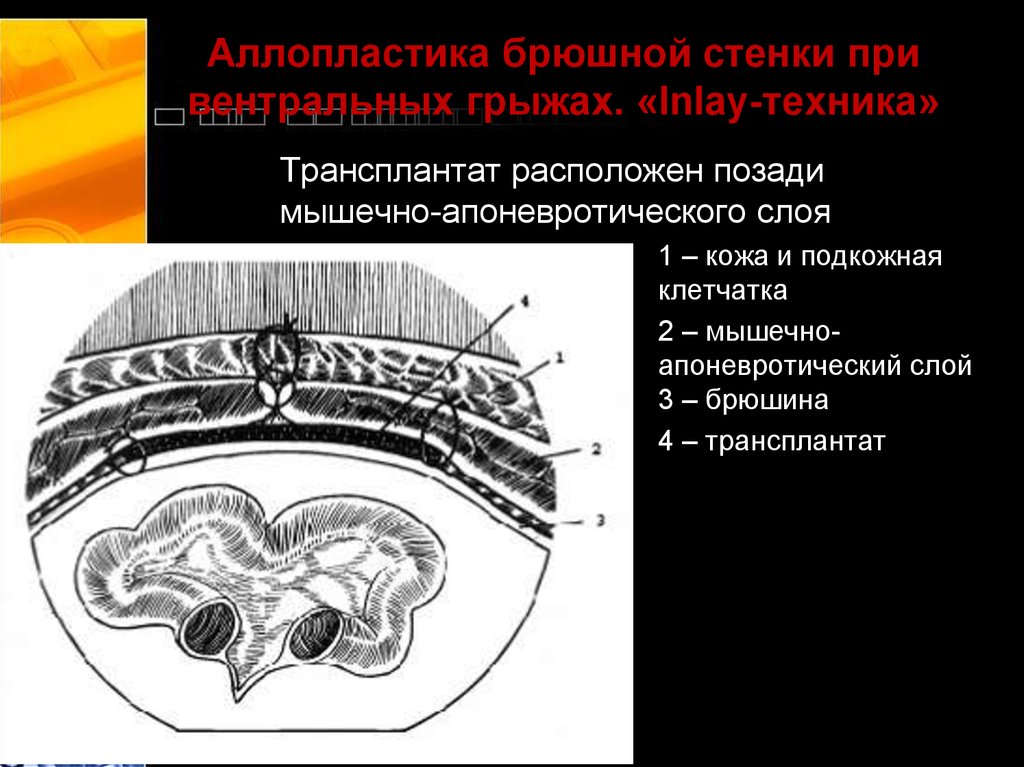
38. Способ 2 («Inlay-техника»)
С помощью трансплантата укрепляют широкуюплощадь брюшной стенки изнутри, между
брюшиной и мышечным слоем.
После удаления грыжевого мешка и иссечения рубцов
брюшину отслаивают от мышечно-апоневротического слоя
на протяжении 6–8 см. Края её сшивают. Затем над
брюшиной располагают трансплантат, один край которого
фиксируется П-образными швами к мышечноапоневротическому слою изнутри.
Затем подшивают второй край с таким расчётом, чтобы
после сведения краёв грыжевого дефекта над
трансплантатом пластическая ткань оставалась натянутой,
«не парусила».
39. Аллопластика брюшной стенки при вентральных грыжах. «Inlay-техника»
Трансплантат расположен позадимышечно-апоневротического слоя
1 – кожа и подкожная
клетчатка
2 – мышечноапоневротический слой
3 – брюшина
4 – трансплантат
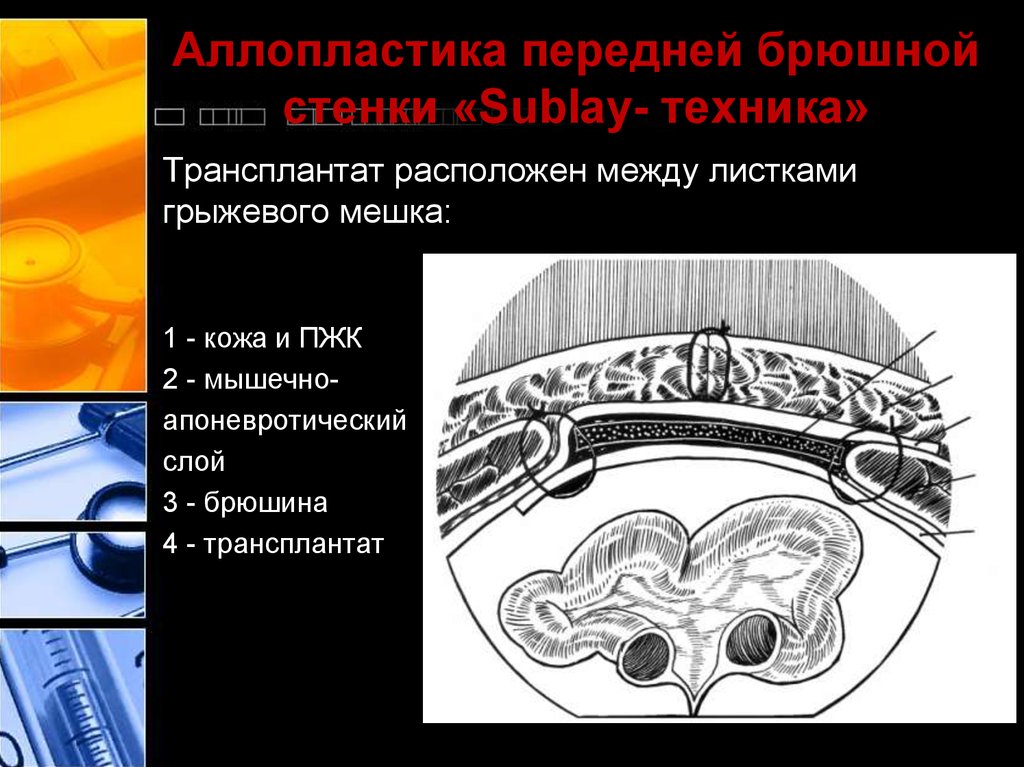
40. Способ 3 («Sublay- техника»)
Этот способ применяют в тех случаях, когда свести швамикрая грыжевых ворот невозможно или опасно. Из стенок
грыжевого мешка выкраивают два противоположных лоскута
шириной 6–8 см и длиной, равной длиннику или диаметру
грыжевых ворот.
С помощью одного из лоскутов, плотным подшиванием его
края к противоположному краю грыжевых ворот, закрывают
брюшную полость. Затем к краям грыжевого дефекта по всей
его окружности в виде заплаты пришивают трансплантат,
поверх которого фиксируют и второй лоскут грыжевого
мешка.
41. Аллопластика передней брюшной стенки «Sublay- техника»
Трансплантат расположен между листкамигрыжевого мешка:
1 - кожа и ПЖК
2 - мышечноапоневротический
слой
3 - брюшина
4 - трансплантат
42. Осложнения послеоперационного периода
Ранний послеоперационный период:• Нагноение раны
• Пневмония
• Скопление серозной жидкости
• Тромбофлебит нижних конечностей
Поздний послеоперационный период:
• Рецидив заболевания
• Грыжи другой локализации
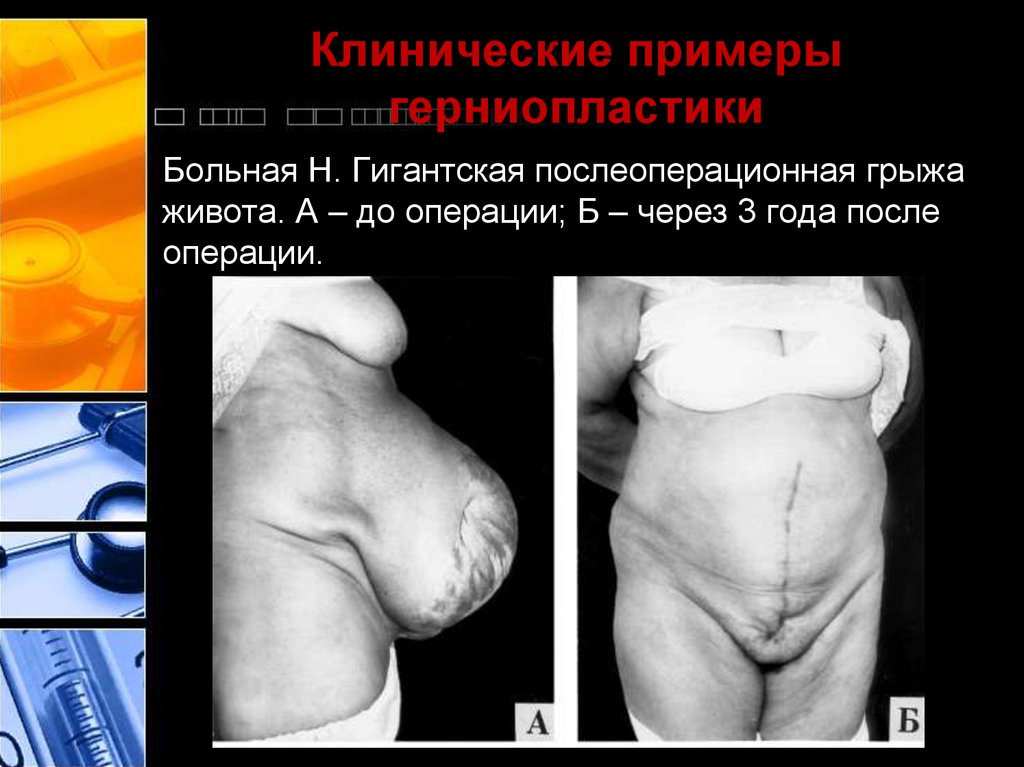
43. Клинические примеры герниопластики
Больная Н. Гигантская послеоперационная грыжаживота. А – до операции; Б – через 3 года после
операции.
44. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 6 лет после операции.
45. Больная Р. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 2 года после операции.
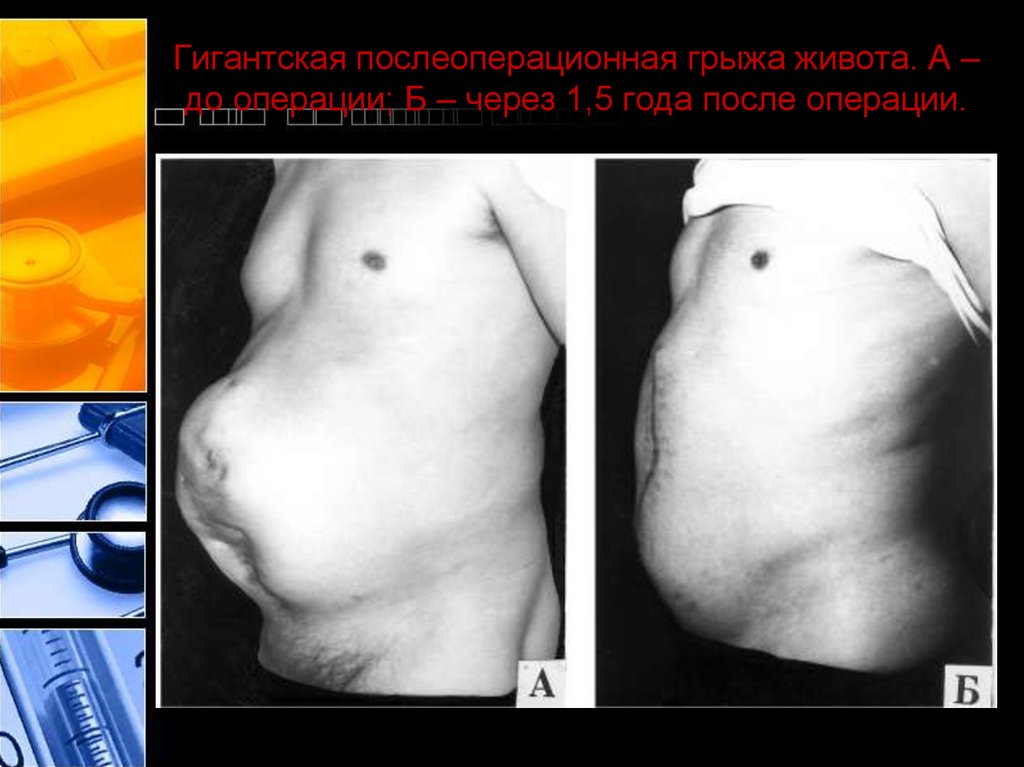
46. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 1,5 года после операции.
47. Обширная послеоперационная грыжа живота. А – до операции; Б – через 3 года после операции.
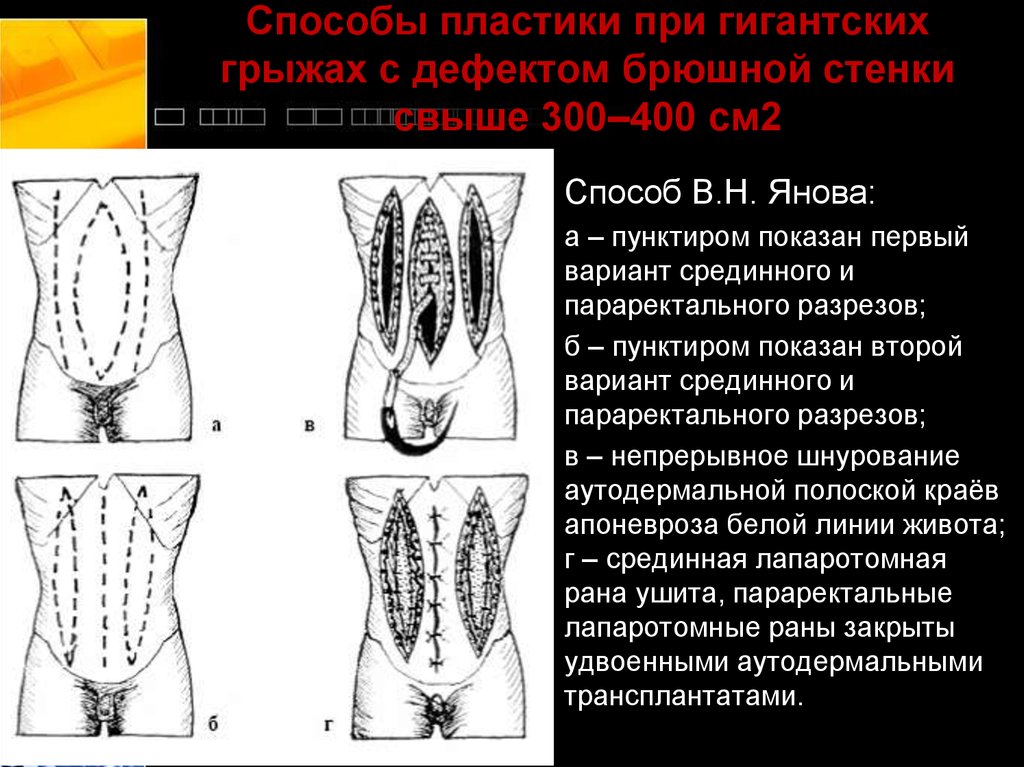
48. Способы пластики при гигантских грыжах с дефектом брюшной стенки свыше 300–400 см2
Способ В.Н. Янова:а – пунктиром показан первый
вариант срединного и
параректального разрезов;
б – пунктиром показан второй
вариант срединного и
параректального разрезов;
в – непрерывное шнурование
аутодермальной полоской краёв
апоневроза белой линии живота;
г – срединная лапаротомная
рана ушита, параректальные
лапаротомные раны закрыты
удвоенными аутодермальными
трансплантатами.
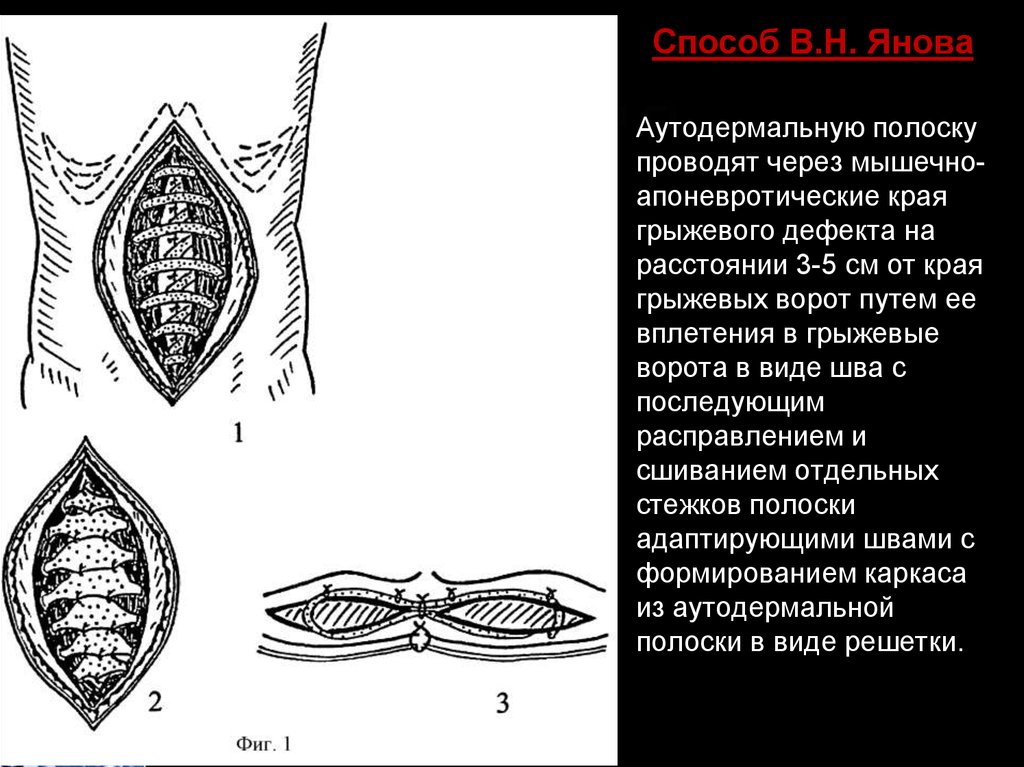
49.
Способ В.Н. ЯноваАутодермальную полоску
проводят через мышечноапоневротические края
грыжевого дефекта на
расстоянии 3-5 см от края
грыжевых ворот путем ее
вплетения в грыжевые
ворота в виде шва с
последующим
расправлением и
сшиванием отдельных
стежков полоски
адаптирующими швами с
формированием каркаса
из аутодермальной
полоски в виде решетки.
50.
Способ В.Н. ЯноваОтличающийся тем,
что аутодермальную
полоску вплетают в
края грыжевых ворот
по типу шнурования,
с проведением
полоски изнутри
кнаружи.
51. Лапароскопическая герниопластика
Метод лапароскопичского лечения грыж заключается впроведении операции с использованием небольшого доступа
(в виде прокола диаметром около 2 см).
Операция выполняется с помощью лапароскопической
техники.
Этот метод имеет преимущество не только в использовании
более малого разреза, но и в меньшей степени
травматизации тканей пациента и меньшей частоте
осложнений во время и после операций. Недостатком
метода является выполнение лапароскопической операции
под общим наркозом.
52. Профилактика
• Ношение бандажа после операции на брюшнойполости
• Правильное питание
• Нормализация веса
• Ограничение физических
нагрузок после операции








































 medicine
medicine








