Similar presentations:
Малярия. Трансмиссивное заражение
1.
МАЛЯРИЯСтарший преподаватель
кафедры инфекционных болезней
(с курсом медицинской паразитологии
и тропических заболеваний)
Ласкин Александр Викторович
2.
3.
4.
Mandell, Douglas, and Bennett's Principles andPractice of Infectious Diseases, 7th Edition
Pages: 4320
Imprint: Churchill Livingstone
ISBN: 978-0-443-06839-3
Copyright: 2010
5.
Малярия–
группа
антропонозных
протозойных трансмиссивных болезней,
возбудители которых передаются комарами
рода
Anopheles,
и
характеризуется
преимущественным
поражением
ретикулогистиоцитарной
системы
и
эритроцитов.
Проявления:
1) рецидивирующие лихорадочные
пароксизмы;
2) анемия;
3) гепатоспленомегалия.
6.
Трансмиссивное заражениеОт лат. transmissio - передача
Заражение происходит при участии
переносчиков – кровососущих и других
членистоногих.
Малярийный комар и
плазмодий
(инокуляция)
Триатомовый клоп и
трипаносомы
(контаминация)
7.
В докладе обобщена информацияиз 106 эндемичных по малярии
стран и других источников
Ситуация на 2010 год
учтённые случаи
216 млн. случаев малярии, из них
174 млн. (81%) ─ в Африке.
655 000 человек умерли, из них
91% ─ в Африке.
86% умерших от малярии─
дети до 5 лет.
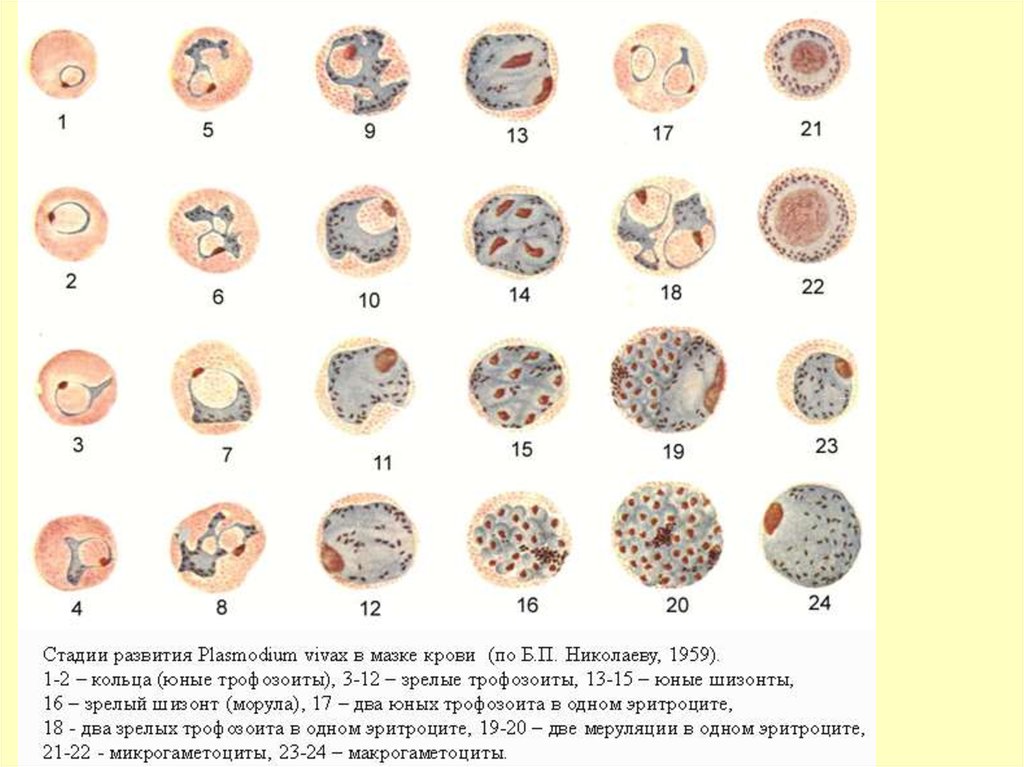
диапазон неопределенности для смертности от
малярии составляет 537 000 до 907 000.
8. У людей малярию вызывают:
Plasmodium falciparum – тропическая,P. vivax – трехдневная,
P. ovale – типа трехдневной (или овалемалярия),
P. malariae – четырехдневная малярия.
Виды возбудителей отличаются между собой по морфологии, биологии,
жизненному циклу и характеру патологических процессов.
9.
P. knowlesi– патогенный для человека вид
плазмодиев обезьян из Юго-Восточной Азии.
Близок
к
P.
falciparum
по
Эритроцитарная шизогония 24 часа
морфологии.
Округлые гаметоциты.
Клиника
похожа
на
тропическую
малярию,
осложнения могут привести к смерти больного.
10. Условия для местной передачи малярии
• Комары рода Anopheles• Тёплая погода для развития в
комарах спорозоитов
• Человек с плазмодиями в
крови
11. Стандартные ошибки
• В России нет малярийных комаров, а еслиесть, то на южных рубежах – неверно
• Развитие в комаре идёт только в условиях
тропического климата – неверно
• Комар кусает только больного человека
(т.е. у него ярко выраженная клиника —
срочная госпитализация и уничтожение
паразитов в крови) - неверно
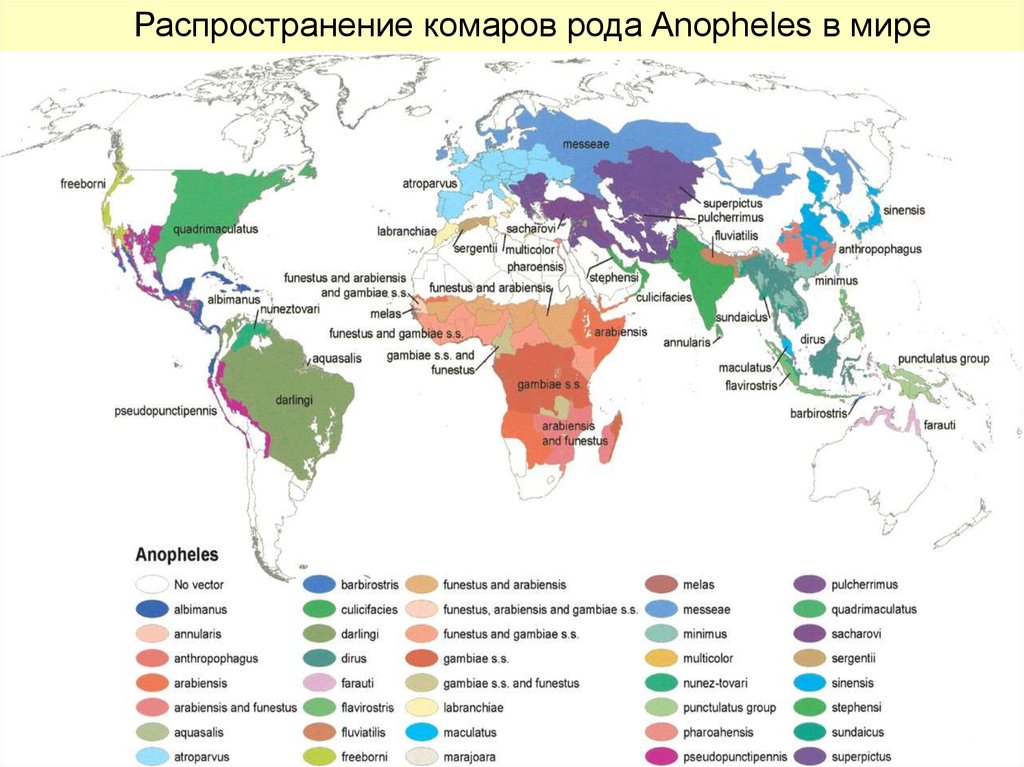
12.
Распространение комаров рода Anopheles в мире13. Распространение комаров рода Anopheles в Европе
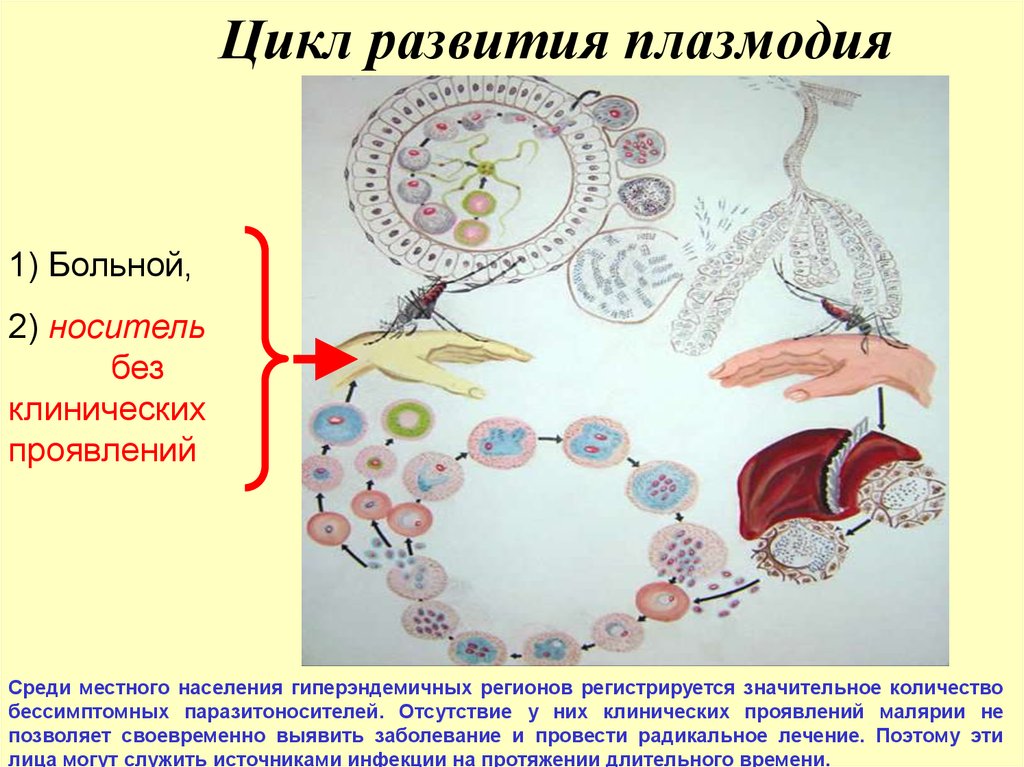
14. Цикл развития плазмодия
1) Больной,2) носитель
без
клинических
проявлений
Среди местного населения гиперэндемичных регионов регистрируется значительное количество
бессимптомных паразитоносителей. Отсутствие у них клинических проявлений малярии не
позволяет своевременно выявить заболевание и провести радикальное лечение. Поэтому эти
лица могут служить источниками инфекции на протяжении длительного времени.
15. INTERNATIONAL TRAVEL AND HEALTH 2010
Countries and territories with malarious areas(* = P. vivax risk only)
Afghanistan
Algeria*
Angola
Argentina*
Armenia*
Azerbaijan*
Bahamas
Bangladesh
Belize
Benin
Bhutan
Bolivia
Botswana
Brazil
Burkina Faso
Burundi
Cambodia
Cameroon
Cape Verde
Central African
Republic
Chad
China
Colombia
Comoros
Congo
Congo, Democratic
Republic of the
(former Zaire)
Costa Rica
Côte d’Ivoire
Djibouti
Dominican Republic
Ecuador
Egypt
El Salvador
Equatorial Guinea
Eritrea
Ethiopia
French Guiana
Gabon
Gambia
Georgia*
Ghana
Guatemala
Guinea
Guinea-Bissau
Guyana
Haiti
Honduras
India
Indonesia
Iran, Islamic Republic of
Iraq*
Kenya
Korea, Democratic
People’s Republic of*
Korea, Republic of*
Kyrgyzstan *
Lao People’s Democratic
Republic
Liberia
Madagascar
Malawi
Malaysia
Mali
Mauritania
Mayotte
Mexico
Morocco*
Mozambique
Myanmar
Namibia
Nepal
Nicaragua
Niger
Nigeria
Oman
Pakistan
Panama
Papua New Guinea
Paraguay
Peru
Philippines
Russian Federation*
Rwanda
Sao Tome and Principe
Saudi Arabia
Senegal
Sierra Leone
Solomon Islands
Somalia
South Africa
Sri Lanka
Sudan
Suriname
Swaziland
Syrian Arab
Republic*
Tajikistan
Tanzania, United
Republic of
Thailand
Timor-Leste
Togo
Turkey*
Turkmenistan*
Uganda
Uzbekistan *
Vanuatu
Venezuela
Viet Nam
Yemen
Zambia
Zimbabwe
16.
МАЛЯРИЯ В СТРАНАХ ВОСТОЧНОГО ПОЛУШАРИЯ17.
МАЛЯРИЯ В СТРАНАХЗАПАДНОГО
ПОЛУШАРИЯ
18.
19. INTERNATIONAL TRAVEL AND HEALTH 2012
20.
21.
22.
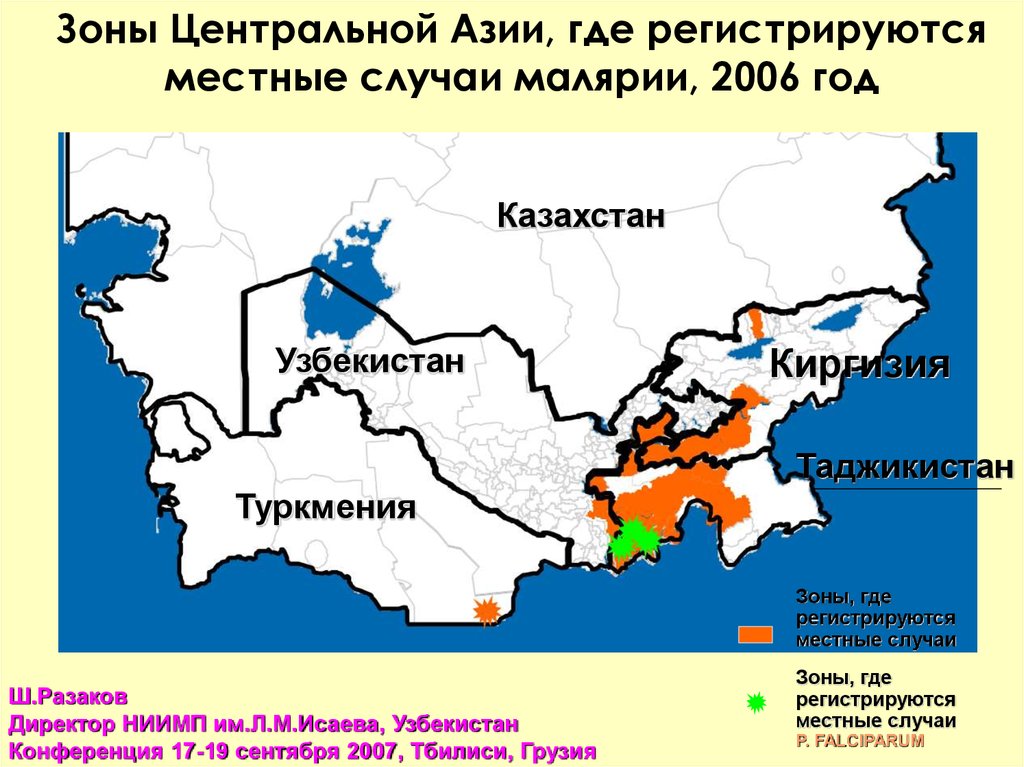
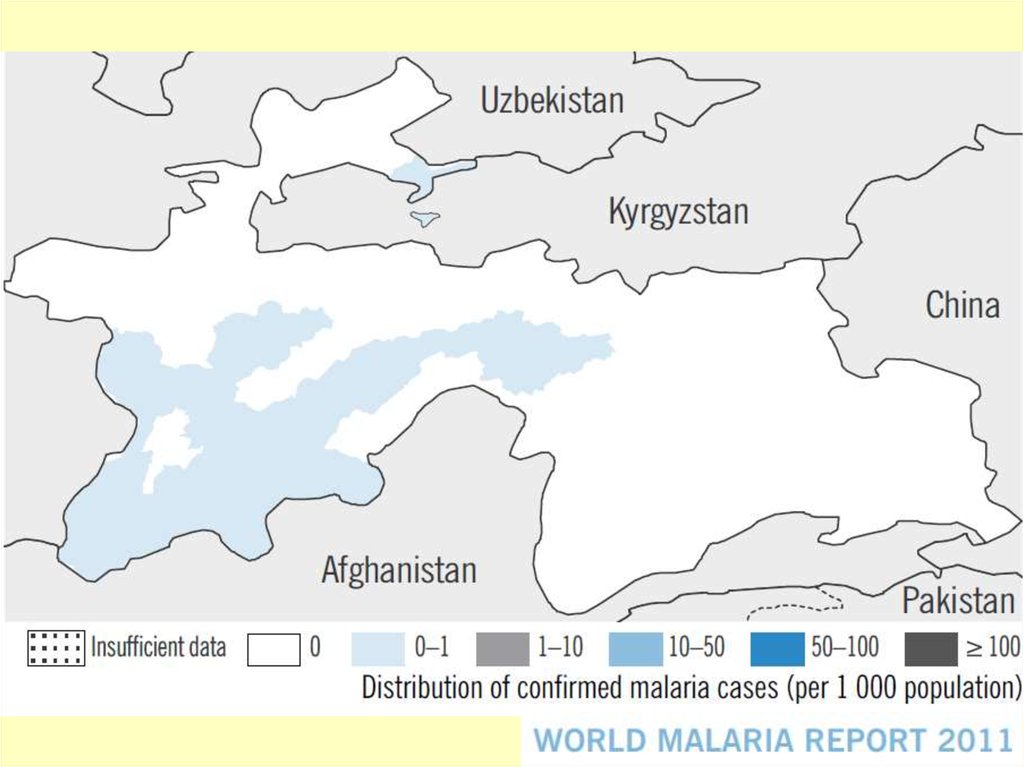
Зоны Центральной Азии, где регистрируютсяместные случаи малярии, 2006 год
Казахстан
Узбекистан
Киргизия
Таджикистан
Туркмения
Зоны, где
регистрируются
местные случаи
Ш.Разаков
Директор НИИМП им.Л.М.Исаева, Узбекистан
Конференция 17-19 сентября 2007, Тбилиси, Грузия
Зоны, где
регистрируются
местные случаи
P. FALCIPARUM
23.
24.
25.
26.
27.
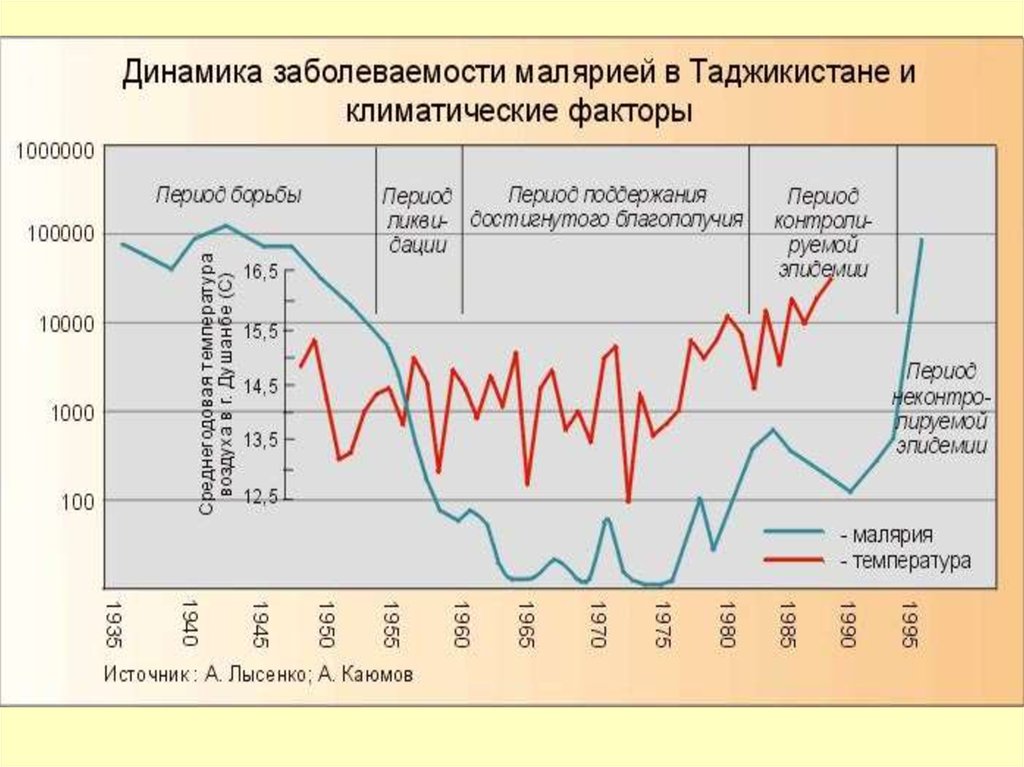
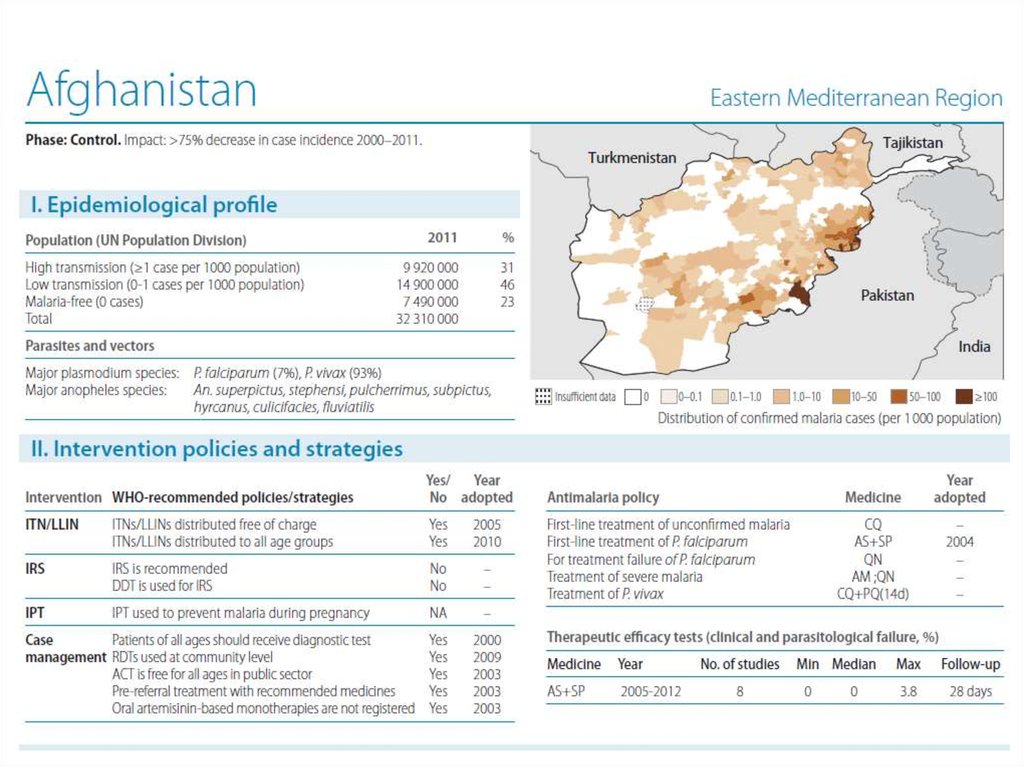
В активных очагах малярии в 2010 г. проживало2 710 000 чел. или почти 40 % населения Таджикистана
28.
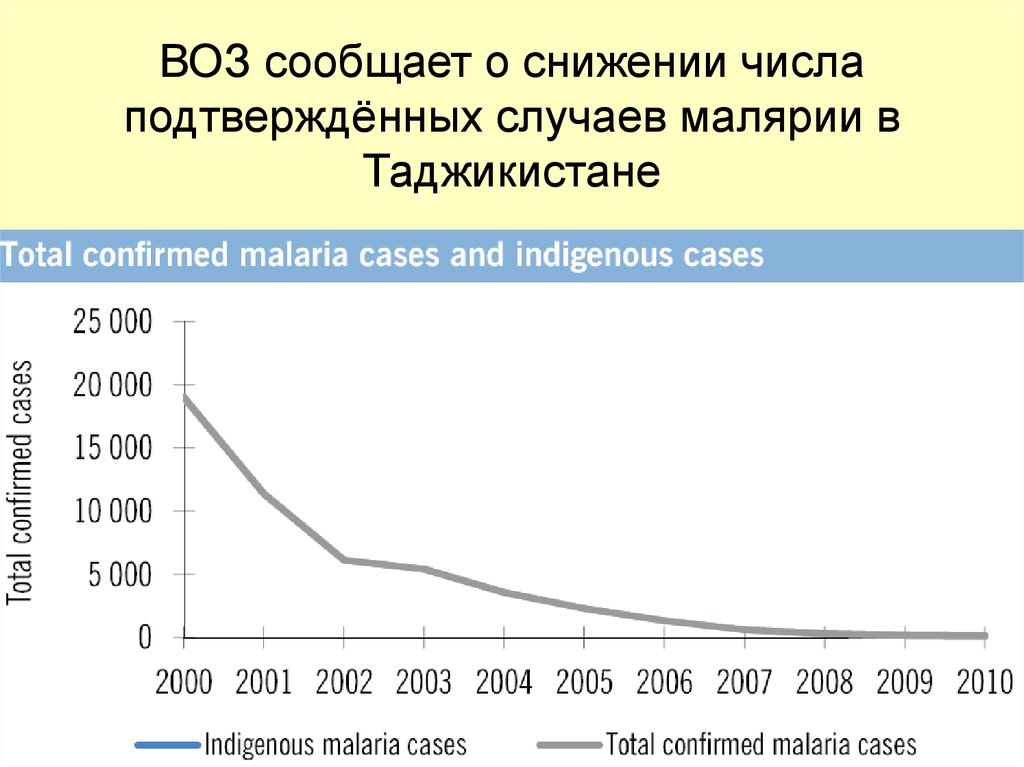
ВОЗ сообщает о снижении числаподтверждённых случаев малярии в
Таджикистане
29.
Разница в результатахсерологической и
микроскопической диагностики
30.
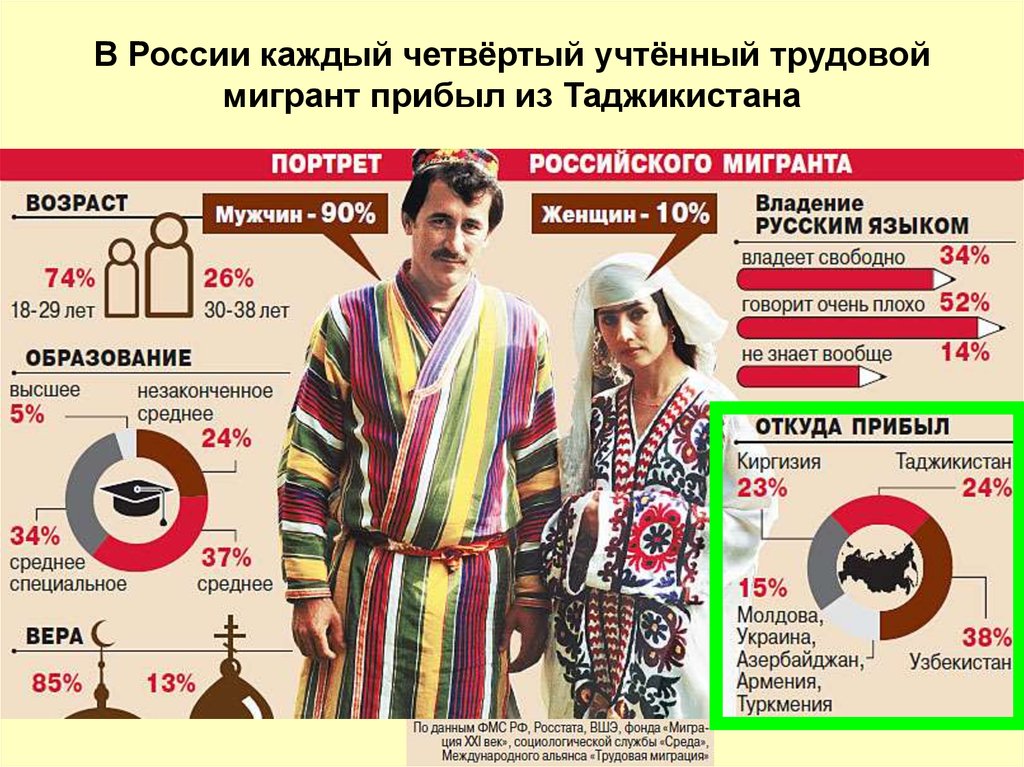
В России каждый четвёртый учтённый трудовоймигрант прибыл из Таджикистана
31.
В современных условиях наибольшую эпидемическуюопасность представляют выходцы из высоко эндемичных
регионов, инфицированные малярийными плазмодиями.
Переселяясь на временное или постоянное место жительства
в ранее оздоровленные регионы, где существуют условия для
распространения малярии, эти лица могут в течение
длительного времени служить активными источниками
инфекции. Нестерильный иммунитет, сформированный в
результате неоднократного заражения и длительного
присутствия в крови малярийных плазмодиев, способствует
атипичному или бессимптомному течению инфекции.
Зачастую, даже при наличии клинических проявлений
заболевания, нелегальные эмигранты из стран Африки, Азии,
Южной и Центральной Америки избегают обращаться за
медицинской помощью. Занимаясь самолечением, они лишь
купируют клинические признаки заболевания, но не
обеспечивают полной санациии организма от возбудителей.
32.
• В организме комара спорогония P. vivax при оптимальных условиях(28-30°С) длится 6-7 суток.
• Развитие P. vivax в переносчике при среднесуточной температуре
воздуха ниже +16°С невозможно.
среднесуточная
25,5
25,5
23,5
26,5
29
т е м п е р а т у р а (°С)
26
27
26,5
25,5
Вывод: в России существуют все условия для
местной передачи малярии
23,5
33.
УПРАВЛЕНИЕ ФЕДЕРАЛЬНОЙ СЛУЖБЫ ПО НАДЗОРУ В СФЕРЕ ЗАЩИТЫПРАВ ПОТРЕБИТЕЛЕЙ И БЛАГОПОЛУЧИЯ ЧЕЛОВЕКА ПО ГОРОДУ МОСКВЕ
ПИСЬМО
от 22 июня 2012 г. N 18-07-224/256
О НАЧАЛЕ СЕЗОНА ПЕРЕДАЧИ МАЛЯРИИ
По данным фенологических наблюдений за переносчиком малярии информирую,
что сезон передачи малярии в Москве начался 15.06.12.
Первые случаи проявления малярии с местной передачей можно ожидать после
29.06.12.
В соответствии с перечнем показаний к обследованию на малярию согласно
СанПин 3.2.1333-03 "Профилактика паразитарных болезней на территории РФ", пункт
3.10, обследованию подлежат лица лихорадящие и с неустановленным диагнозом в
течение 3 дней в эпидемиологический сезон и в течение 5 дней в остальное время года.
Вр.и.о. руководителя
В.М.ГЛИНЕНКО
34.
35.
36.
Июль 1999 года операция у швейцарца в Цюрихе. Через месяц – втораяоперация. Получил кровь от 16 доноров. Через 14 дней после второй
операции – ухудшение самочувствия. Признаки острой инфекции.
22 день – лихорадка до 40ºС.
23 день – в крови Plasmodium. Ретроспективно Plasmodium в крови, взятой
на 20 день после операции. 26 день – смерть от полиорганной
недостаточности. Анализ эритроцитарных концентратов показал наличие
антител у одного из доноров. Начат постоянный контроль для выявления
у него паразитов в крови. В течение 3 недель – отрицательные результаты.
Затем обнаружен гаметоцит P. falciparum. Ещё через месяц наблюдений
обнаружены бесполые формы в эритроцитах. ПЦР-анализ подтвердил
идентичность паразитов донора и реципиента.
Донор был в Камеруне за 6 лет до этих событий, в других эндемичных
районах не был, приступов лихорадки не отмечал, болел малярией 15 лет
назад, проживая в Африке.
Т.к. такого длительного течения тропической малярии не описано,
происхождение малярии у донора остаётся неясным.
37.
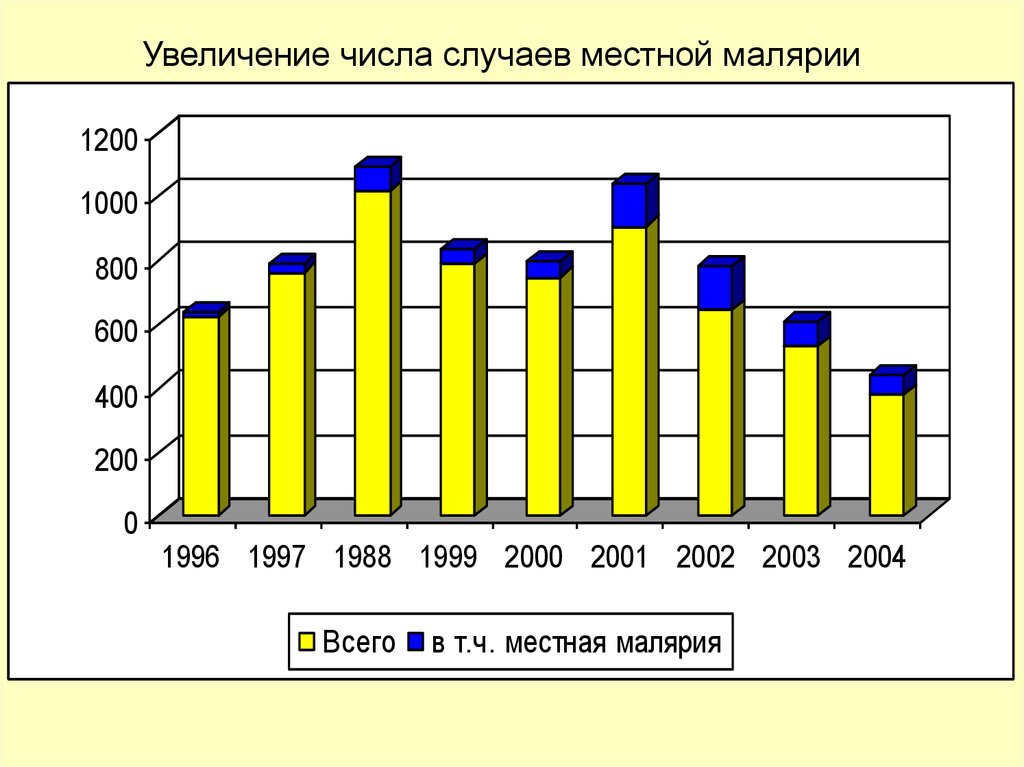
Увеличение числа случаев местной малярии1200
1000
800
600
400
200
0
1996 1997 1988 1999 2000 2001 2002 2003 2004
Всего
в т.ч. местная малярия
38.
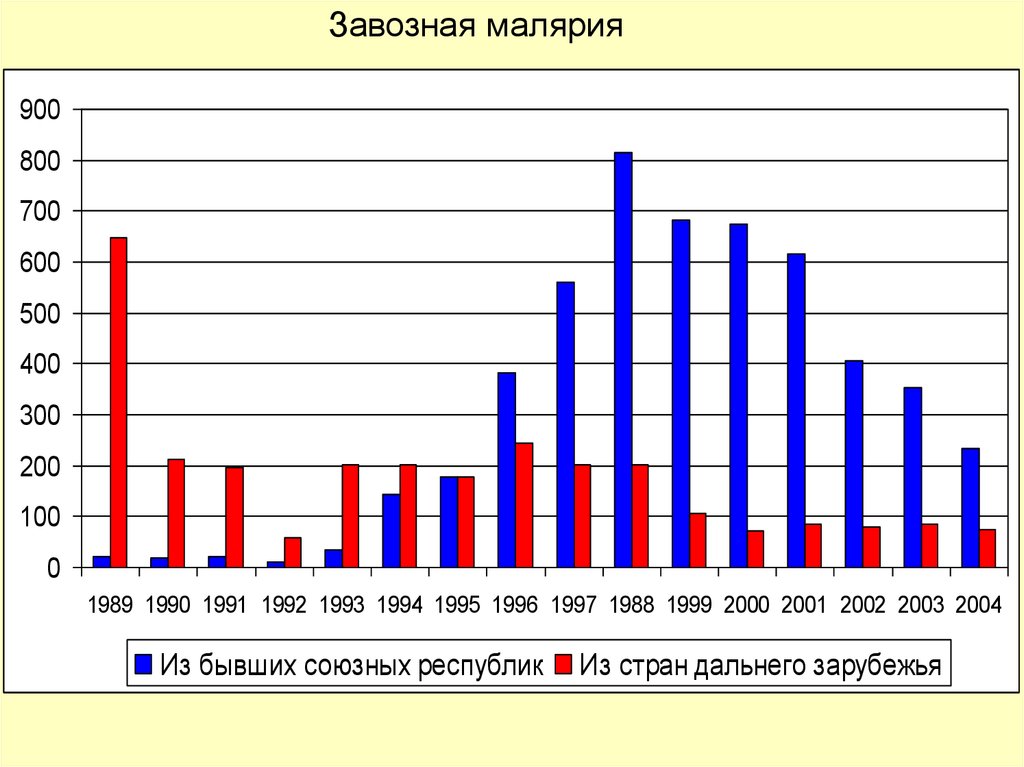
Завозная малярия900
800
700
600
500
400
300
200
100
0
1989 1990 1991 1992 1993 1994 1995 1996 1997 1988 1999 2000 2001 2002 2003 2004
Из бывших союзных республик
Из стран дальнего зарубежья
39.
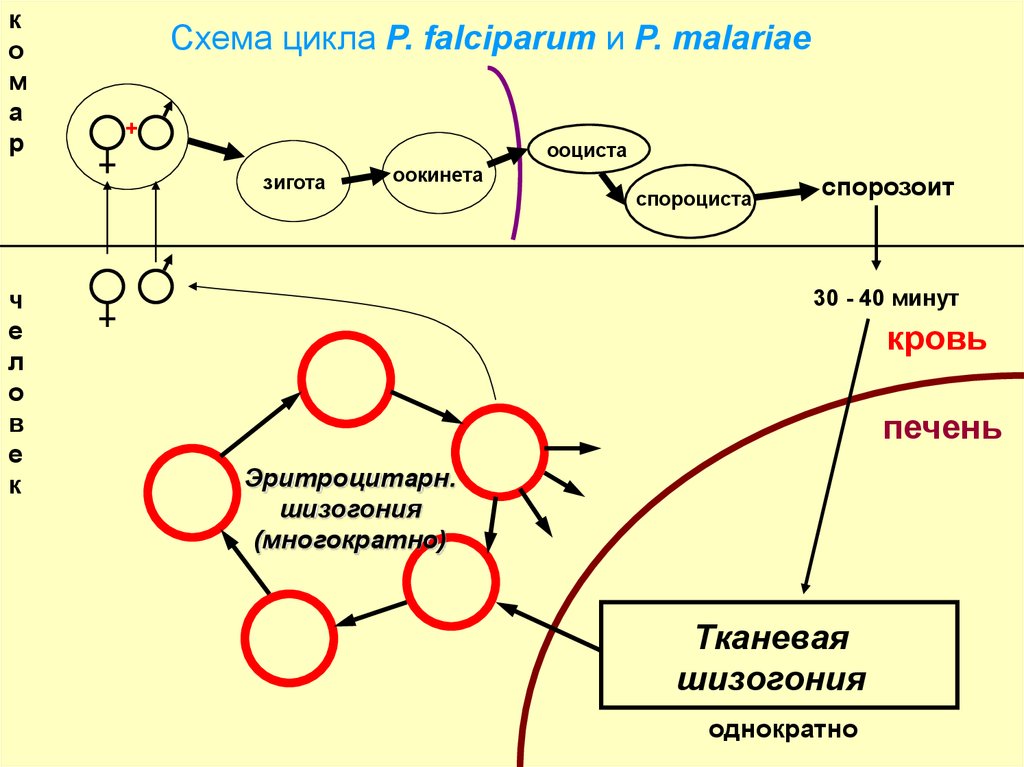
ко
м
а
р
Схема цикла P. falciparum и P. malariae
+
ооциста
зигота
ч
е
л
о
в
е
к
оокинета
спороциста
спорозоит
30 - 40 минут
кровь
печень
Эритроцитарн.
шизогония
(многократно)
Тканевая
шизогония
однократно
40.
ко
м
а
р
Схема цикла P. vivax и P. ovale
ооциста
+
зигота
ч
е
л
о
в
е
к
спорозоит
оокинета
спороциста
тахи-
бради-
кровь
гипнозоит
Эритроцитарн.
шизогония
(многократно)
STOP !
Тканевая
шизогония
однократно
печень
41.
Все клинические проявленияобусловлены
только эритроцитарной
шизогонией.
Началом
клиники
является
приступ лихорадки (малярийный
пароксизм), который обусловлен
массовым выходом мерозоитов в
кровь и массовым разрушением
эритроцитов.
42.
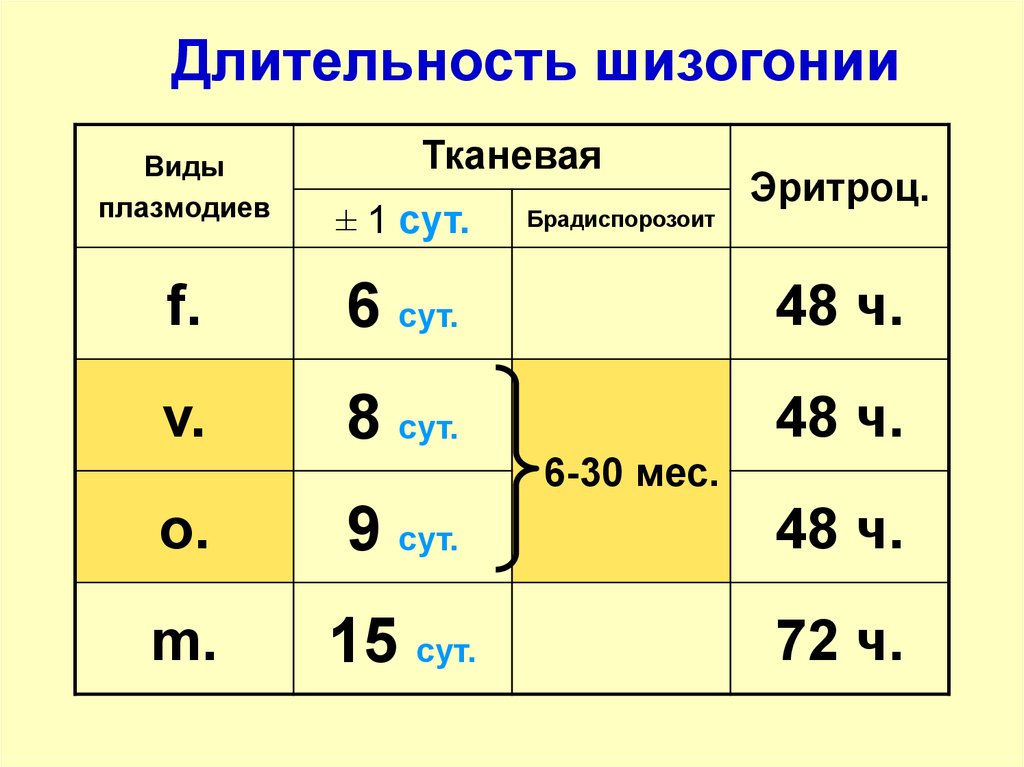
Длительность шизогонииВиды
плазмодиев
Тканевая
± 1 сут.
Брадиспорозоит
Эритроц.
f.
6 сут.
48 ч.
v.
8 сут.
48 ч.
6-30 мес.
o.
9 сут.
48 ч.
m.
15 сут.
72 ч.
43.
Длительность шизогонииопределяет периоды:
• Препатентный — время с момента
заражения до появления паразитов в
крови (плазмодий малярии) или в кале
(цисты простейших и яйца гельминтов).
ПП > Тканев. шизогонии
• Инкубационный – время со дня
заражения
до
появления
первых
клинических симптомов болезни.
ИПmin= Тканев. шиз.+ 1 Эрит.шиз.
44. Стадии шизогонии (любой)
1. Трофозоит2. Шизонт (от греч. schizoрасщепление)
3. Мерозоит
45.
Ответ лаборатории после микроскопии препаратов крови включает1. Вид паразита
2. Стадии, наличие или отсутствие половых форм
3. Количество паразитов
Пример:
Обнаружены (стадия) P. falciparum ++ (12-15 на 100 полей зрения)
1. Юные трофозоиты
2. Юные шизонты
3. Гаметоциты
В каждом из этих случаев свой прогноз и тактика
лечения
46.
1. ТРОФОЗОИТодно ядро
юный
мало
цитоплазмы,
крупная
вакуоль
зрелый
Много
цитоплазмы
47.
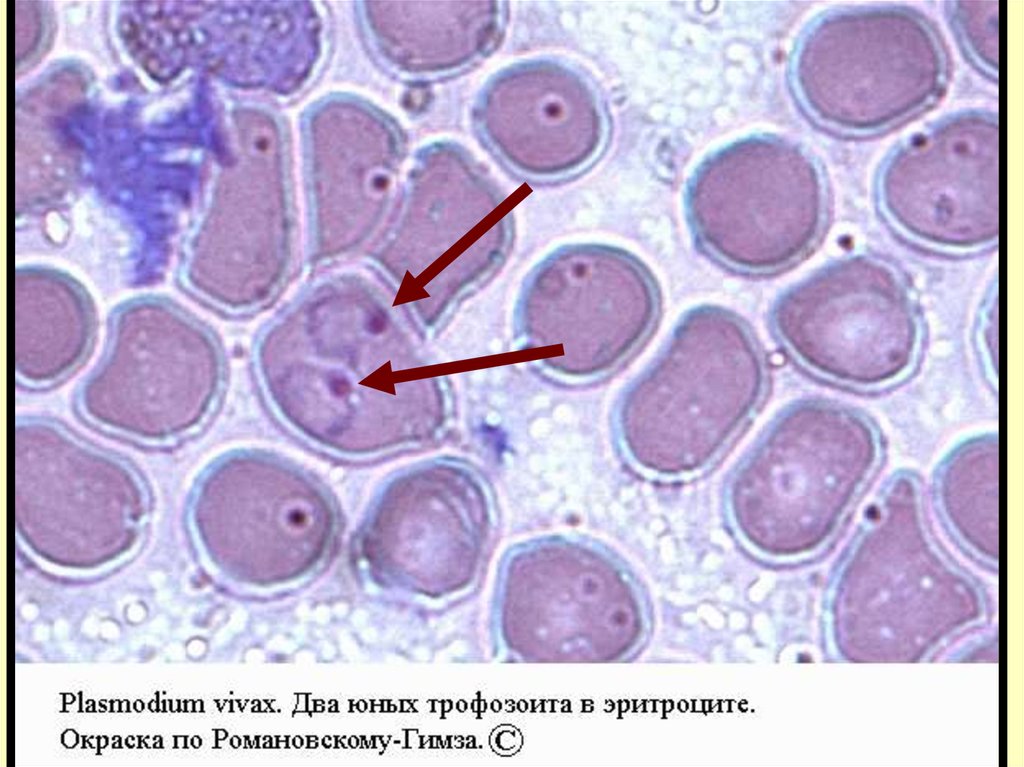
Pl.vivax стадия кольца – юный трофозоит48.
49.
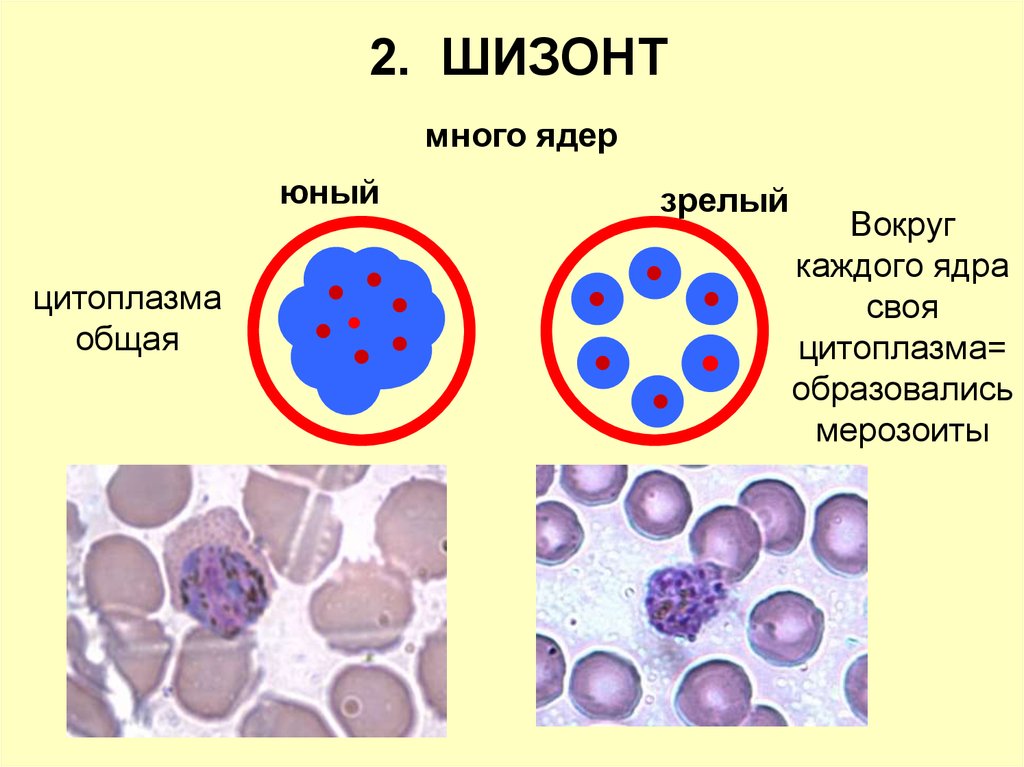
2. ШИЗОНТмного ядер
юный
цитоплазма
общая
зрелый
Вокруг
каждого ядра
своя
цитоплазма=
образовались
мерозоиты
50.
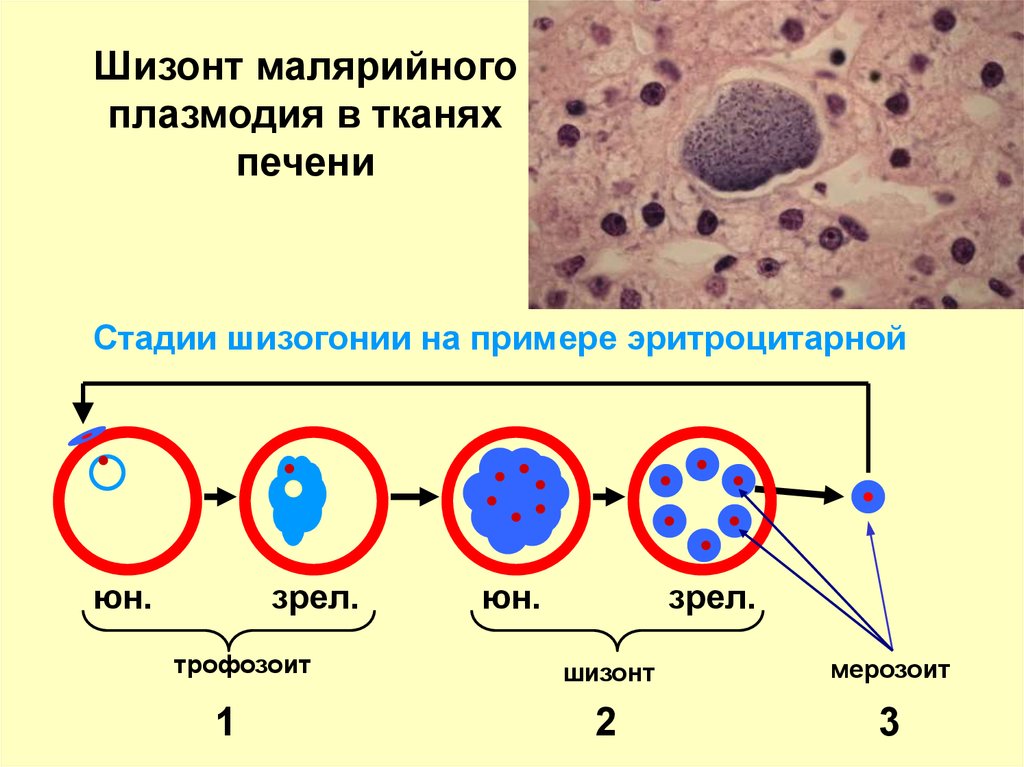
Шизонт малярийногоплазмодия в тканях
печени
Стадии шизогонии на примере эритроцитарной
юн.
зрел.
трофозоит
1
юн.
зрел.
шизонт
мерозоит
2
3
51. Лабораторная диагностика
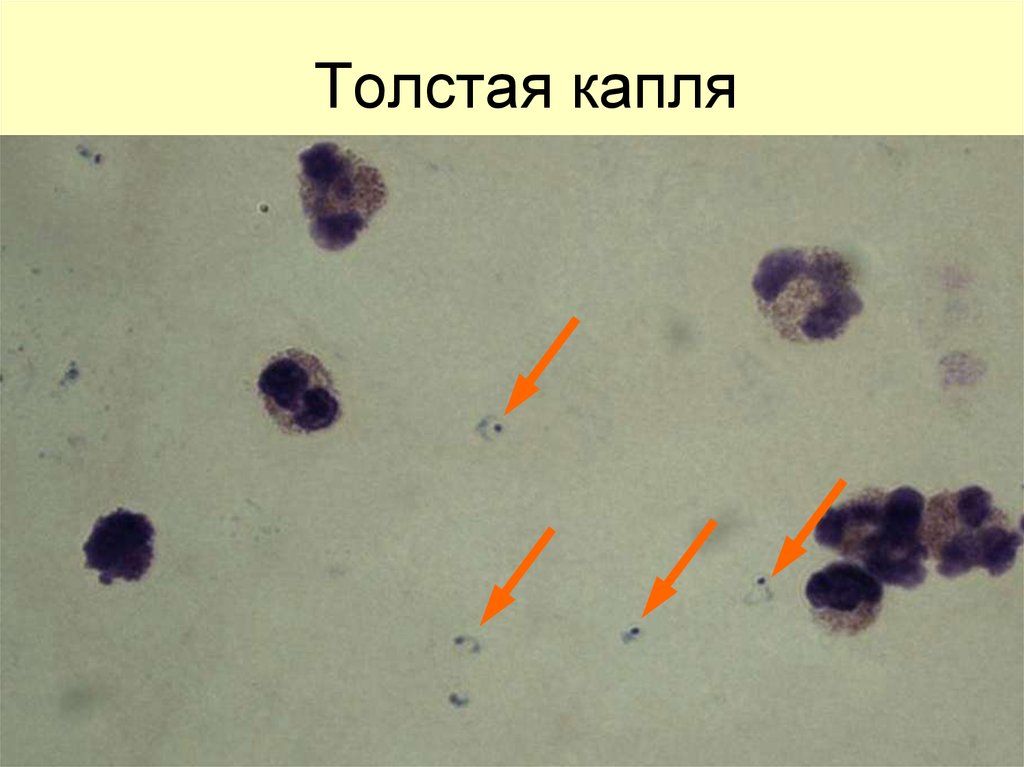
• Толстаякапля
• Тонкий мазок
52. Толстая капля
53.
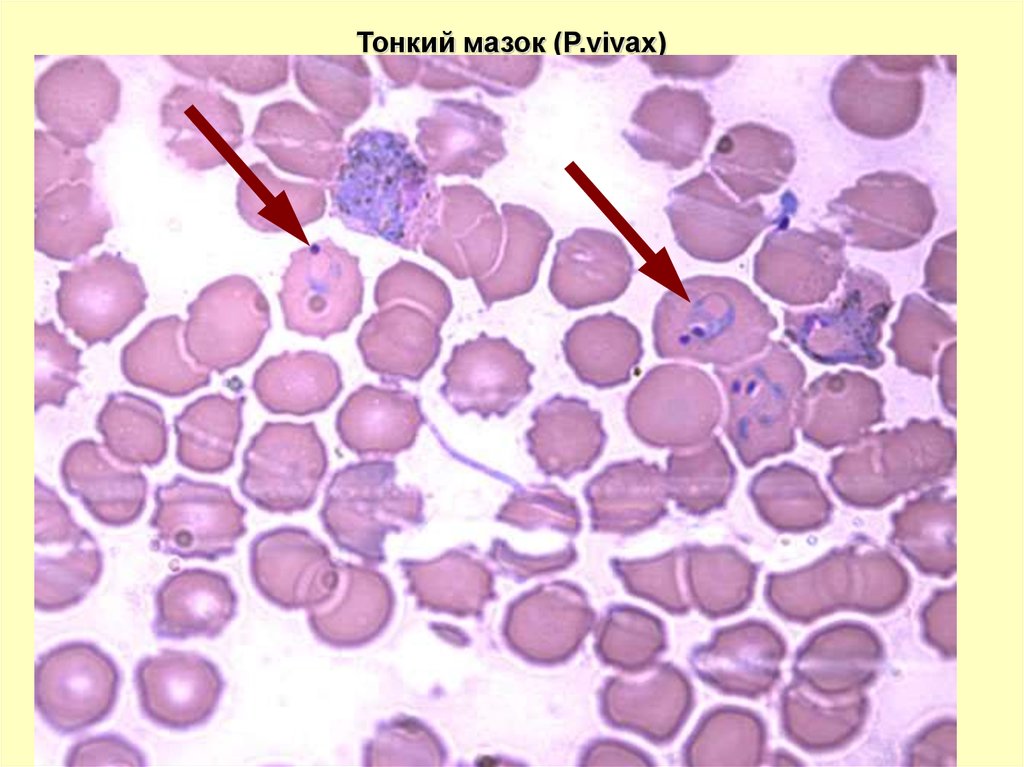
Тонкий мазок (P.vivax)54.
Приготовление мазкаНа
край
стерильного
предметного
стекла
помещают маленькую каплю крови. Правой рукой
к ней подводят второе предметное стекло со
шлифованными краями, которое ставят на каплю
крови под углом 40-45 . При этом капля должна
распределится ровной полоской между краем
предметного стекла и шлифованным стеклом.
Затем,
сохраняя
прежний
угол
наклона,
шлифованным стеклом полоску крови быстрым
движением распределяют по предметному
стеклу. Мазок должен быть равномерным,
тонким, с бахромой на конце.
55. Приготовление толстой капли
Слой крови в толстой капле не долженбыть очень толстым, иначе после
высушивания она трескается и может
отпасть.
Нормальной
считается
толстая капля, через которую после
высушивания
слабо
просвечивает
крупный печатный текст, а при
микроскопии в одном поле зрения
насчитывается в среднем 10–15 ядер
лейкоцитов.
56.
• СУШКА на воздухе.• ФИКСАЦИЯ (сухие мазки!) этиловым спиртом (15
мин) или в течение 10-15 мин смесью Никифорова
(этиловый спирт и эфир 1:1).
• ОКРАСКА мазков и нефиксированных толстых
капель
по
методу
Романовского
краской,
содержащей метиленовый синий, эозин и продукт
его расщепления – азур. Метиленовый синий
окрашивает цитоплазму паразита в голубой цвет, а
эозин – ядра паразита в вишнево-красный.
Окраска длится 40-45 мин.
• ПРОМЫВКА проточной водой.
• СУШКА на воздухе
• Микроскопирование
57.
• Передупотреблением
краску
разводят дистиллированной водой
нейтральной реакции (pH 7,2) в
соотношении 1-2 капли краски на 1
мл воды.
• Правильно окрашенная толстая
капля имеет фиолетовый цвет.
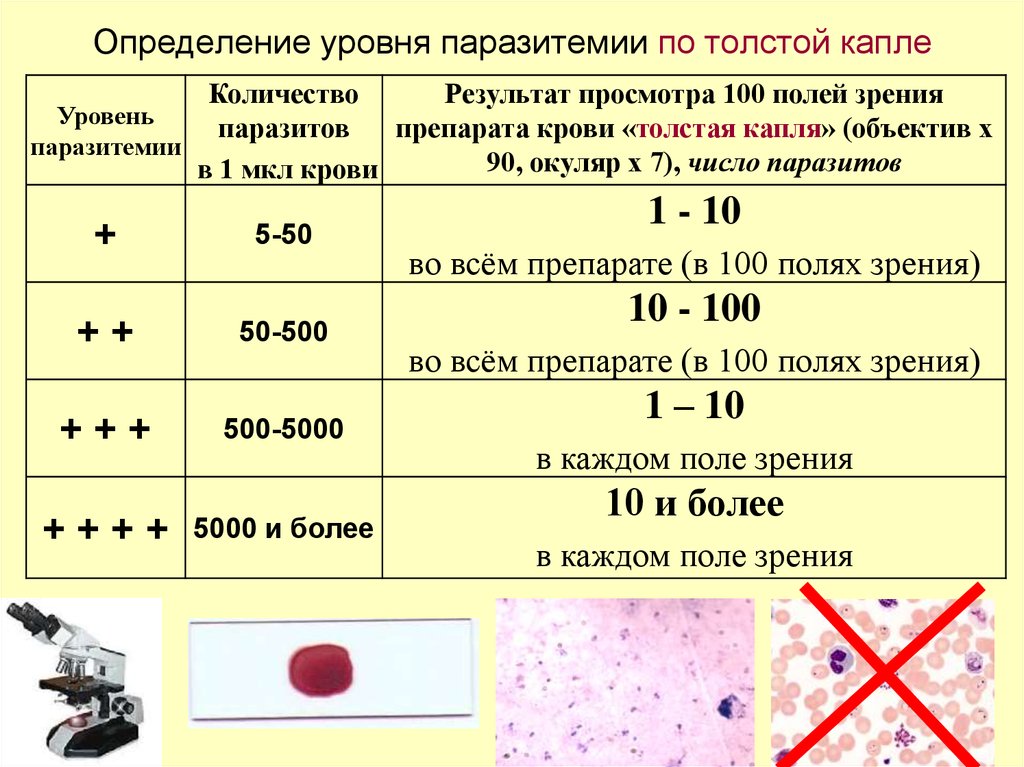
58. Определение уровня паразитемии по толстой капле
КоличествоРезультат просмотра 100 полей зрения
Уровень
паразитов
препарата крови «толстая капля» (объектив x
паразитемии
90, окуляр x 7), число паразитов
в 1 мкл крови
+
++
+++
++++
5-50
50-500
500-5000
5000 и более
1 - 10
во всём препарате (в 100 полях зрения)
10 - 100
во всём препарате (в 100 полях зрения)
1 – 10
в каждом поле зрения
10 и более
в каждом поле зрения
59.
P. VIVAXВ ТОНКОМ МАЗКЕ
можно обнаружить на всех стадиях развития
Юн.
трофозоит
1/3 – 1/2 диаметра эритроцита.
Может быть 2 в эритроците
Зрел.
трофозоит
амебовидная форма
Шизонт
Зрел.
шизонт
Макро
гаметоцит
Микро
гаметоцит
от 2 до 22 ядер
(морула) – беспорядочная кучка
мерозоитов (до 22,в среднем 14-16),
напоминающая «тутовую ягоду».
сходны с крупными трофозоитами
определяются по крупному рыхлому ядру
Пораженные эритроциты увеличены, обесцвечены, с мелкой густой
зернистостью красно-фиолетового цвета (зернистость Шюффнера)
60.
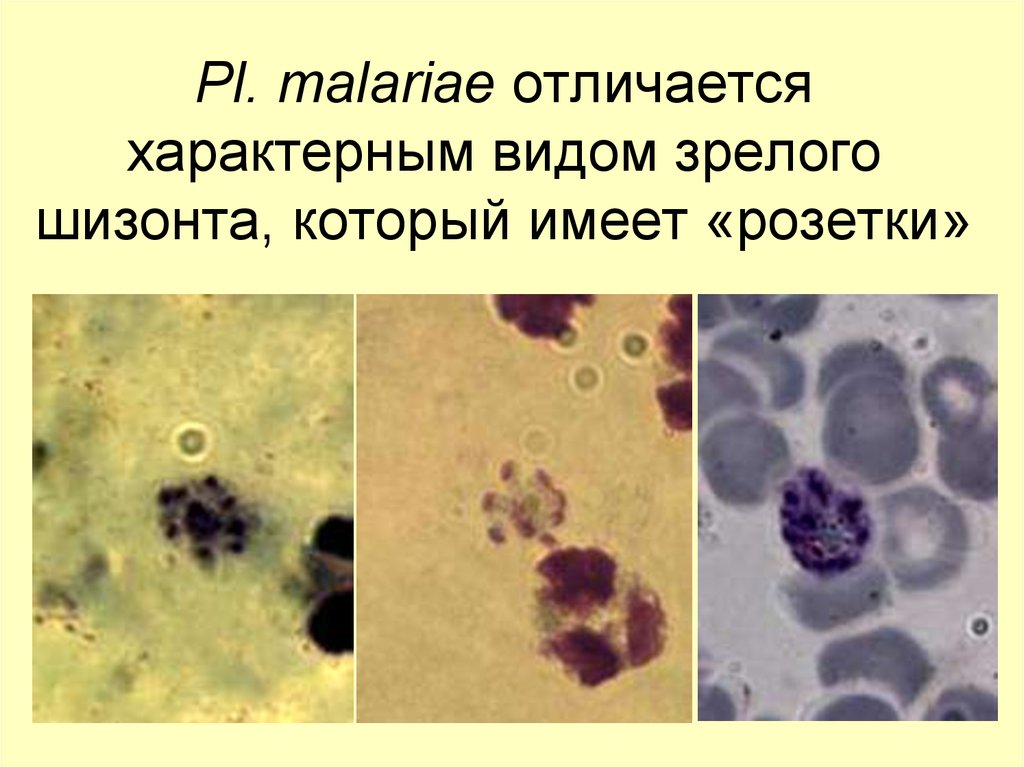
P. MALARIAEВ ТОНКОМ МАЗКЕ
на всех стадиях развития
Юн.
трофозоит
Зрел.
трофозоит
Зрел.
шизонт
сходны с P.vivax, всегда 1
овальная или лентовидная форма
по 6-12 мерозоитов, собраны розеткой
вокруг пигмента, «вид маргаритки»
Гаметоциты сходны с P.vivax, но мельче
Пораженные эритроциты не меняются в размерах
61. Pl. malariae отличается характерным видом зрелого шизонта, который имеет «розетки»
62.
P. OVALEВ ТОНКОМ МАЗКЕ
на всех стадиях развития
Эритроциты как правило, увеличены, но меньше, чем при
vivax, обесцвечены, c крупной редкой зернистостью красного
цвета (зернистость Джеймса), часть овальной формы с
фестончатым краем.
Все другие стадии развития сходны с P. vivax.
ХАРАКТЕРНЫЙ ВИД ЭРИТРОЦИТОВ С ФЕСТОНЧАТЫМ КРАЕМ.
63.
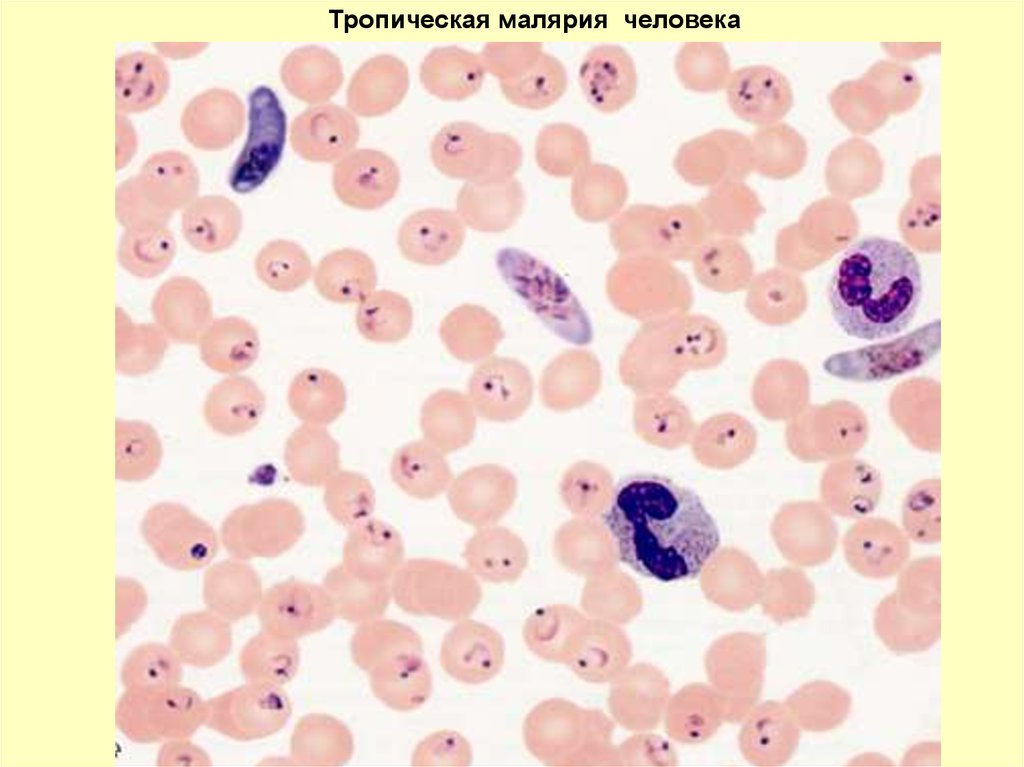
P. FALCIPARUMВ ТОНКОМ МАЗКЕ
только юные трофозоиты и гаметоциты
остальные формы только при злокачественном течении
Юн.
трофозоит
Гаметоциты
очень мелкие (1/5 диаметра эритроцита),
их может быть несколько в одном
эритроците
крупные полулуния, по форме
напоминают бананы.
Пораженные паразитами эритроциты в
размерах не увеличены.
64.
ВОЗ: случаи маляриинадо проверять
Только в 22% всех случаев
подозрения на малярию в
Африке
проводится
лабораторное подтверждение.
Остальные пациенты сразу
получают
антималярийные
препараты.
риск возникновения
лекарственной
устойчивости
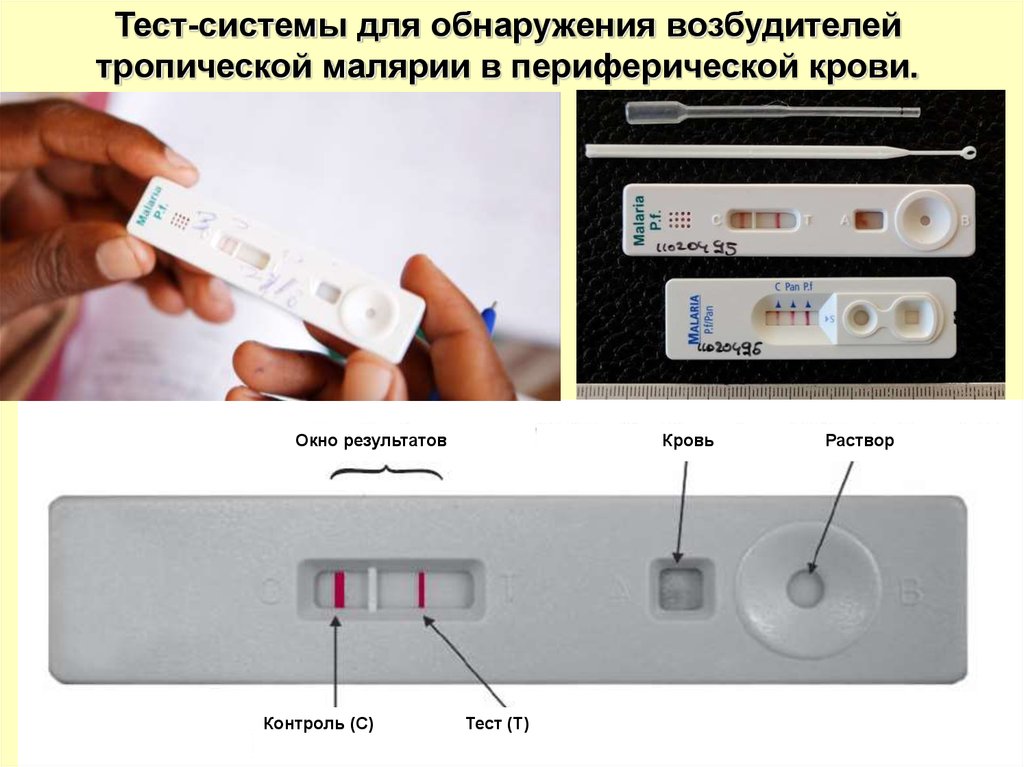
Как вариант решения
Экспресс-тест для
диагностики малярии
RAPID DIAGNOSTIC TEST (RDT)
65.
RAPID DIAGNOSTIC TEST (RDT)Экспресс-тест для
диагностики малярии
Важны для
диагностики при
недоступности
микроскопии
Рост продаж во всём
мире
Только для P.
falciparum
most can be used to detect only P. falciparum
antigens (histidine-rich protein II [HRP-II] and plasmodium lactate dehydrogenase)
or a combination of P. falciparum antigens (HRP-II) and antigens common
to all parasite species (plasmodium lactate dehydrogenase and aldolase).
66.
Рост продаж тест-систем и соотношение их типовУ большинства температура хранения от +4 до +30 градусов –
может быть ущерб точности и надёжности
67.
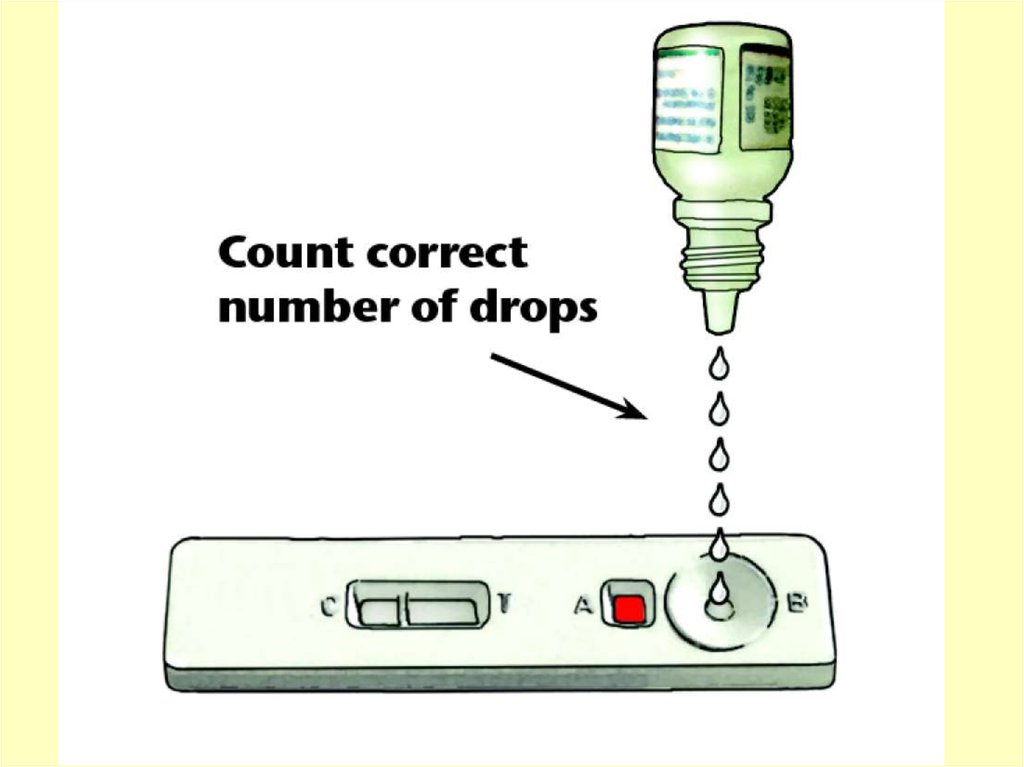
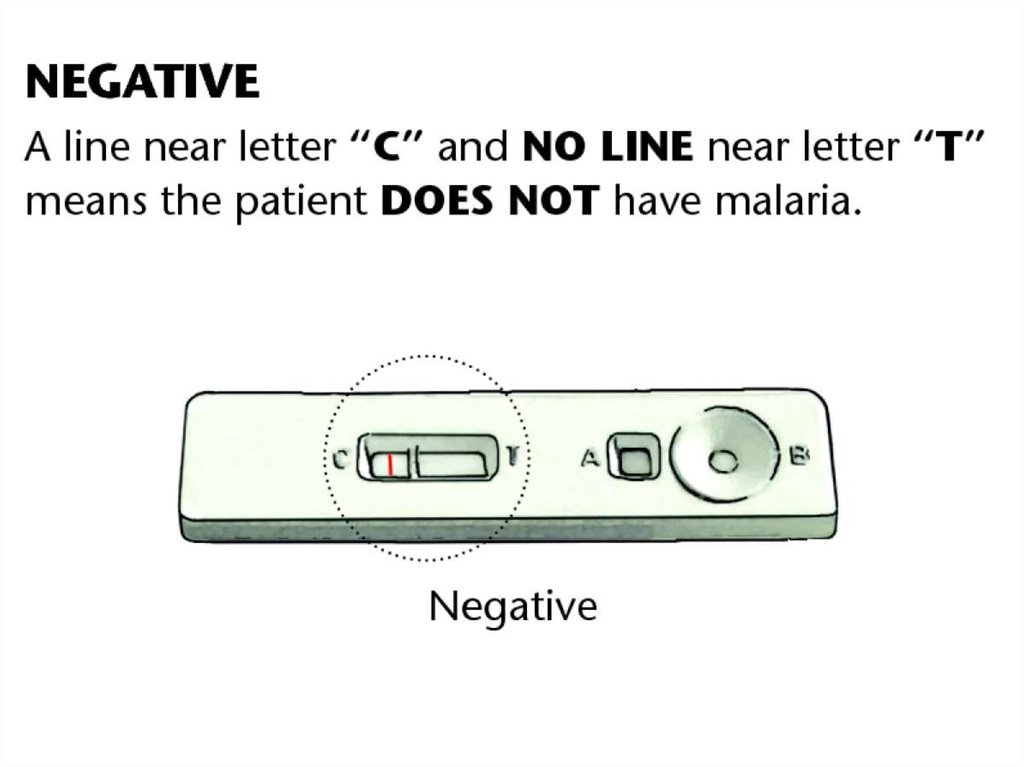
Тест-системы для обнаружения возбудителейтропической малярии в периферической крови.
Окно результатов
Контроль (С)
Кровь
Тест (Т)
Раствор
68.
69.
70.
71.
72.
73.
74.
ПЕРИОДЫ КЛИНИЧЕСКОГО ТЕЧЕНИЯ МАЛЯРИИ•Инкубационный
•Первичных проявлений (первичная атака и ранние
(эритроцитарные) рецидивы)
•Латентный
•Поздних проявлений (поздние рецидивы)
•Реконвалесценция
75.
P. vivaxИнкП min=8+2=10 дн.
коротк (12-16 дн)
длит (6-30 мес).
длительное и относительно доброкачественное
течение.
У неиммунных ─ с продромы: недомогание, слабость,
головн. боль, познабливание, ломота в мышцах.
Инициальная лихорадка неправильного типа (до 3839°С) ─ 2-3 дня.
Период разгара ─ приступы периодические: через
день и, как правило, в одно и то же время днем, чаще
в период между 11 и 16 часами.
76.
P. vivaxПриступ = последовательно возникающие озноб - жар - пот =
«малярийная триада».
1) Потрясающий озноб от 20 мин до 2 ч,
2) Жар от 2 до 6 часов, быстро до 38-40 °С.
>>Головная боль, жажда, рвота. ↑ЧСС, АД ↓105/50–90/40. Признаки
бронхита — сухие хрипы. Почти у всех умеренное вздутие живота,
жидкий стул, обильное мочеиспускание.
3)↓ t°С до нормы за 1-2 часа = профузное потоотделение.
Затем больные ощущают облегчение, слабость и часто засыпают.
Лихорадочные приступы по 5-8 часов, периоды между ними 40-43
часа.
Гепатоспленомегалия на первой неделе. Анемия постепенно, на 2-3 нед.,
не снижается ниже 3 1012/л. Умеренный нейтрофильный лейкоцитоз.
Приступы без лечения длятся 4-5 нед. выраженность постепенно
снижается ─ прекращаются.
Ранние рецидивы через 6-8 нед. после купирования, поздн. рец. от 3-6
мес. до 2-3 лет. Сразу правильное чередование приступов без
продромы.
77.
P. malariaeИнкП min=15+3=18 дн. (25-30 дн.)
без продромы и инициальной лихорадки. приступ длится
13 часов с интервалами в 2 дня.
Возможно длительное латентное течение
Осложнение ─ нефротический синдром. Оседание на
базальной мембране мальпигиевых телец иммунных
комплексов, образованных при взаимодействии IgG и IgM
с паразитарными антигенами и комплементом.
Протеинурия, гипопротеинемия. Отеки, гипертония и
почечная недостаточность. При осложнении прогноз
крайне неблагоприятный, т.к. малярийная нефропатия не
поддается лечению противомалярийными препаратами и
кортикостероидами.
78.
P. ovaleЗападная Африка и Юго-Восточная Азия
ИнкП min=9+2=11 дн.
коротк (12-16 дн)
длит (6-18 мес).
Доброкачественное течение и часто спонтанное
выздоровление после первичных приступов.
Клиника как у трехдневной.
Инициальная лихорадка ─ редко. Приступы вечером.
Без лечения длится 2 года. Иногда поздние рецидивы
могут возникать через 3-4 года после купирования
первичных приступов.
79.
P. falciparumИнкП min=6+2=8 дн.
ИнкП (8 до 12 дн.).
ИнкП значительно увеличивается при повторных заражениях
реконвалесцентов, а также в результате применения противомалярийных
препаратов.
Без лечения у неиммунных лиц смерть в первые дни болезни.
Начало ─ полиморфная клиника.
Первые признаки ─ общее недомогание, познабливание, потливость,
головная боль, головокружение, снижение аппетита, тошнота, боли в спине,
костях и суставах, послабление стула. В большинстве случаев у неиммунных
лиц заболевание начинается внезапно, больной возбужден, жалуется на
общую слабость, озноб, головную боль, ломоту в мышцах и суставах.
Возможно двух–трехкратное повышение температуры тела до 38°С.
Инициальная лихорадка от 3 до 8 дней, постоянный характер, затем
становится перемежающейся. У лиц, впервые заболевших тропической
малярией, заболевание отличается коротким начальным периодом.
80.
P. falciparumНет строгой периодичности типичных малярийных приступов. Они
могут начинаться в любое время суток, но чаще в первой половине
дня.
Снижение
температуры
тела
не
сопровождается
резким
потоотделением.
Лихорадочные приступы длятся более суток (около 30 часов),
периоды апирексии – короткие (менее суток). В периоды озноба и
жара кожа сухая.
Тахикардия и значительное снижение АД до 90/50–80/40 мм рт.ст. ЧД
нарастает, появляется сухой кашель, сухие и влажные хрипы,
указывающие на развитие бронхита или бронхопневмонии.
81.
P. falciparumРазгар болезни диспепсия (отсутствие аппетита, тошнота, рвота, боли в
эпигастрии), возможно появление энтерита и энтероколита. С первых дней
заболевания болезненность в левом подреберье, усиливающаяся при глубоком
вдохе, что свидетельствует об увеличении селезенки, которая становится
доступной для пальпации к 4-6 дню болезни. Ее край плотный, гладкий и
болезненный. В процессе заболевания размеры печени увеличиваются, может
развиться токсический гепатит.
Увеличивается содержание прямого и непрямого билирубина, в 2-3 раза
возрастает активность аминотрансфераз. В некоторых случаях отмечается
нарушение
функции
почек,
проявляющееся
признаками
токсического
нефрозонефрита.
При типичном течении тропической малярии с первых дней болезни развивается
анемия.
Через 1-2 недели после начала заболевания содержание гемоглобина снижается
до 70-90 г/л, количество эритроцитов уменьшается до 2,5-3,5 1012/л.
Нейтрофильный лейкоцитоз, ретикулоцитоз и увеличение СОЭ. Особенно тяжело
малярия протекает у лиц с дефицитом массы тела, а также при обезвоживании,
перегревании и сопутствующей анемии. Степень тяжести малярии увеличивается
при сочетании с брюшным тифом, вирусным гепатитом, амебиазом и другими
заболеваниями.
82.
P. falciparumПродолжительность
стадии
первичных
малярийных
приступов при неосложненном течении тропической малярии
обычно короче, чем при других формах заболевания, и
составляет 2-3 недели. Ранние рецидивы, возникающие
вследствие нерационального лечения, наступают через 7-10
дней
после
купирования
первичных
пароксизмов.
Формирующийся
иммунитет
способствует
переходу
заболевания в латентное течение. В некоторых случаях
бессимптомное паразитоносительство при тропической
малярии (инаппарантная форма заболевания) может
длиться в течение 1-1,5 лет.
83.
ОСЛОЖНЕНИЯМогут быть на любой стадии.
Без лечения (или плохом) ─ 1-3 нед болезни.
Церебральная форма малярии (малярийная кома),
ИТШ = (алгид),
Гемоглобинурийная лихорадка
Острая почечная недостаточность
84.
Церебральная форма малярииВозникает чаще в первые 24 - 43 ч от начала заболевания, особенно у лиц с дефицитом
массы тела.
Предвестники сильная головная боль, резкая слабость, апатия или, наоборот,
беспокойство, суетливость. В прекоматозном периоде больные малоподвижны,
односложно и неохотно отвечают на вопросы, быстро истощаются и снова погружаются в
сопорозное состояние.
При осмотре голова больного запрокинута назад. Ноги чаще в положении разгибания, руки
полусогнуты в локтевых суставах. У больного выражены менингеальные симптомы
(ригидность затылочных мышц, симптомы Кернига, Брудзинского). Эти симптомы
обусловлены не только церебральной гипертензией, но и связаны также с поражением
тонических центров в лобной области. Не исключаются кровоизлияния в оболочки
головного мозга. У отдельных больных отмечаются явления гиперкинеза от клинических
судорог мышц конечностей до общих тетанических или эпилептиформных судорожных
припадков. В начале комы исчезает глоточный рефлекс, позднее - роговичные и зрачковые
рефлексы.
Температура тела 38,5 - 40,5ºС. Тоны сердца приглушены, ЧСС соответствует температуре
тела, АД снижено. Дыхание поверхностное, учащенное от 30 до 50 в мин. Печень и
селезенка увеличены, плотные. Нарушение функция тазовых органов, → непроизвольные
мочеиспускание и дефекация. В периферической крови у половины больных наблюдается
увеличение количества лейкоцитов до 12 - 16х109 /л с ядерным сдвигом в сторону молодых
форм нейтрофилов.
85.
Инфекционно-токсическийшок (алгид)
Резкая слабость, заторможенность, переходящая в
прострацию.
Кожа бледно-серого цвета, холодная, покрыта потом. Черты
лица заострены, глаза, глубоко запавшие с синими кругами,
взгляд безучастный.
Температура
тела
понижена.
Дистальные
участки
конечностей цианотичны.
Пульс чаще 100 ударов в минуту, малого наполнения.
Максимальное АД падает ниже 80 мм рт.ст.
Дыхание поверхностное, чаще 30 раз в минуту.
Диурез менее 500 мл в сутки. Иногда бывает диарея.
86.
Гемоглобинурийная лихорадкаПричина - массовый гемолиз эритроцитов из-за гибели большого количества
плазмодиев и выходом в кровь паразитарных антигенов, а также токсическим
действием повышенных доз противомалярийных препаратов, таких, как хинин,
примахин, сульфаниламиды.
Возникает внезапно и проявляется потрясающим ознобом, гипертермией (до 40°С и выше).
Боли в мышцах, ломота в суставах, резкая слабость, головная боль, неприятные ощущения
в верхней половине живота и пояснице.
Возможна рвота темной желчью. Кожа и слизистые быстро приобретают желтушную
окраску. Выделение мочи темного цвета, что обусловлено наличием оксигемоглобина.
Через некоторое время он превращается в более светлый пигмент – метгемоглобин, и
собранная моча светлеет. В стеклянной посуде она разделяется на два слоя.
Верхний слой прозрачный, темно-красного цвета, нижний – мутный, темно-коричневый,
содержащий детрит. Сыворотка крови приобретает темно-красный цвет, показатель
гематокрита снижается, увеличивается содержание свободного билирубина. В
периферической крови наблюдается нейтрофильный лейкоцитоз, увеличивается число
ретикулоцитов.
В случаях быстрой отмены химиопрепаратов, вызвавших гемолиз эритроцитов,
гемоглобинурия протекает легко и заканчивается в течение 3-5 дней. При длительном
действии цитотоксических факторов развивается острая почечная недостаточность
ренального типа, которая в тяжелых случаях может привести к гибели больного.
87.
Диффференциальный диагнозНачальный период – лихорадка, общая слабость, ознобы.
•Брюшной тиф,
•ОРЗ,
•пневмонии,
•лихорадка Ку (возбудитель Coxiella burnetii (прежде
Rickettsia burnettii) Свыше 4000 случаев в Нидерландах
2007-2010 гг., первоначально по ошибке -«козий грипп»
•лептоспироз,
•вирусные гепатиты.
Брюшной тиф (паратифы) постоянная лихорадка с суточными колебаниями не
более 1ºС. Больные заторможены, у них постоянная головная боль без определенной
локализации, анорексия. Брадикардия. Язык влажный, обложен густым серым или
грязно-серым налетом, утолщен, с отпечатками зубов. Живот умеренно вздут, при
пальпации в правой подвздошной области болезненность, грубое урчание..
Увеличение мезентериальных лимфатических узлов → укорочение перкуторного звука
88.
Диффференциальный диагнозОРЗ головная боль в области лба и надбровных дуг, светобоязнь, боль при
движениях глаз.
Признаки поражения верхних отделов респираторного тракта (заложенность носа,
першение в горле, сухой болезненный кашель, осиплость голоса, гиперемия слизистой
ротоглотки). Печень и селезенка – в норме.
Лихорадка Ку боль при движении глаз, ретробульбарные боли, гиперемия лица,
инъекция сосудов склер.
Увеличение печени на 3-4 день болезни. Позже признаки очаговой пневмонии (боли в
груди, возникающие при глубоком дыхании, кашель со скудной слизистой мокротой,
локализованные сухие или влажные хрипы).
Лептоспироз боли в мышцах (икроножные !).
На коже макулопапулезная (кореподобная) сыпь.
Геморрагический синдром кровоизлияния в область склер, в кожу, носовые и
желудочные кровотечения.
Поколачивание по пояснице болезненно, в моче белок, гиалиновые и зернистые
цилиндры, появляются эритроциты, увеличивается количество лейкоцитов. В крови
повышается концентрация остаточного азота. Возможно развитие серозного менингита.
При серологических исследованиях наблюдается нарастание титра специфических
антител.
89.
Диффференциальный диагнозОстрые вирусные гепатиты
Синдромы в начальном (преджелтушном) периоде:
гриппоподобный,
диспептический,
астеновегетативный
артралгический или их сочетание.
Снижение или исчезновение аппетита, боль и тяжесть в подложечной
области или в правом подреберье.
Возможна тошнота и рвота.
У курящих уменьшается или пропадает желание курить.
В конце преджелтушного периода положительные пробы на содержание
билирубина в моче, например, унифицированная проба Розина (с 1%
спиртовым раствором йода).
В преддверии желтушного периода потемнение мочи и просветление кала.
Позже желтушность склер, слизистых оболочек ротоглотки, а затем и кожи.
90.
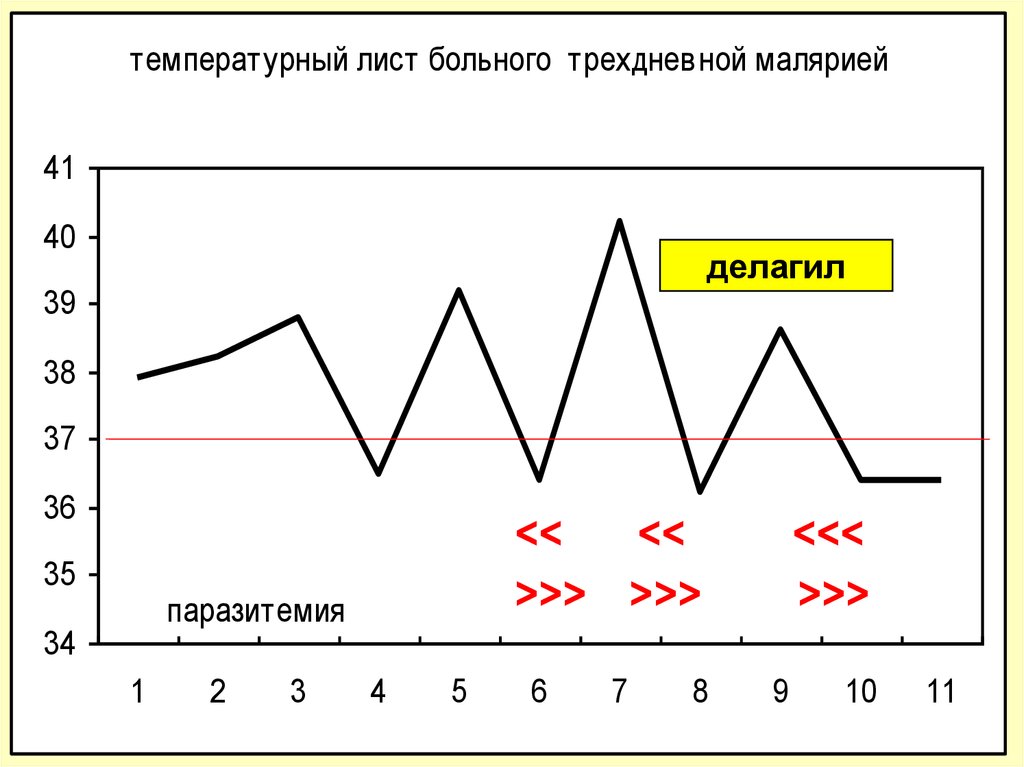
температурный лист больного трехдневной маляриейДень госпитализации
1
2
3
4
5
6
41
40
делагил
39
38
37
36
35
<<
<<
>>> >>>
паразитемия
34
1
2
3
4
5
+++
+++
+++
6
7
8
дни болезни
<<<
>>>
++
9
+
-
10
11
91.
Гепатоспленомегалияу больного малярией.
Баку, 1923 г.
Из паразитологического музея
Е.Н. Павловского, ВМедА.
92.
Тропическая малярия человека93.
94.
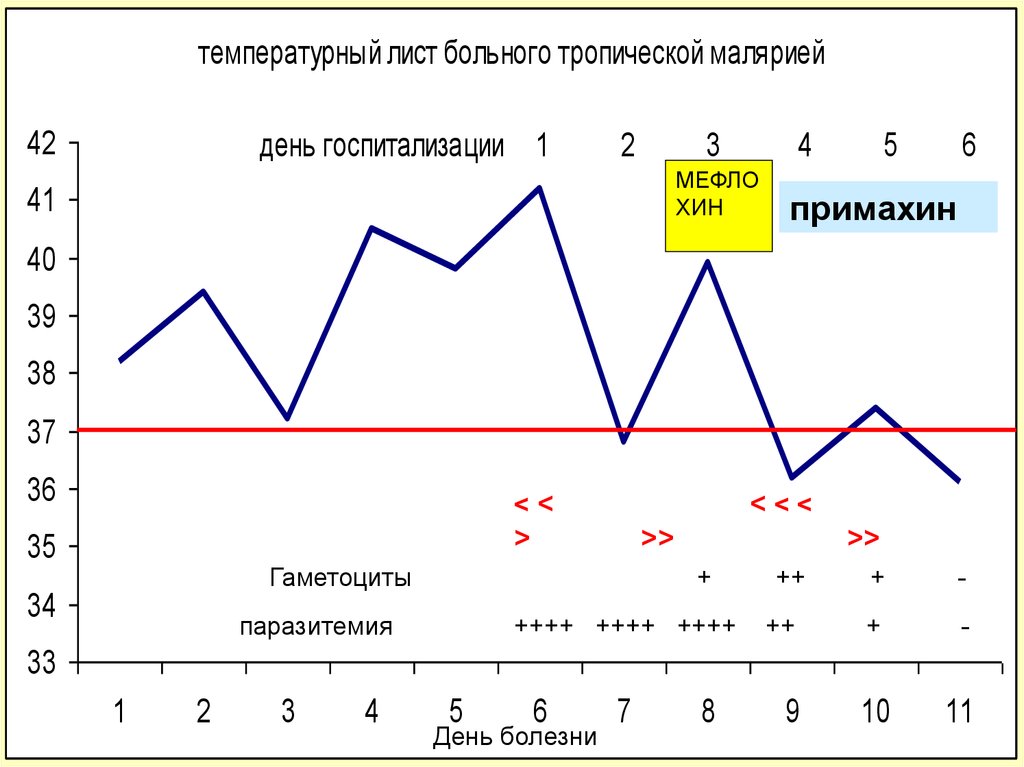
температурный лист больного тропической малярией42
день госпитализации 1
2
3
4
МЕФЛО
ХИН
41
5
6
примахин
40
39
38
37
36
<<
35
>
<<<
>>
Гаметоциты
34
>>
+
паразитемия
++++ ++++ ++++
++
++
+
-
+
-
10
11
33
1
2
3
4
5
6
День болезни
7
8
9
95. Гепатомегалия у детей в гиперэндемичном очаге тропической малярии.
96. Кровоизлияния в вещество мозга при тропической малярии (патологоанатомическое исследование)
97.
Восприимчивость и иммунитетВосприимчивы
все
люди.
Постинвазионный
иммунитет слабой напряженности, видоспецифический,
нестойкий
и
непродолжительный.
Достаточно
напряженный
иммунитет
формируется
после
многократных заражений на протяжении длительного
времени (5-7 лет). Такой иммунитет надежно защищает
от тяжелых форм заболевания, что наблюдается в
эндемичных районах, где среди местного населения
широко
распространено
безлихорадочное,
или
“холодное” паразитоносительство. При отсутствии
новых заражений (например, при выезде иммунного
лица за пределы эндемичного района) иммунитет
угасает и совсем исчезает.
98.
Guidelines forthe treatment of
malaria
Second edition
2010
Число страниц: 194
99.
Дополнение вапреле 2011 года
ВОЗ теперь
рекомендует в первую
очередь при лечении
тяжёлой тропической
малярии у африканских
детей парентеральное
введение артесуната
100. Рекомендации ВОЗ по лечению неосложнённой малярии и тяжёлой тропической малярии
НеосложнённаяТяжёлая
AL = artemether-lumefantrine; AS = artesunate;
AQ = amodiaquinine; CQ = chloroquine; M = mefloquine;
SP = sulfadoxine-pyrimethamine; QNN = quinine;
AM = artemether;
AT = artemotil.
101.
Артеметер+люмефантрин (коартем, риамет). Комбинация содержит 20мг артеметра и 120 мг люмефантрина в каждой таблетке.
Рекомендуемая схема лечения: по 1 дозе препарата 2 раза в день на
протяжении 3 суток. Весовые дозы: 5-14 кг – 1 таб., 12-24 кг – 2 таб., 25-34
кг – 3 таб., 35 кг и более – 4 таблетки.
Артесунат+амодиахин. Рекомендуемая курсовая доза составляет 4мг
артесуната на кг массы тела и 10 мг амодиахина на кг массы тела. Она
делится на 3 части, каждая из которых назначается один раз в сутки на
протяжении 3 дней.
Артесунат+мефлохин. Артесунат 4 мг на кг/сут в 2 приема в течение 3
дней. Мефлохин 15 мг/кг однократно на 2 день или в дозе 25 мг/кг в 2
приема на 2 и 3 дни.
Артесунат+сульфадоксин-пириметамин. Курс лечения 3 дня. В первый
день назначается артесунат (4 мг/кг) и сульфадоксин-пиримитамин
(1,25/25 мг/кг) в один прием. В последующие 2 дня лечение проводится
только артесунатом из расчета 4 мг/кг в один прием.
102. Рекомендации ВОЗ
• Монотерапия препаратами китайскойполыни не должна проводиться
• Пациентам следует обращаться к
врачу даже в том случае, если после
самостоятельного лечения
ощущается полное выздоровление.
103. Основные препараты, используемые для лечения малярии
1. ХИНИН – для лечения осложнённойтропической малярии
2. ХЛОРОХИН (делагил) – препарат выбора
для лечения и химиопрофилактики
малярии (кроме тропической)
3. МЕФЛОХИН (лариам) – препарат выбора
для лечения и химиопрофилактики
тропической малярии
4. ПРИМАХИН – препарат гамонтогистошизотропного действия
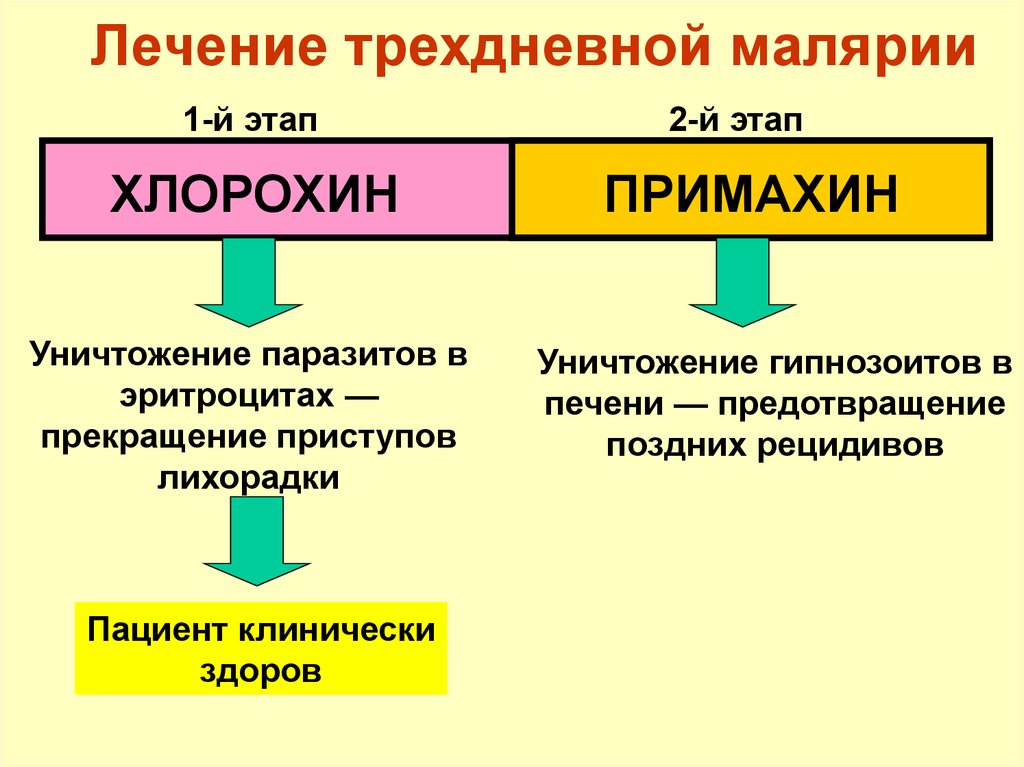
104. Лечение трехдневной малярии
1-й этапХЛОРОХИН
Уничтожение паразитов в
эритроцитах —
прекращение приступов
лихорадки
Пациент клинически
здоров
2-й этап
ПРИМАХИН
Уничтожение гипнозоитов в
печени — предотвращение
поздних рецидивов
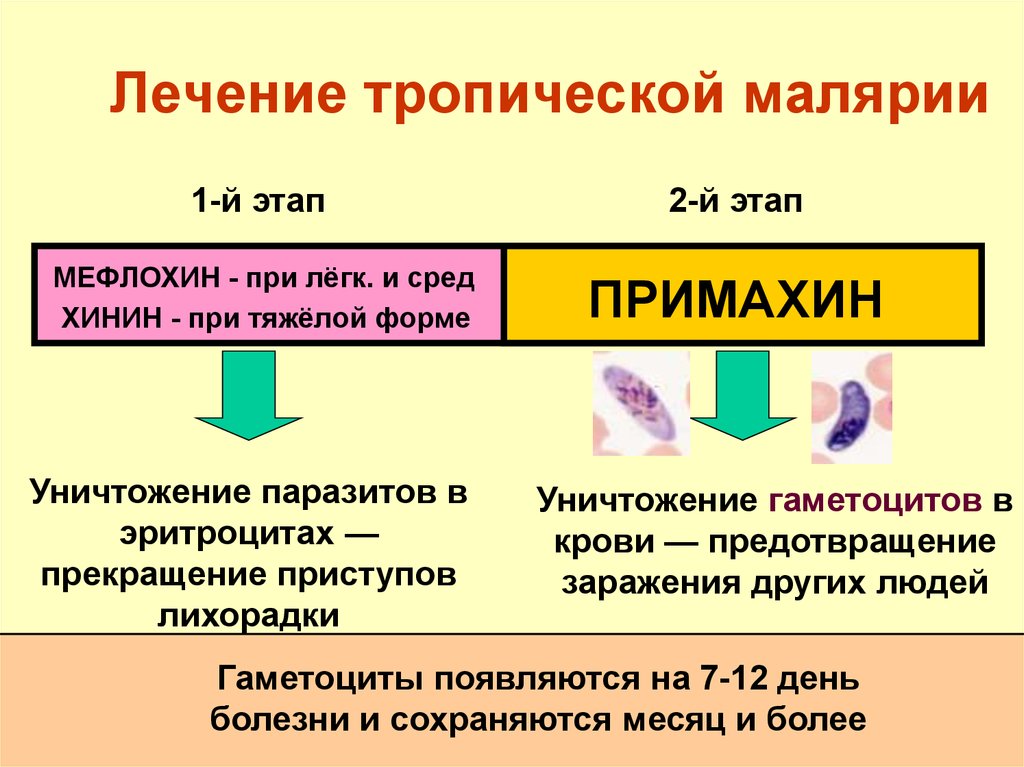
105. Лечение тропической малярии
1-й этап2-й этап
МЕФЛОХИН - при лёгк. и сред
ХИНИН - при тяжёлой форме
ПРИМАХИН
Уничтожение паразитов в
эритроцитах —
прекращение приступов
лихорадки
Уничтожение гаметоцитов в
крови — предотвращение
заражения других людей
Гаметоциты появляются на 7-12 день
болезни и сохраняются месяц и более
106. хинина сульфат (0,65 т.– 0,3 амп)
по 0,65 г 3 раза в сутки в течение7–10 дней.
Препарат
растворяют
в
физиологическом растворе или
0,5% растворе глюкозы и вводят
внутривенно капельно в течение 4
часов
(объем
инфузионного
раствора – не более 500 мл).
107. ХЛОРОХИН (ДЕЛАГИЛ) (0,25)
Лечение по схеме: в первый день – 1,0 г, навторой и третий день – по 0,5 г.
Химипрофилактика по 0,5 г 1 раз в один и
тот же день недели.
Контроль приема препарата – определение
его метаболитов в моче с помощью
цветной качественной реакции ДиллГлазго.
• Хлорохин обладает умеренным
иммуносупрессивным эффектом
108.
МЕФЛОХИН (0,25)Для тропической малярии
Лечение — из расчета 25 мг/кг (для взрослых
- 1-1,5 г.) в 2 приема с интервалом 6-8 ч. в
течение суток. Принимают внутрь во время
еды, его максимальная концентрация в крови
наблюдается через 7-24 часа после приема.
Химиопрофилактика
—
принимают
1
таблетку
(250
мг)
за
неделю
до
предполагаемого прибытия в эндемичную
зону и в течение всего срока пребывания в
ней по 1 таб. еженедельно в один и тот же
день недели. После выезда из зоны прием
продолжать в течение 4 недель.
109. МЕФЛОХИН ТОРМОЗИТ РЕАКЦИЮ !
Неназначается
пилотам,
водителям
автортанспортных средств, а также лицам,
деятельность
которых
связана
с
выполнением операторских функций.
Для них:
• прием хлорохина по 300 мг 1 раз в неделю,
но не более 6 месяцев подряд ;
• обеспечение максимальной степени защиты
от нападения переносчиков.
110.
Примахин 0,009Обладает гистошизотропным и гаметоцидным
действием на плазмодии.
Используется для радикального лечения и
профилактики трехдневной малярии с длительной
инкубацией. Назначается по 0,027 ежедневно в
течение 14 дней.
Для уничтожения циркулирующих в крови
гаметоцитов Pl.falciparum (как второй этап лечения
тропической малярии) по 0,015г основания
ежедневно в течение 14 дней.
• Прием препарата может сопровождаться болями в животе,
диспепсией, общей слабостью, возможно развитие
метгемоглобинемии. Его назначение нежелательно
беременным и лицам с недостаточностью глюкозо-6фосфат дегидрогеназы.
111.
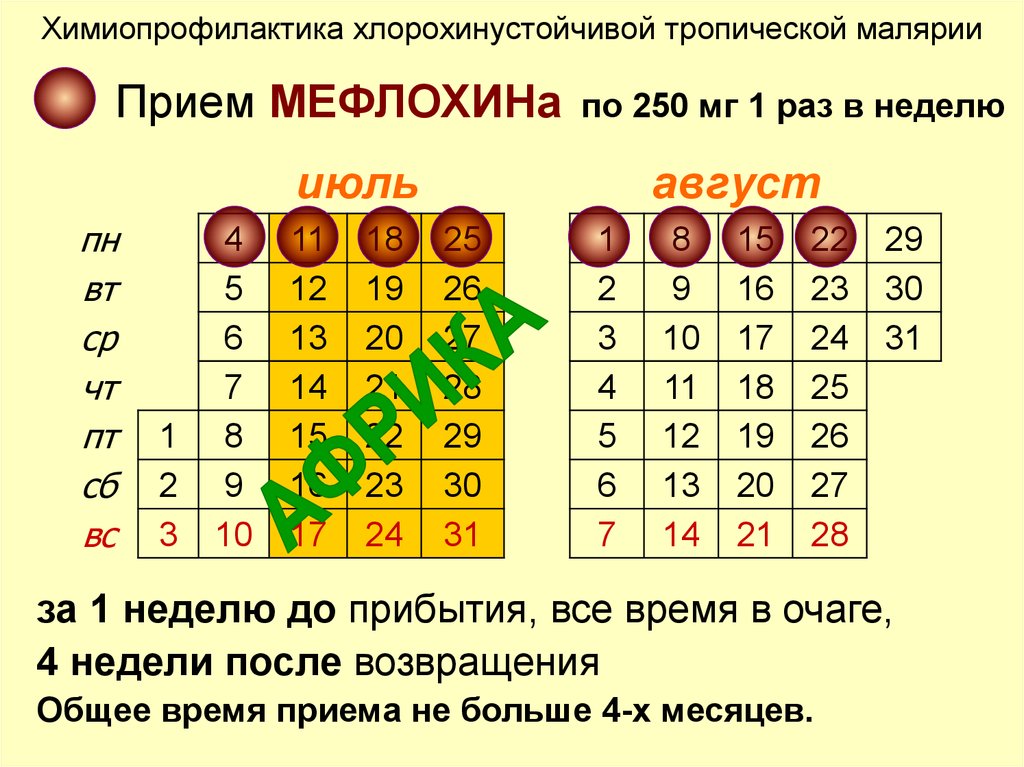
112. Химиопрофилактика хлорохинустойчивой тропической малярии
Прием МЕФЛОХИНапо 250 мг 1 раз в неделю
июль
пн
вт
ср
чт
пт
сб
вс
1
2
3
4
5
6
7
8
9
10
11
12
13
14
15
16
17
18
19
20
21
22
23
24
август
25
26
27
28
29
30
31
1
2
3
4
5
6
7
8
9
10
11
12
13
14
15
16
17
18
19
20
21
22
23
24
25
26
27
28
29
30
31
за 1 неделю до прибытия, все время в очаге,
4 недели после возвращения
Общее время приема не больше 4-х месяцев.
113. Побочные эффекты МЕФЛОХИНА
Их вероятность через 3-4 месяца непрерывнойхимиопрофилактики 55-60%.
• Головокружение, тошнота, рвота, синусовая
брадикардия, аритмия, галюцинации.
• Гематотоксичность - тромбоцитопения, лейкопения или
лейкоцитоз.
• Гепатотоксичность - повышение активности
трансаминаз.
При профилактическом использовании отмечена
тенденция к кумуляции препарата. Это ограничивает
возможность использования мефлохина с
профилактической целью у пилотов, водителей,
беременных женщин и детей в возрасте до 2 лет или с
массой тела менее 15 кг.
114. Мефлохин не назначается пилотам,
водителям автортанспортных средств, атакже лицам, деятельность которых связана
с выполнением операторских функций.
Для них –
• прием хлорохина по 300 мг 1 раз в
неделю, но не более 6 месяцев подряд ;
• максимальная защита от комаров.
115.
Химиопрофилактика тропической малярии вЮго-Восточной Азии
(устойчивость к мефлохину)
Доксициклин - 100 мг в день,
но не более 30 дней.
только взрослым и детям старше 14 лет
116. Химиопрофилактика тропической малярии в Юго-Восточной Азии устойчивость к мефлохину)
Химиопрофилактика тропической малярии в ЮгоВосточной Азии устойчивость к мефлохину)пн
4
11
18
25
вт
5
12
19
26
ср
6
13
20
27
чт
7
14
21
28
пт
1
8
15
22
29
сб
2
9
16
23
30
вс
3
10
17
24
31
ДОКСИЦИКЛИН
- 100 мг в день,
но не более 30
дней.
только взрослым
и детям старше 14
лет
117.
118.
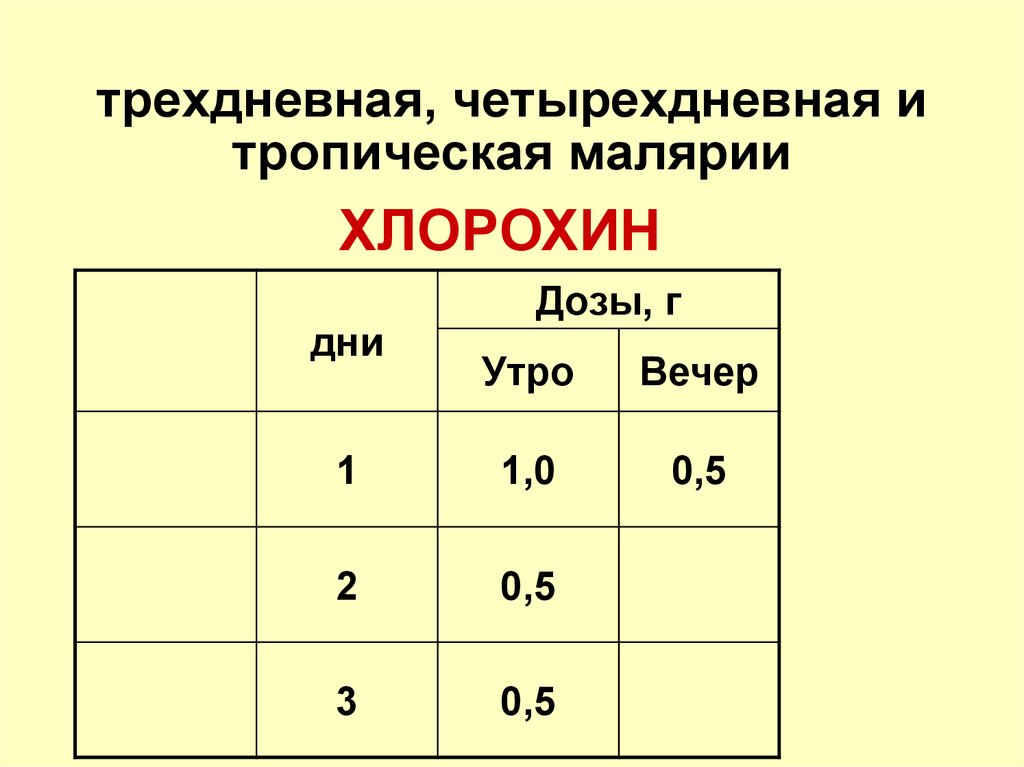
119. трехдневная, четырехдневная и тропическая малярии
ХЛОРОХИНдни
Дозы, г
Утро
Вечер
1
1,0
0,5
2
0,5
3
0,5
120.
По данным ВОЗ паразитарными болезнямив мире поражено около
4,6 миллиарда человек.
Малярией поражено более 500 млн. человек.
Ежегодно от нее погибает около 2 млн.
Сонной болезнью - 300 тыс. человек
Лейшманиозами - 12 млн. человек.
Филяриатозами - 250 млн. человек
Шистосомозами - 270 млн. человек
Анкилостомидозами - 900 млн. человек.
121.
В докладе обобщена информацияиз 106 эндемичных по малярии
стран и других источников
Ситуация на 2010 год
216 млн. случаев малярии, из них
174 млн. (81%) ─ в Африке.
655 000 человек умерли, из них
91% ─ в Африке.
86% умерших от малярии─
дети до 5 лет.
диапазон неопределенности для смертности от
малярии составляет 537 000 до 907 000.
122.
123.
124.
МЕФЛОХИН-УСТОЙЧИВАЯМАЛЯРИЯ В
ЮГО-ВОСТОЧНОЙ АЗИИ































































































 medicine
medicine








