Similar presentations:
Альвеолярный протеиноз. Этиология. Патогенез. Классификация. Клинико-диагностические и дифференциально-диагностические критерии
1. АО «Медицинский Университет Астана» Кафедра: внутренних болезней интернатуры СРС «Альвеолярный протеиноз. Этиология. Патогенез.
Классификация. Клинико-диагностические идифференциально – диагностические критерии. Лечение.»
Выполнила: Цепелева Т.
Группа: 785 ВБ
Проверила: Норец И.А.
Астана 2017г
2. Содержание
Введение1. Этиология
2. Патогенез
3. Классификация
4. Клиника
5. Диагностические критерии
6. Дифференциальная диагностика
7. Лечение
8. Прогноз
Список литературы
3. Введение
Альвеолярный протеиноз (АП) — заболевание неизвестнойэтиологии, характеризующееся умеренно прогрессирующей
одышкой вследствие накопления в альвеолах фосфолипидов и
белкового материала, дающего положительную ШИК-реакцию
(PAS-реакцию). Болезнь была впервые описана S.H. Rosen и
соавт. в 1958 г. АП относится к редким заболеваниям; встречается
от 1 до 4 случаев на 1 млн взрослых. Болеют преимущественно
лица среднего возраста (20-50 лет), причём мужчины чаще, чем
женщины (3:1). Описаны случаи заболевания у детей и лиц
пожилого возраста.
4. 1. Этиология
Выделяют следующие формы АП: врождённую, приобретённую ивторичную (псевдопротеиноз).
Врождённая форма обусловлена мутациями генов, кодирующих
структуру белков сурфактанта В и С или b-цепи рецептора для ГМКСФ.
В 90% случаев АП заболевание считают приобретённым,
или идиопатическим. Среди заболевших преобладают
курильщики (70%).
Вторичный АП может развиться вследствие вирусных
инфекций, пневмоцистной пневмонии у лиц с иммуносупрессией
гемобластозов, воздействия неорганической (в том числе асбестовой)
пыли, токсических паров (особенно при производстве пластмасс),
озона.NO, на фоне опухолевых процессов различной локализации,
тяжелых иммунодефицитных состояний
5. 2. Патогенез
Ключевую роль в патогенезе заболевания играетнарушение обмена сурфактанта. Сурфактант — белковолипоидный комплекс, снижающий поверхностное натяжение в
альвеолах. Сурфактант на 80% состоит из фосфолипидов, на 10%
— из холестерола и на 10% — из белков. Липиды и белки
сурфактанта синтезирзтотся альвеолоцитами 2-го типа. Сурфактант
инактивируется путём перехода в поверхностно-неактивные
агрегаты, основная часть которых реутилизируется альвеолоцитами
2-го типа. Остальная часть сурфактанта катаболизируется
альвеолярными макрофагами. Этот процесс регулируется ГМ-КСФ,
который, присоединяясь к поверхностным рецепторам
альвеолярных макрофагов и альвеолецитов 2-го типа, обеспечивает
реутилизацию сурфактанта.
6.
Нарушение взаимодействия ГМ-КСФ с клеточными рецепторамиведёт к тому, что клетки-мишени не получают сигнал для
расщепления сурфактанта, происходит его избыточное
накопление в альвеолах, и функционирующая поверхность
газообмена уменьшается .У больных АП выявляют также
дефекты фагоцитоза, миграции и фаголизосомальной функции
альвеолярных макрофагов, что ведёт к снижению
клиренса сурфактанта. Его накопление, в свою очередь,
ингибирует функцию альвеолярных макрофагов, что ещё более
угнетает клиренс сурфактангта.
7. 3. Классификация
1. Выделяют следующие формы АП:Генетическую (врожденную),
аутоиммунную (ранее называвшуюся идиопатической)
вторичную (псевдопротеиноз)
2. По течению:
Острый
Хронический
8. 4. Клиника
В течение длительного времени заболевание протекает бессимптомно.Его нередко случайно выявляют при профилактическом
флюорографическом исследовании.
Основной клинический признак болезни — медленно
прогрессирующая одышка, которая может сопровождаться кашлем
(сухим или со скудной мокротой), субфебрильной температурой, болью
в груди, похуданием, быстрой утомляемостью. Редко больные отмечают
кровохарканье. При прогрессировании дыхательной недостаточности
отмечается цианоз. По мере прогрессирования АП усиливается цианоз,
формируются «пальцы Гиппократа». Похудание — непостоянный
симптом.
Из осложнений следует отметить присоединение бактериальной или
грибковой инфекции, развитие лёгочной гипертензии и формирование
лёгочного сердца. Туберкулёз осложняет течение АП в 3-5% случаев.
9. 5 Диагностические критерии
Физикальное обследованиеПри физикальном обследовании больных АП определяют
укорочение перкуторного звука преимущественно над нижними
лёгочными полями, а при аускультации — ослабленное
везикулярное дыхание, иногда — нежную крепитацию.
Лабораторные исследования
При исследовании мокроты может быть выявлено ШИКположительное вещество. другие данные лабораторных
исследований (клинический анализ крови, показатели
иммунного и биохимического статуса) неспецифичны.
Повышение лактатдегидрогеназы в сыворотке крови отмечается
у 80% больных.
10.
На рентгенограммах у больных АП определяют мелкоочаговые(мелкоточечные) затемнения, имеющие тенденцию к слиянию,
изменения двусторонние, симметричные; преимущественная
локализация — средние и нижние лёгочные поля. Ассиметричные или
односторонние изменения встречаются в 15-20% случаев.
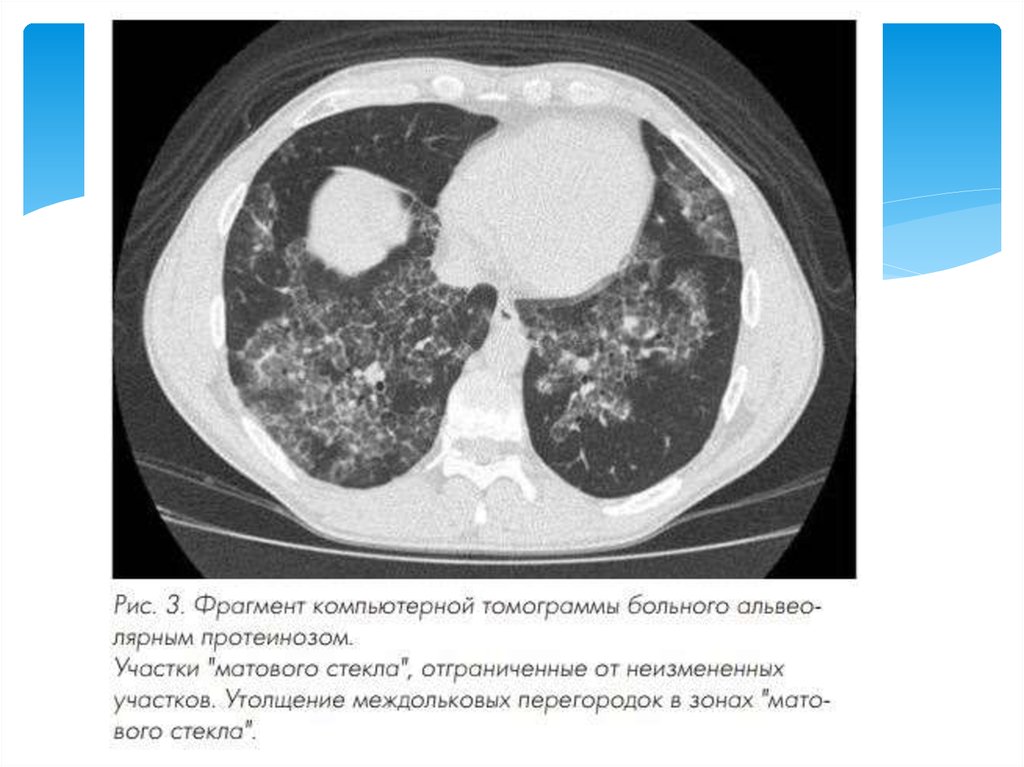
Компьютерная томограмма помогает детализировать изменения,
выявляемые на рентгенограммах (участки «матового стекла»,
мелкоочаговые затемнения).Корреляция между клиническими и
рентгенологическими данными отсутствует, выраженные
рентгенологические изменения могут сопровождаться лишь
скудной клинической симптоматикой. В связи с этим заболевание в
одной трети случаев выявляют случайно при профилактическом
флюорографическом исследовании. В далеко зашедших стадиях
заболевания могут быть зафиксированы распространённые фиброзные
11.
12.
13.
14.
Фибробронхоскопия не выявляет каких-либо признаков,характерных для АП.
Жидкость БАЛ при АП имеет характерные особенности. Это
маслянистая, непрозрачная, молочно-белая, иногда желтоватая
жидкость, которая образует белый осадок при отстаивании. В
ней определяется многократно увеличенное (в 10-100 раз)
содержание белка. Фаголизосомы и цитоплазма альвеолярных
макрофагов, полученных при БАЛ, содержат эозинофильный
материал. Практически у всех больных в жидкости БАЛ и в
сыворотке крови выявляют антитела к ГМ-КСФ.
15.
16.
При помощи иммуногистохимических методов определяюттакже расположенные внеклеточно ШИК-положительный
эозинофильный материал, белки сурфактанта SP-A, SPD, карциноэмбриональный антиген, цитокератин-19,
муциноподобный гликопротеин KL6, моноцитхемоаттрактантный протеин-1.
Показатели ФВД могут быть в пределах нормы. По мере
прогрессирования болезни выявляют тенденцию к
формированию рестриктивного синдрома: снижается
диффузионная способность лёгких. Степень гипоксемии зависит
от тяжести заболевания.
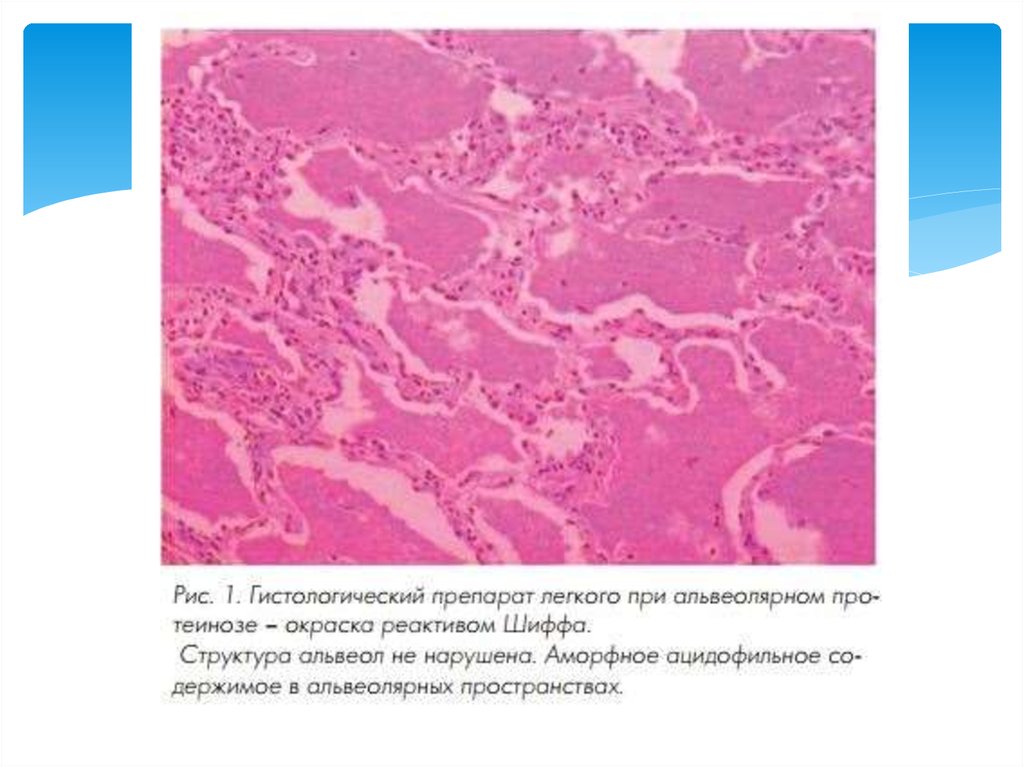
17. Гистологическое исследование
При макроскопическом исследовании на поверхности лёгкихвыявляют серовато-белые плотные бугорки в виде зёрен. Лёгкие
уплотнены, альвеолярные пространства и респираторные
бронхиолы заполнены гранулярным, аморфным ацидофильным
содержимым. Альвеолярные перегородки обычно не
изменены. Признаков воспаления или фиброза не
обнаруживают, однако отмечают гиперплазию альвеолоцитов 2-го
типа. Материал, содержащийся в альвеолах, представляет собой
сурфактантоподобное вещество. Это фосфолипиды, которые дают
яркий пурпурный цвет при окрашивании реактивом Шиффа
(ШИК-реакция).
18.
19. 6. Дифференциальная диагностика
Прежде всего необходимо дифференцировать первичный и вторичныйпротеиноз — осложнение других (чаще гематологических)
заболеваний. При первичном АП наблюдается равномерное
окрашивание содержащегося в альвеолах ШИК-положительного
вещества, для вторичного протеиноза характерно гранулярное
(очаговое) окрашивание. Дополнительным диагностическим
тестом является реакция с иммунопероксидазой.
АП следует дифференцировать с саркоидозом, диссеминированным
туберкулёзом лёгких, нередко протекающим субклинически. Изучение
рентгенологического архива и выявление лимфаденопатии
средостения на начальных этапах болезни позволяет исключить АП,
для которого увеличение лимфоузлов средостения нехарактерно.
20. 7. Лечение
При АП нецелесообразно назначение антибактериальных препаратов,ГКС, иммуносупрессантов в связи с их неэффективностью.
Единственный эффективный метод лечения больных АП — лечебный
БАЛ, который применяется с 1965 г. Процедура проводится под
наркозом. Одно лёгкое вентилируется кислородом через
двухпросветную трубку, а второе лёгкое промывают тёплым
(температуры тела) стерильным изотоническим раствором, с
добавлением ферментов (ацетил- цистеина, стрептокиназы,
химотрипсина и др.), гепарина натрия. Общий объём жидкости
зависит от объёма промываемого участка (сегмент, доля, лёгкое)
и составляет от 1 до 10 и более литров. Средняя длительность
процедуры 3-5 ч. В результате эффективно проведённого лечебного
БАЛ получают мутную жидкость, в которой после отстаивания
образуется осадок.После лечения у пациентов уменьшается одышка,
улучшаются показатели ФВД и газов крови, определяется
положительная динамика изменений в лёгких на рентгенограммах и КТ.
21.
22.
Лечение врождённых форм АП поддерживающее, хотя имеютсяотдельные сообщения об успешной трансплантации лёгких.
Терапия вторичного АП подразумевает лечение основного
заболевания. В этих случаях целесообразность выполнения
лечебного БАЛ представляется сомнительной. Так, например,
при АП, развившемся на фоне гематологического заболевания,
успешная химиотерапия или трансплантация костного мозга
значительно уменьшают выраженность изменений в лёгких.
23. 8. Прогноз
Терапевтический прогноз при АП, как правило, благоприятный:течение болезни доброкачественное, очень медленно
прогрессирующее. Спонтанная ремиссия наблюдается в 10-30%
случаев. Летальные исходы обусловлены, прежде всего,
прогрессированиием ДН. В 20% случаев пациенты погибают
вследствие бактериальной или грибковой суперинфекции.
Прогноз ухудшают поздняя диагностика, а также длительное
безуспешное лечение больных антибактериальными
препаратами, ГКС, физиотерапевтическими процедурами.
24. Список литературы
1. Пульмонология: национальное руководство / под ред. А.Г.Чучалина, — М.: ГЭОТАР-Медиа, 2009. — 960 с.
2. Статья Современные технологии диагностики и лечения
пациента с альвеолярным протеинозом А.Г. Сотникова, А.В.
Аверьянов, Т.А. Турусина, В.Н. Лесняк, Д.В. Сазонов, О.В.
Данилевская, А.Л. Черняев – 2012г.
3. Руководство «Респираторная медицина» под
ред. академика РАМН А.Г. Чучалина. Т.2, М.,2007 г
4. https://radiomed.ru/publications/ogk-legochnyi-alveolyarnyiproteinoz
5. А.Л. Черняев, М.В. Самсонова. Атлас «Пато
логическая анатомия лёгких». 2004 г.






















 medicine
medicine