Similar presentations:
Дифтерия у детей
1. ДИФТЕРИЯ У ДЕТЕЙ
2. DIPHTHERIA (διφτερα - пленка)
• Острое инфекционное заболевание,вызывается токсигенными
коринобактериями дифтерии,
характеризуется воспалительными
изменениями слизистых и кожи с
образованием фибринозных пленок и
специфическим поражением ряда
органов, преимущественно сердечнососудистой и нервной системы.
3.
• IV - V век до н.э. Гиппократ:«смертельная язва глотки»
• III век н.э. Галлен: «удушающая
болезнь»
• 1853г P.Bretonneau предложил
название «дифтерит»
• 1884г F. Leffler выделил возбудитель
дифтерии в чистой культуре
• 1884г Behring приготовил
антитоксическую
противодифтерийную сыворотку.
4.
• 1 этап до ПДС (до 1923г):характерны массовые вспышки и
эпидемии. Летальность 70-80%,
при токсических формах - 100%.
• 2 этап ПДС до массовой
вакцинации (1923-1959 гг):
снижение летальности до 40%.
• 3 этап внедрение массовой
вакцинации против дифтерии:
с 1964г на территории СССР не было
вспышек дифтерии среди детей.
5. Эпидемия 1989 - 1997гг
• Расширение мед. отводов отвакцинации.
• Вакцинация АДС-М
• Компания в прессе против
вакцинации
• Массовый отказ родителей от
вакцинации
• Снижение вакцинального индекса с
95,6% до 20%
• УМЕРЛО 2876 ЧЕЛОВЕК.
6. ЭПИДЕМИЯ ДИФТЕРИИ В г ЯКУТСКЕ
• Всего с 1993 по 1996 гг. 468 случаевдифтерии.
• Из них 156 случаев токсических
форм.
• Вакцинальный индекс - 70%
• Вакцинация по схеме – 55%
• Вакцинация АДС-М - 12,5%
• Летальность -0,1 ‰ (РФ = 1,2 ‰)
7. Corynebacterium diphtheriae
• Полиморфная, неподвижнаяпалочка
• Спор и капсул не образует
• Окрашивается по Грамму (+),
Леффлеру, Нейссеру
• Продуцирует экзотоксин
• 3 биовара: mitis, gravis,
intermedius
8.
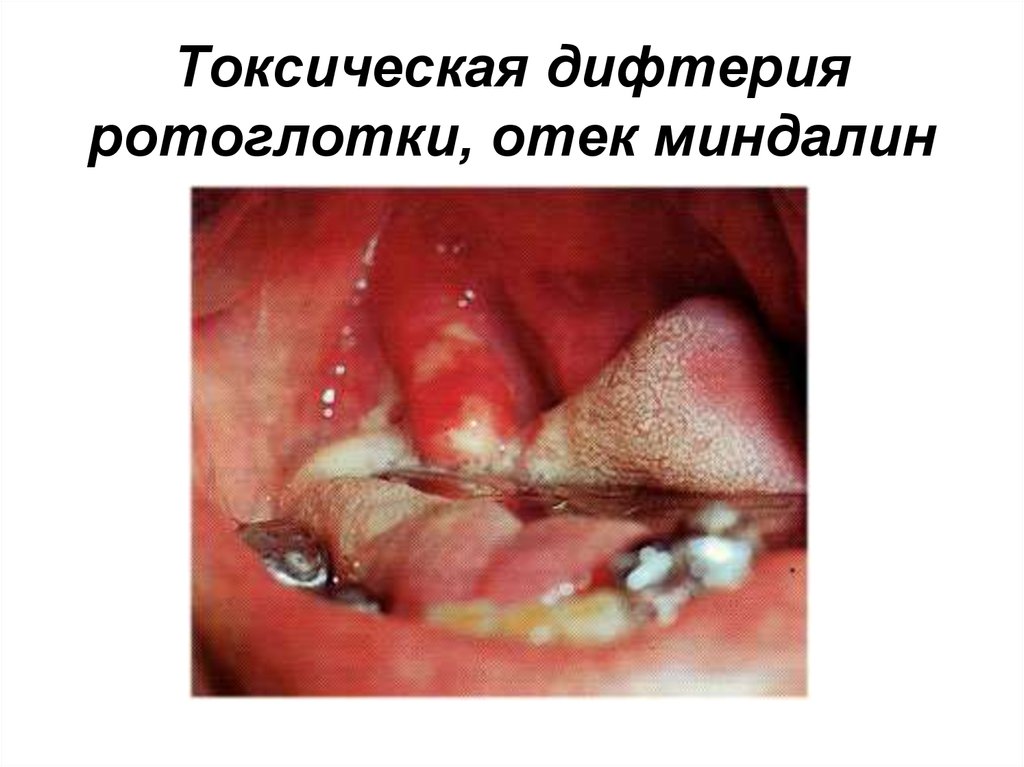
• УСТОЙЧИВОСТЬ во внешней среде:• на предметах, дифтерийных
пленках - 15 дней
• в воде и молоке - от 6 до 20 дней
• ЧУВСТВИТЕЛЬНОСТЬ:
• при t 100°С погибает через 1 минуту
• в 10% растворе перекиси водорода
- 3 минуты
• в 1% растворе сулемы - 1 минуту
9. ЭПИДЕМИОЛОГИЯ
• ИСТОЧНИК ИНФЕКЦИИ - человекбольной типичной или атипичной
формами дифтерии и здоровый
бактерионоситель
• МЕХАНИЗМ ПЕРЕДАЧИ - воздушный
• ПУТИ ПЕРЕДАЧИ - воздушнокапельный, воздушно-пылевой,
контактно-бытовой, пищевой.
10.
• ВОСПРИИМЧИВОСТЬ зависит отуровня специфических антител, 0,1
МЕ/мл -защитный уровень.
• КОНТАГИОЗНОСТЬ - 10 -20 %
• СЕЗОННОСТЬ - осень - зима
• ПЕРИОДИЧНОСТЬ - отсутствует
• ИММУНИТЕТ - антимокробный
нестойкий, антитоксический
стойкий, многолетний
• ЛЕТАЛЬНОСТЬ - 3,8 % (ранний
возраст - 20 %)
11. ПАТОГЕНЕЗ
• ВХОДНЫЕ ВОРОТА - поврежденнаякожа и неповрежденная слизистая.
• ПЕРВИЧНОЕ РАЗМНОЖЕНИЕ в
месте входных ворот
• БАКТЕРИЕМИИ нет
• ТОКСИНЕМИЯ - ведущий
патогенетический механизм.
Обусловлена выделением
экзотоксина и фермента
нейроаминидазы.
12. ФРАКЦИИ ДИФТЕРИЙНОГО ТОКСИНА
• 1 Фракция - некротоксин. Оказываетразрушающие действие на все клетки с
которыми взаимодействует.
• Некроз поверхностного эпителия,
повышение проницаемости сосудов.
• Тканевой тромбопластин + фибриноген
= фибрин
• Некроз нервных окончаний.
13.
• 2 Фракция - истинный токсин.Биохимически сходен с цитохромом В
(ферментом тканевого дыхания).
Замещает цитохром В во всех клетках,
вызывая клеточную гипоксию.
Гипоксия клеток нервной системы,
миокарда, почек и надпочечников
приводит к их быстрой гибели.
• 3 Фракция - гиалуронидаза
• 4 Фракция - гемолизирующий фактор
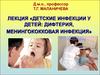
14. Фибринознаый налет на миндалине
15. ДИФТЕРИТИЧЕСКОЕ ВОСПАЛЕНИЕ
• Развивается на многослойномэпителии (носо- или ротоглотка).
• Характерно: выраженный отек
слизистой, застойная гиперемия,
трудноотделяемые пленки,
кровоточивость на месте
отторжения пленок, снижение
болевой чувствительности.
16. КРУПОЗНОЕ ВОСПАЛЕНИЕ
• Развивается на однослойномэпителии (гортань).
• Характерно: выраженный отек
подслизистой, образование
толстых пленок, легко снимаемых,
кровоточивость не выражена,
снижение болевой
чувствительности.
17. КЛАССИФИКАЦИЯ ДИФТЕРИИ
• ПО ТИПУ:1. Типичные
2. Атипичные
- катаральная
- бактерионосительство
18.
• ПО ЛОКАЛИЗАЦИИ:1. Дифтерия частой локализации
- ротоглотки
- гортани
- носа
2. Дифтерия редкой локализации
- глаза
- половых органов
- кожи
- уха
- внутренних органов
19.
• ПО РАСПРОСТРАНЕННОСТИ:1. Локализованная
2. Распространенная
• ПО СОЧЕТАННОСТИ:
1. Изолированная
2. Комбинированная
• ПО ПОСЛЕДОВАТЕЛЬНОСТИ
ПОРАЖЕНИЯ:
1. Первичная
2. Вторичная
20.
• ПО ТОКСИЧНОСТИ:1. Нетоксическая
2. Субтоксическая
3. Токсическая
I cтепени
II степени
IIIстепени
4. Гипертоксическая
• ПО ТЕЧЕНИЮ:
1. Гладкое
2. Осложненное
21. КЛИНИЧЕСКИЕ ПРИЗНАКИ ДИФТЕРИЙНОГО ПРОЦЕССА
• Невыраженность истинныхпризнаков воспаления
(болезненность, гиперемия,
лимфоденит).
• Несоответствие t° и интоксикации.
• Соответствие местных проявлений
и интоксикации.
• Приторный запах от налетов.
• Динамичность процесса.
22. ПРИЗНАКИ ДИФТЕРИЙНОГО НАЛЕТА.
• Налет всегда + ткань.• Налет уплотняется со временем:
от тонкого «паутинного» налета до
толстого, очень плотного налета.
• Повторяет рельеф поверхности.
• Плохо снимается (с миндалин).
• После отторжения остается
кровоточащая поверхность.
23. РАСПРОСТРАНЕННОСТЬ
• ДИФТЕРИЯ РОТОГЛОТКИ:1. Локализованная - налет не выходит
за пределы миндалин
2. Распространенная - налет выходит за
пределы миндалин на дужки, нёбо.
• ДИФТЕРИЯ ГОРТАНИ:
1. Локализованный круп - налет выше
голосовой щели
2. Распространенный круп - налет ниже
голосовой щели
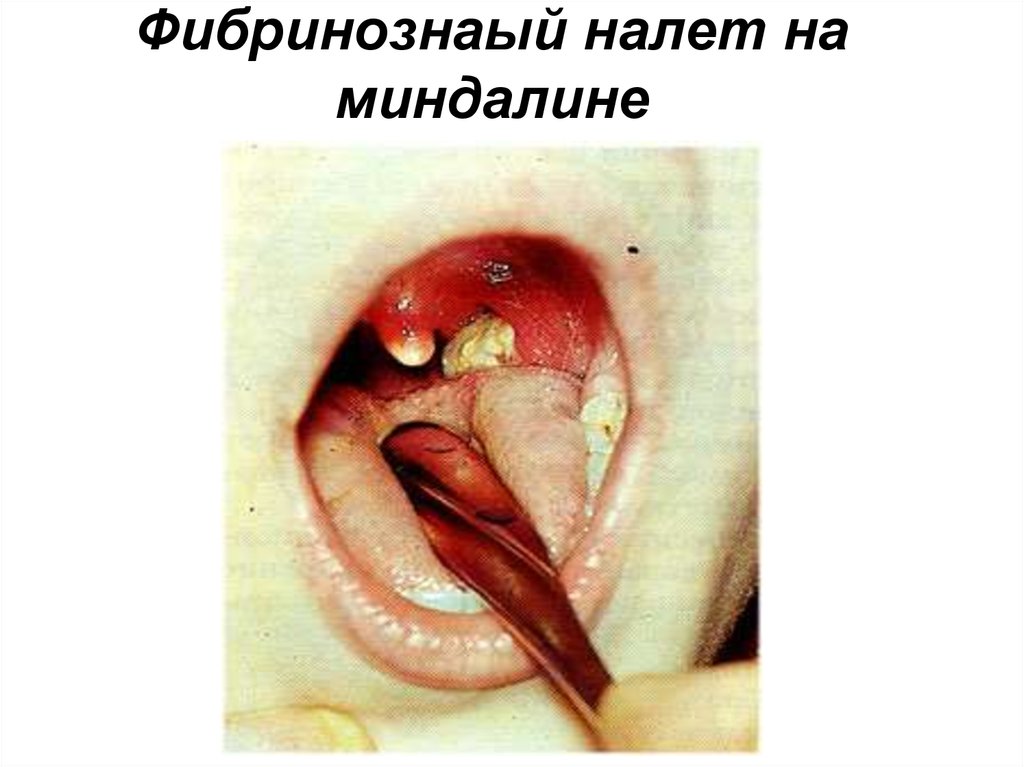
24. КРИТЕРИИ ТОКСИЧНОСТИ.
• СУБТОКСИЧЕСКАЯ - отекподкожной шейной клетчатки в
подчелюстной области.
• ТОКСИЧЕСКАЯ I - отек подкожной
шейной клетчатки до середины шеи
• ТОКСИЧЕСКАЯ II - отек подкожной
шейной клетчатки до ключицы
• ТОКСИЧЕСКАЯ III - отек подкожной
шейной клетчатки ниже ключицы
25. Токсическая дифтерия ротоглотки, отек миндалин
26. Отек подкожной шейной клетчатки
27. Больные дифтерией умирают от осложнений.
• Инфекционно-токсический шок(1 сутки при гипертоксической
форме).
• Острая надпочечниковая
недостаточность (1 - 3 сутки).
• Острая сердечная недостаточность
(3 - 5 сутки).
• Инфекционно-токсический
миокардит (1 - 2 неделя).
28. ОСЛОЖНЕНИЯ ДИФТЕРИИ.
И-А ПОЛИНЕВРИТИ-А МИОКАРДИТ
И-Т
ПОЛИНЕВРИТ
И-Т
МИОКАРДИТ
ИТ
НЕФРОЗ
1 НЕДЕЛЯ
2 НЕДЕЛЯ
3 НЕДЕЛЯ
4 НЕДЕЛЯ
29. МИОКАРДИТЫ
• Ранние инфекционно-токсическиемиокардиты (1-3 день) обусловлены
дистрофическими изменениями.
• Ранние инфекционно-токсические
миокардиты (4-10день) обусловлены
нарушением иннервации и
кровоснабжения миокарда.
• Поздние инфекционно-аллергические
миокардиты (2-3 нед).
30. ПОЛИРАДИКУЛОНЕВРИТЫ
• В результате действиянейроаминидазы развиваются
дифтерийные полинейропатии.
• Действие экзотоксина на клетки
ЦНС - угнетение синтеза белка в
олигодендроцитах. Развиваются
процессы демиелинизации.
31. ДИФТЕРИЯ ГОРТАНИ
• Дисфонический период (1-3дня): субфебрилитет, «лающий»
кашель, осиплость голоса.
• Стенотический период (2-3 дня):
затруднение дыхания, афония,
беззвучный «старческий»
кашель.
32. ДИФТЕРИЙНЫЙ КРУП
• I степень (18 - 24 ч): затрудненноедыхание с шумным, удлиненным
выдохом, при беспокойстве и
физической нагрузке.
• II степень (8-12ч): затрудненное
дыхание с шумным, удлиненным
выдохом в покое, с участием
вспомогательной мускулатуры.
Периоральный цианоз, тахикардия.
33.
• III степень (3-5 ч): выраженноебеспокойство, “шумное” дыхание с
участием вспомогательной
мускулатуры, нарастает дыхательная и
сердечно-сосудистая недостаточность.
Затем - ложное успокоение больного
• IV степень (20-40 мин): асфиксия.
Вялость, потеря сознания, судороги.
Гипотермия, дыхание редкое
поверхностное. Пульс нитевидный.
34. СТЕПЕНЬ ТЯЖЕСТИ
• Легкая - дифтерия гортани безпризнаков стеноза.
• Среднетяжелая - дифтерия
гортани с признаками стеноза I
степени.
• Тяжелая - дифтерия гортани с
признаками стеноза II -IV
степени.
35. ДИФТЕРИЯ У ДЕТЕЙ РАННЕГО ВОЗРАСТА
• До 6 мес. редко.• Чаще встречается дифтерия носа,
уха, кожи, пупочной ранки.
• Часто комбинированные формы.
• При дифтерии гортани отмечается
быстрая динамика процесса - за 11,5 суток до асфиксии.
• Часто развиваются
неспецифические осложнения.
36. ДИФТЕРИЯ У ПРИВИТЫХ
• В 97,4 % случаев развиваетсялокализованная форма.
• Часто атипичные формы.
• Возможно самоизлечение.
• Нередко протекает как микстинфекция (с ОРВИ или
обострением хронического
тонзиллита).
37. ДИАГНОСТИКА
• ЭПИДЕМИОЛОГИЧЕСКИЕ ДАННЫЕ:вакцинация, контакт
• КЛИНИЧЕСКИЕ ДАННЫЕ
• ЛАБОРАТОРНЫЕ ДАННЫЕ:
бактериологическое исследование,
серологическое исследование
(РПГА) методом парных сывороток
• ИНСТРУМЕНТАЛЬНЫЕ
ИССЛЕДОВАНИЯ: ЭКГ 2-х кратно.
38. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
• НЕТОКСИЧЕСКИХ ФОРМ ДИФТЕРИИРОТОГЛОТКИ:
• Ангины кокковой этиологии
• Ангина Симановского-Винцента
• Кандидозная ангина
• ТОКСИЧЕСКОЙ ДИФТЕРИИ:
• Инфекционный мононуклеоз
• Эпидемический паротит
39. ЛЕЧЕНИЕ
• РЕЖИМ: Строгий постельный принетоксических формах до10 дней,
при токсических формах от 21 до 35
дней
• ДИЕТА
• ЭТИОТРОПНАЯ ТЕРАПИЯ:
Пенициллины, Цефалоспорины,
Макролиды, Рифампицин
ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ:
АПДС, инфузионная терапия.
40. Превышение дозы АПДС недопустимо!
• Среди больных у которых отмечалосьпревышение дозы ПДС в 74% случаев
были диагностированы поздние
осложнения аутоиммунного характера.
• Больные с превышением дозы ПДС в
среднем на 8 дней дольше находились
в стационаре.
41. ДИСПАНСЕРИЗАЦИЯ
• После нетоксических форм втечение 3 мес. (осмотр педиатра и
отоларинголога)
• После субтоксической и
токсической формы I степени (без
осложнений) - до 6 мес.
• После токсических форм II-III
степени - не менее 1 года .
42. ПРОФИЛАКТИКА
• НЕСПЕЦИФИЧЕСКАЯ• СПЕЦИФИЧЕСКАЯ: вакцинация
по календарю. Вакцины:
«АКДС», «АДС», «АДС-М», «АДМ», «Тетракокк», «Д.Т. Вакс»
для детей до 6 лет,
«Д.Т.Адюльт» для подростков
и взрослых.
43. Инфекционный мононуклеоз
44.
• Общее инфекционное заболевание,вызываемое вирусом Эпштейн – Барр,
характеризующееся лихорадкой,
увеличением лимфатических узлов,
поражением ротоглотки,
гепатоспленомегалией и появлением в
периферической крови атипичных
мононуклеаров.
45. Исторические данные
• 1884 г. – впервые описано Н.Ф.Филатовым (идиопатическое воспаление
шейных желез);
• 1889 г. – немецкий врач Пфейффер,
описал как «железистая лихорадка»;
• 1920 г. –дан термин «инфекционный
мононуклеоз»;
• Общепринятым стал после
Международного съезда инфекционистов;
• 1964 г. – открыт возбудитель
46. Синонимы
• Инфекция, вызванная вирусомЭпштейн – Барр;
• Эпштейн – Барр вирусная
инфекция
47. Этиология
Семейство Herpesviridae
Подсемейство γ-вирусов
4 тип
ДНК-содержащий
На основании различий вирусных цепочек
и способности трансформировать Влимфоциты определены 2 штамма,
неразличимые серологически: тип 1 (А) и
тип 2 (В).
48. Резистентность
• В окружающей среде мало устойчив;• Быстро погибает под воздействием
высоких температур (+60 °С), УФО, дез.
средств;
• Устойчив к низкой t и высушиванию.
49. Эпидемиология
• Источник инфекции: больныеманифестными и атипичными
формами, а также вирусоносители.
• Механизм передачи: капельный, реже
контактный и гемо-контактный.
• Пути передачи: воздушно-капельный,
реже контактно-бытовой,
парентеральный, половой.
50.
• Восприимчивость – высокая;• Заболеваемость – в последние годы
возросла, регистрируется чаще в виде
спорадических случаев;
• Возрастная структура –
преимущественно у детей дошкольного
возраста, чаще у мальчиков;
• Сезонность – зимне-весенний период;
• Иммунитет – стойкий, пожизненный;
• Летальность – низкая.
51. Классификация
1.
2.
1.
2.
3.
1.
2.
По типу:
Типичные.
Атипичные.
По тяжести:
Легкая форма.
Среднетяжелая форма.
Тяжелая форма.
Критерии тяжести:
Выраженность синдрома intox;
Выраженность местных изменений.
52.
1.
2.
-
По течению:
Гладкое.
Негладкое:
С осложнениями
С наслоением вторичной инфекции
С обострением хронических
заболеваний.
53. Клиническая картина
• I. Инкубационный период: от 4 до 15дней.
• II. Продромальный период:
постепенное появление и нарастание
клинических симптомов: температура
тела субфебрильная или нормальная,
отмечается затруднение носового
дыхания, вялость, снижение
аппетита.
54.
• III. Период разгара. Начинается остро сподъема t до 39-40°С, жалобы на головную
боль, нарушение сна, снижение аппетита.
- Синдром поражения л/у: поражаются все
группы шейных л/у, особенно передне- и
заднешейные (иногда вовлекаются над- и
подключичные, локтевые, паховые,
внутригрудные, мезентериальные).
Л/у плотные, множественные,
малоболезненные или безболезненные,
кожа над ними не изменена, подкожная
клетчатка умеренно пастозна. (3-4 недели)
55.
Увеличенные шейныелимфатические узлы
56.
- Синдром поражения рото- и носоглотки1. Острый тонзиллит: боль в горле при
глотании, яркая разлитая гиперемия
слизистой оболочки, отек и
воспалительная инфильтрация небных
миндалин. Воспаление носит
фолликулярный, иногда ложно-пленчатый
или катаральный характер. При
лакунарном, в лакунах выявляется
воспалительный экссудат.
57.
Ангина при мононуклеозе:начальная стадия.
Зев воспален, налеты на
миндалинах отсутствуют.
На этой стадии определить
этиологию ангины по
внешнему виду невозможно
58.
Ангина при инфекционноммононуклеозе: островки налета на
миндалинах.
Через несколько часов появляется
белый налет. Миндалины и
язычок гиперемированы и отечны
59.
2. Аденоидит – воспалениеносоглоточной миндалины и слизистой
оболочки нижней носовой раковины.
Возникает затруднение носового
дыхания, выделения из носа скудные
или отсутствуют. Ребенок дышит ртом,
во сне храпит. Характерный вид
больного: лицо пастозное, отечное, рот
открыт, губы сухие, потрескавшиеся.
Гипертрофия миндалин сохраняется
длительно.
60.
ЛИЦО.Легкий отек век, румянец
на щеках, рот открыт из-за
отека носоглотки
61.
3. Синдром гепатоспленомегалииобнаруживается к концу 1 недели.
Селезенка увеличивается к 4-10 дню и рано
уменьшается.
Печень увеличивается к 7-10 дню,
сокращается медленно к концу 1-го
месяца.
Боль и чувство тяжести в правом
подреберье, иногда желтуха, потемнение
мочи, у некоторых повышение АЛАТ,
тимоловой пробы, реже – билирубина.
Показатели нормализуются через 1-2 нед.
62.
Типичный вид больного.Гепатоспленомегалия
63.
4. Синдром экзантемы. Сыпьпсевдоаллергическая и обусловлена
необоснованным применением в лечении
ампициллина (амоксиклава,
амоксициллина, оксациллина…)
Сыпь: пятнисто-папулезная, ярко красного
или багрового цвета, с тенденцией к
слиянию, образует крупные
эритематозные пятна выступающие над
поверхностью кожи. Локализуется на
туловище, реже на конечностях и лице, на
неизмененном фоне кожи, нередко имеет
геморрагический характер (петехии,
экхимозы). Может быть пигментация,
особенно на нижних конечностях. (1-2 нед)
64.
Сыпь появляется у 60%получавших ампициллин,
пенициллин, могут
напоминать коревые
и краснушные элементы
65.
5. Изменения периферической крови:лейкопения, лимфоцитоз, плазматизация
лимфоцитов, атипичные мононуклеары от
10-60%.
Появляются атипичные мононуклеары на
1-ой неделе и сохраняются 2-3 недели,
иногда небольшое количество
сохраняется в течение 2-3 месяцев после
болезни. Количество с/я обычно снижено,
п/я – повышены в начале болезни, СОЭ
повышено умеренно.
66. Атипичные формы
• I. Стертая – с незначительновыраженными, быстро проходящими
симптомами;
• II. Бессимптомная – клинические
признаки болезни отсутствуют.
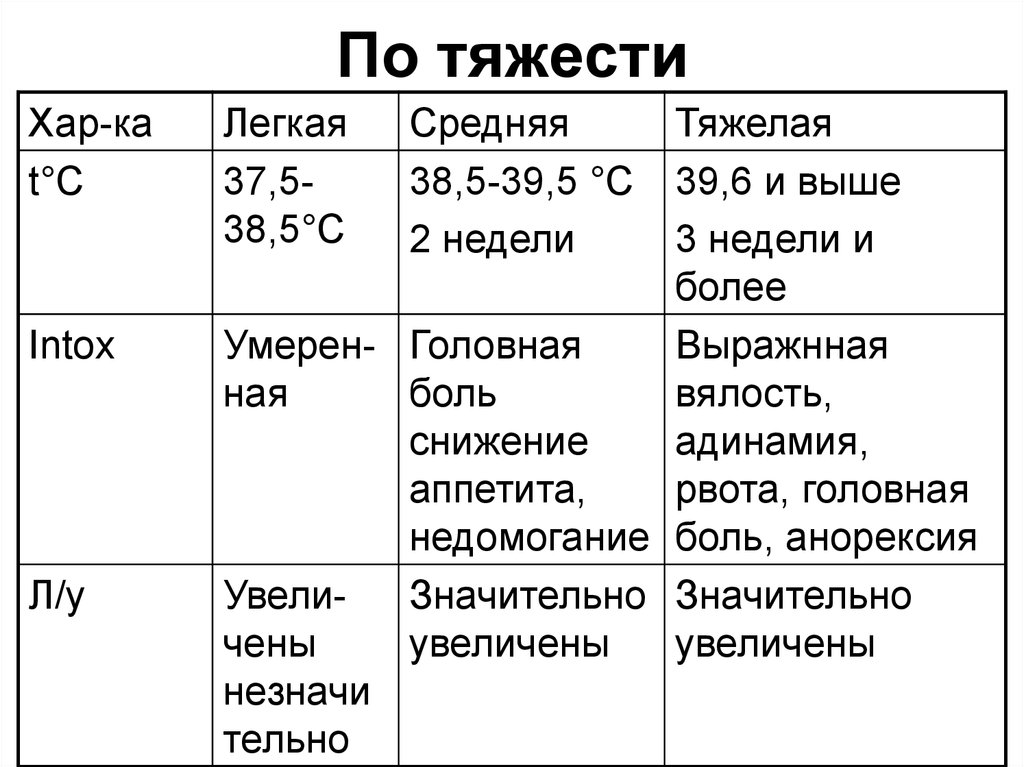
67. По тяжести
Хар-каt°С
Intox
Л/у
Легкая
37,538,5°С
Средняя
38,5-39,5 °С
2 недели
Тяжелая
39,6 и выше
3 недели и
более
Умерен- Головная
Выражнная
ная
боль
вялость,
снижение
адинамия,
аппетита,
рвота, головная
недомогание боль, анорексия
УвелиЗначительно Значительно
чены
увеличены
увеличены
незначи
тельно
68.
АденоидитВыражен Дыхание ч/з
умеренно нос
затруднено
Тонзил- В виде
лит
кат.
явлений
Гепато- Невырасплено- жена
мегалия
Носовое
дыхание
отсутствует.
Лицо
одутловатое
пастозное.
Боль при
Ложноглотании,
пленчатая или
лакун. ангина, некротическая
гипертрофия
миндалин II-III
Выражена
Значительно
выражена
69. Осложнения
1. Асфиксия – надгортанный стеноз,связан со значительным увеличением
лимфоглоточного кольца.
2. Разрыв селезенки – спонтанный или от
физических воздействий (пальпации).
3.Поражение нервной системы
(энцефалит, менингит, парезы
черепных нервов).
4.Гемолитическая анемия,
тромбоцитопения.
70. После перенесенного ИМ
Синдром Джулиана-Барре;
Некроз кожи;
Острый психоз, хорея, депрессия.
Синдром нейтропении;
Синдром «Алисы в стране чудес».
71. Летальный исход
• Генерализация процесса;• Дыхательная обструкция;
• Несдерживаемая лимфопролиферация
из-за дефектов Т-супрессорного
механизма;
• Отсутствие интерферонов.
72. У детей раннего возраста
• Тонзиллит не выражен, катаральногохарактера;
• Аденоидит – выраженный, отек лица;
• Л/у шеи увеличиваются значительно, но
быстро уменьшаются;
• Выраженная спленомегалия;
• Чаще высыпания на коже;
• Иногда дисфункция кишечника;
• Атипичные мононуклеары появляются в
ранние сроки и быстро исчезают.
73. Диагностика
• Характерный эпиданамнез;• Высокая длительная лихорадка;
• Синдром острого тонзиллита;
• Синдром аденоидита;
• Лимфаденопатия;
• Гепатоспленомегалия;
• Лабораторная диагностика:
ОАК – появление в крови атипичных
мононуклеаров более 10%, лимфоцитоз,
появление плазматических клеток.
74.
• Серологическая диагностика:Определение гетерофильных АТ с
помощью реакции гетероагглютинации
с Er разных животных:
Er барана – реакция Пауля-Бунеля;
Er лошади – реакция Гоффа-Бауэра;
Er быка – Томчека-Ловрика.
Информативность 70-80%
ИФА определение:
a-EBC IgM – острый период
a-EBC IgG поздний период
a-EBN IgG
ПЦР диагностика.
75. Дифференциальная диагностика
ОРВИ;
Стрептококковая ангина;
Дифтерия зева;
Эпидемический паротит.
76. Лечение
Стационарное.
Режим постельный.
Диета механически щадящая, стол №5.
Этиотропная терапия только при
среднетяжелых и тяжелых формах,
используют: рекомбинантные
интерфероны (виферон) и его индукторы
(циклоферон, неовир).
• Патогенетическая и симптоматическая
терапия.
77.
• Антибактериальные препараты приприсоединении бактериальной флоры и
с учетом чувствительности.
• При тяжелых формах ГКС (преднизолон
2 – 2,5 мг/кг/сут), в течение 3-5 дней.
78. «Д» учет
• На учете в течение 12 месяцев.• Клинический осмотр через 1, 3, 6, 9, 12
месцев (ОАК, биохимический анализ
крови и 2-х кратный тест на ВИЧ).










































































 medicine
medicine