Similar presentations:
Менигококковая инфекция
1.
Менингококковаяинфекция
2. Менингококковая инфекция -
Менингококковая инфекция антропонозное заболевание,передающееся воздушно - капельным
путем и характеризующееся широким
диапазоном клинических проявлений от менингококконосительства до
менингита и тяжелейшего
менингококкового сепсиса.
3. Актуальность
Регистрируется во всех странах мираТяжесть заболевания и высокая
летальность (5-10%)
Острое и бурное развитие болезни
Необходимость ранней диагностики и
оказании экстренной помощи
Разнообразие нозологических форм
для дифференциальной диагностики
4. Историческая справка
Первые сведения – Цельс V в. до н.э1805 – описание болезни во время
вспышки в Женеве (Швейцария)
1887 г – идентифицирован возбудитель Neisseria meningitidis (менингококк).
1944 – первое сообщение об удачном
лечении менингококкового менингита
пенициллином.
5. Этиология
Возбудитель - Neisseria meningitidis(менингококк Вексельбаума) относится к
роду Neisseria, семейству Neisseriaceae.
Средний размер менингококка 0,6- 0,8 мк.
Это грамотрицательный неподвижный
диплококк.
Не имеет жгутиков, не образует спор.
На поверхности клеток - реснички (pili).
Имеют полисахаридную нежную капсулу.
6.
Менингококк неустойчив во внешней среде:при 50°С - погибают через 5 мин, при 100°С
за 30 сек., при 10°С через 2 ч.
Прямой солнечный свет убивает
менингококки за 2-8 ч. Под действием
ультрафиолетовых лучей возбудитель
погибает практически мгновенно.
Менингококки очень чувствительны ко всем
дезинфектантам, ко многим антибиотикам и
сульфаниламидным препаратам.
7.
При культивировании на неполноценныхсредах лучше растут в условиях
повышенного содержания углекислого газа
(до 5-10%) и снижения давления
кислорода.
Оптимальный рост наблюдается при рН
среды 7,2-7,6 и температуре 37°С, в
условиях повышенной влажности.
8.
Выделяют серогруппы в зависимости откапсульного полисахаридного комплекса:
А, В, С, D, Н, I, К, L, X, Y, Z, 29E и W-135.
Наиболее важные серологические группы,
вызывающие заболевание у человека – А,
В, С, Y и W135.
На основе идентификации мембранных
протеинов выделяют классы 1-5.
9. Патогенность возбудителя обусловлена свойствами:
Способность к адсорбции на эпителииверхних дыхательных путей посредством
ресничек
Наличие «входных» ферментов –
гиалуронидазы и нейраминидазы,
позволяющих преодолеть муциновый
(слизистый) барьер
10.
Продукция бактериоцинов, подавляющихсимбиотическую микрофлору
Антилизосомальная (антифагоцитарная)
активность
Образование капсулы
Наличие липополисахарида (ЛПС)
11. Эпидемиология
Источник инфекции и резервуар:Больные люди
генерализованными формами (менингит,
менингококцемия, смешанная форма)
локализованными формами
(назофарингит)
Носители менингококков
Механизм передачи: воздушно-капельный
12.
Восприимчивость: высокая.Уровень заболеваемости:
<2/106 – спорадический (дети < 3 лет),
чаще серогруппы В и С
выше – эпидемический (все возрастные
группы).
Периодичность: через 10 - 12 лет.
Сезонность: февраль – март, сентябрь –
октябрь.
80% всех случаев генерализованных форм
приходится на детей до 14 лет.
13.
Распространение менингококковойинфекции — повсеместное.
По данным ВОЗ, в настоящее время она
регистрируется более чем в 150 странах,
особенно в зоне так называемого пояса
менингита, куда входят 15 стран
Экваториальной Африки с населением
более 35 млн. человек.
В результате перенесенной
менингококковой инфекции формируется
типоспецифичный стойкий иммунитет.
14. Факторы риска развития генерализованных форм менингококковой инфекции
Дефицит в терминальных компонентахкомплемента (С5 – С9), который
увеличивает риск развития болезни, но
ассоциирует с неожиданно низким уровнем
смертности.
Дефекты пропердина, увеличивающие риск
инвазии.
15.
Вирусная или микоплазменная инфекция,повреждающая эпителиальный барьер
слизистой носоглотки и облегчающая
инвазию менингококка ; хронические
заболевания, применение
кортикостероидов, активное или пассивное
курение.
Иммуногенетические факторы,
выявляемые по системе HLA
16.
Возрастной фактор ( дети до 14 лет), раса(афроамериканцы), мужской пол (55%
больных)
Эпидемиологические факторы (контакты,
скученность в общежитиях и казармах).
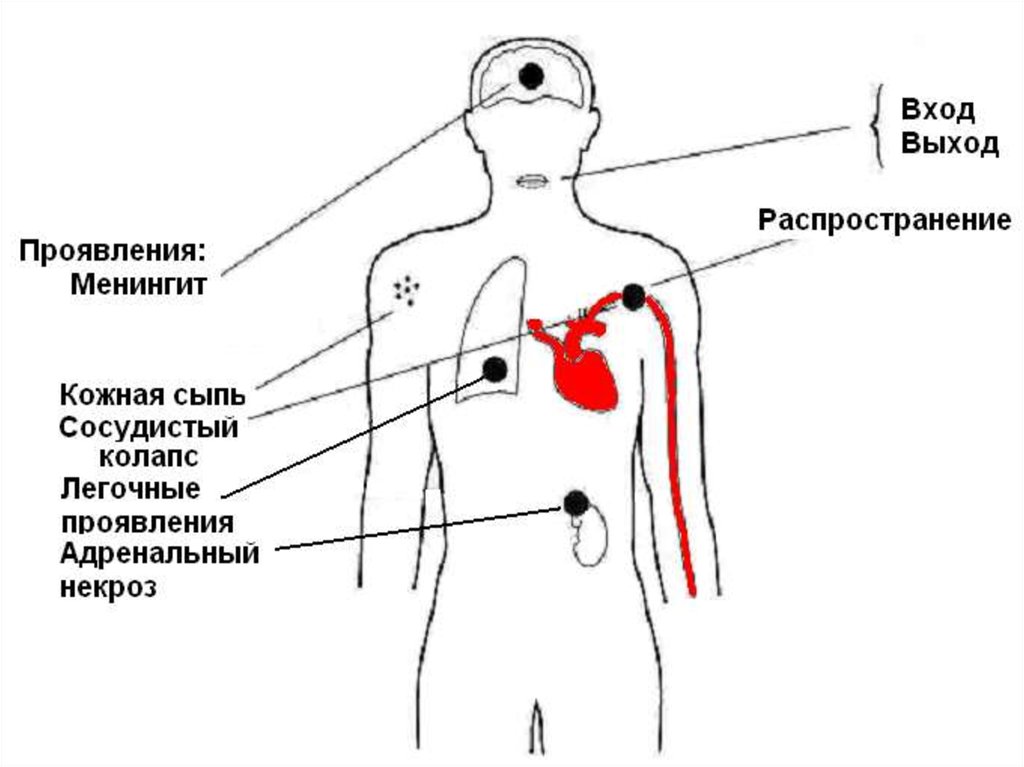
17. Патогенез
Входные ворота инфекции - слизистыеоболочки носоглотки (тропизм
возбудителя к слизистой).
В 10-15% случаев развивается
назофарингит, катаральный тонзиллит.
У 5% больных назофарингитом
менингококк, проникает в сосуды
подслизистого слоя, а затем гематогенно
распространяется.
18.
Липополисахарид (ЛПС) стимулируетпродукцию фактора некроза опухоли
(ФНО) и других медиаторов воспаления,
вызывающих клеточное повреждение.
ЛПС супрессирует синтез лейкотриена В4
в полиморфонуклеарных лейкоцитах
человека.
Уменьшение уровня В4-лейкотриена
лишает лейкоциты сильного
хемокинетического и хемотаксического
фактора.
19.
Бактериемия может быть транзиторнойили длительной (менингококкемия).
Массивная бактериемия с интенсивным
распадом микробов и токсинемия ведут к
инфекционно-токсическому шоку,
повреждению эндотелия сосудов,
расстройствам гемодинамики
(микроциркуляции), глубоким метаболическим расстройствам (гипоксия, ацидоз,
гипокалиемия).
20. Концентрация ЛПС (нг/л) и форма заболевания
1400012000
10000
8000
6000
4000
2000
0
Сепсис
Тяж.сепсис
Септ.шок
21. Повреждение эндотелия
Микробная клеткаЛПС+ЛПССБ
Липиды Н и ВП
Рецепторы
клеток
МАК АКТИВАЦИЯ
КОМПЛЕМЕНТА
МОДИФИКАЦИЯ
ЭНДОТЕЛИЯ ЛПС
Эндотелий капилляра
22.
Дисбаланс свертывающей ипротивосвертывающей систем крови:
вначале преобладает процесс
гиперкоагуляции (увеличение содержания
фибриногена и других факторов
свертывания), затем выпадение фибрина в
мелких сосудах с образованием тромбов.
Тромбоз крупных сосудов
гангрена
пальцев конечностей.
23. Гангрена пальцев
24.
Последующее снижение содержанияфибриногена в крови (коагулопатия
потребления)
массивные кровотечения
и кровоизлияния в ткани и органы
(геморрагическая сыпь).
В соскобах и биоптатах элементов сыпи у не
леченых больных обнаруживаются
менингококки.
Гистологически экзантема - лейкоцитарнофибринозные тромбы, содержащие
возбудитель менингококковой инфекции, с
перифокальным поражением сосудов.
25.
26.
27.
Проникновение менингококка в мозговыеоболочки – менингит.
Воспаление развивается в мягкой и
паутинной оболочках (обусловливая
синдром менингита), а затем
периваскулярно распространяется в
вещество мозга (синдром энцефалита).
Характер воспаления в первые часы
серозный, затем - гнойный. Образование
гноя в плотные фибринозные массы
происходит к 5-8-му дню.
28.
Локализация экссудата:на поверхности лобных и теменных долей,
на основании головного мозга,
на поверхности спинного мозга,
во влагалищах начальных отрезков черепных
нервов и спинномозговых корешков.
Нарушение циркуляции ликвора
экссудат
скапливается в желудочках
гидроцефалия или пиоцефалия.
29.
Увеличение внутричерепного давленияможет приводить к смещению мозга вдоль
церебральной оси и вклинению миндалин
мозжечка в большое затылочное отверстие
со сдавливанием продолговатого мозга
(смерть от паралича дыхания).
Патологоанатомическая картина:
выявляются типичные изменения в сосудах,
тромбозы, кровоизлияния в различных
органах, в том числе нередко в
надпочечниках, некрозы.
30. Биопсия кожи
31.
32.
33. Клиническая классификация (В.И Покровский 1965 г.)
Локализованные формы:Менингококконосительство
Острый назофарингит
34.
Генерализованные формы:Менингококцемия:
Типичная
Молниеносная (острейший
менингококковый сепсис)
Хроническая.
Менингит
Менингоэнцефалит
Смешанная форма (менингит+
менингококцемия)
35.
Редкие формы.Менингококковый эндокардит.
Менингококковый артрит (синовит),
полиартрит.
Менингококковая пневмония.
Менингококковый иридоциклит.
36.
37. Клиническая картина
Инкубационный период: 1-10 дней (2-4 дня).Менингококконосительство - самая частая
форма инфекции.
На
одного больного генерализованной
формой приходится от 1-2 тыс. до 18-20 тыс.
менингококконосителей.
Диагноз основывается только на выделении
менингококка из носоглоточной слизи.
У 70% людей носительство менингококка
кратковременно и не превышает 2 нед.
38. Менингококковый назофарингит
Самостоятельная форма илипредшествует генерализованной форме
Признаки назофарингита:
заложенность носа, боль в горе, кашель,
головная боль, лихорадка, ринорея (у
маленьких детей)
гиперемия глотки, миндалин, дужек,
мягкого неба, гиперплазия лимфоидных
фолликулов – острый фолликулярный
фарингит
воспаления в носоглотке –слизистой хоан
и носовых раковин.
39.
Бледность кожи, тахикардия,менингеальный синдром, лейкоцитоз.
Продолжительность лихорадки – 1-3 суток,
гиперплазия фолликулов – до 2 недель.
Генерализация инфекции – у 2 -5%
пациентов МНФ.
МНФ наблюдается у 30-60%
генерализованными формами
менингококковой инфекции.
40. Генерализованные формы: Менингококцемия
5-10% от всех форм.Менингококцемия — менингококковый
сепсис, протекающий бурно, с выраженными
симптомами токсикоза и развитием
вторичных метастатических очагов
менингококковой инфекции.
Развивается на фоне полного здоровья или
менингококкового назофарингита.
41.
Острое начало.Озноб, лихорадка (39- 41°С) держится 2-3
дня, далее снижается до субфебрильных
цифр. Лихорадка может быть постоянной,
интермиттирующей, гектической или
волнообразной.
Головная боль, снижение/отсутствие
аппетита, общая слабость.
Боли в мышцах спины, конечностей, жажда,
сухость во рту, бледность и цианоз кожных
покровов.
42.
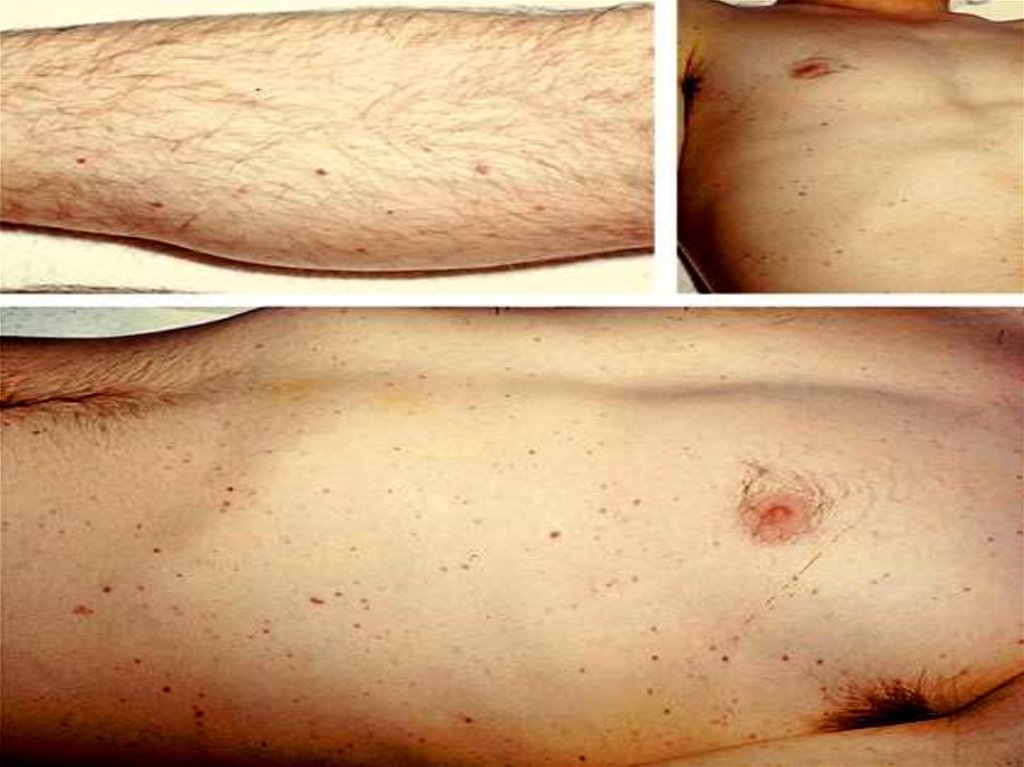
Сыпь - через 12-48 часов.По характеру: геморрагическая, кореподобная,
розеолезная, розеолезно-папуллезной.
Изредка: везикулезные, буллезные высыпания.
Форма элементов: неправильная,плотные на
ощупь, иногда выступают над уровнем кожи.
Величина: от точек, до нескольких
сантиметров. Чаще - 3-5-7 мм.
Локализация: конечности, туловище, ягодичные
области; на переходной складке конъюнктивы,
кровоизлияния в склеры; реже на лице.
Описана экзантема на слизистой оболочке рта.
43.
44.
45.
46.
47.
Поражение суставов:мелкие (1 неделя болезни)
крупные (2 неделя болезни)
Тяжесть артритов
легкие изменения: болезненность при
движениях, небольшая гиперемия, отек кожи
над пораженным суставом.
гнойные поражения
Из полости сустава можно получить культуру
менингококка.
При выздоровлении функция суставов
полностью восстанавливается.
48.
Вторичные очаги инфекции могутвозникать в сосудистой оболочке глаза, в
перикарде, миокарде и эндокарде, легких,
плевре,
Редко в почках, печени, мочевом пузыре,
костном мозге.
49.
50.
При лабораторном исследовании крови:Нейтрофильный лейкоцитоз (до 20-40
тыс/мкл), со сдвигом лейкоцитарной формулы
влево до юных и миелоцитов, анэозинофилия,
повышение СОЭ (30-50 мм/час).
Тромбоцитопения (20-120 тыс/мкл).
Повышение содержания аммиака, мочевины,
креатинина,
Нарушение электролитного баланса и
кислотно-щелочного состояния.
51. Молниеносная менингококцемия
Сверхострый менингококковый сепсис,молниеносная пурпура, фульминантная
менингококцемия, синдром Уотерхауса—
Фридериксена.
Острейшее начало с ознобом.
Лихорадка до 40-41°С, через несколько часов
может смениться гипотермией.
Уже в первые часы - обильная геморрагическая
сыпь с тенденцией к слиянию и образованию
обширных кровоизлияний.
52.
Кожные покровы бледны, но с тотальнымцианозом, влажные, покрыты холодным липким
потом, черты лица заостряются.
Появляются судороги (у детей).
Возникает повторная рвота (часто «кофейной
гущей»), возможен кровавый понос.
Наступает потеря сознания.
В крови гиперлейкоцитоз до 60*109/л,
нейтрофилез, резкий сдвиг лейкоцитарной
формулы влево, тромбоцитопения, повышение
СОЭ.
Без лечения – смерть в первые сутки.
53.
Различают 3 степени шокаШок 1 степени (компенсированный).
Состояние
тяжелое,
нередко
возбуждение,
двигательное
беспокойство. Сыпь
чаще
мелкая.
Тахикардия, умеренная одышка, АД в
пределах нормы, пульсовое АД может
быть снижено. Диурез снижен.
54.
Шок II степени (субкомпенсированный).Возбуждение сменяется заторможенностью,
бледностью, акроцианозом. Сыпь крупная, с
некрозами.
Тахикардия,
одышка,
АД
снижено не менее, чем на 1/3 от исходного
уровня, составляя у нормотоников 85/6060/20 мм рт. ст. Олигурия.
55.
Шок III степени (декомпенсированный).Тотальный цианоз («трупные пятна»),
гипотермия, анурия. Пульс нитевидный
или не определяется, АД 50/20-О/О мм
рт. ст. Сознание может быть сохранено.
При развитии отека головного мозга потеря сознания, судороги.
56. Хроническая менингококцемия
Редчайшая форма менингококковой инфекции.Продолжительность заболевания различна: от
нескольких недель до нескольких лет (25 лет).
Лихорадка обычно интермиттирующая, но
встречается и постоянная; сопровождается
полиморфной экссудативной эритемой.
В ремиссию температура тела нормальная,
сыпь бледнеет и даже исчезает, самочувствие
улучшается.
57.
Возможны артриты и полиартриты, нередкоспленомегалия.
В крови - лейкоцитоз, нейтрофилез, повышена
СОЭ.
В моче умеренная протеинурия, а при развитии
специфического гломерулонефрита —
соответствующий мочевой синдром.
Описаны эндокардиты (панкардиты), а также
возникновение менингита через несколько
недель или месяцев от начала заболевания.
Прогноз хронического менингококкового
сепсиса относительно благоприятный, при
нормальном лечении — хороший.
58. Менингококковый менингит
20-40% всех формМожет начинаться вслед за менингококковым
назофарингитом, или внезапно, среди полного
здоровья (больной называет день и час).
Температура тела повышается быстро с
сильнейшим ознобом и может достигнуть 4042°С в течение нескольких часов.
59.
Головная боль сильная, мучительна,диффузная. Усиливается при перемене
положения тела, резком звуке, ярком свете.
Рвота без предшествующей тошноты вне связи
с пищей, не приносит облегчения больному.
Она обильная, «фонтаном», повторная и
появляется иногда на высоте условной боли.
Часто резкая кожная гиперестезия и
повышение чувствительности к слуховым
(гиперакузия), световым (фотофобия), болевым
(гипералгезия) раздражителям, запахам
(гиперосмия).
60.
Возникают тяжелые судороги (клонические,тонические или смешанные). У детей младшего
возраста именно появлением судорог может
дебютировать менингококковый менингит.
Расстройства сознания вплоть до потери его.
Нередко потеря сознания следует за
психомоторным возбуждением.
Выключение сознания в первые часы болезни
является прогностически неблагоприятным
признаком. Возможно течение менингита при
ясном сознании.
61.
Менингеальные симптомы:Описано около 30 менингеальных знаков.
Наиболее постоянны ригидность затылочных
мышц, симптомы Кернига, Брудзинского
(нижний, средний, верхний), а также Гийена,
Бехтерева, Мейтуса.
У детей раннего возраста симптомы Кернига и
Брудзинского могут носить физиологическими
или отсутствовать при развившемся менингите.
У маленьких детей проводят «провокационные
пробы» с целью выявить симптомы
«подвешивания» (Лесажа), «треножника» и
«поцелуя в колено» (Амосса), Мейтуса.
62.
63.
64.
Выявляются асимметрия и повышениесухожильных, периостальных и кожных
рефлексов, которые в дальнейшем, по мере
углубления интоксикации, могут снижаться и
исчезать.
Тахикардия, затем относительная брадикардия.
Артериальное давление снижается. Тоны
сердца приглушены, нередко аритмичны.
Язык обложен грязно-коричневым налетом,
сухой, живот втянут.
Развивается запор, иногда рефлекторная
задержка мочеиспускания.
65.
66.
При люмбальной пункции:Спинномозговая жидкость вытекает под
повышенным давлением (частыми каплями или
струйно), мутная.
Количество клеток повышено - цитоз до 1030*109 /л и более, преобладают нейтрофилы.
Содержание белка увеличено (80-100 мг/л).
Обычно наблюдается клеточно-белковая
диссоциация.
Количество сахара и хлоридов в разгар
заболевания снижается.
Диплококки внутри нейтрофилов
67. Люмбальная пункция
68. Люмбальная пункция
69.
Изолированная патология черепныхнервов (преимущественно III, IV, VI, VII)
выявляется у 10-20% пациентов.
Очаговые признаки, возникающие на
фоне люмбальной пункции и связанные
со значительным ухудшением общего
состояния,
предвещают
неблагоприятный прогноз.
70. Менингококковый менингоэнцефалит
Выражены энцефалитические, резкоменингеальные и общеинтоксикационные
синдромы.
К концу первых - началу вторых суток нарушения сознания: глубокий сопор, с
психомоторным возбуждением, судорогами,
зрительными, слуховыми галлюцинациями.
Через сутки от начала болезни менингеальная поза (больной лежит на боку
с согнутыми ногами и запрокинутой головой).
71.
Энцефалитические проявленияПирамидная недостаточность: парез
мимической мускулатуры по центральному
типу, выраженная анизорефлексия
сухожильных и периостальных рефлексов,
спастические геми- и парапарезы, реже
параличи с гипер- или гипостезией,
координаторные нарушения.
Поражения отдельных черепных нервов.
Корковые расстройства: нарушения психики,
частичная или полная амнезия, зрительные и
слуховые галлюцинации, эйфория или
депрессивное состояние.
72. Смешанная форма
45-70%Симптоматика характерная для
менингококцемии и менингита.
Наиболее высокая летальность –
сочетание осложнений
менингококцемии – септического шока и
менингита – отека мозга.
73. Редкие формы
К редким формам болезни относятся:полиартрит
эндокардит
пневмония
иридоциклит
Эти формы менингококковой инфекции
могут быть выявлены только при
использовании специфических методов
диагностики.
74. Осложнения
отек и набухание головного мозгаинфекционно-токсический шок
кома
снижение слуха или глухота
центральный паралич
субдуральный выпот
гидроцефалия
нарушения интеллекта
атаксия
слепота
периферическая гангрена
75. Причины смерти
Инфекционно-токсический шокОстрая сердечная недостаточность
Отек и набухание головного мозга
Ущемление продолговатого мозга в
f.magnum
Отек легких
Острая надпочечниковая недостаточность
Острая почечная недостаточность
76. Диагностика
Специфическая лабораторная диагностика:Бактериологический метод
носоглоточная слизь
кровь
цереброспинальная жидкость
соскобы из элементов сыпи
ткани внутренних органов
Серологический метод
РНГА
ПЦР
77. Дифференциальная диагностика менингококцемии
сепсис различной этиологиилептоспироз,
геморрагические лихорадки
сыпной тиф
болезнь Шенлейн—Геноха
корь
краснуха
тромбоцитопеническая пурпура
токсико-аллергическим дерматит
78. Дифференциальная диагностика менингококкового менингита
Менингиты другой этиологииАбсцесс мозга
Белая горячка
Энцефалиты различной этиологии
Опухоли мозга
Субарахноидальное кровоизлияние
Травмы черепа с ушибом головного мозга
Субдуральная эмпиема
Свинцовая энцефалопатия
79. Лечение менингококконосительства
ампиокс 0,5 г 4 раза в суткилевомицетин 0,5 г 4 раза в сутки
рифампицин 0,3 г 2 раза в сутки 4 дня.
ципрофлоксацин 0,5 г 1 раз
цефтриаксон 0,25 г 1 раз в/м
80. Лечение назофарингита
Этиотропная терапияампиокс 0,5 г 4 раза в день 5 дней
левомицетин 0,5 г 4 раза в день 5 дней
рифампицин 0,3 г 2 раза в день 5 дней
Полоскания глотки с антисептиками:
0,02% раствор фурацилина
2% раствор борной кислоты
0,05- 0,1% раствор перманганата калия
Витаминотерапия
Симптоматическое лечение
81. Лечение генерализованных форм
Этиотропная терапия:Пенициллин – 200-400 тыс.ед/ кг, на 6
введений в/м или на 12 введений в/в.
Левомицетина сукцинат 50 мг/кг в сутки в/в
Цефтриаксон 2 г 2 раз в сутки в/м или в/в
Цефепим 2 г 2 раза в сутки в/м или в/в
Цефотаксим 2 г 4 раза в сутки в/м или в/в
Меропенем 1 г в/в каждые 8 часов
82.
Патогенетическая терапия:Введение жидкости: 60-80 мл/кг в сутки детям
и 50-40 мл/кг взрослым под контролем
диуреза.
раствор Рингера
0,9% раствор хлорида натрия,
5% раствор глюкозы
макромолекулярные растворы (препараты
поливинилпирролидона, желатиноль)
плазма,
альбумин.
83.
Профилактика гипергидратации головногомозга:
Лазикс 0,3-0,6 мг/кг
В начальной фазе шока введение
внутривенно 10-20 тыс. ЕД гепарина
Для поддержания АД:
Введение растворов
Преднизолон
Дофамин 5 мг/кг в 200-400 мл 10 %
раствора глюкозы внутривенно капельно
84.
Разовая доза лекарственных препаратовСтепень
шока
кортикостероидных (один из
препаратов или их сочетание в
соответствующей дозе)
антибиотиков (один из
антибиотиков)
преднизолон
дексазон
Левомицетина
сукцинат
Пенициллин
I компенсированный
2-5 мг/кг
0,2- 0,3 мг/кг
30 мг/кг
50 000
ЕД/кг
II
субкомпенсированный
10-15 мг/кг
0,5-1 мг/кг
30 мг/кг
50 000
ЕД/кг
III декомпенсированный
20 мг/кг
1 мг/кг
40 мг/кг
70 000
ЕД/кг
85.
Коррекция нарушений водно-электролитногобаланса и кислотно-основного состояния.
При метаболическом ацидозе:
Раствор Рингера с лактатом,
Реосорбилакт
Гидрокарбонат натрия
86.
Коррекция гипокальциемии проводится приснижении уровня ионизированного кальция
ниже 0,9 ммоль/л.
Гипонатриемия отрицательно сказывается на
исходе шока. Оптимально поддерживать
уровень натрия в пределах 140-150 ммоль/л.
Коррекция гипокалиемии проводится после
восстановления мочеотделения (7,5% хлорид
калия, раствор Батлера, Дерроу, раствор
панангина.)
87.
Неотложная помощь при остром отекенабухании головного мозга:Позиция головы и шеи (оптимальное
церебральное перфузионное давление –
при поднятии головы на 15-30о ).
Устранение обструкции дыхательных
путей.
Нормализация температуры тела
88.
Газыкрови и другие параметры
адекватной вентиляции должны быть в
пределах нормы и любые отклонения их
должны быстро устраняться.
Адекватная
Контроль
седация/анальгезия.
сывороточного уровня натрия,
(гипонатриемия вызывает вазогенный отек
мозга )
89.
бензилпенициллин - 50000 ЕД/кг илилевомицетина сукцинат натрия-20 мг/кг.
Преднизолон -2 мг/кг
1 % лазикс - 2 мг/кг (или 0,2 мл/кг)
Литическая смесь: 2 % промедол - 1 мл;
50 % анальгин - 2 мл; 1 % димедрол - 1 мл
внутримышечно. Детям: димедрол - 1 %
0,25-0,5 мл; анальгин - 0,1 мл на год
жизни.
90.
При сердечной недостаточностиНазначают сердечные гликозиды и
кардиотонические средства.
Введение адреналина и адреномиметиков
(норадреналин, мезатон, фенатол, эфедрин
и т. п.) не показано из-за возможности
капилляроспазма, усугубления гипоксии
мозга и почек и развития острой почечной
недостаточности.
91.
При возбуждении, судорогах:Седуксен 0,5 % раствор внутривенно или
внутримышечно - 1-2 мл (детям 0,1 мл/кг,
но не более 2 мл)
Натрия оксибутират 20 % раствор - 10-20
мл совместно с таким же объемом 40%
глюкозы внутривенно медленно (детям по
0,5 мл/кг).
Редко, когда лечение безрезультатно,
показан закисно- кислородный наркоз (3:1)
в сочетании с фторотаном.
92.
Гипертермический синдром.Снижать температуру тела ниже 37,5°С не
следует.
Назначают ненаркотические анальгетики:
амидопирин, анальгин, ацетилсалициловая
кислота
На фоне блокады центральных механизмов
терморегуляции, применяют физические
методы охлаждения: раскрытие больного,
прикладывание льда к голове и области
магистральных сосудов, обтирание спиртом,
использование вентилятора.
93.
При нарушениях дыхания необходимаинтубация или трахеостомия с переводом
больного на искусственную аппаратную
вентиляцию легких.
Оксигенотерапия (кислородные кювезы и
палатки для детей, тенты, носовые и
ротоносовые маски, носоглоточный катетер).
Гипервентиляция в режиме Ра СО2 25-30 мм
Hg может кратно понизить ВЧД;
гипервентиляция с Ра СО2 < 25 мм Hg может
непропорционально снизить церебральный
кровоток и ведет к ишемии ЦНС;
94. Врачебное наблюдение за реконвалесцентами
Срок наблюдения при назофарингите 15 дней,менингококко-носительстве -12 дней.
Реконвалесценты генерализованных форм
инфекции наблюдаются инфекционистом и
невропатологом не менее З лет (первый год- 1
раз в 3 мес., 2-й год- 1 раз в 6 мес., 1 раз в
конце 3-го года).
В школы, санатории, учебные заведения,
реконвалесценты допускаются после одного
отрицательного
бактериологического
обследования.
95. Профилактика
Показаналицам имеющим высокий риск
заражения при близком, не менее 4 часов,
контакте с пациентом за неделю до начала
заболевания,
домохозяйкам, членам семьи при
ежедневном уходе
соприкосающимся с носоглоточным секретом
пациента
при поцелуях, искусственном дыханием рот
в рот, интубации , назотрахеальной
санации
96.
Рифампицин (педиатрическая доза: 10мг/кг/сутки; взрослая доза: 600 мг/сутки)
PO каждые12часов разделив на 4 дозы.
Ципрофлоксацин (взрослым) 500 мг
внутрь однократно,
Цефтриаксон (<15 лет 125 мг, >15 лет 250
мг) в/м однократно.
Спирамицин (педиатрическая доза: 10
мг/кг; взрослая доза: 500 мг) внутрь
каждые 6 часов на 5 дней.
97. Вакцинопрофилактика
Капсульныеполисахаридные вакцины:
А, С, АС, АСУ, W-135.
У детей менее 1 года уровень антител
снижается после вакцинации очень быстро.
Поскольку
полисахаридная
вакцина
неэффективна
у
грудных
детей,
применение ее ограничивается возрастом
1-4 года.
Плановая вакцинация в индустриально
развитых странах не рекомендуется из-за
низкого риска инфекции.
98.
Спасибоза
внимание !

































































































 medicine
medicine








