Similar presentations:
Менингококковая инфекция
1. Менингококковая инфекция
Острое инфекционное заболевание,характеризующееся значительным
клиническим полиморфизмом и
протекающее в виде назофарингита,
менингита и (или) менингококкового
сепсиса.
Ни одна из инфекций не убивает
человека так быстро, как
менингококковая»
J. Herrick, 1919
2. Распространённость
Описана в 1805 году, во время вспышки болезни вЖеневе, Швейцария М.Вьесо. Возбудитель, Neisseria
meningitidis (менингококк), был выявлен в 1887 году
А.Вейксельбаумом.
Менингококк группы А – в основном вызывает
крупные эпидемии, особенно в Африке (интервал
7-14 лет)
На остальных континентах доминируют В и С.
Но в последние годы:
W 135 – вспышки в Африке и в Саудовской Аравии
Y- эндемичные вспышки в США
Менингококк группы С - вспышки в Австралии,
Канаде, США, Европе
3.
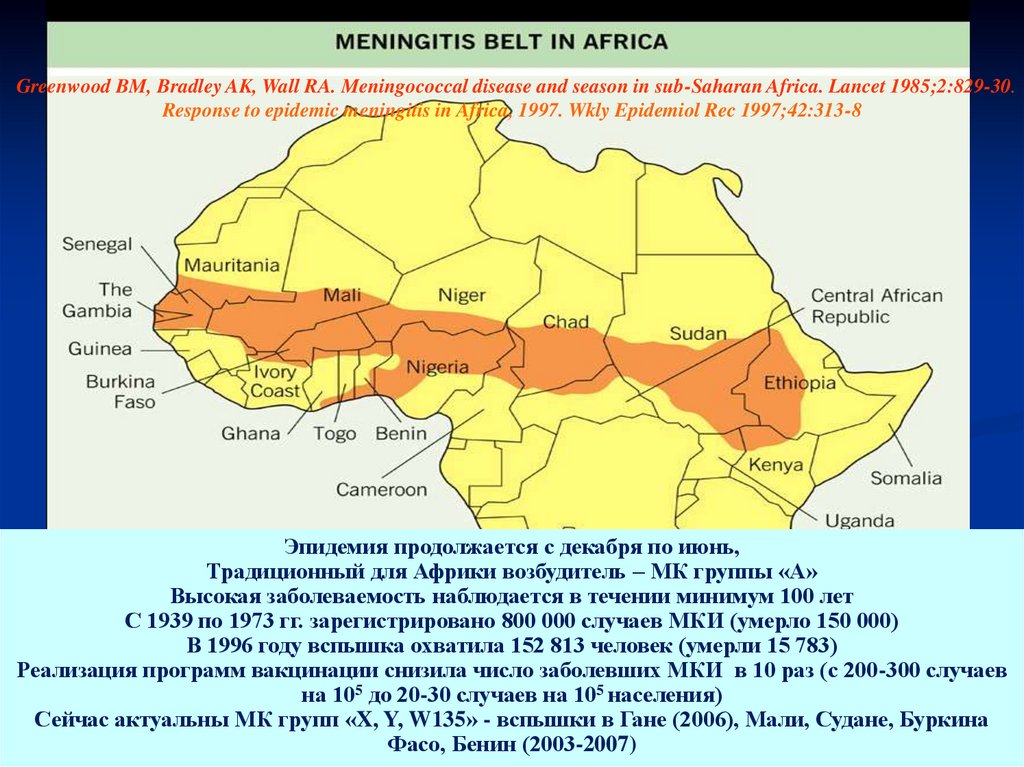
Greenwood BM, Bradley AK, Wall RA. Meningococcal disease and season in sub-Saharan Africa. Lancet 1985;2:829-30.Response to epidemic meningitis in Africa, 1997. Wkly Epidemiol Rec 1997;42:313-8
Эпидемия продолжается с декабря по июнь,
Традиционный для Африки возбудитель – МК группы «А»
Высокая заболеваемость наблюдается в течении минимум 100 лет
С 1939 по 1973 гг. зарегистрировано 800 000 случаев МКИ (умерло 150 000)
В 1996 году вспышка охватила 152 813 человек (умерли 15 783)
Реализация программ вакцинации снизила число заболевших МКИ в 10 раз (с 200-300 случаев
на 105 до 20-30 случаев на 105 населения)
Сейчас актуальны МК групп «X, Y, W135» - вспышки в Гане (2006), Мали, Судане, Буркина
Фасо, Бенин (2003-2007)
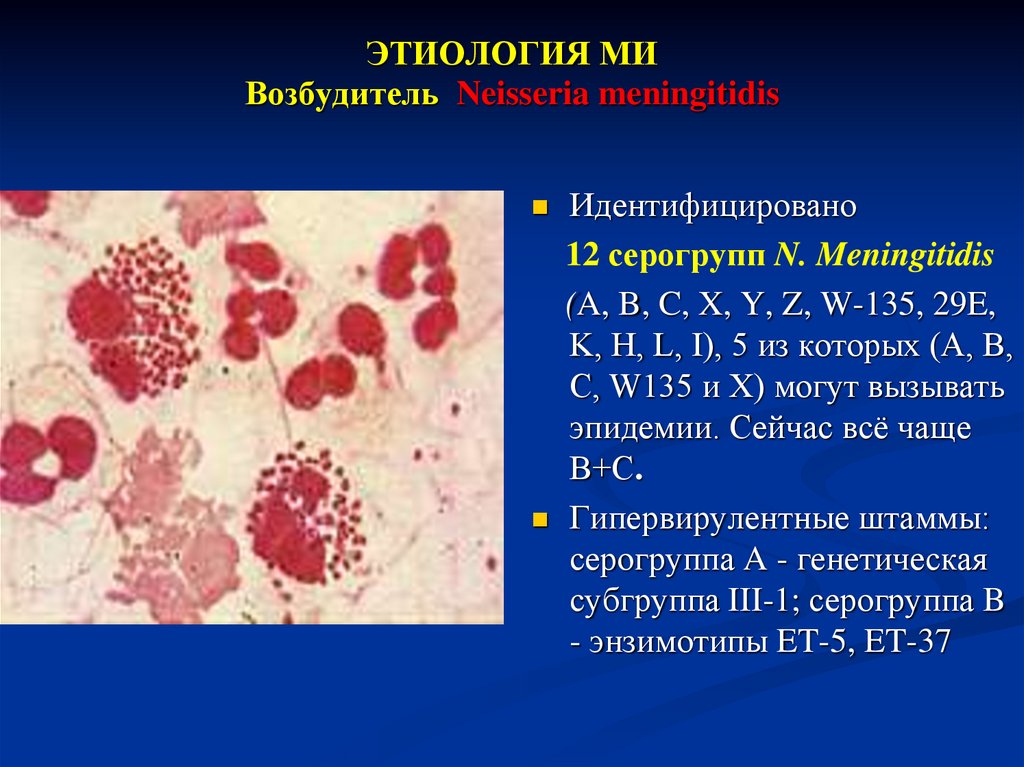
4. ЭТИОЛОГИЯ МИ Возбудитель Neisseria meningitidis
Идентифицировано12 серогрупп N. Meningitidis
(A, B, C, X, Y, Z, W-135, 29E,
K, H, L, I), 5 из которых (А, B,
C, W135 и X) могут вызывать
эпидемии. Сейчас всё чаще
В+С.
Гипервирулентные штаммы:
серогруппа A - генетическая
субгруппа III-1; серогруппа B
- энзимотипы ET-5, ET-37
5.
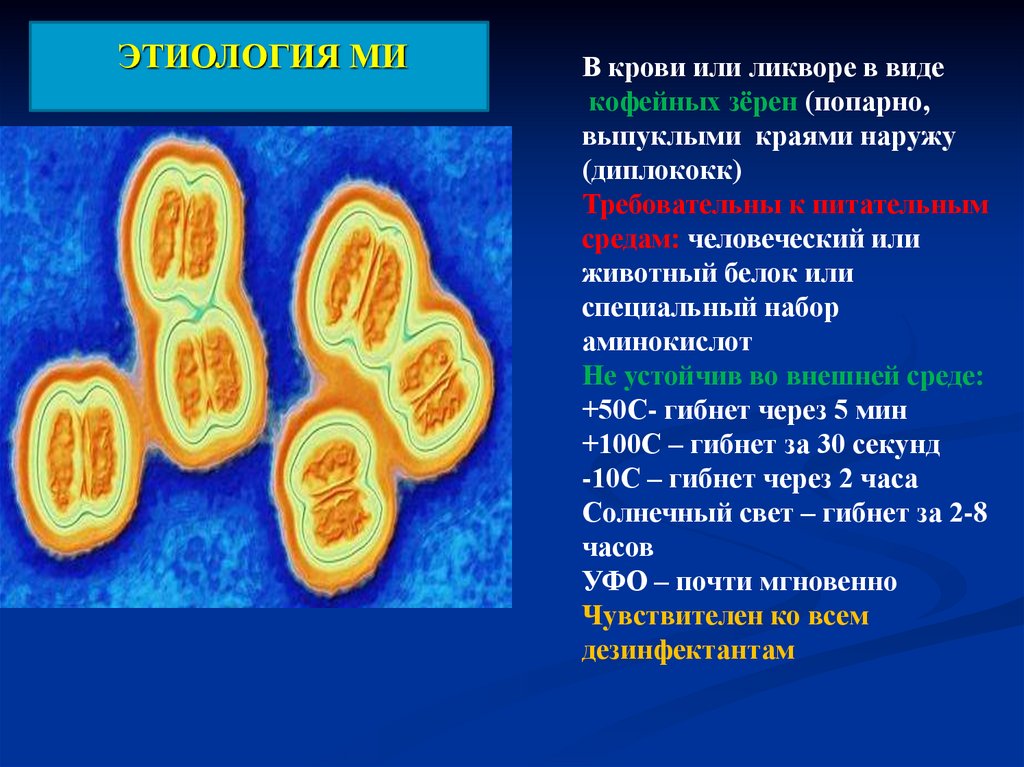
ЭТИОЛОГИЯ МИВ крови или ликворе в виде
кофейных зёрен (попарно,
выпуклыми краями наружу
(диплококк)
Требовательны к питательным
средам: человеческий или
животный белок или
специальный набор
аминокислот
Не устойчив во внешней среде:
+50С- гибнет через 5 мин
+100С – гибнет за 30 секунд
-10С – гибнет через 2 часа
Солнечный свет – гибнет за 2-8
часов
УФО – почти мгновенно
Чувствителен ко всем
дезинфектантам
6. Эпидемиология МИ
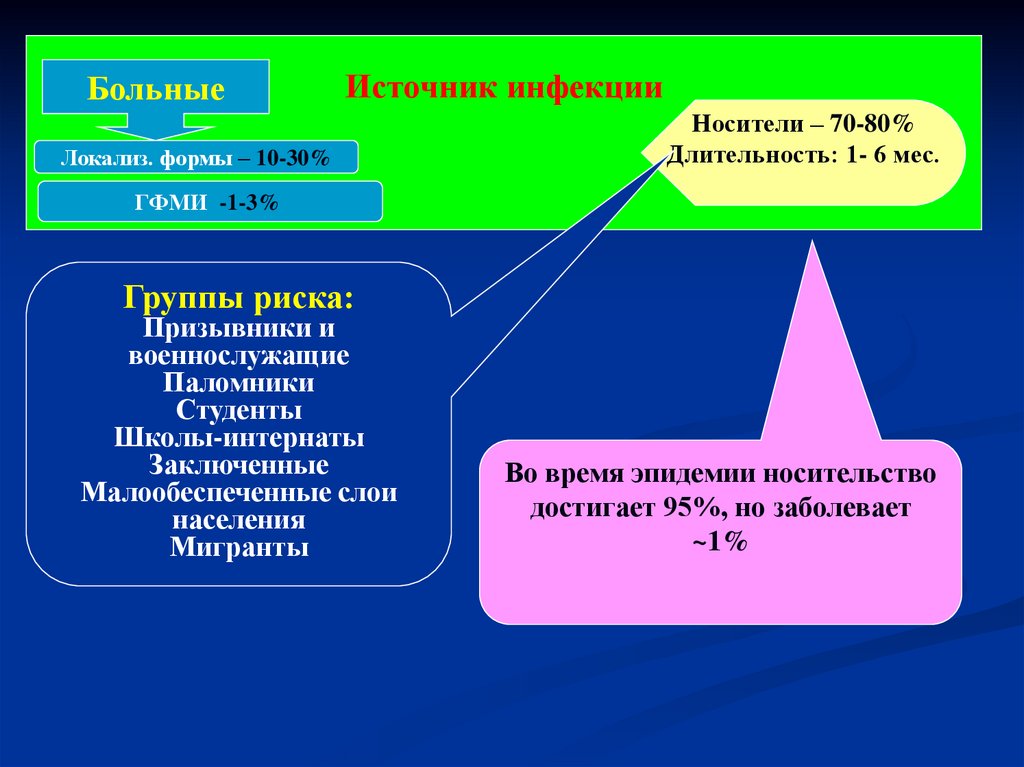
Источник – человек (антропоноз).3 группы источников инфекции:
1. Больные генерализованной формой МИ
2. «Здоровые носители» (среди подростков и молодых людей 515%, среди взрослых – 1% (ВОЗ);
3. Больные острым менингококковым назофарингитом
Механизм передачи – аэрогенный.
Путь инфицирования – воздушно-капельный.
Восприимчивые контингенты – все, не имеющие
иммунитета, 8-10% генерализованных форм дети – до
14 лет.
Сезон – зимне-весенний (предшествующий грипп
прокладывает дорогу).
7.
БольныеИсточник инфекции
Локализ. формы – 10-30%
Носители – 70-80%
Длительность: 1- 6 мес.
ГФМИ -1-3%
Группы риска:
Призывники и
военнослужащие
Паломники
Студенты
Школы-интернаты
Заключенные
Малообеспеченные слои
населения
Мигранты
Во время эпидемии носительство
достигает 95%, но заболевает
~1%
8.
Появление 1 случая МИ всемье (коллективе) повышает
риск возникновения ГФМИ в
400-800 раз!
Препятствуют:
• Бактерицидные свойства слюны
• Макрофаги слизистой оболочки
• Секреторные иммуноглобулины
Rosenstein NE, Perkins BA, Stephens DS,
Popovic T, Hughes JM. Meningococcal disease.
N Engl J Med 2001;344:1378-88.
Носители – 70-80%
Длительность: 1- 6 мес.
3-30% здоровых людей
ВХОДНЫЕ ВОРОТА – СО носоглотки
Локализованная
форма МКИ (от 10-15%
до 20-30%)
Носительство
Образуются
перекрестнореагирующие антитела:
• Bacillus pumilus (серогруппа А)
• Escherichia coli K1 (серогруппа В)
Гибель МК
Уровни антител высоки
благодаря:
• колонизация
слизистой
оболочки
непатогенными
N.lactamica
• некапсульными N.meningitidis
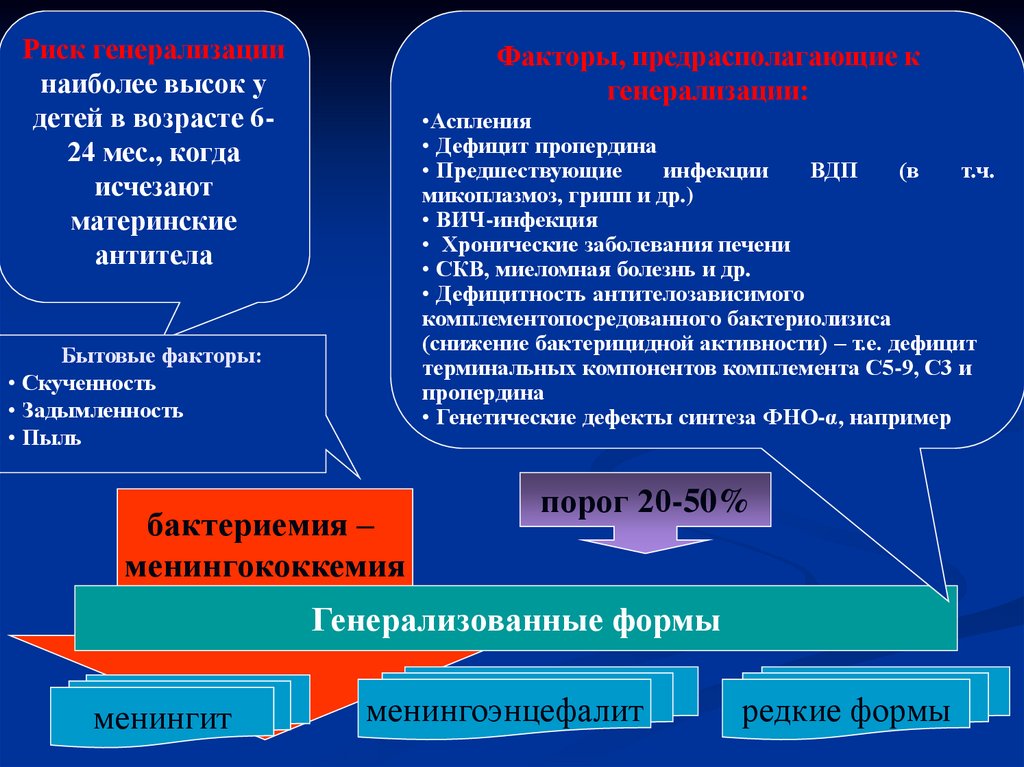
9.
Риск генерализациинаиболее высок у
детей в возрасте 624 формы
мес., когда
лок.
– 10-30%
исчезают
материнские
антитела
Факторы, предрасполагающие к
генерализации:
Носители – 70-80%
•Аспления
Длительность: 1- 6 мес
3-30% здоровых людей
• Дефицит пропердина
• Предшествующие
инфекции
ВДП
(в
т.ч.
микоплазмоз, грипп и др.)
• ВИЧ-инфекция
• Хронические заболевания печени
• СКВ, миеломная болезнь и др.
• Дефицитность антителозависимого
комплементопосредованного бактериолизиса
(снижение бактерицидной активности) – т.е. дефицит
терминальных компонентов комплемента С5-9, С3 и
пропердина
• Генетические дефекты синтеза ФНО-α, например
Бытовые факторы:
• Скученность
• Задымленность
• Пыль
бактериемия –
менингококкемия
порог 20-50%
Генерализованные формы
менингит
менингоэнцефалит
редкие формы
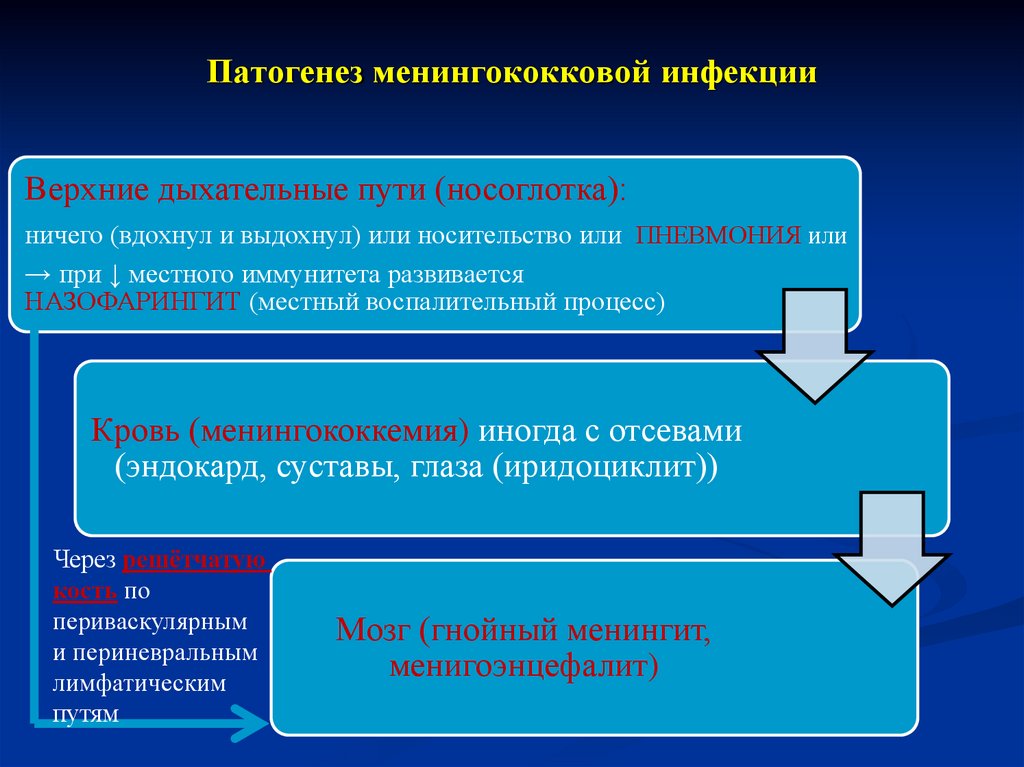
10. Патогенез менингококковой инфекции
Верхние дыхательные пути (носоглотка):ничего (вдохнул и выдохнул) или носительство или ПНЕВМОНИЯ или
→ при ↓ местного иммунитета развивается
НАЗОФАРИНГИТ (местный воспалительный процесс)
Кровь (менингококкемия) иногда с отсевами
(эндокард, суставы, глаза (иридоциклит))
Через решётчатую
кость по
периваскулярным
и периневральным
лимфатическим
путям
Мозг (гнойный менингит,
менигоэнцефалит)
11. Циркуляторная недостаточность (микроциркуляция в норме)
артериолы,капиляры венулы
вмещают около
30% объема
циркулирующей
крови и на 70%
обеспечивают
уровень
периферического
сосудистого
сопротивления
капиляр
прекапиляр
О
посткапиляр
С
О2
ткань
2
α- и βрецепторы,
сфинктеры
шунт
12. ЦИРКУЛЯТОРНАЯ НЕДОСТАТОЧНОСТЬ (фаза компенсации)
Усиленный выброс катехоламинов,закрытие прекапилярных сфинктеров,
открытие артериовенозных шунтов,
выравнивание центрального и
периферического кровообращения
нарушение тканевого газообмена, развитие
анэробного дыхания, ацидоз
эндотоксин
повреждение эндотелия,
сладж и ДВС-синдромы,
стимуляция выброса
катехоламинов
сфинтер
закрыт
О2
pH
7,1
Ткань
сфинтер
открыт
СО2
ЦИРКУЛЯТОРНАЯ НЕДОСТАТОЧНОСТЬ
(фаза компенсации)
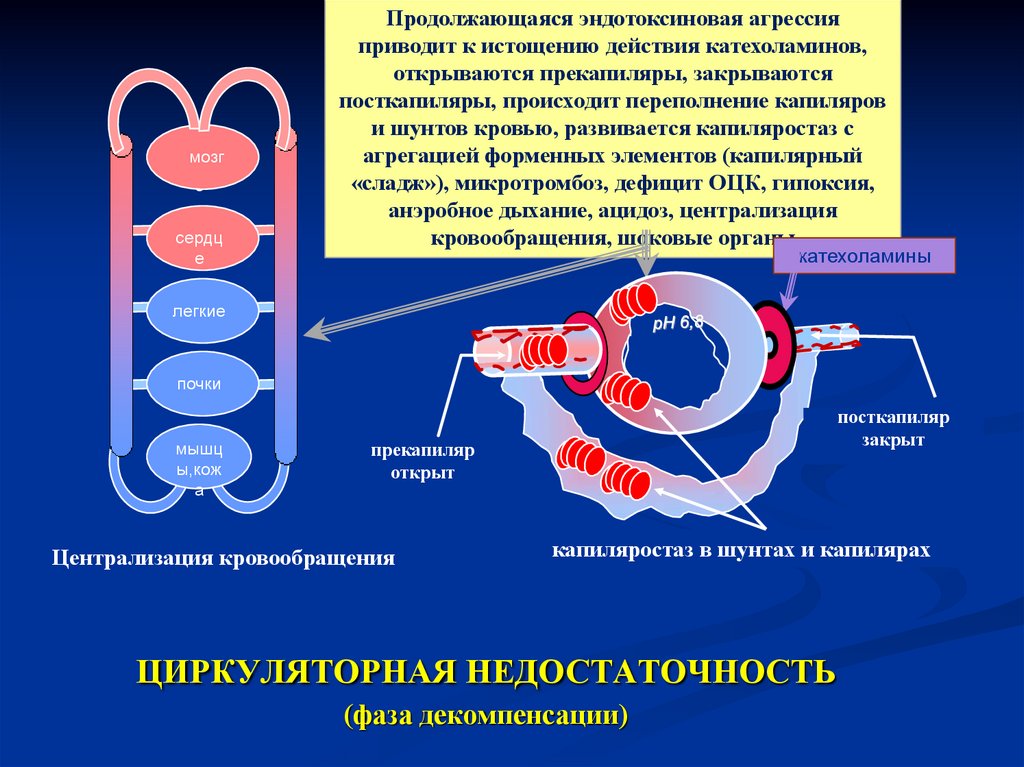
13. ЦИРКУЛЯТОРНАЯ НЕДОСТАТОЧНОСТЬ (фаза декомпенсации)
мозгк
сердц
е
сердц
е
Продолжающаяся эндотоксиновая агрессия
приводит к истощению действия катехоламинов,
открываются прекапиляры, закрываются
посткапиляры, происходит переполнение капиляров
и шунтов кровью, развивается капиляростаз с
агрегацией форменных элементов (капилярный
«сладж»), микротромбоз, дефицит ОЦК, гипоксия,
анэробное дыхание, ацидоз, централизация
кровообращения, шоковые органы
катехоламины
легкие
почки
мышц
к
ы,кож
а
посткапиляр
закрыт
прекапиляр
открыт
Централизация кровообращения
капиляростаз в шунтах и капилярах
ЦИРКУЛЯТОРНАЯ НЕДОСТАТОЧНОСТЬ
(фаза декомпенсации)
14. Классификация (акад.В.И. Покровский)
Первично локализованные формы:I.
1.
2.
II.
менингококконосительство
назофарингит
Генерализованные формы:
1. Менингококцемия (менингококковый сепсис):
III.
типичная;
молниеносная;
хроническая;
2. Менингит, менингоэнцефалит
3. Смешанная
Pедкие формы (первичный панкардит, остеомиелит
полиартрит, иридоциклит, пневмония )
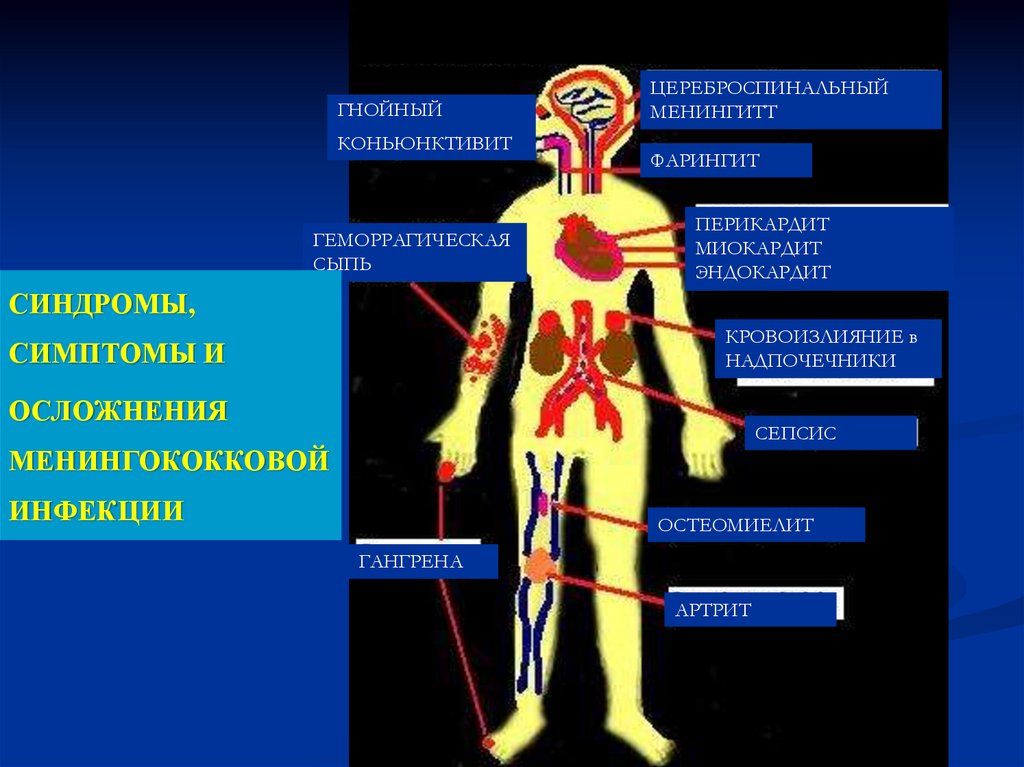
15.
ГНОЙНЫЙКОНЬЮНКТИВИТ
ГЕМОРРАГИЧЕСКАЯ
СЫПЬ
ЦЕРЕБРОСПИНАЛЬНЫЙ
МЕНИНГИТТ
ФАРИНГИТ
ПЕРИКАРДИТ
МИОКАРДИТ
ЭНДОКАРДИТ
СИНДРОМЫ,
КРОВОИЗЛИЯНИЕ в
НАДПОЧЕЧНИКИ
СИМПТОМЫ И
ОСЛОЖНЕНИЯ
СЕПСИС
МЕНИНГОКОККОВОЙ
ИНФЕКЦИИ
ОСТЕОМИЕЛИТ
ГАНГРЕНА
АРТРИТ
16. Менингококконосительство
Самая частая форма инфекции.На 1 больного генерализованной
формой приходится от до 2 тысяч
менингококконосителей.
У 70% людей носителей носительство
кратковременно и не превышает 2-х
недель.
Диагноз – бактериологический
+
эпидемиологический
17. Назофарингит
СПЕЦИФИЧЕСКИХ ПРОЯВЛЕНИЙ НЕТЛихорадка 1-3 дня 37-38°С, редко 5-7 дней. При тяжелом
течении t до 38,5-39,5°С.
Бледность, инъекция сосудов склер и коньюнктив.
Першение и боли в горле, сухой кашель.
Умеренные гиперемия и отёчность слизистой носа,
заложенность носа
Гиперемия, отёчность и зернистость задней стенки глотки.
Часто слизистый или слизисто-гнойный экссудат на задней
стенке глотки. Другие отделы зева (миндалины, дужки,
язычок) могут быть слегка гиперемированы или оставаться
неизменёнными.
Гемограмма: нейтрофильный лейкоцитоз со сдвигом влево,
повышение СОЭ.
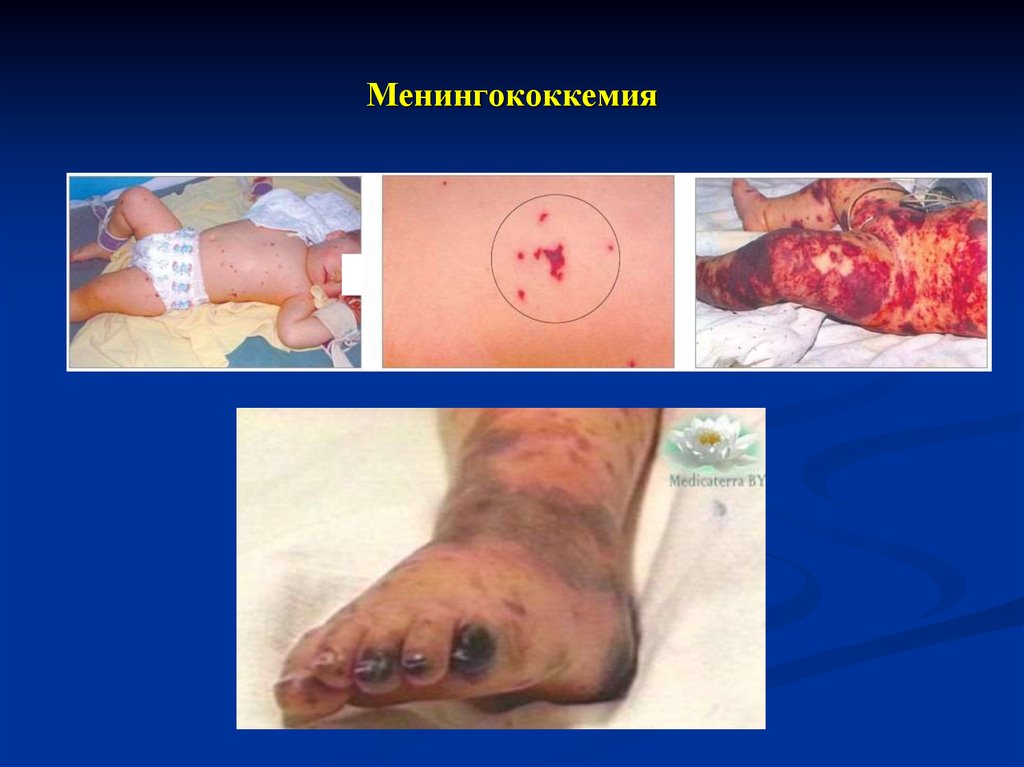
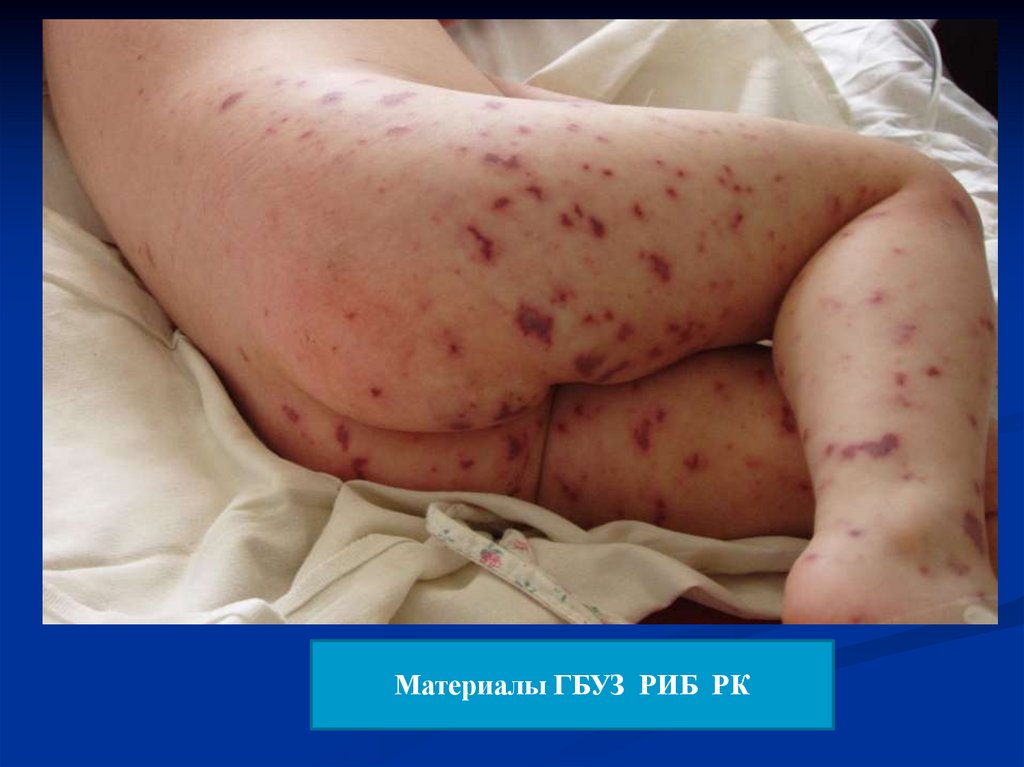
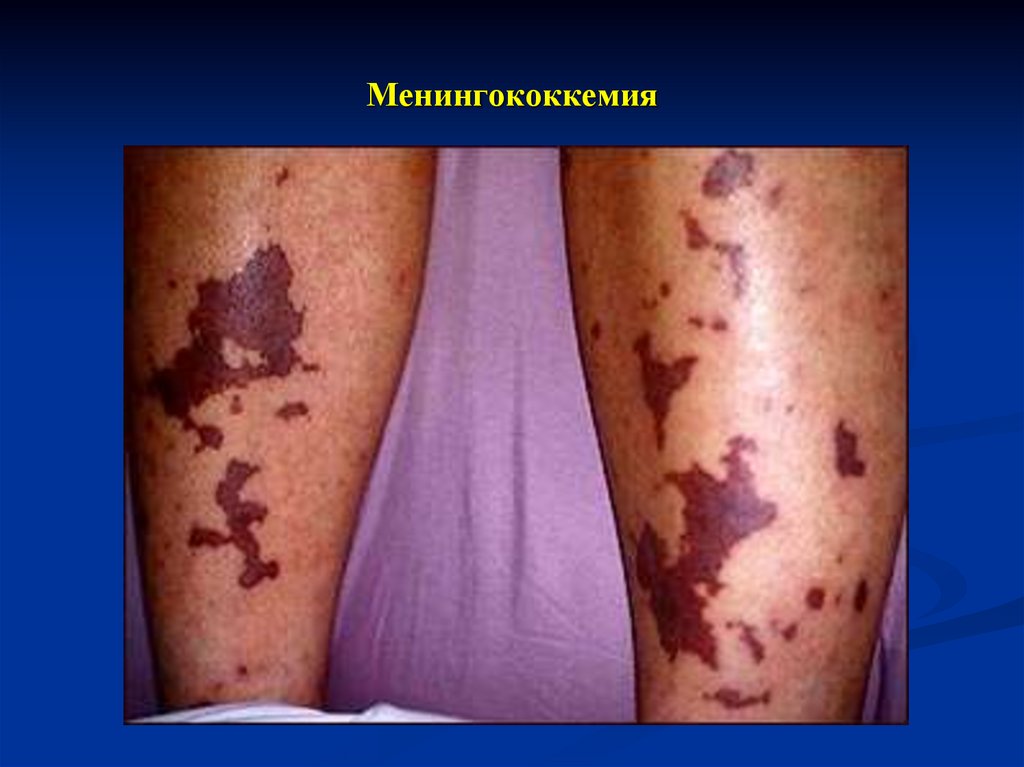
18. Менингококкемия (менингококковый сепсис)
Острое начало, интоксикация с лихорадкой до 39-41˚Синтермитиррующего или постоянного типа, геморрагический
синдром.
Экзантема появляется через 5-15 часов от начала заболевания
на конечностях, ягодицах, туловище, реже на лице.
Сыпь различной формы и величины (характерная особенность
болезни) – от мелкоточечных петехий до обширных
кровоизлияний. Наиболее типичная в виде неправильных
звёздочек, плотная на ощупь, иногда выступает над поверхностью
кожи.
Исчезает бесследно
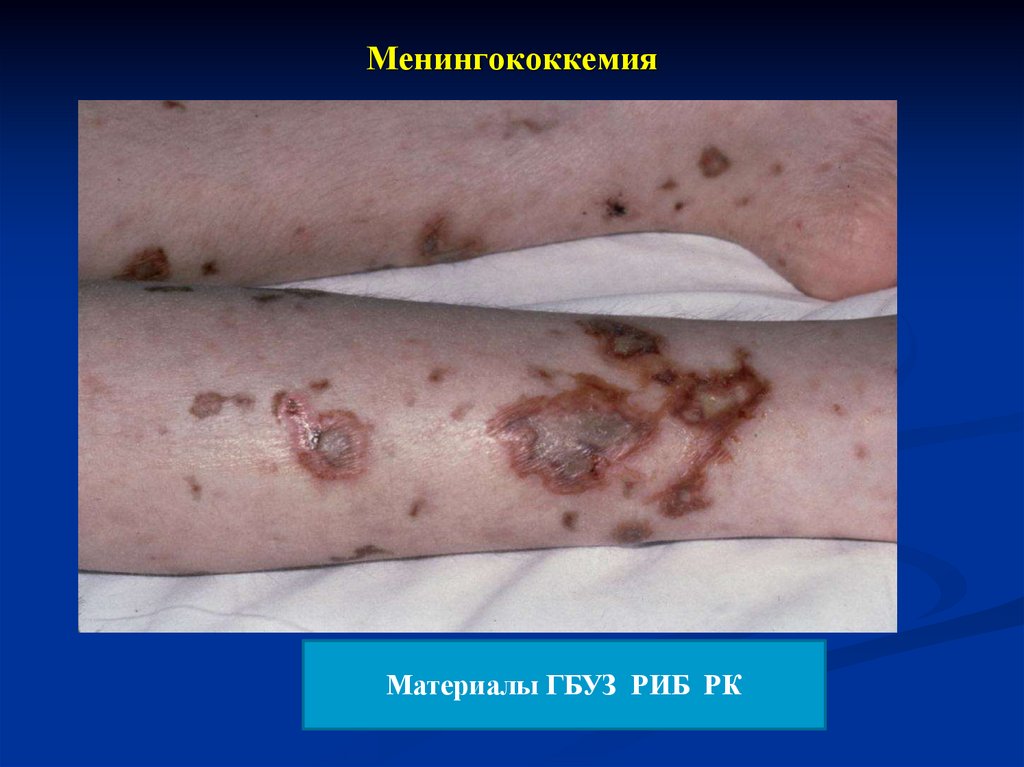
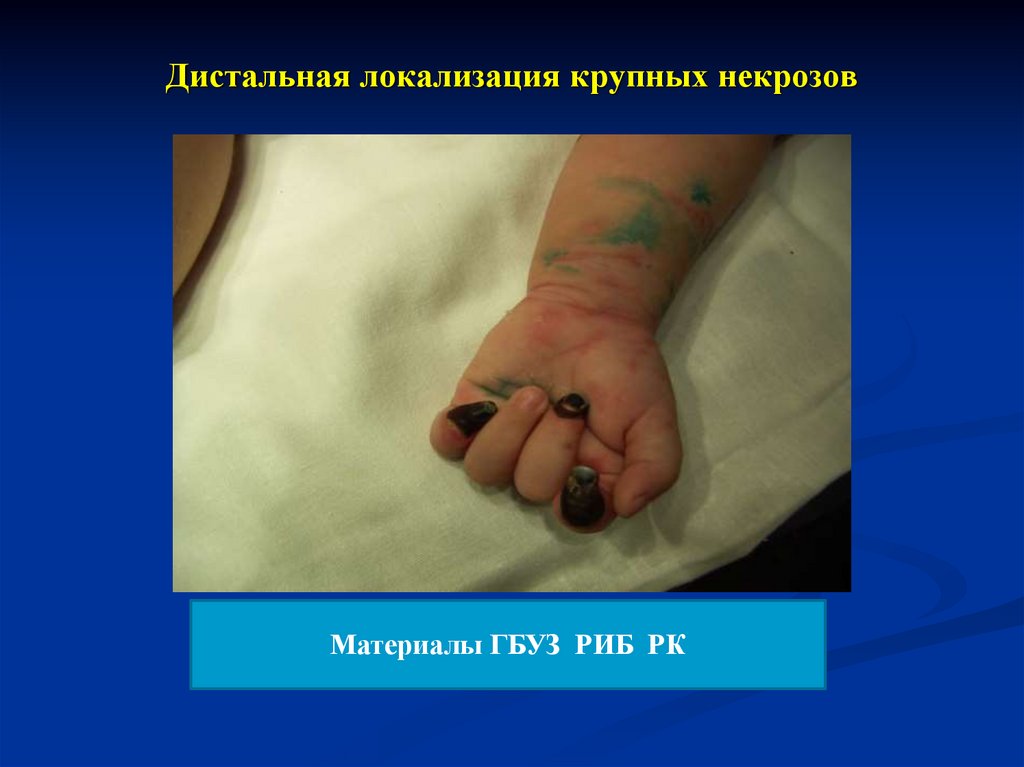
Обширные геморрагии могут приводить к некрозу кончиков
пальцев, ушных раковин, носа, полового члена, стоп, сухой
гангрене конечностей.
При молниеносной менингококкемиии возможны также
повторная рвота «кофейной гущей», кровавый понос.
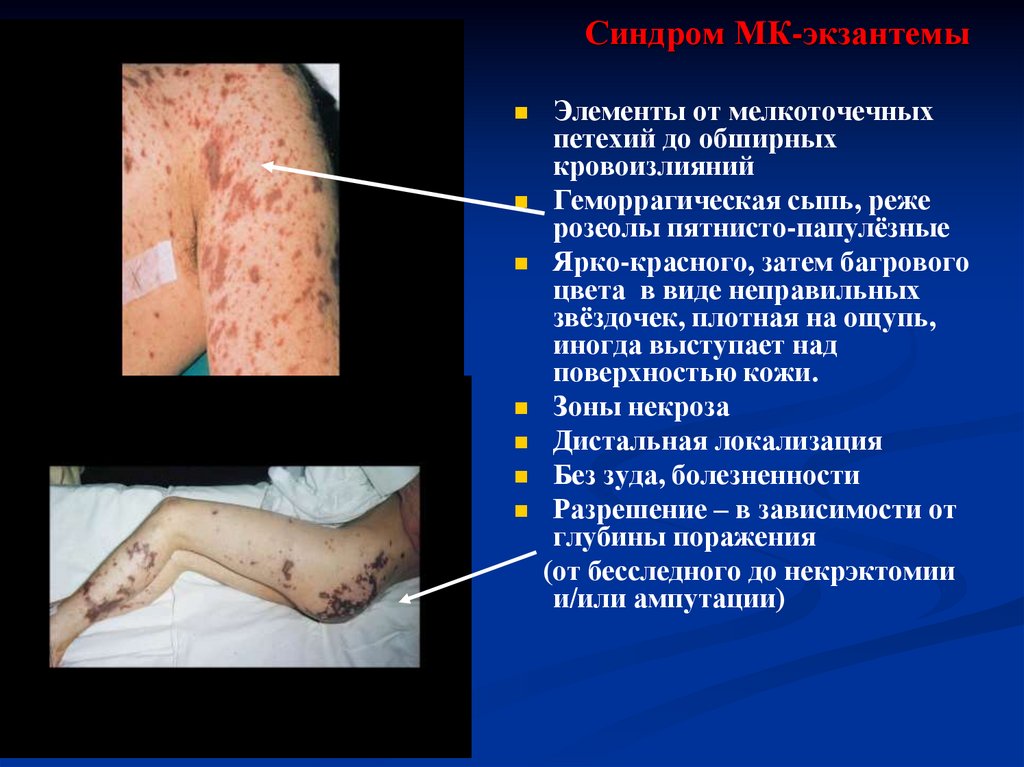
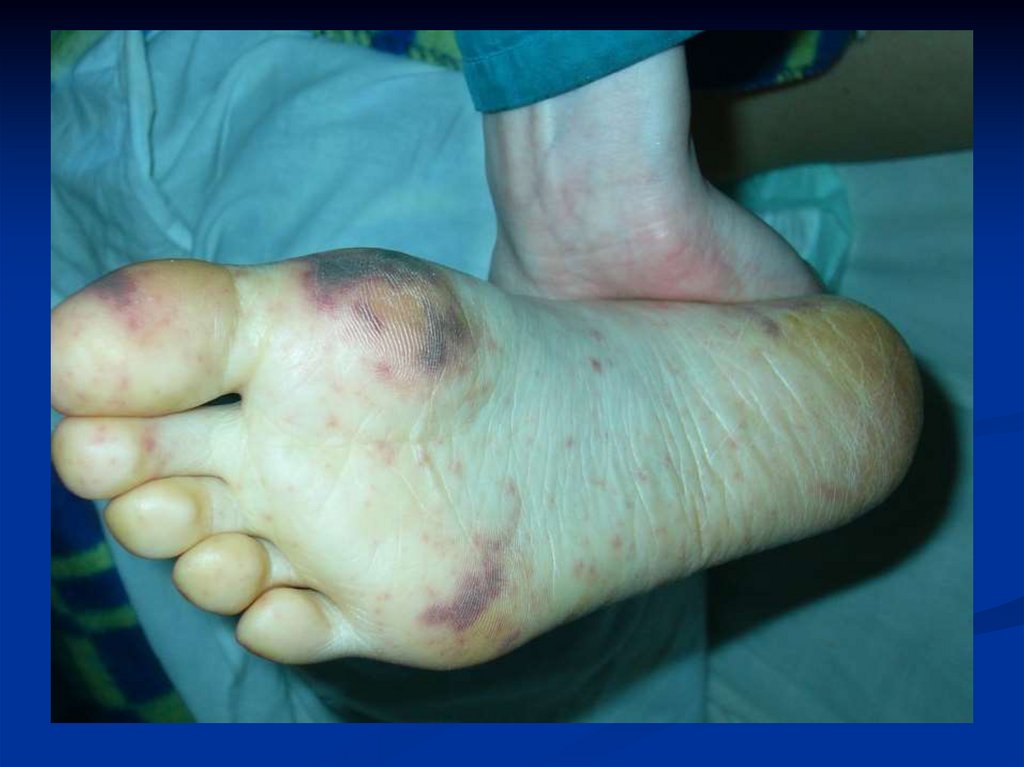
19. Синдром МК-экзантемы
Элементы от мелкоточечныхпетехий до обширных
кровоизлияний
Геморрагическая сыпь, реже
розеолы пятнисто-папулёзные
Ярко-красного, затем багрового
цвета в виде неправильных
звёздочек, плотная на ощупь,
иногда выступает над
поверхностью кожи.
Зоны некроза
Дистальная локализация
Без зуда, болезненности
Разрешение – в зависимости от
глубины поражения
(от бесследного до некрэктомии
и/или ампутации)
20. Менингококкемия
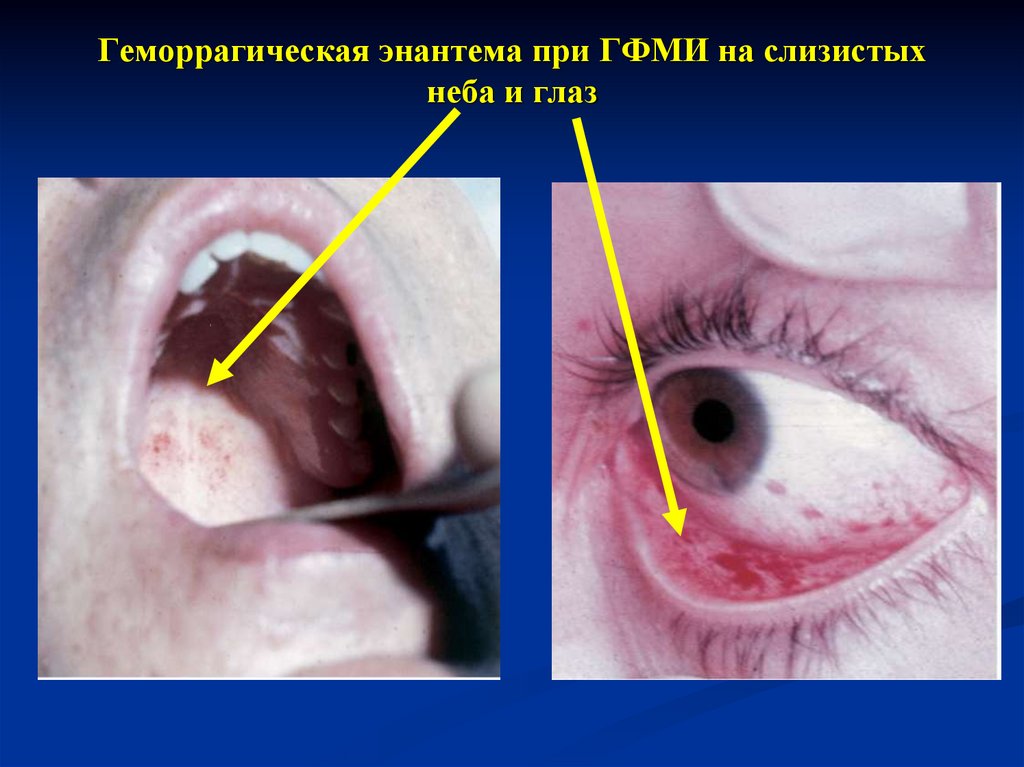
21. Геморрагическая энантема при ГФМИ на слизистых неба и глаз
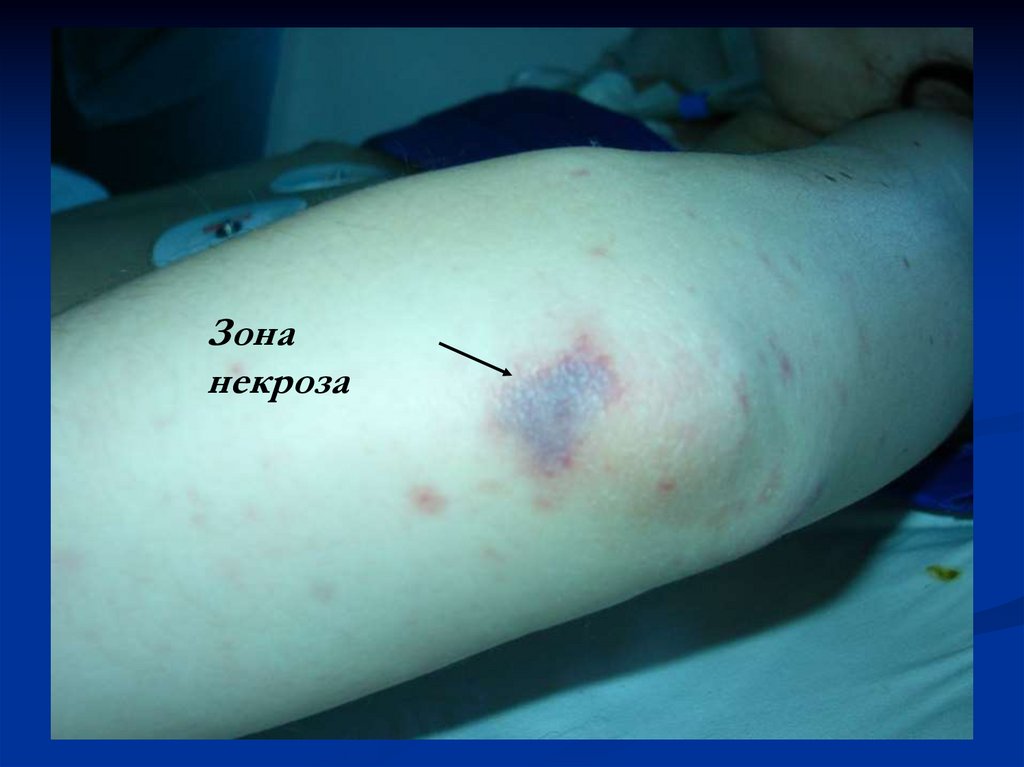
22.
Зонанекроза
23.
24.
Зонанекроза
25.
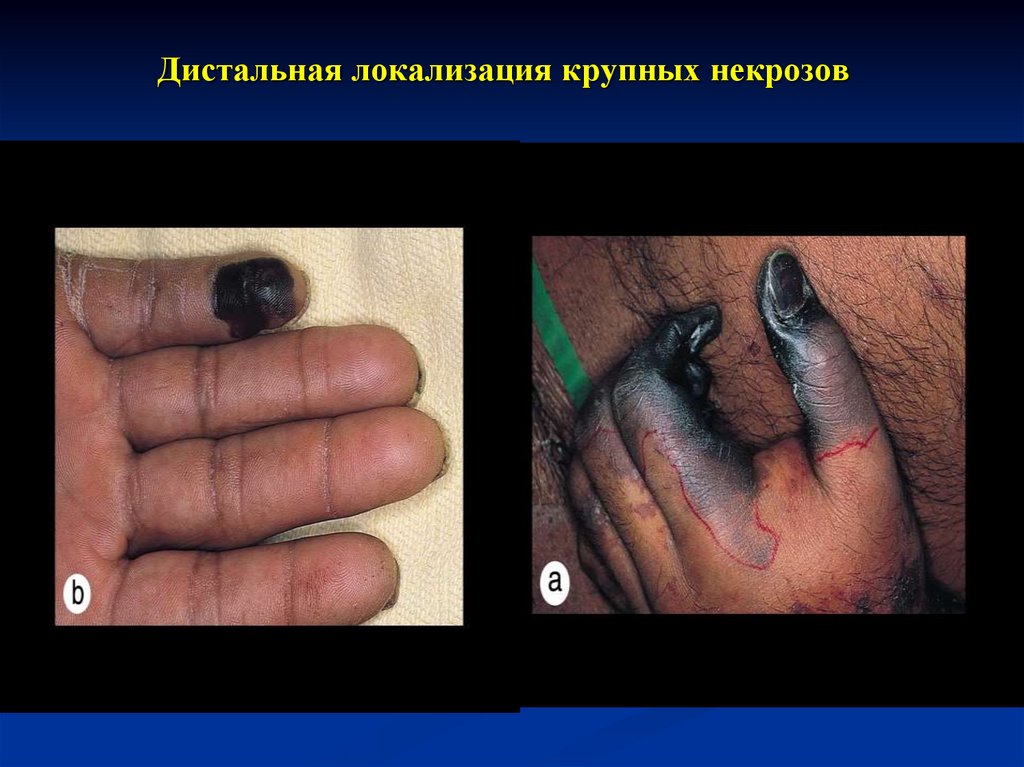
26. Дистальная локализация крупных некрозов
27.
Материалы ГБУЗ РИБ РК28. Менингококкемия
29. Менингококкемия
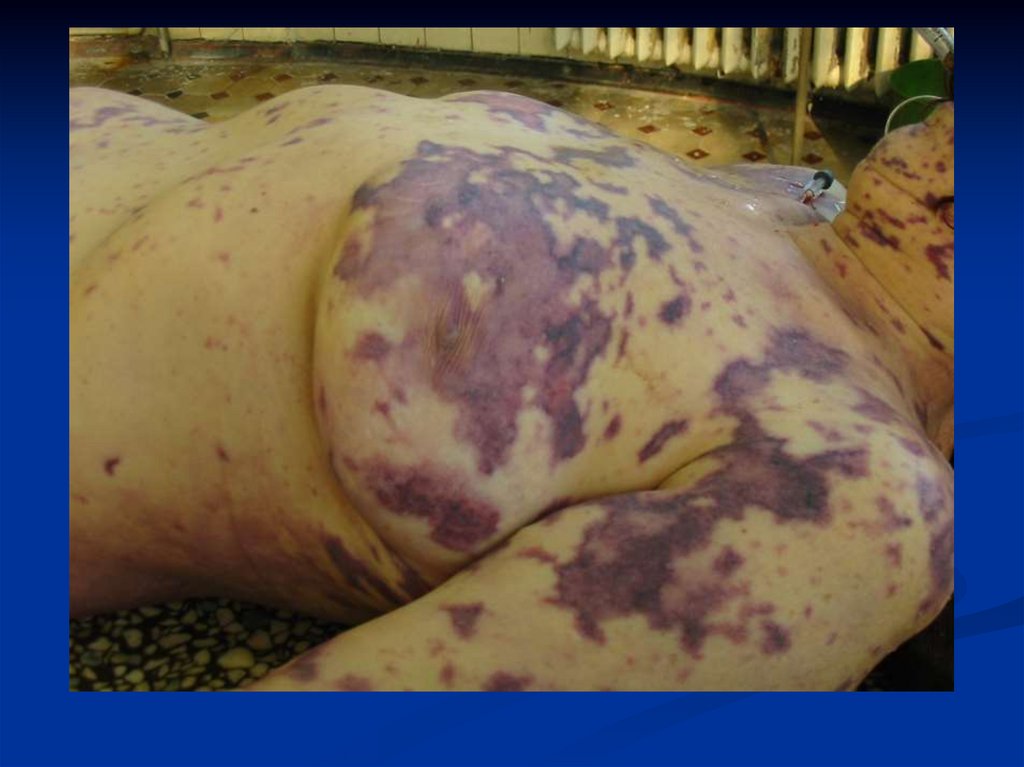
Материалы ГБУЗ РИБ РК30. Молниеносная пурпура проявляется прогрессирующим инфарктом кожи на фоне диссеминированного внутрисосудистого свертывания (ДВС)
Материалы ГБУЗ РИБ РК31.
Дистальная локализация крупных некрозовМатериалы ГБУЗ РИБ РК
32. Дистальная локализация крупных некрозов
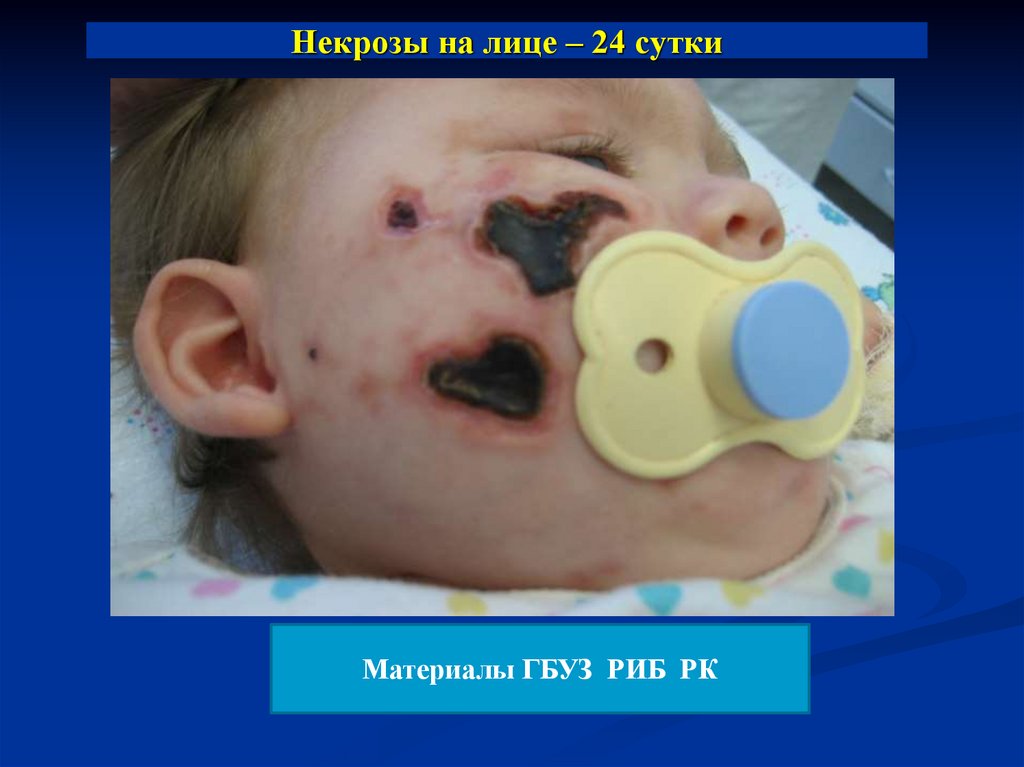
Материалы ГБУЗ РИБ РК33. Некрозы на лице – 24 сутки
Материалы ГБУЗ РИБ РК34. Молниеносная менингококкемия
Самая тяжёлая и прогностическикрайне неблагоприятная форма.
По существу это ИТШ + синдром Уотерхауса-Фридериксена:
Начало острейшее, внезапное;
Течение бурное;
Температура тела очень быстро поднимается до 40-410С, но может падать
до гипотермии. Озноб.
Почти сразу появляется обильная звёздчатая сыпь, которая сливается и
быстро некротизируется. Возникают багрово-цианотические пятна,
перемещающиеся при перемене положения тела («трупные пятна»).
Кожа бледная, цианотичная, имеет место холодный липкий пот. Черты
лица заострены.
Больные беспокойны, возбуждены, иногда развиваются судороги,
особенно у детей.
В первые часы сознание сохранено, жалобы на сильные мышечные боли,
артралгии, боли в животе, гиперстезии. Возможны рвота «кофейной
гущей», кровавый понос. Прострация. Потеря сознания.
35.
Молниеносная менингококкемия (продолжение)Параллельно падает сердечная деятельность.
Анурия (шоковая почка).
Нередко гепатоспленомегалия.
Менингеальный синдром непостоянен.
ГЕМОГРАММА
Наличие лейкопении – прогностически неблагоприятный признак!!!
Расстройства гемостаза:
метаболический ацидоз,
коагулопатия потребления,
фибринолиз и др.
При запоздалой и нерациональной терапии – смерть в первые сутки.
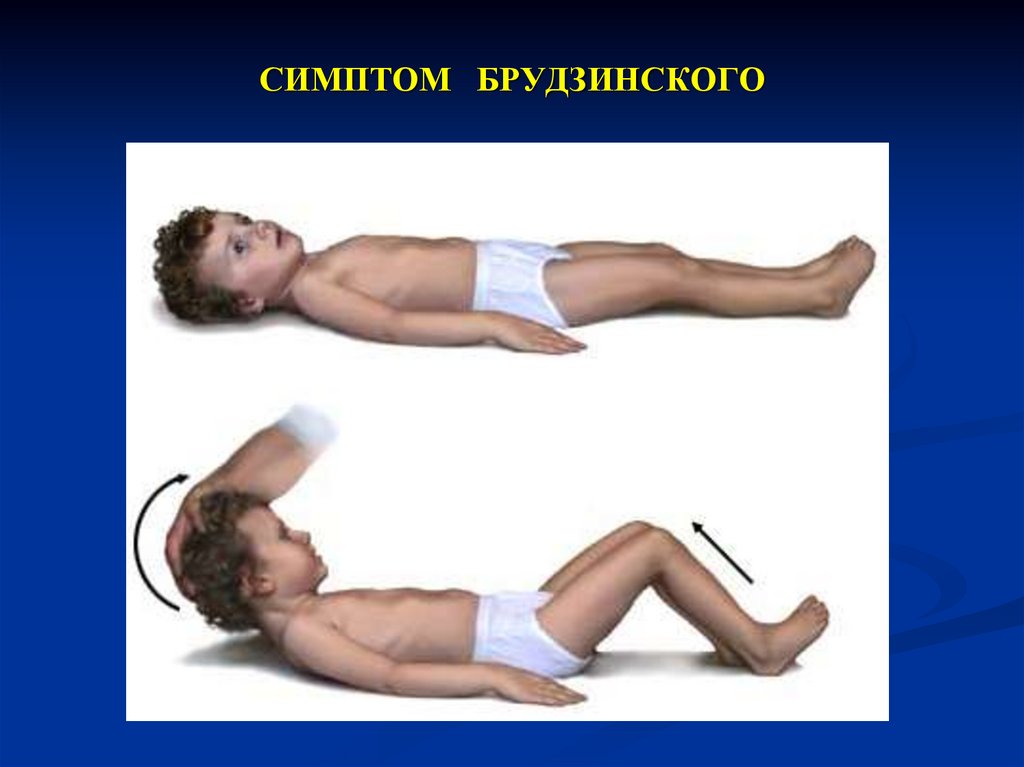
36. Менингококковый менингит
К концу первых суток можно обнаружить менингеальныезнаки, которые быстро нарастают:
ригидность затылочных мышц;
симптомы Кернига;
симптомы Брудзинского.
Оживление сухожильных и кожных рефлексов, затем их
снижение.
Нередко возникают поражения III, VI, VII, VIII черепных
мозговых нервов.
У детей нередко наблюдаются судороги и тремор
конечностей. У взрослых – психомоторное возбуждение и
неадекватное поведение.
37.
Поза «легавой собаки»или
«взведённого курка»
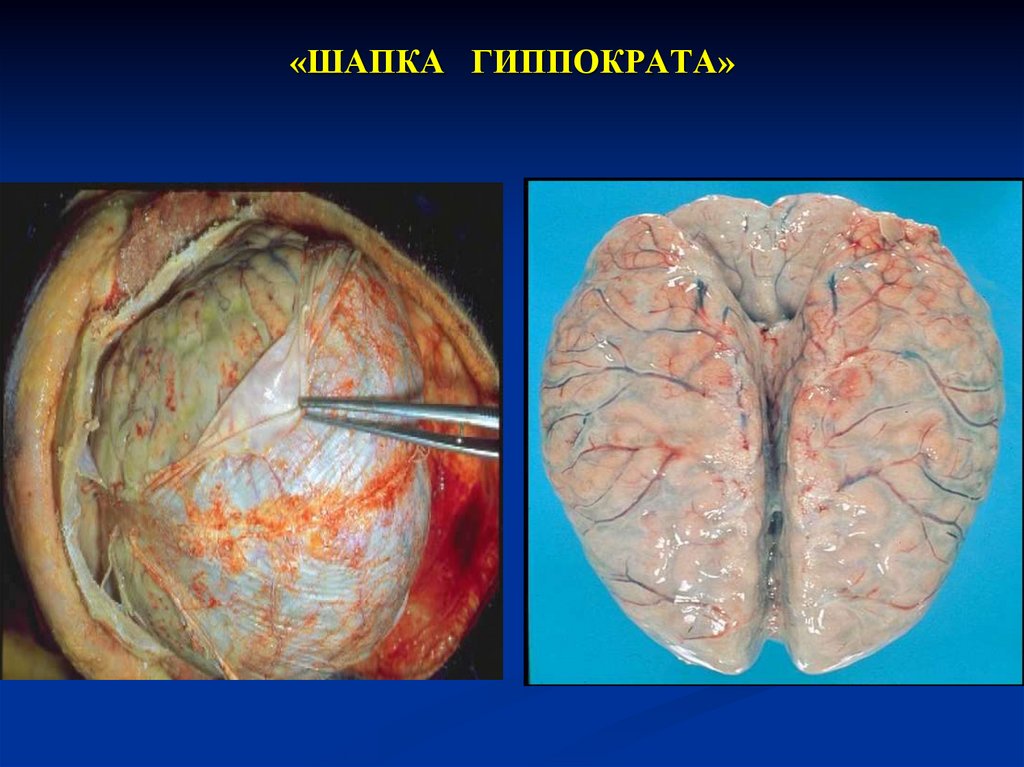
38. «ШАПКА ГИППОКРАТА»
39.
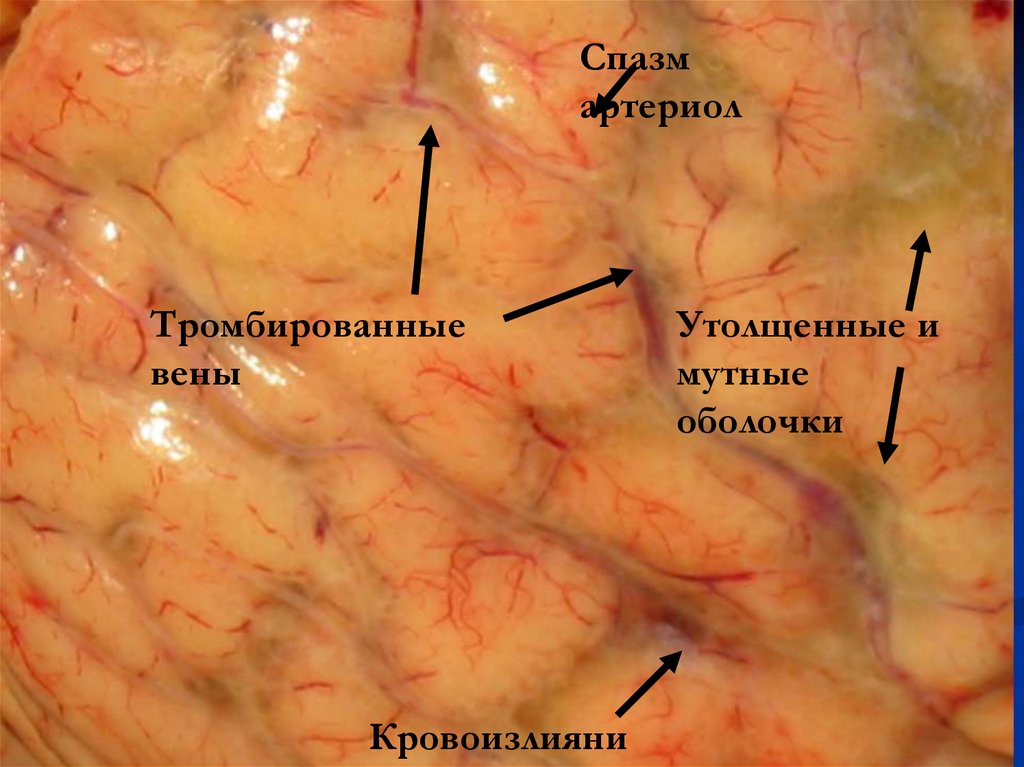
Спазмартериол
Тромбированные
вены
Кровоизлияни
Утолщенные и
мутные
оболочки
40. СИМПТОМ БРУДЗИНСКОГО
41. СИМПТОМ КЕРНИГА
42.
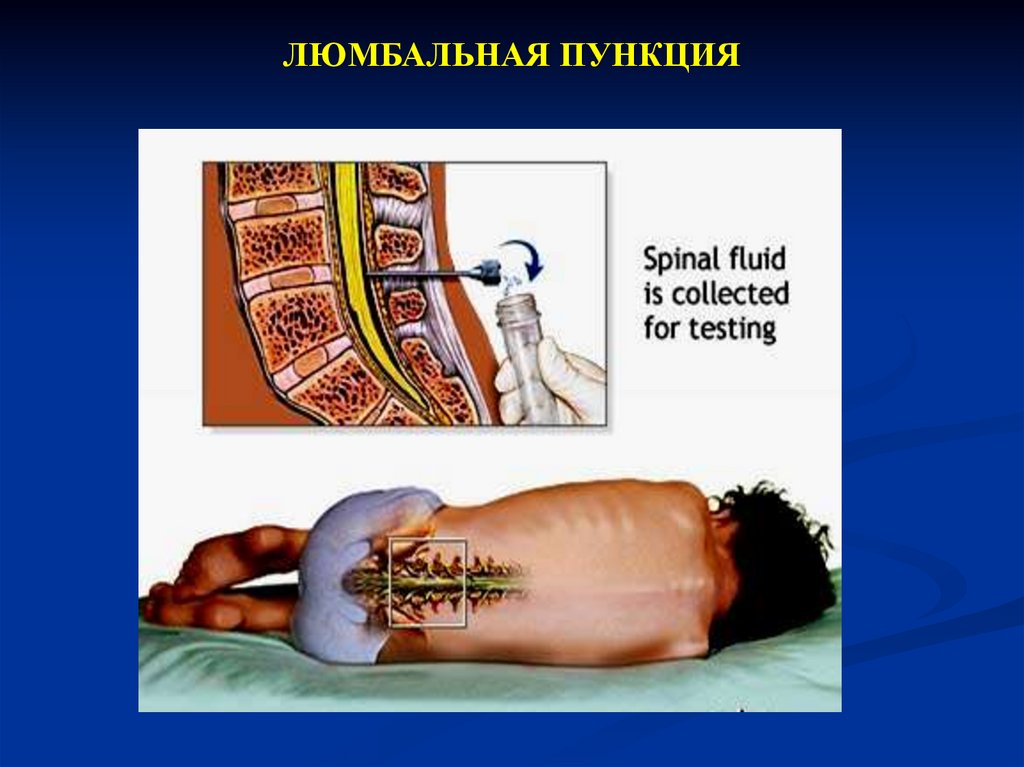
ЛЮМБАЛЬНАЯ ПУНКЦИЯ43.
ЛЮМБАЛЬНАЯ ПУНКЦИЯ44. ЛЮМБАЛЬНАЯ ПУНКЦИЯ
45. Менингококковый менингит
Прогноз:Даже в случае диагностирования и надлежащего лечения
на ранних стадиях болезни 5%-10% пациентов умирает,
как правило, через 24-48 часов после появления
симптомов.
У 10%-20% выживших людей бактериальный менингит
может приводить к повреждению мозга, потере слуха
или трудностям при обучении.
Ликвор - мутный, лейкоцитоз более 100 клеток в мм3 с
преобладанием нейтрофилов (90 - 100%), со
значительным повышением белка (0,66 - 16,0 г/л) и
снижением глюкозы. реакции Панди и Нонне-Апельта
положительные. При исследовании в ранние сроки
воспалительные изменения могут быть выражены слабо
или отсутствовать.
46. Осложнения генерализованных форм МИ
I. Острые экстрацеребральные осложнения• Вазогенный шок (инфекционно-токсический)
• ДВС-синдром
• Геморрагический (тромбо-геморрагический) синдром
• Острая надпочечниковая недостаточность
• Острая сердечно-сосудистая недостаточность
• Острая дыхательная недостаточность
• Энцефалопатия смешанного генеза
• Полиорганная недостаточность
• Дегидратация
• Гипогликемия
• Органные поражения (пневмония, перикардит и др.)
• Стресс-поражения желудочно-кишечного тракта
47. Осложнения генерализованных форм МИ (продолжение)
II. Острые церебральные осложненияОтек, набухание головного мозга (результат
патологической ликворной гипертензии) и дислокация
ГМ
Церебральный инфаркт (чаще в педиатрической
практике)
Субдуральный выпот с исходом в эмпиему (чаще в
педиатрической практике)
Окклюзия ветвей a. carotis interna (чаще в педиатрической
практике)
Вентрикулит и др.
48. Осложнения генерализованных форм МИ (продолжение) III. Поздние осложнения и резидуальные явления
ГидроцефалияКистозно-слипчивый арахноидит
Эпилептические припадки
Глухота
Атаксия
Кортикальная слепота
Атрофия зрительного нерва
Дисфункция передней доли гипофиза
Абсцесс ГМ
Психический и неврологический дефицит (от длительной
цереброгенной астении до слабоумия)
Несахарный диабет
Нозокомиальные органные поражения
49. Фазы ИТШ
I фаза компенсированная (степень) – ранний шоквозможно отсутствие артериальной гипотензии, тяжелая интоксикация,
миалгии, боль в животе без четкой локализации, возможна диарея,
оглушение или возбуждение, тахикардия, снижение пульсового
давления, снижение скорости мочевыделения < 25 мл/ч, шоковый
индекс 0.7-1.0)
II фаза субкомпенсированная (степень) – выраженный шок
снижение систолического АД до 50% возрастной нормы, ЧСС > 100 в 1
мин., пульс слабого наполнения, снижение Т тела, кожа – холодная,
«мраморная», бледная, акроциаоз, одышка, прогрессирует общая
заторможенность, олигоурия, шоковый индекс 1.0-1.4)
III фаза (степень) – декомпенсированный шок
(прогрессирует тахикардия, артериальная гипотензия -АД ниже 50%
возрастной нормы, явные признаки полиорганной недостаточности,
олигоанурия, выраженный общий цианоз, одышка, лабораторные
признаки метаболического ацидоза, гипокоагуляции, гиперлактатемия,
гипоксемия, , шоковый индекс > 1.5)
50. Клинические проявления ДВС-синдрома
Стадии ДВС-синдромаКлинические и лабораторные проявления
Гиперкоагуляция
Кровотечения нет, быстрое образование сгустков
(при механической травме или инъекции)
Изокоагуляция
(ДВС- I)
Кровотечения нет или есть с выраженным
образованием сгустков (при механической травме
или инъекции). (ВСК – норма или укорочено)
Коагулопатия потребления без активации
фибринолиза (ДВС- II)
Кровотечение с образованием рыхлых, но не
лизирующихся сгустков, единичные геморрагии
(ВСК – до 13-15 мин. Тромбоциты ≥100-150 х 109 /л
Лизис сгустка > 1 час. Тромбин-тест - до 60 сек.)
Коагулопатия потребления с начинающейся
генерализацией
фибринолиза(ДВС- III)
Сгустки рыхлые, быстро лизируются. Кожа
мраморного оттенка, петехии, кровоточивость в
местах инъекций и из поврежденных тканей
(ВСК ≥15 мин. Тромб.< 100х109 /л
ПДФ-тест – положительный)
Генерализованый
фибринолиз или полное
несвертывание крови
(ДВС-IV)
Тотальная кровоточивость, обильные петехиальные
высыпания, появление гематом, геморрагический
эзофагогастрит, гематурия, легочные кровотечения
(ВСК > 30 мин. Лизис сгустков или сгустки не
образуются)
51. РЕСПИРАТОРНЫЙ ДИСТРЕСС-СИНДРОМ – РДСВ
обусловлен резким ↑↑ проницаемости капилляров МЦРлегочной ткани вследствие повреждения эндотелия
сосудов протеолитическими ферментами и токсическими
метаболитами О2, содержащимися в гранулах избыточно
адгезированных на эндотелиоцитах нейтрофилов, что
приводит к избыточному накоплению плазмы крови в
экстравазальных пространствах, в т.ч. альвеолах →
альвеолярная гиповентиляция
КРИТЕРИИ ДИАГНОСТИКИ
одышка с ЧДД ≥ 35 в 1 мин.
ранние лабораторные признаки гипоксемии
↓ РА О2 < 60 мм Hg, Sat О2 < 90%,
↑ РА СО2 > 60 мм Hg
рентгенологическая картина отека легких с чистыми
основаниями легких
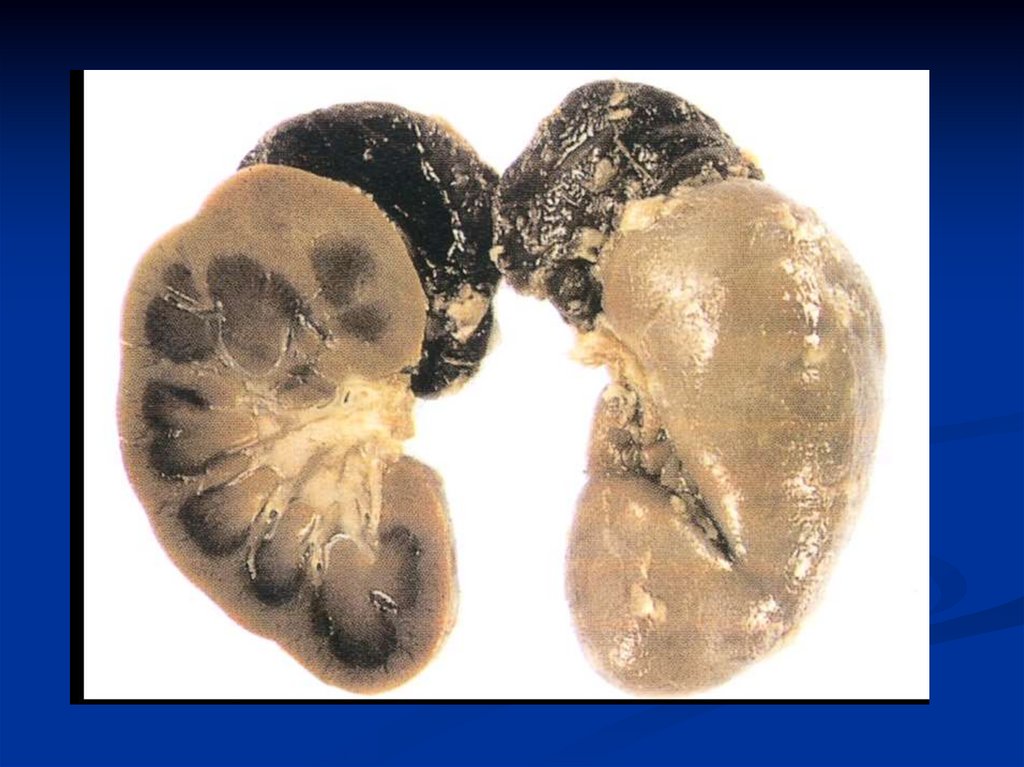
52. ОСТРАЯ НАДПОЧЕЧНИКОВАЯ НЕДОСТАТОЧНОСТЬ (синдром Уотерхауза-Фридериксена)
обусловлена резким снижением содержания в крови эндогенныхкортикостероидов и минералокортикоидов вследствие остро
возникших гипоплазии или некроза коркового слоя
надпочечников из-за грубейших нарушений МКЦ и
кровоизлияний
Клинические проявления
РЕЗКО возникшие адинамия, бледность и похолодание
кожи, стойкая к прессорным аминам гипотония,
РЕЗКОЕ снижение в крови содержания Na+ при
нормальном или несколько повышенном содержании К+
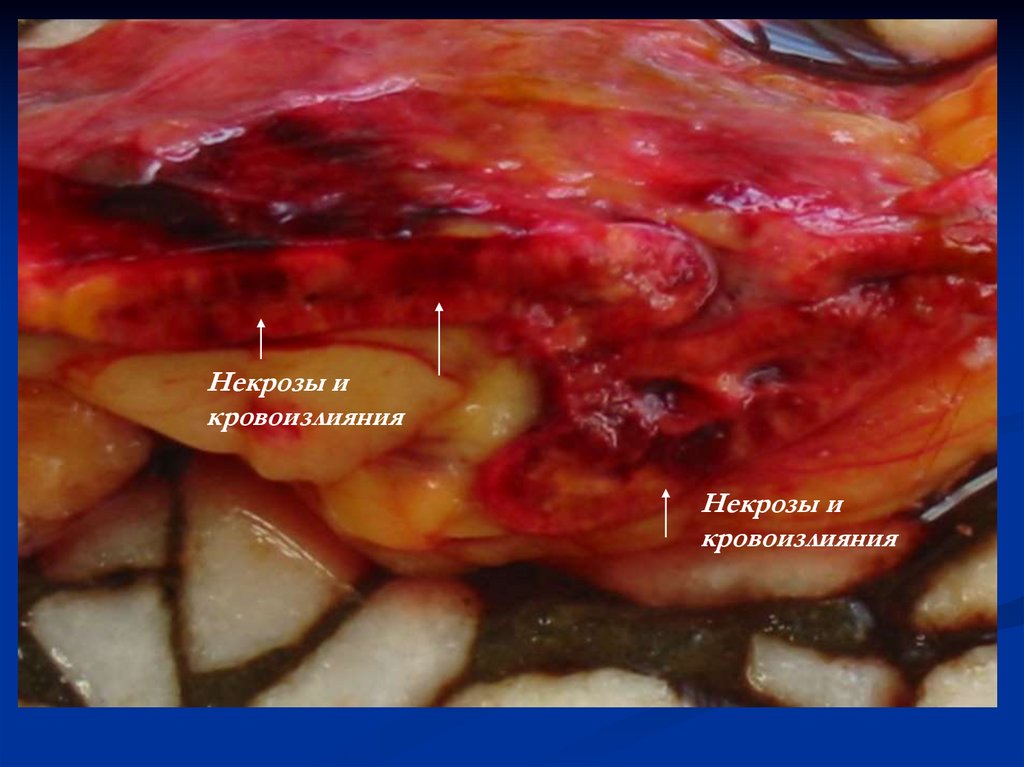
53.
Некрозы икровоизлияния
Некрозы и
кровоизлияния
54.
55. Острая сердечно-сосудистая недостаточность
обусловлена как непосредственным пусковым бактериемическими (или) токсинемическим фактором (синдром системного
воспалительного ответа или ССВО), так и дальнейшим
порочным кругом патологических синдромов, патологическим
депонированием крови, нарушениями центральной регуляции,
дыхательными паренхиматозными нарушениями,
нарушениями ВЭБ, КЩС и др.
Критерия диагностики ОССН
изменения гемодинамических параметров (ЧСС, АД, ЦВД),
ЭКГ-изменения и др.
более информативным является оценка специфических
параметров – ДЗЛК (давление заклинивания в легочных
капиллярах, СВ (сердечный выброс), ОПСС (общее
периферическое сопротивление сосудов), для чего требуются
использование инвазивных методик и специальное
оборудование.
56. Инфекционно-токсическая энцефалопатия
острая церебральная недостаточность, обусловленная нарушениямимикроциркуляции в оболочках и тканях мозга как в результате
непосредственного воздействия на ЦНС микроба и (или) его токсинов,
так и на фоне грубых метаболических нарушений
1
степень - оглушенность - сознание угнетено, сохранен словесный
2
степень – сопор – отсутствие словесного контакта, сохранены
3
степень – кома – полное отсутствие сознания, реакций на
(вербальный) контакт, быстрое истощение больного, возможна
дезориентация, неадекватность поведения
защитные реакции на болевые раздражители и окрик, бред больного,
психомоторное возбуждение
раздражители, возможны спонтанные хаотичные движения, при
прогрессировании комы – гипорефлексия, арефлексия и атония
57. Острая почечная недостаточность
обусловлена как системными вазодилятацией и гипотензией, таки бактериемической и (или) токсинемической почечной
вазоконстрикцией – т.е. имеют место пре- и ренальный генез
ОПН
Критерии диагностики ОПН
олиго- и анурия (количество суточной мочи
< 400-500 и 50-100 мл соответственно)
повышение содержания в крови креатинина, мочевины,
калия
58. Синдром церебральной гипертензии
Обусловленотеком и набуханием головного мозга (ОНГМ) при энцефалите
гиперпродукцией ЦСЖ с одновременным
угнетением ее резорбции при воспалении
мозговых оболочек – при менингите
59. I стадия (угроза развития ОГМ\ОНГМ)
Симптомы (критерии)Клинико-лабораторные проявления
Сознание
Оглушение, заторможенность или возбуждение, бред,
галлюцинации
Судорожный синдром
Тремор, возможны кратковременные судороги
Кожа
Обычного цвета или гиперемия
Сухожильные рефлексы
Оживлены, симметричны
Мышечный тонус
Не изменен
Фотореакция зрачков
Живая
Менингеальный синдром
Выражен или резко выражен
Тип дыхания, частота
Нормальный, умеренная одышка
Гемодинамика
Постоянная тахикардия, АД ↕
Давление ЦСЖ
Повышено
60. II стадия (развившийся ОГМ\ОНГМ)
Симптомы (критерии)Клинико-лабораторные проявления
Сознание
Сопор или кома
Судорожный синдром
Генерализованные судороги
Кожа
Гиперемия, одутловатость и «сальность» кожи лица
Сухожильные рефлексы
Снижаются, возможна асимметрия
Мышечный тонус
Снижается
Фотореакция зрачков
Снижается, нет содружественной реакции
Менингеальный синдром
Выражен, тенденция к угасанию симптомов
Тип дыхания, частота
Диспноэ, патологические типы дыхания
Гемодинамика
Постоянная тахикардия, АД ↕
Давление ЦСЖ
Разнонаправленные изменения, чаще повышено
61. Диагностика МИ
Клинические проявленияОстрое начало
Симптомы интоксикации
Экзантема
ИТШ
Менингеальный синдромокомплекс
Эпидемиологический анамнез
Выявление носителей МК
Выявление больных МИ
Лабораторные данные
МК в носоглоточной слизи, ликворе, крови, элементах сыпи
Изменения ЦСЖ
Гемограмма: гиперлейкоцитоз (до 60 х 109/л): нейтрофиллёз, резкий сдвиг влево,
тромбоцитопения, повышение СОЭ (50-70 мм/час).
Диагностические титры МК-антител
ИФА, ПЦР
62. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ зависит от клинической формы менингококковой инфекции
Менингококковыйназофарингит:
Грипп, ОРВИ, ангина
Менингококкемия:
Риккетсиозы, геморрагические
лихорадки, лептоспироз, сепсис, токсикоаллергические реакции, болезнь
Верльгоффа, острый лейкоз.
Менингококковый менингит:
Первичные и вторичные гнойные
менингиты, серозные менингиты,
туберкулезный менингит, менингизм,
нарушения мозгового кровообращения,
объемные процессы мозга.
63. Дифференциальный диагноз менингита и м/э
Первичные бактериальныеменингиты и менингоэнцефалиты
Пневмококковый
HIB-менингит
Туберкулезный
Вторичные бактериальные гнойные
менингиты и менингоэнцефалиты
при сепсисе, ЛОР-патологии,
пневмонии, эндокардите
Стрептококковый
Стафилококковый
Колибациллярный
Клебсиеллезный
Моракселлезный
Синегнойный
Вторичные бактериальные
менингиты и менингоэнцефалиты,
осложняющие инфекционные заболевания
Сибиреязвенный
Брюшнотифозный
Листериозный
Лептоспирозный
Боррелиозный
Сифилитический
Бруцеллезный
Орнитозный
Микоплазмозный
Менингиты и менингоэнцефалиты
протозойной и микозной природы
Токсоплазмозный
Амебный
Кандидомикозный
Аспергиллезный и др.
64.
Приказ Минздрава РФ № 375 от 23.12.98«… Больные генерализованными формами
менингококковой инфекции подлежат экстренной госпитализации на
машинах службы скорой помощи, а при наличии признаков шока и
дыхательных расстройств – реанимационной службой.
1.
2.
3.
На дому следует ввести:
Левомицетина сукцината (взр.2 г., дети – 25мг/кг)
Преднизолон (0.5-1.0 мг/кг)
При наличии признаков менингита – Лазикс (детям 1 мг/кг,
взрослым – 20-40 мг). По показаниям назначают
противосудорожные средства. ...»
До эвакуации:
В/в введение 400 мл физиологического раствора, 400 мл
реополиглюкина или полиглюкина
Доза преднизолона увеличивается до 90 – 120 мг (внутривенно)
При резком падении АД - 1 мл 1% мезатона в 400 мл изотонического
раствора хлорида натрия
Инфузионная терапия проводится одновременно с эвакуацией
больного в инфекционный стационар
65.
Этиотропная терапия МИГенерализованные формы (без ИТШ)
Бензилпенициллин 200 000 - 500 000 ЕД/кг/сут. в/м
с 3-х (4)-часовым интервалом. Курс 8 дней
Цефтриаксон в/м, в/в взрослые и дети старше 12 лет - 4 г/ сут.
Генерализованные формы
( при молниеносной менингококкемии и ИТШ)
Левомицетин сукцинат в/м, в/в 25 мг/кг массы каждые 6 часов
Продолжительность левомецитинотерапии до выведения из
ИТШ!!!
66. Этиотропная терапия менингококкового менингита (без менингококкемии)
Альтернативные высокоэффективные препараты1.
Цефалоспорины 3 поколения:
2.
цефтриаксон 70-100 мг/кг/сут. в виде 1-2 инфузий;
цефатоксим 200-300 мг/кг/сут. в виде 4 инфузий;
цефаперазон 50-100 мг/кг/сут. в виде 4 инфузий.
Полусинтетические пенициллины:
- амоксициллин 200 мг/кг/сут. в виде 4-6 инфузий.
Наиболее надёжны как «старт-терапия» до установления
этиологии менигита.
67. ПОКАЗАНИЯ ДЛЯ НАЧАЛА ИВЛ
Признаки гипоксии (цианоз, одышка с ЧДД≥35 в 1мин с участием вспомогательных мышц, > 2 часов)
Угнетение сознания ниже 8 баллов по шкале ком
Глазго и\или нарушения проходимости ДП
Признаки РДСВ
Снижение РАО2 < 60 мм Hg, Sat O2< 90%,
Повышение РАСО2 > 60 мм Hg
68. Метаболическая и нейровегетативная защита мозга
направлена на купирование оксидантного стресса и восполнениеэнергодефицита тканях ГМ и его оболочках, нормализацию
метаболических процессов в ЦНС
Возвышенное положение тела (венозный отток)
Церебральная и общая гипотермия (антипиретики, лед)
Антиоксидантная терапия (А+Е витамины + унитиол)
Стабилизация мембран нейроцитов
Нейрометаболическая терапия
Терапия нарушений МЦР
Адекватная постоянная седация
69. ПРОТИВОШОКОВАЯ ТЕРАПИЯ
Цель - нормализация гемодинамики ивосстановление системного кровообращения и
кровотока в «шоковых» органах - прежде всего
в почках и легких
Адекватная инфузионная терапия
Рациональная кортикостероидная терапия (в
т.ч. «заместительная»)
Кардиотоническая терапия (допамин,
добутамид и др.)
Профилактика тромбоза глубоких вен
(низкомолекулярный гепарин – фраксипарин,
ингибиторы протеолиза)
70. ДЕЗИНТОКСИКАЦИОННАЯ И ДЕГИДРАТАЦИОННО-ПРОТИВООТЕЧНАЯ ТЕРАПИЯ
ДЕЗИНТОКСИКАЦИОННАЯ И ДЕГИДРАТАЦИОННОПРОТИВООТЕЧНАЯ ТЕРАПИЯЦель – купирование ССВО, коррекция реологических
нарушений и расстройств МКЦ, элиминация токсинов и
метаболитов
коррекция нарушений ВЭБ и диспротеинемии
купирование протеолиза (контрикал, гепариноиды, Ca)
"ангиотропные" препараты - инстенон, трентал, актовегин, сулодексид
стимуляция диуреза (КОНТРОЛЬ OSM - порог 290 мосмоль/л, ЦВД)
«малые дозы» гидрокортизона 240-300 мг\сут
энтеросорбция
экстракорпоральная детоксикация - гемодиализ при ОПочН, в
остальных случаях гемоплазмофильтрация, ультрафильтрация
ПРИ ДИСЛОКАЦИОННОМ СИНДРОМЕ ОБЪЕМ ВВОДИМОЙ ЖИДКОСТИ
< 70-75 % ОТ ФИЗИОЛОГИЧЕСКИХ ПОТРЕБНОСТЕЙ, СООТНОШЕНИЕ
КОЛЛОИДОВ \ КРИСТАЛЛОИДОВ 1:3
постоянный контроль ЦВД
71. Профилактика и терапия стресс-поражений ЖКТ
С этой целью внутрь (или в зонд) назначаются:Циметедин – внутрь 200 мг 1 раз в сутки
Фамотидин (Квамател) – по 20 мг в/в 2 раза в сутки в
200 мл 5% раствора глюкозы
Омепразол – внутрь 20 мг 1-2 раза в сутки
Де-нол – по 1 таб. 3 раза в день
Сукральфат (Вентер ) – по 1-2 г на прием 2 раза в
сутки
Зондовое питание
72. ОСНОВНЫЕ НАПРАВЛЕНИЯ ИТ ОСЛОЖНЕННЫХ ФОРМ МК-ИНФЕКЦИИ (продолжение)
Иммунокорригирующая терапия – пентаглобин в дозе 3-5мл\кг\сут в течение первых 3 дней, интраглобин,
габриглобин и др.
Лечение дисбиотических нарушений
Mероприятия по уходу за больным (профилактика
нозокомиальных осложнений)
Восстановительная терапия
73. Диспансерное наблюдение
На послегоспитальном этапе реабилитация осуществляется вамбулаторно-поликлинических условиях под наблюдением
невропатолога поликлиники, а при наличии показаний - в санаториях
общего или неврологического профиля
Длительность диспансерного динамического наблюдения за
переболевшими генерализованными формами МИ составляет 12
мес.
Частота контрольных обследований невропатологом поликлиники:
1 раз в месяц в течение первых 3 месяцев после выписки из
стационара
в последующем – 1 раз в 3 месяца в течение 1года
Периодичность консультаций специалистов:
для невропатолога, терапевта, окулиста – 1раз в год
для других специалистов – по показаниям
Лабораторные и специальные исследования включают:
клинический анализ крови и общий анализ мочи – 1раз в год;
ЭЭГ, ЭКГ и другие специальные исследования – по показаниям
74.
Санация менгококконосительства:ампиокс 0,5 г 4 раза в день;
рифампицин 10-30 мг/кг/сут;
рифабутин 0,3 г 2 раза в день;
левомицетин 0,5 г 4 раза в день
Лечение назофарингита
Полоскание: р-р эктерицида, шалфей, ромашка
Смазывание люголем
Антибиотики: ампициллин, ампиокс, рифампицин
курс 5 дней в стандартных дозах
КУФ ротоглотки
75. Наблюдение за контактными с больным СП 3.1.2.2512-09
1.Наблюдение за контактными 10 дней:осмотр носоглотки
кожных покровов
термометрия
2. Осмотр ЛОР-врача в течение первых 24 часов
( для исключения клиники острого назофарингита)
3. Мазки из ротоглотки на менингококк
(бак.посев)
4. Химиопрофилактика –начинают в течение 24
часов от момента выявления больного.
76. Химиопрофилактика (СП 3.1.2.2512-09)
Химиопрофилактику менингококковой инфекциипроводят одним из следующих препаратов:
1) рифампицин - форма введения через рот (взрослым 600 мг через каждые 12 часов в течение 2-х дней; детям 10 мг/кг веса через каждые 12 часов в течение 2-х дней);
2) азитромицин - форма введения через рот (взрослым 500 мг 1 раз в сутки в течение 3-х дней; детям - 5 мг/кг
веса 1 раз в сутки в течение 3-х дней); амоксициллин форма введения через рот (взрослые - 250 мг через каждые
8 часов в течение 3-х дней; детям - детские суспензии в
соответствии с инструкцией по применению);
3) спирамицин - форма введения через рот (взрослым - 3
млн. ME в два приема по 1,5 млн. ME в течение 12 часов);
ципрофлоксацин - форма введения через рот (взрослым 500 мг один раз); цефтриаксон - форма введения
внутримышечно (взрослым - 250 мг один раз).
77. Специфическая профилактика
Полисахаридные вакцины:Двухвалентные (группы А и С)
трехвалентные (группы А, С и W)
четырехвалентные (группы А, С, Y и W135).
Коньюгированные вакцины:
Четырехвалентная конъюгированная вакцина против групп
А, C, Y и W135.
Вакцина Men A - против группы А.
Вакцины обеспечивают защиту через 10-14 дней после
инъекции. В РФ вакцинация включена в календарь
прививок по эпидпоказаниям. (СП 3.1.2.2512-09 )
78. В РФ вакцинация включена в календарь прививок по эпидпоказаниям. (СП 3.1.2.2512-09)
начинают при угрозе развития эпидемическогоподъема: увеличении заболеваемости городских
жителей в 2 раза по сравнению с предыдущим годом
или при резком подъеме заболеваемости свыше 20,0
на 100000 населения. Охват – 85% населения.
В случае отказа от прививки – делается запись в медицинских документах и
берётся подпись отказывающегося или (если ребёнок) родителя/законного
представителя.
79.
Возникновение в межэпидемический период очагов с вторичнымизаболеваниями генерализованными формами менингококковой
инфекции в течение одного месяца является настораживающим
признаком возможного подъема заболеваемости. В таких очагах, с
установленной серогруппой менингококка, сформировавшей очаг,
проводится экстренная вакцинация менингококковой вакциной, в
составе которой присутствует антиген, соответствующий серогруппе,
выявленной у больных.
Вакцинации подлежат дети старше 1 - 2 лет, подростки и
взрослые:
В детской дошкольной образовательной организации, доме ребенка,
детском доме, школе, школе-интернате, семье, квартире - все лица,
общавшиеся с больным;
Студенты первого курса средних и высших учебных заведений,
факультета, на котором возникло заболевание, а также студенты
старшего курса высшего и среднего учебного заведения, общавшиеся с
больным в группе и (или) комнате общежития;
Лица, общавшиеся с больным в общежитиях, при возникновении
заболевания в коллективах, укомплектованных иностранными
гражданами.
80. Полисахаридные менингококковые вакцины, зарегистрированные в России
Страна\Фирма
Название
состав
Россия
вакцина менингококковая
группы А полисахаридная
сухая
полисахарид серогруппы А.
Россия
вакцина менингококковая
групп А и С
полисахаридная сухая
полисахариды серогруппы А и С.
Франция/
Санофи
пастер
Менинго А+С
полисахариды А и С по 50 мкг (1 доза).
Используется с 18 мес. (по показаниям
с 3-х мес.)
Бельгия/
Глаксо Смит
Кляйн
Менцевакс А+С+W135+Y
полисахариды А,С,W-135,Y по 50 мкг
(1 доза) Используется с 24 мес. (по
показаниям с 3-х мес.)
81. Показания к госпитализации (СП 3.1.2.2512-09)
Все с подозрением на генерализованную форму.Контактные с назофарингитом :
при невозможности соблюдения эпидрежима на дому
из учреждений закрытого типа
при наличии дома детей дошкольного возраста, посещающих
детские учреждения
при наличии дома декретированных лиц.
Оставляем контактных с назофарингитом дома – ежедневно
наблюдаем.
в течение 2 часов сообщают по телефону и затем в течение 12 часов
посылают экстренное извещение по установленной форме в СЭС по
месту регистрации заболевания (независимо от места проживания
больного).ЛПУ, при изменении или уточннеии диагноза
генерализованной формы менингококковой инфекции, в течение 12
часов подает новое экстренное извещение в СЭС по месту выявления
заболевания, указав первоначальный диагноз, измененный
(уточненный) диагноз и дату установления уточненного диагноза.
82. Выписка из стационара. СП 3.1.2.2512-09 СП 3.1.2.2156-06
после клинического выздоровления.Реконвалесценты генерализованной формы менингококковой
инфекции допускаются в ДДУ, школы, школы-интернаты,
оздоровительные организации, санатории, стационары,
средние и высшие учебные заведения после завершения курса
лечения и санации ротоглотки.
Реконвалесценты острого назофарингита допускаются в
учреждения и организации после окончания полного курса
лечения и при исчезновении клинических проявлений
заболевания.
83. Меры в отношение выявленных носителей. (СП 3.1.2.2512-09 СП 3.1.2.2156-06 )
Клиническое наблюдение и химиопрофилактика надому.
Носителям менингококков проводят однократное
бактериологическое обследование через 3 дня после
проведенного курса химиопрофилактики, и при
наличии отрицательного результата они допускаются
в дошкольные образовательные учреждения, школы,
школы-интернаты, оздоровительные организации,
санатории и стационары. При положительном
результате бактериологического обследования курс
химиопрофилактики повторяют до получения
отрицательного результата.
84. Мероприятия в очаге. СП СП 3.1.2.2512-09 3.1.2.2156-06
заключительную дезинфекцию не проводят: осуществляютвлажную уборку, проветривание и УФО помещения.
В ДОУ , домах ребенка, детских домах, школах, школахинтернатах, оздоровительных организациях, детских
санаториях и стационарах - карантин сроком на 10 дней. В
течение этого срока не допускается прием в эти организации
новых и временно отсутствующих детей, а также переводы
детей и персонала из группы (класса, отделения) в другие
группы.
В коллективах с широким кругом общающихся между собой
лиц (высшие учебные заведения, средне-специальные
учебные заведения, колледжи и др.) при возникновении
одновременно нескольких заболеваний генерализованной
формой менингококковой инфекции или последовательно 1
- 2 заболеваний в неделю проведение учебного процесса
прерывают на срок не менее чем на 10 дней.


























































 medicine
medicine