Similar presentations:
Перинатальная охрана плода и новорожденного
1. Перинатальная охрана плода и новорожденного
Доцент Л.С. Попова2. История:
В 70-е годы было предложено создатьновое направление в облает акушерства и
педиатрии - ПЕРИНАТОЛОГИЮ. Слово
образовано от (natus) - роды (греч.).
Перинатология изучает период до родов
(антенатальный), во время родов
(интранатальный), 7 дней после родов
(постнатальный). Антенатальный период
охватывает последние 12 недель
беременности (с 28 недели этого срока
беременность означают как пренатальный
период. В настоящее время сроки пре- и
анте- несколько меняются, так как
благодаря интенсивной терапии нередко
выхаживаются плоды, родившиеся в 22-23
недели беременности массой 500 г и
выше, поэтому роды могут быть не только
начиная с 28 нед., но и раньше.
3.
Выделение перинатологии, какопределенного раздела науки, было вызвано необходимостью обеспечения жизни
и здоровья будущим поколениям людей,
так как уровень рождаемости в развитых
странах далеко недостаточен для
восполнения народа. В то же время
здоровье, а иногда и жизнь человека во
многом зависят от состояния его во время
беременности, родов и раннего
послеродового периода. Многие ученые
подчеркивают, что перинатальный период
нужно расширять, включая
предэмбриональный и эмбриональный
периоды, так как неблагоприятное
воздействие на половые клетки, на ранний
эмбриогенез могут вызвать существенные
нарушения в жизни плода,
новорожденного, человека.
4.
ФАКТОРЫ ПЕРИНАТАЛЬНОЙ СМЕРТНОСТИ:Перинатальные потери определяются не только
и, зачастую, не столько медицинскими
проблемами, большую значимость имеют
социально-биологические и социальногигиенические факторы.
К ним относятся:
1. Неблагоприятные экологические и
производственные факторы;
2. Вредные привычки(алкоголизм, курение и
др.);
3. Частые роды у многорожавших;
4. Экстрагенитальные заболевания(пороки
сердца, эндокринные нарушения и др.);
5. Низкий культурный уровень населения;
6. Недостаточная культура питания.
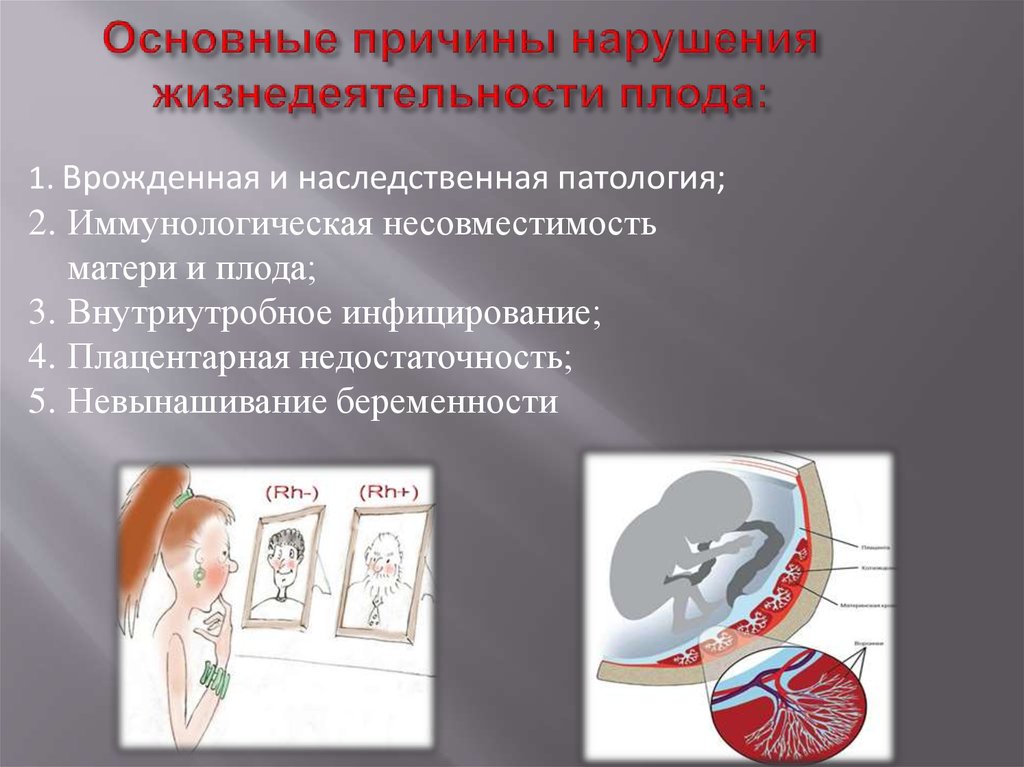
5. Основные причины нарушения жизнедеятельности плода:
1. Врожденная и наследственная патология;2. Иммунологическая несовместимость
матери и плода;
3. Внутриутробное инфицирование;
4. Плацентарная недостаточность;
5. Невынашивание беременности
6.
Своевременное выявление врожденной инаследственной патологии в настоящее время
определяется организационными мероприятиями,
направленными на создание кабинетов
пренатальной диагностики с участием генетиков и
акушер-гинекологов, тщательный сбор анамнеза и
составление генеалогического древа,
дерматоглифика, исследование кариотипов
родителей, исследование клеточного состава
околоплодных вод (болезнь Дауна, ШерешевскогоТернера и др.), ультразвуковое исследование (spina
bifida, анэнцефалия, микроцефалия, гидроцефалия),
фетоскопия и забор капиллярной крови плода
(серповидноклеточная анемия, гемофилия,
гемотрофия), количественное определение αфетопротеина для выявления органических
поражений ЦНС(spina bifida, анэнцефалия). Важным
достижением в пренатальной диагностике явилась
биопсия хориона, которая позволяет в I триместре
беременности определять пол плода и
прогнозировать наследственные заболевания, сцепленные с полом (гемофилия). Раннее выявление
врожденной и наследственной патологии дает
возможность своевременно прервать беременность.
7.
Иммунологическая несовместимость матери и плода чащевсего является причиной развития гемолитической болезни
плода и новорожденного при различной резус- и групповой
принадлежности.
Четкая эхографическая картина определяется при общей
водянке плода, которая сопровождается резким утолщением
плаценты, увеличением печени, появлением асцитической
жидкости в брюшной полости.
Внутриутробное инфицирование является нередкой причиной
гибели эмбриона и плода с последующими
самопроизвольными абортами или преждевременными
родами (перинатальный период).
В целях профилактики инфицирования плода чрезвычайно
важным является своевременное выявление у беременных
очагов хронической инфекции и проведение необходимого
лечения.
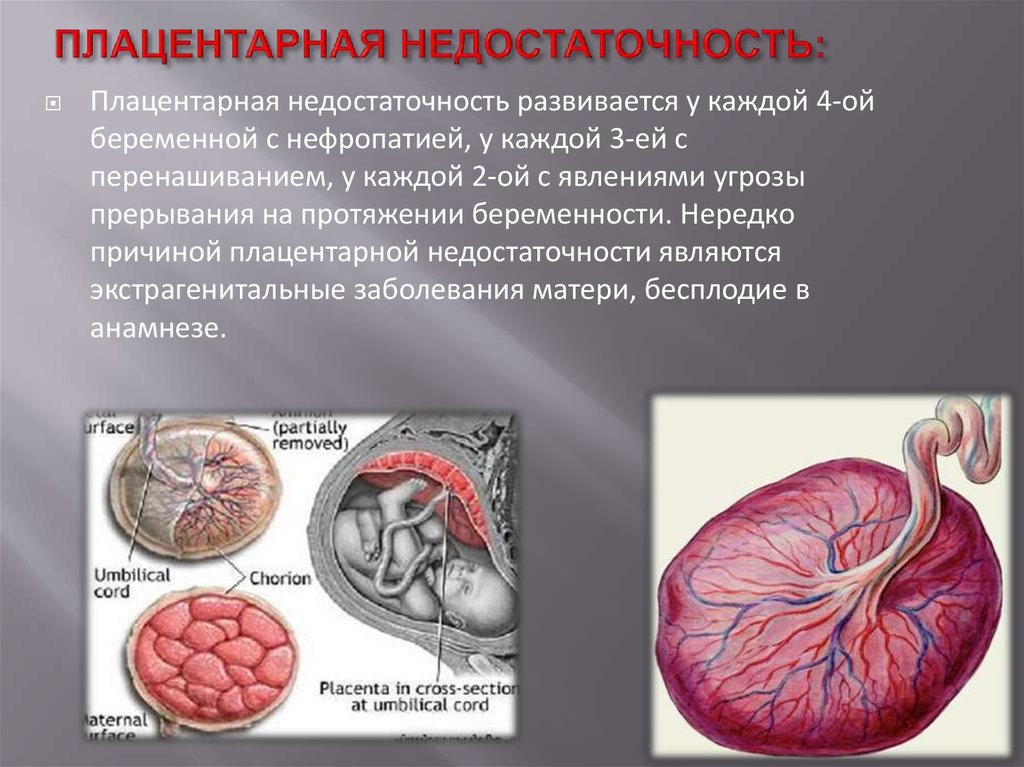
8. ПЛАЦЕНТАРНАЯ НЕДОСТАТОЧНОСТЬ:
Плацентарная недостаточность развивается у каждой 4-ойбеременной с нефропатией, у каждой 3-ей с
перенашиванием, у каждой 2-ой с явлениями угрозы
прерывания на протяжении беременности. Нередко
причиной плацентарной недостаточности являются
экстрагенитальные заболевания матери, бесплодие в
анамнезе.
9.
Диагностика плацентарнойнедостаточности осуществляется путем
изучения фетоплацентарной системы и
определения состояния плода. Наиболее
информативными диагностическими
методами, позволяющими оценить
функциональное состояние
фетоплацентарной системы, являются
определение содержания эстрогенов и
плацентарного лактогена в крови матери,
изучение ферментативной активности
околоплодных вод, определение
величины объемного кровотока в
межворсинчатом пространстве плаценты.
Состояние плода достаточно точно можно
оценить по динамике его роста,
определяемой с помощью
ультразвукового метода исследования,
регистрации сердечной деятельности
плода, биохимическому исследованию
около плодных вод, а также по данным
амниоскопии.
10.
Для диагностики плацентарной недостаточностиможно определять также эстриоловый индекс, то есть
соотношение количества гормона в плазме крови и
моче. По мере увеличения недостаточности индекс
снижается. Достоверным признаком плацентарной
недостаточности является снижение эстриола в
околоплодных водах. При этом за нормативы могут
быть приняты следующие величины: 15-20 нед.
беременности - 64,13 нмоль; 26-32 нед. - 137„7 нмоль;
37-40 нед. - 469,7 нмоль. Большое значение в
диагностике плацентарной недостаточности имеет
плацентарный лактоген (ПЛ), который характеризует
функцию плаценты и плода."Снижение уровня"ПЛ в
крови свидетельствует о плацентарной
недостаточности.
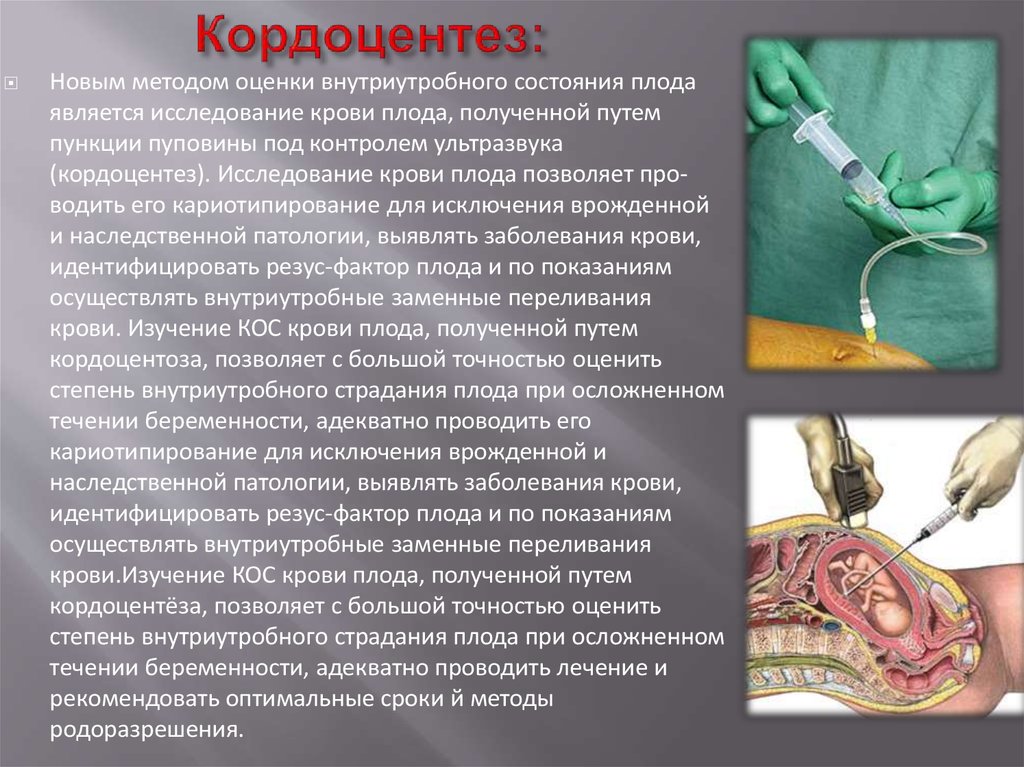
11. Кордоцентез:
Новым методом оценки внутриутробного состояния плодаявляется исследование крови плода, полученной путем
пункции пуповины под контролем ультразвука
(кордоцентез). Исследование крови плода позволяет проводить его кариотипирование для исключения врожденной
и наследственной патологии, выявлять заболевания крови,
идентифицировать резус-фактор плода и по показаниям
осуществлять внутриутробные заменные переливания
крови. Изучение КОС крови плода, полученной путем
кордоцентоза, позволяет с большой точностью оценить
степень внутриутробного страдания плода при осложненном
течении беременности, адекватно проводить его
кариотипирование для исключения врожденной и
наследственной патологии, выявлять заболевания крови,
идентифицировать резус-фактор плода и по показаниям
осуществлять внутриутробные заменные переливания
крови.Изучение КОС крови плода, полученной путем
кордоцентёза, позволяет с большой точностью оценить
степень внутриутробного страдания плода при осложненном
течении беременности, адекватно проводить лечение и
рекомендовать оптимальные сроки й методы
родоразрешения.
12.
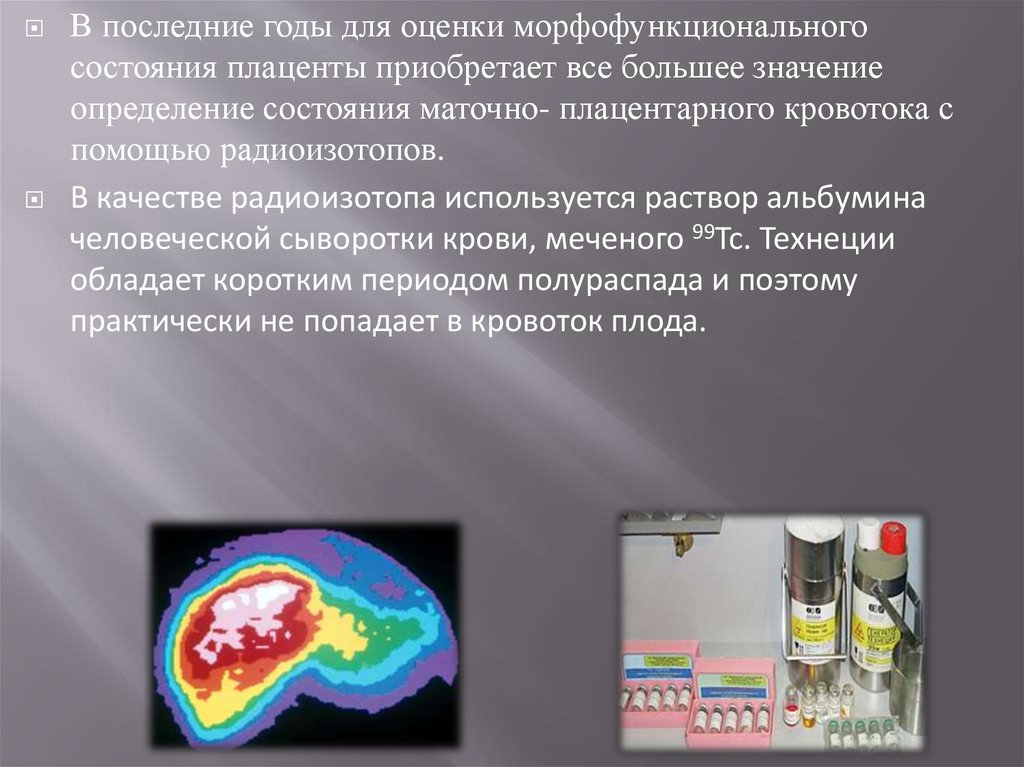
В последние годы для оценки морфофункциональногосостояния плаценты приобретает все большее значение
определение состояния маточно- плацентарного кровотока с
помощью радиоизотопов.
В качестве радиоизотопа используется раствор альбумина
человеческой сыворотки крови, меченого 99Тс. Технеции
обладает коротким периодом полураспада и поэтому
практически не попадает в кровоток плода.
13. ЛЕЧЕНИЕ ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ:
Заключается в терапии основногозаболевания матери и осложнений
беременности, а также в проведении
мероприятий, направленных на
улучшение маточно-плацентарного
кровотока, увеличение оксигенации
плода и нормализацию
метаболических процессов.
Профилактические и лечебные
мероприятия следует осуществлять
трижды (если осложнение выявляется
до или в начале беременности): в 8-10
нед., в 18-20 и 28-32 нед. или по мере
выявления плацентарной
недостаточности.
14.
Улучшения кровоснабжения в матке и плаценте достигают физическими имедикаментозными средствами. К первым относится не потерявшее
своего значения ультрафиолетовое облучение (15-20 сеансов), диатермия
околопочечной области через день по 20 мин (15-20 сеансов).
Некоторые исследователи указывают на возможность применения
иглотерапии. В последние годы для улучшения маточно-плацентарного
кровотока все более широкое применение находят β-миметики, которые,
стимулируя β -рецепторы, способствуют расслаблению мускулатуры матки
и расширению сосудов. Наиболее распространенными из них являются
партусистен и орципреналин (алупент). Особого внимания в комплексе
лечения плацентарной недостаточности заслуживает применение
трентала, который существенно повышает кровоток в межворсинчатом
пространстве. Под влиянием этих препаратов улучшается не только
маточно-плацентарный кровоток, но и обменные процессы за счет
повышения активности ферментов, участвующих в энергетическом
обмене.
15.
Улучшают кровоток в плаценте нетолько средства, уменьшающие
спазм сосудов, но и препараты,
ликвидирующие гемореологические
и коагуляционные нарушения.
Реологические свойства и
свертываемость крови, как правило,
изменяются при нарушении
кровотока вследствие спазма мелких сосудов. Проявляется это, в
основном, увеличением вязкости
крови и увеличением агрегации
эритроцитов и тромбоцитов. Для
улучшения текучести крови
целесообразно использовать
реополиглюкин-гепариновую смесь
в сочетании с тренталом, особенно
при плацентарной недостаточности,
развившейся у больных с поздним
токсикозом беременных.
16. ОКСИГЕНАЦИЯ
В лечении недостаточности фетоплацентарной системыпридают большое значение гипербарической
оксигенации(ГБО) матери . В.К.Чайка разработал следующие
режимы ГБО для беременных в зависимости от характера
осложнений, приводящих к нарушению снабжения плода
кислородом. У беременных с пороком сердца при наличии
различных стадий сердечно-сосудистой недостаточности,
угрожающей или начавшейся гипоксии плода, его
гипотрофии, повышенном тонусе матки ГБО проводят при
1,5-2 атм, длительность сеанса 60-90 мин, курс лечения
включает 10-15 сеансов. При тяжелых формах сердечнососудистой недостаточности можно проводить 20-25
сеансов. У женщин, страдающих привычным не
вынашиванием беременности на почве функциональной
недостаточности яичников, ГБО рекомендуется проводить с
5-6 нед. беременности в режиме 1,5-1,75 атм, длительность
сеанса 60-90 мин, курс лечения состоит из 10-15 сеансов. В
23-28 и 35-36 нед. беременности лечение следует
повторить. У беременных с нефропатией I-П степени,
начиная со 2-3 дня пребывания в стационаре, следует
проводить ГБО в режиме 1,3-2 атм. продолжительность
сеанса 60-90 мин, курс лечения составляет 8-10 сеансов.
17.
С целью улучшения обменныхпроцессов у плода беременной
целесообразно вводить глюкозу и
вещества, способствующие стимуляции
метаболиз- ма: глютаминовую кислоту
(0,2 г/кг), метионин, цитохром С (5-7,5
мг в 20 мл 40% раствора глюкозы),
сукцинат натрия. Под влиянием
глютаминовой кислоты повышается
парциальное напряжение кислорода в
тканях. Метионин стимулирует синтез
фосфолилидов и отложение в печени
нейтрального жира. Он участвует в
синтезе адреналина, активирует действие гормонов, ферментов и витаминов.
Цитохром С повышает интенсивность
процессов аэробного окисления, в
результате чего уменьшается концентрация лактата и ацидоз.
18.
Целесообразно также назначение витаминов, а еще лучшеупотребление пищи, богатой витаминами С, Е, группы В.
И.П.Иванов (1982) особенно рекомендует
фолиевую кислоту (0,02 г 3 раза в сутки).
Вместе с витамином B12 она стимулирует
эритропоэз и синтез нуклеиновых кислот.
Лечебные мероприятия в последние недели
беременности необходимо осуществлять под
контролем состояния плода. При отсутствии
эффекта от проводимых мероприятий следует
своевременно ставить вопрос о досрочном
родоразрешении.
19.
При угрозе преждевременных родов или искусственном досрочномпрерывании беременности целесообразно определять зрелость плода,
особенно зрелость его легких. Общепринятым достоверным тестом для
выявления зрелости легких плода является определение величины
соотношения лецитин/сфингомиелин (Л/С.). Этот метод основан на том,
что, начиная с 36 нед. беременности, в аминиотической жидкости
значительно увеличивается содержание основного компонента
сурфактанта лецитина (Л) и_начинается прогрессивное снижение
содержания другого фосфолипида - сфингомиелина (С).
Многочисленные исследования показали, что при зрелых легких плода
величина соотношения Л/С равна или превышает 2. Величину меньше 2
и больше 1,7 принято считать пограничной.
При незрелости легких целесообразно назначать глюкокортикоиды
матери (например, дексаметазон дважды по 8 мг.внутримышечно через
12 ч).
20.
Ни одно лечебное мероприятие во времяродов не устраняет причины гипоксии, оно
лишь временно улучшает условия
жизнедеятельности плода. Это
обстоятельство следует учитывать при
ведении родов. Если есть условия для
оперативного родоразрешения при
симптомах гипоксии плода, то его лучше
своевременно осуществить.
В постнатальном периоде для оценки
состояния новорожденного находит
широкое применение мониторное
наблюдение за сердечной деятельностью
плода, внутрикожным р02 и рС02. При этом
полярографическое исследование
тканевого р02 позволяет установить степень
кислородной недостаточности.
21.
Представляет сложность оказание неотложной помощиноворожденным при синдроме дыхательных расстройств,
который чаще всего наблюдается у недоношенных или
незрелых детей в виде синдрома гиалиновых мембран,
либо в результате аспирации водами или желудочным
содержанием. Лечение аспирационного синдрома следует
начинать с устранения обструкции трахеобронхиального
дерева, применяя, ларинго- или бронхоскопию и
электроотсос. Положительное действие оказывает
применение средств, способствующих разжижению
содержимого бронхов.
Заслуживает внимания профилактика синдрома
дыхательных расстройств, которую предложил
Dunn(1973). При прорезывании головки ребенка
роженице внутривенно вводится I мл (5 ЕД) окситоцина.
В результате энергичного сокращения матки происходит
быстрое отделение плаценты от ее ложа, послед
выделяют приемом Креде-Лазаревича. Сразу после
этого (в среднем через 50-60 с после рождения ребенка)
новорожденного вместе с последом переносят на
подогреваемый столик и располагают на одном уровне
с плацентой. Через 10 мин под плечи ребенка
подкладывают валик и еще в течение 10 мин его не
отделяют от плаценты. После этого, то есть через 20 мин
после рождения ребенка, пуповину клеммируют,
пересекают и обрабатывают обычным способом.
22.
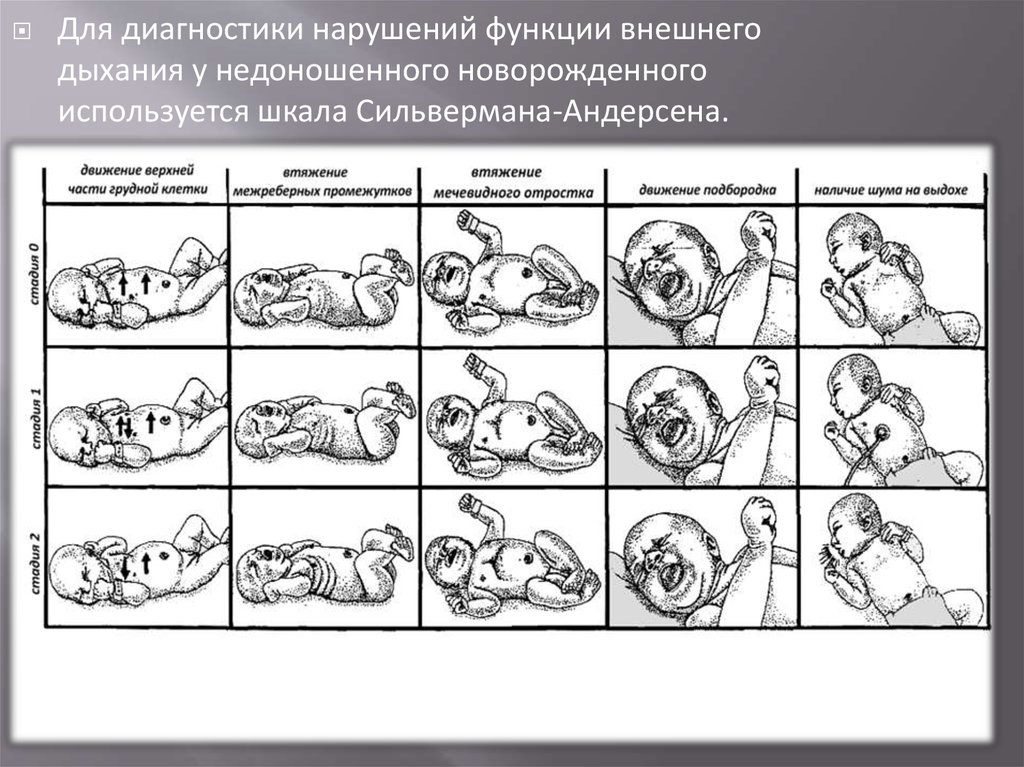
Для диагностики нарушений функции внешнегодыхания у недоношенного новорожденного
используется шкала Сильвермана-Андерсена.
23.
При выявлении первых признаков дыхательной недостаточности осуществляется вспомогательное дыхание через маску илиискусственная вентиляция через эндотрахеальную трубку воздушнокислородной или лучше гелио-кислородной смесью.
Необходим тщательно разработанный режим дыхательной
реанимации и лечение синдрома гиалиновых мембран. С этой целью
широко используется дыхание под повышенным давлением (ППД) на
выдохе. При апноэ ИВЛ также осуществляется под ППД. Оно
проводится с помощью носовых канюль или путем помещения
головки ребенка в полиэтиленовую камеру - мешок. Длительность
лечения зависит от степени выраженности дыхательных расстройств у
новорожденных и может продолжаться в течение первых трех суток
жизни. Для ингаляции используется 40-60% кислородно-воздушная
смесь в соотношении от 1:1 до 3:1.
24.
Общие усилия акушеров и неонатологов,направленные на предупреждение и лечение
перинатальной патологии, являются определяющими
в деле охраны здоровья плода и новорожденного.















 medicine
medicine








