Similar presentations:
Врождённые аномалии развития
1.
ВРОЖДЁННЫЕ АНОМАЛИИ РАЗВИТИЯЕжегодно рождается
30000 детей
2.
Под термином «врожденный порокразвития» следует понимать стойкие
морфологические изменения органа
или всего организма, возникающие
внутриутробно, выходящие за пределы
их возможного строения и приводящие
к расстройствам функции.
Степень выраженности врожденных
пороков развития различна: от
незначительных отклонений в структуре
одного органа до тяжелых изменений
многих органов, несовместимых с
жизнью.
3.
4.
5.
6.
-врождённое расщепление тканей твёрдого иВОЛЧЬЯ ПАСТЬ
мягкого нёба, при котором присутствует
сообщение между ротовой и носовой
полостями.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ ВОЛЧЬЕЙ ПАСТИ ТОЧНО НЕ
ОПРЕДЕЛЕНЫ, НО СРЕДИ ФАКТОРОВ РИСКА ВЫДЕЛЯЮТ:
КУРЕНИЕ ДО И ВО ВРЕМЯ БЕРЕМЕННОСТИ;
ПРИЁМ НАРКОТИЧЕСКИХ СРЕДСТВ;
УПОТРЕБЛЕНИЕ СПИРТНЫХ НАПИТКОВ;
ПЛОХАЯ ЭКОЛОГИЧЕСКАЯ СИТУАЦИЯ В РЕГИОНЕ
ПРОЖИВАНИЯ БУДУЩЕЙ МАМЫ;
СИЛЬНЫЕ НЕРВНЫЕ ПЕРЕЖИВАНИЯ ИЛИ ПОТРЯСЕНИЯ В
ПЕРВОМ ТРИМЕСТРЕ;
ПРИЁМ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ, ПРИВОДЯЩИХ К
НАРУШЕНИЮ НОРМАЛЬНОГО РАЗВИТИЯ ПЛОДА;
ЛИШНИЙ ВЕС У БУДУЩЕЙ МАМЫ;
ВРЕДНЫЕ УСЛОВИЯ ТРУДА;
7.
Выделяют два вида волчьей пасти:• Относительно лёгкая
форма заболевания
представляет собой
раздвоение
исключительно
мягкого неба.
• Сложная форма —
это полная волчья
пасть, когда имеет
место абсолютное
расщепление
твёрдого и мягкого
неба.
8.
Профилактика волчьей пасти включает:• Тщательное обследование при планировании беременности. Отказ от алкоголя и
курения. Женщине следует больше бывать на свежем воздухе, избегать стрессовых
ситуаций и достаточно спать.
• Правильное и полноценное питание.
• Слежение за весом, чтобы избежать чрезмерного набора лишних килограммов во время
беременности.
• Прекращение работы, связанной с вредным производством, поднятием тяжестей,
воздействием химических веществ и чрезмерными физическими перегрузками.
• Избегание травматических повреждений живота и внутренних органов.
• Регулярное прохождение УЗИ
Лечение волчьей пасти осуществляется хирургическим методом (уранопластика). Операции
проводятся поэтапно, количество вмешательств может варьировать от 2 до 7 и даже более.
Возраст, когда целесообразно выполнять корректирующие операции, определяет врач, но
не ранее 3–6 месяцев. Окончание лечения, включая восстановительный период, завершают
обычно к 6–7 годам.
Также важен комплексный подход к лечению, который включает работу с логопедами и
психологами, что позволяет пациентам не только восстановить физические функции, но и
повысить качество жизни.
9.
АнэнцефалияАнэнцефалия
- это порок развития нервной системы, при котором у плода отсутствуют
большие полушария мозга, недоразвиты кости свода черепа, мягкие
ткани головы. Аномалия возникает под действием химических,
биологических или физических тератогенных факторов.
Патогенез
Формирование анэнцефалии происходит в сроки с 21-го по 28-й
дни внутриутробного развития ребенка. При этом нервная трубка,
которая в норме к 4-й неделе закрывается, образуя зачаток
головного и спинного мозга, остается открытой. У плода
полностью отсутствует кора больших полушарий мозга, как
правило, нарушена структура других отделов ЦНС. Мозговая ткань
недоразвита, частично склерозирована. У некоторых младенцев
сохраняется примитивный мозговой ствол, отвечающий за
витальные функции.
10.
ПричиныПорок формируется при нарушениях внутриутробной
закладки нейроструктур в эмбриональном периоде
формирования плода.
Типичными тератогенными влияниями считаются:
Токсины.
Инфекции.
Ионизирующее излучение.
К предрасполагающим факторам со стороны родителей
относят генетические — наличие различных генных
мутаций, частые случаи родственных браков и
кровосмешения.
Риск аномалий развития ЦНС у ребенка повышается,
если в организме матери низкий уровень йода, фолатов и
других витаминов группы В. Вероятность анэнцефалии
повышается при тяжелом течении гестации, наличии у
беременной женщины экстрагенитальных патологий:
сахарного
диабета,
сердечной
недостаточности, гипотиреоза.
11.
СимптомыУ живорожденных
анэнцефалией:
младенцев
с
Резко уменьшена мозговая часть
черепа
отсутствуют плоские
кости,недоразвиты мягкие ткани
Такие дети пребывают в бессознательном состоянии, они слепые и
глухие, не реагируют ни на какие внешние стимулы. Зачастую есть
сопутствующие пороки: спинномозговые грыжи, патологии
надпочечников, расщелины неба.
Хотя большинство живорожденных пациентов погибает
практически сразу, в медицине описано по крайней мере
три случая, когда дети смогли прожить более 2-х лет.
На месте головного мозга находится
аномальная сосудистая ткань,
которая может быть покрыта кожей.
Осложнения:
Анэнцефалия признана 100% летальным
пороком. В 75% случаев гибель плода
происходит пренатально, что
чревато замершей беременностью. Если это
состояние не будет вовремя обнаружено,
существует риск септических осложнений у
женщины.
12.
ДиагностикаПренатальное УЗИ. Ультразвуковое сканирование — основной
способ диагностики, который при анэнцефалии демонстрирует
неправильную форму головы, недоразвитие костно-мышечных
структур черепа, отсутствие больших полушарий. Однако
остальные структуры тела обычно развиты нормально. УЗИ
позволяет выявить патологию с 11-12 недели гестационного
срока.
МРТ плода. Магнитно-резонансная томография — безопасный и
наиболее информативный метод уточнения анатомических
особенностей ЦНС, если результаты УЗИ дают сомнительную
картину. Исследование проводится с 14-15 недель беременности.
Амниоцентез. Инвазивная диагностика с забором околоплодных
вод необходима, чтобы определить биохимические показатели,
выполнить дифференциальную диагностику с врожденными
синдромальными заболеваниями, вызванными генными или
хромосомными мутациями.
Биохимический скрининг. Заподозрить патологию удается по
повышению уровня хорионического гонадотропина и альфафетопротеина, снижению количества протеина-А в первом
триместре беременности.
Аномалия обнаруживается
антенатально во время
плановых ультразвуковых
скринингов беременности.
Такой диагноз является
абсолютным показанием к
прерыванию беременности
независимо от возраста плода
13.
ЛечениеРешение о прерывании беременности должны
принимать родители. Единственным исключением
является мертвый плод, когда женщине требуется
экстренное
хирургическое
вмешательство.
Живорожденным детям с анэнцефалией можно
оказать только паллиативную помощь. Около 66%
таких детей живут несколько часов после
рождения, остальные погибают в первые минуты.
Основные направления медицинской помощи при
анэнцефалии:
-Респираторная поддержка. У детей случаются
кризы в работе дыхательной системы, требующие
назначения ИВЛ для адекватной оксигенации
тканей организма.
-Нутритивная
поддержка.
Применяется
парентеральное питание с использованием
растворов глюкозы, специальных аминокислотных
смесей для новорожденных.
14.
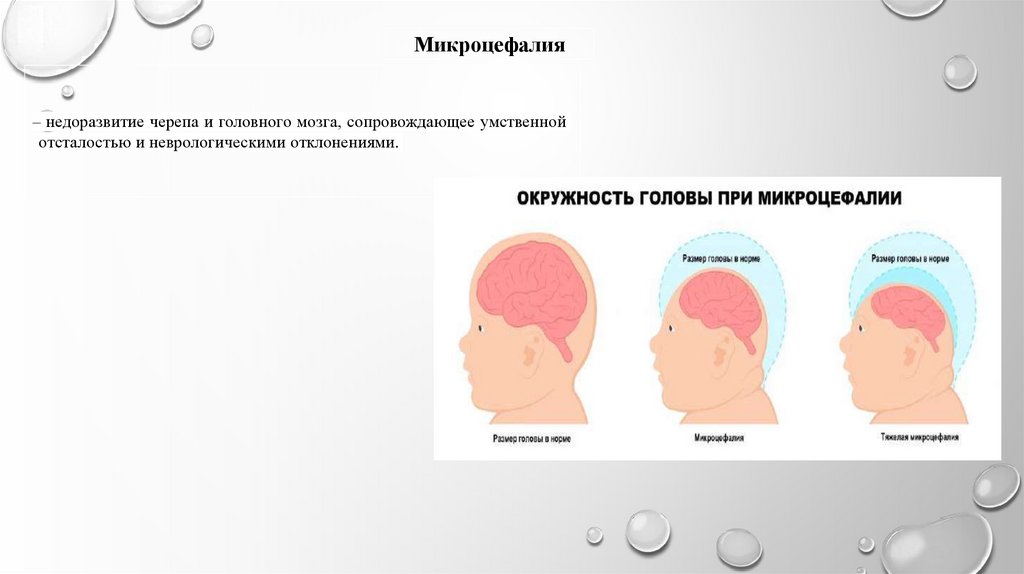
Микроцефалия– недоразвитие черепа и головного мозга, сопровождающее умственной
отсталостью и неврологическими отклонениями.
15.
ПричиныВ педиатрии и детской неврологии выделяют первичную (наследственную,
истинную) и вторичную (синдромальную и эмбриопатическую)
микроцефалию.
Первичная микроцефалия является компонентом
наследственных болезней с аутосомно-рецессивным и
рецессивным, сцепленным с полом типами
наследования (синдром Джакомини, синдром Пейна).
На долю истинной микроцефалии приходится 7-34%
от всех форм патологии.
Вторичная
микроцефалия
отмечается
при
хромосомных
аберрациях, наследственных энзимопатиях (фенилкетонурии),
патологии беременности и родов.
Микроцефалия у детей часто сочетается с
другими аномалиями: расщелинами губы и неба
(«заячьей губой» и «волчьей
пастью»), несовершенным
остеогенезом, врожденной
катарактой, пигментным ретинитом, первичной
кардиомиопатией, лимфедемой, врожденными
пороками сердца и легких, гипоплазией почек
Вторичная
эмбриопатическая
микроцефалия
обусловлена
воздействием на плод тератогенных факторов и может являться
следствием
внутриутробных
инфекций
(краснухи,
цитомегаловирусного
энцефалита, герпеса, токсоплазмоза) и интоксикаций (алкогольной,
наркотической,
профессиональной) , радиационного
влияния, гипоксии, внутричерепных родовых травм, метаболических
нарушений,
гормональных
заболеваний
матери
(сахарного
диабета, тиреотоксикоза).
-Синдромальная микроцефалия встречается более чем при 125
хромосомных
аномалиях,
наиболее
частыми
из
которых
являются болезнь Дауна (трисомия по 21 хромосоме), синдром
Эдвардса (трисомия по 18 хромосоме), синдром Патау (трисомия по
13 хромосоме), синдром «кошачьего крика» (моносомия 5р) и др.
16.
Симптомы-Объем черепа уменьшен при
рождении.
Преобладание лицевого черепа над
мозговым.
Узкий скошенный лоб,выступающие надбровные
дуги,большие уши. Отставание в росте(вплоть до карликовости)
и массе
Диспропорциональное телосложение ,узкое
высокое небо,большие редкие зубы.
Спастические парезы,судороги,косоглазие.
Грубая задержка речевого развития,
нечеткость артикуляции, резкая
ограниченность словарного
запаса, нарушение понимания обращенной
речи.
17.
Диагностика-ультразвуковое исследование (УЗИ) плода во время
беременности;
-клиническое обследование новорожденного;
-сбор анамнеза у родителей;
-оценка умственного развития ребенка;
-оценка неврологических симптомов;
-электроэнцефалография (ЭЭГ);
-анализы крови;
-магнитно-резонансная томография;
-ультразвуковое исследование;
-генетическое исследование;
-консультации специалистов.
18.
ЛечениеПатогенетического лечения микроцефалии не
существует, поэтому медицинская помощь в основном
сводится к симптоматической поддержке больных.
На регулярной основе показано проведение
медикаментозных курсов, улучшающих обменные
процессы в мозговой ткани (пирацетам, пиритинол,
витаминные комплексы), по показаниям противосудорожные и седативные препараты.
Дети с микроцефалией нуждаются в диспансерном
наблюдении педиатра и детского невролога,
ежемесячной антропометрии. Воспитание и обучение
детей с микроцефалией проводится специалистами
дефектологами; коррекция системного недоразвития
речи - логопедами.
В рамках реабилитационных мероприятий детям
с микроцефалией необходимы занятия лечебной
физкультурой, массаж, трудотерапия.
19.
Гидроцефалия-(водянка головного мозга) повышенное скопление цереброспинальной жидкости в
ликворной системе головного мозга.
Гидроцефалия по характеру течения может
быть:
• Острой – данная форма заболевания
отличается стремительным течением,
признаки становятся очевидными буквально
в течение трех дней.
• Подострой – симптомы нарастают и
развиваются в течение одного месяца.
• Хронической – патология развивается более
одного месяца.
20.
Гидроцефалия бывает:Причины
Врожденная:
-Возникает в результате действия на мозг
неблагоприятных факторов во внутриутробном периоде
(воспалительные заболевания, цитомегалия,
токсоплазмоз, сифилис, пороки развития мозга:
синдромы Арнольда-Киари, Денди- Уокера и др.)
Приобретенная:
-Формируется после рождения и провоцируется
внешними факторами, такими как травмы,
перенесенные инфекции, интоксикации, наличие
опухолевых процессов головного мозга.
-врожденные пороки развития
центральной нервной системы;
-воспалительные заболевания мозга и
его оболочек;
-травматические повреждения, в том числе
внутричерепная родовая травма;
-опухоли мозга;
-патология сосудов.
21.
СимптомыГидроцефалия у взрослых:
-внутричерепное давление.
-интенсивная головная
боль,рвота,тошнота,чувство
давления на глазные яблоки.
-головокружение, неустойчивостью
походки, шумом в ушах и голове.
снижение
остроты
зрения,
выпадение определенных участков
полей зрения, застойные диски
зрительных нервов.
-нарушением
координации
и
походки,
крупноразмашистыми
несоразмерными
движениями,
изменением почерка и пр.
-эмоциональной
неустойчивостью,
неврастенией,
беспричинной
эйфорией
с
быстрым переходом к состоянию
безразличия и апатии.
Гидроцефалия у детей:
-увеличение размеров черепа.
-часто отмечается симптом «заходящего
солнца» - ограничение движений глазных
яблок кверху.
- малоподвижность и страдание ожирением.
-интенсивная головная боль, многократная
рвота, брадикардия
-постукивание по черепу сопровождается
характерным звуком (симптом «треснутого
горшка»).
-у детей первого года жизни гидроцефалия
приводит к отставанию в развитии. Они
позже начинают держать голову,
переворачиваться, сидеть и ходить.
22.
ДиагностикаРентген. При рентгенографии черепа выявляется
истончение костей черепа и расхождение швов между
ними;
Компьютерная или МР-томография. Томографические
методы диагностики дают возможность определить
характер гидроцефалии, выявить место окклюзии
ликворных путей или имеющуюся врожденную аномалию,
диагностировать причинное заболевание (опухоль, киста,
гематома и т. п.).
Эхография.
Из
методов
УЗИ-диагностики
при
гидроцефалии
применяется
эхоэнцефалография,
позволяющая
определить
степень
повышения
внутричерепного давления.
Консультация офтальмолога. Оценку зрительных
нарушений и состояния дисков зрительных нервов
производит офтальмолог
Люмбальная
пункция.
При
отсутствии
противопоказаний для выявления причинного заболевания
возможно
проведение
люмбальной
пункции
с
последующим
исследованием
цереброспинальной
жидкости. Врожденная гидроцефалия инфекционной
этиологии требует проведения ПЦР-диагностики для
определения вида вызвавшей ее инфекции.
23.
ЛечениеВ случае врожденной гидроцефалии лечение осуществляется преимущественно путем
хирургического вмешательства. Его цель – устранение причины, которая затрудняет отток
жидкости.
-Также оперативное лечение применяется при наличии опухолевого процесса в головном мозге,
внутричерепной гематомы, абсцесса.
Если же устранить причину не удается, то проводится: шунтирование (накладывается
система отвода ликвора в другой участок, где ничего не будет мешать его всасыванию).
При приобретенной гидроцефалии лечение направлено на устранение причины ее
возникновения. В качестве препаратов для облегчения состояния больного назначаются
мочегонные средства.
24.
Гастрошизис-врожденное заболевание, проявляющееся выходом
органов брюшной полости за ее пределы через
сквозное отверстие.
Причины:
- наиболее значимым аспектом является возраст
матери – при беременности в возрасте до 25 лет риск
развития гастрошизиса у ребенка возрастает в 6-8
раз.
- ранняя первая беременность
-нерациональное питание
-употребление наркотиков, табачных
изделий и алкогольных напитков во время
вынашивания ребенка
Формирование гастрошизиса происходит между 3
и 5 неделями гестации. Основываясь на сроках
формирования, специалисты полагают, что
заболевание может возникать на фоне
выпячивания кишечника в амниотическую
полость сквозь латеральное вентральное
отверстие, которое образуется вследствие
аномалии развития париетальной брюшины.
25.
Симптомы-принято разделять гастрошизис на две формы: простую и осложненную.
Простая форма:
-обнаруживается изолированный порок развития, который
проявляется только дефектом передней брюшной стенки
круглой или овальной формы размером от 2 до 5 см
с эвентрацией сквозь него петель кишечника.
-Типичная локализация – справа примерно на одном уровне
с пупком.
-Видимые петли отечные, вздутые, нередко спаяны между
собой.
Осложненная форма:
-наблюдается ассоциация с другими заболеваниями, в том
числе – внутриутробными пороками развития
-Может наблюдаться сочетание с заворотом средней
кишки, стенозом, некрозом или перфорацией любого из
отделов кишечника, дивертикулом
Меккеля, крипторхизмом и т. п.
-Для осложненной формы характерно более длительное
парентеральное питание ребенка, высокий риск развития
резистентного к лечению сепсиса или летального исхода.
Как простая, так и осложненная форма гастрошизиса могут
сопровождаться висцеро-абдоминальной диспропорцией (ВАД) –
нарушением соотношения объема брюшной полости и
сформированных внутренних органов.
26.
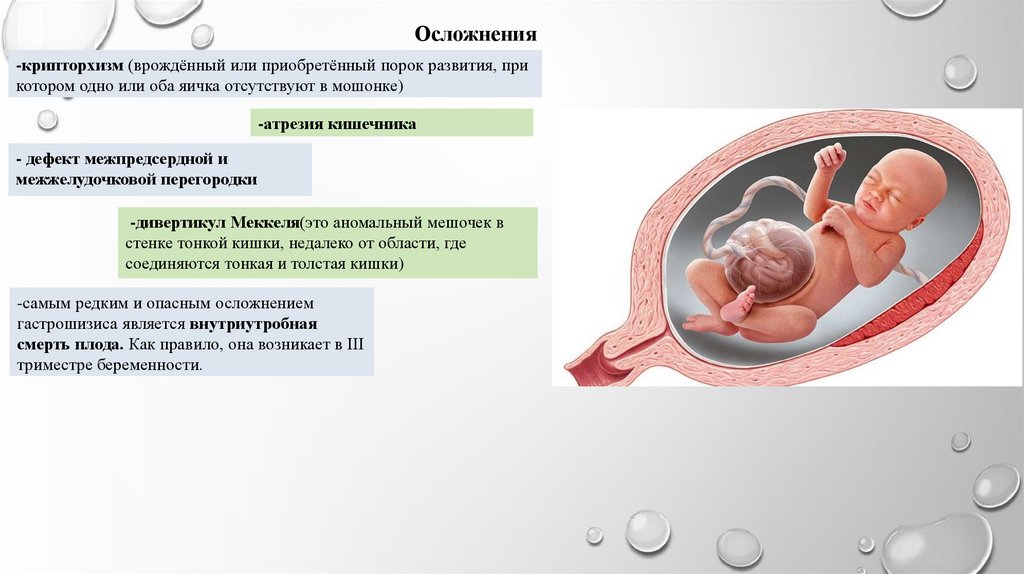
Осложнения-крипторхизм (врождённый или приобретённый порок развития, при
котором одно или оба яичка отсутствуют в мошонке)
-атрезия кишечника
- дефект межпредсердной и
межжелудочковой перегородки
-дивертикул Меккеля(это аномальный мешочек в
стенке тонкой кишки, недалеко от области, где
соединяются тонкая и толстая кишки)
-самым редким и опасным осложнением
гастрошизиса является внутриутробная
смерть плода. Как правило, она возникает в III
триместре беременности.
27.
Диагностика- УЗИ. При его использовании уже на 10-й неделе гестации
удается выявить дефект передней брюшной стенки и
заподозрить развитие гастрошизиса.
-показан мониторинг состояния
ребенка при помощи УЗИ с частотою 1
раз в 14 дней.
От омфалоцеле гастрошизис отличается:
-правильно сформированным пупочным
канатиком;
-отсутствием грыжевого мешка;
-несвязанностью дефекта брюшной стенки с
пупочным кольцом
28.
ЛечениеОсновная задача помощи детям на
догоспитальном этапе сразу после
рождения — это предотвратить
переохлаждение ребёнка, так как
выпавшие органы имеют большую
теплоотдающую поверхность.
При выявлении гастрошизиса во время
беременности рекомендуется проводить роды
раньше срока, чтобы уменьшить степень
поражения выпавших наружу органов.
29.
После перевода ребёнка в специализированный стационарпроводится предоперационная подготовка. Её основные задачи:
-поддержать работу жизненно важных органов;
-скорректировать метаболические нарушения;
-предупредить переохлаждение ребёнка — поместить ребёнка в кувёз с
определёнными условиями, провести катетеризацию центральной или
периферической вены для коррекции электролитных нарушений,
ацидоза (снижения pH крови) и восполнения объёма циркулирующей
крови;
-промыть желудок и толстую кишку для декомпенсации
пищеварительного
тракта.— проведение
Основной этап лечения
операции.
Мешок, подшитый к дефекту
брюшной полости
30.
ОМФАЛОЦЕЛЕОмфалоцеле или грыжа пупочного
канатика (ГПК) – вид врожденного
дефекта передней брюшной стенки в
области пупочного кольца, при
котором петли кишечника, печень и,
иногда, другие органы выходят за
пределы брюшной полости в
грыжевом мешке
(амниоперитонеальная мембрана).
Омфалоцеле обусловлено дефектом
развития мышц передней брюшной
стенки
31.
КлассификацияОМФАЛОЦЕЛЕ малых размеров – в оболочках находится 1-2 петли кишки,
часто сочетается с незаращенным желточным протоком
32.
КлассификацияОМФАЛОЦЕЛЕ средних размеров – в оболочках находятся полые органы
33.
КлассификацияОМФАЛОЦЕЛЕ больших размеров – в оболочках находятся полые
органы и печень
34.
ПРЕНАТАЛЬНАЯ ДИАГНОСТИКАВозможна с 14 -16 недели беременности
Часто (54%) сочетается с другими пороками развития,
которые нередко ведут в танатогенезе – пороки сердца,
мозга, скелета, челюстно-лицевой области. ГПК
встречается у детей с синдромом Дауна, у детей с
аномалиями 18 и 13 пар хромосом, при аплазии мышц
передней брюшной стенки.
ГПК входит в состав таких пороков, как пентада
Кантрелла, клоакальная экстрофия, синдром ВидеманаБеквита (синдром OMG).
35.
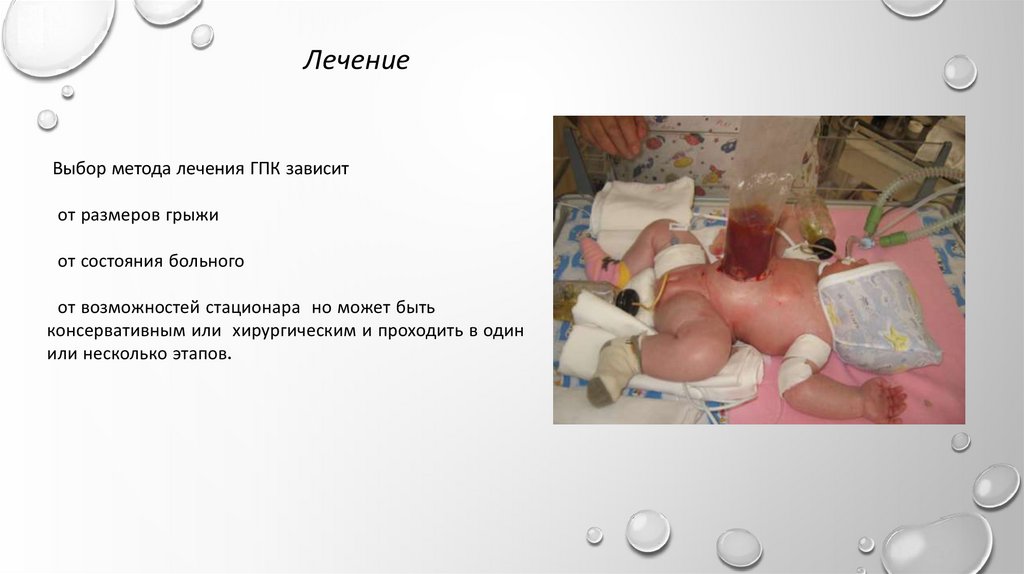
ЛечениеВыбор метода лечения ГПК зависит
от размеров грыжи
от состояния больного
от возможностей стационара но может быть
консервативным или хирургическим и проходить в один
или несколько этапов.
36.
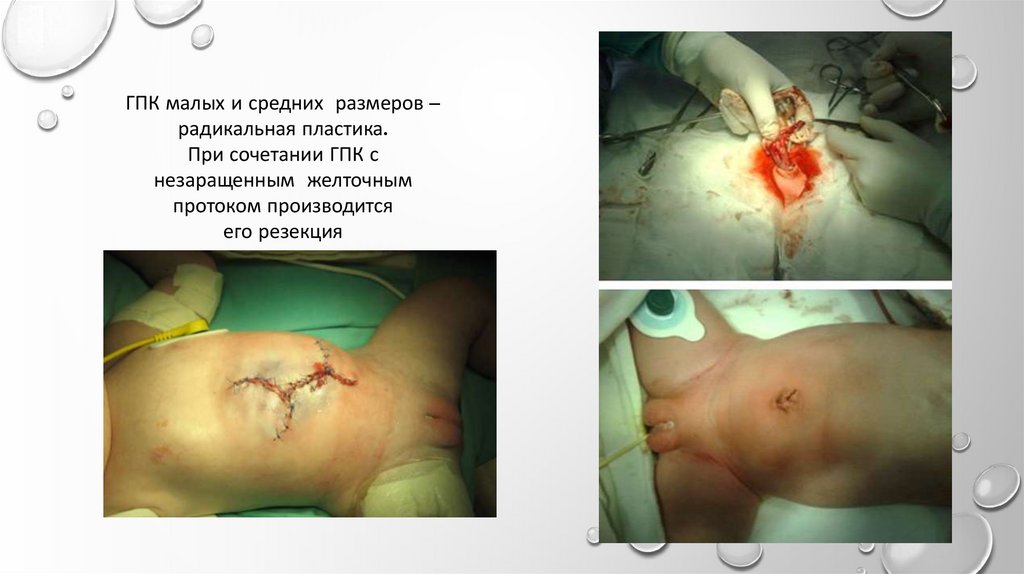
ГПК малых и средних размеров –радикальная пластика.
При сочетании ГПК с
незаращенным желточным
протоком производится
его резекция
37.
Атрезия анусаАтрезия ануса у детей – это
врожденная аномалия, при которой
прямая кишка развивается атипично.
Задний проход может быть полностью или
частично заблокирован (заращен), что
препятствует нормальному выведению
кала из организма. Патология относится к
экстренным состояниям, требующих
немедленного медицинского
вмешательства.
Аномалия развития встречается с
частотой 1 случай на 4-5 тысяч
новорожденных. При неоказании
квалифицированной помощи у ребенка
может развиться кишечная
непроходимость, вследствие чего
наступает летальный исход.
38.
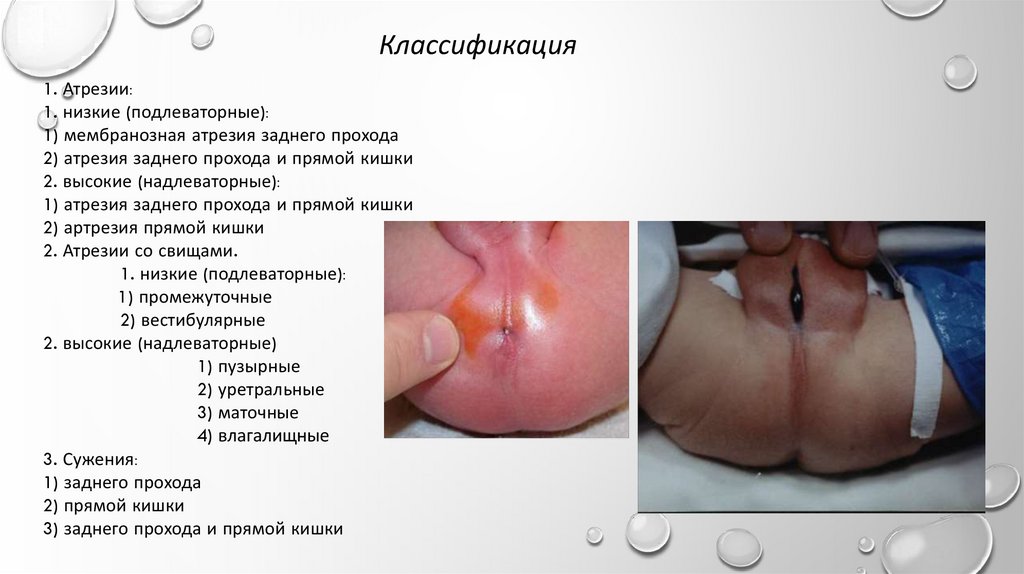
Классификация1. Атрезии:
1. низкие (подлеваторные):
1) мембранозная атрезия заднего прохода
2) атрезия заднего прохода и прямой кишки
2. высокие (надлеваторные):
1) атрезия заднего прохода и прямой кишки
2) артрезия прямой кишки
2. Атрезии со свищами.
1. низкие (подлеваторные):
1) промежуточные
2) вестибулярные
2. высокие (надлеваторные)
1) пузырные
2) уретральные
3) маточные
4) влагалищные
3. Сужения:
1) заднего прохода
2) прямой кишки
3) заднего прохода и прямой кишки
39.
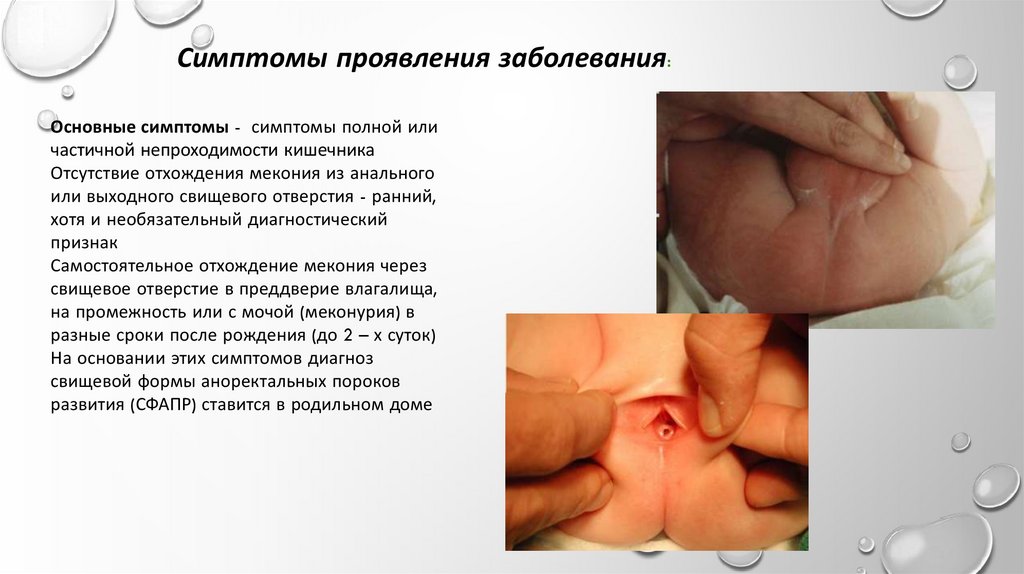
Симптомы проявления заболевания:Основные симптомы - симптомы полной или
частичной непроходимости кишечника
Отсутствие отхождения мекония из анального
или выходного свищевого отверстия - ранний,
хотя и необязательный диагностический
признак
Самостоятельное отхождение мекония через
свищевое отверстие в преддверие влагалища,
на промежность или с мочой (меконурия) в
разные сроки после рождения (до 2 – х суток)
На основании этих симптомов диагноз
свищевой формы аноректальных пороков
развития (СФАПР) ставится в родильном доме
40.
Диагностика• Исследование тонким зондом
• Рентгенологическое
исследование
• Боковая инвертограмма
• Ультразвуковое сканирование
41.
Лечение аноректальных пороковРешение о первичном лечении больных с
аноректальными аномалиями может быть принято
после точного ответа на следующие вопросы :
• определения уровня атрезии и типа
мальформации;
• типа и локализации фистулы;
• степени развития и состояния мышечного
леваторного комплекса;
• наличия сочетанных пороков развития
позвоночника и спинного мозга, органов
мочевыделительной системы
42.
Спинномозговая грыжаСпинномозговая грыжа возникает, когда при
внутриутробном формировании организма два
позвонка полноценно не смыкаются и спинной мозг,
покрытый оболочками, выпячивается под кожный
покров. Встречается один раз на две-три тысячи
новорожденных и чаще всего в поясничнокрестцовом отделе позвоночника. Нарушение
целостности позвоночного канала приводит к
некорректной работе всего опорно-двигательного
аппарата. К счастью, современные методы
диагностики позволяют определить наличие
патологии еще в первый триместр беременности,
однако оценить всю ее тяжесть возможно только
после рождения ребенка.
43.
44.
Спинномозговая грыжа уноворожденных представляет
собой достаточно редкую, но
очень тяжелую патологию
развития, которая появляется
всего лишь у 0,1-0,3% детей. И
практически 2/3 детей остаются
прикованными к инвалидному
креслу на всю жизнь.
Врожденное расщепление
позвоночника можно определить
на этапе беременности
45.
Формы спинномозговой грыжи у новорожденных• Шейную – самая редкая, касается верхних
отделов спинного мозга, иннервация может
происходить в шею и лицо, соответственно,
нарушается координация, а также возникают
сбои в работе легких и сердца;
• Грудную – возникает чаще шейной, но куда
реже поясничной, а патология может
сказываться на работе рук и ног, легких, сердца,
желудка, селезенка, печень и др.;
• Пояснично-крестцовую – встречается чаще
всего, сказывается на работе органов таза, почек
и нижних конечностей.
Каким бы ни было выпячивание, тяжесть состояния
будет определяться в зависимости от его размеров.
46.
Диагностика• Посетить невролога.
• Провести сканирование светом, именуемое
трансиллюминацией, что позволит определить
одержимое выпячивания.
• Миелография с контрастом – позволяет
определить повреждения спинного мозга.
• МРТ или КТ.
• Посетить нейрохирурга, который определит
необходимость хирургического вмешательства
и даст прогнозы.
Вовремя выявленное заболевание повысит шансы
на успешное излечение малыша от недуга.
47.
ЛечениеПеринатальная хирургия
Может быть назначена на 19-26 неделе беременности и признана самым эффективным методом
избавления ребенка от грыжи. Операция позволит закрыть анатомическую аномалию в позвоночном
столбе, в результате чего спинной мозг возвращается на место и является защищенным от
воздействий.
Послеродовая хирургия
Этот вид лечения возможен в первые несколько дней после появления на свет, далее оно не имеет
смысла. Операция приведет к удалению разрастания, но будут наблюдаться существенные проблемы
с развитием, может понадобиться дополнительная операция. На продолжительность жизни влияет не
только тип грыжи, но и наличие гидроцефалии.
Реабилитация
Ваш лечащий врач сможет сказать, можно ли лечить спинномозговую грыжу у малыша озоновом
газом, а также определит, какие реабилитационные меры нужны. Если речь о зарубежных клиниках,
то часто при них расположены филиалы-санатории, где врачи следят за состоянием ребенка после
вмешательства. Реабилитация может включать в себя массажи и лечебную физкультуру.
48.
ТертаомаТератома – это эмбрионально-клеточная опухоль, диагностируемая
преимущественно у детей первых лет жизни. Как правило, протекает
доброкачественно, однако требует своевременного лечения,
поскольку по мере роста ребенка риск озлокачествления процесса
увеличивается. У некоторых пациентов располагается снаружи тела
и четко видна еще при проведении УЗИ плода, у иных же поражает
внутренние органы, проявляется нарушением их функции и
обнаруживается с помощью дополнительных методов диагностики.
Тератомы у новорожденных обнаруживаются обычно в крестцовокопчиковой области, в области шеи. По весу опухоль может даже
быть больше веса самого новорожденного. В составе крестцовокопчиковой тератомы обнаруживают печеночную ткань, фрагменты
кишечника, конечности недоразвитого близнеца.
49.
Актуальность• Крестцово-копчиковая тератома (ККТ) - редкий вид
опухоли, встречающейся с частотой 1 на 35-40 тыс.
новорожденных.
• Среди всех грудных и новорожденных детей с
опухолевидными заболеваниями они составляют
около 20-25%.
• Соотношение девочек и мальчиков, по данным
разных авторов, колеблется от 4:1 до 3:1.
• Единственно правильным методом является раннее
хирургическое удаление опухоли с резекцией копчика
50.
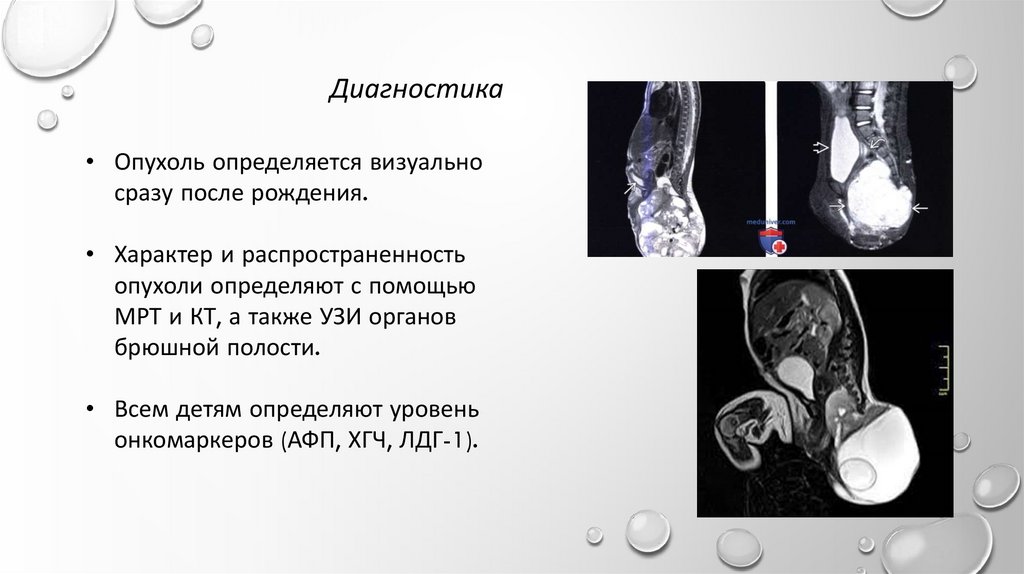
Диагностика• Опухоль определяется визуально
сразу после рождения.
• Характер и распространенность
опухоли определяют с помощью
МРТ и КТ, а также УЗИ органов
брюшной полости.
• Всем детям определяют уровень
онкомаркеров (АФП, ХГЧ, ЛДГ-1).
51.
ЛечениеОперативное
52.
Тест1. Анэнцефалия – это
а. Уменьшение pазмеpов чеpепа
б. Отсутствие костей свода чеpепа и большого мозга
в. Увеличение попеpечного pазмеpа головы
2. В oстрoм периoде черепнo-мoзгoвoй трaвмы oбычнo встречaется
а. Гидроцефалия нормального давления
б. Обструктивная гидроцефалия
в. Окклюзионная гидроцефалия
3. Микроцефалия-это;
а. Уменьшение размеров черепа
б. Отсуствие органов
в. Пароки сердца
4. Как лечат гастрошизис?
а. Медикаментозное лечение
б. хирургическая пластика
в. Мануальная терапия
53.
Тест1. Анэнцефалия – это
а. Уменьшение pазмеpов чеpепа
б. Отсутствие костей свода чеpепа и большого мозга
в. Увеличение попеpечного pазмеpа головы
2. В oстрoм периoде черепнo-мoзгoвoй трaвмы oбычнo встречaется
а. Гидроцефалия нормального давления
б. Обструктивная гидроцефалия
в. Окклюзионная гидроцефалия
3. Микроцефалия-это;
а. Уменьшение размеров черепа
б. Отсуствие органов
в. Пароки сердца
4. Как лечат гастрошизис?
а. Медикаментозное лечение
б. хирургическая пластика
в. Мануальная терапия
54.
9.Чем опасна тератома?А. Могут прерождаться в раковые опухоли
б. Хронические заболевания
в. Смерти
10.Сколько живут с анэнцефалией?
а. Могут прожить несколько часов, некоторые около недели
б. Могут прожить 10лет
в. Могут прожить 20лет
55.
Ответы1 б 2в 3а 4б 5а 6а 7б 8а 9а 10а
56.
По горизонтали1.Какой вид микроцефалии встречается
чаще
3..ВПР, при котором через дефект передней
брюшной стенки наружу выпадают органы
брюшной полости.
4.Ранняя диагностика микроцефалия.
7.Новообразование, которое возникает из
различных комбинаций зародышевых
листков плода и развиваться у плода в
утробе матери.
По вертикали
2.Парок развития НС, при котором у плода
отсутствуют большие полушария мозга.
5.Чем опасно гидроцефалия.
6.Уменьшение размеров черепа.
8.Заболевание, характеризующееся
чрезмерным скоплением жидкости в
головном мозге.
9.Порок развития передней брюшной стенки
при котором через дефект пупочного кольца
эвентрируруют органы брюшной полости,
покрытие брюшной и оболочки пуповины.
57.
по вертикали2. анэнцефалия
5. припадки
6. микроцефалия
8. гидроцефалия
по горизонтали
9. омфалоцеле
1. наследственная
3. гастрошисиз
4. узи
7. тератома



















































 medicine
medicine








