Similar presentations:
Пороки развития передней брюшной стенки у детей
1.
БАШКИРСКИЙ ГОСУДАРСТВЕННЫЙМЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Кафедра детской хирургии с курсом ИДПО
РЕСПУБЛИКАНСКАЯ ДЕТСКАЯ
КЛИНИЧЕСКАЯ БОЛЬНИЦА, Г. УФА
ПРЕДСТАВЛЯЮТ
2.
Пороки развития переднейбрюшной стенки.
Гастрошизис
Омфалоцеле
Экстрофия мочевого пузыря
Синдром «сливового живота»
Доцент кафедры детской
хирургии с курсом ИДПО ,
К.м.н. Латыпова Г.Г.
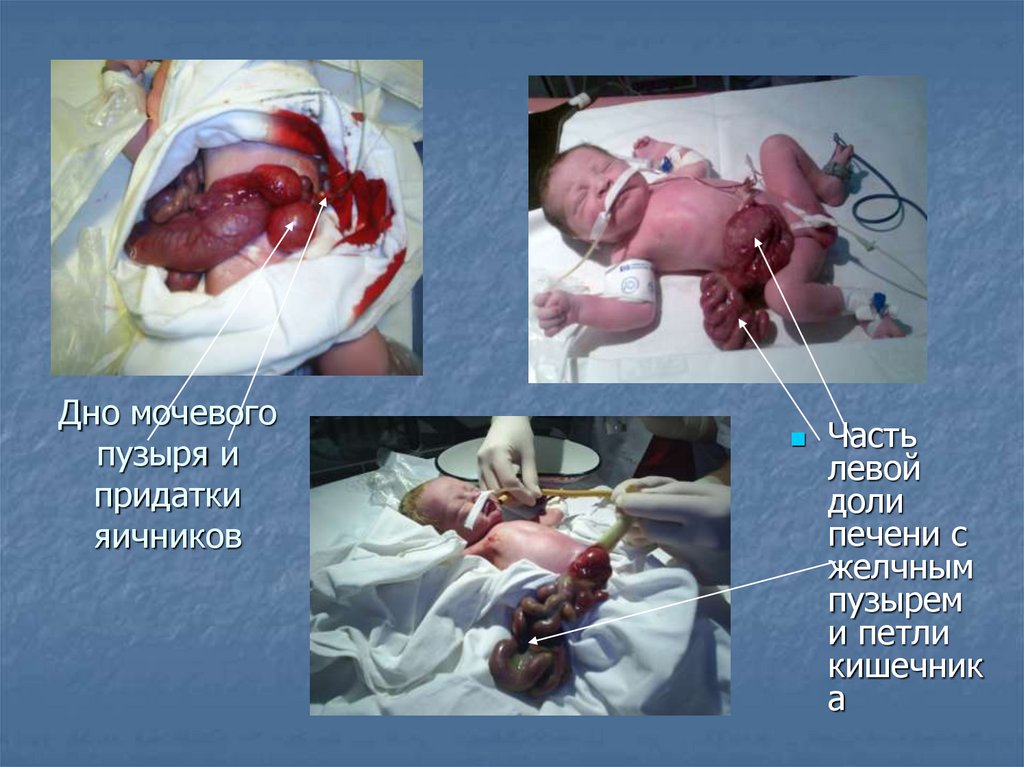
3.
Дно мочевогопузыря и
придатки
яичников
Часть
левой
доли
печени с
желчным
пузырем
и петли
кишечник
а
4.
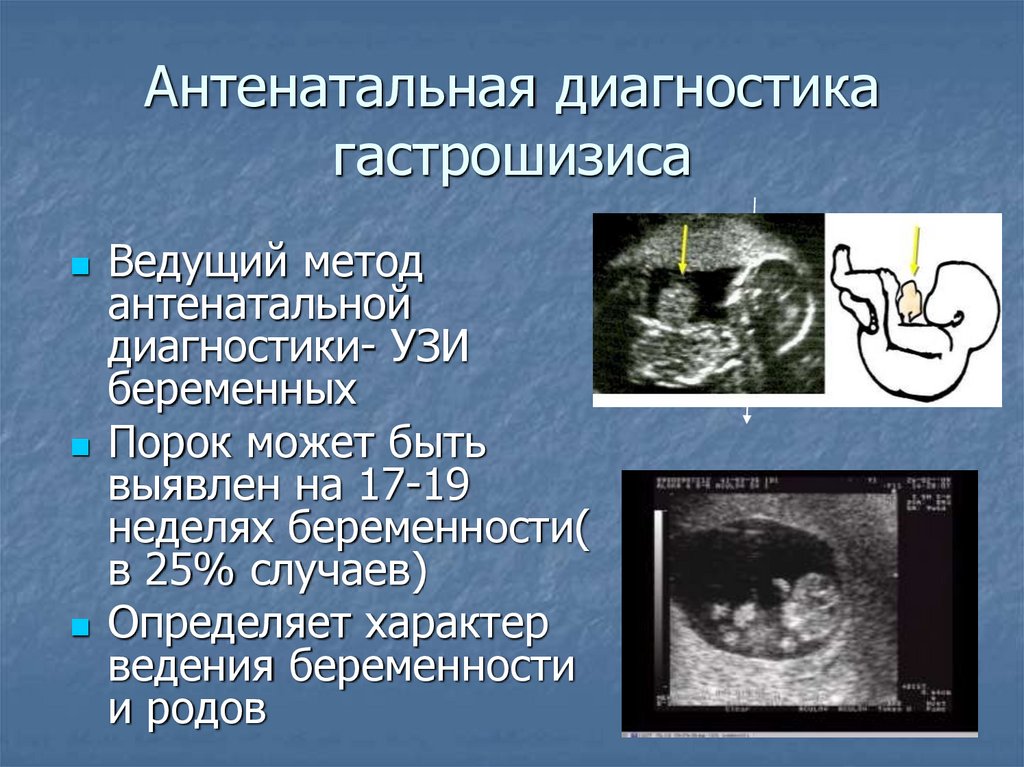
Антенатальная диагностикагастрошизиса
Ведущий метод
антенатальной
диагностики- УЗИ
беременных
Порок может быть
выявлен на 17-19
неделях беременности(
в 25% случаев)
Определяет характер
ведения беременности
и родов
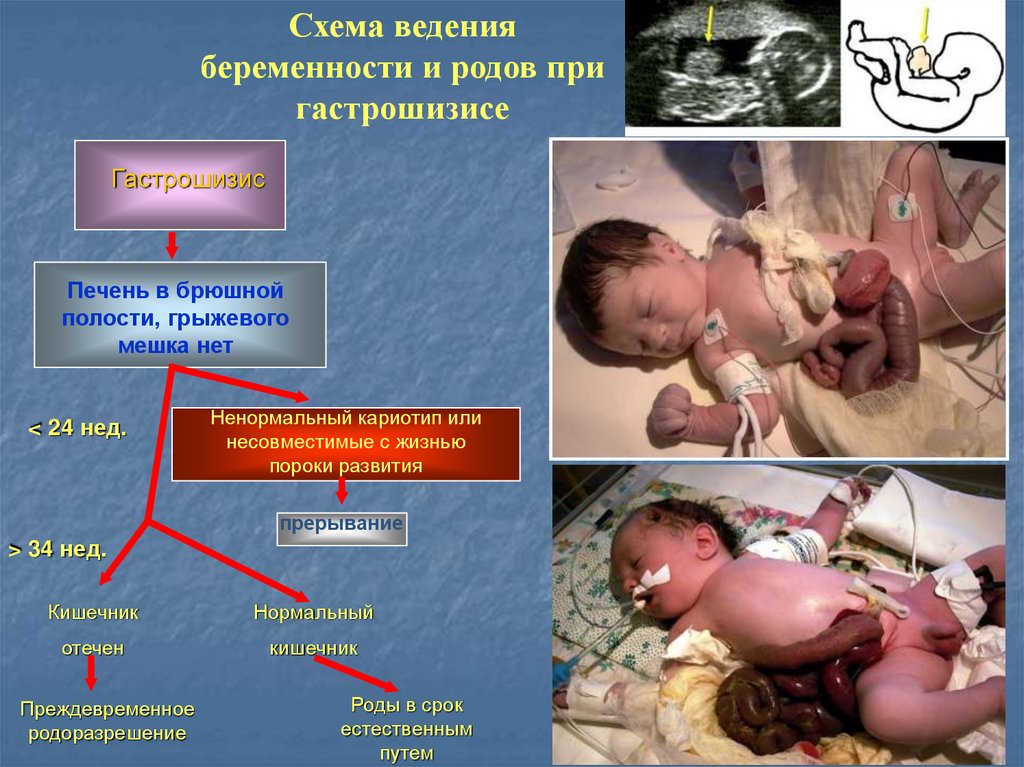
5.
Схема ведениябеременности и родов при
гастрошизисе
Гастрошизис
Печень в брюшной
полости, грыжевого
мешка нет
< 24 нед.
Ненормальный кариотип или
несовместимые с жизнью
пороки развития
прерывание
> 34 нед.
Кишечник
Нормальный
отечен
кишечник
Преждевременное
родоразрешение
Роды в срок
естественным
путем
6.
Тактика врача педиатра7.
Правила транспортировки детейс гастрошизисом
Соблюдение общего
температурного режима (кювез)
Предупреждение осложнений со
стороны эвентрированных
органов (высыхания,
инфицирования,
охлаждения) путем погружения
органов в стерильный пакет с его
плотной фиксацией к коже
лейкопластырной повязкой и
обертывание ватно-марлевой
повязкой
Декомпрессия ЖКТ (зонд в
желудок)
Инфузионная терапия
Обезболивание
ненаркотическими анальгетиками
Антибактериальная терапия
8.
Госпитальный этапЗадачи
реаниматологов –
стабилизация
состояния,
инфузионная терапия
60 мл/кг массы на 2-3
часа подготовки
Задачи хирургов –
уменьшение объема
эвентрированных
органов путем
высокого промывания
толстой кишки, выбор
хир. тактики
9.
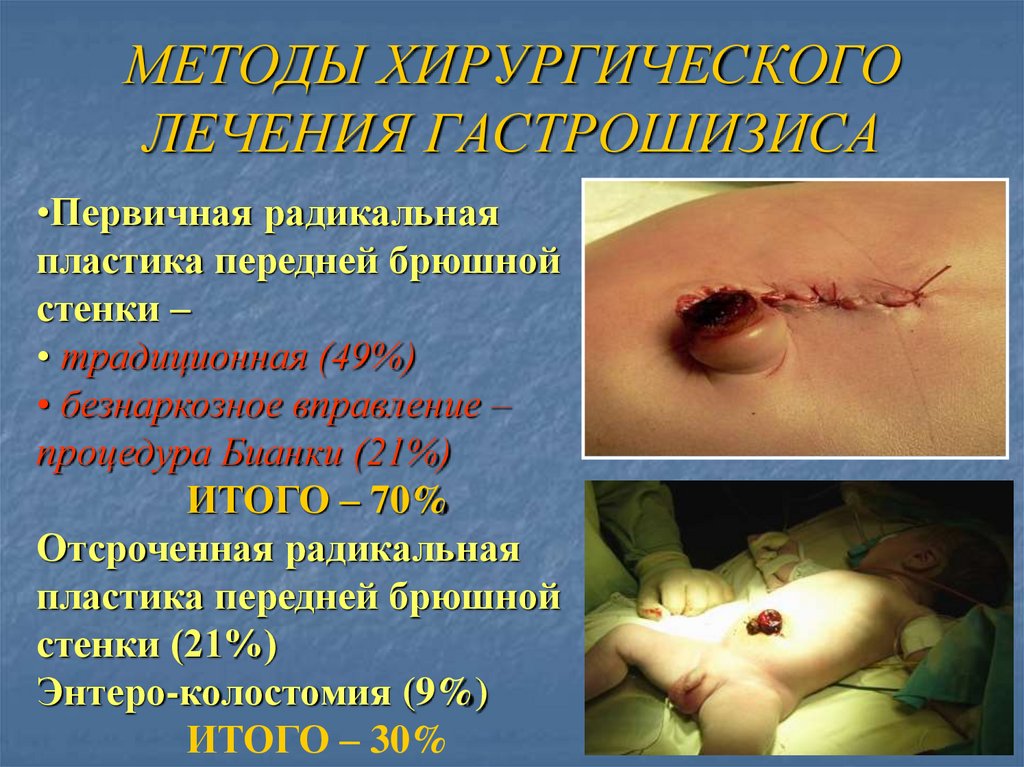
МЕТОДЫ ХИРУРГИЧЕСКОГОЛЕЧЕНИЯ ГАСТРОШИЗИСА
•Первичная радикальная
пластика передней брюшной
стенки –
• традиционная (49%)
• безнаркозное вправление –
процедура Бианки (21%)
ИТОГО – 70%
Отсроченная радикальная
пластика передней брюшной
стенки (21%)
Энтеро-колостомия (9%)
ИТОГО – 30%
10.
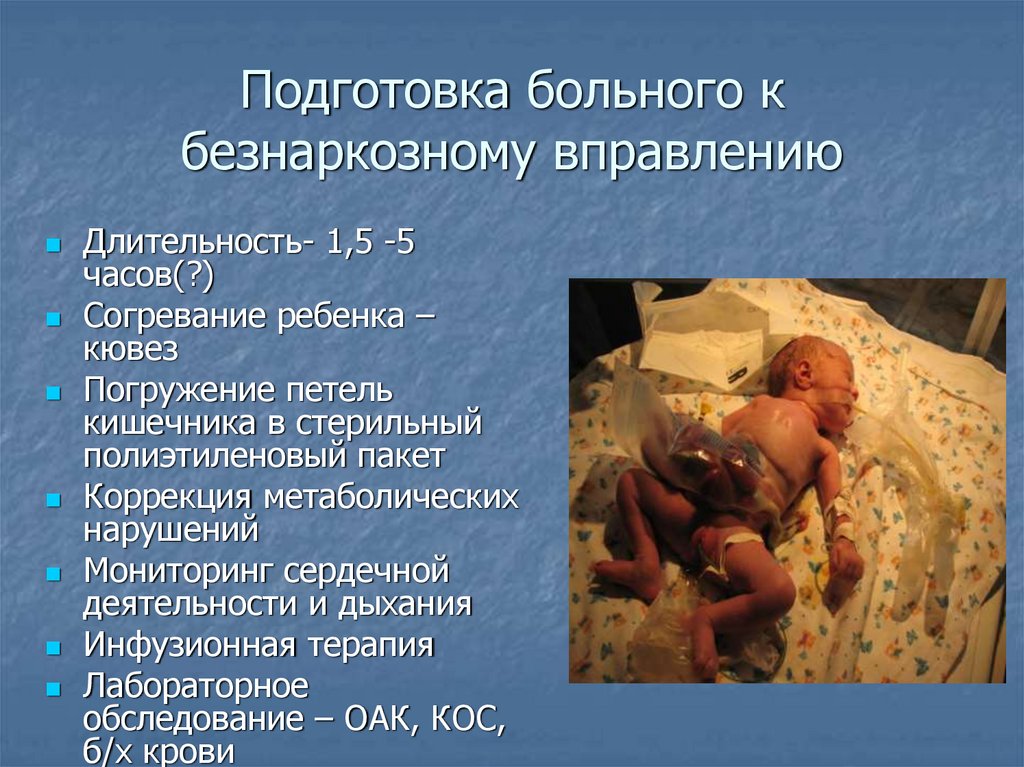
Подготовка больного кбезнаркозному вправлению
Длительность- 1,5 -5
часов(?)
Согревание ребенка –
кювез
Погружение петель
кишечника в стерильный
полиэтиленовый пакет
Коррекция метаболических
нарушений
Мониторинг сердечной
деятельности и дыхания
Инфузионная терапия
Лабораторное
обследование – ОАК, КОС,
б/х крови
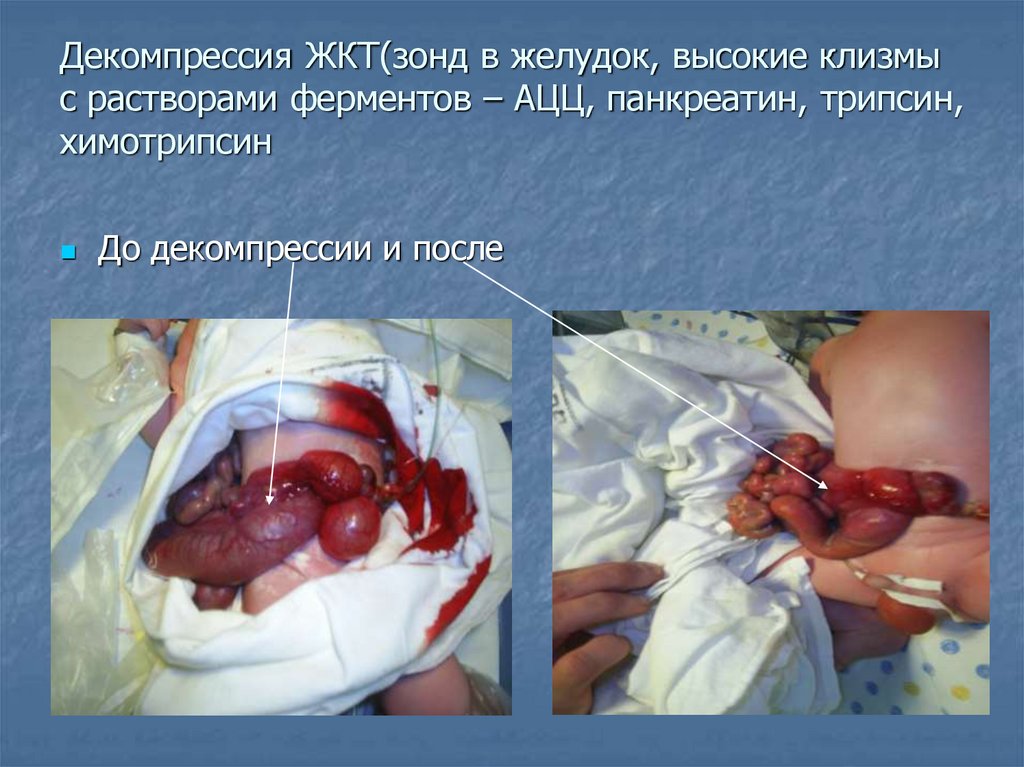
11.
Декомпрессия ЖКТ(зонд в желудок, высокие клизмыс растворами ферментов – АЦЦ, панкреатин, трипсин,
химотрипсин
До декомпрессии и после
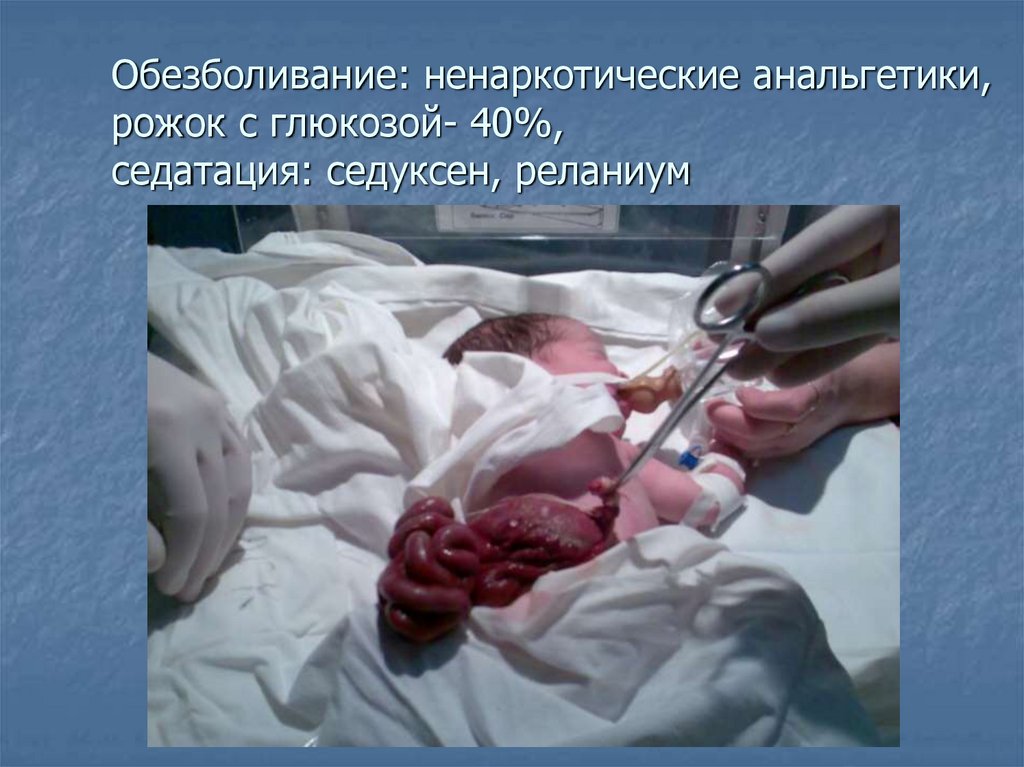
12.
Обезболивание: ненаркотические анальгетики,рожок с глюкозой- 40%,
седатация: седуксен, реланиум
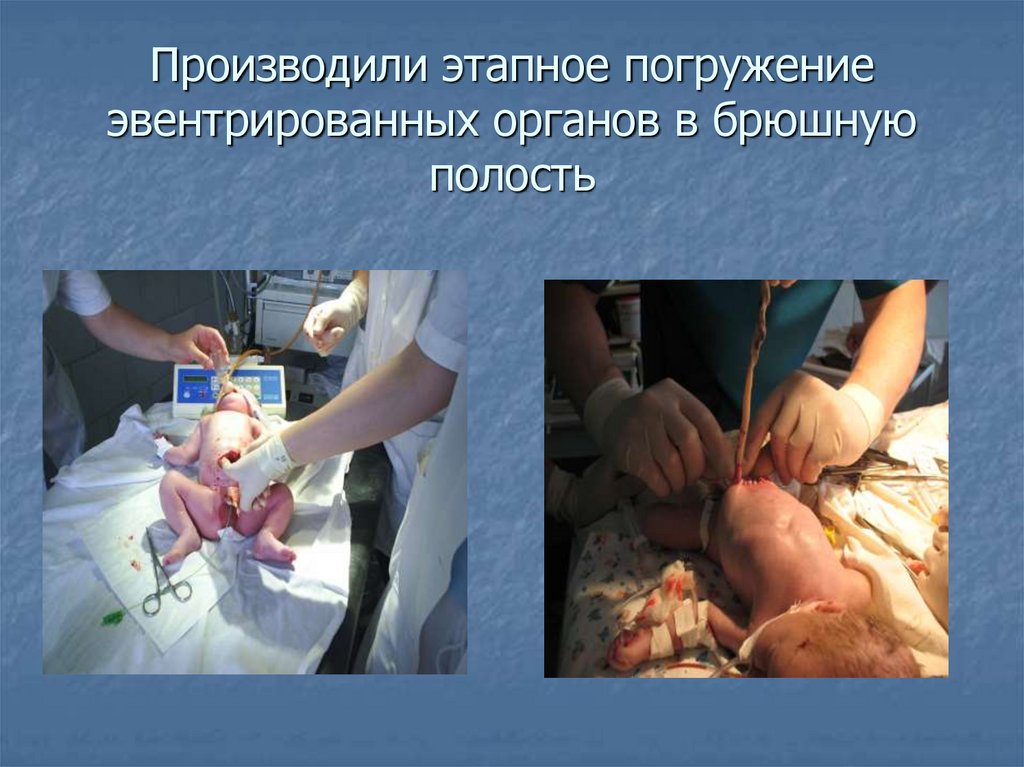
13.
Производили этапное погружениеэвентрированных органов в брюшную
полость
14.
Дефект передней брюшнойстенки ушит
15.
Преимущества безнаркозноговправления
Нет необходимости:
в ИВЛ
в использовании наркотических препаратов
Длительность процедуры 15-20 минут
Моторная функция ЖКТ восстанавливалась
на 4-5 сутки(возможность раннего
энтерального кормления)
16.
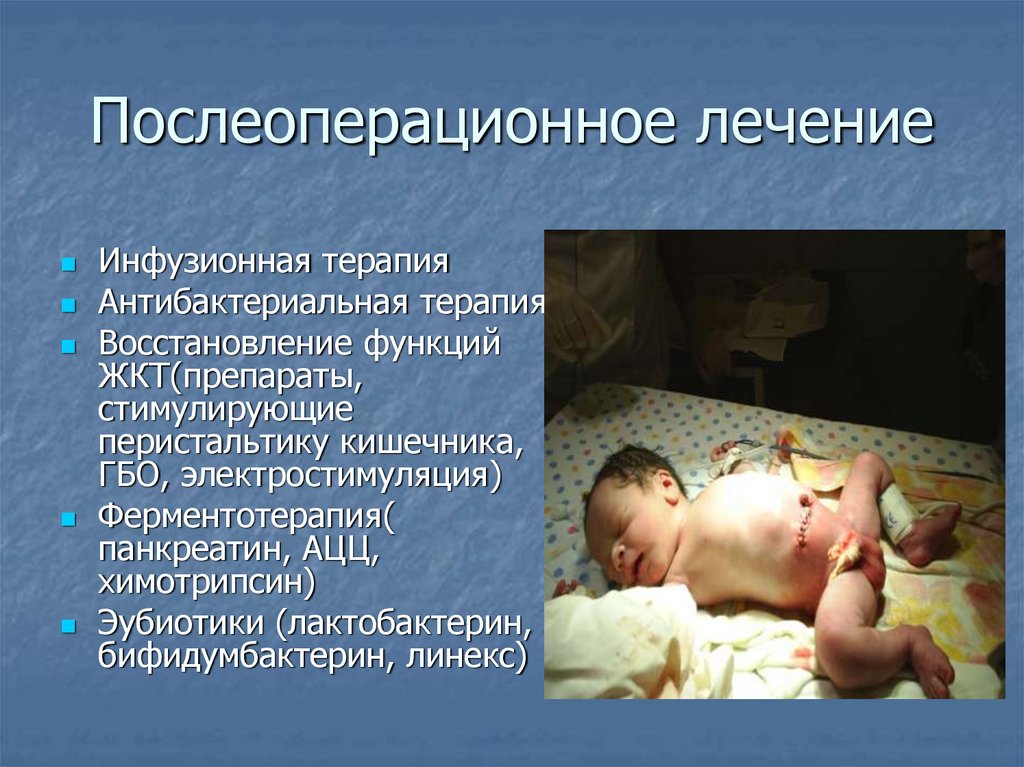
Послеоперационное лечениеИнфузионная терапия
Антибактериальная терапия
Восстановление функций
ЖКТ(препараты,
стимулирующие
перистальтику кишечника,
ГБО, электростимуляция)
Ферментотерапия(
панкреатин, АЦЦ,
химотрипсин)
Эубиотики (лактобактерин,
бифидумбактерин, линекс)
17.
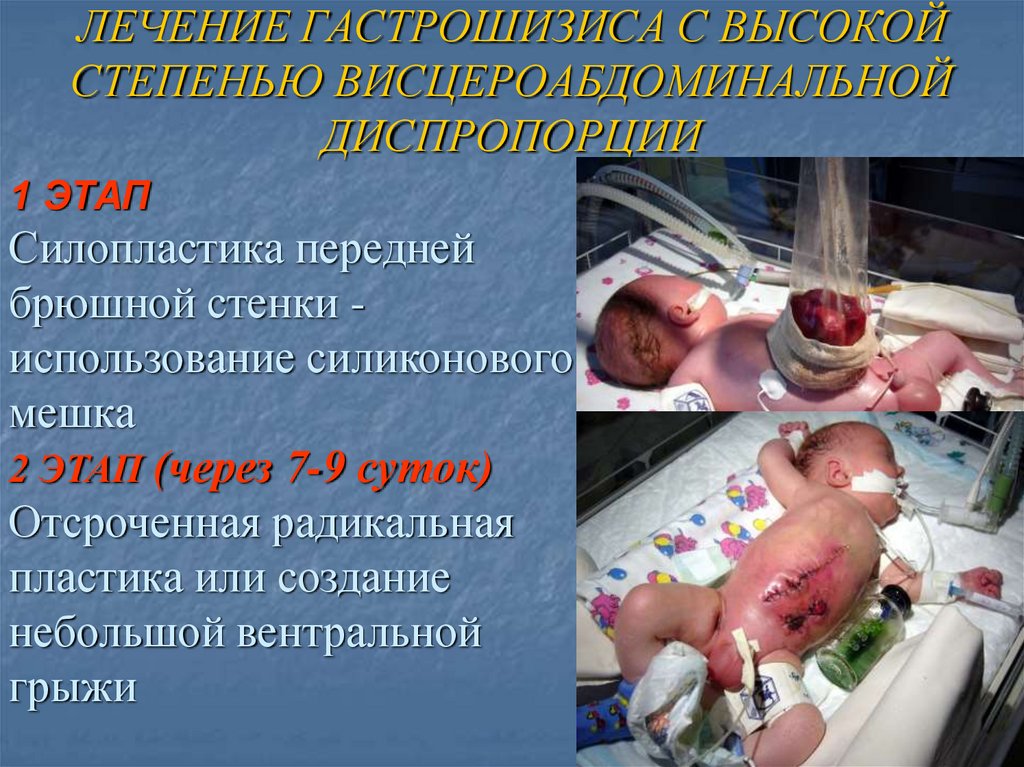
ЛЕЧЕНИЕ ГАСТРОШИЗИСА С ВЫСОКОЙСТЕПЕНЬЮ ВИСЦЕРОАБДОМИНАЛЬНОЙ
ДИСПРОПОРЦИИ
1 ЭТАП
Силопластика передней
брюшной стенки использование силиконового
мешка
2 ЭТАП (через 7-9 суток)
Отсроченная радикальная
пластика или создание
небольшой вентральной
грыжи
18.
ВыводыУлучшение антенатальной диагностики порока
и родоразрешение в ближайшем к
хирургической клинике роддоме способствует
поступлению в стационар в первые часы жизни
ребенка и тем самым улучшить результаты
лечения
Безнаркозное вправление с комплексной
терапией позволяет обойтись без оперативного
лечения, достичь быстрого восстановления
моторной функции кишечника
19.
ОМФАЛОЦЕЛЕ20.
ОМФАЛОЦЕЛЕЧастота встречаемости -1:4000 родов
Преобладания по полу нет
В последние годы увеличивается
количество больных с гастрошизисом и
уменьшается число рожденных с ГПК
(3:1)
21.
ПРЕНАТАЛЬНАЯДИАГНОСТИКА
Возможна с 16 -18 недели беременности
Часто (54%) сочетается с другими пороками развития,
которые нередко ведут в танатогенезе – пороки сердца,
мозга, скелета, челюстно-лицевой области. ГПК
встречается у детей с синдромом Дауна, у детей с
аномолиями 18 и 13 пар хромосом, при аплазии мышц
передней брюшной стенки.
ГПК входит в состав таких пороков, как пентада
Кантрелла, клоакальная экстрофия, синдром ВидеманаБеквита (синдром OMG).
22.
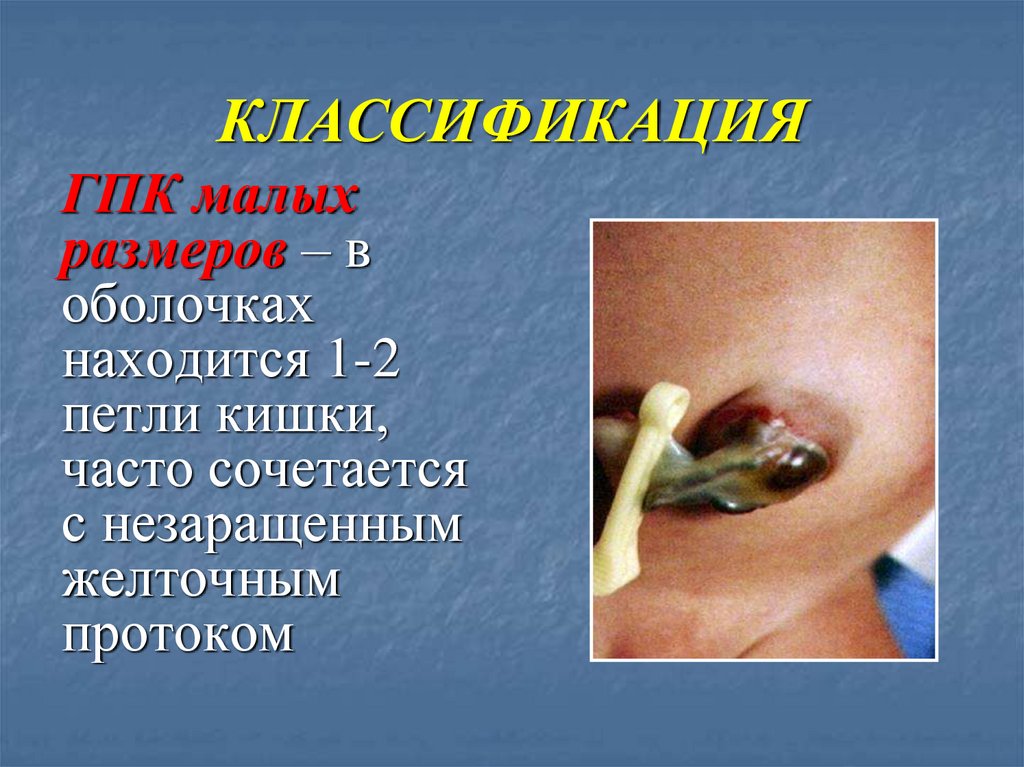
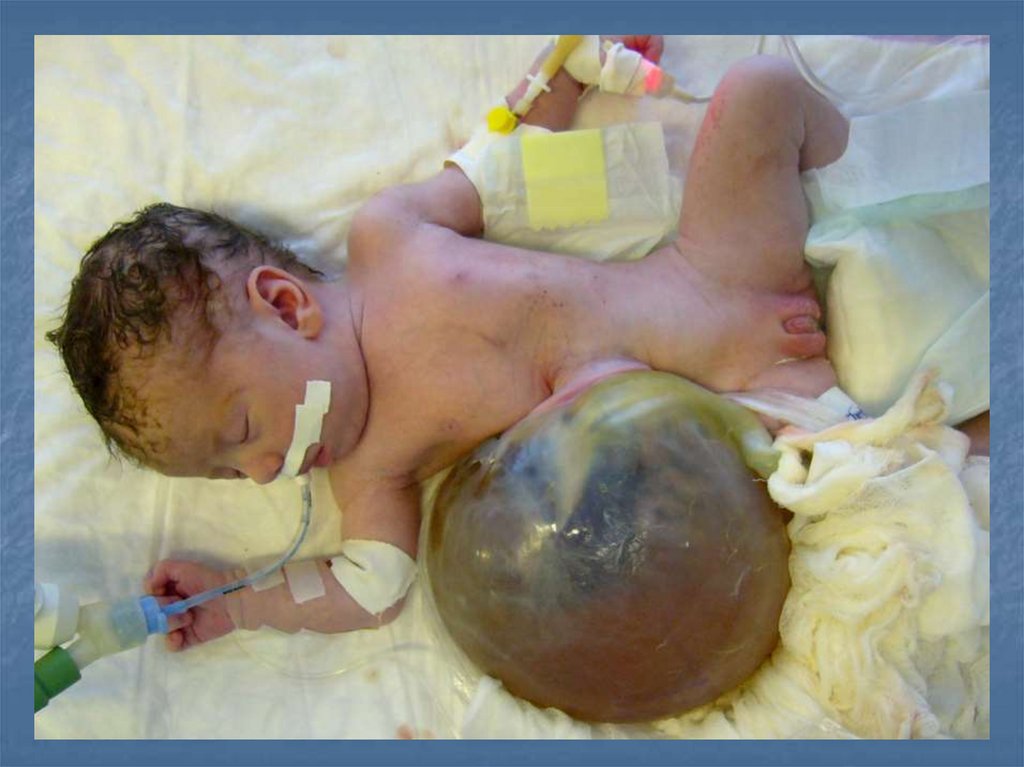
КЛАССИФИКАЦИЯГПК малых
размеров – в
оболочках
находится 1-2
петли кишки,
часто сочетается
с незаращенным
желточным
протоком
23.
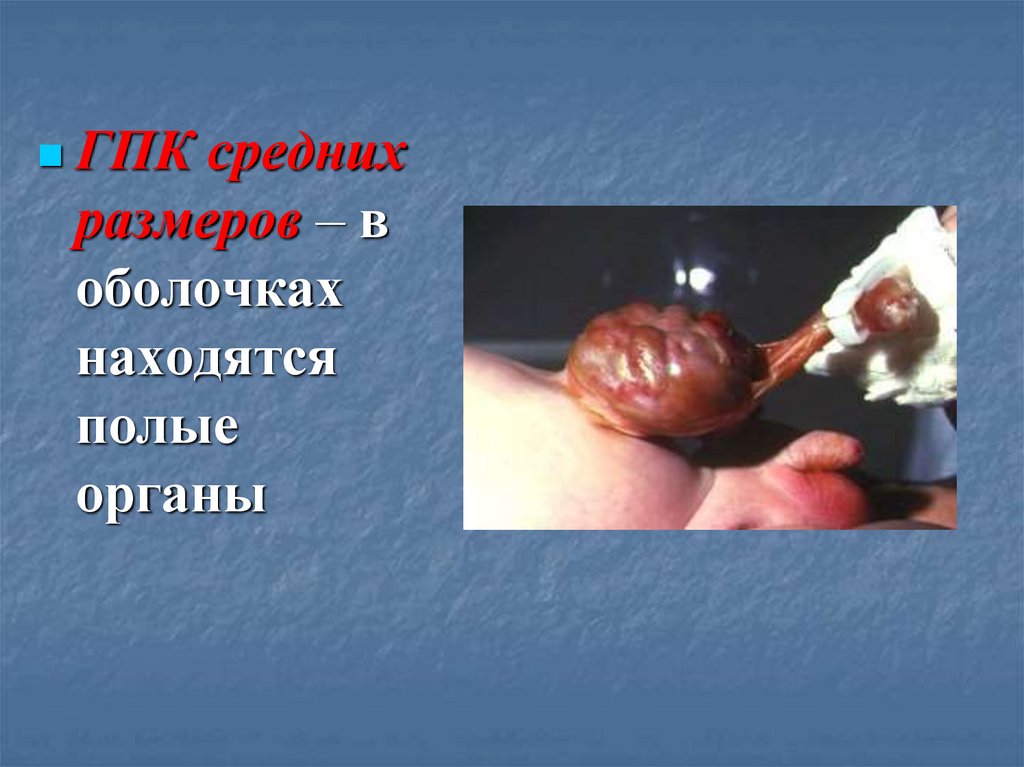
ГПКсредних
размеров – в
оболочках
находятся
полые
органы
24.
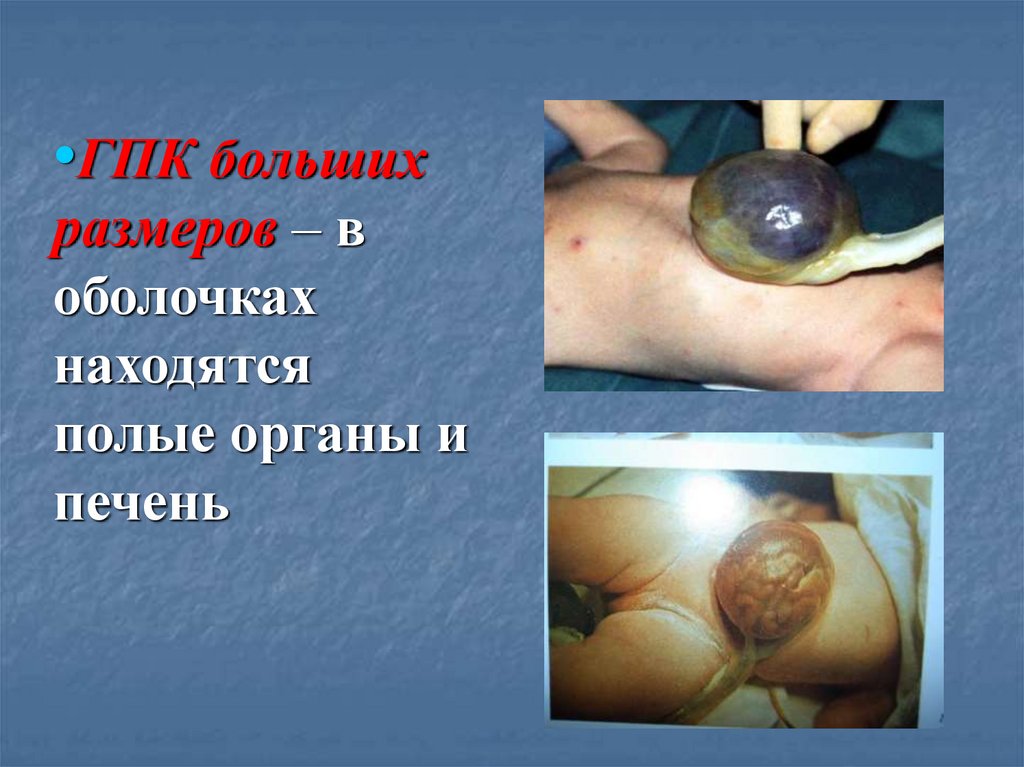
•ГПК большихразмеров – в
оболочках
находятся
полые органы и
печень
25.
26.
27.
Особенности родовспоможения•Метод родоразрешения выбирается
индивидуально в каждом конкретном случае.
• Рождение детей с малой или средней ГПК
может происходить естественным путем, если
нет других показаний для проведения кесарева
сечения.
•В связи с опасностью возникновения
акушерской эвентрации (разрыва тонких
оболочек) при большой ГПК показано кесарево сечение
28.
ДОГОСПИТАЛЬНЫЙ УРОВЕНЬЗАДАЧИ
1.Сохранение температуры тела – кювез с
температурой 37º и влажностью 100%,
2.асептическая сухая повязка на грыжевое
выпячивание.
3.Декомпрессия желудка
4.Интубация по необходимости
5.Обезболивание
29.
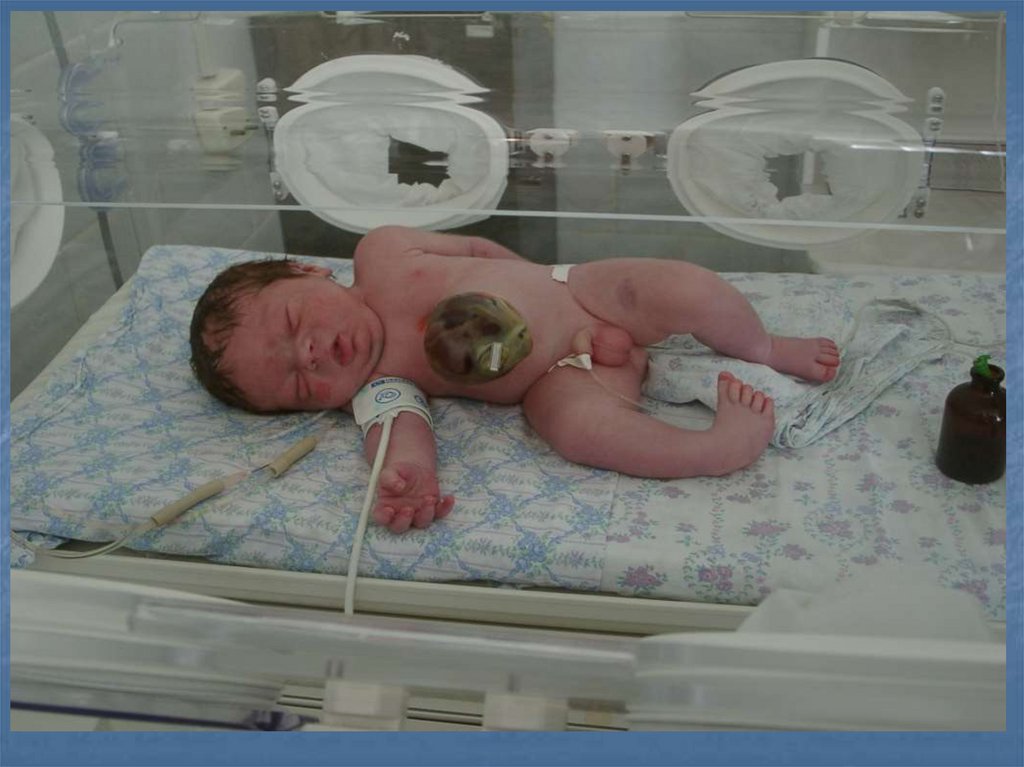
ЛЕЧЕНИЕ ОМФАЛОЦЕЛЕВыбор метода лечения ГПК зависит
от размеров грыжи,
состояния больного и
возможностей того стационара, где
проходит это лечение.
Оно может быть консервативным или
хирургическим и проходить в один
или несколько этапов.
30.
Алгоритм обследования и леченияПредоперационная подготовка должна
включать:
• Обязательное рентгенологичекое
обследование органов грудной клетки и
брюшной полости,
• Ультразвуковое исследование сердца и
головного мозга.
• Антибактериальная и инфузионная терапия.
•При необходимости – респираторная
поддержка
31.
ЛЕЧЕНИЕ ОМФАЛОЦЕЛЕХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Радикальное
ГПК малых и
средних размеров
Редко и больших
размеров
Этапное
(ГПК больших размеров)
Силопластика
Радикальная
пластика через 7-9 суток
32.
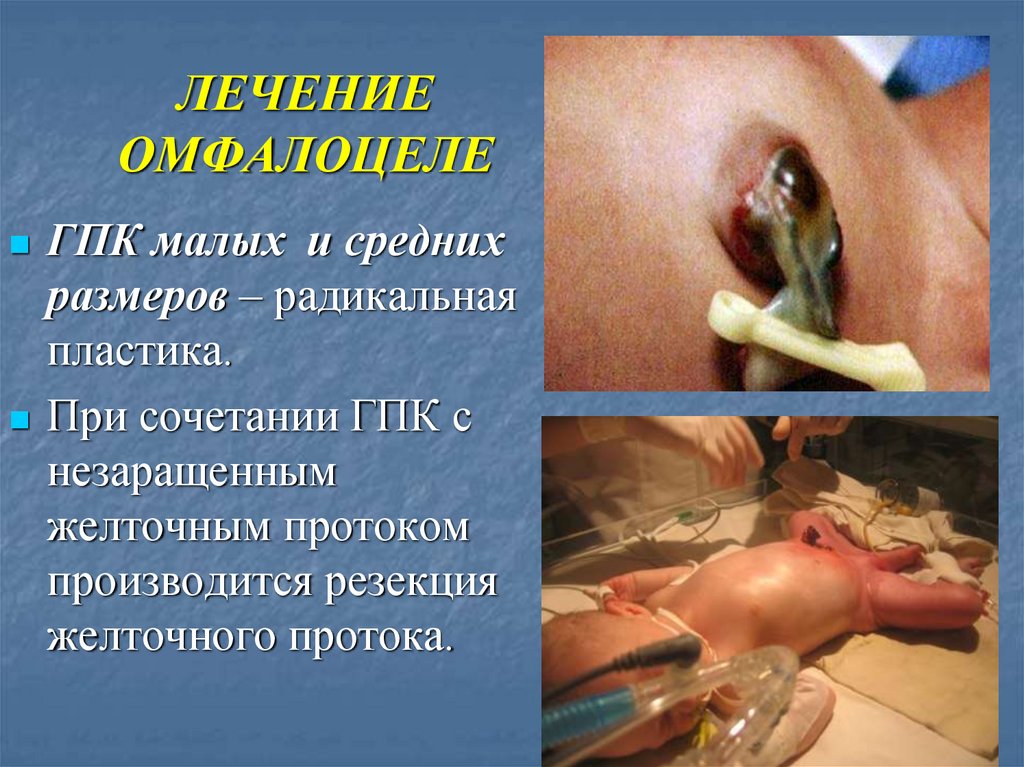
ЛЕЧЕНИЕОМФАЛОЦЕЛЕ
ГПК малых и средних
размеров – радикальная
пластика.
При сочетании ГПК с
незаращенным
желточным протоком
производится резекция
желточного протока.
33.
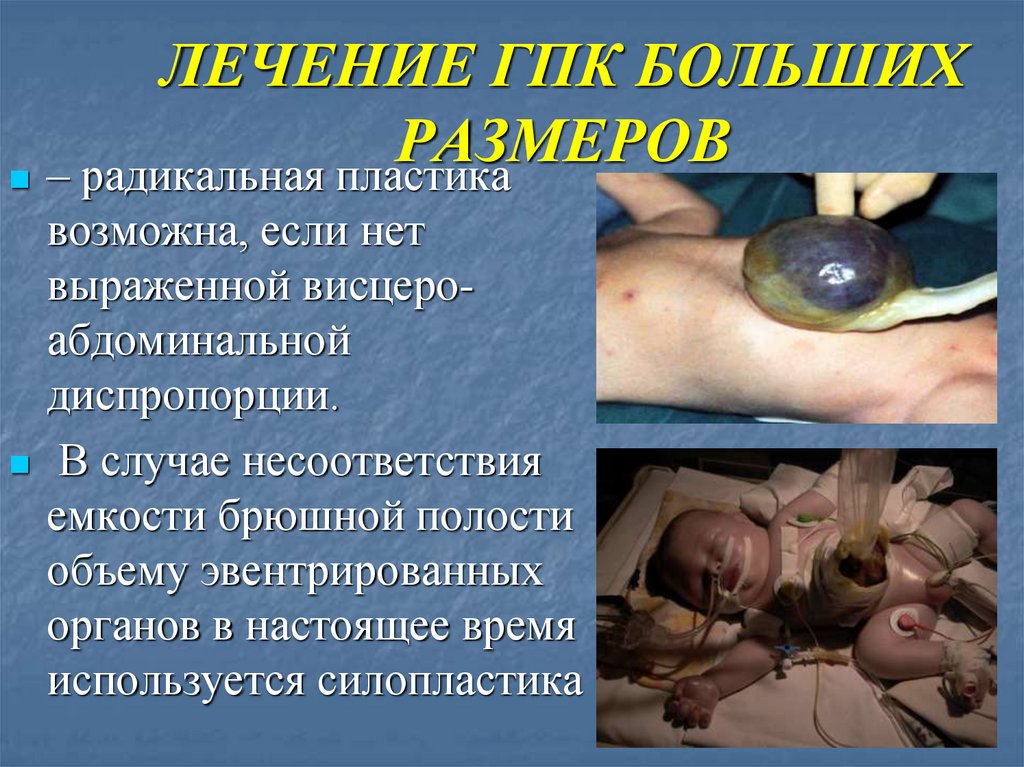
ЛЕЧЕНИЕ ГПК БОЛЬШИХРАЗМЕРОВ
– радикальная пластика
возможна, если нет
выраженной висцероабдоминальной
диспропорции.
В случае несоответствия
емкости брюшной полости
объему эвентрированных
органов в настоящее время
используется силопластика
34.
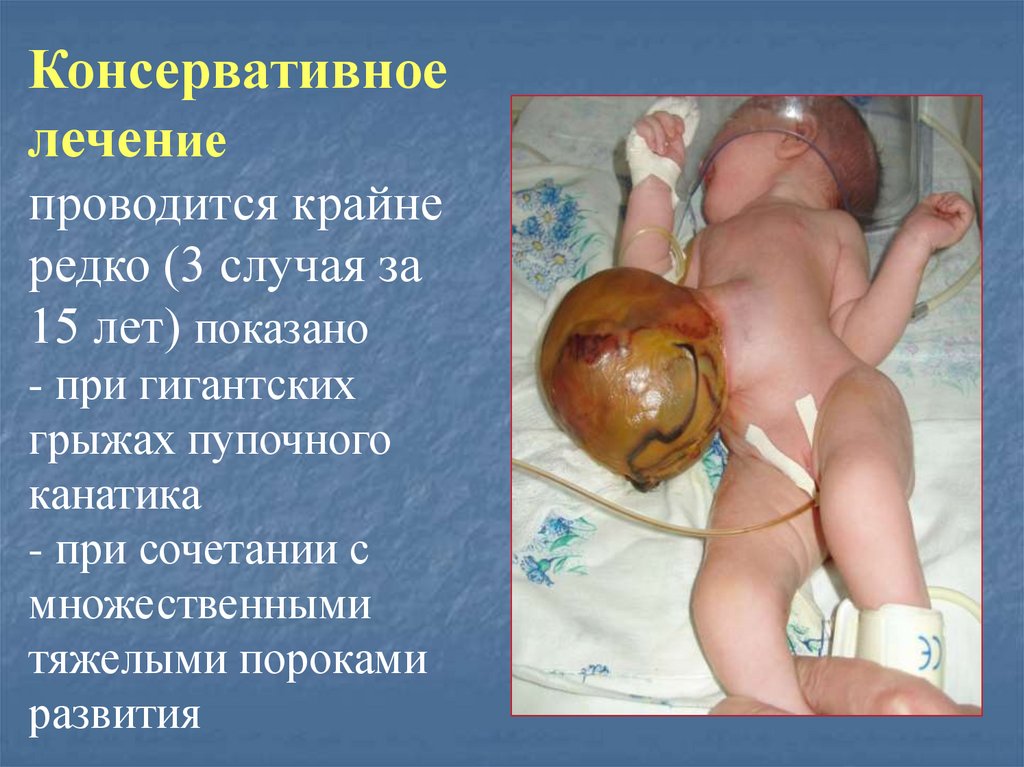
Консервативноелечение
проводится крайне
редко (3 случая за
15 лет) показано
- при гигантских
грыжах пупочного
канатика
- при сочетании с
множественными
тяжелыми пороками
развития
35.
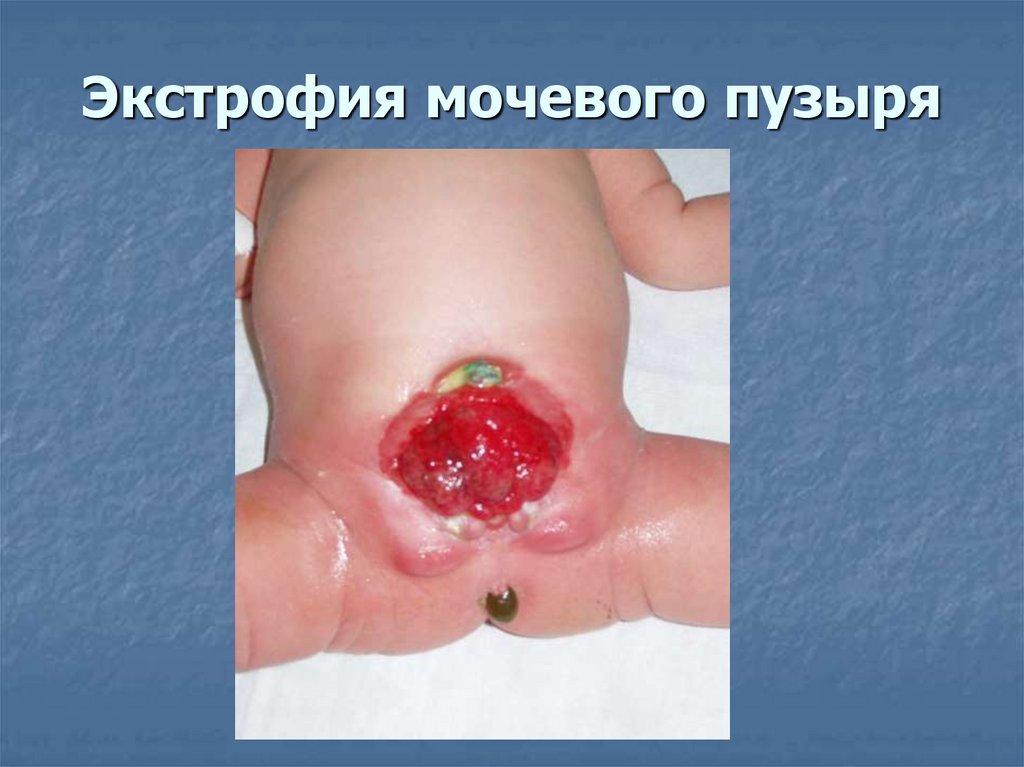
Экстрофия мочевого пузыря36.
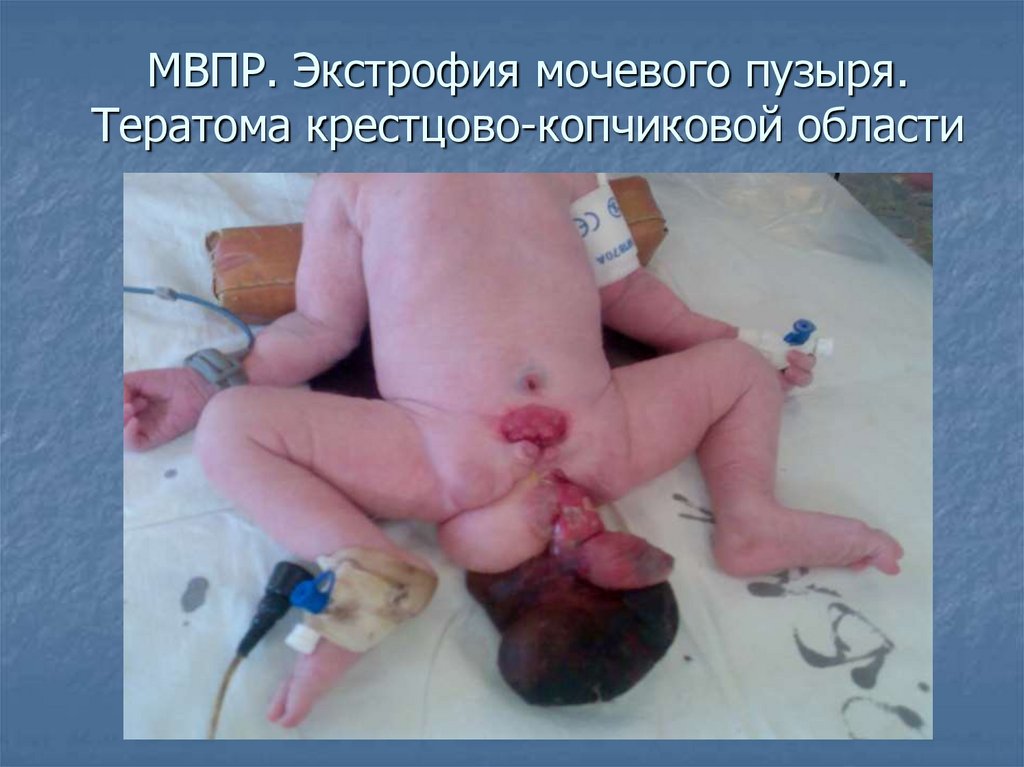
МВПР. Экстрофия мочевого пузыря.Тератома крестцово-копчиковой области
37.
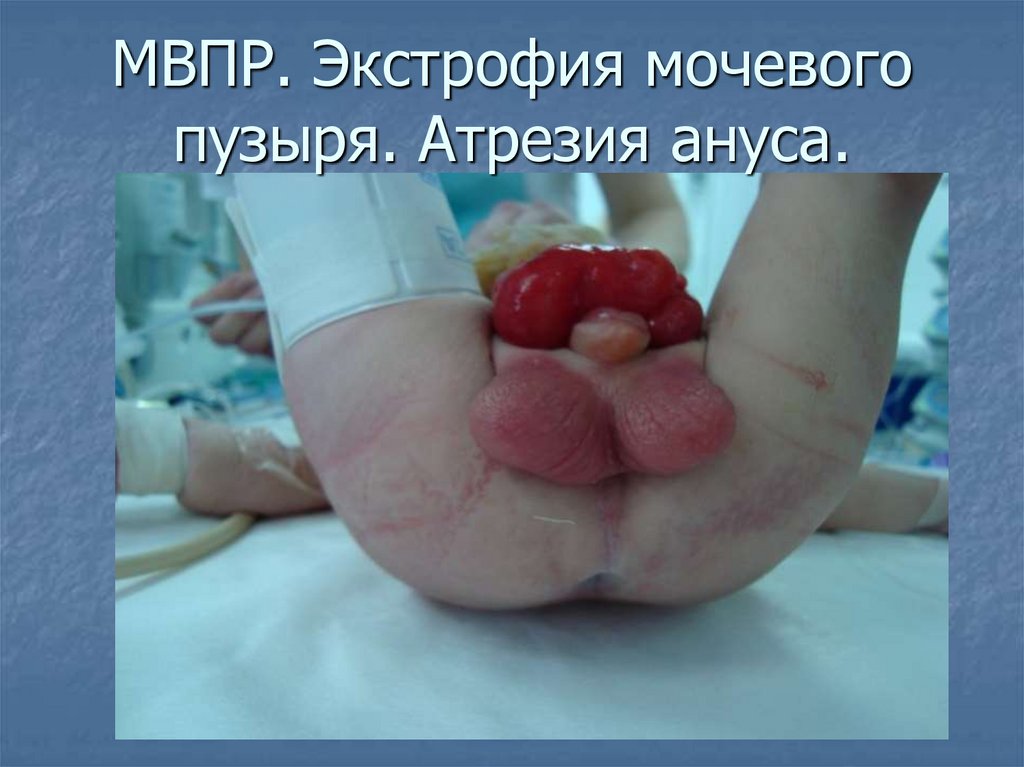
МВПР. Экстрофия мочевогопузыря. Атрезия ануса.
38.
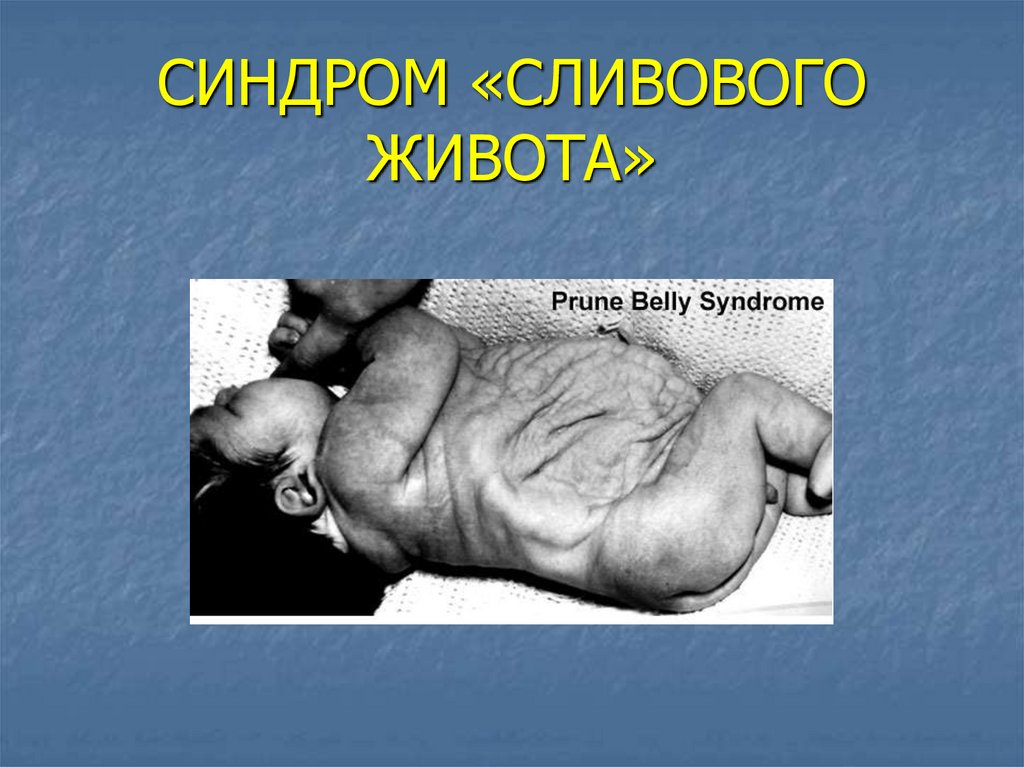
СИНДРОМ «СЛИВОВОГОЖИВОТА»
39.
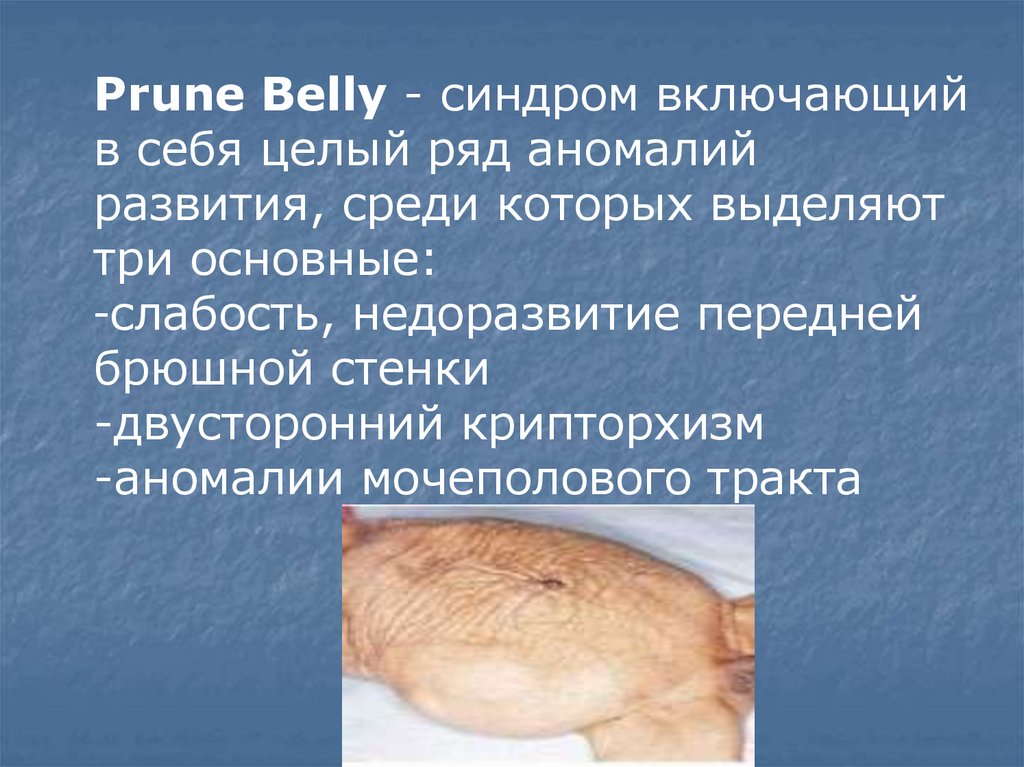
Prune Belly - синдром включающийв себя целый ряд аномалий
развития, среди которых выделяют
три основные:
-слабость, недоразвитие передней
брюшной стенки
-двусторонний крипторхизм
-аномалии мочеполового тракта
40.
Распространенностьсиндрома сливового
живота
1: 40 000 новорожденных
41.
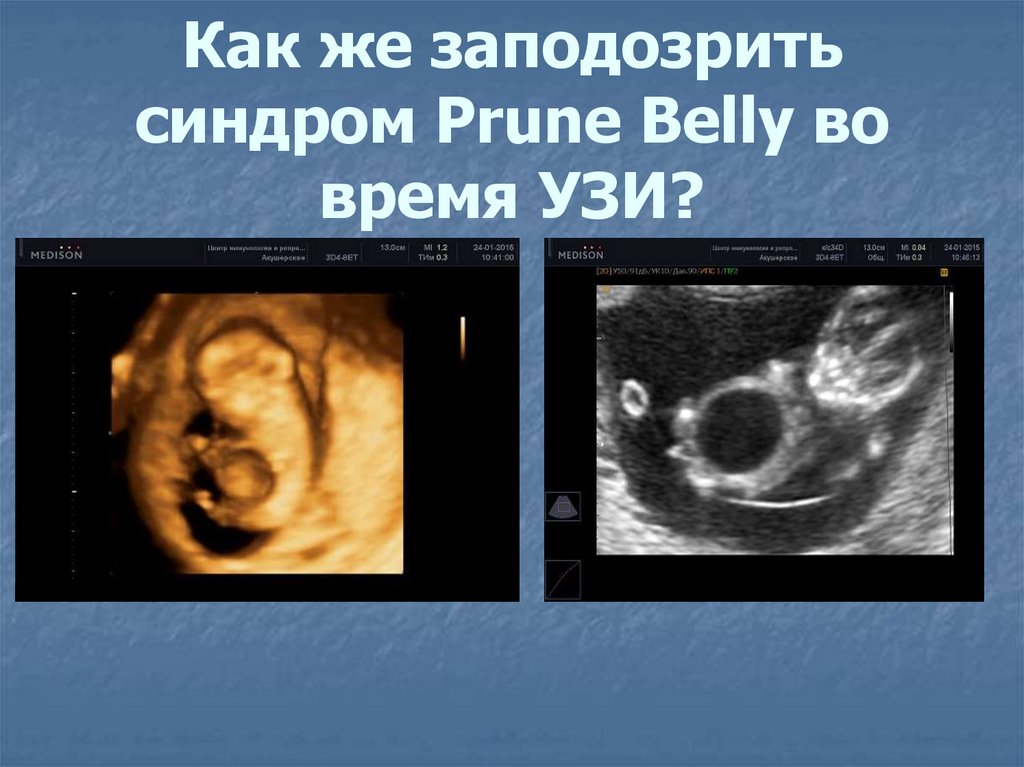
Как же заподозритьсиндром Prune Belly во
время УЗИ?
42.
Патогенез синдрома сливового животаСиндром сливового живота возникает в результате
задержки дифференциации мезенхимы на втором
месяце эмбриогенеза. Причины развития данного
синдрома неизвестны, не удается связать его и с
генетическим фактором.
Клиника синдрома сливового живота
Отставание ребенка в физическом развитии. При
осмотре: распластанный лягушачий живот с контурами
кишечных петель. Частые пневмонии, запоры, задержка
остаточной мочи, развитие пиелонефрита. Тяжесть
заболевания обусловлена изменениями в мочевых
путей, при которых ослаблена перистальтика
мочеточников способствует застою мочи,
инфицированию и развитию камней в почках.
Терминальная почечная недостаточность у пациентов с
данной патологией обусловлена почечной дисплазией и
вышеупомянутыми осложнениями уростазом.
43.
Диагностика синдрома сливового животаРентгенологическая диагностика настолько типична, что
почти однозначно указывает на синдром сливового
живота. Данные диагностики следующие:
1. Грудная полость - легкие гипоплазированные, часто
уменьшен объем грудной полости.
2. Брюшная полость - расширенные фланки брюшной
полости. Сквозь тонкий живот рельефно выделяются
гидронефротическими мочеточники.
3. Почки - имеют расширенные и диспластические
чашечки. Почечная паренхима (при УЗИ) слабо
дифференцирована и неразвитая.
4. Мочеточники - заметно расширены и извилистые). Часто
отмечается рефлюкс мочи в мочеточники, наблюдается
мегалоуретер). ьои брюшной стенки
5. Крипторхизм - яички находятся либо в брюшной
полости или в паховых каналах, как правило недоразвиты.
44.
Лечение синдрома сливового животаКонсервативное
Пока нет данных за то, что реконструктивная хирургия
продлевает или улучшает жизнь пациентов. Поэтому чаще
применяют консервативного метода лечения, особенно
направленные на борьбу с мочевой инфекцией. Возможно
применение бандажа на живот, уроантисептиками.
Хирургическое
Оперативное лечение прежде всего касается лечения
крипторхизма. Дренирование мочевого пузыря
используется у пациентов с наличием задержки мочи.
Реконструкция мочевого тракта с сужением и
реимплантации мочеточников может улучшить результаты
лечения при наличии выраженных изменений в
мочевыводящих путях.
Прогноз синдрома сливового живота
Определяется скоростью развития почечной
недостаточности.
45.
46.
- пороки развития кишечной трубки (атрезии, стенозы);- пороки поворота и фиксации брыжейки (синдром Ледда,
изолированный заворот средней кишки, заворот изолированной
кишечной петли).
- пороки развития, вызывающие сдавление кишечной трубки извне
(кольцевидная поджелудочная железа, аберрантный сосуд,
энтерокистомы);
- пороки развития кишечной стенки (аганглиоз, нейрональная
дисплазия, гипоганглиоз - болезнь Гиршпрунга);
- пороки, приводящие к обтурации просвета кишки вязким
меконием (мекониевый илеус - муковисцидоз);
47.
Классификация:В зависимости от уровня локализации и препятствия:
-высокая
-низкая
от степени сужения просвета КИШКИ
-полная
-частичная
от времени возникновения:
-внутриутробная
- постнатальная
48.
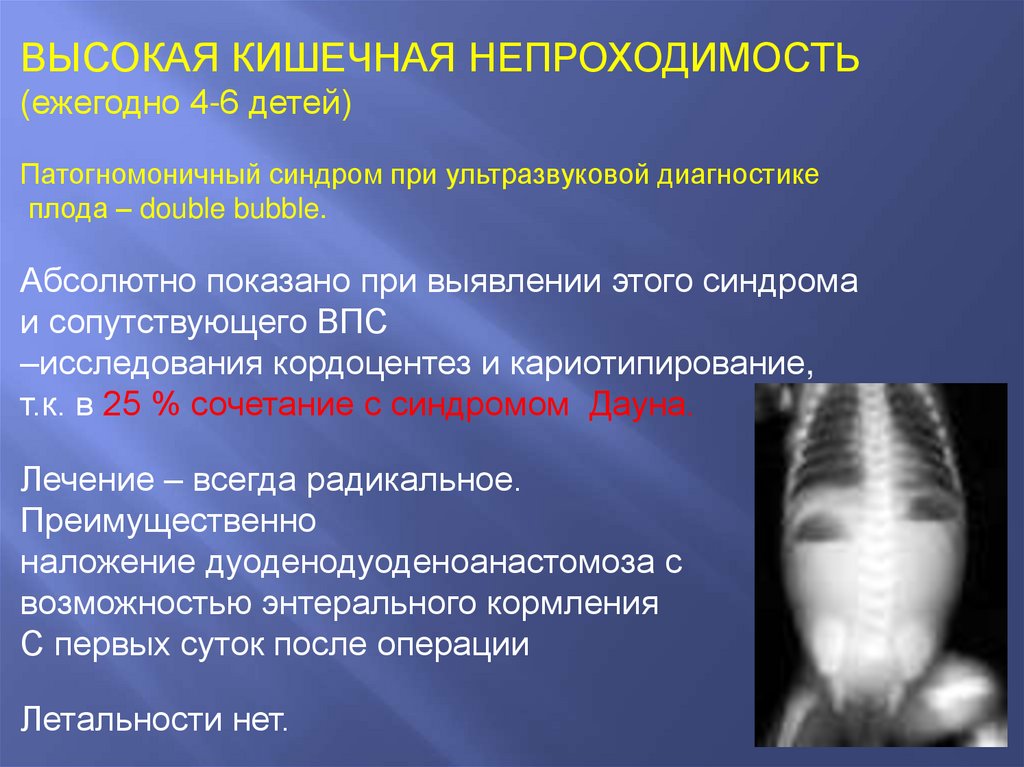
ВЫСОКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ(ежегодно 4-6 детей)
Патогномоничный синдром при ультразвуковой диагностике
плода – double bubble.
Абсолютно показано при выявлении этого синдрома
и сопутствующего ВПС
–исследования кордоцентез и кариотипирование,
т.к. в 25 % сочетание с синдромом Дауна.
Лечение – всегда радикальное.
Преимущественно
наложение дуоденодуоденоанастомоза с
возможностью энтерального кормления
С первых суток после операции
Летальности нет.
49.
ВРОЖДЕННАЯ ВЫСОКАЯ КИШЕЧНАЯНЕПРОХОДИМОСТЬ
У НОВОРОЖДЕННЫХ
- срыгивания и рвота застойным желудочным содержимым
- с примесью желчи или зелени с первых часов жизни
- отхождение
мекония наблюдается у всех детей с ВКП,
но в скудном количестве
- живот
вздут только в эпигастрии
- дети быстро теряют массу тела;
- нарастают нарушения водно- электролитного баланса
и кислотно- щелочной системы,
- возникает олигурия, растет гематокрит.
50.
ДиагностикаРанняя диагностика основана на зондировании
желудка, застойное содержимое желудка превышает
объем введеной жидкости.
Диагноз подтверждается на основании обзорной
рентгенографии органов брюшной полости в
вертикальном положении, в 2-х проекциях – прямая и
боковая.
При атрезии кишечника выявляется два газовых пузыря
и уровня жидкости, соответствующие желудку и 12перстной кишке, в остальных отделах кишечника газа
не определяется или его количество резко снижено.
51.
ВРОЖДЕННАЯ ВЫСОКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬУ НОВОРОЖДЕННЫХ
Для уточнения диагноза:
1. Выполните обзорную рентгенографию брюшной полости
в вертикальном положении ребенка.
2. Ввести желудочный зонд в желудок, закрепить его лейкопластырем.
Отсосать содержимое из желудка.
3. Прекратить кормление.
4. Общий анализ крови, мочи.
5. Консультация детского или хирурга общего профиля.
6. Звоните в РКЦН
7. Дайте кислород.
8. Отправляйте новорожденного в РДКБ в сопровождении врача
самолетом или наземным транспортом.
9. Мать остается в р/доме.
52.
ВРОЖДЕННАЯ ВЫСОКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬУ НОВОРОЖДЕННЫХ
В центре детской хирургии РДКБ:
1. Катеторизация магистральных сосудов;
2. Общий и биохимический анализы мочи, крови,
группа крови, резус-фактор;
3. УЗИ-головного мозга, органов грудной и брюшной полостей;
4. Рентгенография грудной клетки;
5. Консультация специалистов по показаниям:
невропатолог, неонатолог;
6. Предоперационная подготовка;
7. При наличии дыхательной недостаточности - перевести на ИВЛ
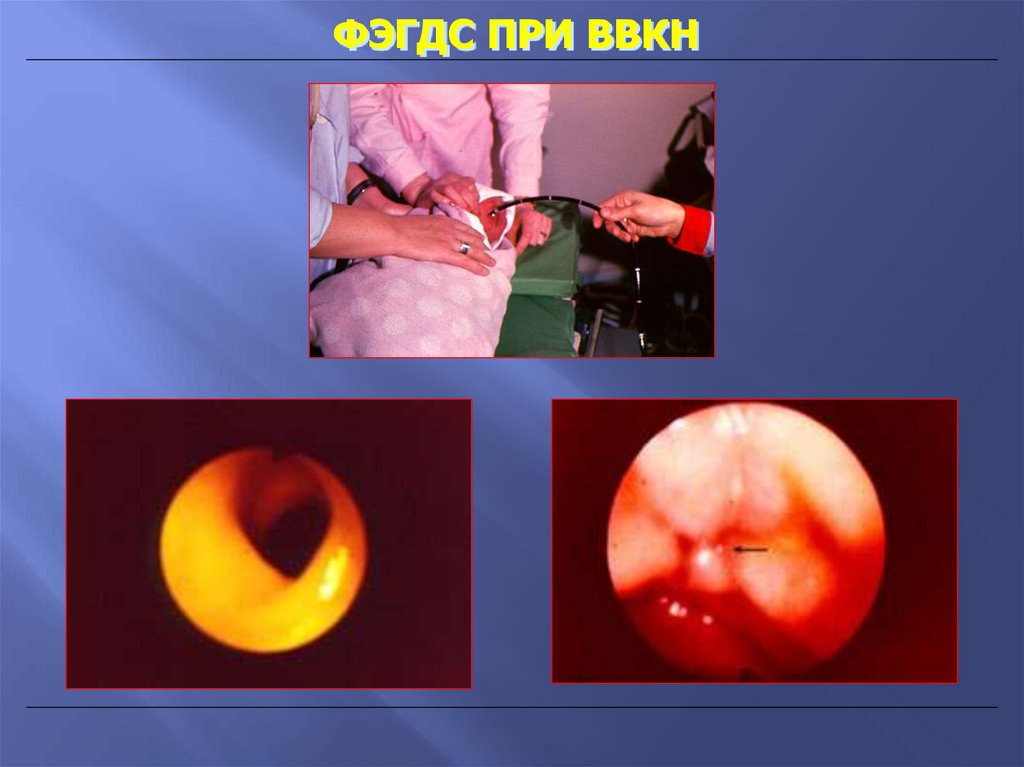
8. ФГДС - по показаниям;
9. Оперативное лечение.
53.
Диагностические возможности у новорожденных в РДКБ- КТ и ЯМРТ,
- УЗИ (нейросонография, допплерография, УЗИ ОБП и забрюшинного
- рентгенологические методы исследования,
пространства, тазобедренных суставов),
- эндоскопические методы исследования (бронхоскопия, эзофагогастроскопия),
54.
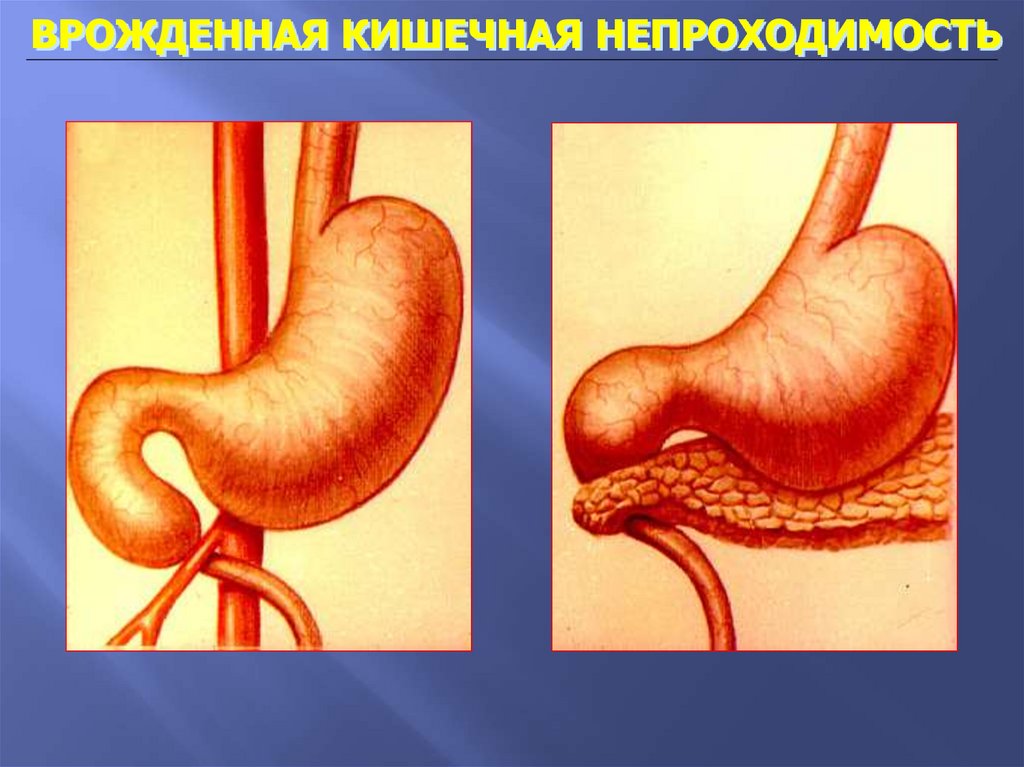
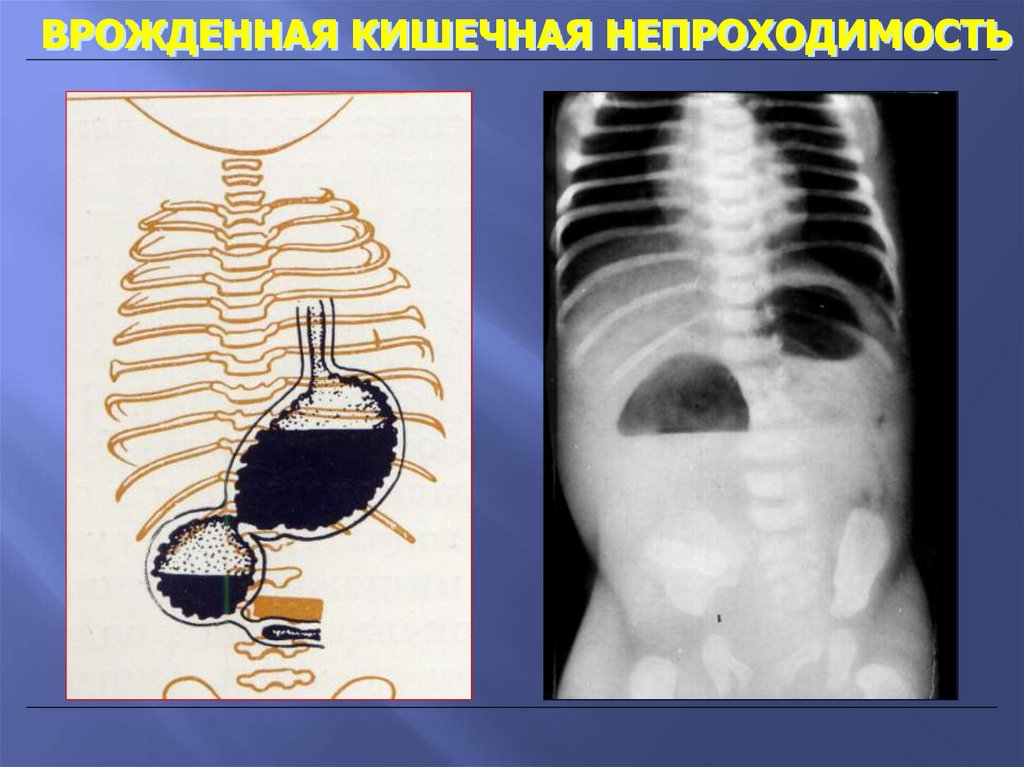
ВРОЖДЕННАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ55.
ВРОЖДЕННАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ56.
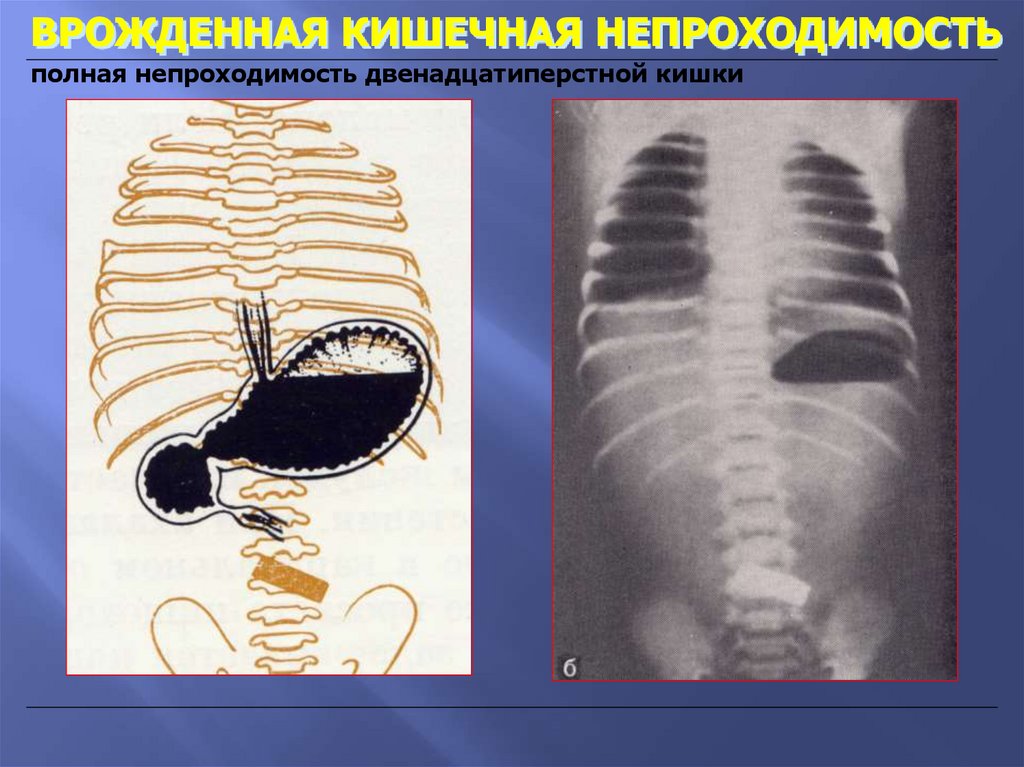
ВРОЖДЕННАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬполная непроходимость двенадцатиперстной кишки
57.
ФЭГДС ПРИ ВВКН58.
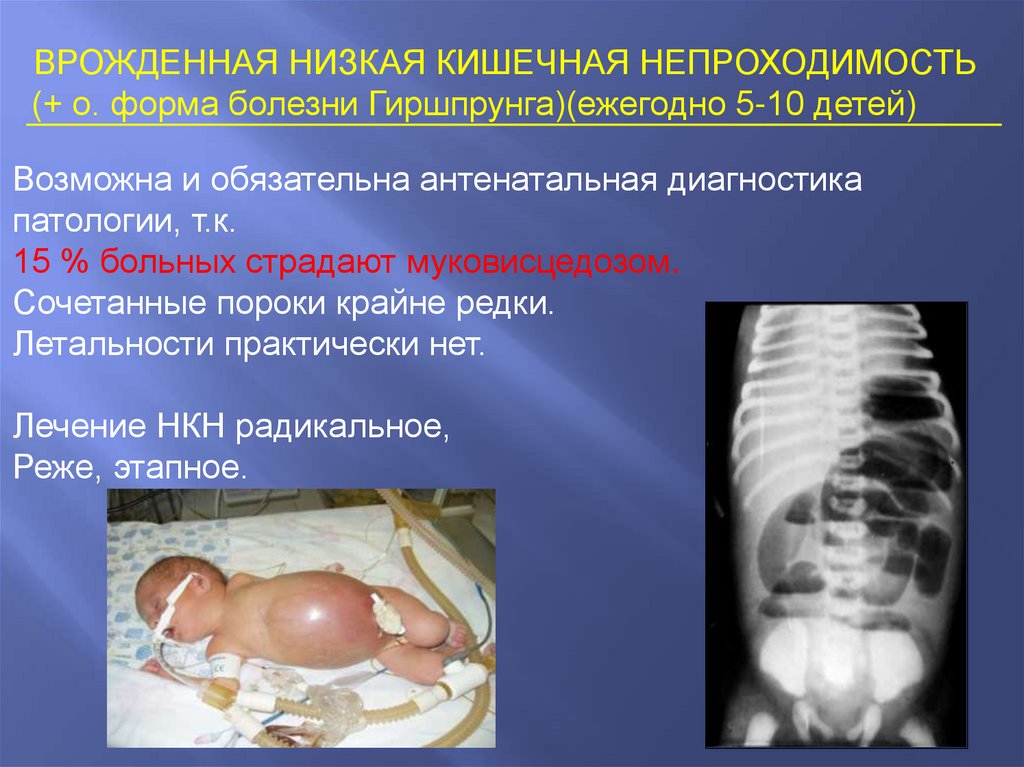
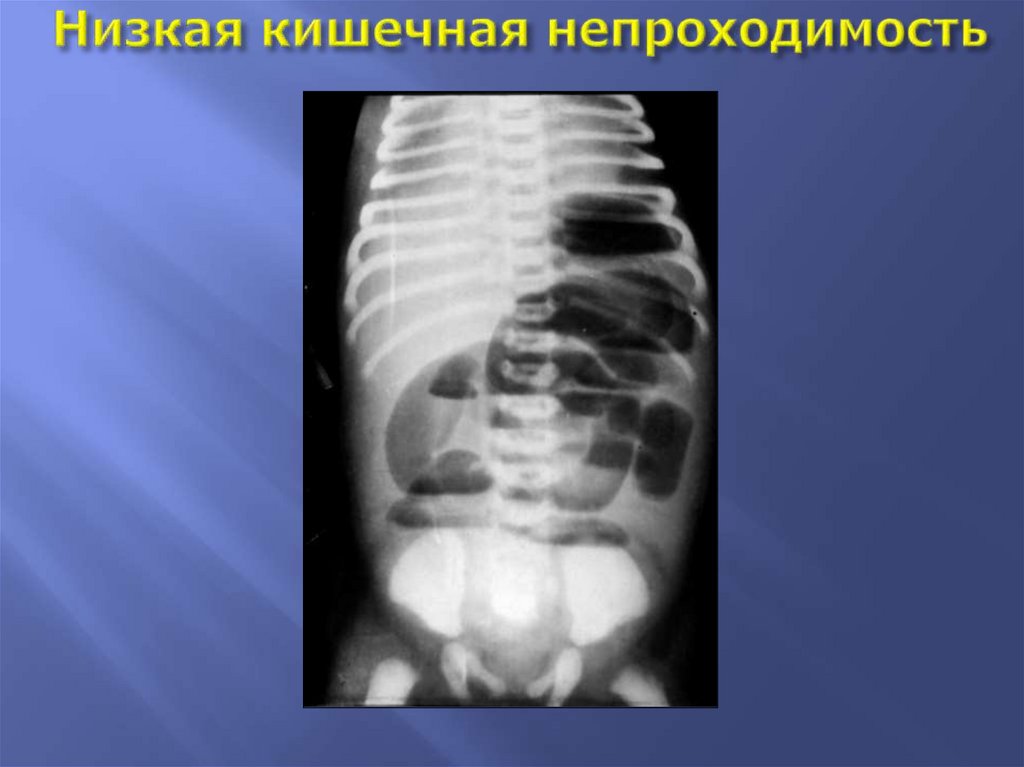
ВРОЖДЕННАЯ НИЗКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ(+ о. форма болезни Гиршпрунга)(ежегодно 5-10 детей)
Возможна и обязательна антенатальная диагностика
патологии, т.к.
15 % больных страдают муковисцедозом.
Сочетанные пороки крайне редки.
Летальности практически нет.
Лечение НКН радикальное,
Реже, этапное.
59.
ВРОЖДЕННАЯ НИЗКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬУ НОВОРОЖДЕННЫХ
- Меконий не отходит. После клизмы отходят только
слизистые светлые пробки;
-
Рвота появляется на 2-3 сутки;
- Живот увеличен в размерах;
- Иногда можно видеть контурирующиеся через
брюшную стенку растянутые петли кишечника.
60.
ВРОЖДЕННАЯ НИЗКАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬУ НОВОРОЖДЕННЫХ
Для уточнения диагноза:
1. Выполните обзорную рентгенографию брюшной полости
в вертикальном положении ребенка.
2. Ввести желудочный зонд в желудок, лучше через нос,
закрепить его лейкопластырем.
3. В прямую кишку ввести газоотводную трубку, затем шприцом в
трубку ввести 1% - гипертонический раствор 10-20, газоотводной
трубкой поступательными движениями раздражается прямая кишка.
Процедуру повторить несколько раз.
4. Ребенка переведите в РДКБ, предварительно звоните в
РКЦН
5. Кормление прекращается.
6. Дайте кислород.
7. Ребенка в сопровождении медперсонала санавиацией или наземным
транспортом переведите в РДКБ.
61.
62.
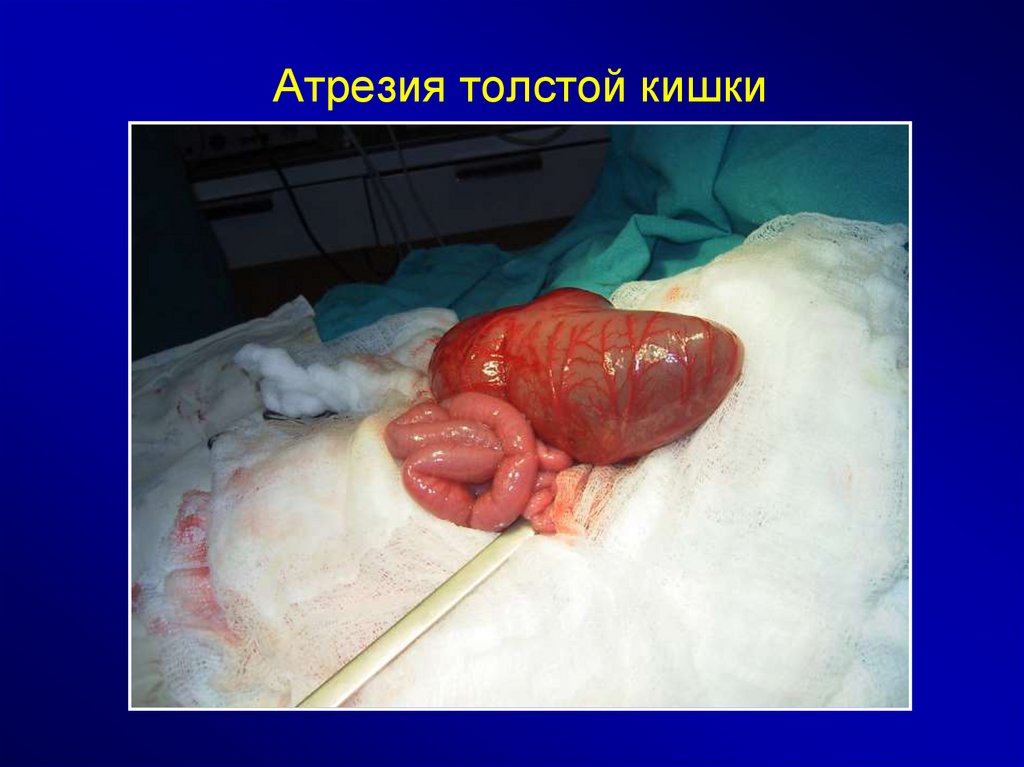
Атрезия толстой кишки63.
64.
Основные виды мальротации• Синдром Ледда
• «Неосложнённые формы» (без заворота)
• «NON-rotation» (отсутствие ротации)
• Гиперротация
• Обратная ротация («reversed rotation»)
• Мезоколикопариетальные грыжи
65.
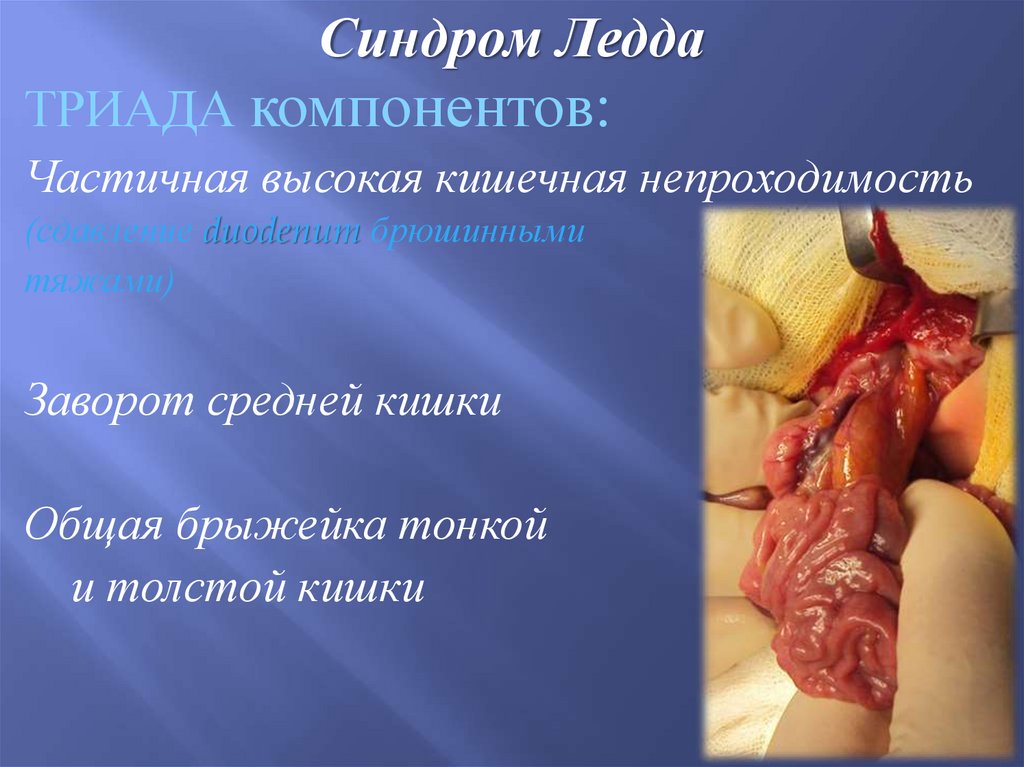
Синдром ЛеддаТРИАДА компонентов:
Частичная высокая кишечная непроходимость
(сдавление duodenum брюшинными
тяжами)
Заворот средней кишки
Общая брыжейка тонкой
и толстой кишки
66.
Варианты клинических проявлений• Высокая кишечная непроходимость
• Синдром болей в животе
• Перитонит
67.
Яркие клинические проявления - РЕДКОПри первичном осмотре в большинстве случаев НЕ
УДАЁТСЯ выявить какие-либо признаки патологии
Могут отмечаться:
- приступообразное беспокойство,
- срыгивания и рвота желчью и «зеленью»,
- живот не вздут или выполнен в эпигастрии,
- может быть асимметричен за счет выбухания
левой половины
68.
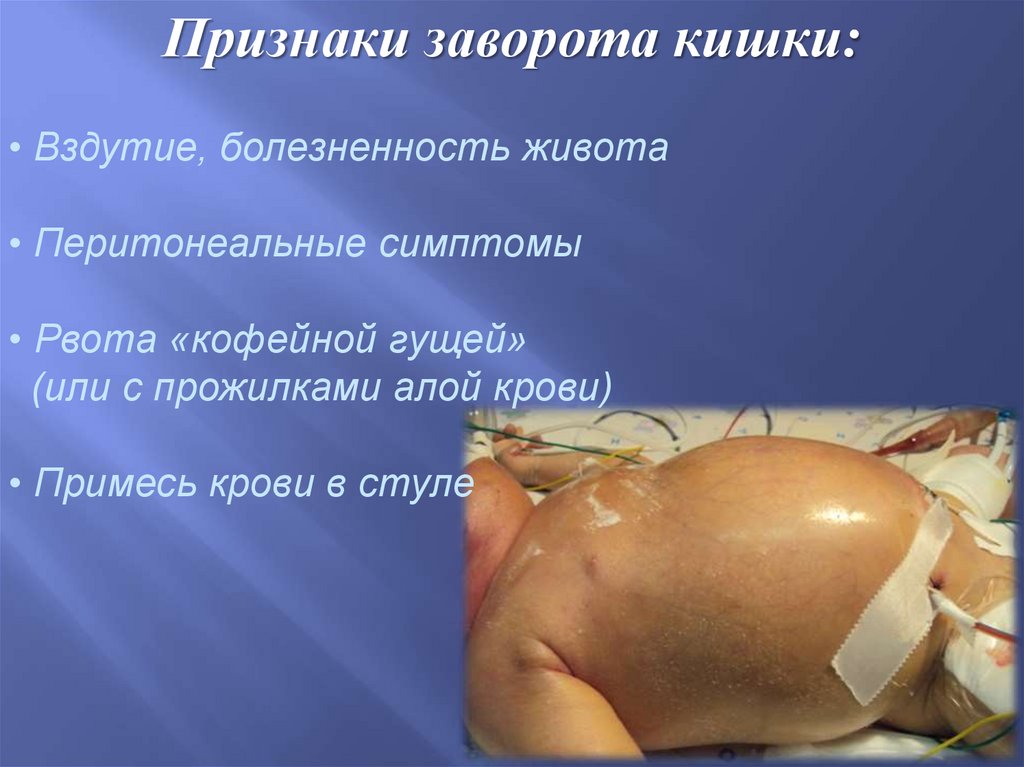
Признаки заворота кишки:• Вздутие, болезненность живота
• Перитонеальные симптомы
• Рвота «кофейной гущей»
(или с прожилками алой крови)
• Примесь крови в стуле
69.
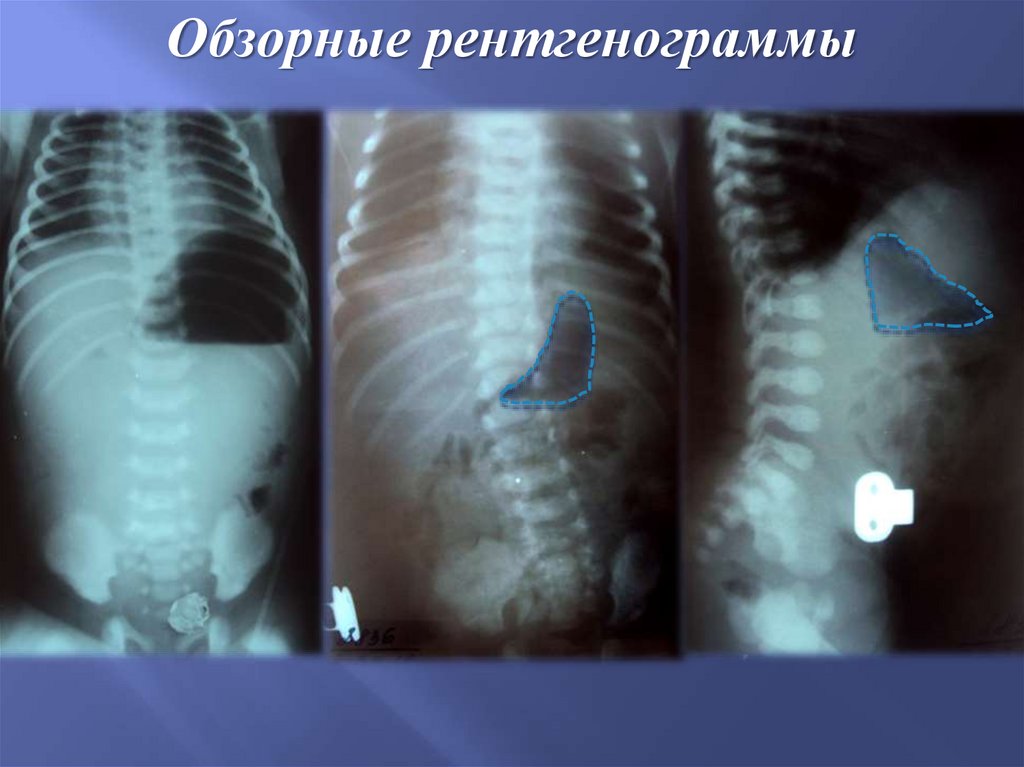
Обзорные рентгенограммы70.
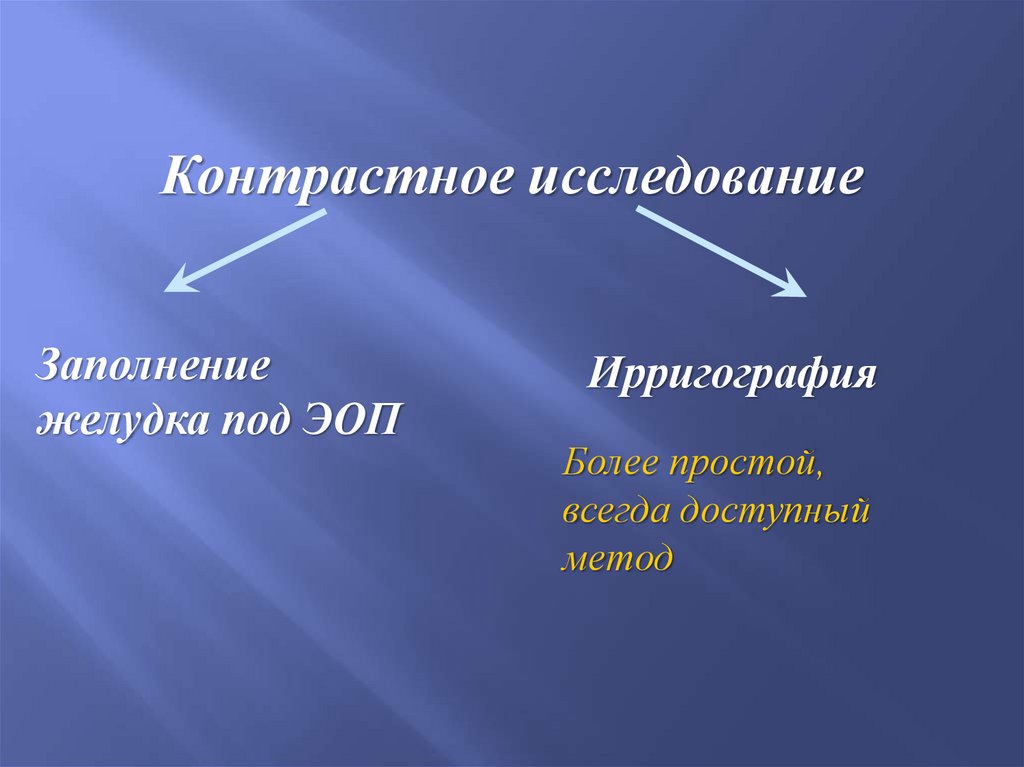
Контрастное исследованиеЗаполнение
желудка под ЭОП
Ирригография
Более простой,
всегда доступный
метод
71.
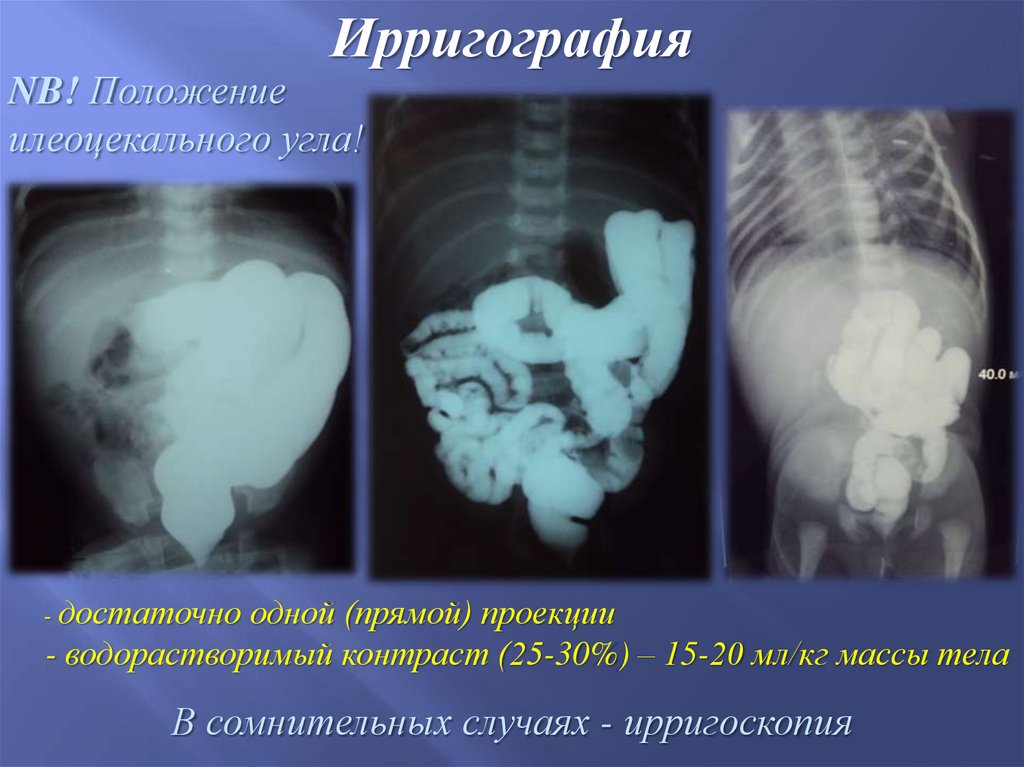
ИрригографияNB! Положение
илеоцекального угла!
- достаточно
одной (прямой) проекции
- водорастворимый контраст (25-30%) – 15-20 мл/кг массы тела
В сомнительных случаях - ирригоскопия
72.
УЗИ (+ Допплерография)Признак мальротации –
нарушение взаимного расположения
a.mesenterica superior и v.mesenterica superior
(вена оказывается слева или кпереди…)
Признак заворота –
симптом «водоворота» («whirlpool»)
(спиралевидный ход расширенных вен брыжейки
по часовой стрелке вокруг a.mesenterica superior)
Чувствительность - 92 %, Специфичность – 100 %
73.
Принцип операции Ледда• Ликвидировать заворот, разделяя
все брюшинные тяжи
• Полностью расправить брыжейку
• Duodenum должна располагаться свободно
справа от позвоночника
• Толстая кишка – в левом фланге
• Аппендэктомия
74.
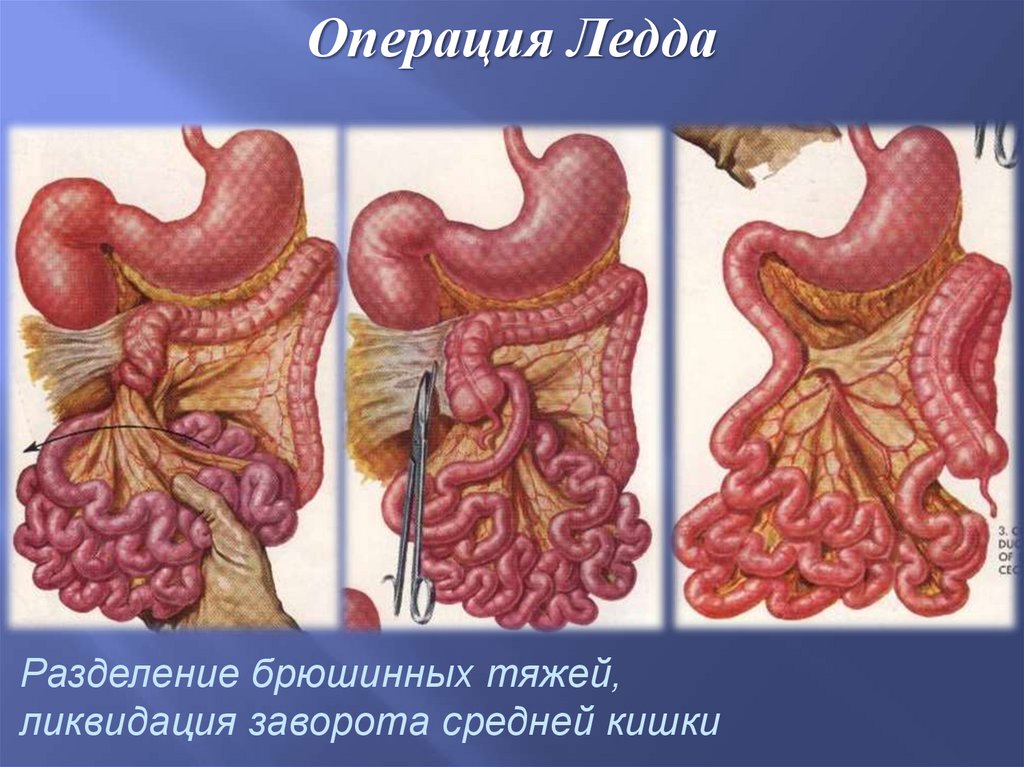
Операция ЛеддаРазделение брюшинных тяжей,
ликвидация заворота средней кишки
75.
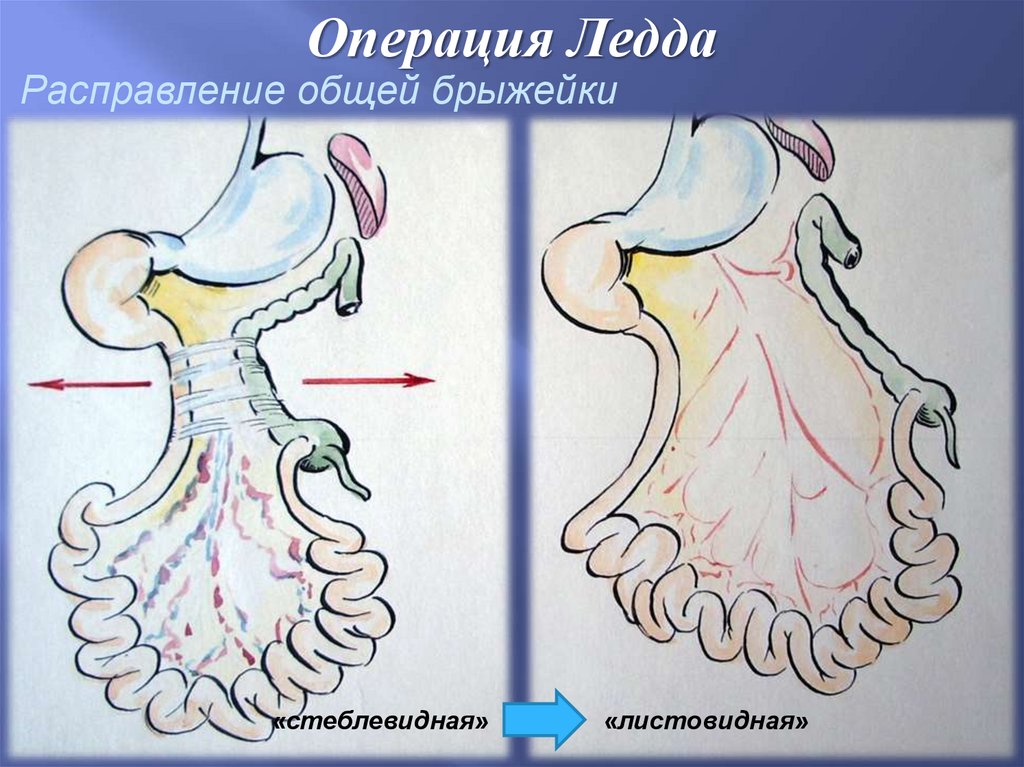
Операция ЛеддаРасправление общей брыжейки
«стеблевидная»
«листовидная»
76.
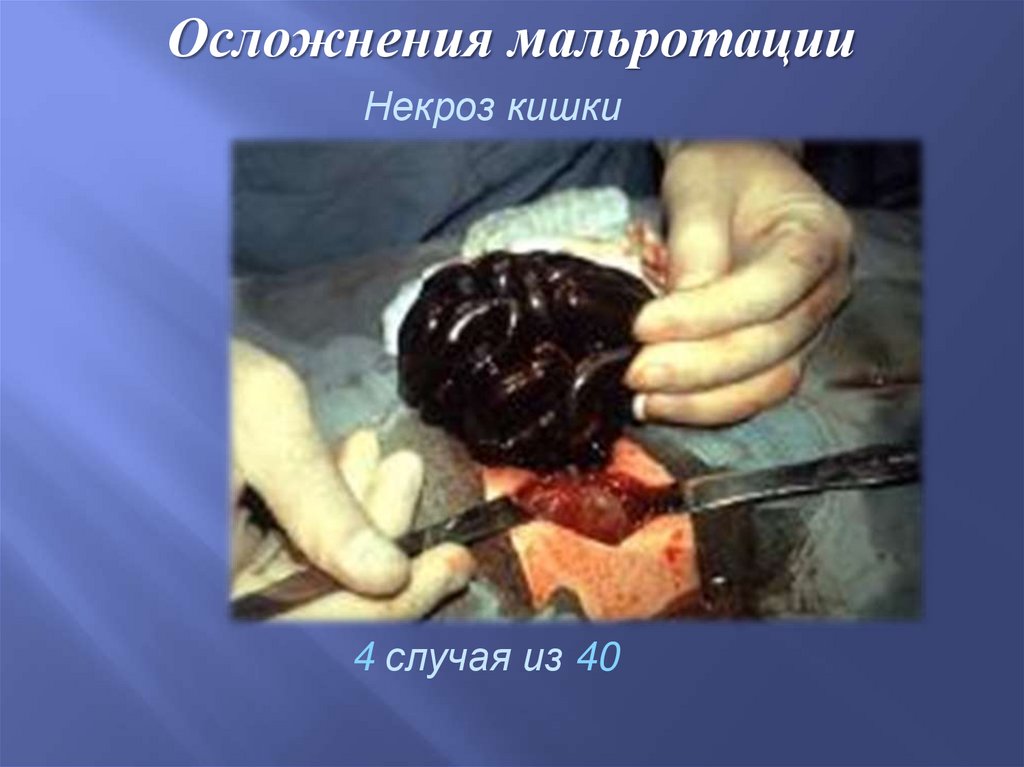
Осложнения мальротацииНекроз кишки
4 случая из 40
77.
Таким образом…1. Диагностика синдрома Ледда и других форм мальротации
– одна из самых сложных проблем в детской хирургии
2. В алгоритм диагностических методов исследования
должна входить обзорная рентгенограмма. При наличии
расширенного желудка и снижения пневматизации
кишечника – необходимы ирригография и УЗИ
3. Неправильное расположение толстой кишки, а также
УЗИ-картина заворота – показание к экстренной операции
78.
Таким образом…4. Ключевым моментом в оперативном лечении является
полное расправление общей брыжейки
(разделение всех брюшинных тяжей)
5. При обнаружении мальротации при других пороках
(например, дуоденальная непроходимость) - кроме
коррекции основного порока должна быть выполнена
коррекция мальротации









































 medicine
medicine








