Similar presentations:
Кардиомиопатии (КМП)
1.
Кардиомиопатии (КМП)Татаринцева З.Г.
к.м.н.
Ассистент кафедры кардиохирургии и кардиологии
ФПК и ППС КубГМУ,
Зав. Кардиологическим отделением №3
ГБУЗ «НИИ-ККБ№1 им. профессора С.В. Очаповского»
2.
Кардиомиопатии определяются как гетерогеннаягруппа заболеваний миокарда, ассоциированных с
механической и/или электрической дисфункцией,
обычно сопровождающихся гипертрофией миокарда
или дилатацией камер сердца и развивающихся
вследствие различных причин, но чаще имеющих
генетическую природу.
12/98
B.J.Maron, J.A.Towbin, G.Thiene и соавт. апрель
2006 г. medslides.com
3.
4.
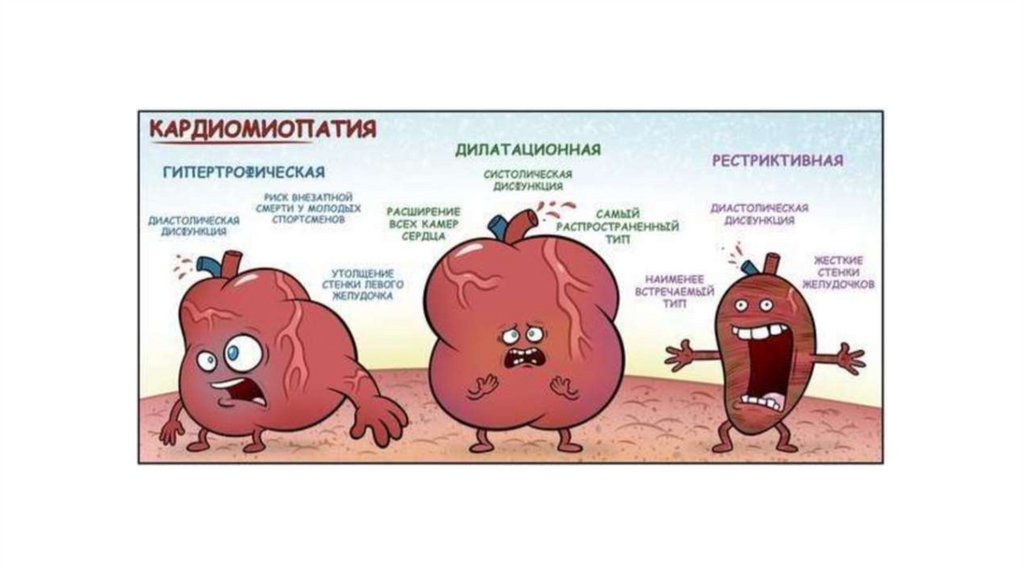
Классификация КМП ВОЗ (1996)(функциональные КМП или клиническая классификация
КМП)
• Дилятационная кардиомиопатия (ДКМП) характеризуется
дилятацией и нарушением сократимости левого желудочка или
обоих желудочков.
• Гипертрофическая кардиомиопатия (ГКМП) – типичным
признаком служит гипертрофия ЛЖ и/или правого желудочка (ПЖ)
сердца при сохраненной сократительной функции.
• Рестриктивная кардиомиопатия – характерно нарушение
диастолического наполнения ЛЖ и/или ПЖ.
• Аритмогенная правожелудочковая кардиомиопатия –
прогрессирующее замещение миокарда ПЖ фиброзножировой
тканью, приводящее к тяжелым аритмиям.
• Неклассифицируемые кардиомиопатии.
5.
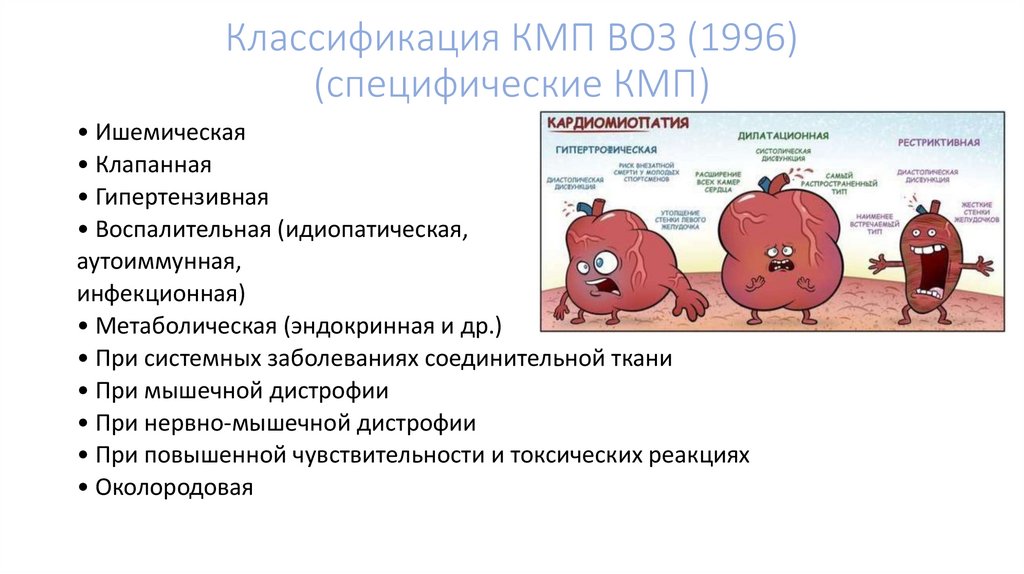
Классификация КМП ВОЗ (1996)(специфические КМП)
• Ишемическая
• Клапанная
• Гипертензивная
• Воспалительная (идиопатическая,
аутоиммунная,
инфекционная)
• Метаболическая (эндокринная и др.)
• При системных заболеваниях соединительной ткани
• При мышечной дистрофии
• При нервно-мышечной дистрофии
• При повышенной чувствительности и токсических реакциях
• Околородовая
6.
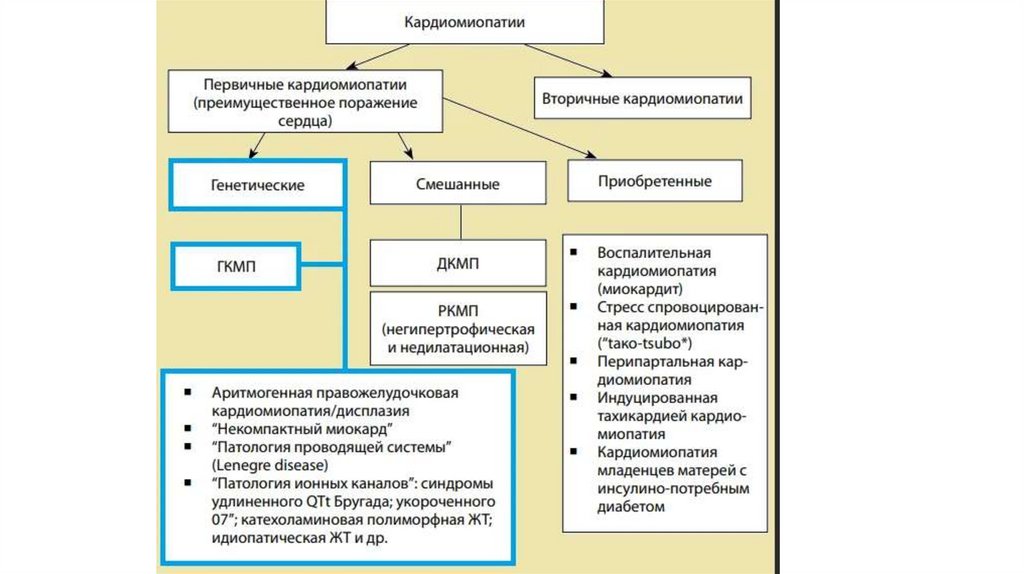
В 2006 г. Американская ассоциация сердца (B. J. Maron и др.) предложиликлассификацию КМП, в которой они делятся на 2 группы – первичные и
вторичные.
• К первичным КМП отнесены те, при которых поражается только (или
преимущественно) миокард.
• При вторичных КМП сердце поражается как один из многих органов,
вовлеченных в системное заболевание. Вторичные КМП включают
инфильтративные, эндокринные, аутоиммунные, токсические и др.
заболевания с известной этиологией.
• Авторы этой классификации отказались от термина «специфические
кардиомиопатии», исключили из числа КМП группу заболеваний миокарда
ясной природы, в том числе ИБС, артериальную гипертензию, клапанные
пороки.
7.
КардиомиопатииПервичные (генетические, смешанные и
приобретенные) патологический процесс
ограничивается поражением сердца
Вторичные – поражение сердца является
частью генерализованного, системного
заболевания
12/98
medslides.com
8.
9.
Классификация КМП (АНА, 2006)(вторичные КМП)
• Инфильтративные: при амилоидозе (первичном, вторичном, семейном и
наследственном амилоидозе сердца, периодической болезни и старческом
амилоидозе);
• Болезни накопления: гемохроматоз, лизосомальные болезни накопления (болезнь
Помпе (гликоген), болезнь Гурлера (МПС тип I), болезнь Хантера (МПС тип II),
болезнь Гоше, болезнь Нимана-Пика, болезнь Фабри (сфинголипидозы)), синдром
Рефсум, болезнь Хенда-Шюллера-Крисчена ( син: гистиоцитоз Х, липогранулематоз);
• КМП при аллергических и токсических реакциях: алкоголь, радиоактивное
излучение, тяжелые металлы (свинец, ртуть), производственные факторы
(углеводороды, соединения мышьяка);
• Эндомиокардиальные: эндомиокардиальный фиброз, гиперэозинофильный
синдром (эндокардит Леффлера);
• Воспалительные (гранулематоз): саркоидоз;
• Эндокринные: гипер или гипотиреоз, сахарный диабет, феохромоцитома,
недостаточность коры надпочечников, акромегалия;
• Кардиофасциальные: синдром Нунан, лентигиноз.
10.
Классификация КМП (АНА, 2006)(вторичные КМП)
• КМП при системных заболеваниях соединительной ткани: СКВ,
узелковый периартериит, ревматоидный артрит, системная
склеродермия, дерматомиозит;
• КМП при нейромышечных заболеваниях: мышечная дистрофия
Дюшена, Беккера, миотонические дистрофии, атаксия Фридрейха ,
нейрофиброматоз, тубулярный склероз;
• Электролитные нарушения: калия, кальция, фосфора, магния;
• Нарушения питания: дефицит белка, бери-бери (тиамин), селен,
карнитин, квашиоркор;
• Последствия лекарственной терапии: амфетамины, доксорубицин и
другие антрациклиновые ЛС, митоксантрон, трициклические
антидепрессанты, циклофосфамид, α-интерферон.
11.
Новый европейский консенсуспо кардиомиопатии.
Рекомендации ESC 2023.
12.
Ключевые моменты• Фундаментальный принцип данного руководства заключается в
том, что этиология имеет решающее значение в ведении
пациентов с заболеваниями сердечной мышцы и что тщательное
и последовательное описание морфологических и
функциональных фенотип является решающим первым шагом
на диагностическом пути, а окончательный в идеале диагноз
будет описывать этиологию наряду с фенотипом.
13.
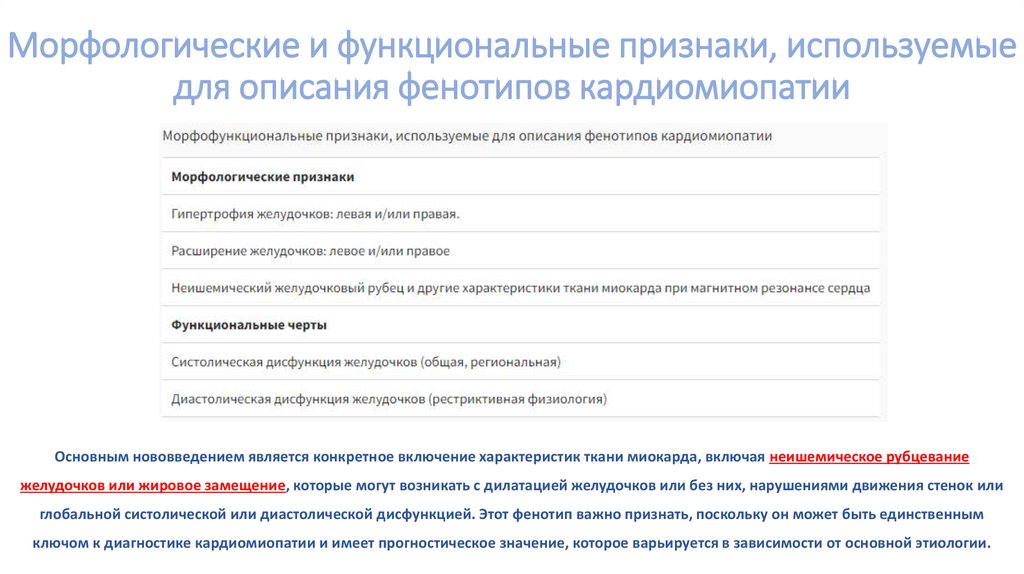
Морфологические и функциональные признаки, используемыедля описания фенотипов кардиомиопатии
Основным нововведением является конкретное включение характеристик ткани миокарда, включая неишемическое рубцевание
желудочков или жировое замещение, которые могут возникать с дилатацией желудочков или без них, нарушениями движения стенок или
глобальной систолической или диастолической дисфункцией. Этот фенотип важно признать, поскольку он может быть единственным
ключом к диагностике кардиомиопатии и имеет прогностическое значение, которое варьируется в зависимости от основной этиологии.
14.
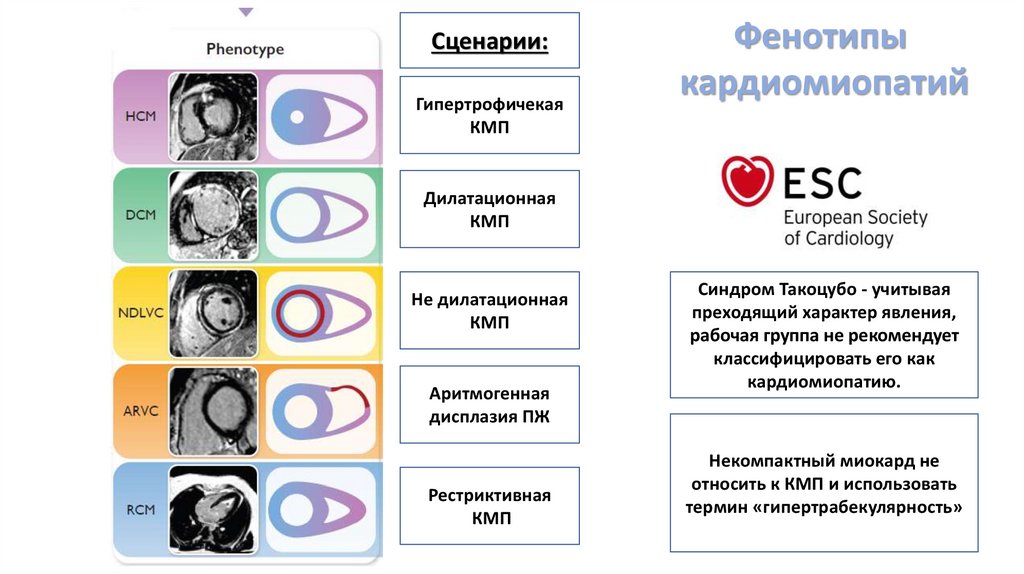
Сценарии:Гипертрофичекая
КМП
Фенотипы
кардиомиопатий
Дилатационная
КМП
Не дилатационная
КМП
Аритмогенная
дисплазия ПЖ
Рестриктивная
КМП
Синдром Такоцубо - учитывая
преходящий характер явления,
рабочая группа не рекомендует
классифицировать его как
кардиомиопатию.
Некомпактный миокард не
относить к КМП и использовать
термин «гипертрабекулярность»
15.
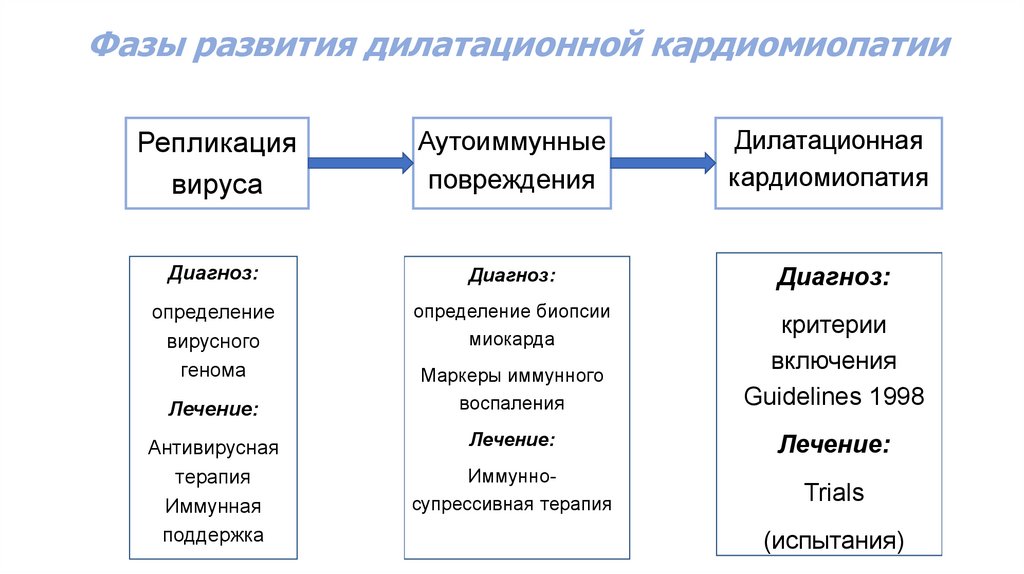
1. ДКМП16.
Этиология ДКМП• Более чем у 50% больных этиология остается неизвестной. В
таких случаях говорят о первичной или идиопатической ДКМП
(нельзя исключить роль энтеровирусного миокардита).
• Доказанный вирусный миокардит служит причиной ДКМП в 1535% случаев.
• Хроническое злоупотребление алкоголем – 20% (истинная
алкогольная кардиопатия развивается при длительном
потребления алкоголя 100 мл и более в течение 20 лет).
• ДКМП носит наследственный характер у 10-20% больных.
17.
Фазы развития дилатационной кардиомиопатииРепликация
вируса
Аутоиммунные
повреждения
Дилатационная
кардиомиопатия
Диагноз:
Диагноз:
Диагноз:
определение
вирусного
генома
определение биопсии
миокарда
Лечение:
Антивирусная
терапия
Иммунная
поддержка
Маркеры иммунного
воспаления
критерии
включения
Guidelines 1998
Лечение:
Лечение:
Иммунносупрессивная терапия
Trials
(испытания)
18.
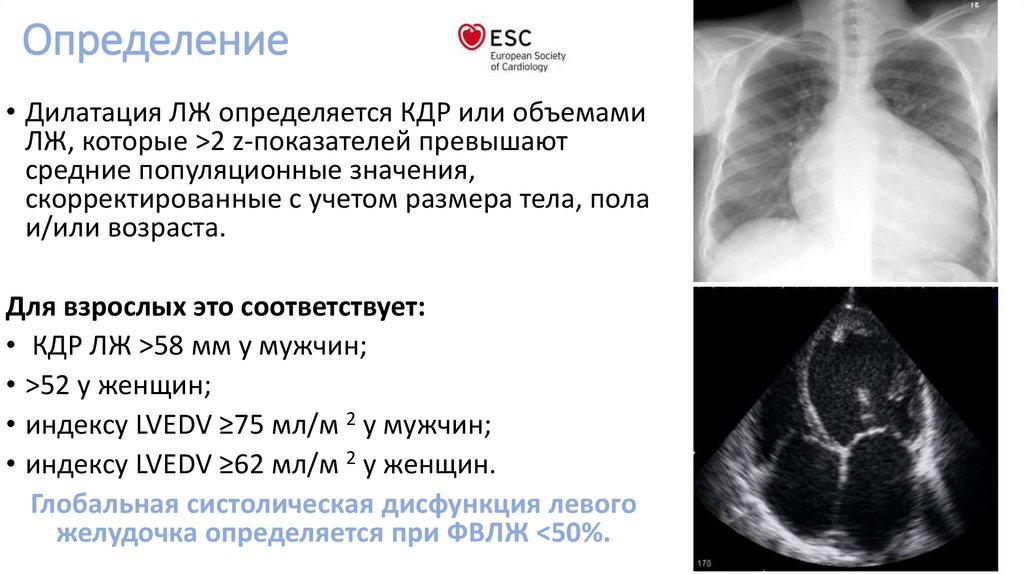
Определение• Дилатация ЛЖ определяется КДР или объемами
ЛЖ, которые >2 z-показателей превышают
средние популяционные значения,
скорректированные с учетом размера тела, пола
и/или возраста.
Для взрослых это соответствует:
• КДР ЛЖ >58 мм у мужчин;
• >52 у женщин;
• индексу LVEDV ≥75 мл/м 2 у мужчин;
• индексу LVEDV ≥62 мл/м 2 у женщин.
Глобальная систолическая дисфункция левого
желудочка определяется при ФВЛЖ <50%.
19.
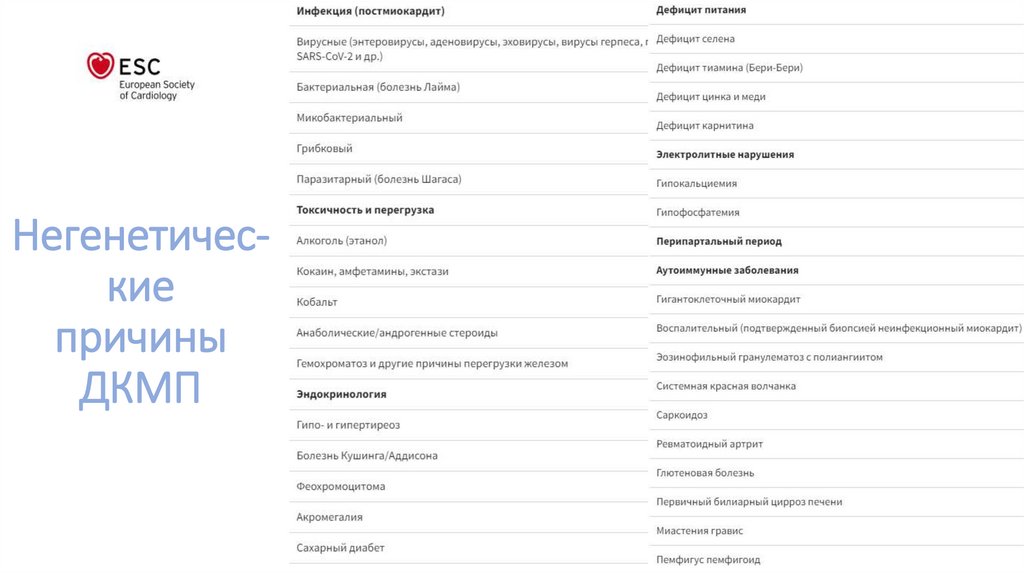
Негенетическиепричины
ДКМП
20.
Негенетическиепричины
ДКМП
21.
Рекомендации по имплантации ИКД у пациентов с ДКМП (1)Вторичная профилактика:
ИКД рекомендуется всем пациентам и ДКМП для снижения риска ВСС пережившим
остановку сердца или желудочковую аритмию, вызвавшую гемодинамическую
нестабильность.
Первичная профилактика:
Рассмотреть вопрос об имплантации ИКД для снижения риска ВСС и смерти от всех
причин у пациентов с ДКМП, симптоматической СН и ФВ ЛЖ < 35% и
неэффективностью оптимальной медикаментозной терапии в течение более 3х
месяцев.
У пациентов с ДКМП и генотипом, связанным с высоким риском ВСС и ФВ ЛЖ ≥ 35%, при
наличии дополнительных факторов риска, следует рассмотреть возможность установки ИКД.
22.
Рекомендации по имплантации ИКД у пациентогв с ДКМП (2)У пациентов с ДКМП и генотипом, связанным с высоким риском ВСС и ФВ ЛЖ ≥ 35%,
без дополнительных факторов риска, следует рассмотреть возможность установки
ИКД.
II B
У пациентов с ДКМП без генотипа, связанного с высоким риском ВСС и ФВ ЛЖ ≥ 35%,
при наличии дополнительных факторов риска, следует рассмотреть возможность
установки ИКД.
II B
.
23.
Патогенез ДКМП• Под действием повреждающих факторов часть кардиомиоцитов
погибает и происходит компенсаторная гипертрофия оставшихся
клеток. На начальных этапах заболевания сократимость миокарда
остается нормальной при нарушении диастолического расслабления
гипертрофированных кардиомиоцитов.
• Кроме гибели клеток возможно угнетение их функции под действием
медиаторов воспаления (цитокинов).
• Это приводит к нарушению систолической функции сердца.
• Стимулируется фиброз миокарда, что снижает его эластичность и
вызывает дилятацию.
24.
ЭКГ при ДКМПИзменения ЭКГ разнообразны и неспецифичны:
• различные нарушения ритма;
• нарушения проводимости БЛНПГ в 20% случаев ДКМП,
неспецифическое расширение комплекса QRS, удлинение
интервала P-Q;
• признаки перегрузки/гипертрофии ЛЖ (замедленное нарастание
амплитуды зубца R от отведения V1 к отведению V6 , глубокие
зубцы Q в отведениях V5 и V6) и левогопредсердия;
• неспецифические изменения зубца Т.
25.
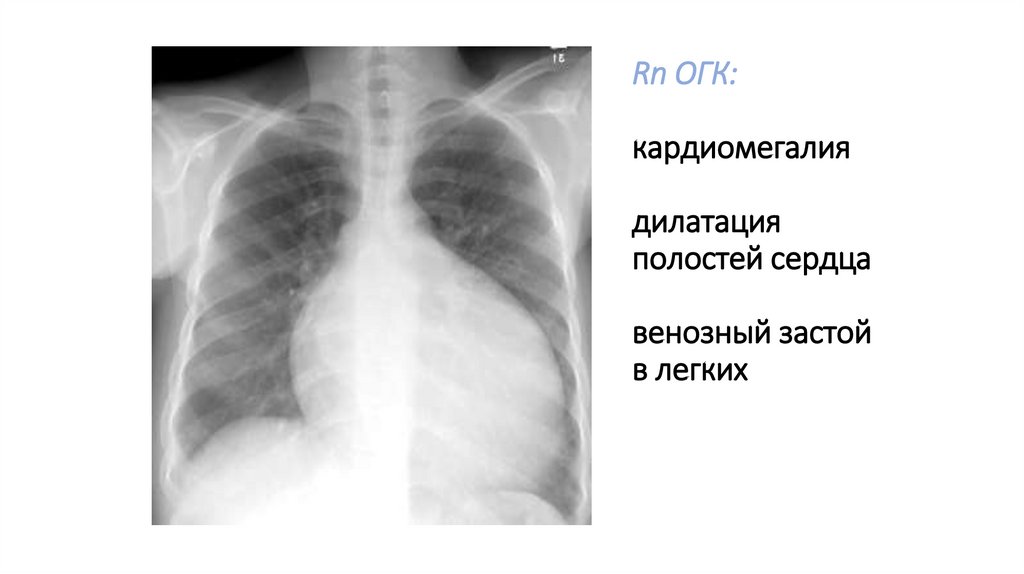
Rn ОГК:кардиомегалия
дилатация
полостей сердца
венозный застой
в легких
26.
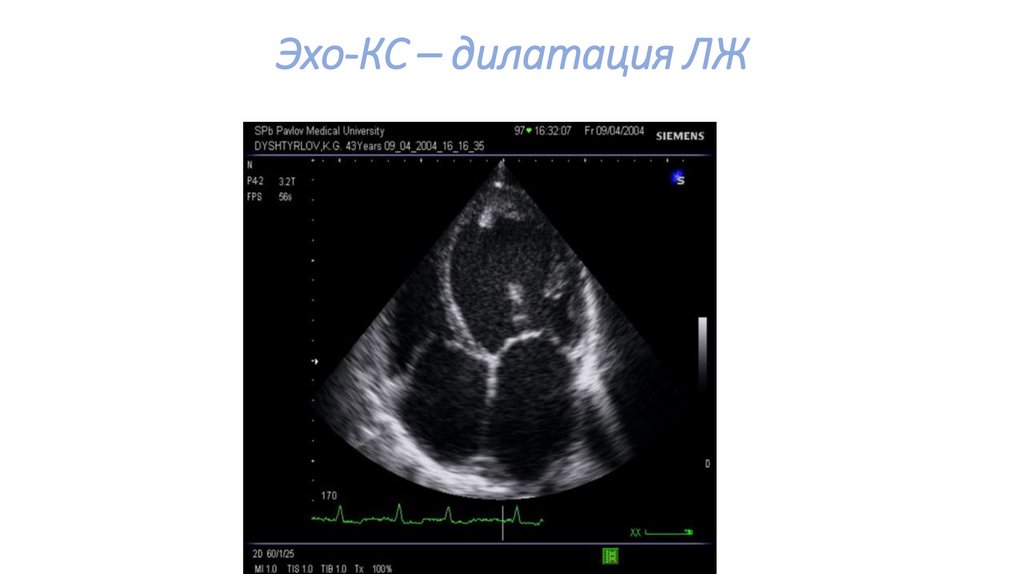
Эхо-КС – дилатация ЛЖ27.
ЭМБ при ДКМП• Выявляется истончение кардиомиоцитов, зазубренность их контуров, увеличение ядер,
уменьшение количества миофибрилл.
• Возможно выявление вирусной ДНК или отложений иммунных комплексов в
кардиомиоцитов.
В зависимости от выраженности интерстициального фиброза выделяют 3 типа ДКМП:
• I тип – с отсутствием фиброза,
• II тип – с диффузным фиброзом,
• III – с фокальным фиброзом.
Метод не получил широкого распространения из-за его инвазивного характера, высокой
стоимости и отсутствия непосредственного влияния результатов на лечение и прогноз
заболевания.
Единственным четким показанием к проведению ЭМБ служит подозрение на реакцию
отторжения трансплантата или кардиотоксическое действие антрациклинов.
28.
Общие принципы лечения ДКМП• Ограничение физической нагрузки (постельный режим показан только
при выраженной декомпенсации).
• Ограничение приема жидкости и поваренной соли.
• Терапия ХСН.
• По показаниям антиаритмики; при постельном режиме антикоагулянты прямого типа действия (режим введения
профилактический).
• Пациентам с ФП, тромбоэмболиями в анамнезе назначают непрямые
антикоагулянты.
• Установление причин ДКМП позволяет проводить этиотропное
лечение.
29.
Критерии эффективности лечения ДКМП:• Отсутствие прогрессирования СН, расширения камер сердца и
снижения ФВ ЛЖ;
• Отсутствие осложнений ДКМП (тромбоэмболий и опасных для
жизни нарушений сердечного ритма);
• Удовлетворительная переносимость физической нагрузки
(определенная с помощью тредмил-теста, велоэргометрии или
пробы с 6-минутной ходьбой) и качество жизни больных.
30.
Побочные эффекты лечения (1)• Назначение иАПФ и калийсберегающих диуретиков нередко
приводит к гиперкалиемии. В большинстве случаев уровень
калия не превосходит 5,5 мэкв/л и прекращения приема
препаратов не требуется. При более высоком уровне калия крови,
которое чаще встречается у пациентов пожилого возраста
требуется отмена препаратов, а при возобновлении приема –
тщательный контроль калия крови.
• Назначение антиаритмиков часто сопряжено с проаритмическим
эффектом и снижением насосной функции сердца.
31.
Побочные эффекты лечения (2)• Применение диуретиков, иАПФ, ББ может привести к усилению
гипотонии. Поэтому дозы иАПФ и ББ титруют с медленным
повышением доз.
• Бесконтрольное применение диуретиков вызывает развитие
гипокалиемии и гипомагниемии, что увеличивает риск аритмий.
Кроме того возможно развитие гипонатриемии – одна из частых
причин рефрактерности к мочегонным препаратам.
• Применение сердечных гликозидов у больных ДКМП сопряжено с
повышенным риском ЖТ и ФЖ, особенно на фоне гипокалиемии.
32.
Побочные эффекты лечения (3)• Одновременное назначение иАПФ и ацетилсалициловой кислоты
у больных ДКМП может приводить к снижению эффективности
иАПФ и уменьшению выживаемости больных. При выраженной
СН целесообразно не назначать ацетилсалициловую кислоту без
веских оснований.
• Применение препаратов ионобменных смол для лечения
гиперкалиемии сопряжено с риском развития гипернатриемии,
которая может усугубить симптомы СН.
33.
Лечение ДКМП: нефармакологические методы• Трансплантация сердца
• Установка наружного сетчатого каркаса уменьшается
напряжение стенок ЛЖ, улучшаются контрактильные
свойства миокарда
Ресинхронизирующая терапия при уширении QRS
(предсердно-желудочковая и бивентрикулярная
электрокардиостимуляция) для синхронизации работы
правого и левого желудочков при синусовом ритме
Имплантация искусственного сердца как временная мера
перед операцией трансплантации сердца
12/98
medslides.com
34.
КЛАСС I• Остановка сердца вследствие ЖТ/ФЖ,
но не связанная с обратимой причиной
Спонтанная стойкая ЖТ, связанная с
органическим заболеванием сердца
• Синкопе неустановленного происхождения
в случаях, когда при ЭФИ индуцируются
гемодинамически значимые стойкая ЖТ или ФЖ и лекарственная терапия неэффективна,
непереносима или не имеет преимуществ
• Нестойкая ЖТ, обусловленная болезнью коронарных сосудов, перенесенным
ИМ, дисфункцией левого желудочка и индуцируемой ФЖ или стойкой ЖТ при ЭФИ, которая не
подавляется ААП I класса
• Спонтанная стойкая ЖТ у больных без органического заболевания сердца и
которые не подлежат другим методам лечения
КЛАСС II А
• Больные с фракцией выброса < 30%, по крайней мере через 1 месяц после ИМ или через 3 месяца
после хирургической реваскуляризации миокарда
35.
Прогноз при ДКМП• При идиопатической ДКМП 10-летняя выживаемость составляет
около 10-20%. Годичная летальность достигает 10%.
• При ДКМП, развившейся на фоне беременности, выздоровление
наступает у 50% больных; стойкая ЛЖ недостаточность
развивается у 30% больных; у 20% беременных ДКМП приводит к
смерти. Прогноз особенно неблагоприятен при сохранении
дилятации 6 мес и более. Сохраняется риск рецидива при
следующей беременности.
• После ТС при ДКМП 3-летняя выживаемость – 70%.
36.
2. Недилатационнаякардиомиопатия (НДКМП)
37.
Определение• Фенотип НДКМП определяется наличием не ишемического
рубцевания ЛЖ или жирового замещения при отсутствии дилатации
ЛЖ, с глобальными или региональными нарушениями движения
стенок ЛЖ или без них, или изолированной глобальной гипокинезией
ЛЖ без рубцевания (по оценке наличие LGE на CMR), что не
объясняется исключительно аномальными условиями нагрузки
(гипертония, заболевание клапанов) или ИБС.
• Глобальная систолическая дисфункция ЛЖ определяется аномальной
ФВ ЛЖ (т.е. <50%).
38.
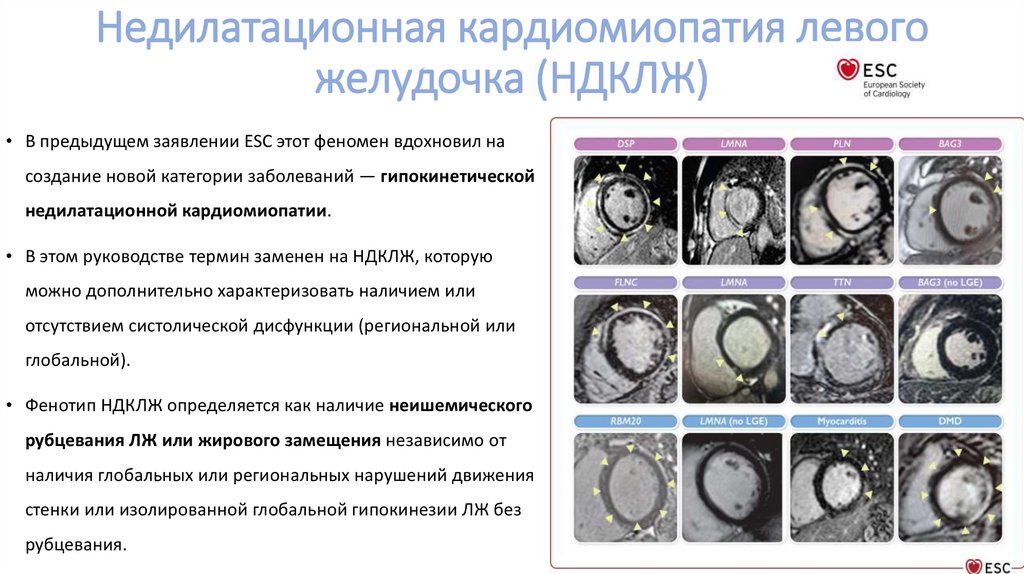
Недилатационная кардиомиопатия левогожелудочка (НДКЛЖ)
• В предыдущем заявлении ESC этот феномен вдохновил на
создание новой категории заболеваний — гипокинетической
недилатационной кардиомиопатии.
• В этом руководстве термин заменен на НДКЛЖ, которую
можно дополнительно характеризовать наличием или
отсутствием систолической дисфункции (региональной или
глобальной).
• Фенотип НДКЛЖ определяется как наличие неишемического
рубцевания ЛЖ или жирового замещения независимо от
наличия глобальных или региональных нарушений движения
стенки или изолированной глобальной гипокинезии ЛЖ без
рубцевания.
39.
3. ГипертрофическаяКМП
40.
41.
42.
Определение• Гипертрофическая кардиомиопатия — генетически
обусловленное заболевание миокарда, характеризующееся
гипертрофией миокарда левого (более 1,5 см) и/или правого
желудочка, чаще асимметричного характера за счет утолщения
межжелудочковой перегородки, что не может объясняться
исключительно повышением нагрузки давлением, и
возникающее при отсутствии другого сердечного или системного
заболевания, метаболического или полиорганного синдрома,
связанного с ГЛЖ.
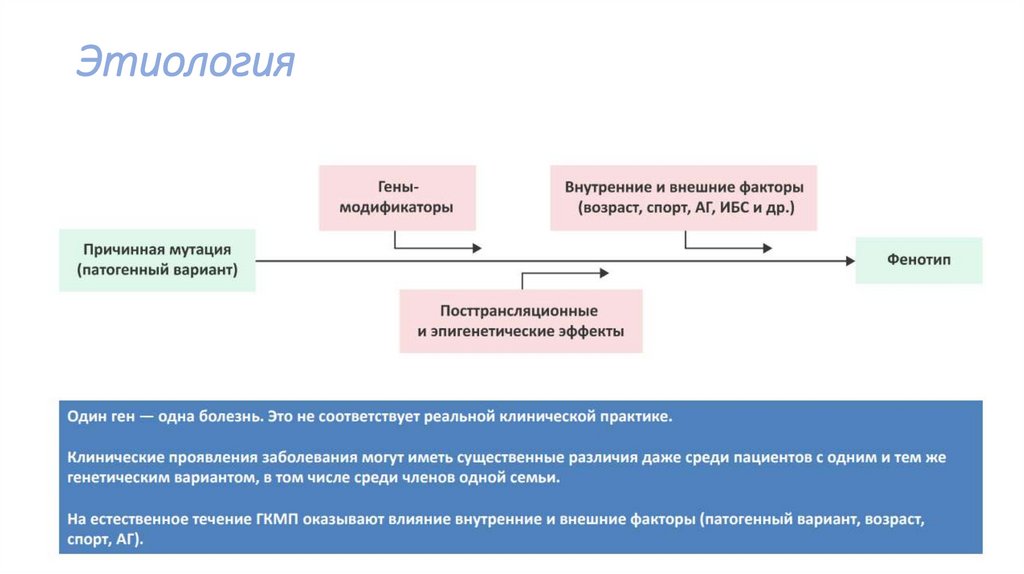
43.
Этиология44.
Этиология45.
Эпидемиология46.
Критерии диагноза ГКМП (1)47.
Критерии диагноза при сопутствующей АГ (2)48.
Критерии диагноза (3)49.
ГКМ. Диагностические критерии:• Взрослые: толщина стенки ЛЖ ≥15 мм в любом сегменте миокарда, что
не объясняется исключительно условиями нагрузки. Меньшая степень
утолщения стенки (13–14 мм) требует оценки других особенностей,
включая семейный анамнез, генетические данные и отклонения ЭКГ.
• Дети: толщина стенки ЛЖ более чем на 2 стандартных отклонения
превышала прогнозируемое среднее значение (z-показатель >2).
• Родственники: у взрослых родственников первой степени родства
пациентов с однозначным заболеванием основывается на наличии
толщины стенки ЛЖ ≥13 мм.
50.
Патогенез. Синдромы при ГКМП (1)51.
Патогенез. Синдромы при ГКМП (2)52.
Классификация ГКМП53.
Клинические варианты течения54.
Генетическое типирование (1)55.
Генетическое типирование (2)56.
Причины фенокопий ГКМПФенокопии – это изменение фенотипа под влиянием
неблагоприятных факторов среды, по проявлению
похожие на мутации. Эти изменения проявляются только
при определенных факторах, если воздействие
прекращается, то фенотип возвращается к своему
нормальному состоянию. Фенокопии сохраняются в
течение всей жизни только тогда, когда преобразующий
внешний фактор действует в период эмбрионального
развития. Но и в таком случае изменённый признак не
передаётся по наследству.
57.
Диагностика. Нагрузочные тесты (стрессЭхоКГ, эргоспирометрия)58.
Диагностика. МРТ.59.
Диагностика. КАГ.60.
Лечение61.
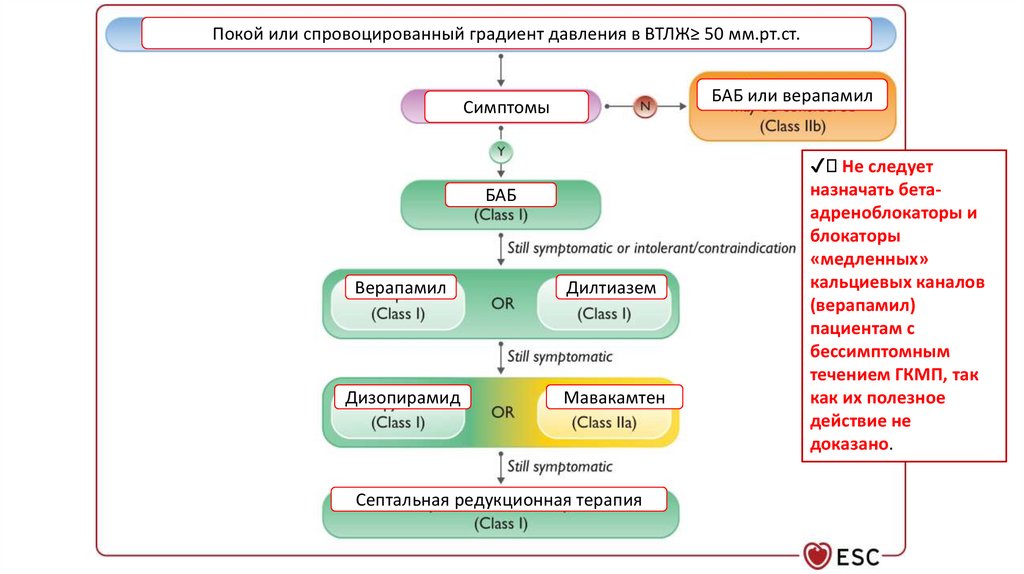
Медикаментозное лечение при обструкции ВТ ЛЖ62.
Покой или спровоцированный градиент давления в ВТЛЖ≥ 50 мм.рт.ст.БАБ или верапамил
Симптомы
БАБ
Верапамил
Дилтиазем
Дизопирамид
Мавакамтен
Септальная редукционная терапия
✔ Не следует
назначать бетаадреноблокаторы и
блокаторы
«медленных»
кальциевых каналов
(верапамил)
пациентам с
бессимптомным
течением ГКМП, так
как их полезное
действие не
доказано.
63.
Хирургическое лечение ГКМП64.
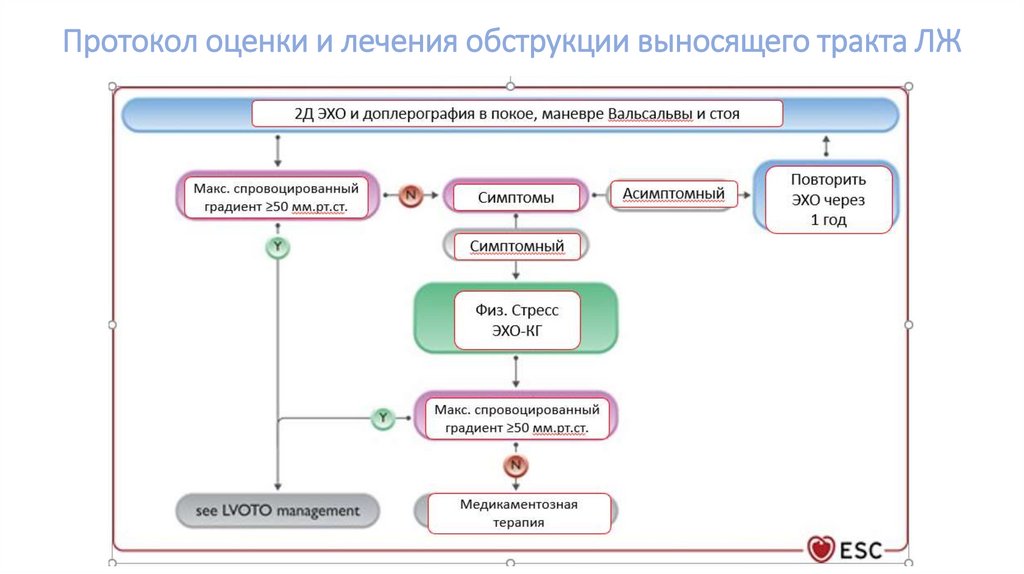
Протокол оценки и лечения обструкции выносящего тракта ЛЖ65.
66.
Риск ВСС (он-лайн калькулятор)67.
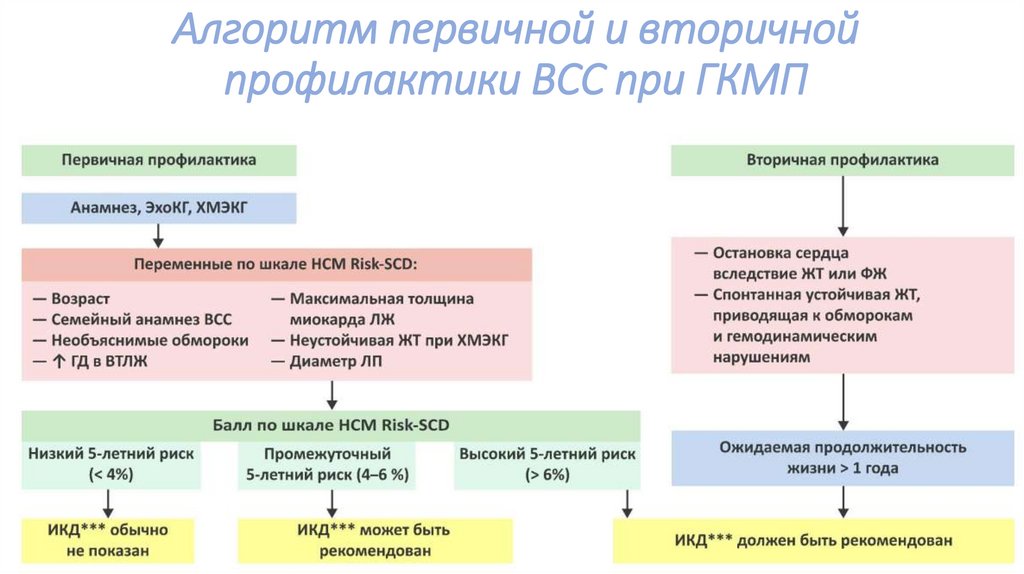
Алгоритм первичной и вторичнойпрофилактики ВСС при ГКМП
68.
Дополнительные рекомендации по профилактике внезапной сердечнойсмерти у больных ГКМП (1)
Калькулятор HCM Risk-SCD рекомендуется в качестве метода оценки внезапной
смерти в течение 5 лет в возрасте ≥16 лет для первичной профилактики
Имплантация ИКД рассматривается у пациентов с предполагаемым риском ВСС ˃6% после
детальной клинической оценки, которая включает:
- Пожизненный риск осложнений
- Конкурирующий риск смерти от заболевания и сопутствующих заболеваний
- Влияние ИКД на образ жизни, социально-экономическое положение и психологическое здоровье
Рекомендуется, чтобы 5-летний риск ВСС оценивался при первичном осмотре и через
1-2 года и всякий раз, когда происходит изменений клинического статуса
69.
Дополнительные рекомендации по профилактике внезапной сердечнойсмерти у больных ГКМП (2)
Имплантация ИКД может рассматривается у отдельных пациентов с предполагаемым
риском ВСС 4 - 6% согласно клиническому обследованию, учитывая пожизненный
II B
риск осложнений и влияние манипуляции на образ жизни, социальноэкономический статус, психологическое здоровье
Для пациентов, находящихся в категории низкого риска (< 4% риск ВСС) при наличии
обширной LGE (позднее усиление гадолиния) ≥15% по данным МРТ может быть
рассмотрена имплантация ИКД
Для пациентов, находящихся в категории низкого риска (< 4% риск ВСС) при наличии
обширной ФВ ЛЖ <50%, может быть рассмотрена имплантация ИКД
II B
II B
70.
4. Аритмогеннаякардиомиопатия
правого желудочка (АКМПЖ)
71.
Аритмогенная кардиомиопатия (АКМП)• Парадигма АПЖК перешла от тяжелого поражения ПЖ и
злокачественных желудочковых аритмий к более широкой
концепции, включающей скрытые или субклинические фенотипы
и бивентрикулярное или даже леводоминантное заболевание.
• Термин АПЖК можно использовать для описания исходного
варианта, при котором дилатация желудочков или нарушения
движения стенок преимущественно ограничиваются правым
желудочком, с поражением ЛЖ или без него, и могут
применяться модифицированные критерии Рабочей группы 2010
года для диагностики АПЖК.
72.
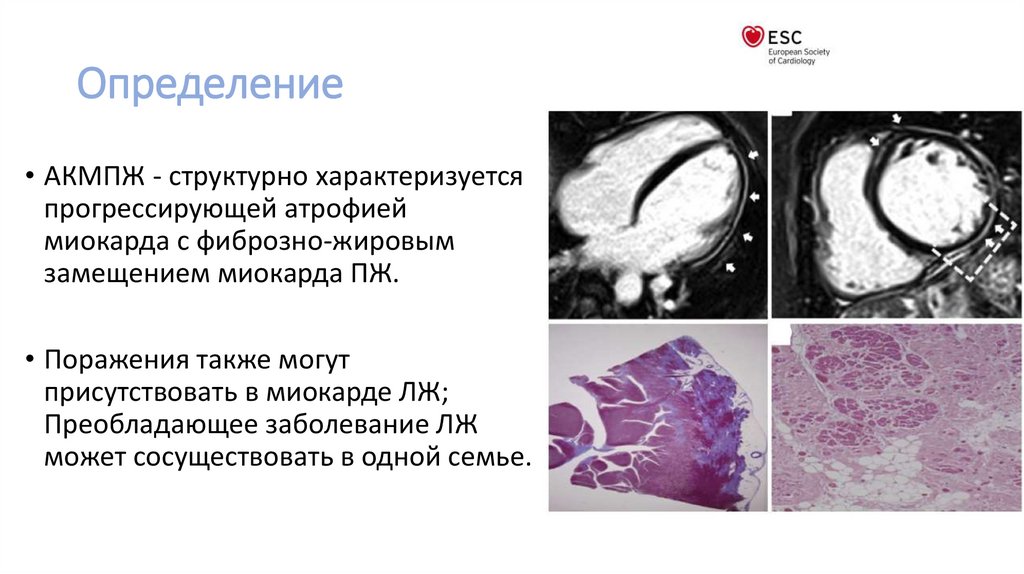
Определение• АКМПЖ - структурно характеризуется
прогрессирующей атрофией
миокарда с фиброзно-жировым
замещением миокарда ПЖ.
• Поражения также могут
присутствовать в миокарде ЛЖ;
Преобладающее заболевание ЛЖ
может сосуществовать в одной семье.
73.
• Обычно манифестирует на втором-четвертом десятилетии жизни.• Мужчины болеют чаще, чем женщины.
• Была продемонстрирована возрастная пенетрантность с высокой
клинической и генетической изменчивостью.
74.
АКМПЖ включает широкий спектр• системных (например, саркоидоз, амилоидоз),
• воспалительных (например, миокардит),
• инфекционных (например, болезнь Шагаса) или
• генетических (например, десмосомальная АРВК или
аритмогенная кардиомиопатия левого желудочка, ламин А/ С,
филамин-С, фосфоламбан) расстройства и болезни ионных
каналов.
Общим знаменателем всех этих состояний является клиническая
картина с симптомами или документацией фибрилляции
предсердий, нарушениями проводимости и/или аритмии ПЖ
и/или ЛЖ.
75.
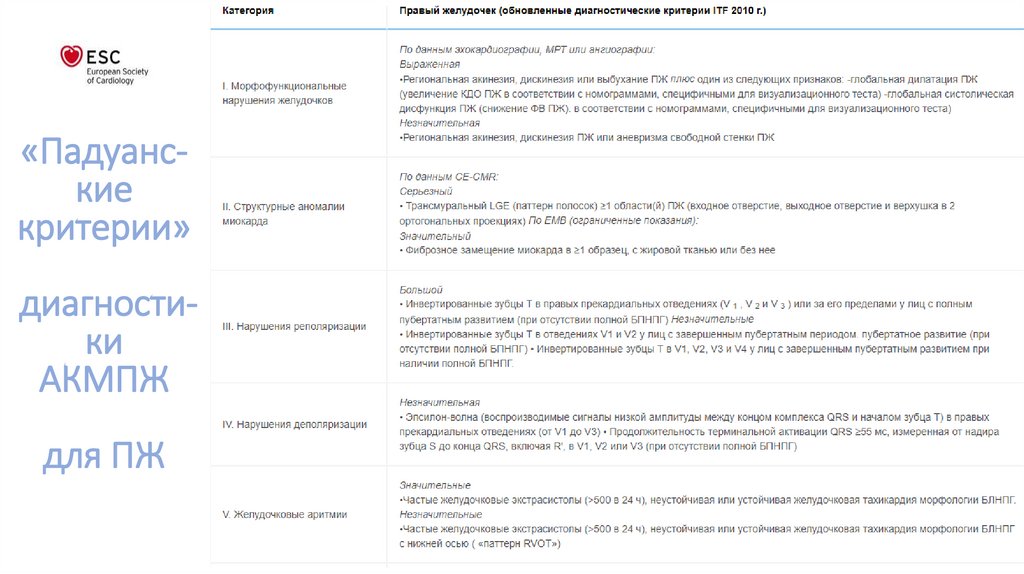
«Падуанскиекритерии»
диагностики
АКМПЖ
для ПЖ
76.
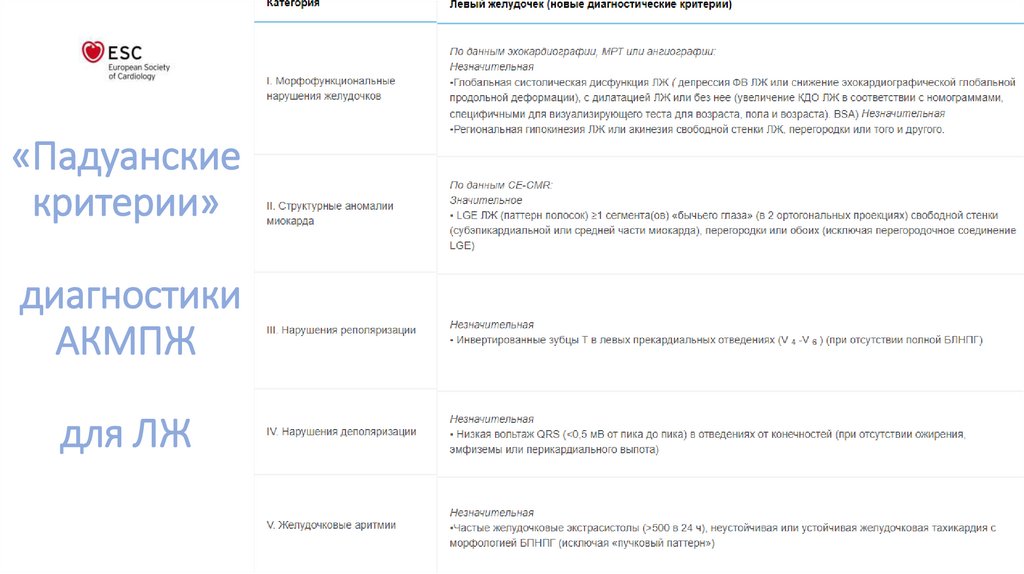
«Падуанскиекритерии»
диагностики
АКМПЖ
для ЛЖ
77.
VI. Семейный анамнез78.
Рекомендации по антиаритмическому лечению больных с АКМПЖТерапия БАБ рекомендуется пациентам с АКМПЖ и ЖТ
I
Амиодарон следует рассмотреть когда регулярная терапия БАБ не помогает
контролировать симптомы, связанные с аритмией у пациентов с АКМПЖ
Флекаинид в дополнение к БАБ следует рассмотреть, когда монотерапия не приносит
эффективности
Катетерную аблацию с возможностью апикального доступа под руководством 3Дкартирования следует рассматривать у пациентов с рецидивирующей ЖТ, несмотря на
терапию БАБ
АИКД следует рассмотреть для пациентов, переживших остановку сердца или
гемодинамически значимую ЖТ
I
79.
4. Перипротальная КМП80.
Перипартальная кардиомиопатия ПКМПЭто форма дилатационной кардиомиопатии, которая проявляется
признаками сердечной недостаточности в течение последнего
месяца беременности или в течение 5 месяцев после родов.
Заболеваемость оценивается на уровне 1 случай на 900-4000
живорождений.
По разным данным смертность составляет 4-28 %.
Только 50% женщин восстанавливают функцию ЛЖ в течение 6
месяцев после постановки диагноза.
81.
Патогенез ПКМП• Современные представления отдают предпочтение
«двухударной» модели патогенеза ПКМП. Согласно ей,
сосудистое поражение провоцируют антисосудистые или
гормональные эффекты поздних сроков беременности и
раннего послеродового периода. Это вызывает развитие
кардиомиопатии у женщин с предрасположенностью.
82.
К дисфункции эндотелия и гибели кардиомиоцитов приводят:✔ Со стороны гипофиза: секреция передней долей пролактина с
молекулярной массой 16 кДа, который оказывает
кардиотоксическое действие за счет активации микроРНК-146a
(miR-146a).
✔ Со стороны плаценты: секреция fms-подобного
тирозинкиназного рецептора 1 (sFlt-1) –антиангиогенного белка,
блокирующего циркулирующий фактор роста эндотелия сосудов
(VEGF).
83.
Лечение ПКМП• Аналогично лечению СН.
• Особенности лечения ПКМП связаны с необходимостью обеспечения
безопасности матери и плода/новорожденного, и спецификой патогенеза.
▪ В первую очередь, проведение медикаментозной терапии.
▪ В случае необходимости – проведение интрааортальной баллонной
контрпульсации и ЭКМО.
▪ При неэффективности медикаментозной терапии и необходимости
проведения постоянной инотропной терапии можно рассмотреть
возможность механической поддержки кровообращения (МПК). Она может
быть, как временной мерой, так и в качестве моста к трансплантации сердца.
▪ Если у женщины, несмотря на оптимальную медикаментозную терапию,
сохраняются симптомы СН и тяжелая дисфункция ЛЖ через 6 месяцев после
установления диагноза, имеется блокада ЛНПГ и длительность комплекса
QRS>130 мс, рекомендуется проведение ресинхронизирующей терапии. Хотя
доказательная база данного метода лечения при ПКМП очень ограничена.
84.
Особенности медикаментозной терапииПКМП (1)
✔ Абсолютно противопоказаны во время беременности иАПФ, АРА,
АРНИ, иНГЛТ2 из-за значительного риска для плода
✔ Использование бета-блокаторов во время беременности может
повлиять на растущий плод, замедляя ЧСС плода, снижая уровень
сахара в крови и АД плода.
✔ Для лечения перегрузки объёмом показано назначение петлевых
диуретиков, но их следует использовать с осторожностью, чтобы
избежать снижения маточно-плацентарного кровотока.
✔ Антагонисты альдостерона не следует применять во время
беременности. Опыт применения спиронолактона во время
беременности недостаточен, данные об использовании эплеренона
отсутствуют. В послеродовом периоде при грудном вскармливании
можно применять спиронолактон.
85.
Особенности медикаментозной терапииПКМП (2)
✔ С целью снижения постнагрузки можно использовать гидралазин и
нитраты.
✔ Для инотропной поддержки применяют допамин и левосимендан. Но их
назначение возможно только в случаях, когда ожидаемая польза терапии для
матери превосходит потенциальный риск для плода. При необходимости
терапии в период лактации следует решить вопрос о прекращении грудного
вскармливания.
✔ С целью блокады секреции пролактина и устранения его
неблагоприятного влияния применяют бромокриптин.
• Рекомендуется применение бромокриптина в дозе 2,5 мг 1 раз в сутки в
течение по меньшей мере 1 недели в неосложнённых случаях.
• При тяжёлом течении, со снижением ФВ <25% и/или при кардиогенном
шоке проводят длительную терапию по 2,5 мг 2 раза в сутки в течение 2
недель, а затем 2,5 мг 1 раз в сутки в течение 6 недель.
86.
Особенности медикаментозной терапииПКМП (3)
✔ Лечение бромокриптином должно сопровождаться
назначением антикоагулянтов. В связи с имеющимися
сообщениями о тромбоэмболических осложнениях на фоне
приёма препарата.
✔ Гепаринотерапия в профилактических дозах может
потребоваться пациенткам с тяжёлой дисфункцией ЛЖ для
предотвращения образования тромба. По причине риска
гиперкоагуляционного статуса во время беременности.
87.
Рекомендации по ведению беременности,родам и лактации (1)
✔ Ведение пациенток с ПКМП рекомендовано осуществлять
совместными усилиями акушеров и перинатологов, кардиологов, а
также возможно анестезиологов, кардиологов-реаниматологов и
педиатров.
✔ При стабильной гемодинамике и отсутствии акушерских
показаний к кесареву сечению роды предпочтительнее вести через
естественные родовые пути под эпидуральной анестезией с
постоянным мониторированием показателей гемодинамики.
88.
Рекомендации по ведению беременности,родам и лактации (2)
✔ Женщинам с выраженной СН и нестабильной гемодинамикой
показано неотложное родоразрешение независимо от срока
гестации. В таких случаях рекомендуется кесарево сечение под
комбинированной спинальной и эпидуральной анестезией.
✔ У пациенток с ПКМП и тяжелой СН может быть рассмотрен
отказ от грудного вскармливания в связи с высокими
метаболическими затратами на лактацию.






































































 medicine
medicine








