Similar presentations:
Грибковые заболевания кожи
1. Кафедра дерматовенерологии и косметологии
Грибковые заболевания кожи(микозы)
2.
Микозы относят к инфекционным болезням.Они распространены на всех континентах. По частоте
встречаемости и глобальности распространения микозы
являются неоспоримым лидером среди инфекционных
заболеваний.
Каждый четвертый житель планеты страдает микозом.
В силу своих исключительных свойств грибы
сопровождают человека повсеместно, в связи с чем и
проблема микозов всегда актуальна. По данным литературы,
на долю этой патологии приходится 42 % от всех дерматозов.
3.
В настоящее время в ботанических каталогахзарегистрировано более 250 тысяч видов грибов, обитающих
на планете.
Среди них выделяют грибы съедобные, несъедобные,
ядовитые,
условно-патогенные
и
патогенные,
или
паразитирующие.
По ботанической классификации патогенные грибы - это
низшие растения, неспособные синтезировать хлорофилл и
ассимилировать углекислоту, являющиеся факультативными
паразитами высших растений, животных и человека.
В микологии - грибы широко распространенные в природе
эукариотические микроорганизмы. Как и бактерии, они
обеспечивают
утилизацию
органического
материала,
используя
для
питания
органические
соединения,
синтезированные другими организмами.
4.
Большинство патогенных для человека грибов относятся кнесовершенным, т. е. размножаются неполовым путем; лишь у
некоторых из них удалось в специальных условиях получить
половые формы.
Неполовое
размножение
осуществляется делением,
почкованием, прорастанием, спорообразованием.
Споры многих грибов способны выживать в экстремальных
условиях длительное время (до 5 лет), сохраняя
жизнеспособность и патогенность. Большая часть патогенных
грибов - аэробные микроорганизмы, лишь немногие из них
переносят ограничение притока кислорода.
5.
Возбудителямимикозов
человека
являются
патогенные
и условно-патогенные грибы. Патогенность
грибов оценивается по морфологическим
признакам
(культуральным и микроскопическим), по специфичности
антигенных свойств, по биохимическим характеристикам.
По групповой классификации патогенные грибы делятся
на дерматофиты и недерматофиты, в том числе дрожжевые
и плесневые.
6.
Дерматофиты (дерматомицеты)аэробные микроорганизмы.
-
многоклеточные
Используют для питания белки, пептоны, аммонийные
соли, нитраты, нитриты, хорошо размножаются в кератине.
Поэтому благоприятной средой обитания для них служат
кожа, волосы, ногти.
Инфицирование осуществляется через контакт со спорами,
которые в большом количестве выделяются дерматофитами и
в течение длительного времени сохраняются в одежде,
полотенцах, постельном белье,
носках, обуви, других
предметах обихода, а также в почве.
7.
Дерматофиты хорошо усваивают моно и дисахара, многоатомныеспирты, соли различных органических кислот.
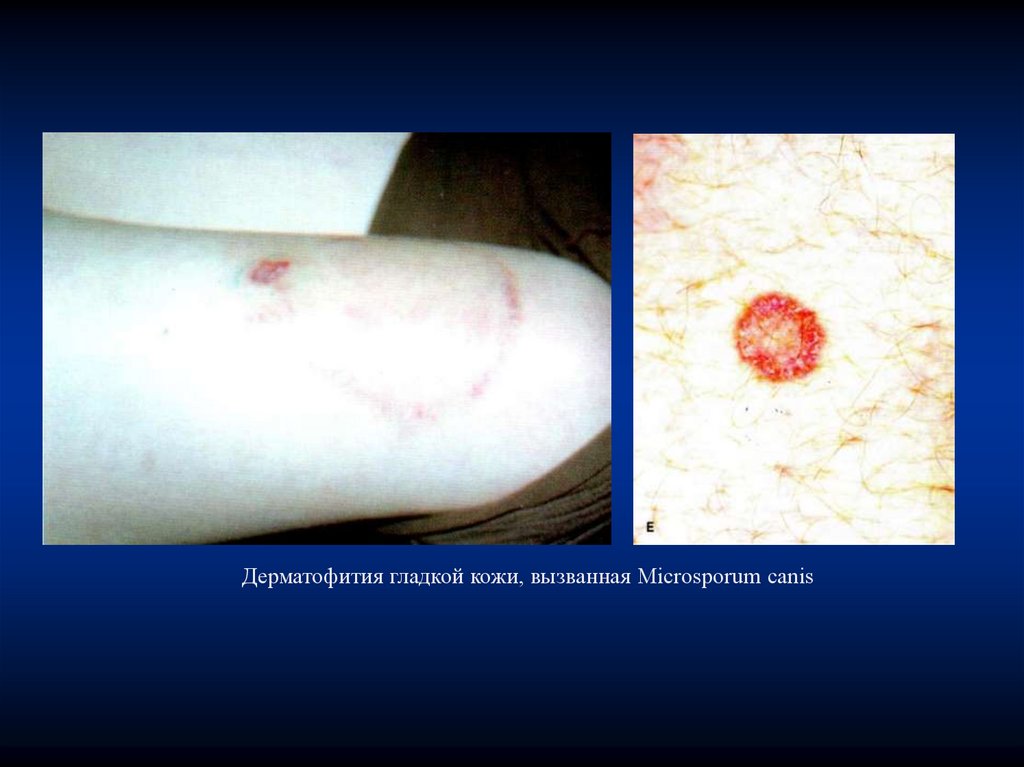
В отличие от других патогенных грибов дерматофиты лучше растут
при температуре ниже температуры крови человека. Оптимальным
температурным режимом для них является t0 от 25° до 30° С. Грибы
легко переносят низкую температуру, выдерживают однократное
замораживание.
В высушенном состоянии их жизнеспособность сохраняется в течение
4-5 лет. Высокая температура действует губительно, что и учитывается
при проведении дезинфекции. Кипячение в автоклаве под давлением в
течение 3-5 минут приводит к гибели грибов в культуральной и тканевой
формах.
Установлена устойчивость грибов к 5% соляной и серной кислотам
(жизнеспособность сохраняется 40 - 60, минут). В то же время отмечается
высокая чувствительность к растворам салициловой, бензойной и
молочной кислоты, а также к резорцину, сулеме (в разведении 1:1000).
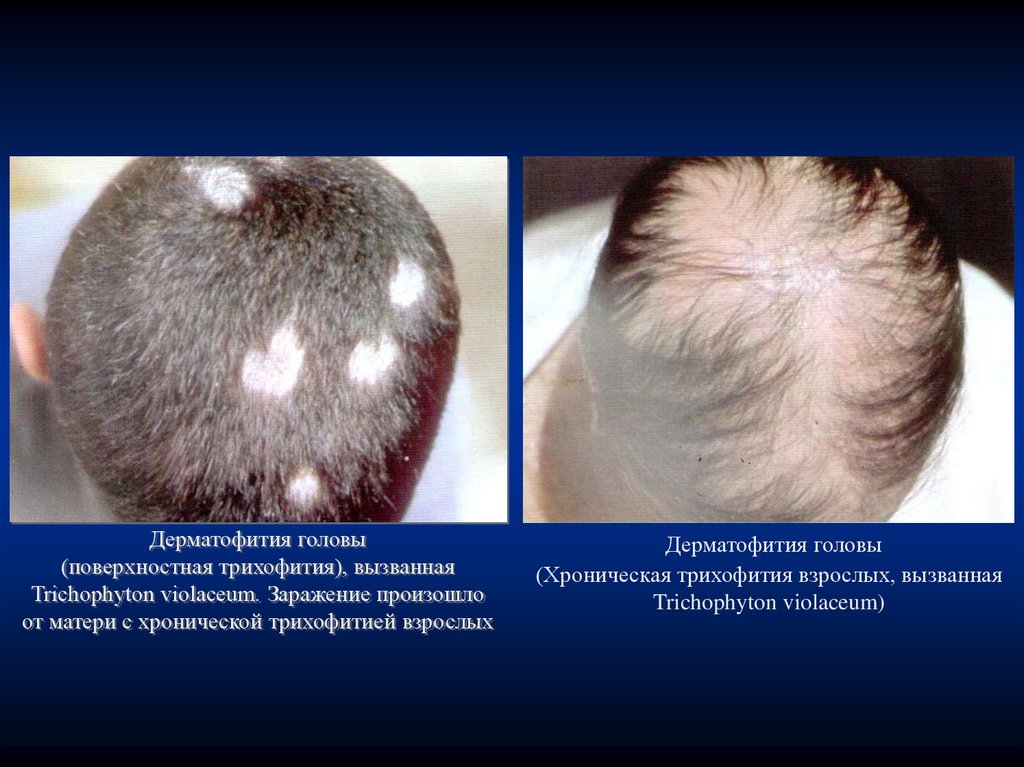
Фунгицидным действием также обладают растворы формалина,
фенола, хлорамина, перекиси водорода, хлоргексидина биглюконата в 1%
концентрации.
8.
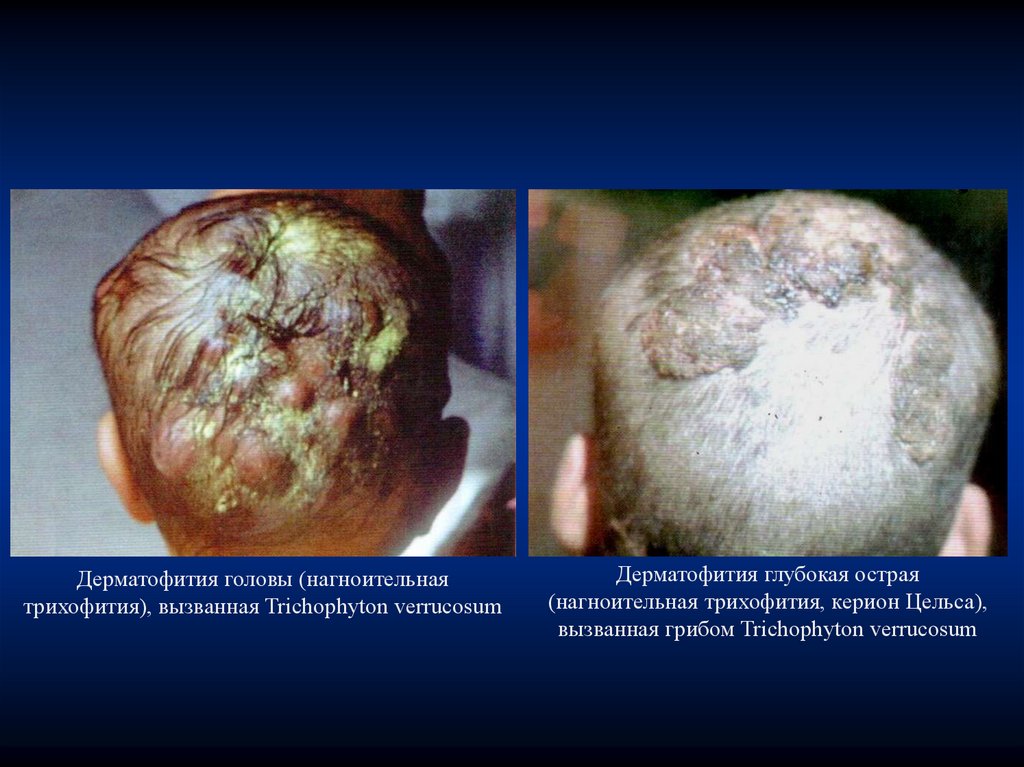
Необходимым для развития и роста дерматофитов являетсявлажная среда. Особенно это относится к возбудителям
микозов стоп. Этим и объясняется наиболее частое заражение
и обострение болезни в летнее время, когда усиливается
потливость ног.
Дерматофиты устойчивы к УФ-лучам и погибают лишь
при длительной экспозиции. Оптимальной для их
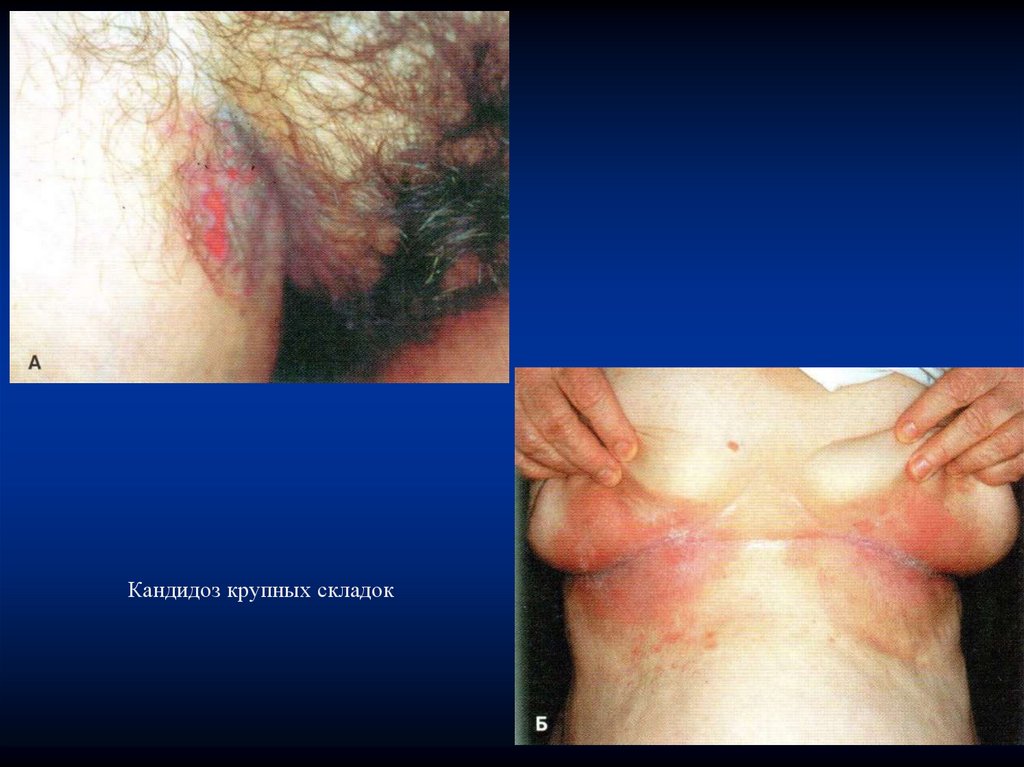
жизнедеятельности является нейтральная или слабощелочная
среда. Сдвиг рН в кислую сторону негативно влияет на грибы.
9.
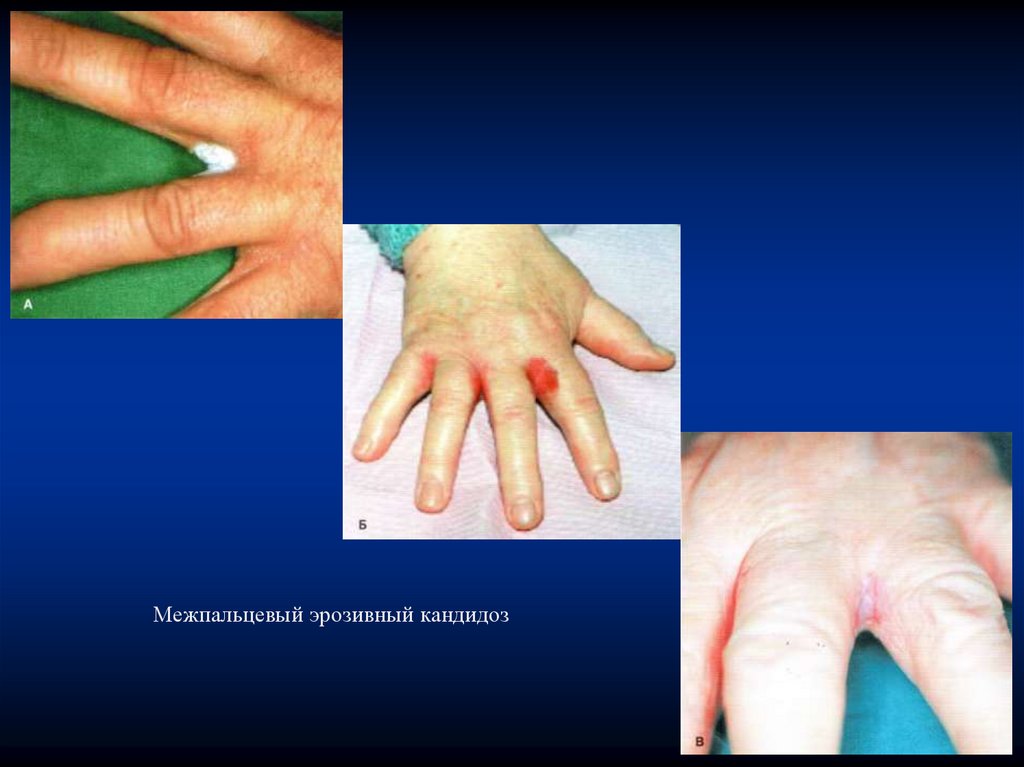
По среде обитания дерматофиты подразделяются на:1) антропофильные
виды, которые
инфицируют
преимущественно человека и передаются другому человеку
2) зоофильные виды, паразитирующие на животных, но
могущие инфицировать и людей
3) геофильные виды, которые присутствуют в почве как
сапрофиты.
10.
Вгруппу
дерматофитов
трихофитон и микроспорум.
входят
эпидермофитон,
Наиболее распространенным из дерматофитов является
Trichophyton rubrum, впервые идентифицированный и
описанный при микозе стоп в 1922 году японским ученым
Оттом. Ныне он встречается практически во всех регионах
планеты, что указывает на высокую контагиозность и
живучесть грибка.
В местах с тропическим климатом у пациентов
преимущественно поражается кожа туловища, в странах с
более умеренным, холодным климатом наблюдаются
поражения стоп и ногтей, реже кожи туловища.
10
11.
Дрожжив отличие от дерматофитов, являются
одноклеточными микроорганизмами и размножаются
преимущественно почкованием.
Особую группу представляют возбудители глубоких
микозов, которые слабо контагиозны, но способны
вызывать глубокие поражения не только кожи, но и
внутренних органов, лимфатических узлов.
12.
По частоте распространения в России ведущее местозанимают дерматофитии, затем кандидозы.
Все чаще выявляются плесневые микозы, редкими
считаются глубокие микозы (споротрихоз, хромомикоз,
аспергиллез и др.), а также микотоксикозы.
Заражение микозами происходит:
1) либо непосредственно
животного (прямой путь)
от
больного человека или
2) либо через вещи, бывшие в употреблении у больных,
предметы ухода за животными (непрямой путь заражения).
13.
Восприимчивостьк
грибковым заболеваниям
различна.
Она может варьировать в зависимости:
от агрессивности гриба
чувствительности макроорганизма
климатогеографических факторов
условий труда и быта
социальных условий.
14.
Исключительноважное
значение
микотического процесса имеет:
для
развития
Возраст
больного.
Трихомикозы
(трихофития,
микроспория, фавус) способны поражать длинные волосы,
что обуславливает поражение волосистой части головы и
пушковых волос при распространении на гладкую кожу и
наблюдаются, как правило, у детей.
Микозы стоп (руброфития и эпидермофития) отмечаются
преимущественно у взрослых.
15.
Основную роль играют возрастные изменения кислотнощелочного баланса кожного покрова, химического составакожного сала.
Имеет место отчетливо кислая реакция пота у детей до 1 - 2
лет, затем кислотность снижается, приближаясь к нейтральной
в возрасте от 5 до 10 - 12 лет. В этом возрастном периоде
заболеваемость трихомикозами достигает своего пика. В
период полового созревания кислотность пота вновь
возрастает. У взрослых на различныx участках кожного
покрова реакция пота колеблется в широких пределах: на
голове., спине, груди она кислая, а в межпальцевых складках,
особенно ног - нейтральная или слабощелочная.
Немаловажное значение имеет различный химический
состав сального секрета у детей и взрослых. В волосах
взрослых
имеются
жирные
кислоты, обладающие
фунгистатическими свойствами, особенно по отношению к
микроспорумам.
16.
Способствуютразвитию
дерматофитий
снижение
сопротивляемости организма, неполноценное питание,
недостаток витаминов, истощающие заболевания, обменные
нарушения (белково-углеводные), гормональный дисбаланс и
другие.
Особое
значение
придают
функциональной
неполноценности иммунной системы, особенно клеточному
иммунитету, что объясняет высокую частоту дерматофитий
при ВИЧ-инфекции и при иммуносупрессивной терапии.
17.
Из внешних воздействий, способствующих возникновениюи развитию микотического процесса, наибольшее значение
имеют повреждение целостности кожного покрова, особенно
в виде микротравм, и факторы, усиливающие влажность
кожи.
Мацерация эпидермиса и избыточная влажность, которые
обычно наблюдаются в складках кожи и сопровождаются
отторжением рогового слоя, скоплением серозной жидкости и
ощелачиванием среды, создают благоприятные условия для
проникновения в кожу патогенных грибов и их размножения.
18.
Особое значение в патогенезе дерматофитий принадлежитспецифической сенсибилизации организма, прежде всего
кожи, т. е. повышению чувствительности к грибу, вызвавшему
заболевание.
Клинически она проявляется в виде папул, пятен,
пузырьков, мелких пустул (микидов). Этой аллергической
реакции часто предшествуют острые и глубокие формы
дерматофитий. Грибы в аллергидах не обнаруживаются.
19. КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ МИКОЗОВ (Ариевич А.М., Шеклаков Н.Д.; 1995г.)
КЕРАТОМИКОЗЫРазноцветный лишай Pityrosporum orbiculare
Пьедра (узловатая трихоспория). Trichosporum Beigolii
ДЕРМАТОФИТИИ
Эпидермофития паховая (истинная) Epidermophyton floccosum
Микоз, обусловленный межпальцевым трихофитоном (эпидермофития стоп)
T. Interdigitale / T. mentagrophytes
Микоз, обусловленный красным трихофитоном (рубромикоз) T. rubrum
Трихофития
• Поверхностная трихофития гладкой кожи
• Поверхностная трихофития волосистой части головы
• Хроническая трихофития, включая трихофитию ногтей. Возбудители
этих форм трихофитии T. violaceum, T. tonzurans.
• Инфильтративно – нагноительная трихофития T. gypseum, T.
mentagrophytes, T. verrucosum.
• Фавус T. Schonleinii
Микроспория
• Обусловленная антропофильными грибами M. audouinii, M. ferrugineum
• Обусловленная зоофильными грибами M. canis
20.
КАНДИДОЗПоверхностный кандидоз слизистых оболочек, кожи, ногтевых валиков и ногтей
Хронический генерализованный (гранулематозный) кандидоз
Висцеральный кандидоз различных органов возбудителями всех видов кандидоза
являются : C. albicans, C. Tropicalis.
ГЛУБОКИЕ МИКОЗЫ
Бластомикозы:
• криптококкоз (возб. Cryptococcus neoformans)
• бластомикоз североамериканский (возб. Blastomyces dermatitidis)
• бластомикоз южноамериканский (возб. Paracoccidioides brasiliensis)
Гистоплазмоз (возб. Histoplasma capsulatum)
Кокцидиоидоз (возб. Coccidioides immitis)
Споротрихоз (возб. Sporotrichum schenckii)
Мукороз (возб. Absidia, Mucor, Rhizopus)
Аспергиллез (возб. Aspergillus fumigatus, A. flavus и др.)
Пенициллиоз (возб. Penicillium crustaceum и др.)
Хромомикоз (возб. Phialophora verrucosa, P. pedrosoi и др.)
Риноспоридиоз (возб. Rhinosporidium seeberi)
Цефалоспориоз (возб. различные виды Cephalosporium corda)
Кладоспориоз (возб. Cladosporium trichoides)
Келоидный микоз (возб. Loboa loboi)
Мицетомы грибковой этиологии (возб. Madurella mycetomi, M. Gricea, виды
Cephalosporium и др.)
21.
КЕРАТОМИКОЗЫГрибковый процесс при кератомикозах развивается в
роговом слое эпидермиса и на поверхности кутикулы волоса.
Эта группа в наших широтах представлена разноцветным
лишаем.
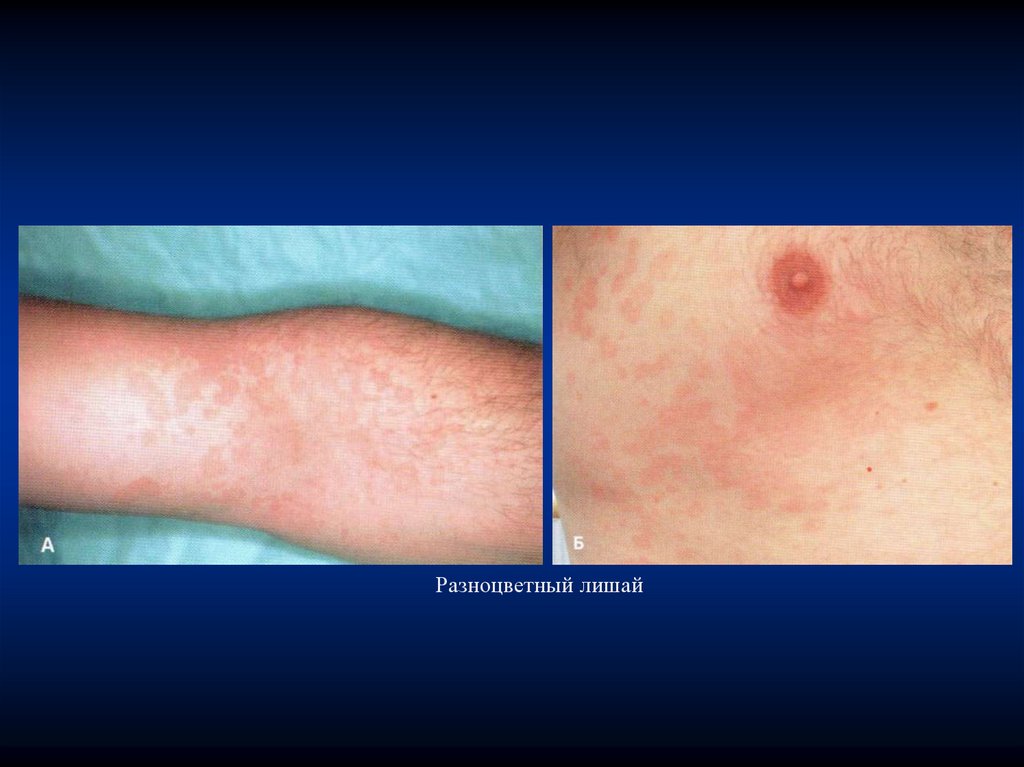
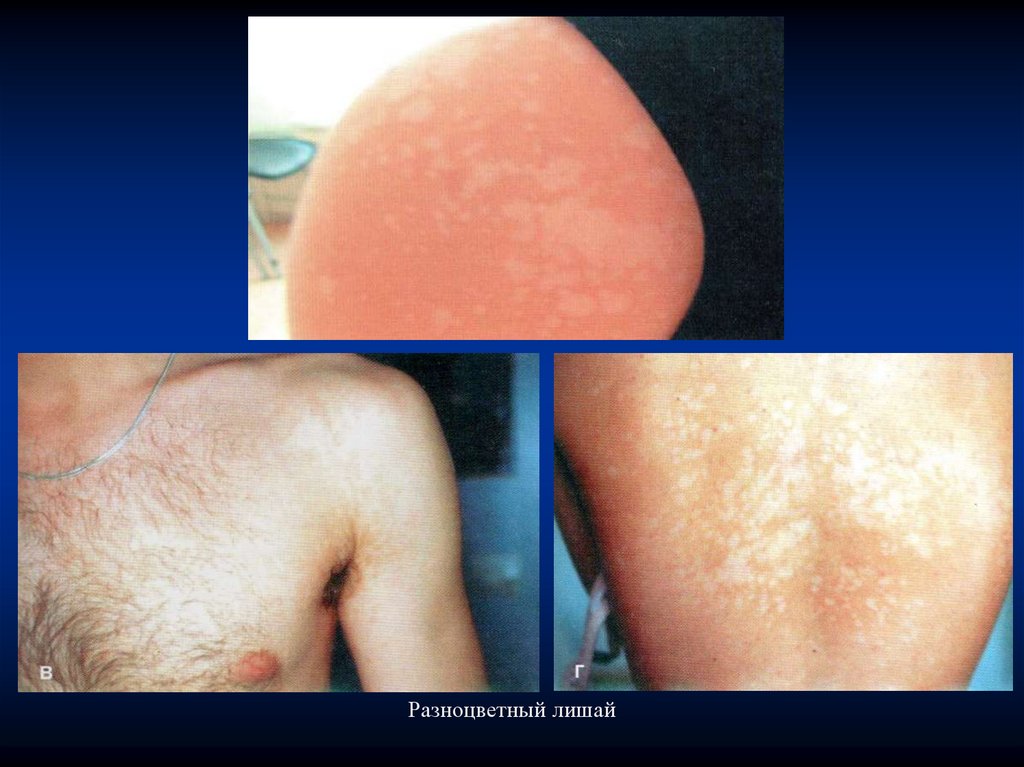
Разноцветный лишай
Разноцветный лишай (синоним – лишай отрубевидный)
- кератомикоз, вызываемый грибом Pityrosporum orbiculare,
который отнесен к дрожжеподобным грибам.
22.
Клиническая картинаРазноцветный лишай, как правило, протекает без
субъективных
ощущений,
у
некоторых
пациентов
наблюдается легкий зуд. Наибольшую обеспокоенность у
пациентов, обращающихся за медицинской помощью,
вызывает неприятный косметический вид кожи, однако,
измененная пигментация может сохраняться после лечения.
Высыпания чаще всего локализуются на коже груди,
верхней части спины, плеч, задней поверхности шеи, может
поражаться кожа волосистой части головы и полового члена.
К атипичной локализации разноцветного лишая относятся:
лицо, ушные раковины, заушные складки, кисти, голени,
паховая и подмышечная области, сосок и периареолярная
область.
У детей заболевание нередко начинается с кожи волосистой
части головы, но волосы не поражаются. Разноцветный лишай
не наблюдается на ладонях, подошвах и слизистых оболочках.
23.
Заболевание первоначально характеризуется появлениемнерезко очерченных светлых или темных пятен диаметром от
3 до 5 мм, круглой или овальной формы, без воспалительных
явлений. Цвет пятен варьируется (отсюда название
«разноцветный») от розового до коричневого. Пятна часто
бывают множественными, могут сливаться, образуя крупные
очаги с полициклическими очертаниями.
Иногда при осмотре крупных очагов в их центре можно
определить легкую псевдоатрофию. В результате центральной
инволюции очаги могут принимать кольцевидную форму. На
поверхности
пятен
определяются
мелкопластинчатые
чешуйки, похожие на отруби (отрубевидный лишай).
После загара в результате усиления шелушения в очагах
поражения остаются депигментированные участки кожи.
Высыпания часто выглядят гиперпигментированными на
более светлых типах кожи и гипопигментированными на
темной или загорелой коже.
24.
Выделяют особую форму заболевания – tinea versicoloralba,или белый отрубевидный лишай. При этом может иметь место
полная
депигментация
при
отсутствии
какого-либо
шелушения. Депигментация в данном случае не связана
напрямую с экранирующими свойствами колоний гриба и
может возникать на участках кожного покрова, не
подвергавшихся солнечному излучению. Симптомы могут
усиливаться в жаркую погоду.
Зачастую пациенты с разноцветным лишаем обращаются за
медицинской помощью на стадии депигментированных пятен.
25.
Разноцветный лишай26.
Разноцветный лишай27.
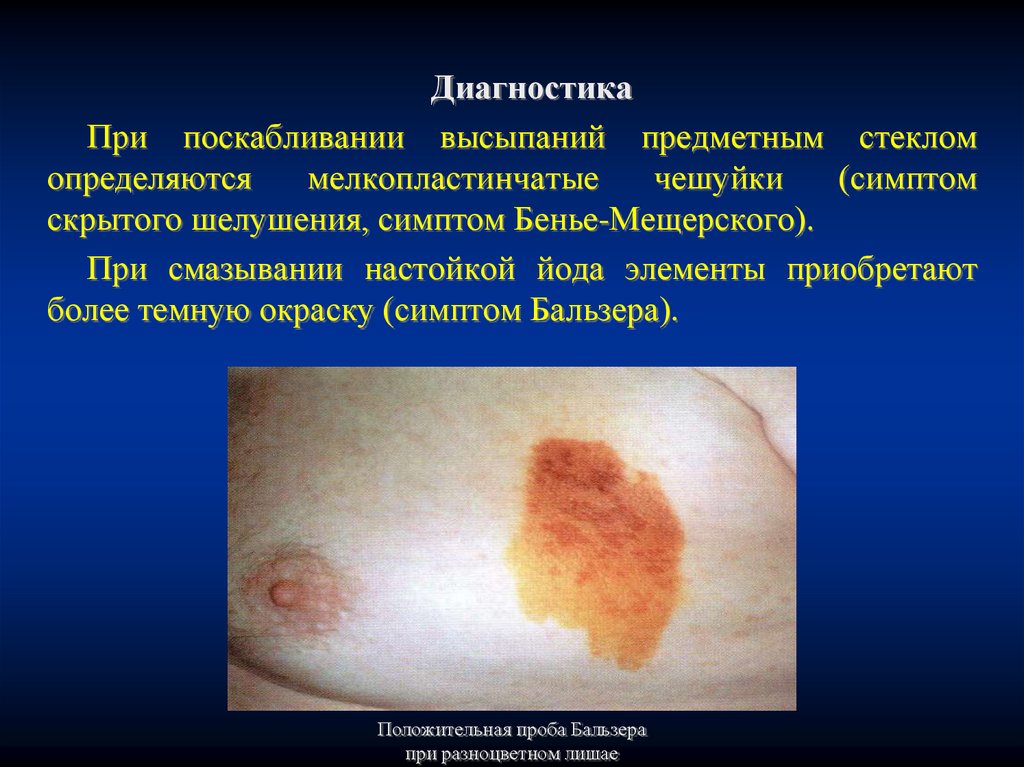
ДиагностикаПри поскабливании высыпаний предметным стеклом
определяются
мелкопластинчатые
чешуйки
(симптом
скрытого шелушения, симптом Бенье-Мещерского).
При смазывании настойкой йода элементы приобретают
более темную окраску (симптом Бальзера).
Положительная проба Бальзера
при разноцветном лишае
28.
ЛечениеВтирание кератолитических и фунгицидных средств.
При ограниченных высыпаниях используют 5 %
салициловый спирт, серно (3 %) - салициловую (5 %) мазь 2
раза в сутки в течение 5-7 дней. Более эффективны кремы
микозолон, тридерм, клотримазол, ламизил, низорал.
Втирания проводят дважды в день.
При распространенных вариантах показаны метод
Демьяновича и прием внутрь системных антимикотиков
(кетоконазол, итраконазол, флюконазол, тербинафин) в
течение 10-14 дней.
Профилактика состоит в дезинфекции нательного и
постельного белья, коррекции фоновой
патологии,
предрасполагающей к началу заболевания и его рецидивам.
29.
ДЕРМАТОФИТИИДерматофитии - группа микозов вызываемые грибами,
поражающими кожу (обычно в пределах эпидермиса) и ее
придатки (волосы и ногти).
Возбудители
дерматофитий
относятся
к
родам
Trichofhyton, Microsporum и Epidermophyton. Наиболее часто
регистрируются микозы стоп (кистей).
В зарубежной литературе, как правило, фигурирует термин
тинеа (tinea) - слово романского происхождения,
обозначающее повреждение одежды личинками одежной
моли. Термин подчеркивает сходство изменений кожи у
больных и поверхности шерсти, вызываемое личинками моли.
30.
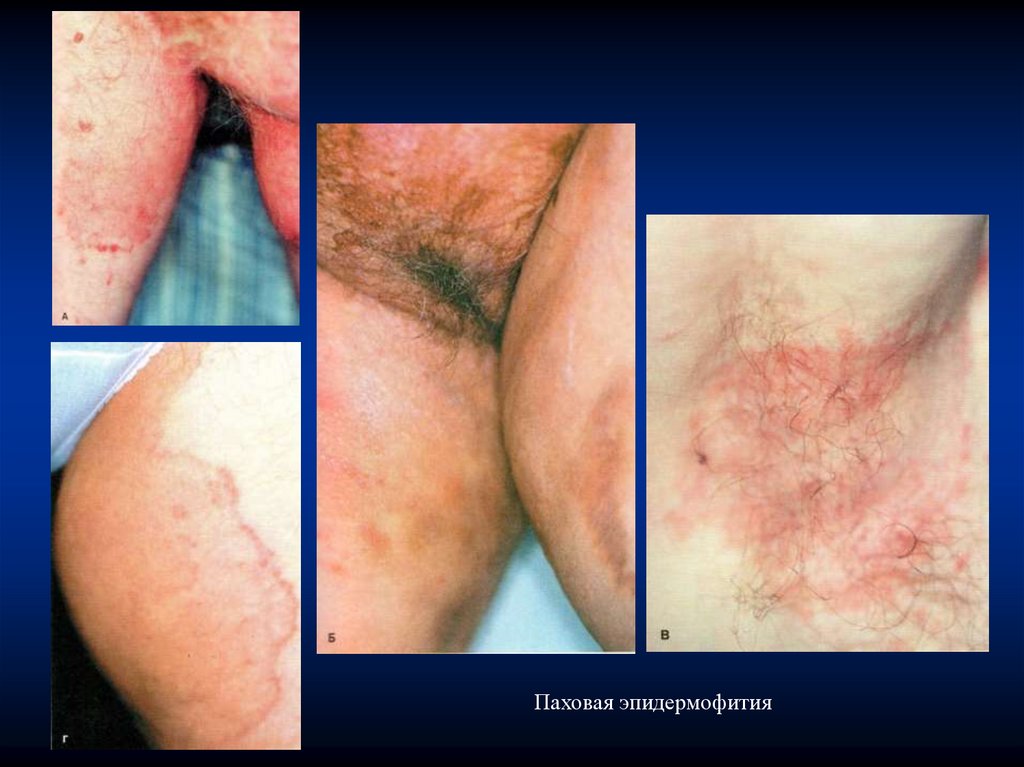
Паховая эпидермофития - микоз, поражающий эпидермис,реже ногти. Возбудитель - грибок Epidermophyton floccosum
inguinale (эпидермофитон паховый).
В чешуйках кожи и частицах ногтей грибок выявляется в
виде септированного ветвящегося короткого (2-4 мкм) мицелия
и располагающихся цепочками артроспор.
Заражение
происходит
через
предметы
обихода,
используемые больным (мочалки, клеенки, термометры, белье),
а также при несоблюдении правил гигиены в банях, душевых,
бассейнах.
Развитию
заболевания
способствуют
повышенное
потоотделение,
высокая
температура,
и
влажность
окружающей среды, повреждение и мацерация кожи.
Болеют чаще мужчины.
31.
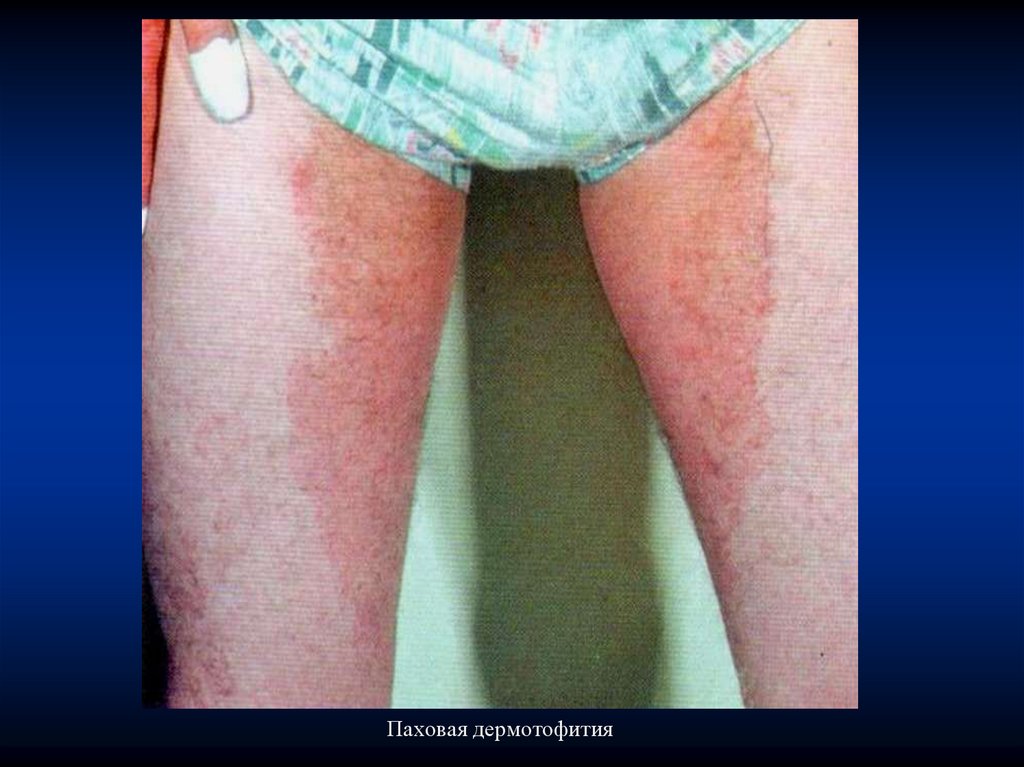
Клиническая картинаПаховая эпидермофития характеризуется появлением на
коже паховых областей, внутренних поверхностях бедер,
мошонке, реже - в межъягодичной складке, а также в
подмышечных и субмамарных областях розово-красных
пятен с чешуйками.
В начале заболевания размер элементов около 1 см в
диаметре, далее они увеличиваются в размерах, при этом
воспалительные явления в центре могут уменьшаться, в связи
с чем в центре очага окраска становится бледной.
Формируются крупные (до 10 см в диаметре) кольцевидные
пятна красного цвета с чешуйками, образующие при слиянии
«фестончатые» очаги.
Границы очагов четкие, подчеркнуты отечным, более
ярким, воспалительным валиком, на его поверхности могут
появляться пузырьки, корочки и чешуйки. Высыпания
сопровождаются зудом.
32.
Паховая эпидермофития33.
Паховая дермотофития34.
ДиагностикаДиагностика основывается на
клинической картине
дерматоза и лабораторном подтверждении.
Проводится микроскопическое исследование соскоба с
очагов поражения на патогенные грибы.
При
необходимости
назначается
культуральное
исследование (бактериологический посев) на патогенные
грибы.
35.
ЛечениеВ остром периоде используют примочки из 0,25 %
раствора нитрата серебра, 1 % раствора резорцина, аэрозоли
«Ламизил», «Дактарин», дермгель «Ламизил», кремы
«Микозолон», «Тридерм».
После ликвидации везикуляции используют 2 % настойку
йода, 3 – 5 % серно-дегтярную мазь, а также официнальные
антимикотические наружные средства: микосептин, ламизил,
клотримазол, низорал и другие.
Профилактика заключается в соблюдении правил
личной гигиены, борьбе с потливостью. Общественная
профилактика не отличается от таковой при микозах стоп.
36.
Микозы стоп (кистей) – это хроническое заболевание сволнообразным течением: периоды обострений, в основном в
теплое время года, сменяются ремиссиями - в холодное.
На долю этих микозов приходится до 37-42% от всех
болезней кожи и ногтей.
37.
По этиологическому признаку выделяют следующиемикозы стоп и кистей:
Дерматофитные (дерматофитии, дерматомикозы) –
микозы
с
преимущественным
поражением
кератинизированных тканей (кожа, ногти, волосы).
Возбудителями дерматофитных микозов являются грибы
дерматофиты родов Trichofhyton, Epidermophyton и
Microsporum.
В
группу
дерматофитий
с
преимущественным
поражением ногтей входят три наиболее распространенных
микоза:
руброфития (рубромикоз) – микоз, вызванный
Trichofhyton rubrum
эпидермофития стоп – микоз, вызываемый Trichofhyton
interdigitale
эпидермофития паховая – микоз, вызываемый
Epidermophyton inguinale
К этой же группе относятся поражения кожи и ногтей,
обусловленные зооантропонозными и антропонозными
грибами рода Trichofhyton и Microsporum.
38.
Доминирующим дерматофитным возбудителем в настоящеевремя почти во всех регионах мира и в России является красный
трихофитон, вызывающий рубромикоз. Его обнаруживают у 7095% больных микозами стоп.
Возбудитель второго по частоте дерматофитного микоза
(эпидемофития стоп) - Trichophyton mentagrophutes variant
intrdigitale. В настоящее время заболеваемость эпидермофитией
варьирует от 7 до 20%. Соотношение красного и
интердигитального трихофитонов составляет 10:1.
Третьим по частоте встречаемости возбудителем микозов стоп
является паховый эпидермофитон (Epidermophyton inguinale).
39.
В последние годы выросла роль грибов рода Candida.Их выделяют с поверхности кожи межпапьцевых складок,
подошв и из-под ногтевых пластинок у 50-70 %
обследованных.
Отдельная группа грибковых поражений кожи и ногтей плесневые микозы. Их вызывают условно-патогенные
плесневые грибы, сапрофитирующие в почве. В настоящее
время плесневые грибы все чаще (от 1,5 до 21 % случаев)
выделяют в качестве eдинcтвeнныx возбyдитeлeй микoзoв
стоп в регионах с умеренным климатом.
40.
Микозы стопСледует отметить, что в распространении микозов стоп
немаловажную роль играют:
антисанитарные условия в местах общего пользования
дефекты в проведении дезинфекционных и лечебнопрофилактических мероприятий
ношение обезличенной обуви
медицинская неосведомленность населения, о путях и
способах инфицирования грибами, вызывающими данное
заболевание.
Кроме того, рост заболеваемости микозами стоп в
определенной степени объясняется увеличением числа лиц
пожилого и старческого возраста, отягощенных различными
болезнями и иммунодефицитными состояниями.
По
преимущественной локализации
выделяют
собственно микозы стоп и кистей, онихомикозы, микоз
крупных кожных складок, микоз кожи туловища.
41.
Руброфития (рубромикоз) относится к наиболеераспространенным и полиморфным грибковым заболеваниям
(80 - 90%).
При этом микозе поражается не только кожа и ногти стоп
(кистей), но и крупных складок, а также кожа лица, шеи,
туловища, конечностей, волосистой части головы.
Ни один участок кожного покрова не является устойчивым
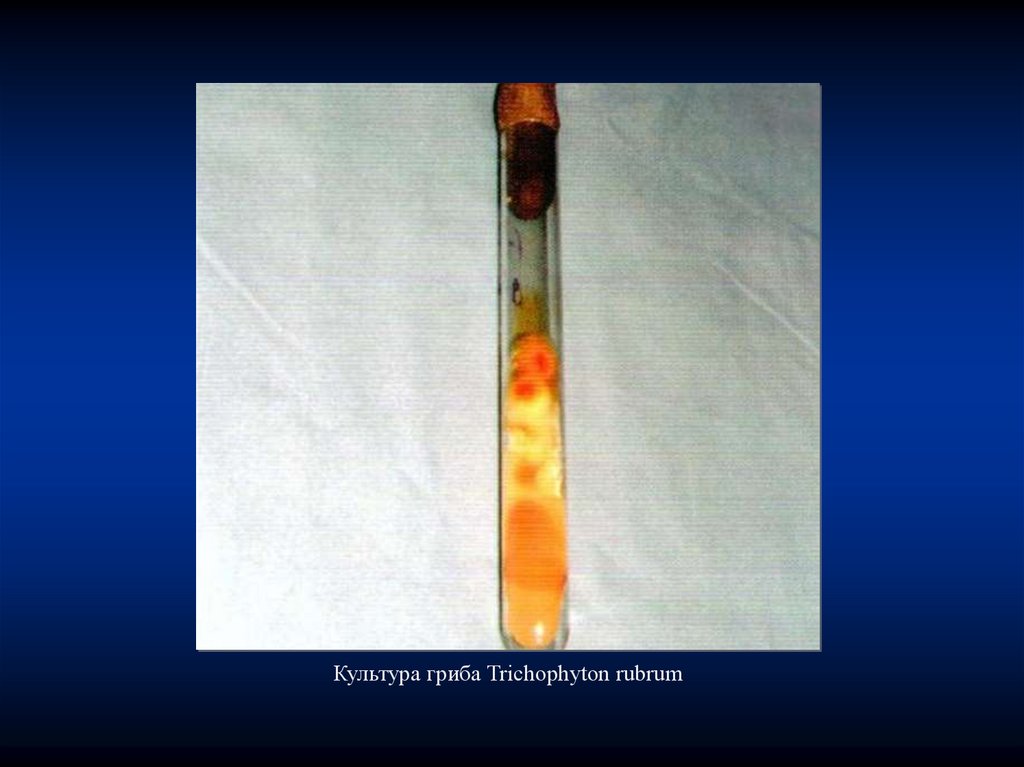
к возбудителю руброфитии – Trichophyton rubrum.
42.
Культура гриба Trichophyton rubrum43.
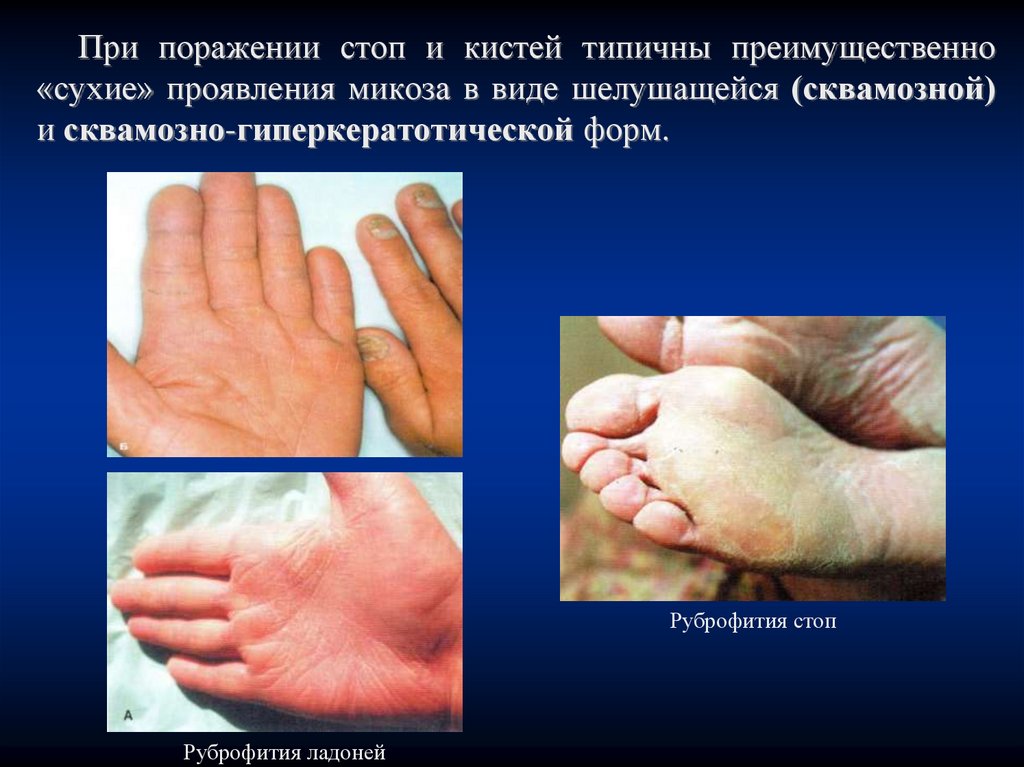
При поражении стоп и кистей типичны преимущественно«сухие» проявления микоза в виде шелушащейся (сквамозной)
и сквамозно-гиперкератотической форм.
Руброфития стоп
Руброфития ладоней
44.
На ладонях и подошвах при руброфитии характерно наличиетрех видов шелушения в очагах:
1)
муковидное
шелушение:
мелкое,
отрубевидное.
Естественные
кожные
борозды
выглядят
как
будто
присыпанными мукой. После мытья такое шелушение
становится почти незаметным
2) кольцевидное или воротничковое шелушение. Возникает в
результате вскрытия изолированных или сливных пузырьков.
«Колечки» имеют вид слегка гиперемированных эритематозных
пятен. Различаются по величине и форме, окружены бахромкой
отслоившегося эпидермиса. Кольцевидное шелушение более
заметно после мытья
3) крупнопластинчатое шелушение. Обнаруживается на
участках выраженного гиперкератоза в виде плотно
прикрепленных к поверхности чешуек.
Значительно
реже
наблюдаются
экссудативные
разновидности
рубромикоза:
интертригинозная,
интертригинозно-дисгидротическая и дисгидротическая.
45.
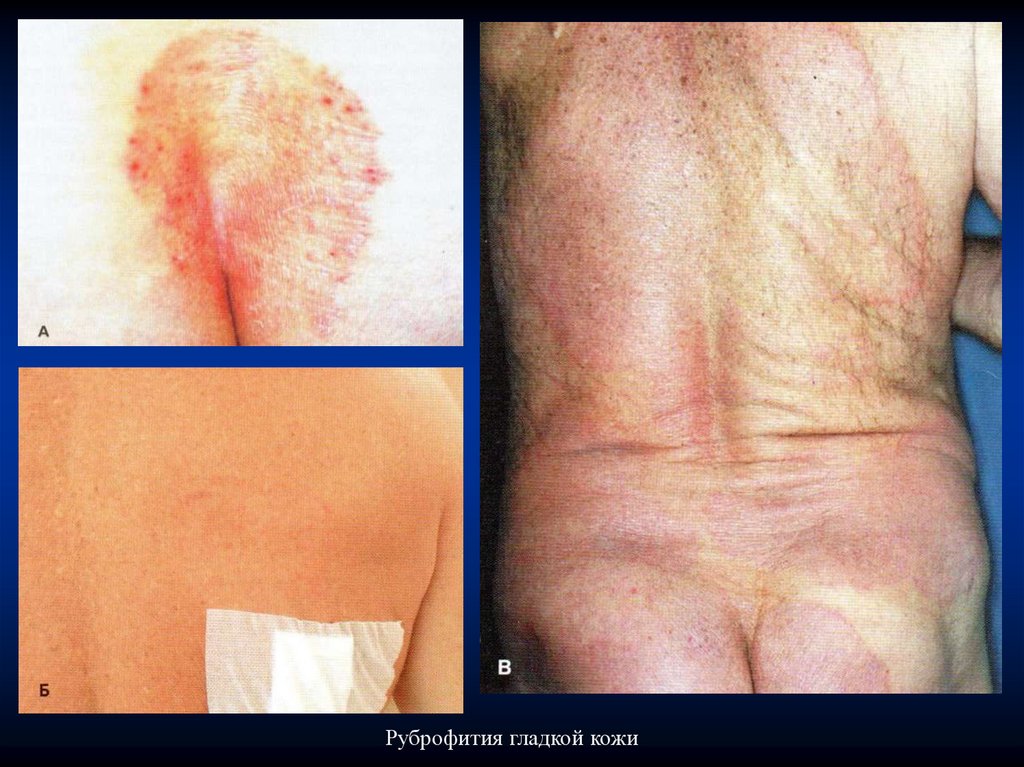
Руброфития гладкой кожиКлиническая картина
Высыпания могут локализоваться на любом участке кожи, включая
лицо, чаще на голенях, бедрах, ягодицах и животе. Типичные клинические
признаки руброфитии гладкой кожи: четкие границы, кольцевидные или
неправильные очертания с приподнятым воспалительным валиком по
периферии, признаки регресса в центре и склонность очага к росту и
слиянию.
Для эритематозно-сквамозной формы руброфитии характерно наличие
очагов в виде пятен красно-розового цвета или с синюшным оттенком,
округлых очертаний, имеющих четкие границы. На поверхности очага
обычно присутствуют мелкие чешуйки, по их периферии проходит
прерывистый валик, состоящий из «отечных» узелков. Нередко папулы
бывают покрыты мелкими пузырьками и корочками. Пятна изначально
небольшие, склонны к центробежному росту и слиянию друг с другом, при
этом они образуют обширные очаги с фестончатыми очертаниями,
занимающие обширные области кожного покрова.
Фолликулярно-узелковая форма руброфитии отличается поражением
пушковых волос в пределах эритематозно-сквамозных очагов. Волосы
утрачивают естественный блеск, становятся тусклыми и ломкими.
46.
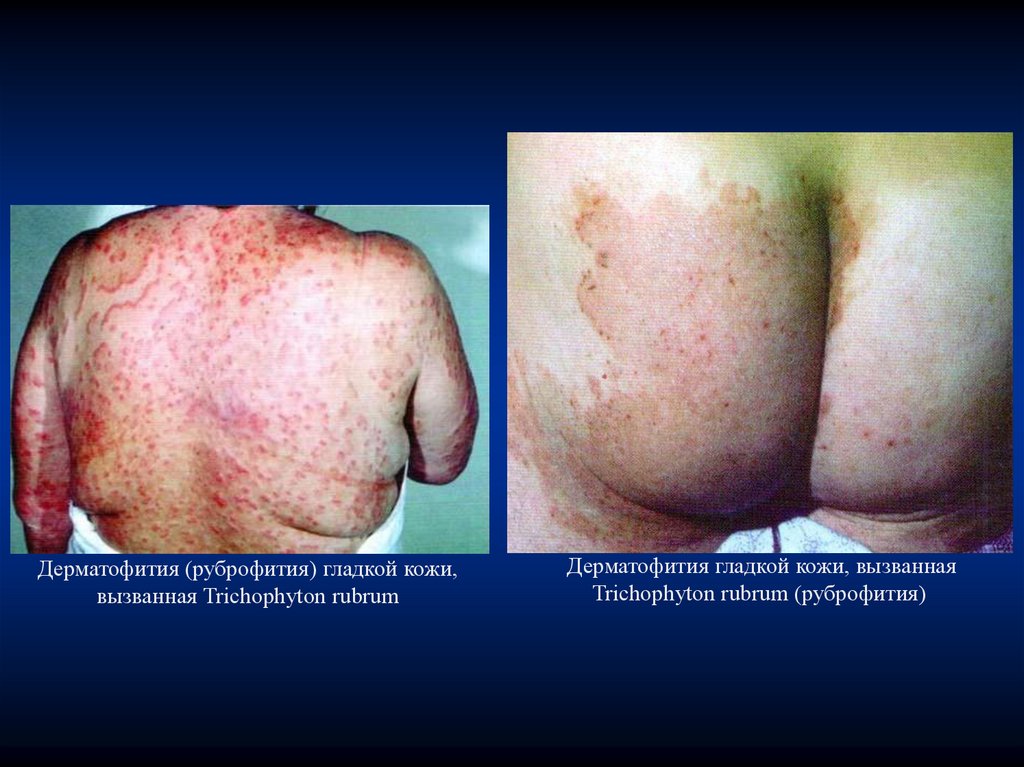
Руброфития гладкой кожи47.
Дерматофития (руброфития) гладкой кожи,вызванная Trichophyton rubrum
Дерматофития гладкой кожи, вызванная
Trichophyton rubrum (руброфития)
48.
Руброфитию можно по праву назвать великим имитатором.В зависимости от локализации и давности существования
очаги микоза могут симулировать дерматозы с незначительно
выраженными воспалительными явлениями: себореиды,
себорейный дерматит, ихтиоз, фотодерматит, различные виды
эритем, герпетиформный дерматит Дюринга.
У 15 - 25 % больных наблюдаются распространенные
(генерализованные)
формы руброфитии,
вплоть
до
эритродермии, которые приводят к частым диагностическим
ошибкам (до 40 - 60 % по данным В.М. Рукавишниковой,
2003).
49.
Отмечается частая локализация микоза в крупныхскладках: паховых, межъягодичных, подмышечных, где
создаются идеальные условия для роста и развития грибов и
других
микроорганизмов благодаря
наличию
воды,
минеральных веществ, аминокислот, белков и липидов.
Очаги микоза возникают, как правило, синхронно,
симметрично, имеют четкие неправильные или овальные
фестончатые очертания склонны к периферическому росту и
слиянию, распространяясь на соседние участки кожи.
Воспалительные явления нарастают от центра очага к
периферическому валику.
Встречаются множественные очаги, имеющие причудливые
очертания в виде дуг, колец, гирлянд. Иногда очаги бывают
ирисовидные за счет двух и более валиков. Больных
беспокоит умеренный зуд.
50.
Какпроявление
генерализованной
инфекции
наблюдаются глубокие формы руброфитии: фолликулярноузловатая и инфильтративно-нагноительная.
51.
ОнихомикозХарактерным клиническим признаком руброфитии и
эпидермофитии является поражение ногтей – онихомикоз.
Ногтевые пластинки стоп вовлекаются в процесс y 80 - 100
% больных руброфитией, ногтевые пластинки кистей - у 20%.
Обычно изменения ногтей имеют вторичный характер и
возникают на фоне длительно существующей руброфитии и
эпидермофитии кожи.
В нашей стране принято выделять три основных типа
поражения ногтей: гипертрофический, нормотрофический,
атрофический.
52.
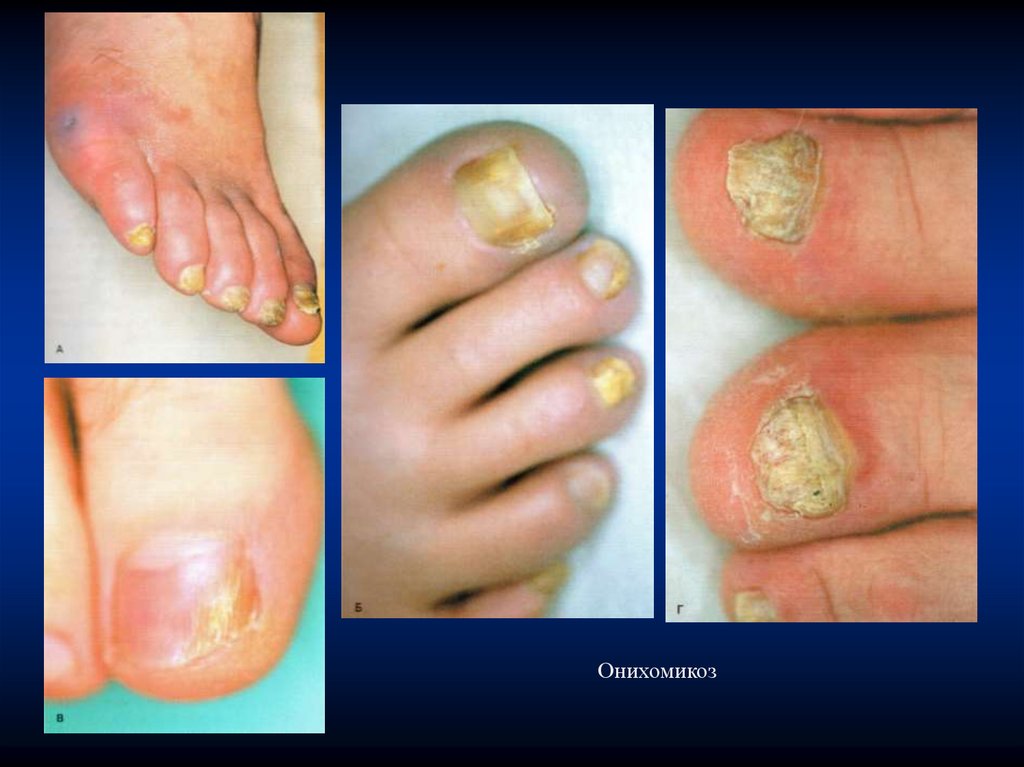
Онихомикоз06.06.2024
53.
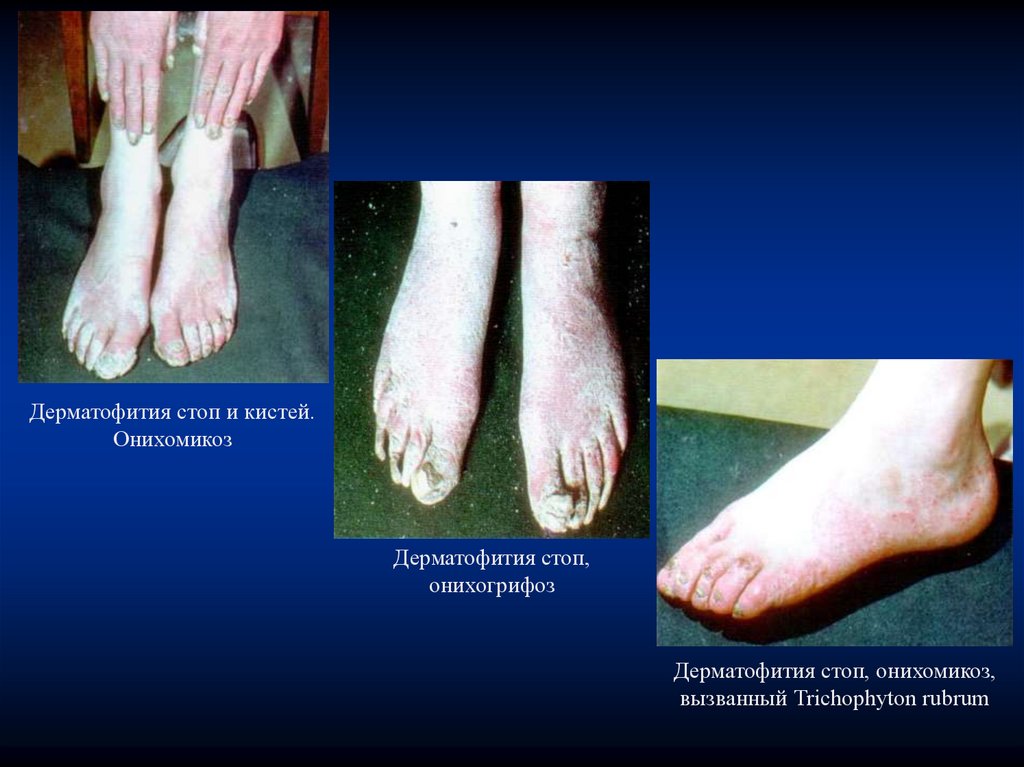
Дерматофития стоп и кистей.Онихомикоз
Дерматофития стоп,
онихогрифоз
Дерматофития стоп, онихомикоз,
вызванный Trichophyton rubrum
54.
Наиболее часто встречается гипертрофический типпоражения, при котором ногтевые пластинки утолщаются,
деформируются, легко ломаются, крошатся, теряют блеск,
приобретают неровную бороздчатую поверхность
и
напоминают изъеденное жучками дерево. Цвет ногтей
меняется от охряно-желтого до грязно-коричневого.
Обычно поражение начинается с дистального или боковых
краев и постепенно распространяется на всю ногтевую
пластинку (тотальный онихомикоз).
Характерен выраженный подногтевой гиперкератоз, с
которым ногтевая пластинка, как бы спаяна. На коже
подошвенной, боковых и тыльной части стоп появляются
участки выраженного гиперкератоза, омозолелости.
55.
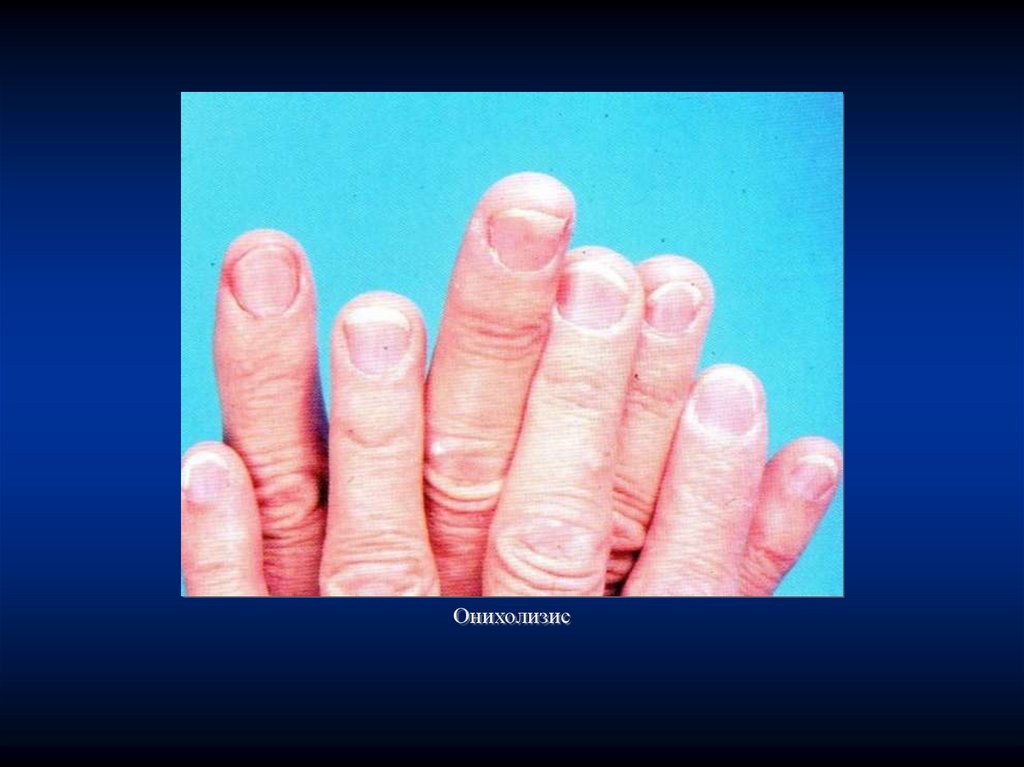
При атрофическом (онихолитическом) типе пораженияногти отделяются от ногтевого ложа со свободного или
боковых краев, между ногтевой пластинкой и ногтевым ложем
остается пустое пространство. Сама ногтевая пластинка может
быть и не утолщена, но ее поверхность при этом тусклая,
желтая.
Ногтевое
ложе
покрывается
рыхлыми
гиперкератотическими
наложениями, не спаянными с
ногтевой пластинкой.
Если возникает боковой онихолизис, то ногтевая пластинка
приобретает конусовидную (клювовидную) форму за счет
исчезновения ее боковой части.
56.
Онихолизис57.
При нормотрофическом типе поражения ногти длительносохраняют обычную толщину, гладкую поверхность. Но, со
временем, на них появляются, чаще с дистального или
боковых краев, редко с проксимальной части, желтоватобелые пятна и полосы, которые, увеличиваясь в размерах и
сливаясь, могут распространиться на весь ноготь. Обычно
через такие пятна просвечивают штриховые или точечные
кровоизлияния.
58.
Эпидермофития стоп - один из частых микозов,поражающих кожу и ногти стоп.
Возбудитель - Trichophyton mentogrophytes var. interdigitale
- выявляют в чешуйках кожи, обрывках мацерированного
эдидермиса, в ногтевых пластинках в виде нитей ветвящегося
мицелия.
Различают пять основных форм эпидермофитии:
стертую
сквамозно-гиперкератотическую
интертригинозную
дисгидротическую
эпидермофитию ногтей.
59.
Клиническая картинаСквамозная форма характеризуется наличием шелушения на
коже межпальцевых складок и подошв. Все микозы стоп, как
правило, начинаются с этой формы. В области боковых
поверхностей подошв также могут наблюдаться явления
десквамации эпидермиса, без субъективных ощущений.
Гиперкератотическая форма проявляется диффузным или
очаговым утолщением рогового слоя (гиперкератозом) боковых и
подошвенных поверхностей стоп, несущих наибольшую нагрузку.
Обычно пораженные участки кожи имеют слабовыраженную
воспалительную окраску и покрыты отрубевидными чешуйками.
Измененная стопа может иметь вид «подследника» или
«индейского чулка» - «мокасиновый тип». Шелушение в кожных
бороздах создает утрированный рисунок, что придает коже
«припудренный» вид.
Субъективно отмечаются сухость кожи, умеренный зуд, иногда
болезненность в местах поражения.
60.
Интертригинозная (межпальцевая) форма клинически сходна сопрелостью. Поражаются межпальцевые складки, чаще между III и IV,
IV и V пальцами стоп. Процесс характеризуется гиперемией,
отечностью, мокнутием и мацерацией, в ряде случаев - пузырьковыми
высыпаниями. Нередко образуются эрозии, покрытые серой массой
клеточного детрита, а со временем и глубокие болезненные трещины с
воротничком отечного отслаивающегося эпидермиса по краям.
Субъективно отмечаются зуд, жжение и болезненность в очагах
поражения.
Дисгидротическая форма представляет собой наиболее тяжелую
разновидность заболевания и проявляется множественными пузырьками
с толстой покрышкой. Преимущественная локализация высыпаний свод стопы, а также межпальцевые складки и кожа пальцев. Сливаясь,
пузырьки образуют крупные многокамерные пузыри, при вскрытии
которых возникают влажные эрозии розово-красного цвета, экссудат
подсыхает с формированием буро-коричневых корок. Высыпания
располагаются на неизмененной коже.
При распространении процесса присоединяются гиперемия,
отечность и зуд кожи, что придает этой разновидности сходство с острой
дисгидротической экземой.
61.
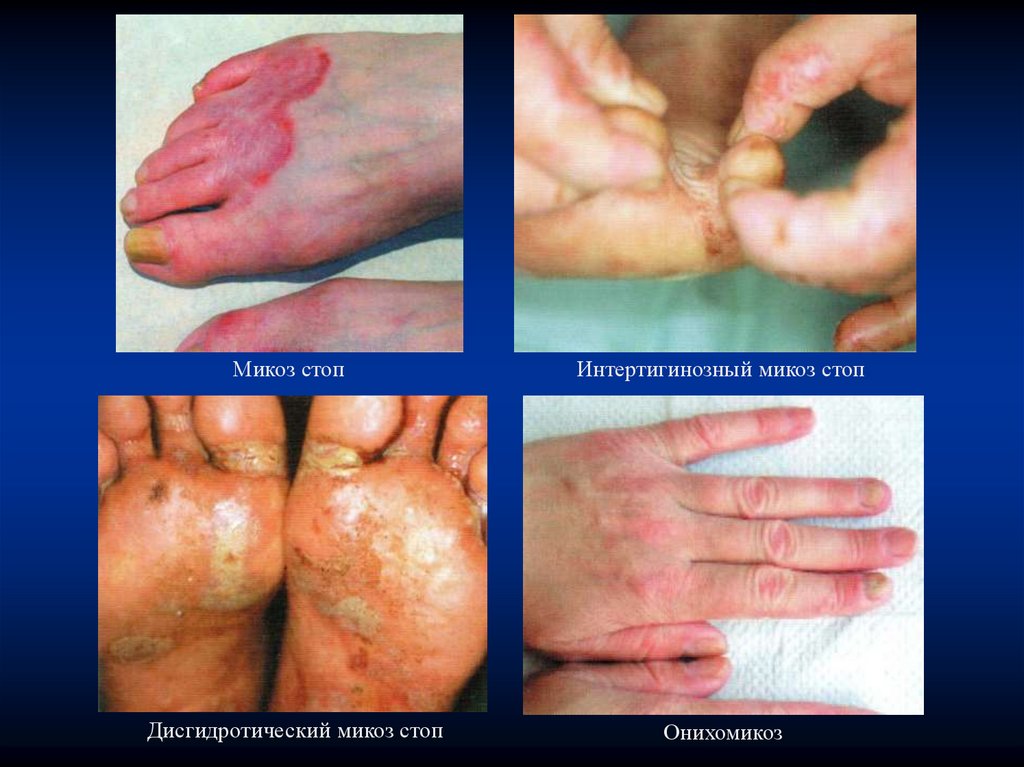
Микоз стопИнтертигинозный микоз стоп
Дисгидротический микоз стоп
Онихомикоз
62.
Эпидермофития стоп, особенно дисгидротическая иинтертригинозная часто (примерно в 60 % случаев)
сопровождается аллергическими высыпаниями, получившими
название эпидермофитидов.
Они могут быть региональными, располагаясь вблизи
очагов эпидермофитии, и отдаленными, поражая главным
образом кисти, а также генерализованными, занимая
обширные участки кожного покрова.
Эпидермофитиды
симметричны
и
полиморфны:
эритематозные пятна, папулы, и наиболее часто, везикулы,
особенно на ладонях и пальцах кистей.
63.
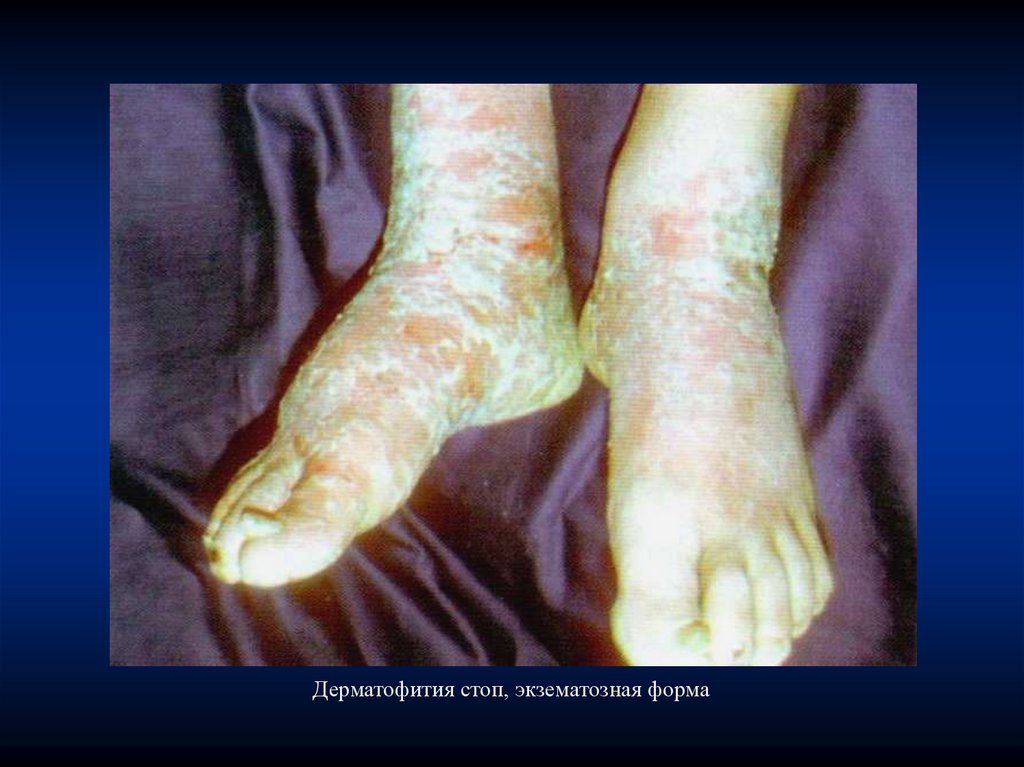
Дерматофития стоп, экзематозная форма64.
ДиагностикаДиагностика микозов стоп (кистей), гладкой кожи
основывается на
клинической картине
дерматоза и
обязательном лабораторном подтверждении.
Из лабораторных методов исследования наиболее
часто используют микроскопическое обнаружение грибов в
патологическом материале и получение культуры гриба
на питательных средах.
65.
Принципы лечения больных микозами стоп (кистей)Лечение состоит из двух этапов:
При сквамозной и гиперкератотической форме микоза на первом
этапе необходимо отслоить роговой слой.
С этой целью используют кератолитические средства в составе
коллодийных или мазевых отслоек. В качестве мазевых отслоек
применяют мазь Ариевича (содержит 12 % салициловой и 6 % молочной
кислоты) или 5 - 10 % салициловую мазь.
Для глубокой одномоментной отслойки рогового слоя целесообразно
использовать 20 % салицилово-молочный - 5 % резорциновый состав
коллодия, который наносят 1 раз в день в течение 5-7 дней.
По истечении 5-7 дней под компресс на ночь накладывают 2-5 %
салициловый вазелин. Утром повязка снимается и роговой слой кожи
легко удаляется.
После проведения отслойки на кожу стоп в течение 2-3 недель
применяют
антимикотические средства (экзодерил, микосептин,
клотримазол, ламизил, микоспор, тербизил, тербинафин) в виде мази,
крема.
66.
Приэкссудативных
(интертригинозных,
дисгидротических) формах вначале снимается острота
воспалительного процесса (10% раствор хлорида кальция, 30
% раствор тиосульфата натрия в виде внутривенных
инъекций, 25 % раствор магния сульфата; антигистаминные
препараты; наружно растворы в
виде примочек,
ванночек с противовоспалительными и дезинфицирующими
средствами).
После снятия воспалительного процесса переходят к
назначению антимикотических средств (растворы, кремы,
мази) в течение 10-14 дней.
67.
При резистентности микоза к проводимой наружнойтерапии или склонности его к распространению необходимо
включать в комплексную терапию системные (общие)
антимикотики: кетоконазол (низорал), тербинафин (ламизил),
итраконазол (орунгал), флюконазол (дифлюкан) в течение 2 4 недель.
Суточные дозы для взрослых составляют: низорала – 200
мг, орунгала – 100-200 мг, ламизила - 250 мг, дифлюкана 150 мг.
68.
Лечение микозов стоп должно проводиться с учетом выявленныхпатогенетических факторов (состояние иммунитета, функция эндокринной
системы, вегето-сосудистая дистония, состояние кровообращения в
конечностях и других). Поэтому составной частью комплексного лечения
микозов стоп являются средства патогенетической терапии.
Для защиты мембранных структур иммунокомпетентных клеток
назначают антиоксиданты, подавляющие перекисное окисление липидов
(унитиол, эмоксипин, витамины Е, С, эссенциале, облепиховое масло и
другие).
Из патогенетических средств особая роль принадлежит медикаментам,
улучшающим кровообращение и трофику тканей. С этой целью широко
используются препараты, содержащие никотиновую кислоту (теоникол,
никошпан, ксантинола никотинат), но-шпу. Дибазол,
коферменты
(дипромоний, фосфаден), андекалин, троксевазин, галидор, гливенол и
другие.
Для коррекции кератодермических процессов назначаются витамины А,
Е или аевит в течение 3-4 недель.
При выявлении эндокринной патологии, тяжелых хронических
заболеваний (болезни крови, онкозаболевания) лечение микозов стоп
проводят на фоне лечения фоновой патологии.
69.
Трудную проблему представляет лечение онихомикозаСледует учитывать
способность
возбудителей
микозов
стоп
поражать не только ногтевую пластину, но и проникать в ногтевое ложе,
глубокие слои
дермы,
костно-мозговой канал концевых
фаланг
пальцев. Поэтому для ускорения санации ногтей и повышения
эффективности лечения необходимо удаление ногтей и их фрагментов.
При этом используют: постепенное удаление ногтей после размягчения
кератолитическими мазями, лаками, пластырями (50% салициловая мазь,
уреапласт, содержащий 20% мочевины или по прописи: йода чистого,
кислоты салициловой по 3 г на 30 мл коллодия). Применяют абразивные
чистки с помощью аппарата для педикюра, имеющего фрезы разной
дисперсности; реже в настоящее время используется хирургическое
удаление.
После удаления ногтевых пластин приступают к нанесению на ногтевое
ложе антимикотических препаратов в виде мазей, кремов, растворов,
лаков (лоцерил, батрафен) с последующими чистками ногтевого ложа 1
раз в 7 дней.
Общая продолжительность лечения колеблется от 2 до 6 - 8 месяцев (до
полного отрастания ногтя).
70.
Наружное лечение онихомикозов может использоваться вкачестве монотерапии при краевом, ограниченном
поражении единичных ногтевых пластин или в случаях,
когда прием системных антимикотиков противопоказан.
При распространенном, множественном поражении
грибами ногтевых
пластин целесообразно применение
комбинированной терапии, включающей наружные средства,
системные антимикотики, патогенетические методы.
71.
При онихомикозе, вызванном Т. rubrum (трихофитоном красным),наиболее эффективным является тербинафин по 250 мг 1 раз в день (от 2
до 4 месяцев в зависимости от локализации и распространенности).
Если онихомикоз обусловлен дрожжевыми или плесневыми грибами, а
также при отсутствии данных о видовом составе возбудителя
целесообразно назначение итраконазола или флуконазола.
Итраконазол
обладает
фунгистатическим
и
фунгицидным
действием и оказывается во много раз активнее, чем его предшественник
низорал, в отношении грибов дерматофитов, рода кандида, плесневых
грибов, а также ряда возбудителей глубоких микозов.
Спустя 7 дней препарат накапливается в ногтях в терапевтической
концентрации, которая сохраняется в течение 3-4 недель, что позволяет
назначать препарат по методу пульс-терапии: 200 мг (2 капсулы) 2 раза в
сутки 7 дней, затем 3 недели перерыв. В среднем назначается 2 курса при
онихомикозе кистей, 3-4 при поражении ногтевых пластинок стоп.
Флуконазол назначается по 150 мг 1 раз в 7 дней 2-3 месяца при
онихомикозе кистей и 5-6 месяцев при онихомикозе стоп.
Первые контрольные микроскопические исследования производят
после 6-8 недель терапии онихомикоза кистей и 12 недель - онихомикоза
стоп, а далее в зависимости от клинических и бактериологических
данных.
72.
Профилактика микозов стоп должна заключаться в первуюочередь в дезинфекции полов в банях, душевых, раздевалках при
плавательных бассейнах, спортивных залах в конце каждого
рабочего дня (лучше всего кипятком или 1-2 % хлорной известью).
Вода в плавательных бассейнах подлежит обязательному
хлорированию и регулярной смене. В идеале она должна быть
проточной. Деревянные решетки необходимо исключить из
обихода, заменив их резиновыми ковриками, легко поддающимися
дезинфекционной обработке.
На предприятиях, где условия работы требуют ежедневного
душа, все работники должны быть обеспечены индивидуальными
резиновыми или пластмассовыми тапочками. Подобными
тапочками необходимо пользоваться также при посещении бань,
бассейнов.
Очень важно строго контролировать санитарное состояние
маникюрных и педикюрных кабинетов с обязательной
дезинфекцией инструментов после каждого клиента.
Проводить регулярные осмотры работников бань, плавательных
бассейнов и душевых установок для исключения заболеваемости
микозами стоп. Не стоит пользоваться общей обувью.
73.
Для профилактики рецидива микоза стоп и исключениязаражения окружающих больной микозом должен соблюдать
правила личной гигиены.
Обувь, носки, чулки, колготки, все предметы ухода за
кожей и ногтями (ножницы, пемза, мочалки и др.) должны
быть строго индивидуальными.
Во время лечения необходимо 1 раз в 2 недели проводить
дезинфекцию обуви. Для дезинфекции обуви можно
использовать 0,5-1 % раствор хлоргексидина биглюконата, 10
% раствор формальдегида, 40 % раствор уксусной кислоты,
хлорцин, белас, ниртан и другие.
При излечении от микоза стоп необходимо в течение 6-12
месяцев после каждой водной процедуры (водоем, бассейн,
душ, ванна)
в
целях
профилактики
рецидива
смазывать ногтевые пластинки, межпальцевые промежутки
и подпальцевые складки стоп
антимикотическими
средствами.
74.
Важным моментом в профилактике микозов стоп и их рецидивовявляется борьба с повышенной потливостью стоп и нарушенной
трофикой нижних конечностей.
Для этого нужно исключить из обихода носочно-чулочные изделия
из синтетики, резиновую или тесную обувь. Можно применять
присыпки: «5 дней», «Свежесть-Амико», «Борозин», «Кандид»,
«Бифосин», крем «Део-контроль», которые устраняют повышенную
потливость, дают дезодорирующий и антимикотический эффект.
Уменьшают гипергидроз и такие традиционные средства как
«Формидрон», «Финиш», борно-уротропиновая паста, раствор
уротропина.
При патологии кровообращения нижних конечностей в комплекс
терапевтических мер необходимо включать ангиопротекторы
(троксевазин, венорутон и др.), антикоагулянты (эскузан, аспирин и
др.).
Только комплексная терапия с применением общих и местных
антимикотиков, воздействием на выявленные патогенетические
факторы, соблюдением санитарно-гигиенических правил может
привести к стойкому клиническому выздоровлению от микозов стоп.
75.
МИКРОСПОРИЯМикроспория - контагиозная дерматофития, поражающая
гладкую кожу, волосистую часть головы, длинные и
пушковые волосы.
Заболевание вызывается грибами рода
(микроспорум), имеющими мелкие споры.
Microsporum
Этиологическая роль различных видов рода Microsporum в
патологии человека и животных неоднозначна.
На территории России микроспория вызывается
зоофильным Microsporum (микроспорум) lanosum (кошачий)
и canis (собачий) и более контагиозным, хотя и менее
распространенным,
антропофильным
Microsporum
(микроспорум) ferrigineum (ржавый).
76.
Передача зоофильных и антропофильных микроспорумовот больного человека к здоровому происходит путем
непосредственного контакта с больным или чрез головные
уборы, нательное или постельное белье, гребни, расчески,
машинки для стрижки волос и другие вещи, бывшие в
употреблении больного.
Возможна передача микоза как в семье, так и в
парикмахерских, детских коллективах, спортивных секциях.
Микроспория - болезнь детского возраста, встречается у
детей от 4 до 11 лет, но могут болеть молодые женщины с
тонкой и нежной кожей.
В развитии заболевания имеют значение гиповитаминозы,
иммунодефицитные состояния, несоблюдение правил личной
гигиены.
Инкубационный период составляет 3-7 дней.
77.
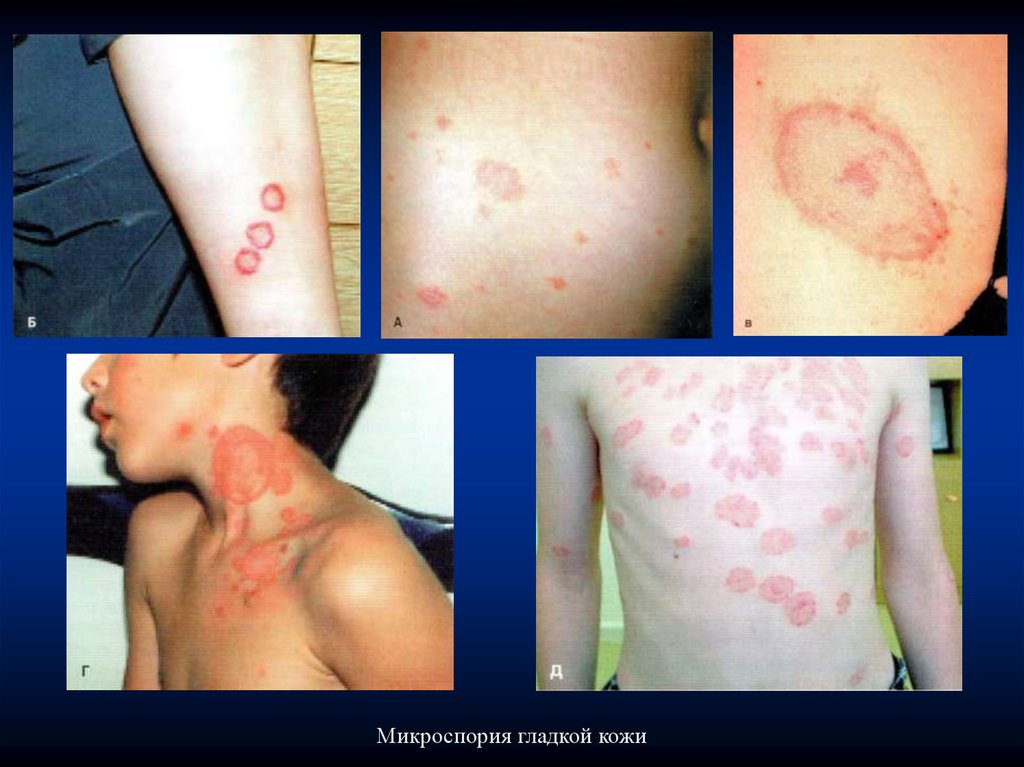
Клиническая картинаМикроспория гладкой кожи представлена отечными
(возвышающихся) эритематозными очагами, с четкими
границами, округлых или овальных очертаний, покрытыми
сероватыми чешуйками - эритематозно-сквамозная форма
зоофильной микроспории.
При антропонозной форме - очаги имеют вид «мишени»
(iris) с наличием валика из микроузелков и микровезикул. При
периферическом росте появляются новые «окружности».
Субъективные ощущения отсутствуют или больных беспокоит
умеренный зуд.
Процесс при микроспории гладкой кожи может иметь
ограниченный характер (менее 5 очагов) и распространенный многоочаговый (5 и более очагов). Количество очагов может
варьировать, так описаны случаи обнаружения более 150
очагов у одного больного.
78.
Микроспория гладкой кожи79.
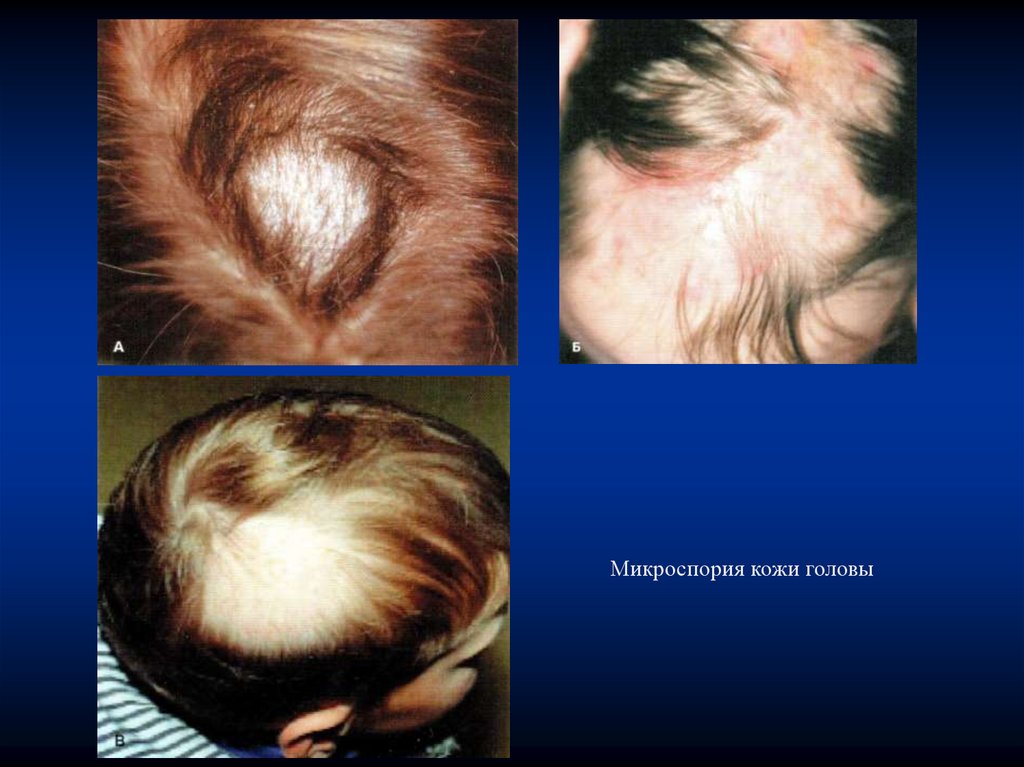
Микроспория волосистой части головыПоверхностная форма микроспории волосистой части
головы. Инкубационный период при зоонозной микроспории
составляет 5-7 дней, при антропонозной – 4-6.
При микроспории волосистой части головы очаги поражения
располагаются чаще в затылочной, теменной и височной
областях.
В начальном периоде заболевания на месте внедрения
патогенного гриба возникает очаг шелушения. В дальнейшем
характерно образование одного или двух крупных очагов,
округлых или овальных очертаний с четкими границами,
размером от 3 до 5 см в диаметре и нескольких мелких
«дочерних» очагов (отсевов), размером 0,3-1,5 см. Волосы в
очагах обломаны и выступают над уровнем кожи на 6-8 мм.
Кожа очага с незначительной эритемой или обычной окраски, вся
поверхность покрыта белесоватыми чешуйками (симптом
«терки»), которые могут пронизываться обломками волос
(симптом «муфты»).
80.
Микроспория кожи головы81.
Наряду с типичной клинической симптоматикойповерхностной микроспории наблюдаться атипичные формы:
экссудативная,
розацеаподобная,
псориазиформная
и
себорейная (протекающая по типу асбестовидного лишая),
трихофитоидная, а также «трансформированный» вариант
микроспории (видоизменение клинической картины под
действием «топических» глюкокортикостероидов).
Экссудативная форма микроспории характеризуется
выраженной гиперемией и отечностью кожи в очаге, с
располагающимися на этом фоне мелкими пузырьками. При
постоянном пропитывании чешуек серозным экссудатом и
склеивании их между собой, образуются плотные корки,
удаление которых приводит к образованию влажной
эрозированной поверхности очага.
82.
Дерматофития гладкой кожи, вызванная Microsporum canis83.
ДиагностикаДиагноз микроспории основывается на клинических,
микроскопических (обнаружение грибов в волосах и
чешуйках), бактериологических данных, а также зеленом
свечении очагов в лучах люминесцентной лампы Вуда.
Дифференциальный диагноз проводят с трихофитией,
псориазом, алопецией.
84.
Лечение микроспории гладкой кожи проводится местнымисредствами (антимикотиками): залаиновая мазь, мазь тербинафин.
Лечение
микроспории
волос
проводят
системными
противогрибковыми антибиотиками (антимикотиками) в сочетании с
местными средствами. Гризеофульвин применяется в дозе 20-22 мг/кг
массы тела ребенка.
В настоящее время используют также кетоконазол, низорал,
итраконазол, орунгал, тербинафин, ламизил, флуконазол, дифлюкан.
Согласно рекомендации фирмы изготовителя, при поражении
волосистой части головы ламизил (тербинафин) назначается
однократно в день по 250 мг. Детям старше 2 лет при массе тела менее
20 кг требуется 62,5 мг в сутки, от 20 до 40 кг – 125 мг/сутки., а свыше
40 кг – 250 мг в день (взрослая дозировка).
Продолжительность лечения 2-4-6 недель.
Орунгал (итраконазол) назначается детям массой до 25 кг в дозе
100 мг/сут. (1 капсула), более 25 кг – 100 мг 2 раза в день (200мг/сут.)
после плотной еды.
Длительность лечения 4-6 недель. Лечение проводят до 3-кратных
отрицательных анализов на грибы, проводимых с интервалом 1 раз в 7
дней.
85.
Профилактика заключается в проведении осмотров детейв детских учреждениях с целью выявления случаев
микроспории, лечении больных и обследовании контактных
лиц с применением лампы Вуда, дезинфекции в очагах
микроспории с установлением карантина, ветнадзоре за
бродячими
животными
(кошками,
собаками),
санпросветработе с населением (индивидуальные беседы,
лекции, санбюллетени, привлечение средств массовой
информации: газет, радио, телевидения).
86.
ТрихофитияТрихофития - контагиозная дерматофития, поражающая
гладкую кожу, волосистую часть головы, длинные и
пушковые волосы, ногти.
Различают трихофитии поверхностную, хроническую и
инфильтративно-нагноительную,
являющиеся
самостоятельными заболеваниями, вызываемыми разными
возбудителями, имеющими различную этиологию и
клиническую картину.
87.
Поверхностная трихофития.Возбудители - антропофильные грибки Trichopbyton violaceum
(трихофитон фиолетовый) и Trichophyton crateriforme (трихофитон
кратериформный).
Инфицирование происходит путем непосредственного контакта
с больным или через головные уборы, нательное и постельное
белье, гребни, расчески, машинки для стрижки волос и другие
предметы и вещи, бывшие в употреблении больного.
Обычно микоз передается в семье, в которой имеется больной
хронической трихофитией; возможна передача в парикмахерских,
детских садах, интернатах, школах и в других детских
учреждениях.
Заражению способствует длительный контакт с больным,
ослабление иммунной защиты, повреждения рогового слоя кожи.
Возбудитель может распространяться не только по коже, но и
лимфогенным путем, например, при хронической трихофитии,
развивающейся обычно у женщин, страдающих эндокринопатиями.
88.
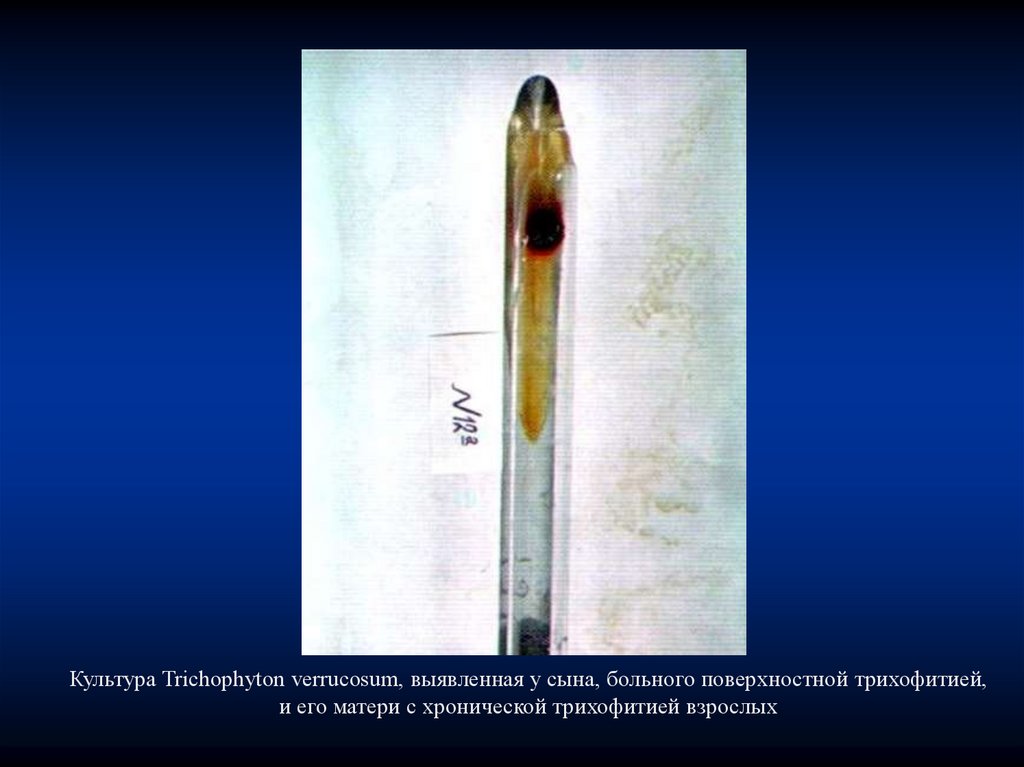
Культура Trichophyton verrucosum, выявленная у сына, больного поверхностной трихофитией,и его матери с хронической трихофитией взрослых
89.
Клиническая картинаПоверхностная антропонозная трихофития гладкой кожи.
Очаги могут локализоваться на любых участках кожи, но
чаще открытых: лице, шее, предплечьях и плечах. Чаще
представлены эритематозными очагами округлых или
овальных очертаний, четко очерченными за счет
периферического гиперемированного валика (с наличием в
нем узелков, пузырьков и корочек); центральные части очагов
бледнее и шелушатся. Очаги нередко сливаются, образуя
фигуры причудливых очертаний.
Зуд отсутствует или незначительный. При локализации
поверхностной трихофитии в области бровей, ресниц, кожи
верхней губы и подбородка - очаги обычно мелкие, покрыты
чешуйками и коротко обломанными волосами серого цвета.
90.
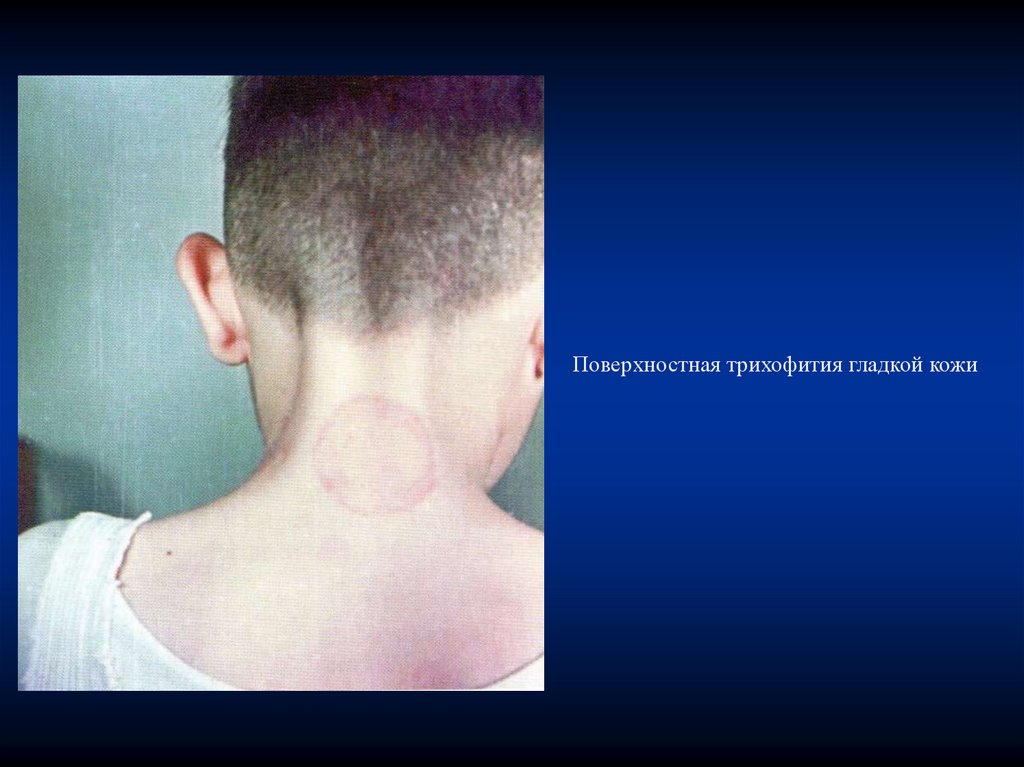
Поверхностная трихофития гладкой кожи91.
Хроническая антропонозная трихофития гладкой кожи.Очаги микоза располагаются чаще всего симметрично,
представлены пятнами с синюшным оттенком и чешуйками
по поверхности, без четких границ и периферического валика,
с поражением пушковых волос. Сопровождаются зудом.
92.
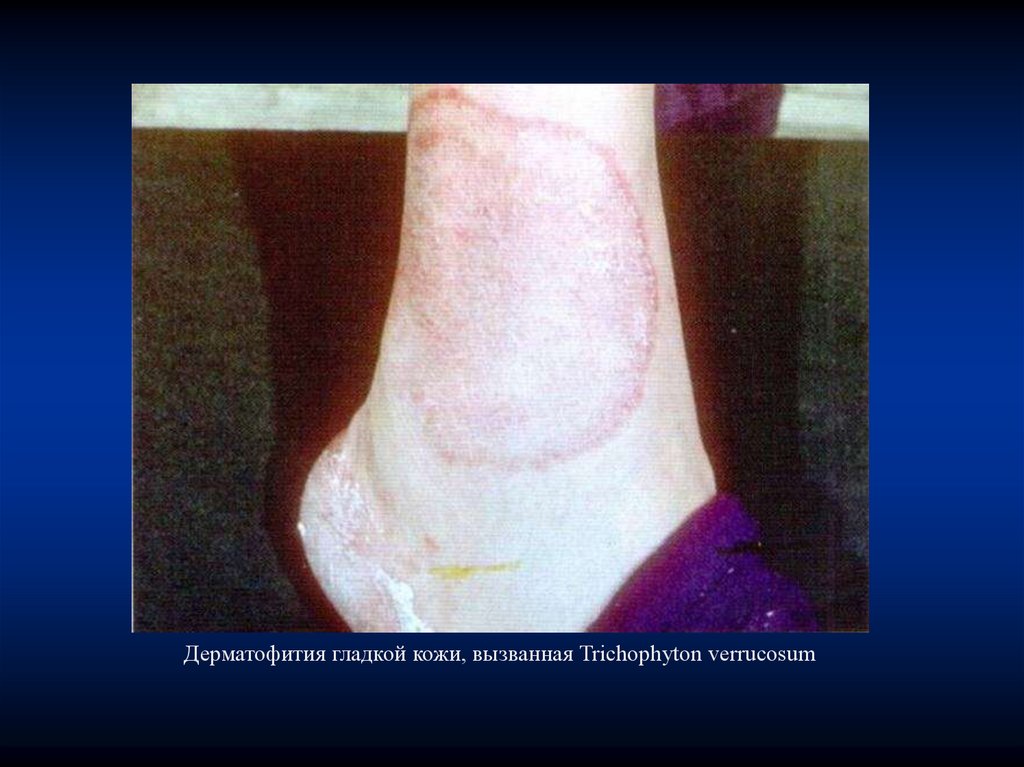
Дерматофития гладкой кожи, вызванная Trichophyton verrucosum93.
Клиническая картина трихофитии волосистой кожиголовы
При поверхностной антропонозной трихофитии волосистой
кожи головы выделяют мелкоочаговую и крупноочаговую формы.
При мелкоочаговой поверхностной трихофитии наблюдаются
мелкие очаги округлых или неправильных очертаний, с нечеткими
границами, покрытые небольшим количеством серых чешуек по
периферии. Воспалительные явления выражены незначительно.
Волосы в очагах разрежены за счет их обламывания на уровне 1-2
мм над кожей. Пораженные волосы - тусклые, серого цвета.
Волосы могут обламываться на уровне кожи и иметь вид «черных
точек» с атрофией в очаге (чаще при хронической форме).
Возможно диффузное шелушение волосистой кожи головы,
симулирующее себорею (маскирующее атрофические очаги и
обломанные волосы, включенные в чешуйки).
Редко поверхностная трихофития протекает в виде
крупноочаговой формы.
94.
Трихофитияинфильтративно-нагноительная
наблюдается чаще в сельской местности.
Заболевание вызывается главным образом Trichophyton
verrucosum
faviforme
(трихофитон
фавиформный)
и
Trichophyton menthagropnytes var. gypseum (трихофитон
гипсовый), относящимися к зоофильным грибам.
Обычно они паразитируют на грызунах (мыши, в том числе
лабораторные, крысы и др.), коровах, телятах, реже на
лошадях, овцах и других животных.
Инфильтративно-нагноительная
трихофития
нередко
выступает в качестве профессионального заболевания,
особенно у животноводов.
Источником заражения служат больные животные, реже
больной человек.
95.
Клиническая картинаПоверхностная форма зооантропонозной трихофитии
начинается с появления одного или нескольких эритематозносквамозных очагов округлых или овальных очертаний, резко
отграниченных от окружающей кожи. Край очагов
инфильтрирован, приподнят, за счет наличия узелков и
мелких везикул, ссыхающихся в корочки. В свежих очагах
обломанные волосы обнаруживаются редко.
Постепенно очаги увеличиваются в размерах за счет
периферического роста, в них прогрессируют воспалительные
явления и инфильтрация, что приводит к переходу в
инфильтративную форму.
Возможно длительное течение микотического процесса, по
типу «пятнистой формы» с признаками хронической
трихофитии.
96.
Дерматофития головы(поверхностная трихофития), вызванная
Trichophyton violaceum. Заражение произошло
от матери с хронической трихофитией взрослых
Дерматофития головы
(Хроническая трихофития взрослых, вызванная
Trichophyton violaceum)
97.
Инфильтративная форма. Для этой формы трихофитиихарактерны резкоочерченные, возвышающиеся над уровнем
кожи очаги поражения, округлых очертаний, единичные или
множественные, склонные к слиянию в обширные участки
поражения
с
причудливыми,
фестончатыми,
гирляндоподобными очертаниями.
В пределах очагов кожа гиперемирована, отечна,
инфильтрирована с формированием остиофолликулитов и
гнойных корочек. В очагах на волосистой части головы, в
области верхней губы, подбородка, бровей, ресниц
пораженные волосы обламываются в виде «пеньков».
Распространенные формы микоза, с формированием
обширных очагов на коже спины, чаще наблюдаются у детей.
По периферии крупных очагов располагаются мелкие и
крупные «отсевы» поверхностной или инфильтративной
формы трихофитии.
98.
Нагноительнаятрихофития
гладкой
кожи.
Преимущественно на коже тыла кистей, предплечий и шеи,
появляются округлые или овальные очаги резко выраженного
воспалительного характера, покрытые фолликулярными
пустулами.
Массивные
инфильтраты
развиваются
быстро
и
сопровождаются значительной болезненностью, а при
надавливании из них обильно выделяется гной.
Заболевание сопровождается увеличением регионарных
лимфоузлов, недомоганием, головными болями, снижением
аппетита, лихорадкой, лейкоцитозом, ускорением СОЭ и
другими симптомами интоксикации.
Примерно у 5-7% больных появляются аллергические
высыпания-трихофитиды в виде пятнистых, мелкопапулезных
или скарлатиноподобных сыпей. Трихофитиды группируются
вблизи основных очагов, а в тяжелых случаях
распространяются по всему кожному покрову.
99.
Нагноительная форма трихофитии волосистой кожи головыхарактеризуется выраженной гиперемией в очагах, появлением
множественных фолликулитов и перифолликулитов, которые
сливаются в один общий массивный инфильтрат.
Локализация очагов: на коже верхней губы, подбородка
(«паразитарный сикоз») и волосистой части головы в виде
опухолевидных образований. Очаги имеют правильные округлые
очертания, рельефно поднимающиеся над уровнем кожи, с бугристой
поверхностью, покрытой гноем и корками. Консистенция вначале
плотноватая, далее -флюктуирующая, болезненна при пальпации.
Кожа в очаге резко воспалена, насыщенно-красного или багровосинюшного цвета. Устья волосяных фолликулов расширены, из них
выделяется гной, склеивающий волосы. Поверхность очага покрыта
грубыми гнойно-кровянистыми корками. Волосы в очагах расшатаны
и легко удаляются (отсутствует расплавленная фолликулярная часть).
Нередко вокруг основного очага появляются единичные
фолликулиты, дающие начало новым очагам. Из-за слияния и
периферического роста очаги нагноительной трихофитии могут
достигать значительной величины.
100.
Дерматофития головы (нагноительнаятрихофития), вызванная Trichophyton verrucosum
Дерматофития глубокая острая
(нагноительная трихофития, керион Цельса),
вызванная грибом Trichophyton verrucosum
101.
ДиагностикаДиагноз основывается на клинической картине,
результатах
микроскопического
и
культурального
исследований.
Дифференциальный диагноз проводят с микроспорией,
пиодермией, псориазом, рубромикозом, гранулематозным
кандидозом и другими заболеваниями.
102.
Лечение: при единичных очагах на гладкой коже лечениеограничивается наружными противогрибковыми средствами с
обязательным удалением пушковых волос эпиляционным
пинцетом.
Местное лечение заключается в смазывании гладкой кожи и
кожи волосистой части головы утром 2-5% спиртовым
раствором йода, вечером микозолоном, клотримазолом,
ламизилом.
Применяют мазь ламизил, залаиновую мазь, серно (10%) салициловую (3%), серно (5%) - дегтярную (10%) мази, мазь
Вилькинсона, фукорцин. При выраженном воспалительном
процессе показаны холодные примочки или влажновысыхающие повязки из 0,25-0,5% р-ра нитрата серебра, 0,1%
р-ра этакридина лактата.
Перед началом наружной терапии проводят удаление корок
и ручную эпиляцию волос.
103.
При трихофитии волосистой части головыназначают
системное (гризеофульвин или кетоконазол внутрь) и местное
лечение.
Суточную дозу гризеофульвина при всех формах трихофитии
определяют из расчета 16 мг препарата на 1 кг массы тела
больного в сутки. В такой дозе препарат принимают до первого
отрицательного микроскопического исследования на наличие
грибов, что обычно занимает 3-4 недели, затем 2 недели через
день и далее еще 2 недели 1 раз в 3 дня.
Лечение считается законченным при трех отрицательных
результатах микроскопического исследования, проводимого с
интервалами 5-7 дней.
Кетоконазол (низорал) назначают взрослым и подросткам по
200 мг (1 таблетка) в сутки, детям младшего возраста - по 100 мг.
Продолжительность лечения до 2-3 месяца.
Критерии излеченности те же, что и при лечении
гризеофульвином. Возможно применение ламизила и орунгала.
Волосы в очагах поражения на голове сбривают 1 раз в неделю.
104.
ПрофилактикаПри антропонозной трихофитии проводят осмотр членов
семьи и детских коллективов, лечение выявленных больных,
дезинфекцию в очаге трихомикоза.
В парикмахерских после каждого клиента необходимы
дезинфекция инструментов и регулярная санитарная уборка
помещений.
Профилактика зоонозной трихофитии заключается в
выявлении и лечении больных животных и проведении
дератизации. Эти мероприятия реализуются совместно с
ветеринарной службой.
105.
КАНДИДОЗ(дрожжевые микозы кожи и ногтей)
Возбудителями дрожжевых микозов являются грибы
рода Candida (C. Albicans, C. Tropicalis, C. Parapsilosis и
другие).
ПЛЕСНЕВЫЕ МИКОЗЫ КОЖИ И НОГТЕЙ
Возбудители плесневых микозов - грибы рода Aspergillus,
Penicillium, Cephalosporium, Scopulariosis и другие.
Смешанные микозы кожи и ногтей обычно бывают
дерматофитно-дрожжевого или дерматофитно-плесневого
происхождения.
106.
Клиническая картинаКандидоз крупных складок (возбудитель Candida spp.) имеет
вид отечных очагов тёмно-красного или красно-бурого цвета, с
умеренно-влажной или мацерированной поверхностью. По
периферии очагов часто наблюдается своеобразный «бордюр»
(отслаивающийся эпидермис) белесоватого цвета и дочерние
мелкие «отсевы».
Вначале очаги могут покрываться белесоватым налетом, при
длительном течении формируются трудно-снимаемые пленки.
107.
Кандидоз крупных складок108.
Кандидоз межпальцевых складок (интертригинозныйкандидоз, межпальцевая дрожжевая эрозия). Характерно
расположение на боковых поверхностях, проксимальных
фаланг пальцев с распространением на межпальцевую
переходную складку, преимущественно между III и IV, IV и V
пальцами кистей.
Вначале лечения - гиперемия, мацерация кожи, далее линейная эрозия вдоль складки; поверхность ее насыщеннокрасного цвета, матовая или блестящая. По периферии очага отслаивающийся эпидермис в виде бахромки белого цвета.
Сопровождается зудом и жжением, при присоединении
бактериальной инфекции – болью. Процесс может быть
односторонним или симметричным, склонен к хроническому
течению и рецидивам.
109.
Межпальцевый эрозивный кандидоз110.
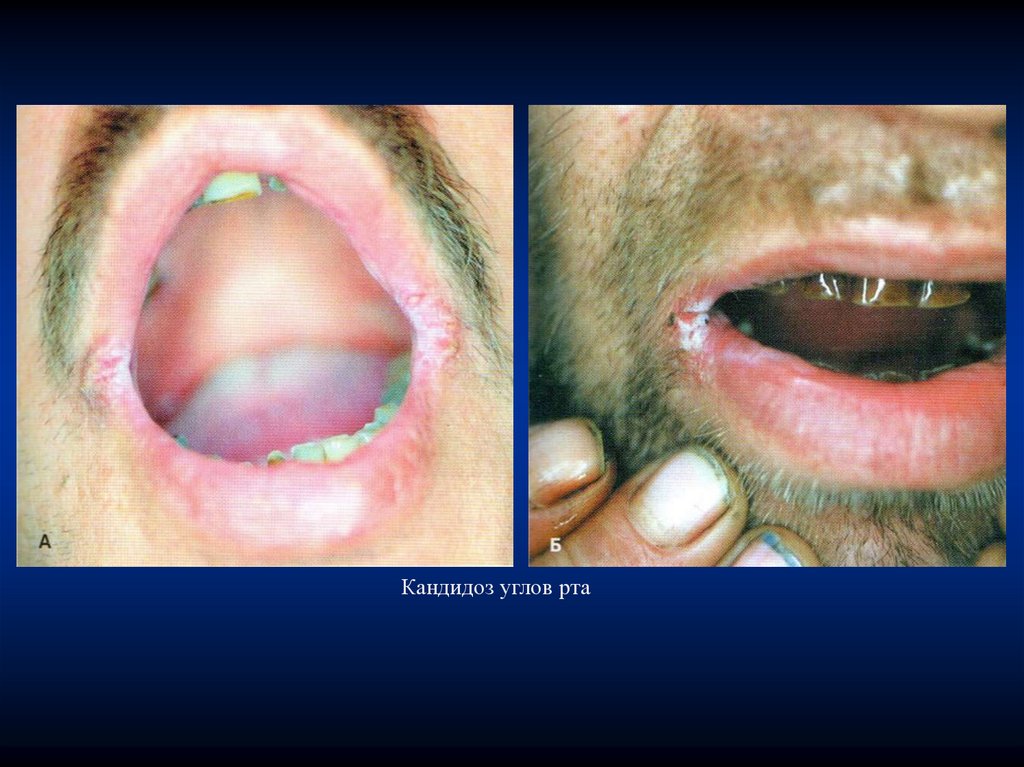
Кандидоз углов рта111.
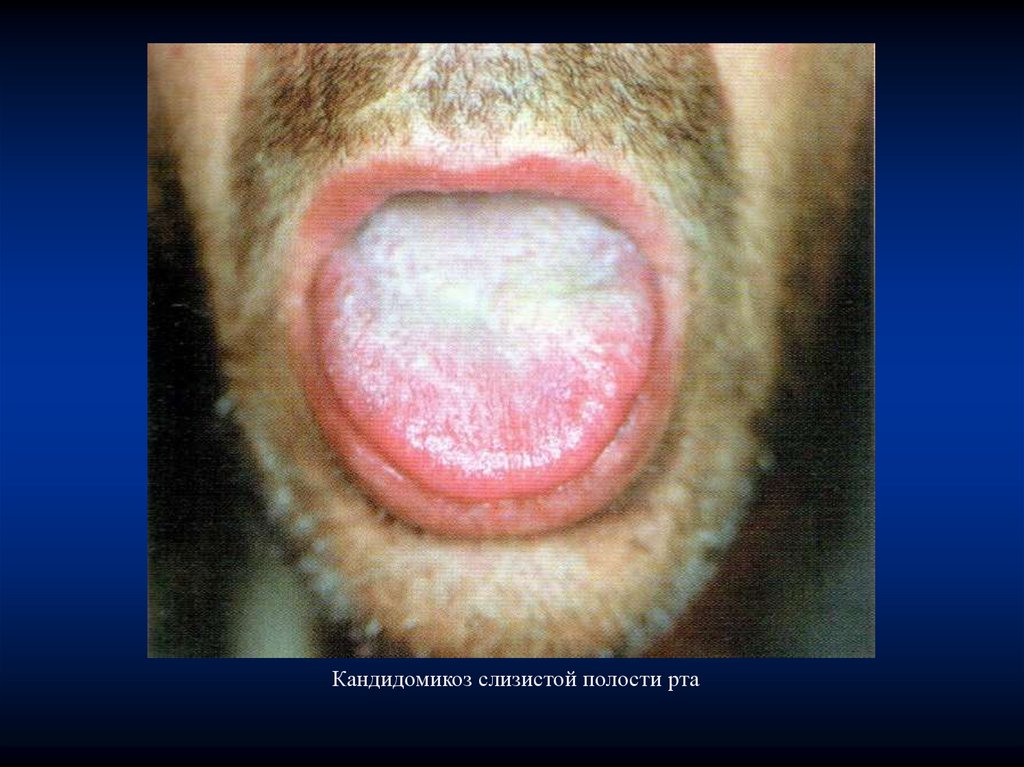
Кандидомикоз слизистой полости рта112.
Список используемой литературы:1. Владимиров, В. В. Кожные и венерические болезни. Атлас : учебное пособие / В. В. Владимиров. – Москва : ГЭОТАР–
Медиа, 2016. – 232 с. : ил. – ISBN 978–5–9704–3546–5. – URL: https://www.rosmedlib.ru/book/ISBN9785970435465.html.
2. Дерматовенерология : учебник / под редакцией А. В. Самцова, В. В. Барбинова. – 3-е изд., перераб. и доп. – Москва :
ГЭОТАР–Медиа,
2016.
–
432
с.
:
ил.
–
ISBN
978–5–9704–3650–9.
–
URL:
http://www.studentlibrary.ru/book/ISBN9785970436509.html.
3. Дерматовенерология. Национальное руководство. Краткое издание / под редакцией Ю. С. Бутова, Ю. К. Скрипкина, О. Л.
Иванова. – Москва : ГЭОТАР–Медиа, 2020. – 896 с. – ISBN 978–5–9704–5708–5. – URL:
https://www.rosmedlib.ru/book/ISBN9785970457085.html.
4. Детская дерматовенерология : учебник / под редакцией И. А. Горланова. – Москва : ГЭОТАР–Медиа, 2017. – 512 с. : ил. –
ISBN 978–5–9704–4029–2. – URL: http://www.studentlibrary.ru/book/ISBN9785970440292.html.
5. Диагностика и лечение кожных болезней. / В.В. Владимиров . – Ёутса,Ю Финляндия АО НЕТТОПАЙНО, 1995. - 192с.
6. Избранные лекции по дерматовенерологии. Учебное пособие. Том 1. Заболевания кожи. / Под ред. Э.А. Баткаева. М.: ГОУ
ДПО РМАПО Росздрава, 2007. - 260 с.
7. Клиническая дерматовенерология. Том 1. Папулезные и бугорковые дерматозы / Михеев Г.Н., Красносельских Т.В.,
Ястребов В.В. и др./ под ред. Соколовского Е.В. и Красносельских Т.В. – Санкт-петербург: СпецЛит, 2020. - 479 с.
8. Кожные и венерические болезни : учебник / под редакцией О. Ю. Олисовой. – 2-е изд. доп. – Москва : Практическая
медицина, 2019. – 296 с. : ил. – ISBN 9785988115687. – URL: https://www.books-up.ru/ru/book/kozhnye-i-venericheskiebolezni-9792743/.
9. Платонова, А. Н. Дерматовенерология. Атлас : учебное пособие / А. Н. Платонова, А. Л. Бакулев, С. Р. Утц. – Москва :
ГЭОТАР–Медиа,
2017.
–
136
с.
:
ил.
–
ISBN
978–5–9704–4085–8.
–
URL:
http://www.studentlibrary.ru/book/ISBN9785970440858.html.
10. Рубинс А. Дерматовенерология : иллюстрированное руководство / Под. ред. А. А. Кубановой. – М.: Изд-во Панфилова, 2011.
- 368 с.
11. Скрипкин, Ю. К. Кожные и венерические болезни : учебник / Ю. К. Скрипкин, А. А. Кубанова, В. Г. Акимов. – Москва :
ГЭОТАР–Медиа, 2012. – 544 с. – ISBN 978–5–9704–1993–9. – URL: http://www.studmedlib.ru/book/ISBN9785970419939.html.
12. Суколин Г.И. Иллюстрированная клиническая дерматология: Краткий алфавитный справочник. – М: Люкс Принт, 2010. 248 с.
13. Чеботарев, В. В. Дерматовенерология : учебник / В. В. Чеботарев, М. С. Асхаков. – 2-е изд., перераб. и доп. – Москва :
ГЭОТАР–Медиа,
2020.
–
680
с.
:
ил.
–
ISBN
978–5–9704–5596–8.
–
URL:
https://www.studentlibrary.ru/book/ISBN9785970455968.html.





















































































 medicine
medicine








