Similar presentations:
Системные заболевания соединительной ткани. Системные васкулиты
1.
ФГБОУ ВО Кубанский государственный медицинскийуниверситет МЗ РФ
КАФЕДРА ПЕДИАТРИИ №2
Системные заболевания
соединительной ткани.
Системные васкулиты.
Зав.кафедрой д.м.н. Бурлуцкая А.В.
2. Диффузные болезни соединительной ткани (ДБСТ)
группа заболеваний для которыххарактерно системное поражение
соединительной ткани и сосудов,
обусловленное образованием
широкого спектра аутоантител к
различным антигенным компонентам
клеток и развитием иммунного
воспаления.
3. В МКБ X пересмотр ДБСТ включены в XIII класс, в раздел «Системные заболевания соединительной ткани» (М30-М36)
По классификации ВНОР 1985 в рубрику ДБСТвключены:
Системная красная волчанка (СКВ)
Системная склеродермия (ССД)
Диффузный фасциит
Дерматомиозит/полимиозит (ДМ)
Болезнь Шегрена
Смешанное заболевание соединительной ткани
Ревматическая полимиалгия
Рецидивирующий полихондрит
Рецидивирующий панникулит (болезнь ВебераКрисчена)
4. В этиологии ДБСТ можно выделить ряд факторов:
Генетическая предрасположенность(эпидемиологические исследования, болезнь близких
родственников, близнецов, обнаружение маркеров
отдельных заболеваний по системе HLA)
Нарушение гормональной регуляции
Пусковой (триггерный) механизм: вирусная
инфекция, факторы окружающей среды (инсоляция,
переохлаждение), химические и лекарственные
препараты
5. При всех ДБСТ определяют:
Степень активности болезниХарактер течения
Наличие висцеральных поражений
Функциональную способность больного
по состоянию органов и систем,
вовлеченных в процесс
Характер осложнений
6. В дебюте ДБСТ есть ряд общих признаков:
Немотивированная слабость, недомогание, снижениетолерантности к физической нагрузке
Снижение аппетита и массы тела
Лихорадка, устойчивая к действию антибиотиков и
реагирующая на лечение глюкокортикостероидами
(ГКС)
Поражение кожи
Суставной синдром
Лимфоаденопатия
7. В лабораторной диагностике для большинства ДБСТ (кроме ССД) типично:
Высокие острофазовые показатели(СОЭ, серомукоид, С-реактивный
белок)
Некоторые более специфические (LEклетки, гипергаммаглобулинемия,
повышение IgG, ЦИК)
8. Диагностическая программа для выявления ДБСТ:
МинимальнаяСбор и анализ анамнеза заболевания
Выявление и оценка имеющихся у пациента
симптомов и синдромов, в том числе выявление и
оценка моносиндрома (с-м Верльгофа, малой хореи, сма Рейно, аутоиммунной гемолитической анемии,
дискоидной волчанки)
Клинический анализ крови, анализ мочи общий, общий
белок, фракции, креатинин, мочевина, АЛТ, АСТ, КФК,
ЛДГ, альдолаза, билирубин, холестерин
9. Диагностическая программа для выявления ДБСТ:
МаксимальнаяБиохимическое исследование
крови: СРБ, серомукоид, ДФА
Антинуклеарный фактор,
антитела к ДНК, ревматоидный
фактор
Иммунограмма
(иммуноглобулины,
комплемент)
Циркулирующие иммунные
комплексы
Коагулограмма
ЭКГ
Эхо-КГ
ЭМГ (по показаниям)
УЗИ органов брюшной полости
Проба Реберга
Биопсия поражённых участков
кожи, мышц, почек (по
показаниям)
Рентгеногрфия лёгких,
спирография
Компьютерная и магнитнорезонансная томография (по
показаниям)
Осмотр глазного дна
Консультации ЛОР,
невропатолога и других
специалистов (по показаниям)
10. Лечебная программа при ДБСТ
Направленность терапевтического действия:Общие мероприятия
Подавление активности воспалительного
процесса
Иммуносупрессия
Посиндромная терапия
11. Цитостатические средства при наличии показаний:
При СКВ (нефрит, поражение ЦНС,стероидорезистентность)- ПТ циклофосфаном 1 раз в
месяц в течение 12 мес, затем 1 раз в 3 мес 6-12 мес (1520 мг/кг/мес)
При ДМ –метотрексат 1 раз в неделю (10-12,5 мг/м2)
длительно
Делагил, плаквенил при низкой активности СКВ или
наличии АФС в течение 1-3 лет
Антифиброзный препарат – пеницилламин при ССД в
максимальной дозе 6-10 мг/кг/сут (250-375 мг/сут)
длительно
Плазмаферез – 3-5 сеансов (через 2-4 дня) в
последующем - по показаниям синхронно с ПТ
метипредом и/или циклофосфаном
12. Препараты улучшающие микроциркуляцию
Трентал, пентоксифиллин, агапурин, ралофект, дартелин,тидофлекс, флекситал 0,1-0,4 г 2-3 раза в день – 1 мес
При наличии АФС – антикоагулянты- гепарин, фраксипарин,
затем варфарин, антиагреганты (аспирин, клопидогрел)
Препараты для лечения и профилактики остеопороза –
миакальцик и другие .
a-D3ТЕВА, оксидевит, препараты кальция (кальцинова,
кальций-сандоз-форте)
Антибактериальная терапия: при лечении ГК в высоких дозах,
цитостатиками, при присоединении бактериальной инфекции
13. Системная красная волчанка
— системное аутоиммунноезаболевание неизвестной
этиологии, в основе которого лежит
генетически обусловленное
нарушение иммунной регуляции,
определяющее образование
органонеспецифических AT к
антигенам ядер клеток с развитием
иммунного воспаления в тканях
многих органов
14. ЭПИДЕМИОЛОГИЯ
Распространённость:1-9 лет — 1,0-6,2:100 000
10-19 лет — 4,4-31,1:100 000
Заболеваемость:
в среднем 0,4-0,9:100 000 человек детского
населения в год
Наиболее высокий подъем заболеваемости
фиксируют в возрасте 14-18 лет
Болеют преимущественно девочки.
Соотношение 4,5:1
15. ЭТИОЛОГИЯ
Этиология СКВ до настоящего времениостается неясной, что определяет трудности
диагностики и лечения. Предполагается роль
различных эндо- и экзогенных факторов.
Генетическая предрасположенность
Гормональный фактор
Вирусная инфекция
Факторы внешней среды
16. ПАТОГЕНЕЗ
Отличительная особенность СКВ — нарушения иммуннойрегуляции, сопровождающиеся утратой иммунологической
толерантности к собственным антигенам и развитием
аутоиммунного ответа с продуцированием широкого спектра
AT, в первую очередь к хроматину (нуклеосоме) и его
отдельным компонентам, нативной ДНК и гистонам.
Основное
звено в патогенезе СКВ — генетически
детерминированные или индуцированные дефекты апоптоза
(программированной гибели клеток). Нарушение клиренса
апоптозных клеток (часто с экспрессированными на их
поверхности ядерными антигенами) и их фрагментов
определяет накопление клеточных антигенов в крови и
тканях-мишенях, что способствует инициации иммунного
ответа.
Развитие многих клинических проявлений СКВ связано с
повреждением тканей, обусловленным образованием AT и
формированием иммунных комплексов.
17. КЛИНИЧЕСКАЯ КАРТИНА
СКВ у детей отличается более острым началоми течением болезни, более ранней и бурной
генерализацией и менее благоприятным
исходом, чем у взрослых.
Общие проявления:
лихорадка (обычно интермиттирующая)
нарастающая слабость
недомогание
снижение аппетита
уменьшение массы тела
усиленное выпадение волос
18.
Поражение кожи и её придатков:Волчаночная «бабочка» отмечают у 80% больных, из них
у 40% — в дебюте заболевания.
Эритематозные
высыпания
на
коже
лица,
располагающиеся в скуловой области и области
переносья; высыпания могут распространяться за
пределы скуловой области на кожу лба, подбородка,
свободного края ушной раковины и её мочки.
19.
20.
Дискоидные очаги - эритематозныевысыпания с гиперемированными краями и
депигментацией в центре, инфильтрацией,
фолликулярным гиперкератозом и
последующей рубцовой атрофией.
Локализация: кожа волосистой части головы,
лица, шеи, верхних конечностей.
21.
ФотосенсибилизацияКапиллярит — отёчная
эритема с телеангиэктазиями
и атрофией на подушечках
пальцев, ладонях и
подошвенной поверхности
стоп
Геморрагигеские высыпания в
виде петехиальных или
пурпурозных элементов,
располагающихся обычно
симметрично на коже
дистальных отделов
конечностей, в первую
очередь нижних
22.
Сетчатое ливедо (синевато-фиолетовые пятна,образующие сетку, на коже нижних, реже
верхних конечностей и туловища) и
подногтевые микроинфаркты (тромбоваскулит
капилляров ногтевого ложа)
Алопеция
Синдром Рейно (периодически развивающаяся
ишемия пальцев, обусловленная вазоспазмом и
структурными поражениями сосудов) наблюдают у
детей значительно реже, чем у взрослых
23.
Поражение слизистых оболочек: более чем у 30%• волчаночная энантема (эритематозно-отёчные
пятна с чёткими границами и иногда с эрозивным
центром, располагающиеся в области твёрдого
нёба);
• афтозный стоматит (безболезненные эрозивные
или, реже, более глубокие язвенные очаги с
кератотическим ободком и интенсивной
эритемой);
• хейлит - поражение красной каймы губ, чаще
нижней (подчёркнутость ободка по краю губы,
отёчность, гиперемия, формирование трещинок, в
некоторых случаях эрозии и язвочки с
последующим развитием рубцовой атрофии).
24.
25.
Поражение суставов:Артралгии (чаще всего коленных, голеностопных, локтевых
и проксимальных межфаланговых суставах пальцев кистей)
Артрит сопровождается выраженными периартикулярными
реакциями, болевыми контрактурами, но быстро исчезает
после начала лечения ГК (в первую очередь проксимальных
межфаланговых пальцев рук, коленных, голеностопных,
локтевых)
Подострый и хронический полиартрит характеризуется
более
длительным,
волнообразным
и
нередко
прогрессирующим течением, болезненностью, умеренной
экссудацией, сопровождается ограничением функции
поражённых суставов, жалобами на непродолжительную
утреннюю скованность
Асептические
некрозы,
характеризующиеся
костнохрящевой секвестрацией с вторичным остеосклерозом, у
детей формируются значительно реже, чем у взрослых.
Обычно они локализуются в области эпифиза головки,
приводя к нарушению функции поражённой конечности и
инвалидизации больного.
26.
Поражение мышц: 30-40% детей в активномпериоде
миалгия или полимиозит с вовлечением
симметрично расположенных, чаще
проксимальных мышц конечностей.
Поражение серозных оболочек: у 30-50%
детей
Плеврит
Перикардит у детей наблюдают чаще, чем у
взрослых
В отдельных случаях у больных наблюдают
картину асептического перитонита
27.
Поражение дыхательнойсистемы: 10-30% детей
Характерно высокое
стояние диафрагмы
вследствие
диафрагматита,
плевродиафрагмальных
спаек и сращений,
снижения тонуса мышц
диафрагмы
Острый волчаночный
пневмонит
Хроническое диффузное
интерстициальное
поражение лёгких
Лёгочные
(альвеолярные)
геморрагии
Лёгочная гипертензия
Поражение сердца: 50%
случаев
Миокардит
Эндокардит (для СКВ
характерен атипичный
бородавчатый
эндокардит ЛибманаСакса)
Коронарит (васкулит
коронарных артерий)
28.
Поражение почек: Нефрит у 70-75% детейПри морфологическом исследовании почек
отмечают признаки иммунокомплексного
гломерулонефрита (ГН) различного типа
Наиболее неблагоприятный прогноз
вероятен при быстропрогрессирующем
волчаночном нефрите, характеризующемся
наличием нефротического синдрома,
выраженной (иногда злокачественной) АГ и
быстрым развитием почечной
недостаточности
29.
Поражение желудочнокишечного тракта: 30-40%снижение аппетита
диспепсические
расстройства
При эндоскопическом
исследовании нередко
диагностируют
воспалительное поражение
слизистой оболочки
пищевода, желудка и
двенадцатиперстной кишки,
иногда с образованием
эрозий и даже язв
Васкулит мезентериальных
артерий
Возможен симптомокомплекс
злокачественно текущей
болезни Крона
Поражение печени:
Гепатомегалия
умеренное повышение
уровня печёночных
ферментов (обычно в 2-3
раза)
возможно развитие
гепатита, инфарктов
печени, тромбоза
печёночных вен (синдром
Бадда-Киари)
30.
Поражение нервной системы: у 30-50%Органический мозговой синдром сопровождается
ухудшением когнитивных функций
Психические нарушения
Острый
психоз
(зрительных
и
слуховых
галлюцинаций, шизофреноподобных расстройств,
аффективных
синдромов
двигательного
беспокойства, нарушения сна)
Головные боли
Судорожный синдром
Транзиторные
нарушения
мозгового
кровообращения
Внутримозговые кровоизлияния
Поражение спинного мозга
Поражение черепно-мозговых нервов
Поражение периферической нервной системы
31. ДИАГНОСТИКА
Общ. ан. крови - панцитопения.LE - клетки обнаруживаются в 50-80%
случаев.
Антинуклеарный фактор отсутствует у 5%
больных.
Наличие АТ к н-ДНК.
Волчаночный антикоагулянт (АТ к 8, 9 и
12 факторам свертывания).
32. LE - клетки
33. LE - клетки
34.
Инструментальные методыОпорно-двигательный аппарат: рентгенография костей и суставов,
УЗИ суставов и мягких тканей, МРТ (при наличии показаний),
денситометрия.
Дыхательная система: рентгенография органов грудной клетки (не
реже одного раза в год), КТ органов грудной клетки (при наличии
показаний), ЭхоКГ (для выявления лёгочной гипертензии).
Сердечно-сосудистая система: ЭКГ, ЭхоКГ, мониторирование ЭКГ
по Холтеру (при наличии показаний).
ЖКТ: УЗИ органов брюшной полости, эзофагогастродуоденоскопия,
КТ и МРТ (при наличии показаний).
Нервная система: при наличии показаний —
электроэнцефалография, КТ, МРТ.
Для установления диагноза СКВ наиболее широко используют
классификационные критерии Американской ревматологической
ассоциации
35. Критерии Американской ревматологической ассоциации для диагностики СКВ (1997)
КритерииОпределение
Высыпания в
скуловой области
Фиксированная эритема плоская или приподнимающаяся на скуловых дугах с
тенденцией к распространению на назолабиальные складки
Дискоидные
высыпания
Эритематозные приподнимающиеся бляшки с кератотическим нарушением и
фолликулярными пробками; на старых очагах могут быть атрофические рубчики
Фотосенсибилиза
ция
Кожные высыпания как результат необычной реакции на инсоляцию по данным
анамнеза или наблюдениям врача
Язвы полости рта
Язвы во рту или носоглоточной области, обычно безболезненные, наблюдаемые
врачом
Артрит
Неэрозивный артрит 2 или более периферических суставов, характеризующийся
болезненностью, припухлостью или выпотом
Серозит
а) Плеврит (плеврал. боли в анамнезе, шум трения плевры при аускультации,
плеврал. выпот);
б) перикардит (шум трения перикарда, выпот в перикарде, ЭКГ-признаки)
36.
Поражение почека) Стойкая протеинурия >0,5 г/сут;
б) цилиндрурия(эритроцит., гемоглобин., зернистые, смешанные цилиндры)
Неврологические
нарушения
Судороги или психоз, не связанные с приёмом лекарств или метабол.
нарушениями вследствие уремии, кетоацидоза, электролитного дисбаланса
Гематологические
нарушения
а) Гемолитическая анемия с ретикулоцитозом;
6} лейкопения (<4х№/п) при 2 или более определениях;
в) лимфопения (<1,5х109/л) при 2 или более исследованиях;
г) тромбоцитопения (<100х10э/л), не связанная с приёмом лекарств
Иммунные
нарушения
а) AT к нативной ДНК в повышенных титрах;
б) наличие AT к Sm-антигену;
в) наличие АФА: повышенный титр АКЛ (IgM или IgG); выявление волчаночного
антикоагуяянта стандарт. методом; ложнополож. р.Вассермана в течение не менее 6
мес при отсутств. сифилиса, подтвержденном с помощью реакции иммобил.
бледной трепонемы или в тесте абсорбции флюоресцир. трепонемных антител
АНФ(антинуклеар
ные AT)
Повышение титра АНФ в тесте иммунофлюоресценции или в другом сходном, не
связанное с приёмом лекарств, способных вызывать лекарственную волчанку
37.
При наличии у больного 4 или болеепризнаков в любом сочетании
диагноз СКВ считают достоверным,
при наличии 3 признаков —
вероятным.
Чувствительность данных критериев
составляет 78-96%, а
специфичность — 89-96%
38. СКВ. Классификация (Насонова В.А.,1982)
Вариантытечения:
острое
подострое
хроническое
Степени
активности:
минимальная
умеренная
высокая
39. Основные проблемы больного с СКВ
ХРОНИЧЕСКАЯПОЧЕЧНАЯ
НЕДОСТАТОЧНОСТЬ
АРТЕРИАЛЬНАЯ
ГИПЕРТЕНЗИЯ
СКВ
ТРОМБОЗЫ
КОНТРОЛЬ
ПРОГРЕССИРОВАНИЯ
ЗАБОЛЕВАНИЯ
40. ЛЕЧЕНИЕ
подавленииЦель:
активности
патологического
процесса
сохранение
и
восстановление
функциональных возможностей поражённых
органов и систем
индукция
и
поддержание
клиниколабораторной ремиссии
предупреждение рецидивов для достижения
значительной
продолжительности
жизни
больных и обеспечения достаточно высокого
её качества
41.
1.Немедикаментозное лечение:
щадящий режим
контроль массы тела
включать в рацион продукты с высоким
содержанием кальция и витамина D
в период ремиссии занятия лечебной
физкультурой
42.
Медикаментозное лечение:Принципы системного лечения глюкокортикоидами
Использование ГК короткого действия
(преднизолона или метилпреднизолона)
Ежедневный приём ГК внутрь
Приём ГК преимущественно в утренние часы
2.
Доза преднизолона составляет:
• при высокой и кризовой активности СКВ 1-1,5
мг/кг в сут (но не более 70-80 мг/сут);
• при умеренной активности СКВ 0,7-1,0 мг/кг в
сут;
• при низкой активности СКВ 0,3-0,5 мг/кг в сут.
43.
Лечение максимальной подавляющей дозой ГКпроводят обычно в течение 4-8 недель до
достижения клинического эффекта и снижения
активности патологического процесса с
последующим уменьшением дозы препарата
до индивидуально подобранной
поддерживающей дозы к 6-12 мес от начала
лечения
Принцип снижения суточной дозы препарата на
5-10% каждые 7,10,14, 30 дней
Нарушение режима приёма ГК или их быстрая
отмена могут привести к обострению
заболевания или развитию синдрома отмены
Полная отмена ГК возможна только при
многолетней клинико-лабораторной ремиссии
и условии сохранности функциональных
возможностей надпочечников.
44.
Пульс-терапия ГК: внутривенное введениесверхвысоких доз метилпреднизолона (1030 мг/кг в сут, но не более 1000 мг/сут) в
течение 3 дней.
Пульс-терапия ГК показана при
купировании кризовых состояний и
лечении тяжёлых форм СКВ
Противопоказаниями для проведения
пульстерапии ГК:
неконтролируемая АГ
Уремия
сердечная недостаточность
острый психоз.
45.
Цитотоксические средстваПоказания для применения ЦС:
высокоактивный нефрит
тяжёлое поражение ЦНС
резистентность к предшествующей терапии ГК
необходимость усиления иммуносупрессивной терапии
при выраженных побочных эффектах ГК
реализация стероидсберегающего эффекта
поддержание более стойкой ремиссии.
Препараты:
циклофосфамид
азатиоприн
циклоспорин
микофенолата мофетил
метотрексат
46.
В клинической практике используют 2 различных режимавведения циклофосфамида:
ежедневный приём внутрь в дозе 1,0-2,5 мг/кг в сут в целях
снижения числа лейкоцитов в периферической крови до 3,54,0х109/л (>3,0х109/л) в течение нескольких месяцев;
пульс-терапию — периодическое внутривенное введение
сверхвысоких доз препарата. Распространена схема
введения циклофосфамида 1 раз в мес в дозах 0,5 (0,75-1,0)
г/м2 с учётом переносимости на протяжении 6 мес с
последующим введением препарата 1 раз в 3 мес на
протяжении 2 лет.
Принципы пульс-терапии циклофосфамидом
• Выбор дозы циклофосфамида следует осуществлять в
соответствии с величиной клубочковой фильтрации (при её
падении ниже 30 мл/мин доза препарата должна быть
уменьшена).
• Следует контролировать количество лейкоцитов в крови на
10-14-й день после введения препарата (при снижении
уровня лейкоцитов <4,0х109/л необходимо уменьшить
следующую дозу на 25%).
• Необходимо увеличение интервала между ведением
циклофосфамида при развитии инфекционных осложнений.
47. ПРОГНОЗ
При раннем установлении диагноза идлительном лечении показатели 5летней выживаемости больных СКВ
достигают 95-100%, 10-летней — более
80%.
48. Ювенильный дерматомиозит
(ювенильный идиопатическийдерматомиозит, юношеский
дерматополимиозит)
- тяжёлое прогрессирующее системное
заболевание с преимущественным
поражением поперечно-полосатой
мускулатуры, кожных покровов и
сосудов микроциркуляторного русла
49. ЭПИДЕМИОЛОГИЯ
Распространённость: 3,2:1 000 000детей до 17 лет
Чаще болеют девочки
Заболевание дебютирует в любом
возрасте, но чаще всего начало
приходится на возраст 4-10 лет
50.
Отличия ЮДМ от дерматомиозита (ДМ)взрослых
распространённый васкулит
выраженные миалгии
более частое вовлечение в процесс
внутренних органов
высокая частота развития кальциноза
отсутствие ассоциации с неопластическим
процессом (за исключением единичных
случаев)
51. ЭТИОЛОГИЯ
Этиология неизвестнаЮДМ
- мультифакториальное
заболевание,
развивающееся
в
результате
антигенной
стимуляции аутоиммунного ответа по типу
молекулярной мимикрии под воздействием
факторов
окружающей
среды,
по
всей
вероятности, у генетически предрасположенных
лиц
В настоящее время наибольшее значение в
качестве этиологического фактора придают
инфекционным агентам
Другие предполагаемые этиологические факторы:
некоторые вакцины (против тифа, холеры,
вирусов
гепатита
В,
кори,
краснухи
и
эпидемического
паротита),
инсоляция
и
лекарственные
вещества
(Д-пеницилламин,
гормон роста)
52. ПАТОГЕНЕЗ
ключевоезвено:
микроангиопатия
с
вовлечением капилляров эндомизия
В основе поражения сосудистой стенки лежит
отложение депозитов, состоящих из антител к
неизвестному антигену в эндотелиальных
клетках и активированных компонентов системы
комплемента С5Ь-9 в виде так называемого
мембраноатакующего комплекса (MAC).
Отложение этих комплексов индуцирует некроз
эндотелия, приводящий к потере капилляров,
ишемии и деструкции мышечных волокон.
53. КЛИНИЧЕСКАЯ КАРТИНА
1.КЛИНИЧЕСКАЯ КАРТИНА
Кожные изменения
Симптом Готтрона — эритематозные, иногда
шелушащиеся
кожные элементы
(признак
Готтрона), узелки и бляшки (папулы Готтрона),
возвышающиеся
над
поверхностью
кожи
разгибательных поверхностей проксимальных
межфаланговых, пястно-фаланговых, локтевых,
коленных, редко — голеностопных суставов.
Гелиотропная
сыпь
лиловые
или
эритематозные
периорбитальные
кожные
высыпания на верхних веках и пространстве
между верхним веком и бровью (симптом
«лиловых очков»), часто в сочетании с
периорбитальным отёком
54.
Сипмтом Готтронанад локтевыми (а-в) и
коленными (г-е)
суставами может
быть различной
выраженности: от
«васкулитного»
покраснения до
кератических
высыпаний,
напоминающих
таковые при псориазе
(так называемые
«псориазоподобные
высыпания» при
дерматомиозите)
55.
а — ярчайший ладонныйкапиллярит у девочки, 6
лет, с острым течением
ЮДМ как проявление
системной васкулопатии;
в — гиперемия
ногтевого ложа как
проявление системного
синдрома
васкулита у девочки, 6
лет, с острым течением
ЮДМ;
56.
57.
Эритематозная сыпь располагается также налице, груди, шее (V-образная), верхней части
спины и верхних отделах рук (симптом
«шали»), животе, ягодицах бёдрах и голенях.
древовидное ливедо
Выраженная васкулопатия приводит к
образованию поверхностных эрозий, глубоких
язв кожи, вызывает остаточную
гипопигментацию, атрофию, телеангиэктазии
и склероз различной степени выраженности.
изменения ногтевого ложа (гиперемия
околоногтевых валиков и разрастание
кутикулы)
58.
2.Поражение скелетных мышц
Кардинальный симптом —
симметричная слабость
проксимальных групп мышц
конечностей и мышц туловища
различной степени выраженности.
Чаще всего поражены мышцы
плечевого и тазового поясов,
сгибатели шеи и мышцы брюшного
пресса.
59.
Миопатическийсиндром. Из-за слабости
мышц бедер и брюшного
пресса ребенок не
может в положении
лежа поднять одну ногу
выше, чем на 30° (а);
подъем обеих ног
одновременно возможен
лишь на 10° (б).
60.
3.Поражение мягких тканей
Кальциноз мягких тканей
(преимущественно мышц и подкожной
жировой клетчатки)
4.
Поражение суставов
Артралгиями
ограничением подвижности в суставах
утренней скованностью как в мелких, так и
крупных суставах.
61. При ДМ/ПМ может встречаться кальциноз
Множественные поверхностные, частично вскрывшиесякальцинаты (а, б) с признаками воспаления у ребенка, 11
лет, с длительным анамнезом заболевания,
рецидивирующим течением и выраженным синдромом
васкулита (в виде яркого сетчатого ливедо на туловище и
конечностях)
62.
Поражение лёгкихобусловлено, прежде всего, вовлечением
в процесс дыхательной мускулатуры (с
развитием дыхательной недостаточности)
и глоточных мышц (с нарушением
глотания и возможным развитием
аспирационных пневмоний)
6. Поражение сердца
частое вовлечение в патологический
процесс миокарда, хотя при ЮДМ могут
страдать все 3 оболочки сердца и
коронарные сосуды вплоть до развития
инфаркта миокарда
5.
63.
Варианты течения ювенильногодерматомиозита, предложенные Л.А,
Исаевой и М.А. Жвания (1978):
Острое: бурное начало (тяжёлое состояние больного
развивается за 3-6 нед) с высокой лихорадкой, ярким
дерматитом, прогрессирующей мышечной
слабостью, нарушением глотания и дыхания,
болевым и отёчным синдромом, висцеральными
проявлениями. 10%
Подострое: картина проявляется в течение
нескольких месяцев (иногда в течение года).
Развитие симптомов более постепенное,
температура субфебрильная, висцеральные
поражения встречают реже, возможен кальциноз. 8085%
64.
Первично-хроническое: постепенноеначало и медленное прогрессирование
симптомов на протяжении нескольких
лет в виде дерматита,
гиперпигментации, гиперкератоза,
минимальной висцеральной патологии.
5-10%
65.
Степени активности процесса:I степень
II степень
III степень
Кризовая
на основании выраженности
клинических проявлений (в первую
очередь, степени мышечной слабости)
и уровня повышения «ферментов
мышечного распада»
66. ДИАГНОСТИКА
1.Неинвазивные методы исследования
ЭКГ
ЭхоКГ
УЗИ органов брюшной полости
Спирография
Рентгенография органов грудной
клетки
Электромиография
67.
2.Лабораторные исследования
Общий анализ крови:
умеренное повышение СОЭ (20-30 мм/ч)
небольшой лейкоцитоз (10-12х10‘9л)
нормохромная анемия
Биохимический анализ крови:
повышение уровня «ферментов
мышечного распада» (КФК, ЛДГ, ACT,
АЛТ, альдолазы)
Целесообразно исследовать уровень
всех 5 ферментов в сыворотке крови при
ЮДМ в связи с тем, что у одного
пациента в отдельные промежутки
времени может быть повышен уровень
лишь одного из них
68.
3.Иммунологическое обследование
положительный АНФ выявляют в 5086%
у 1/4 пациентов выявляют повышение
уровня IgG
каждого десятого больного —
положительный ревматоидный фактор
при выраженном синдроме васкулита
положительны реакции на антитела к
кардиолипинам
69.
4.Инвазивные методы исследования
В биоптатах мышц обнаруживают
изменения воспалительного и
дегенеративного характера
70. ЛЕЧЕНИЕ
Основа патогенетической терапии — ГК, по показаниямназначают цитостатики (ЦС)
Принципы патогенетической терапии:
раннее назначение
индивидуальный подход при выборе наиболее
рациональной схемы лечения с учётом клинических
проявлений, степени активности и характера течения
заболевания
преемственность (своевременное чередование
подавляющей и поддерживающей дозы препаратов с
учётом фазы заболевания)
постоянный контроль эффективности и безопасности
проводимой терапии
длительность и непрерывность лечения
постепенное медленное снижение дозы
отмена только на фоне стойкой клинико-лабораторной
ремиссии.
71.
раннее назначение цитостатическихпрепаратов позволяет быстрее достичь
стойкой клинико-лабораторной
ремиссии, сокращая сроки приёма
высоких доз ГК
цитостатики неэффективны в качестве
монотерапии, их назначают при ЮДМ
только в сочетании с ГК
применяется пульс-терапия ГК
72.
Отдельное место в терапии ЮДМзанимают внутривенные
иммуноглобулины (ВВИГ)
ВВИГ неэффективны в качестве
стартовой и монотерапии ДМ, их
используют в качестве
дополнительного средства при
стероидорезистентных вариантах
заболевания
73.
В случае неэффективностивышеотмеченной терапии нужно
добавить либо перейти на генноинженерные биологические препараты
(ГИБП):
Ретуксимаб, реже Абатацепт,
антогонисты ФНО-α и Тоцилизумаб
Они предназначены для воздействия на
конкретные звенья иммунной системы
74. ПРОГНОЗ
В последние десятилетия тяжёлаяфункциональная недостаточность
развивается при ЮДМ не более чем в
5% случаев, доля летальных исходов
не превышает 1,5%
75. Ювенильная системная склеродермия
(прогрессирующий системный склероз)хроническое полисистемное заболевание
из группы системных заболеваний
соединительной ткани, развивающееся в
возрасте до 16 лет и характеризующееся
прогрессирующими фиброзносклеротическими изменениями кожи,
опорно-двигательного аппарата,
внутренних органов и вазоспастическими
реакциями по типу синдрома Рейно
76. ЭПИДЕМИОЛОГИЯ
Заболеваемость: 0,05:100 000В возрасте до 8 лет ССД встречается
одинаково часто у мальчиков и у
девочек
в более старшем возрасте
преобладают девочки (3:1)
77.
Классификации ЮССД нет, поэтомуиспользуют классификацию,
разработанную для взрослых
пациентов:
Пресклеродермия
ССД с диффузным поражением кожи
(диффузная форма)
ССД с лимитированным поражением
кожи (акросклеротическая форма)
Склеродермия без склеродермы
Перекрёстные формы
78.
Течение ССД:острое
подострое
хроническое
Степени активности заболевания:
I — минимальная
II — умеренная
III — максимальная
79.
Стадии ССД:I — начальная, выявляют 1-3
локализации болезни
II — генерализация, отражает
системный, полисиндромный характер
болезни
III – поздняя (терминальная),
появляется недостаточность функции
одного или нескольких органов
80. ЭТИОЛОГИЯ
Предполагают сложное сочетаниегипотетических и уже известных факторов:
генетический
инфекционный
химический, в том числе лекарственный
микроциркуляторные нарушения
вирусный
вакцинации
стресс
чрезмерная инсоляция либо
переохлаждение
81. ПАТОГЕНЕЗ
Главные звенья патогенеза ССД —процессы усиленного коллагено- и
фиброзообразования, нарушение
микроциркуляции в результате
воспалительных изменений и спазма
мелких артерий, артериол и
капилляров, нарушения гуморального
иммунитета с выработкой аутоантител к
компонентам соединительной ткани ламинину, коллагену IV типа,
компонентам клеточного ядра.
82. КЛИНИЧЕСКАЯ КАРТИНА
ЮССД имеет ряд особенностей:кожный синдром нередко представлен
атипичными вариантами (очаговое или
линейное поражение, гемиформы)
поражение внутренних органов и синдром
Рейно встречаются реже, чем у взрослых,
клинически менее выражены
специфичные для ССД иммунологические
маркёры (антитопоизомеразные AT — Sc/70, и антицентромерные AT) выявляют
реже.
83.
1.Общие симптомы
можно продолжительно наблюдать
изолированный синдром Рейно
потерю массы тела
слабость
снижение толерантности к физической
нагрузке
повышением температуры тела
84.
Поражение кожиВыделяют 3 стадии кожного поражения:
Стадия отека — появление на коже участков
сосудистого стаза, пятен с характерным
лиловым венчиком по периферии
Стадия индурации — утолщение кожи
тестовидной консистенцией, кожа плотно
спаяна с подлежащими тканями, не
собирается в складку
Стадия склероза и атрофии — первоначально
кожа становится плотной и утолщённой,
имеет характерный блеск, желтоватую
окраску; нарушается работа сальных и
потовых желез. Позже кожа истончается,
приобретает пергаментный вид, становится
неравномерно окрашенной, сухой
2.
85.
86.
Варианты кожного синдрома:ССД с диффузным поражением кожи —
быстрое тотальное индуративное
поражение кожного покрова. У детей
может появиться ощущение «корсета» или
«панцыря».
При акросклеротическом варианте ССД в
первую очередь поражаются дистальные
отделы конечностей. Кисти приобретают
вид «когтистой лапы», их трудно сжать в
кулак. Характерен синдром Рейно.
Проксимальная форма ССД — поражение
кожи туловища и проксимальных отделов
конечностей выше пястных и плюсневых
суставов.
87.
Гемисклеродермия — поражение однойконечности и одностороннее поражение
туловища и одноимённых конечностей
Атипичная форма ССД — стёртое или
очаговое поражение кожи
Кальциноз (С) в сочетании с синдромом
Рейно (R), нарушением моторики
пищевода (Е), склеродактилией (S) и
телеангиэктазиями (Т) свойствен
особой форме ССД - CREST-синдрому.
88.
Синдром Рейно у 75%феномен трёхфазного изменения цвета
кожи пальцев рук, реже рук и ног (в
отдельных случаях кончика носа, губ,
кончика языка, ушных раковин),
обусловленный симметричным
пароксизмальным вазоспазмом
первая фаза: отмечается побледнение
кожи, возникает чувство похолодания или
онемения
вторая фаза: развивается цианоз
третья: покраснение пальцев с
ощущением жара, «ползания мурашек»,
болезненности.
89.
90.
Поражение опорно-двигательного аппарата50-70%
суставы – боли, утренняя скованность,
ограничение движений;
мышцы – боли;
кости – характерно разрушение ногтевых
фаланг с укорочением и деформацией пальцев
кальциноз – отложение солей кальция в
области пальцев рук и вокруг суставов в виде
белых очагов, просвечивающих сквозь кожу
при локализации склеродермического очага
на лице и голове по типу «удар саблей»
формируются выраженные костные
деформации лицевого черепа
3.
91.
Поражение желудочно-кишечного тракта 4080%чаще поражается пищевод – нарушение
прохождения пищи, отрыжка, изжога, заброс
содержимого желудка в пищевод с
образованием язв его стенок;
кишечник – снижение перистальтики и
нарушение продвижения содержимого с
возникновением запоров или диареи, тяжести в
животе.
5. Поражение лёгких 28-40%
интерстициальный фиброз легких —
воспаление межуточной ткани легких с
последующим переходом в фиброз
легочная гипертензия
плеврит
4.
92.
Поражение сердцафиброз сердечной мышцы – ее уплотнение с нарушением
функции;
перикардит (воспаление серозной оболочки, окружающей
сердце);
эндокардит (воспаление внутренней оболочки сердца).
Пациентов беспокоят боли в области сердца, одышка, отеки,
ощущение сердцебиения, перебои в работе сердца.
6.
Поражение почек
хроническое поражение – обусловлено воспалительным
процессом. Чаще протекает бессимптомно или
малосимптомно
острое поражение (« истинная склеродермическая
почка») – внезапное начало, быстрое нарастание
почечной недостаточности с выраженным подъемом
артериального (кровяного) давления, нарастающим
увеличением белка в моче, уменьшением количества
выделяемой мочи вплоть до полного отсутствия
7.
93. ДИАГНОСТИКА
Для установления диагноза необходимо2 больших и по крайней мере один
малый критерий
«Большие» критерии:
Склероз/индурация
Склеродактилия (симметричное
утолщение, уплотнение и индурация
Синдром Рейно
94.
«Малые» критерии:Сосудистые:
Гастроинтестинальные:
почечный криз
появление АГ
Кардиальные:
дисфагия
гастроэзофагеальный
рефлюкс
Почечные:
изменения капилляров
ногтевого ложа по данным
капилляроскопии
дигитальные язвы
Скелетно-мышечные:
сгибательные сухожильные
контрактуры
артрит
миозит
Неврологические:
нейропатия;
синдром карпального канала
Серологические:
ДАНФ;
специфические AT (Scl-70,
антицентромерные, PM-Scl)
аритмия
сердечная недостаточность
Лёгочные
лёгочный фиброз (по данным
КТ и рентгенографии)
нарушение диффузии лёгких
лёгочная гипертнезия
95.
Лабораторные исследованияКлинический анализ крови. Увеличение СОЭ,
умеренный транзиторный лейкоцитоз и/или
эозинофилию отмечают лишь у 20-30%
больных, поэтому их изменения не всегда
коррелируют с активностью болезни
Общий анализ мочи, анализ мочи по
Зимницкому, пробу Реберга выполняют при
подозрении на поражение почек — выявляют
умеренный мочевой синдром, снижение
фильтрационной и концентрационной функций
почек
Биохимический анализ крови.
Гиперпротеинемию, главным образом за счёт
повышения фракции гамма-глобулинов,
отмечают у 10% больных
96.
Иммунологические исследованиясодержание сывороточного
иммуноглобулина G повышено у 30%
С-реактивного белка — у 13%
ревматоидный фактор выявляют у 20%
АНФ (чаще гомогенного, крапчатого
свечения) — у 80%
специфические для склеродермии AT —
Sc/-70 (антитопоизомеразные) выявляют у
20-30% детей, чаще при диффузной
форме заболевания
антицентромерные AT - примерно у 7%
детей при лимитированной форме ССД
97.
Инструментальные методы исследованияОпорно-двигательный аппарат:
рентгенография суставов
ЭМГ для оценки степени поражения мышц
Органы дыхания:
исследование функции внешнего дыхания
рентгенография грудной клетки
КТ высокого разрешения (по показаниям)
Сердечно-сосудистая система:
ЭКГ
ЭхоКГ
мониторирование ЭКГ по Холтеру (по
показаниям).
98.
Желудочно-кишечный тракт:копрограмма
УЗИ брюшной полости;
рентгенография пищевода с барием
Эзофагогастродуоденоскопия
ректо- и колоноскопия (по показаниям).
Нервная система:
электроэнцефалография
МРТ головного мозга (по показаниям).
99. ЛЕЧЕНИЕ
Немедикаментозное лечениефизиотерапия
массаж
лечебная физкультура
способствуют поддержанию
функциональных возможностей опорнодвигательного аппарата, укреплению
мышц, расширению амплитуды движений
в суставах, препятствуют нарастанию
сгибательных контрактур
100.
Медикаментозное лечениеВ качестве базисной терапии используют
ГК, цитотоксические средства и
антифиброзные препараты
ГК - преднизолон или
метилпреднизолон в средних дозах 1530 мг/сут с последующим их снижением
при достижении терапевтического
эффекта и полной отменой
Имеются отдельные сообщения об
эффективности пульс-терапии ГК
101.
Цитотоксические средстваПульс-терапия
В сочетании с ежедневным приёмом
внутрь ГК
Антифиброзная терапия
Пеницилламин — наиболее широко
применяемый препарат этой группы в
лечении ССД
Препарат назначают вначале в малых
дозах в среднем 3 мг/кг в сут, при хорошей
переносимости дозу постепенно
увеличивают до 8-10 мг/кг в сут (250-375
мг/сут), которую больной принимает в
течение 3-5 лет.
102. ПРОГНОЗ
Прогноз в отношении жизни у детей сССД значительно более благоприятен,
чем у взрослых.
Смертность в возрасте до 14 лет: 0,04
на 1 ООО ООО населения в год.
Пятилетняя выживаемость детей с ССД
составляет 95%.
Причины летального исхода —
прогрессирующая сердечно-лёгочная
недостаточность, склеродермический
почечный криз
103. Схема диспансерного наблюдения и реабилитации детей с ДБСТ
Частота осмотра специалистами: кардиоревматологежемесячно, педиатр 1 раз в квартал. Посещение
кардиоревматологического центра не реже 1 раза в
квартал. Остальные специалисты по показаниям
При осмотре обратить внимание на: состояние и
функцию внутренних органов – кожа и слизистые,
опорно-двигательный аппарат, ЦНС; клинические и
лабораторные признаки активности ДБСТ, частоту
интеркуррентных заболеваний и очагов хронической
инфекции
Дополнительное обследование: клинические и
биохимические анализы ежемесячно. Углублённое
исследование поражённых органов не реже 2 раз в год.
Иммунологическое исследование не реже 2 раз в годраз
104.
Основные пути оздоровления: систематическое использованиебазисной терапии. Госпитализация в специализированное отделение
(независимо от активности) не реже 2 раз в год. Санация очагов
инфекции. Режим, диета в зависимости от функционального
состояния поражённых органов и систем. Избегать гиперинсоляции,
переохлаждения, необоснованного введения белковых и
лекарственных препаратов.
Критерии эффективности диспансеризации: отсутствие
прогрессирования поражения органов. Поддержание ремиссии.
Отсутствие рецидивов или уменьшение их частоты. Стабилизация
или снижение активности процесса. Улучшение функционального
состояния работоспособности пациента, возможность обучаться в
общеобразовательной школе. С учёта детей не снимают.
Профилактические прививки: освобождение от профилактических
прививок, вакцинация в неактивную фазу по эпидпоказаниям, по
индивидуальному графику.
105. Поликлинический этап реабилитации:
Поддерживающая терапия: преднизолон 10-15 мг/сутдлительно, цитостатики или препараты
аминохинолинового ряда по показаниям
Профилактика тромботичеких осложнений при наличии
АФС
Профилактика и лечение остеопороза
Препараты улучшающие микроциркуляцию, курсами 3-4
раза в год (ССД)
ЛФК в соответствии с нарушением функции отдельных
органов и систем
Тщательная санация очагов хронической инфекции,
лечение интеркуррентных заболеваний антибиотиками.
106. Геморрагический васкулит
(болезнь Шенлейна-Геноха, анафилактоидная пурпура,капиляротоксикоз) -иммунопатологическое
заболевание, характеризующееся системным
васкулитом и проявляющееся симметричными, чаще
мелкоточечными кровоизлияниями на коже, обычно в
сочетании с болью и отечностью суставов, болями в
животе, поражениям почек.
ГВ диагностируют у 2-2,5 на 10 000 детского населения
в год.
Чаще заболевают дети от 6 мес. до 7 лет. Среди
больных мальчиков в 2 раза больше, чем девочек.
107. Этиология и патогенез
Причина не установлена, но у некоторыхдетей отмечена связь ее развития с:
• перенесенными острыми вирусными
заболеваниями
• бактериальными инфекциями (чаще
стрептококковыми – у 50% больных)
• профилактическими прививками
• введениями гамма-глобулина
• лекарственной аллергией
• гельминтозами.
108. Классификация
Простая форма (кожная)• кожно-суставная
• кожно-абдоминальная и смешанная
(кожно – суставно-абдоминальная)
пурпуры
Осложнения:
Нефропатия, аппендицит, инвагинация,
некроз кишечной стенки с развитием
перитонита и др.
109. Клиническая картина
Кожный синдром. Поражение кожи в видепурпуры возникает у всех больных в
начале болезни. Мелкопятнистая или
пятнисто-папулезная геморрагическая
сыпь. Локализация: нижние конечности,
ягодицы, вокруг крупных суставов; реже –
на верхних конечностях, туловище, лице.
Высыпания волнообразно рецидивируют,
сгущаются в дистальных отделах
(«чулочная болезнь»). Остается
пигментация.
110. Кожный синдром
111.
Суставной синдром. Выраженностьпоражения варьирует от артралгий до
обратимых артритов преимущественно
крупных суставов.
Абдоминальный синдром.
Схваткообразные боли в животе.
Болевые приступы многократные в
течение дня и сопровождаются
диспепсическими расстройствами
(тошнота, рвота, жидкий стул с примесью
крови).
112.
Почечный синдром. Возникает реже,проявляется гематурией разной степени
выраженности, иногда –
гломерулонефритом. Течение болезни
острое циклическое, но может быть
затяжным, рецидивирующим и
продолжающимся более 6 месяцев.
113. Диагностика
Становится на основании клинических данных и нетребует дополнительных исследований для его
подтверждения. В анализе периферической крови
обнаруживают разной степени выраженности
лейкоцитоз (умеренный), увеличенную СОЭ,
нейтрофилез, эозинофилию, тромбоцитоз.
Учитывая частое поражение почек, всем больным
необходимо систематически делать анализы мочи.
При наличии изменений в моче производят
исследования для оценки функционального
состояния почек.
114. Лечение
Специфической терапии ГВ несуществует.
Если установлена связь с перенесенной
бактериальной инфекцией или у больного
имеются декомпенсированный очаг
хронической инфекции, лихорадка показан
курс антибиотиков.
Режим постельный на 2-3 недели.
115.
При тяжелом течении – преднизолон(0,5-1 мг/кг) и гепарин (300-500 ЕД).
По показаниям:
Плазмаферез
Пульс-терапия метилпреднизолоном
116. Прогноз
Считается, что 60% больных ГВвыздоравливают в течении месяца, а 95% в течении года. Хронический нефрит
развивается у 1-2% детей. Летальность при
ГВ около 3% и даже менее за счет форм с
висцеральными осложнениями и случаев
хронического нефрита.
117. Синдром Кавасаки
слизисто-кожно-лимфатическийсиндром – острый системный
некротизирующий васкулит с
поражением крупных,
средних и мелких артерий,
сочетающийся с
кожно-слизистожелезистым синдромом.
118. Болезнь Кавасаки
Болезнь, или синдромКавасаки (БК) –
остропротекающий
системный
пролиферативнодеструктивный васкулит
преимущественно
артерий среднего
калибра с частым
поражением
коронарных артерий
(КА).
119. Этиология и эпидемология
Причины данного заболевания до сих пормало изучены. Предполагается
воздействие инфекционного агента
(вирус), аутоиммунная патология и
генетическая предрасположенность.
Мальчики страдают чаще девочек.
Подавляющее большинство случаев (до
80-90%) возникает у детей до 5 лет.
В РФ распространенность составляет 2,7
на 100 тыс. детей
120. Клиническая картина
острая фебрильная лихорадка (свыше38,5 С), плохо купируемая
жаропонижающими
инъецированность конъюнктив
трещины и покраснения на губах,
"клубничный" язык
отеки кистей и стоп
сыпь
увеличение лимфоузлов (шейных)
121.
изменение артерий - васкулитаневризмы(расширение сосуда), тромбозы, стеноз
артерий (сужение просвета)
миокардит, перикардит,
эндокардит, поражение
клапанного аппарата сердца
на 2 неделе появляется
пластинчатое шелушение
пальцев рук и ног
122.
В типичных случаях поставить диагнозможно уже с 3 по 8 день болезни.
Поздняя диагностика у детей связана с
тем,что СК сочетается
с другими проявлениями
(рвота, диарея,
боли в животе, кашель,
боли в суставах).
Нередко в дебюте СК выявляется
тонзиллит, симптомы пневмонии или
инфекции мочевыводящих путей.
123. Диагностические критерии СК
лихорадка, часто до 40С и выше, длительностьюминимум 5 дней в сочетании хотя бы 4
нижеперечисленных признаков:
изменения слизистых оболочек, особенно ротовой
полости: сухие, потрескавшиеся губы,
"земляничный"/малиновый язык, покраснение губ и
ротоглотки
изменения кожи кистей и стоп: плотный отек,
покраснение ладоней и подошв, яркое покраснение на
над мелкими суставами кистей и стоп в ранней фазе, а
также шелушение в паховых областях и на подушечках
пальцев рук и ног на 14-21 день от начала заболевания
124.
изменения со стороны глаз - выраженнаяинъецированность склер и сосудов конъюнктивы
с обеих сторон, без слезотечения
увеличение лимфоузлов (особенно шейных) - в
50% случаев, чаще возникает одиночный
болезненный узел диаметром более 1,5 см
сыпь, которая появляется в первые несколько
дней болезни и угасает через неделю. Пятнистопапулезная, уртикарная, скарлатиноподобная
или даже кореподобная.
NB! Характерный признак для детей раннего
возраста - покраснение и уплотнение места
инъекции БЦЖ.
125. Диагностические критерии
Эссенциальным критерием БК являетсяфебрильная лихорадка длительностью не
менее 5 дней в сочетании с другими
основными критериями:
1.
Двусторонняя иньекция сосудов склер и
конъюнктивы
2.
Изменения слизистых оболочек губ и
полости рта
3.
Изменения кожи кистей, стоп (эритема,
плотный отек, шелушение кистей и стоп)
4.
Полиморфная экзантема
5.
Острая негнойная шейная
лимфаденопатия
126. Диагностические критерии
В зависимости от количествакритериев выделяют 2
формы заболевания: при
наличии 4 или 3 критериев в
сочетании с изменениями КА
по данным эхокардиографии
диагностируют полную
форму, при меньшем
количестве признаков –
неполную или атипичную.
В течении заболевания
выделяют: острый,
подострый периоды и
период реконвалесценции
127.
Диагностика:С-реактивный белок
Общий анализ крови с лейкоформулой и
СОЭ
Общий анализ мочи
АЛТ и альбумин сыворотки
128.
Лабораторные признаки,свидетельствующие в пользу СК: o
Повышение СРБ ≥3 мг/дл или СОЭ ≥40
мм/ч) o Лейкоцитоз ≥15,000/мкл o
Нормохромная нормоцитарная анемия o
Уровень тромбоцитов в общем анализе
крови ≥450,000/мкл после 7 дня
заболевания o Стерильная
лейкоцитурия (≥10 лейкоцитов в поле
зрения) o Уровень сывороточного
альбумина ≤3 г/дл
129.
Для СК типичен лейкоцитоз (более 15-20х109 /л) снейтрофилезом. На 2-й неделе может быть выявлена
гипохромная анемия и нарастающий тромбоцитоз
(более 1000х109 /л), СОЭ обычно повышена.
Тромбоцитоз сопровождается гиперкоагуляцией,
угрожающей тромбозом. У некоторых детей
повышается уровень С-реактивного белка (СРБ),
выявляется стерильная лейкоцитурия и протеинурия,
но ни один из этих тестов не патогномоничен.
Лабораторные параметры возвращаются к норме
через 6-8 недель. Несколько отличаются данные о
прокальцитонине (ПКТ): его уровень в первые дни
болезни высокий (3 и более нг/мл), но быстро, уже ко
2-й недели болезни нормализуется.
130. Лечение
Рекомендовано применение инфузиивнутривенного иммуноглобулина человека
нормального на фоне антиагрегантной
терапии ацетилсалициловой кислотой как
основного метода лечения СК. Лечению
подлежат как манифестные, так и
«неполные» случаи, поскольку последние,
по ряду наблюдений, чаще приводят к
изменениям коронарных артерий
131.
Блокаторы фактора некроза опухоли-альфа (ФНО-альфа). Поскольку во время
острой стадии СК происходит активация
Т-клеток с продукцией ФНО-альфа, в
стартовой терапии может быть
рекомендовано рассмотреть назначение
блокаторов ФНО-альфа
В случае сосудистых осложнений
необходимо рассмотреть вопрос о
хирургическом лечении
132. Прогноз
Прогностически неблагоприятным является сохранениелихорадки более 16 суток, рецидив после 2 суток
нормальной температуры, кардиомегалия, нарушения
сердечного ритма. Хуже прогноз у мальчиков и детей
обоих полов в возрасте младше 1 года. Тромбоцитопения,
низкие гематокрит и уровень альбумина в дебюте
заболевания – также неблагоприятные признаки.
Прогноз СК при лечении благоприятный, летальность –
менее 1%, рецидивы наблюдаются редко (1-3%), чаще в
течение года после первого эпизода и у детей с
сердечной патологией. Основная опасность связана с
коронарными аневризмами – тромбоз аневризм, особенно
гигантских, чреват инфарктом миокарда, также инфаркт
может развиться вследствие прогрессирования стеноза
коронарных артерий.
133. Неспецифический аортоартериит
Болезнь Такаясу – деструктивнопродуктивный сегментарный аортит исубаортальный панартериит,
характеризующийся образованием аневризм
и/или стенозов аорты и ее ветвей вплоть до
сегментарной окклюзии, что клинически
проявляется ишемическими расстройствами
и синдромом ассиметрии и отсутствия
пульса.
134. Этиология
Для неспецифического аортоартериита сталаобщепринятой гипотеза об аутоиммунном
генезе, в пользу которой свидетельствуют
нередко наблюдаемые у больных хронические
воспалительные процессы, сывороточная
болезнь, крапивница, полиартрит, развитие
заболеваний после беременности,
длительной инсоляции и других воздействий,
изменяющих иммунный статус.
135. Клиническая картина
Протекает в 2 фазы: острая и хроническая.Начало острое
Лихорадка
Анорексия
Артралгии и миалгии
Геморрагические или нодозные
высыпания
По мере развития заболевания стойко
увеличивается СОЭ (до 40-60 мм/ч)
136.
Усталость при физической нагрузкеСиндром перемежающейся хромоты
Онемение пальцев
Тахикардия, сосудистые шумы при
аускультации
Головные боли, головокружения,
ухудшение зрения
и др. симптомы локального дефицита
кровообращения в зависимости от уровня
поражения артерий.
137.
Патогномоничный симптом – остутствиепульса на периферических артериях
Разница АД более 10 мм рт.ст. на
симметричных конечностях.
Активный период заболевания может
протекать месяцами и даже годами,
несмотря на клиническое улучшение на
фоне лечения.
Осложнения: расслоение стенки
аневризмы аорты, разрыв аневризмы,
инсульт, ХПН.
138.
Диагностика:ОАК (значительно увеличенная СОЭ,
анемия)
Увеличение С-РБ
Увеличение содержания Ig A
Допплерография, дуплексное
сканирование
МРТ
аортография
139. Лечение
Преднизолон 0,5-1 мг/кг/сут со снижениемдозы через 1-2 мес до поддерживающей
метотрексат
ГИБП
По показаниям оперативное
вмешательство
140. Прогноз
При отсутсвии осложненийблагоприятный
141. Узелковый полиартериит
142. Определение
Узелковый полиартериит (УП) – этоострое, подострое или хроническое
иммунокомплексное заболевание, в
основе которого лежат поражение
периферических и висцеральных
артерий преимущественно мелкого и
среднего калибра, развитие
деструктивно-пролиферативного
артериита и последующая
периферическая и
висцеральная ишемия.
143. Этиология
УП – полиэтиологическое заболевание.Его возможные причины:
Лекарственные препараты
Вакцинация
Вирусы гепатитов В и С
ОРВИ и другие инфекционные факторы
Предрасполагающие факторы:
Аллергические реакции на пищевые продукты,
лекарственные препараты у детей
Наличие в анамнезе у ближайших
родственников различных сосудистых,
ревматических и аллергических заболеваний
(эндартериит, ИБС, гипертоническая болезнь,
РА, ревматизм, БА, нейродермит).
144. Патогенез
Основную роль играютиммунокомплексные процессы с
активацией комплемента и накоплением
лейкоцитов в зоне фиксации иммунных
комплексов. Иммунокомплексное
воспаление развивается в стенке мелких и
средних артерий
Как следствие – деструктивнопролиферативный васкулит, деформация
сосудистого русла, замедление кровотока,
реологические и гемокоагуляционные
нарушения, тромбоз просвета сосудов,
тканевая ишемия
145. Клиника. Течение.
У большинства детей УП начинается остро:Повышение температуры тела, которая в течении нескольких
недель ежедневно достигает 38-39⁰С и через несколько часов
снижается до нормальных цифр, что сопровождается
профузным потом и нарастающей дистрофией
Позже появляются боль в суставах, мышцах и признаки
системного поражения сосудистого русла
Реже заболевание начинается подостро, отмечается:
Длительная слабость, недомогание
Субфебрилитет или немотивированные кратковременные
подъемы температуры тела
Типичные клинические синдромы появляются спустя несколько
месяцев
Хроническое течение – преимущественно при ювенильном
полиартериите:
Чередование обострения и ремиссии
В первые годы обострения возникают через 6 мес. – 1,5 года
После 2-4 обострений срок ремиссии может удлиняться до 5
лет и более
146. Клиника
Клинические синдромы УП:Кожный синдром
Тромбангиитический синдром
Неврологический синдром
Кардиальный синдром
Абдоминальный синдром
Почечный синдром
Легочный синдром
Последовательность возникновения
синдромов и варианты их сочетания
бывают различными
147. Кожный синдром
Встречается значительно чаще, чем у взрослыхТипичные кожные изменения
древовидное или сетчатое «ливедо» (стойкие
цианотичные пятна в виде ветвей дерева или
выраженной мраморности); располагается чаще на
дистальных отделах конечностей, иногда
распространяется на лицо, грудную клетку, ягодицы. В
активном периоде имеет яркую окраску, во время
ремиссии бледнее, редко исчезает полностью
Подкожные или внутрикожные узелки: единичные или
множественные, размером от просяного зерна до
фасоли, пальпируются по ходу крупных сосудов и в сети
ливедо. На фоне лечения исчезают
Локальные отеки: плотные, болезненные, чаще
локализуются на кистях, стопах, над лодыжками, в
области лучезапястных, локтевых, голеностопных,
коленных суставов. По мере развития болезни могут
исчезнуть или на их месте формируется некроз кожи
148. Кожный синдром
149. Тромбангиитический синдром
Развивается почти у каждого 3-го пациентаПроявляется быстрым формированием некроза кожи и
слизистых оболочек, гангрены дистальных отделов конечностей
Сопровождается сильной приступообразной болью и чувством
жжения и распирания в области крупных суставов и дистальных
отделов конечностей, боль усиливается ночью
Затем появляются отек, цианоз и похолодание участков кожи
над крупными суставами и фалангами пальцев рук, реже и ног
Прекращение боли, мумификации и четкая демаркация очагов
кожных некрозов и сухой гангрены возможна только после
назначения адекватной терапии
При отсутствии лечения – распространение гангрены на все
пальцы рук и ног
Также наблюдаются клиновидный некроз языка и язвенный
эзофагит
150. Тромбангиитический синдром
151.
152. Неврологический синдром
Обусловлен сосудистыми изменениями в головном и спинном мозге,периферических нервных стволах и вегетативных ганглиях
Характерны церебральные сосудистые кризы, развивающиеся
внезапно: головная боль, рвота, затем потеря сознания, клоникотонические судороги, резкое повышение АД – состояние длится от
нескольких минут до нескольких часов
Иногда после церебрального сосудистого криза появляются
очаговые симптомы: паралич взора, нистагм, диплопия, асимметрия
лица, ухудшение зрения
Патология спинного мозга – обратимый парез нижних конечностей –
встречается очень редко
Поражение периферической нервной системы в виде
ассиметричного полиневрита (чаще поражаются крупные нервные
стволы) и множественного мононеврита – классический признак
заболевания
У всех больных в активном периоде выявляются симптомы
поражения вегетативной нервной системы: прогрессирующая
кахексия, симметричная мраморность конечностей, профузная
потливость, каузалгический характер боли
153. Кардиальный синдром
Характерны коронарит (вплоть до инфарктамиокарда), мио-, реже – перикардит
Клинически признаки: расширение границ
сердца, выраженная тахикардия,
систолическим шум над областью сердца
Инструментально (ЭКГ-,ФКГ-,
допплерография, УЗИ) выявляют признаки
нарушения коронарного
кровообращения,
проводимости,
воспалительных
изменений в сердечной мышце,
перикардиального выпота, гипертензии
малого круга кровообращения или
гипертрофии сердечной
мышцы
154. Абдоминальный синдром
Занимает одно из ведущих мест в клинике УПНаблюдается приступообразная боль в
животе, которая может сопровождаться
диспептическими явлениями
При пальпации: болезненность
по ходу кишечника без признаков раздражения
брюшины,
умеренное увеличение печени,
иногда и селезенки
В тяжелых случаях могут
развиваться единичные или диффузные язвы,
некрозы или гангрена кишечника
155. Почечный синдром
Встречается реже других висцеральных синдромовХарактерен синдром артериальной гипертензии,
обусловленный ишемией юкстагломерулярного аппарата
почек с нарушением механизма ренин-ангиотензинальдостерон. Изменения мочевого осадка
незначительны, функциональное состояние почек не
нарушается
Тяжесть состояния детей и серьезность прогноза
обусловлены стойко повышенным АД, иногда до 220/110240/170 мм рт.ст. При прогрессировании процесса АГ
приобретает злокачественный характер, появляются
признаки отека мозга, иногда развивается ХПН,
встречаются разрывы почки. Именно у этих пациентов
наблюдается смертельный исход, но при адекватной
терапии чаще наступает ремиссия
156. Легочный синдром
У большинства детей не имеет яркихклинических проявлений и
обнаруживается только при
рентгенологическом исследовании в виде
усиления сосудистого рисунка, тяжистости
корней, иногда адгезивных процессов в
плевральных листках
У некоторых пациентов наблюдается
сосудистая пневмония, клинические
симптомы которой одышка и кашель
157. Лабораторные данные
В активном периоде в периферической крови:умеренная нормохромная анемия, нейтрофильный
лейкоцитоз, увеличение СОЭ (до 50-76 мм/ч)
Диспротеинемия со снижением количества
альбуминов и повышением содержания глобуминов в
сыворотке крови, преимущественно гамма-фракции
Увеличивается уровень серомукоида, сиалопротеинов,
иммуноглобулинов А, G, нередко обнаруживаются
маркеры гепатита В
При исследовании системы свертывания крови:
повышение содержания фибриногена и
антифибринолизина, снижение толерантности плазмы
к гепарину, уменьшение потребления протромбина
158. Клинические варианты
По характеру ведущих проявлений удетей выделяют УП
С преимущественным поражением
внутренних органов – узелковый
полиартериит, «классический вариант»
С преимущественным поражением
периферических сосудов – ювенильный
полиартериит
159. Клинические проявления в зависимости от преимущественной локализации васкулита
160. Клинические проявления УП в зависимости от наличия или отсутствия циркулирующего HBsAg
161. Диагноз УП устанавливают при наличии не менее 2 основных или 1 основного и 3 вспомогательных критериев
Классификационные критерии УП у детей№
Критерии
Уточнение
Основные
1
Множественный асимметричный мононеврит или
ассиметричный полиневрит
Сочетанное или последовательное поражение лучевого, срединного,
малоберцового и других нервов
2
Ишемическое поражение кишечника
Инфаркт, некроз стенки кишки с единичными или множественными
очагами поражения
3
Синдром артериальной гипертензии
Стойкое увеличение диастолического давления в сочетании с
мочевым синдромом и, возможно, маркерами гепатита В
4
Характерные ангиографические изменения
Аневризмы мелких и средних внутриорганных артерий в сочетании с
очаговой сосудистой деформацией – печеночных, почечных и других
артерий
5
Некротизирующий васкулит по данным биопсии
Деструктивно-пролиферативный васкулит мелких и средних артерий
мышечного типа, выявленный при биопсии
Вспомогательные
1
Похудание
Снижение массы тела более 15% от исходного за короткий период
времени, не связанное с голоданием
2
Боли в суставах и/или мышцах
Упорная боль, каузалгия крупных суставов и мышц дистальных
отделов конечностей
3
Лихорадка
Повышение температуры тела выше 38⁰С ежедневное или
эпизодическое с профузным потом на протяжении 2 нед. или более
4
Лейкоцитоз периферической крови
Лейкоцитоз более 20,0*10⁹/л, определяемый в трех последовательных
анализах
162. Диагноз ювенильного полиартериита устанавливают при наличии не менее 3 основных или 2 основных и 3 вспомогательных критериев
Классификационные критерии ювенильного полиартериита№
Критерии
Уточнение
Основные
1.
Гангрена пальцев и/или кожные некрозы
Острое развитие сухой асимметричной гангрены с вовлечением 1-3
пальцев рук, мумифицирование участков кожи
2.
Узелковые высыпания
Внутрикожные или подкожные узелки до 1 см в диаметре по ходу
сосудов
3.
Инфаркт языка
Болезненный клиновидный цианоз языка с развитием некроза
4.
Ливедо древовидное
Цианотичная грубопетличная сеть на дистальных отделах конечностей,
усиливающаяся на холоде и в положении стоя
Вспомогательные
1.
Некротизирующий васкулит по данным
биопсии
Деструктивно-пролиферативный васкулит мелких и средних артерий
мышечного типа, выявленный при биопсии
2.
Похудание
Снижение массы тела более чем на 15% исходного за короткий период
времени, не связанное с голоданием
3.
Боль в суставах и/или мышцах
Упорная боль, каузалгия крупных суставов и мышц дистальных отделов
конечностей
4.
Лихорадка
Повышение температуры тела выше 38⁰С ежедневное или
эпизодическое с профузным потом на протяжении 2 нед или более
5.
Лейкоцитоз периферической крови
Лейкоцитоз более 20,0*10⁹/л, определяемый в трех последовательных
анализах
163. Симптомы (синдромы), исключающие ювенильный полиартериит:
Деструктивный артритЭритема, фиксированная на лице (бабочка)
Псевдобульбарный синдром (миогенный
бульбарный паралич)
Лейкопения менее 4,0*10⁹/л
LE-клетки
Гипокомплементемия
Деформация аорты и ее магистральных
ветвей, выявленных при инструментальных
исследованиях
Менингококкемия, септицемия
164. Дифференциальный диагноз УП проводят с:
СепсисомРевматоидным артритом
Дерматомиозитом
Системной красной волчанкой
Болезнью Кавасаки
Аортоартериитом
165. Лечение
В остром периоде – постельный режим,по мере затихания активности
переводят на полупостельный, а затем
на общий режим
Диета, с учетом клинических симптомов
заболевания
Медикаментозная
терапия, с учетом основных звеньев
патогенеза
166. Медикаментозная терапия
Основные препараты – ГК (преднизолон,метипред) до 1-2 мг/кг/сут
При очень высокой активности и ярких
клинических проявлениях – цитостатики
(циклофосфамид)
Больным с выраженным тромбангиитическим,
неврологическим, абдоминальным
синдромами показан плазмаферез
синхронно с пульс-терапией
метипредом либо циклофосфамидом
Симптоматическая терапия (НПВС,
гипотензивные препараты, антикоагулянты)
167.
ANCA-ассоциированные системные васкулиты (АНЦАСВ) ——это группа некротизирующих васкулитов, характеризующихся
хроническим
малоиммунным
воспалением
стенки
преимущественно
мелких
сосудов
(капилляры,
венулы,
артериолы и мелкие артерии), ассоциированных с наличием
циркулирующих аутоантител к цитоплазме нейтрофилов (АНЦА).
АНЦА представляют собой группу аутоантител, в основном типа
IgG, действие которых направлено против антигенов в
цитоплазме нейтрофильных гранулоцитов и моноцитов
С помощью иммунофлюоресценции АНЦА можно разделить на
цитоплазматические (c-АНЦА), перинуклеарные (p-АНЦА) и
атипичные (a-АНЦА), также известные как x-АНЦА.
Различают антитела к протеиназе 3 (Пр3-АНЦА) и АТ к
миелопероксидазе (МПО-АНЦА).
168.
• По данным литературы, заболеваемость АНЦАСВ вмире колеблется от 1,2–3,3 случаев на 100 тысяч
населения, в то время как распространенность может
достигать до 42,1 случаев на 100 тысяч населения.
При этом данных по распространенности этой
группы заболеваний в России и странах СНГ нет
169.
Симптомокомплекс АНЦА-СВ вомногом зависит от пораженного
сосудистого
русла,
однако
к
типичным
клиническим
проявлениям относится следующая
«триада»:
•поражение верхних дыхательных
путей,
•легких
•почек.
Распространенность поражения того
или иного органа в зависимости от
варианта АНЦАСВ различна, однако
независимо
от
клинического
фенотипа
частота
нефропатий
может достигать до 90%.
170.
К возможным проявлениям поражения почек можно отнести:• быстропрогрессирующий гломерулонефрит (наиболее
типичный вариант течения),
• острый нефритический синдром,
• бессимптомную протеинурию и микрогематурию,
макрогематурию,
• нефротический синдром.
Диагностика АНЦА-ассоциированных васкулитов основана на
критериальном принципе, включающем клинические,
лабораторные данные и результаты биопсийного исследования.
171. Лечение
ЛЕЧЕНИЕ• У детей и подростков с ANCA-ассоциированным васкулитом
(гранулематоз Вегенера/ микроскопический полиангиит) с
гломерулонефритом иммуносупрессивная терапия пульскортикостероидами, комбинированная терапия
кортикостероидами и пульс-циклофосфамидом или
микофенолата мофетилом применяется как первая линия. При
тяжелой манифестации или рецидиве ANCA-ассоциированного
ренального васкулита (гранулематоз Вегенера/
микроскопический полиангиит) у детей высокие дозы
глюкокортикоидов и циклофосфана в качестве первой линии
терапии назначаются минимум 3 и максимум 6 мес.
172. Задача (Олимпиада ярославль 2022 г.)
ЗАДАЧА (ОЛИМПИАДА ЯРОСЛАВЛЬ 2022 Г.)• Девочка М, 7 лет. Поступила в клинику с жалобами на сыпь на ногах, изменение
цвета мочи (покраснение), повышение температуры тела до 400С.
• Анамнез заболевания: за месяц до поступления в стационар мама девочки
впервые заметила сыпь на ногах на фоне повышения температуры тела до
субфебрильных цифр. Элементы сыпи располагались в области голеней и стоп,
вокруг коленных суставов, самопроизвольно угасали и появлялись вновь.
Накануне поступления отмечался подъем температуры тела до 400С, моча
красного цвета. Самостоятельно сдали общий анализ мочи: белок – 3,0 г/л,
эритроциты – покрывают все поля зрения. Девочка госпитализирована.
• Из анамнеза известно, что ребенок от первой беременности, протекавшей с
угрозой прерывания в 8 и 13 недель, анемией и бактериурией во втором
триместре, первых срочных родов. Масса при рождении 3800 г, длинна тела 51
см. Ранний анамнез без особенностей. Перенесенные заболевания: ветряная
оспа в 4 года, частые ОРВИ. За последние полгода 5 раз перенесла
респираторную инфекцию, дважды сопровождавшуюся лимфаденитом.
Последние три месяца мама отмечала снижение аппетита у ребенка, стала
больше уставать на уроках, хуже переносила физические нагрузки (с 5 лет
девочка занимается спортивной гимнастикой). Наследственность не отягощена.
173.
При поступлении состояние расценено как тяжелое. Пациентка вялая, сонливая, аппетит снижен.
Телосложение астеническое, масса тела 22 кг, рост 123 см. Кожные покровы сухие, бледные, на ногах в
области голеностопных суставов элементы мелкопятнистой геморрагической сыпи до 0,1-0,4 см.
Периферические лимфатические узлы не увеличены. Частота дыхательных движений 22 в минуту, дыхание
везикулярное, хрипов нет. Частота сердечных сокращений 110 в минуту, тоны сердца звучные,
выслушивается мягкий систолический шум на верхушке. АД 90/55 мм рт.ст. Живот безболезненный,
мягкий. При пальпации печень +2 см из-под края реберной дуги, селезенка не пальпируется. Отмечается
пастозность голеней, отечность век. Диурез адекватный количеству употребленной жидкости. Моча цвета
красного цвета.
Общий анализ крови: RBC 2,7*1012, Нв 72 г/л, МСН 24 пг,
МСНС 29 г/дл, MCV 102 фл, RDW 18%, WBC 12,3*109, пал. - 2%, сегм. - 75%,
лимф. - 17%, мон. - 4%, эоз. -2%, PLT 341*109/л, Ret – 1,5%, СОЭ 60 мм/ч.
Общий анализ мочи: цвет соломенно-жёлтый,
прозрачность полная, уд.вес 1007, белок – 5,0 г/л.
Лейк. 25 в п/зр, Эр. > 100 в п/з.
Биохимический анализ крови: общий белок – 52 г/л, альбумины – 25 г/л, мочевина – 18,1 ммоль/л,
креатинин – 250 мкмоль/л, билирубин общ. 17,2 мкм/л, КФК – 193 Ед/л, ЛДГ – 319 Ед/л, ГГТ – 13 Ед/л, АСТ
–13,0 Ед/л, АЛТ – 22,0 Ед/л, ЩФ – 96 Ед/л, глюкоза – 4,2 ммоль/л, К – 5,9 ммоль/л, Na – 139,1 ммоль/л, Ca –
2,3 ммоль/л, Cl – 109 ммоль/л, холестерин -7,5 ммоль/л, СРБ 36 мг/л.
174.
Коагулограмма фибриноген 3,6 г/л (норма 2-4 г/л), АЧТВ 30,9 сек. (норма 29,8-35,3 сек.),протромбин 13,2 сек. (норма 11,5-15,1 сек.), тромбин 17,6 сек. (норма 14-21 сек.)
Иммунограмма: IgA 138,8 (норма до 94), IgM 85,6 (норма до 30), IgG 1485 (норма до 1300); С3
2,0 (норма 0,9-1,8), С4 0,43 (норма 0,1-0,4), ЛДГ 292 (норма до 225).
ИФА на антитела к гепатиту А, В, С, ВИЧ, RW – отрицательные. РПГА на иерсиниоз,
псевдотуберкулез – отрицательные.
Антитела IgG к двухспиральной ДНК – отрицательные.
АНФ – hp-2 – отрицательные.
Реакция Кумбса прямая и не прямая – отрицательная.
УЗИ почек и мочевого пузыря: левая почка 96*34, в типичном месте, контуры ровные,
капсула не изменена, смещаемость в пределах нормы, паренхима 17-21 мм, эхогенность
коркового слоя повышена, дифференцировка слоев снижена, кровоток ослаблен по
периферии и полюсам, ЧЛК не расширен. Правая почка 95*35, в типичном месте, контуры
ровные, капсула не изменена, смещаемость в пределах нормы, паренхима 17-20 мм,
эхогенность коркового слоя повышена, дифференцировка слоев снижена, кровоток
ослаблен по периферии и полюсам, ЧЛК не расширен. Мочеточники не расширены.
Мочевой пузырь расположен типично, обычной формы, стенки изменены.
ЭКГ ритм синусовый, ЧСС 74 в мин, нормальное положение ЭОС.
175.
Встационаре состояние ребенка продолжало оставаться тяжелым, с
отрицательной динамикой, в связи с чем девочка была переведена в
реанимационное отделение. Прогрессировала слабость, вялость. Нарастали
периферические отеки (лицо, передняя брюшная стенка, голени). На коже
нижних конечностей, передних и тыльных поверхностей бедер, голеней, в
области ягодиц – мелкоточечные (петехиальные) геморрагические элементы. В
области лодыжки правой стопы и голеней - единичные экхимозы с локальным
отеком. На слизистой твердого нёба - единичные мелкие петехиальные
элементы. При переходе из горизонтального положения в вертикальное
отмечался кашель, кровохарканье. Аускультативно в нижней доле левого
легкого дыхание было ослаблено, выслушивались крепитирующие хрипы. ЧДД
до 39/мин, ЧСС 88 в мин., АД 171/100 мм.рт.ст. Печень +2 см из-под края
реберной дуги. Диурез снижен (олигурия).
В анализе крови RBC 2,3*1012, Нв 49 г/л, WBC 13,7*109, PLT 341*109/л, Ret – 1,8%,
СОЭ 60 мм/ч. В общем анализе мочи: белок – 6,5 г/л. Лейк. 28 в п/зр, Эр. 250 в
п/з.
Биохимический анализ крови: общий белок – 50 г/л, альбумины – 24 г/л,
мочевина – 20,3 ммоль/л, креатинин – 420 мкмоль/л, холестерин -9,7 ммоль/л,
СРБ 45 мг/л.
Реакция Грегерсена – отрицательная.
ЭГДС: Гастрит распространенный, гиперпластический. Бульбит невыраженный.
176.
На рентгенограмме органов груднойклетки: грудной клетки в проекции 3, 5, 9,
10 сегментов левого легкого определяются
участки затемнения высокой
интенсивности с нечеткими неровными
контурами и деформацией легочного
рисунка.
Компьютерная томография легких:
множественные очаги с неровными
контурами с преобладанием процесса
слева, сливающиеся в безвоздушные
участки, диффузные изменения,
обусловленные альвеолярными
кровоизлияниями.
177.
• Поставьте предварительный диагнозОсновной: АНЦА-ассоциированный системный васкулит, высокая степень активности,
тяжёлое течение: АНЦА-ассоциированный вторичный быстропрогрессирующий
гломерулонефрит,
нефротический
синдром
с
гематурией,
активная
стадия.
Геморрагический альвеолит.
Осложнение: Острое почечное повреждение.
Диффузное легочное кровотечение 2 ст.
Ренальная артериальная гипертензия 1 ст.
Анемия смешанного генеза, тяжёлая.
Сопутствующие:
Хронический
гастродуоденит:
гастрит
гиперпластический, бульбит невыраженный, неполная ремиссия.
распространенный,
• Выделите ведущие клинические синдромы
Наличие в клинической картине заболевания быстропрогрессирующего гломерулонефрита с
развитием почечной недостаточности (отеки, протеинурия, гематурия, азотемия,
снижение СКФ, электролитные нарушения) в сочетании с кожным синдромом в виде
мелко-пятнистой геморрагической сыпи, интоксикационный синдром (слабость,
субфебрилитет), присоединившегося синдрома дыхательной недостаточности (одышка,
кашель, кровохарканье), на фоне отсутствия данных за инфекционную патологию,
анемический синдром. Описанная КТ картина (множественные очаги с неровными
контурами, с элементами матового стекла, сливающиеся в левом легком в безвоздушные
участки) соответствует активной стадии васкулита.
178.
• Составьте план дополнительного обследования для уточнениядиагноза
• IgG ANCA (иРИФ) – 1:160 (норма 1:40)
• Уровень антиядерных антител – 2,2 (норма до 1,5)
• Пункционная
нефробиопсия
с
микроскопией
биоптата:
морфологическая
картина
некротизирующего
экстракапиллярного
гломерулонефрита с полулуниями в большинстве клубочков, без
отчетливых электроннопозитивных депозитов. Подобная картина
характерна
для
ANCA-ассоциированного
гломерулонефрита
(микроскопического полиангиита).
• Составьте план лечения
• Стол № 7 (без соли), заместительная почечная терапия - постоянная веновенозная гемодиафильтрация (ПВВГДФ), переливание эритроцитарной
массы,
свежезамороженной
плазмы,
пульс-терапия
ГКС
(метилпреднизолон) + иммуносупрессивная терапия (циклофосфамидом),
возможна биологическая терапия (Ритуксимаб), гипотензивная терапия,
симптоматическая терапия.
179.
Спасибо завнимание!

















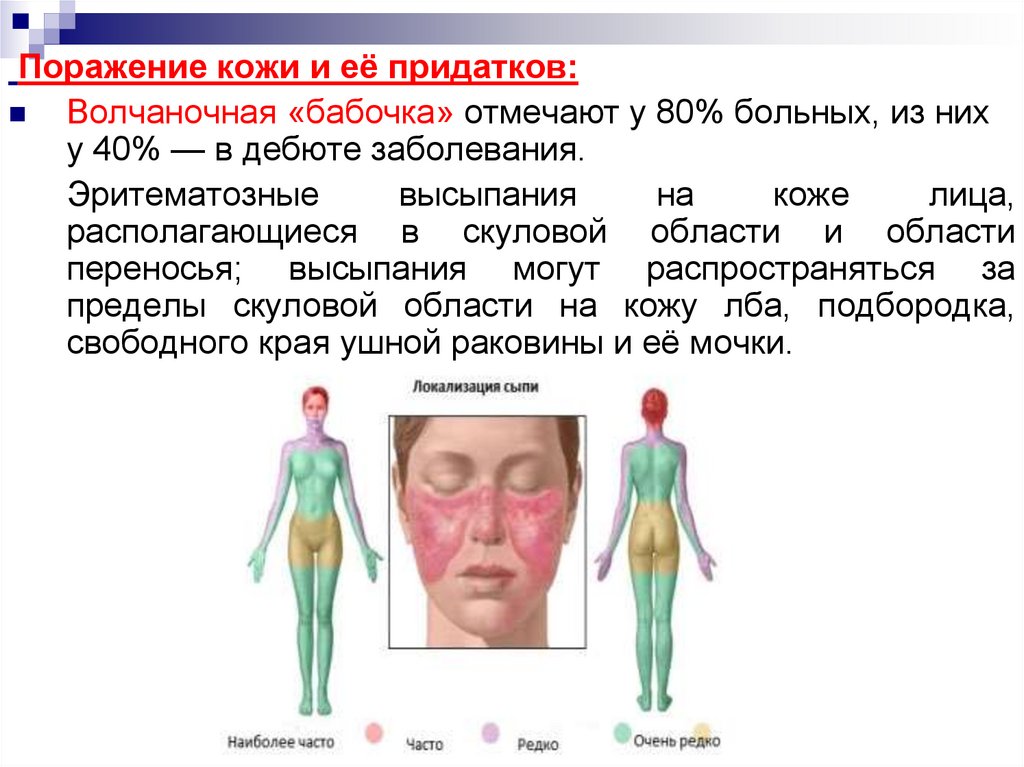
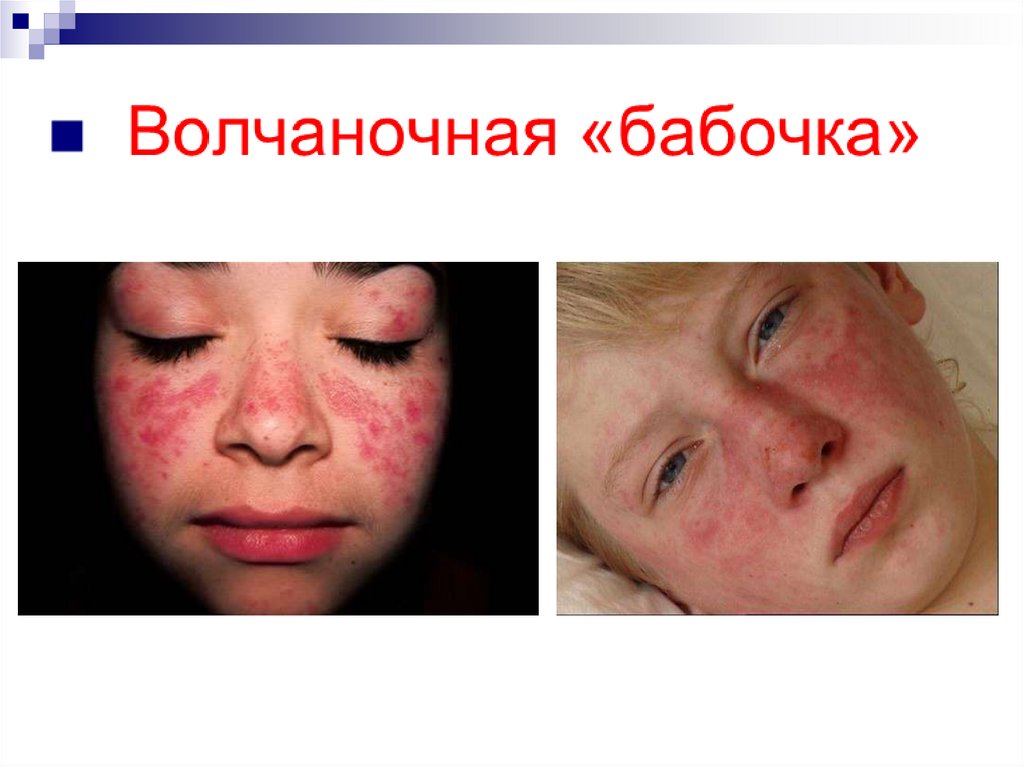
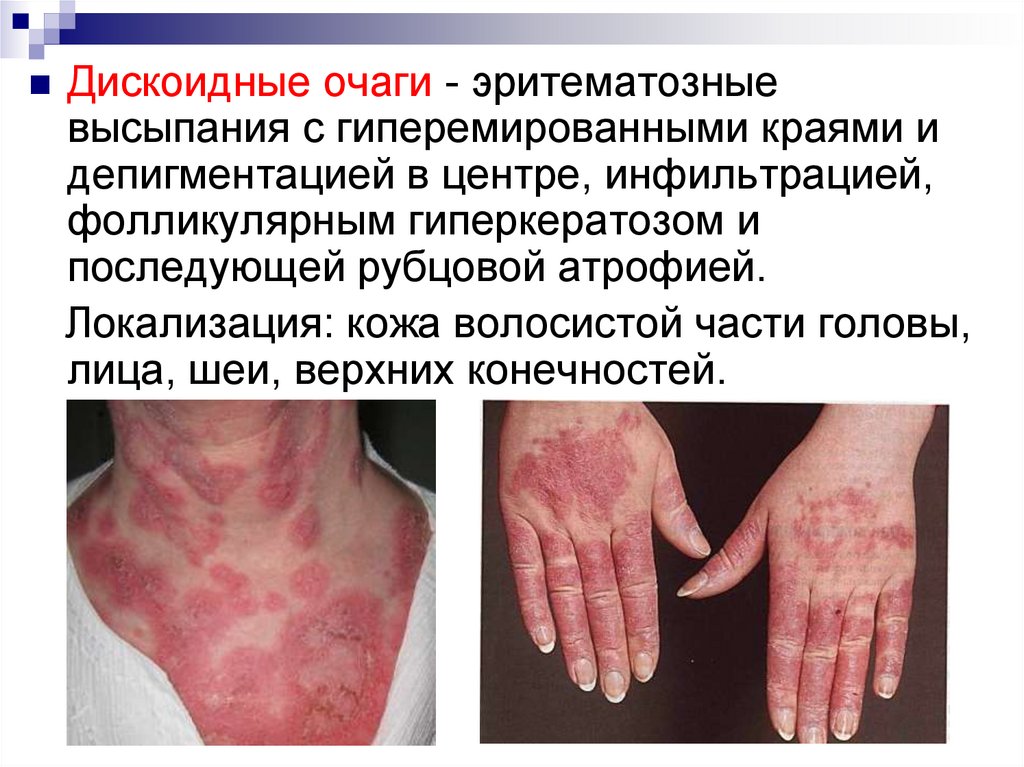
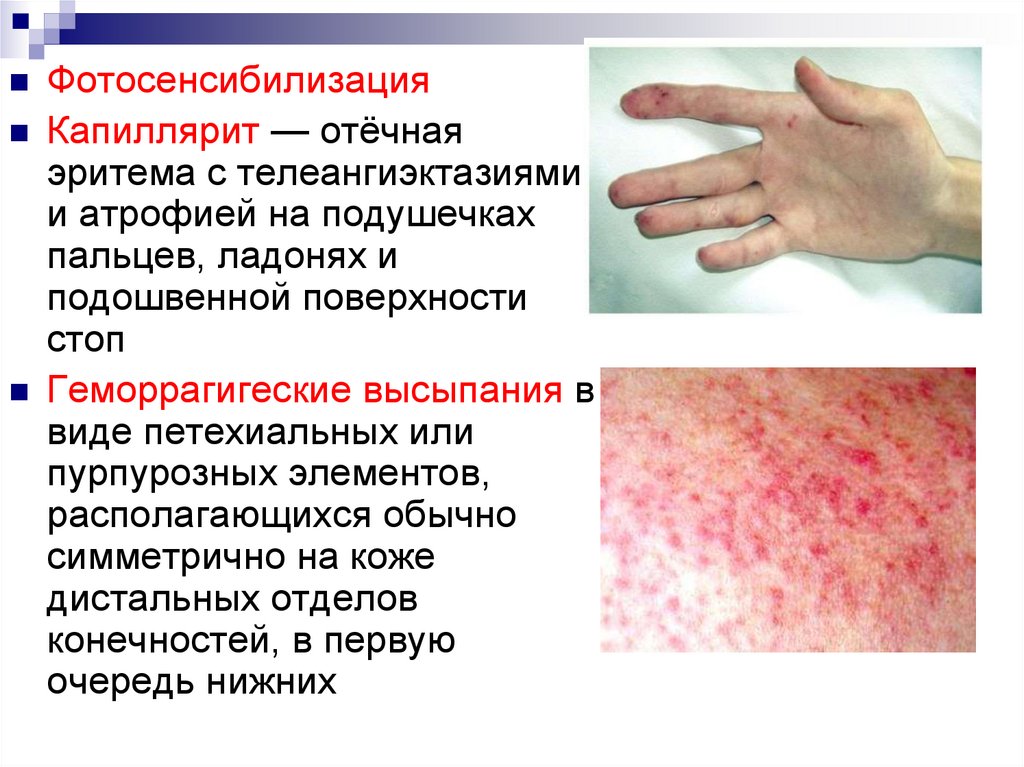
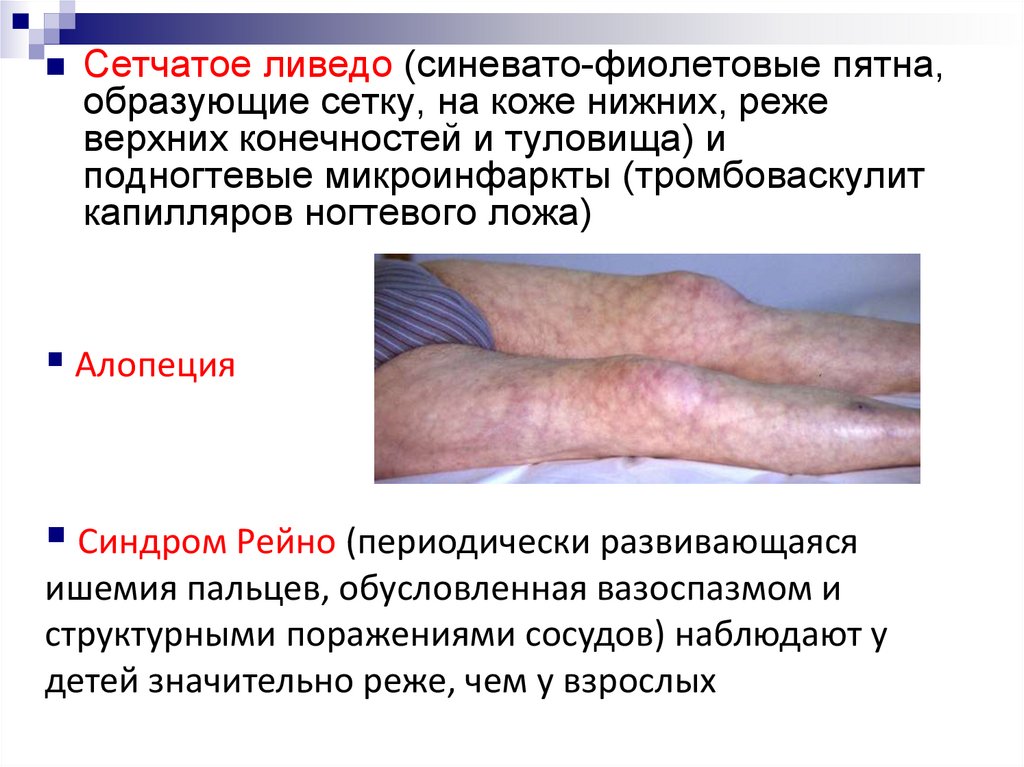









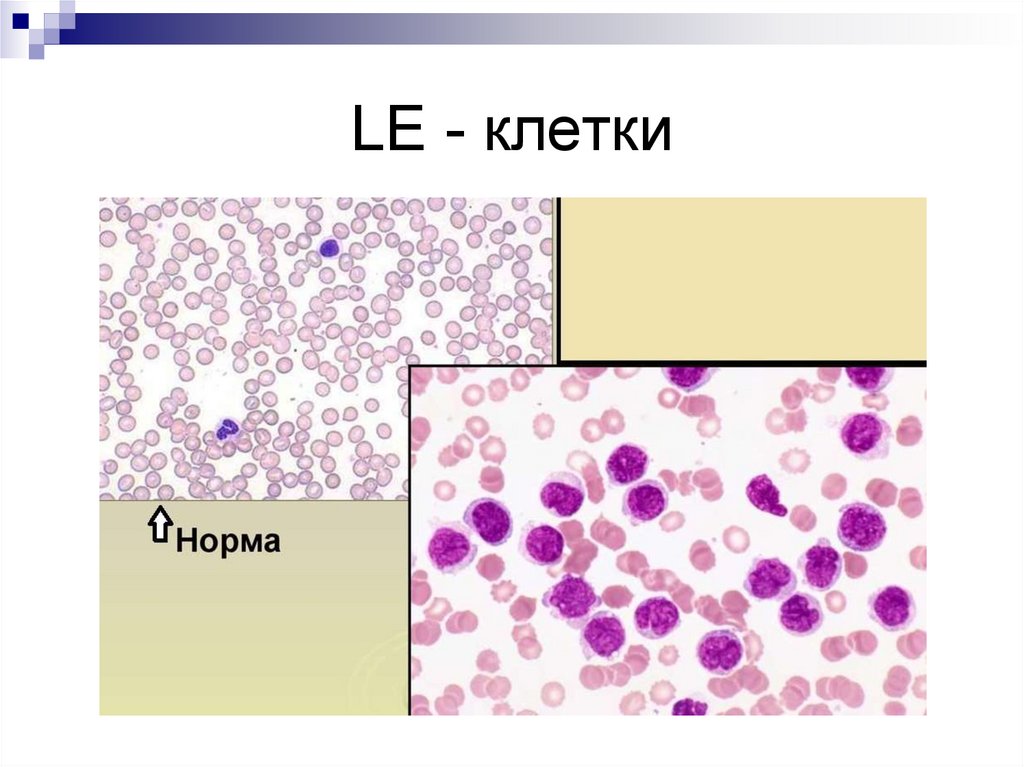
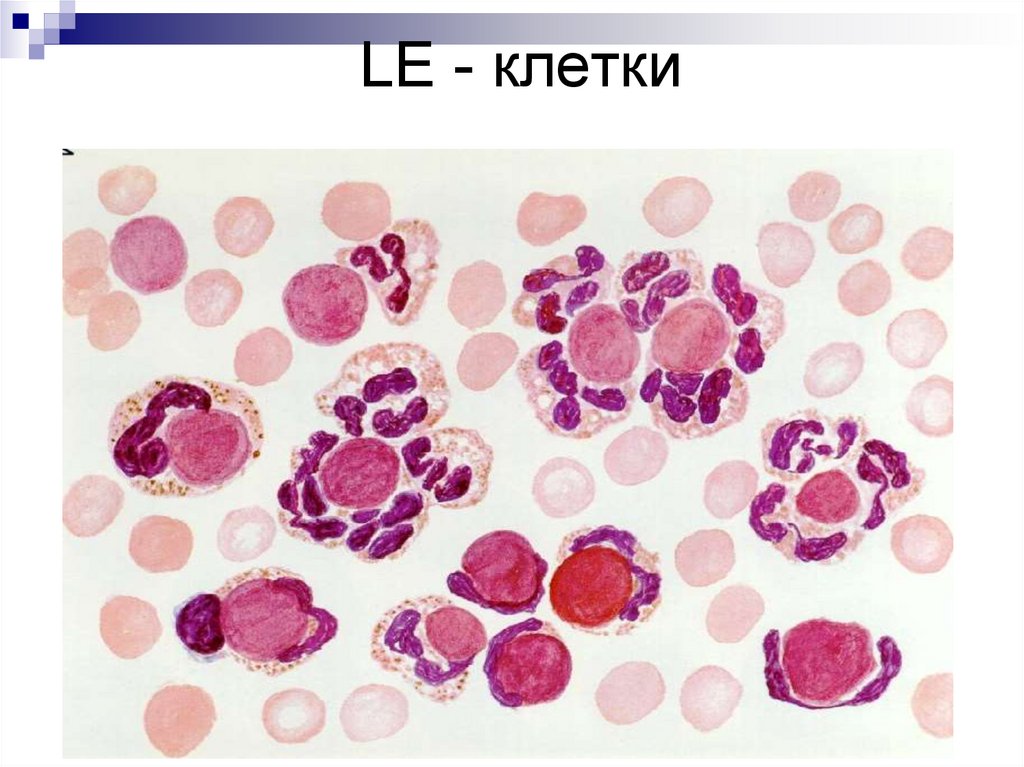

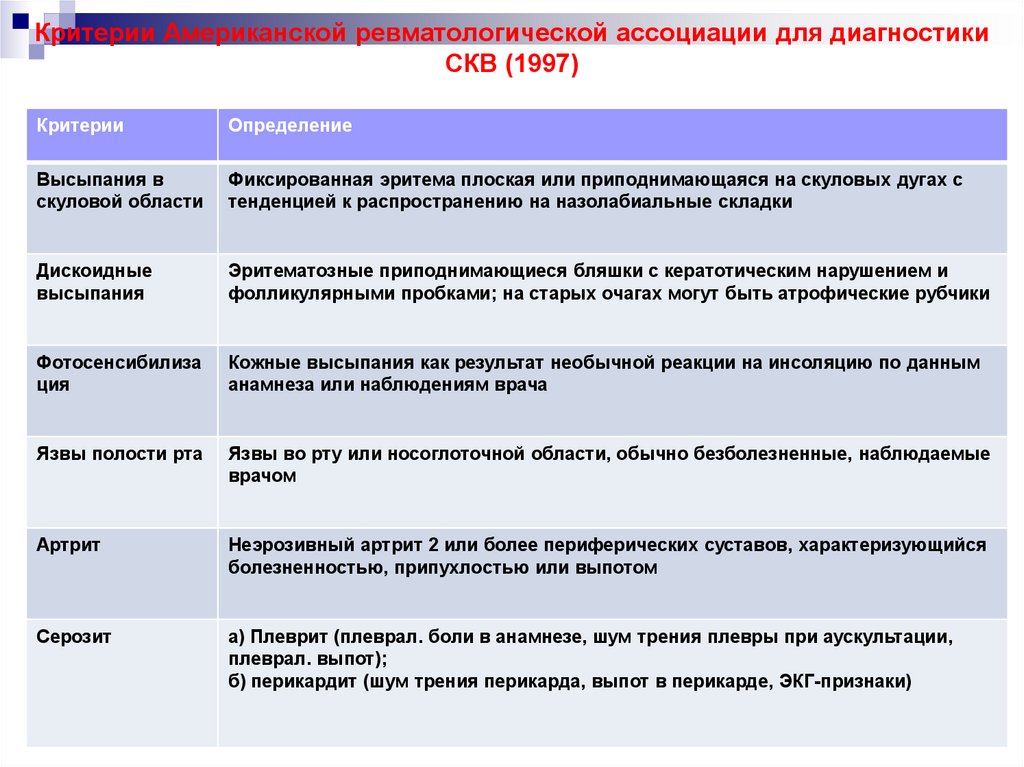


















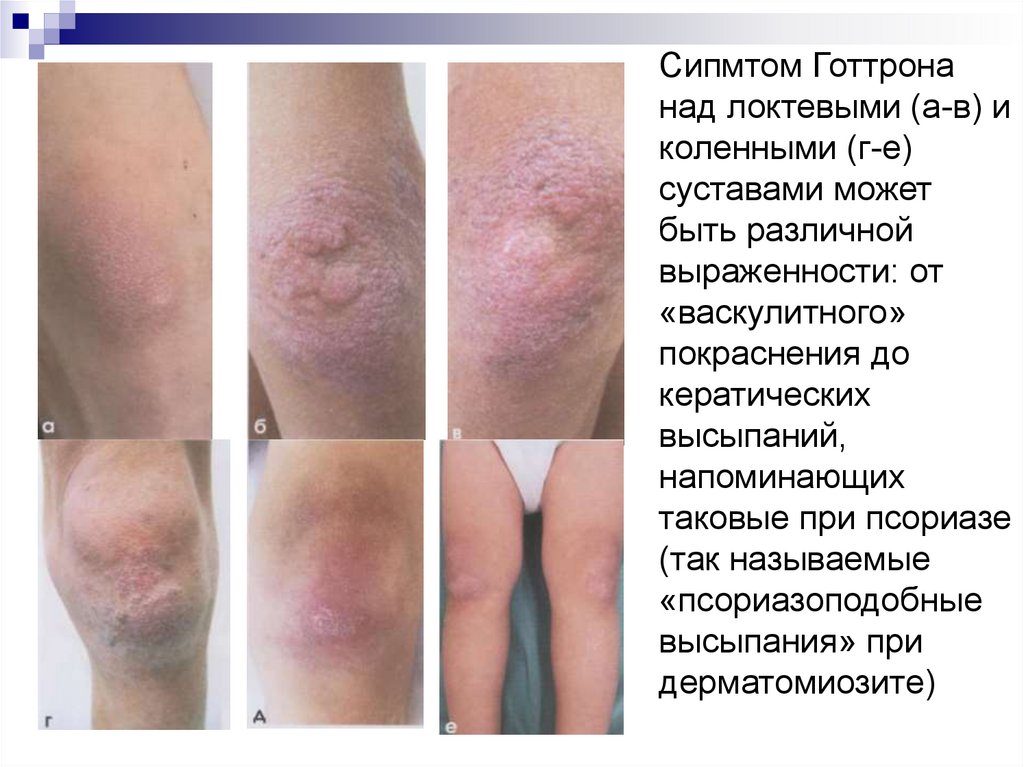
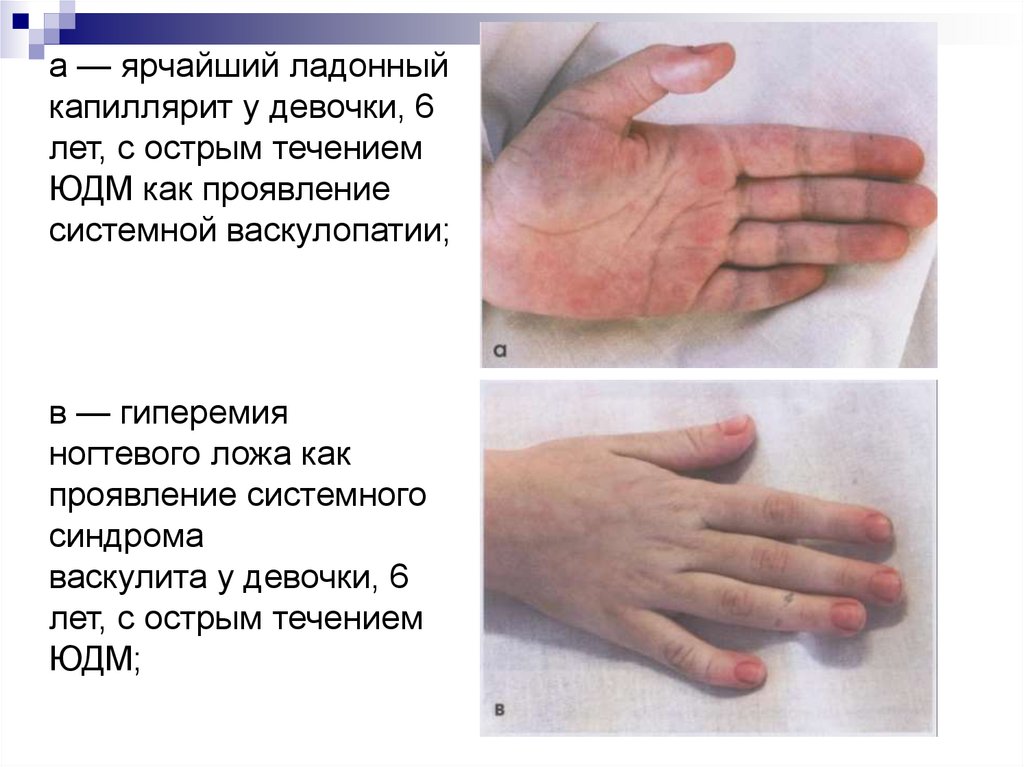
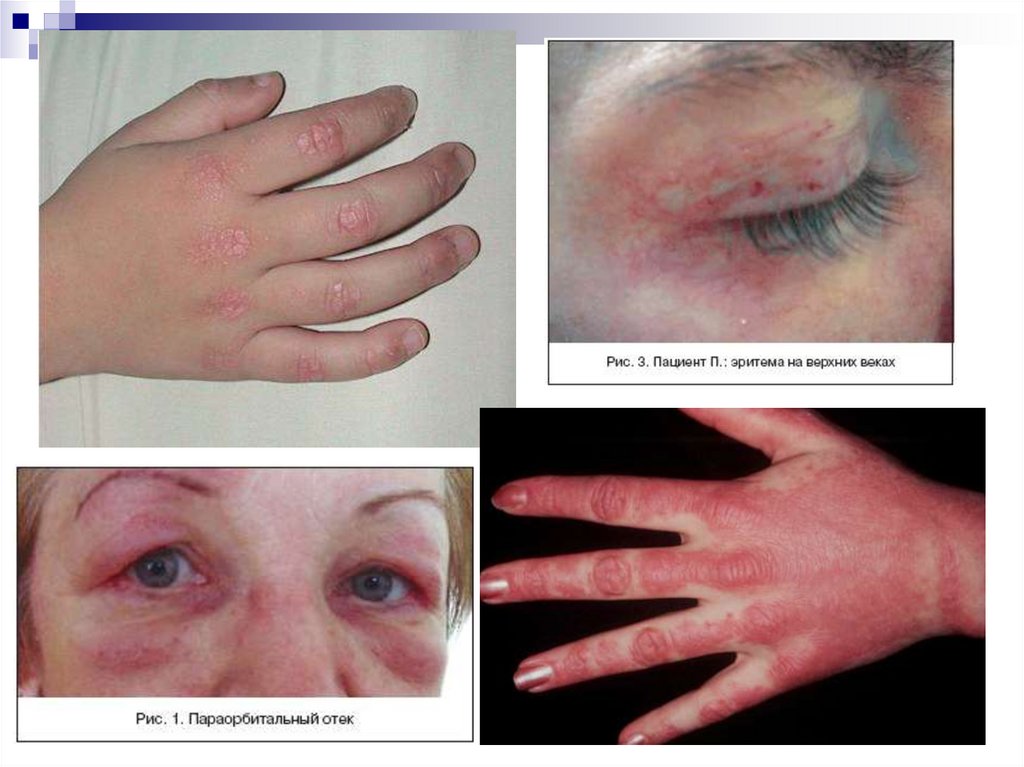


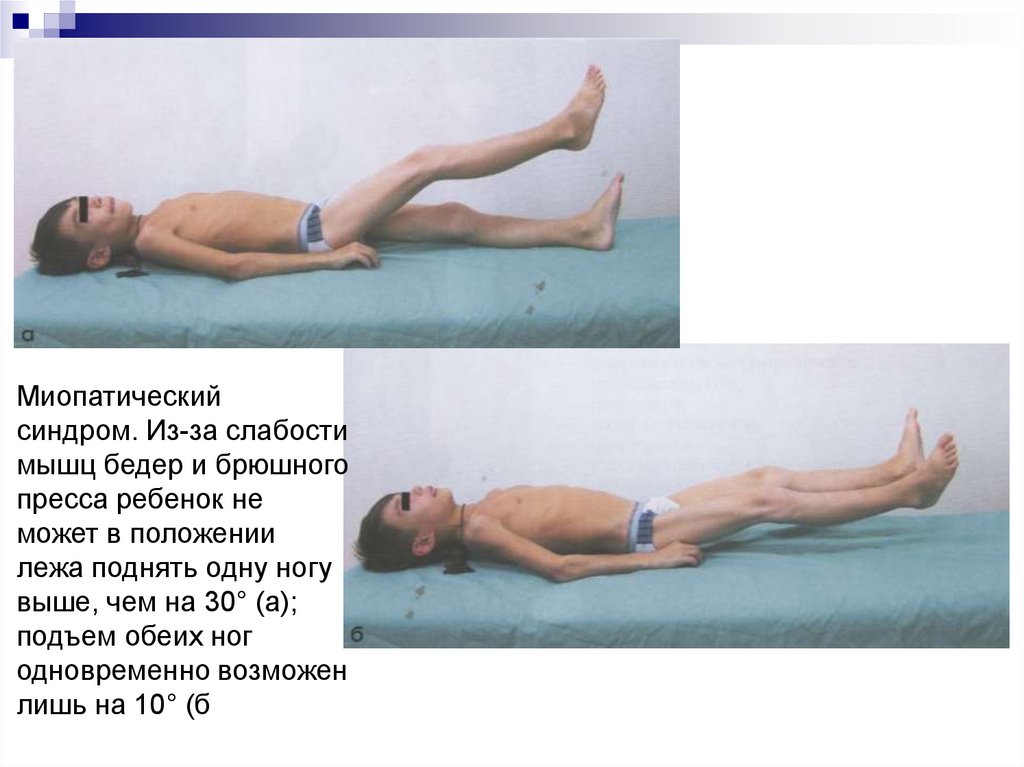

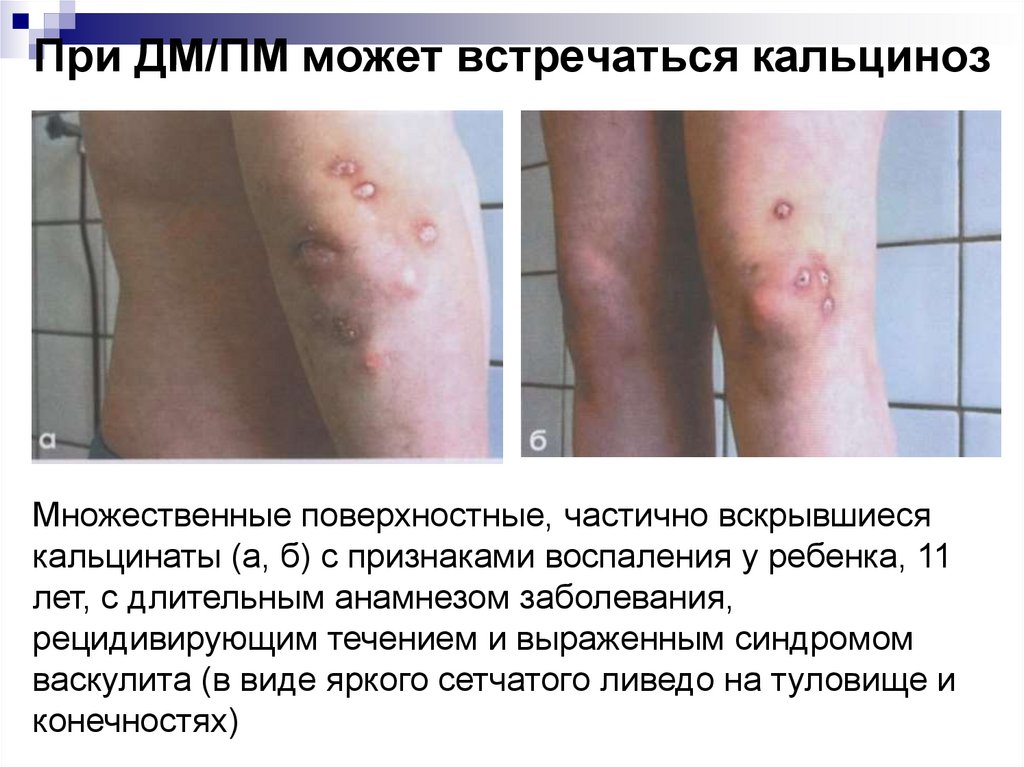







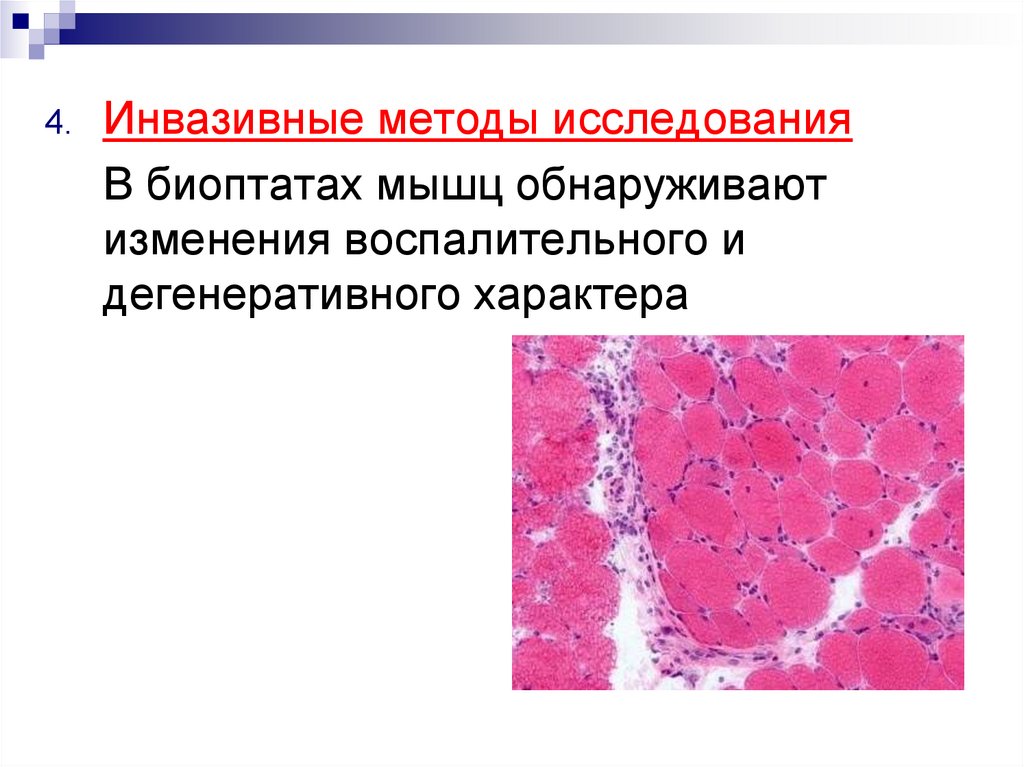















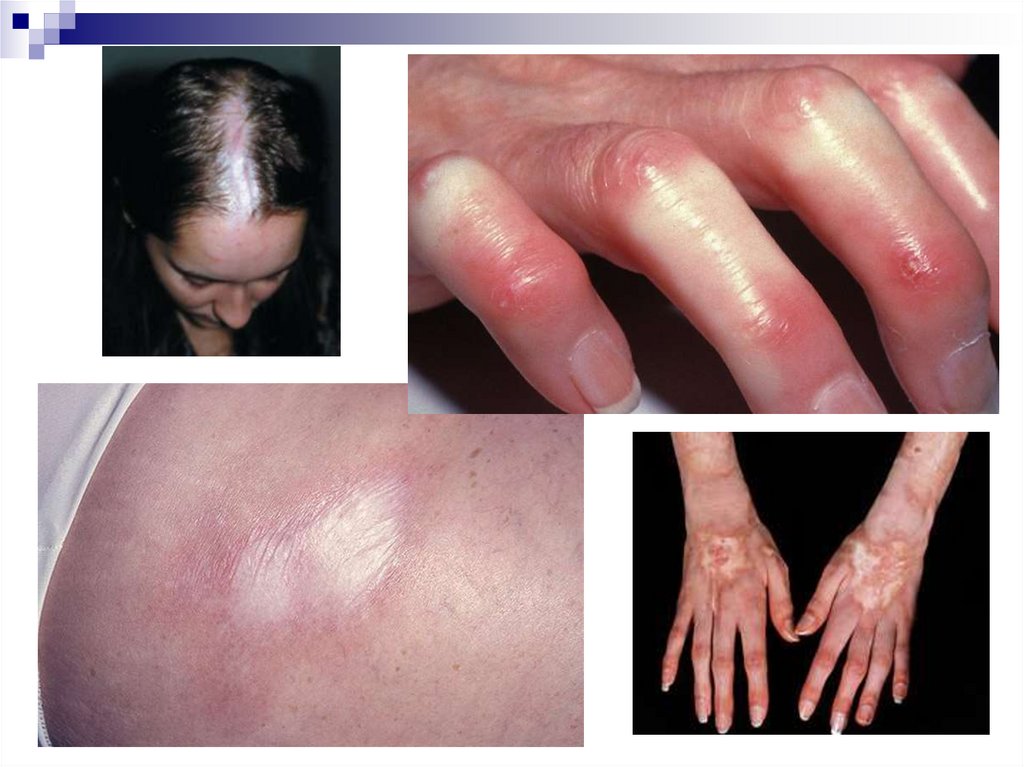



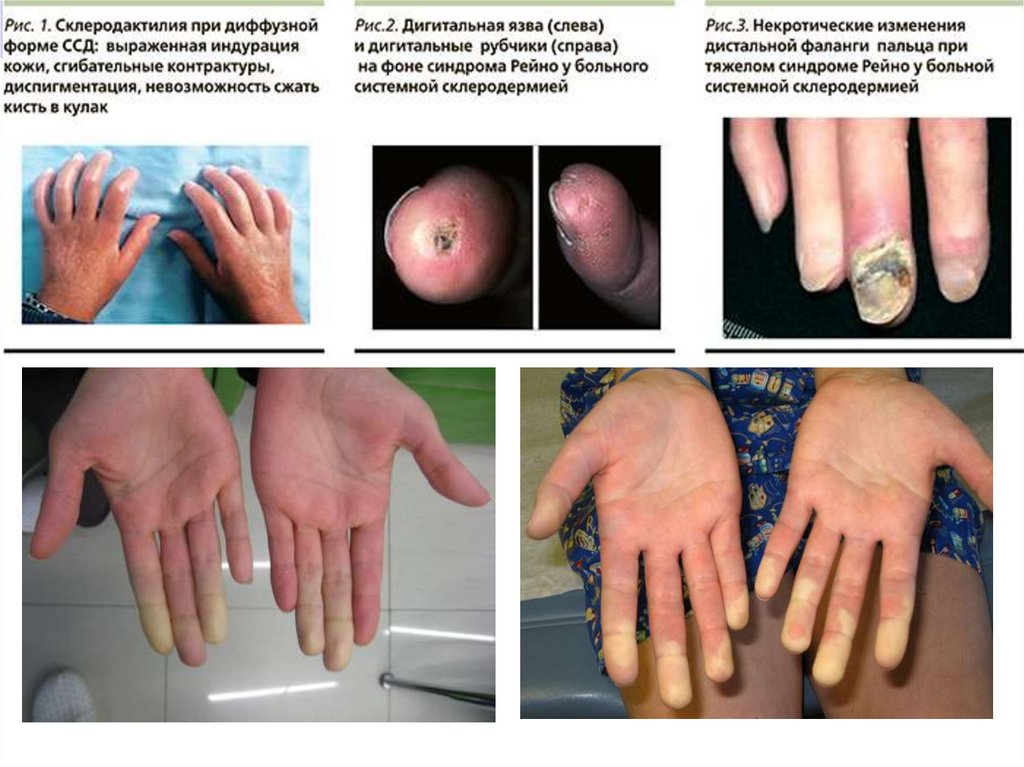




















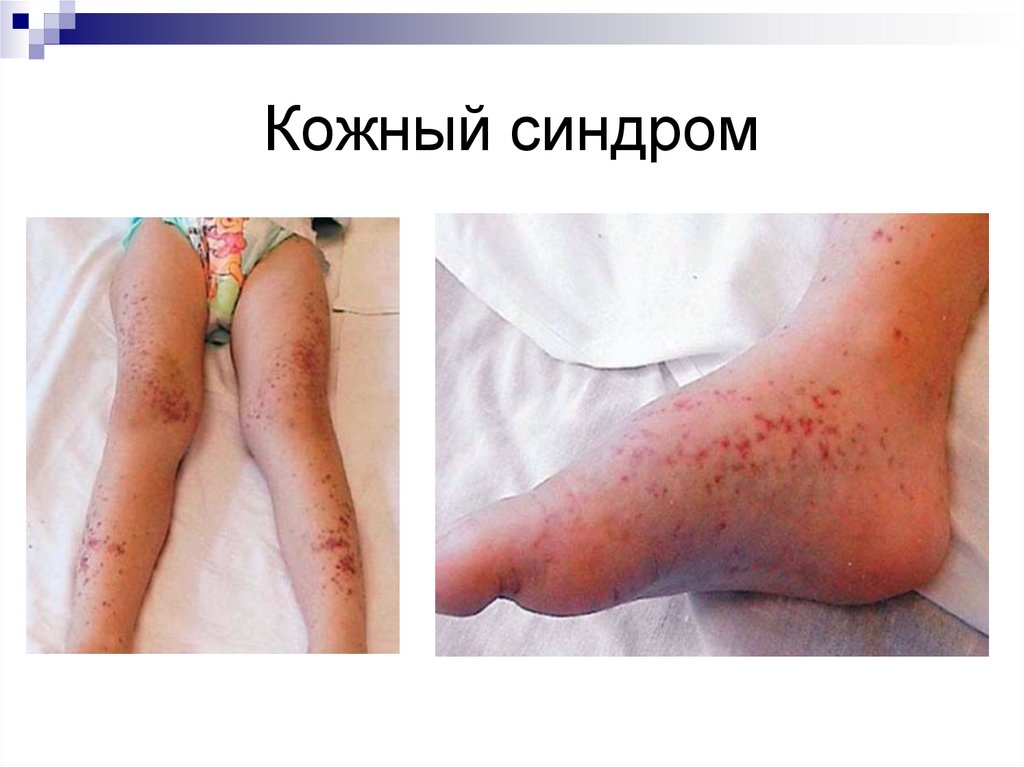






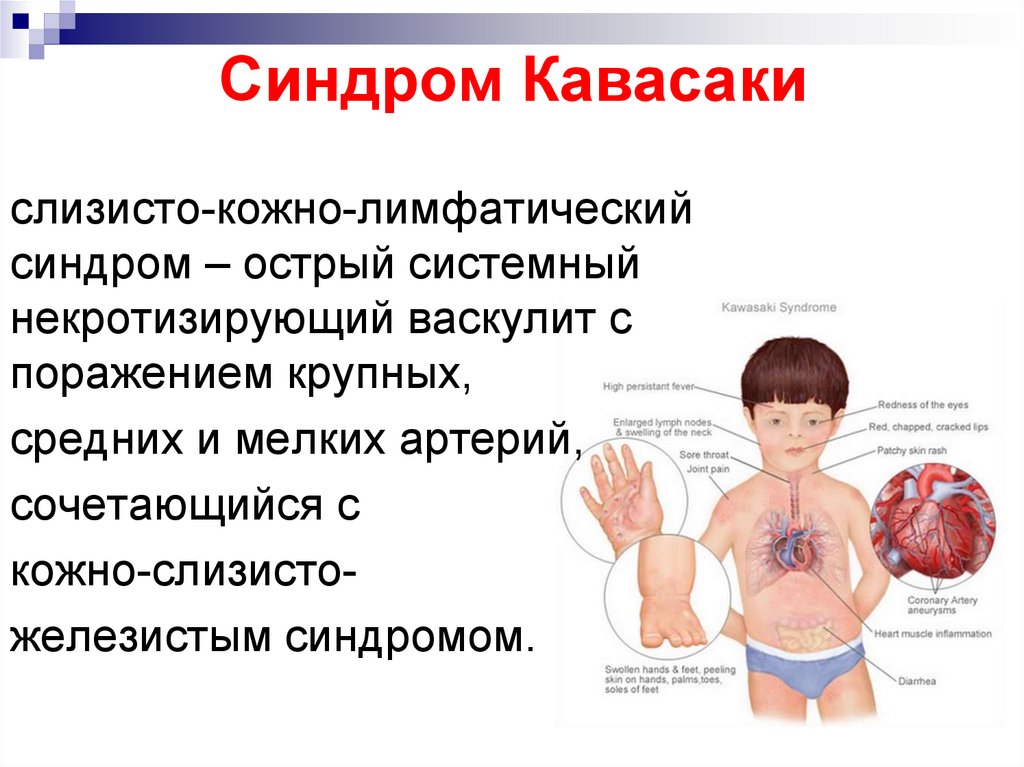
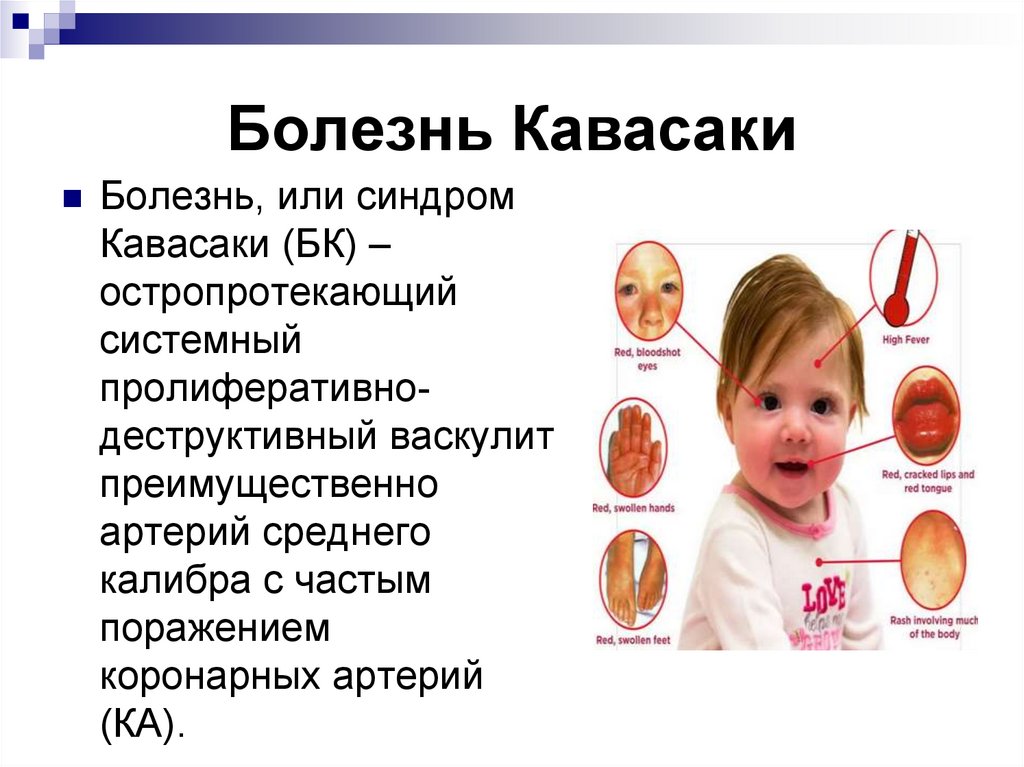

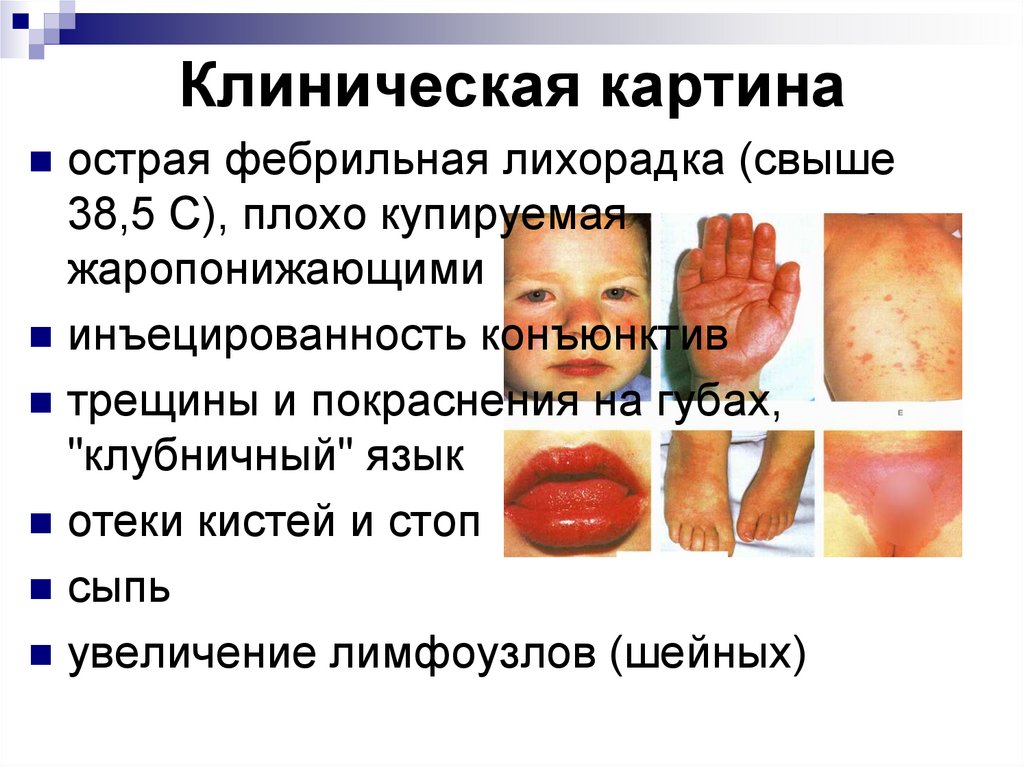

























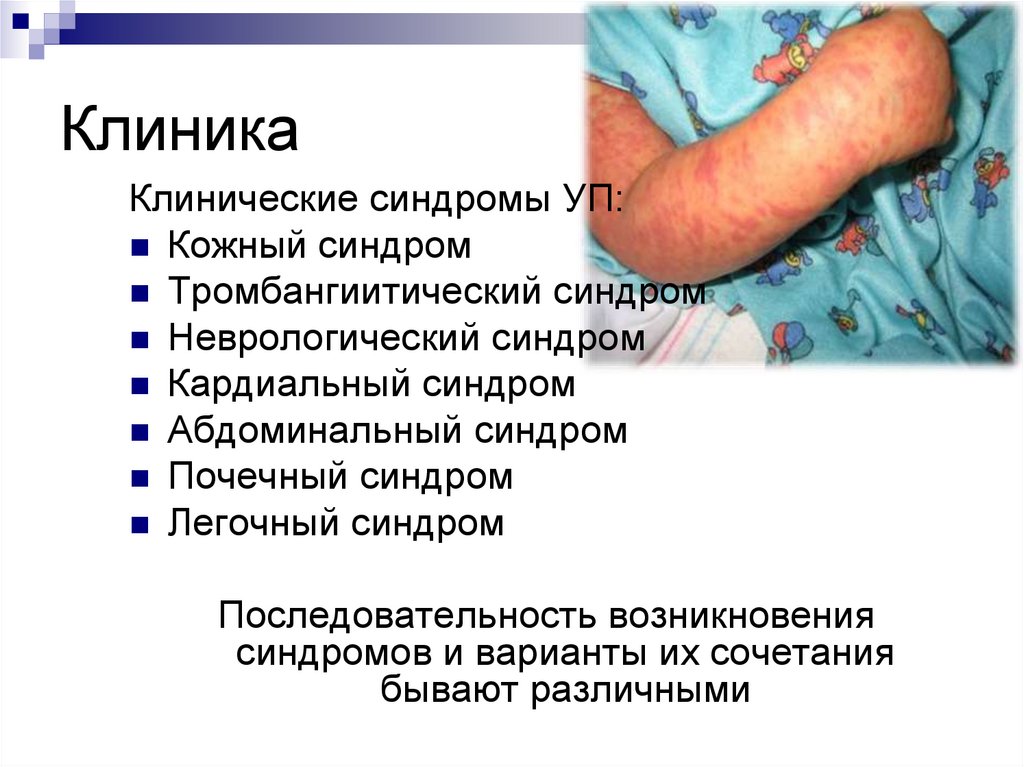

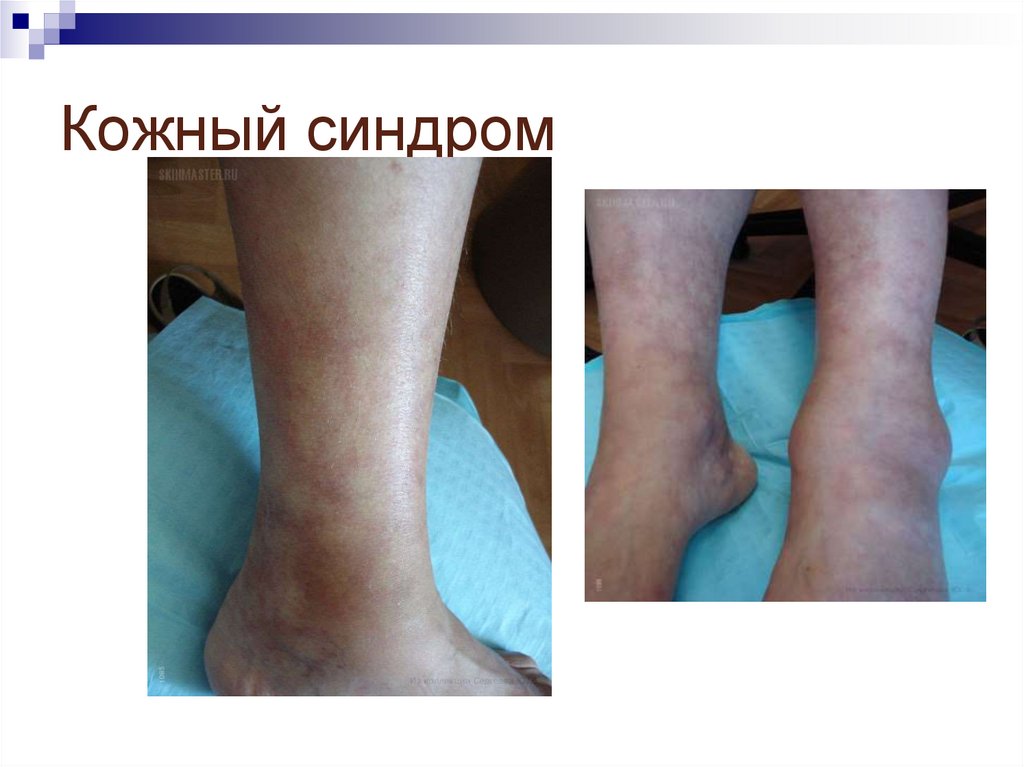

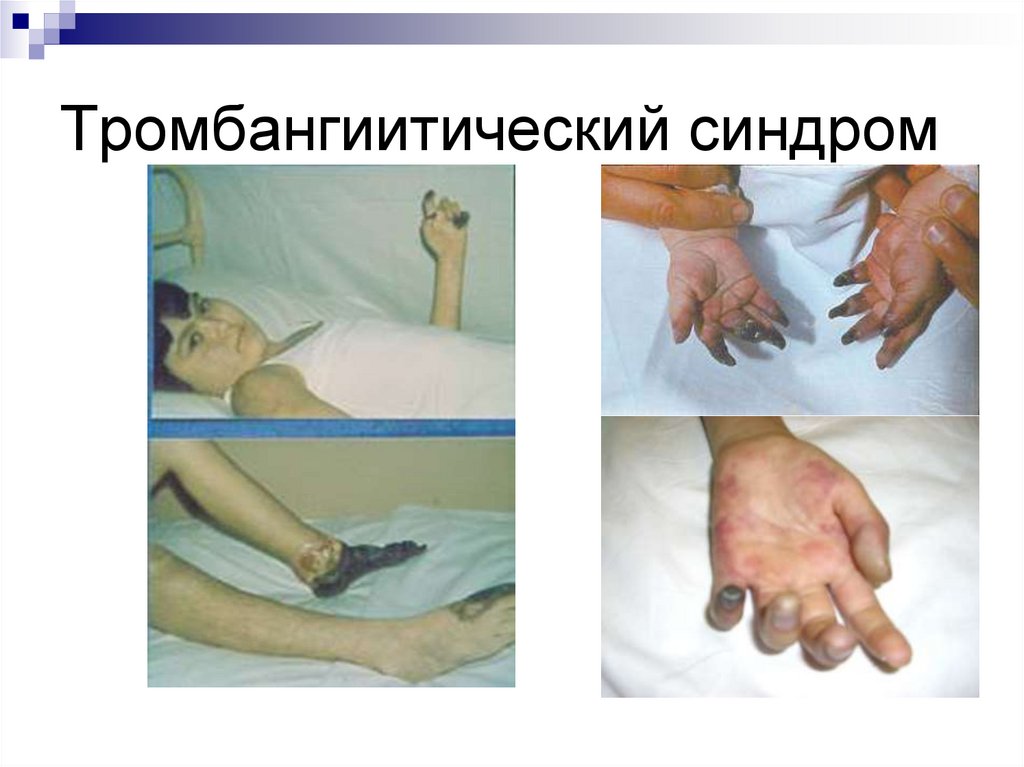
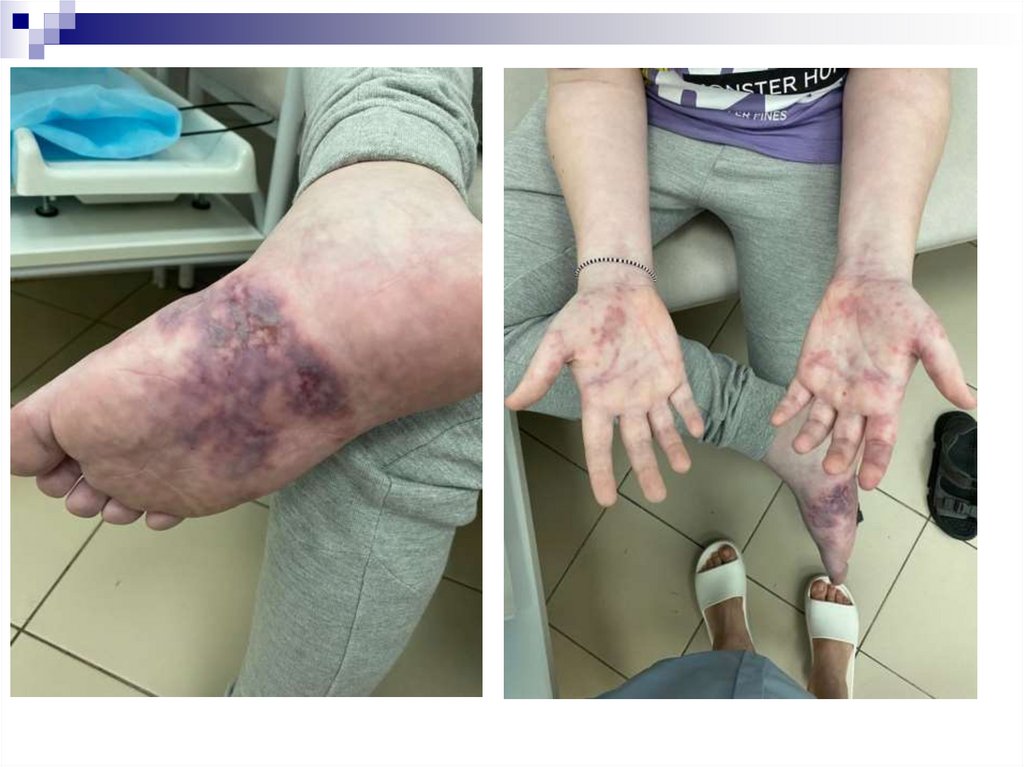








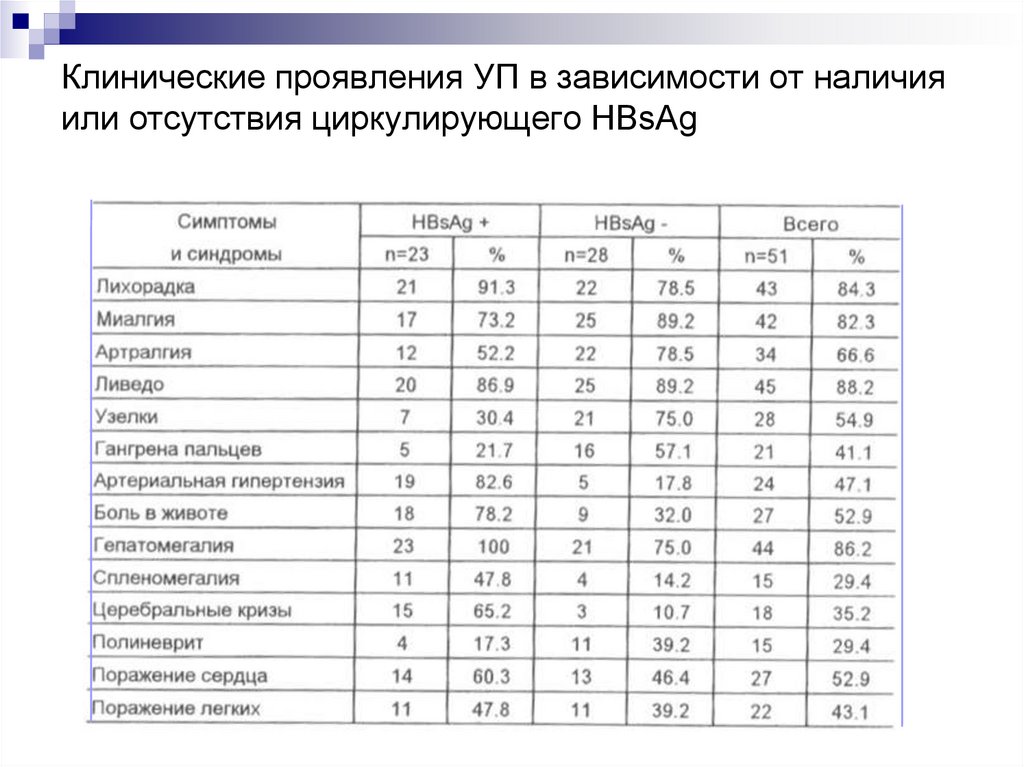
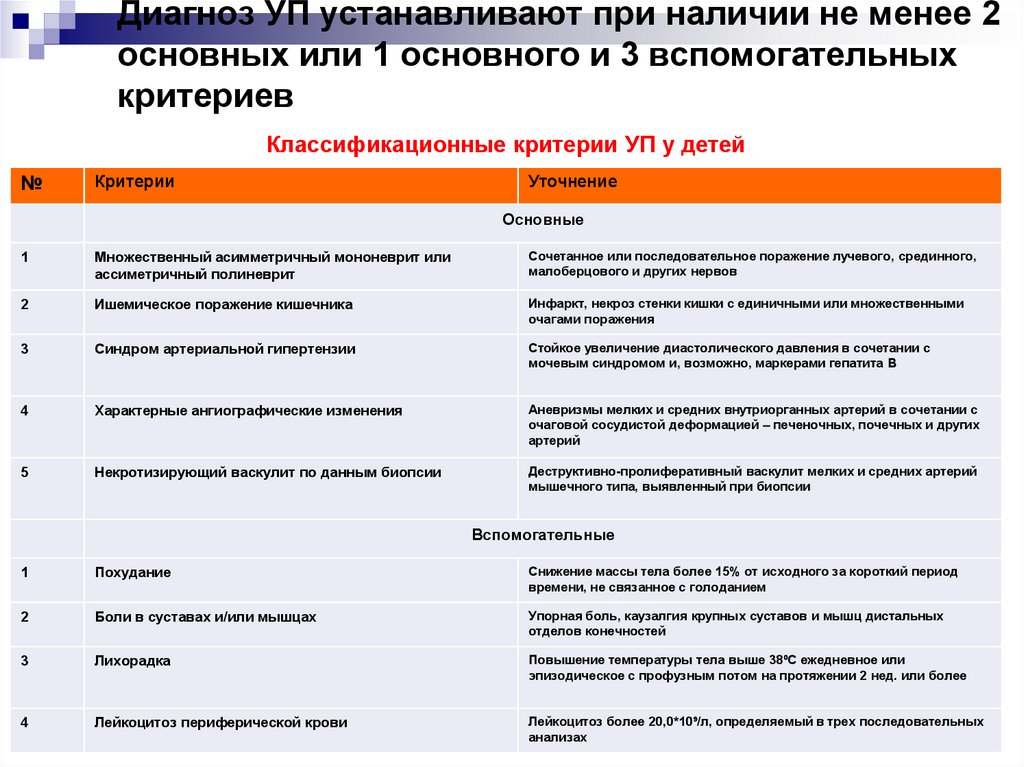
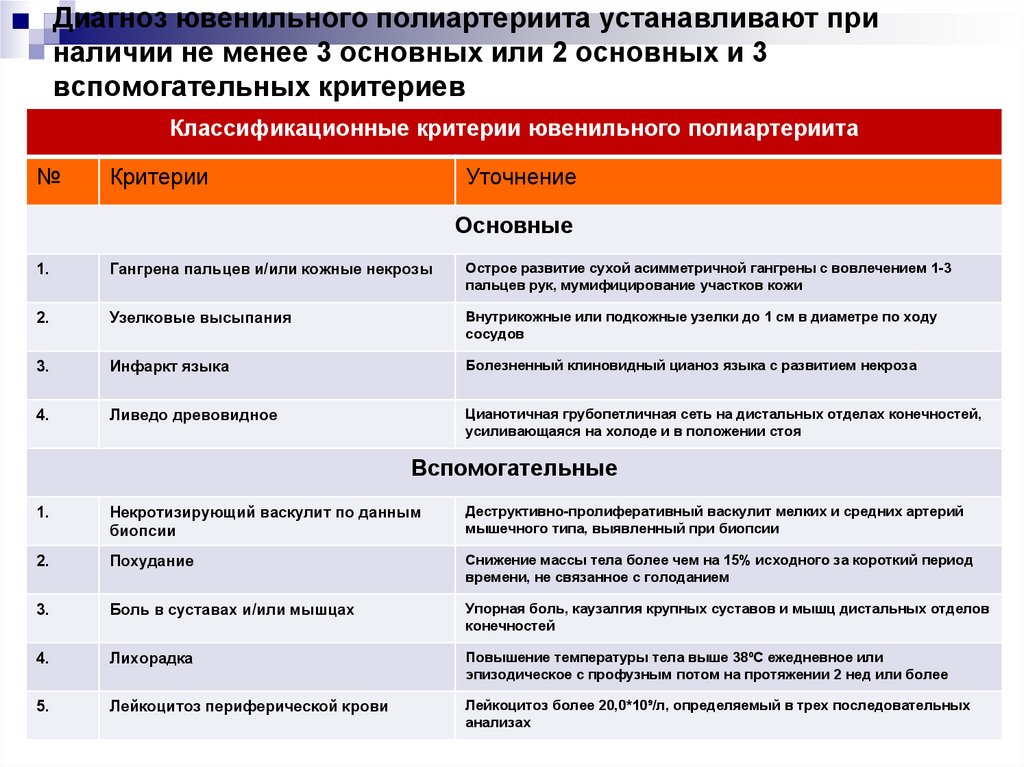










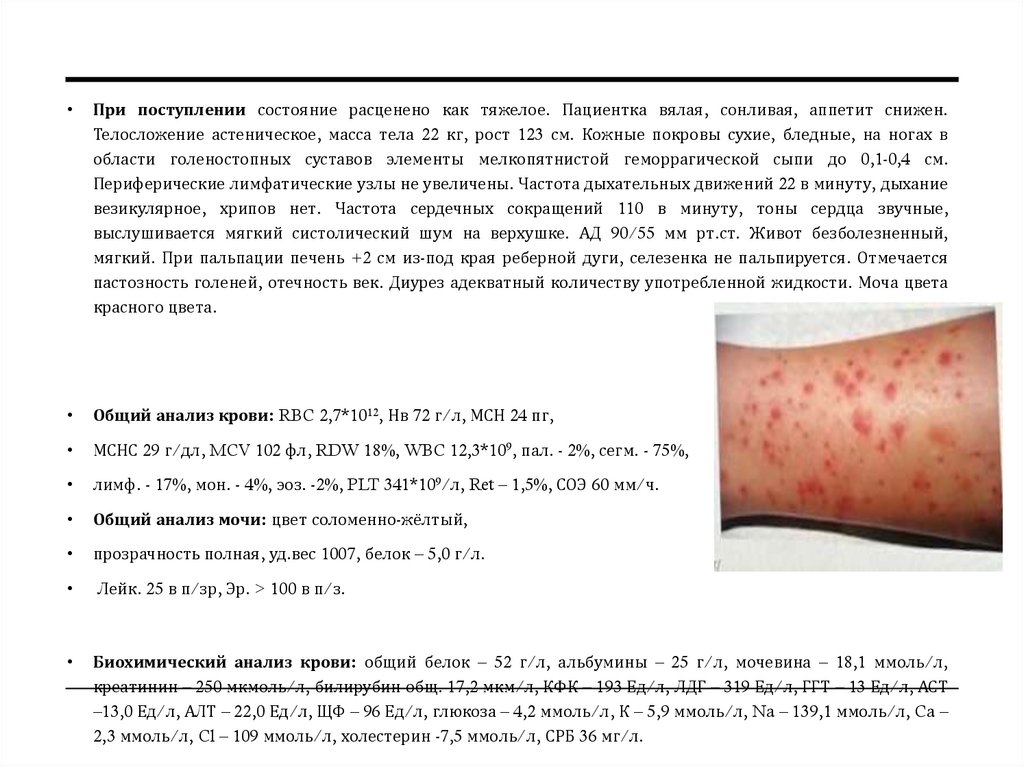


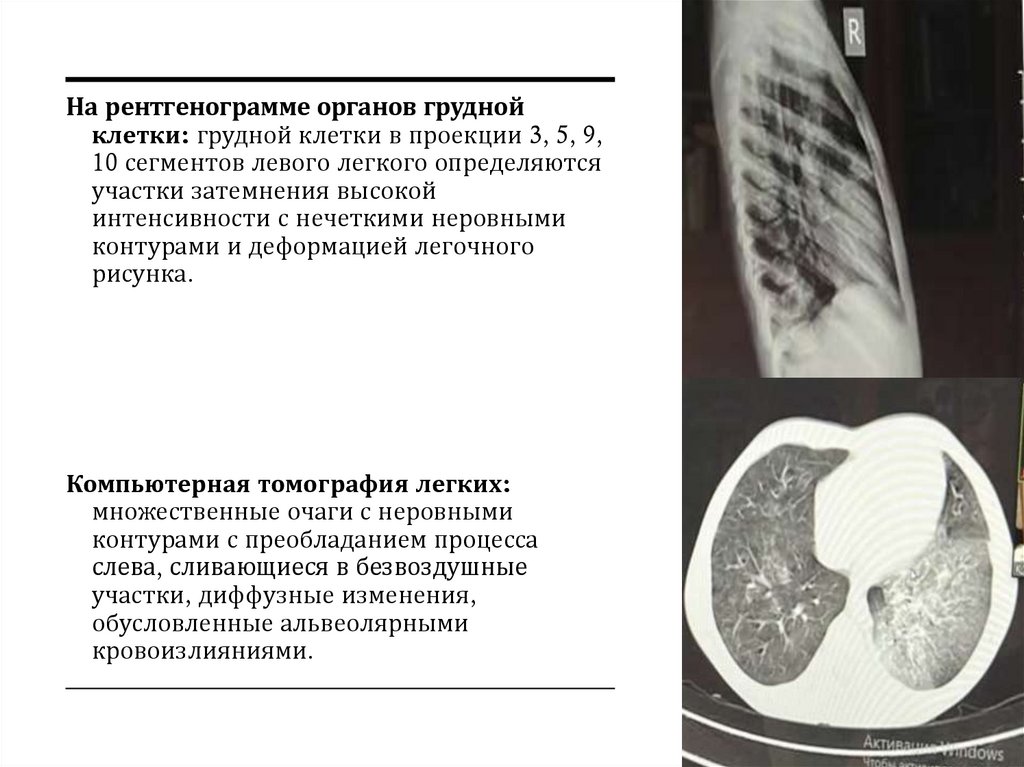



 medicine
medicine








