Similar presentations:
Атеросклероз. Гипертоническая болезнь. Введение в нозологию
1.
АтеросклерозГипертоническая болезнь
Введение в нозологию
2.
• При оформлении диагноза врачу необходимо различать понятияболезнь и патологический процесс.
• Что такое болезнь? По выражению отдельных авторов, это
структурно – функциональное повреждение организма, имеющее
свою этиологию, патогенез, морфологию, клинику, профилактику и
лечение. Это философская категория, отражающая единое целое,
чётко отграниченное в каждом конкретном случае
вышеперечисленными признаками и характеристиками.
• В противоположность заболеванию, выделяется его составляющая
часть в виде патологического процесса или его клинического
выражения – симптома, синдрома.
• Патологический процесс - это любой физиологический процесс в
патологических условиях (А.В. Русаков) в условиях воздействия
патологического повреждающего фактора. Например, регенерация
респираторного эпителия в условиях воздействия патологического
фактора вызывает метаплазию в многослойный плоский и т. д.
3.
Врачебный диагноз состоит из трёх составляющих его элементов:
1. Основное заболевание. 2. Осложнения основного заболевания
3. Сопутствующие заболевания.
Основным заболеванием в диагнозе является то, которое само или через
свои ближайшие осложнения привело к функциональным или
анатомическим расстройствам, обусловившим клинику болезни, а в ряде
случаев послужило причиной смерти.
• Осложнения, это всегда патологические процессы, симптомы или синдромы,
которые патогенетически (непосредственно и опосредованно) связаны с
основным заболеванием. Среди осложнений выделяют основные, которые
приводят к смерти, и прочие другие - второстепенные.
• Сопутствующие заболевания – это нозологические формы, которые
этиологически и патогенетически не связаны с основным заболеванием или
его осложнениями. Они существует вместе с основным, жизни не угрожают,
но в своём течении могут отягощать клинику основного заболевания.
• Если у больного имелось несколько заболеваний, сочетание которых
обусловило возникновение более тяжёлого состояния, приведшего к смерти,
то в таких случаях используется более сложная конструкция
патологоанатомического диагноза - комбинированное основное
заболевание.
4.
• Под термином «артериосклероз» понимаютгруппу болезней, для которых характерно
утолщение стенок артерий и утрата ими
эластичности.
• Атеросклероз (а/с) проявляется в утолщении
внутренней оболочки сосуда в области
отложений липидов. Его называют ещё
метаболическим артериосклерозом.
• Различают также склероз и обызвествление
средней оболочки артерий (болезнь
Менкеберга), артериолосклероз и
артериологиалиноз мелких артерий и
артериол при гипертонической болезни,
аллергический, воспалительный, старческий
артериосклероз.
5.
• А/С в первую очередь поражает артерииэластического и мышечно-эластического типа.
• Главное морфологическое проявление этого
заболевания – атеросклеротическая бляшка,
или атерома, представляющая собой
инкапсулированные липиды, главным образом
холестерина (ХС) и его эфиры, прогрессивно
развивающаяся во внутренней оболочке
артерий эластического и мышечноэластического типа с реактивным разрастанием
соединительной ткани. В процессе увеличения
размеров бляшки постепенно выступают в
просвет артерий и в меньшей степени
проникают в среднюю оболочку.
6.
• В сосудах мелкого и среднего калибраа/с бляшки вызывают окклюзию
сосуда и ишемические изменения в
тканях.
• В артериях крупного калибра они
вызывают деструктивные изменения:
аневризмы, разрыв сосуда, при
разрушении покрышки бляшки –
эмболию атероматозными массами,
тромбоз и тромбоэмболию.
7.
Факторы риска А/С• 1. Гиперлипидемия (гиперхолестеринемия) и
дислипопротеидемия.
• 2. Гемодинамический фактор (артериальная
гипертензия, повышение сосудистой проницаемости).
• 3. Гормональный фактор (сахарный диабет, гипотиреоз,
ожирение).
• 4. Курение.
• 5. Семейная предрасположенность.
• 6. Характер питания, злоупотребление углеводистой
пищей.
• 7. Гиподинамия.
• 8. Нервный фактор (стресс, психоэмоциональное
перенапряжение).
• 10.Возраст (частота увеличивается с возрастом).
• 11. Пол (чаще встречается у мужчин).
• 12. Постоянное применение оральных контрацептивов.
8.
Патоиморфогенез
А/С
• По А.И.Струкову и В.В. Серову морфогенез атеросклероза представлен 6
стадиями.
1. Долипидная стадия. Характеризуется изменениями, отражающими общие
нарушения метаболизма при а/с, повышение проницаемости и повреждение
внутренней оболочки сосуда. В эндотелиальных клетках появляются капли
липидов, характерен отек эндотелия, раскрытие межэндотелиальных
контактов, появление в субэндотелиальном слое капель жира, белков плазмы,
фибриногена. Развивается субэндотелиальный мукоидный отек, что
препятствует оттоку из интимы и накоплению ЛП, их модификации и
формированию иммунного ответа в виде образования комплексов АГ+АТ.
Возникает аутоиммунное воспаление.
Часть эндотелиальных клеток погибает, отторгается, возникает контакт
тромбоцитов с базальной мембраной интимы. Моноциты проникают в
субэндотелиальное пространство, превращаются в МФ, происходит
пролиферация гладкомышечных клеток (ГМК) стенки артерий.
ЛП, накопившиеся в интиме, подвергаются перекисному окислению,
захватываются МФ и ГМК. При несостоятельности систем, обеспечивающих
выведение из внутренней оболочки ЛП и других метаболитов, образуются
ксантомные клетки с пенистой цитоплазмой. Разрушение ксантомных клеток
приводит к накоплению ХС в межклеточном матриксе.
Переход в следующую стадию, по-видимому, следует расценивать как
несостоятельность систем, обеспечивающих выведение из внутренней
оболочки ЛП и других метаболитов.
9.
• 2. Стадия липоидоза или жировых пятен и полосок.• Очаговая инфильтрация интимы ХС, ЛП, белками
плазмы, моноцитами, МФ, ксантомными клетками.
Происходит набухание и деструкция эластических
мембран.
• Под микроскопом жировые полоски представляют
собой скопления клеток, производных МФ интимы,
которые заполнены липидами, придающими
цитоплазме пенистый вид. Наряду с этим
определяются липиды, лежащие вне клеток, Т-Лф,
протеогликаны, коллагеновые и эластические волокна
внутренней оболочки артерий.
• Жировые пятна и полоски появляются уже в ранние
годы жизни (даже в детстве) в тех участках аорты, где
позже не образуются атеромы.
• В настоящее время считается, что стадия жировых
полосок не обязательно переходит в следующую
стадию атероматозных бляшек.
10.
• 3. Стадия липосклероза или фиброзных бляшек.• Вокруг очага отложения липидов, ЛП, ХС в интиме
разрастается соединительная ткань,
• происходит пролиферация ГМК и МФ,
• вследствие развивающегося аутоиммунного
воспаления бляшка инфильтрируется лимфоцитами (Лф), плазматическими клетками (ПК).
• В краях бляшки происходит новообразование
сосудов, через которые также происходит
поступление ЛП, что способствует росту А/С
бляшки.
11.
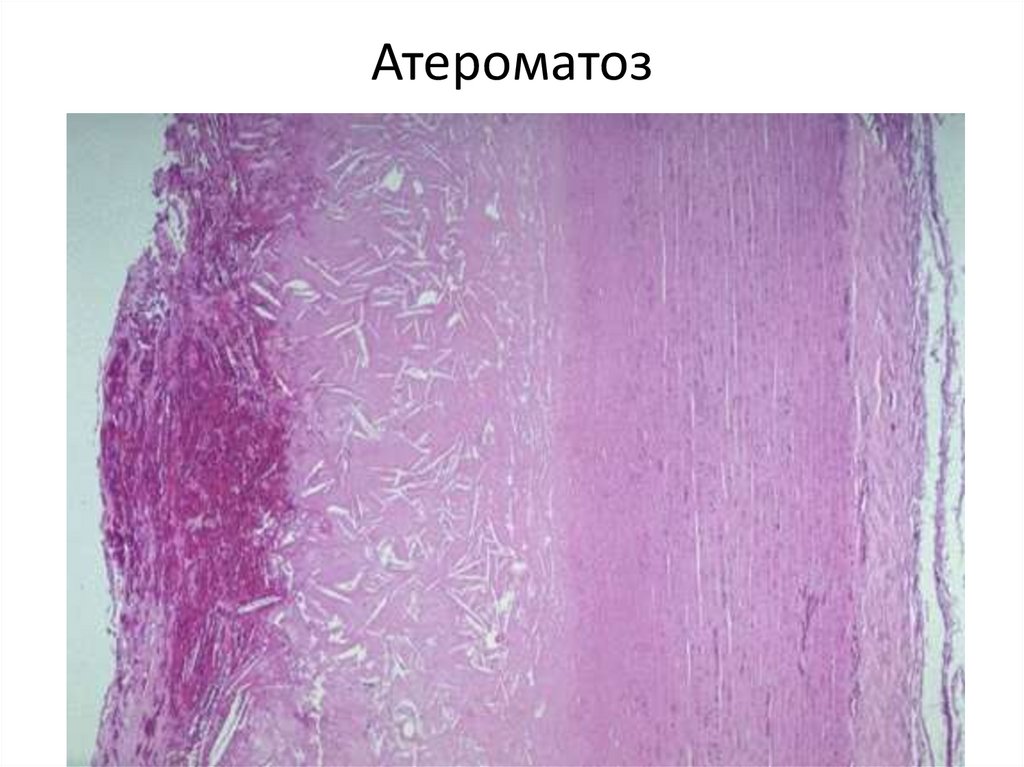
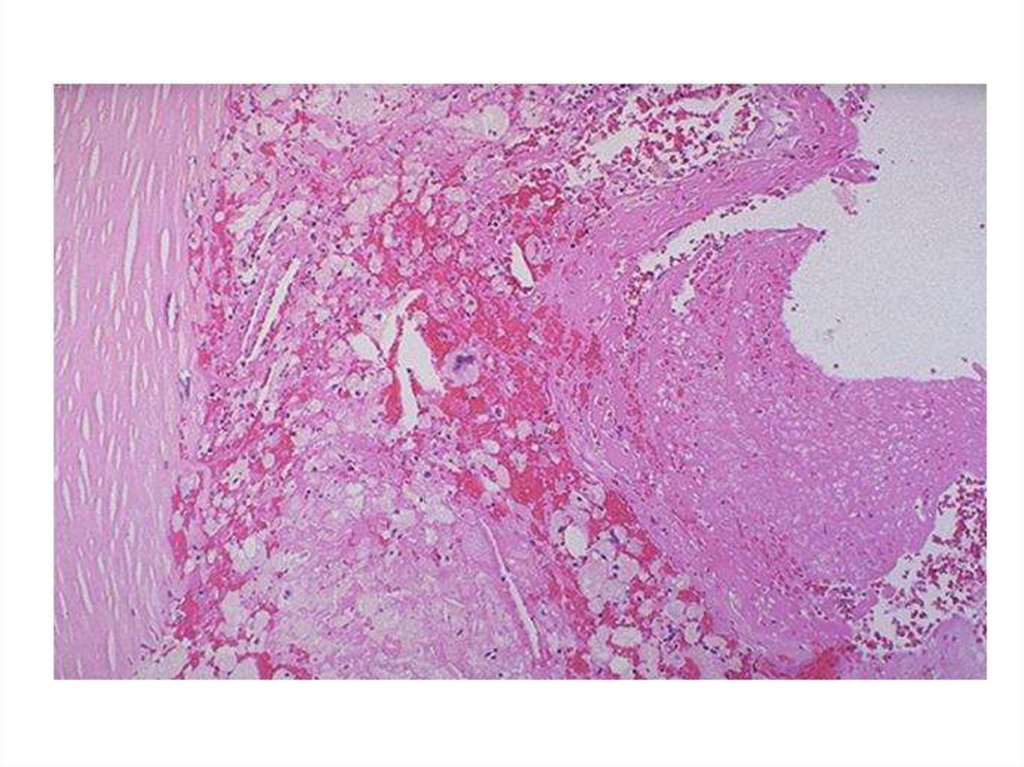
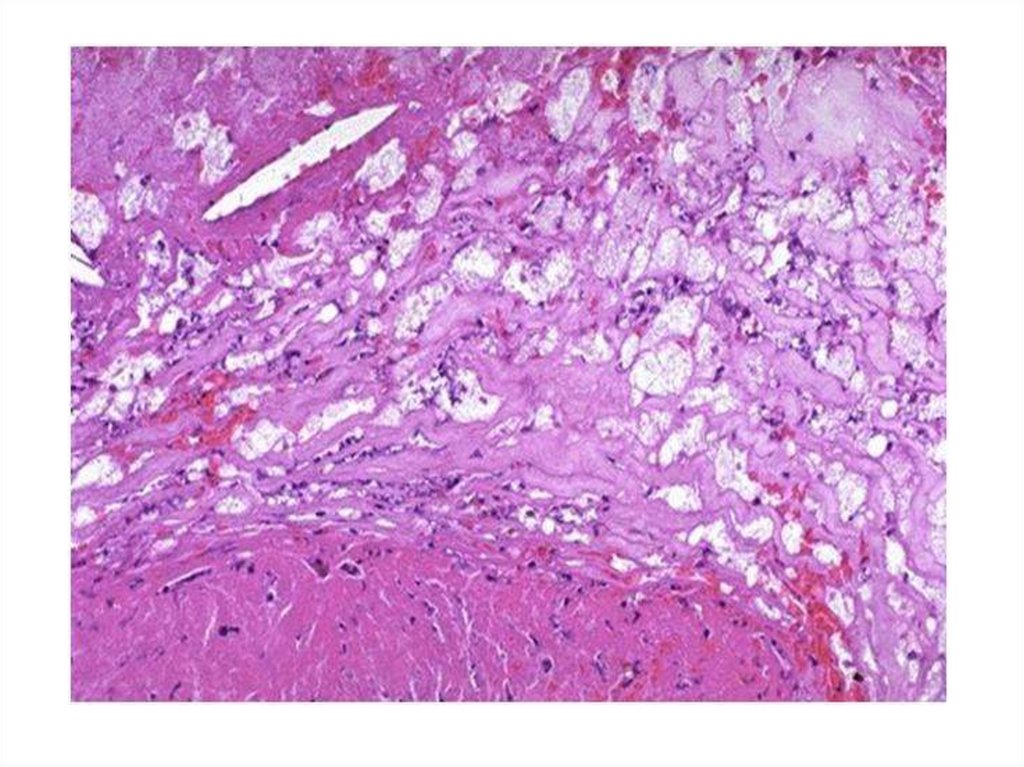
• 4. Стадия атероматоза.• Происходит омыление и распад липидов с образованием
кристаллов ХС в центре бляшки, а так же разрушение
прилежащих коллагеновых и эластических волокон.
• Появляется кашицеобразный детрит, напоминающий
содержимое ретенционной кисты сальной железы, т.е.
атеромы, вокруг детрита – ксантомные клетки,
активированные Т-Лф, ПК.
• Прогрессирующий фиброз превращает бляшку в
рубцовые изменения, деформирующие стенку.
• Покрышка бляшки нередко гиалинизируется.
• Средняя оболочка сосуда под бляшкой атрофируется,
что способствует образованию аневризм.
12.
• При крупном липидном ядре и выраженныхвоспалительных изменениях в сочетании с
избыточным образованием сосудов, а также при
тонкой покрышке бляшка становится
«нестабильной» - термин применяется
клиницистами. Возникает угроза разрыва покрышки
бляшки и последующего тромбоза сосуда.
• 5. Стадия осложненных поражений включает в себя
2 процесса: изъязвление и кальциноз фиброзной
или атероматозной бляшки.
• Изъязвление приводит к разрывам стенки артерий,
кровоизлияниям, расслоению стенки, образованию
аневризм, тромбозу, эмболии атероматозными
массами и тромбоэмболии.
• Известь откладывается в атероматозные массы,
фиброзную ткань и межуточное вещество между
эластическими волокнами.
13.
Патогенез• К началу 21 века накопилось более 25 гипотез и
теорий, объясняющих патогенез А/С. Недостатком
большинства теорий является то, что они
рассматривают не патогенез заболевания в целом, а
механизмы развития бляшки (атерогенез) вне связи
с общими метаболическими нарушениями.
• Представления о ведущих факторах риска А/С
сформулированы в тромбогенной, иммунной,
клональной, вирусной теориях, теории реакции на
повреждение, липопротеидной и нервнометаболической гипотезах.
• Наибольшего внимания заслуживают
липопротеидная теория и теория реакции на
повреждение.
14.
• В основе липопротеидной теории лежит имбибиционная теорияР. Вирхова, рассматривавшего а/с бляшки как воспалительную
реакцию на инфильтрацию сосудистой стенки плазменными
компонентами, и в дальнейшем преобразованная в
инфильтрационную теорию Н.Н. Аничкова, экспериментально
доказавшего роль гиперхолестеринемии при А/С.
• Блестящим обоснованием липопротеидной теории явилась
рецепторная теория некоторых наследственных форм А/С
И.Гольдштейна и М.Брауна.
• Ключевым моментом патогенеза А/С, согласно липопротеидной
теории, является нарушение систем, обеспечивающих синтез и
катаболизм липопротеидов, с развитием гиперлипидемии,
образованием модифицированных ЛПНП и ЛПОНП и перевод
регулируемого рецепторного процесса захвата липопротеидов на
нерегулируемый.
• Согласно липопротеидной теории А/С следует
рассматривать как реакцию сосудистой стенки на
появление модифицированных липопротеидов.
15.
• Современная концепция атеросклероза объединяет элементынескольких теорий и называется теорией реакции на
повреждение эндотелия.
• Суть теории: Повреждение эндотелия (модифицированными
липопротеидами или любыми другими факторами – вирусами,
иммунными комплексами, бактериальными токсинами и т.д.)
сопровождается дисфункцией и даже гибелью отдельных
эндотелиальных клеток. Оно приводит к повышению
проницаемости стенки для липидов плазмы и адгезии к
поврежденному эндотелию моноцитов и тромбоцитов.
• Часть моноцитов проникает во внутреннюю оболочку,
превращаясь в МФ, которые накапливают липиды и
превращаются в пенистые клетки, дающие начало атерогенезу.
• Кроме того МФ продуцируют многочисленные цитокины,
усиливающие клеточную пролиферацию и миграцию: ИЛ-1,
фактор некроза опухоли (ФНО), тромбоцитарный фактор роста
(ТцФР) и др.
16.
• ГМК под влиянием ТцФР (который помимо МФ, продуцируюттакже эндотелий и сами ГМК) принимают синтетический
фенотип (обычно преобладает сократительный фенотип),
мигрируют во внутреннюю оболочку сосудов, пролиферируют,
синтезируют коллагеновые, эластические волокна,
протеогликаны.
• Липопротеиды во внутренней оболочке сосудов подвергаются
дальнейшей модификации (преимущественно пероксидации
под воздействием факторов, вырабатываемых МФ), образуют
комплексы с протеогликанами, захватываются МФ, которые
при истощении лизосомальных систем утилизации и выведения загружаются липидами и превращаются в ксантомные
клетки. Часть ксантомных клеток образуются из ГМК.
• Последующие изменения бляшки связаны с новообразованием в ней капилляров, иммунным воспалением, некрозом
центральных отделов, склерозом, гиалинозом,
обызвествлением.
17.
Клинико-морфологические формы атеросклероза:• 1. Атеросклероз аорты. (Аневризма,
тромбоэмболические осложнения).
• 2. Атеросклероз коронарных артерий служит причиной
ИБС.
• 3. Атеросклероз артерий головного мозга является
основой цереброваскулярных заболеваний (ЦВБ) –
атеросклеротическое слабоумие, ишемический и
геморрагический инфакт.
• 4. Атеросклероз почечных артерий – крупнобугристая
атеросклеротически сморщенная почка.
• 5. Атеросклероз артерий кишечника – гангрена
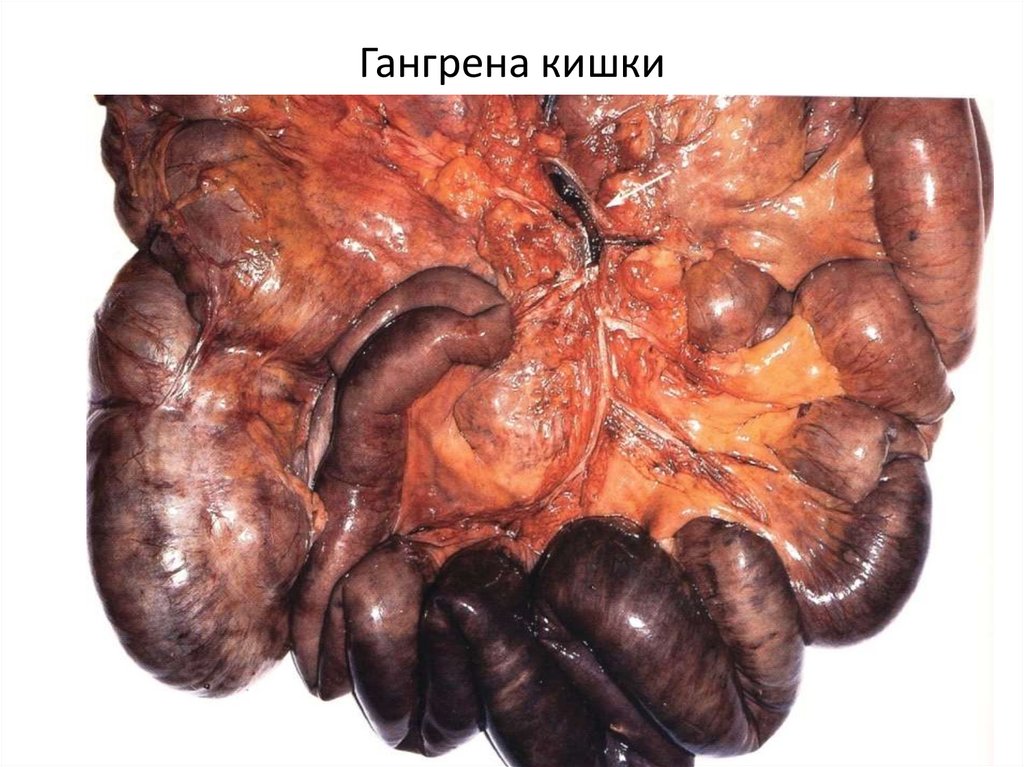
кишечника, ишемический колит.
• 6. Атеросклероз артерий нижних конечностей – синдром
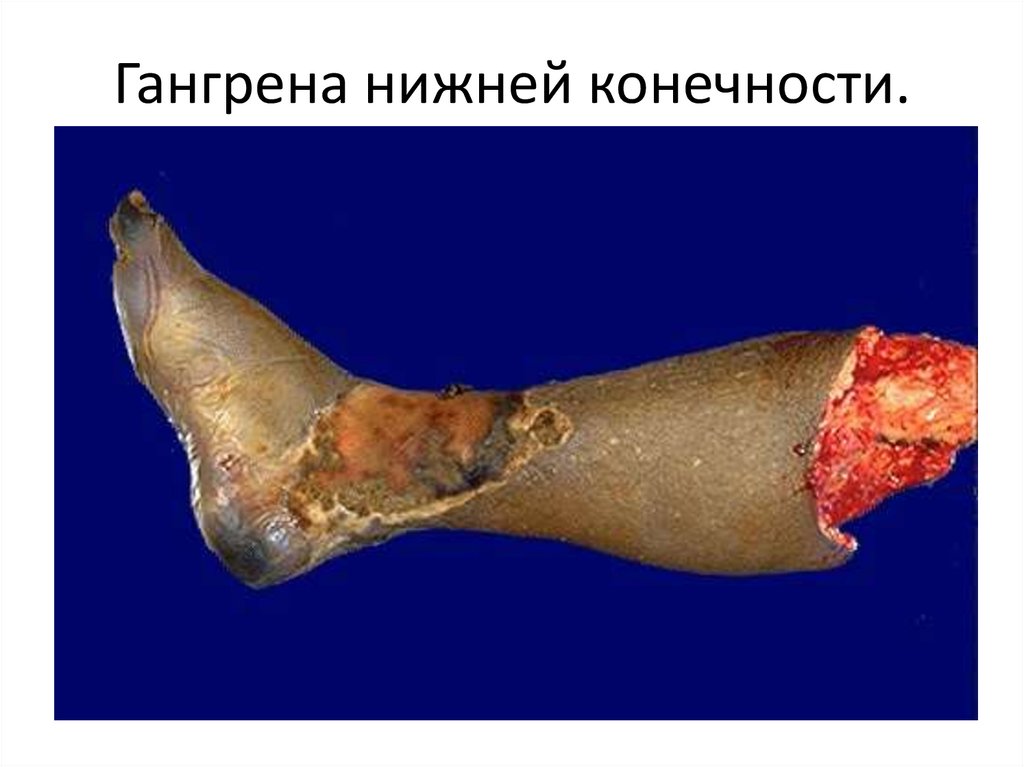
перемежающающейся хромоты, гангрена конечностей.
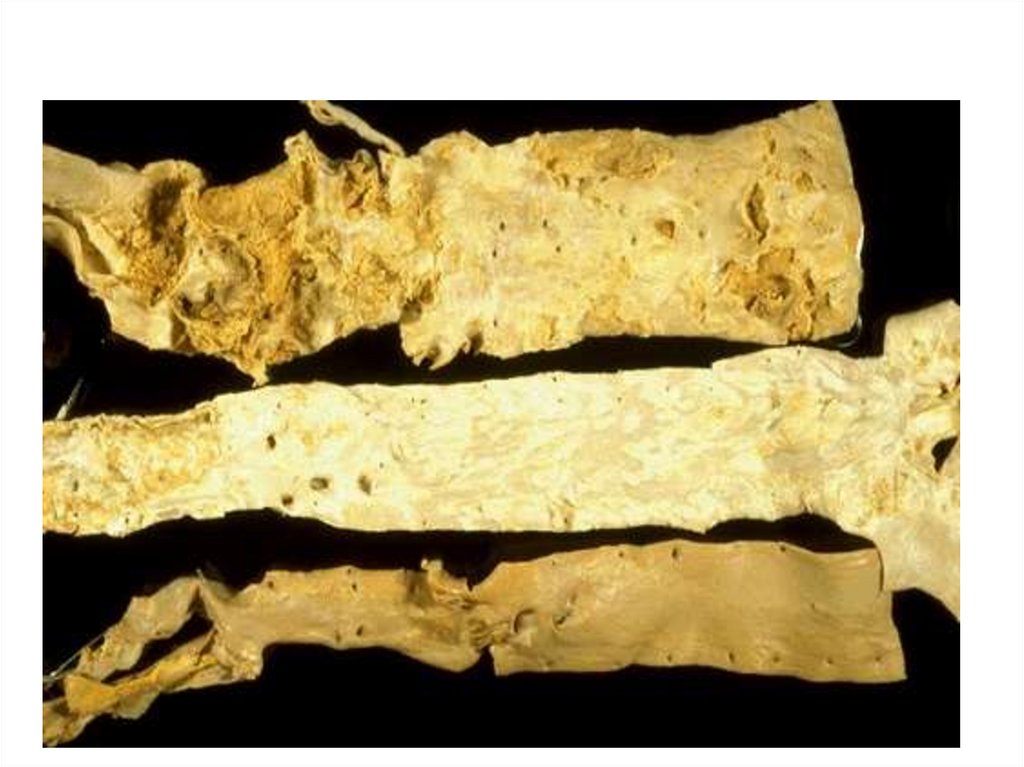
18.
19.
Атероматоз20.
21.
22.
23.
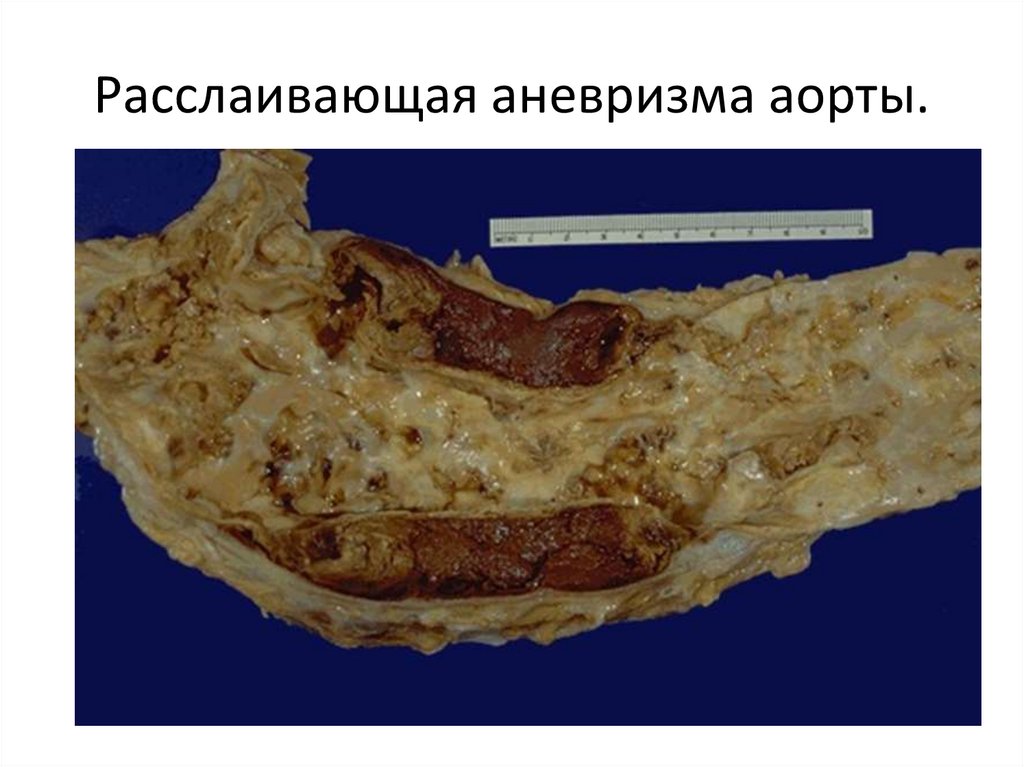
Расслаивающая аневризма аорты.24.
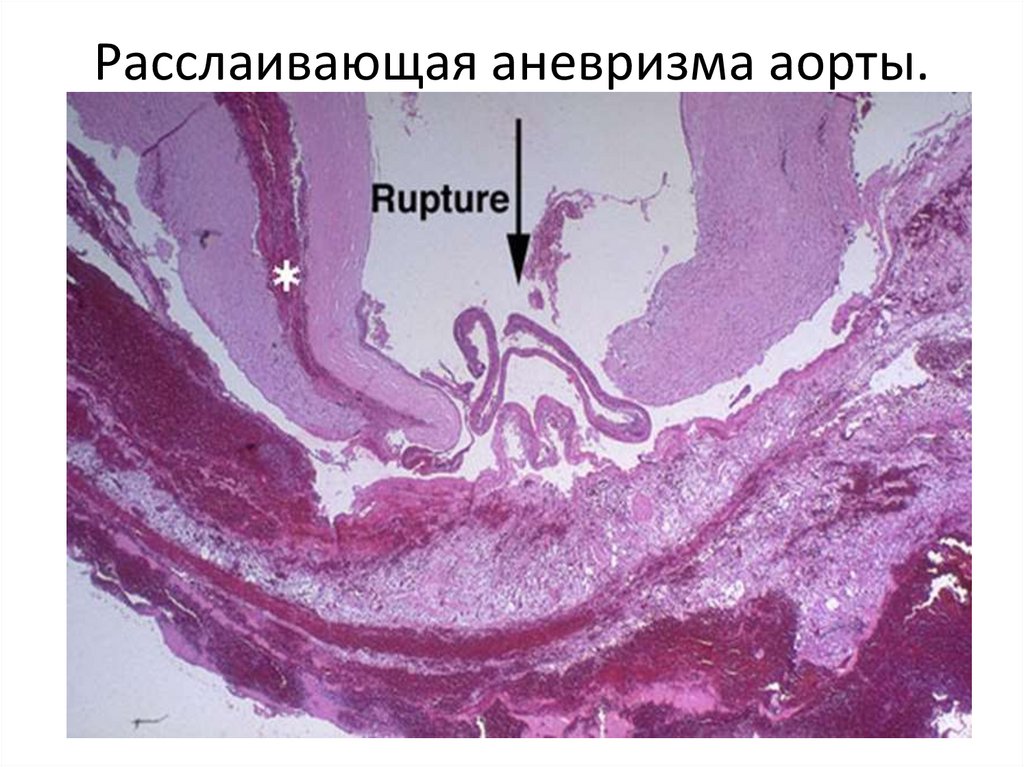
Расслаивающая аневризма аорты.25.
26.
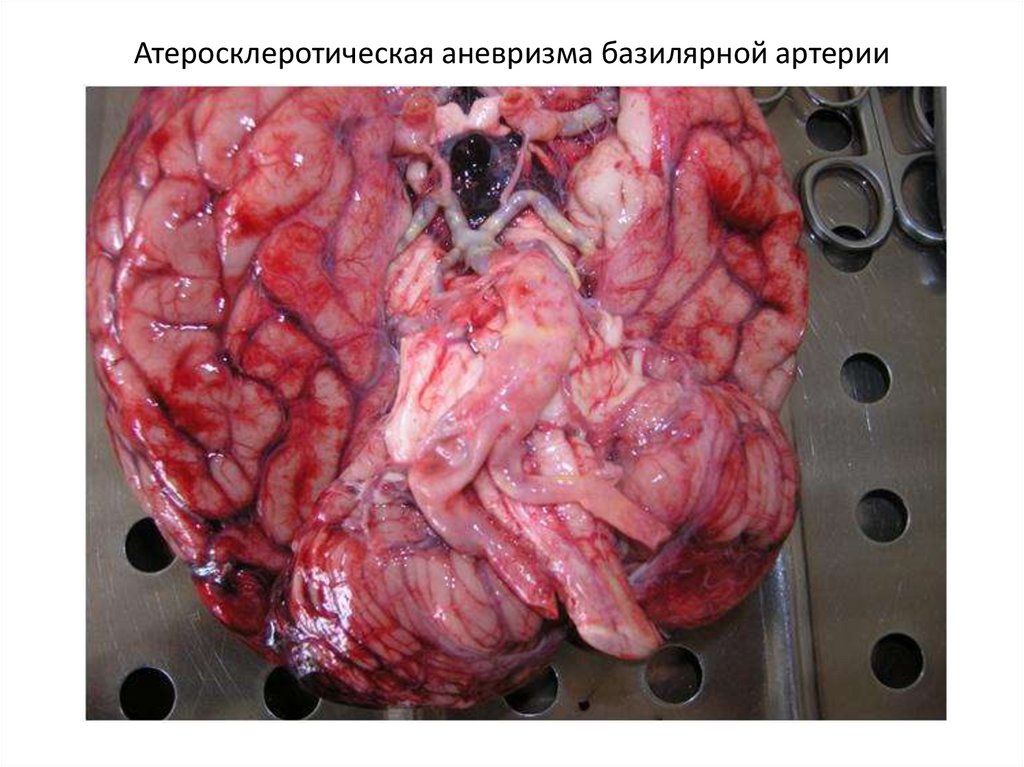
Атеросклеротическая аневризма базилярной артерии27.
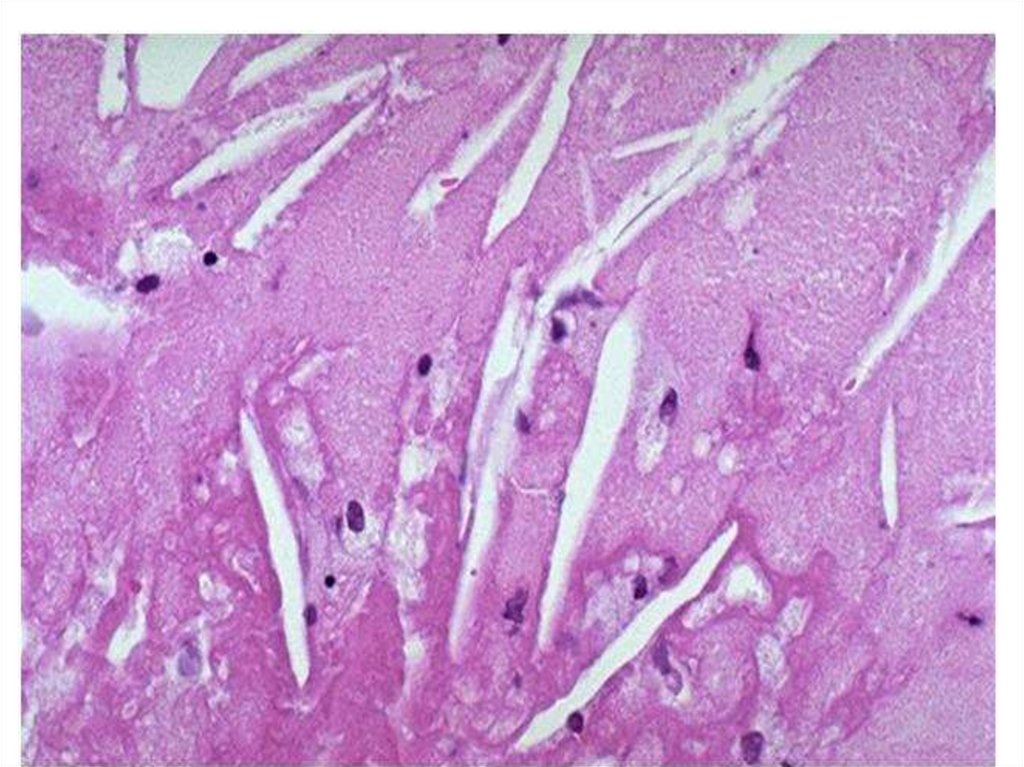
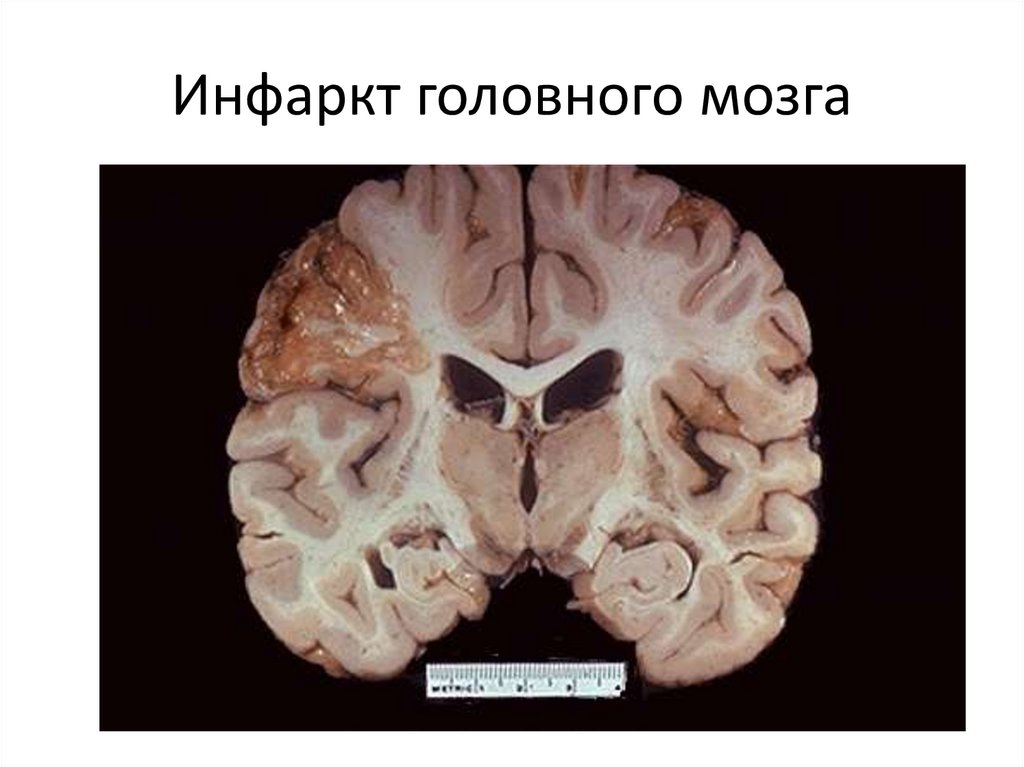
Инфаркт головного мозга28.
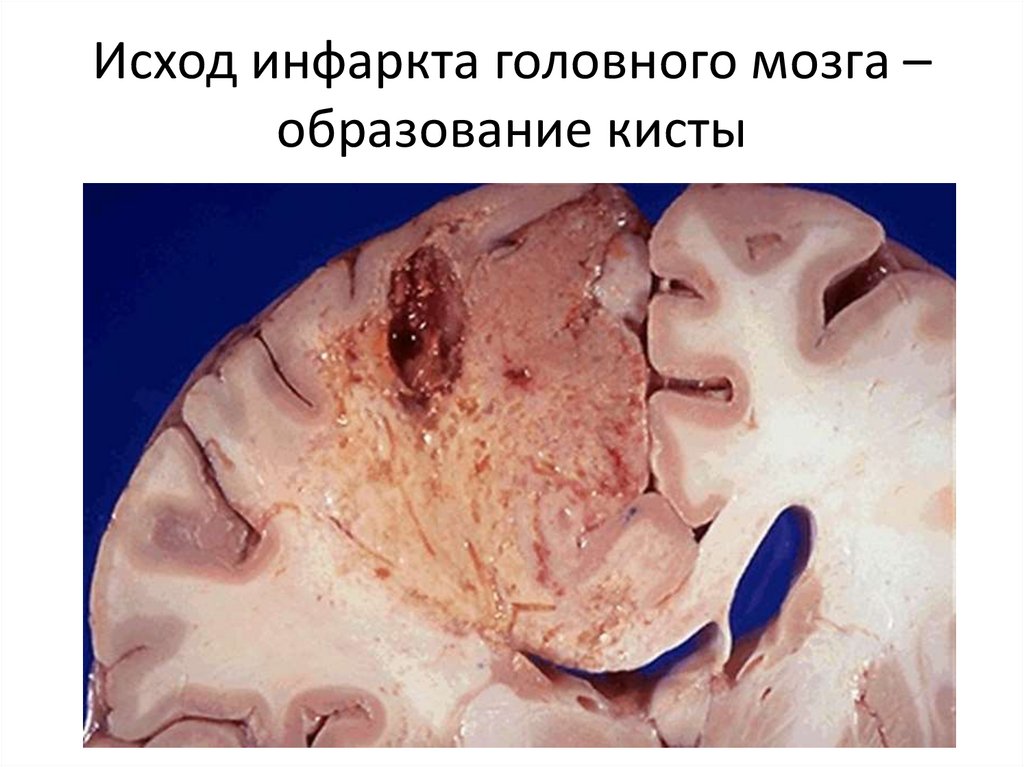
Исход инфаркта головного мозга –образование кисты
29.
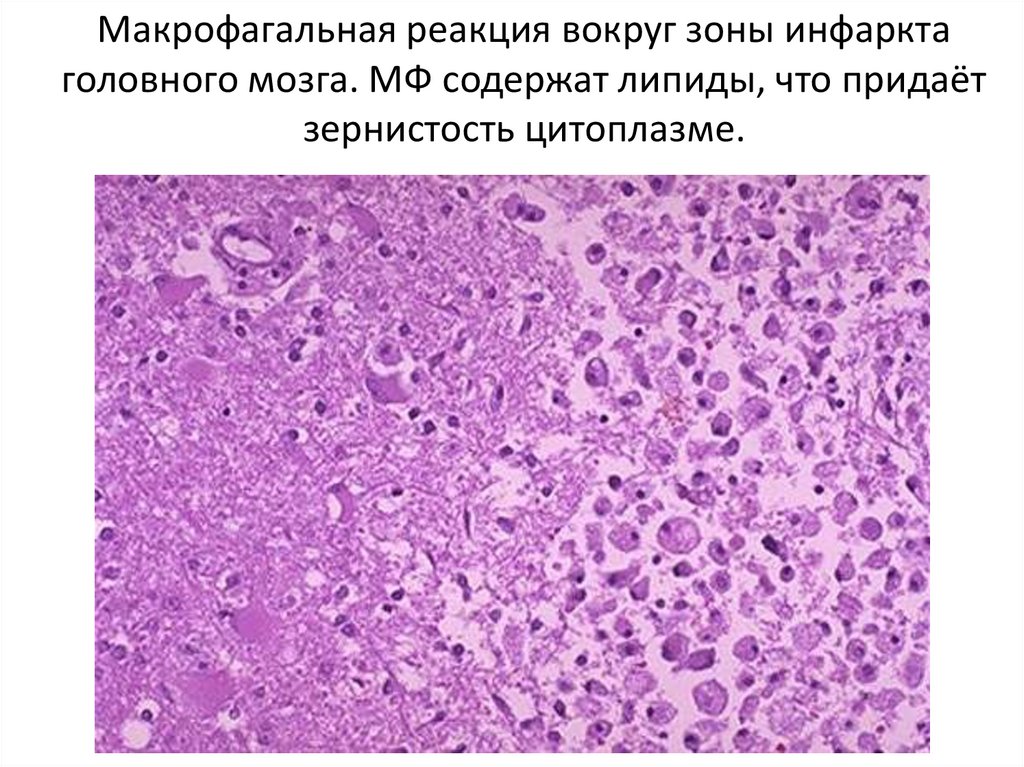
Макрофагальная реакция вокруг зоны инфарктаголовного мозга. МФ содержат липиды, что придаёт
зернистость цитоплазме.
30.
Гангрена нижней конечности.31.
Гангрена кишки32.
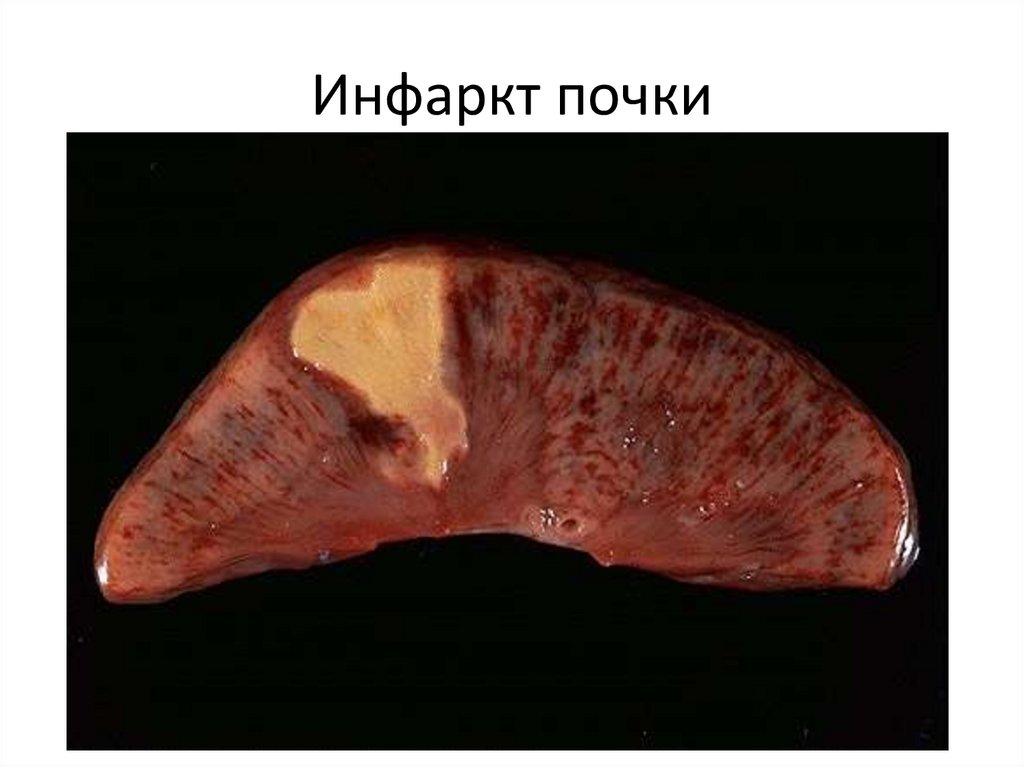
Инфаркт почки33.
• ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ (ГБ) (греч, hyper- +tonos напряжение). Син.: эссенциальная
артериальная гипертензия, первичная
артериальная гипертензия— распространенная
болезнь мало изученной этиологии, основными
проявлениями которой являются: повышенное
артериальное давление в частом сочетании с
регионарными, главным образом церебральными,
расстройствами сосудистого тонуса.
• ГБ характеризуется стадийностью в развитии
симптомов,
• выраженной зависимостью течения от
функционального состояния нервных механизмов
регуляции артериального давления
• отсутствием видимой причинной связи болезни с
первичным органическим повреждением какихлибо органов или систем.
34.
• Последнее обстоятельство отличает ГБ от такназываемых симптоматических, или вторичных,
артериальных гипертензий, в основе которых
лежит органическое поражение внутренних органов
или систем, участвующих в формировании или
регуляции АД, например, почек, надпочечников и
др.
• Симптоматические артериальные гипертензии
составляют 5-10% всех случаев повышения АД,
90-95% приходится на долю ГБ.
• ГБ страдает 20-30 % взрослого населения мира.
ГБ вместе с ИБС и ЦВБ – является одной из
основных причин смерти населения развитых стран.
• В России смертность больных ГБ в возрасте 35-65
лет
в 2 раза выше, чем в Западной Европе.
35.
• Факторы риска ГБ:1. Генетические факторы (ГБ часто имеет
семейный характер).
2. Эмоциональные стрессы, особенно
длительные нервно-психические
расстройства.
3. Почечный фактор. При высокой активности
ренин-ангиотензин-альдостероновой
системы развивается вазоконстрикторная
гипертензия, при низкой активностигиперволемическая гипертензия.
4. Избыточное потребление поваренной соли,
что обычно сопровождается недостатком К,
Са и Мg, что играет роль в патогенезе ГБ.
36.
5. Гормональные факторы.6. Избыточная масса тела.
7. Курение и злоупотребление алкоголем.
8. Профессиональные факторы:
чрезмерное длительное напряжение
внимания, сдерживание отрицательных
эмоций, вибрация, электромагнитное
поле, постоянный шум.
9. Малоподвижный образ жизни.
37.
Этиология и патогенез• ГБ – многофакторное заболевание, вызванное
сочетанием генетической предрасположенности и
хронического нервного перенапряжения.
• Г.Ф. Ланг и А.Л. Мясников показали, что под влиянием
стресса происходит срыв ВНД в виде невроза, в
результате чего формируется прессорная доминанта ,
сокращаются резистивные сосуды. В дальнейшем
включаются гуморальные прессорные механизмы, в
первую очередь почечные, что приводит к устойчивому
повышению АД.
• Генетическая предрасположенность представлена
дефектом почечного объёмного механизма регуляции
АД, что сопровождается нарушением выделения
почками Na и увеличением объема циркулирующей
крови, а также генерализованным мембранным
дефектом Na-Ca2+ транспорта, приводящим к
повышению содержания Ca2+в стенке сосуда (Постнов
Ю.В. и Орлов С.Н.).
• Остальные факторы риска лишь ускоряют развитие ГБ.
38.
• В результате действия всех патогенетических механизмоввозникает гемодинамическая основа ГБ – неадекватное
повышение периферического сопротивления,
обусловленное повышением сосудистого тонуса,
увеличением объёма циркулирующей крови и
интерстициальной жидкости.
• Начало ГБ – длительное психоэмоциональное перенапряжение, приводящее к снижению тормозного влияния коры головного мозга на подкорковые центры и
появлению застойного очага возбуждения в гипоталамогипофизарной системе. Это нарушает регуляцию подкорковых вегетативных центров и жиро-белкового обмена.
• Возникает стойкое перевозбуждение прессорных центров,
спазм артериол и повышение АД. Это стимулирует
барорецепторы каротидного синуса и дуги аорты, что на
начальных этапах заболевания нормализует АД .
39.
• При сохранении психоэмоциональногоперенапряжения нарастает нагрузка на
барорецепторы синокаротидной зоны,
присоединяется активация симпатоадреналовой
системы, включается почечный фактор,
усиливающий спазм артериол.
• Избыточное потребление NaCl усиливает влияние
почечного фактора. Длительному спазму артериол
способствует генетический дефект клеточных
мембран миоцитов, приводящий к накоплению в
клетках Ca и Na, что делает их особо
чувствительными к прессорным влияниям
нейромедиаторов и других гуморальных факторов.
40.
• Нарушение регуляции липидного обмена,накопление в крови ЛПНП и ЛПОНП при
снижении содержания ЛПВП, постоянно
повышенное АД ускоряет прогрессирование
атеросклеротического процесса. В ответ на
длительную нагрузку повышенным АД в стенках
аорты, крупных и средних артерий возникает
гиперэластоз, позже эластофиброз и
повреждение эндотелия.
• Развивается типичный для ГБ атеросклероз,
характеризующийся большей выраженностью
и образованием циркулярных а/с бляшек.
• Изменения в сосудах крупного и среднего
калибра называется макроангиопатия.
41.
• Существуют доброкачественная и злокачественнаяформы ГБ.
• Стадии доброкачественной ГБ: транзиторная,
сосудистая, органная.
• 1. Транзиторная стадия (доклиническая,
функциональная). В артериолах в результате
повторяющихся спазмов развивается гиперплазия
миоцитов, гипертрофия и гиперэластоз стенок
артериол. Развивается компенсаторная
гипертрофия стенок левого желудочка сердца.
• Могут возникать гипертонические кризы,
сопровождающиеся выраженной плазморрагией в
стенках артериол, фибриноидными некрозами и
кровоизлияниями.
42.
• 2. Сосудистая стадия. Характерны стойкоеповышение АД и типичные изменения
сосудов, прежде всего артериол, крупных и
средних артерий (макроангиопатия), а также
сердца. В результате повторяющихся
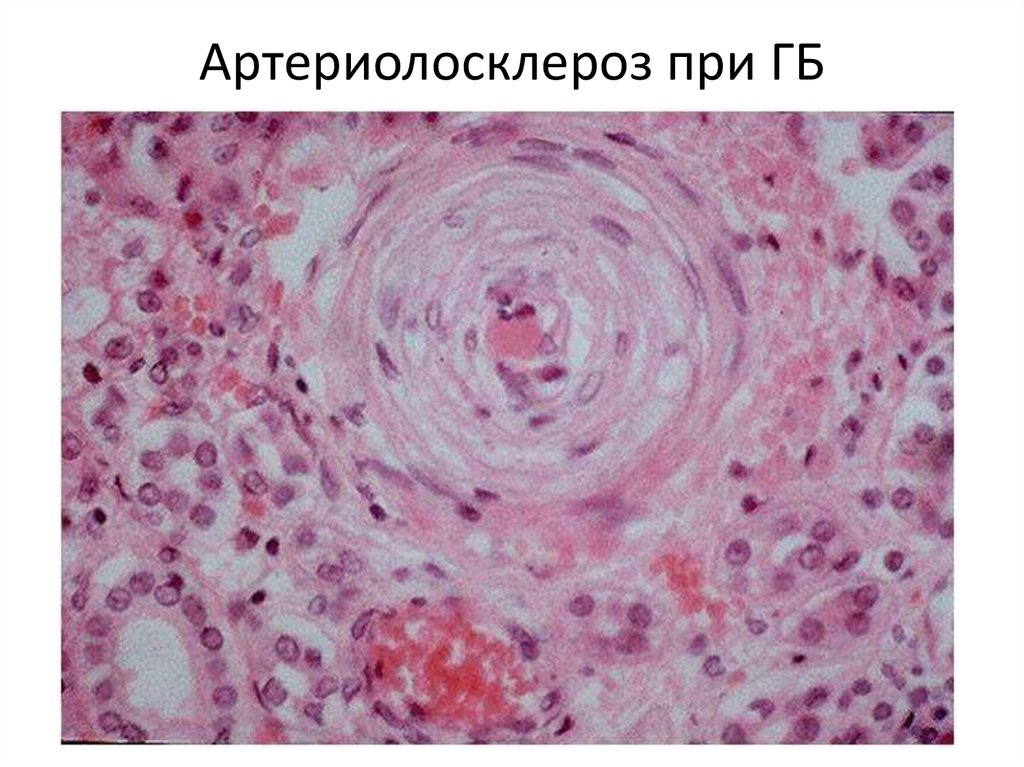
спазмов и гипоксии стенок артериол в них
развивается гиалиноз и артериолосклероз
(микроангиопатия).
• Микроангиопатия имеет диффузный
характер, но в большей степени выражена в
почках, сетчатке глаз, головном мозгу и
поджелудочной железе.
43.
• Макроангиопатия наиболее выражена в аорте,коронарных артериях, сосудах почек, головного мозга,
поджелудочной железы, сонных и позвоночных
артериях, характеризуется развитием циркулярных
атеросклеротических бляшек.
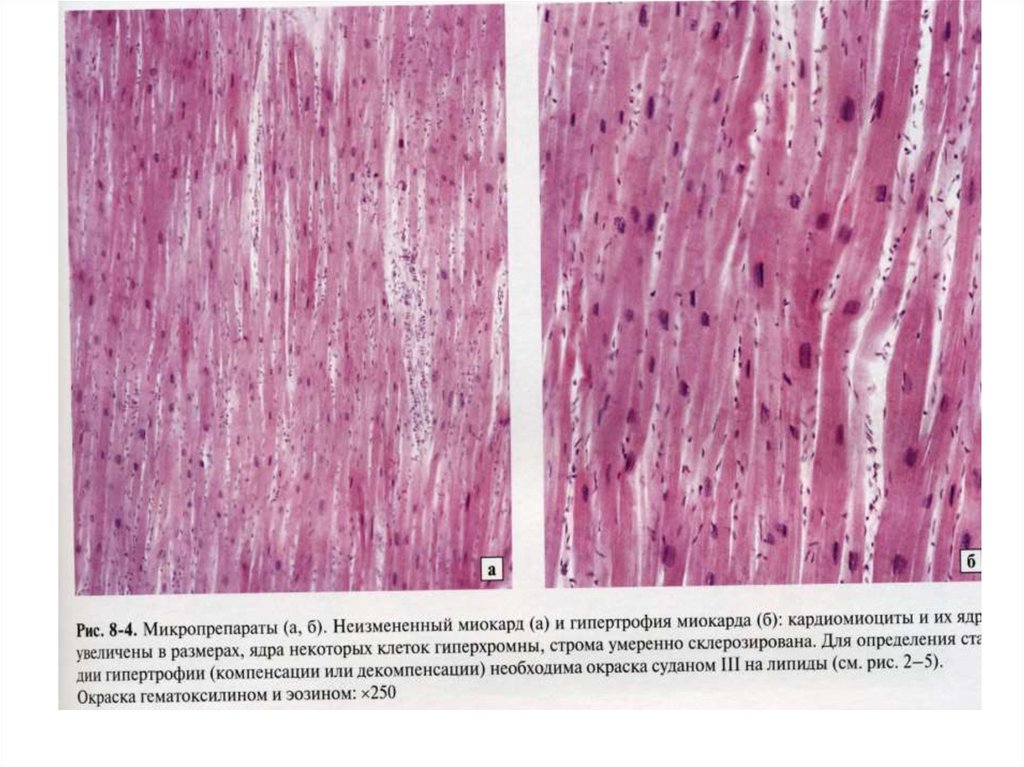
• Нарастает гипертрофия миокарда. В стадию
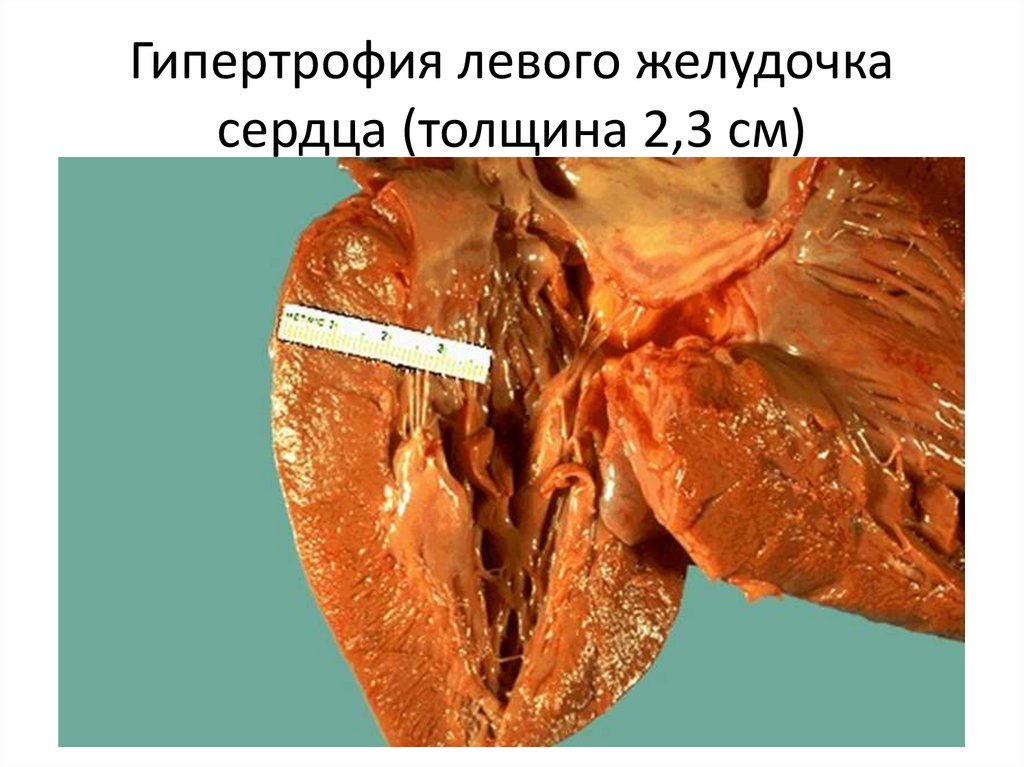
компенсации его масса может достигать 1000 г,
толщина миокарда левого желудочка – до 2-3 см
(«бычье сердце»). Эта стадия называется
концентрической гипертрофией.
• Прогрессирующие гипоксические изменения в
результате поражения сосудов приводят к дистрофическим изменениям КМЦ, нарушению их тонуса и
мелкоочаговому кардиосклерозу. Развивается
эксцентрическая гипертрофия миокарда, что
характерно для стадии декомпенсации.
44.
• 3. Органная стадия. Изменения в органах нарастаютмедленно, возникают атрофические и
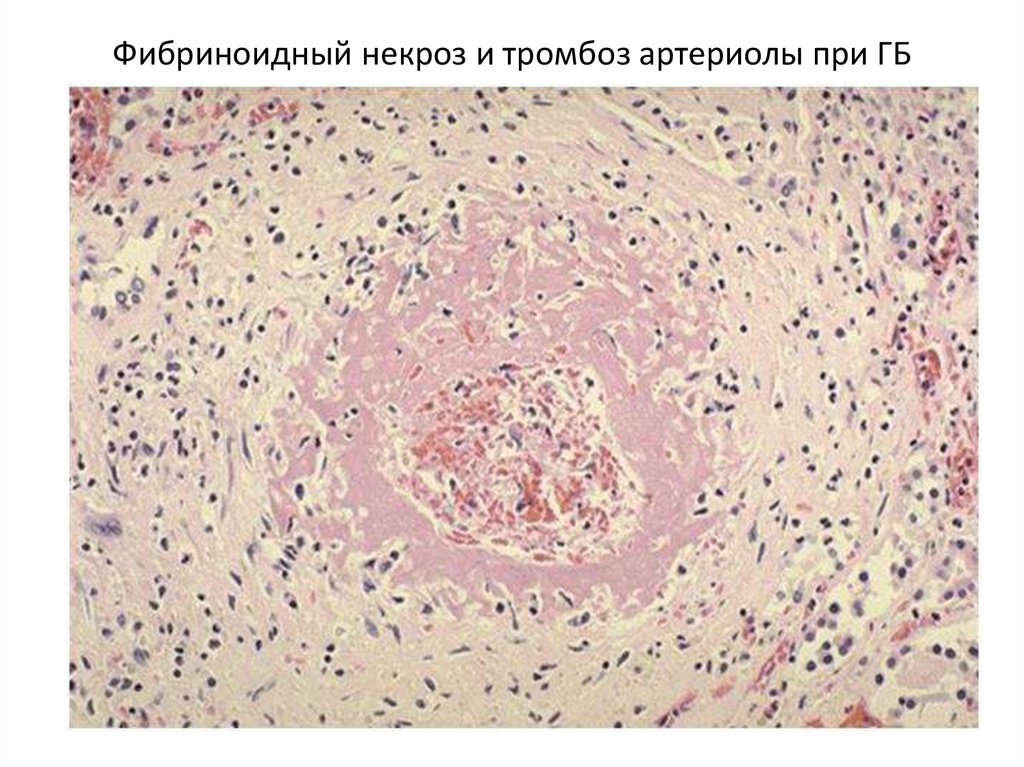
склеротические процессы. Во время кризов в
результате острого спазма, фибриноидного некроза
и тромбоза артерий возможно развитие
кровоизлияний и инфарктов.
• Клинико-морфологические формы ГБ:
• 1. Церебральная форма вместе с атеросклерозом
артерий головного мозга является основой
цереброваскулярных заболеваний (ЦВБ).
• 2. Кардиальная форма вместе с атеросклерозом
коронарных артерий служит причиной ИБС.
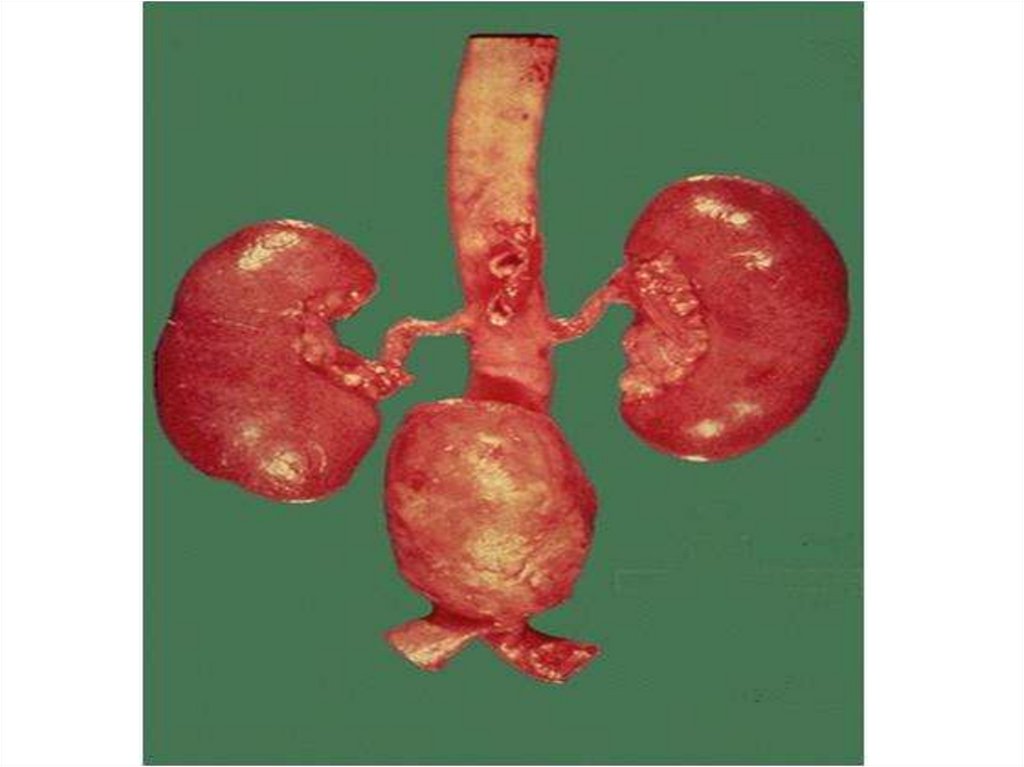
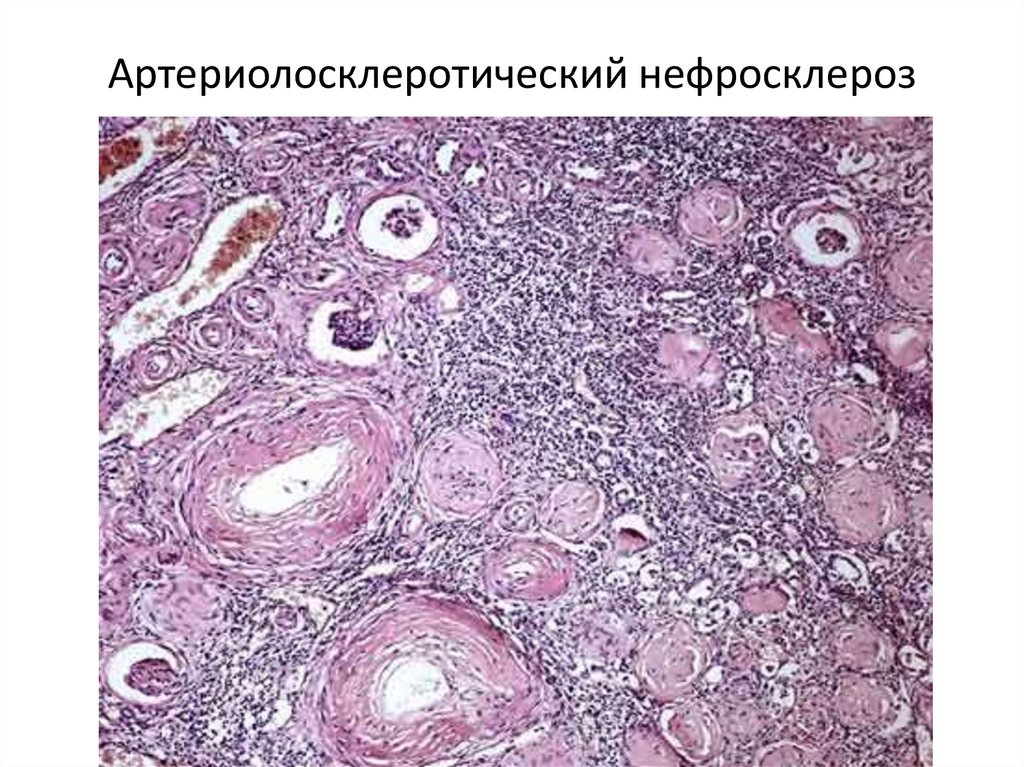
• 3. Почечная форма характеризуется
прогрессирующим склерозом и гиалинозом части
клубочков, развитию первично-сморщенной почки,
ХПН и уремии.
45.
• Злокачественная ГБ.• Это не самостоятельное заболевание, а вариант
течения ГБ. Быстро нарастает АД, заболевание
характеризуется повторяющимися
гипертоническими кризами.
• Морфологические признаки гипертонического
криза: в артериолах возникает гофрированность и
деструкция базальной мембраны эндотелия,
плазматическое пропитывание или фибриноидный
некроз ее стенки, образование аневризм, что может
осложниться кровоизлиянием, тромбозом и
инфарктами.
• Основной орган-мишень – почки, что
сопровождается в клинике гематурией, может
привести к развитию ОПН вследствие
фибриноидного некроза приводящих артериол и
петель почечных клубочков.
46.
Осложнения и исходы ГБ• 1. Хроническая сердечная недостаточность.
• 2. ХПН.
• 3. Инфаркт миокарда.
• 4. Инсульт (инфаркт или кровоизлияние в
головной мозг).
• 5. Расслаивающая аневризма аорты.
• 6. Кровоизлияния и инфаркты в различных
органах.
• 7. ОПН – редко.
47.
Гипертрофия левого желудочкасердца (толщина 2,3 см)
48.
49.
Артериолосклероз при ГБ50.
Фибриноидный некроз и тромбоз артериолы при ГБ51.
Артериолосклеротический нефросклероз52.
Цереброваскулярные заболевания (ЦВБ)Характеризуются острыми нарушениями мозгового
кровообращения, фоном для развития которых
являются атеросклероз и гипертоническая болезнь.
В клинике используется термин инсульт (от лат. insultare -скакать), или мозговой удар.
Различают следующие основные группы ЦВБ:
1. Заболевания головного мозга, связанные с
ишемическими повреждениями — ишемическая
энцефалопатия, ишемический и геморрагический
инфаркты головного мозга (кровоизлияние возникает
вторично из демаркационной зоны);
2. Внутричерепные кровоизлияния;
3. Гипертензионные цереброваскулярные заболевания
— лакунарные изменения, субкортикальная
лейкоэнцефалопатия, гипертензионная энцефалопатия.
53.
• Инфаркты головного мозга.
Причины инфарктов головного мозга аналогичны таковым при
ИБС, но в некоторых случаях ишемия может быть вызвана
сдавлением сосуда выростами твердой мозговой оболочки при
дислокации головного мозга, а также падением системного АД.
Ишемический инфаркт головного мозга характеризуется
развитием колликвационного некроза неправильной формы
("очаг размягчения").
Макроскопически определяется только через 6—12 ч.
Через 48—72 ч формируется зона демаркационного
воспаления, а затем происходит резорбция некротических масс
и образуется киста.
На месте некроза небольших размеров развивается глиальный
рубчик.
Геморрагический инфаркт головного мозга чаще является
результатом эмболии артерий головного мозга, имеет корковую
локализацию.
Геморрагический компонент развивается за счет диапедеза в
демаркационной зоне и особенно выражен при
антикоагулянтной терапии.
54.
• Внутричерепные кровоизлияния.
Подразделяют на :
1. внутримозговые (гипертензионные),
2. субарахноидальные (аневризматические),
3. смешанные (паренхиматозные и субарахноидальные —
артериовенозные пороки).
Внутримозговые кровоизлияния развиваются при разрыве
микроаневризм в местах бифуркаций внутримозговых
артерий у больных гипертонической болезнью (гематома),
а также в результате диапедеза (петехиальные
кровоизлияния, геморрагическое пропитывание).
Кровоизлияния локализуются чаще всего в подкорковых
узлах головного мозга и мозжечке. В исходе формируется
ржавая киста за счет отложений гемосидерина.
Субарахноидальные кровоизлияния возникают за счет
разрыва аневризм крупных церебральных сосудов не
только атеросклеротического, но и воспалительного,
врожденного и травматического генеза.
55.
• Гипертензионные цереброваскулярные заболевания.• Развиваются у людей, страдающих гипертензией.
• Лакунарные изменения. Представлены множеством
мелких ржавых кист в области подкорковых ядер.
• Субкортикальная лейкоэнцефалопатия.
Сопровождается субкортикальной потерей аксонов и
развитием демиелинизации с глиозом и
артериологиалинозом.
• Гипертензионная энцефалопатия. Возникает у больных
с злокачественной формой гипертонической болезни и
сопровождается развитием фибриноидного некроза
стенок сосудов, петехиальных кровоизлияний и отека.
• Осложнения инсультов:
• Параличи (гемиплегии, тетраплегии).
• Отек головного мозга с дислокация ствола головного
мозга и развитием центральной асфиксии.
• Прорыв крови в полости желудочков.



































 medicine
medicine








