Similar presentations:
Мочевой синдром в практике семейного врача. Определения понятия «мочевой синдром», виды нарушений мочевого осадка
1. Мочевой синдром в практике семейного врача. Определения понятия «мочевой синдром», виды нарушений мочевого осадка.
НОСИРОВА М.П. – к.м.н., доценткафедры семейной медицины
ТГМУ имени Абуали ибни Сино
.
2. Мочевой синдром
- это комплекс изменений физических, химических
свойств и микроскопической характеристики осадка
мочи при патологических состояниях (протеинурия,
гематурия, лейкоцитурия, цилиндрурия и др.),
• которые могут сопровождаться клиническими
симптомами заболеваний почек (отеки, гипертония,
дизурия и т.д.) или существовать изолированно, без
какой-либо другой почечной симптоматики.
1) Наличие мочевого синдрома всегда является
важнейшим доказательством поражения почек.
2) Значительная часть заболеваний почек может
длительное время иметь латентное, то есть скрытое
течение и проявляться только мочевым синдромом
3. ИЗМЕНЕНИЯ
• Диурез:1) Полиурия.
2) Олигурия.
3) Анурия
Плотность:
Состав мочи:
1) Гиперстенурия. 1) Значительные
2) Гипостенурия.
изменения
3) Изостенурия.
нормальных
4) Гипоизостенурия.
компонентов мочи.
2) Появление
патологических
компонентов мочи.
4. ПРОТЕИНУРИЯ
Протеинурия — это выделение с мочой белка в количестве, превышающемнормальные значения. В норме за сутки в мочу экскретируется не более 50
мг
белка,
состоящего
из
профильтровавшихся
плазменных
низкомолекулярных белков.
5. ПРОТЕИНУРИИ ПО СВЯЗИ С ЗАБОЛЕВАНИЯМИ
Функциональная - невысокая (до 1 г/сутки), обычно преходящая,изолированная:
1. Ортостатическая (встречается у молодых лиц 13–20 лет, не
превышает 1 г/сутки, исчезает в положении лежа.
2. Лихорадочная (до 1–2 г/сутки). Наблюдается при лихорадочных
состояниях, чаще у детей и стариков, исчезает при нормализации
температуры тела, в ее основе лежит повышение клубочковой
фильтрации.
3. Протеинурия напряжения (маршевая). Возникает после
тяжелого физического напряжения, выявляется в первой порции
мочи, исчезает при обычных физических нагрузках. В ее основе
лежит перераспределение кровотока с относительной ишемией
проксимальных канальцев.
4. Протеинурия при ожирении. Связана с развитием
внутриклубочковой гипертензии и гиперфильтрации на фоне
повышенной концентрации ренина и ангиотензина.
5. Физиологическая протеинурия. К ее появлению может
привести беременность, поскольку она сопровождается
возрастанием клубочковой фильтрации без увеличения
канальцевой реабсорбции.
6. Идиопатическая преходящая. Выявляется у здоровых лиц при
медицинском обследовании и отсутствует при последующих
исследованиях мочи.
6.
• Патологические - выявляются призаболеваниях почек, мочевыводящих путей,
а также при воздействии внепочечных
факторов.
7. ПРОТЕИНУРИЯ ПО ИСТОЧНИКУ
• ПРЕРЕНАЛЬНАЯ: или протеинурия1. «переполнения», наблюдается при• ПОСТРЕНАЛЬНАЯ:
миеломной болезни (протеинурия
• имеет внепочечное
Бенс-Джонса), рабдомиолизе,
происхождение,
макроглобулинемии Вальденстрема,
развивается при
массивном внутрисосудистом
наличии
гемолизе.
бактериального
2. Протеинурия переполнения может
воспалительного
колебаться от 0,1 до 20 г/сутки.
процесса в
мочевыделительной
3. Высокая протеинурия (более 3,5
системе
г/сутки.) не всегда является
(пиелонефриты) из-за
признаком нефротического
увеличения
синдрома, так как не сопровождается
экссудации протеинов
гипоальбуминемией и другими его
плазмы в мочу.
признаками.
8. РЕНАЛЬНАЯ:
1. Клубочковая протеинурия наблюдается прибольшинстве заболеваний почек — гломерулонефритах
(первичных и при системных заболеваниях),
амилоидозе почек, диабетическом гломерулосклерозе, а
также при гипертонической болезни, «застойной»
почке.
2. Канальцевая протеинурия наблюдается при
интерстициальном нефрите, пиелонефрите,
врожденных тубулопатиях (синдром Фанкони) и других
заболеваниях почек с преимущественным поражением
канальцев.
• Соотношение альбумина и β2-микроглобулина — 10:1, и
α1-микроглобулин указывают на канальцевую
протеинурию. При клубочковой протеинурии такое
соотношение будет превышать 1000:1.
9. ПРОТЕИНУРИЯ ПО СТЕПЕНИ ВЫРАЖЕННОСТИ
• МИКРОАЛЬБУМИНУРИЯ – выделение альбумина смочой (от 15-30 до 300–500 мг/сутки), встречается при:
1) диабетическая нефропатия,
2) поражения почек при артериальной гипертензии,
3) отторжения почечного трансплантата
НИЗКАЯ и УМЕРЕННАЯ до 1
г/сутки:
1) гломерулонефрит
2) пиелонефрит,
3) нефролитиаз,
4) опухоли почек,
5) туберкулез и др
ВЫСОКАЯ
(НЕФРОТИЧЕСКАЯ) – более 3-
3,5 г/сутки:
Наличие высокой
протеинурии в сочетании
гипоальбуминемией и
является признаком
нефротического синдрома.
10. Гемоглобин мочи. В норме гемоглобин в общем анализе мочи отсутствует.
• Гемоглобинурия обусловлена внутрисосудистым гемолизом.Клинически гемоглобинурия проявляется выделением мочи
чёрного цвета, дизурией, нередко болями в пояснице. В отличие
от гематурии при гемоглобинурии эритроциты в осадке мочи
отсутствуют, а в сыворотке крови повышен
уровень непрямого билирубина.
• Эритроциты (гематурия, кров в моче).
• За сутки с мочой выделяется 2 млн. эритроцитов, что при
исследовании осадка мочи составляет в норме 0-3 эритроцита в
поле зрения для женщин, и 0-1 эритроцит в поле зрения для
мужчин. Всё, что выше — это гематурия.
11. Наиболее частые причины гематурии в возрастном аспекте.
Возрастныеграницы
Причины гематурии
Тромбоз печеночной вены на фоне острой инфекции (сепсис,
Период
энтероколит),
асфексии;
геморрагическая
болезнь
новорожденности, новорожденного; нефробластома; гемолитико-уремический
грудной возраст синдром; пороки развития почек и мочевых путей
(поликистоз, гидронефроз, клапан задней уретры);
метаболические нарушения
Дошкольный
возраст
Травмы, повреждения наружных половых органов,
инородное тело уретры, геморрагический цистит, инфекция
мочевой системы, пороки развития почек и мочевых путей,
дисметоболическая
нефропатия,
гломерулонефрит,
геморрагический васкулит, опухоль почек, тробопатии,
коагулопатии
Цистит, уретрит, травмы почек, гломерулонефрит, системная
Школьный возраст красная волчанка, геморрагический васкулит, пиелонефрит,
коагулопатия, тромбопатия, опухоль почек
12. ВНЕПОЧЕЧНАЯ ГЕМАТУРИЯ
ПричинаИсточник гематурии
Камни
1) Мочеточники
2) Мочевой пузырь
Опухоли
1) Мочевые пути
2) Аденокарцинома предстательной железы
3) Доброкачественная гиперплазия предстательной железы
Инфекции и
паразитарные
инвазии
1) Острый цистит, простатит, уретрит, вызванный
бактериями или Chlamydia trachomatis
2) Туберкулёз, шистосомоз мочевых путей
Лекарства
1) Циклофосфамид (геморрагический цистит)
2) Гепарин натрия
3) Варфарин
Травмы
1) Инородное тело мочевых путей
2) Контузии мочевых путей
3) Длительная ходьба/бег
13. ПОЧЕЧНАЯ КЛУБОЧКОВАЯ ГЕМАТУРИЯ
ГруппаПримеры заболеваний
Первичные
поражения
клубочков почек
1) IgA-нефропатия
2) Острый постинфекционный гломерулонефрит
3) Мезангиокапиллярный гломерулонефрит
4) Быстропрогрессирующий гломерулонефрит
5) Фибриллярный гломерулонефрит
Вторичные
поражения (при
системных
заболеваниях)
1) Пурпура Шёнлейна-Геноха
2) Системная красная волчанка
3) Синдром Гудпасчера
4) Системные васкулиты (особенно ANCAассоциированные)
Наследственные/се
мейные
1)
2)
3)
4)
Синдром Альпорта
Болезнь тонких базальных мембран почечных
клубочков («доброкачественная» семейная гематурия)
Болезнь Фабри
Наследственный онихоартроз
14. ПОЧЕЧНАЯ НЕКЛУБОЧКОВАЯ ГЕМАТУРИЯ
ГруппаПримеры заболеваний
Первичные поражения
клубочков почек
1) Почечно-клеточный рак
2) Опухоль Вильмса (нефробластома)
Сосудистые
1) Инфаркт почки
2) Тромбоз почечных вен
Метаболические
1) Гиперкальциурия
2) Гипероксалурия
Некроз почечных
сосочков
1) Туберкулёз почки
2) Злоупотребление алкоголем
Лекарства
Острый лекарственный
тубулоинтерстициальный нефрит
Гидронефроз
Любого происхождения
Кистозные болезни
почек
Аутосомно-доминантная поликистозная
болезнь почек
Травма
Контузия или размозжение почки
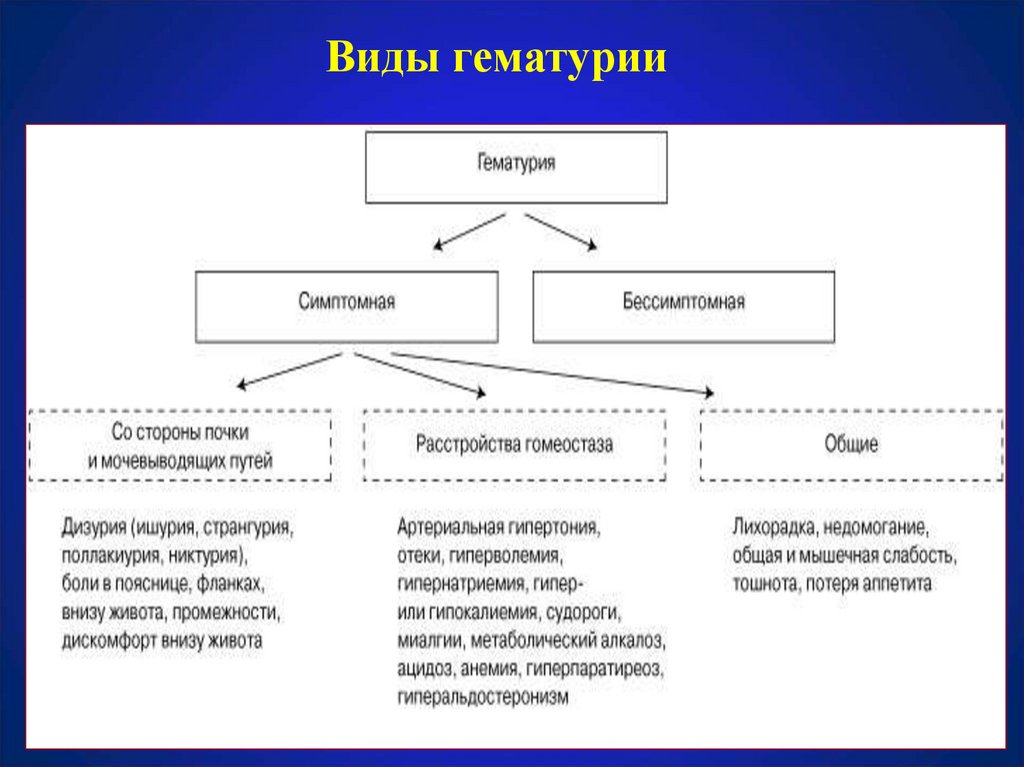
15. Виды гематурии
16. ПРОДОЛЖИТЕЛЬНОСТЬ ГЕМАТУРИИ
• Кратковременная (например, при прохождении камня).• Интермиттирующая (болезнь Берже);
• Стойкая,
упорная
(различные
варианты
гломерулонефрита, наследственный нефрит, некоторые
виды дисплазии почки)
• СТЕПЕНЬ ВЫРАЖЕННОСТИ ГЕМАТУРИИ
• МАКРОГЕМАТУРИЯ - ВЫРАЖЕННАЯ (моча цвета
«мясных помоев») – более 50 эритроцитов в поле
зрения
• УМЕРЕННАЯ - 30-50 эритроцитов в поле зрения
• НЕЗНАЧИТЕЛЬНАЯ – до 30 эритроцитов в поле зрения
17.
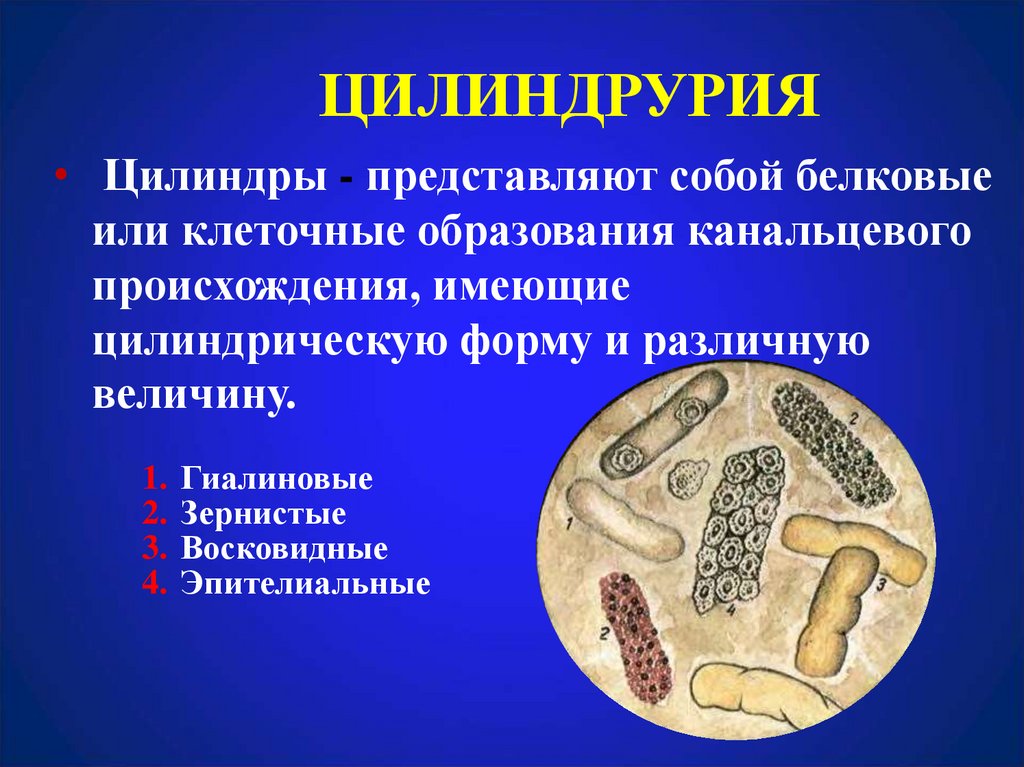
18. ЦИЛИНДРУРИЯ
• Цилиндры - представляют собой белковыеили клеточные образования канальцевого
происхождения, имеющие
цилиндрическую форму и различную
величину.
1. Гиалиновые
2. Зернистые
3. Восковидные
4. Эпителиальные
19.
1. Гиалиновые цилиндры — белковые образования, имеющиенежные контуры и гладкую, слегка зернистую поверхность
(при острых и хронических гломерулонефритах, амилоидозе,
физиологической преходящей альбуминурии, их можно
обнаружить в моче практически здоровых людей при резком
снижении ее рН и увеличении относительной плотности, что
характерно для дегидратации).
2. Зернистые цилиндры - четко контурирующиеся, состоят из
плотной зернистой массы распавшихся клеток почечного
эпителия (наличие этих цилиндров в моче свидетельствует о
дистрофических процессах в канальцах почек).
3. Фибринные - в норме не определяются, характерны для
геморрагической лихорадки с почечным синдромом.
4. Эпителиальные - сформированные из клеток эпителия,
обнаруживаются при некрозе почек, вирусных заболеваниях.
5. Лейкоцитарные - из лейкоцитов, встречаются при
пиелонефрите, волчаночном нефрите.
20.
•Восковидные цилиндрыимеют резкие контуры и
гомогенную структуру
желтого цвета (характерны
для хронических тяжелых
заболеваний почек).
•Эритроцитарные - из
эритроцитов, выявляются
при остром г/нефрите,
инфаркте почки,
злокачественной
гипертензии
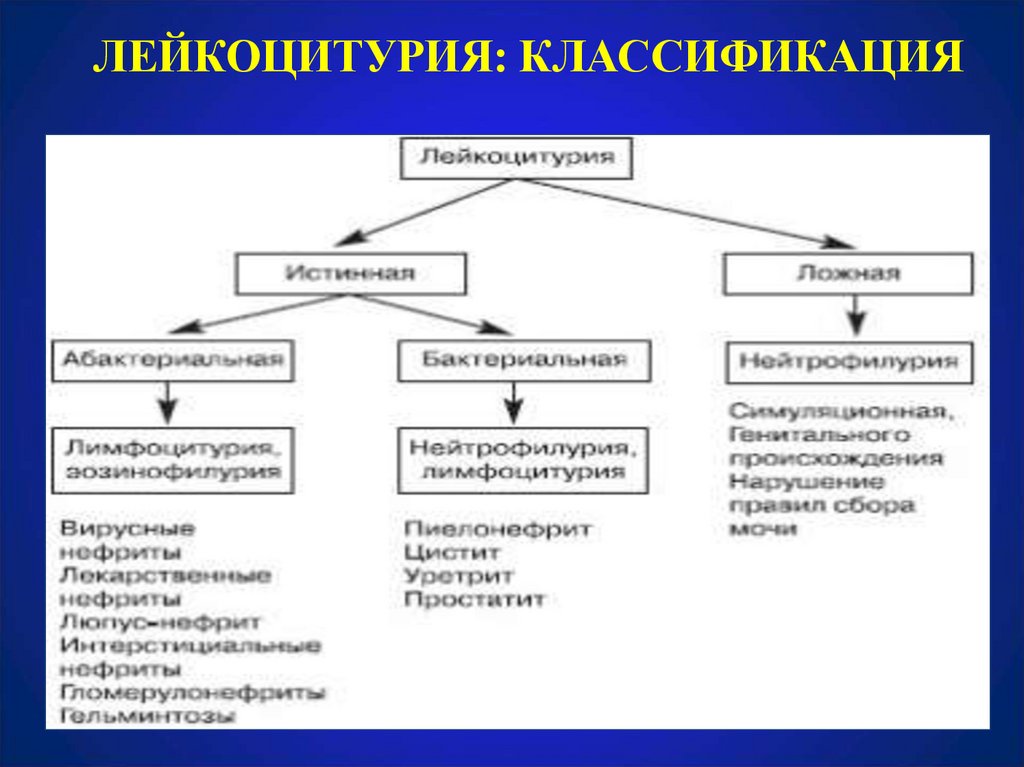
21. ЛЕЙКОЦИТУРИЯ
• Лейкоцитурия - повышение лейкоцитов в моче (вмоче здорового человека содержатся в количестве
0 - 3 в п/зр. у мужчин и 0-6 в п/зр. у женщин).
• Активные лейкоциты
в осадке мочи:
• слева - окраска
метиленовым синим
• справа – окраска смесью
генцианового
фиолетового и сафранина
22. ЛЕЙКОЦИТУРИЯ: КЛАССИФИКАЦИЯ
23. ЛЕЙКОЦИТУРИЯ: КЛАССИФИКАЦИЯ
24. Количественные методы исследования осадка мочи.
• Проба Нечипоренко — определение форменныхэлементов (лейкоцитов, эритроцитов, цилиндров) в 1
мл мочи, взятом в середине акта мочеиспускания из
утренней порции.
• Норма: лейкоцитов до 2000 в 1 мл, эритроцитов до
1000 в 1 мл, цилиндры отсутствуют или
обнаруживаются в количестве не более 20 в 1 мл.
25. Концентрационная функция почек
• 8 порций, каждые 3 часа. Количество, плотность• Вычисляют величину суточного, а также отдельно дневного и
ночного диуреза. В норме дневной диурез превышает ночной (в
1,5-2раза), количество мочи в порциях колеблется от 50до 250мл,
а относительная плотность от 1,012до 1,028.
• При функциональной недостаточности почек преобладает ночной
диурез (никтурия). При значительной недостаточности функции почек
(снижение концентрационной способности) стойко снижается
относительная плотность мочи (изогипостенурия). Повышение
относительной плотности свыше 1,028отмечается при остром
гломерулонефрите, нефротическом синдроме, наличии застойной почки
(проявление недостаточности кровообращения), сахарном диабете. При
появлении в моче сахара в концентрации 10г/л относительная
плотность мочи возрастает на 0,004.
26. Тест-полоски для анализа мочи.
•Метод сухой химии с использованиемразных типов тест-полосок для анализа
мочи. Тест-полоски, стрипты
представляют собой пластиковые или
бумажные полоски, на которых
сорбированы реагенты, образующие
определенного цвета окрашивание с
выявляемым соединением.
Тест-полоски позволяют определить наличие: белка, глюкозы,
кетоновых тел, билирубина, крови, уробилиногена мочи, выявления
лейкоцитов в моче, лейкоцитарной эстеразы, нитритов, измерять рН
и удельный вес мочи.
Для химического анализа предпочтительны пробы первой утренней
мочи, так как она наиболее концентрированная и ее анализ даёт
больше шансов исключить получение ложноотрицательных
(негативных) результатов.
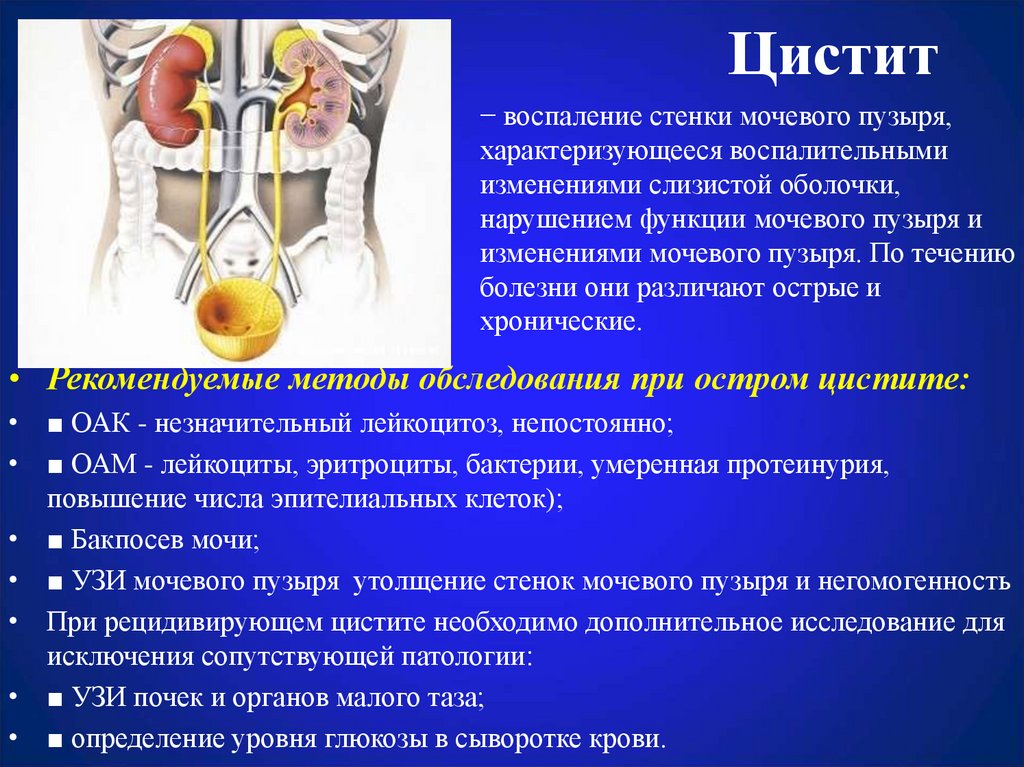
27. Цистит
• − воспаление стенки мочевого пузыря,характеризующееся воспалительными
изменениями слизистой оболочки,
нарушением функции мочевого пузыря и
изменениями мочевого пузыря. По течению
болезни они различают острые и
хронические.
• Рекомендуемые методы обследования при остром цистите:
• ■ ОАК - незначительный лейкоцитоз, непостоянно;
• ■ ОАМ - лейкоциты, эритроциты, бактерии, умеренная протеинурия,
повышение числа эпителиальных клеток);
• ■ Бакпосев мочи;
• ■ УЗИ мочевого пузыря утолщение стенок мочевого пузыря и негомогенность
• При рецидивирующем цистите необходимо дополнительное исследование для
исключения сопутствующей патологии:
• ■ УЗИ почек и органов малого таза;
• ■ определение уровня глюкозы в сыворотке крови.
28. Фармакотерапия острого цистита:
• 1. Проведение антиинфекционного лечения (нитрофурантоин,котримаксозол, ципрофлоксацин, лево- или норфлоксацин;
устранение возбудителя);
• 2. Противовоспалительная терапия (среи, свечи);
• 3. Устранение болей (ректальные свечи с анальгином и
спазмолитиками).
• Фармакотерапия хронического цистита:
• 1.Устранение причин, поддерживающих хроническое
воспаление (инфекционные, лекарственные,
уродинамические);
• 2. Инстилляции в мочевой пузырь (эмульсий антибиотиков,
гидрокортизона, метилурацила, препаратов серебра).
29. Профилактика.
• Во-первых, следует обращать внимание на правила личнойгигиены.
• Во-вторых, необходимо следить, чтобы не было
переохлаждений
• В-третьих, максимально быстро реагировать на любые
недомогания или заболевания.
• Осложнения.
• Первым и самым грозным осложнением является
пиелонефрит.
• Другим серьёзным последствием цистита может
быть пузырно-мочеточниковый рефлюкс.
30. Пиелонефрит
• Неспецифический воспалительный процесс с поражениемчашечно-лоханочной системы, интерстициальной ткани и
почечных канальцев с последующим поражением клубочков и
сосудов. Причины: инфекция, нарушение уродинамики,
нарушение иммунитета. По течению болезни бывает острый и
хронический пиелонефрит.
• Острый пиелонефрит – причиной является инфекция
(кишечная палочка, стафилококк, стрептококк), источником
инфекции является – хронический тонзилит, фурункулез, мастит,
аднексит.
• Хронический пиелонефрит – иммуноопосредованное
неспецифическое воспаление, преимущественно
интерстициальной ткани в сочетании с поражением мочевых
путей с последующим поражением почечных клубочков и
сосудов. Он является следствием неизлеченного либо
недиагностированного острого пиелонефрита.
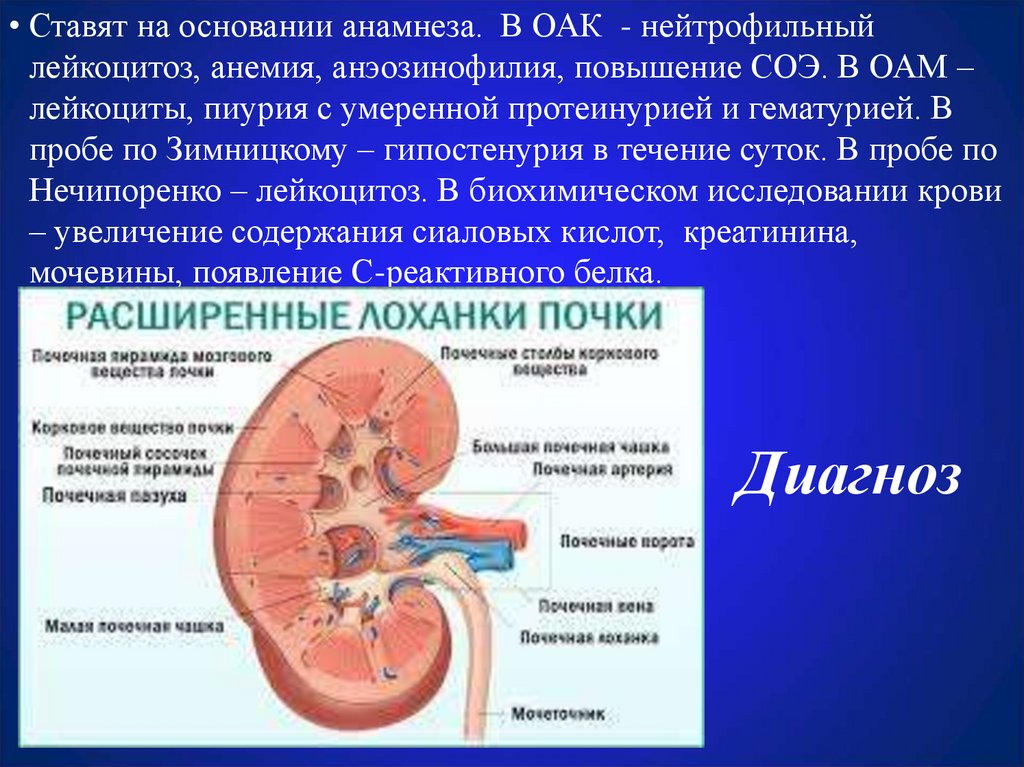
31. Диагноз
• Ставят на основании анамнеза. В ОАК - нейтрофильныйлейкоцитоз, анемия, анэозинофилия, повышение СОЭ. В ОАМ –
лейкоциты, пиурия с умеренной протеинурией и гематурией. В
пробе по Зимницкому – гипостенурия в течение суток. В пробе по
Нечипоренко – лейкоцитоз. В биохимическом исследовании крови
– увеличение содержания сиаловых кислот, креатинина,
мочевины, появление С-реактивного белка.
Диагноз
32. Диагноз
• На обзорной рентгенограмме обнаруживается увеличение одной из почек вобъеме, при экскреторной урографии – резкое ограничение подвижности
пораженной почки при дыхании, отсутствие или более позднее появление тени
мочевыводящих путей на стороне поражения. Назначают УЗИ почек,
экскреторную пиелографию для выявления изменения чашечно-лоханочной
системы. При микционной уретрографии выявляют анатомические и
функциональные особенности, наличие рефлюксов.
Диагноз
33. Лечение.
Лечение.• Задачи лечения: ликвидация и уменьшение микробновоспалительного процесса в почечной ткани и мочевых путях;
нормализация обменных нарушений и функционального состояния
почек; стимуляция регенераторных процессов; уменьшение
склеротических процессов в интерстициальной ткани.
•В остром периоде. стол № 7а, потребление до 2 л жидкости в
сутки, рациональное питание с целью уменьшения нагрузки на
транспортные системы канальцев и коррекцию обменных
нарушений; ранняя санация очагов инфекции; для улучшения
местного кровообращения, уменьшения болей назначают тепловые
процедуры. Если боли не стихают, то применяют спазмолитики.
Проводится антибактериальная терапия I порядка:
амоксациллин+клавулановая каждые 8 часов, курс лечения которой
не менее 7 дней; цефалексин каждые 8 часов, в течении 7 – 10 дней;
парацетамол при высокой температуре тела.
34. Хронический пиелонефрит
• может быть следствием неизлеченного острого пиелонефрита, т.е. может протекать без острых явлений с начала заболевания. В
анализе крови отмечают нейтрофильный лейкоцитоз В анализе
мочи в осадке мочи определяется преобладание лейкоцитов над
другими форменными элементами мочи, бактериурия.
• Артериальная гипертензия – частый симптом хронического
пиелонефрита, особенно двустороннего процесса.
• Проводят дифференциальную диагностику между
пиелонефритом, гипертонической болезнью и вазоренальной
гипертензией.
• Дифдиагностика с хроническим гломерулонефритом: характер
мочевого синдрома (преобладание лейкоцитурии над гематурией,
наличие активных лейкоцитов, значительная бактериурия при
пиелонефрите), данные экскреторной урографии. Нефротический
синдром свидетельствует о наличии гломерулонефрита.
35. Гломерулонефрит
• – иммуноаллергическое заболевание с преимущественнымпоражением сосудов клубочков – протекает в виде острого или
хронического процесса с повторными обострениями и
ремиссиями. Варианты гломерулонефрита: нефритический,
нефротический, смешанный, гематурический, изолированный
мочевой синдром.
• Острый гломерулонефрит – это циклически протекающее
инфекционно-аллергическое заболевание почек, развивающееся
чаще через 1 – 3 недели после перенесенного инфекционного
заболевания (чаще стрептококковой этиологии). Острый
гломерулонефрит может развиться в любом возрасте.
36. Диагностика.
Диагностика.• Количество белка в моче обычно колеблется от 1 до 10 г/л, но нередко
достигает 20 г/л и более. Небольшая протеинурия может быть с самого
начала болезни, а в некоторые периоды она даже может отсутствовать.
Небольшие количества белка в моче у больных, перенесших острый
нефрит, наблюдаются долго и исчезают только через 3 – 6, а в ряде случаев
даже 9 – 12 месяцев от начала заболевания.
• Гематурия – обязательный признак острого гпомерулонефрита.
Бывает макрогематурия и микрогематурия, иногда количество
эритроцитов может не превышать 10 – 15 в поле зрения.
Цилиндрурия не обязательный симптом гпомерулонефрита.
Лейкоцитурия бывает незначительной, однако иногда
обнаруживают 20 – 30 и более лейкоцитов в поле зрения. При
этом всегда все же отмечается количественное преобладание
эритроцитов над лейкоцитами, что лучше выявляется при
подсчете форменных элементов осадка мочи с помощью методик
Аддиса – Каковского и по Нечипоренко.
37.
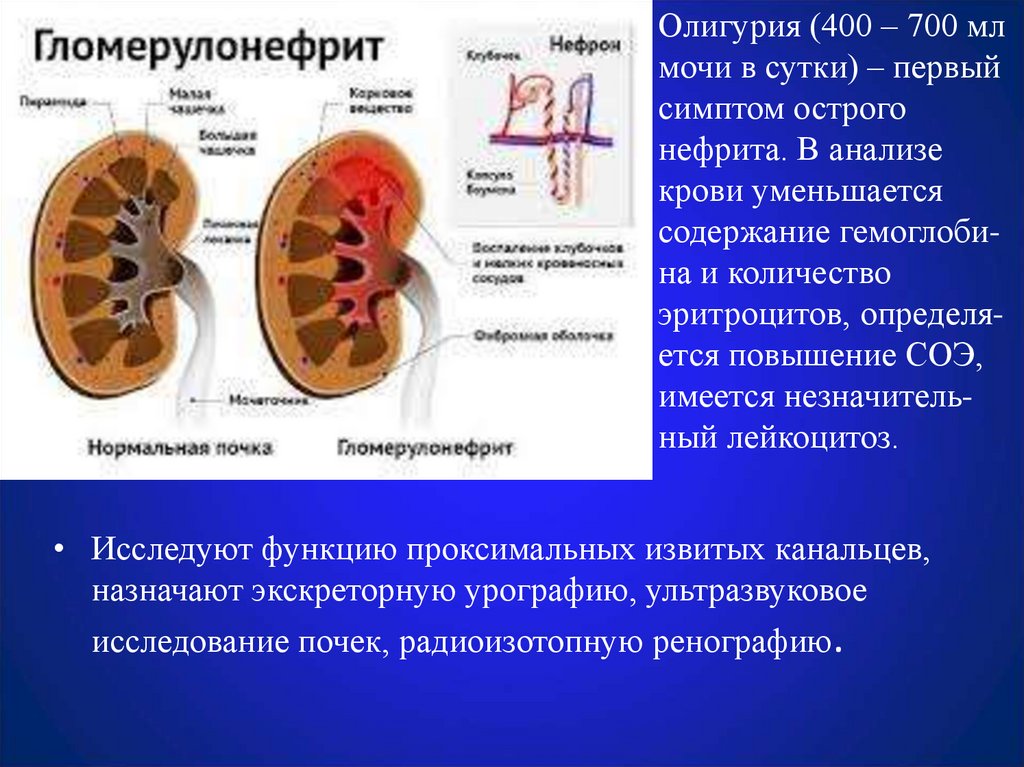
• Олигурия (400 – 700 млмочи в сутки) – первый
симптом острого
нефрита. В анализе
крови уменьшается
содержание гемоглобина и количество
эритроцитов, определяется повышение СОЭ,
имеется незначительный лейкоцитоз.
• Исследуют функцию проксимальных извитых канальцев,
назначают экскреторную урографию, ультразвуковое
исследование почек, радиоизотопную ренографию.
38. Лечение.
Лечение.• Госпитализация в стационар, назначаются постельный режим и
диету. Резкое ограничение поваренной соли в пище (не более 1,5 –
2 г в сутки) уже само по себе может приводить к усиленному
выделению воды и ликвидации отечного и гипертонического
синдромов. В дальнейшем дают арбузы, тыкву, апельсины,
картофель, которые обеспечивают почти полностью безнатриевое
питание. Жидкости можно потреблять до 600 – 1000 мл в сутки. Из
белковых продуктов лучше употреблять творог, а также яичный
белок. Жиры разрешаются в количестве 50 – 80 г в сутки. Для
обеспечения суточной калорийности добавляют углеводы.
Антибактериальная терапия показана при явной связи
гломерунефрита с имеющейся инфекцией,
• Профилактика.
• Предупреждение и раннее лечению острых инфекционных
болезней, устранению очаговой инфекции. Профилактическое
значение имеет и предупреждение резкого переохлаждения
тела.
39. Изолированный мочевой синдром
• Поздняя обращаемость больных к врачу и кпоздняя диагностика заболеваний почек:
диффузных поражений почек, опухолевого,
туберкулезного процесса
• Пациентам необходимо провести
урологическое, урорентгенологическое
обследования, УЗИ почек, по показаниям
радиоизотопное исследование, сканирование
почек, биопсия почек
40.
• Единственный способ сохранитьздоровье —
• есть то, чего не хочешь,
• пить то, чего не любишь,
• и делать то, что не нравится.
• ~ Марк Твен


































 medicine
medicine