Similar presentations:
Мочевой синдром в практике терапевта поликлиники
1. ФГБоу во «Бгму» Мз РФ Кафедра поликлинической терапии Заведующий кафедрой поликлинической терапии с курсом ИДПО д.м.н.,
ФГБОУ ВО «БГМУ» МЗ РФКафедра поликлинической терапии
Заведующий кафедрой поликлинической терапии с
курсом ИДПО д.м.н., профессор Волевач Л.В.
Мочевой синдром в практике
терапевта поликлиники:.
Пиелонефрит. Гломерулонефрит.
Лектор: д.м.н., профессор Башарова Гузель
Радисовна
Уфа
2. План лекции
1. Определение пиелонефрита.2. Этиология.
3. Предрасполагающие факторы.
4. патогенез.
5. Классификация пиелонефрита.
6. Примеры формулировки диагноза.
7. Клиническая картина.
8. Диагностика.
9. Лечение.
10. Реабилитация.
11. Критерии временной и стойкой нетрудоспособности.
12. Диспансеризация.
13. Основные почечные синдромы
3. Пиелонефрит. Ведение больных в условиях поликлиники.
4. Пиелонефрит - неспецифическое инфекционное воспалительное заболевание почек, поражающее почечную паренхиму (преимущественно
ОпределениеПиелонефрит - неспецифическое инфекционное
воспалительное заболевание почек,
поражающее почечную паренхиму
(преимущественно интерстициальную ткань),
лоханку и чашечки.
5. ЭПИДЕМИОЛОГИЯ
1. Пиелонефриты составляют 60% всехзаболеваний почек
2. Являются самыми распространенными в
нефрологической практике
3. В 40% случаев являются причиной
хронической болезни почек
6. Эпидемиология Заболеваемость пиелонефритом имеет три возрастных пика.
• Ранний детский возраст (до 3 лет). Отмечаютзначительное преобладание заболевания среди
девочек (8:1).
• Активный репродуктивный возраст (18-35 лет).
Сохраняется преобладание женщин над мужчинами
(в среднем 7:1).
• Пожилой и старческий возраст. С 60 лет
соотношение болеющих мужчин и женщин
выравнивается, а после 70 лет пиелонефритом чаще
болеют мужчины, что связано с развитием
гипертрофических и опухолевых процессов
предстательной железы, приводящих к нарушению
уродинамики.
7. ЭТИОЛОГИЯ
Возбудителями пиелонефрита могут быть:1. Кишечная эшерихия,
2. Энтерококи,
3. Протеи,
4. Стафилококки,
5. Стрептококки
6. L-формы бактерий (рецидивы пиелонефрита)
7. Микоплазма
8. Лептоспиры
9. Грибы
.
8. ЭТИОЛОГИЯ
• У 1/3 больных острым пиелонефритоми у 2/3 больных хроническим
пиелонефритом микрофлора бывает
смешанной.
• В 30% случаев возбудитель не высевается
- это не исключает инфекционный процесс.
9. Предрасполагающие факторы
Общие:Местные:
• нарушение состояния
иммунной системы
организма,
• стресс,
• переохлаждение,
• гиповитаминоз,
• тяжелая соматическая
патология,
• сахарный диабет
• нарушение кровоснабжения
почки,
• нарушение уродинамики
верхних мочевых путей
(аномалии почек и мочевых
путей, МКБ, травмы,
сужения мочеточников,
доброкачественная
гиперплазия предстательной
железы и др.).
10. Пути распространения инфекции:
1.Гематогенный или лимфогенный(нисходящий)
2.Уриногенный (восходящий)
• Чаще пиелонефрит развивается в
результате восходящего распространения
инфекции
11. ПАТОГЕНЕЗ
Пиелонефрит развивается в следующих случаях:• Обструкции мочевыводящих путей
• Нейрогенной дисфункции мочевого пузыря
•Беременности. из-за снижения тонуса и
перистальтики мочеточников, сдавления
мочеточников плодом.
• аномальных дефектов мочевыводящих путей
12. ПАТОМОРФОЛОГИЯ
Различают три морфологические формы острогоПН:
• серозную,
• гнойную и
• гнойную с мезенхимальной реакцией.
13. Кодирование по МКБ 10
• N11.0 Необструктивный хроническийпиелонефрит,связанный с рефлюксом.
• N11.1 Хронический обструктивный
пиелонефрит.
• N20.9 Калькулёзный пиелонефрит.
14. КЛАССИФИКАЦИЯ ПИЕЛОНЕФРИТА
Первичный(необструктивный)
Вторичный
(обструктивный)
Острый.
Хронический:
• Фаза активного
воспаления.
• Фаза латентного
воспаления.
• Фаза ремиссии.
По локализации процесс может быть
одно- или двусторонним.
Острый:
• Серозный
• Гнойный
15. Первичный острый пиелонефрит
микроорганизмы проникают впочку гематогенным путем из
отдаленных очагов инфекции.
16. Характерна триада симптомов
1. повышение температуры тела,сопровождающееся ознобом,
2. боли в соответствующей поясничной области,
3. изменения в моче (лейкоцитурия, бактериурия).
Сначала проявляется общими симптомами: ознобом,
повышением температуры тела, обильным
потоотделением и головной болью, тошнотой,
рвотой, общим недомоганием. Боли в области почки
могут быть интенсивными, но тупыми и носят
постоянный характер. Симптом поколачивания
положительный. Мочеиспускание не нарушено,
олигурия.
17. Диагностика
• Сбор жалоб, анамнеза, физикальноеобследование;
• лабораторном исследовании в анализе крови
отмечается выраженный лейкоцитоз,
увеличение СОЭ. При исследовании осадка
мочи выявляется бактериурия, лейкоцитурия,
активные лейкоциты, протеинурия.
• УЗИ почек
• Экскреторная урография, радиоизотопная
урография
• Хромоцистоскопия
• КТ, МРТ
18. Вторичный острый пиелонефрит
Триада симптомов (повышение температурытела, боли в соответствующей поясничной
области, изменения мочи);
Самочувствие больного быстро ухудшается:
высокая температура тела, усиливаются
общая слабость, адинамия, головная боль,
жажда, сухость во рту, появляются рвота,
эйфория, тахикардия. Боли в поясничной
области принимают постоянный
интенсивный характер. Пальпируется
увеличенная и болезненная почка. Резко
выражен симптом поколачивания
19. ЛЕЧЕНИЕ
Большинство случаев – консервативное (встационаре)
- Постельный режим, диета
- Симптоматическая терапия
- Антибактериальная терапия с учётом
чувствительности.
20. АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ:
- Фторхинолоны, цефалоспорины,аминогликозиды
(антибиотикограмма)
- противовоспалительная,
дезинтоксикационная, терапия
- препараты, улучшающие кровоснабжение
21. Хронический пиелонефрит
Может быть следствием неизлеченогоострого пиелонефрита или первичнохроническим, т. е. может протекать без
острых явлений с начала заболевания.
У большинства больных хронический
пиелонефрит возникает в детском
возрасте, особенно у девочек.
22. Причина перехода заболевания в хроническую форму являются:
неадекватное лечение острого пиелонефрита;нарушение оттока мочи из полостной системы
почки при МКБ, стриктурах мочеточника, ПМР,
доброкачественной гиперплазии
предстательной железы и др.;
общие сопутствующие заболевания,
вызывающие ослабление организма, сахарный диабет, ожирение, болезни
желудочно-кишечного тракта и др.;
иммунодефицитные состояния.
23. І. Фаза активного воспалительного процесса:
Лейкоцитурия 25000 и более в 1 мл мочиБактериурия 100000 и более в 1 мл мочи
Активные лейкоциты 30% и более в моче
клетки Штернгеймера-Мальбина в моче
Титр антибактериальных антител в реакции
пассивной гемаглютинации РПГА повышен
СОЭ выше 12 мм/ч
Повышение в крови количества средних
молекул в 2-3 раза
24. І І. Фаза латентного воспалительного процесса:
Лейкоцитурия до 2500 в 1 мл мочиБактериурия не превышает 10000 в 1 мл
мочи
Активные лейкоциты 15-30% в моче
Титр антибактериальных антител в реакции
поссивной гемагглютинации (РПГА)
нормальный
СОЭ не выше 12 мм/ч
Повышение в крови количества средних
молекул в 1,5-2 раза
25. ІІІ.Фаза ремиссии
Лейкоцитурия отсутствуетБактериурия отсутствует
Активные лейкоциты отсутствуют
Титр антибактериальных антител в РПГА
(реакция пассивной гемагглютинации)
нормальный.
СОЭ ниже 12 мм/ч
Уровень средних молекул в пределах нормы
26. Симптомы
Хронический пиелонефрит характеризуетсятупой постоянной болью в поясничной
области на стороне пораженной почки.
Дизурические явления у большинства
больных отсутствуют. В период обострения
лишь у 20% больных повышается
температура. В осадке мочи определяется
преобладание лейкоцитов над другими
форменными элементами мочи.
27. Диагностика
Сбор жалоб, анамнеза, физикальное обследованиелабораторном исследовании в анализе крови отмечается
выраженный лейкоцитоз (до 30-40 тыс.) со
значительным нейтрофильным сдвигом лейкоцитарной
формулы влево до юных форм, увеличение СОЭ до 4080 мм/ч. При исследовании осадка мочи выевляется
Бактериурия, лейкоцитурия, активные лейкоциты,
клетки Штернгеймера-Мальбина, протеинурия.
УЗИ почек
Экскреторная урография, радиоизотопная урография
Хромоцистоскопия
КТ, МРТ
28. Лечение
Должно проводиться длительно. Принеэффективности лечения, обострениях
болезни применяют антибиотики широкого
спектра действия.
29.
Назначению антибиотика каждый раздолжно предшествовать определение
чувствительности к нему
микрофлоры. Большинству больных
достаточны ежемесячные 10-дневные
курсы лечения. Однако у части
больных при такой терапевтической
тактике из мочи продолжает
высеваться вирулентная микрофлора.
30.
В таких случаях рекомендуетсядлительная непрерывная
антибиотикотерапия со сменой препаратов
каждые 5-7 дней.
При развитии почечной недостаточности
эффективность антибактериальной
терапии снижается.
31. Примеры формулировки диагноза:
• Хронический двухсторонний пиелонефрит,рецидивирующее течение, фаза
обострения.
Осл.: ХБП 3 стадии. Гипохромная анемия
легкой степени. Нефрогенная АГ,степень2.
32. Примеры формулировки диагноза:
• Хронический вторичный двухсторонийпиелонефрит, рецидивирующее течение,
фаза обострения.
• Фоновое заб.: Мочекаменная болезнь.
Осл.:Гидронефроз левой почки. ХБП
2стадии.
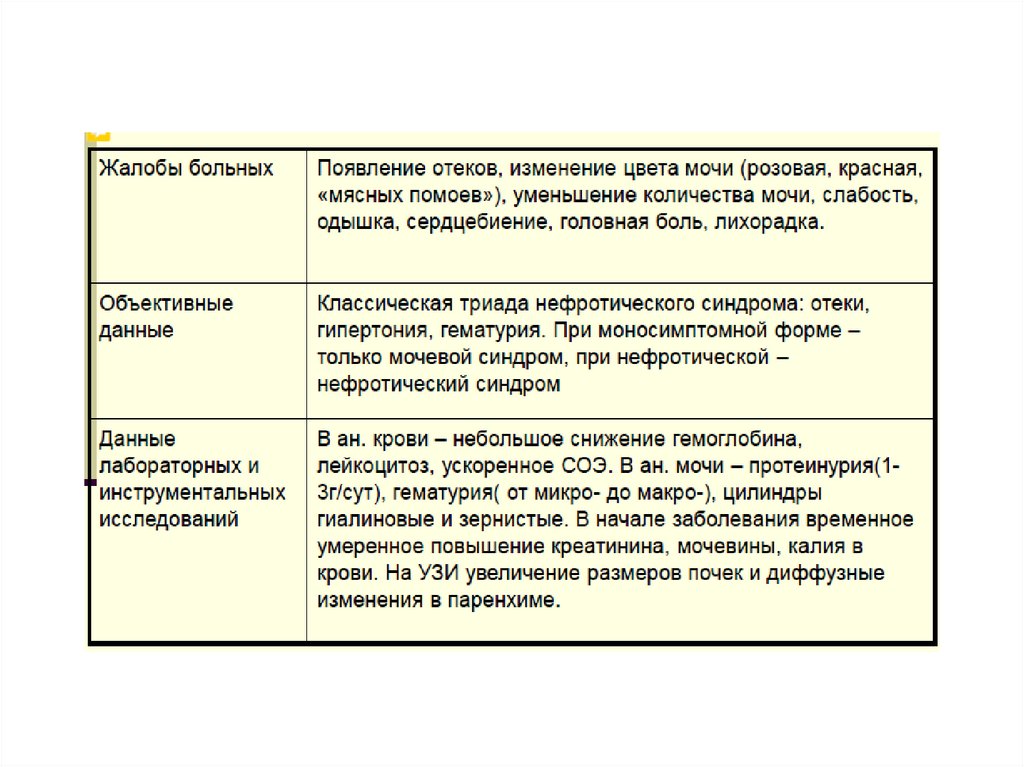
33. Жалобы
• В активную фазу хроническогопиелонефрита больной предъявляет
жалобы на тупую боль в поясничной
области.
• Дизурия нехарактерна, однако может
присутствовать в виде учащённого
болезненного мочеиспускания различной
степени выраженности.
34. Анамнез
• При детальном сборе анамнеза пациентможет отметить следующие
неспецифические жалобы:
-на эпизоды озноба и субфебрилитета;
-дискомфорт в поясничной области;
-утомляемость;
-общую слабость;
-снижение работоспособности и т.д.
35. Физикальное обследование
При физикальном обследованиирекомендуется обратить внимание на:
• болезненность при пальпации в области
почки;
• положительный симптом Пастернацкого с
поражённой стороны;
• наличие полиурии.
Рекомендуется измерение артериального
давления, температуры тела.
36. Обязательные лабораторные исследования
ОАМ (при каждом обострении минимум двухкратно,вне обострения минимум 1 р/год).
• Анализ мочи по Нечипоренко (или КаковскомуАддису) (при каждом обострении минимум двухкратно,
вне обострения минимум 1 р/год).
• ОАК (при каждом обострении минимум однократно,
вне обострения минимум 1 р/год).
• Биохимическое исследование крови: мочевина и/или
креатинин и/или остаточный азот, общий белок,
глюкоза (при каждом обострении минимум однократно,
вне обострения минимум 1 р/год).
37. Обязательные лабораторные исследования
• Посев мочи на стерильность и чувствительность кантибиотикам (при обострении минимум однократно на
высоте лихорадки, если ранее не проводилось, если ранее
проводилось и проводимая антибактериальная терапия
эффективна, то возможен отказ от проведения
исследования).
• Проба Зимницкого (при каждом обострении обязательно
проводится
при
сохранении
азотвыделительной
способности почек, но не реже 1 р/год).
• Проба Реберга или определение СКФ по формуле
Кокрофта-Голта (при каждом обострении, но не реже 1
р/год).
38. Обязательные инструментальные исследования
• УЗИ почек, мочевого пузыря и предстательнойжелезы (для мужчин) (при обострении, но не
реже 1 р/год, в дальнейшем при последующих
обострениях УЗИ мочевого пузыря и простаты
проводится по необходимости).
• Обзорная рентгенограмма
клетки (не реже 1 р/год).
органов
грудной
• ЭКГ (не реже 1 р/год, для лиц старше 45 лет не
реже 2 р/год).
39. Обязательные инструментальные исследования
• Обзорная и внутривенная урография (обычнопроводится однократно при сохранной функции
почек для исключения обструкции мочевых путей.
Поводом для повторного проведения исследования
может стать почечная колика, состояние перед и
после операции на мочевых путях и т.д.).
• Консультации специалистов. Нефролог. При
развитии обструкции мочевых путей необх одима
консультация уролога или хирурга (при отсутствии
уролога), а при необходимости – перевод в
урологическое отделение для оперативного лечения.
40. Дополнительные инструментальные и лабораторные исследования
Посев крови на стерильность и чувствительность к
антибиотикам (при обострении минимум однократно на
высоте лихорадки в том случае, когда требует исключения
сепсис)
УЗ почечных артерий (проводится для исключения одноили двустороннего стеноза почечных артерий)
Радиоизотопная реносцинтиграфия (проводится при
сохранении азотвыделительной функции почек обычно не
чаще 1 р/год)
Компьютерная томография органов забрюшинного
пространства (для исключения опухолевого заболевания)
Ретроградная, инфузионная и антероградная урография
(показания определяются совместно с урологом).
41. Лечение Хронического Пиелонефрита
1. Режим постельный.2. Лечебное питание.
3. Этиологическое лечение (восстановление оттока
мочи и АБ терапия).
4. Симптоматическое лечение ( применение НПВС
и др.).
5. Улучшение почечного кровотока.
6. Фитотерапия.
7. Иммуномодулирующая терапия.
8. Санаторно-курортное лечение.
9. Плановое противорецидивное лечение.
10. Лечение осложнений ( ХБП и др.).
42.
ПиелонефритЛечение пиелонефрита в два этапа.
В остром периоде
1. Постельный режим (на период лихорадки),
2. потребление до 2—2,5 л жидкости в сутки.
3. Затем диету расширяют, увеличивая в ней содержание
белков и жиров.
В период реконвалесценции (противорецидивное)(через
4 - 6 недель)
1. режим расширяется.
2. соли (до 5 - 8 г в сутки),
3. достаточным количеством жидкости (до 2 л в сутки) в
виде минеральных вод, морсов, травяных настоев.
43. Антибактериальная терапия
Припиелонефрите
в
начале
лечения
антибактериальная
терапия
всегда
бывает
эмпирической, необходимо правильно подобрать
антибиотик
или
рациональную
комбинацию
препаратов, дозу и способ введения.
44.
Назначению антибиотика каждый раздолжно предшествовать определение
чувствительности к нему микрофлоры.
Большинству
больных
достаточны
ежемесячные 10-дневные курсы лечения.
Однако у части больных продолжает
высеваться вирулентная микрофлора.
45.
46. Лечение
Острый неосложненный пиелонефрит нетяжелого течения
При амбулаторном лечении антибиотики должны назначаться
перорально.
Для эмпирического перорального лечения рекомендуются
фторхинолоны и цефалоспорины
Другие антимикробные препараты, такие как нитрофурантоин,
фосфомицин, не применяются, поскольку не создают достаточной
концентрации в почечной паренхиме.
При наличии гиперчувствительности к фторхинолонам или
выявленной резистентности к ним назначают пероральные беталактамы или, в ряде случаев, триметоприм-сульфаметоксазол
(160/800 мг), если уропатогены к ним чувствительны.
В случае отсутствия результатов определения чувствительности для
стартовой терапии применяют внутривенно препарат с длительным
периодом действия (например, цефтриаксон).
47.
Требования к антибактериальным препаратам,применяемым для лечения ИМП
Уровень резистентности в регионе основных
возбудителей ИМП
Безопасность антибактериального препарата
Переносимость
Фармакокинетический профиль
Эффективность, доказанную клиническими
исследованиями
Бактерицидное действие!!!!
Рафальский В.В. Страчунский Л.С. и др. Резистентность возбудителей неослоненных
инфекций мочевыводящих путей в России. Метаанализ. НИИАХ, Смоленск, 2008
48. РЕСПИРАТОРНЫЕ ФТОРХИНОЛОНЫ
• Высокоактивны в отношении основных возбудителейинфекций
• Оказывают быстрый бактерицидный эффект
• Создают высокие концентрации в тканях респираторной
и мочевыводящих систем
• Высокая клиническая эффективность по данным
контролируемых клинических исследований
• Малотоксичны
• Удобны при приеме
• Противопоказания – беременность, лактация, детский
возраст
49. Лекарственные препараты для лечения острого неосложненного пиело- нефрита нетяжелого течения
Лекарственные препараты для лечения острого неосложненного пиелонефрита нетяжелого теченияТерапия выбора
Левофлоксацин
Внутрь 500 мг 1 раз в сутки в течение 7–10 дней Внутрь
750 мг 1 раз в сутки в течение 5 дней
Левофлоксацин
Внутрь 500 мг 1 раз в сутки в течение 7–10 дней Внутрь
750 мг 1 раз в сутки в течение 5 дней
Ципрофлоксацин Внутрь 500–750 мг 2 раза в сутки в течение 7–10 дней
Внутрь 100 мг 1 раз в сутки в течение 5 дней
Ципрофлоксацин
Внутрь 500–750 мг 2 раза в сутки в течение 7–10 дней Внутрь
100 мг 1 раз в сутки в течение 5 дней
Только при известной чувствительности возбудителя
Амоксициллин/
клавуланат
Внутрь 0,5/0,125 г 3 раза в сутки в течение 14 дней
Цефтибутен
Внутрь 400 мг 1 раз в сутки в течение 10 дней
Цефиксим
Внутрь 400 мг 1 раз в сутки в течение 10 дней
50. Острый неосложненный пиелонефрит нетяжелого течения
Левофлоксацин внутрь 500 мг 1/р сут- 7-10дней
Или Левофлоксацин внутрь 750 мг 1/р сут-5
дней
Ципрофлоксацин внутрь 500-750 мг 2/р сут7-10 дней
Или Ципрофлоксацин внутрь 1000 мг 1/р
сут-5 дней
51. Острый неосложненный пиелонефрит нетяжелого течения
Только при известной чувствительностивозбудителя:
Амоксициллин/клавуланат внутрь 0,5/0,125
г 3/р сут- 14 дней
Цефтибутен внутрь 400 мг 1/р сут-10 дней
или Цефиксим внутрь 400 мг 1/р сут-10
дней
52. Антибактериальные препарата, не применяемые при Пиелонефрите
Сульфаниламиды
Тетрациклины
Линкосамиды
Левомицетин
Макролиды
(кларитромицины)
53.
Критерием для решения вопросао прекращении антибактериальной терапии
являются нормализация клинической картины,
анализов крови и мочи.
54. Симптоматическая Терапия
Лечение интоксикационногосиндрома (энтеросорбенты и др.)
2. Терапия артериальной
гипертензии (ИАПФ, АРА и АК)
3. Лечение анемического
синдрома (феретаб и др.)
1.
55. Лекарственные препараты, рекомендуемые для лечения АГ
ДиуретикиИнгибиторы АПФ
В-блокаторы
Антагонисты кальция
Альфа-адреноблокаторы
Антагонисты ангиотензиновых рецепторов
Агонисты имидазолиновых рецепторов
Комбинированные препараты:
метопролол+фелодипин (Логимакс)
каптоприл+гидрохлортиазид (Капозид)
эналаприл+ гидрохлортиазид ( Коренитек)
периндоприл+индапамид (Нолипрел, Перинева)
ласартан+гидрохлортиазид (Гизаар)
ибесартан+гидрохлортиазид (Ко-апровель)
56. Улучшение Почечного Кровотока
• Трентал (пентоксифиллин) - по 0,2-0,4 г 3раза в день после еды, через 2 недели дозу
уменьшают до 0,1 г. 3 раза в день. Курс
лечения - 3-4 недели.
• Курантил - по 0,025 г 3-4 - раза в день в
течение 1 мес. за 1 час до еды
57.
Фитотерапия• При выборе препаратов для фитотерапии
следует учитывать:
– Мочегонное действие, зависящее от содержания
эфирных
масел,
сапонинов,
силикатов
(можжевельник, петрушка, листья березы),
– Противовоспалительное действие, связанное с
присутствием танинов и арбутина (листья
брусники и толокнянки),
– Антисептическое
действие,
обусловленное
фитонцидами (чеснок, лук, ромашка).
58. Фитотерапия
Сборы состоящие из растений:• Листья березы и толокнянки
• Плоды можжевельника, шиповника,
земляники, листья черной смородины,
брусники, подорожника, крапивы
• Цветков василька, шишек хмеля.
59. Фитотерапия
• Толокнянка(медвежьи
ушки)
применяется в виде отваров (30 г на 500
мл) по 2 столовые ложки 5-6 раз в день.
• Листья брусники - применяется в виде
отвара (2 столовые ложки на 1 1/2 стакана
воды). Назначается по 2 столовые ложки 56 раз в день.
60. Противорецидивное лечение
Единой схемы нет. Рекомендуется роторнаятерапия
1. – растительные антисептики (канефрон 50
кап. или 2 др. 3 раза в деньи др.)
2. – витамины, отвар шиповника и т.д.
61. Альтернативные методы лечения ИМП
• Иммуноактивная профилактикапрепаратом Уро-Ваксом- лиофилизат
бактериального лизата 18 штаммов
кишечной палочки (по 1 капсуле утром
натощак в течение 3х месяцев)
• Растительный уросептик Канефрон
62. Хирургическое лечение
• При хроническом пиелонефрите выполнениеоперативного лечения рекомендуется с целью
восстановления пассажа мочи.
• При обострении хронического пиелонефрита,
перешедшего в гнойную фазу (апостематозный нефрит
или карбункул почки) рекомендованы декапсуляция
почки и нефростомия .
• В тех случаях, когда хронический пиелонефрит приводит к
одностороннему нефросклерозу с утратой или
значительным снижением функции органа и поражённая
почка становится очагом хронической инфекции
рекомендована нефрэктомия.
• При обострении хронического пиелонефрита,
перешедшего в гнойную фазу (пионефроз) рекомендована
нефрэктомия.
63. Реабилитация
• При отсутствии обострений рекомендованадлительная терапия отварами мочегонных
и антисептических трав или растительными
препаратами.
• В случае присоединения артериальной
гипертензии рекомендуется постоянная
гипотензивная терапия .
64. Профилактика
• Рекомендуется исключениепереохлаждений.
• Рекомендуется лечение очаговых
инфекционных процессов.
• Рекомендуется коррекция нарушений
углеводного обмена.
• Профилактика вторичного пиелонефрита
состоит в своевременном восстановлении
нарушений пассажа мочи.
65. Показания к Госпитализации
• выраженное обострение заболевания;• нарушение уродинамики, требующие
восстановления пассажа мочи;
• прогрессирование ХБП;
• наличие неконтролируемой АГ;
• наличие тяжелых сопутствующих заболеваний.
66. Критерии временной нетрудоспособности
1. Медицинский фактор:а) формы течения заболевания,
б) характера обострения,
в) состояния функции почек,
г) наличие осложнений, сопутствующих
заболеваний,
д) возраст,
2. Социальный фактор:
а) профессия больного и условия труда,
б) бытовые условия.
67. Критерии и ориентировочные сроки временной утраты трудоспособности
• Критериями ВУТ при ХП являются признакиобострения воспалительного процесса или
активной фазы:
• - клинические (боли в поясничной области,
повышение температуры тела, ознобы,
признаки интоксикации);
• - лабораторные (лейкоцитурия - более 40-60
лейкоцитов в поле зрения при микроскопии
осадка мочи, бактериурия - более 100 тыс.
бактерий в 1 мл мочи, умеренная протеинурия
до 1 г/л).
68. Ориентировочные сроки ВН
• ХП легкое течение – 15-20 дней• ХП тяжелое течение – 50-65 дней
• Больным противопоказан вне обострений
тяжелый физический труд, работа
связанная с переохлаждением.
69. Диспансерное наблюдение при хроническом пиелонефрите
• После выздоровления лица, перенесшие острый пиелонефрит,должны ставиться на диспансерный учет, с которого снимаются
не ранее чем через 1 год при условии нормальных анализов
мочи и отсутствия бактериурии. Находясь на диспансерном
наблюдении по поводу перенесенного острого пиелонефрита,
больные сдают мочу в первые 2 месяца с периодичностью 1 раз
в 2 недели, потом — 1 раз в 1 месяц в течение 1 года.
• Кроме общего анализа мочи, обязательно проводится анализ
мочи по Нечипоренко, определяются степень бактериурии,
чувствительность
микрофлоры
к
антибактериальным
препаратам, наличие активных лейкоцитов. Также необходимо
следить за состоянием периферической крови. При сохранении
изменений со стороны мочи больные наблюдаются 3 года.
70. Диспансеризация при хроническом пиелонефрите
• Если нет эффекта от проведенного лечения, больные переводятся вгруппу с хроническим пиелонефритом. При выявлении обострения
заболевания обязательно проводится госпитализация в стационар. При
неактивном течении хронического пиелонефрита анализ мочи
проводится с периодичностью 1 раз в 6 месяцев. Если выявлены
симптомы ХБП временной промежуток между периодами
диспансерного обследования сокращается.
• Очень важно следить за состоянием артериального давления (крайне
желательно двукратное суточное измерение артериального давления
— утром, лежа в постели, и вечером, перед сном), скоростью
клубочковой фильтрации, показателями относительной плотности
мочи (проба Зимницкого). Важно оценивать состояние глазного дна на
осмотрах у окулиста, а также оценивать динамику нарастания
азотистых шлаков (креатинина, мочевины и др.) в сыворотке крови. В
зависимости от прогрессирования ХБП и ее стадии исследования
проводят 1 раз в 1-3 месяца.
71.
Перерыв 5 минут72. Основные почечные синдромы
1.Болевой синдром
2.
Отечный синдром
3.
Дизурический
синдром
4. Мочевой синдром
5.
Синдром артериальной гипертензии
6.
Нефритический синдром
7.
Нефротический синдром
8.
Синдром острой почечной недостаточности (острое
почечное повреждение)
9.
Синдром хронической почечной недостаточности (ХБП)
10. Синдром почечной эклампсии
11. Интоксикационно-воспалительный синдром
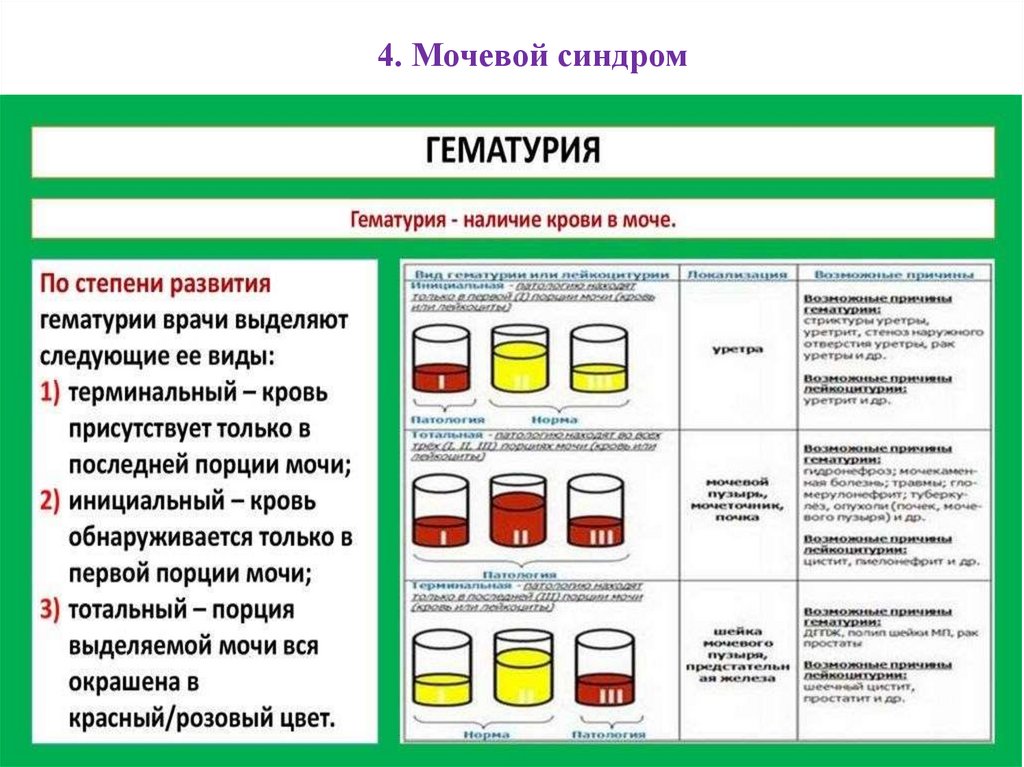
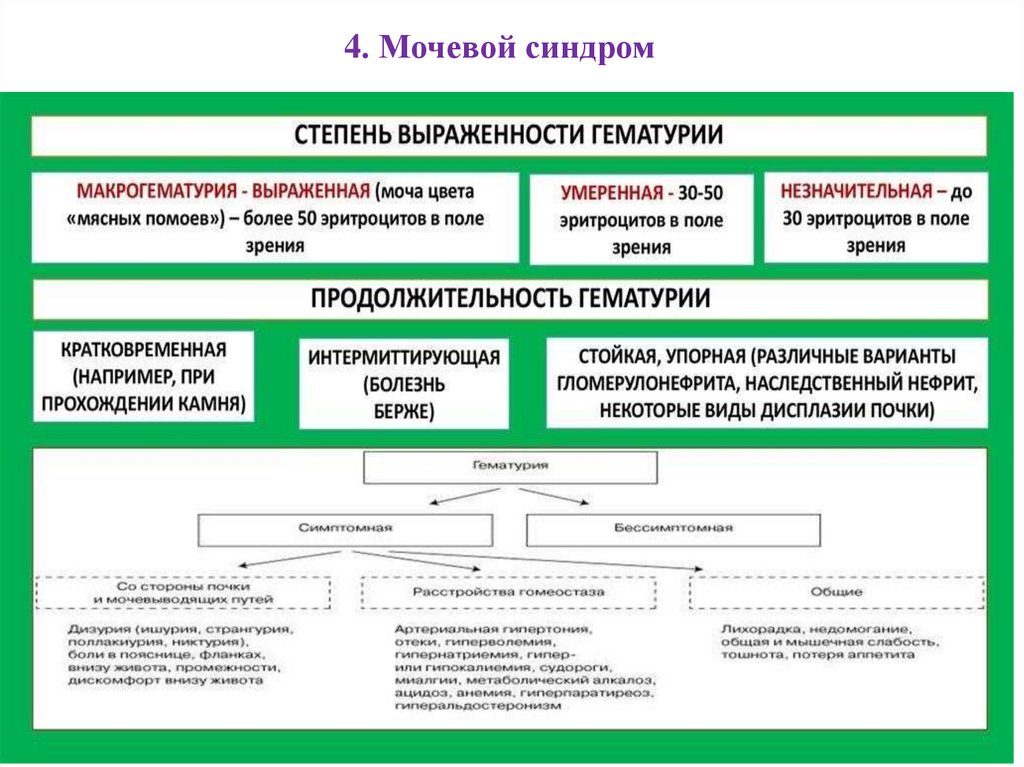
73. 4. Мочевой синдром
это клинико-лабораторное понятие, котороевключает в себя
•протеинурию,
•гематурию,
•лейкоцитурию и
•цилиндрурию.
Этот синдром является наиболее
распространенным, постоянным, а иногда и
единственным признаком патологии
мочевыделительной системы.
74. 4. Мочевой синдром
75.
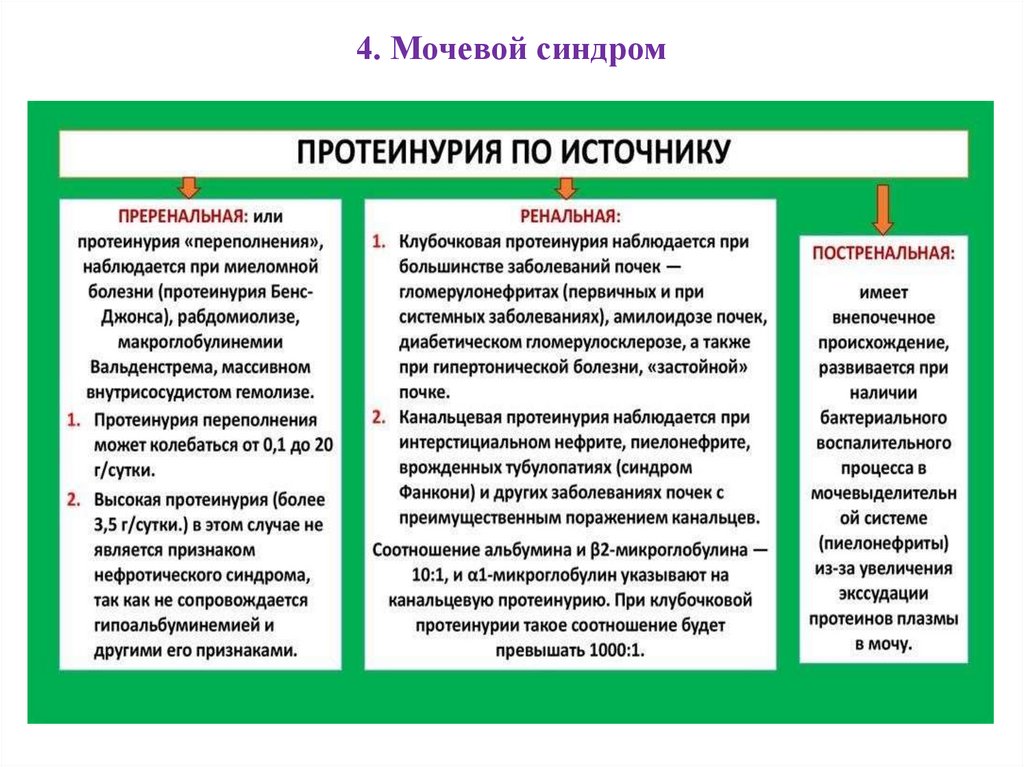
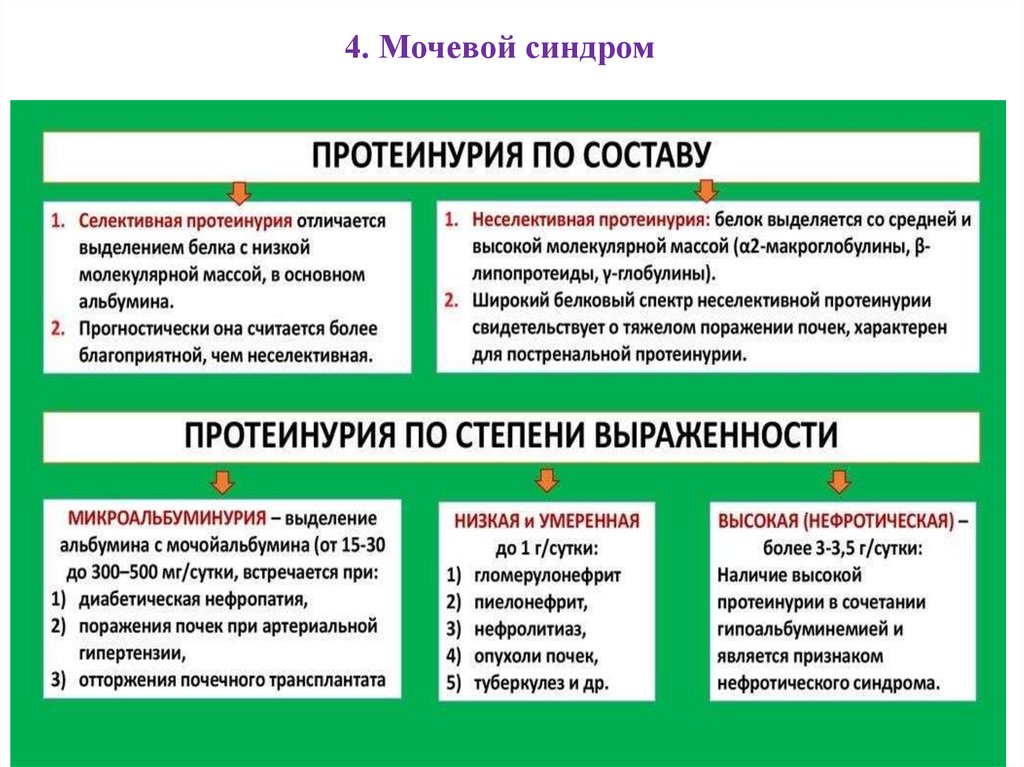
4. Мочевой синдромПротеинурия – выделение белка с мочой при
заболеваниях почек и мочевыводящих путей. В норме за
сутки в мочу экскретируется не более 50 мг белка, это
количество не определяется лабораторными методиками,
и считается нормой.
При выявлении у больного протеинурии следует
определить суточную потерю белка с мочой. Важное
диагностическое значение имеет постоянство и
массивность протеинурии.
Массивная протеинурия
характерна
нефротического синдрома.
для
76.
4. Мочевой синдром77.
4. Мочевой синдром78.
4. Мочевой синдром79.
4. Мочевой синдром80.
4. Мочевой синдром81.
4. Мочевой синдром82.
4. Мочевой синдром83.
Хронический гломерулонефрит –хронически протекающее иммунное
воспаление почек с длительно
персистирующим или рецидивирующим
мочевым синдромом (протеинурия и/или
гематурия) и постепенным ухудшением
почечной функции.
84. Эпидемиология
Заболеваемость ХГН у взрослых ― 3,5–8,8 случаев заболевания на 1000
населения .
ХГН составляет 1-2% всех
терапевтических больных
85. Этиология
Выделяют факторы, которые способствуютформированию гломерулонефрита:
• переохлаждения,
• систематическое употребление алкоголя
• неполноценное и неправильное питание
• травмы
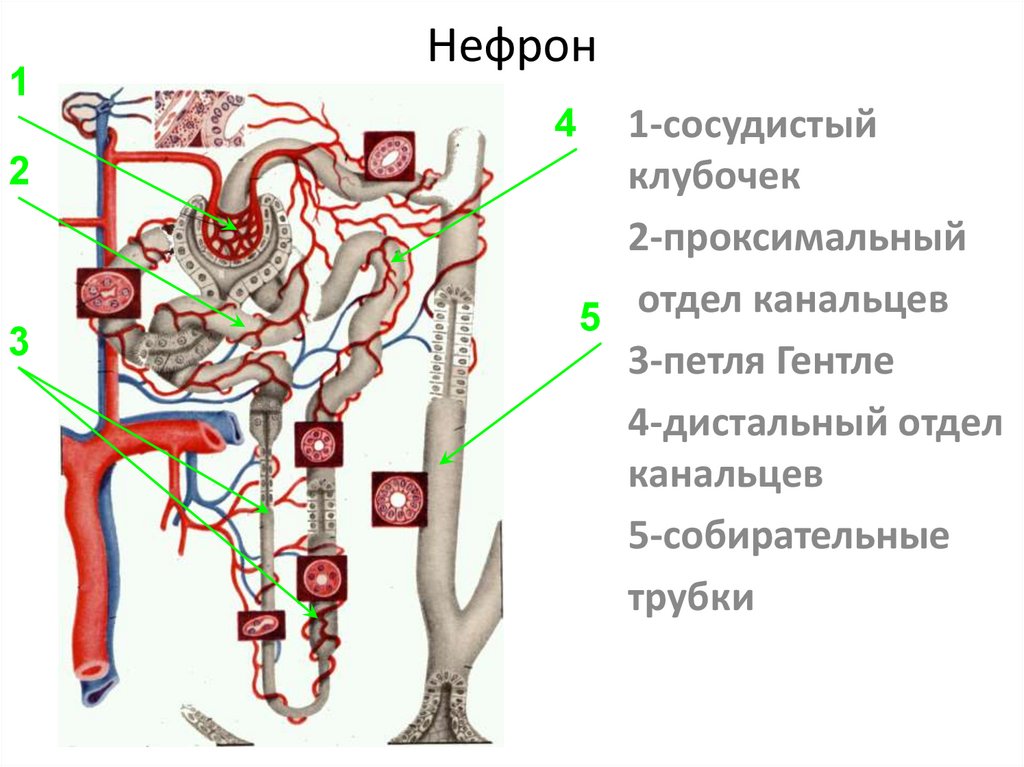
• стрептококковая инфекция
86. Нефрон
1Нефрон
4
2
3
1-сосудистый
клубочек
2-проксимальный
5 отдел канальцев
3-петля Гентле
4-дистальный отдел
канальцев
5-собирательные
трубки
87. Классификация
• Клинические формы– Латентная (хронический гломерулонефрит с
изолированным мочевым синдромом)
– Гематурическая
– Гипертоническая
– Нефротическая
– Смешанная (нефротический синдром в
сочетании с артериальной гипертензией)
88. Классификация
• Фазы– Обострение
– Ремиссия
• Стадии хронической почечной
недостаточности
– Латентная
– Консервативная
– Терминальная
89. Классификация
Морфологические формы
–
–
–
–
–
–
–
–
–
диффузный пролиферативный;
гломерулонефрит с «полулуниями»;
мезангиопролиферативный;
мембранозный;
мембранопролиферативный
(мезангиокапиллярный);
гломерулонефрит с минимальными
изменениями;
фокально-сегментарный гломерулосклероз;
фибриллярно-иммунотактоидный
гломерулонефрит;
фибропластический гломерулонефрит.
90. Фазы хронического гломерулонефрита
• 1. Обострение (повышение в 5-10 разэритроцитурии, протеинурии; нарастание АД и
отеков; появление НС или ОПН). Выделяют редкие
обострения (1 раз в 5 лет), частые (ежегодно, через
год), непрерывно рецидивирующее течение.
2. Ремиссия (исчезновение эритроцитурии,
снижение протеинурии ниже 2,0 г/сут.; ликвидация
НС, острого нефритического синдрома;
стабилизация контролируемой АГ; исчезновение
ОПН).
91. Патогенез
Иммунологические механизмы поражения клубочковсвязаны:
* с образованием специфических антител,
взаимодействующих с антигенами базальной мембраны
* либо с отложением на базальной мембране
циркулирующих в крови иммунных комплексов,
состоящих из антигена, образовывающегося к нему
антитела и комплемента.
Антигены могут быть:
* экзогенными (лекарственные препараты, чужеродные
белки микробов, вирусов и простейших)
* эндогенными (ДНК, антиген ядер и рибосом клеток,
элементы базальной мембраны клубочков)
92. Патогенез
• Иммунные комплексы, циркулируя в крови,осаждаются на эндотелии сосудов и в
тканях, фагоцитируются купферовскими
клетками печени или элиминируясь через
клубочковый фильтр и застревая в нем,
вызывают повреждение почечной ткани.
93.
94. Клинические формы
• Нефротическая — возникает чаще всего, сопровождаетсявыраженными отёками (возможно скопление невоспалительной
жидкости в грудной и брюшной полости, околосердечной сумке,
а также отёк кожи), массивной протеинурией (более 5 г/л у
взрослых и 3 г/л у детей), цилиндрурией, гипопротеинемией и
дизлипидемией.
• Гипертоническая — количественные и качественные
изменения мочи менее выражены по сравнению с длительным
синдромом артериальной гипертензии, при котором
артериальное давление повышается до 180/100-200/120 мм рт.
ст. и сопровождается в течение дня серьёзными колебаниями
показателей по разным причинам.
95. Клинические формы
Гематурическая (болезнь Берже) — среди прочих симптомов
заболевания преобладает наличие крови в моче, причём как
визуальное (заметное глазу), так и лабораторное, при котором
отмечается значительное или упорное присутствие эритроцитов в
осадке мочи. Данная форма чаще возникает у молодых мужчин.
Латентная — возникает довольно часто. В связи с неявными
симптомами может существовать на протяжении 10-20 лет и дольше,
но в итоге всё равно приводит к уремии. Человек обычно чувствует
себя удовлетворительно, возможен слабо выраженный мочевой
синдром, отёки и артериальная гипертензия не наблюдаются. Из
лабораторных показателей можно обнаружить протеинурию (не более
1-2 г/сутки), небольшое количество эритроцитов и цилиндров в моче,
тонких, желтоватых, переплетающихся нити фибрина, удельный вес
мочи в норме.
Смешанная — включает в себя проявления нефротической и
гипертонической форм
96. Программа обследования
• Общий анализ крови, мочи, кала• Ежедневное измеренее суточного диуреза и количества
выпитой жидкости
• Исследование мочи по Зимницкому и Нечипоренко
• БАК: мочевина, креатинин, общий белок, белковые
фракции, холестерин, β-липопротеин, сиаловые кислоты,
фибрин, серомукоид.
• Проба Реберга-Тареева
• ИИ крови: иммуноглобулины, активность комплемента,
иммунные комплексы, антинейтрофильные
цитоплазмотические антитела, волчаночные клетки, В- и
Т-лимфоциты.
• Иммунофлюоресцентное исследование биоптатов почек
• Исследование глазного дна
• ЭКГ
• УЗИ почек.
97. Диагностика
изменения в анализах мочи — прежде всего протеинурия, гематурия и
цилиндрурия;
биохимический анализ крови — гипопротеинемия, гипоальбуминемия,
диспротеинемия, повышение альфа-2-глобулина, гаммаглобулина,
креатинина и азотистых шлаков, уровня сахара и липидного спектра,
гиперхолестеринемия, дислипидемия, гиперурикемия.
УЗИ-почек — увеличение или уменьшение размера почек, истончение
и гиперэхогенность паренхимы, нарушение кортико-медуллярной
дифференциации;
КТ и МРТ с контрастированием для исключения урологических
проблем.
98. Диагностика
Постановка диагноза многих гломерулярных заболеваний невозможна
без пункционной биопсии почки.
Показания к биопсии:
наличие стероидрезистентного нефротического синдрома;
признаки острого нефритического синдрома с почечной
недостаточностью;
подозрение на быстро прогрессирующий гломерулонефрит или
хронический интерстициальный нефрит;
заболевания с одновременным нарушением различных систем
организма, включая почки (системная красная волчанка,
геморрагический васкулит);
длительная изолированная протеинурия или гематурия.
99. Примеры формулировки диагноза
Хронический гломерулонефрит,нефротическая форма, фаза
обострения, хроническая
почечная недостаточность,
интермиттирующая стадия.
100. Дифференциальная диагностика.
• Хронический пиелонефрит• Острый гломерулонефрит
• Хронический тубулоинтерстициальный нефрит
• Амилоидоз
• Диабетическая нефропатия
• Нефропатия беременных
• Алкогольная нефропатия
• Диффузные заболевания соединительной ткани.
• Системные васкулиты.
• Тромбозы почечных вен и нижней полой вены.
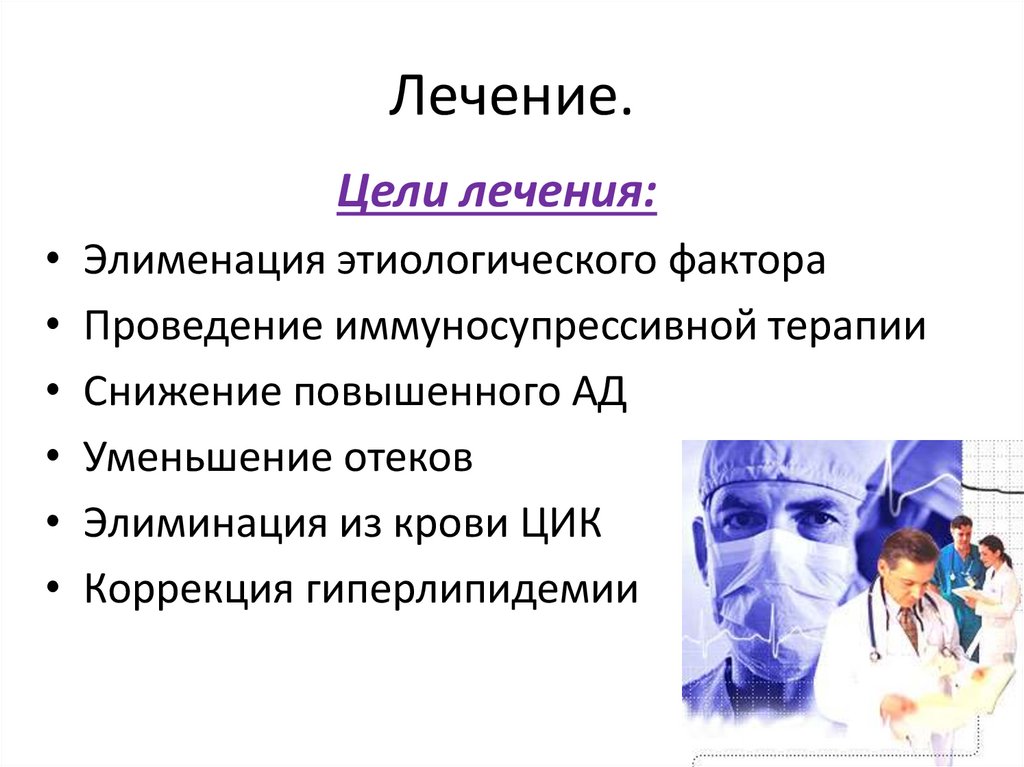
101. Лечение.
Цели лечения:• Элименация этиологического фактора
• Проведение иммуносупрессивной терапии
• Снижение повышенного АД
• Уменьшение отеков
• Элиминация из крови ЦИК
• Коррекция гиперлипидемии
102. Лечение
• Диета (рекомендуют малобелковую диету)• Иммуносупрессивная терапия
– Глюкокортикоиды
– Цитостатики
• Антикоагулянты и антиагреганты
• Антигипертензивная терапия
– Ингибиторы АПФ
– Блокаторы кальциевых каналов
• Антиоксидантная терапия
• Антигиперлипидемические средства
• Трансплантация почки
103. ДИЕТОТЕРАПИЯ ПРИ НЕФРОТИЧЕСКОИ ФОРМЕ ГЛОМЕРУЛОНЕФРИТА
Диетаа) при тяжелом состоянии, с выраженной
олигурией, отеками, и (или) азотемией в
течение 3-4 дней.
Ограничение белка и соли
Рекомендуются продукты, содержащие углеводы и
жиры.
Разрешаются: - каши (рис, гречка) с маслом,
сахаром, вареньем;
-овощной суп;
- овощное пюре;
- гренки;
- лимон с сахарной пудрой (сахаром);
- свежие фрукты;
- масляные шарики^ЗхЗ мм в сахарной пудре.
Жидкость - по диурезу:
(диурез накануне + (200-500мл) или 250 мл на
1м2поверхности тела + диурез накануне (или
расчет по кривой Абердина). Учитываются
потери жидкости (рвота, жидкий стул). Питье
включает: чай с лимоном, щелочную
минеральную воду, чистую воду.
б) при улучшении состояния через 3-4 дня
или средней степени тяжести
состояния с первых дней в течение 3-4
недель
Стол 7а (с ограничением соли и белка):
Белок 40-45 г (1-1,5/кг массы)
Жир 65-70 г
Углеводы 300-400 г 2000-2100 ккал в сутки
Соль 0,5-1,0 (в продуктах), можно соль с
пониженным содержанием натрия.
Рекомендуется, кроме обычных продуктов,
салаты овощные, фруктовые, картофель,
фрукты, укроп. Петрушка, зеленый лук в
небольших количествах; выпечка, блинчики,
оладьи с маслом, вареньем.
104. Лечение
Патогенетическая терапия при хроническомгломерулонефрите включает в себя:
• иммунодепрессивные препараты,
• антиагреганты,
• антикоагулянты,
• ингибиторы АПФ.
105. Лечение
• Подавление активности патологическогопроцесса;
• Симптоматическая терапия;
• Элиминация из крови циркулирующих
иммунных комплексов и продуктов
азотистого обмена
106. Патогенетическая терапия
• Для подавления активностииммуновоспалительных процессов применяют
три основные группы лекарственных препаратов:
• глюкокортикостероиды,
• неселективные цитостатики,
• селективные цитостатики.
• В настоящее время изучается лечебное действие
моноклональных антител (ритуксимаб).
107. Схемы терапии ГКС
• Выделяют три схемы терапии ГКС:• 1. Классическая (преднизолон энтерально в дозе 0,8–1,2 мг/кг
ежедневно в течение 1–6 мес с последующим снижением по 2,5–5
мг/нед до полной отмены, продолжительность курса 6–12 мес);
• 2. Альтернирующая (преднизолон энтерально в дозе 1,6–2,4 мг/кг
через день в течение 1–6 мес с последующим снижением по 2,5–5
мг/нед до полной отмены, продолжительность курса 6–12 мес);
• 3. Пульс-терапия (метилпреднизолон или преднизолон в/в капельно
на 200 мл физиологического раствора в течение 40–60 мин в дозе 12–
20 мг/кг – в среднем 1000 мг; чаще проводят трёхкратно ежедневно,
возможно проведение от одного до 8–10 раз ежедневно. Нередко
пульс-терапию повторяют ежемесячно до развития ремиссии
108. Симптоматическая терапия
• 1. Антигипертензивная терапия (метилдофа,антагонисты кальция, тиазидные и
тиазидоподобные (индапамид) диуретики,
блокаторы ангиотензиновых рецепторов –
БАР).
• 2. Диуретическая терапия (петлевые и
тиазидные диуретики).
• 3. Восполнение дефицита альбумина – только
при нефротическом кризе или высоком риске
его развития при нефротическом синдроме
(альбумин 10% в/в капельно 100–300 мл/сут).
109. Симптоматическая терапия
• 4. Гиполипидемическая терапия (разрешеноприменение статинов при атерогенных
дислипидемиях вне зависимости от состояния
функции почек, развивающихся при патологии
почек).
• 5. Антибактериальная терапия (при наличии
сопутствующих инфекционных заболеваний, в
течение трёх дней при пункционной нефробиопсии,
при нефротическом синдроме в том случае, когда
высок риск инфекционных осложнений).
• 6. Лекарственная терапия сопутствующих, фоновых
заболеваний и осложнений.
110. Лечение
• Антиагреганты• Применяются ацетилсалициловая кислота (75–125
мг/сут внутрь), дипиридамол в средней дозе 225–
300 мг/сут внутрь (максимальная доза 600 мг/сут),
пентоксифиллин (200–300 мг/сут внутрь, в начале
курса возможно применение 5–10 мл в/в капельно
медленно на 200 мл физиологического раствора).
Следует помнить о том, что исследований,
посвящённых эффективности пентоксифиллина в
нефрологии, мало. Возможно комбинированное
применение аспирина с дипиридамолом, при этом
антиагрегантный эффект этих препаратов
потенциируется.
111. ЛЕЧЕНИЕ
• Антикоагулянты• Показанием для назначения антикоагулянтов является
наличие ДВС-синдрома в фазе гиперкоагуляции, а также
наличие тромбозов капилляров клубочка, артериол и
венул при микроскопии нефробиоптата.
• Антикоагулянты рекомендуется назначать также при
наличии нефротического синдрома.
• Применяют прямые антикоагулянты (гепарин 2,5–5 тыс
ЕД п/к 3–4 р/день под контролем времени свёртывания
крови, или эноксапарин 20–100 мг/сут п/к в 2 введения
за сутки, сроком до 2–3 недель.
• Рассмотрим иммуносупрессивную терапию отдельных
форм гломерулонефритов.
112. Лечение
Комбинированная терапия• Трехкомпонентная схема
– Цитостатики или глюкокортикоиды
– Антиагреганты
– Гепарин
• Четырёхкомпонентной схема
– Глюкокортикоиды
– Цитостатики
– Антиагреганты
– Гепарин с переходом на фенилин
113. Экспертиза трудоспособности
• Сроки временной нетрудоспособностизависят от клинической формы и состояния
функции почек, которое наступает при
обострении
• Латентная ф.-14 дней;
• Гипертоническая ф.-20-25 дней;
• Нефротическая ф.-до 30 дней.
114. Показания для МСЭ
• ХГН с непрерывным рецидивированием,текущий НС, прогрессирующая или
высокая АГ (III степень по классификации
ВОЗ — МОГ), внепочечные осложнения
заболевания или лечения, впервые
выявленная или прогрессирующая
терминальная ХПН.











































































































 medicine
medicine