Similar presentations:
Проблемы ранних потерь беременности. Замершая беременность
1.
2.
Терминология■ Выкидыш (самопроизвольный аборт) - самопроизвольное прерывание
беременности (изгнание или экстракция эмбриона/плода) до 22 недель
беременности.
■ Выкидыш инфицированный (септический) (ИВ) - выкидыш,
сопровождающийся признаками инфекции/воспаления органов половой системы.
■ Выкидыш в ходу - необратимое состояние потери беременности, при котором
плодное яйцо/плод находится в процессе изгнания из полости матки.
■ Выкидыш неполный - неполная экспульсия плодного яйца/плода из полости
матки.
3.
■ Выкидыш полный - полная экспульсия плодного яйца/плода из полостиматки.
■ Выкидыш привычный - наличие у женщины двух и более
самопроизвольных потерь беременности в сроках до 22 недель.
■ Выкидыш угрожающий- состояние развивающейся беременности до 22
недель, при котором наблюдаются кровяные выделения из половых путей
или признаки отслойки хориона/плаценты по данным УЗИ.
■ Неразвивающаяся беременность (замершая беременность)- остановка в
развитии (отсутствие СБ) эмбриона/плода до 22 недели беременности при
отсутствии экспульсии плодного яйца/плода.
4.
ЭпидемиологияВыкидыш происходит в 20% клинически диагностированных
беременностей .
Из них 80% - выкидыши до 12 недели беременности.
В структуре выкидышей 1/3 беременностей прерывается до 8-ми
недель по типу анэмбрионии.
В 80% выкидышей сначала происходит гибель, а затем экспульсия
плодного яйца.
Частота инфицированных выкидышей составляет ≈5% от всех
выкидышей.
При угрожающем выкидыше вероятность благоприятного прогноза
достигает 85%, но зависит от срока беременности, возраста пациентки и
других факторов.
5.
Этиология1. Генетические причины.
Хромосомные аномалии (хромосомная анеуплоидия (ХА) у эмбриона/плода в 1-м триместре
беременности. Чем раньше во время беременности произошел выкидыш, тем выше
вероятность того, что у эмбриона/плода были ХА. Наиболее частыми типами ХА при ранних
выкидышах являются аутосомные трисомии - 52%, моносомии X - 19%, полиплоидии - 22%.)
2. Анатомические (врожденные аномалии, генитальный инфатилизм, внутриматочные
синехии, ИЦН)
3. Инфекционные (грипп, парвавирус, ЦМВ, герпес, Коксаки, гепатит, паротит, корь)
4. Эндокринные (дефицит прогестерона, СПКЯ, заболевания щитовидной железы,
некомпенсированный СД)
5. Иммунологические (системные аутоиммунные состояния, приводящие к развитию АФС)
6.
Факторы риска выкидыша:Возраст матери >35 лет, возраст отца >40 лет.
Число потерь беременности в анамнезе (риск потери беременности после 1-го выкидыша составляет
13-17%, что соответствует частоте выкидыша в популяции, тогда как после 2-х предшествующих
выкидышей риск выкидыша возрастает более чем в 2 раза и составляет 36-38%).
Ожирение или недостаточная масса тела (>30 кг/м2 или <18,5 кг/м2).
Избыточное потребление кофеина (>5 чашек кофе в день или >100 г кофеина/сутки).
Употребление алкоголя и наркотиков.
7.
Прием лекарственных препаратов: итраконазола, метотрексата, нестероидныхпротивовоспалительных препаратов, ретиноидов, пароксетина, венлафаксина.
Заболевания матки: аномалии развития матки, миома матки, операции на шейке
матки, внутриматочные синехии.
Лихорадка >38 С.
Дефицит фолиевой кислоты.
8.
Неблагоприятные условия труда (действие ртути, свинца, паров бензола,циклогексана, нитрокраски, смолы, пыли, пестицидов, шума, вибрации), а также
длительное воздействие химических и/или физических факторов, не связанное с
профессиональной деятельностью.
Хронические заболевания: АФС, тромбофилии высокого риска
тромбоэмболических осложнений, СПКЯ, заболевания щитовидной железы,
декомпенсированный СД, целиакия.
Острые и хронические инфекционные заболевания: листериоз, сифилис,
хламидиоз, токсоплазмоз, острые респираторные вирусные заболевания,
инфекция, вызванная вирусом иммунодефицита человека, туберкулез;
9.
Кодирования заболевания или состояния (группы заболеваний илисостояний) по МКБ – 10
O02 (O02.0 - O02.9) Другие анормальные продукты зачатия
O03 (O03.0 – O03.1, O03.3 – O03.6, O03.8-O03.9) Самопроизвольный аборт
O05 (O05.0 – O05.1, O05.3 – O05.6, O05.8-O05.9) Другие виды аборта
O20 (O20.0 - O20.9) Кровотечение в ранние сроки беременности
10.
Классификация выкидыша по сроку беременности1) Ранний (до 9 недель беременности);
2) Поздний (с 10 до 21 недель беременности).
Классификация выкидыша по стадии развития плодного яйца :
•преэмбриональный (до 4 недель беременности);
•эмбриональный (с 5 до 9 недель беременности);
•фетальный (с 10 до 21 недель беременности).
11.
ЗАМЕРШАЯБЕРЕМЕННОСТЬ
12.
ТерминологияНеразвивающаяся беременность (замершая беременность) — остановка в
развитии эмбриона/плода до 22 недель беременности при отсутствии
экспульсии плодного яйца/плода.
13.
КлассификацияВыделяют 2 типа неразвивающейся беременности:
анэмбрионию и раннюю гибель эмбриона (плода).
• Анэмбриония - состояние, при котором после зачатия эмбрион
изначально не развивается или останавливается в развитии c
последующей полной реабсорбцией. В этом случае при УЗИ
наблюдают феномен «пустого» плодного яйца.
■ Раннюю гибель эмбриона (плода) диагностируют при УЗИ,
если у эмбриона в полости матки отсутствует сердцебиение.
*Французские клинические рекомендации определяют раннюю
гибель эмбриона (плода) как прекращение роста плодного
яйца/эмбриона и/или прекращение сердечной деятельности
плода на сроке до 14 недель гестации.
14.
ЭпидемиологияРаспространённость замершей беременности составляет около 2% при
одноплодных гестациях. При многоплодной беременности — вдвое выше.
В 80% всех выкидышей сначала происходит гибель плодного яйца, а затем —
экспульсия продуктов зачатия.
Около 60–70% самопроизвольных прерываний гестации до 12 недель
обусловлено замершей беременностью, а на сроке до 8 недель треть
выкидышей происходит по типу анэмбрионии.
15.
В МКБ–10 для неразвивающейся беременности предусмотрены коды :− O02.0 Погибшее плодное яйцо и непузырный занос.
− O02.1 Несостоявшийся выкидыш. Ранняя гибель плода с задержкой в матке.
16.
ЭтиологияНеразвивающаяся беременность, как и ре- продуктивные потери в целом, — многофакторное и полиэтиологичное состояние, точные механизмы которого не изучены.
Факторы риска и причины гибели эмбриона/плода при неразвивающейся
беременности сходны с таковыми при самопроизвольном выкидыше.
Эксперты предполагают, что задержка погибшего плодного яйца в полости матки
может быть следствием совокупности трёх процессов:
1.
нежизнеспособности плода,
2.
инертности миометрия,
3.
нарушений свёртывающей системы крови.
17.
Клиническая картина1) В первые 12 нед беременности — исчезновение тошноты, рвоты, гиперсаливации.
2) Если мёртвый плод остаётся в полости матки на срок свыше 3–4 нед, то
некоторые женщины (10%) отмечают общую слабость, головокружение,
лихорадку.
3) Шевелений плода в ожидаемый срок не происходит, или же они прекращаются.
4) На 3–6-е сутки после гибели плода исчезает нагрубание молочных желёз, их
размеры уменьшаются, вместо молозива в них может появляться молоко.
5) После 25 недель гестации гибель плода сопровождается нагрубанием молочных
желёз и выделением молозива.
6) Через 2–6 нед после гибели плода женщины жалуются на боль, кровянистые
выделения из половых путей.
18.
ДИАГНОСТИКА НЕРАЗВИВАЮЩЕЙСЯБЕРЕМЕННОСТИ
Физикальное обследование
При гибели плода до 20 нед (особенно до 12 нед) отмечают уменьшение или отставание
размеров матки от предполагаемого срока гестации. Это происходит в ранние сроки
беременности за счёт рассасывания плодного яйца, а при больших сроках — в результате
всасывания околоплодных вод и мацерации плода.
При задержке мёртвого плода в сроке 12–20 недели гестации цервикальный канал у
нерожавших раскрывается на 1–1,5 см, а у рожавших — на 3 см и более.
Если плод погиб в сроке более 14 нед гестации и пребывает в полости матки более 4 нед, то
осмотр шейки матки с помощью зеркал выявляет выделение густой коричневой слизи из
цервикального канала, а вскрытие плодного пузыря сопровождается излитием коричневых
околоплодных вод.
Уплотнение или размягчение стенок матки не считают надёжным симптомом неразвивающейся
беременности .
19.
Инструментальные методыУЗИ — наиболее информативный метод диагностики неразвивающейся беременности.
При выполнении сонографического исследования необходимо дифференцировать замершую
гестацию от прогрессирующей и исключить внематочную беременность.
На ранних сроках предпочтение отдают трансвагинальному УЗИ, при его невозможности
сонографию выполняют трансабдоминально.
Определены диагностические УЗ-критерии неразвивающейся беременности.
− Копчико-теменной размер (КТР) плода 7 мм и более, сердцебиения нет.
− Средний диаметр плодного яйца 25 мм и более, эмбриона нет
20.
Выделяют также сомнительные УЗ-критерии неразвивающейся беременности.− КТР плода менее 7 мм, сердцебиения нет.
− Средний диаметр плодного яйца 16–24 мм, эмбриона нет.
− Отсутствие эмбриона с сердцебиением через 7–13 дней после того, как на УЗИ наблюдали
плодное яйцо без желточного мешка.
− Отсутствие эмбриона с сердцебиением через 7–10 дней после того, как на УЗИ наблюдали
плодное яйцо с желточным мешком.
− Отсутствие эмбриона через 6 нед и более от начала последней менструации при регулярном
менструальном цикле.
− Пустое плодное яйцо (без желточного мешка и эмбриона).
− Увеличенный желточный мешок (более 7 мм).
− Маленький плодный мешок относительно размеров эмбриона (разница между сред- ним
диаметром плодного мешка и КТР плода менее 5 мм).
21.
К УЗ-критериям анэмбрионии относят следующие признаки:− В матке определяют плодное яйцо диаметром более 13 мм без желточного
мешка.
− В матке наблюдают плодное яйцо более 18 мм без эмбриона.
− Выявляют амниотическую полость без жел-точного мешка и эмбриона при
гестационном сроке более 6 нед при регулярном менструальном цикле.
При беременности неопределённой (неясной) жизнеспособности
рекомендовано повторное УЗИ через 7–10 дней.
22.
При повторных УЗИ неразвивающуюся беременность диагностируют,если:
− эмбрион с сердцебиением не визуализируется через 2 недели и более после
того, как на УЗИ наблюдали плодное яйцо без желточного мешка;
− эмбрион с сердцебиением не визуализируется через 11 сут и более после
того, как на УЗИ наблюдали плодное яйцо с желточным мешком.
Целесообразно направлять беременных групп высокого риска
неразвивающейся беременности и невынашивания на УЗИ в ранние сроки (7–
8 нед) даже при отсутствии жалоб.
23.
Лабораторная диагностикаВ качестве дополнительных тестов с помощью иммуноферментного анализа определяют в сыворотке крови уровни следующих гравидарных маркеров.
1. β-Хорионический гонадотропин (b-ХГЧ) — его содержание при замершей
беременности снижено в 3–9 раз.
(специфический гормон, отражающий функциональную активность трофобласта; его
синтез при физиологической беременности начинается уже спустя 1 сут после
имплантации. В норме уровень гормона максимален в 6–10 нед беременности (25
700–288 000 мМЕ/мл), затем постепенно снижается.)
При неразвивающейся беременности концентрация b-ХГЧ ниже нормы: в 6–12 нед
— в 8,6 раза; в 13–26 нед — в 3,3 раза, в 28–30 нед — в 2,7 раза.
Необходим динамический контроль содержания этого гормона, чтобы избежать риска
прерывания жизнеспособной маточной беременности.
24.
2. α-Фетопротеин (АФП) — при гибели плода его уровень возрастает в 1,5– 4 раза, достигаямаксимального значения через 3–4 дня.
3. Трофобластический β1 -гликопротеин — уровень сокращается в 6–18 раз.
(белок синтезируют клетки цитотрофобласта и синцитиотрофобласта.
4. Уровень плацентарного лактогена (ПЛ) при неразивающейся беременности снижен в
1,8–2,7 раза, хотя в целом остаётся высоким.
5. Содержание прогестерона при неразвивающейся беременности может сохраняться на
относительно высоком уровне, а уровень эстрадиола резко снижается.
6. Концентрация плацентоспецифического α1 -микроглобулина при замершей беременности в 2,5 раза выше нормы.
Для коррекции возможных нарушений гемостаза до прерывания беременности необходимо
провести тщательный контроль системы свёртывания крови. Анализ крови у женщин с
замершей беременностью выявляет увеличение количества моноцитов, уменьшение
базофилов и эозинофилов и повышение СОЭ.
25.
ВЕДЕНИЕ ПАЦИЕНТОК СНЕРАЗВИВАЮЩЕЙСЯ БЕРЕМЕННОСТЬЮ
При ведении пациенток с беременностью неопределённой (неясной) жизнеспособности
используют выжидательную тактику.
При подтверждённой неразвивающейся беременности возможны три варианта ведения:
■ выжидательная тактика,
■ медикаментозное опорожнение полости матки
■ или вакуумаспирация.
При сомнительных данных УЗИ и подозрении на неразвивающуюся беременность
показано динамическое наблюдение за состоянием пациентки с помощью УЗИ.
При подтверждённой неразвивающейся беременности I триместра допустима
выжидательная тактика в течение 7–14 дней.
26.
Медикаментозное опорожнение полостиматки
Медикаментозное опорожнение полости матки — более щадящий метод эвакуации
продуктов зачатия, который не требует госпитализации и дополнительных
экономических затрат.
Для медикаментозного опорожнения полости матки в I триместре используют
комбинацию антагониста прогестероновых рецепторов мифепристона с
синтетическим аналогом простагландина Е1 мизопростолом и изолированное
назначение мизопростола.
Для прерывания беременности пациентка в присутствии врача принимает
мифепристон однократно внутрь в дозе 200 мг (1 таблетка). В течение 1,5–2 ч после
приёма препарата врач осуществляет динамическое наблюдение за женщиной. Затем
пациентку отпускают домой с предоставлением ей контактов, по которым она может
(при необходимости) получить консультацию.
27.
Через 24 ч после приёма мифепристона при повторномпосещении врача пациентка получает второй препарат из
комбинации лекарственных средств: мизопростол 800
мкг (4 таблетки) сублингвально, буккально или
вагинально.
В течение 3–4 ч после приёма препарата врач
осуществляет динамическое наблюдение за женщиной.
После приёма мизопростола у большинства пациенток
начинаются кровянистые выделения.
Если в течение 3–4 ч наблюдения в клинике кровянистые
выделения из половых путей не начались, допустимо
назначение повторной дозы мизопростола 400 мкг
перорально или сублингвально. После этого пациентку
оставляют под наблюдением ещё на 1–1,5 ч.
Для медикаментозного опорожнения полости матки в I
триместре также используют изолированное назначение
мизопростола.
28.
При гибели плода во II триместре беременности рекомендованомедикаментозное опорожнение полости матки с использованием комбинации
мифепристон + мизопростол (предпочтительнее) или монотерапии
мизопростолом.
При использовании комбинированной схемы назначают мифепристон в дозе
200 мг перорально с последующим введением через 1–2 сут мизопростола в
дозе 400 мкг сублингвально или вагинально каждые 4–6 ч.
Минимальный рекомендованный интервал между препаратами составляет 24
ч.
29.
Монотерапия мизопростолом подразумевает использование его в дозе 400 мкгсублингвально каждые 4–6 ч. В качестве альтернативы предложено
интравагинальное введение препарата по той же схеме.
В течение 2–6 ч после введения мизопростола обычно возникают сильные
схваткообразные боли и кровотечение.
После медикаментозного завершения неразвивающейся беременности с
целью купирования болевого синдрома и достижения
противовоспалительного эффекта рекомендовано назначение НПВС.
Если мизопростол оказался неэффективным, пациентке можно предложить
либо выжидательную тактику, либо аспирационный кюретаж.
30.
Хирургическое опорожнение полостиматки
Хирургическое лечение неразвивающейся беременности позволяет быстро
эвакуировать ткани, что особенно актуально при воспалительном процессе или
инфицированном выкидыше.
Оно предпочтительно при наличии у пациентки таких состояний, как тяжёлая анемия,
продолжающееся кровотечение, расстройства гемодинамики и др.
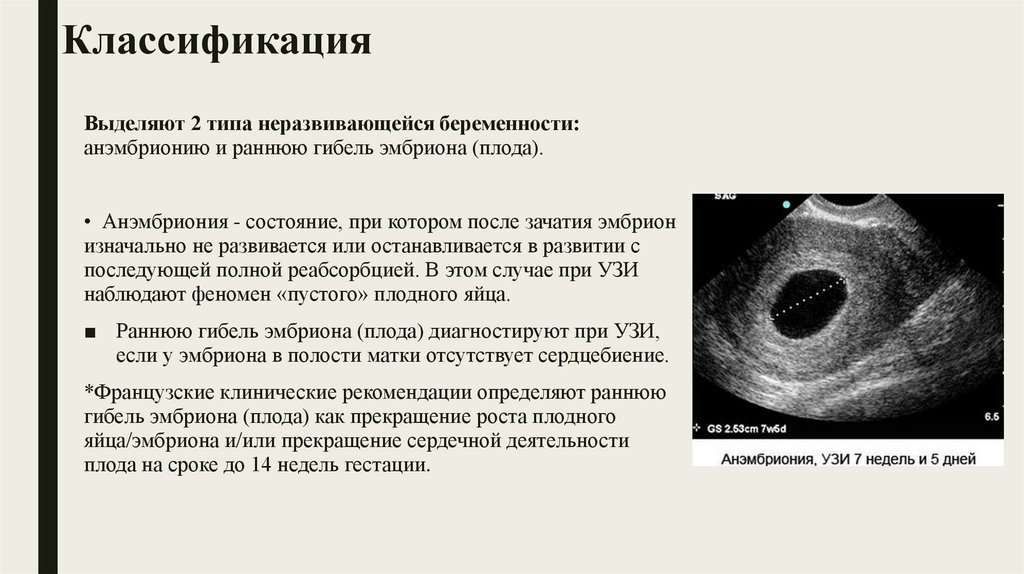
31.
Аспирационный кюретажАспирационный кюретаж имеет преимущества перед инструментальным выскабливанием
стенок полости матки — он менее травматичен и может быть выполнен в амбулаторных
условиях с использованием различных методов обезболивания — общей, нейроаксиальной
(эпидуральная, спинальная, комбинированная спинально-эпидуральная) или местной
анестезии.
Техника. В начале операции проводится тщательная обработка нпо, после чего во
влагалище вводятся гинекологические зеркала. Шейка матки обрабатывается и
фиксируется за переднюю губу пулевыми щипцами. В полость матки вводят специальный
зонд для определения ее длины, после чего на смену зонда заводится аспирационная
трубка, соединенная со шприцом. Затем врач постоянно вращая и двигая аспирационный
катетер, производит удаление плодного яйца.
32.
33.
При гибели плода в сроках от 13 нед до 21 нед 6 сут и невозможностимедикаментозного завершения беременности рекомендована эвакуация
содержимого полости матки с помощью абортных щипцов после
предварительной дилатации шейки матки с использованием медикаментозных
средств, механических или осмотических расширителей.
34.
35.
ВЕДЕНИЕ ПАЦИЕНТОК ПОСЛЕОПОРОЖНЕНИЯ ПОЛОСТИ МАТКИ
1. Гистологическое исследование абортивного материала, полученного после хирургического
опорожнения матки, обязательно.
Для установления причин неразвивающейся беременности гистологическое исследование
абортивного материала должно содержать квалифицированное описание таких параметров, как:
− гравидарные изменения эндометрия (компактного и спонгиозного слоёв);
− степень формирования клубков спиральных артерий и фибриноидных изменений стенок сосудов;
− оценка степени трофобластической инвазии;
− состояние ворсинчатого хориона;
− инволюционно-дистрофические изменения;
− патологические процессы
36.
2. Профилактика резус-изоиммунизацииВсем несенсибилизированным женщинам с резус-отрицательной кровью
рекомендовано введение антирезусного иммуноглобулина в течение 72 ч
после первого приёма мизопростола.
Беременной резус-отрицательной пациентке с отрицательным уровнем
антирезусных антител при прерывании беременности в I и II триместрах,
антенатальной гибели плода рекомендовано введение антирезусного
иммуноглобулина внутримышечно согласно инструкции к препарату.
37.
3. УЗИ. Для оценки эффективности медикаментозного опорожнения полостиматки при неразвивающейся беременности в I триместре гестации
рекомендовано выполнять через 7–14 сут.
После аспирационного кюретажа обязателен УЗ-контроль для исключения
задержки в матке элементов плодного яйца .
38.
Ранняя реабилитация1. Ограничений при выборе метода контрацепции после неразвивающейся
беременности нет.
2. После неразвивающейся беременности нецелесообразно откладывать зачатие на
6 мес и более.
*Ранее эксперты ВОЗ рекомендовали воздерживаться от беременности после выкидыша или искусственного
аборта в течение 6 мес. Недавний систематический обзор (2017) показал, что меньший промежуток времени до
зачатия не повышает риска повторного выкидыша и преждевременных родов, неразвивающейся беременности,
низкой массы тела при рождении и преэклампсии.
Зачатие в первые 3 мес после потери гестации на ранних сроках может быть ассоциировано со снижением
вероятности повторного выкидыша и повышением частоты рождения живых детей по сравнению с более поздним
наступлением беременности.
3. Психологическую помощь после неразвивающейся беременности определяют в
индивидуальном порядке.




































 medicine
medicine