Similar presentations:
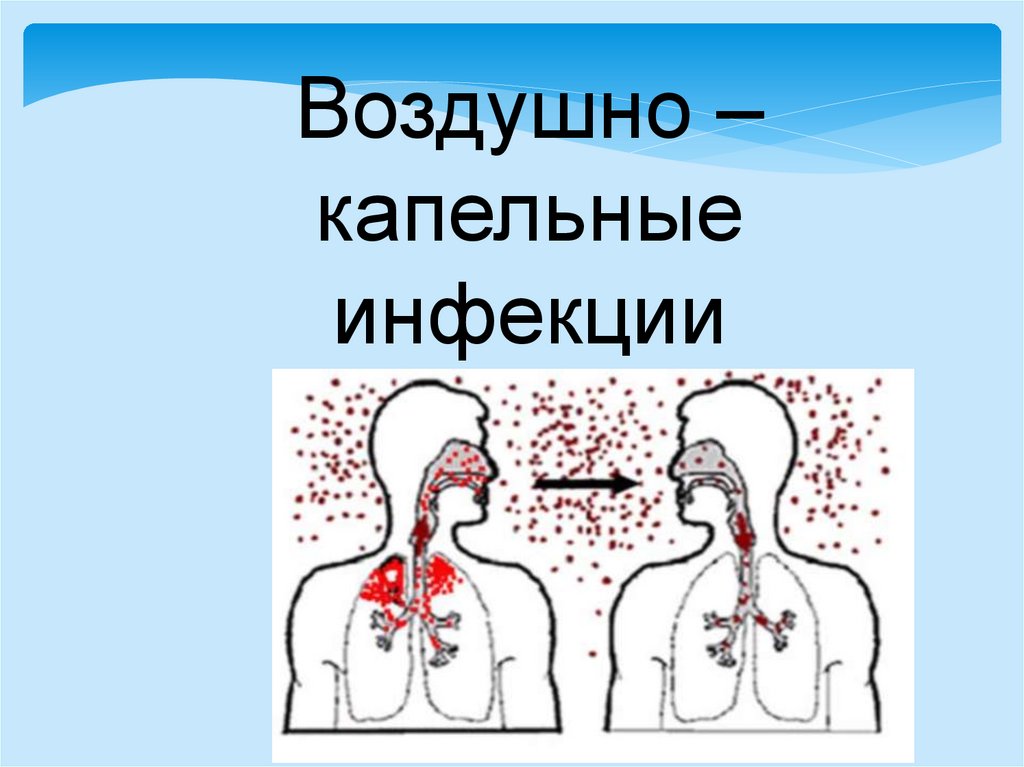
Воздушно – капельные инфекции
1.
Воздушно –капельные
инфекции
2.
Возбудительдифтерии
3.
Домен BacteriaОтдел Firmicutes
Род Corynebacterium
Вид C. diphtheriae
4.
Историческаясправка
А. Йерсен
1883 г.: Э. Клебс –
открытие возбудителя дифтерии.
1884 г.: Ф. Леффлер - выделил чистую культуру.
1888 г.: Э. Ру, А. Йерсен - дифтерийный токсин.
1895 г.: Э. Беринг, Э. Ру - противодифтерийная
сыворотка.
1897 г.: П. Эрлих – применение сыворотки
для лечения дифтерии.
1923 г.: Г. Рамон - дифтерийный анатоксин.
Г.Н. Габричевский – применение
противодифтерийной сыворотки с лечебной
целью, организация ее производства в России.
Э. Беринг
П. Эрлих
5.
Морфология-Грам + палочки с утолщениями на концах,
- располагаются в виде V
- неподвижны, спор нет
- пептидогликан содержит
диаминопимелиновую кислоту, в
поверхностных слоях клеточной стенки - кордфактор (липид, димиколат трегалозы)
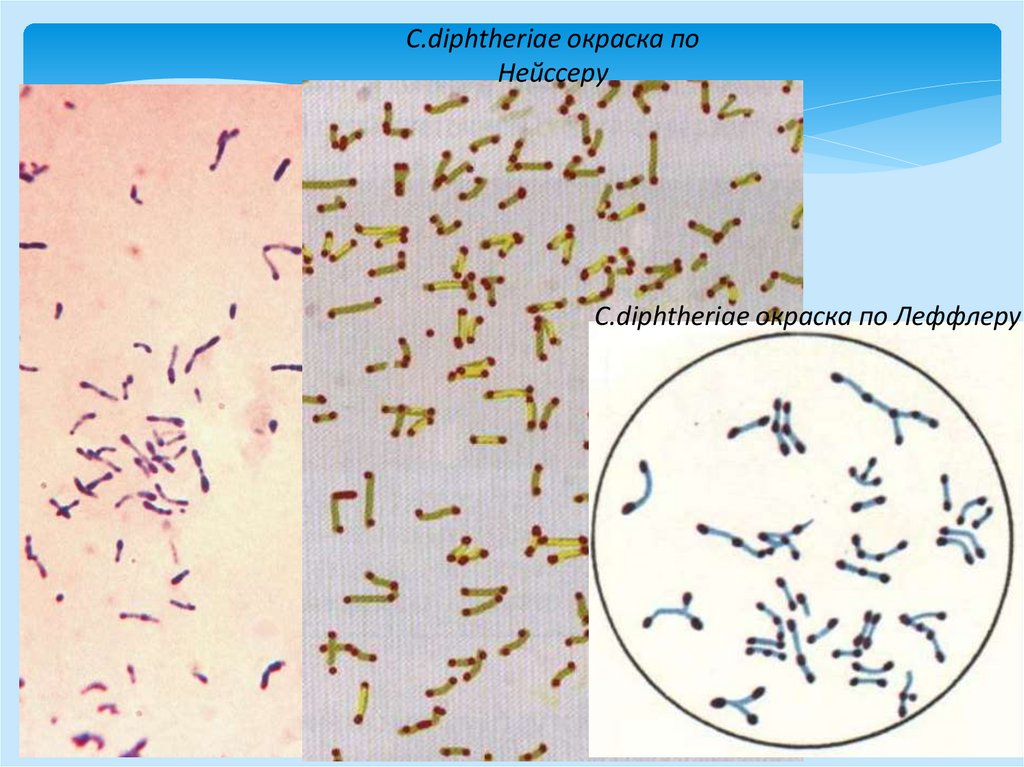
- при окраске по Леффлеру и Нейссеру
выявляются включения волютина на полюсах
клетки
6.
C.diphtheriae окраска поНейссеру
C.diphtheriae окраска по Леффлеру
7.
Культуральные свойстваФакультативные анаэробы
Каталазо+
Разлагают углеводы до
кислоты без газа (кроме
ЛАК)
Редуцируют нитраты
Расщепляют цистин до H2S
Растут на средах с кровью и
сывороткой,
на кровяном теллуритовом
агаре с цистином (среда
Клауберга)
8.
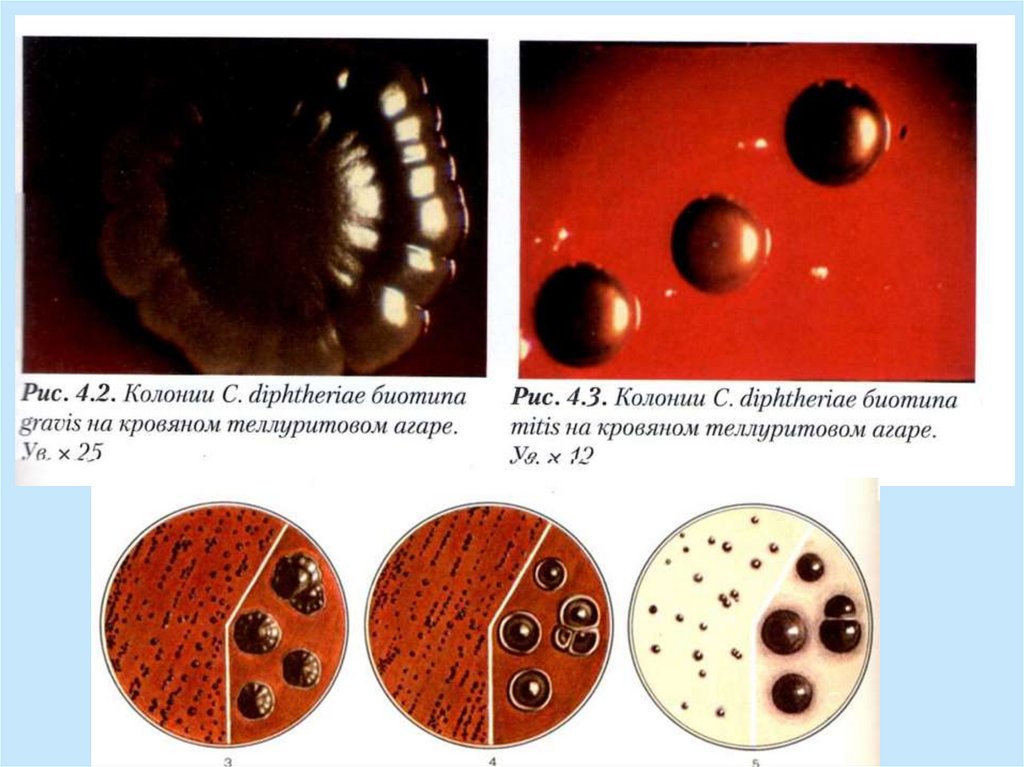
По характеру колоний, биохимическимсвойствам и способности
продуцировать гемолизин выделяют три
биовара: gravis, mitis, intermedius
9.
Ферментирует глюкозу, мальтозу, несбраживает сахарозу, крахмал, гликоген
и декстрин;
Проба Пизу положительная;
Восстанавливает нитраты;
Проба Закса отрицательная;
На средах с теллуритом – мелкие
гладкие блестящие полупрозрачные
черные колонии с ровным краем;
На жидкой среде – равномерное
помутнение и порошкообразный осадок;
На КА – гемолиз;
Малотоксичен;
Вызывает легкую спородическую
заболеваемость.
Биовар mitis:
10.
Ферментирует глюкозу, мальтозу,крахмал, гликоген и декстрин;
Проба Пизу положительная;
Восстанавливает нитраты;
Проба Закса отрицательная;
На средах с теллуритом – крупные сухие
матовые плоские серо-черные колонии,
приподнятые в центре, с радиальной
исчерченностью и неровным краем
(напоминают маргаритку);
На жидкой среде – пленка, помутнение и Биовар
крупнозернистый осадок;
gravis:
На КА – гемолиз ±;
выраженные токсигенные свойства;
Выделяется от больных с тяжелой формой
дифтерии, вызывает групповые вспышки.
11.
Биовар intermedius:По биохимическим и культуральным
свойствам сходен с биоваром gravis;
На средах с теллуритом мелкие сухие
матовые серо-черные колонии с
неровным краем;
На жидкой среде – помутнение с
последующим образованием
мелкозернистого осадка;
Гемолиз на КА отсутствует.
12.
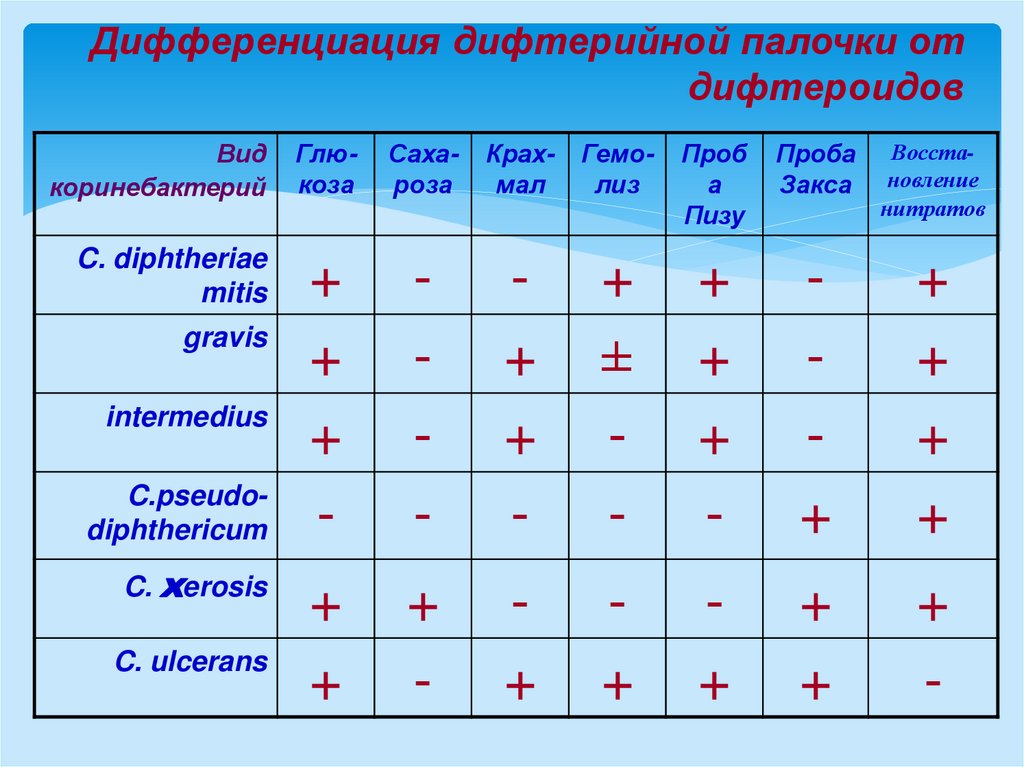
Дифференциация дифтерийной палочки отдифтероидов
Вид
коринебактерий
Глюкоза
Сахароза
Крахмал
Гемолиз
Проб
а
Пизу
Проба
Закса
Восстановление
нитратов
C. diphtheriae
mitis
+
+
+
-
-
+
+
-
+
±
-
+
+
+
-
+
+
+
+
+
+
+
+
-
+
+
+
+
+
+
-
gravis
intermedius
C.pseudodiphthericum
C. хerosis
C. ulcerans
13.
14.
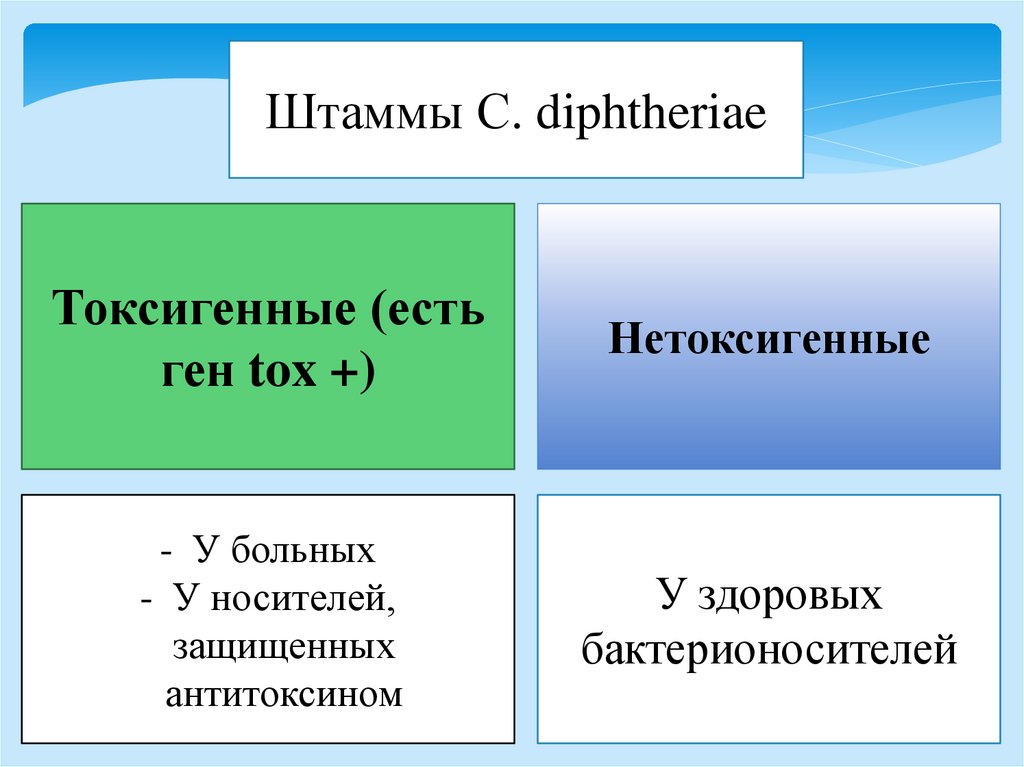
Штаммы C. diphtheriaeТоксигенные (есть
ген tox +)
Нетоксигенные
- У больных
- У носителей,
защищенных
антитоксином
У здоровых
бактерионосителей
15.
Устойчивость к факторам внешней среды:16.
РезистентностьПри 600С – погибают за 10 минут;
Кипячение – мгновенная гибель;
5% раствор карболовой кислоты – инактивация
через 1 минуту.
В высохших пленках и кале – 3-4 месяца;
На предметах обихода, одежде – до 15 дней;
На мягких игрушках – 3 месяца;
В воде и молоке – 20 дней;
В пыли – до 5 месяцев.
Чувствительны к пенициллину, тетрациклину,
эритромицину.
17.
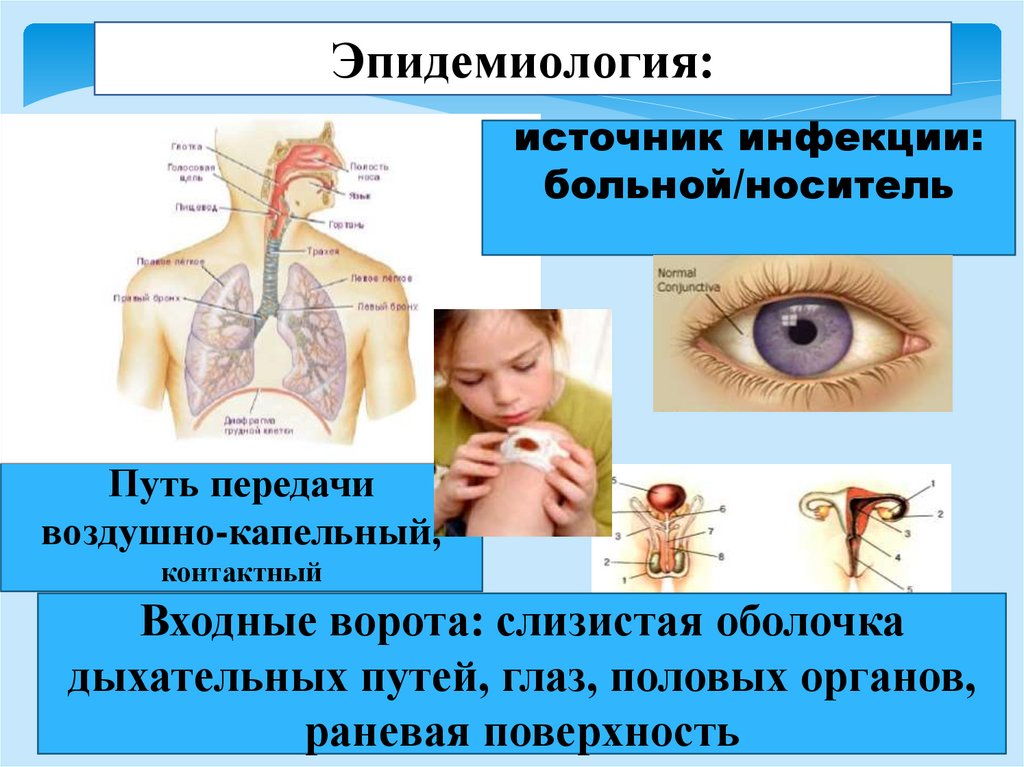
Эпидемиология:источник инфекции:
больной/носитель
Путь передачи
воздушно-капельный,
контактный
Входные ворота: слизистая оболочка
дыхательных путей, глаз, половых органов,
раневая поверхность
18.
АнтигеныС. diphtheriae содержат в
микрокапсуле К-антиген, позволяющий
дифференцировать их на серовары
термолабильный, и
группоспецифический
полисахаридный О-антиген клеточной
стенки, термостабильный.
19.
Факторы патогенностиПили и микрокапсула обеспечивают адгезию к
эпителиоцитам миндалин, реже гортани, трахеи,
полости носа, конъюнктивы глаза, вульвы;
колонизация эпителиоцитов сопровождается
развитием воспалительного процесса;
Гиалуронидаза, нейраминидаза, гемолизин –
факторы инвазии;
микрокапсула – антифагоцитарный фактор;
Корд-фактор – нарушает дыхание в митохондриях и
обладает антфагоцитарной активностью;
Дифтерийный гистотоксин – главный фактор
патогенности
20.
Дифтерийный гистотоксинсостоит из двух субъединиц: токсического
полипептида (А) и транспортного
полипептида (В), ответственного за
доставку токсического компонента к
клеткам-«мишеням».
Образование первого контролируется
бактериальными генами, второго - генами
фага, лизогенизировавшего
бактериальную клетку;
Только лизогенные бактерии,
содержащие tox-ген, полученный в
результате фаговой конверсии
патогенны
21.
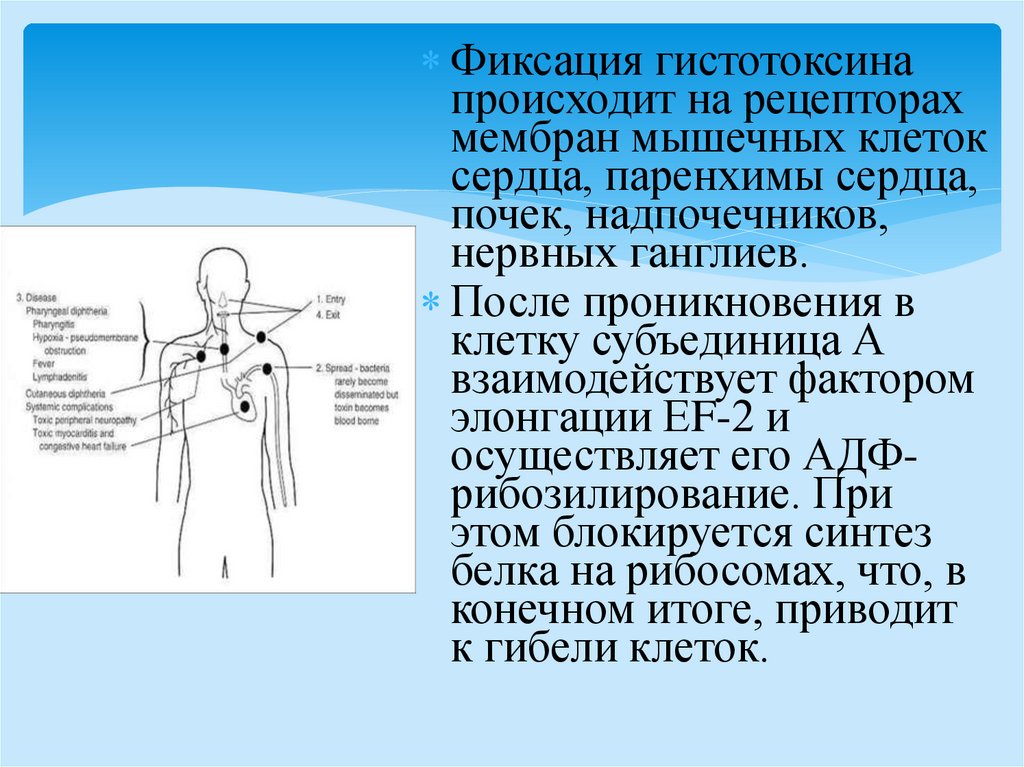
Фиксация гистотоксинапроисходит на рецепторах
мембран мышечных клеток
сердца, паренхимы сердца,
почек, надпочечников,
нервных ганглиев.
После проникновения в
клетку субъединица А
взаимодействует фактором
элонгации ЕF-2 и
осуществляет его АДФрибозилирование. При
этом блокируется синтез
белка на рибосомах, что, в
конечном итоге, приводит
к гибели клеток.
22.
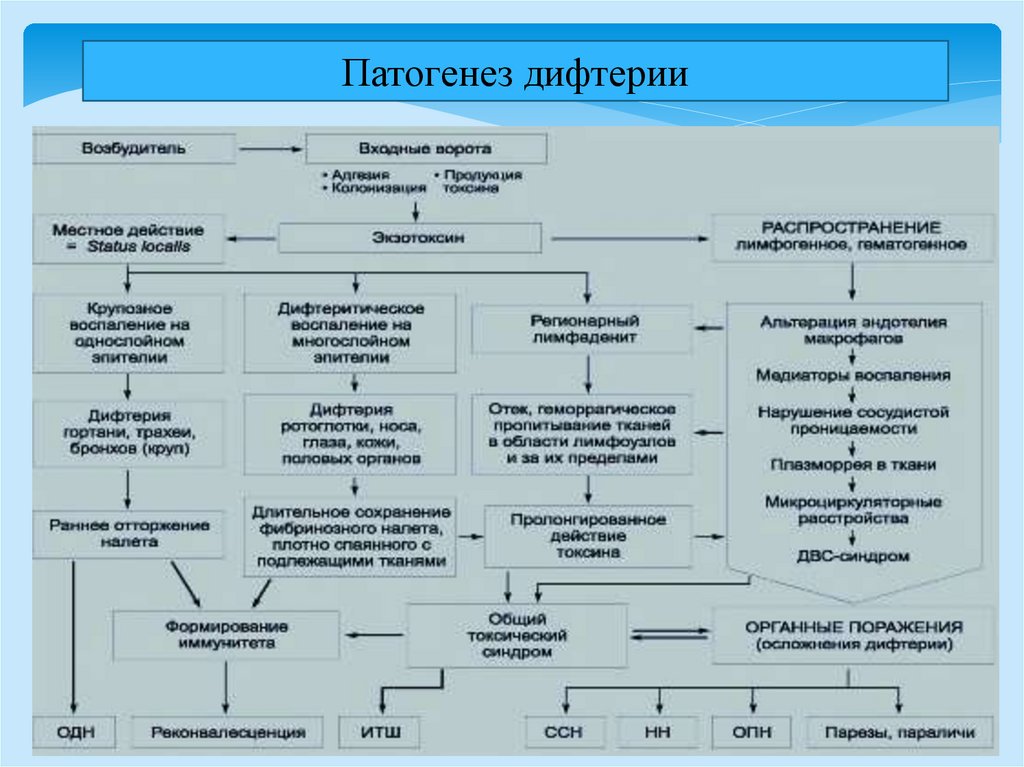
Патогенез дифтерии23.
Патогенез дифтерии1. адгезия на клетках слизистой
2. колонизация
гиалуронидаза, нейраминидаза: разрушение
межклеточного вещества,
гемолизин, корд-фактор и гистотоксин: некроз
поверхностного эпителия, в результате
развития воспалительного процесса
повышается проницаемость сосудов,
замедляется кровоток, сосуды становятся
ломкими. Жидкая часть крови выходит в
окружающие ткани. Фибриноген плазмы при
контакте с тромбопластином
некротизированного эпителия переходит в
фибрин, который выпадает в виде фибринозной
пленки.
24.
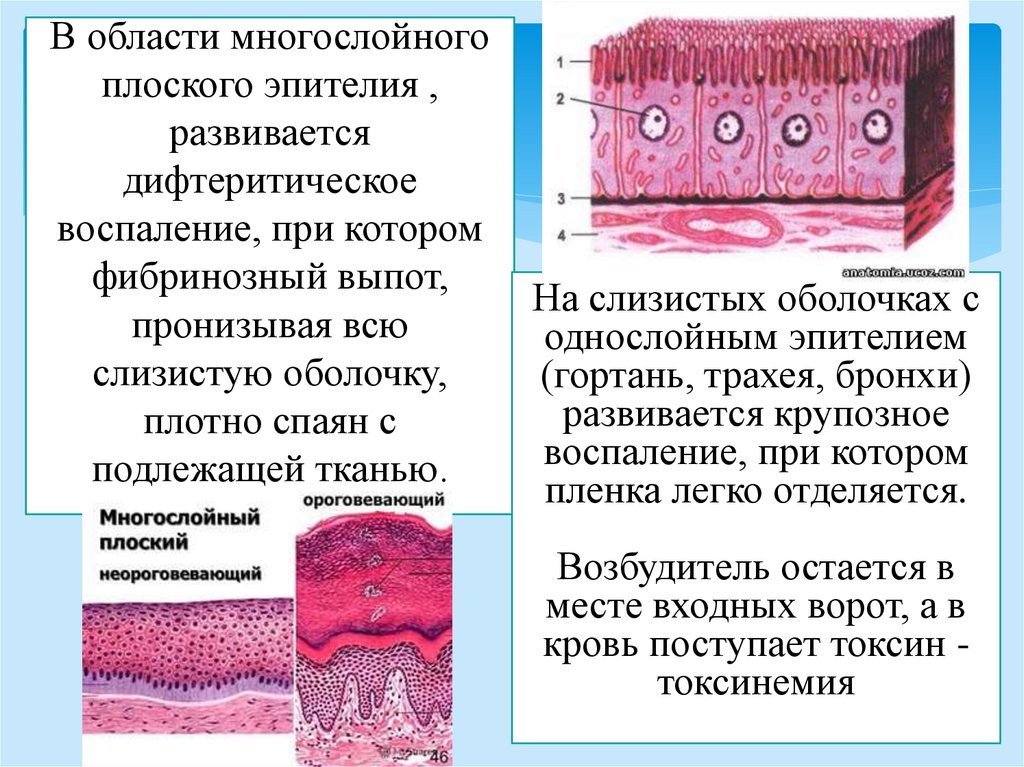
В области многослойногоплоского эпителия ,
развивается
дифтеритическое
воспаление, при котором
фибринозный выпот,
пронизывая всю
слизистую оболочку,
плотно спаян с
подлежащей тканью.
На слизистых оболочках с
однослойным эпителием
(гортань, трахея, бронхи)
развивается крупозное
воспаление, при котором
пленка легко отделяется.
Возбудитель остается в
месте входных ворот, а в
кровь поступает токсин токсинемия
25.
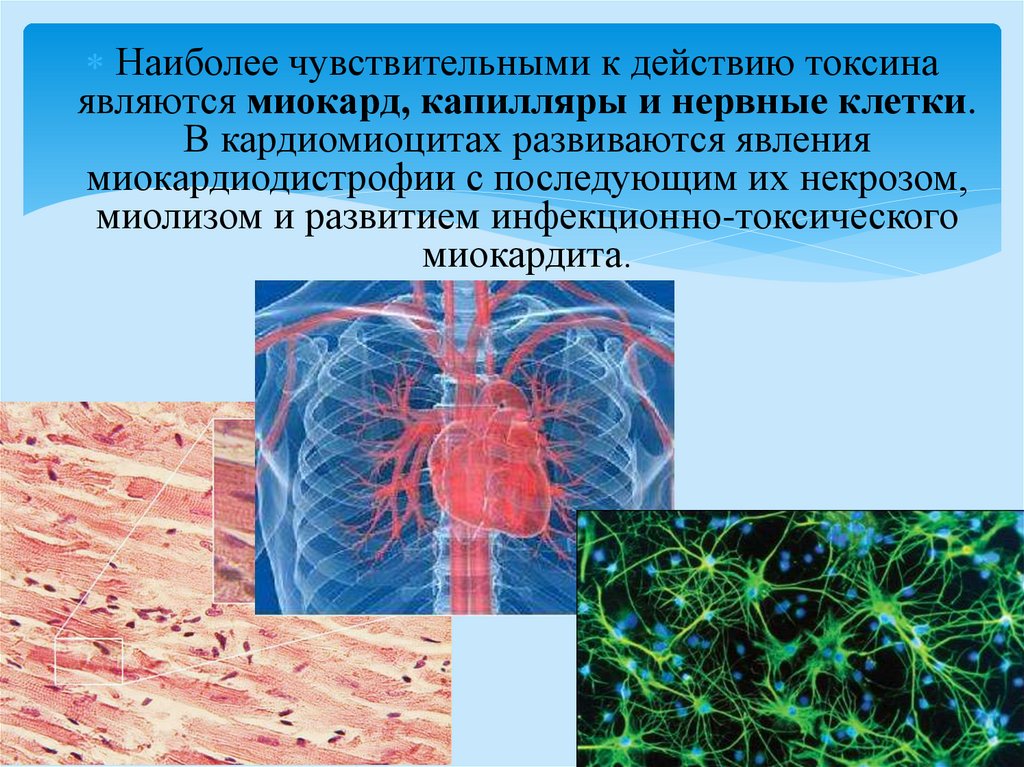
Наиболее чувствительными к действию токсинаявляются миокард, капилляры и нервные клетки.
В кардиомиоцитах развиваются явления
миокардиодистрофии с последующим их некрозом,
миолизом и развитием инфекционно-токсического
миокардита.
26.
Поражение капилляров при дифтерии сопровождаетсяинфекционно-токсическим шоком.
Повреждение нервных клеток сопровождается
дистрофическими изменениями швановских клеток и
демиэлинизацией нервных волокон. Наряду с
отмеченным, общее действие дифтерийного токсина
проявляется явлениями общей интоксикации.
дифтерийный гистотоксин оказывает
местное и общее воздействие на организм
27.
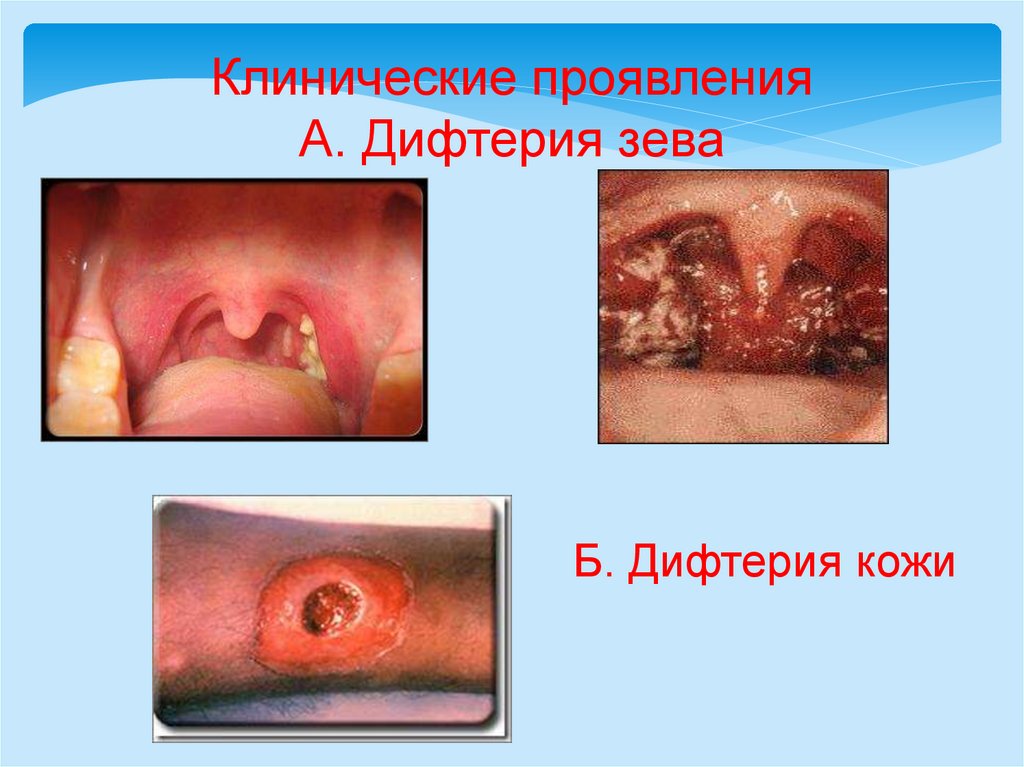
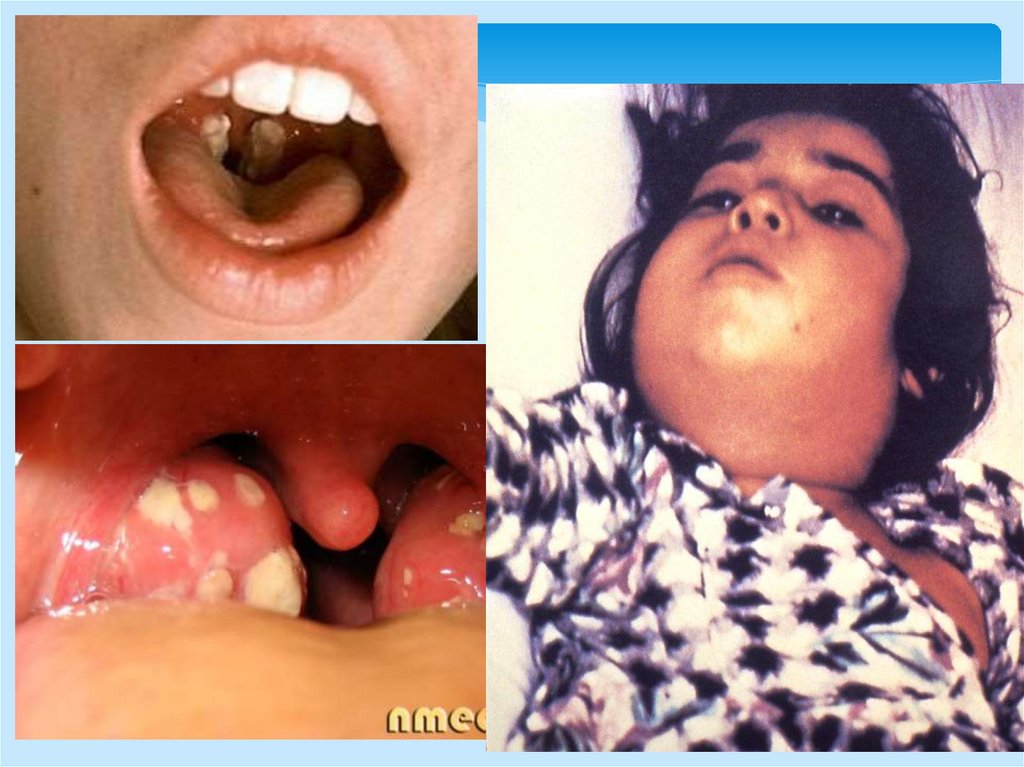
Клинические проявленияА. Дифтерия зева
Б. Дифтерия кожи
28.
29.
ИммунитетИммунитет после перенесенного заболевания
нестойкий, возможно повторное заболевание;
Основная роль в профилактике дифтерии
принадлежит формированию активного
искусственного антитоксического иммунитета
в результате плановой вакцинации
30.
Лабораторная диагностика дифтерии1.
2.
3.
4.
Клинический материал: мазок из зева, слизь из
носоглотки и др.
Методы:
Бактериоскопический (окраска мазка по Леффлеру и
Нейссеру – предварительный)
Бактериологический (культуральный) - основной
Серологический (ИФА, латексагглютинация, реакция
нейтрализации антител, РНГА) для обнаружения
антител и/или токсина в сыворотке крови
Проба Шика – реакция нейтрализации токсина in vivo
31.
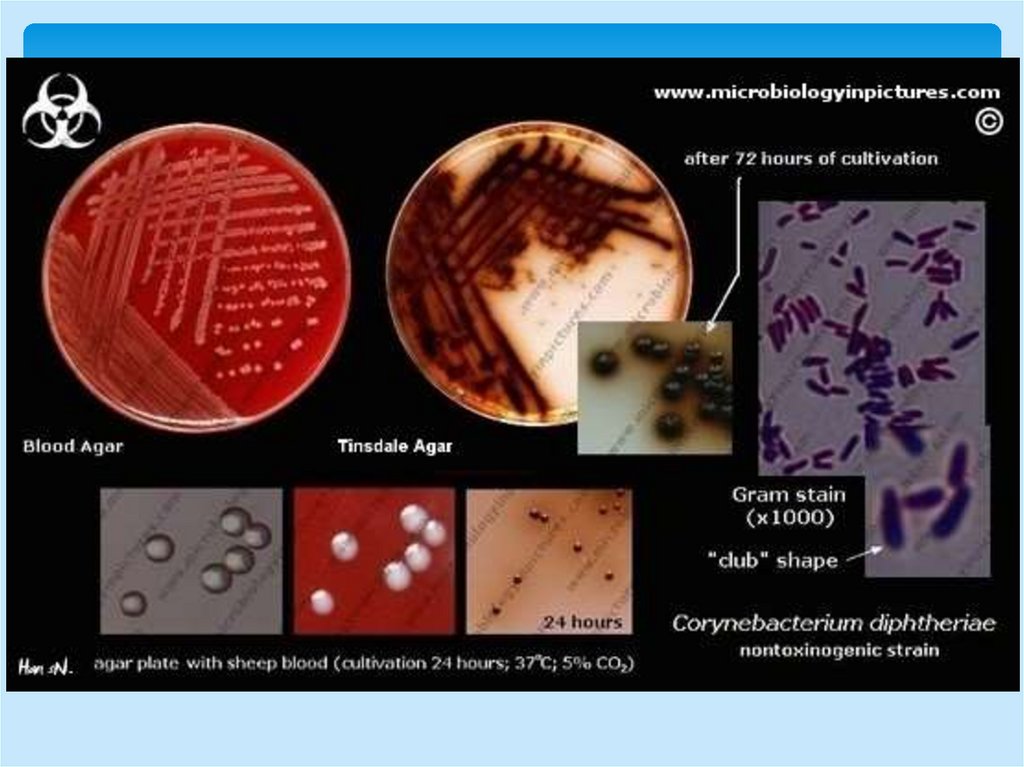
Бактериологический метод1 этап: посев клинического материала на
кровяной теллуритовый агар (среда Клауберга).
2 этап: Макроскопическое изучение колоний,
мазок по Леффлеру или Нейссеру; отсев
типичной колонии на среды Ру или Леффлера
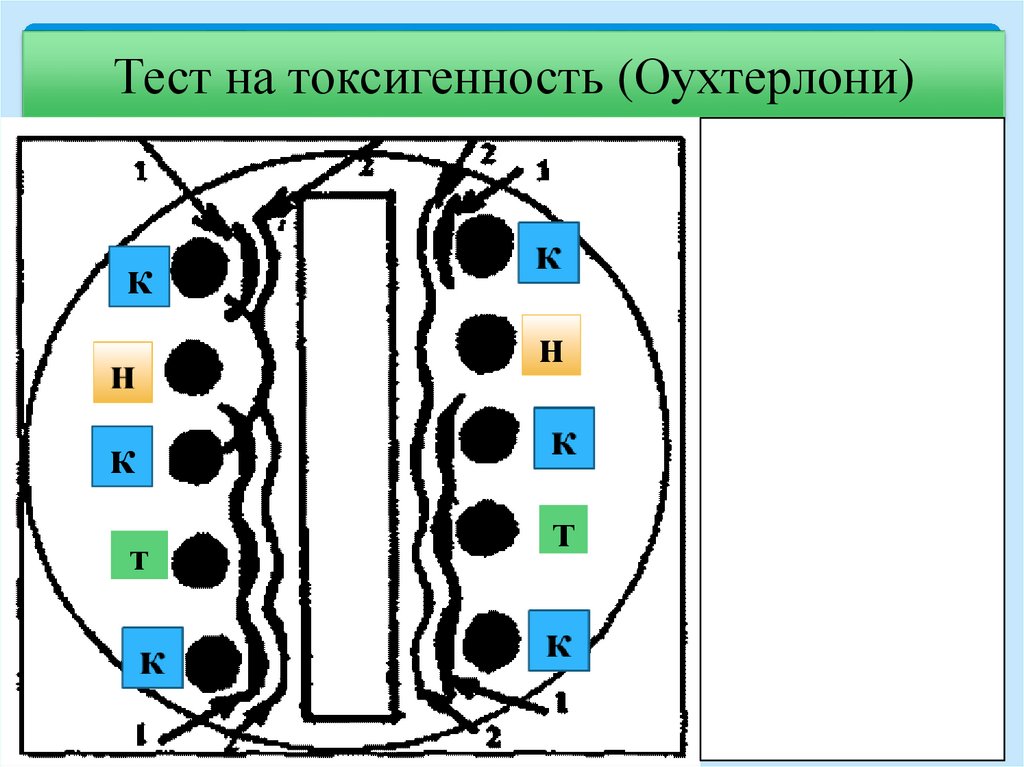
3 этап: Идентификация по совокупности
свойств: культуральных, морфологических,
тинкториальных, биохимических, обязательно
определение токсигенности методом
Оухтерлони; чувствительности к
антибиотикам.
32.
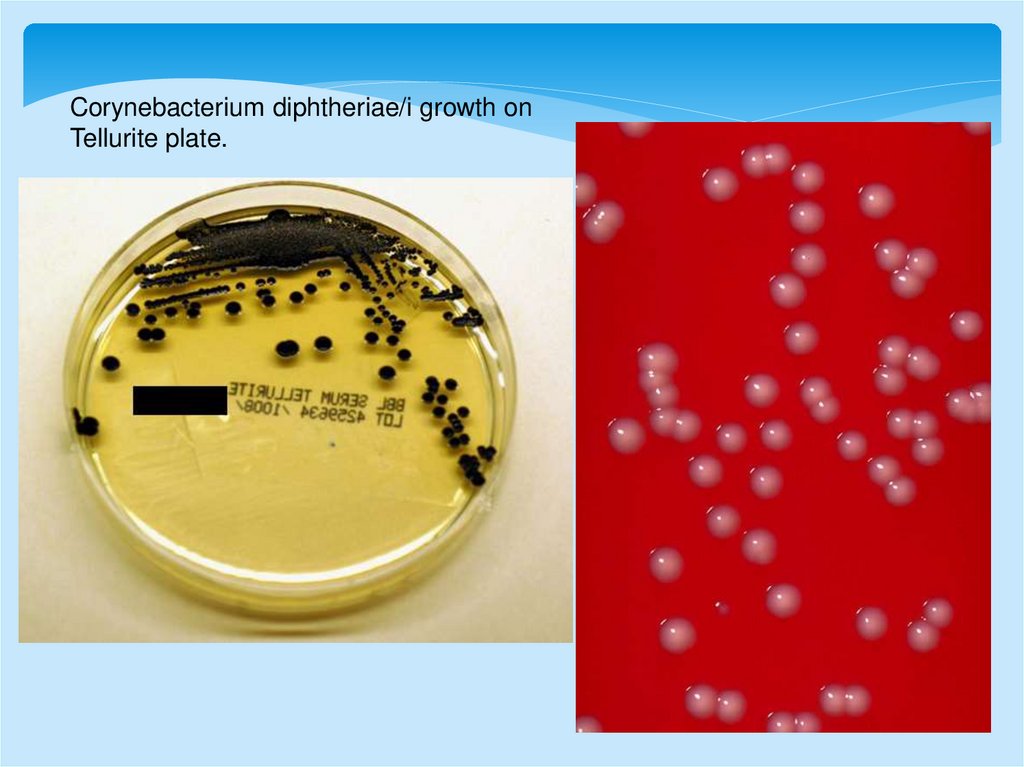
Corynebacterium diphtheriae/i growth onTellurite plate.
33.
34.
- Определение цистиназы: посев уколом в столбикагаровой среды Пизу (нормальная сыворотка,
цистин, уксусно-кислый свинец) : цистин
расщепляется до H2S, он взаимодействует со
свинцом, цвет среды по ходу укола становится
темно-коричневый
- Уреазный тест (диф.диагностика от других
коринебактерий) культура + реактив Заксе (мочевина,
феноловый красный)
Расщепления нет-среда остается желтой, тест
отрицательный
35.
Тест на токсигенность (Оухтерлони)к
н
к
т
т
36.
Проба Шика37.
Проба Шика проводитсядля оценки состояния
антитоксического
иммунитета;
внутрикожно вводят
минимальное количество
токсина:
• При наличии антител
против дифтерийного
токсина видимых
изменений не будет
• При отсутствии
антитоксического
иммунитета наблюдается
воспалительная реакция
38.
Профилактика1923 г. – фр.ученый Рамон обработал токсин
формалином, получив анатоксин
Для иммунизации
Для активной
лошадей: получение
антитоксической
иммунизации –
сыворотки для
АКДС вакцина
лечения
V1 3 мес
V2 4,5 мес
V3 6 мес
Re 18 мес., 6, 14 лет,
каждые 10 лет
39.
Специфическая профилактикаАД – адсорбированный дифтерийный анатоксин
АДС – адсорбированный дифтерийно-столбнячный
анатоксин
АДС-М анатоксин вакцина для профилактики
дифтерии и столбняка с уменьшенным содержанием
антигенов
АД-М анатоксин вакцина для профилактики
дифтерии с уменьшенным содержанием антигенов
АКДС – адсорбированная коклюшно-дифтерийностолбнячная вакцина
40.
Менингококковаяинфекция
41.
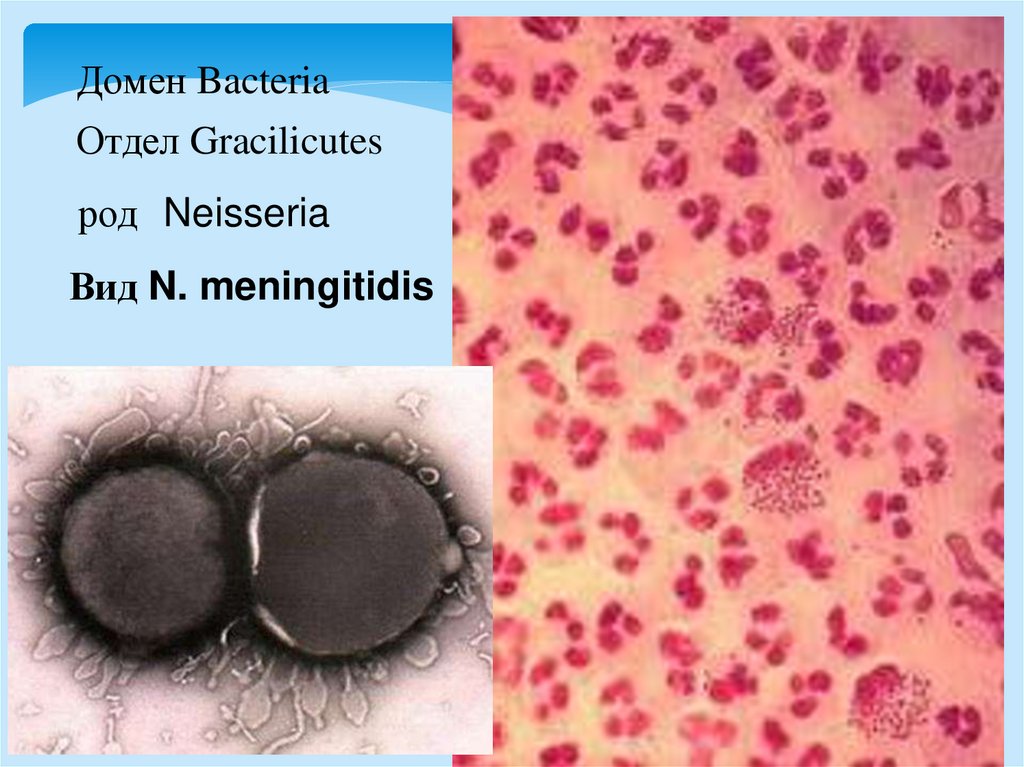
Домен BacteriaОтдел Gracilicutes
род Neisseria
Вид N. meningitidis
42.
Эпидемическая обстановка по менингококковойинфекции в последние 5 лет была в целом
благополучной.
В России заболеваемость генерализованными формами
менингококковой инфекции стабилизировалась на
уровне до 2,0-2,3 на 100 тыс. населения.
В настоящее время существует несколько зон, в которых
сохранялось неблагополучие по МИ. В первую очередь,
это группа дальневосточных областей, расположенных
недалеко от границы с Китаем и Монголией
(Хабаровский и Приморский край, Магаданская и
Амурская область, Бурятия и др.). Здесь заболеваемость
в отдельные годы достигала 6-8 случаев на 100 тыс.
населения. Другим регионом со стабильно высокой
заболеваемостью, от 3 до 4 на 100 тыс., является север
европейской части России - Архангельская и
Мурманская области.
43.
Заболеваемость менингококковой инфекцией в мире попрежнему определяется, в первую очередь, эпидемиямив странах "менингитного пояса": Буркина-Фасо в 20012003 гг., Нигере в 2002-2003 гг., Эфиопии в 2001-2002
гг., Бенине в 2001 г., Судане в 1999 г. и других.
С 2000 г. в Африке наблюдается резкий подъем
заболеваемости МИ, вызванной менингококками
серогруппы W135, хотя ранее считалось, что эти
менингококки ответственны только за спорадические
случаи.
усложняют ситуацию вспышки МИ, вызванной
менингококками серогруппы Х, в 1997 г. в Нигере и в
2000 г. в Гане (нет вакцины).
44.
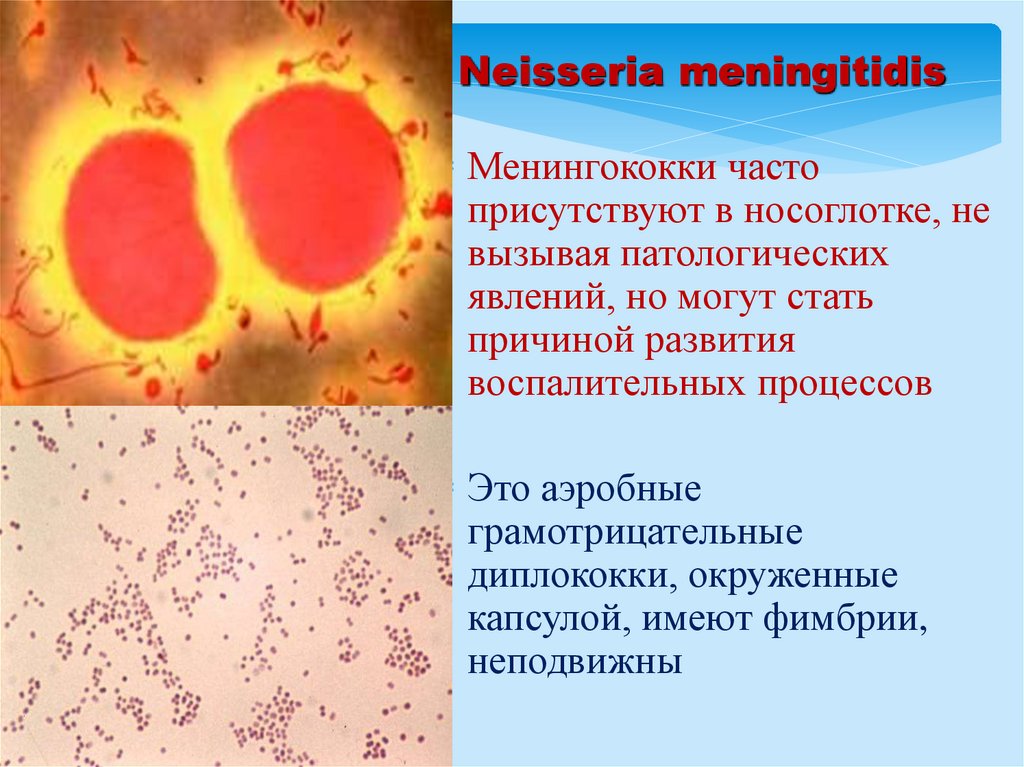
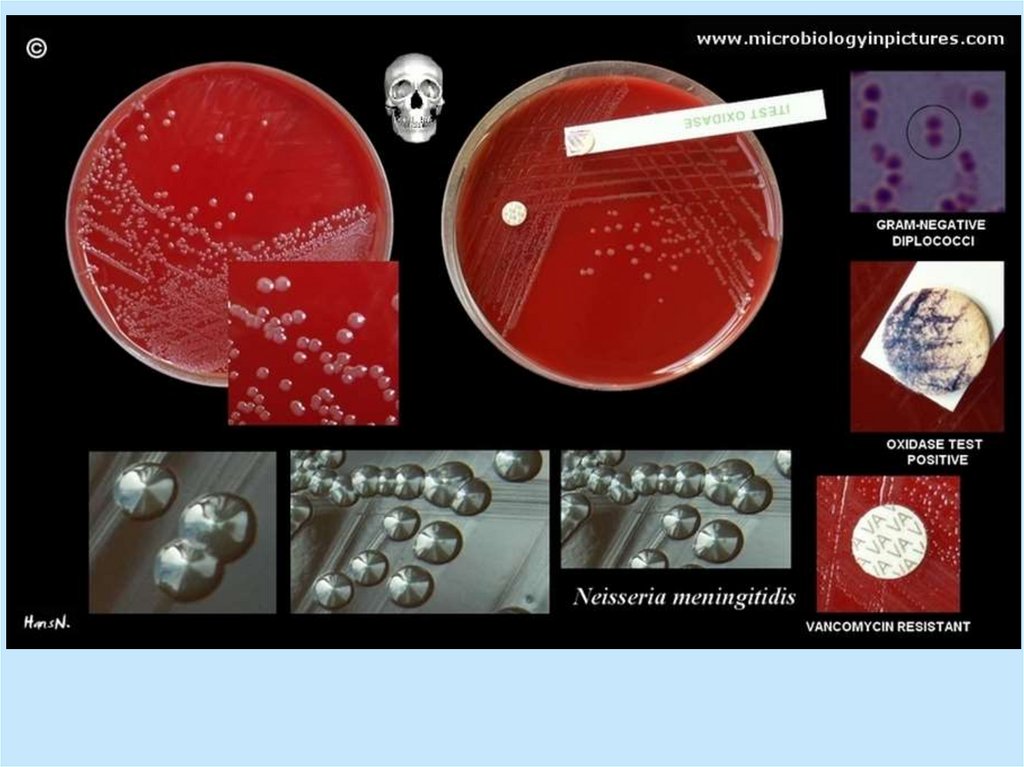
Neisseria meningitidisМенингококки часто
присутствуют в носоглотке, не
вызывая патологических
явлений, но могут стать
причиной развития
воспалительных процессов
Это аэробные
грамотрицательные
диплококки, окруженные
капсулой, имеют фимбрии,
неподвижны
45.
46.
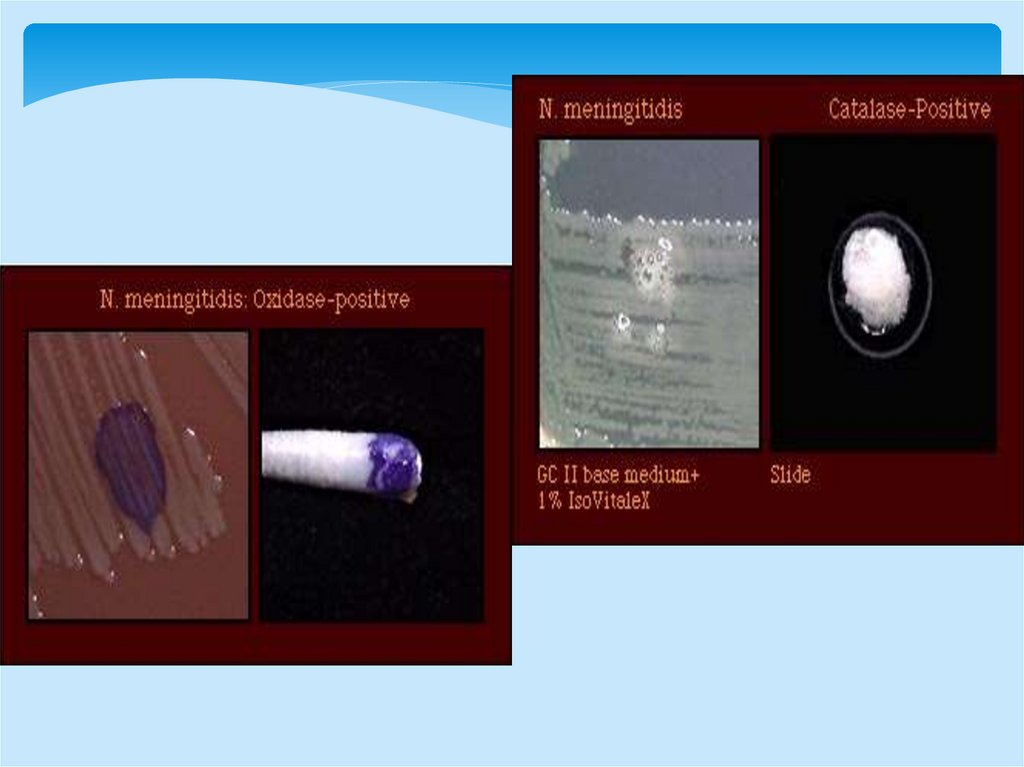
Neisseria meningitidisБиохимически малоактивны
Растут на обогащенных
питательных средах: КА,
шоколадный агар в атмосфере
5-10% СО2
мало устойчивы к внешним
воздействиям. Прямые
солнечные лучи, температура
ниже 22°, высыхание, действие
дезинфицирующих средств
приводят к его быстрой
гибели.
N. Meningitidis рост на
шоколадном агаре
47.
N. мeningitidis рост на шоколадном агаре48.
Устойчивость во внешней среде:малоустойчивый
49.
АнтигеныПо специфичности капсульных
полисахаридов (капсульный антиген)
выделяют 13 серогрупп
Иммунитет стойкий, группоспецифический
Наиболее часто менингококковую
инфекцию вызывают представители
серогрупп А, В, С, Х, Y и W-135
50.
Факторы патогенностиАдгезивность –фимбрии и белки наружной
мембраны, образование биопленки
Антифагоцитарные факторы –
полисахаридная капсула
Ферменты инвазии: гиалуронидаза, протеазы
(инактивируют IgA – фактор местного
иммунитета), нейраминидаза, фибринолизин
Основной токсин – эндотоксин – ЛПС наружной
мембраны клеточной стенки (пирогенный,
провоспалительный, высокотоксичный)
51.
Патогенез менингококковойинфекции
52.
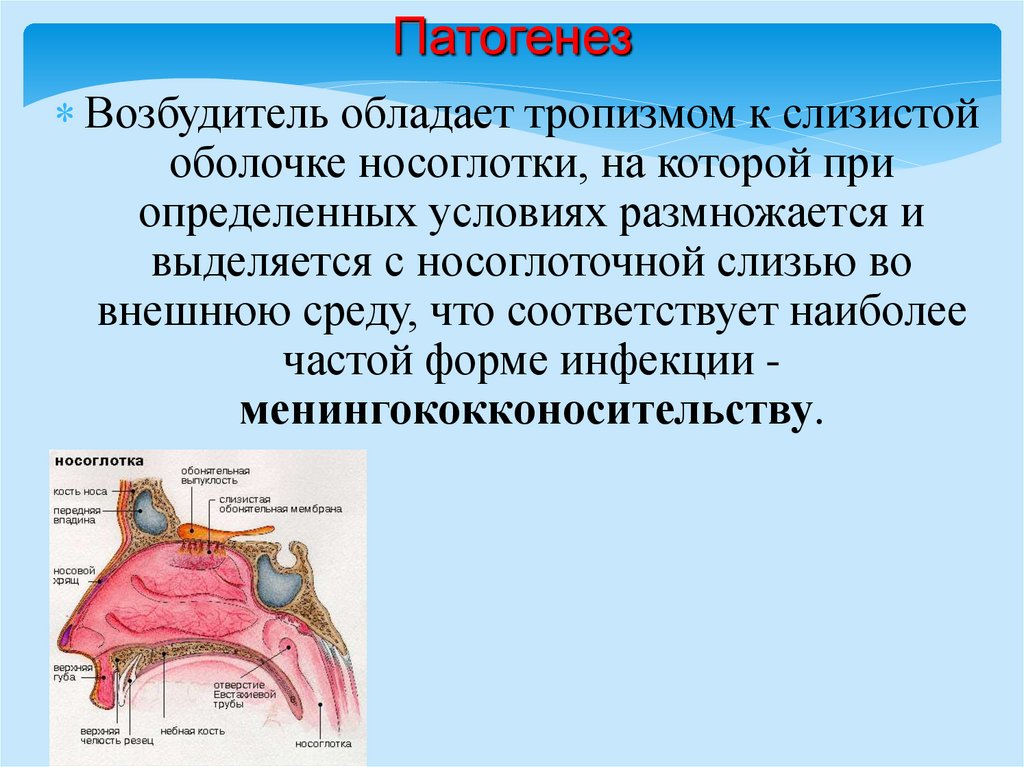
ПатогенезВозбудитель обладает тропизмом к слизистой
оболочке носоглотки, на которой при
определенных условиях размножается и
выделяется с носоглоточной слизью во
внешнюю среду, что соответствует наиболее
частой форме инфекции менингококконосительству.
53.
При снижении активности местного иммунитета,нарушении микробиоценоза менингококк может
внедриться вглубь слизистой оболочки, вызывая
воспаление и симптомы назофарингита.
Лишь у 5% больных назофарингитом
менингококк, преодолевая местные барьеры,
проникаете сосуды подслизистого слоя, а затем
распространяется гематогенным путем.
54.
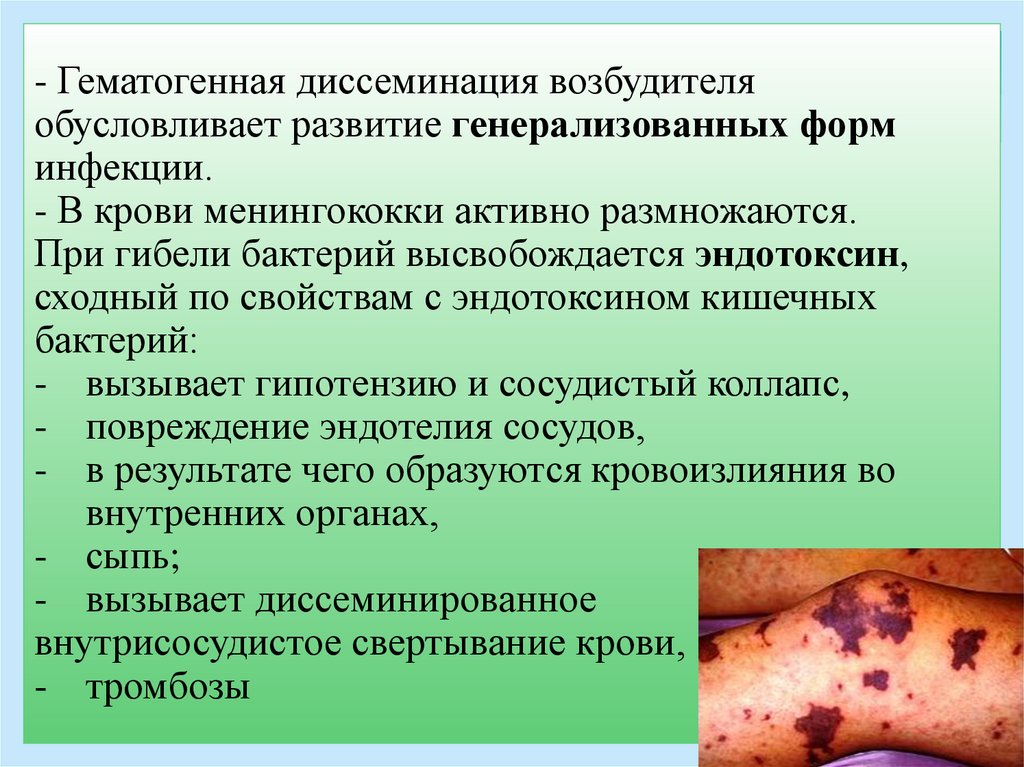
- Гематогенная диссеминация возбудителяобусловливает развитие генерализованных форм
инфекции.
- В крови менингококки активно размножаются.
При гибели бактерий высвобождается эндотоксин,
сходный по свойствам с эндотоксином кишечных
бактерий:
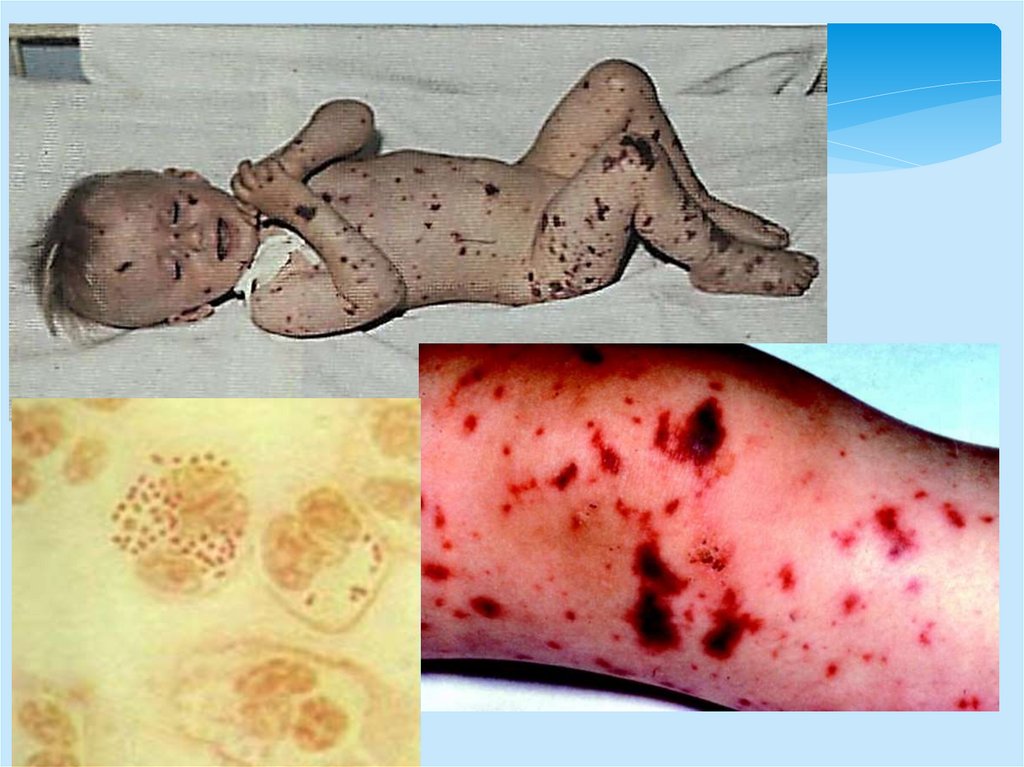
- вызывает гипотензию и сосудистый коллапс,
- повреждение эндотелия сосудов,
- в результате чего образуются кровоизлияния во
внутренних органах,
- сыпь;
- вызывает диссеминированное
внутрисосудистое свертывание крови,
- тромбозы
55.
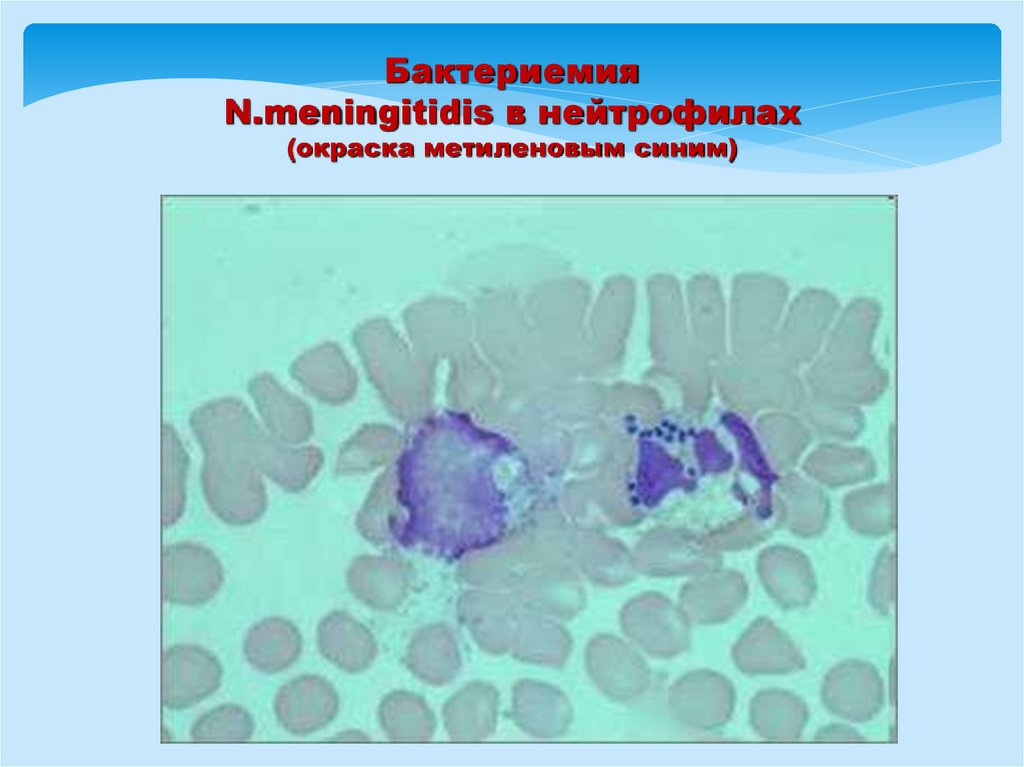
БактериемияN.meningitidis в нейтрофилах
(окраска метиленовым синим)
56.
57.
Клинические проявленияЛокализованные формы:
Субклиническая форма инфекции
носоглотки
Менингококковый назофарингит –
местный воспалительный процесс с
умеренными клиническими проявлениями
58.
Клинические проявленияГенерализованные формы:
Менингококкемия
Молниеносная менингококкемия – менингококкемия с
явлениями сосудодвигательного коллапса и шока,
часто заканчивается летально за несколько часов
Хроническая менингококкемия
Менингит - Проникая через ГЭБ менингококки
внедряются в субарахноидальное пространство,
вызывая серозно-гнойное (или гнойное) воспаление
мягких оболочек мозга – менингит
59.
Клинические проявленияГенерализованные формы: (продолжение)
Менингоэнцефалит – сочетанное воспаление
оболочек и вещества головного мозга
Смешанная форма (менингококкемия + менингит)
60.
61.
ИммунитетКапсульные полисахариды вызывают Тнезависимый иммунный ответ; даже после
презентации АПК напрямую взаимодействуют с
В-лимфоцитами
Как результат, не образуются клетки памяти;
основная роль в защите принадлежит АТ
Образующиеся Ig группоспецифичны
Помимо циркулирующих Ig, большую роль в
иммунном ответе играют секреторные IgA,
система комплемента и фагоцитоз
62.
ЭпидемиологияИсточник инфекции в очагах распространения –
бактерионосители
Наиболее высока заболеваемость среди детей от 6
мес.до 1 года
Развитие болезни зависит главным образом от
иммунологического статуса и вирулентности штамма
Менингококковый менингит встречается в основном у
детей в возрасте 6 мес. – 10лет
У большинства взрослых антитела к менингококкам
обнаруживаются, что может быть следствием
естественной иммунизации при бессимптомном
носительстве
63.
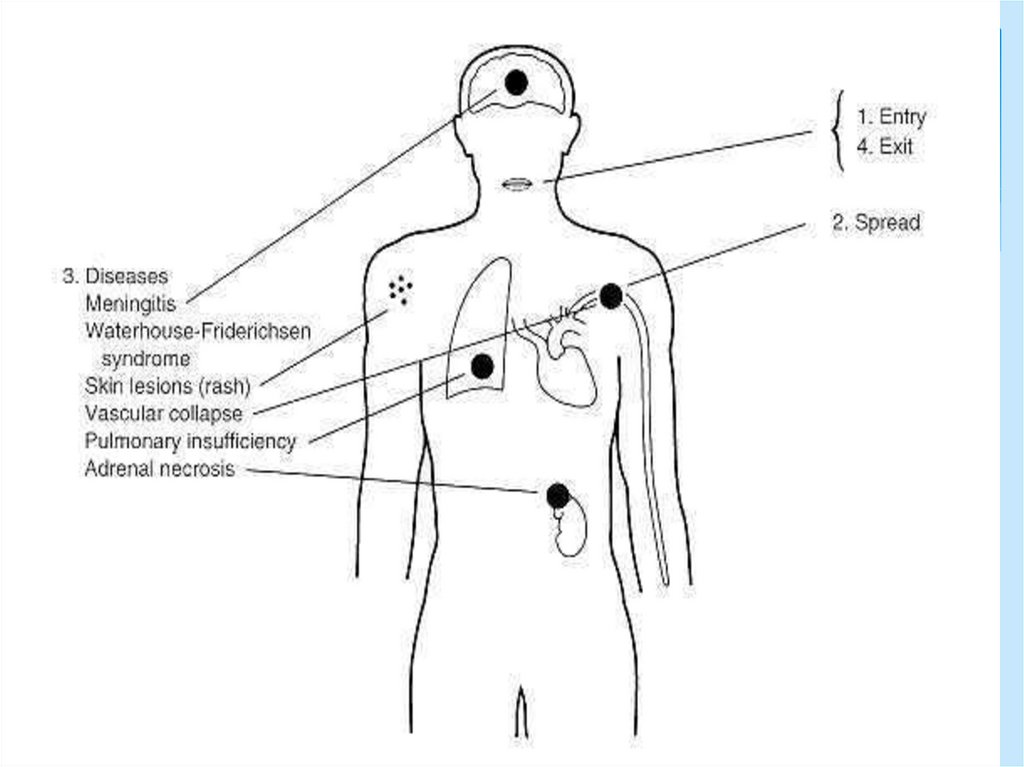
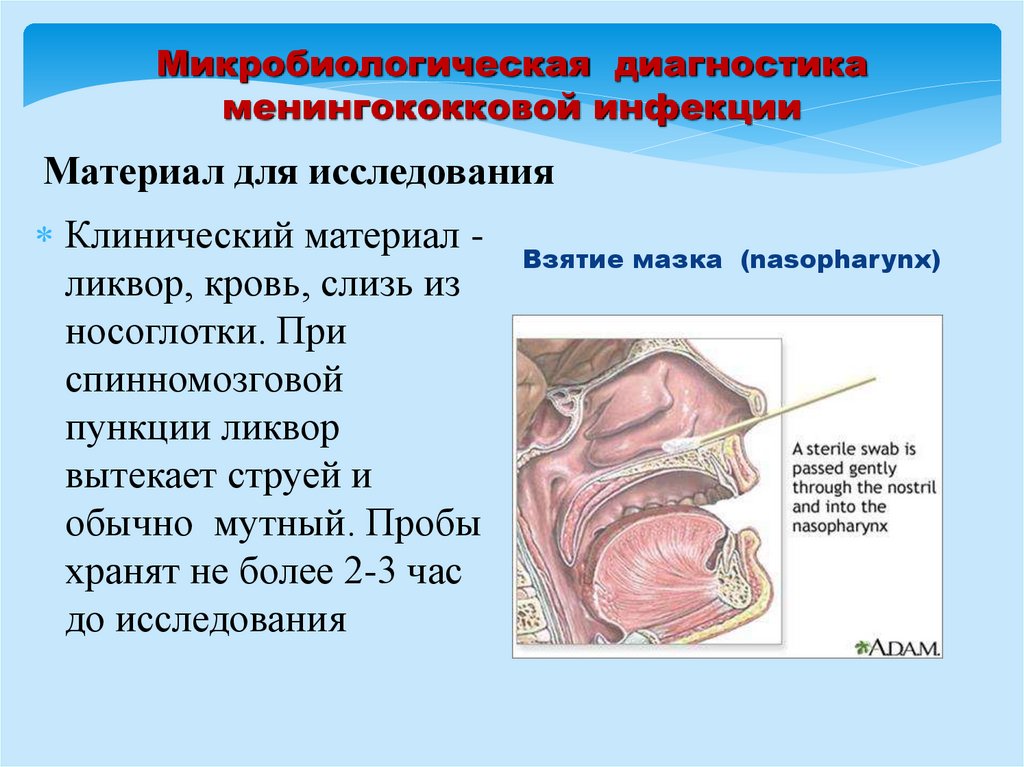
Микробиологическая диагностикаменингококковой инфекции
Материал для исследования
Клинический материал ликвор, кровь, слизь из
носоглотки. При
спинномозговой
пункции ликвор
вытекает струей и
обычно мутный. Пробы
хранят не более 2-3 час
до исследования
Взятие мазка (nasopharynx)
64.
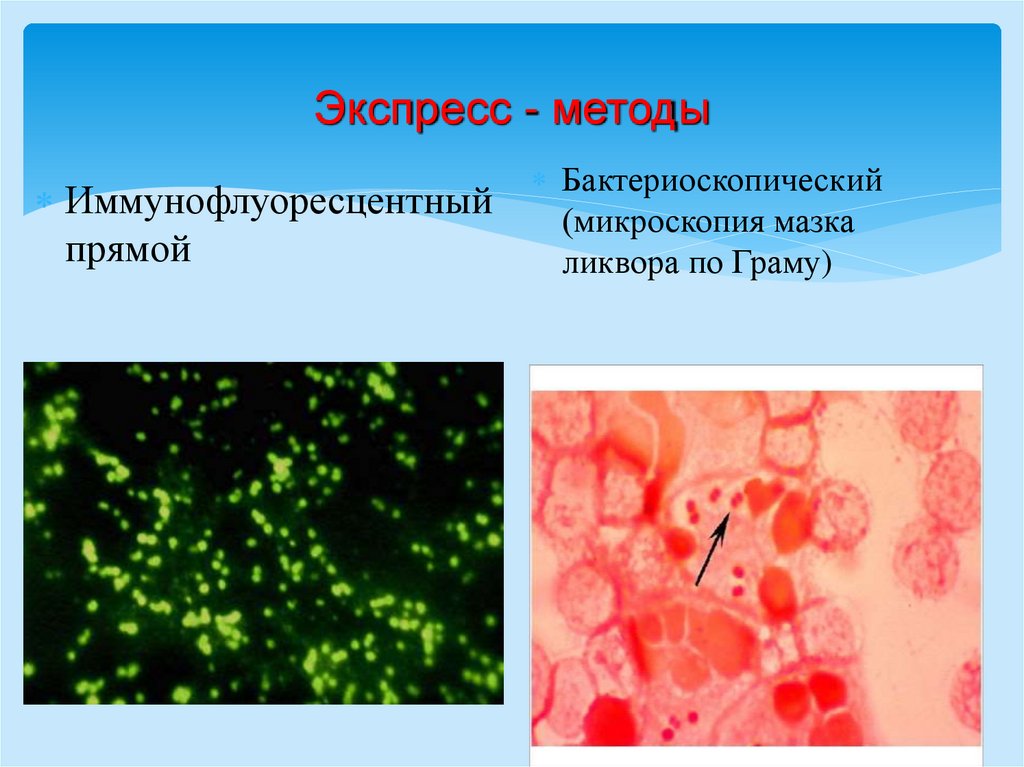
Экспресс - методыИммунофлуоресцентный
прямой
Бактериоскопический
(микроскопия мазка
ликвора по Граму)
65.
1. Бактериологический методЦель бактериологического метода диагностики –
выделение и идентификация возбудителя из
слизи носоглотки, ликвора, крови (при
необходимости пробы центрифугируют)
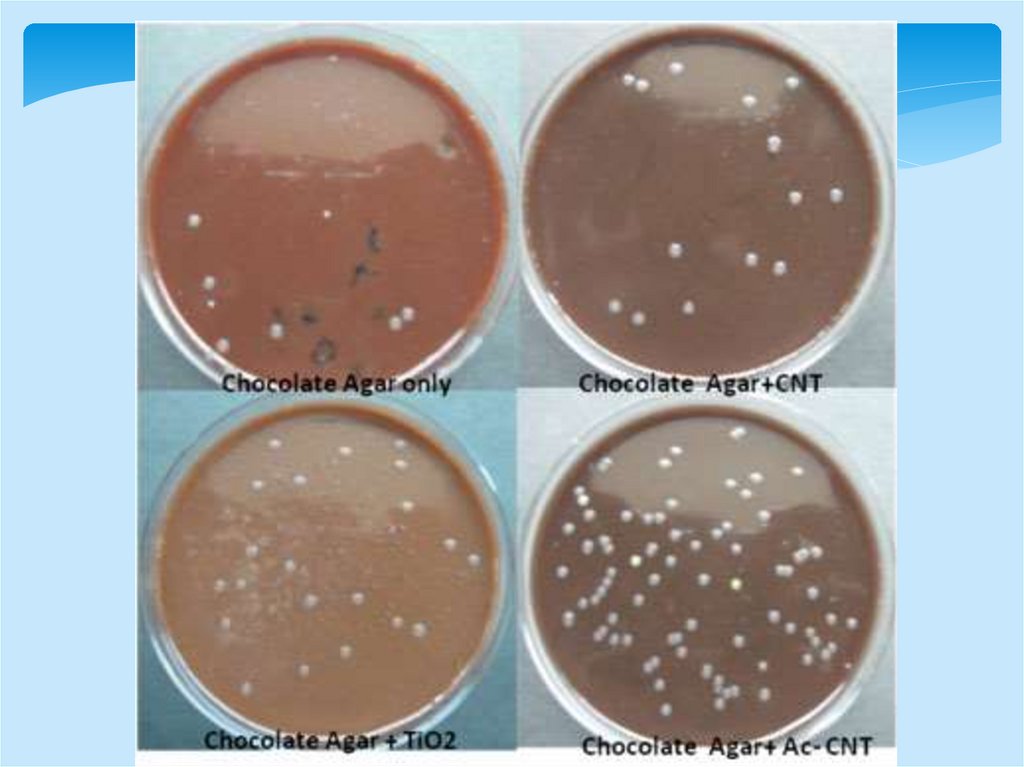
1 этап – посев исследуемого материала на плотные
питательные среды для получения
изолированных колоний - кровяной агар,
сывороточные среды, асцит агар. Инкубируют
при 37°С, 24-48 часа, в атмосфере содержащей
10% углекислого газа.
66.
1. Бактериологический метод (продолжение)2
этап
изучение
выросших
колоний
(макроскопическое и микроскопическое) и пересев на
скошенный сывороточный агар для получения чистой
культуры
После суточной инкубации образуются голубоватые
колонии с ровными краями и гладкой поверхностью
3 этап-идентификация возбудителя
Биохимическое типирование
Менингококки ферментируют только мальтозу,
глюкозу
Тест на чувствительность к антибиотикам
67.
68.
69.
Расщепляют глюкозу/мальтозу докислоты без газа
70.
71.
Серологический методдиагностики
антигены возбудителя выявляют с помощью
иммунных сывороток или выявляют антитела в
сыворотке пациента, применяя реакцию
иммунофлюоресценции (РИФ), иммуноферментный
анализ (ИФА)
Встречный иммуноэлектрофорез и иммунодиффузию
в агаре используют для выявления менингококковых
антигенов в ликворе
72.
ЛечениеАнтибиотикотерапия: препарат выбора
– пенициллин G, ампициллин и
цефалоспорины 3 поколения
73.
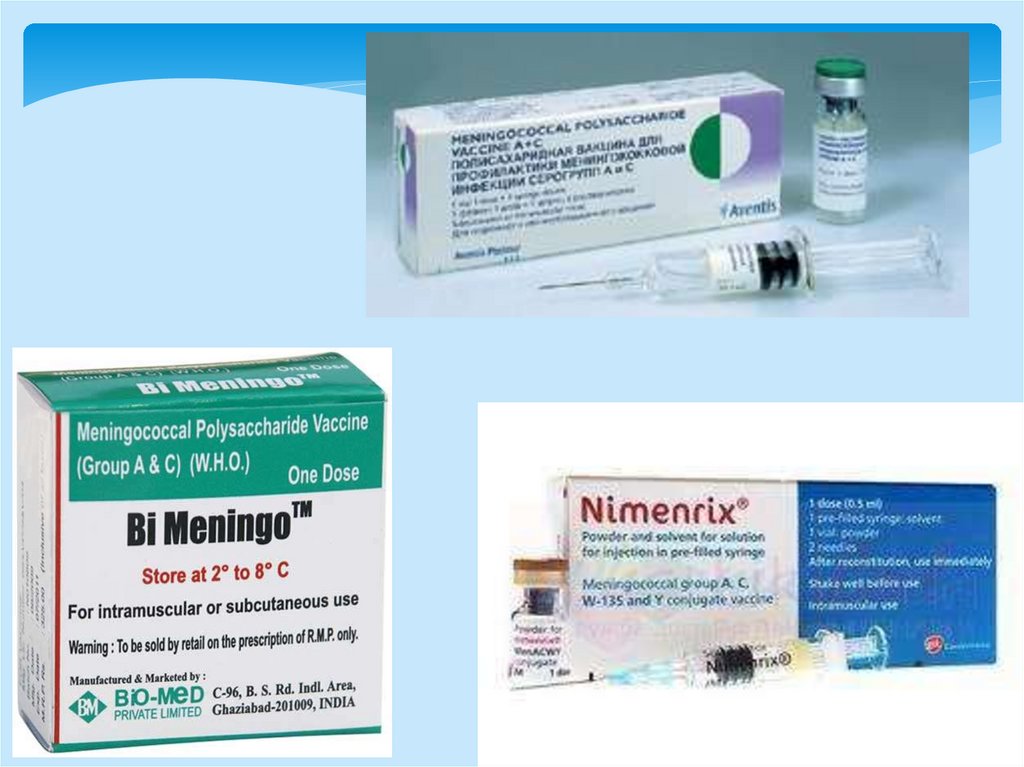
Специфическая профилактикапо эпид.показаниям
Инактивированная химическая менингококковая
вакцина – содержит капсульные полисахариды
В настоящее время выпускаются моно (A), ди (A+C)
и поливалентные менингококковые вакцины,
обладающие высокой протективной активностью и
малой реактогенностью.
В РФ выпускается моно-А-вакцина, а также
зарегистрированы А и С-вакцины (НИИЭМ им. Г.Н.
Габричевского, Россия и фирмы "Пастер Мерье
Коннот", Франция).
Вакцина, выпускаемая в США, содержит антигены 4
серогрупп: A, C, Y и W-135.
74.
75.
Туберкулез76.
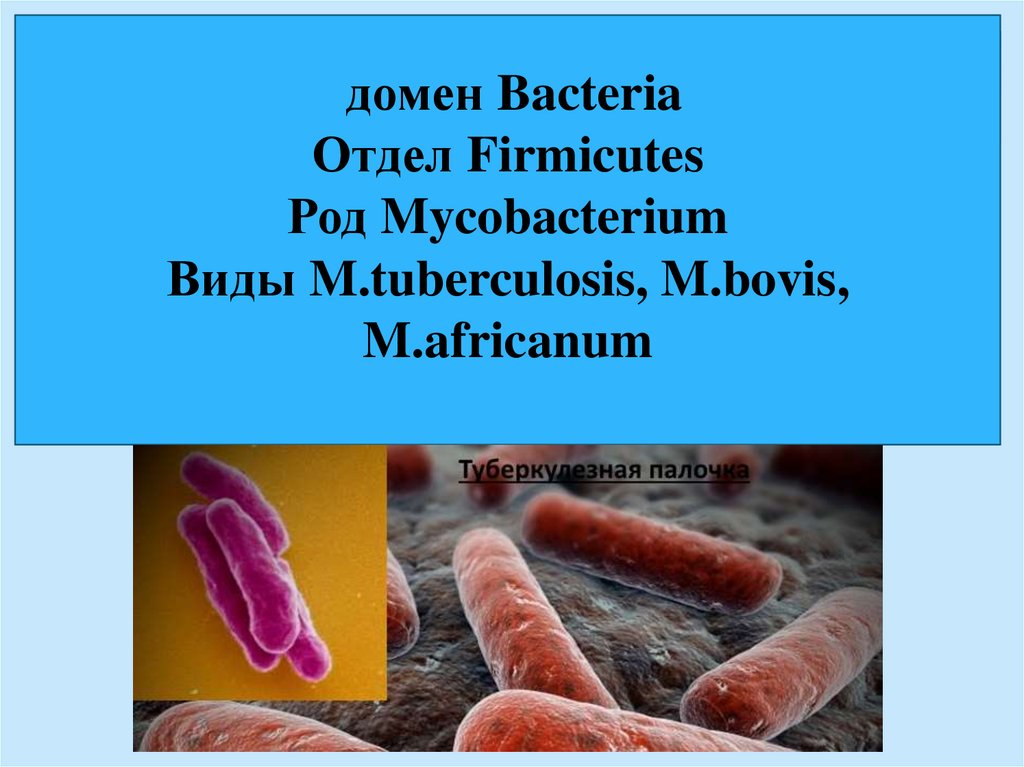
домен BacteriaОтдел Firmicutes
Род Mycobacterium
Виды M.tuberculosis, M.bovis,
M.africanum
77.
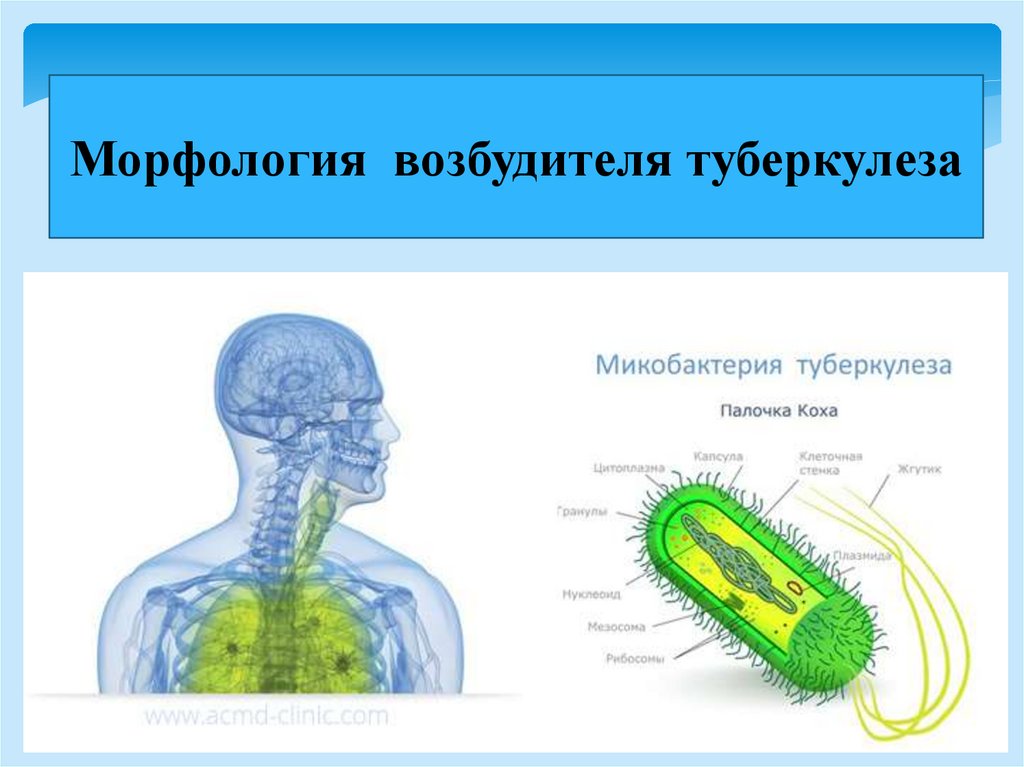
Морфология возбудителя туберкулеза78.
Грам + тонкие прямые илислегка изогнутые палочки;
- Клеточная стенка содержит
большое количество восков и
гликолипидов (миколовую
кислоту), корд-фактор, что
обусловливает гидрофобность,
устойчивость к кислотам,
щелочам, спиртам;
- Окраска по Цилю-Нильсену;
- Неподвижны, спор не
образует;
- микрокапсула
- Возможен переход в
фильтрующиеся и L-формы
Морфология
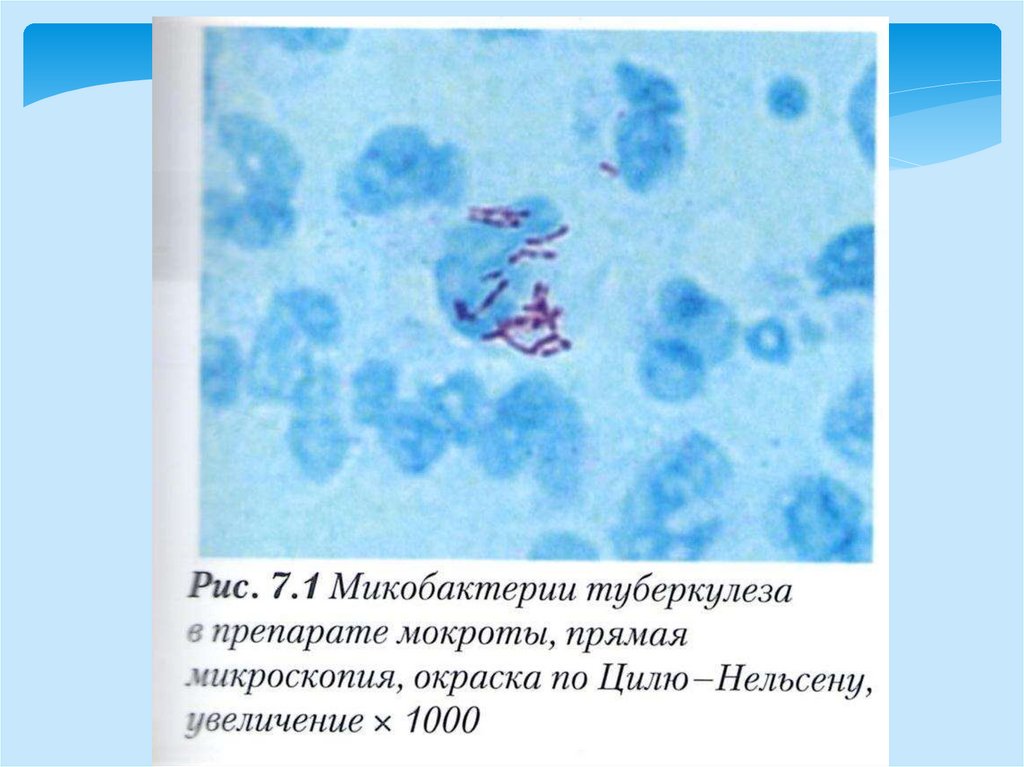
Mycobacterium tuberculosis(красные
палочки) в мокроте. Окраска по ЦилюНильсену.
79.
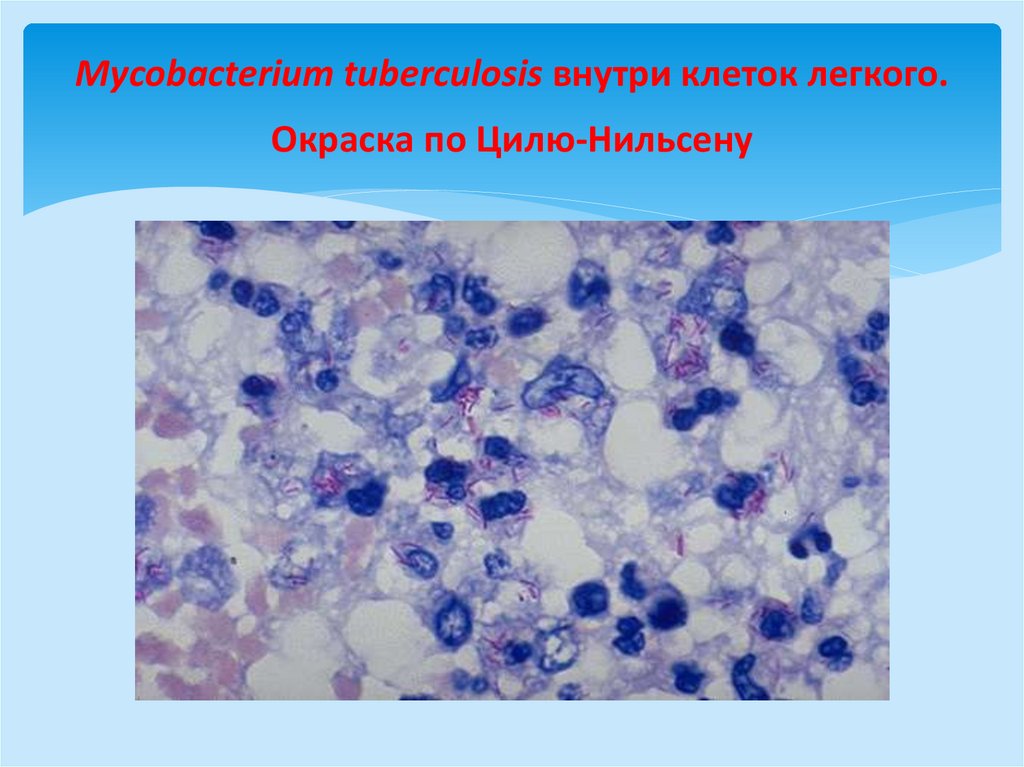
Mycobacterium tuberculosis внутри клеток легкого.Окраска по Цилю-Нильсену
80.
81.
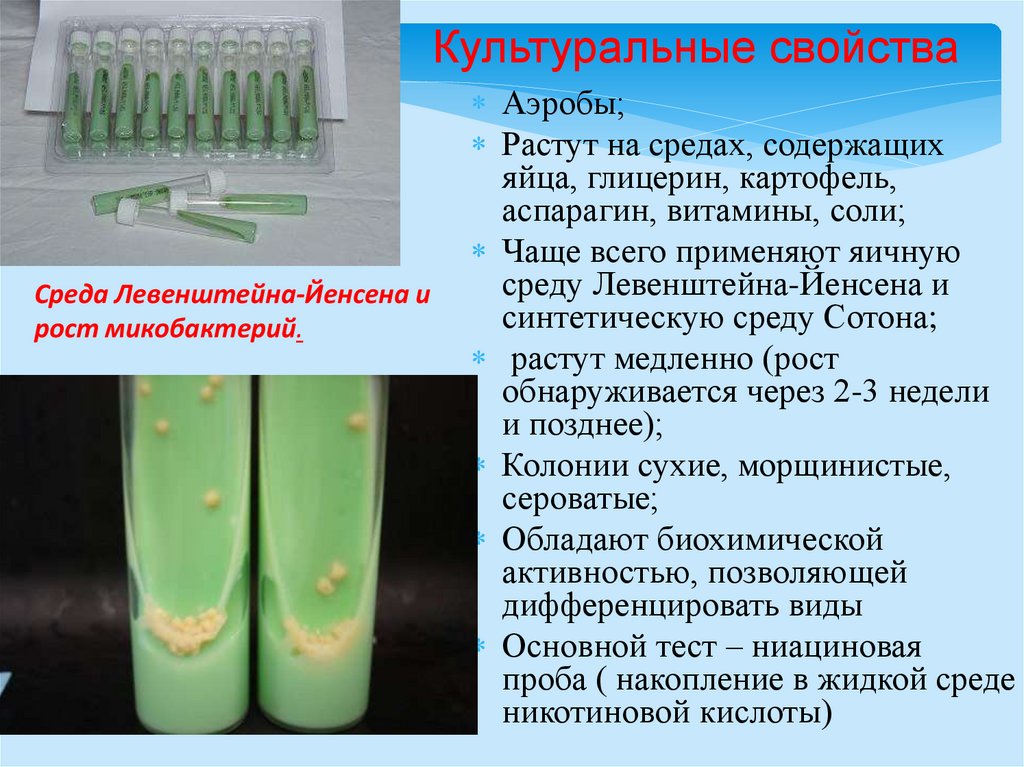
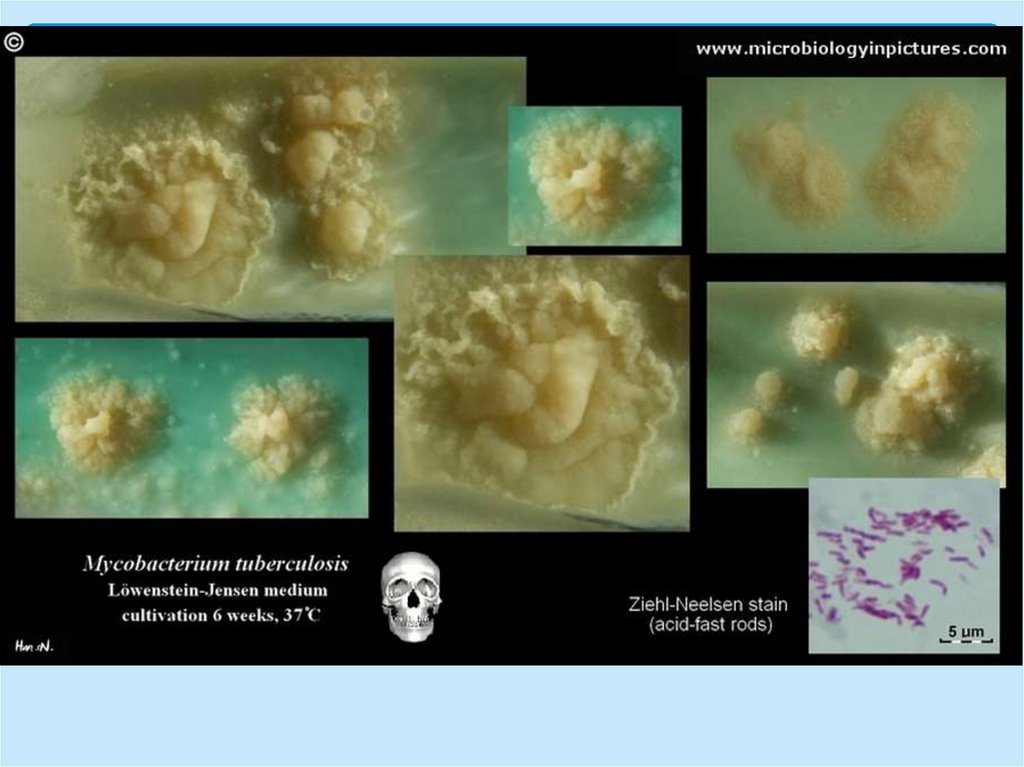
Культуральные свойстваСреда Левенштейна-Йенсена и
рост микобактерий.
Аэробы;
Растут на средах, содержащих
яйца, глицерин, картофель,
аспарагин, витамины, соли;
Чаще всего применяют яичную
среду Левенштейна-Йенсена и
синтетическую среду Сотона;
растут медленно (рост
обнаруживается через 2-3 недели
и позднее);
Колонии сухие, морщинистые,
сероватые;
Обладают биохимической
активностью, позволяющей
дифференцировать виды
Основной тест – ниациновая
проба ( накопление в жидкой среде
никотиновой кислоты)
82.
83.
Устойчивость к факторам внешней среды иАБП
- очень устойчивы во внешней среде.
В проточной воде они могут сохранять
жизнеспособность до 1 года, в почве и
навозе — 6 мес., на различных предметах
— до 3 мес., в библиотечной пыли — 18
мес., в высушенном гное и мокроте— до
10мес.
При кипячении палочка Коха погибает
через 5 мин, в желудочном соке— через
6ч, при пастеризации— через 30мин
прямой солнечный свет убивает
микобактерии в течение полутора
часов, а ультрафиолетовые лучи за 2-3
минуты. Дезинфектанты, содержащие
хлор, убивают микобактерии в течение
5 часов.
84.
Антигены микобактерийГруппоспецифический АГ - белковый
Главный антиген видоспецифический –
туберкулин (гликопротеид) – проявляет
туберкулиновую активность, у
инфицированных и иммунизированных лиц
вызывает ГЗТ, в том числе при внутрикожном
тесте – реакция Манту
85.
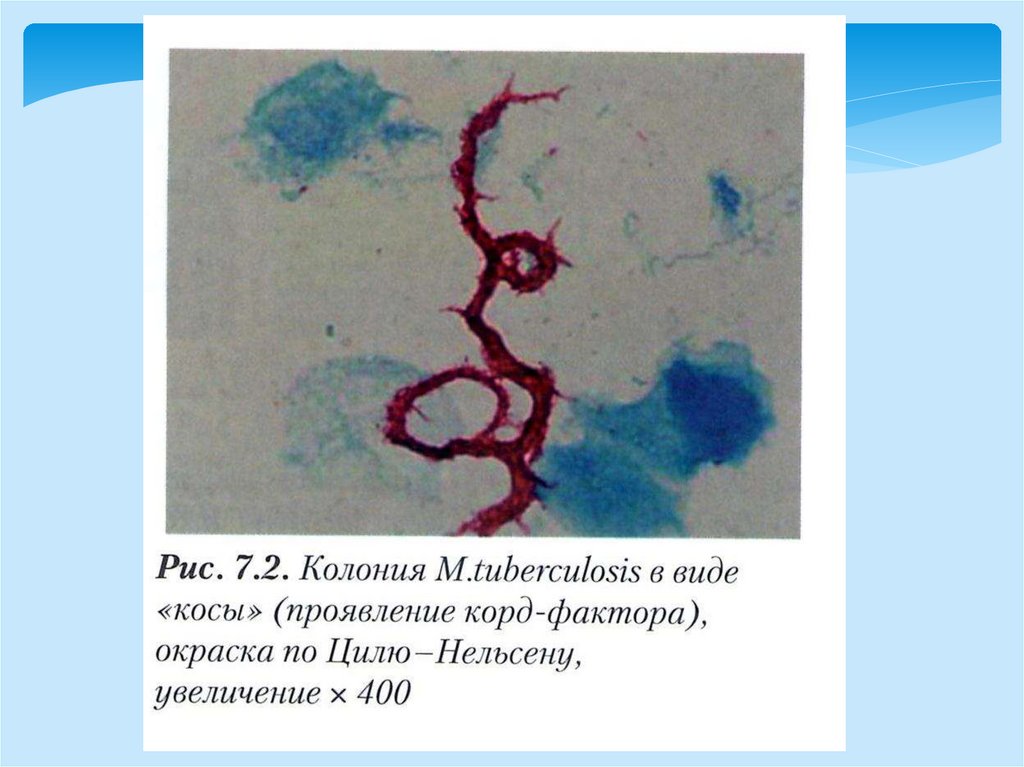
Факторы патогенностиФактор адгезии - корд – фактор = димиколат трегалозы,
придает микроколониям вид кос, токсическое действие на
МФ, обеспечивает персистенцию МБТ
Антифагоцитарные факторы – воска (особенно воск
Д),сульфаты и каталаза, пероксидаза, препятствующие
слиянию фаго- и лизосомы;
Сульфолипиды подавляют активность лизосомальных
ферментов;
Фосатидная и восковая фракции липидов вызывают
сенсибилизацию организма;
Ацетон-растворимые липиды усиливают
иммуносупрессивные свойства микобактерий и
модифицируют мемраны клетки хозяина;
Липиды обеспечивают устойчивость к комплементу,
свободным радикалам фагоцитов
туберкулин – обладает токсическими и аллергическими
86.
87.
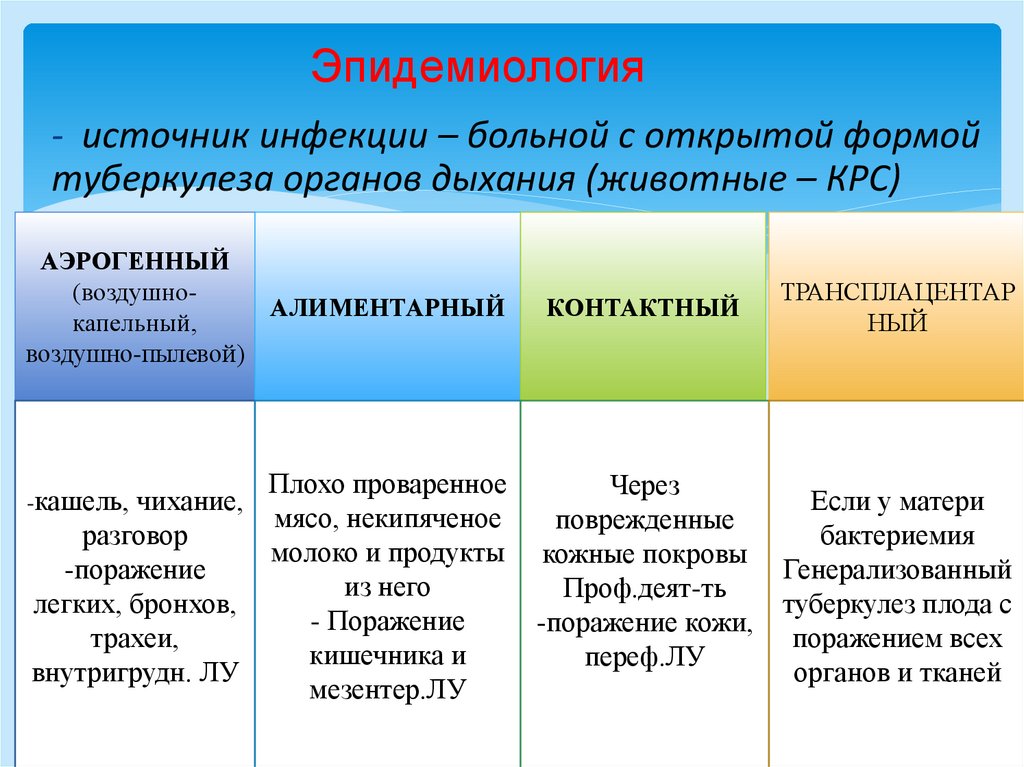
Эпидемиология- источник инфекции – больной с открытой формой
туберкулеза органов дыхания (животные – КРС)
АЭРОГЕННЫЙ
(воздушнокапельный,
воздушно-пылевой)
-кашель, чихание,
разговор
-поражение
легких, бронхов,
трахеи,
внутригрудн. ЛУ
АЛИМЕНТАРНЫЙ
КОНТАКТНЫЙ
Плохо проваренное
мясо, некипяченое
молоко и продукты
из него
- Поражение
кишечника и
мезентер.ЛУ
Через
поврежденные
кожные покровы
Проф.деят-ть
-поражение кожи,
переф.ЛУ
ТРАНСПЛАЦЕНТАР
НЫЙ
Если у матери
бактериемия
Генерализованный
туберкулез плода с
поражением всех
органов и тканей
88.
Эпидемиология (продолжение)Туберкулез распространен повсеместно
Росту заболеваемости способствуют социальноэкономические факторы
С 1990 года во всем мире регистрируется резкий
подъем заболеваемости
ВИЧ и синдром приобретенного иммунодефицита
вызвали заметное увеличение числа случаев
туберкулеза в некоторых странах
С другой стороны, проблема заключается в
распространении микобактерий с множественной
лекарственной устойчивостью
89.
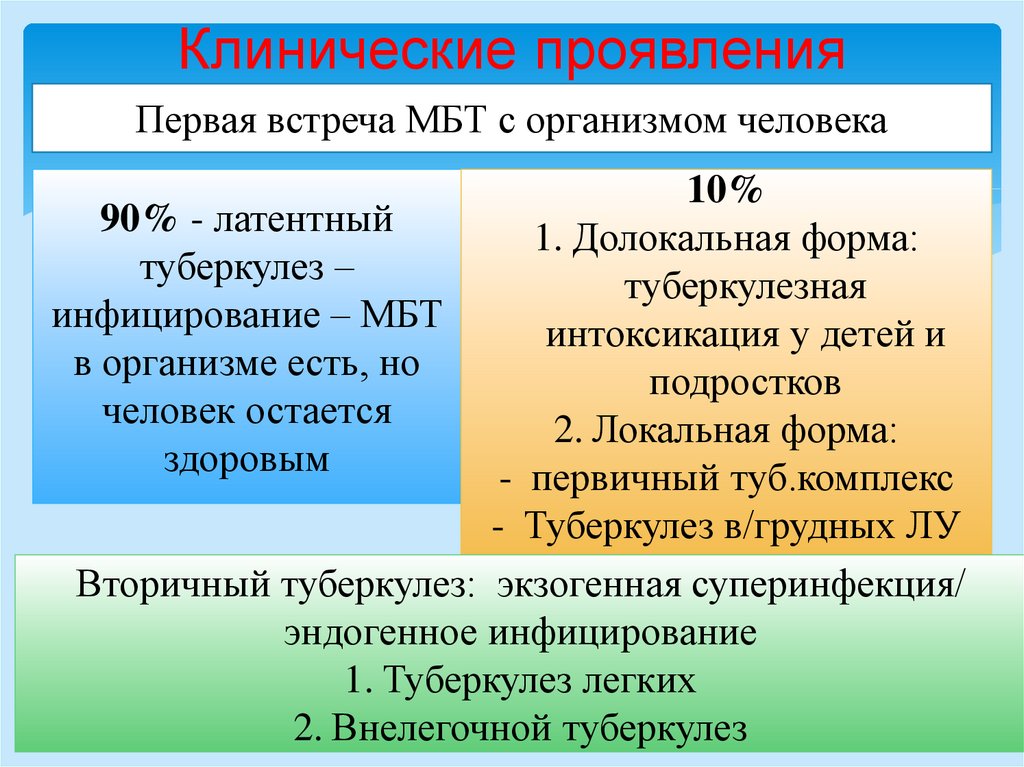
Клинические проявленияПервая встреча МБТ с организмом человека
10%
90% - латентный
1. Долокальная форма:
туберкулез –
туберкулезная
инфицирование – МБТ
интоксикация у детей и
в организме есть, но
подростков
человек остается
2. Локальная форма:
здоровым
- первичный туб.комплекс
- Туберкулез в/грудных ЛУ
Вторичный туберкулез: экзогенная суперинфекция/
эндогенное инфицирование
1. Туберкулез легких
2. Внелегочной туберкулез
90.
Патогенез туберкулезаВзаимодействие Mycobacterium tuberculosis с
организмом человека начинается при попадании
возбудителя в легкие
После адгезии с помощью корд-фактора
захватываются альвеолярными макрофагами;
События, которые происходят дальше (макрофаги
либо сдерживают размножение микобактерий, либо
нет), определяются соотношением между
бактерицидной активностью макрофагов и
вирулентностью микобактерий.
После размножения внутри макрофага микобактерии
его разрушают
91.
Моноциты, выходящие из кровотока под влияниемфакторов хемотаксиса, захватывают освобождаемые из
разрушенных макрофагов микобактерий
Макрофаги переносят микобактерии в ближайшие
лимфоузлы, где они долго сохраняются в виду
незавершенного фагоцитоза
Таким образом, первоначальное попадание
возбудителя в легкие или другие органы вызывает
развитие малого или неспецифического воспаления с
макрофагальной инфильтрацией
92.
Патогенез (продолжение)Через 2-4 нед после заражения начинается
следующий этап взаимодействия микобактерий с
макроорганизмом. При этом наблюдаются два
процесса - реакция повреждения ткани по типу
ГЗТ(специфическая воспалительная реакция) и
реакция активации макрофагов.
С развитием иммунитета и накоплением в первичном
очаге большого количества активированных
макрофагов формируется туберкулезная гранулема.
Гранулемы состоят из лимфоцитов и активированных
макрофагов, то есть эпителиоидных и гигантских
клеток .
Развитие реакции повреждения ткани приводит к
образованию в центре гранулемы очага казеозного
некроза
93.
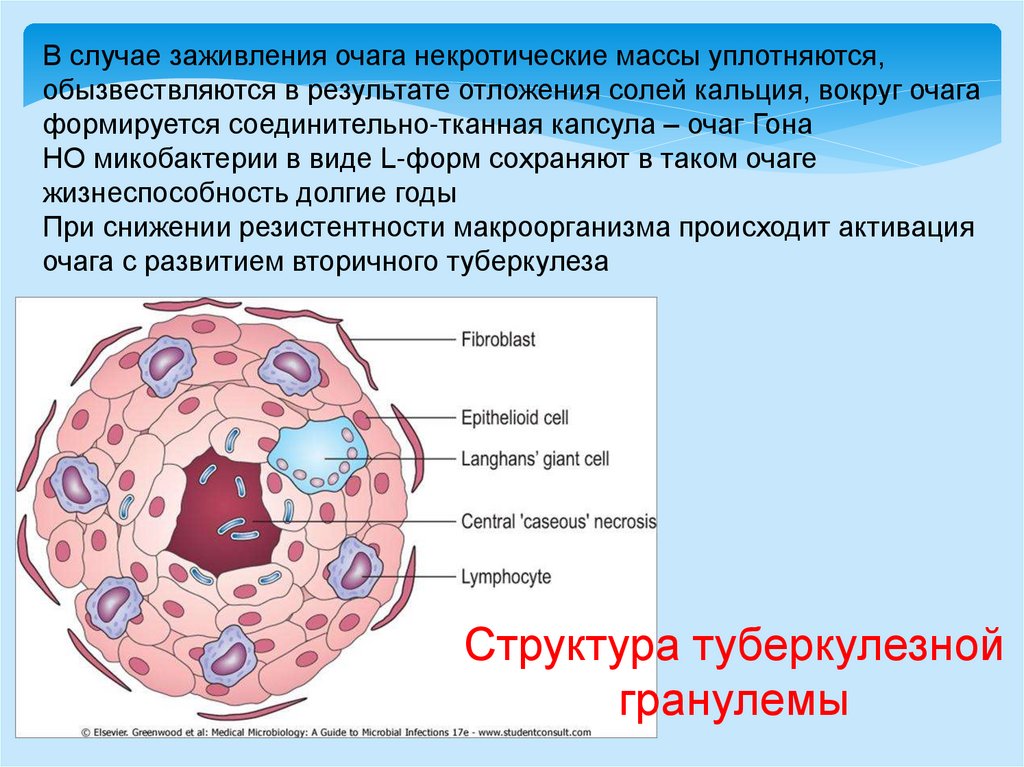
В случае заживления очага некротические массы уплотняются,обызвествляются в результате отложения солей кальция, вокруг очага
формируется соединительно-тканная капсула – очаг Гона
НО микобактерии в виде L-форм сохраняют в таком очаге
жизнеспособность долгие годы
При снижении резистентности макроорганизма происходит активация
очага с развитием вторичного туберкулеза
Структура туберкулезной
гранулемы
94.
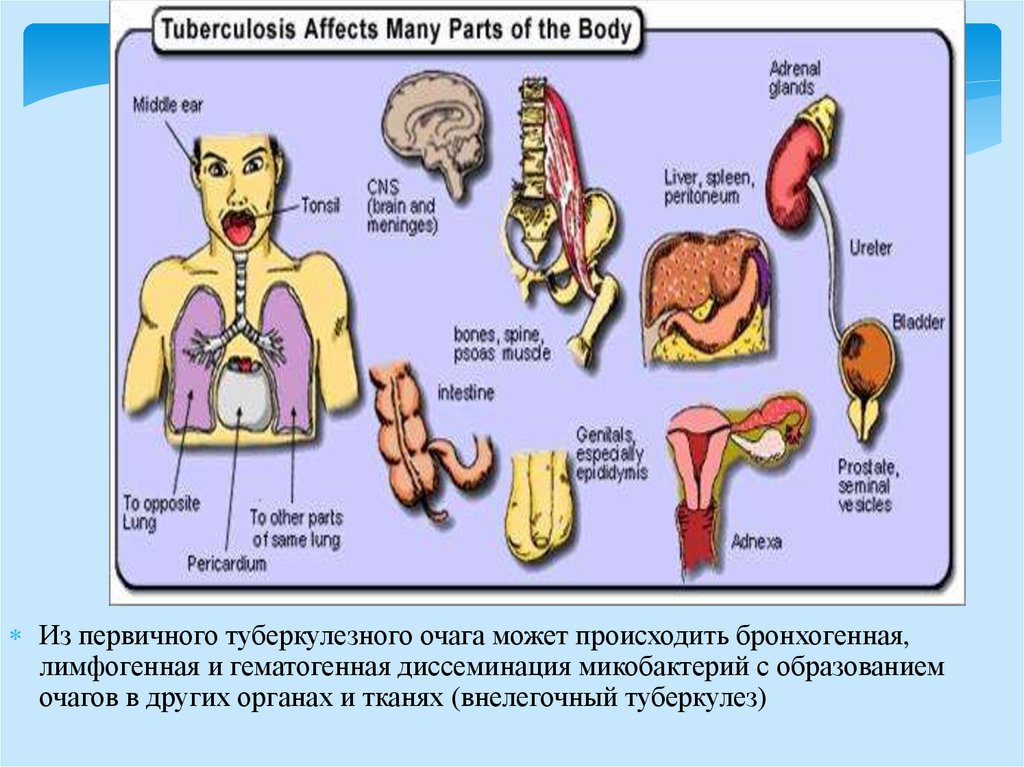
Патогенез (продолжение)Из первичного туберкулезного очага может происходить бронхогенная,
лимфогенная и гематогенная диссеминация микобактерий с образованием
очагов в других органах и тканях (внелегочный туберкулез)
95.
ИммунитетПротивотуберкулезный иммунитет формируется в
ответ на проникновение в организм микобактерий
в процессе инфекции или после вакцинации и
носит нестерильный, инфекционный характер, что
обусловлено длительной персистенцией L-форм
Решающая роль принадлежит клеточному
иммунитету
Исход заболевания определяется активностью Тхелперов, которые активируют фагоцитарную
активность макрофагов и активность Т-киллеров
96.
Лабораторная диагностикаКлинический материал: гной, мокрота, кровь,
бронхиальный экссудат, спиномозговая жидкость,
плевральная жидкость,моча и др.
Методы:
1. Бактериоскопический : прямая окраска мазка
мокроты по методу Циля-Нильсена или мазка после
обогащения (концентрирования методами флотации
или гомогенизации)
97.
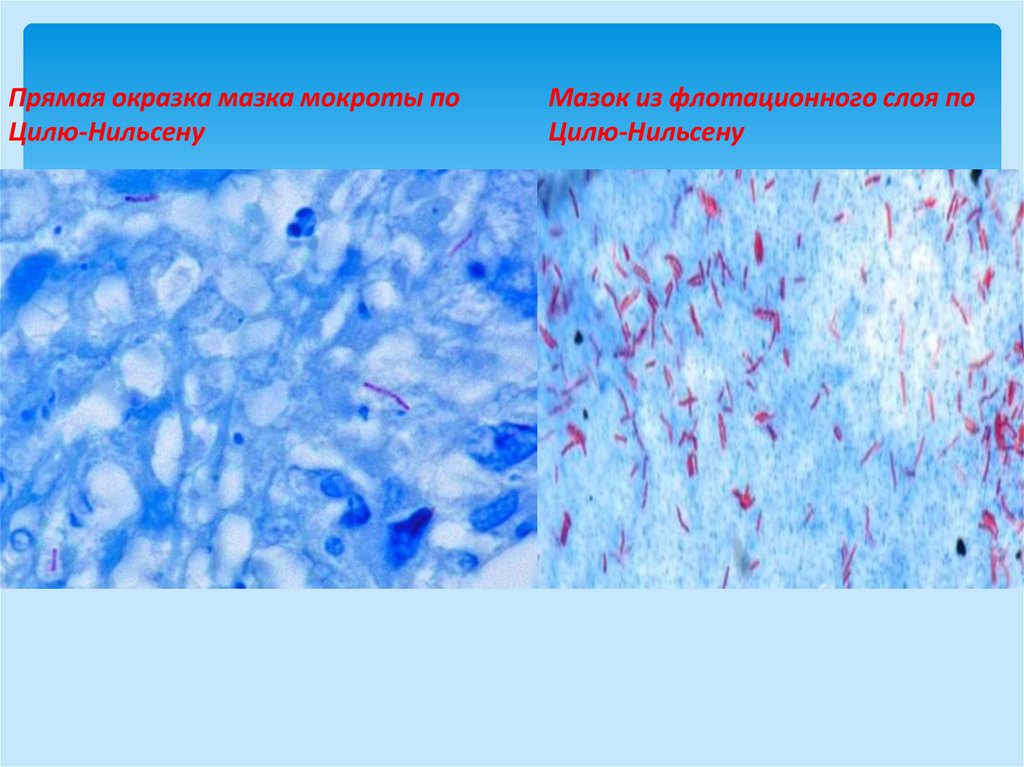
Прямая окразка мазка мокроты поЦилю-Нильсену
Мазок из флотационного слоя по
Цилю-Нильсену
98.
Лабораторная диагностика2. Люминесцентный метод (окраска родаминауромином)
99.
Лабораторная диагностика3.
Метод микрокультур Прайса (густой мазок мокроты на стекле
обрабатывают кислотой, не фиксируют и помещают в
сыворотку; через 5-7 дней окрашивают по Цилю-Нильсену;
при наличии корд-фактора видны слипшиеся в жгуты
микобактерии)
100.
Лабораторная диагностика4. Бактериологический (культуральный) метод
используется для проверки эффективности лечения
(2-8 недель необходимы для роста колоний на среде
Левенштейна-Йенсена и еще некоторое время для
оценки эффекта препаратов, вводимых в среду
роста);
5. Серологический метод (РСК, ИФА, радиоиммунный
и др.);
6. Биологический метод (заражение морских свинок и
кролика с последующим выделением чистой
культуры возбудителя);
7. Туберкулиновая проба Манту (см.далее);
8. Молекулярно-генетический метод (ПЦР)
101.
102.
Кожно-аллергическая проба МантуВнутрикожное введение высокоочищенного туберкулина
(PPD= Purified Protein Derivative) вызывает у
инфицированных микобактериями людей местную
воспалительную реакцию в виде инфильтрата и покраснения
(реакция ГЗТ). Неинфицированные люди никакой реакции
на введение туберкулина не дают. Эту пробу применяют для
выявления инфицированных, сенсибилизированных людей.
103.
0,1 мл = 1 доза = 2 ТЕ (туберкулезные единицы)+ папула: 5-17 мм (дети), 5-21 мм (взрослые)
Ставится с 1 года, ежегодно до 18 лет
Первая + проба : вираж – значит человек
инфицировался МБТ в течении последнего года
104.
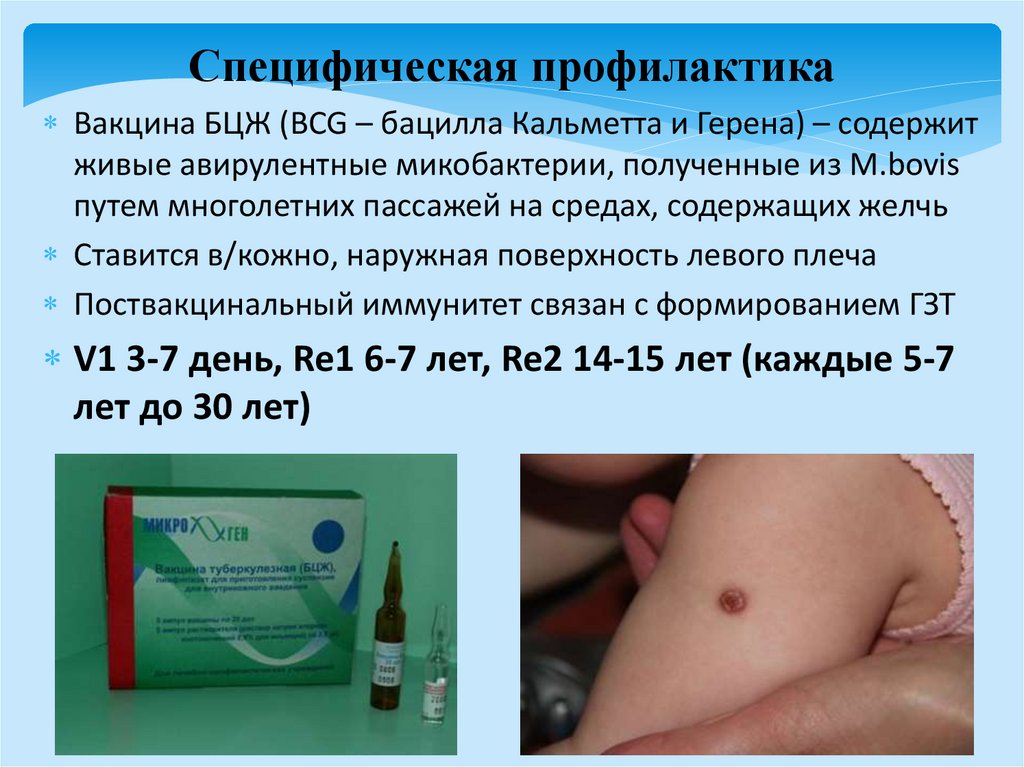
Специфическая профилактикаВакцина БЦЖ (BCG – бацилла Кальметта и Герена) – содержит
живые авирулентные микобактерии, полученные из M.bovis
путем многолетних пассажей на средах, содержащих желчь
Ставится в/кожно, наружная поверхность левого плеча
Поствакцинальный иммунитет связан с формированием ГЗТ
V1 3-7 день, Re1 6-7 лет, Re2 14-15 лет (каждые 5-7
лет до 30 лет)
105.
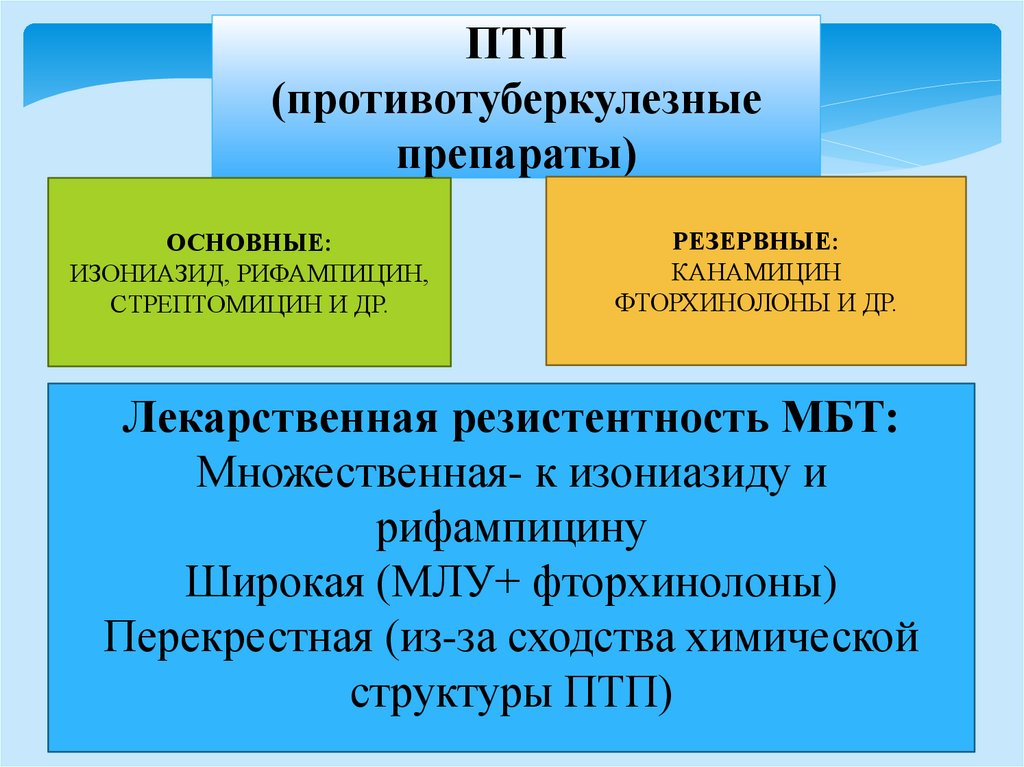
ПТП(противотуберкулезные
препараты)
ОСНОВНЫЕ:
ИЗОНИАЗИД, РИФАМПИЦИН,
СТРЕПТОМИЦИН И ДР.
РЕЗЕРВНЫЕ:
КАНАМИЦИН
ФТОРХИНОЛОНЫ И ДР.
Лекарственная резистентность МБТ:
Множественная- к изониазиду и
рифампицину
Широкая (МЛУ+ фторхинолоны)
Перекрестная (из-за сходства химической
структуры ПТП)

























































 medicine
medicine








