Similar presentations:
Перикардит. Болезни перикарда
1.
ПЕРИКАРДИТАссистент кафедры
«Кардиология ФПО»
к.м.н. Гайрабекова Ф.Р.
2.
АнатомияПерикард – двусторонняя сумка, содержащая
сердце и корни сосудов
Перикардиальная сумка состоит из серозного
висцерального и фиброзного париетального слоя
Полость перикарда содержит перикардиальную
жидкость: 30-50мл
3.
Болезни перикардаПерикардиты
Выпот в перикардиальную сумку
(гемоперикард, гидроперикард,
пневмоперикард, хилоперикард)
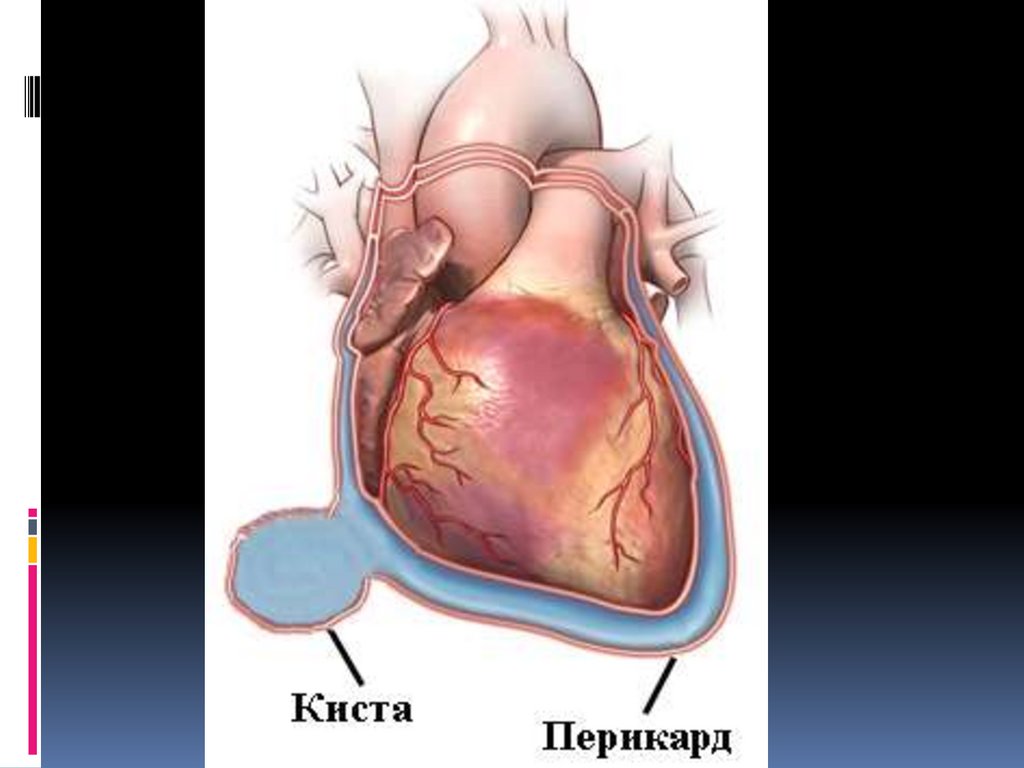
Опухоли, кисты (врожденные,
воспалительные, одно – или
многокамерные)
Пороки развития
4.
5.
6.
7.
Врожденные дефекты перикардаЧастичное или полное отсутствие
перикарда
В 30% сопровождается другими
врожденными аномалиями
Частичное одностороннее отсутствие
перикарда
• Увеличивается подвижность сердца и
вероятность расслоения аорты
• Слева – ущемление ушка ЛП и ЛЖ (боль в
груди, потеря сознания и смерть)
В этом случаи показано иссечение ушка ЛП
и перикардиопластика
8.
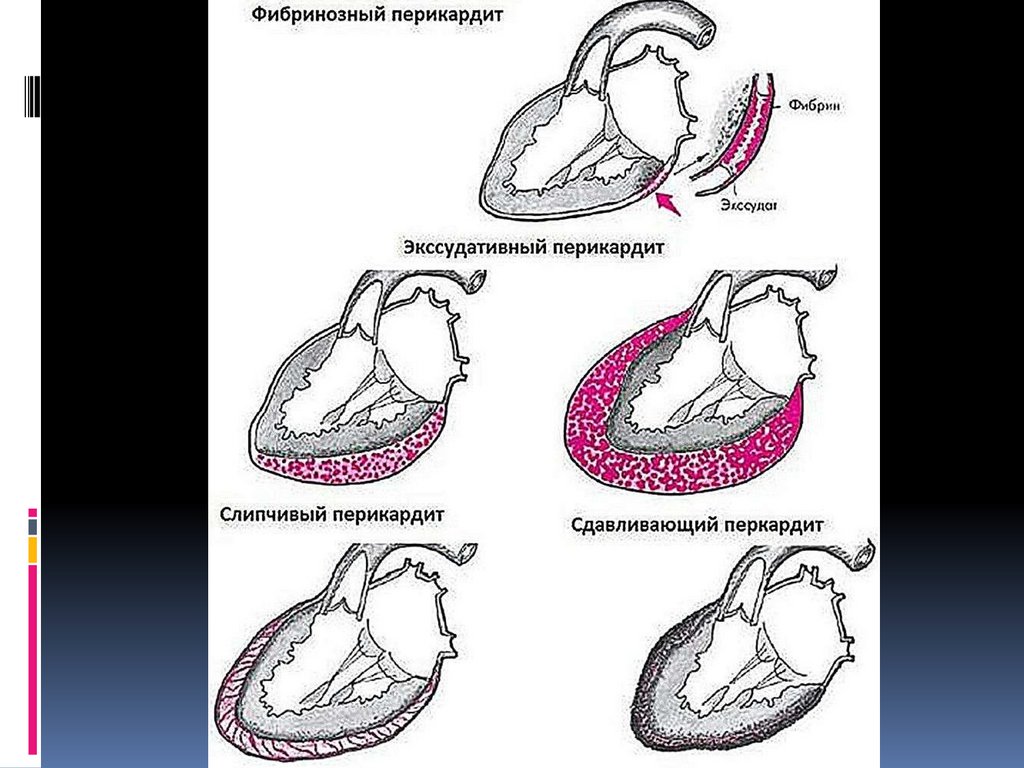
Классификация перикардитовпо течению
Острый
Сухой (фибринозный)
Выпотной (экссудативный)
Хронический
Экссудативно-адгезивный
Адгезивный (констиктивный)
Недолеченный
Рецидивирующий
9.
10.
Классификация перикардитовпо этиологии
Инфекционные
Вирусные: энтеровирус (коксаки, эхо-вирус), вирус
герпеса (Эпштейн-Барра, цитомегаловирус, 6 тип),
аденовирус, паравирус В19
Бактериальные: туберкулез, коксиемия, боррелия,
пневмококк, менингококк, гонококк, стафилококк,
стрептококк, гемофилийная палочка, хламидия,
микоплазма, легионелла, лептоспира, листерия
Грибковые (редко): гистоплазмоз, аспергиллез,
бластомицеты, кандида
Паразитические (очень редко): эхинококк,
токсоплазма
11.
НеинфекционныеАутоиммунные
СКВ, ревматический артрит, склеродермия, синдром
Шегрена
Системные васкулиты (т.е. эозинофильный
гранулематоз с полиангиитом), аллергический
гранулематоз, болезнь Хортона, болезнь Такаясу,
синдром Бехчета
Саркоидоз, семейная средиземноморская
лихорадка, иммунные заболевания кишечника,
болезнь Стила
Неопластические
Первичные опухоли перикарда (редкие) –
мезотелиомы
Вторичные метастатические опухоли (часто) – рак
легкого и молочной железы, лимфома,
аденокарцинома желудка и кишечника
12.
МетаболическиеУремия, микседема, анорексия и другие редко
встречающиеся (болезнь Аддисона, диабет,
кетоацидоз, подагра, гиперхолестаз)
Травматические и ятрогенные
Острый (редко)
Прямая травма
Косвенная травма
Отсроченные перикардиты
Постинфарктный синдром
Посткардиотомный синдром
Посттравматический, в том числе в следствие
ятрогенной травмы (ЧКВ, ЭКС, РЧА)
13.
ЛекарственныеВолчаночный синдром (прокаинамид,
метилдопа, гидрализин, изониазид, фенитоин)
Противоопухолевые препараты (часто с КМП):
доксорубицин, даунорубицин, цитозин
Другие
Амилоидоз, расслаивающаяся аневризма аорты,
легочная АГ, ХСН
Врожденные
Частичное или полное отсутствие перикарда
14.
Острый перикардитэто воспалительное поражение
перикарда с выпотом или без выпота в его
полость
15.
16.
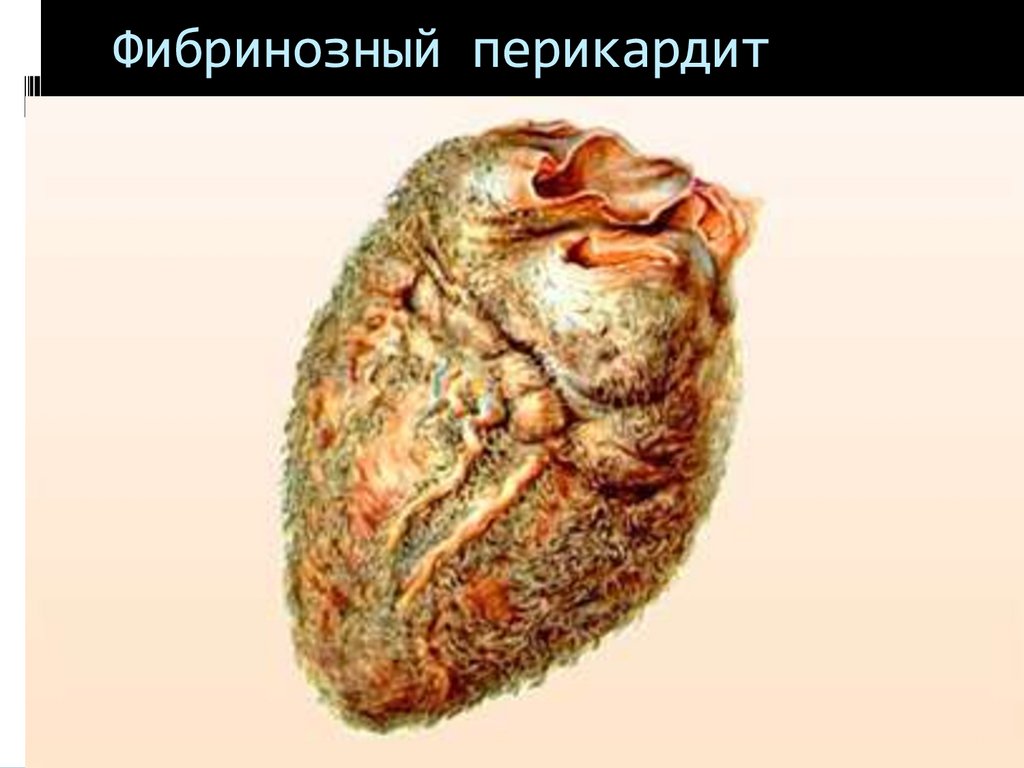
Острый перикардит сердцаПризнаки фибринозного перикардита
Болевой синдром
Шум трения перикарда
Специфические изменения ЭКГ
Выпотной (экссудативный)
С признаками и без признаков тампонады
17.
Фибринозный перикардит18.
Определенные и диагностическиекритерии острого перикарда
Основные критерии:
Перикардитическая боль в грудной клетке 85-90%
Шум трения 33%
Вновь появившийся подъем сегмента ST и депрессия
сегмента PR 60%
Выпот в перикарде (вновь появившийся или
увеличение объема существовавшего ранее до 60% )
Дополнительные критерии:
Увеличение уровня маркеров (СРБ, СОЭ,
лейкоцитоз)
Признаки воспалительного поражения перикарда по
КТ, МРТ
19.
Обследование при остромперикардите
ЭКГ
Траснторокальная ЭхоКГ
Рентгенография ОГК
Маркеры (СРБ, КФК, тропонин)
20.
Лабораторные признаки приостром перикардите
Лейкоцитоз, увеличение СОЭ
Повышение СРБ
Увеличение маркеров (тропонин Т, МВ-КФК)
21.
ЭКГ признаки при остромперикардите
1. Подъем сегмента ST и депрессия
сегмента PR в I, II, III, aVL, aVF ,V3-V6,
депрессия сегмента ST в aVR, V1
2. Сегмент ST возвращается к изолинии,
отрицательный зубец Т
3. Отрицательный зубец Т в большинстве
отведений
4. Нормальная ЭКГ
22.
Лечение при остромперикардите
Этиотропное
Неспецифическое
23.
Тактика при подозрении наострый перикардит (ESC 2015)
Госпитализация рекомендуется для
пациентов высокого риска острым
перикардитом (наличие 1 критерия
плохого прогноза)
Амбулаторное ведение возможно для
пациентов с низким риском
Оценка ответа на противовоспалительную
терапию (рекомендуется оценивать через
1 неделю)
24.
Критерии плохого прогнозаБольшие:
Лихорадка >38°
Подострое начало
Большой перикардит (выраженный выпот)
Тампонада сердца
Отсутствие реакции на аспирин или НПВС после
1 недели терапии
Малые:
Миоперикардит
Снижение иммунитета
Травма
Терапия антикоагулянтами
25.
Рекомендации по лечениюострого перикардита
Аспирин или НПВС с гастропротекторами – первая линия IА
Колхицин в качестве 1 линии терапии дополнительно к
аспирину или НПВС IА
СРБ для определения длительности и эффективности лечения
IIаС
Низкие дозы кортикостероидов показаны при наличии
осложнений (или отказе, противопоказаниях, отсутствии
эффекта) от аспирина, НПВС и колхицина, при исключении
инфекционной природы или наличии признаков
неспецифического воспаления (аутоиммунные процессы) IIаС
Ограничение физической нагрузки для не-спортсменов
рекомендовано до разрешения симптомов, нормализации ЭКГ,
ЭхоКГ, СРБ , а для спортсменов - не менее 3 мес IIаС
Кортикостероиды не рекомендуются в качестве 1 линии
терапии IIIС
26.
Тактика при остромперикардите
1. Диагностика острого перикардита (2 из 4
клинических критериев: перикардиальная
боль, шумы, изменения на ЭКГ, выпот)
2. Первая линия. Аспирин или НПВС +
колхицин + ограничение физической
нагрузки
3. Вторая линия. Малые дозы
кортикостероидов (противопоказания к
аспирину, НПВС, колхицину и при
исключении инфекционной природы )
27.
Противовоспалительная терапияпри остром перикардите
Препарат
Дозировка
препарата
Длительность
терапии
Ограничения
Аспирин
750-1000мг
каждые 8ч
1-2нед
Снижение дозы
на 250-500мг
каждые 1-2нед
Ибупрофен
600мг
каждые 8ч
1-2нед
Снижение дозы
на 200-400мг каждые
1-2нед
Колхицин
0,5мг 1 раз
(вес <70кг) и
0,5мг 2 раз
(>70кг)
3мес
Не обязательно /
0,5мг через день
(<70кг), 0,5мг 1 р/д
(>70кг)
28.
Использование кортикостероидовСтартовая доза 0,25-0,5мг/кг/д
>50мг
50-25мг
Снижение дозы*
10мг/день каждые 1-2нед
5-10мг/день каждые 1-2нед
25-15мг
2,5мг/день каждые 2-4нед
<15мг
1,25-2,5мг/день каждые 2-6нед
29.
Высокие дозы использовать только несколькодней! (за исключением особых случаев) с
быстрым снижением дозы преднизолона до
25мг/д и метилпреднизолона до 20мг
Снижение дозы возможно при отсутствии
симптомов и нормальном СРБ
Препараты кальция (внутрь) 1200-1500мг/д и
витамин D 800-1000МЕ/д всем больным
получающих глюкокортикостероиды
Бифосфонаты рекомендуются для
профилактики остеопароза у мужчин старше
50лет и женщин в постменопаузе, которые
длительно принимают глюкокортикостероиды
в дозе более 0,5-7,5мг/д
30.
Классификация экссудативногоперикардита
Начало:
Острое
Подострое
Хроническое (более 3 мес)
Размер:
Малый (менее 10мм)
Умеренный (10-20мм)
Большой (более 20мм)
Распространение:
Диффузный
Локализованный
Состав:
Транссудат
Экссудат
31.
32.
Факторы определяющие течениеэкссудативного перикардита
Абсолютный объем выпота
Скорость накопления
Физическое состояние перикарда
33.
Классификация экссудативногоперикардита
Большой выпот – опухолевый,
туберкулезный, бактериальный,
холестериновый, уремический, при
миксидеме, паразитарный
Локализованный выпот –
постхирургический, посттравматический,
гнойный
34.
Клинические признакиэкссудативного перикардита
Дисфагия, кашель, одышка, икота,
охриплость голоса, тошнота
Расширение границ сердечной тупости
Снижение звучности тонов
Притупление под левой лопаткой (признак
Бамбергера- Пинса-Эварта)
Снижение САД
Исчезновение шума трения перикарда
35.
Рекомендации по диагностикеэкссудативного перикардита
Траснторокальная ЭхоКГ всем больным IС
Рентгенография ОГК показана больным с
перикардитом и вовлечением легких и
плевры IС
Оценка маркеров (СРБ) IС
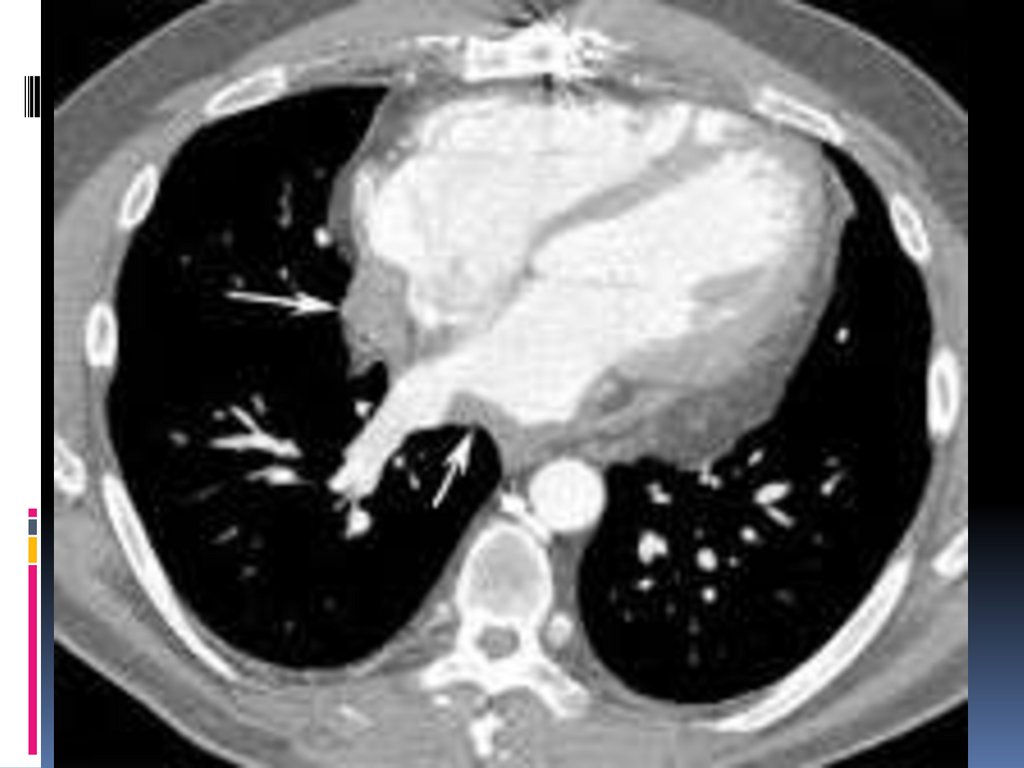
КТ и МРТ показаны больным с
подозрением на локальный выпот,
утолщение перикарда и для исключения
аномалии грудной клетки IIaC
36.
Диагностика экссудативногоперикардита
ЭКГ: снижение вольтажа QRS и Т, уменьшение
сегмента PR и изменение сегмента ST-Т, блокада
ножки
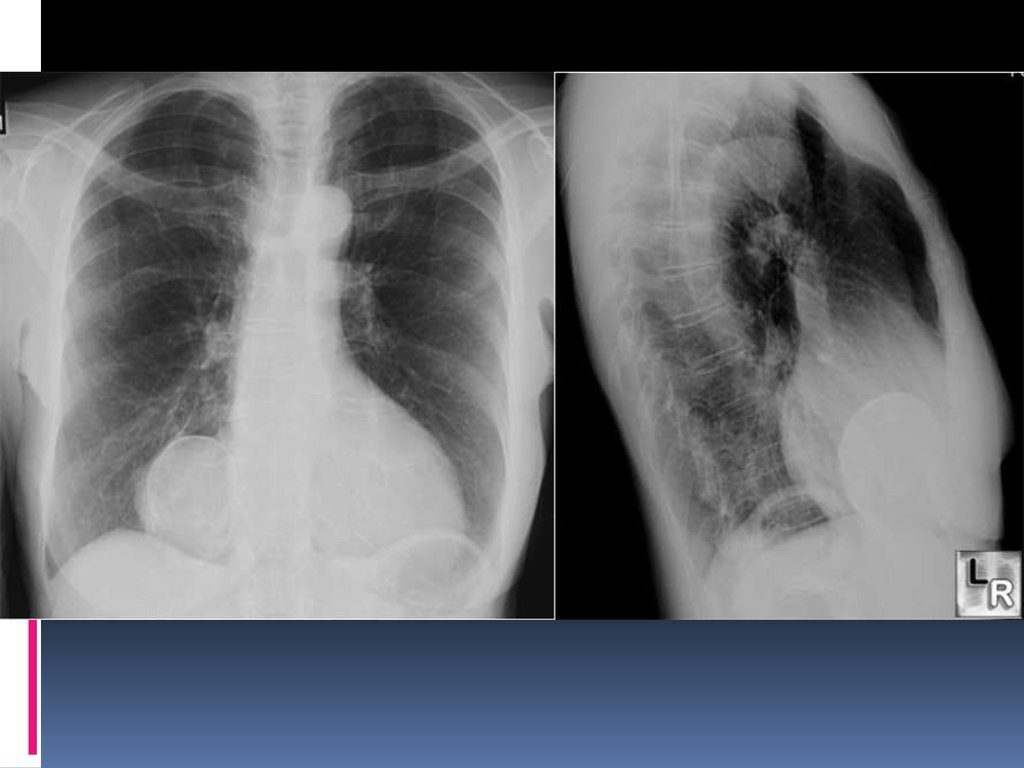
Рентгенография ОГК: увеличение тени сердца во все
стороны, контуры четкие (бутылка с водой), признак
«нимба» эпикарда
МРТ: выпот
ЭхоКГ: расхождение листков перикарда в диастолу
:малый (<10мм), умеренный (10-20мм), большой
(>20мм). Сдавление сердца, «плавающее сердце»,
псевдопролапс МК. Псевдосистолическое движение
МК вперед. Парадоксальное движение МЖП.
Закрытие АК в середине систолы.
37.
Рекомендации по лечениюэкссудативного перикардита
Этиотропная терапия IС
Аспирин или НПВС или колхицин
рекомендованы, если перикардиальный выпот
обусловлен системным воспалением IС
Перикардиоцинтез или хирургическое
вмешательство показано при тампонаде или
умеренных или больших симптомных выпотах
при отсутствии эффекта от лекарственных
препаратов IС
38.
Тактика при экссудативномперикардите
Подострый (4-6нед) большой выпот с признаками
спадения правых отделов сердца на ЭхоКГ и
отсутствии ответа на консервативное лечение имеет
повышенный риск тампонады – показан дренаж
Большой хронический выпот (>3мес) имеет риск
тампонады в 30-35% случаев – контроль 1 раз в 3мес
Умеренный и прогрессирующий может осложняться
тампонадой в 1/3 случаев – контроль 1 раз в 3-6мес
Умеренный идиопатический выпот имеет хороший
прогноз – показано наблюдение и контроль 1 раз в
6мес
Незначительный идиопатический выпот - прогноз
хороший, не требует лечения и наблюдения
39.
Рекомендации по терапиигнойного перикардита
Эффективный дренаж перикарда IC
В/в антибиотик IC
Подмечевидная перикардиотомия и промывание
полости перикарда IIaC
Внутриперикардиальный тромболизис IIaC
Перикардэктомия при плотных сращениях, при
осумкованном или плотном гнойном выпоте,
повторной тампонаде, сохраняющейся
инфекции и прогрессировании в констрикции
IIaC
40.
Причины тампонадыОсновные:
Вирусный перикардит
Туберкулез
Ятрогенный (операция на сердце, диагностические
процедуры)
Травмы
Злокачественные опухоли
Редкие:
Заболевания соединительной ткани (СКВ, ревматизм,
артрит, склеродермия)
Радиоционный
Постинфарктный
Уремия
Расслаивающая аневризма
Бактереиальные инфекции
Пневмоперикард
41.
Клинические признакипрогрессирования тампонады
Одышка
Слабость
Тахикардия
Гипотония
Парадоксальный пульс (САД на вдохе снижается
на 10мм.рт.ст.)
Триада Бека: набухание шейных вен,
приглушение тонов, гипотония
Признаки сдавления крупных вен: цианоз лица и
шеи, увеличение печени, асцит
Чистые легочные поля
42.
Клинические признаки остройтампонады
Тахикардия
Тахипноэ
Резкая гипотония
Набухание шейных вен
Похолодание и бледность кожных
покровов
Анурия
Брадикардия и электромеханическая
диссоциация
43.
Диагностика тампонадыЭКГ: нормальная или сниженный вольтаж,
неспецифические изменение сегмента ST-Т,
электрическая альтернация всех зубцов (изменение
амплитуды QRS в соотношении 2:1 или 3:1, изменение Т и
Р, брадикардия и электромеханическая диссоциация, ФП
ЭхоКГ: ранний диастолический коллапс стенки ПЖ,
поздний диастолический коллапс ПП, ЛП и редко ЛЖ.
Псевдогипертрофия стенки ЛЖ в диастолу, «плавающее
сердце», расширение нижней полой вены (не спадается
на вдохе)
R-графия ОГК: кальцификаты перикарда (1/3 случаев)
Катетеризация: увеличение давления в ПП и ПЖ
(отсутствие диастолического уменьшения),
выравнивание давления в правых отделах
Томография: трубчатая конфигурация предсердий,
смещение их кпереди, толщина перикарда >3-4мм,
кальцификаты перикарда
44.
Рекомендации по диагностике илечению тампонады (ESC 2015)
При подозрении - ЭхоКГ для оценки размеров,
локализации и степени гемодинамических
нарушений IС
Срочный перикардиоцинтез или хирургическое
вмешательство IС
Оценка клинических проявлений и показателей
ЭхоКГ определяют срочность
перикардиоцинтеза IС
Вазодилятаторы и диуретики не показаны
больным с тампонадой IIIС
45.
Лечение тампонадыПерикардиоцинтез и эвакуация выпота
Доступ под мечевидным отростком под
рентген – или ЭхоКГ – контролем
Удаляют прерывисто через катетер каждые
4-6ч (не более 1л), катетер удаляют , если
количество жидкости менее 25мл
46.
Противопоказания для пункцииперикарда
Расслаивающая аневризма АО
Тромбоцитопения (<50 тыс/мм3)
Терапия антикоагулянтами
Травматический гемоперикард
Гнойный осумкованный перикардит
47.
Осложнения пункции перикардаРазрыв и перфорация миокарда
Пневмоторакс
Воздушная эмболия
Повреждение коронарной артерии
Повреждение висцеральных органов
НРС (часто брадикардия)
Быстрая эвакуация (острая дилатация ПЖ)
48.
Рецидивирующий перикардитЧастота 15-30%
До 50% больных не леченных колхицином,
особенно на фоне терапии кортикостероидами
Этиология: чаще аутоиммунная
Причина: отсутствие адекватного первого
эпизода, в 20% случаев вирусная этиология
заболевания
После первого документального эпизода
острого перикардита обычно через 5-6нед и
более
Критерии диагноза те же, что и при остром
перикардите
49.
Диагностические критерииНепрекращающийся: перикардит длится
более 4-6нед, но менее 3 мес
Рецидивирующий: рецидивирующий
перикардит после первого документального
эпизода острого перикардита через 4-6нед
или более (обычно 18-24мес)
Хронический: перикардит длится более 3 мес
50.
Рекомендации по ведению больныхс рецидивирующим перикардитом
Аспирин и НПВС до максимальных доз и полного исчезновения
симптомов IА
Колхицин (0,5мг 2 р/д или 0,5мг 1 р/д при весе <70кг или
непереносимости более высокой дозы) ;в течении 6мес как
дополнение к аспирину и НПВС IА
Колхицин более 6мес в соответствии с клиническим ответом на
терапию IIА
Уровень СРБ определяет ответ на терапию и ее длительность IIА
После нормализации СРБ уменьшают дозу и оставляют один
класс препаратов на время IIА
В/в иммуноглобулины, иммунодепрессанты, азатиоприн,
анакинра (антагонист рецептора интерлейкина 1) показаны
больным, не отвечающих на терапию колхицином IIВ
Ограничение физической нагрузки показано до нормализации
СРБ и полного исчезновения симптомов у спортсменов на срок
не менее 3 мес IIА
51.
Тактика при рецидивирующихперикардитах
1. Рецидивирующий перикардит (после отсутствия
симптомов в течении 4-6нед)
2. Первая линия. Аспирин или НПВС + колхицин +
ограничение физической нагрузки
3. Вторая линия. Малые дозы кортикостероидов
(противопоказания к аспирину, НПВС,
колхицину и при исключении инфекционной
природы )
4. Третья линия. Иммуноглобулины или
азатиоприн или анакинра
5. Четвертая линия. Перикардиотомия
52.
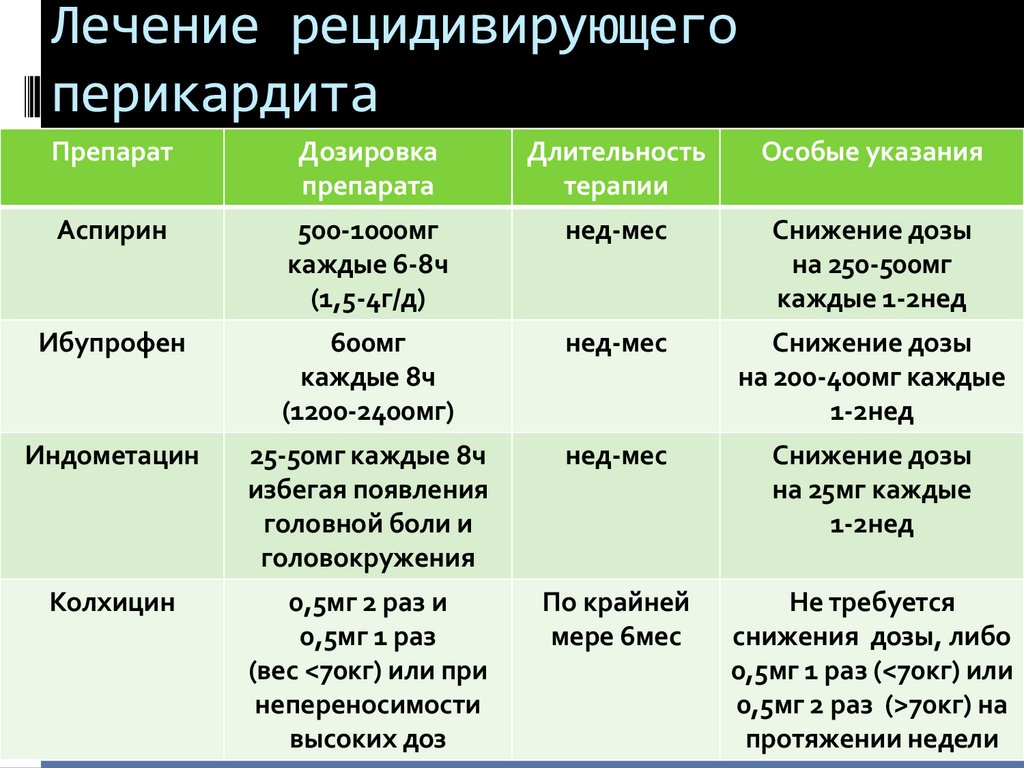
Лечение рецидивирующегоперикардита
Препарат
Дозировка
препарата
Длительность
терапии
Особые указания
Аспирин
500-1000мг
каждые 6-8ч
(1,5-4г/д)
нед-мес
Снижение дозы
на 250-500мг
каждые 1-2нед
Ибупрофен
600мг
каждые 8ч
(1200-2400мг)
нед-мес
Снижение дозы
на 200-400мг каждые
1-2нед
Индометацин
25-50мг каждые 8ч
избегая появления
головной боли и
головокружения
нед-мес
Снижение дозы
на 25мг каждые
1-2нед
Колхицин
0,5мг 2 раз и
0,5мг 1 раз
(вес <70кг) или при
непереносимости
высоких доз
По крайней
мере 6мес
Не требуется
снижения дозы, либо
0,5мг 1 раз (<70кг) или
0,5мг 2 раз (>70кг) на
протяжении недели
53.
Хронический перикардитПерикардит длительностью более 3 мес
Экссудативно-адгезивный (туберкулезный,
бактериальный, радиоционный,
опухолевый, химиотерапевтический,
послеоперационный)
Констриктивный
54.
Этиология констриктивногоперикардита
Идиопатический (вирусный) 42-49%
Постоперационный 11-37%
Постлучевой 9-31%
Заболевания соединительной ткани 3-7%
Инфекционные причины:
Туберкулезный или гнойный 3-6%
Прочие причины (злокачественные опухоли,
травмы, наркомания, асбестоз, саркоидоз,
уремия) 10%
55.
Констриктивный перикардитВысокое венозное давление
Асцит
Малое сердце
56.
Клинические признакиконстриктивного перикардита
Одышка
Слабость
Тупые боли в грудной клетке
Синдром стенокардии
Набухание шейных вен
Цианоз лица и шеи, кистей рук
Гипотония
Увеличение печени, вздутие живота, асцит, расширение
вен передней стенки живота («голова медузы»)
Отеки
Снижение массы тела и кахексия
Нормальные или уменьшенные размеры сердца
Парадоксальный пульс
Перикардиальный удар 0,06-0,12с после II тона
57.
Рекомендации по диагностикеконстриктивного перикардита
Трансторакальная ЭхоКГ IС
Рентгенография ОГК в 2 проекциях IС
Оценка маркеров (СРБ) IС
КТ или МРТ обследование 2 линии, для
уточнения характера распространения
поражения IС
Катетеризация сердца, если неинвазивные
методы не информативны IС
58.
Диагностика констриктивногоперикардита
ЭКГ: нормальный или сниженный вольтаж QRS и Т, генерализованная
инверсия Т, ФП, АВ - блокада, нарушение внутрижелудочковой
проводимости
Рентгенография ОГК: кальцинаты в перикарде, увеличение ЛП,
плевральный выпот
ЭхоКГ: уплотнение и кальциноз перикарда, увеличение предсердий;
нормальные размеры желудочков, функция их не нарушена, раннее
патологическое движение перегородки в сторону ЛЖ, рестриктивный
тип диастолического заполнения ЛЖ и ПЖ; нижняя полая вена и
печеночные вены не спадаются на вдохе. Доплер: раннее открытие АК;
падание кровотока > 25% на МК и увеличение на ТК > 40% при вдохе и
обратные изменения на выдохе
Катетеризация: выравнивание конечного диастолического давления в
ПЖ и ЛЖ, разница ≤5мм.рт.ст.
Вентрикулография: уменьшение ПЖ и ЛЖ, увеличение размеров
предсердий
МРТ: утолщение перикарда > 3-4мм, кальцификация, специфическая
трубообразная конфигурация желудочков (вторичное утолщение
перикарда , левосторонняя форма, правосторонняя форма,
перимиокардиальный фиброз)
59.
Консервативная терапияЭтиотропная терапия IС – специфические формы
перикардита, уменьшение риска развития
констрикции (противотуберкулезные препараты
уменьшают риска констрикции с >80% до <10% )
Противовоспалительная терапия IIВ уменьшение риска развития констрикции в 20%
случаев у больных с обратимым утолщением
перикарда (СРБ, КТ и МРТ выявленных
обратимых форм сужения перикарда)
Симптомная терапия : ограничение поваренной
соли; умеренные дозы диуретиков (гипотиазид,
индапамид)
Препараты для уменьшения ритма сердца не
показаны
60.
Рекомендации по терапииконстриктивного перикардита
Хроническая констрикция –
перикардэктомия IС
Специфическая лекарственная терапия
для предотвращения констрикции
(туберкулез) IС
Эмперическая противовспалительная
терапия при наличии признаков
воспаления (СРБ, увеличение перикардита
по КТ, МРТ ) IВС
61.
62.
Перикардэктомия ICСиндром низкого сердечного выброса
(введение плазмозаменителей,
добутамина, допамина, внутриаортальная
балонная контрапульсация)
Кальциноз перикарда – удаление
перикарда эксимерным лазером
Выраженный кальциноз, большие участки
рубцовой ткани и атрофия миокарда –
операция не показана

























































 medicine
medicine








