Similar presentations:
Рак почки
1. Рак почки
2. Рак почки
► Занимает10 место по уровню заболеваемости
среди новообразований
► По уровню прироста уступает только раку
простаты
► Мужчины болеют чаще (примерно в 2 раза )
► Преимущественный возраст выявления
приходится на 70 лет
► У 30% больных при выявлении опухоли почки
обнаруживают метастазы.
► Среди опухолей почки доброкачественные
обнаруживаются редко
3. Этиология неизвестна. Факторы риска:
Влияние : наследственности, травмы, хроническоговоспалительного процесса, аномалий
► Воздействие химических раздражителей
(углеводороды, нитрозамины, ароматические амины )
► Лучевая энергия
► Радиоактивные вещества
► Гормональная теория
► Табакокурение
► Ожирение
► АГ
► Использование диуретических препаратов
► Сахарный диабет
4. Опухоли почки:
1. Опухоли почечной паренхимы.1.1 Доброкачественные опухоли: аденома, липома,
фиброма, миома, ангиома и гемангиома, лимфангиома,
миксома, дермоид.
1.2 Злокачественные опухоли: почечно-клеточный рак,
фибро-, мио-, липо., ангиосаркома, смешанная опухоль Вильмса.
1.3Вторичная (метастатическая) злокачественная
опухоль почки.
2. Опухоли почечной лоханки.
2.1 Доброкачественные опухоли: папиллома, ангиома
лейомиома
2.2 Злокачественные опухоли: переходно-клеточный
рак, плоскоклеточный
рак, слизисто-железистый рак, саркома.
5. Гистологическое строение:
► Светлоклеточныйтип 60 – 85%
► Хромофильный 7 -14%
► Хромофобный 4 – 10%
► Онкоцитарный 2 – 5%
► Протоковый 1 – 2%
6. Классификация рака почки:
Т – первичная опухоль*Тх – первичная опухоль не может быть оценена
*Т0 – нет признаков первичной опухоли
*Т1 – опухоль <= 7 см, ограниченная почкой
*Т1а – опухоль <= 4 см
*Т1б – опухоль > 4 см, но < 7 см
*Т2 – опухоль > 7 см, ограниченная почкой
*Т3 – опухоль распространяется в крупные вены или за
пределы капсулы почки, но находится в пределах
фасции Герота
*Т3а - опухоль распространяется на надпочечник или
паранефральную клетчатку, но находится в пределах
фасции Герота
*Т3б - опухоль распространяется в почечную вену(вены)
или в полую вену ниже диафрагмы
*Т3с - опухоль распространяется в полую вену выше
диафрагмы
*Т4 – опухоль распространяется за пределы фасции
Герота
7. Классификация рака почки:
N – регионарные лимфатические узлы► Nx – невозможно выявить наличие
увеличенных л.у.
► N0 – при обследовании нет изменений
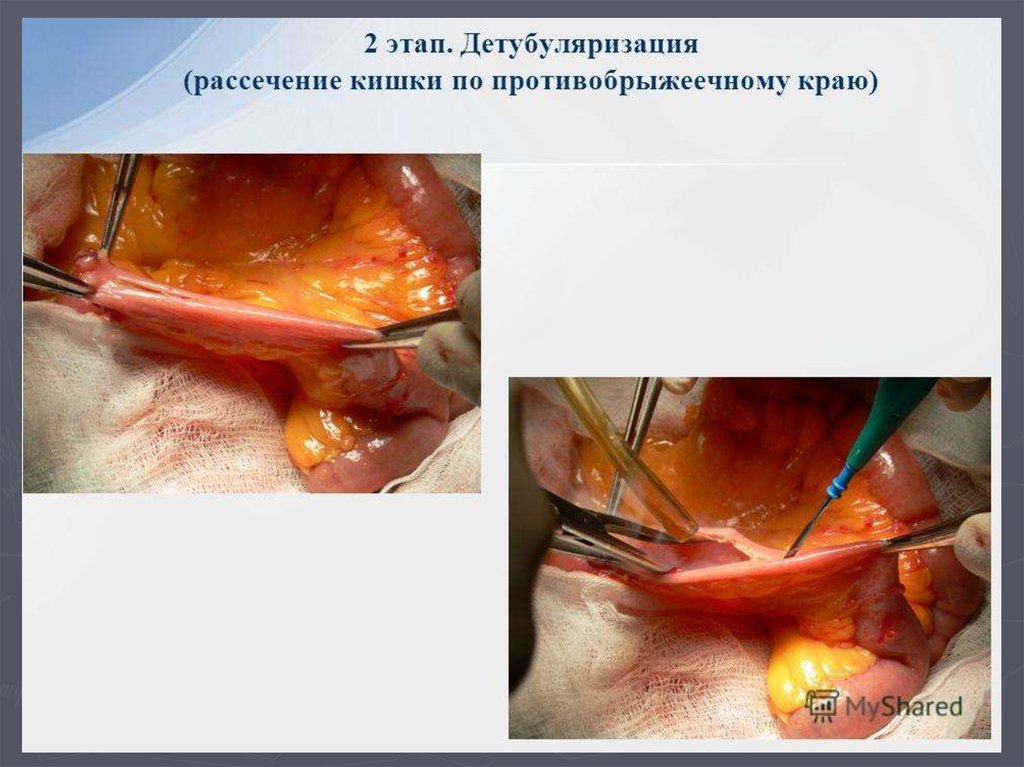
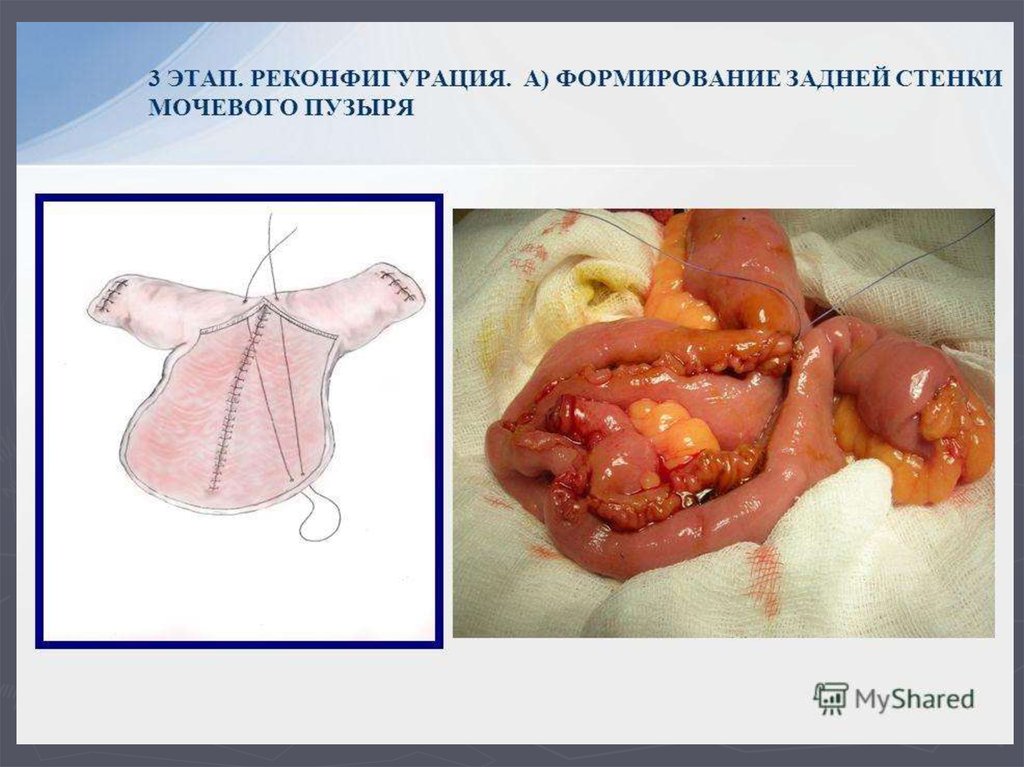
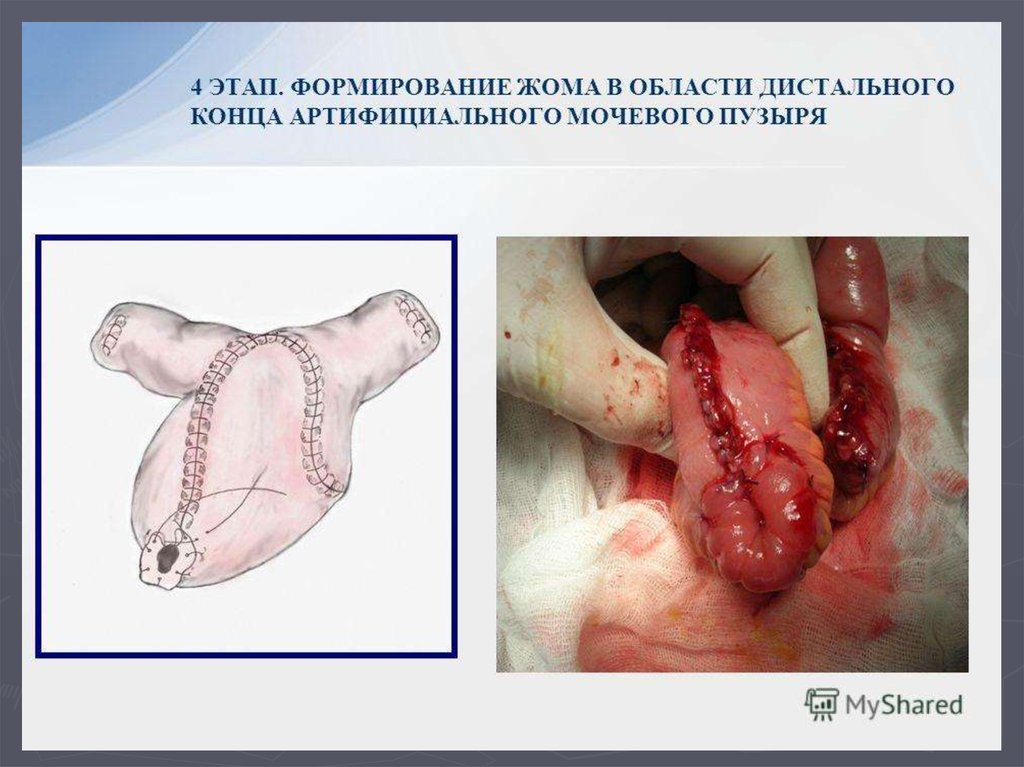
регионарных л.у.
► N1 – метастаз в одном л.у.
► N2 – метастазы более чем в одном л.у.
8. Классификация рака почки:
М – отдаленные метастазы► Мх – о.м. не могут быть оценены
► М0 – о.м. не определяются
► М1 – имеются о.м.
► М1а – одиночный метастаз
► М1б – множественные метастазы
9. Классификация рака почки:
Р – гистологические категории, определяемыепосле операции
► Р1 – опухоль, инфильтрирующая только
паренхиму почки
► Р2 – опухоль выходит за пределы почки, но не
инфильтрирует интраренальные или
экстраренальные вены и лимфатические сосуды
► Р3 - опухоль инфильтрирует интраренальные
или экстраренальные вены и лимфатические
сосуды
10. Группировка по стадиям
СтадияT
N
M
I
1a-1b
0
0
II
2
0
0
III
1a-3c
1
0
3a-3c
0-1
0
IV
4
2
1
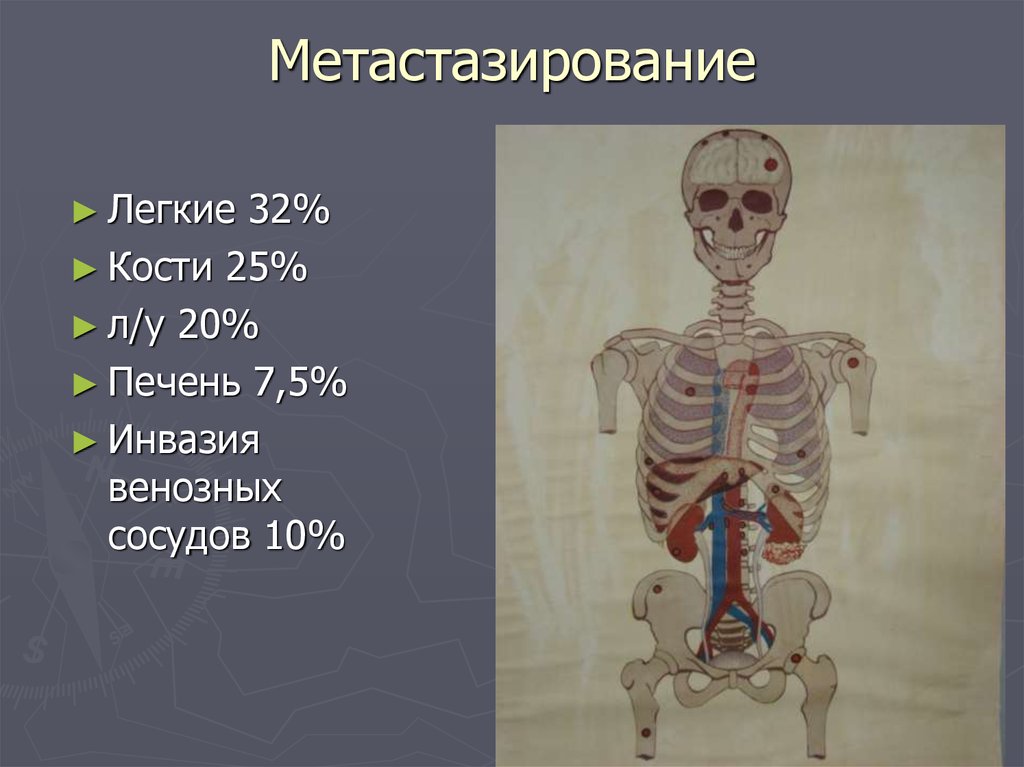
11. Метастазирование
► Легкие32%
► Кости 25%
► л/у 20%
► Печень 7,5%
► Инвазия
венозных
сосудов 10%
12. Клиника:
► Боль► Макрогематурия
► Пальпируемая
опухоль
Классическая триада - встречается редко
13. Клиника:
Общие ( паранеопластические ) симптомы- следствие метаболических процессов в опухолевой
ткани, интоксикации организма, эктопической
гормональной активности опухоли
- АГ
- эритроцитоз
- гипертермия
- развитие печеночной недостаточности
- потеря аппетита, похудание, слабость
► Местные симптомы
- Гематурия
- Боль
- Прощупываемая опухоль
- Признаки обструкции в системе нижней полой вены
► Признаки, которыми проявляются метастазы
14. Диагностика:
► Характерныежалобы
► Данные анамнеза
► Объективная картина
► Лабораторная диагностика
► Ультразвуковое сканирование
► Рентгенодиагностика
► Радиоизотопная диагностика
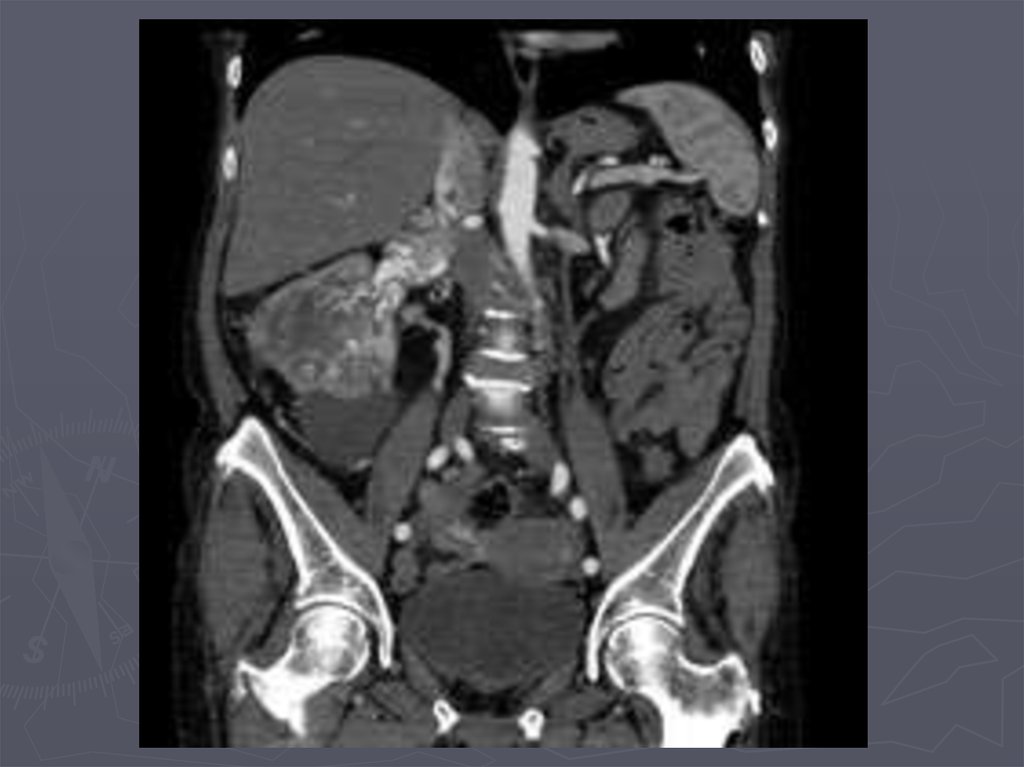
► Компьютерная томография
► Магнитно-резонансная томография
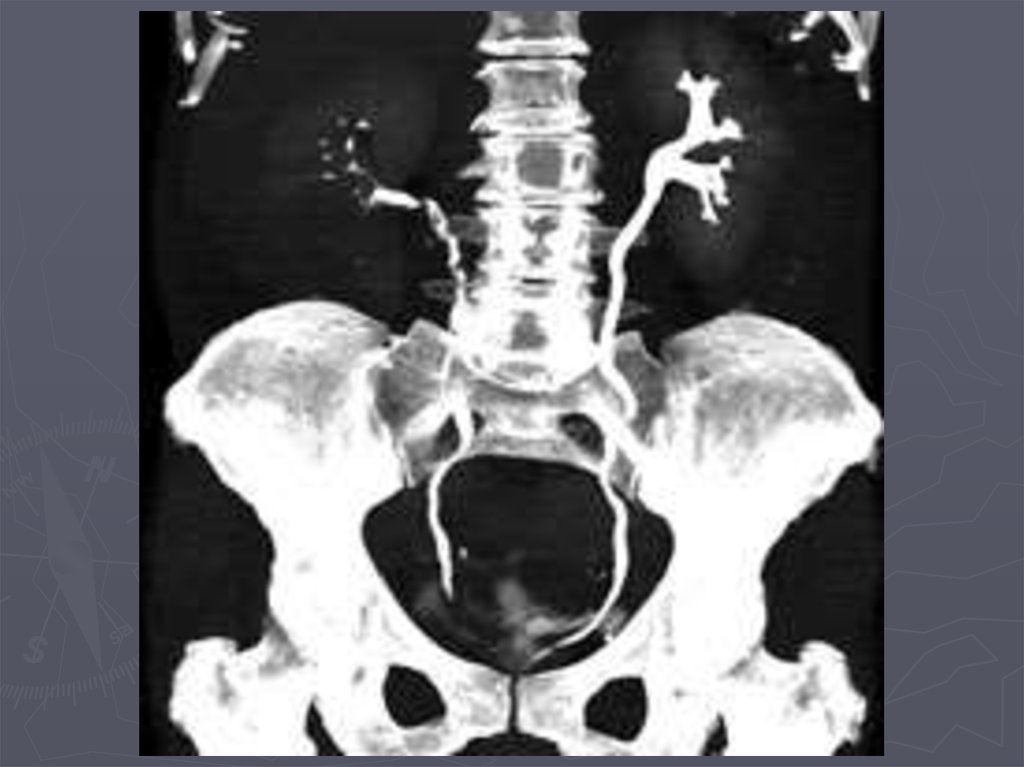
15. Ультразвуковая сканограмма. Опухоль почки с распадом
16. Радиоизотопная нефросцинтиграмма. Дефект накопления препарата.
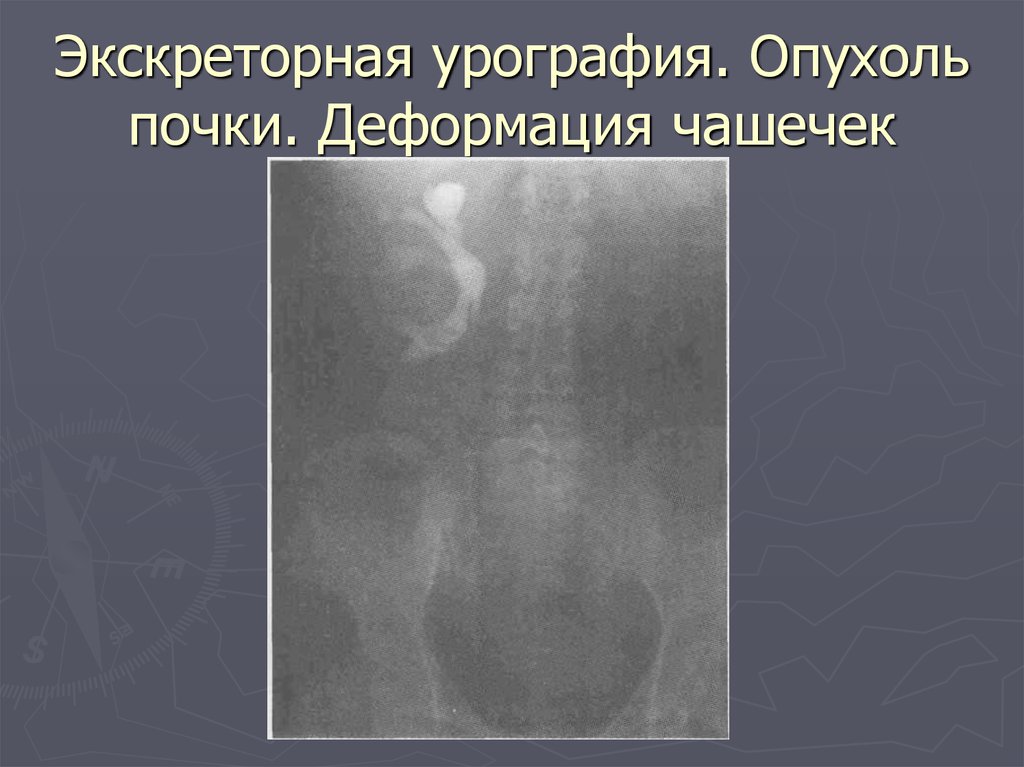
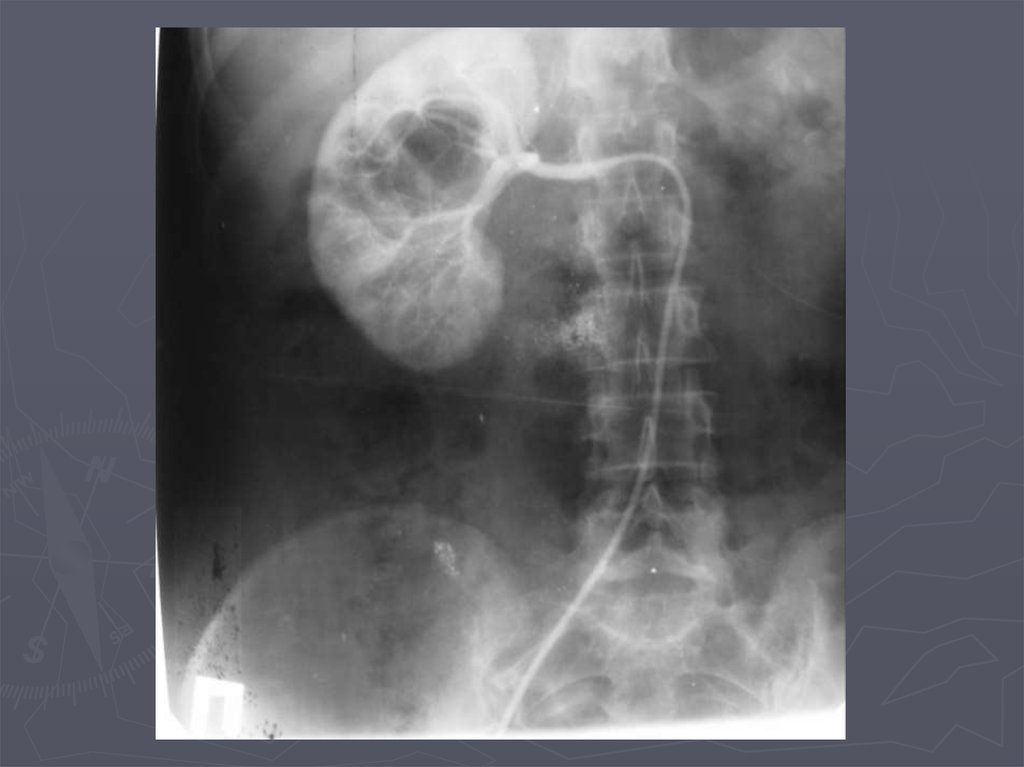
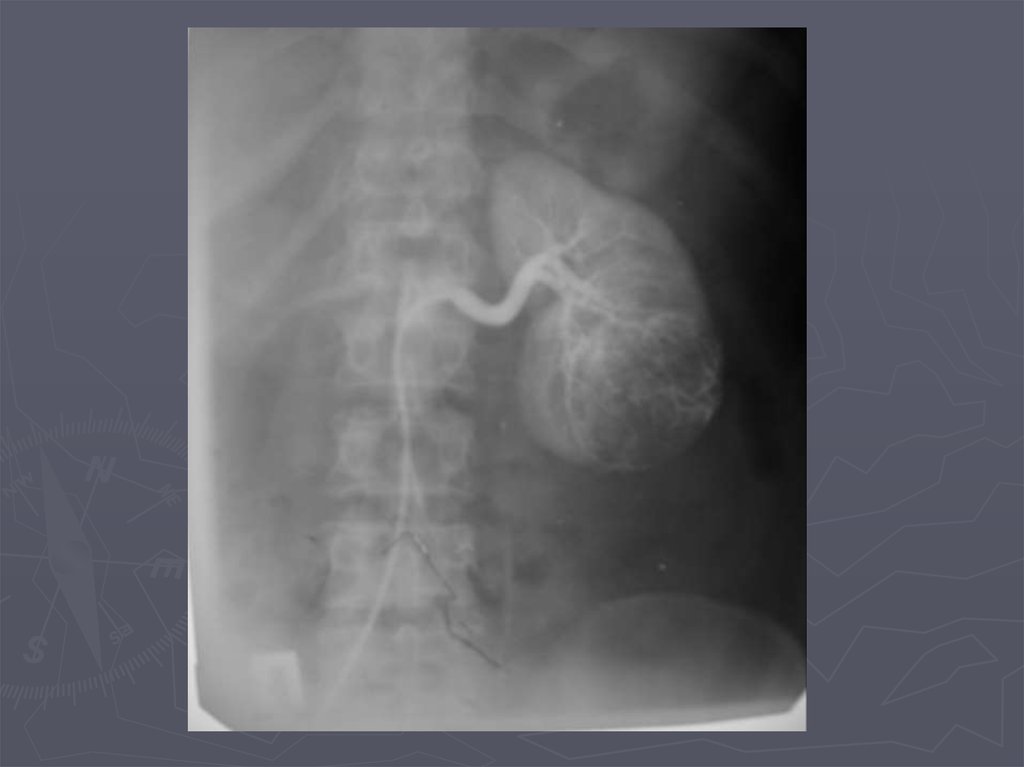
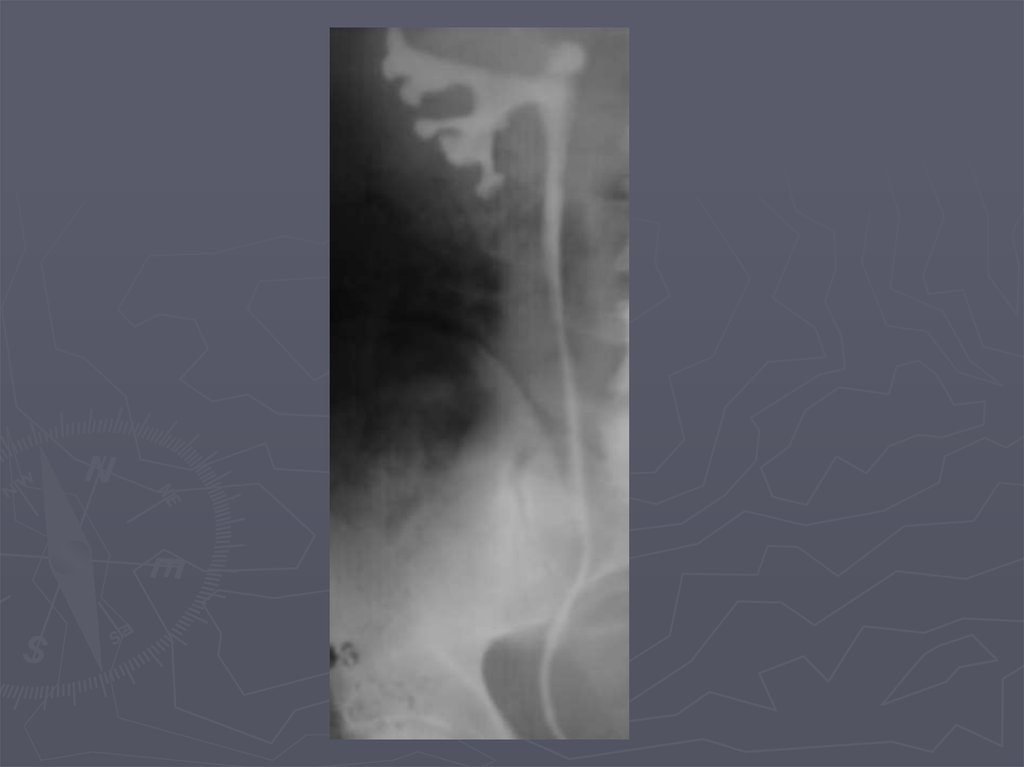
17. Экскреторная урография. Опухоль почки. Деформация чашечек
18.
19.
20.
21.
22.
23.
24.
25.
26.
27.
28.
29.
30. Лечение
31. Радикальная нефрэктомия – основной метод лечения рака почки
► Локализованныйпроцесс ( T1-2 N0 M0 )
► Местно-распространенный процесс ( T3-4
N0-1 M0
► Опухолевая инвазия почечной и нижней
полой вен
► Паллиативная нефрэктомия – больным
диссеминированным раком почки
32. Лимфаденэктомия – удаление всей жировой клетчатки с лимфатическими узлами, окружающей магистральные сосуды, от уровня ножек диафрагмы до
бифуркации аортыи нижней полой вены.
Лимфаденэктомию не выполняют
у больных с опухолью размером
менее 4 см.
33.
34.
35. Лапароскопическая нефрэктомия:
► Ракпочки Т1-2 N0
36. Резекция почки:
► Абсолютныепоказания:
* опухоль единственной почки
* опухоли в обеих почках
* выраженная почечная недостаточность
( креатинин> 250 мкмоль/л )
► Относительные показания:
* ХПН (креатинин 150-250 мкмоль/л )
* адекватная функция почек при наличии
других урологических заболеваний
37. Осложнения после резекции почек:
► Кровотечение2%
► Формирование мочевого свища 17%
► ОПН 13% ( после резекции единственной
почки )
► Инфекционные осложнения 3%
38. Малоинвазивные методы лечения:
► Криоабляция► Радиочастотная
абляция
39. Консервативные методы лечения:
► Химиотерапия► Иммунотерапия
► Лучевая
терапия
► Симптоматическое лечение
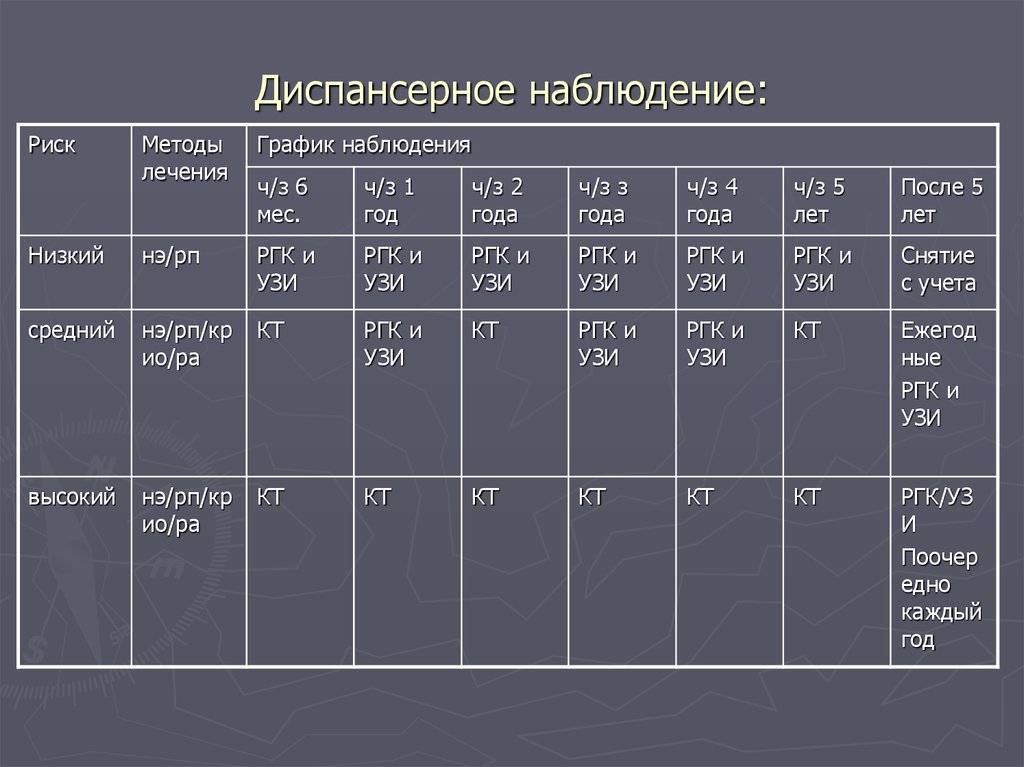
40. Диспансерное наблюдение:
РискМетоды
лечения
График наблюдения
ч/з 6
мес.
ч/з 1
год
ч/з 2
года
ч/з з
года
ч/з 4
года
ч/з 5
лет
После 5
лет
Низкий
нэ/рп
РГК и
УЗИ
РГК и
УЗИ
РГК и
УЗИ
РГК и
УЗИ
РГК и
УЗИ
РГК и
УЗИ
Снятие
с учета
средний
нэ/рп/кр
ио/ра
КТ
РГК и
УЗИ
КТ
РГК и
УЗИ
РГК и
УЗИ
КТ
Ежегод
ные
РГК и
УЗИ
высокий
нэ/рп/кр
ио/ра
КТ
КТ
КТ
КТ
КТ
КТ
РГК/УЗ
И
Поочер
едно
каждый
год
41. Рак мочевого пузыря
42. Эпидемиология.
-Заболеваемость в России 8,5 на 100000 населения вгод
-Занимает среди онкологических заболеваний
мочеполовой системы второе место
составляет 6,6% всех онкологических заболеваний у
мужчин и 2,4% — у женщин
-Среди всех онкологических заболеваний рак мочевого
пузыря находится на четвёртом месте у мужчин (после
рака простаты, лёгких, толстой кишки) и на девятом
месте у женщин
-Заболевание может встречаться даже у детей, однако
рак мочевого пузыря до 50 лет возникает редко, и
средний возраст больных составляет 70 лет
-Имеются рассовые различия
- Рак мочевого пузыря второй по частоте
возникновения среди опухолей урогенитальной
области.
43. Факторы риска
У 20% больных (15–30% мужчин, 1–6% женщин) развитиезаболевания связано с профессиональными факторами
(работники предприятий химической, лакокрасочной,
резиновой, нефтяной, кожной промышленности,
типографий )
Рак мочевого пузыря у курящих возникает в 4 раза чаще,
чем у некурящих
Хроническая инфекция нижних мочевыводящих путей,
механическая травма уротелия (камни мочевого пузыря,
длительное его дренирование) повышают вероятность
развития плоскоклеточного рака мочевого пузыря
Длительный приём больших доз циклофосфамида
(повышение риска в 9 раз)
Радиация (облучение таза при раке шейки матки повышение риска в 4 раза)
44.
Опухоли мочевого пузыря у 98% больныхразвиваются из клеток эпителия, и основная
нозологическая форма заболевания (более
90% случаев) — переходно-клеточный рак.
Значительно реже встречаются другие
гистологические типы рака мочевого пузыря,
имеющие эпителиальное (аденокарцинома,
плоскоклеточный рак, смешанные опухоли,
карциносаркома, меланома) и
неэпителиальное (феохромоцитома,
лимфома, хориокарцинома, мезенхимальные
опухоли) происхождение.
45. Классификация TNM
Т - первичная опухоль.Т х - первичная опухоль не может быть оценена.
Т 0 - нет признаков первичной опухоли.
Т а - неинвазивная папиллярная карцинома.
T is - CIS: «плоская опухоль».
Т 1 - опухоль прорастает субэпителиальную соединительную ткань.
Т 2 - опухолевая инвазия мышечного слоя.
Т 2а - опухоль прорастает поверхностный мышечный слой
(внутреннюю половину).
Т 2b - опухоль прорастает глубокий мышечный слой (наружную
половину).
Т 3 - опухоль распространяется на паравезикальную клетчатку.
Т 3а - микроскопически.
Т 3b - макроскопически
Т 4 - опухоль распространяется на ПЖ, матку, влагалище, стенку таза,
брюшную стенку.
Т 4а - опухоль распространяется на ПЖ, матку или влагалище.
Т 4b - опухоль распространяется на стенку таза или брюшную стенку.
46. Классификация РМП
1. Поверхностный РМП (без инвазии вмышечную стенку). Опухоли Тis, Та и Т1
поражают только слизистую оболочку и
не прорастают в мышечный слой,
поэтому их относят к поверхностному (не
мышечно- инвазивному) РМП.
2. Мышечно-инвазивный РМП Опухоли Т 2 Т 4 прорастают в мышечный слой и
распространяются за пределы мочевого
пузыря. В связи с этим они получили
название мышечно-инвазивный РМП.
47. Классификация TNM
N - регионарные лимфатические узлы.N x - регионарные лимфатические узлы не могут быть
оценены.
N 0 - нет метастазов в регионарных лимфатических узлах.
N 1 - метастаз в одном регионарном лимфатическом узле
до 2 см или менее при наибольшем изменении.
N 2 - метастаз в одном регионарном лимфатическом узле
более 2 см, но менее 5 см при наибольшем измерении, или
множественные метастазы в лимфатических узлах, но не
более 5 см в наибольшем измерении.
N 3 - метастаз в регионарном лимфатическом узле более 5
см в наибольшем измерении.
М - отдаленные метастазы.
M х - отдаленные метастазы не могут быть оценены.
М 0 - нет отдаленных метастазов.
М 1 - отдаленные метастазы.
48. Пути распространения
-Лимфогенное метастазирование-Гематогенное метастазирование: в
печень, легкие, кости, надпочечники и
др.
-Прямой рост опухоли с вовлечением
детрузора, устьев мочеточников,
предстательной железы, уретры, матки,
влагалища, стенок таза.
49. Гистопатологическая дифференцировка
Классификация ВОЗ 2004 г.:-уротелиальная папиллома;
-папиллярное уротелиальное
новообразование с низким потенциалом
озлокачествления;
-высокодифференцированная
папиллярная уротелиальная карцинома;
-низкодифференцированная
папиллярная уротелиальная
карцинома.
50. Клиническая картина
1) ГематурияА) Макрогематурия
-безболевая тотальная макрогематурия, реже терминальная
(при поражении шейки мочевого пузыря)
-степень кровотечения не зависит от величины и стадии
опухоли.
Б) Асимптоматическая микрогематурия
2) Дизурия – учащенное и болезненное мочеиспускание с
наличием императивных позывов
3) Болевой синдром
А) экстраорганное распространение опухолевого инфильтрата
(над лоном)
Б) обструкция устьев мочеточников с нарушением пассажа мочи
по верхним мочевыводящим путям (в поясничной области)
4) При распространенных формах заболевания : анорексия,
потеря массы тела, боли в костях, слабость, быстрая
утомляемость.
51. Диагностика
Инструментальные методы:1) Клинические методы (бимануальная пальпация
мочевого пузыря)
2) УЗИ
3) Рентгенологические методы обследования
4) Цистоскопия
5) ТУР - биопсия
5) КТ
6) МРТ
Лабораторные методы:
1) Цитологическое исследование осадка мочи
2) Онкомаркеры BTA-тест (bladder tumor antigen); NMP-22тест (nuclear matrix protein)
3) Проточная цитометрия
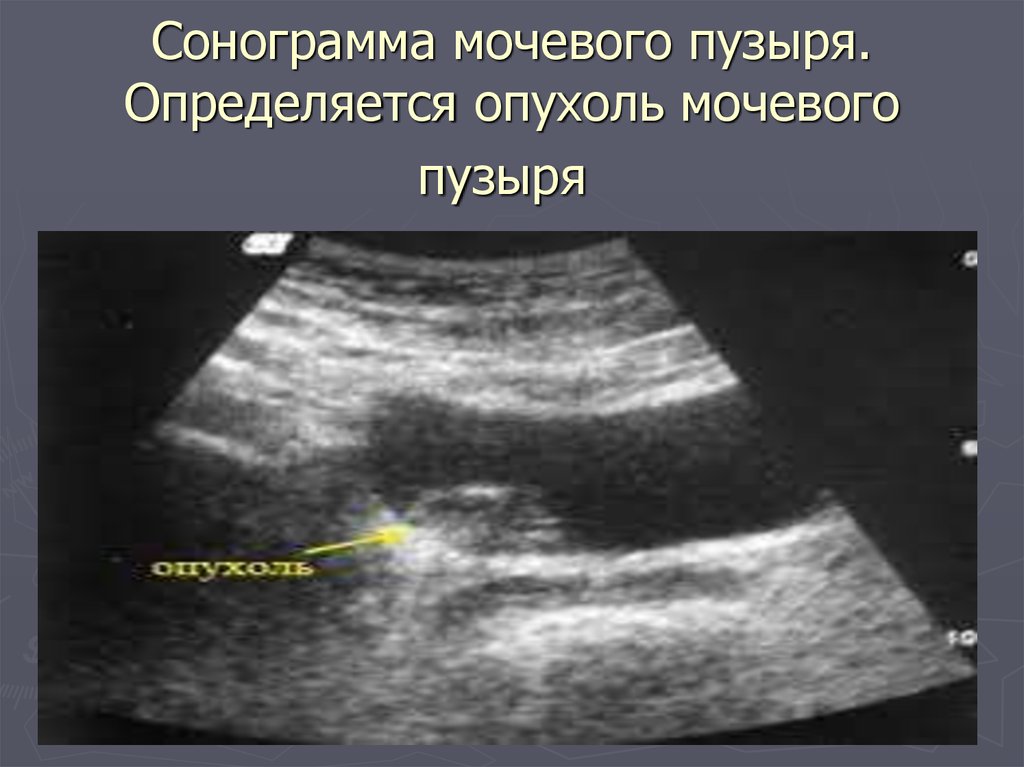
52. Сонограмма мочевого пузыря. Определяется опухоль мочевого пузыря
Сонограмма мочевого пузыря.Определяется опухоль мочевого
пузыря
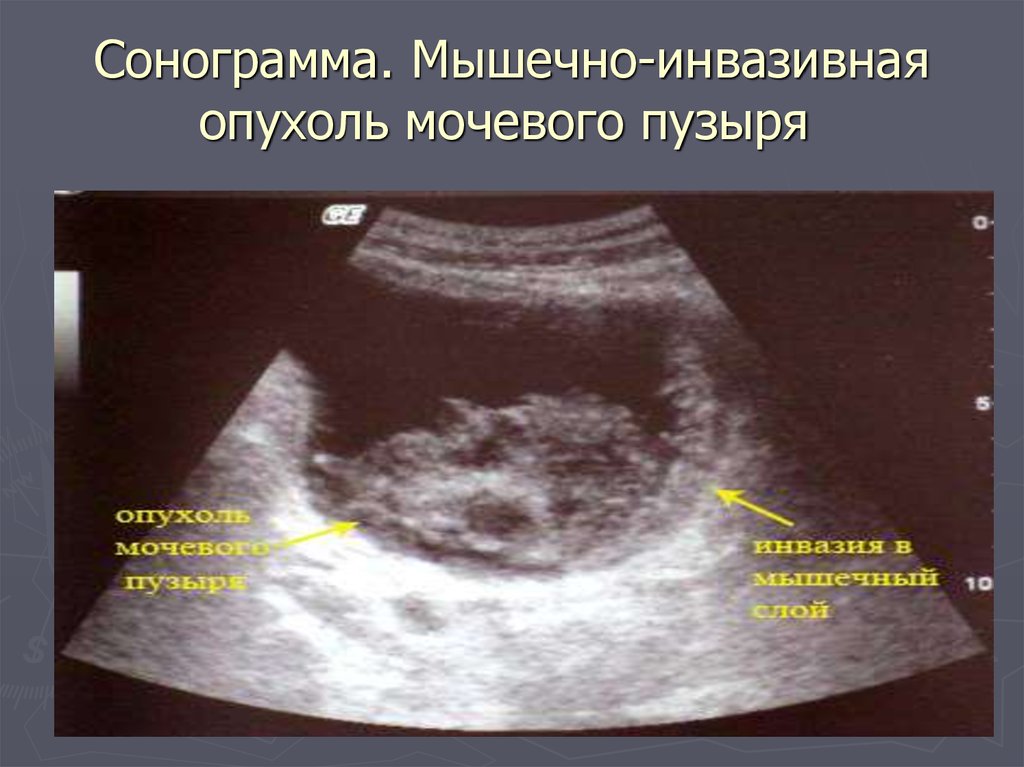
53. Сонограмма. Мышечно-инвазивная опухоль мочевого пузыря
Сонограмма. Мышечно-инвазивнаяопухоль мочевого пузыря
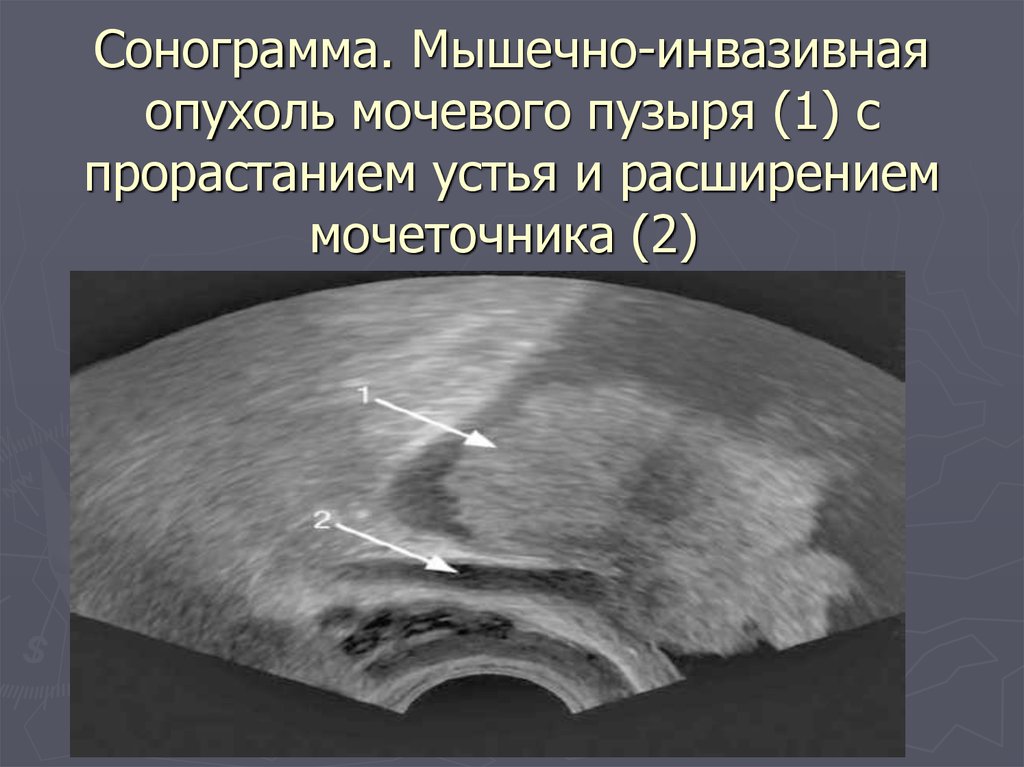
54. Сонограмма. Мышечно-инвазивная опухоль мочевого пузыря (1) с прорастанием устья и расширением мочеточника (2)
Сонограмма. Мышечно-инвазивнаяопухоль мочевого пузыря (1) с
прорастанием устья и расширением
мочеточника (2)
55. Сонограмма. Инвазия опухоли мочевого пузыря (1) в предстательную железу (2 )
Сонограмма. Инвазия опухолимочевого пузыря (1) в предстательную
железу (2 )
56. Экскреторная урограмма с нисходящей цистограммой. Опухоль мочевого пузыря
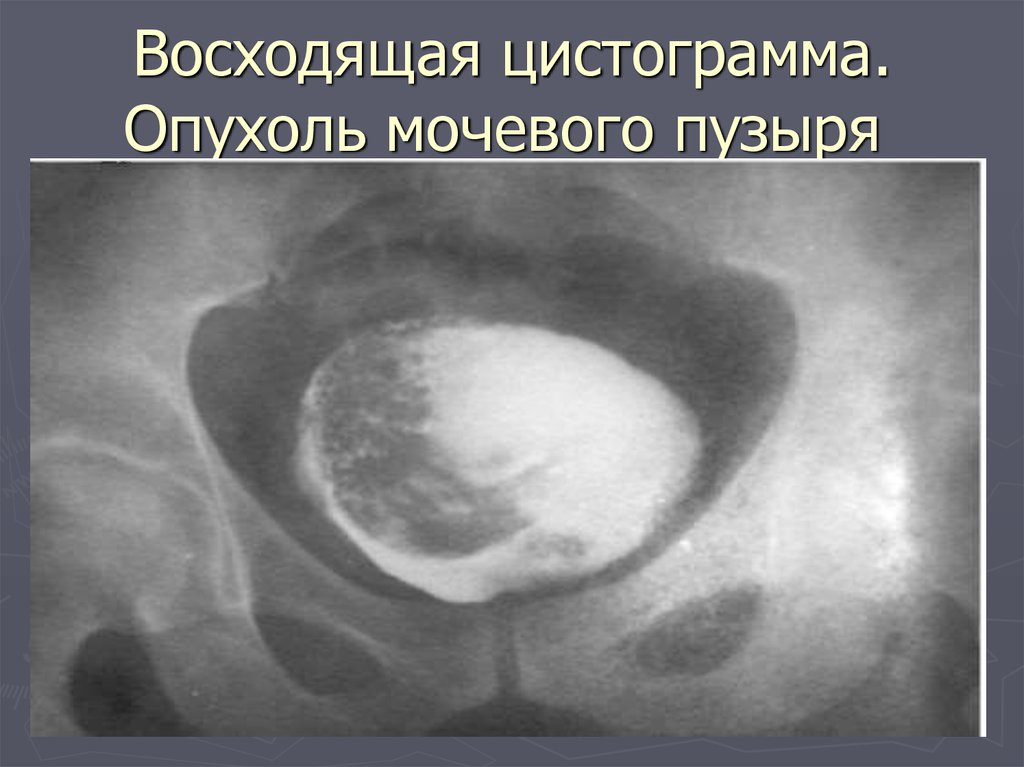
57. Восходящая цистограмма. Опухоль мочевого пузыря
Восходящая цистограмма.Опухоль мочевого пузыря
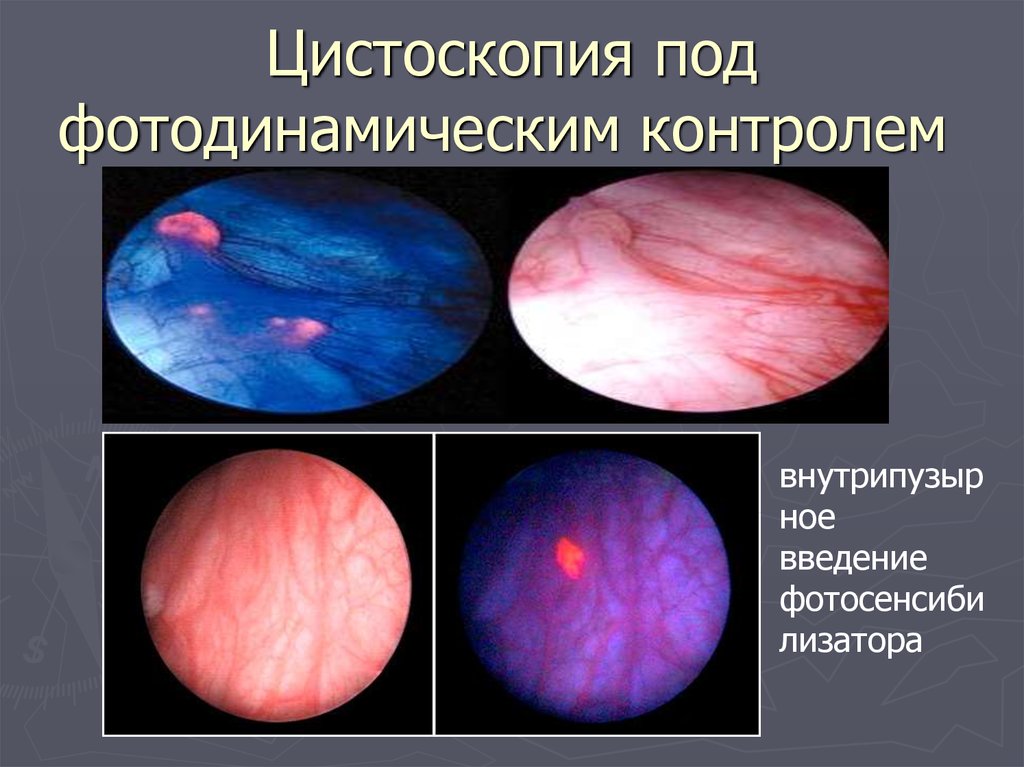
58. Цистоскопия под фотодинамическим контролем
Цистоскопия подфотодинамическим контролем
внутрипузыр
ное
введение
фотосенсиби
лизатора
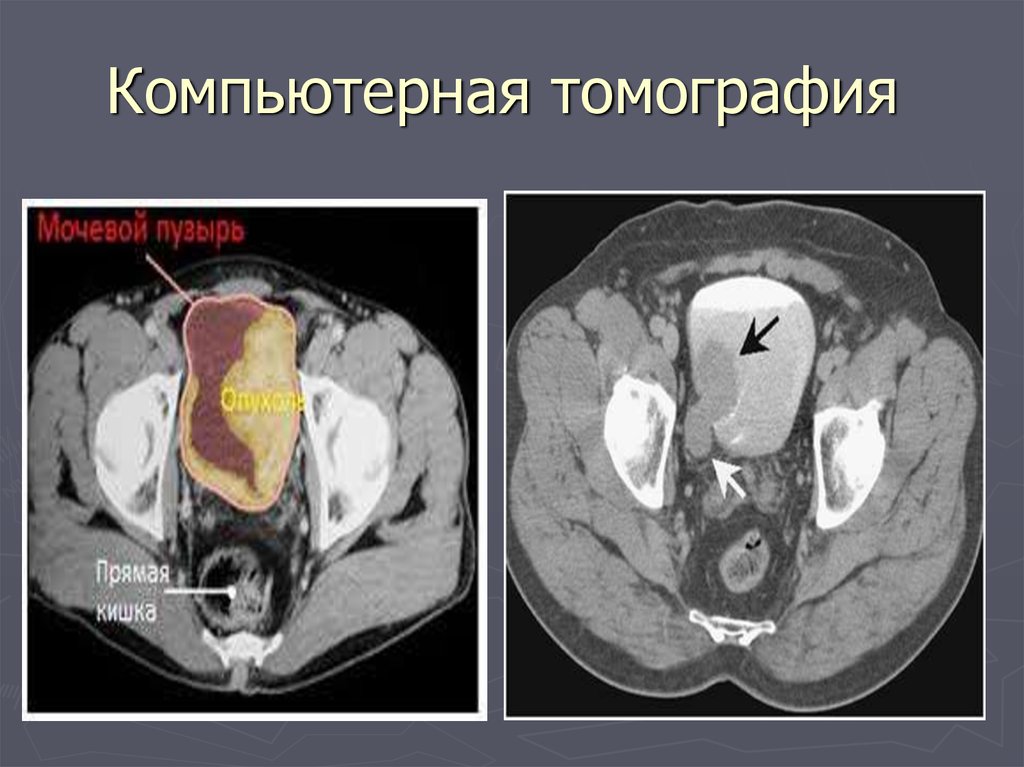
59. Компьютерная томография
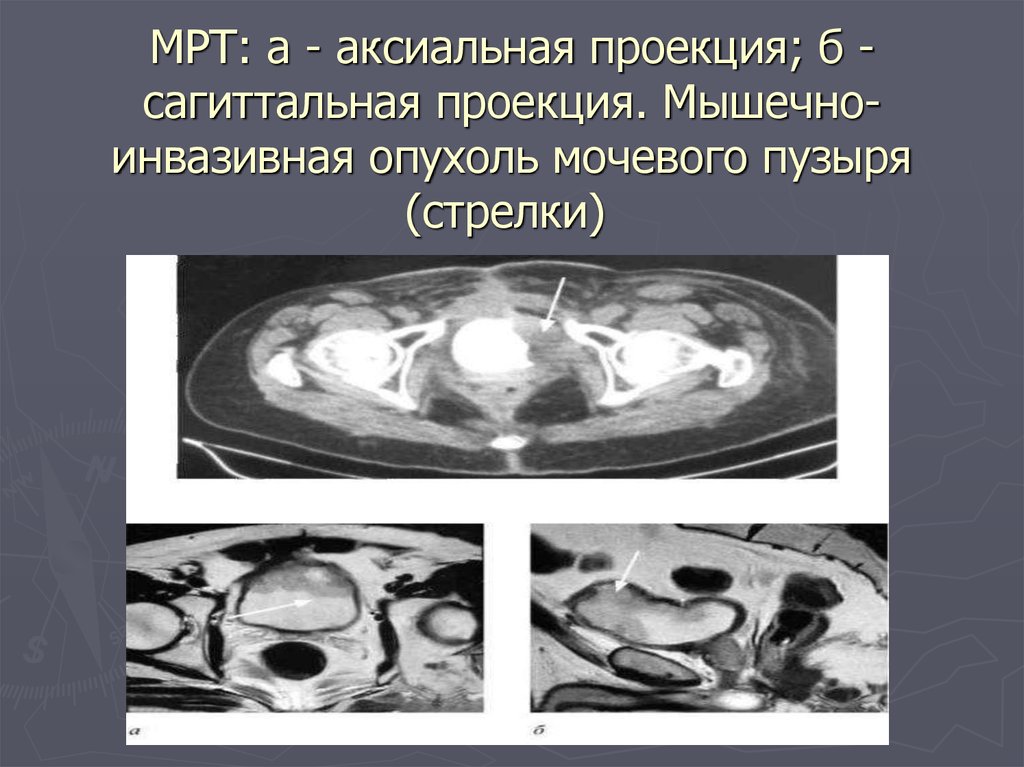
Компьютерная томография60. МРТ: а - аксиальная проекция; б - сагиттальная проекция. Мышечно-инвазивная опухоль мочевого пузыря (стрелки)
МРТ: а - аксиальная проекция; б сагиттальная проекция. Мышечноинвазивная опухоль мочевого пузыря(стрелки)
61.
62. Дифференциальная диагностика
Аномалии развития органов мочевойсистемы
Воспалительные заболевания
мочевыводящих путей
Нефрогенная метаплазия
Плоскоклеточная метаплазия уротелия
Доброкачественные эпителиальные
образования мочевого пузыря
63. Метастазы и вторичные опухоли мочевого пузыря
а) Прорастание опухолей из соседних органовИз толстой кишки
Из матки, влагалища или яичника
Мезотелиома
Лимфома
б) Метастазирование в мочевой пузырь
Малигнизированная меланома
Рак желудка
Рак молочной железы
Бронхогенный рак
64. Лечение
-Трансуретральная резекция мочевогопузыря
-Электровапоризация
-Внутрипузырная иммунотерапия
-Внутрипузырная химиотерапия
-Фотодинамическая терапия
-Лучевая терапия
-Резекция мочевого пузыря
-Радикальная цистэктомия
65.
-Лечение поверхностного РМП (Та, Тis, Т1) Основным методом лечения больныхповерхностным (неинвазивным) РМП является
трансуретральная резекция (ТУР) стенки мочевого
пузыря с опухолью в пределах здоровых тканей с
последующей адъювантной внутрипузырной
иммуно- или химиотерапией.
-Лечение мышечно-инвазивного РМП –
Основным методом лечения мышечноинвазивного РМП является радикальная
цистэктомия с последующей деривацией мочи
- Лечение метастатического рака мочевого пузыря
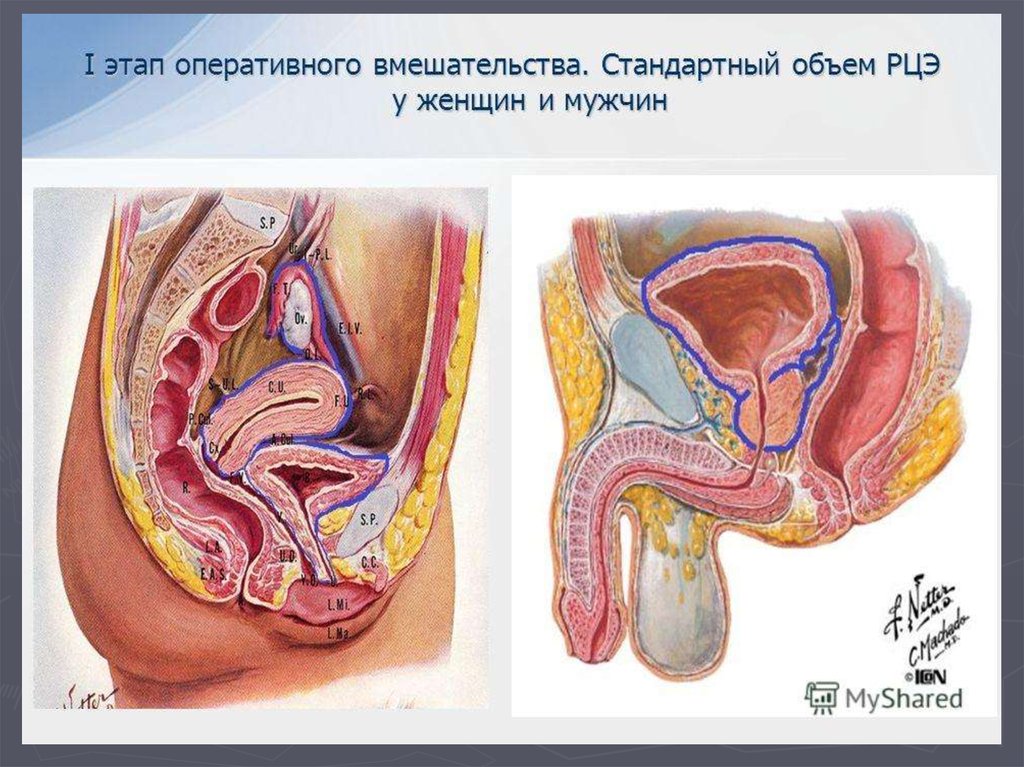
66. Радикальная цистэктомия
Радикальная цистэктомия- Радикальная цистэктомия – оперативное
вмешательство, которое заключается в удалении
мочевого пузыря с окружающими его органами и
тканями, с последующим созданием условий для
оттока мочи .
Оперативное вмешательство можно подразделить
на 2 этапа:
I.Органоуносящий этап – удаление мочевого
пузыря единым комплексом с окружающими его
органами и тканями.
II.Реконструктивный этап - создание условий для
оттока мочи, деривация мочи, восстановление
непрерывности мочевыводящих путей
67.
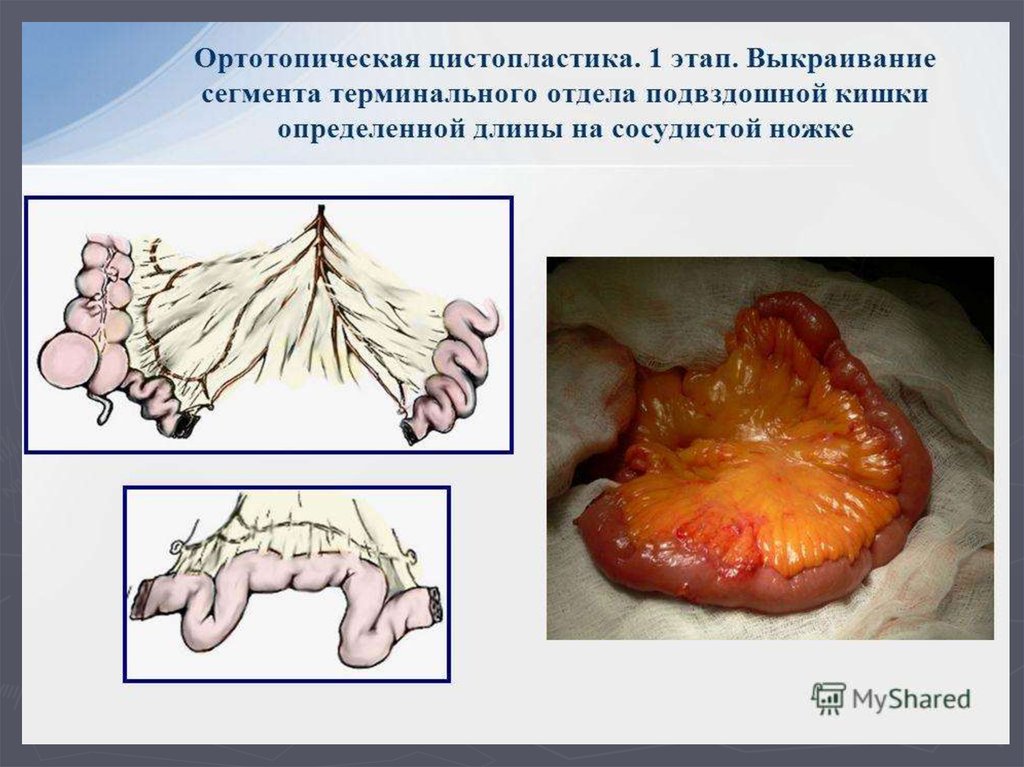
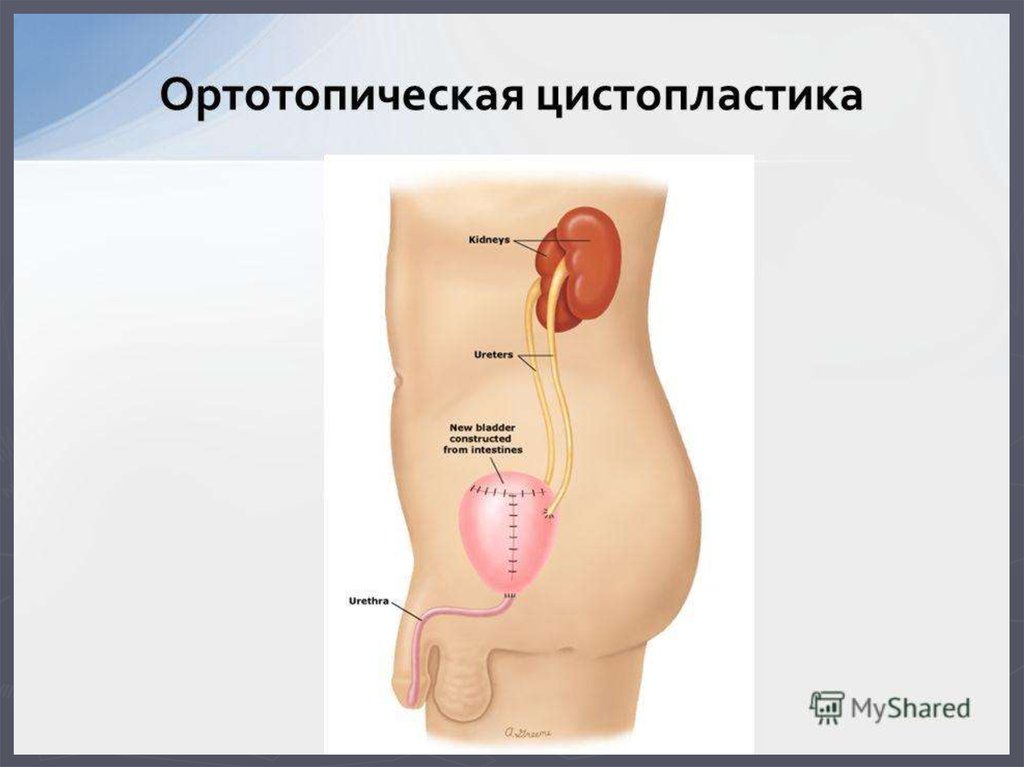
68. Классификация методов деривации мочи
I. Инконтинентные методы1.Уретерокутанеостомия
2.Формирование кондуитов ( операция
Брикера)
II. Континентные методы деривации мочи
1. Ортотопическая цистопластика.
2. Гетеротопическая цистопластика.
3. Отведение мочи в участок ЖКТ
(уретеросигмостомия) и др.
69. Операция Брикера
Операция Брикера70.
71.
72.
73.
74.
75.
76.
77. Лучевую терапию назначают при неприемлемо высоком риске радикальной цистэктомии (возраст, сопутствующие заболевания), невозможности её в
Лучевую терапию назначают при неприемлемовысоком риске радикальной цистэктомии
(возраст, сопутствующие заболевания),
невозможности её выполнения (стадия Т4b) либо
несогласии больного на удаление мочевого
пузыря.
-дистанционное облучение;
-внутритканевое облучение (брахитерапия).
-адъювантная химио- или иммунотерапии после
ТУР мочевого пузыря проводится практически у
всех больных.
78.
Неоадъювантная комбинированнаяхимиотерапия
Показана больным со стадией Т2–Т4а
до радикальной цистэктомии или лучевого
лечения и направлена на лечение
возможных микрометастазов, снижение
вероятности рецидивирования, а у части
больных на сохранение мочевого пузыря.
79. Дальнейшее ведение:
После органосохраняющего лечения:*Цистоскопия с цитологическим анализом
мочи,УЗИ малого таза, УЗИ брюшной
полости, БАК, ОАК в первые 2 года 1 раз в
3 мес, 3-4 год 1 раз в 6 мес, далее 1раз в
год .
После радикальной цистэктомии:
* УЗИ малого таза, УЗИ брюшной полости,
БАК, ОАК первый год 1 раз в 3 мес, в
следующие 3 года 1 раз в 6 мес, далее 1раз
в год . КТ, МРТ в/в урография 1-2 раза в
год.
80. Рак предстательной железы
81. Рак предстательной железы - злокачественное новообразование, представляющее собой аденокарциному различной дифференцировки.
Рак предстательной железы злокачественное новообразование,представляющее собой аденокарциному
различной дифференцировки.
82. Эпидемиология
Рак простаты – одно из самых распространенныхонкологических заболеваний у мужчин.
На сегодняшний день смертность от рака
предстательной железы у мужчин стоит на втором
месте после рака легких. Чаще всего это
заболевание обнаруживается у мужчин старше 50
лет. Вероятность появления рака простаты
увеличивается с возрастом: частота выявления
заболевания у мужчин в возрасте 40 – 60 лет
составляет от 1 до 2%, тогда как в возрасте от 60
до 80 лет – уже порядка 16%.
83. Факторы риска
•Возраст. Чаще всего возраст заболевших мужчин старше60-70 лет;
•Раса. Раку простаты более подвержены европейцы,
американцы и выходцы из Африки, в то время как у мужчин
азиатского происхождения эта патология выявляется
значительно реже;
•Характер питания. Рак простаты реже встречается у
вегетарианцев, а наиболее высокий риск появления
опухоли простаты имеется у тех мужчин, чей рацион
питания включает преимущественно мясо, молоко, твердый
сыр и яйца;
• Доброкачественная гипертрофия предстательной железы ;
•Генетическая предрасположенность.
84. Клиническая классификация
Стадия I: клинических проявлений нет, диагноз устанавливаютслучайно при морфологическом исследовании удаленных аденом.
Стадия II: нарушения мочеиспускания и других признаков болезни нет;
при ректальном исследовании обнаруживают плотный узел в железе;
диагноз устанавливают при биопсии; метастазы в этой стадии редки.
Стадия III: частое мочеиспускание, гематурия, другие симптомы;
опухоль прорастает семенные пузырьки, основание мочевого пузыря и
боковых стенок таза; биопсия подтверждает диагноз; в половине
случаев находят метастазы в тазовые и забрюшинные лимфатические
узлы,
Стадия IV: чаще опухоль больших размеров с выраженными
дизурическими расстройствами; основной характерный признак этой
стадии- наличие метастазов в кости и/или другие органы. В сыворотке
в 70% случаев обнаруживается высокий уровень кислой фосфатазы.
85. Классификация по системе TNM
Т – первичная опухоль.Тх - Недостаточно данных для оценки первичной опухоли;
Т0 - Первичная опухоль не определяется
Т1 - Клинически не определяемая опухоль, не пальпируемая и невидимая при
визуализации (не визуализируемая);
Т1а - Опухоль, случайно выявленная при патоморфологическом исследовании не более
чем в 5% удаленной ткани;
Т1b - Опухоль, случайно выявленная при патоморфологическом исследовании в более 5%
удаленной ткани
Т1c - Опухоль занимает обе доли предстательной железы;
Т2 - Опухоль локализована в предстательной железе.
Т2а - Опухоль занимает не более половины одной доли предстательной железы;
Т2b - Опухоль занимает более половины одной доли предстательной железы, но не
распространяется на 2-ю долю;
T2c - Опухоль занимает обе доли предстательной железы;
T3 - Опухоль прорастает за пределы капсулы предстательной железы.
Т3а - Экстракапсулярное распространение (1-стороннее или 2-стороннее), включая
микроскопическое прорастание в шейку мочевого пузыря;
Т3b - Опухоль прорастает в один или оба семенных пузырька;
T4 - Опухоль прикрепляется к окружающим тканям (распространяется на окружающие
ткани), помимо семенных пузырьков (к наружному сфинктеру, прямой кишке, мышцам,
поднимающим задний проход, и/или передней брюшной стенке), или прорастает в них.
86.
N – Регионарные лимфатические узлы.Nх - Недостаточно данных для оценки регионарных
лимфатических узлов;
N0 - Метастазы в регионарных лимфатических узлах
отсутствуют;
N1 - Метастазы в регионарных лимфатических узлах;
М – Отдаленные метастазы.
Мх - Недостаточно данных для оценки отдаленных
метастазов;
М0 - Отдаленные метастазы отсутствуют.
М1 - Отдаленные метастазы;
М1а - Метастазы в 1 или более не регионарных
лимфатических узлах
М1b - Метастазы в кости (-ях);
М1c - Метастазы в других тканях и органах.
87. Симптомы
На наличие рака простаты могут указывать следующие симптомы:-слабое и прерывистое мочеиспускание с длительным ожиданием его
начала;
-сочение мочи в конце мочеиспускания;
-напряжение при мочеиспускании и необходимость тужиться;
-учащенное мочеиспускание;
-никтурия;
-настойчивые позывы, которые заканчиваются малоэффективными и
не приносящими облегчение мочеиспусканиями (дизурия);
-задержка мочи;
-гематурия;
-нарушение эрекции и эякуляции;
-боль в промежности;
-инфекции мочевых путей;
На поздних стадиях заболевания присоединяется истощение организма
и прогрессирующее снижение веса тела (кахексия), обусловленная
интоксикацией организма.
88. Диагностика
•Пальцевое исследование простаты.• Определение
уровня
простатоспецифического антигена (ПСА).
•Ультразвуковое
исследование
(УЗИ)
простаты, при показаниях - одновременно с
биопсией. компьютерную томографию
•рентгенологическое исследование
•радиоизотопное исследование
•биопсию простаты и т.д.
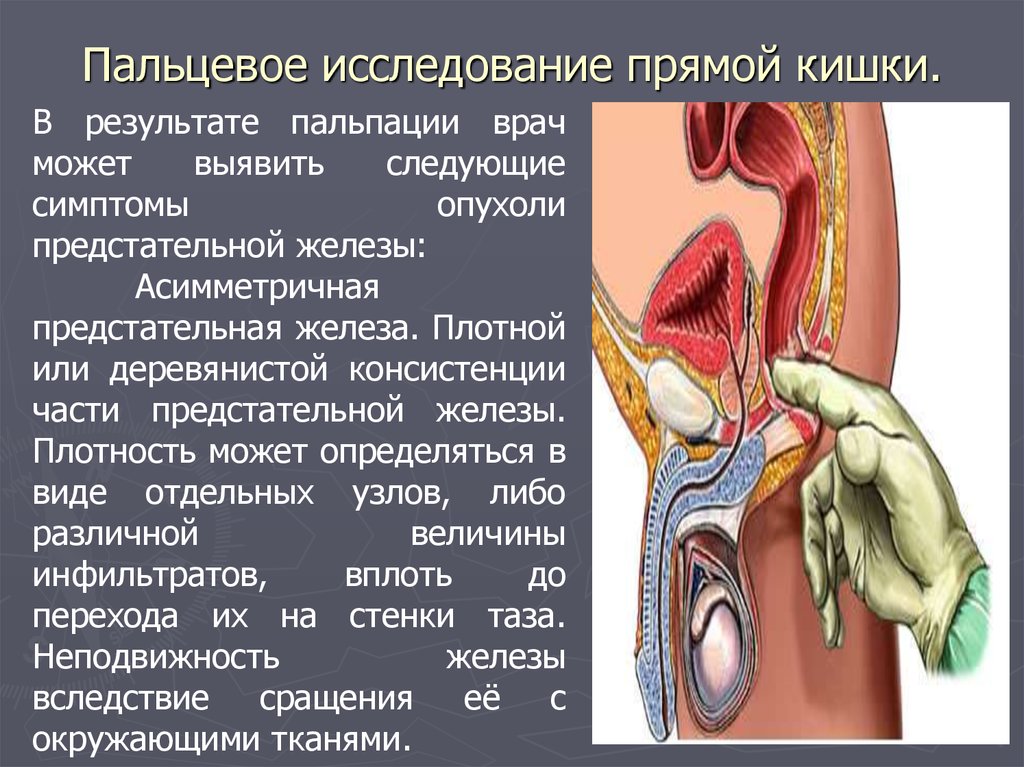
89. Пальцевое исследование прямой кишки.
В результате пальпации врачможет
выявить
следующие
симптомы
опухоли
предстательной железы:
Асимметричная
предстательная железа. Плотной
или деревянистой консистенции
части предстательной железы.
Плотность может определяться в
виде отдельных узлов, либо
различной
величины
инфильтратов,
вплоть
до
перехода их на стенки таза.
Неподвижность
железы
вследствие сращения её с
окружающими тканями.
90. Лечение
-Активное наблюдение-Радикальная простатэктомия
-Лучевая терапия
-Гормональная терапия
-Комбинированное
-Другие методы (криотерапия, абляция
простаты при помощи
высокоинтенсивного ультразвука)
91. Активное наблюдение.
Показания:•– Стадия Т1а. Стандарт лечения для пациентов с
высоко и умеренно дифференцированными
опухолями и вероятной продолжительностью
жизни менее 10 лет.
•- Стадия 1b-2b. Пациенты без симптомов с
высоко и умеренно дифференцированными
опухолями и вероятной продолжительностью
жизни менее 10 лет. Пациенты не допускающие
осложнений, вызываемых лечебными мерами.
92. Радикальная простатэктомия
- полное удаление предстательной железы с семенными пузырьками,терминальными отделами семявыбрасывающих протоков и краями
шейки мочевого пузыря.
Виды:
- позадилонная простатэктомия;
-радикальная простатэктомия из лапароскопического доступ;
- радикальная простатэктомия промежностным доступом).
Показания:
•- Стадия Т1а. Для пациентов молодого возраста с вероятно долгой
продолжительностью жизни, особенно при плохо
дифференцированных опухолях.
•- Стадия 1b-2b. Стандартное лечение для пациентов с вероятной
продолжительностью жизни более 10 лет, которые допускают
осложнения связанные с операцией.
•- Стадия 3а. Для отдельных пациентов с вероятной
продолжительностью жизни более 10 лет.
93. Позадилонная простатэктомия
•(ретроградная и антеградная).•Преимущества: обеспечен подход к тазовым
лимфоузлам, большая вероятность сохранить
половую функцию, меньше риск повреждения
прямой кишки.
94. Лапароскопическая простатэктомия
•(чрезбрюшинная,внебрюшинная, роботическая).
•Преимущества: более точные
манипуляции (увеличение),
меньшая кровопотеря, меньшая
частота осложнений, укорочение
сроков выздоровления, лучшие
функциональные результаты
(сохранение потенции, контроль
мочеиспускания), меньшая
травматичность.
95. Промежностная простатэктомия
•Преимущества: ненужна перевязка
дорзального
венозного комплекса,
Недостатки: нет
доступа к тазовым
лимфоузлам, сложнее
сохранить сосудистонервный пучок, чаще
повреждения прямой
кишки.
96. Лучевая терапия
Виды:-дистанционная лучевая терапия;
-брахитерапия,
-паллиативное лучевое лечение
97. Брахитерапия
метод внутритканевой лучевой терапии. Дляпациентов с локализованным раком простаты, при
объеме железы менее 50 см3.
98. Гормональная терапия
Гормональная терапия рака предстательнойжелезы может проводиться в режимах:
Самостоятельная терапия
- неоадъювантная и адъювантная терапия в
сочетании с радикальной простатэктомией;
- адъювантная терапия на фоне облучения;
- как компонент комплексного лечения при
местно-распространенных и метастатических
формах рака предстательной железы.
Цель лечения - создание максимальной
андрогенной блокады.
99. Группы лекарственных веществ, применяемых для гормональной терапии.
Нестероидные антиандрогены (флутамид (флуцином),ципротерон, нилутамид (анандрон), бикалутамид
(касодекс)).
Стероидные антиандрогены (ципротеронацетат (Андрокур),
хлормадинонацетат, мегесторола ацетат(Мегейс)). Эффект
антиандрогенной терапии основан на способности этих
препаратов необратимо связываться с рецепторами
андрогенов.
Агонисты (аналоги) ЛГРГ ( Гозерелин (Золадекс. Этот
препарат выпускается в депо-форме в двух дозировках: 3.6
мг и 10.8 мг и вводится подкожно один раз в 4 и в 12
недель соответственно); Бузерелин (Супрефакт),
Трипторелин (Декапептил, Диферелин); Леупролид
(Люпрон, Люкрин-депо, Простап)).
100. Криотерапия.
•Локальное воздействие очень низкой температуры.Эффективный, минимально-инвазивный метод лечения рака
простаты.
•Показания: -Стадия Т1-2. Показано для пациентов с
локализованным раком простаты высокой степени
злокачественности и/или опухолью большого объема в том
случае, если пациенты не заинтересованы в сохранении
эрекции.
•- Показано для пациентов, которым по состоянию здоровья не
может быть выполнена радикальная простатэктомия.
•- Стадия Т3. Для пациентов с местнораспространенным раком
простаты.
•- Для больных, которые предпочли этот метод лечения.
•- Возможно лечение рецидива рака после лучевой терапии.
101. Комбинированное лечение.
•Гормональная терпия, проводимая до и/или послерадикальной простатэктомии или лучевой
терапии.
•Неоадъювантная гормональная терапия
(проводится перед оперативным лечением):
уменьшение размеров железы, значительное
уменьшение частоты наличия опухоли по краю
резекции.
•Адъювантная гормональная терапия
(проводится после оперативного или лучевого
лечении): у больных с метастазами в
лимфатические узлы (N+).
102. Рак полового члена
103. Рак полового члена – новообразование злокачественного характера, который локализуется на тканях мужского репродуктивного органа.
104. Эпидемиология
В развитых странах рак полового члена(РПЧ) является редко встречаемым
заболеванием. Так, частота встречаемости в
западных странах около 1000 случаев
ежегодно, что составляет 0,4-0,6% всех
онкологических заболеваний в США и
Европе. Данное заболевание чаще
выявляется у мужчин в возрасте 6о лет и
старше, однако в 22% случаев его можно
встретить и у молодых мужчин в возрасте
до 40 лет.
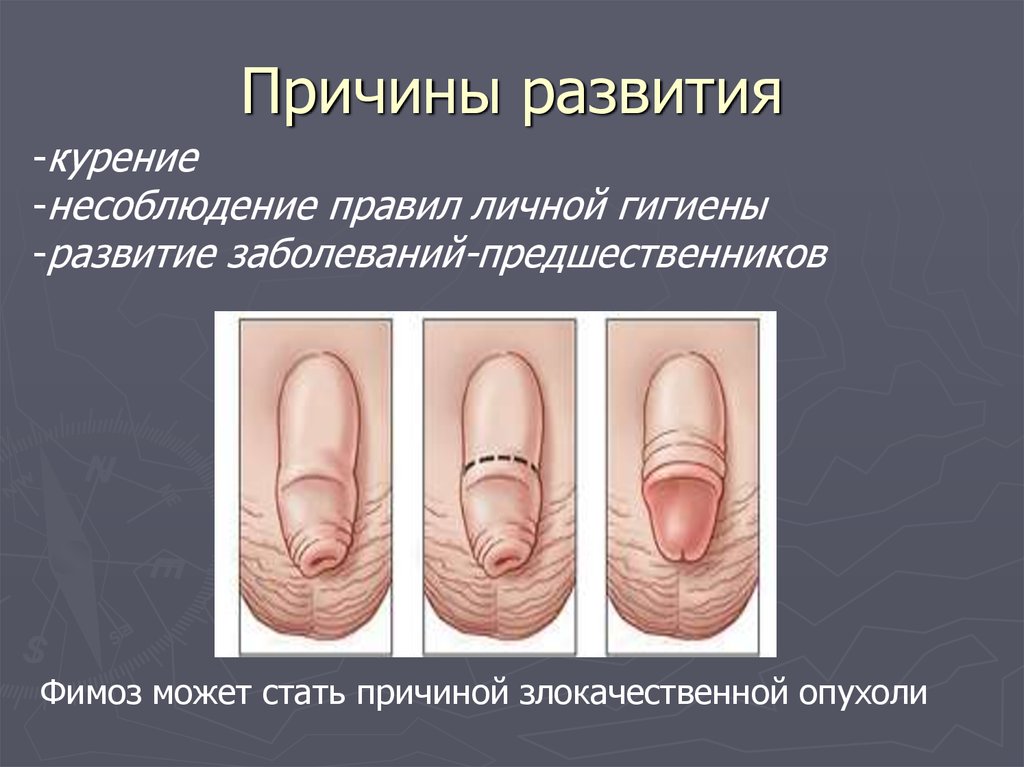
105. Причины развития
-курение-несоблюдение правил личной гигиены
-развитие заболеваний-предшественников
Фимоз может стать причиной злокачественной опухоли
106. Следует заметить, что половая жизнь, начатая слишком рано, а также чересчур частые, неразборчивые половые связи увеличивают риск проявлени
Следует заметить, что половая жизнь,начатая слишком рано, а также чересчур
частые, неразборчивые половые связи
увеличивают риск проявления данного
недуга в разы. У большинства больных рак
полового члена проявляется из-за
папилломавируса человека, а точнее, его
онкогенных штаммов ВПЧ-6, ВПЧ-11, ВПЧ16, ВПЧ-18. Отдельную группу риска
составляют мужчины с нетрадиционной
ориентацией и ВИЧ-инфицированные.
107. Патофизиология
Первичные опухоли – те, которые началисвой рост из тканей органа, слизистой
уретры или покровного эпителия
Вторичные опухоли – метастатические
поражения полового члена (чаще
кавернозных тел)
Существуют так называемые
предраковые заболевания: лейкоплакия,
облитерирующий баланит, эритроплазия
Кейра, болезнь Боуэна, остроконечные
кондиломы кожный рог.
108. Классификация РПЧ
Выделяют три главные формы рака:1. Язвенный рак
2. Узловатый (инфильтративный рак)
3. Папиллярный рак
109. Язвенный рак полового члена проявляется чаще всего. Он обусловлен стремительным деструктивным развитием с формированием узелков. Наблюда
Язвенный рак полового члена проявляется чаще всего. Онобусловлен стремительным деструктивным развитием с
формированием узелков. Наблюдается довольно раннее
метастазирование в паховые лимфоузлы и развитие узлов из
кавернозных тел.
Узловатый (инфильтративный) тип заболевания наблюдается не
так часто. При таком варианте возможно как поверхностное, так
и глубокое распространение метастазов. Протекает узловатый
рак гораздо дольше, чем язвенный.
Папиллярная форма рака наблюдается намного чаще, нежели
узловатая. Она отличается более доброкачественным
протеканием. Наблюдались примеры, когда подобный тип
болезни больше десяти лет не лечился. Разрастание метастазов у
такого вида рака происходит гораздо позже.
Существует еще один тип рака полового члена – отечный. Он
встречается реже всех. Развивается очень быстро. Метастазы
начинают распространяться довольно рано, интенсивно.
Проникают не только в паховые лимфоузлы, но и другие части
организма.
110. Классификация TNM
Т – первичная опухольТх- недостаточно данных для оценки первичной
опухоли
Т0 – опухоль не определяется
Тis- преинвазивная карцинома
Та- неинвазивная бородавчатая карцинома
Т1- опухоль распространяется на субэпителиальную
соединительную ткань
Т2- опухоль распространяется на губчатое и
пещеристое тело
Т3- опухоль распространяется на уретру или простату
Т4- опухоль распространяется на соседние структуры
111.
N- регионарные лимфатические узлыNх- недостаточно данных для оценки состояния
регионарных лимфоузлов
N0- нет поражения регионарных лимфоузлов
N1- метастазы в одном одиночном паховом
лимфоузле
N2- метастазы в нескольких поверхностных
паховых лимфоузлах или метастазы с обеих
сторон
N3- метастазы в глубоких паховых лимфоузлах или
в лимфоузлах таза, односторонние или
двусторонние
112.
М – отдалённые метастазыМх- недостаточно данных для оценки
наличия отдалённых метастазов
М0- нет отдалённых метастазов
М1- метастазы в отдалённые органы
При РПЧ метастазирование происходит
лимфогенным и гематогенным путями.
Лимфогенно поражаются паховые и
повздошные лимфоузлы. Гематогенно
поражаются лёгкие, печень, кости,
головной и спинной мозг, сердце.
113. Классификация РПЧ по Джексону
Стадия 1 - распространение опухоли вобласти головки и крайней плоти
Стадия 2 – распространение опухоли на тело
полового члена
Стадия 3 – наличие операбельных
метастазов в паховые лимфатические узлы
Стадия 4 – опухоль переходит на смежные
структуры; наличие неоперабельных
паховых метастатических узлов
114. Клиническая картина
Сначала рак не заметен, проявляется, как красное, либорозоватое пятнышко. Локализируется преимущественно на
головке пениса, но может расположиться на коронарной
складке и на стволе мужского члена. Это образование не
болит, не кровоточит, может доставлять неудобства. По
мере своего роста злокачественное образование может
распространяться по сторонам, или же вверх под видом
бугра. На этой стадии больной может ощущать боль,
наблюдать кровотечение (вследствие травматизации). При
раке полового члена также наблюдается увеличение
лимфатических узлов. Больному становится неприятно
мочиться. А когда онкопатология развивается под крайней
плотью, возможно выделение гноевидной жидкости с
резким неприятным запахом.
115. Рак мужского репродуктивного органа
116. Диагностика
Диагностика направлена наоценку первичного поражения,
регионарных ЛУ, отдаленных
MTS - при поступлении
больного и во время
диспансерного наблюдения.
117.
ПЕРВИЧНАЯ ОПУХОЛЬ: пальпация и осмотрПЧ, мошонки с определением размера,
локализации, степени вовлечения губчатого
и пещеристых тел;
исследование per rectum оценки состояния
промежности и малого таза;
Соскоб опухоли (при экзофитной опухоли)
→ цитологический диагноз;
Открытая биопсия (при эндофитной
опухоли) → гистологический диагноз;
Инструментальное исследование: УЗИ или
МРТ полового члена и малого таза, если
есть вовлечение кавернозных тел.
118.
MTS В РЕГИОНАРНЫЕ ЛУ: пальпация с цельювыявления увеличенных ЛУ.
ЛУ не пальпируются: по показаниям
выполняется динамическая сцинтиграфия
ЛУ пальпируются: пункционная биопсия
регионарных ЛУ с цитологическим
исследованием, УЗИ, КТ или МРТ малого таза
(если имеются MTS в паховых ЛУ);
ОТДАЛЕННЫЕ MTS:
- КТ органов брюшной полости (при MTS в
тазовых ЛУ);
- Рентгенография грудной клетки (при MTS в
регионарных ЛУ);
- Сцинтиграфия костей (при наличии
симптоматики).
119. Лечение
Основная цель лечения РПЧ –максимальное сохранение
эстетического вида и функциональных
способностей полового члена при
положительных онкологических
результатах.
-Хирургическое лечение
-Лучевая терапия
-Химиотерапия
-Комбинированное лечение
120. Хирургическое лечение первичной опухоли
Циркумзиция (обрезание) – при наличииподвижных опухолей размерами 1-2 см в области
крайней плоти.
Необходимо тщательное динамическое
наблюдение
121.
При вовлечении в процесс головки и дистальныхотделов органа наилучшие результаты лечения
достигаются при частичной пенэктомии с
отступлением 1,5-2 см от края опухоли
При проксимальных опухолях Т3 и Т4 в процесс
вовлекается основание полового члена, в связи с
чем проводится пенэктомия с промежностной
уретростомией
Считается, что при выявлении метастатических
паховых лимфоузлов с одной стороны, необходимо
выполнять двустороннюю лимфаденэктомию. Но
после этого довольно высок уровень осложнений:
лимфостаз, некроз кожных лоскутов.
122. Лучевая терапия
Брахитерапия занимает одно из первыхмест в лечении РПЧ при размере
опухоли Т1 и Т2
Варианты в зависимости от
расположения источников
излучения:
•интерстициальная брахитерапия –
источники внутри опухоли
•плезиобрахитерапия - источники
вокруг опухоли
123. Химиотерапия
Химиотерапия инвазивных форм ракане имеет самостоятельного значения и
применяется в комбинации с лучевой
терапией
Наиболее используемые схемы
химиотерапии:
метотрексат+блеомицин+цисплатин
(МРВ),
блеомицин+цисплатин+винбластин.
124.
Спасибо завнимание!

































































































 medicine
medicine








