Similar presentations:
Неотложные состояния в клинике внутренних болезней
1. Неотложные состояния в клинике внутренних болезней
15.07.20221
2. План лекции:
1.Неотложные состояния.2.Признаки смерти.
3. Реанимационная помощь.
4. Помощь при неотложных состояниях.
15.07.2022
2
3. Неотложные состояния
Уголовная ответственность за неоказаниепомощи
больному
преступление,
предусмотренное статьей 124 УК РФ
Субъектом данного преступления может быть
студент медицинских вузов, прошедшие
сестринскую практику
15.07.2022
3
4.
Неотложные состояния– угрожающие жизни состояния, при
которых необходима немедленная помощь
медицинского работника
15.07.2022
4
5.
Признаки смертиСамо слово, означающее "смерть", происходит
от слова " уходить, выходить"
СМЕРТЬ
это
прекращение
жизнедеятельности организма
Главными признаками наступления смерти
являются остановка дыхания и прекращение
кровообращения
5
6.
Клиническая смертьОбратимый этап умирания, который
протекает и течет нескольких минут после
прекращения кровообращения и дыхания
Обратимость этого этапа зависит от
степени гипоксии головного мозга (6-8
минут)
15.07.2022
7.
Критерии клинической смерти• Потеря сознания
• Отсутствие пульса на крупных артериях
• Остановка дыхания
• Отсутствие тонов сердца
• Расширение зрачков, не реагирующнго на
свет (мидриаз)
• Изменение цвета кожи (появление
бледности или чаще выраженного цианоза)
15.07.2022
8.
Реанимационные мероприятия15.07.2022
9.
1.Встать сбоку от пострадавшего
2. Одну руку положить под шею
пострадавшего, большим и
указательным пальцами другой руки
зажать носовые ходы, запрокинуть
голову, при этом рот, как правило,
открывается
3. Сделать глубокий вдох, слегка задержать
выдох и сделать быстрый выдох
15.07.2022
9
10.
1. Больного уложить на спину на жесткое основание (проведениемассажа сердца на мягкой поверхности не только неэффективно, но и
опасно: можно разорвать печень)
2. Расстегнуть поясной ремень (или часть одежды, стягивающую
верхнюю часть живота), чтобы избежать травмы печени при
проведении массажа сердца
3. Ладонь одной своей руки (после резкого ее разгибания в
лучезапястном суставе) положить на нижнюю половину грудины
пострадавшего так, чтобы ось лучезапястного сустава совпала с
длиной оси грудины
15.07.2022
10
11.
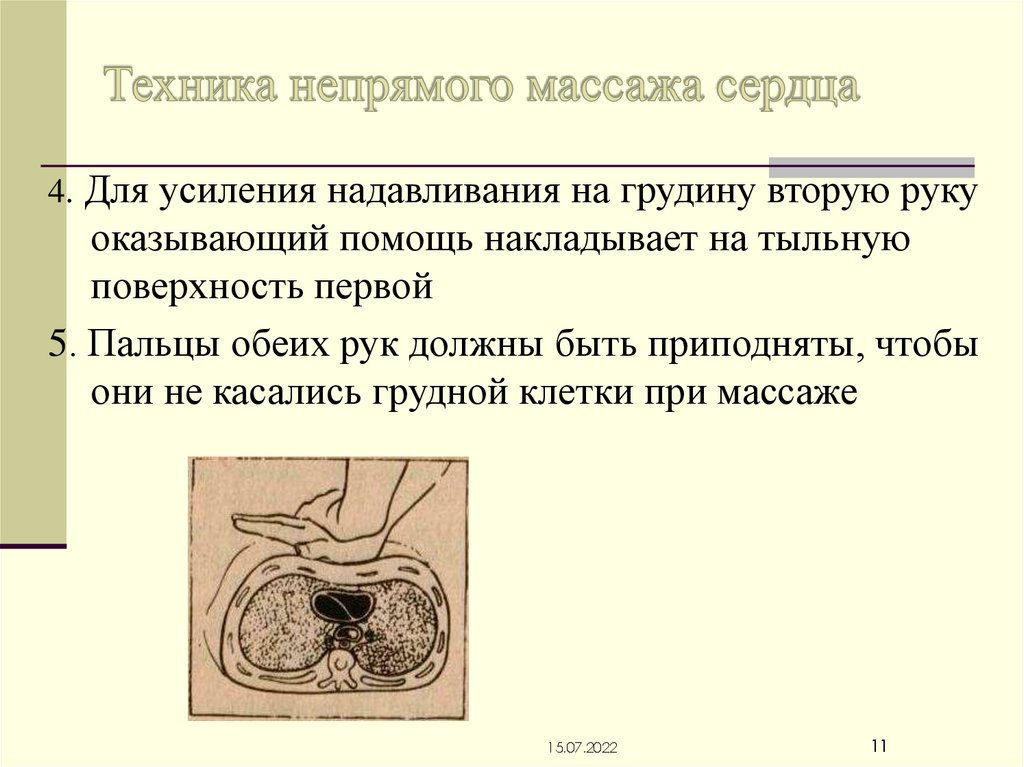
4. Для усиления надавливания на грудину вторую рукуоказывающий помощь накладывает на тыльную
поверхность первой
5. Пальцы обеих рук должны быть приподняты, чтобы
они не касались грудной клетки при массаже
15.07.2022
11
12.
6. Оказывающий помощь быстро наклоняется впереди, используя тяжесть тела, делает массажное
движение, прижимая грудину по направлению к
позвоночнику на 3-5 см
7. Оказывающий помощь должен надавливать на
грудину руками, выпрямленными в локтевых
суставах
15.07.2022
12
13.
Оптимальным темпом непрямого массажасердца можно считать для взрослого 70—72 в
минуту
Соотношение вдохов и нажатий на грудину
2:30
15.07.2022
13
14.
Признаки эффективности массажа сердца- Сужение зрачков
- Порозовение кожи
- При толчках ощущается пульс на сонной,
бедренной или лучевой артериях
15.07.2022
14
15.
Критерии клинической смертиNB! Реанимационные мероприятия прекращаются
только при неэффективности реанимационных
мероприятий, направленных на восстановление
жизненно важных функций в течение 30 минут
или констатации биологической смерти (приказ
№73 от 4 марта 2003 г. МЗ РФ «Инструкция по
определению критериев и порядка определения
момента смерти человека, прекращения
реанимационных мероприятий)
15.07.2022
16.
Внезапная коронарная смертьДиагностика
отсутствие сознания
отсутствие дыхания
отсутствие пульса на сонных артериях
через 35-40 секунд расширение зрачка с
исчезновением реакции на свет
15.07.2022
16
17.
Внезапная коронарная смертьНеотложная доврачебная помощь
Засечь время, активизировать вызов скорой
помощи.
Уложить на спину, на твердое, низкое основание,
ноги желательно приподнять на 0,5 м; расстегнуть
верхнюю одежду, расслабить поясной ремень и
тугой ворот рубашки или галстук.
Нанести прекардиальный удар, проверить пульс.
При отсутствии эффекта – непрямой массаж
сердца и ИВЛ до тех пор, пока не прибудет бригада
неотложной помощи с дефибриллятором
Снять ЭКГ
15.07.2022
17
18.
Трепетание и мерцаниежелудочков
Мерцание (фибрилляция) желудочков –
частое беспорядочное возбуждение отдельных
мышечных волокон (200-500 в мин)
15.07.2022
18
19.
Неотложная помощь при фибрилляциижелудочков
- ИВЛ (интубация)
- адреналин по 1 мг 1(0,1% раствор 1 мл) каждые
3-5 - минут
- как можно раньше - дефибрилляция 200-300 360 Дж (6-7 кВ)
- лидокаин 5% раствор 4-6 мл (1,5 мг/кг)
- при устойчивой к лечению фибрилляции
желудочков препараты резерва - амиодарон
или пропранолол
19
20.
Неотложная врачебная помощь приасистолии
1. Ннепрямой массаж сердца и ИВЛ.
2. Введение адреналина по 0,5-1 мг в/в болюсом
(повторяют каждые 5 мин).
3. Атропин 1 мг в/в болюсом (повторяют каждые 5
мин) до получения эффекта или достижения
общей дозы 0,04 мг/кг.
4. ЭКС как можно раньше.
5. Необходимо помнить дефибрилляция при
асистолии не эффективна.
7. Корректировать возможную причину (гипоксия,
гипо- или гиперкалиемия, ацидоз).
20
21.
Классификация Killip ОИМСтадия I - нет признаков СН.
Стадия II - СН (влажные хрипы в нижней половине
легочных полей, III тон, признаки венозной
гипертензии в легких).
Стадия III - тяжелая СН (явный отек легких;
влажные хрипы распространяются более, чем на
нижнюю половину легочных полей).
Стадия IV - кардиогенный шок (САД 90 мм рт.ст. с
признаками периферической вазоконстрикции:
олигурия, цианоз, потливость).
15.07.2022
21
22.
ОИМ1. Интенсивная давящая боль за грудиной более 20
мин.
2. Резкая слабость, холодный пот.
3. Чувство страха.
4. Бледность кожи.
5. Пульс частый, нитевидный, аритмичный.
6. Тоны сердца приглушены.
7. АД чаще снижено.
15.07.2022
22
23. Неотложная помощь при ОИМ
Вызвать врача немедленно.Установить строгий постельный и
эмоциональный покой.
Расстегнуть стесняющую одежду, обеспечить
доступ свежего воздуха.
Дать под язык нитроглицерин, повторно через 5
мин, если АД более 100 мм рт.ст.
Подать увлажненный кислород.
Дать разжевать 0,25 аспирина.
Провести электрокардиографию.
23
15.07.2022
Организация венозного доступа.
24. Неотложная помощь при ОИМ
Полноценное обезболивание: морфин 0,1%- 0,8 мл с 10 мл 0,9% изотонич. р-ра NaCl
в/в.
Нитроглицерин 0,5 мг (всего до 3-х
таблеток).
Оксигенотерапия.
Аспирин 0,25 разжевать (если не принимал).
Клопидогрель (300 мг – нагрузочная доза,
затем 75 мг в день).
Введение гепарина 5 000 ЕД.
15.07.2022
24
25. Неотложная помощь при ОИМ
В-блокаторы, если нет противопоказаний(целевой уровень ЧСС – 50-60 в мин).
Определить показания к реперфузионной
терапии.
Определить наличие осложнений.
Назначить ингибиторы АПФ, статины.
15.07.2022
25
26. Неотложная помощь при ОИМ
Показания к тромболизису:- стойкий подъем сегмента ST на ЭКГ
- впервые возникшая блокада левой ножки пучка
Гиса
Методика тромболизиса
1. Стрептокиназа 1,5 млн МЕ внутривенно
капельно в течение 60 мин. Перед применением
стрептокиназы ввести преднизолон 1 мг на кг
массы тела (60-90 мг).
2. Альтеплаза 100 мг (15 мг болюсно, затем 50 мг
в течение 30 мин, затем 35 мг в течение 60 мин).
15.07.2022
26
27.
Определение остройсердечной недостаточности
Это клинический синдром, который
характеризуется быстрым появлением
симптомов снижения сердечного
выброса, недостаточной перфузией
тканей, повышением давления в
капиллярах лёгких и застоем в тканях.
27
28. Причины и провоцирующие факторы развития ОСН
1.2.
3.
4.
5.
6.
7.
8.
Декомпенсация ХСН
Обострение ИБС (ОКС)
Гипертонический криз
Остро возникшая аритмия (ЖТ, МА, СВТ)
Тяжёлая патология клапанов сердца
Тяжёлый острый миокардит
Тампонада сердца
Расслоение аорты
15.07.2022
28
29. Сердечная астма - интерстициальный отек легких
Сердечная астма интерстициальный отек легкихШумное и учащенное дыхание
Чувство нехватки воздуха
Кашель с отделением небольшого количества
слизистой мокроты
Больной вынужден сесть на койке
Жесткое дыхание, сухие хрипы
15.07.2022
29
30.
Альвеолярный отек легких- ощущение крайнего недостатка воздуха
- одышка быстро становится резко выраженной
- выделение пенистой розовой мокроты
- чувство тревоги, страха смерти от удушения
- бледность кожных покровов, иногда цианоз или
покраснение лица
15.07.2022
30
31.
Альвеолярный отек легкихДыхание учащено, чаще всего отмечается
затруднение как вдоха, так и выдоха
Над легкими выслушиваются ослабленное
везикулярное дыхание, большое количество
незвонких мелкопузырчатых хрипов
Пульс учащен до 100 – 120 в мин
АД в начале может быть повышено, затем
снижается
Изменения ЭКГ (перегрузка левых отделов сердца)
15.07.2022
31
32. КУПИРОВАНИЕ ОТЕКА ЛЕГКИХ
1. Придать больному полусидячее положение.2. Наладить вдыхание кислорода через пеногаситель
(антифомсилан, спирт, силикон).
3. Инъекция в/в фентанила 0,0005% 2 мл или морфина 5-10 мг (в
2-3 приема).
При высоком АД - дроперидол, пентамин, бензогексоний.
клофеллин 0.01% -1 мл, нитроглицерин, нанипрусс в/в (30 мг
в глюкозе, со скоростью 6 капель в минуту)
При низком АД - преднизолон в/в, допамин, добутрекс,
нитроглицерин сублингвально.
4. Диуретики в/в: лазикс, урегит (с последующей коррекцией
гипокалиемии).
5 Кровопускание при высоком ВД.
32
15.07.2022
6. Седатация седуксеном, реланиумом.
33. Неотложная помощь при кардиогенном шоке
Кардиогенный шок - это острая сердечная недостаточность,приводящая к гипоперфузии (недостаточности) органов и
тканей.
Гемодинамические критерии:
- систолическое АД ниже 90 мм рт. ст.;
Клинические признаки:
- холодные влажные конечности, акроцианоз;
- спутанность сознания;
- олигурия (количество мочи менее 20 мл/час).
15.07.2022
33
34. Неотложная помощь при кардиогенном шоке
1.1. Уложить больного с приподнятыми под углом 20°нижними конечностями.
1.2. Оксигенотерапия.
1.3. При ангинозной боли - полноценное обезболивание.
1.4. Коррекция ЧСС (пароксизмальная тахиаритмия с ЧСС
более 150 в мин. абсолютное показание к ЭИТ, острая
брадикардия с ЧСС менее 50 в мин - к ЭКС).
1.5. Гепарин 5000 ЕД. внутривенно струйно.
1.6. Адекватная инотропная терапия - Допамин 200 мг в 400
мл 5% раствора глюкозы вводить внутривенно капельно с
помощью инфузоматы.
15.07.2022
34
35. Неотложная помощь при гипертонических Кризах
К гипертонический криз (ГК) - это внезапноеповышение систолического и диастолического
артериального давления у больных,
страдающих ГБ или симптоматической
(вторичной) артериальной гапертензией,
которое сопровождается нарушением
вегетативной нервной системы
Обобщенная классификация ГК:
I тип – (адреналовый), гиперкинетическая,
нейровегетативная форма;
II тип – (норадреналовый), гипокинетическая,
водносолевая форма, судорожная
(гипертензивная энцефалопатия).
15.07.2022
36. Неосложненный гиперкинетический криз
.Симптоматика. Внезапное начало, возбуждение,
преимущественно повышение систолического АД
с увеличением пульсового. Развивается на ранних
стадиях АГ и сопровождается обилием
«вегетативных знаков» (мышечная дрожь,
гиперемия и влажность кожи, тахикардия, к концу
ГК - полиурия).
- блокаторы β-адренорецепторов - метопролол
(эгилок) 50 мг внутрь или пропранолол
(анаприлин) 20-40 мг сублингвально;
15.07.2022
36
37.
Следует учитывать тяжесть, форму иосложнения ГК.
- антагонисты
кальция - нифедипин 10 - 20 мг
(коринфар) сублингвально или дилтиазем 30 - 60
мг внутрь;
- дибазол 1% раствор 6—10 мл внутривенно,
обладает спазмолитическим действием,
расширяет периферические сосуды, уменьшает
сердечный выброс;
- при выраженном возбуждении, тревоге, страхе
смерти:
седуксен, реланиум 5 мг внутрь, 1 - 2 мл (5 - 10 мг)
внутримышечно, внутривенно или дроперидол 2
мл 0,25% раствора (5 мг) в 10 мл
„физиологического раствора внутривенно
струйно.
37
15.07.2022
38.
Гипокинетический кризСимптоматика. Возникает на поздних стадиях
заболевания на фоне высокого исходного уровня АД.
Имеет постепенное развитие, тяжелое течение,
преобладает подъем диастолического АД, пульсовое
АД несколько уменьшается. Тахикардия, как правило,
отсутствует, резко выражены мозговые и сердечные
симптомы.
- нифедипин (коринфар) 10 - 20 мг сублингвально;
- капотен 25 - 50 мг сублингвально; эналаприл в дозе
1,25 - 2,5 мг внутривенно капельно;
- клофелин 0,075 мг - 0,15 мг сублингвально.
Внутривенное введение 1 -1,5 мл 0,01% раствора
клонидина необходимо проводить в горизонтальном
положении под постоянным контролем АД.
- диуретики
15.07.2022
38
39. Наджелудочковая пароксизмальная тахикардия
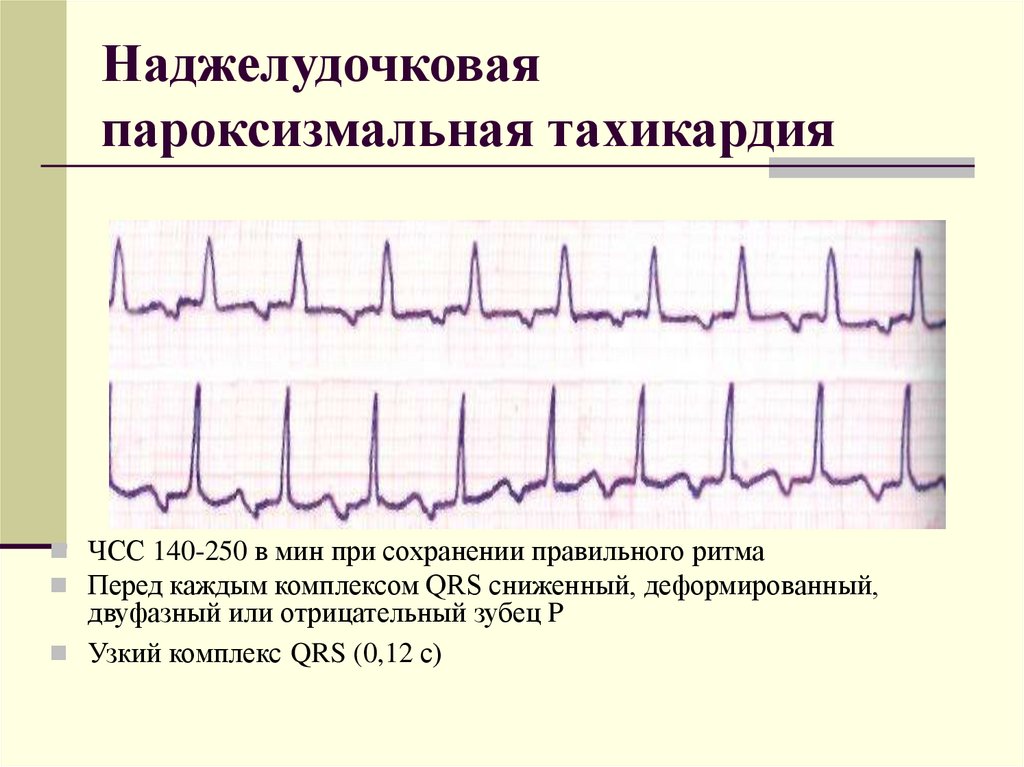
ЧСС 140-250 в мин при сохранении правильного ритмаПеред каждым комплексом QRS сниженный, деформированный,
двуфазный или отрицательный зубец P
Узкий комплекс QRS (0,12 с)
40.
Пароксизмальная наджелудочковаятахикардия
1. Приступ сердцебиения с частотой сокращений сердца
свыше 140 до 250, чаще менее 160 в минуту при
сохранении правильной последовательности сокращений.
2. Сердцебиения, перебои в работе сердца. Сознание
сохранено.
3. Помимо сердцебиения больные могут испытывать
чувство страха, одышку, тяжесть в области сердца.
4. Бледность кожи, потливость.
5. Артериальное давление снижается, набухают шейные
вены.
6. Пульс частый, ослабленный, замедление пульса при
вагусных пробах.
40
15.07.2022
41. Неотложная помощь при пароксизме наджелудочковой тахикардии:
1. Повторить вагусные приемы: поочередный массажкаротидных синусов; натуживание после глубокого вдоха;
задержка дыхания, вызвать рвотный рефлекс.
2. При нарушении гемодинамики прибегают к ЭИТ с
начальной энергией разряда ниже 100 Дж (25-50 Дж).
3. Нет эффекта - ввести АТФ 10 мг (1% раствор 1 мл)
внутривенно «толчком»;
Введение внутривенно 2-4 мл 0,25% раствора верапамила
(изоптин) на физ.растворе 10 мл, вводить за 5 минут (при
отсутствии признаков застойной сердечной недостаточности).
4. Введение дигоксина 0,025% - 1 мл в/в медленно за 4 мин
или внутривенно капельно на поляризующей смеси со
скоростью 30 капель в мин (при наличии признаков застойной
41
15.07.2022
сердечной недостаточности).
42. Желудочковая пароксизмальная тахикардия
ЧСС до 250 в мин при сохранении правильного ритмаДеформация и расширение комплекса QRS (более 0,12 с)
АВ диссоциация
43.
Пароксизмальная желудочковая тахикардия1. Приступ сердцебиения с частотой сокращений
сердца чаще от 100 до 180 в минуту при
сохранении правильной последовательности
сокращений.
2. Помимо сердцебиения больные могут
испытывать чувство страха, одышку, загрудинные
боли.
4. Головокружения, потеря сознания, адинамия,
судороги.
5. Бледность кожи, потливость.
6. Артериальное давление снижается, пульсация
43
15.07.2022
шейных вен.
44. Неотложная помощь при пароксизме желудочковой тахикардии
1. Введение лидокаина 2% 4 мл в/в струйно, приотсутствии эффекта каждые 5 минут, но по 2 мл
до получения эффекта или общей дозы 3 мг/кг
(10-12 мл).
2. При отсутствии эффекта кордарон 5% раствор
300 мг (6 мл) на физ.растворе до 20 мл
внутривенно медленно за 15-30 мин.
3. Если больной находится без сознания или в
состоянии шока, ЭИТ как можно раньше, начать
со 100 кДж. Нет эффекта – удвоить энергию
разаряда.
15.07.2022
44
45.
Мерцательная аритмия(фибрилляция предсердий)
отсутствие зубца Р во всех отведениях
нерегулярные желудочковые комплексы без деформации и
уширения
Наличие беспорядочных множественных волн f
15.07.2022
45
46.
Пароксизмальная мерцательная аритмия1. Приступ сердцебиения с ЧСС до 150 в мин при
нерегулярной последовательности сокращений.
2. Головокружения, слабость, одышка, загрудинные
боли.
3. Бледность кожи, потливость.
4. Тахикардия, тоны сердца аритмичные
5. Артериальное давление снижается, пульсация
шейных вен.
6. Дефицит пульса.
15.07.2022
46
47. Неотложная помощь при пароксизме мерцательной аритмии
При давности пароксизма менее 2-х суток, ФИ более45%, размерах ЛП менее 4,5 см ЭИТ или
медикаментозная кардиоверсия:
кордарона 5% раствор 300 мг (6 мл) внутривенно
медленно за 15-30 мин или капельно;
- новокаинамид 10% раствор – 10 мл (1000 мг), мезатон
1% - 0,1-0,2 мл на физ. растворе 20 мл внутривенно
медленно или развести в 100 мл физ.раствора внутривенно
капельно под контролем ЭКГ. Не допустимо превышение
дозы более 1000 мг. Введение препарата прекращают при
восстановлении ритма или уширении комплекса QRS на
25% от исходного.
15.07.2022
47
48. Неотложная помощь при пароксизме мерцательной аритмии
При неизвестной или давности пароксизмаболее 2-х суток, ФИ более 45%, размерах ЛП
менее 4,5 см
отсроченная ЭИТ (непрямые
антикоагулянты 3 недели до и после ЭИТ). Ранняя
ЭИТ возможна при отсутствии тромбов в ЛП по
данным чрезпищеводной ЭхоКГ (непрямые
антикоагулянты не менее 4 недель после ЭИТ).
15.07.2022
48
49. Неотложная помощь при пароксизме мерцательной аритмии
Введение внутривенно 2-4 мл 0,25% раствора верапамила(изоптин) на физ.растворе 10 мл, вводить за 5 минут (при
отсутствии признаков застойной сердечной
недостаточности).
Введение дигоксина 0,025% - 1 мл в/в медленно за 4 мин
или внутривенно капельно на поляризующей смеси со
скоростью 30 капель в мин (при наличии признаков
застойной сердечной недостаточности).
15.07.2022
49















































 medicine
medicine








