Similar presentations:
Брюшной тиф
1. Тема презентации: Брюшной тиф
Подготовил студент гр.ПКС-31Лащенков
Роман
2. План
1.2.
3.
4.
5.
6.
Этиология.
Эпидемиология.
Клиническая картина.
Диагностика.
Лечение.
Диспансерное наблюдение.
3. Этиология
Возбудитель болезни — Salmonella enterica серовар Typhi изсемейства Enterobacteriaceae рода Salmonella, подвижная
грамотрицательная палочка с закругленными концами,
хорошо окрашиваемая всеми анилиновыми красителями.
Вырабатывает эндотоксин, патогенный только для человека.
Не образует споры. Бактерии брюшного тифа довольно
устойчивы во внешней среде: в пресной воде водоемов они
сохраняются до месяца, на овощах и фруктах — до 10 дней,
а в молочных продуктах могут размножаться и
накапливаться. Под воздействием 3 % раствора хлорамина,
5 % раствора карболовой кислоты, сулемы (1:1000), 96 %
этилового спирта они гибнут через несколько минут.
Сальмонеллы брюшного тифа имеют сложную антигенную
структуру. Различные серовары содержат характерный
набор антигенных факторов, которые складываются из
сочетания О- и Н-антигенов.
4.
5. Эпидемиология
Период заразительности источника. Наибольшее выделениевозбудителя с фекалиями наблюдается в течение 1-5 нед
заболевания с максимумом на 3-й нед, с мочой — в течение
2-4 нед. Реконвалесценты нередко выделяют возбудителя во
внешнюю среду в течение 14 дней (транзиторное
носительство), у 10 % переболевших этот процесс
продолжается до 3 мес. (острое носительство), а 3-5 %
становятся хроническими носителями, выделяя
брюшнотифозную палочку в течение ряда лет.
Перемежающийся характер выделения возбудителя
брюшного тифа у хронических носителей затрудняет
выделение и повышает их эпидемиологическую опасность.
Механизм передачи возбудителя фекально-оральный. Путь
передачи — преимущественно водный, но возможны
пищевой и бытовой пути передачи.
6.
Естественная восприимчивость людей высокая, хотяклинические проявления заболевания могут
варьировать от стертых до тяжело протекающих форм.
Перенесенное заболевание оставляет стойкий
иммунитет. Основные эпидемиологические признаки.
Болезнь имеет убиквитарное распространение, однако
заболеваемость преобладает на территориях с
неблагополучными водоснабжением и канализацией.
При водных вспышках чаще поражаются подростки и
взрослые, при молочных — дети младшего возраста.
Характерна летне-осенняя сезонность.
7.
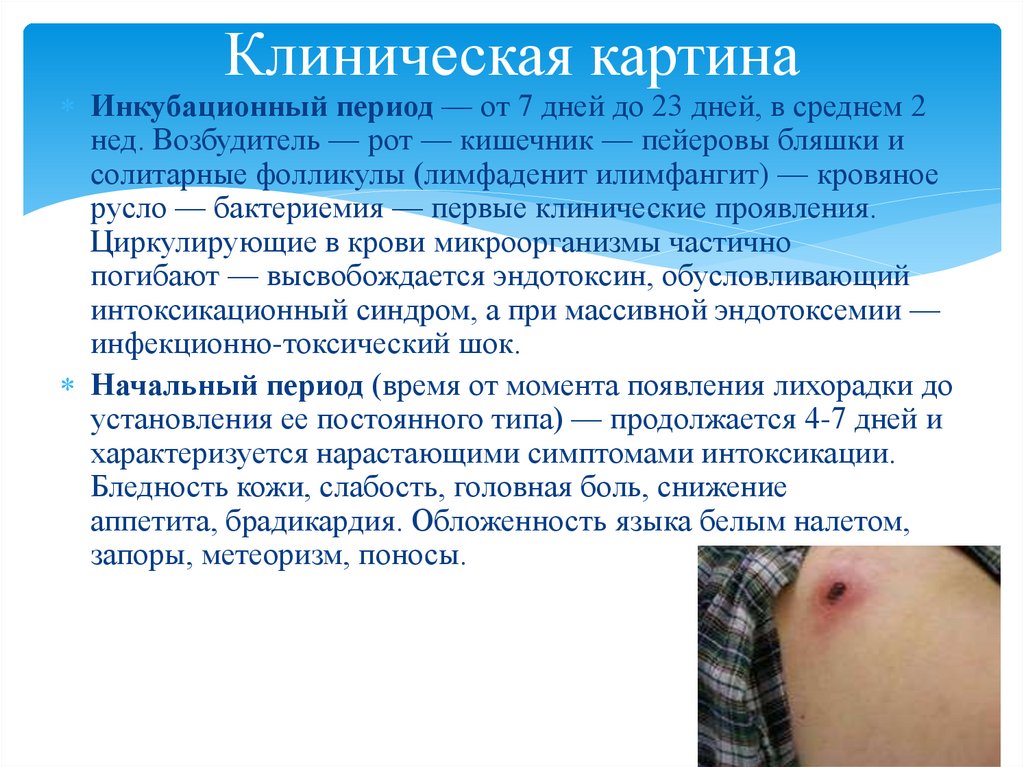
8. Клиническая картина
Инкубационный период — от 7 дней до 23 дней, в среднем 2нед. Возбудитель — рот — кишечник — пейеровы бляшки и
солитарные фолликулы (лимфаденит илимфангит) — кровяное
русло — бактериемия — первые клинические проявления.
Циркулирующие в крови микроорганизмы частично
погибают — высвобождается эндотоксин, обусловливающий
интоксикационный синдром, а при массивной эндотоксемии —
инфекционно-токсический шок.
Начальный период (время от момента появления лихорадки до
установления ее постоянного типа) — продолжается 4-7 дней и
характеризуется нарастающими симптомами интоксикации.
Бледность кожи, слабость, головная боль, снижение
аппетита, брадикардия. Обложенность языка белым налетом,
запоры, метеоризм, поносы.
9.
Период разгара — 9-10 дней. Температура тела держитсяпостоянно на высоком уровне. Симптомы интоксикации резко
выражены. Больные заторможены, негативны к окружающему.
При осмотре на бледном фоне кожи можно обнаружить бледнорозовые единичные элементы сыпи — розеолы, слегка
выступающие над поверхностью кожи, исчезающие при
надавливании, располагающиеся на коже верхних отделов
живота, нижних отделов грудной клетки, боковых поверхностях
туловища, сгибательных поверхностях верхних конечностей.
Отмечаются глухость тонов сердца, брадикардия, гипотония.
Язык обложен коричневатым налетом, с отпечатками зубов по
краям. Живот вздут, имеется склонность к запорам.
Увеличивается печень и селезенка. Тифозный статус — резкая
заторможенность, нарушение сознания, бред, галлюцинации.
Другим проявлением тяжести болезни является инфекционнотоксический шок.
Период разрешения болезни. Температура падает критически
или ускоренным лизисом, уменьшается интоксикация —
появляется аппетит, нормализуется сон, постепенно исчезает
слабость, улучшается самочувствие
10.
В период реконвалесценции у 3-10 % больных можетнаступить рецидив болезни. Предвестниками рецидива
являются субфебрилитет отсутствие нормализации размеров
печени и селезенки, сниженный аппетит, продолжающаяся
слабость, недомогание. Рецидив сопровождается теми же
клиническими проявлениями, что и основная болезнь, но
протекает менее продолжительно. Брюшной тиф может
протекать в легкой, среднетяжелой и тяжелой формах.
Выделяют атипичные формы болезни — абортивные и стертые.
В настоящее время в клинической картине брюшного тифа
произошли большие изменения. Это связано с повсеместным
применением антибиотиков, а также с иммунопрофилактикой.
Вследствие этого стали преобладать стертые и абортивные
формы заболевания. Лихорадка может длиться до 5-7 дней
(иногда 2-3 дня). Чаще встречается острое начало (без
продромального периода - в 60-80% случаев). Что касается
картины крови, то в 50% случаев сохраняется нормоцитоз,
эозинофилы в норме. Серологические реакции на брюшной тиф
могут быть отрицательными в течение всей болезни.
11. Диагностика
Лабораторная диагностика прежде всего заключается вбактериологическом исследовании крови, кала, мочи, желчи.
Метод гемокультуры можно использовать с первых дней
заболевания и до конца лихорадочного периода, желательно до
начала лечения. Для этого 5-10 мл крови из локтевой вены у
постели больного засевают на 20 % желчный бульон или среду
Рапопорта, мясопептонный бульон с 1 % глюкозы, либо даже в
стерильную дистиллированную воду. Объем среды — 50-100
мл. Соотношение материала и среды должно быть 1:10. Кал,
мочу, дуоденальное содержимое исследуют со 2-й недели от
начала заболевания, засевая на среды Плоскирева, Левина,
Мюллера и др. Предварительный результат этих исследований
получают через 2 дня, окончательный — через 4 дня.
Для выявления брюшной тифозной палочки в фекалиях, моче,
дуоденальном содержимом используют РИФ с меченными
сыворотками к О- и Vi-антигенам. Предварительный ответ
может быть получен в течение 1 ч, окончательный — через 520 ч.
12.
13.
Из серологических методов используют РА (Видаля)и РПГА с цистеином. Реакцию Видаля ставят с Н- и
О-антигенами с 7-9-го дня заболевания повторяют на
3-4-й неделе для определения нарастания титра (от
1:200 до 1:400-1:800-1:1600). Последнее имеет
значение для исключения положительного
результата реакции, который может быть обусловлен
предшествовавшей иммунизации против брюшного
тифа. Ответ может быть получен через 18-20 ч. При
постановке РПГА учет результатов проводят после
инкубирования пластин при 37° С в течение 1,5-2 ч и
повторно — через 24 ч нахождения при комнатной
температуре. Положительный считается реакция в
титре 1:40 и выше.
14. Лечение
Госпитализация. Режим в остром периоде и до 10-го днянормальной температуры тела постельный, а при
осложнениях — строгий постельный. Расширение
режима — с осторожностью: не производить резких
движений, не поднимать тяжестей, не натуживаться во
время дефекации.
Резкое ограничение механических и химических
раздражителей слизистой оболочки желудочнокишечного тракта, исключение продуктов и блюд,
усиливающих процессы брожения и гниения в
кишечнике. При неосложненных формах стол № 2, за 5—
7 дней до выписки замена на № 15. Прием комплекса
витаминов (аскорбиновая кислота — до 900 мг/сут,
витамины В1 и В2 по 9 мг, РР — 60 мг, Р — 300 мг/сут).
Курс терапии до 10-го дня нормальной температуры тела
вне зависимости от тяжести течения и быстроты
клинического выздоровления больного. Если в течение
4—5 дней нет перелома в состоянии — отменить и
назначить другой.
15. Профилактика
16.
Левомицетин (хлорамфеникол). взрослым внутрь за 20—30мин до еды 50 мг/кг/сут, на 4 приема. После нормализации
температуры тела − 30 мг/кг/сут. В случаях невозможности
перорального приема (тошнота, рвота, боли в эпигастрии)
парентерально — левомицетина сукцината 3 г в сутки
или ампициллин: взрослым внутрь после еды по 1—1,5 г
4—6 р/с или парентерально 6 г/с. триметоприма (80 мг в
таблетках) и сульфаметоксазола (400 мг в таблетках) —
бисептола, бактрима, септрина, котримоксазола. взрослым
внутрь по 2 таблетки 2 р/д после еды (при тяжелых формах
3 таб) 3—4 недели.
Лечение тяжелых, осложненных и сочетанных форм
эффективно парентерально комбинации ампициллина (6—
8 г/сут) и гентамицина (240 мг/сут). Для дезинтоксикации в
легких случаях обильное питье (до 2,5—3 л в
сутки), энтеросорбенты через 2 часа после еды
(энтеродез — 15 г/сут, полифепан — 75 г/сут, угольные
сорбенты — 90 г/сут) и ингаляции кислорода через
носовые катетеры по 45—60 мин 3—4 раза в сутки.
17.
18.
При среднетяжелом течении дезинтоксикация + парентеральнымвведением изотонических глюкозо-солевых растворов до 1,2—1,6
л/сут (5 % раствор глюкозы,лактасол, квартасол, ацесоль, хлосоль),
5—10 % раствора альбумина по 250—100 мл, бензонала натрия по
0,1 г внутрь 3 раза в день (за счет стимуляции микросомальных
ферментов печени). При нарастании интоксикации показано
назначение преднизолона (45—60 мг в сутки) перорально коротким
курсом (5—7 дней), проведение курса оксигенобаротерапии. В тех
случаях, когда проводимая терапия не дает положительных
результатов в течение 3 суток, при микст-инфекциях и рецидивах
заболевания в комплексе лечебных мероприятий
показана гемосорбция и переливание крови.
Всем больным брюшным тифом и паратифами назначаются
стимуляторы лейкопоэза и репаративных процессов
(метилурацил по 0,5 г или пентоксил по 0,3 г 3 раза в день после
еды), ангиопротекторы (аскорутин по 1 таблетке 3 раза в день). В
периоде реконвалесценции лицам с выраженной астенизацией
показаны адаптагены — настойка элеутерококка, заманихи, корня
женьшеня, пантокрина, лимонника китайского в обычных
терапевтических дозировках.
19. Энтеросорбция при брюшном тифе
Сложившаяся система лечения брюшноготифа не вполне удовлетворяет клиницистов,
так как интоксикация при этом заболевании
остается весьма выраженной, этиотропное
же лечение недостаточно эффективно.
Исходя из этого
применение энтеросорбентов при тифопаратифозных заболеваниях является
оправданным.
20. Диспансерное наблюдение за переболевшими
Прекращение бактериовыделения бывает временным и черезнекоторое время (до нескольких лет) может возобновляться.
Выписка реконвалесцентов осуществляется на фоне полного
клинического выздоровления, нормализации лабораторных
показателей, после 3-кратных отрицательных посевов кала,
мочи и однократного—желчи, но не ранее 21-го дня
нормальной температуры тела. После выписки из стационара
переболевшие подлежат диспансерному наблюдению, по
истечении 3 мес проводится бактериологическое исследование
кала, мочи и желчи. При отрицательных результатах
наблюдение прекращается. Реконвалесценты из числа
работников пищевых и приравненных к ним предприятий
находятся под наблюдением на протяжении всей трудовой
деятельности. В XX веке было известно несколько очагов
заболеваний, вызванных здоровыми переносчиками, одними из
самых известных здоровых носителей были так
называемые Тифозная Мэри и Тифозный Джон.


















 medicine
medicine








