Similar presentations:
Рак легкого
1. рак легкого
РОССИЙСКИЙ УНИВЕРСИТЕТ ДРУЖБЫ НАРОДОВМЕДИЦИНСКИЙ ФАКУЛЬТЕТ
КАФЕДРА ОНКОЛОГИИ И РЕНТГЕНОРАДИОЛОГИИ
РАК ЛЕГКОГО
2.
Рак лёгкого — собирательное понятие, включающее различные попроисхождению, гистологической структуре, клиническому течению и результатам
лечения злокачественные эпителиальные опухоли.
Эти новообразования развиваются из покровного эпителия слизистой оболочки
бронхов, желёз бронхиол и лёгочных альвеол.
3.
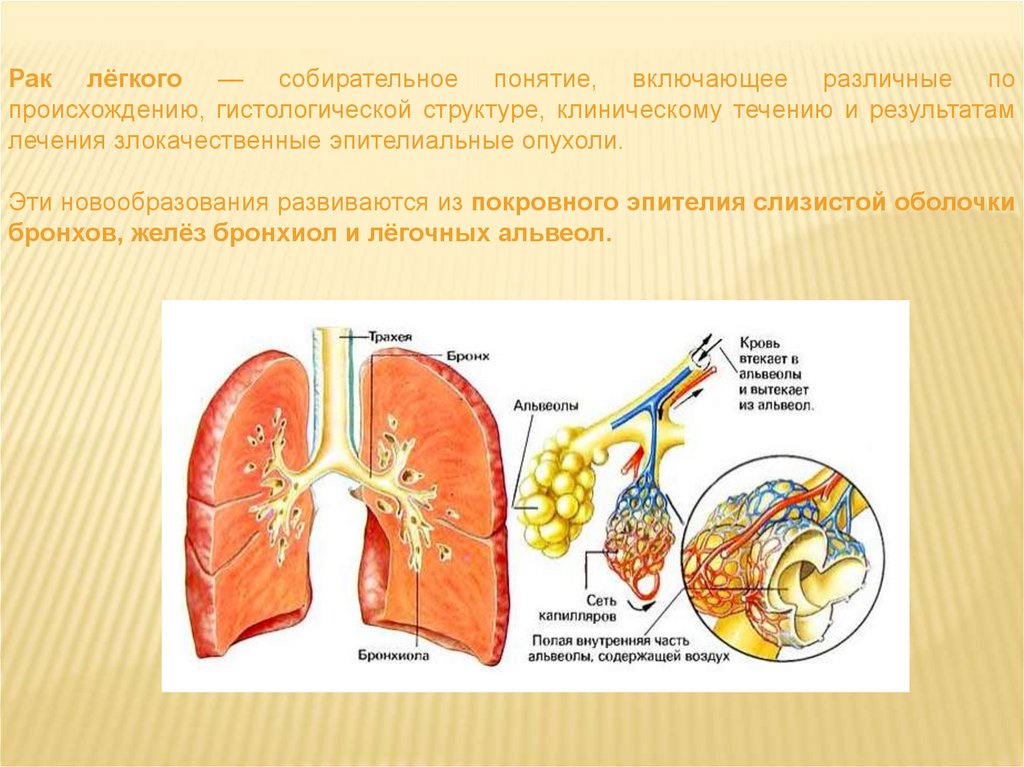
ЭПИДЕМИОЛОГИЯВ России заболеваемость раком лёгкого за последние 20 лет увеличилась более
чем в 2 раза. Ежегодно рак лёгкого диагностируют у 63 000 пациентов (43,4 случая
на 100 000 населения). У мужчин рак лёгкого развивается в 8,7 раза чаше, чем
у женщин.
4. Демографические факторы развития рака легкого:
ДЕМОГРАФИЧЕСКИЕ ФАКТОРЫ РАЗВИТИЯРАКА ЛЕГКОГО:
Заболеваемость- 1-е место среди др.злокачественных
опухолей у мужчин в России (19,5%)
Смертность- 1-е место среди мужчин и женщин как в
России, так и в мире.
Возраст – чаще после 50 лет. До 30 лет заболевают
только 0,2 чел на 100 тыс. 30.2 лет – 30,2, 60 лет –
48,1, 70 лет –69,9.
Самая высокая заболеваемость Шотландия –109,7,
США – 71,8, Польша – 68,0.
Самая низкая – Таиланд – 2,8, Сирия, Сальвадор – 2,2
Расовые особенности – люди с черной кожей
заболевают чаще в 2 раза.
Городские жители болеют в 2-2,5 раза чаще
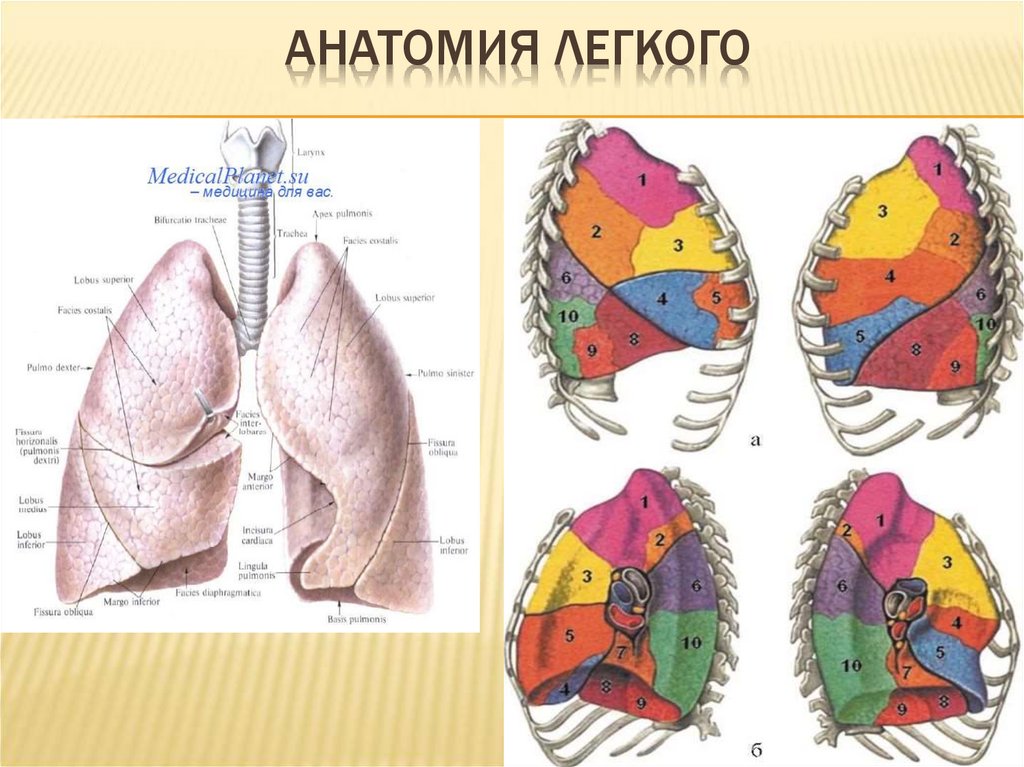
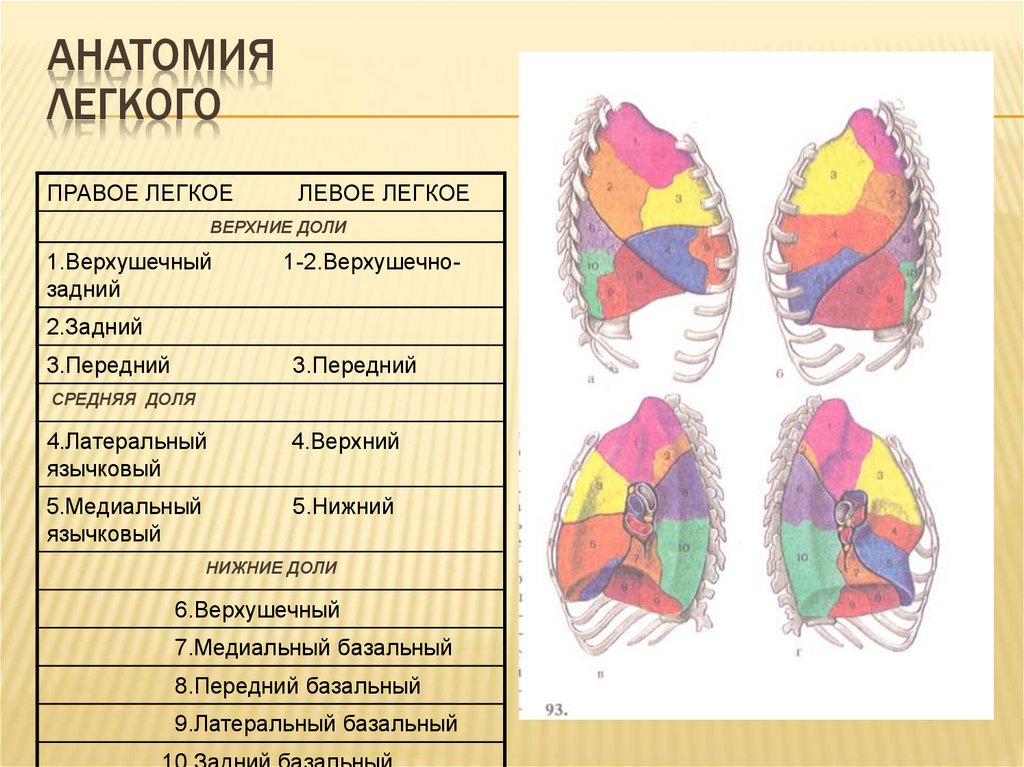
5. Анатомия легкого
АНАТОМИЯ ЛЕГКОГО6. Анатомия легкого
АНАТОМИЯЛЕГКОГО
ПРАВОЕ ЛЕГКОЕ
ЛЕВОЕ ЛЕГКОЕ
ВЕРХНИЕ ДОЛИ
1.Верхушечный
задний
1-2.Верхушечно-
2.Задний
3.Передний
3.Передний
СРЕДНЯЯ ДОЛЯ
4.Латеральный
язычковый
4.Верхний
5.Медиальный
язычковый
5.Нижний
НИЖНИЕ ДОЛИ
6.Верхушечный
7.Медиальный базальный
8.Передний базальный
9.Латеральный базальный
7. Анатомия легкого
АНАТОМИЯ ЛЕГКОГО8.
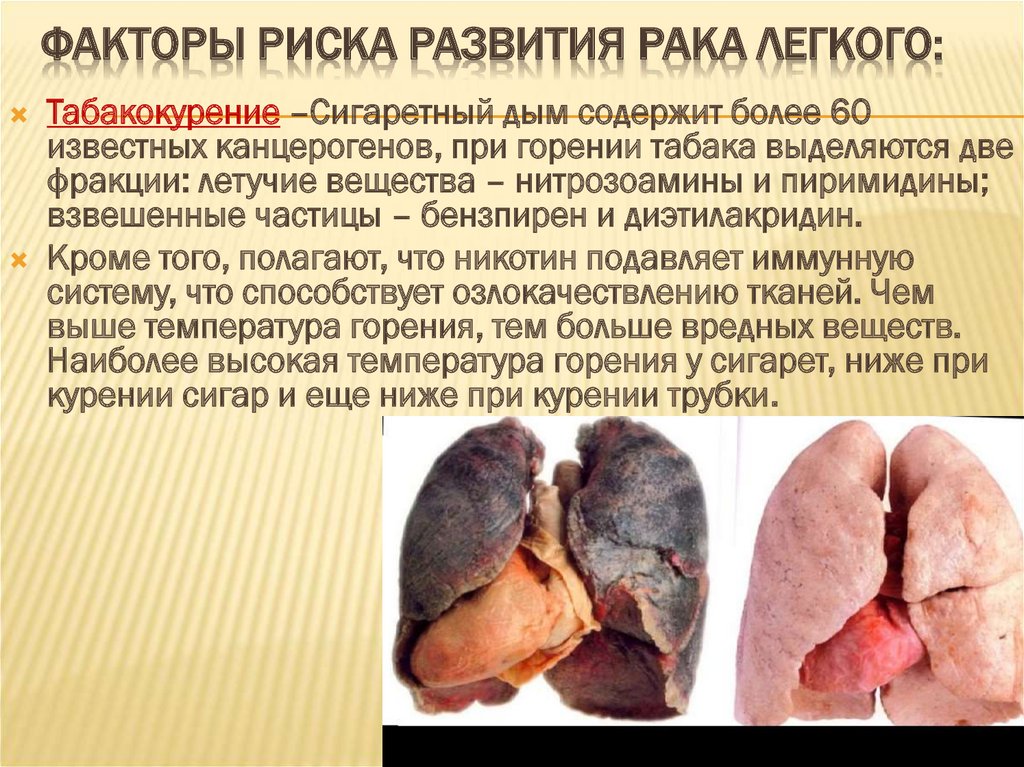
ЭТИОЛОГИЯ9. Факторы риска развития рака легкого:
ФАКТОРЫ РИСКА РАЗВИТИЯ РАКА ЛЕГКОГО:Табакокурение –Сигаретный дым содержит более 60
известных канцерогенов, при горении табака выделяются две
фракции: летучие вещества – нитрозоамины и пиримидины;
взвешенные частицы – бензпирен и диэтилакридин.
Кроме того, полагают, что никотин подавляет иммунную
систему, что способствует озлокачествлению тканей. Чем
выше температура горения, тем больше вредных веществ.
Наиболее высокая температура горения у сигарет, ниже при
курении сигар и еще ниже при курении трубки.
10. продолжение
ПРОДОЛЖЕНИЕВ развитых странах почти 90 % случаев смертельного рака лёгкого
вызваны курением. Среди курящих мужчин, пожизненный риск
развития рака лёгкого составляет 17,2 %, среди курящих женщин —
11,6 %. Этот риск значительно ниже у некурящих: 1,3 % у мужчин и 1,4
% у женщин.
Женщины, которые курят и получают гормональную терапию, имеют
гораздо более высокий риск смерти от рака лёгкого.
Со стажем курения табака увеличивается вероятность развития рака
лёгкого у человека. Если человек прекращает курить, эта вероятность
неуклонно уменьшается, так как повреждённые лёгкие
восстанавливаются, и загрязняющие частицы постепенно удаляются.
Пассивное курение (вдыхание дыма табака от другого курильщика) —
причина рака лёгкого у некурильщиков. Исследования в США,[12]
Европе,[13] Великобритании[14] и Австралии[15] показали
значительное увеличение относительного риска среди тех, кто
подвергается пассивному курению. Последние исследования
показали, что выдыхаемый курильщиком дым более опасен, чем
вдыхание его прямо из сигареты
11.
Профессиональные и бытовые вредности:– Загрязнение атмосферы ( 2-4 раза чаще)
Радиоактивное излучение способно повреждать генетический
материал, вызывая мутации, которые иногда приводят к
возникновению злокачественных опухолей.
Асбестоз. Асбест может вызывать различные лёгочные
заболевания, включая рак лёгкого . Существует
взаимоусиливающий эффект курения табака и асбестоза в
возникновении рака лёгкого. Асбестоз также может вызывать рак
плевры, называемый мезотелиома (который следует
дифференцировать от рака лёгкого).
Пылевые частицы. Исследования Американского общества рака
выявили прямую связь воздействия пылевых частиц с раком
лёгкого. Если концентрация пыли в воздухе увеличивается только
на 1 %, риск развития рака лёгкого возрастает на 14 %.
Установлено, что важен размер частиц пыли, так как
ультрадисперсные частицы способны проникать в глубокие слои
лёгкого.
– рак у профессиональных рудокопов – шахтеры, добытчики
урановых руд(родон).( в 4 раза чаще)
– химические предприятия и лаборатории ( в 1,5 раза чаще)
12.
Инфекционные заболевания дыхательныхпутей: хронические бронхиты и пневмонии,
туберкулез, грибковые поражения легких.
Генетический фактор : у близких
родственников рак возникает в 10%, у
дальних – 3%.
13.
Клинико-анатомическая классификацияЦентральный
Периферический
Возникает в бронхах
(главном, промежуточном,
долевом, сегментарном,
субсегментарном )
Происходит из эпителия
более мелких бронхов
или локализующийся
в паренхиме легкого
По направлению
Эндобронхиальный (в просвет бронха)
Экзобронхиальный (в толщу лёгочной паренхимы)
Немелькоклеточный:
Аденокарцинома
Крупноклеточный рак
Плоскоклеточный рак
Мелькоклеточный рак
Разлчают
Узловую округлую опухоль
Пневмониеподобный рак
Рак верхушки легкого с синдромом Панкоста
Периферический рак – растет в
толще легочной ткани. Симптомов
нет, выявляется случайно при
обследовании или при развитии
осложнений. Опухоль может
достигать больших размеров никак
себя не проявляя
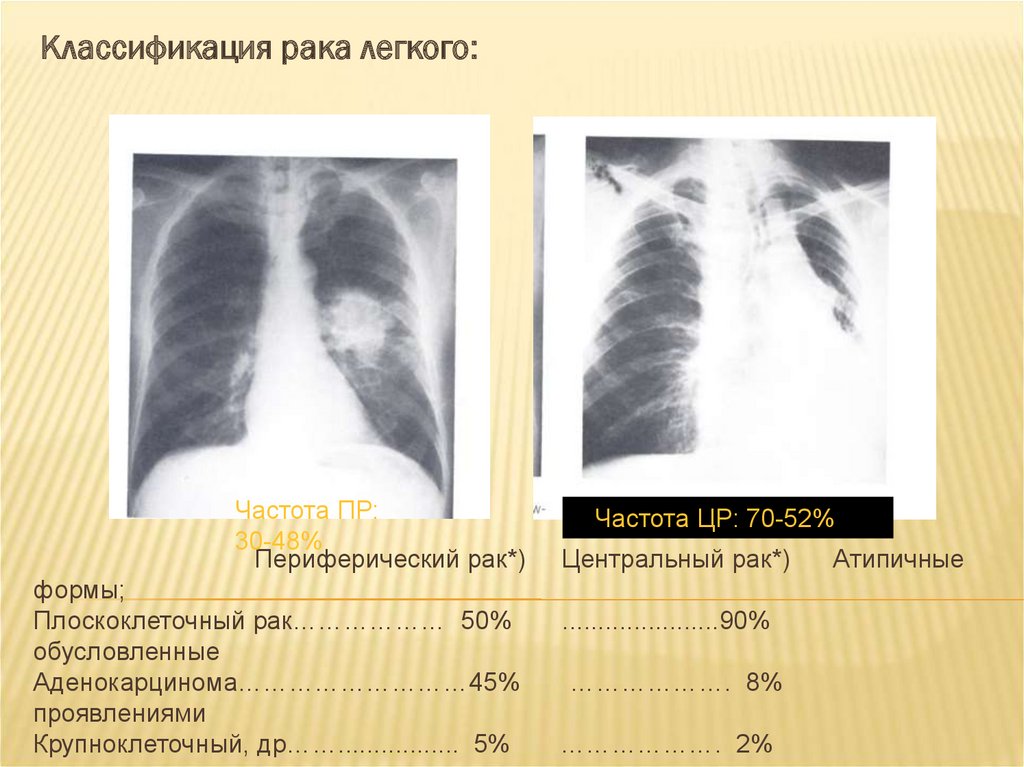
14.
Классификация рака легкого:Частота ПР:
30-48%
Периферический рак*)
формы;
Плоскоклеточный рак……………… 50%
обусловленные
Аденокарцинома………………………45%
проявлениями
Крупноклеточный, др……................. 5%
_ Частота ЦР: 70-52%
Центральный рак*)
......................90%
………………. 8%
………………. 2%
Атипичные
15. Классификация рака легкого:
КЛАССИФИКАЦИЯ РАКА ЛЕГКОГО:Центральный рак – возникает из крупных
бронхов(главные, промежуточные, долевые,
сегментарные и субсегментарные) сегментарные)
Выделяют три формы центрального рака легкого:
экзофитный (эндобронхиальный) рак, когда
опухоль растёт в просвет бронха;
эндофитный (экзобронхиальный) рак с
преимущественным ростом опухоли в толщу
лёгочной паренхимы;
разветвлённый рак с муфтообразно
перибронхиальным ростом опухоли вокруг
бронхов,
а также смешанный характер роста опухоли с
преобладанием того или иного компонента.
16.
Диагностикацентрального
рака легкого…
17. На рисунке схематически обозначены следующие формы роста Центральный рак легкого (рака бронха)
НА РИСУНКЕ СХЕМАТИЧЕСКИ ОБОЗНАЧЕНЫСЛЕДУЮЩИЕ ФОРМЫ РОСТА ЦЕНТРАЛЬНЫЙ
РАК ЛЕГКОГО (РАКА БРОНХА)
: 1- полиповидная; 2- экзофитная; 3- поверхностная (1,
2, 3 - разновидности экзофитного роста); 4перибронхиальная (эндофитная форма роста);5 смешанная; 6- по типу айсберга (5, 6 - варианты
смешанной формы роста).
18.
Классификация рака легкого:Периферический рак –
возникающий из эпителия
мелких, концевых бронхов или
локализующийся в паренхиме
лёгкого.
Выделяют :
Узловой – локализуется в
ткани легкого в виде округлой
тени неправильной формы.
19. Пневмониеподобный рак – в ткани легкого определяется как пневмонический очаг –наиболее часто это бронхоальвеолярный рак.
Периферический ракПНЕВМОНИЕПОДОБНЫЙ
РАК – В ТКАНИ ЛЕГКОГО
ОПРЕДЕЛЯЕТСЯ КАК
ПНЕВМОНИЧЕСКИЙ ОЧАГ –
НАИБОЛЕЕ ЧАСТО ЭТО
БРОНХОАЛЬВЕОЛЯРНЫЙ
РАК.
20. Полостной или кавернозный рак – в ткани легкого определяется узел с полостью распада.
Периферический ракПОЛОСТНОЙ ИЛИ
КАВЕРНОЗНЫЙ РАК –
В ТКАНИ ЛЕГКОГО
ОПРЕДЕЛЯЕТСЯ УЗЕЛ С
ПОЛОСТЬЮ РАСПАДА.
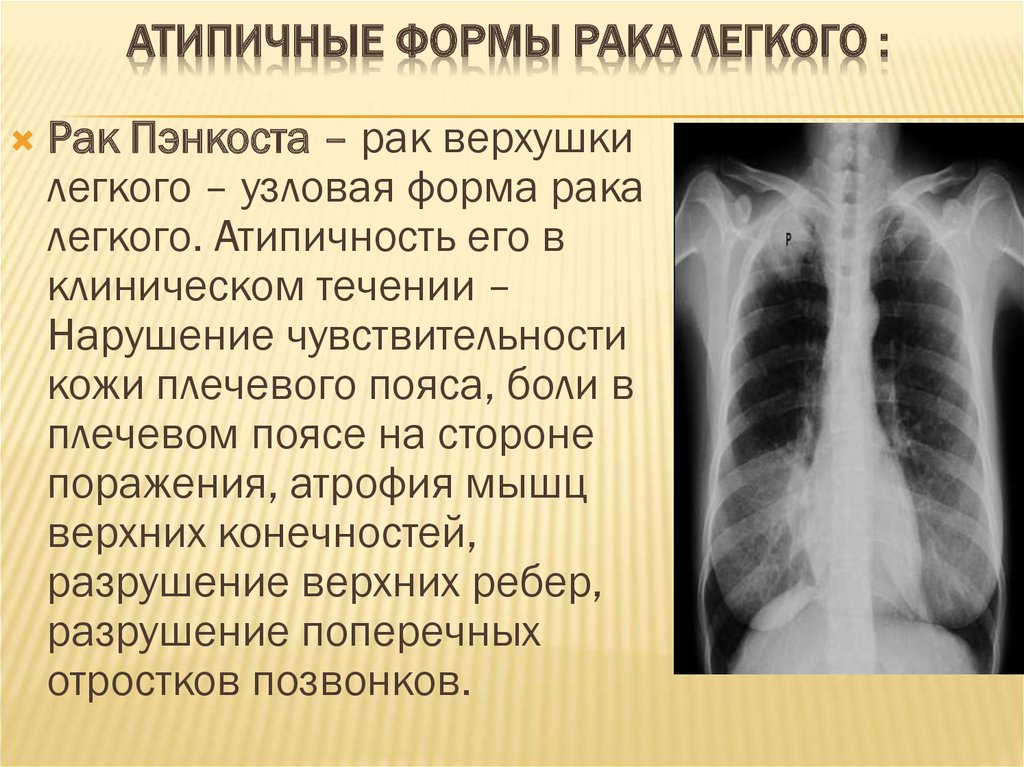
21. Атипичные формы рака легкого :
АТИПИЧНЫЕ ФОРМЫ РАКА ЛЕГКОГО :Рак Пэнкоста – рак верхушки
легкого – узловая форма рака
легкого. Атипичность его в
клиническом течении –
Нарушение чувствительности
кожи плечевого пояса, боли в
плечевом поясе на стороне
поражения, атрофия мышц
верхних конечностей,
разрушение верхних ребер,
разрушение поперечных
отростков позвонков.
22.
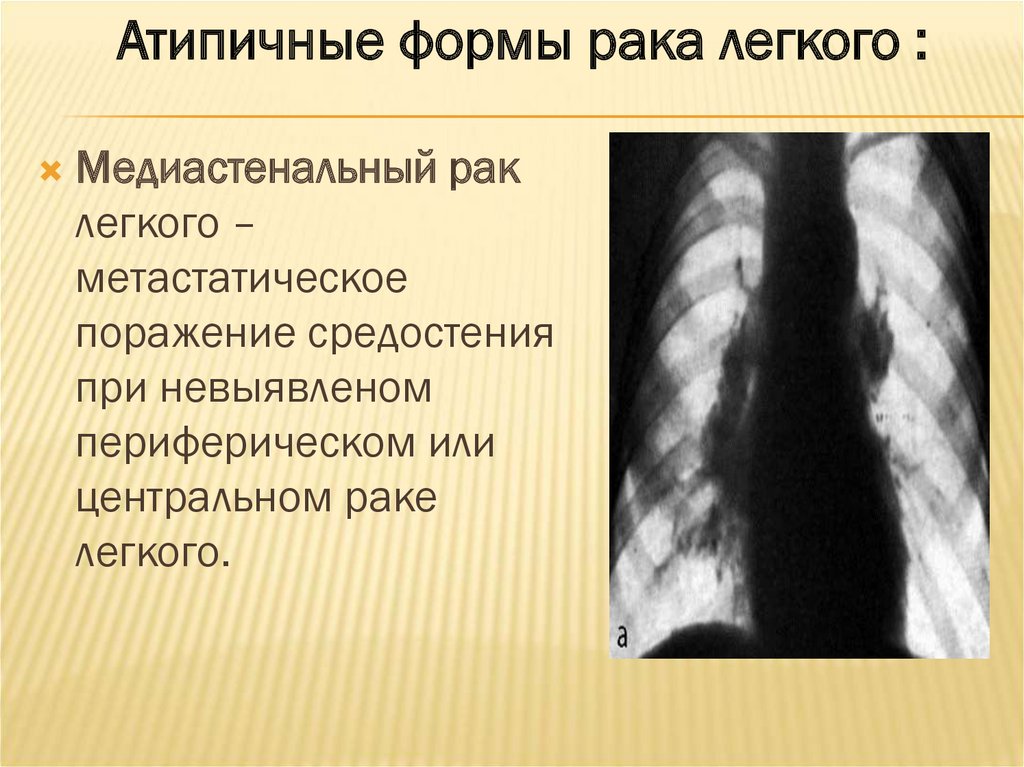
Атипичные формы рака легкого :Медиастенальный рак
легкого –
метастатическое
поражение средостения
при невыявленом
периферическом или
центральном раке
легкого.
23.
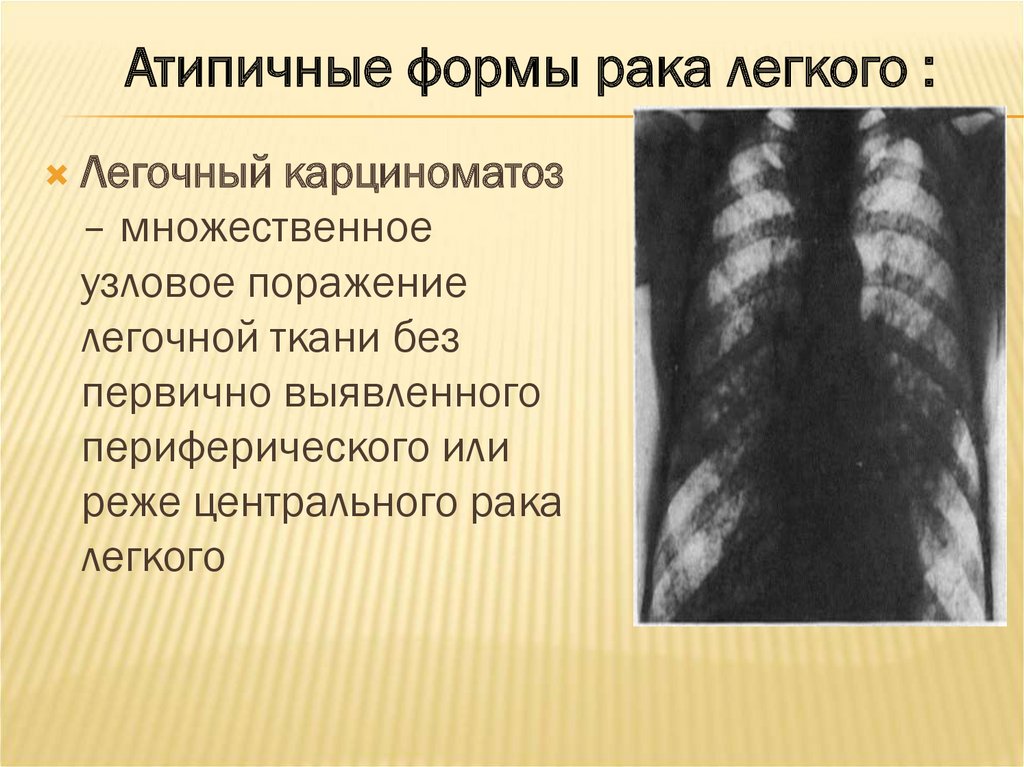
Атипичные формы рака легкого :Легочный карциноматоз
– множественное
узловое поражение
легочной ткани без
первично выявленного
периферического или
реже центрального рака
легкого
24.
Синхронный рак легкого - Патогенетическинезависимое возникновение в легком двух и
более опухолей в течении 6 месяцев
Метахронный рак легкого - Патогенетически
независимое возникновение в легком двух и
более опухолей через 6 месяцев и позже.
Рентгенонегативный рак легкого- рак не
выявляемый при рентгенологических методах
исследований. Чаще всего маленький
центральный рак легкого выявляемый
эндоскопически.
25. Классификация TNM:
КЛАССИФИКАЦИЯ TNM:Центральный рак легкого
Т0 – первичная опухоль не определяется.
Т1 – поражение долевого бронха без инфильтрации
опухолью его устья.
Т2 – Поражение долевого или главного бронха. Край
опухоли не ближе чем 2 см от карины трахеи. Часто
ателектаз доли.
Т3 – Опухоль поражает главный бронх ближе чем 2
см к карине. Ателектаз легкого.
Т4 – поражение опухолью крупных сосудов, сердца (
чаще при перибронхиальном росте опухоли)
26. Классификация TNM:
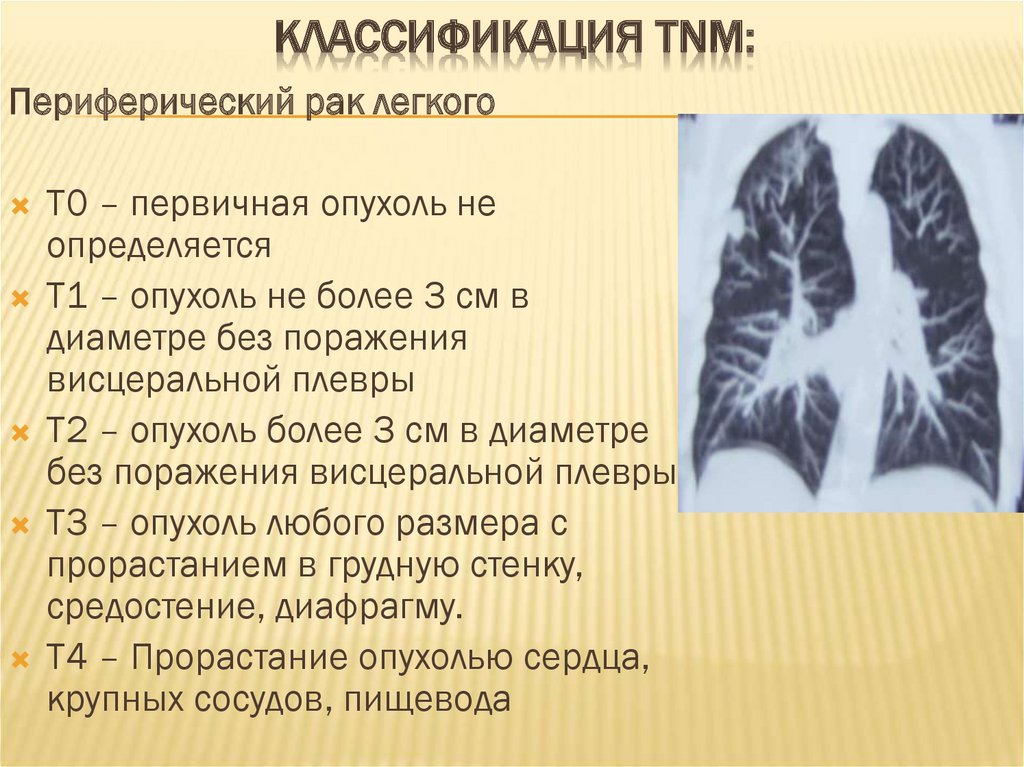
КЛАССИФИКАЦИЯ TNM:Периферический рак легкого
Т0 – первичная опухоль не
определяется
Т1 – опухоль не более 3 см в
диаметре без поражения
висцеральной плевры
Т2 – опухоль более 3 см в диаметре
без поражения висцеральной плевры
Т3 – опухоль любого размера с
прорастанием в грудную стенку,
средостение, диафрагму.
Т4 – Прорастание опухолью сердца,
крупных сосудов, пищевода
27.
N0 – регионарныхметастазов не
выявлено
N1 – регионарные
метастазы в
перибронхиальные
лимфоузлы и лимфоузлы
корня легкого
N2 – Регионарные
метастазы в
бифуркационные
лимфоузлы и лимфоузлы
средостения на стороне
поражения
N3 – Регионарные
метастазы в
медиастинальные
лимфоузлы с
противоположной
стороны, подключичных
лимфоузлов на стороне
поражения.
28.
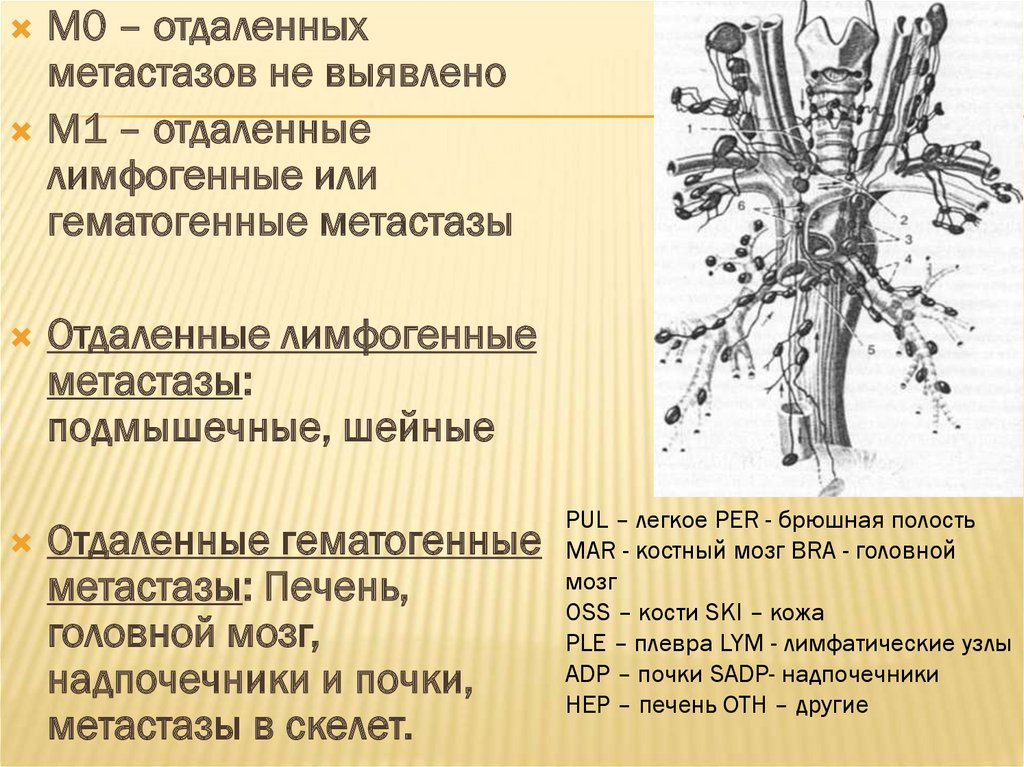
М0 – отдаленныхметастазов не выявлено
М1 – отдаленные
лимфогенные или
гематогенные метастазы
Отдаленные лимфогенные
метастазы:
подмышечные, шейные
Отдаленные гематогенные
метастазы: Печень,
головной мозг,
надпочечники и почки,
метастазы в скелет.
PUL – легкое PER - брюшная полость
MAR - костный мозг BRA - головной
мозг
OSS – кости SKI – кожа
PLE – плевра LYM - лимфатические узлы
ADP – почки SADP- надпочечники
HEP – печень OTH – другие
29. Морфологическая классификация рака легкого:
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКАЛЕГКОГО:
Плоскоклеточный рак легкого –
возникает из метаплазированного
эпителия бронхов в основном как
центральный рак. Имеет три пита
дифференцировки –
высокодифференцированный рак,
умеренно дифференцированный рак,
низкодифференцированный рак.
Метастазирует в основном в
регионарные лимфоузлы. Частота
метастазирования зависят от степени
дифференцировки. Чем ниже степень
дифференцировки, тем чаще
выявляются регионарные метастазы. От
степени дифференцировки зависит
чувствительность к лучевой и
лекарственной терапии. Чем ниже
чувствительность, тем более
эффективны лучевая и лекарственная
терапия.
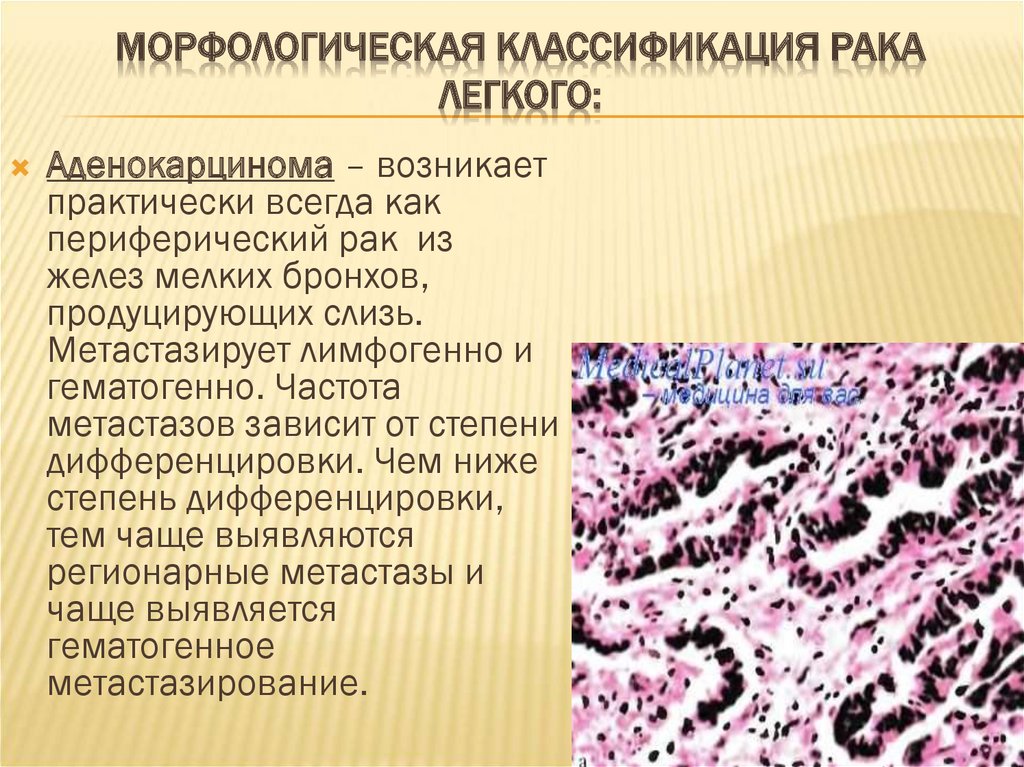
30. Морфологическая классификация рака легкого:
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКАЛЕГКОГО:
Аденокарцинома – возникает
практически всегда как
периферический рак из
желез мелких бронхов,
продуцирующих слизь.
Метастазирует лимфогенно и
гематогенно. Частота
метастазов зависит от степени
дифференцировки. Чем ниже
степень дифференцировки,
тем чаще выявляются
регионарные метастазы и
чаще выявляется
гематогенное
метастазирование.
31. Морфологическая классификация рака легкого:
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКАЛЕГКОГО:
Мелкоклеточный рак легкого возникает из гормонально
продуцирующих клеток и
представляет собой опухоль из
мелких клеток с гиперхромными
ядрами похожими на лимфоциты
(лимфоцитоподобный рак),
характеризуется: отсутствием
признаков дифференцировки,
ранним метастазированием,
злокачественным течением,
продукцией гормонов.
Метастазирует в основном
гематогенно. В 50% случаев
мелкоклеточный рак
диагностируется первично по его
отдаленным метастазам.
Крупноклеточный рак легкого
32.
Характерные черты центрального рака лёгкого33.
Характерные черты центрального рака лёгкого34.
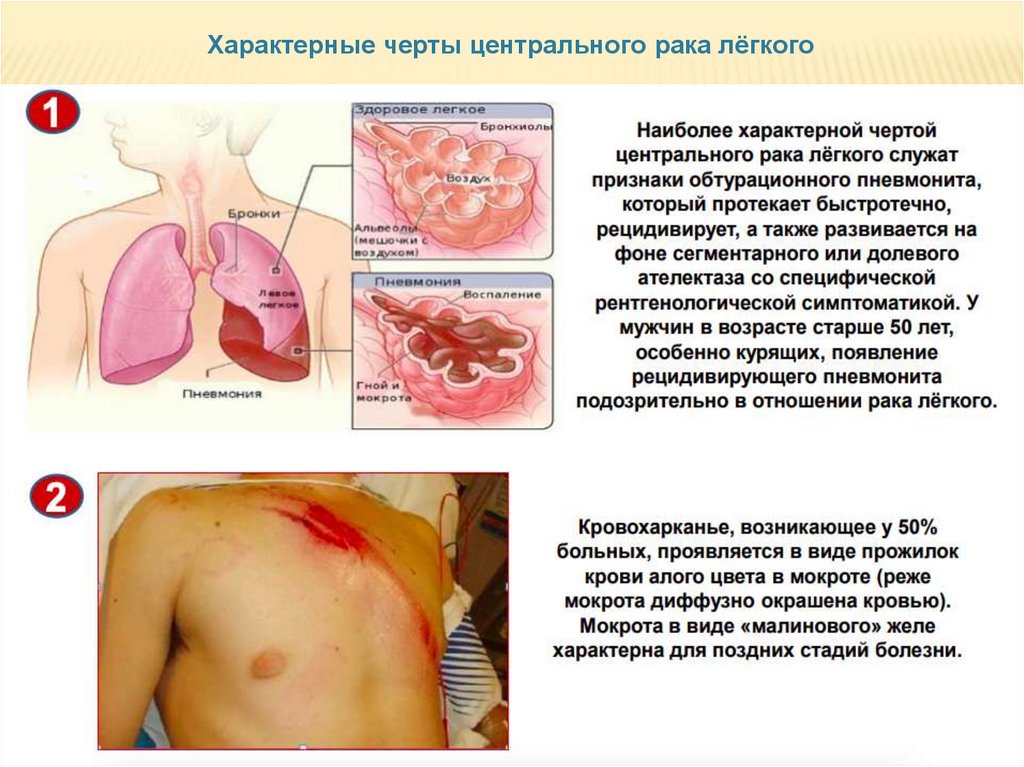
Характерные черты центрального рака лёгкого35. КЛИНИЧЕСКАЯ КАРТИНА ЦЕНТРАЛЬНОГО РАКА ЛЕГКОГО
Выделяют первичные и вторичные клинические проявления рака легкого.Первичные симптомы рака легкого – связаны с появлением в просвете бронха
опухоли. К ним относят :
Кашель при центральном раке легкого у большинства больных сухой,
временами надсадный. С нарастанием обтурации бронха кашель может
сопровождаться мокротой слизистого или слизисто-гнойного характера.
Кровохарканье может проявляться в виде прожилок алой крови в мокроте
или в виде диффузно окрашенной.
Одышка выражена тем ярче, чем крупнее просвет поражённого бронха при
центральном раке, или зависит от размера периферической
опухоли, т.е. степени сдавления анатомических структур средостения, особенно
крупных венозных стволов, бронхов и трахеи.
Боль в грудной клетке различной интенсивности на стороне поражения может
быть обусловлена локализацией новообразования в плащевой зоне лёгкого,
особенно при прорастании плевры и грудной стенки.
36. КЛИНИЧЕСКАЯ КАРТИНА ЦЕНТРАЛЬНОГО РАКА ЛЕГКОГО
Вторичные симптомы рака легкого:Развитие воспалительного процесса в
ателектазе легкого при обтурации опухолью
просвета соответствующего бронха.
Клинически проявляется как пневмония(
кашель, высокая температура, затемнение в
легком соответствующее пораженной части
легкого) и носит название пневмонит. Имеет
рецидивирующее течение, что служит
дифференциальным признаком с обычной
пневмонией. При рецидивирующей
пневмонии врач обязан направить больного
на бронхоскопию для исключения
центрального рака легкого.
плевральный выпот
37.
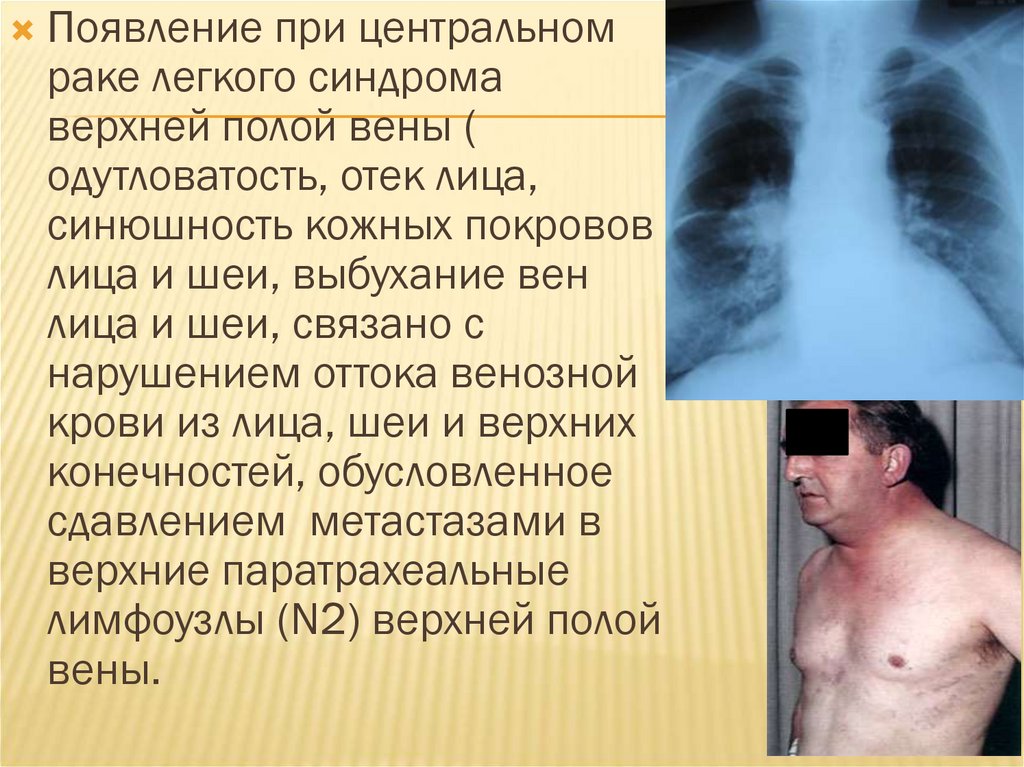
Появление при центральномраке легкого синдрома
верхней полой вены (
одутловатость, отек лица,
синюшность кожных покровов
лица и шеи, выбухание вен
лица и шеи, связано с
нарушением оттока венозной
крови из лица, шеи и верхних
конечностей, обусловленное
сдавлением метастазами в
верхние паратрахеальные
лимфоузлы (N2) верхней полой
вены.
38.
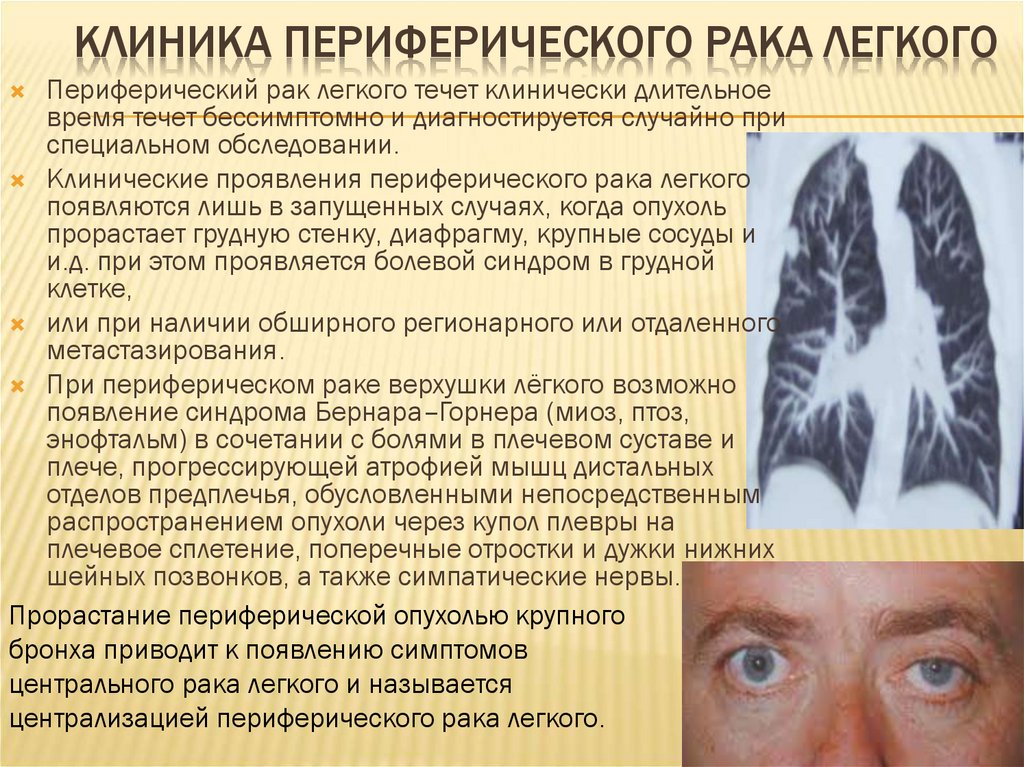
Периферический рак легкого39. КЛИНИКА ПЕРИФЕРИЧЕСКОГО РАКА ЛЕГКОГО
Периферический рак легкого течет клинически длительноевремя течет бессимптомно и диагностируется случайно при
специальном обследовании.
Клинические проявления периферического рака легкого
появляются лишь в запущенных случаях, когда опухоль
прорастает грудную стенку, диафрагму, крупные сосуды и
и.д. при этом проявляется болевой синдром в грудной
клетке,
или при наличии обширного регионарного или отдаленного
метастазирования.
При периферическом раке верхушки лёгкого возможно
появление синдрома Бернара–Горнера (миоз, птоз,
энофтальм) в сочетании с болями в плечевом суставе и
плече, прогрессирующей атрофией мышц дистальных
отделов предплечья, обусловленными непосредственным
распространением опухоли через купол плевры на
плечевое сплетение, поперечные отростки и дужки нижних
шейных позвонков, а также симпатические нервы.
Прорастание периферической опухолью крупного
бронха приводит к появлению симптомов
центрального рака легкого и называется
централизацией периферического рака легкого.
40.
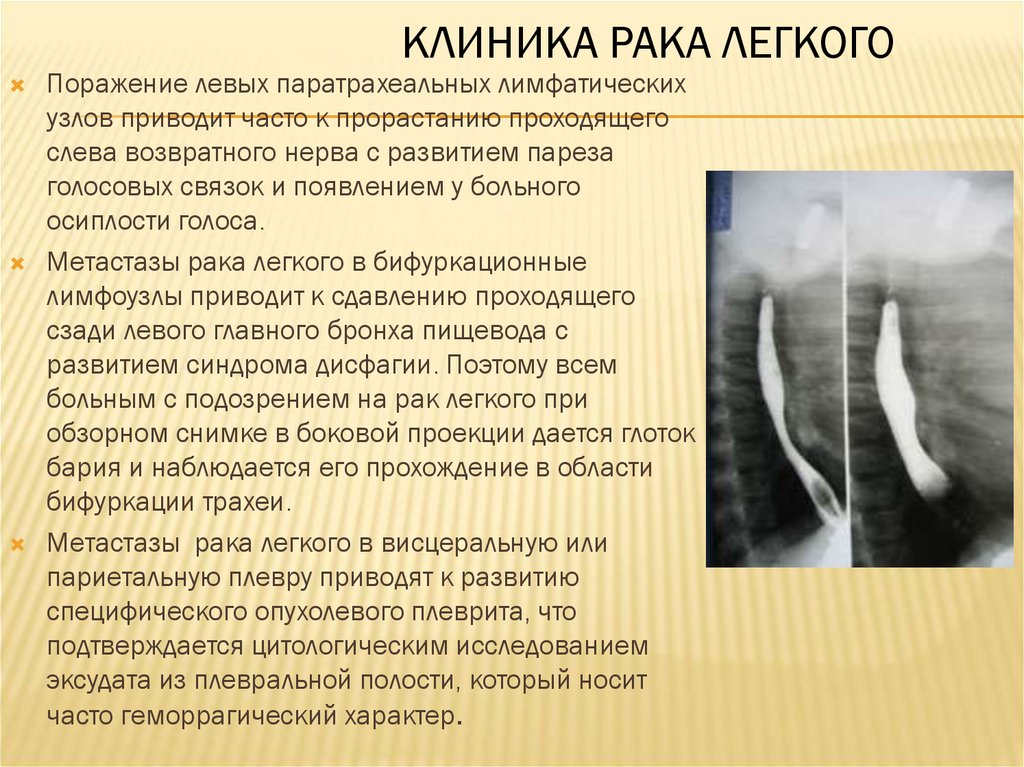
КЛИНИКА РАКА ЛЕГКОГОПоражение левых паратрахеальных лимфатических
узлов приводит часто к прорастанию проходящего
слева возвратного нерва с развитием пареза
голосовых связок и появлением у больного
осиплости голоса.
Метастазы рака легкого в бифуркационные
лимфоузлы приводит к сдавлению проходящего
сзади левого главного бронха пищевода с
развитием синдрома дисфагии. Поэтому всем
больным с подозрением на рак легкого при
обзорном снимке в боковой проекции дается глоток
бария и наблюдается его прохождение в области
бифуркации трахеи.
Метастазы рака легкого в висцеральную или
париетальную плевру приводят к развитию
специфического опухолевого плеврита, что
подтверждается цитологическим исследованием
эксудата из плевральной полости, который носит
часто геморрагический характер.
41.
У 5% больных раком легкогоразвивается специфический синдром
остеоартропатии (синдром Мари–
Бамбергера),
заключающейся в утолщении и склерозе
длинных трубчатых костей голеней и
предплечий, мелких трубчатых костей
кистей и стоп, припухлости суставов
(локтевых, голеностопных), колбовидном
утолщении концевых фаланг пальцев
кистей («барабанные палочки»).
проявляющийся болями в суставах
(наиболее часто в голеностопных,
лучезапястных и позвоночнике).
В основе этого синдрома лежит
выделение в суставные полости большого
количества гистаминоподобных веществ,
вызывающих раздражение болевых
рецепторов. Причины – особенности
иммуногиистохимии рака легкого.
42.
У некоторых пациентов можно выявитьпаранеопластические синдромы, связанные с
гиперпродукцией гормонов (синдром секреции
адренокортикотропного, антидиуретического,
паратиреоидного гормонов, эстрогенов,
серотонина).
Рак лёгкого может сопровождаться
тромбофлебитом, различными вариантами
нейро- и миопатии, своеобразными
дерматозами, нарушениями жирового и
липидного обмена, артралгическими и
ревматоидноподобными состояниями
43.
Перечисленные симптомы и синдромы непатогноманичны для рака лёгкого и могут иметь место
при неопухолевой лёгочной и общесоматической
внелёгочной патологии.
Так, например, кровохарканье может наблюдаться при
туберкулёзе лёгкого и декомпенсированной кардиальной
патологии;
одышка — при хронических обструктивных заболеваниях
лёгких;
боли в грудной клетке — при воспалительных плевритах,
радикулитах, межрёберной невралгии; кашель — при
простудных, вирусных инфекциях, туберкулёзе и гнойных
процессах в лёгких;
симптомы общей интоксикации присущи большой группе
заболеваний.
44. Инструментальная диагностика рака легкого
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА РАКАЛЕГКОГО
Рентгенография-
обзорные
рентгенограммы грудной клетки дают
основные представления о количестве и
размерах патологических фокусов в
легких, долевой и сегментарной
топографии новообразования, его
взаимоотношения с корнем легкого,
плеврой, состоянием легких в целом.
Диафрагмы, грудной стенки, сердечнососудистой тени, плевральных полостей.
45.
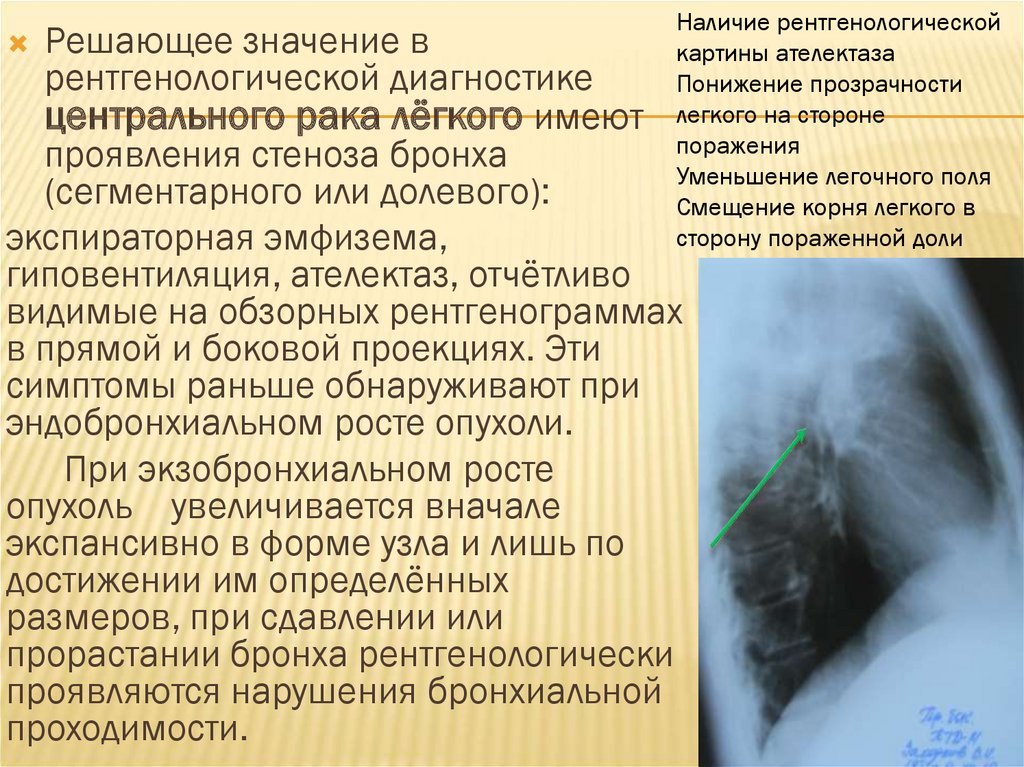
Наличие рентгенологическойкартины ателектаза
Понижение прозрачности
легкого на стороне
поражения
Уменьшение легочного поля
Смещение корня легкого в
сторону пораженной доли
Решающее значение в
рентгенологической диагностике
центрального рака лёгкого имеют
проявления стеноза бронха
(сегментарного или долевого):
экспираторная эмфизема,
гиповентиляция, ателектаз, отчётливо
видимые на обзорных рентгенограммах
в прямой и боковой проекциях. Эти
симптомы раньше обнаруживают при
эндобронхиальном росте опухоли.
При экзобронхиальном росте
опухоль увеличивается вначале
экспансивно в форме узла и лишь по
достижении им определённых
размеров, при сдавлении или
прорастании бронха рентгенологически
проявляются нарушения бронхиальной
проходимости.
46.
Рентгенологическую диагностику периферического рака лёгкого уабсолютного большинства больных начинают с анализа патологических
изменений, ранее обнаруженных на флюорограммах.
утолщения плевральных теней. Распространённое мнение о преимущественно
шаровидной форме периферического рака лёгкого относится к опухолям,
диаметр которых превышает 3–4 см.
Опухоль диаметром до 2 см чаще представляет собой полигональную тень в
лёгочной паренхиме с неодинаковыми по протяжённости сторонами и
напоминает звёздчатый рубец.
Относительно редко опухоль с самого начала имеет овальную или округлую
форму.
Характерна нечёткость, как бы размытость контуров тени. Опухолевая
инфильтрация окружающей лёгочной ткани приводит к образованию вокруг узла
своеобразной лучистости (corona maligna).
Структура тени- структура тени в 70% неоднородна, что связано с неодинаковой
толщиной различных участков опухоли.
Характер контуров – очертания опухоли бугристые. Иногда лучистые или зубчатые
по периферии ( при малом раке). У 60% бугристость и лучистость сочетаются.
Изменения окружающей легочной ткани – 1) деформация легочного рисунка,
отображающая картину ракового лимфангита и инфильтративного роста опухоли
2) наличие отводящей дорожки –результат перибронхиальной и периваскулярной
реакцией.
Изменения плевры – 1) втяжение междолевой плевры 2) реакция костальной
плевры в виде
47. При (периферическом)бронхоальвеолярном раке
ПРИ (ПЕРИФЕРИЧЕСКОМ)БРОНХОАЛЬВЕОЛЯРНОМ РАКЕ– опухоль локализуется в
субплевральных отделах легких.
Конфигурация тени
полигональная или звездчатая.
Структура опухоли неоднородна,
имеет трабекулярный характер с
наличием множественных
точечных просветлений. Края
неровные с тяжами по
перферии.
48. Компьютерная ТОМОГРАФИЯ
КОМПЬЮТЕРНАЯ ТОМОГРАФИЯУровень и глубина срезов определяется по
измерениям на прямой и боковой обзорной
рентгенографии.
На томограммах в прямой и боковой
проекциях получается более точное
отображение патологического объекта,
позволяющее более точно изучить
1) конфигурацию, структуру, характер очертаний,
состояние легочной ткани и плевры
2) провести дифференциальную диагностику
тени
3) уточнить распространение процесса по
бронхиальному дереву, позволяет выявить
симптомы поражения бронха: культя,
ампутация, сужение, утолщение стенок.
4) установить наличие метастазов во
внутригрудные лимфатические узлы.
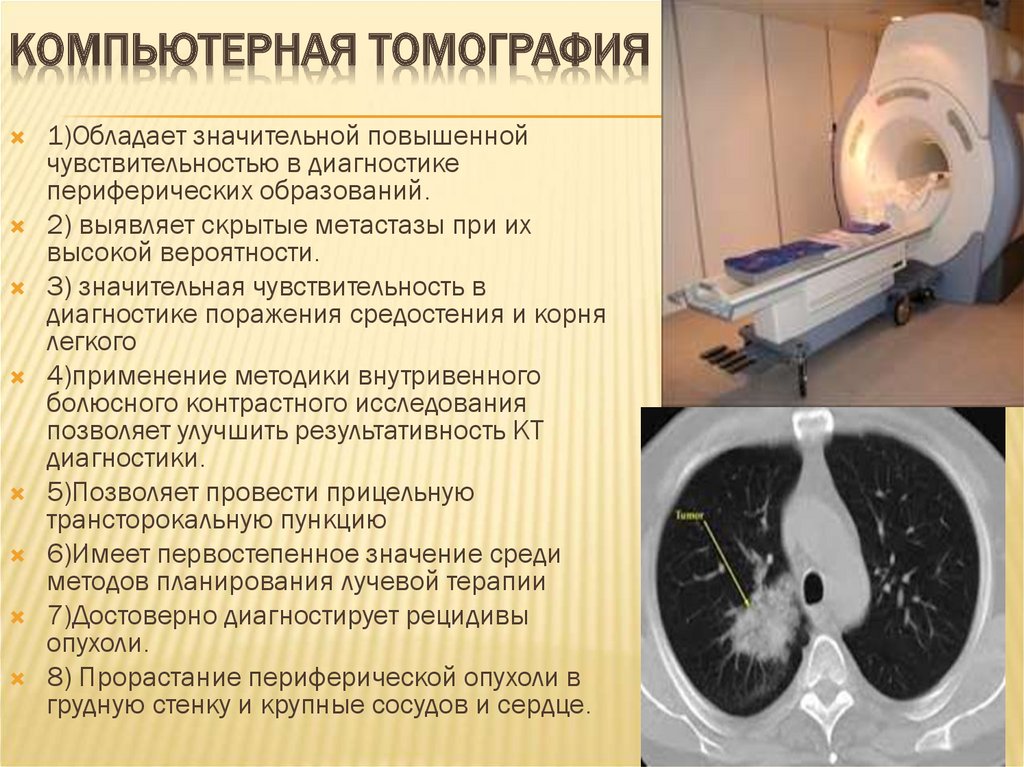
49. КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ
1)Обладает значительной повышеннойчувствительностью в диагностике
периферических образований.
2) выявляет скрытые метастазы при их
высокой вероятности.
3) значительная чувствительность в
диагностике поражения средостения и корня
легкого
4)применение методики внутривенного
болюсного контрастного исследования
позволяет улучшить результативность КТ
диагностики.
5)Позволяет провести прицельную
трансторокальную пункцию
6)Имеет первостепенное значение среди
методов планирования лучевой терапии
7)Достоверно диагностирует рецидивы
опухоли.
8) Прорастание периферической опухоли в
грудную стенку и крупные сосудов и сердце.
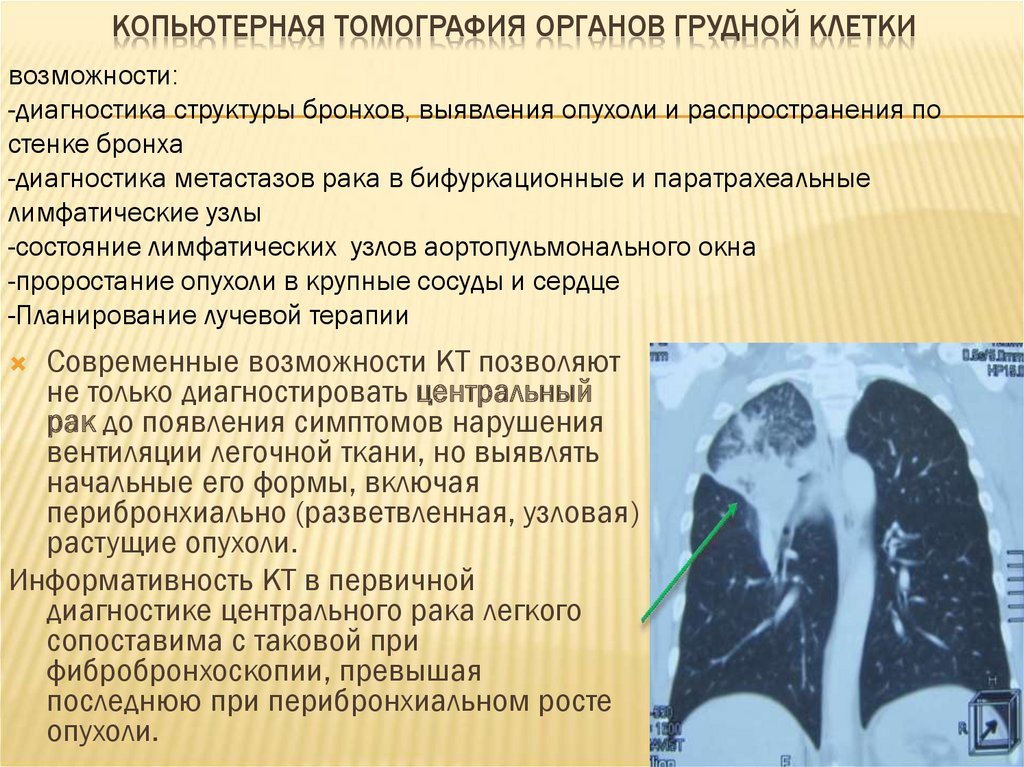
50. Копьютерная томография органов грудной клетки
КОПЬЮТЕРНАЯ ТОМОГРАФИЯ ОРГАНОВ ГРУДНОЙ КЛЕТКИвозможности:
-диагностика структуры бронхов, выявления опухоли и распространения по
стенке бронха
-диагностика метастазов рака в бифуркационные и паратрахеальные
лимфатические узлы
-состояние лимфатических узлов аортопульмонального окна
-проростание опухоли в крупные сосуды и сердце
-Планирование лучевой терапии
Современные возможности КТ позволяют
не только диагностировать центральный
рак до появления симптомов нарушения
вентиляции легочной ткани, но выявлять
начальные его формы, включая
перибронхиально (разветвленная, узловая)
растущие опухоли.
Информативность КТ в первичной
диагностике центрального рака легкого
сопоставима с таковой при
фибробронхоскопии, превышая
последнюю при перибронхиальном росте
опухоли.
51.
Наиболее характерной КТ картинойпериферического рака легкого до 3см в диаметре
при стандартной методике исследования являются:
-образование шаровидной или овоидной формы со
спикулообразыми либо мелкобугристыми
контурами, преимушественно однородной
структуры.
-Симптом «лимфогенной дорожки» к корню или
плевре, чаще характерный для рака легкого,
определяется не во всех наблюдениях.
-Реакция висцеральной плевры над
периферическим узлом – «пупковидное втяжение
плевры», являющийся относительным симптомом
первичного рака легкого, выявляется только у трети
больных.
-По мере увеличения размеров опухоли (свыше 3
см.) чаще выявляют неправильно округлую или
многоузловую форму новообразования,
появляются крупнобугристые очертания и
неоднородность структуры за счет участков
некроза или распада.
52. Рентгенологическая дифференциальная диагностика
РЕНТГЕНОЛОГИЧЕСКАЯ ДИФФЕРЕНЦИАЛЬНАЯДИАГНОСТИКА
периферического рака легкого проводится с:
а) Гамартомой
б) Туберкуломой
в) Метастазами рака других локализаций
г) Невриномой
д) Кистой легкого
е) Карциноидной опухолью
ж) Паразитарной кистой
Основными рентгеновскими характеристиками доброкачественных
периферических образований являются:
а) Четкие граница опухоли
б) Ровные контуры
в) Однородность структуры
53. АНГИОГРАФИЯ
Определяет состояние крупных сосудов при раке легкого. Припериферическом раке легкого имеет значение при больших
опухолях и особенно при опухолях с централизацией для
определения сужения и окклюзии просвета крупных сосудов , что
имеет значение в определении резектабельности и
операбельности опухоли.
Ангиография:
Пять основных групп ангиографических признаков
1)Отсутствие изменений сосудов и средостения
2) поражение сегментарных ветвей легочной артерии
3) поражение крупных ветвей легочной артерии
4)поражение верхней полой вены
5)прорастание в перикард
54. Фибробронхоскопия
ФИБРОБРОНХОСКОПИЯБронхологическое исследование относят к основным и обязательным методам
диагностики рака легкого.
Оно позволяет не только визуально исследовать гортань, трахею и все бронхи,
непосредственно увидеть локализацию опухоли, определить границы ее
распространения,
косвенно судить об увеличении лимфатических узлов корня легкого и средостения,
но и произвести биопсию для гистологического исследования, получить материал
(браш-биопсия, мазки-отпечатки, соскоб или смыв из бронхиального дерева) для
цитологического изучения, т.е. морфологически подтвердить диагноз и уточнить
гистологическую структуру опухоли.
В последние годы все шире используются диагностические аппараты, заключающие в
себя возможности рентгеноэндоскопии, эндосонографии и флюоресцентной
эндоскопии.
Наиболее перспективным методом выявления скрытых микро-очагов рака слизистой
оболочки считается флюоресцентная эндоскопия, основанная на эффекте
аутофлюоресценции и регистрации концентрации в опухоли эндогенных
фотосенсибилизаторов.
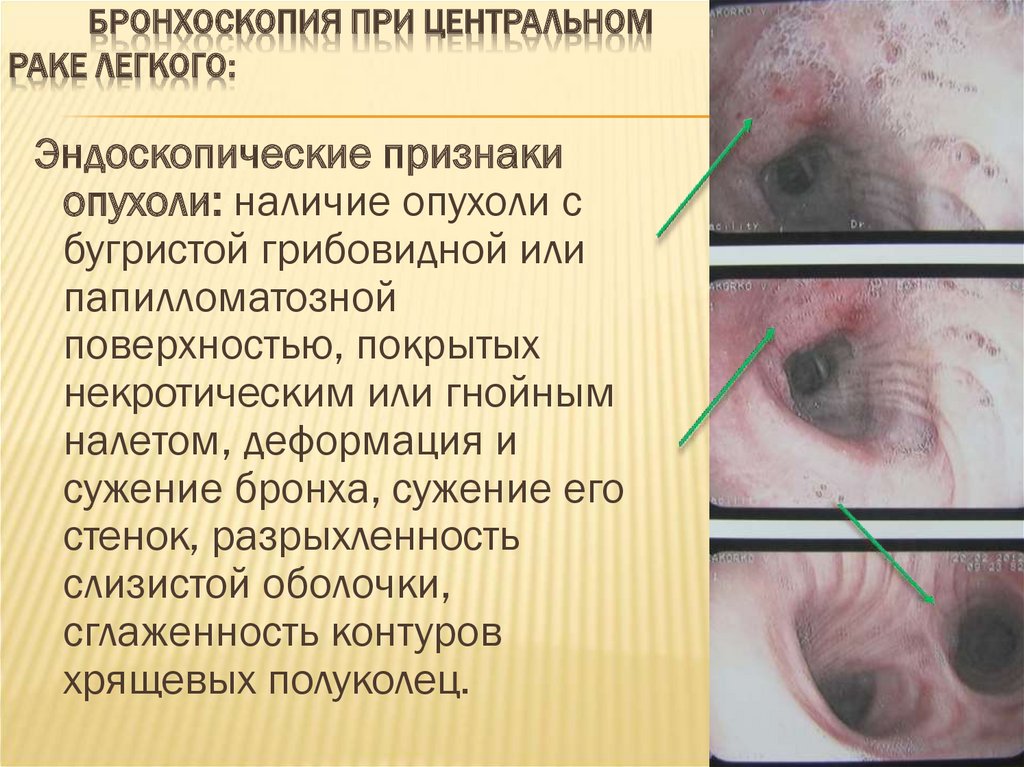
55. Бронхоскопия при центральном раке легкого:
БРОНХОСКОПИЯ ПРИ ЦЕНТРАЛЬНОМРАКЕ ЛЕГКОГО:
Эндоскопические признаки
опухоли: наличие опухоли с
бугристой грибовидной или
папилломатозной
поверхностью, покрытых
некротическим или гнойным
налетом, деформация и
сужение бронха, сужение его
стенок, разрыхленность
слизистой оболочки,
сглаженность контуров
хрящевых полуколец.
56.
1- рост по слизистой в виде зернистойинфильтрации, на томограмме будет виден как
нечёткость внутреннего края бронха, если
процесс локализуется на боковой стенке
Фибробронхоскопия,
бронха, а если он будет на передней или
задней стенке, то он не будет виден на
варианты роста
томограмме.
опухолевого узла
2- небольшой экзофит, если он будет исходить
или находиться вблизи боковой стенки бронха,
то он будет на томограмме виден округлой
тенью.
3- сигарообразный экзофит - встречается,
когда он достиг в поперечнике диаметра
бронха и обтурирует его. Эндоскописты видят,
что обтурирующий бронх экзофит не вростает
в его стенку. На томограмме он ампутирует
бронх мениском, обращённым выпуклостью к
проксимальному концу бронха.
4- экзофитная опухоль, вызывает
неравномерное сужение бронха или его
ампутацию.
57. продолжение
5- перибронхиальный (эндофитный) рост, приэдоскопии может не определяться, может давать
поджатость бронха извне, если есть прорастание
опухоли до слизистой, то будет видна изменённая
слизистая. На томограммах видно значительное
муфтообразное или только одностороннее
уплотнение и утолщение стенки бронха, если
процесс распространяется до слизистой, то и
неровность, нечёткость внутреннего края стенки
бронха.
6- смешанная форма роста, эндоскописты видят
лишь экзофитный компонент опухоли, а на
томограмме видна и инфильтрация стенки и
сужение просвета или ампутация бронха, которые
могут быть неравномерными или коническими.
7- распространённый рост, когда опухоль
перибронхиально (на рисунке по верхней стенке
ВДБ на ГБ) или эндобронхиально (на рисунке
смешанный рост по нижней стенке ВДБ на ПБ)
переходит на соседние бронхи или трахею.
Эндоскопически хорошо виден эндобронхиальный
компонент роста опухоли с переходом на смежные
бронхи, а на томграммах видны оба варианта
перехода, границы распространения
эндобронхиального компонента эндоскопически
определяются более точно.
ПРОДОЛЖЕНИЕ
58. БРОНХОСКОПИЯ При периферическом раке легкого
БРОНХОСКОПИЯ ПРИ ПЕРИФЕРИЧЕСКОМ РАКЕЛЕГКОГО
применяется с целью:
изучить состояние крупных бронхов (наличие
централизации процесса)
Провести бронхоальвеолярный смыв для
получения материала для морфологического
(цитологического) исследования из мелких
бронхов и альвеол.
Для выявления по косвенным признакам
перибронхиальных метастазов и их пункции.
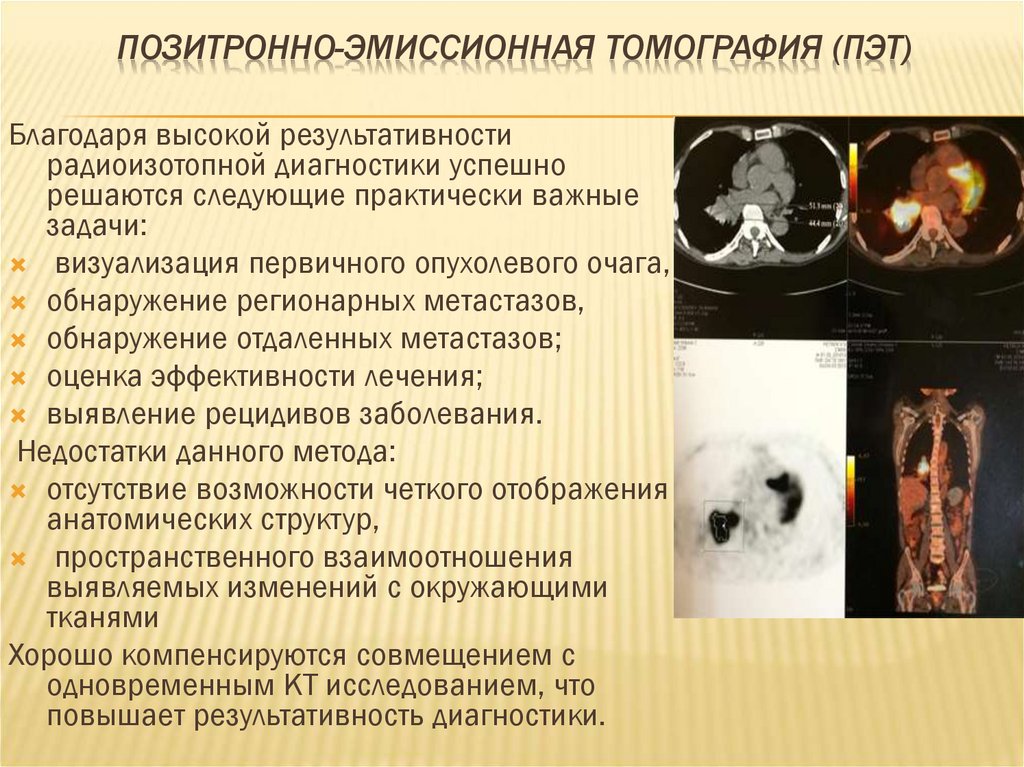
59. Позитронно-эмиссионная томография (ПЭТ)
ПОЗИТРОННО-ЭМИССИОННАЯ ТОМОГРАФИЯ (ПЭТ)Благодаря высокой результативности
радиоизотопной диагностики успешно
решаются следующие практически важные
задачи:
визуализация первичного опухолевого очага,
обнаружение регионарных метастазов,
обнаружение отдаленных метастазов;
оценка эффективности лечения;
выявление рецидивов заболевания.
Недостатки данного метода:
отсутствие возможности четкого отображения
анатомических структур,
пространственного взаимоотношения
выявляемых изменений с окружающими
тканями
Хорошо компенсируются совмещением с
одновременным КТ исследованием, что
повышает результативность диагностики.
60. Остеосцинтиграфия
ОСТЕОСЦИНТИГРАФИЯРадионуклидная диагностика костей
скелета
Метод позволяет выявить
дегенеративные и опухолевые поражения
костей скелета.
Выполняется по показаниям, особенно
при подозрении (наличии жалоб на боли
в костях) на метастатическое поражение
костей.
Выявление очагов гиперфиксации
радиофарм препарата в костях
предполагает проведение уточняющей
диагностики с использованием
рентгенографии, компьютерной
томографии или магнитно-резонансной
томографии.
Является обязательным методом оценки
распространенности при мелкоклеточном
раке легкого.
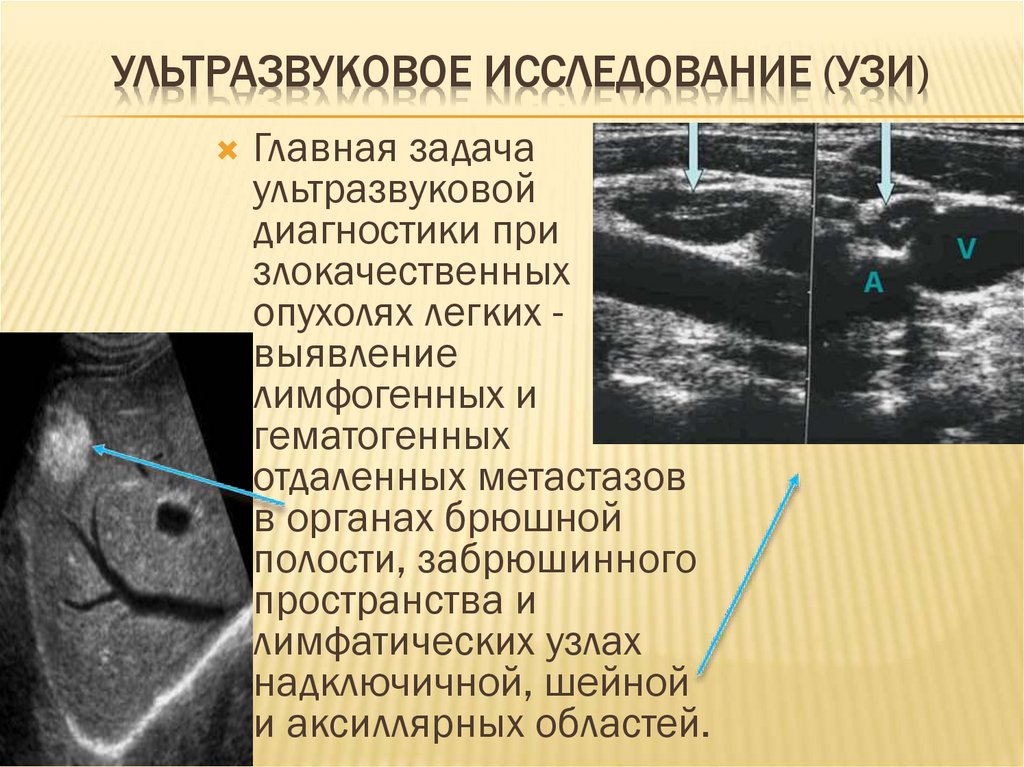
61. Ультразвуковое исследование (УЗИ)
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ (УЗИ)Главная задача
ультразвуковой
диагностики при
злокачественных
опухолях легких выявление
лимфогенных и
гематогенных
отдаленных метастазов
в органах брюшной
полости, забрюшинного
пространства и
лимфатических узлах
надключичной, шейной
и аксиллярных областей.
62. Трансторакальная и чрезкожная пункция, трансбронхиальная или транспищеводная тонкоигольная пункция/биопсия.
ТРАНСТОРАКАЛЬНАЯ И ЧРЕЗКОЖНАЯ ПУНКЦИЯ,ТРАНСБРОНХИАЛЬНАЯ ИЛИ ТРАНСПИЩЕВОДНАЯ
ТОНКОИГОЛЬНАЯ ПУНКЦИЯ/БИОПСИЯ.
Под рентгенологическим, компьютерно-томографическим,
ультразвуковым и эндоскопическим контролем производят пункцию
выявленных изменений (периферического рака, увеличенных
надключичных, медиастинальных, шейных, аксиллярных,
забрюшинных лимфатических узлов или объемных образований
мягких тканей)
с целью подтверждения диагноза путем последующего
морфологического исследования.
При выявлении плеврита производят торакоцентез, по возможности
(состоянию больного) полностью его эвакуируют (при
необходимости дренируют плевральную полость) и морфологически
исследуют.
Прескаленная биопсия лимфатических узлов.
С целью определения состояния увеличенных надключичных,
нижних шейных лимфатических узлов помимо пункции при
необходимости (отрицательный результат, необходимость
морфологического и иммуногистохимического типирования
изменений) выполняют их биопсию.
63. Медиастиноскопия
МЕДИАСТИНОСКОПИЯДля дифференциальной
диагностики лимфаденопатии
средостения и при
невозможности использования
менее инвазивных методов
выполняют медиастиноскопию.
Чаще биопсируют группы
претрахеальных,
паратрахеальных лимфатических
узлов, реже - субаортальных и
бифуркационных.
64. Диагностическая видеоторакоскопия и торакотомия
ДИАГНОСТИЧЕСКАЯ ВИДЕОТОРАКОСКОПИЯ ИТОРАКОТОМИЯ
Диагностические операции в большей степени показаны больным
периферическим шаровидным образованием в легком, когда
совокупность результатов перечисленных ранее методов диагностики
не позволяет верифицировать процесс, а вероятность
злокачественной опухоли остается высокой.
После интраоперационной ревизии и срочной морфологической
диагностики, в зависимости от клинической ситуации, операцию
завершают адекватным объемом удаления легочной ткани, а при
злокачественном процессе дополняют медиастинальной
лимфаденэктомией.
Показаниями к диагностической видеоторакоскопии является
• экссудативный плеврит неясной этиологии;
• первичные опухоли плевры;
• необходимость определения стадии рака легкого;
• метастазы опухоли в легком и по плевре;
• диссеминированные заболевания легких;
• злокачественные опухоли средостения;
• лимфаденопатия средостения.
65.
Методы исследований функционального состояниялегких:
функция внешнего дыхания
Анализ газового состава крови
Перфузионная пульмоносцинтиграфия
Иммуногистохимическое, иммуноцитохимическое
исследование образцов опухолевой ткани для
уточнения органопринадлежности и
гистогенеза опухоли (TTF1, CK7, P63, P40)
Молекулярно-генетические исследования образцов
опухолевой ткани (гистологический тип:
аденокарцинома) для выявления специфических 13
активирующих мутаций гена EGFR и транслокации гена
ALK.
66. Определение опухолевых маркеров
ОПРЕДЕЛЕНИЕ ОПУХОЛЕВЫХ МАРКЕРОВОпухолевые маркеры могут помочь в
дифференциальной диагностике и оценке
эффективности проводимого лечения.
При раке легкого, в зависимости от его
гистологической структуры, возможно определение
следующих маркеров:
-нейронспецифическая энолаза (НСЕ) и -раковоэмбриональный антиген (РЭА) при мелкоклеточном;
-цитокератиновый фрагмент (CYFRA 21-1), маркер
плоскоклеточного рака (SCC), РЭА при
плоскоклеточном;
-РЭА, CYFRA 21-1, СА-125 при аденокарциноме;
-CYFRA 21-1, SCC, РЭА при крупноклеточном раке.
67. НЕМЕЛКОКЛЕТОЧНЫЙ РАК ЛЕГКОГО. ВЫБОР МЕТОДА ЛЕЧЕНИЯ
ХИРУРГИЧЕСКОЕВМЕШАТЕЛЬСТВО
(РАДИКАЛЬНЫЕ,
ПАЛЛИАТИВНЫЕ,
ЭКСПЛОРАТИВНЫЕ ОПЕРАЦИИ)
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
(ЛУЧЕВОЕ, ХИМИО-ЛУЧЕВОЕ
ЛЕЧЕНИЕ И ХИМИОТЕРАПИЯ)
/БИОТЕРАПИЯ/
КОМБИНИРОВАННОЕ ЛЕЧЕНИЕ
СИМПТОМАТИЧЕСКОЕ ЛЕЧЕНИЕ
68. ЛЕЧЕНИЕ РАКА ЛЕГКОГО
ЛЕЧЕНИЕ РАКА ЛЕГКОГООсновные применяемые методы
лечения:
Хирургическое лечение
Лучевая терапия
Полихимиотерапия
Лечение проводится в зависимости от
стадии процесса:
I стадия – хирургическое лечение.
II стадия – комбинированное лечение.
III стадия- комбинированное лечение
IV стадия – полихимиотерапия
Лечение мелкоклеточного рака легкого
– комплексное
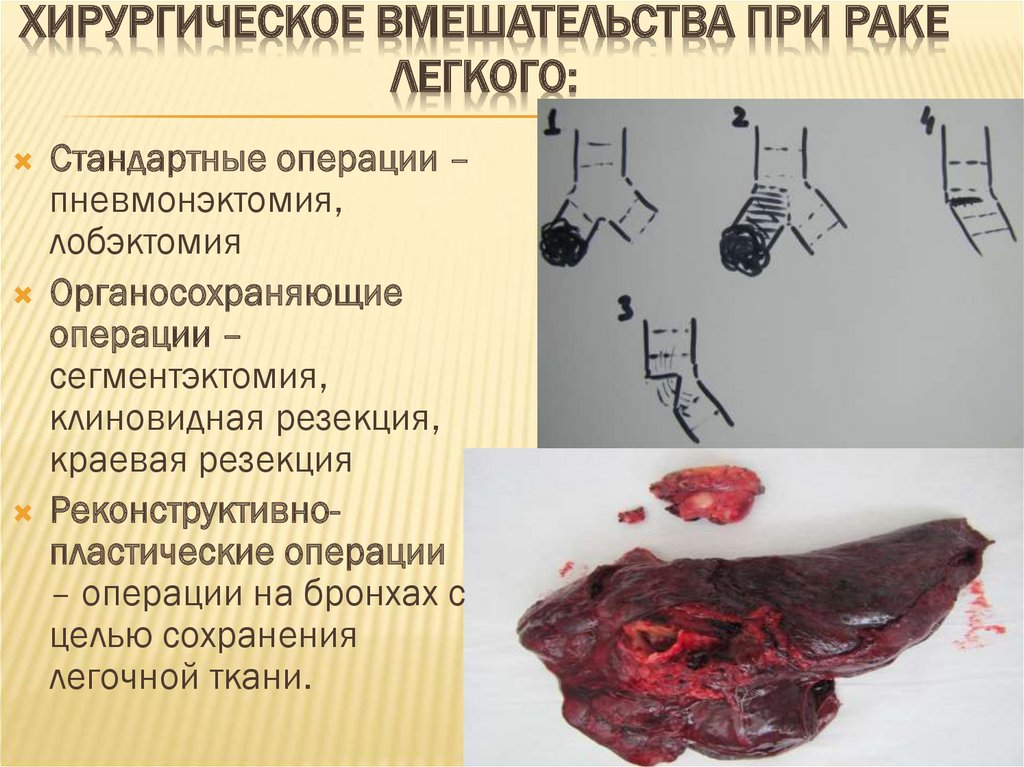
69. Хирургическое вмешательства при раке легкого:
ХИРУРГИЧЕСКОЕ ВМЕШАТЕЛЬСТВА ПРИ РАКЕЛЕГКОГО:
Стандартные операции –
пневмонэктомия,
лобэктомия
Органосохраняющие
операции –
сегментэктомия,
клиновидная резекция,
краевая резекция
Реконструктивнопластические операции
– операции на бронхах с
целью сохранения
легочной ткани.
70.
71. По характеру выполнения операции подразделяют на радикальные и паллиативные.
ПО ХАРАКТЕРУ ВЫПОЛНЕНИЯ ОПЕРАЦИИ ПОДРАЗДЕЛЯЮТНА РАДИКАЛЬНЫЕ И ПАЛЛИАТИВНЫЕ.
Под радикальной операцией (R0) подразумевают
онкологически обоснованное удаление пораженного органа
или его резекцию в пределах здоровых тканей с клетчаткой и
лимфатическими узлами зон регионарного
метастазирования, включая средостенные.
Радикальность вмешательства обязательно подтверждают
результатами срочного (интраоперационного) и планового
морфологического исследований тканей по краю резекции.
Операцию считают паллиативной при микроскопическом (R1)
выявлении опухолевых клеток по линии резекции бронха,
сосудов, легочной ткани, дополнительно резецированных
структур и органов, а также визуально (R2) определяемой
опухоли в оставшейся части легкого, на органах и структурах
средостения, плевре, при опухолевом плеврите или
перикардите, неполном удалении метастатических
внутригрудных лимфатических узлов
72. Абсолютными онкологическими противопоказаниями к операции на легком при злокачественных опухолях являются:
АБСОЛЮТНЫМИ ОНКОЛОГИЧЕСКИМИПРОТИВОПОКАЗАНИЯМИ К ОПЕРАЦИИ НА ЛЕГКОМ ПРИ
ЗЛОКАЧЕСТВЕННЫХ ОПУХОЛЯХ ЯВЛЯЮТСЯ:
морфологически подтвержденные метастазы в отдаленных
лимфатических узлах (шейные, аксилярные, надключичные)
или внутренних органах и тканях (головной мозг, плевра,
печень, почки, надпочечники и др.);
обширное прорастание первичной опухоли или метастазов в
трахею, аорту, слизистую пищевода, дистальную треть
противоположного главного бронха, верхнюю полую вену с
образованием внутрипросветного опухолевого тромба,
особенно в ее интраперикардиальном фрагменте;
вовлечение в опухолевый процесс легочного ствола, правой
плечеголовной, левой общей сонной и подключичной
артерий;
опухолевая инфильтрация клетчатки средостения;
специфический плеврит, перикардит.
73. Лучевая терапия
ЛУЧЕВАЯ ТЕРАПИЯЛучевая терапия: Радикальная программа
лучевой терапии – СОД 56-66 Гр.
Паллиативная лучевая терапия СОД – 36-40 Гр.
Послеоперационная лучевая терапия при
комбинированном лечении – 30-36 Гр.
При проведении лучевой терапии применяется
метод мелкофракционного облучения РОД 2 Гр.
74.
НЕМЕЛКОКЛЕТОЧНЫЙ РАК ЛЕГКОГО. ЛУЧЕВАЯ ТЕРАПИЯ(РАДИКАЛЬНАЯ, ПАЛЛИАТИВНАЯ, СИМПТОМАТИЧЕСКАЯ) ПРЕД- И ПОСЛЕОПЕРАЦИОННАЯ
*)
ДИСТАНЦИОННАЯ
(Рентгеновский аппарат, гамма-аппарат /Со60/, ускоритель
электронов)
ВНУТРИПОЛОСТНАЯ (After-loading technique - отсроченная доставка источника
облучения)
СОЧЕТАНИЕ МЕТОДОВ позволяет получить бόльшую дозу облучения в опухоли
при меньшей лучевой нагрузке на окружающие ткани
ТРЕБУЕМАЯ ДОЗА ОБЛУЧЕНИЯ
ПРИ РАКЕ ЛЕГКОГО СОСТАВЛЯЕТ
60 Гр ЗА 6 НЕДЕЛЬ
ЛУЧЕВАЯ ТЕРАПИЯ ПОЗВОЛЯЕТ
ДОБИТЬСЯ 15% 3-летней
ВЫЖИВАЕМОСТИ
НО ХАРАКТЕРИЗУЕТСЯ
ЗНАЧИТЕЛЬНОЙ ЧАСТОТОЙ
РЕЦИДИВОВ
(ПРОДОЛЖЕННОГО РОСТА ОПУХОЛИ)
75.
ЛУЧЕВАЯ ТЕРАПИЯРентгеновский аппарат,
гамма-аппарат /Со60/,
ускоритель электронов)
Распределение поглощенной дозы в процентах от экспозиционной
125
125
100
100
200Кв
90
80
75
71
25 МэВ
60
60
50
50
4040
1 МэВ
25
20
15
20
10
5
0
0
0
5
10
15
20
25
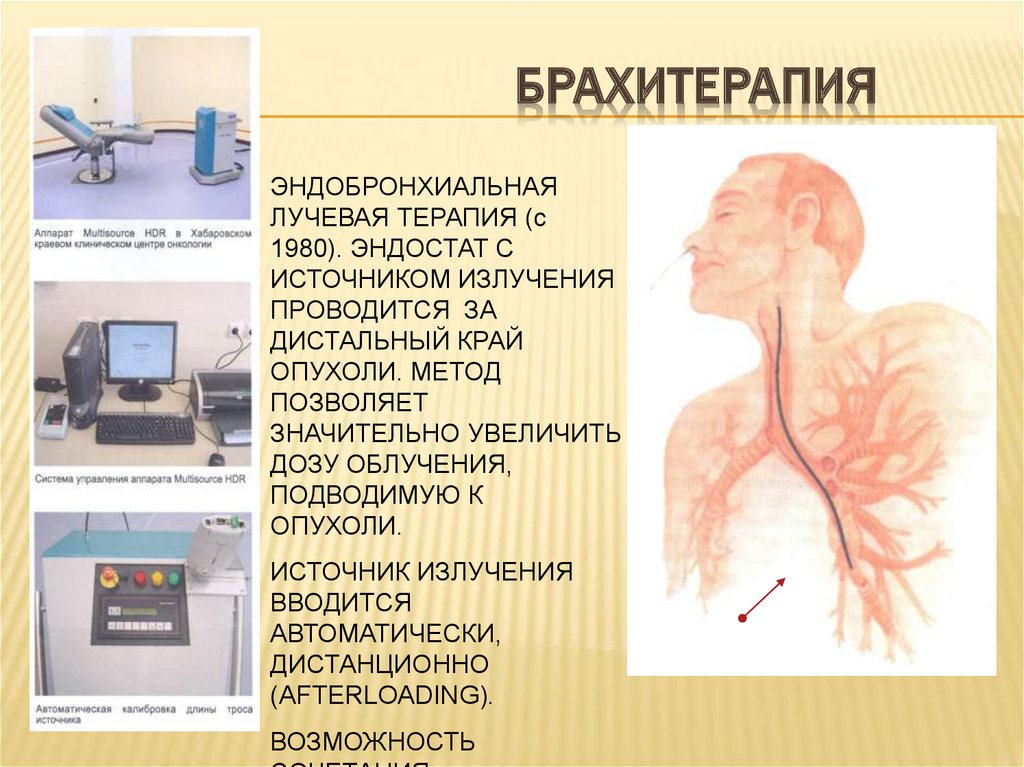
76. БРАХИТЕРАПИЯ
ЭНДОБРОНХИАЛЬНАЯЛУЧЕВАЯ ТЕРАПИЯ (c
1980). ЭНДОСТАТ С
ИСТОЧНИКОМ ИЗЛУЧЕНИЯ
ПРОВОДИТСЯ ЗА
ДИСТАЛЬНЫЙ КРАЙ
ОПУХОЛИ. МЕТОД
ПОЗВОЛЯЕТ
ЗНАЧИТЕЛЬНО УВЕЛИЧИТЬ
ДОЗУ ОБЛУЧЕНИЯ,
ПОДВОДИМУЮ К
ОПУХОЛИ.
ИСТОЧНИК ИЗЛУЧЕНИЯ
ВВОДИТСЯ
АВТОМАТИЧЕСКИ,
ДИСТАНЦИОННО
(AFTERLOADING).
ВОЗМОЖНОСТЬ
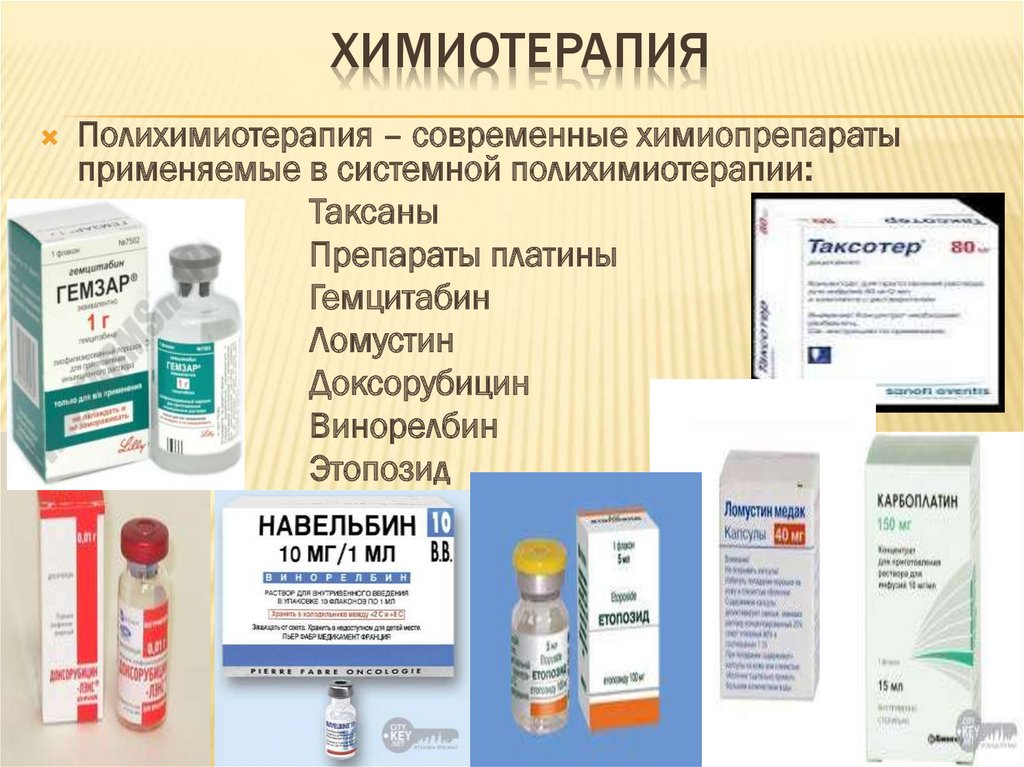
77. химиотерапия
ХИМИОТЕРАПИЯПолихимиотерапия – современные химиопрепараты
применяемые в системной полихимиотерапии:
Таксаны
Препараты платины
Гемцитабин
Ломустин
Доксорубицин
Винорелбин
Этопозид
78. МЕЛКОКЛЕТОЧНЫЙ РАК
ПРИ РАКЕ ЛЕГКОГО20-30% СЛУЧАЕВ СОСТАВЛЯЕТ
МЕЛКОКЛЕТОЧНЫЙ РАК
При установлении диагноза МКРЛ
у 60% больных выявляется распространенный
процесс
и лишь у 40% - локализованный.
79. Активность цитостатиков при МКРЛ (сводные данные)
МКРЛАКТИВНОСТЬ
ЦИТОСТАТИКОВ
ПРИ МКРЛ
(СВОДНЫЕ
ДАННЫЕ)
Препараты
Активность
Циклофосфан
25-31%
Ифосфамид
20-25%
Доксорубицин
20-25%
Винкристин
25-40%
Цисплатин
18-20%
Карбоплатин
20-40%
Таксол
36-48%
Таксотер
25-30%
Гемцитабин
14-27%
Топотекан
20-39%
Иринотекан
26-47%
Навельбин
16-27%
Этопозид
28-50%
80. Онкогены, опухолево-супрессорные гены и хромосомальные нарушения при раке легкого
НАБЛЮДЕНИЕпосле радикального лечения НМРЛ следует
проводить каждые 6 месяцев в течение
первых двух лет, а затем ежегодно с оценкой
физикального состояния и выполнением
компьютерной томографии.























































 medicine
medicine