Similar presentations:
Корь. Паротит. Краснуха
1.
Корь. Паротит. Краснуха.2.
ВИРУС КОРИКорь – острая вирусная
антропонозная инфекция,
протекающая с интоксикацией,
катаральным поражением верхних
дыхательных путей и образованием
пятнисто-папулезной сыпи.
Возбудитель относится к семейству
Paramyxoviridae, подсемейству
Paramyxovirinae, родуMorbillivirus.
3.
Структура. Размер вириона колеблется от 150 до 250 нм.Геном представлен однонитевой нефрагментированной
(-)РНК-нитью.
Культивирование. Вирус культивируют на первичнотрипсинизированных культурах клеток почек обезьян и
человека, перевиваемых линиях культур клеток HeLa,
Vero. Размножение вируса сопровождается
образованием гигантских многоядерных клеток
симпластов и синтициев.
Резистентность. Вирус кори малоустойчив во внешней
среде, он быстро погибает под действием солнечных и
ультрафиолетовых лучей, чувствителен к эфиру.
Репродукция. Все процессы экспрессии вирусного
генома происходят в цитоплазме.
4.
Эпидемиология. Источником инфекцииявляется больной человек, который
становится заразным с последнего дня
инкубационного периода идо 4–5-го
дня после появления сыпи. Через пять
дней после появления сыпи больной не
заразен.
Путь передачи – воздушно-капельный.
Механизм передачи аэрозольный,
редко – контактный, поскольку вирус
выделяется с мочой.
5.
6.
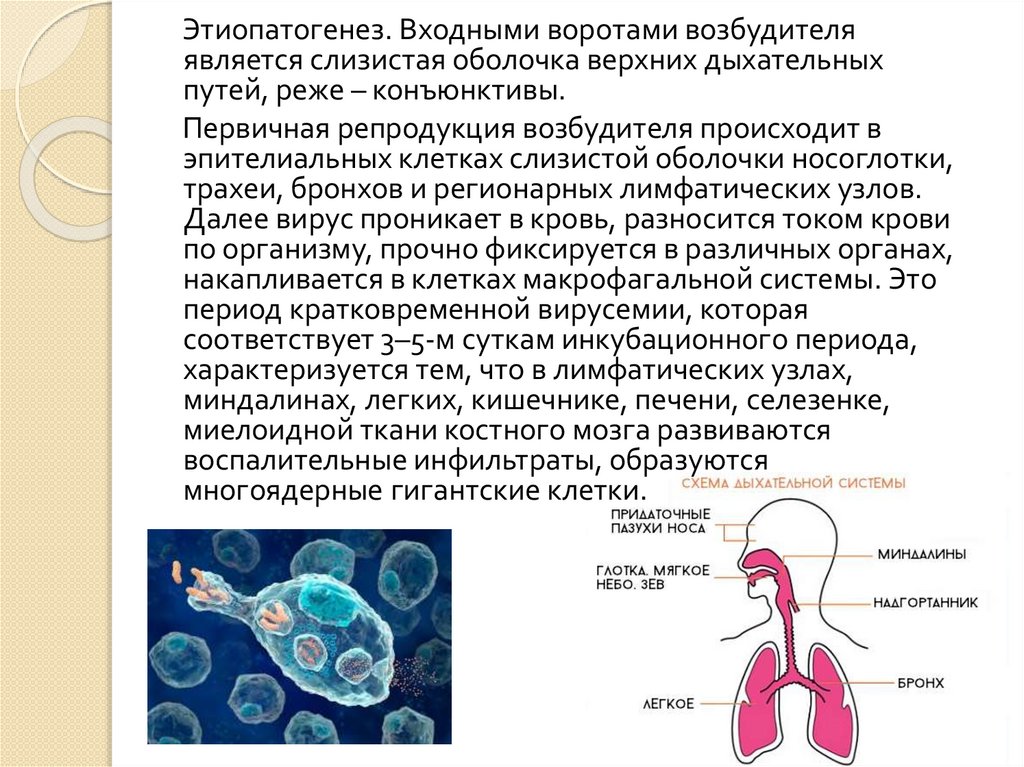
Этиопатогенез. Входными воротами возбудителяявляется слизистая оболочка верхних дыхательных
путей, реже – конъюнктивы.
Первичная репродукция возбудителя происходит в
эпителиальных клетках слизистой оболочки носоглотки,
трахеи, бронхов и регионарных лимфатических узлов.
Далее вирус проникает в кровь, разносится током крови
по организму, прочно фиксируется в различных органах,
накапливается в клетках макрофагальной системы. Это
период кратковременной вирусемии, которая
соответствует 3–5-м суткам инкубационного периода,
характеризуется тем, что в лимфатических узлах,
миндалинах, легких, кишечнике, печени, селезенке,
миелоидной ткани костного мозга развиваются
воспалительные инфильтраты, образуются
многоядерные гигантские клетки.
7.
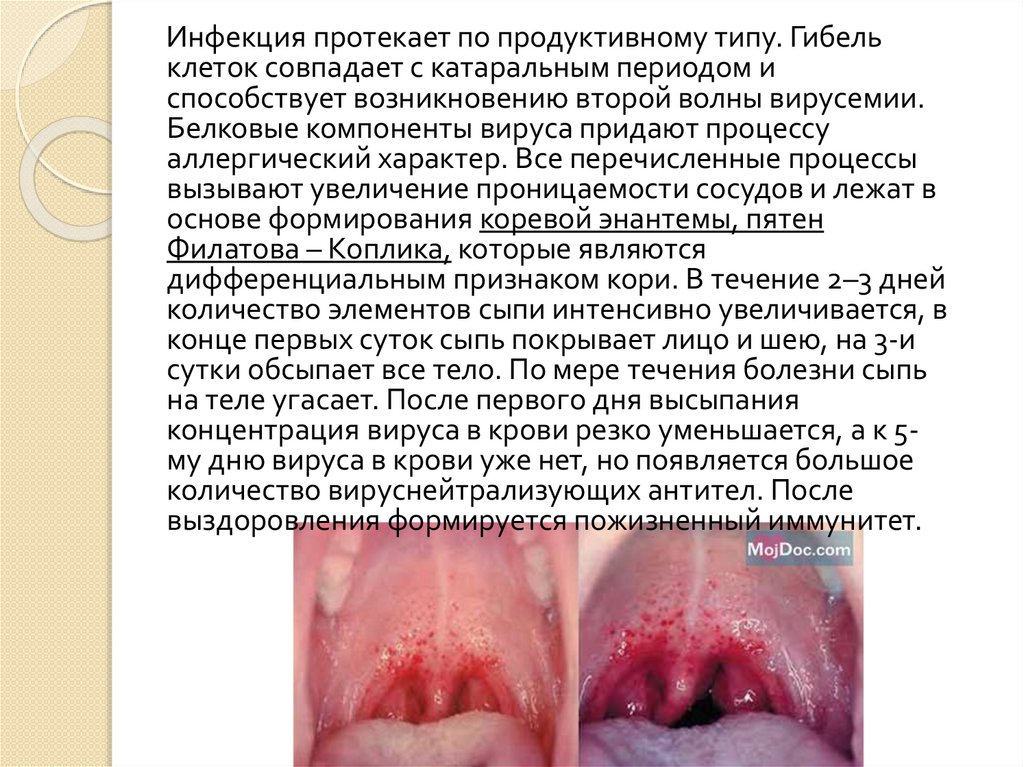
Инфекция протекает по продуктивному типу. Гибельклеток совпадает с катаральным периодом и
способствует возникновению второй волны вирусемии.
Белковые компоненты вируса придают процессу
аллергический характер. Все перечисленные процессы
вызывают увеличение проницаемости сосудов и лежат в
основе формирования коревой энантемы, пятен
Филатова – Коплика, которые являются
дифференциальным признаком кори. В течение 2–3 дней
количество элементов сыпи интенсивно увеличивается, в
конце первых суток сыпь покрывает лицо и шею, на 3-и
сутки обсыпает все тело. По мере течения болезни сыпь
на теле угасает. После первого дня высыпания
концентрация вируса в крови резко уменьшается, а к 5му дню вируса в крови уже нет, но появляется большое
количество вируснейтрализующих антител. После
выздоровления формируется пожизненный иммунитет.
8.
Профилактика.Живые моновакцины:
1. Живая коревая вакцина, сухая – содержит живой аттенуированный вирус
кори.
2. Рувакс– содержит живой аттенуированный вирус кори.
Комбинированные вакцины:
1. Культуральная живая вакцина паротитно-коревая.
2. «Приорикс» – комбинированная вакцина против кори, паротита,
краснухи.
3. «ММR2» – комбинированная вакцина против кори, паротита, краснухи.
4. «Руди-Рувакс» – комбинированная вакцина против кори и краснухи.
Согласно плановой календарной профилактике, прививкам подлежат дети
с 12 месяцев, не болевшие корью, а также контактные лица в
эпидемиологических очагах инфекции.
9.
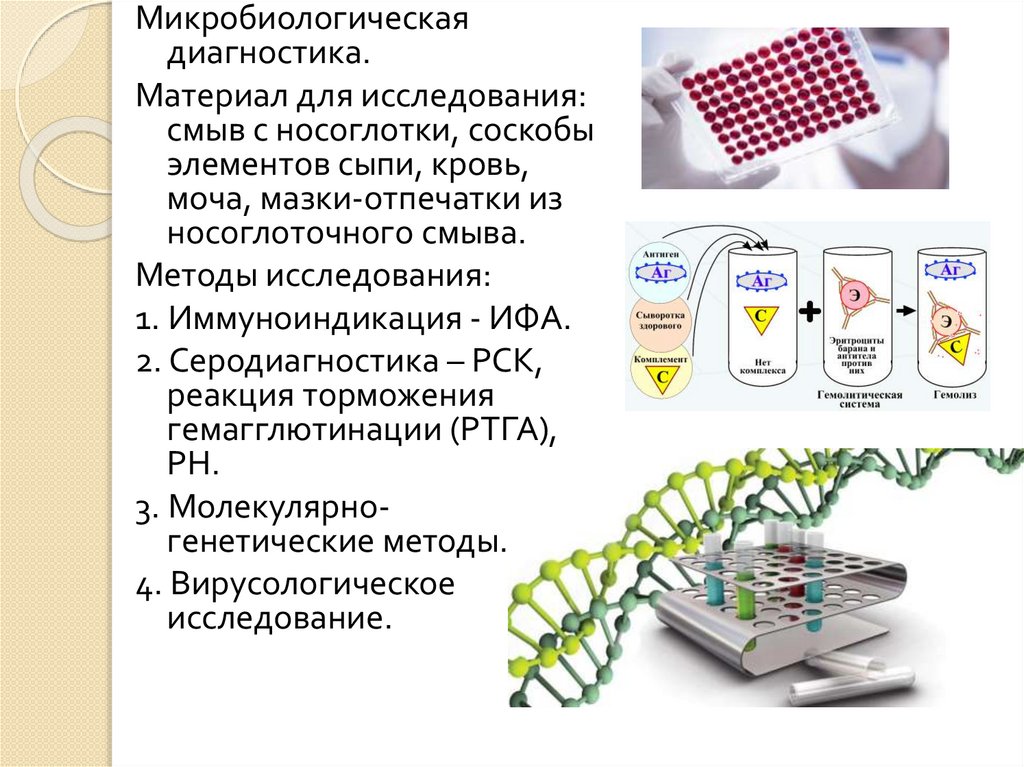
Микробиологическаядиагностика.
Материал для исследования:
смыв с носоглотки, соскобы
элементов сыпи, кровь,
моча, мазки-отпечатки из
носоглоточного смыва.
Методы исследования:
1. Иммуноиндикация - ИФА.
2. Серодиагностика – РСК,
реакция торможения
гемагглютинации (РТГА),
РН.
3. Молекулярногенетические методы.
4. Вирусологическое
исследование.
10.
Эпидемический паротит – острая антропонознаявирусная инфекция, которая характеризуется
общей интоксикацией, поражением околоушных
слюнных желез и других железистых органов и
нервной системы, передается воздушнокапельным механизмом.
Вирус относится к семейству Paramyxoviridae,
роду Rubulavirus.
Структура. Относится к РНК-содержащим
вирусам, имеет сферическую форму, его размеры
– от 150 до 200 нм. Имеется однонитевая
нефрагментированная (-)РНК, суперкапсидная
оболочка.
11.
Культивирование. Культивированиевирусов проводят на культуре клеток и
куриных эмбрионов (чаще всего 7–8
дневных куриных эмбрионов), клеток
ткани макак резус, почек обезьян,
эмбрионов человека, зеленых мартышек,
а также в перевиваемых культурах
клеток HeLa, амниона человека, почек
сирийского хомячка.
Антигенное строение. Обнаружен один
серотип вируса. Вирус содержит два
антигена: V– АГ – поверхностный; S – АГ –
растворимый.
Репродукция. Репродукция вируса
паротита происходит в цитоплазме
зараженных клеток медленно, в течение
24 часов.
Резистентность. Вирус обладает низкой
устойчивостью к факторам внешней
среды. Обладает устойчивостью к
воздействию низких температур.
12.
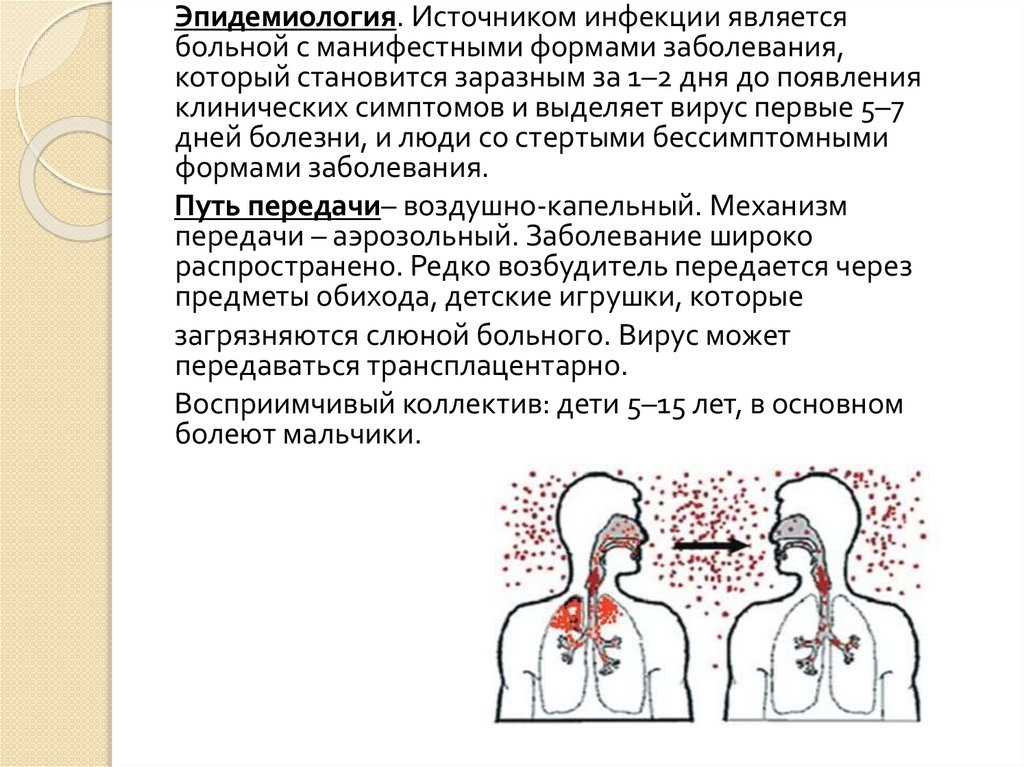
Эпидемиология. Источником инфекции являетсябольной с манифестными формами заболевания,
который становится заразным за 1–2 дня до появления
клинических симптомов и выделяет вирус первые 5–7
дней болезни, и люди со стертыми бессимптомными
формами заболевания.
Путь передачи– воздушно-капельный. Механизм
передачи – аэрозольный. Заболевание широко
распространено. Редко возбудитель передается через
предметы обихода, детские игрушки, которые
загрязняются слюной больного. Вирус может
передаваться трансплацентарно.
Восприимчивый коллектив: дети 5–15 лет, в основном
болеют мальчики.
13.
Этиопатогенез. Вирус проникает в организм черезслизистые оболочки верхних дыхательных путей.
Возможно проникновение через слизистую ротовой
полости и конъюнктиву. Инкубационный период
продолжается 14–21 день. После первичной репродукции
вируса в клетках слизистых оболочек он проникает в
кровь, возникает первичная вирусемия. Вирус обладает
тропностью к интерстициальной ткани железистых
органов и нервной ткани. Далее происходит
гематогенная диссеминация вируса, он проникает в
первую очередь в слюнные железы (околоушные,
подчелюстные, подъязычные) и размножается в них.
Происходит воспалительная реакция, которая
локализуется, главным образом, около слюнных
выводных протоков и кровеносных сосудов. Развивается
отек, инфильтрация соединительной ткани, происходит
некроз железистого эпителия. К осложнениям паротита
относятся панкреатит, менингоэнцефалит, у лиц
мужского пола – орхит (поражение яичек часто приводит
к их атрофии), у лиц женского пола – оофорит.
14.
Различают следующиеклинические формы
инфекции:
1. Железистая форма–
поражение железистых
органов (паротит,
орхит).
2. Нервная– поражение
ЦНС (менингит,
менингоэнцефалит).
3. Комбинированная–
поражение ЦНС и
железистых органов.
Постинфекционный
иммунитет
длительный, стойкий.
15.
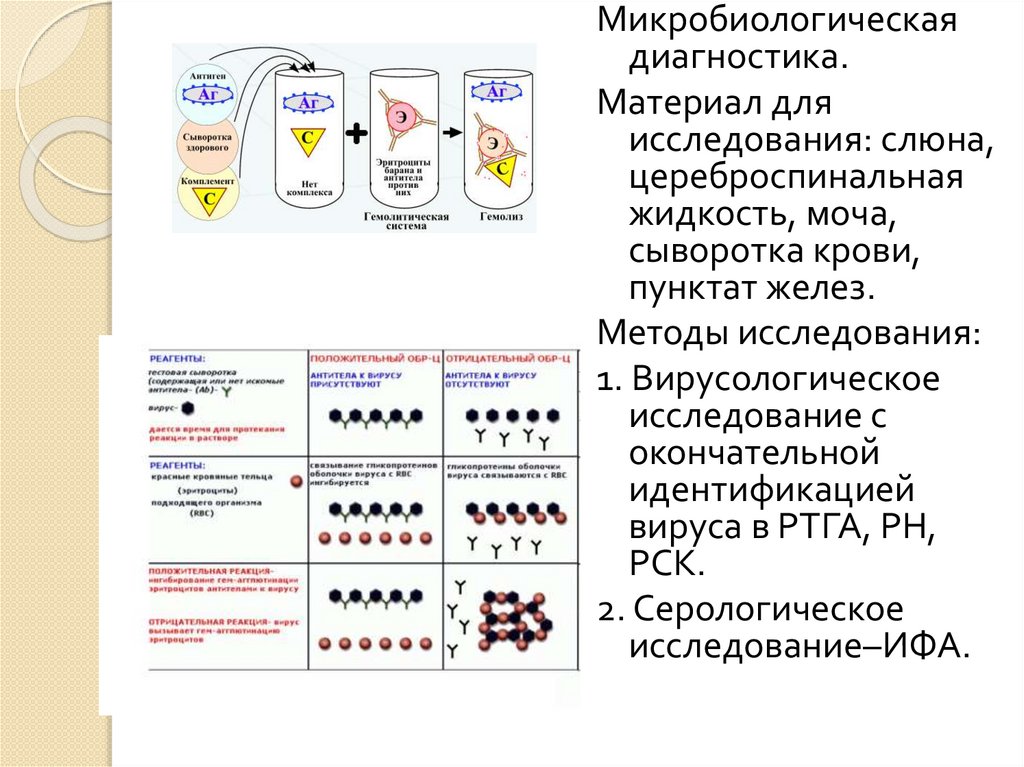
Микробиологическаядиагностика.
Материал для
исследования: слюна,
цереброспинальная
жидкость, моча,
сыворотка крови,
пунктат желез.
Методы исследования:
1. Вирусологическое
исследование с
окончательной
идентификацией
вируса в РТГА, РН,
РСК.
2. Серологическое
исследование–ИФА.
16.
Специфическаяпрофилактика
проводится:
1) живой паротитной
культуральной
вакциной;
2) комбинированными
вакцинами:
1. «MMR2» – вакцина
против кори, паротита,
краснухи.
2. «Приорикс» – вакцина
против паротита, кори,
краснухи.
17.
Краснуха – острая вирусная антропонознаяинфекция с аэрозольным и вертикальным путем
передачи возбудителя, которая характеризуется
проявлением экзантемы, генерализованной
лимфаденопатии, лихорадочного состояния и
тератогенным действием.
Возбудитель: вирус краснухи относится к
семейству Togaviridae, роду Rubivirus.
Структура. Форма вируса – сферическая, диаметр
вириона – от 50 до 70 нм. Геном вируса
представлен однонитевой (+)РНК, тип симметрии
нуклеокапсида – кубический, имеется
суперкапсидная оболочка.
18.
Антигенное строение. Существует одинсеротип вируса.
Культивирование. Культивирование
вируса проводят в первичных культурах
клеток амниона человеческого
эмбриона, приматов и почек кролика.
Резистентность. Вирус во внешней
среде быстро инактивируется под
воздействием ультрафиолетовых лучей.
При комнатной температуре вирус
способен сохраняться в течение
нескольких часов.
19.
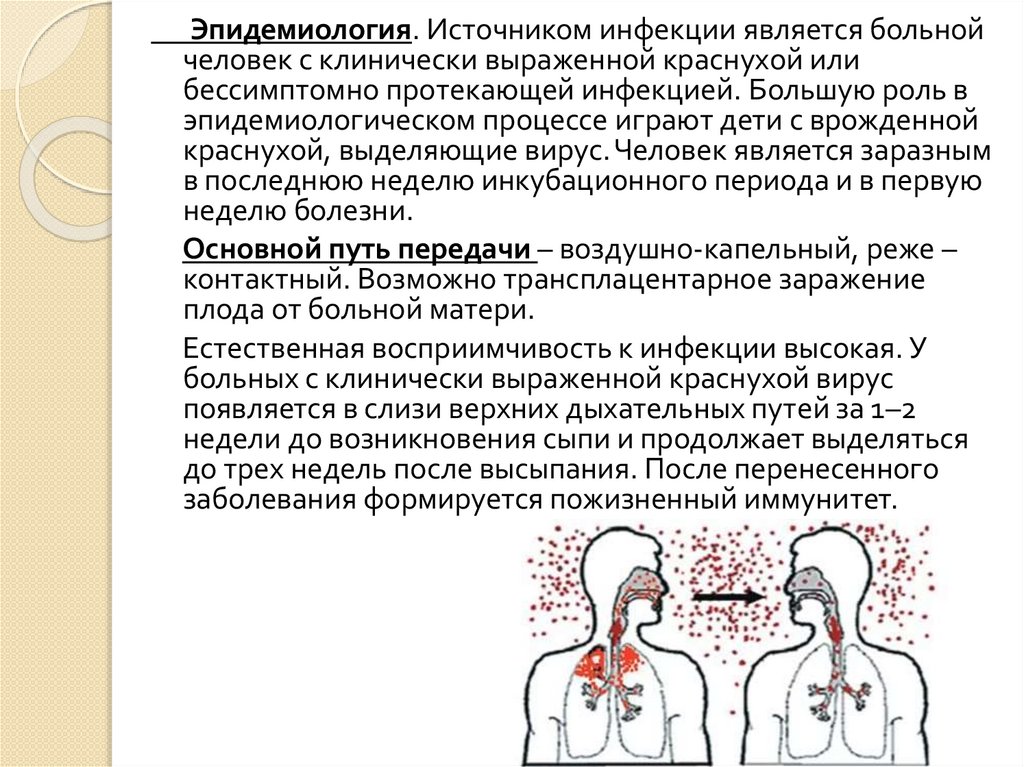
Эпидемиология. Источником инфекции является больнойчеловек с клинически выраженной краснухой или
бессимптомно протекающей инфекцией. Большую роль в
эпидемиологическом процессе играют дети с врожденной
краснухой, выделяющие вирус. Человек является заразным
в последнюю неделю инкубационного периода и в первую
неделю болезни.
Основной путь передачи – воздушно-капельный, реже –
контактный. Возможно трансплацентарное заражение
плода от больной матери.
Естественная восприимчивость к инфекции высокая. У
больных с клинически выраженной краснухой вирус
появляется в слизи верхних дыхательных путей за 1–2
недели до возникновения сыпи и продолжает выделяться
до трех недель после высыпания. После перенесенного
заболевания формируется пожизненный иммунитет.
20.
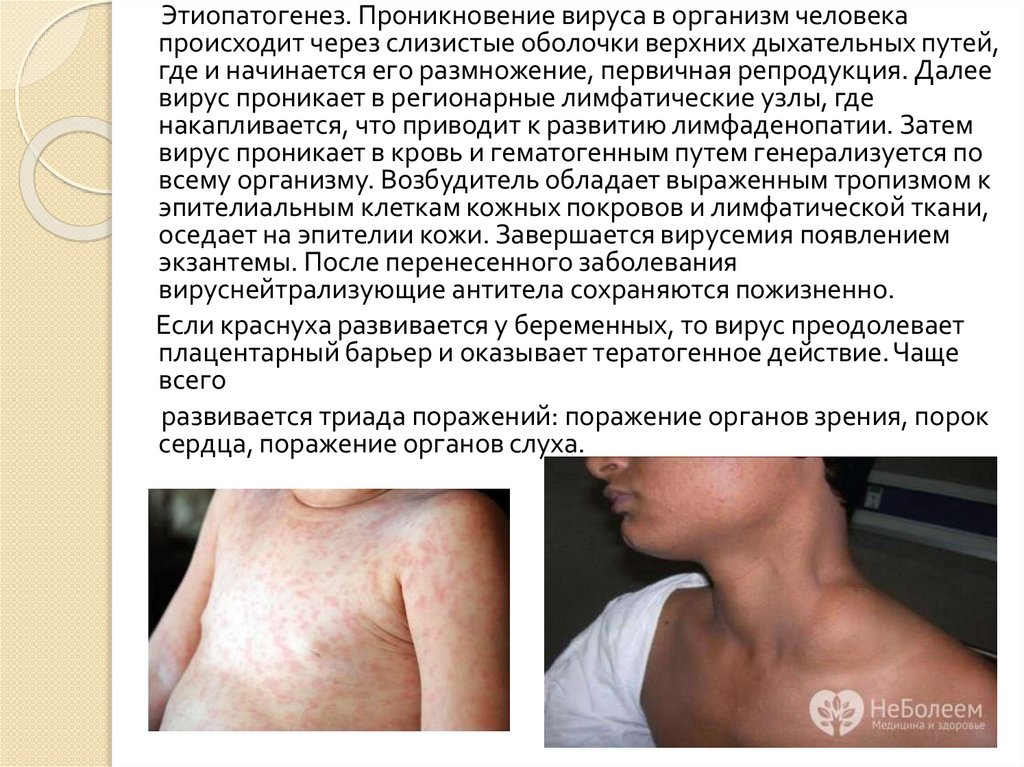
Этиопатогенез. Проникновение вируса в организм человекапроисходит через слизистые оболочки верхних дыхательных путей,
где и начинается его размножение, первичная репродукция. Далее
вирус проникает в регионарные лимфатические узлы, где
накапливается, что приводит к развитию лимфаденопатии. Затем
вирус проникает в кровь и гематогенным путем генерализуется по
всему организму. Возбудитель обладает выраженным тропизмом к
эпителиальным клеткам кожных покровов и лимфатической ткани,
оседает на эпителии кожи. Завершается вирусемия появлением
экзантемы. После перенесенного заболевания
вируснейтрализующие антитела сохраняются пожизненно.
Если краснуха развивается у беременных, то вирус преодолевает
плацентарный барьер и оказывает тератогенное действие. Чаще
всего
развивается триада поражений: поражение органов зрения, порок
сердца, поражение органов слуха.
21.
Микробиологическаядиагностика.
Материал для
исследования:
носоглоточное
отделяемое, кровь,
взятая до появления
сыпи, при подозрении
на врожденную
краснуху проводят
микробиологическое
исследование мочи,
фекалий, секционного
материала.
Методы исследования:
1. Серодиагностика–
ИФА и РИА.
2. Молекулярногенетические методы.
22.
Профилактика.Специфическая профилактика основана на введении вакцин.
Живые моновакцины:
1. «Рудивакс» – вакцина против краснухи.
2. «Эрвевакс» – содержит живой аттенуированный вирус краснухи.
3. Вакцина против краснухи живая лиофилизированная.
Комбинированные вакцины:
1. «MMR2» – вакцина против кори, паротита и краснухи.
2. «Приорикс» – вакцина против кори, паротита и краснухи.
3. «Руди-Рувакс» – вакцина против кори и краснухи.
Экстренная профилактика краснухи.
В случае контактна беременной с больным краснухой необходимо
определить у нее напряженность иммунитета. Если обнаружены
антитела, женщина считается иммунной. Если антитела
отсутствуют, то кровь исследуют повторно через 4–5 недель. При
положительном повторном результате женщине предлагают
прервать беременность.













 medicine
medicine








