Similar presentations:
Корь. Краснуха
1. Корь. Краснуха.
Доцент кафедры детских инфекционных болезнейк.м.н. Богвилене Яна Анатольевна
2. ЦЕЛЬ ЛЕКЦИИ
Научитьдиагностике,
лечению,
профилактике экзантемных заболеваний,
протекающих с пятнисто – папулезной
сыпью (корь, краснуха)
3. ПЛАН ЛЕКЦИИ
Историческиеданные,
современное
состояние заболеваемости, этиология,
эпидемиология,
патогенез,
классификация, клиника, диагностика,
лечение, профилактика кори и краснухи
4. КОРЬ
остроеинфекционное
заболевание,
вызываемое
вирусом кори, передающееся
воздушно – капельным путем,
характеризующееся
лихорадкой,
нарастающим
синдромом
интоксикации,
выраженным
катаральным
синдромом,
поражением
слизистых оболочек полости
рта, наличием пятнисто –
папулезной сыпи с переходом
в пигментацию
5.
В мире ежегодно болели корью до 140 млн. детей, из них каждый 20-йумирал (7 млн.)
При введении в практику активной иммунизации (в 1963 г. в США –
оказалась неэффективной, в
1967 г. в России) удалось снизить
заболеваемость, но поскольку охват прививками повсеместно не был
высоким, до 1990 г. в мире ежегодно болели корью 30-40 млн. детей и 1
млн. умирал.
6.
В 1990 г. Всемирная конференция главгосударств определила 2 задачи:
снизить заболеваемость корью к 1995 г.
на 90%, смертность на 95%.
7. Элиминация кори и краснухи и предупреждение врожденной краснушной инфекции (к 2010 г.)
Европейская цель:Элиминация кори и краснухи и
предупреждение врожденной
краснушной инфекции (к 2010 г.)
8. Программа элиминации кори в Российской Федерации (приказ МЗ РФ от 19.08.02 № 270)
Цель –элиминация кори в Российской
Федерации и сертификация
территорий, свободных от этой
инфекции к 2010 году
Первый
этап
(2002-2004
гг.)–
достижение
повсеместной
стабилизации
показателей
заболеваемости
корью
на
спорадическом уровне на всех территориях
России.
Второй этап (2005-2007 гг.) – создание
условий
для
предупреждения возникновения случаев кори и
полного искоренения коревой инфекции в
России.
Третий этап (2008-2010 гг.) –
сертификация территорий, свободных от кори.
Практически повсеместно
достигнут установленный ВОЗ
критерий элиминации кори –
менее 1 случая на миллион
населения (показатель 0,07 на
100 тыс.населения)
9. Основные условия элиминации кори на территории
Своевременное выявление, учет и лабораторноеподтверждение всех случаев кори
Высокий охват населения двумя прививками,
своевременное выявление групп риска
Молекулярно-генетическое типирование диких
штаммов вируса кори
10.
Приказ МЗ РФ от 19.08.2002 № 270«Об утверждении программы ликвидации кори на
территории Российской Федерации к 2010 году»
n
n
n
n
n
К 2010году:
- Достигнут высокий уровень охвата населения прививками
против кори – 95% и выше (в возрасте до 2-х лет, 6 лет,
взрослые до 35 лет);
- Показатель заболеваемости корью составил менее 1 случая
на 1 млн. населения
- При генотипировании циркулирующих штаммов не
выявлены эндемичные штаммы вируса кори на протяжении
последних 3-х лет
- Создана эффективная система эпиднадзора, включающая
100% обследование всех больных с подозрением на корь,
обеспечено выявление случаев кори среди больных с
экзантемными заболеваниями
11.
1200400
1960
1961
1962
1963
1964
1965
1966
1967
1968
1969
1970
1971
1972
1973
1974
1975
1976
1977
1978
1979
1980
1981
1982
1983
1984
1985
1986
1987
1988
1989
1990
1991
1992
1993
1994
1995
1996
1997
1998
1999
2000
2001
2002
2003
2004
2005
Заболеваемость корью в России
(случаев/100 тыс. нас.)
1967
1000
800
600
1987
200
0
12. Возникают крупные вспышки кори Зарегистрированный показатель заболеваемости корью* и крупные вспышки, янв. 2010 г. – сент. 2011
г.Румыния: 2765 случаев
Канада: 749 случаев
Болгария: 22 005 случаев
Афганистан: 3563 случая
Франция: 19 675 случаев
Бангладеш: 28 849 случаев
Испания: 1637 случаев
Филиппины: 12 129 случаев
Италия: 5161 случай
Индонезия: 40 263
случая
Нигер: 10 523 случая
Нигерия: 26 989 случаев
ДР Конго: 123 537 случаев
Юг Африки
(7 стран): 176 139 случаев
Эфиопия: 10 360
случаев
<0.1 (71 страна или 36%)
≥0.1 - <1 (37 стран или 19%)
≥1 - <5 (39 стран или 20%)
≥5 (39 стран или 20%)
Сомали: 14 358 случаев
Данные в штаб-квартиру ВОЗ
(9 стран или 5%)
не поступали
*Показатель на 100 тыс. населения
Источники данных: файл данных эпиднадзора DEF, отчеты от стран и
регионов
Данные получены штаб-квартирой на 12 октября 2011 г.
Указанные границы и названия, равно как и обозначения на этой карте, ни в коем случае не отражают какоголибо мнения Всемирной организации здравоохранения относительно юридического статуса какой-либо страны,
территории, города или района или их органов власти или относительно делимитации их границ. Пунктирные
линии на географических картах обозначают приблизительно границы, относительно которых пока что еще
может не быть полного согласия.. ВОЗ 2011. Все права защищены.
13.
Заболеваемость корью в Российской Федерации с 20022014 гг.3,5
3,3
Показатель на 100 тысяч
3
2,5
2,3
2
1,64
1,8
1,5
1,5
1
0,5
0
0,8
0,39
0,3
0,1 0,019 0,07
0,09
0,44
2002 2003 2004 2005 2006 2007 2008 2009 2010 2011 2012 2013 2014
годы
14. Совершенствование нормативной базы
Приняты постановления Главного государственного санитарного врачаРоссийской Федерации:
• от 08.02.2011 № 12 «О дополнительных мероприятиях по реализации
«Программы ликвидации кори на территории Российской
Федерации» (зарегистрировано в Минюсте России 10.03.2011
рег.№20044)
• от 14.09.2011 № 120 «О дополнительных мероприятиях по
ликвидации кори на территории Российской Федерации»
(зарегистрировано в Минюсте России 05.11.2011 рег.№21979)
Санитарные правила СП 3.1.2952 -11 «Профилактика кори, краснухи и эпидемического
паротита» (зарегистрированы в Минюсте России 24 ноября 2011г. № 22379)
Методические указания МУ 3.1.2943-11 «Организация и проведение серологического
мониторинга состояния коллективного иммунитета к инфекциям, управляемым
средствами специфической профилактики».
15.
Постановление Главного государственного санитарноговрача РФ от 17.04.2013 №17
«Об утверждении Программы «Профилактика кори и
краснухи в период верификации их элиминации в
Российской Федерации (2013-2015гг.)» и плана ее
реализации»
(зарегистрировано в Минюсте России рег. № 29831 30.08.2013).
Основные задачи программы:
Поддержание высокого охвата населения двумя дозами ЖКВ
Своевременное выявление случаев кори, их лабораторное
подтверждение
Активный надзор за корью
Молекулярно-генетический мониторинг штаммов вируса кори
16.
В 2010 году Всемирная ассамблея здравоохранения поставилазадачу элиминировать корь к 2015 году в 4 из 6 регионов
мира, включая Европейский регион
2015
2000
2015
2015
2015
2020
SEAR: 95% Measles
Mortality Reduction by
2015
17.
Возрастная структура и прививочныйстатус заболевших корью
Дети в структуре заболевших - 48%, из них 26% - дети в возрасте до 1
года
Среди взрослых наибольшее число заболеваний приходится на
возрастные группы 20-29 и 30-39 лет (77,6%)
Не привитые против кори дети - около 82%
Не привитые взрослые – около 70% (из числа заболевших)
Причины отсутствия прививок у детей: отказы от прививок (около 40%),
не привиты по возрасту - около 26%, медицинские отводы – около 14%
детей. Остальные - причина не установлена
Причины отсутствия прививок у заболевших взрослых: не получили
прививки по неустановленным причинам - 70%, отказы - 27%, около 3% мед.отводы
18. Заболеваемость корью в России – 2011-2019
• 2011 - 628 случаев кори в 30 регионах – 0,44/100 тыс (84,1% очагов безраспространения)
• 2012 - 2130 случаев кори в 58 регионах - 1,5/100 тыс
(84,0% очагов без распространения)
• 2013 - 2339 случаев кори в 58 регионах – 1,6/100 тыс (83,6% очагов без
распространения)
• 2014 - 4711 случаев кори в 67 регионах – 3,23/100 тыс (93,9% очагов
без распространения)
• 2015 – 840 случая кори в 47 регионах - 0,58/100 тыс (80% очагов без
распространения)
2016 - 162 случая кори - 0,11/100 тыс.
2017 - 721 случай кори - 0,49/ 100 тыс (в 54 регионах РФ)
2018 – 2539 случаев кори – 1,73/100 тыс. (в 67 регионах РФ)
• 2019 - 3251 случай кори - 2,2/100 тыс. (в 64 регионах РФ) – за 6 мес.
19.
За 2018 год максимальные показатели заболеваемости зарегистрированы на Украине (с начала
2018 г. зарегистрировано 27 тыс. случаев заболевания корью, из них более 12 тыс.- среди
детей, 16 летальных исходов), Сербии, Греции, Грузии, напряженной остается ситуация в
Румынии, Италии, Черногории, Франции. Корь распространяется на Американском континенте
(Аргентине, Бразилии, Колумбии, Эквадоре, Мексике, Перу, Канаде и США). В 2018 г.
зарегистрировано рекордное для текущего десятилетия число людей, заразившихся
вирусом кори, в 3 раза превышающее показатель за 2017 г. и в 15 раз – за 2016 г.
Летальные исходы в Европейском регионе: 2017 г. – 35, 2018.г – 73.
• В России в 2018 году, по сравнению с 2017 г., также произошел рост заболеваемости
корью (в 3,5 раза)
20.
Натерритории
22
субъектов
РФ
импортировано 101 случай кори из 21
страны. При этом 52,9% всех завозных
случаев приходилось на страны СНГ, чаще
всего импортирование наблюдалось из
Украины
Значительно
сократилось
число
территорий,
где
случаи
кори
не
регистрировались – 18 против 54 в
предыдущем году
На
43
территориях
показатель
заболеваемости корью не превысил 1,0 на
100 тыс. населения, однако в 8 субъектах
заболеваемость составила ≥ 3,0 на 100 тыс.
Генотипировано
389
случаев
кори,
отмечалась циркуляция штаммов вируса
генотипов В3 и D8
Корь в РФ, Государственный
доклад, 2018
21.
Дети - 1413 случаев (55,6%), взрослые –1126 случаев (44,4%)
Дети до 1 г. – 16,3% (231 чел.)
Максимальная заболеваемость в возрасте
1-2 и 3-6 лет
28,7% от всех заболевших взрослых
приходилось на возраст 30 лет и старше
6,2% (70 чел.) – сотрудники медицинских
организаций (42 чел. привиты, 28 – нет) в
20 субъектах РФ
Преимущественно болеют непривитые
(89,2% - дети, 77,8% - взрослые)
Значительное число заболевших среди
цыган, трудовых мигрантов, работников
вахтовым методом
Города и области с наибольшей
заболеваемостью:
Москва
и
МО,
Калужская область, Республика Дагестан,
Ингушетия, Северная Осетия – Алания,
Чеченская республика, Ставропольский
край. Центральный округ – 1515 сл. (59,7%),
Южный ФО – 193 сл. (7,6%), СевероКавказский ФО – 436 сл. (17,2%)
22. Очаги корив РФ в 2018 г.
Зарегистрировано 1728 очагов, из них 83,6% без распространенияинфекции
284 очага (16,4%) имели распространение кори и привели к
заболеванию 1095 чел.
108 очагов зарегистрировано в детских учреждениях, заболело 172
чел. (156 детей и 16 сотрудников) в 21 субъекте РФ
Заносы кори в 113 медицинских организаций в 33 субъектах РФ
В 39 медицинских организациях возникло распространение кори в
24 субъектах РФ, заболело 210 чел.
Основная причина заносов и распространения кори в
медицинских учреждениях – диагностические ошибки!!!
23. Особенности распространения кори на территории РФ в 2019 г.
За период с января по июнь 2019 г. зарегистрирован 3251 случай кори(2,21 на 100 тыс. населения)
Заболеваемость в 1,9 раза выше аналогичного периода 2018 г.
В 7 субъектах РФ зарегистрировано 70% всех случаев кори (Москва –
1198, МО – 424, Республика Дагестан - 326, Республика Крым – 159,
Астраханская обл.- 173, Ивановская обл. – 98, Новосибирская обл. –
96)
Постановление Главного государственного санитарного врача РФ от 06.03.2019 г.
№ 2 «О проведении подчищающей иммунизации против кори на территории
РФ» - в срок с 01.04.2019 по 01.10.2019 провести в субъектах РФ мероприятия по
подчищающей иммунизации против кори населения, а также трудовых
мигрантов, не привитых против кори
24. Распространению кори способствуют:
Отсутствие должной настороженности овозможности развития кори
Отсутствие активной иммунизации против
кори
25. Красноярский край
Для достижения и верификацииэлиминации кори и краснухи на
территории Красноярского края к
2020 г. утверждена программа
«Элиминация кори и краснухи на
территории Красноярского края в
2016-2020 гг.», намечен
мероприятий по ее реализации.
26.
В последние годы случаи заболевания были вызваны генотипами D 4 и D 8,характерные для Узбекистана, Кыргызстана, Индии, Тайланда, Гонконга, Китая и стран
Европы
27. Заболеваемость корью среди детей от 0 до 17 лет по Красноярскому краю
28. Заболеваемость корью среди детей от 0 до 17 лет, г. Красноярск
29. Возрастной состав заболевших корью в Красноярском крае
30.
Согласно приказа Роспотребнадзора от 05.02.10. № 33 «Обобследовании больных с экзантемой и лихорадкой в рамках
реализации программы ликвидации кори» в условиях регистрации
спорадической заболеваемости корью требуется проведение
дифференциального диагноза с заболеваниями, сопровождающимися
лихорадкой и экзантемой
Краснуха
Скарлатина
Иерсиниозная инфекция
Энтеровирусная экзантема
Аденовирусная инфекция
Грипп
Парагрипп
Риновирусная инфекция
РС – инфекция
Инфекционный мононуклеоз
Менингококкцемия
Клещевой сыпной тиф
Молочница
Аллергическая сыпь
31.
С 2005 г. внедрен активный эпидемиологический надзор закорью на территориях со спорадическим уровнем
заболеваемости с ежегодным серологическим обследованием пациентов с заболеваниями, сопровождающимися
лихорадкой и пятнисто-папулезной сыпью, из расчета не
менее 2 случаев на 100 тысяч населения
В 2018 году в Красноярском крае исследовано 63 сыворотки
крови от 61 экзантемного больного (при нормативном
показателе – 57).
32.
Главный способ предотвратить заболевание корью это иммунизация!!!Для обеспечения популяционного иммунитета к кори,
достаточного для предупреждения распространения инфекции
среди населения, охват прививками населения должен
составлять:
- вакцинацией и ревакцинацией против кори детей в
декретированных возрастах – не менее 95,0 %,
- вакцинацией против кори взрослых в возрасте 18-35 лет – не
менее 95,0 %
32
33. Охват иммунизацией против кори декретированного населения в Красноярском крае в 2015-2018 гг.
Охват в18-35 лет
Годы
Охват в 12
мес.
Охват в 24
мес.
Охват в
6 лет
2014
95,9
97,2
98,6
97,6
2015
95,2
97,4
98,6
98,5
2016
95,5
97,2
95,0
99,1
2017
95,6
97,3
95,4
98,9
2018
96,1
97,1
95,9
98,7
33
34.
При этом имеются проблемы в планированиипрофилактических прививок за счет большого количества
миграционных потоков
Наличие не иммунных к кори лиц по причине недоучета
медицинскими организациями населения, проживающего
в г. Красноярске, значительные миграционные потоки
(привлечение мигрантов к работам в сфере обслуживания
и торговли на городских рынках) являются причиной
периодического
эпидемического
неблагополучия
(регистрации вспышек в 2007 г., 2009 г., 2011 г., 2013 г.,
2015 г.), реализация которого стала возможной в
результате завоза коревой инфекции на территорию края и
последующего распространения среди неиммунного
против кори населения и, как следствие, недопустимая в
период элиминации кори регистрация вторичных от
завозного случая заболеваний с формированием
эпидемических очагов кори
35.
Оценка состояния специфического иммунитета к кори по результатамсерологического обследования индикаторных групп населения на
территории Красноярского края в 2018 г. показала, что всего выявлено
9,4 % серонегативных лиц, в том числе среди детей 3-4 лет – 7,6 %, 910 лет – 3,2 %, среди подростков 16-17 лет – 14,1 % и среди взрослых –
10,8 %.
Полученные результаты исследований требуют улучшения качества
иммунизации против кори детей в возрасте 3-4 года, 16-17 лет и
взрослых. Критерием благополучия при кори считается выявление в
каждой индикаторной группе не более 7,0 % серонегативных лиц.
36.
На территории Красноярского края в2018 г. достигнуты критерии
элиминации кори, территория готова
к сертификации
37. Европейский план действий в отношении вакцин, 2015–2020 гг.
1. Обеспечить сохранение статуса региона,свободного от полиомиелита
2. Достичь элиминации кори и
краснухи
ШЕСТЬ
специфических для
Региона целей,
достижение которых
улучшит жизнь
миллионов людей
3. Обеспечить контроль гепатита B
4. Достичь планируемых показателей
охвата прививками на всех админ.
уровнях
5. Обеспечить принятие обоснованных
решений в отношении новых вакцин
6. Обеспечить финансовую устойчивость
национальных программ иммунизации
37
38. I. Программа ликвидации кори в РФ (приказ МЗ РФ от 19.08.02 № 270) Цель – элиминация кори в Российской Федерации к 2007 году и
сертификация территорий, свободных от этой инфекции к 2010 году19.08.02 № 270)
II. Программа «Профилактика кори и краснухи в период
верификации элиминации инфекций в Российской
Федерации» (2013-2015)
(Постановление №17 от 17.04.2013 Главного
государственного санитарного врача Российской
Федерации)
Цель –достижение, поддержание и верификация
элиминации кори и краснухи на территории Российской
Федерации к 2015году
III. Программа «Элиминая кори и краснухи в Российской
Федерации» (2016-2020)
Цель –достижение и верификация элиминации кори и
краснухи на территории Российской Федерации к
2020году
39. Этиология
Возбудитель кори – РНК – содержащий вирусPolinosa
morbillarum,
относится
к
парамиксовирусам
(семейство
Paramyxоviridae, род Morbillivirus)
40.
В настоящее время описано 120 генотипов вируса кори от А до ННа территории РФ в разное время изолированы штаммы – представители
генотипов А, D4, D6, H1, C2
Представители генотипа А были эндемичными до середины 90-х гг
прошлого
века,
затем
наблюдалась
эндемичная
циркуляция
представителей генотипов D4 и D6
Единичные случаи изоляции штаммов генотипов С2 и Н1 связаны с
импортированием
В 2004 г. впервые на территории России, в Красноярском крае в была
выделена РНК вируса кори, принадлежащего к генотипу С2, ранее
изолированному в Марокко и Западной Европе
Наиболее распространенными являются: В1 – в Камеруне, С2- в Чехии,
Дании, Германии, Испании, D3 – в Японии, Н1 – в Китае.
С 2009 г. в России циркулируют «импортные» штаммы А22, А23, D4, D6,
Н11 и другие
С 2015 г. преобладают генотипы D4, D8 и В3
41.
Глобальное распространение генотипов вируса кори, 2013г.*D4, D8 – эндемичны для Индии, экспортированы, глобальное
распространение в наст. время
* - база данных MeaNS, ВОЗ
42. Генотипирование вирусов кори позволяет
совершенствовать вирусологическийнадзор за коревой инфекцией
продемонстрировать
пути
распространения инфекции
подтвердить
прерывание
эндемичной циркуляции вируса
подтвердить
завозной
характер
случаев
43. Эпидемиология
Источник инфекции - больной человек, который заразен с последнихдней инкубационного периода и до 5-х суток с момента появления
сыпи. При наличии осложнений длительность заразного периода
удлиняется на 5 дней
Механизм передачи – капельный
Путь передачи - воздушно – капельный
Индекс контагиозности – 100%
Иммунитет
пожизненный
после
перенесенного
заболевания
стойкий,
44. Патогенез
Подслизистая оболочкаЛимфатическая система
(первичная
репродукция)
Слизистая
верхних дыхательных
путей
стойкий пожизненный
иммунитет
Распространение
по системам организма
Кровь
(вирусемия)
45. Классификация
По типу:Типичные
Атипичные:
- митигированная
- абортивная
- стертая
- бессимптомная
По тяжести:
- легкая форма
- среднетяжелая форма
- тяжелая форма
46.
По течению ( по характеру):Гладкое
Негладкое:
– с осложнениями
- с наслоением вторичной инфекции
- обострением хронических заболеваний
47. Международная классификация болезней X пересмотра (МКБ-X)
В05 КорьВ05.0 Корь, осложненная энцефалитом (G05.1)
В05.1 Корь, осложненная менингитом (G02.0)
В05.2 Корь, осложненная пневмонией (J17.1)
В05.3 Корь, осложненная средним отитом (H67.1)
В05.4 Корь с кишечными осложнениями
В05.8 Корь с другими осложнениями
В05.9 Корь без осложнений
48. Клиническая картина
Инкубационный период: от 9 до 17суток.
Катаральный период: 3-4 суток
повышение температуры тела
до 38,5 - 39º, синдром
интоксикации,
синдром
катарального
воспаления
слизистых оболочек ВДП и
конъюнктив
ухудшение
на 2 – 3 сутки
общего состояния больного,
усиление катаральных явлений,
появление
отечности
век,
светобоязни,
энантемы
на
мягком небе, пятен Бельского
– Филатова – Коплика
49. Особенности катарального периода кори
Постоянство катаральной триады Стимсона (1928 г ) :конъюктивит, ринит, ларингит через 12 часов после подъема
температуры
Наличие диспепсических проявлений
50.
51.
Для кори характеренпятнисто – папулезный
характер сыпи, ярко –
розовый или красный
цвет,
склонность
к
слиянию и этапность
распространения
52. Этапность распространения сыпи
53.
54.
55.
Наиболее густо элементы сыпи расположены на лице, шее иверхней части туловища. Высыпания состоят из небольших
папул (около 2 мм), окружены неправильной формы пятном
диаметром более 10 мм.
Элементы сыпи сливаются,
образуя сложные фигуры с
фестончатыми краями,
однако
даже при самой густой сыпи
можно обнаружить участки
совершенно нормальной
окраски кожи.
56.
Пятнисто-папулезная и геморрагическаясыпь на плече и предплечье у больного
корью (4-й день от начала высыпания).
Пятнисто-папулезная и
геморрагическая сыпь на задней
поверхности бедер 4-5 день
высыпания.
57.
58. Период пигментации
Период пигментации: 7 –14 суток.
Пигментированная сыпь
синюшного
цвета,
пятнистая, не исчезает при
надавливании. В ряде
случаев
пигментация
заканчивается небольшим
отрубевидным
шелушением.
59. Атипичные формы
Митигированная(удлинение
инкубационного
периода до 21 дня, сокращение продолжительности
других периодов, стертость симптоматики и гладкое
течение )
Абортивная (начинается типично, однако затем,
после 1-2 –х суток заболевания, клинические симптомы
«обрываются» )
Стертая (слабые, быстро проходящие симптомы
интоксикации и катаральные явления)
Бессимптомная
отсутствуют)
(клинические
проявления
60. По тяжести:
Легкаяформа
–
состояние
удовлетворительное,
температура до 38,5°, сыпь неяркая, необильная, со слабо
выраженной тенденцией к слиянию и бледной
пигментацией
Среднетяжелая
форма
–
выраженный
синдром
интоксикации, температура 38,5 – 39,5°, сыпь обильная,
яркая, крупная, склонная к слиянию
Тяжелая форма – судороги, потеря сознания, повторная
рвота, температура свыше 39,5 °, геморрагический синдром
61.
• Любовью, как корью,болеют только раз в
жизни, и чем позднее
наступает
заболевание, тем
мучительнее оно
протекает»
62. Осложнения кори
I. По этиологическому фактору: собственно коревые ивторичные (неспецифические), вызываемые другими
возбудителями.
II. По срокам развития: ранние, возникающие в остром
периоде кори (катаральном, высыпания) и поздние,
развивающиеся в периоде пигментации.
III. По поражению органов и систем: осложнения
дыхательной,
пищеварительной,
нервной,
мочевыделительной системы, органа зрения, слуха,
кожи.
63. Пример формулировки диагноза
Корь, типичная,течение.
легкая
форма,
гладкое
Корь, типичная, среднетяжелая форма,
негладкое
течение,
осложненное
правосторонней нижнедолевой пневмонией
64. Лабораторная диагностика
Генотипирование вируса кори: забор материала длягенотипирования
(моча,
смывы
из
носоглотки)
производится в первые 3 дня с момента появления сыпи.
В случае необходимости, материал для генотипирования
может быть отобран в течение 14 дней от начала
заболевания. Не ожидая результатов лабораторного
подтверждения (методом ИФА) клинического диагноза
кори материал
с «Направлением на лабораторное
исследование
материалов
для
генотипирования»
направляется
в
отделение
вирусологических
исследований ФГУЗ «Центр гигиены и эпидемиологии в
Красноярском крае» (лаборатория Регионального центра
по надзору за корью)
65.
ИФА(обнаружение
в
сыворотке
крови
вирусспецифических Ig M): взятие крови у больного на 4-5
день с момента появления сыпи и не ранее, чем через 1014 дней от взятия первой пробы. Отобранная кровь
центрифугируется и сыворотка (при невозможности
центрифугирования – кровь) с сопроводительным
документом
«Направление
на
лабораторное
исследование» в 2-х экземплярах направляются в
отделение вирусологических исследований ФГУЗ «Центр
гигиены и эпидемиологии в Красноярском крае»
Доставка сыворотки (крови) в отделение вирусологических
исследований ФГУЗ «Центр гигиены и эпидемиологии в
Красноярском крае» должна быть осуществлена в срок не
позднее 48 часов с момента отбора материала.
66.
Отделение вирусологических исследований ФГУЗ «Центр гигиены иэпидемиологии в Красноярском крае» проводит исследование
сывороток от больных корью и подозрительных на это заболевание в
течение 72 часов с момента поступления материала и выдает
протокол
лабораторных
исследований
в
Управление
Роспотребнадзора по Красноярскому краю и в лечебное учреждение,
направившее материал на исследование.
В ходе реализации эпиднадзора за корью на этапе ее элиминации
необходимо наладить слежение за циркуляцией вируса с помощью
идентификации штаммов вируса кори и генетической характеристики
вирусных изолятов. Обнаружение и идентификация вируса кори на
культуре клеток занимает несколько недель. Эти исследования
должны проводиться на базе Национального центра по надзору за
корью (ФГУН «МНИИЭМ им. Г.Н. Габричевского») для слежения за
биологическими свойствами циркулирующих на территории России
штаммов вируса кори.
67.
Согласно приказа МЗ РФ от 08.2002 г. № 270 и № 117 от 03.2003 г. «Ореализации программы по ликвидации кори к 2010 г.», методических
указаний «Эпидемический надзор за корью, краснухой и эпидемическим
паротитом» 2003 г. вводится стандартное определение случая кори и
эпидемиологическая классификации диагноза.
Стандартное определение случая заболевания корью, предложенное
ВОЗ – любой человек с температурой 38° С и выше, пятнисто-папулезной
сыпью и хотя бы одним из следующих симптомов:
- кашель
- насморк
- конъюнктивит
- пятна Бельского – Филатова – Коплика.
68. Эпидемиологическая классификация случаев кори
случай острого заболевания, при котором имеется один илинесколько типичных клинических признаков кори, перечисленных
выше, следует считать подозрительным;
случай острого заболевания, при котором имеются клинические
признаки, отвечающие стандартному определению случая кори и
эпидемиологическую связь с другим подозрительным или
подтвержденным случаем кори следует считать вероятным;
случай острого заболевания как подозрительный или вероятный
после лабораторного подтверждения считается подтвержденным
или окончательным.
69. При наличии «подозрительного» случая заболевания следует:
Направить в течение 2-х часов по телефону и 12-и часов письменноэкстренное извещение по установленной форме в ФГУЗ «Центр гигиены и
эпидемиологии в Красноярском крае» по месту жительства больного
Больных, подозрительных на корь, со среднетяжелой и тяжелой формой
заболевания, а также больных из детских учреждений с постоянным
пребыванием, детей общежитий, проживающих в неблагоприятных
бытовых условиях – госпитализировать в стационар. В направлении на
госпитализацию в стационар, кроме анкетных данных указываются
первоначальные симптомы заболевания, сведения о проведенном лечении
и профилактических прививках, а также сведения о контактах с больным
корью
70.
При отсутствии показаний для госпитализации в стационар, больных,подозрительных на корь, изолировать в домашних условиях с регулярным
наблюдением врача – педиатра по месту жительства и обязательным
лабораторным обследованием
Установить возможное место заражения корью (завозной или
местный случай), предполагаемый источник и определить границы
очага, в пределах которого выявляются все восприимчивые к кори
лица, имевшие не только безусловный, но и возможный контакт с
больным за 11 дней до появления сыпи. Границами очага кори
следует считать весь организованный коллектив (ДДУ, школа, ПТУ,
ВУЗ- курс, факультет), общежитие, квартира и подъезд, где проживает
больной
71.
Генотипирование вируса кори: забор материала для генотипирования (моча,смывы из носоглотки) производится в первые 3 дня с момента появления
сыпи. В случае необходимости, материал для генотипирования может быть
отобран в течение 14 дней от начала заболевания. Материал
с
«Направлением
на
лабораторное
исследование
материалов
для
генотипирования» направляется в отделение вирусологических исследований
ФГУЗ «Центр гигиены и эпидемиологии в Красноярском крае» (лаборатория
Регионального центра по надзору за корью)
ИФА (обнаружение в сыворотке крови вирусспецифических Ig M): взятие крови
у больного на 4-5 день с момента появления сыпи и не ранее, чем через 10-14
дней от взятия первой пробы. Отобранная кровь центрифугируется и
сыворотка
(при
невозможности
центрифугирования
–
кровь)
с
сопроводительным
документом
«Направление
на
лабораторное
исследование» в 2-х экземплярах направляются в отделение вирусологических
исследований ФГУЗ «Центр гигиены и эпидемиологии в Красноярском крае»
72.
Доставка сыворотки (крови) в отделение вирусологических исследованийФГУЗ «Центр гигиены и эпидемиологии в Красноярском крае» должна
быть осуществлена в срок не позднее 48 часов с момента отбора
материала
Отделение вирусологических исследований ФГУЗ «Центр гигиены и
эпидемиологии в Красноярском крае» проводит исследование
сывороток от больных корью и подозрительных на это заболевание в
течение 72 часов с момента поступления материала и выдает
протокол лабораторных исследований в Управление Роспотребнадзора
по Красноярскому краю и в лечебное учреждение, направившее
материал на исследование
Обнаружение и идентификация вируса кори на культуре клеток
проводится на базе Национального центра по надзору за корью (ФГУН
«МНИИЭМ им. Г.Н. Габричевского») для слежения за биологическими
свойствами циркулирующих на территории России штаммов вируса кори
73. Случай острого заболевания как «подозрительный» или «вероятный» после лабораторного подтверждения диагноза считается
«подтвержденным»При этом лабораторно подтвержденный случай не
обязательно
должен
отвечать
стандартному
клиническому определению
случая (атипичные,
стертые формы)
При отсутствии лабораторного подтверждения диагноза
кори из-за невозможности проведения исследований
«вероятный» случай автоматически классифицируется как
«подтвержденный»
Окончательный диагноз кори устанавливается при
наличии лабораторного подтверждения диагноза и/или
при
эпидемиологической
связи
с
другими
подтвержденными случаями данного заболевания
74.
Для осуществления активного поиска и выявленияслучаев кори у таких больных
необходимо
исследование сывороток крови заболевших на
содержание Ig M антител. При этом обследовать
необходимо только больных с пятнисто –
папулезной сыпью и температурой тела 37,5° и
выше (при обследовании больного с диагнозом
«краснуха» обязательно наличие температуры тела
38,0°)
Исключить из обследования лиц, вакцинированных
против кори менее 6 месяцев назад
Из очагов «краснухи?», «скарлатины?» и других
заболеваний, клиническим проявлением которых
является лихорадка и пятнисто – папулезная сыпь,
обследовать только два – три случая
75. Лечение
76. Обязательная госпитализация показана
тяжелое клиническое течение заболевания;независимо от формы течения заболевания - лица из организаций с
круглосуточным пребыванием детей или взрослых; лица,
проживающие в общежитиях и в неблагоприятных бытовых условиях
(в том числе коммунальных квартирах); при наличии в семье
заболевшего лиц из числа декретированных групп населения;
наличие модифицирующих факторов риска в течении болезни:
ранний возраст ребенка;
пороки развития сердца и сосудов;
энцефалопатия;
иммунодефицитные состояния
77.
Постельный режимДиета, обильное питье
Соблюдение правил личной гигиены (каждые 23 часа промывать глаза 2% раствором
гидрокарбоната натрия, 3-4 раза в день
обрабатывать
конъюнктивы
масляным
раствором ретинола ацетата, проводить туалет
полости носа ирригационными растворами,
губы
смазывать
ланолиновым
кремом,
облепиховым маслом, маслом шиповника)
Обработка ротоглотки растворами антисептиков
78. Регламентирующие документы
• КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛ ЛЕЧЕНИЯ) ОКАЗАНИЯМЕДИЦИНСКОЙ ПОМОЩИ ДЕТЯМ БОЛЬНЫМ КОРЬЮ, 2015 г
Организации-разработчики:
• ФГБУ НИИДИ ФМБА РОССИИ,
• Общественная организация «Евроазиатское общество по
инфекционным болезням»,
• Общественная организация «Ассоциация врачей инфекционистов
Санкт-Петербурга и Ленинградской области» (АВИСПО)
79.
ИНТЕРФЕРОНОТЕРАПИЯПрепарат ВИФЕРОН® – рекомбинантный интерферон альфа 2b в комплексе с
антиоксидантами (вит Е и С) обладает универсальной противовирусной и
иммуномодулирующей активностью:
Подавляет репликацию вируса
Восстанавливает пораженную функцию Т-лимфоцитов
Восстанавливает нарушенные параметры иммунитета
Предотвращает развитие вторичных осложнений
ВИФЕРОН® Гель/Мазь
смазывать слизистую
оболочку полости носа
и ротоглотки, участки
кожи с экзантемой – 5
дней.
Антиоксиданты (витамины Е и С) в составе препарата
ВИФЕРОН®
Защищают мембраны клеток от повреждения;
Улучшают рецепцию интерферона альфа-2b на поверхности
клеток;
Увеличивают время циркуляции интерферона альфа-2b в крови.
В. Н. Тимченко, Т. М. Чернова и соавт. Корь у детей раннего возраста. Детские инфекции, №2, 2015, С.52
80.
Противовирусный препарат симмуномодулирующими
свойствами
81.
Действие АнаферонаАНАФЕРОН
Выработка ИФН-α
Выработка ИФН-γ
Повышение резистентности клеток
организма к вирусам
Индукция основных звеньев
иммунного ответа
Препятствование проникновению
вируса внутрь клетки
Связывание частиц вирусов
Подавление репликации вирусов и
выхода вирусов из клетки
Лизис зараженных клеток
82.
Схема лечения:В острый период заболевания
назначается по 1 таблетке
(0,3 г) через каждые 30 мин в
течение первых 2 - х часов,
затем по 1 таблетке 3 раза в
этот же день. В течение
последующих 5 дней – по 1
таблетке 3 раза в день.
83.
Циклоферон(таблетки 0,15)
Низкомолекулярный индуктор интерферона
Индуцирует синтез раннего альфа-ИФН
В педиатрии препарат применяют с 4-х летнего возраста
Внутрь один раз в день за полчаса до еды не разжевывая
детям старше 4 лет до 6 лет – 150 мг в сутки
7-12 лет – 300 мг в сутки
старше 12 лет 450 мг в сутки
Курс 5 дней
84.
Амиксин(тилорон)
стимулирует повышение уровней α, β
и γ –интерферонов, увеличивает
содержание в крови Ig M и Ig G,
обладает прямым противовирусным
действием,
устраняет
иммунодепрессию,
обладает
противовоспалительным
потенциалом.
Применяется у детей старше 7 лет
по 60 мг (1,2,4,6 день лечения)
85.
активное вещество-inosine pranobex
эффективность
комплекса определяется
присутствием инозина
второй компонент
(4-ацетамидбензойная кислота и N, Nдиметиламино-2-пропанол)
повышает его доступность
для лимфоцитов
86.
Из инструкции по медицинскому применениюпрепарата Изопринозин
(РУ П N015167/01)
87. ИЗОПРИНОЗИН обладает прямым противовирусным действием (подавление репликации ДНК- и РНК-вирусов)
ВоздействиеМеханизм
Подавляет синтез и
трансляцию вирусных
белков в клетке
• Изменение стереохимической структуры
рибосом (инкорпорация оротовой кислоты
под влиянием инозина в полирибосомы)
• Ингибирование прикрепления
полиадениловой кислоты к вирусной мРНК
• Молекулярная реорганизация
внутримембранных частиц плазматических
мембран лимфоцитов, ведущих к
трехкратному повышению их плотности
Усиливает резистентность
клеток к цитопатогенному
действию вирусов
Повышение ферментативной активности,
предохранение от поствирусного снижения
синтеза белка
88.
** Инструкция по медицинскому применению Изопринозина РУ П N015167/01
89.
ВитаминотерапияМуколитическая терапия
Топические деконгестанты
Ophtalmoferon по 1-2 капли за конъюнктиву 6 раз в
сутки до купирования симптомов
Десенсибилизирующая терапия (по показаниям)
Для
профилактики
дефицита
витамина
А
назначается 2 дозы витамина А: детям до 6 мес. – 50
тыс. МЕ, до 1 г.- 100 тыс. МЕ, старше 1 г.- 200 тыс. МЕ
(2 дня подряд) При наличии клинических признаков
дефицита витамина А – 3-я доза через 4-6 недель
90. Жаропонижающая терапия
Разовая доза внутрь - 15 мг/кгПарацетамол – свечи – разовая доза 20
мг/кг
Комбинированное
назначение
оральных
форм
и
свечей
с
парацетамолом
Суточная доза парацетамола не
должна превышать 60мг/кг
Хорошо всасывается в ЖКТ, пик
концентрации
в
сыворотке
крови
достигается через 1 час после приема
Рекомендуемая доза 6-10 мг/кг (20-40
мг/кг/сутки)
Согласно рекомендациям ВОЗ
только Парацетамол и Ибупрофен
могут быть использованы в качестве жаропонижающих препаратов у
детей!
91.
ЛИНЕЙКА ИБУКЛИНТаблетки №10
Диспергируемые таблетки №20
92.
СХЕМА ПРИМЕНЕНИЯИБУКЛИН
ИБУКЛИН Юниор
Взрослые
Дети
старше 12 лет
Дети
от 6 до 12 лет
(20-40 кг)
Дети
от 3 до 6 лет
(13-20 кг)
По 1 таблетке
3 раза в день
По 1 таблетке
2 раза в день
По 1 таблетке
до 6 раз в день
По 1 таблетке
3 раза в день
1
Внутрь, не разжёвывая
Запить достаточным кол-вом воды
До еды или через 2-3 часа после еды
Внутрь
Таблетку растворить в 5 мл (1 чайная ложка) воды
Минимальный интервал между приемом – 4 часа.
При нарушениях функции почек или печени перерыв между приемами препарата должен быть не менее 8 часов.
Препарат не следует принимать более 3 дней как жаропонижающее и более 5 дней как обезболивающее средство без
наблюдения врача.
92
93.
Антибактериальная терапия назначается детям раннеговозраста при подозрении на осложнение бактериальной
природы, а детям старшего возраста – после выявления первых
признаков осложнения. Препараты выбора: макролиды,
амоксициллин, цефалоспорины, карбапенемы
При тяжелых формах болезни: дезинтоксикационная
терапия внутривенно
капельно в объеме
50 мл/кг массы
в сутки, метаболическая,
десенсибилизирующая
терапия, ингибиторы протеолиза
Immunoglobulin human normal / пентаглобин 3-5 мл/кг/сут в
течение 3-5 дней или Immunoglobulin human normal /
иммуноглобулин человеческий нормальный 3-4 мл/кг (не
более 25 мл), карбопенемы
94. Критерии выздоровления:
стойкая нормализация температуры втечение 3 дней и более;
отсутствие интоксикации;
отсутствие воспалительного процесса в
ротоглотке;
купирование катаральных симптомов;
угасание сыпи, пигментации
95. Противоэпидемические мероприятия в очаге (СП 3.1.2952-11)
Выявление больных корью осуществляется врачом ЛПУ во времяамбулаторного приема, посещения на дому, выявление в стационаре, при
наблюдении за контактными в очаге
о каждом случае необходимо информировать центр ФГУЗ «Центр
гигиены и эпидемиологии в Красноярском крае» по месту жительства
больного в течение 2 часов по телефону и в течение 12 часов направить
экстренное извещение по установленной форме (№ 058/у)
каждый случай кори подлежит регистрации в «Журнале учета
инфекционных заболеваний» (форма № 060/у) по месту их
выявления в медицинских и других организациях
при
получении
экстренного
извещения
специалист
территориального органа, осуществляющего госсанэпиднадзор, в
течение 24 часов проводит эпидемиологическое расследование
96.
на каждого больного заполняется карта эпидемиологическогорасследования, которая в дальнейшем на электронных и бумажных
носителях направляется в Региональный и Национальный научнометодический центр по надзору за корью и краснухой
случаи кори подлежат регистрации в электронной Единой
международной системе индивидуального учета
раннее выявление и изоляция источника инфекции на срок до 5 дней от
начала появления сыпи, а при наличии осложнений – на 10 дней с
момента появления сыпи
за лицами, общавшимися с больным корью,
устанавливается
медицинское наблюдение в течение 21 дня с момента выявления
последнего случая заболевания в очаге
лица с признаками кори или подозрительные на эту инфекцию
изолируются и подлежат лабораторному обследованию (ИФА)
иммунизация проводится в течение первых 72 часов с момента
выявления больного. При расширении границ очага сроки иммунизации
могут продлеваться до 7 дней с момента выявления первого больного
97.
в очагах кори определяется круг лиц, подлежащих иммунизации поэпидемическим показаниям. Иммунизации против кори по
эпидемическим показаниям подлежат лица, имевшие контакт с больным
(при подозрении на заболевание), не болевшие корью ранее, не
привитые, не имеющие сведений о прививках против кори, а также лица,
привитые против кори однократно - без ограничения возраста
у детей в возрасте 6-12 мес также возможна постэкспозиционная
профилактика. Альтернативой ей, как и для лиц с противопоказаниями к
прививке, является введение 1 или 2 доз (1,5 или 3,0 мл)
иммуноглобулина человека нормального в зависимости от времени,
прошедшего от момента контакта (эффективен при введении до 6-го дня).
Контактные лица из очагов кори, не привитые и не болевшие ранее, не
допускаются к плановой госпитализации в медицинские организации
неинфекционного профиля и социальные организации в течение всего
периода медицинского наблюдения
госпитализация таких пациентов в период медицинского наблюдения в
медицинские организации неинфекционного профиля осуществляется по
жизненным показаниям, при этом в стационаре организуются
дополнительные санитарно-противоэпидемические (профилактические)
мероприятия в целях предупреждения распространения инфекции
98. Профилактика
"Вакцинация являетсясамым эффективным и
экономически
выгодным
профилактическим
мероприятием,
известным в
современной
медицине"
99. Профилактика
Живаякоревая
вакцина
из
ослабленного штамма Ленинград –
16
Вакцина паротитно - коревая
культуральная живая сухая
Приорикс (Бельгия)
Вакцина против кори, паротита,
краснухи (Индия)
Вакцина против кори (Индия)
100.
Все вакцины вводят в объеме 0,5 млподкожно под лопатку или в наружную
область
плеча,
моновакцины
вводят
одновременно в разные участки тела;
использование ди- и тривакцины сокращает
число инъекций
В России живые вакцины вводят в возрасте
12 мес и 6 лет
Вторая
прививка
не
является
ревакцинацией, а имеет целью защиту
детей, не давших сероконверсии после 1-й
прививки. Поэтому интервал между 2
прививками
может
быть
любым,
превышающим 1 мес, хотя в ранние сроки
велика вероятность того, что фактор,
снизивший иммунный ответ, еще не
прекратит своего действия.
101.
Защитныйтир
противокоревых
антител
определяется у 95-98% вакцинированных уже с
начала 2-й нед, что позволяет вводить вакцину
контактным лицам (до 72 ч)
Иммунитет к кори держится более 25 лет, лишь у
небольшого числа вакцинированных он может
угасать, но со временем заболеваемость корью
вакцинированных не повышается
Пролонгирован
национальный
календарь
профилактических прививок до 55 лет для лиц,
относящихся к группам риска (работников
медицинских и образовательных организаций,
работников торговли, транспорта, коммунальных
объектов, социальных работников и мигрантов)
102. КРАСНУХА
вирусной природы заболевание, протекающее в двух формах:приобретенная и врожденная.
Приобретенная
краснуха
–
острое
инфекционное
заболевание, вызываемое вирусом краснухи, передающееся
воздушно
–
капельным
путем,
характеризующееся
мелкопятнистой сыпью, увеличением размеров затылочных и
заднешейных лимфоузлов, умеренной интоксикацией и
незначительными катаральными явлениями.
Врожденная краснуха – хроническая инфекция с
трансплацентарным путем передачи, приводящая к гибели
плода, раннему выкидышу или тяжелым порокам развития.
103. Историческая справка
Региональный комитет ВОЗ для Европы в 1998 г. принял в качестве одной изцелей «к 2010 г. или раньше заболеваемость краснухой в регионе не должна
превышать 1 случая на 1 млн населения»
В апреле 2015 г. ВОЗ объявила Американский регион первым регионом мира,
ликвидировавшим краснуху (до начала массовой иммунизации ею ежегодно
болели сотни тысяч человек и рождалось 16-18 тыс. детей с СВК)
По данным из ряда регионов мира, частота СВК составляет 3,5:1 000
живорожденных (при 16,5% восприимчивых беременных), обуславливая 15%
всех врожденных пороков развития
В Европе краснуха остается эндемичной в 14 странах (Германия, Дания,
Польша, Швейцария, Турция и др.)
В 1986 г. в России краснуху перенесли 484 987 человек
В 2012 г. году заболеваемость упала до 0,67:100 000, в 2016 г. - 0,03
Опыт Латинской Америки показал, что полный контроль может потребовать
проведения вакцинации и мужского населения
104. Заболеваемость краснухой в РФ
120100
100,8
С 2012 года осуществляется
индивидуальный учет случаев
краснухи
93,13
80
60
40
20
21,65
6,77
1,13
0,39
0,44
0,67
0,16
0,03
0
2005 2006 2007 2008 2009 2010 2011 2012 2013 2014
В ходе приоритетного национального проекта
«Здоровье» (2006) в России было привито свыше 52,8
млн детей, подростков и женщин до 25 лет
105.
Заболеваемость краснухой, РоссияЗаболеваемость краснухой, случаев/100 тыс. нас.
450
Заболеваемость, число
случаев, Россия:
2008 – 9818
2009 – 1602
2010 – 537
2011 – 373
2012 – 1003
2013- 233
2014 - 49
396
400
399,3
350
305,3
300
250
313,4
200
236,4
150
101,1
100
93,1
100,8
50
87,22
17,6
6,77
1,13
0,38 0,25
0,71 0,16
0
Другие страны СНГ, число случаев 2014г. (6-7 мес.):
Грузия
Казахстан
Кыргызстан
Украина
104
149
22
1167
0,03
Москва-11
МО - 2
СПб-1
Краснодарский кр.-1
Астраханская обл.-12
Ростовская обл.-2
Р.Дагестан-1
Р.Чечня-1
Ставропольский кр.4
р.Удмуртия-1
Забайкальский кр.4
Амурская обл.-6
Сахалинская обл.- 3
106.
В 2015 году зарегистрировано 20 случаев заболевания, из них в 6 случаев вНовгородской области, по 3 случая в Воронежской области и в г. СанктПетербурге, по 1 случаю – в Тамбовской, Ярославской, Астраханской,
Новосибирской областях, Краснодарском крае, Республике Дагестан, ХантыМансийском автономном округе, Приморском крае. Случаев синдрома
врожденной краснухи зарегистрировано не было
В 2016 г. зарегистрировано 44 случая краснухи, в том числе 5 случаев – у
детей до 14 лет (в 2015 году - 20 случаев, 4 – у детей до 14 лет). Заболевания
краснухой зарегистрированы в г. Москве и Санкт-Петербурге, Ярославской,
Архангельской, Орловской, Курской, Московской, Ростовской, Кировской,
Тюменской областях, Краснодарском, Ставропольском краях, Чеченской
Республике
В 2017 г. случаев краснухи зарегистрировано не было
В 2018 г. – 5 случаев у взрослых от 19 до 31 г., не привитых и с неизвестным
прививочным анамнезом(0,004 на 100 тыс. населения). Один случай
импортирован из Китая на территорию г. Москвы, 1 – из Индии. Случаев СВК
не было.
107.
Программа «Элиминация кори и краснухи в РФ»(2016-2020гг.)
Цели этапов:
1. 2016-2018г.г. –поддержание устойчивой спорадической заболеваемости
корью и краснухой во всех регионах РФ
2. 2019-2020г.г. – верификация элиминации кори и краснухи на территории РФ
108.
Низкий уровень заболеваемости краснухой,сохраняющийся в течении последних пяти лет, позволил
специалистам ВОЗ признать статус элиминации краснухи
в РФ
109. Красноярский край
В Красноярском крае с 2009 года регистрируются спорадическиеслучаи заболевания населения краснухой, с 2014 года случаев
заболевания краснухой не зарегистрировано
На территории Красноярского края проводится наблюдение за
состоянием коллективного иммунитета против краснухи в
индикаторных группах населения
Оценка состояния специфического иммунитета к краснухе по
результатам серологического обследования индикаторных групп
населения Красноярского края в 2018 г. показала, что выявлено всего
1,8 % серонегативных лиц, в том числе среди детей 9-10 лет – 2,0 %,
среди детей 16-17 лет – 2,4 %, среди взрослых – 2,5 % при нормативе
не более 4,0 %. Полученные результаты исследований
свидетельствуют о достаточном уровне противокраснушного
иммунитета во всех возрастных группах населения (в 2018 г. охват
вакцинацией в 1 год составил - 96,1%, в 6 лет - 95,9%, в 18-25 лет 98,9 %)
110. В целях дальнейшего поддержания заболеваемости краснухой на спорадическом уровне и профилактики случаев СВК у детей на
территории Красноярского края необходимо:Поддерживать не менее 95,0 % охват прививками против краснухи детей
(вакцинацией в 1 год и ревакцинацией в 6 лет) по каждому амбулаторно поликлиническому учреждению
Обследовать беременных женщин при постановке на учет только на наличие
специфических IgG антител к вирусу краснухи, исследование на IgM проводить
только при подозрении на заболевание краснухой или при установленном
контакте с больным краснухой в очаге в лаборатории Регионального центра по
надзору за корью и краснухой (отделение вирусологических исследований ФБУЗ
«Центр гигиены и эпидемиологии в Красноярском крае»)
Обеспечить обязательное лабораторное обследование больных с диагнозом
«краснуха», подозрением на это заболевание, с целью лабораторного
подтверждения каждого случая краснухи в вирусологической лаборатории
Регионального центра по надзору за корью и краснухой; не допускать отмены
диагноза «краснуха» без серологического исследования сывороток крови
больных в соответствии с требованиями санитарного законодательства
Обеспечить своевременное проведение комплекса профилактических и
противоэпидемических мероприятий при возникновении очагов краснухи и СВК
в соответствии с требованиями действующих нормативно-методических
документов.
111. Этиология
Возбудитель краснухи - РНК – содержащий вирус (Rubella virus)—относится к семейству Togaviridae, род Rubivirus. Вирус нестоек в
окружающей среде, устойчив к антибиотикам, хорошо переносит
низкие температуры, при ультрафиолетовом облучении гибнет
сразу. Известно более 30 генотипов вируса краснухи Геном вируса
состоит из 9759 нуклеотидов, гены кодируют структурные и
неструктурные белки. К структурным белкам относятся белки С
(capsid), Е1 и Е2 (envelope glycoproteins).
112.
Данные о циркулирующих генотипах вирусакраснухи крайне ограничены
Нет данных о циркуляции ранее эндемичного
генотипа 1Н
Серия вспышек краснухи в РФ в 2011 – 2013г.
очевидно связана с импортированием и
ограниченной местной циркуляцией штаммов
вирусов генотипа 2B
и 1E «азиатского»
происхождения (из регионов Юго – Восточной
Азии и Индии)
Мониторинг генотипов вируса краснухи
затруднен:
- клинически легко протекающая инфекция
(крайне важен сбор образцов для исследования
в максимально ранние сроки)
- при импортировании первичные случаи
выявляются редко
Год
Число
штам
мов
типир
овано
Генотип
1H
1E
1G
2B
2004
3
3
0
0
0
2005
1
0
1
0
0
2006
4
1
2
1
0
2007
6
3
3
0
0
2008
50
22
17
9
2
2009
8
6
0
1
1
37
34
1
0
2
2011
2012
2013
2014
10
22
8
5
0
0
0
0
2
1
0
1
0
0
0
0
8
21
8
4
Всег
о:
154
69
28
11
46
2010
113.
В 1941 г. австрийским окулистом Норманом Греггом описанаэпидемия врожденных катаракт, этиологически связанная с
краснухой, перенесенной матерью во время беременности.
Сообщение Н. Грегга положило начало исследованиям
тератогенной роли краснухи в патологии человека и поискам
возбудителя этой инфекции.
В середине 60-х гг. в США наблюдалась эпидемия краснухи,
во время которой заболело около 2 млн. человек, в т.ч. 50
тыс. беременных женщин, что привело к рождению более
30 тыс. детей с врожденными уродствами, а также
большому
числу
самопроизвольных
абортов
и
мертворожденных детей.
В связи с чем в 1969 г. в США
был принят закон о вакцинации детей
против краснухи.
114. Критические периоды развития плода
Частота врожденных уродствзависит от сроков беременности:
инфицирование
вирусом
краснухи на 1-й нед. вызывает
поражение плода в 75-80%
случаев, на 3—4-й нед. - в 60%,
на 5- 8 нед.- до 30%,
9 – 12 й нед.— 15%
13-16-й нед.- 7%.
115.
Серьезнее всего последствия краснухи у материотражаются на органах плода, находящихся в стадии
закладки.
Критическим периодом для мозга является 3–11 неделя
беременности, для сердца – 4–7 неделя, для уха и глаза –
4–7 неделя, для нёба – 10–12 неделя беременности.
Пороки сердца, катаракта, глаукома чаще всего
наблюдаются при заболевании матери краснухой в первые
8 недель беременности, поражение органа слуха – на 12–й
неделе.
116. Эпидемиология
Источником инфекции являются больные стипичной и атипичной формой приобретенной
краснухи, дети с врожденной краснухой и
вирусоносители.
Пути
передачи:
воздушно-капельный,
контактно-бытовой
(при
приобретенной
краснухе), трансплацентарный (при врожденной).
Индекс контагиозности: 80%
Возрастная структура: дети от 2 до 9 лет
Иммунитет: стойкий, пожизненный
117. Патогенез
В случае приобретенной инфекции:Входные ворота - слизистые оболочки верхних дыхательных путей,
Затем вирус проникает в лимфатические клетки шейных, заушных и
затылочных узлов.
В начале ИП (10-24 дней) происходит первичная репродукция и
накопление
вируса
в
регионарных
лимфатических
узлах
(лимфаденопатия).
В конце ИП возникает вирусемия, гематогенно вирус разносится по
всему организму и обнаруживается в это время в моче и в кале.
Возбудитель обладает дермато- и лимфотропизмом. Из носоглотки он
начинает выделяться уже за 7 - 10 дней до начала периода высыпаний.
Сыпь появляется у детей обычно в первый день болезни на лице и шее
и распространяется по всему телу. Через 3-4 дня она бесследно
исчезает.
С появлением вируснейтрализующих антител (1 - 2-й день высыпаний)
выделение вируса прекращается. В начале накапливается IgM, затем
IgG. Но возможно обнаружение вируса в носоглоточной слизи ещё в
течение недели.
118.
Патогенез поражений плода при врожденнойкраснухе обусловлен двумя моментами:
хроническим характером инфекции и
блокировкой процессов митоза
В период вирусемии у беременных в
значительной
части
случаев
(70-90%)
происходит заражение плода .
Первичным механизмом, при котором вирус
вызывает врожденные аномалии, является
развитие хронической ишемии тканей и
органов плода, подавление митотической
активности
клеток,
хромосомным
нарушениям, ведущим к нарушениям роста и
дифференцирования тканей.
При внутриутробном заражении плода в
первые 2 месяца беременности развивается
характерная
триада
Грегга:
катаракта , глухота (дегенерация улитки) и
врожденные пороки сердца.
В ряде случаев поражения плода могут
привести к его гибели (самопроизвольные
ранние и поздние аборты, мертворождения).
119. Классификация приобретенной краснухи
По типу:Типичные
Атипичные:
-стертая
- бессимптомная
- с изолированным синдромом экзантемы
- с изолированным синдромом лимфоаденопатии
По тяжести:
Легкая форма
Среднетяжелая форма
Тяжелая форма
120.
По течению ( по характеру):Гладкое
Негладкое:
–
с
осложнениями
с наслоением вторичной инфекции
обострением
заболеваний
хронических
121. Международная классификация болезней X пересмотра (МКБ-X)
В 06 Краснуха (немецкая корь)В 06.0 Краснуха с неврологическими осложнениями
энцефалит (G05.1)
менингит (G02.0)
менингоэнцефалит (G05.1)
В 06.8 Краснуха с другими осложнениями
артрит (M01.4)
пневмония (J17.1)
В 06.9 Краснуха без осложнений
122. «Малый» краснушный синдром
Триада Грегга1) катаракта - 75%;
2) пороки сердца - 50%;
3) глухота - 50%.
123. «Большой краснушный синдром»
Поражение головного мозга (анэнцефалия, микроцефалия,гидроцефалия)
Пороки развития сердца и сосудов (открытый артериальный проток,
стеноз легочной артерии, ДМЖП, ДМПП, тетрада Фалло, коарктация
аорты, транспозиция магистральных сосудов)
Поражение глаз (глаукома, катаракта, микрофтальмия, ретинопатия)
Пороки развития скелета (незаращение мягкого и твёрдого нёба,
пороки развития трубчатых костей)
Пороки развития мочеполовых органов и пищеварительной системы
(пилоростеноз)
Поражение органов слуха (глухота).
Пневмония,
миокардит,
гепатит,
гепатоспленомегалия,
тромбоцитопеническая
пурпура,
гипотрофия,
отставание
в
умственном развитии; инсулинзависимый сахарный диабет,
тиреоидит.
124. Стандартное определение краснухи
Краснуха
представляет
собой
острое
заболевание, характеризующееся в типичной
манифестной форме следующими проявлениями:
непродолжительная пятнисто – папулезная сыпь,
преимущественно
на
разгибательной
поверхности конечностей, спине, ягодицах
незначительный подъем температуры
отсутствие интоксикации
лимфоаденопатия
редко - артралгия
125.
Врожденная краснуха является заболеваниемноворожденных, возникающим в результате
внутриутробного
инфицирования,
проявляется
следующими симптомами:
•катаракта
•врожденная глаукома
•врожденный порок сердца
•потеря слуха
•ретинопатия
•спленомегалия
•желтуха
•микроцефалия
•задержка умственного развития
126. Эпидемиологическая классификация краснухи
случай острого заболевания, при котором имеется одинили
несколько
типичных
перечисленных
выше
клинических признаков краснухи, следует считать
подозрительным;
случай острого заболевания, при котором имеются
клинические признаки, отвечающие стандартному
определению случая краснухи и эпидемиологическую
связь с другим подозрительным или подтвержденным
случаем краснухи следует считать вероятным;
случай острого заболевания как подозрительный или
вероятный после лабораторного подтверждения считается
подтвержденным или окончательным.
127. Клиническая картина приобретенной краснухи
Инкубационный период: от 11 до 21 сут.(чаще 16—20 сут.)
Продромальный период: от нескольких
часов до 1—2 сут.
умеренно выраженные симптомы
интоксикации, температура тела
нормальная или субфебрильная, в
ряде случаев может повышаться до
39° С, сохраняется 1-3 сут.
слабо выраженные катаральные
явления
лимфополиадения
Энантема (пятна Форксгеймера)
128.
Период высыпания: 2-3дня
одномоментное
появление
мелкопятнистой,
обильной,
бледно – розовой, с четкими
очертаниями, без тенденции к
слиянию сыпи на лице, туловище и
конечностях
исчезает
бесследно,
пигментации и шелушения
этапность
отсутствует
без
высыпания
129.
130.
У детей старшего возраста могут развиватьсясиновиты, они возникают на 2-7 день болезни,
протекают доброкачественно и заканчиваются в
течение 3-4 дней
Период реконвалесценции протекает благоприятно
(7-14 сут.)
131. Атипичные формы краснухи
Стертая формаБессимптомная форма
С изолированным синдромом экзантемы
С изолированным синдромом лимфаденопатии
132. Осложнения краснухи
АртритТромбоцитопеническая пурпура (1:3000)
Менингит
Энцефалит (полное выздоровление только у 30%)
Менингоэнцефалит
Невриты, полиневриты
Нефриты
Пневмония
Поражение пжж с развитием сахарного диабета I типа
Синуситы, отиты
133.
134.
Геморрагическая сыпьКровоизлияния могут быть уже при
рождении либо развиваются в последующие
48 часов
Сыпь бывает различной интенсивности
(«оладьи
с
черникой»)
и
иногда
сопровождается
кровотечениями
из
слизистых
Содержание тромбоцитов снижено, но при
благоприятном исходе оно нормализуется в
течение 1—4 месяцев
Чаще
всего
сыпь
возникает
у
новорожденных,
зараженных
между
четвертой
и
восьмой
неделями
внутриутробного развития
Геморрагическая сыпь часто сочетается с
тяжелой патологией других органов (тяжелая
анемия с гиперплазией эритроидного ростка,
которая может продолжаться несколько
месяцев; гепатомегалия, спленомегалия,
врожденные пороки сердца и поражения
глаз)
Летальность составляет 30%
135.
Помутнение роговицы приврожденной краснухе
Возможная причина — отек стромы
Диаметр
передней
роговицы,
камеры
внутриглазное
глубина
глаза
давление
и
при
помутнении роговицы не изменены
(в отличие от глаукомы)
Помутнение роговицы постепенно
исчезает в первые несколько недель
жизни.
136.
Глаукомапри
врожденной
краснухе.
В 4% случаев врожденной краснухи
обнаруживают глаукому.
Помутнение роговицы и увеличение ее
диаметра
сочетается
с
углублением
передней камеры глаза и значительным
повышением внутриглазного давления.
Своевременное хирургическое лечение
способствует
нормализации
внутриглазного давления и просветлению
роговицы.
Из водянистой влаги можно выделить
вирус краснухи.
137.
Катаракта при врожденнойкраснухе
Если проникновение вируса в хрусталик
случается
на
3-4
неделе
внутриутробного развития, возникает
интенсивное
белое
помутнение
хрусталика
В случае более позднего заражения (на
6- 7–й неделе) образуется маленькое
нечеткое
помутнение,
иногда
различимое только при офтальмоскопии
Катаракта бывает одно- и двусторонняя
и часто сочетается с микрофтальмией.
138.
Длинные трубчатые кости приврожденной краснухе
У грудных детей с врожденной краснухой
в метафизах длинных трубчатых костей
часто
выявляют
участки
разрежения
неправильной формы
Эти изменения появляются на ранних
стадиях
внутриутробного
развития
и
окончательно формируются через 6—8
недель после рождения
Вирус краснухи выделяют из костей.
139. Иммунитет при ВК
Если мать переболела краснухой в период беременности, но плод не былинфицирован, то материнские IgG антитела передаются плоду уже с 12-16 недели.
Пассивные IgG антитела исчезают у ребенка в течение 6-10 месяцев после рождения
В тех случаях, когда произошло внутриутробное инфицирование, у зараженного плода,
наряду с появлением материнских IgG антител, на 16-24 неделях развития начинают
вырабатываться собственные вирус специфические IgM антитела, которые могут
персистировать у ребенка с врожденной краснухой в течение длительного времени
после рождения - до 6 месяцев, а в отдельных случаях до года и дольше. Со второй
половины первого года жизни у детей с врожденной краснухой начинают
продуцироваться специфические IgG антитела
140.
У детей с врожденной краснухой вирус может персистировать втечение нескольких месяцев после рождения и обнаруживаться в
моче, носоглоточной слизи, СМЖ, хрусталике и во всех остальных
органах. Такие дети остаются источником инфекции на протяжении
года и более.
У новорожденных с врожденной краснухой сывороточный титр
специфических антител сравним с титром у матери. Большая часть этих
антител представлена материнскими (трансплацентарными) IgG;
наличие у новорожденного специфических IgM свидетельствует о
врожденной краснухе. За редким исключением, к концу первого года
жизни подавляющую часть противокраснушных антител составляют
IgG.
К 5 годам примерно у 20% детей с врожденной краснухой титр антител
не
определяется.
Возможно, это обусловлено развитием
иммунологической толерантности.
Сохранение антител к краснухе после первого полугодия жизни в
отсутствие признаков приобретенной инфекции подтверждает диагноз
врожденной инфекции.
141. Диагностика
Диагноз краснухи устанавливается на основании клинико – эпидемиологическихданных
Вирусологический метод: выделение вируса краснухи из крови, кала, мочи,
носоглоточных смывов, СМЖ. Метод трудоемкий, требует длительного времени (не
менее 2-3 недель) и специальных условий. Применяется в отдельных случаях как
специальное исследование
Молекулярно-биологический метод (ПЦР) применяется в целях определения
генотипа возбудителя краснухи, мониторинга персистенции вируса у детей с
синдромом врожденной краснухи, в качестве дополнительного метода
исследования у беременных женщин, контактировавших с больным с синдромом
экзантемы
Клинический материал и сроки обследования: плазма периферической крови с 7
дня контакта, носоглоточные смывы 7 день контакта – не позднее 7 дня с момента
появления высыпаний, цереброспинальная жидкость при подозрении на
краснушный энцефалит, моча – не позднее 7 дня с момента появления высыпаний.
142. ИФА
Для ранней диагностики первичной инфекции ценным являетсявыявление Ig M. IgM появляются в первые дни заболевания,
достигают максимального уровня на 2—3 неделе и исчезает
через 1—2 месяца. Специфические IgG выявляются на 2—3 дня
позже, чем IgM, нарастают до максимума к концу первого
месяца от начала заболевания и персистируют в течение всей
жизни
Низкоавидные IgG выявляются в течение 2 месяцев от начала
заболевания и характеризуются индексом авидности, не
превышающим 30%
У лиц, перенесших краснуху в анамнезе, выявляют
высокоавидные IgG, с индексом авидности 100%
Нарастание титра IgG в 4 и более раз свидетельствует о развитии
иммунного ответа у вакцинированного лица или основанием
для постановки диагноза «краснуха»
Длительная персистенция IgG на одном и том же уровне у
ребенка 1 г ж указывает на вероятность ВУИ
143. Пренатальная диагностика
Пренатальная диагностика врожденной краснухи имеет важное значение для решенияо прерывании беременности, однако сопряжена с риском ошибок и осложнений.
• Для
внутриутробной
диагностики
используют ПЦР для исследования
ворсин хориона и околоплодных вод на
10-й и 16-й неделях беременности
соответственно, а также выявление на
22-й
неделе
беременности
специфических IgM в крови плода,
полученной путем хордоцентеза.
144. Лечение в амбулаторных условиях
Изоляция больного на 7 дней смомента высыпания
Постельный режим на период
лихорадки, затем полупостельный
еще на 3-5 дней
Витаминизированная диета
Обильное питье
Симптоматическая
терапия
(антигистаминные
препараты,
витамин С, жаропонижающие)
145. Обязательная госпитализация показана
тяжелое клиническое течение заболевания;независимо от формы течения заболевания - лица из организаций с
круглосуточным пребыванием детей или взрослых; лица,
проживающие в общежитиях и в неблагоприятных бытовых условиях
(в том числе коммунальных квартирах); при наличии в семье
заболевшего лиц из числа декретированных групп населения;
наличие модифицирующих факторов риска в течении болезни:
ранний возраст ребенка;
пороки развития сердца, органов слуха и зрения;
энцефалопатия;
иммунодефицитные состояния
146. Виферон
детям до 7 лет –150 000 МЕ по 1
суппозиторию 2 раза в
сутки
старше 7 лет –
500 000 МЕ по
1 суппозиторию 2 раза
в сутки
147.
Циклоферон(таблетки 0,15)
Низкомолекулярный индуктор интерферона
Индуцирует синтез раннего альфа-ИФН
В педиатрии препарат применяют с 4-х летнего возраста
Внутрь один раз в день за полчаса до еды не разжевывая
детям старше 4 лет до 6 лет – 150 мг в сутки
7-12 лет – 300 мг в сутки
старше 12 лет 450 мг в сутки
Курс 5 дней
148.
Амиксин(тилорон)
стимулирует повышение уровней α, β
и γ –интерферонов, увеличивает
содержание в крови Ig M и Ig G,
обладает прямым противовирусным
действием,
устраняет
иммунодепрессию,
обладает
противовоспалительным
потенциалом.
Применяется у детей старше 7 лет
по 60 мг (1,2,4,6 день лечения)
149. Критерии выздоровления
стойкая нормализация температуры втечение 3 дней и более;
купирование катаральных симптомов;
угасание сыпи;
нормализация лабораторных показателей;
купирование осложнений
150. Противоэпидемические мероприятия в очаге краснухи (СП 3.1.2952-11)
Изоляция больного не менее 7 дней с момента появлениясыпи
Экстренное извещение
Влажная уборка, проветривание помещений
Выявление непривитых
Установление за ними медицинского наблюдения в
течение 21 дня с момента выявления последнего больного
При выявлении очага инфекции в дошкольных
организациях и общеобразовательных учреждениях, а
также в организациях с круглосуточным пребыванием
взрослых с момента выявления первого больного до 21
дня с момента выявления последнего заболевшего в
коллектив не принимаются лица, не болевшие краснухой и
не привитые
151.
В очагах краснухи определяется круг лиц, подлежащих иммунизации поэпидемическим показаниям. Иммунизации против краснухи по
эпидемическим показаниям подлежат лица, имевшие контакт с
больным (при подозрении на заболевание), не болевшие краснухой
ранее, не привитые, не имеющие сведений о прививках против
краснухи, а также лица, привитые против краснухи однократно - без
ограничения
возраста.
Иммунизация
против
краснухи
по
эпидемическим показаниям проводится в течение первых 72 часов с
момента выявления больного. При расширении границ очага (по месту
работы, учебы, в пределах района, населенного пункта) сроки
иммунизации могут продлеваться до 7 дней с момента выявления
первого больного в очаге
Детям, не привитым против краснухи (не достигшим прививочного
возраста или не получившим прививки в связи с медицинскими
противопоказаниями или отказом от прививок), не позднее 5-го дня с
момента контакта с больным вводится иммуноглобулин человека
нормальный в соответствии с инструкцией по его применению
152. Специфическая профилактика
Экономический ущерб от краснухи в Российской Федерации только в2001 г. составил 1,3 млрд. рублей.
В РФ иммунизация против краснухи введена в Национальный календарь
обязательных прививок приказом Минздрава РФ №375 от 18.12.1997 г.
Календарь прививок, утвержденный приказом Минздрава РФ №229 от
27.06.2001 г., вступил в силу 01 января 2002 года.
153. Профилактика
Вакцинапротив
культуральная
живая
Россия)
краснухи
(Микроген,
«Приорикс» (Бельгия)
вакцины индийского производства
(краснушная, а также против кори,
паротита и краснухи).
154.
Вакцинация проводится в возрасте 12месяцев, ревакцинация в 6 лет
Вакцинация непривитых девочек в
возрасте 13 лет
Первичной иммунизации против
краснухи подлежат дети от 1 г до 18
лет (не болевшие, не привитые,
однократно
привитые
или
с
неизвестным
прививочным
анамнезом)
Девушки от 18 до 25 лет (не
болевшие, не привитые, однократно
привитые
или
с
неизвестным
прививочным анамнезом)
Иммунитет к краснухе развивается
через 15-20 дней; показатель
сероконверсии составляет почти
100% и сохраняется более 20 лет
155.
Прививкам против краснухи в очаге краснушной инфекцииподлежат все неиммунные по краснухе, за исключением
беременных, т.к. вакцинация в первые 3 дня от контакта снижает
риск развития клинически выраженных форм болезни.
Однако с учетом ранней контагиозности
рекомендация вряд ли будет эффективной.
больных
данная
Использование
иммуноглобулина
человека
в
целях
постэкспозиционной профилактики краснухи при беременности не
рекомендуется, его вводят только в тех случаях, если женщина не
желает прервать беременность.
156. Мероприятия в отношении беременных женщин
Беременные женщины, находившиеся в очагах краснушнойинфекции, подлежат медицинскому наблюдению и динамическому
серологическому обследованию на наличие Ig M и IgG к вирусу
краснухи
В случае, если при первом обследовании у беременной выявлены
специфические IgG при отсутствии Ig M к возбудителю краснухи в
концентрациях (титрах) 25 МЕ/мл и выше (условно-защитных),
обследование повторяют через 10-14 дней для исключения
возможных ложноположительных результатов
Если при повторном обследовании выявлены специфические IgG и не
обнаружены Ig M к вирусу краснухи, то риск СВК исключается и
дальнейшее медицинское наблюдение за беременной женщиной по
контакту в очаге краснушной инфекции не проводят
157.
В случае, если антитела Ig M и IgG не обнаружены, беременнойнеобходимо исключить контакт с больным краснухой и повторить
обследование через 10-14 дней
При отрицательном результате повторного исследования через 10-14
дней проводят следующее (третье) серологическое обследование.
Если при третьем обследовании антитела не выявлены, то
наблюдение за беременной прекращают, но предупреждают ее о том,
что она восприимчива к краснушной инфекции. Прививки против
краснухи таким женщинам проводят после окончания периода
лактации.
Если при повторном обследовании выявлены специфические Ig M
антитела, при отсутствии антител IgG, то через 10-14 дней проводят
следующее (третье) серологическое обследование, продолжая
медицинское наблюдение за беременной. При выявлении Ig M и IgG
антител женщину предупреждают о риске СВК. Решение о
прерывании беременности женщина принимает самостоятельно.
158.
Если при первом обследовании в крови у беременной обнаруженыспецифические Ig M и IgG антитела к возбудителю краснухи,
беременную предупреждают о наличии риска врожденной
патологии плода, о чем делается запись в медицинской
документации, удостоверяемая подписями врача и беременной.
Через 10-14 дней проводят повторной серологическое обследование
с определением авидности IgG антител. При подтверждении
диагноза (положительные Ig M антитела к вирусу краснухи и низкий
индекс авидности IgG) решение о прерывании беременности
женщина решает самостоятельно.
159. СПАСИБО ЗА ВНИМАНИЕ!
160. Литература
Детские болезни [Электронный ресурс] : учебник. - Режим доступа:
http://www.studmedlib.ru/ru/book/ISBN9785970429488.html
Детские болезни : учеб. для мед. вузов - ред. А. А. Баранов. - М. : ГЭОТАР-Медиа,
2012.
Инфекционные болезни у детей [Электронный ресурс] : учебник. - Режим
доступа: http://www.studmedlib.ru/ru/book/ISBN9785970431658.html
Педиатрия [Электронный ресурс] : нац. рук. : крат. изд.. - Режим доступа:
http://www.rosmedlib.ru/book/ISBN9785970427873.html
Неотложная педиатрия. Алгоритмы диагностики и лечения [Электронный ресурс].
- Режим доступа: http://www.rosmedlib.ru/book/ISBN9785970417416.html
161. Контрольные ? ? ?
• Назовитекори
патогномоничные
симптомы
• Что представляет из себя триада Грегга?
• Назовите
декретированные
сроки
вакцинации против кори и краснухи
согласно действующего НКПП



















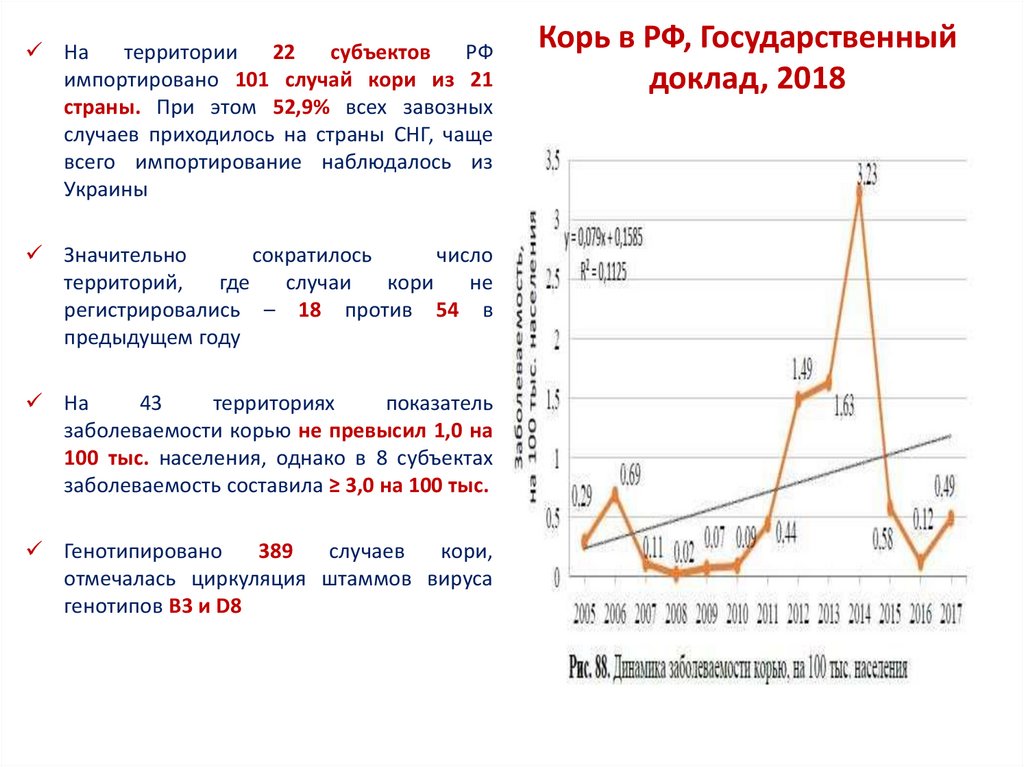
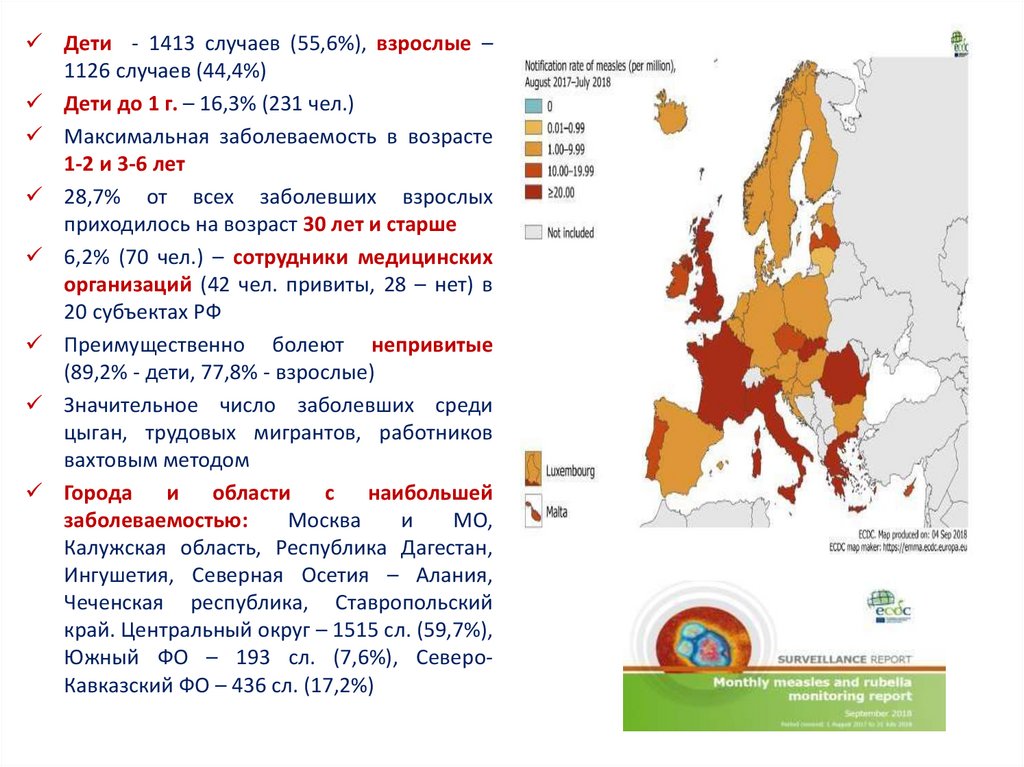





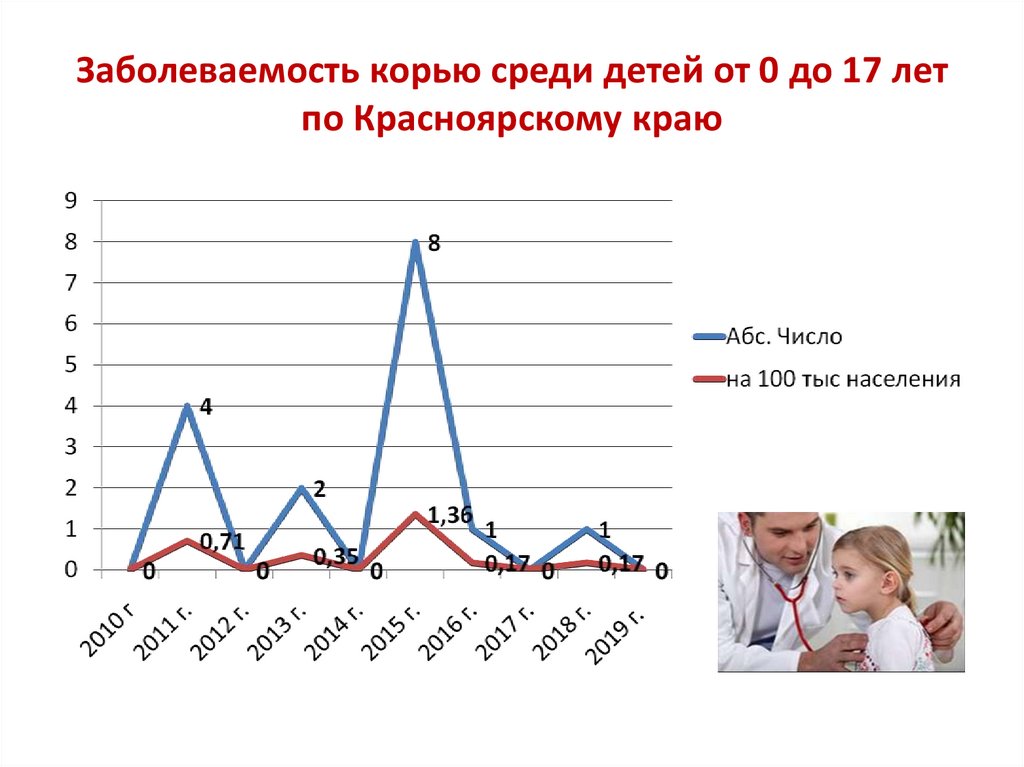

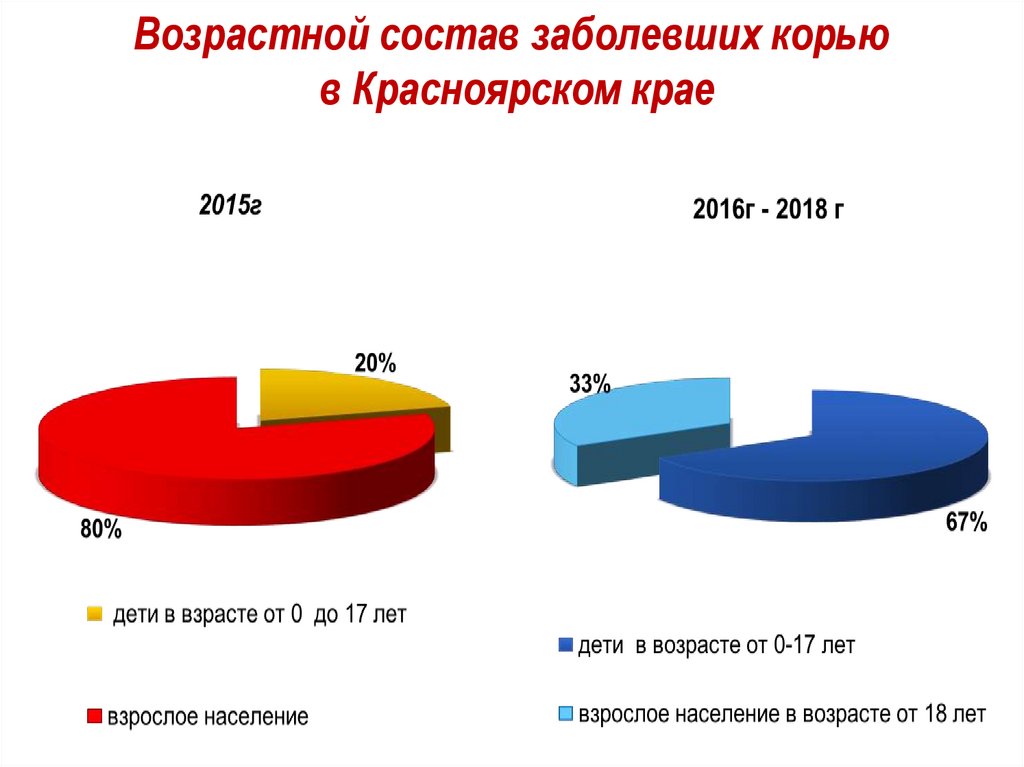







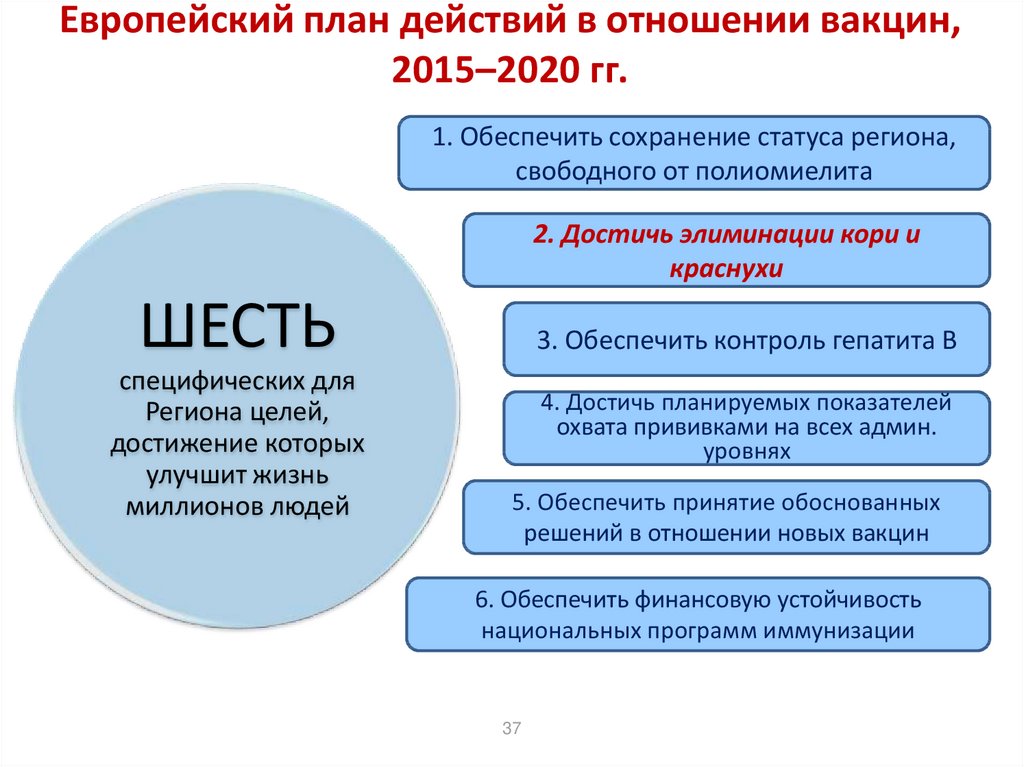

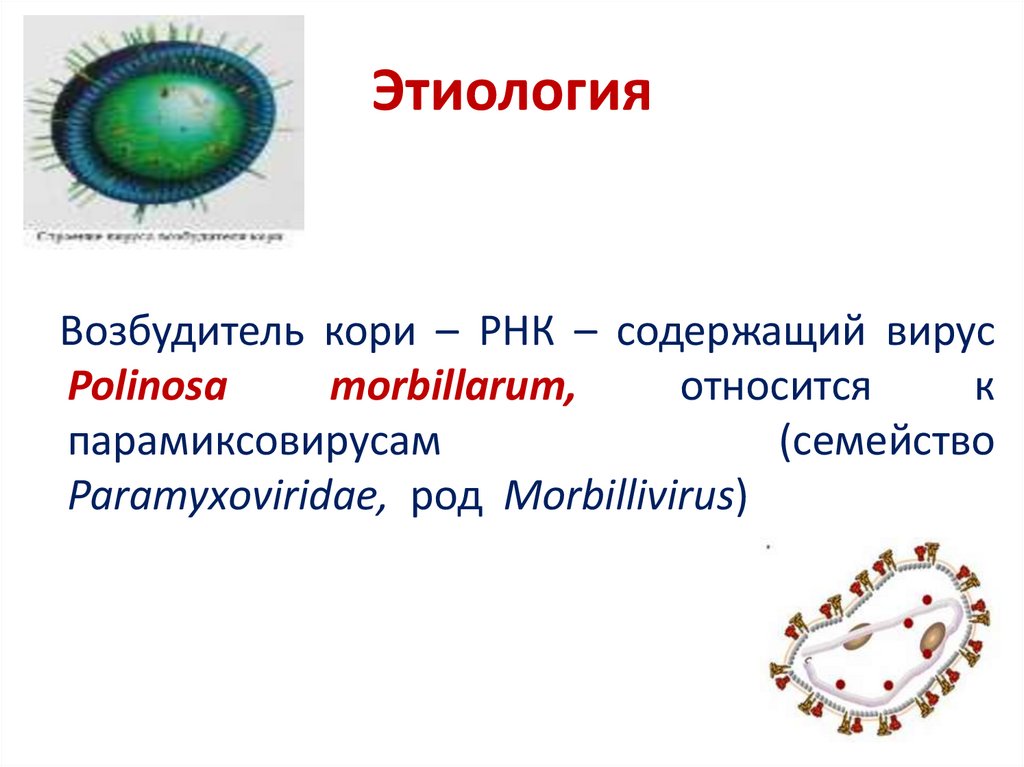

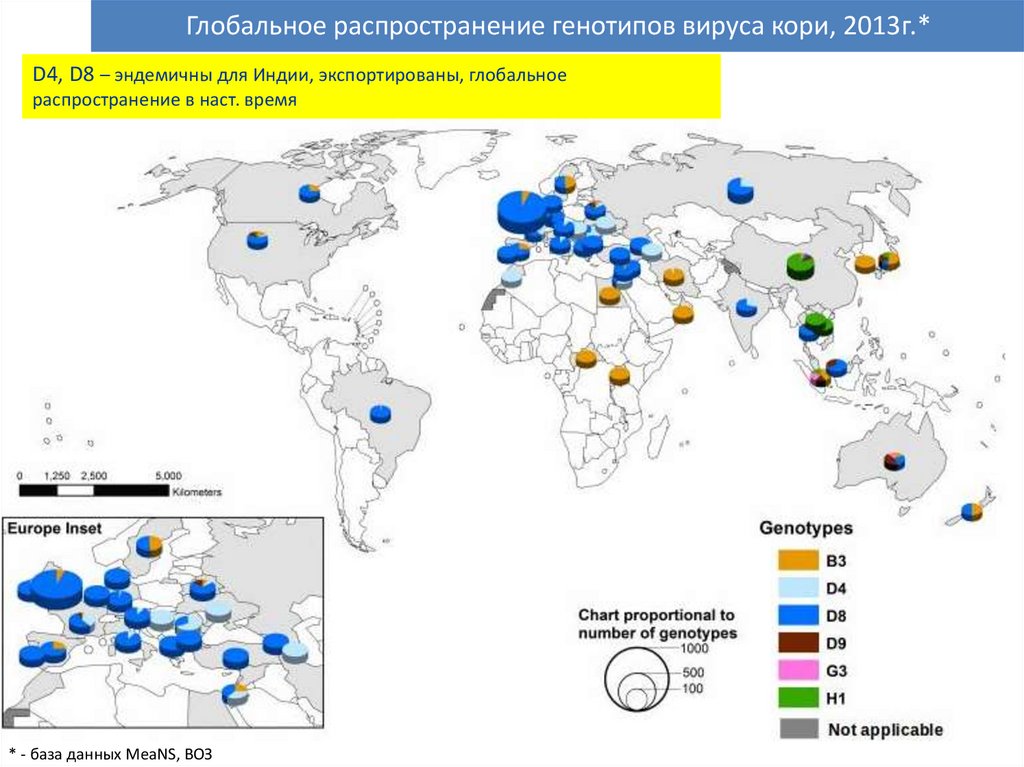









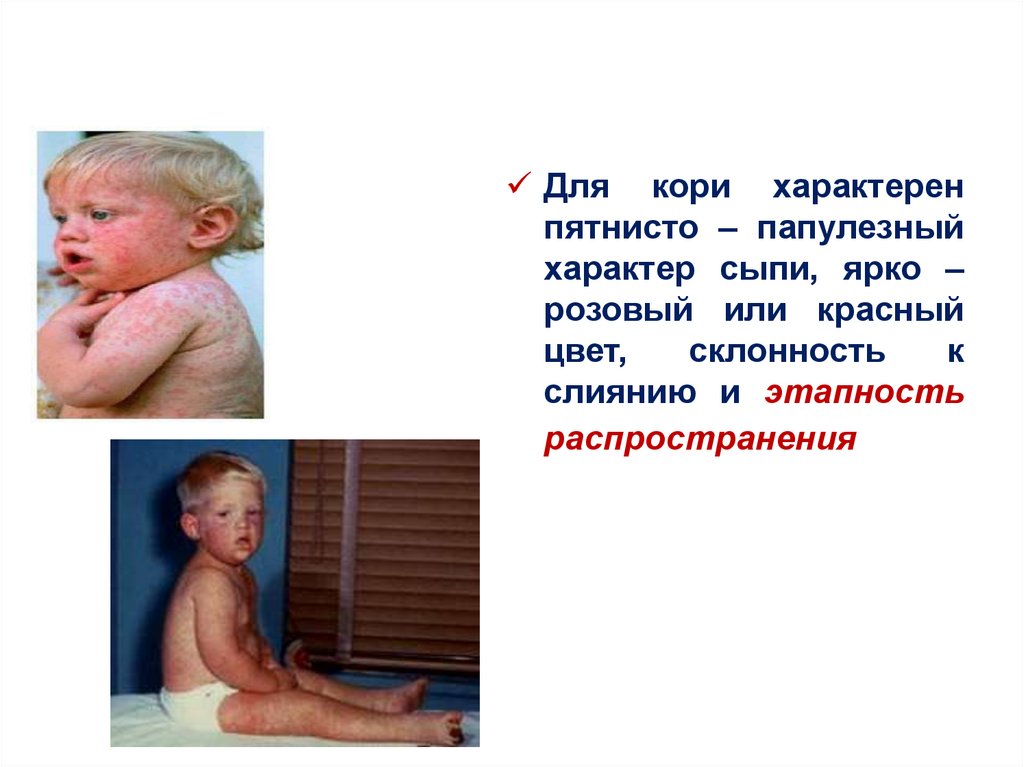
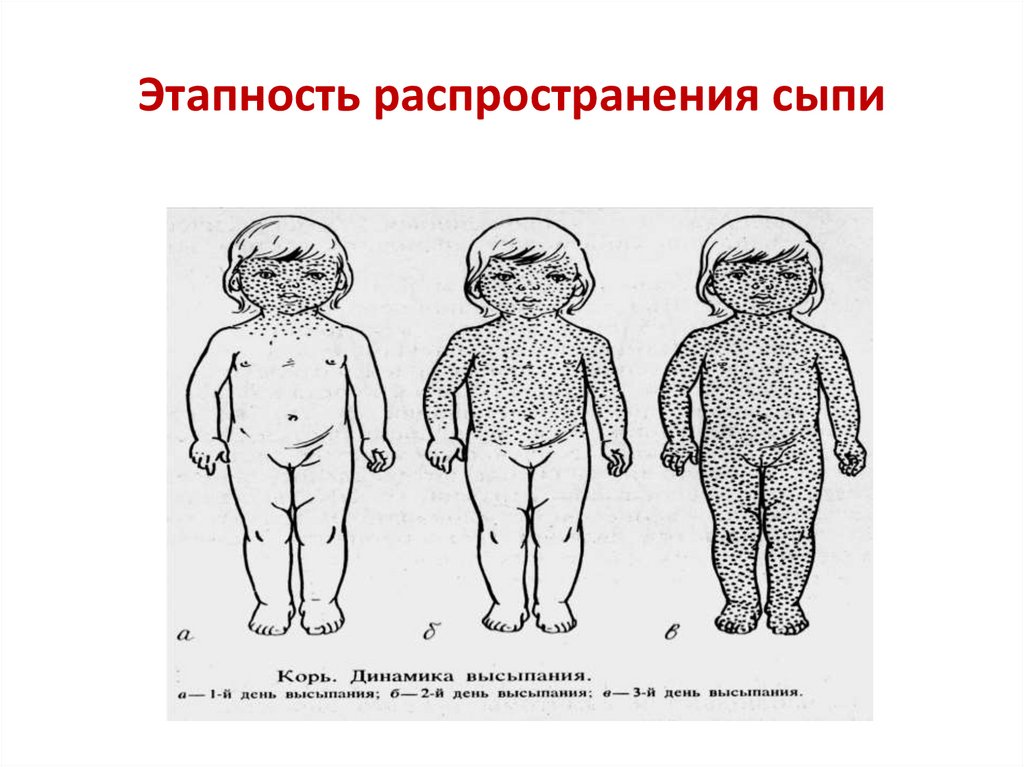



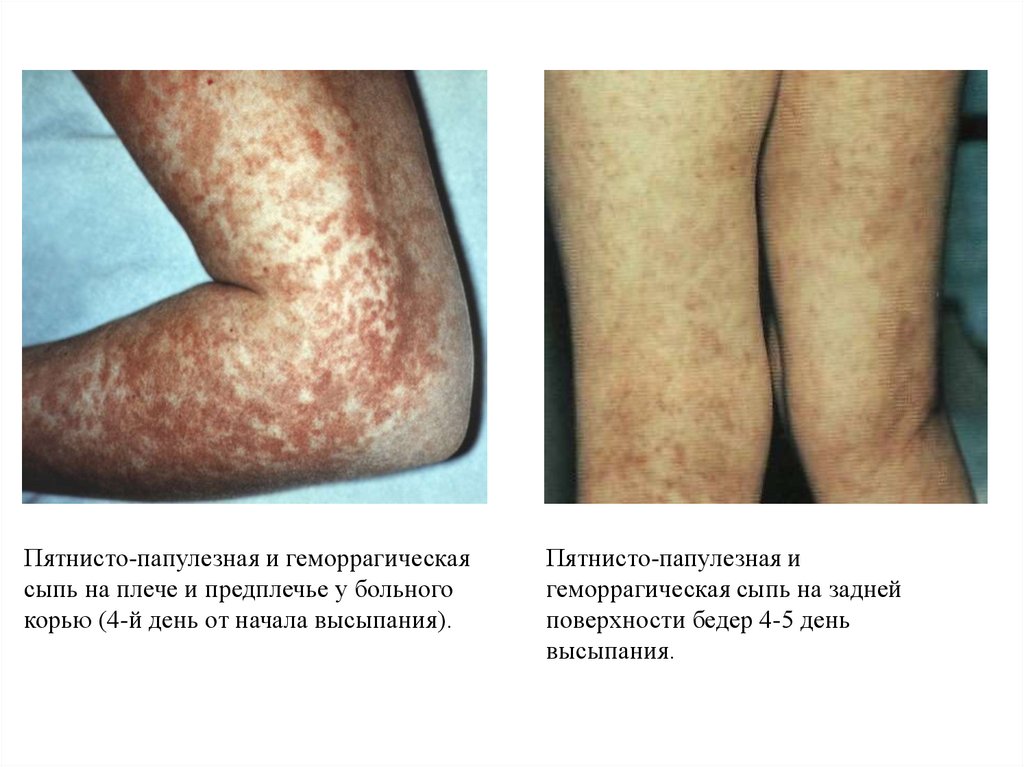

























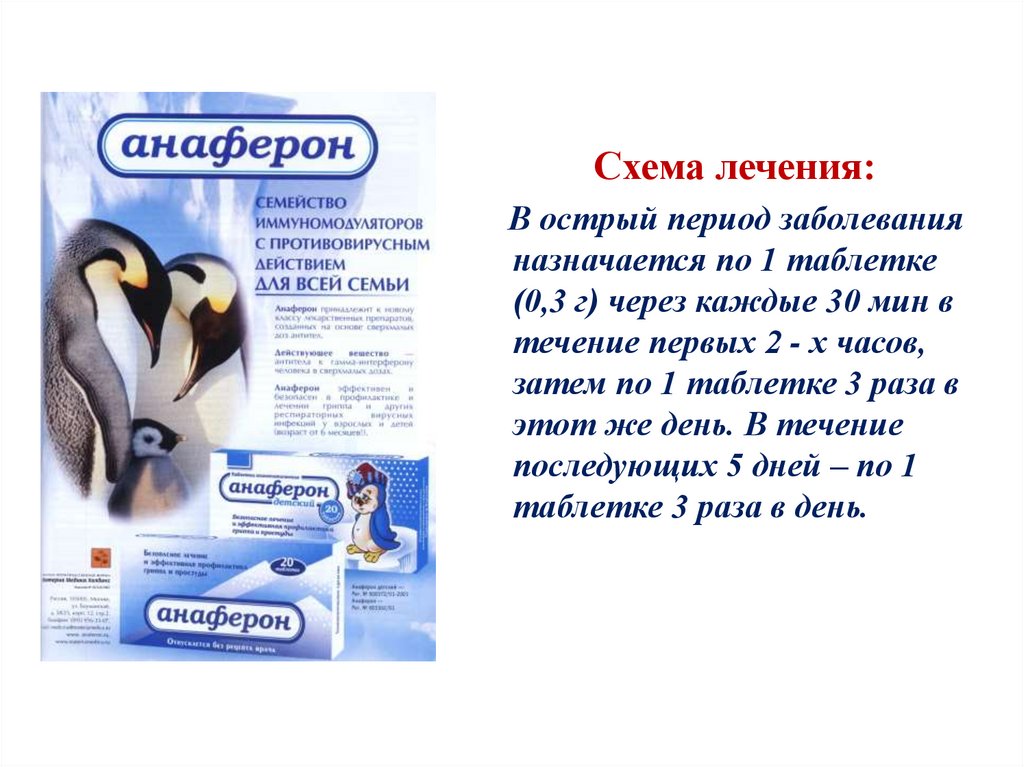


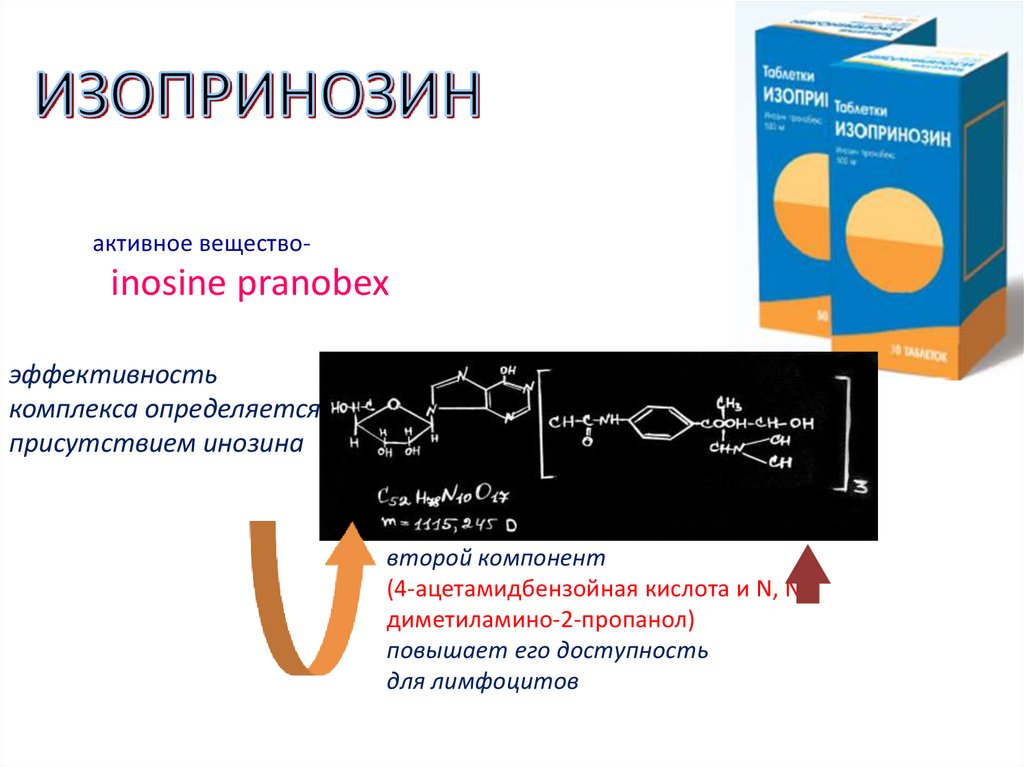













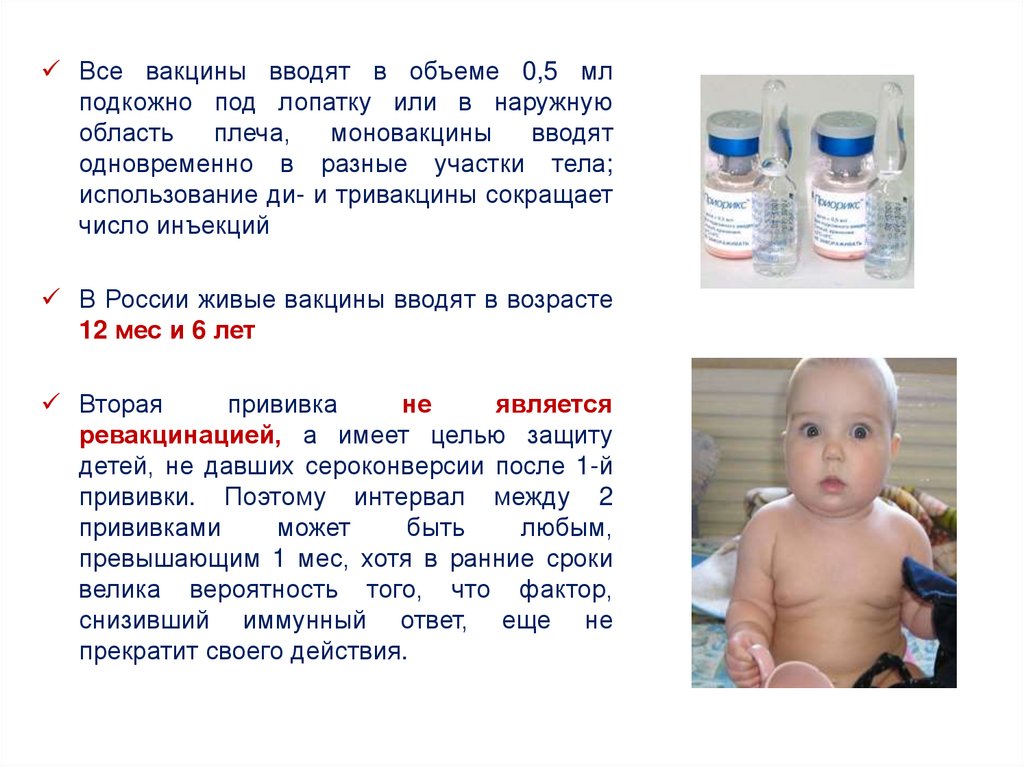




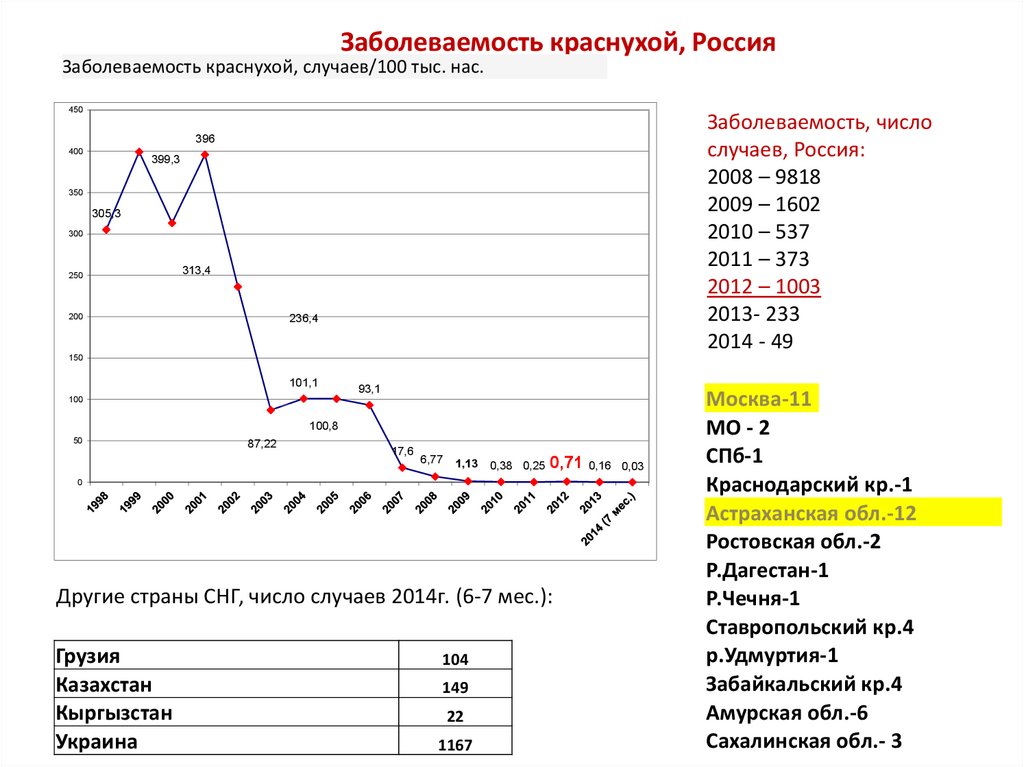























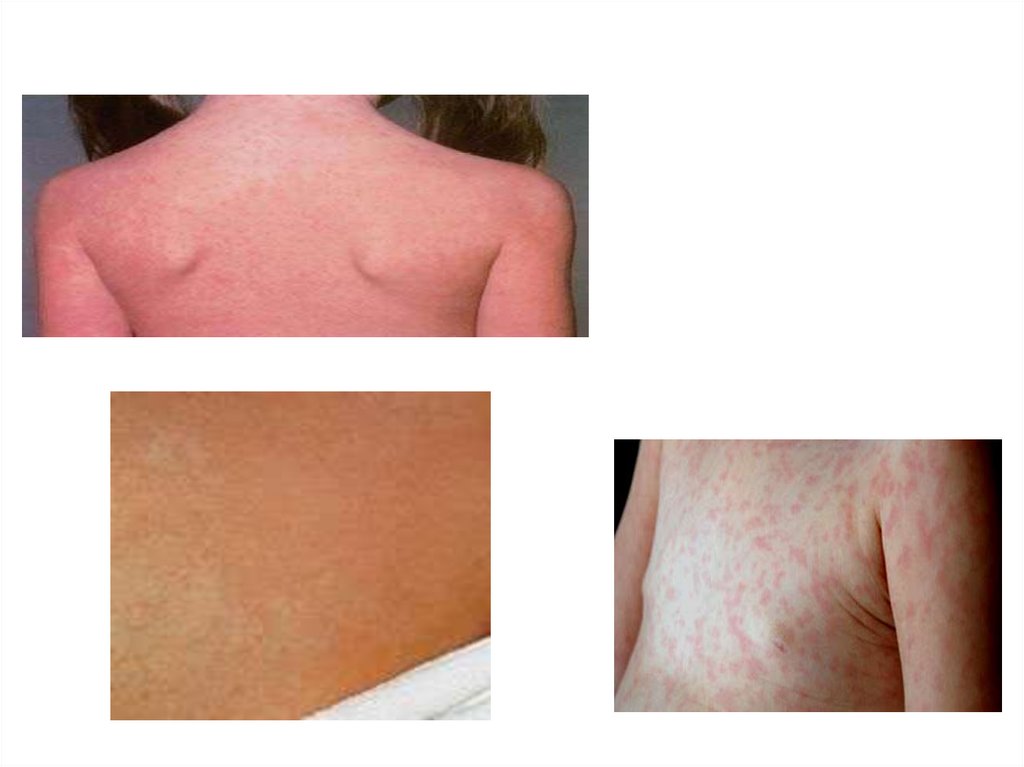







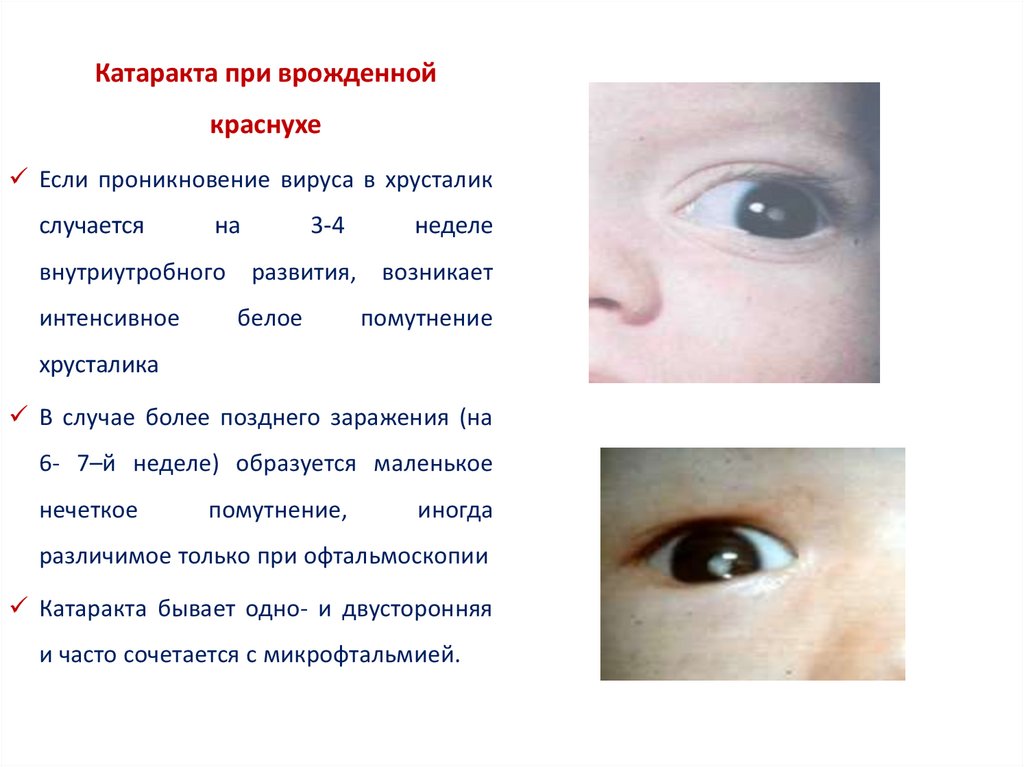
























 medicine
medicine








