Similar presentations:
Гипертензивный криз. Острый коронарный синдром (ОКС)
1.
Гипертензивный криз.Острый коронарный синдром (ОКС).
Острая сердечно-сосудистая
недостаточность
2. АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
3. Классификация АГ в клинических рекомендациях 2017 АСС/АНА
АСС – американская коллегия кардиологов
АНА – американская ассоциация по проблемам сердца
Клинические
рекомендации 2017
АСС/АНА
Нормальное АД
Меньше 120 и меньше 80
Повышенное АД
120-129 и меньше 80
АГ 1 степени
130-139 или 80-99
АГ 2 степени
140-159 или 90-99
АГ 3 степени
160 или выше (САД), 100 или выше (ДАД)
САД и ДАД мм.рт.ст.
В новом руководстве указаны новые целевые значения АД для
пациентов, получающих лечение АГ: 130/80 мм.рт.ст.
4. Определение ГК
Гипертонический криз – остро возникшее
выраженное повышение артериального
давления, сопровождающееся клиническими
симптомами и требующее немедленного
контролируемого его снижения с целью
предупреждения или ограничения поражения
органов - мишеней
5.
Гипертонический криз►это
состояние вызванное внезапным и
выраженным повышением САД и/или ДАД
(возможно до индивидуально высокого
уровня), сопровождающееся появлением или
усугублением клинических симптомов и
требующее быстрого контролируемого
снижения АД для предупреждения
повреждения органов-мишеней
(необязательно до нормальных значений)
JNC VI, 1997. JNC VII 2003
6. Статистика
Частота ГК велика и имеет тенденцию к увеличению
Склонность к повторениям:
Более 60% ГК повторяются в течение года
Почти 40% ГК повторяются в течение месяца
Около 12% ГК повторяются в ближайшие 48 часов
7. Статистика
► Гипертоническийкриз составляет от 20% всех
вызовов СМП
► От 50 до 70% вызовов СМП по поводу
гипертонического криза постоянно не
принимают антигипертензивную терапию
8. Прогноз для пациентов, перенесших осложненный ГК
25-40% пациентов умирают в течение 3 лет от ХПН или
инсульта;
У 3,2% разовьется почечная недостаточность,
требующая гемодиализа
Этот риск увеличивается:
С возрастом
При эссенциальной гипертензии
При повышенном креатинине сыворотки
При мочевине сыворотки выше 10 ммоль/л
С большей продолжительностью АГ
При наличии 2 и 4 степеней гипертензивной
ретинопатии
9.
"Большая тройка" на Крымской(Ялтинской) конференции (4-11
февраля 1945 г.)
У.Черчиль – страдал АГ,
перенес инсульты в 1953 и
1965 гг., от последнего
скончался.
Ф.Рузвельт – страдал
высокой АГ (240/130 мм
рт.ст.). Лечили бессолевой
диетой + дигиталисом.
Умер в 1945 г. от
геморрагического инсульта.
И.Сталин. Страдал АГ с
1945 г. Осенью 1945 г.
перенес ишемический
инсульт. Лечение - ? Умер
в 1953 г. от
геморрагического инсульта.
10. Причины, способствующие развитию гипертонического криза
► 1.Экзогенные
Психоэмоциональный стресс
Метеорологические влияния
Избыточное потребление поваренной соли
Физическая нагрузка
Внезапная отмена гипотензивных препаратов
Острая ишемия головного мозга при резком
снижении АД
Злоупотребление алкоголем
11. Причины, способствующие развитию гипертонического криза
► 2.Эндогенные
У женщин на фоне гормональных
расстройств в климактерическом периоде
Обострение ИБС (острая коронарная
недостаточность, сердечная астма), ишемия
головного мозга
Нарушение уродинамики при аденоме
предстательной железы
Обострение очаговой инфекции
12. В подавляющем большинстве случаев
диагностические критерии кризаВнезапное начало
► Высокий подъем АД (как правило)
систолическое > 180 мм.рт.ст. и (или)
диастолическое > 120 мм.рт.ст.
Церебральные, кардиальные и вегетативные
симптомы
13. КЛАССИФИКАЦИЯ
Все обращения за скорой медицинской помощью,связанные с повышением артериального давления
принципиально важно разделять на:
Состояния
не угрожающие жизни
(неотложные, urgencies)
Состояния
угрожающие жизни
(критические, emergencies)
ОБЯЗАТЕЛЬНА РЕГИСТРАЦИЯ
ЭКГ !!!
14. 1. Состояния НЕ УГРОЖАЮЩИЕ жизни
1.1. Ухудшение течения артериальной гипертензииПовышение АД без признаков симпатикотонии
Повышение АД с признаками симпатикотонии
Изолированная систолическая АГ (ДАД не повышено)
1.2. Неосложненный гипертонический криз:
ГК с признаками симпатикотонии (нейровегетативная форма)
ГК без признаков симпатикотонии (отёчная форма)
ГК после отмены антигипертензивного препарата
15. 2. Состояния УГРОЖАЮЩИЕ жизни:
2.1. Особо тяжелые гипертонические кризы:Острая гипертензивная энцефалопатия (судорожная форма
гипертонического криза)
Эклампсия
Криз при феохромоцитоме
2.2. Острое и значительное повышение артериального давления
при:
Отеке легких
Остром коронарном синдроме
Геморрагическом инсульте
Субарахноидальном кровоизлиянии
Расслаивающей аневризме аорты
2.3. Острые компенсаторные артериальные гипертензии при:
Внезапно возникшей брадикардии
Нарушении церебрального и коронарного кровообращения
Нарастающей сердечной недостаточности
16.
Таким образом, для принятияправильного тактического решения
на догоспитальном этапе, в первую
очередь нужно оценить наличие
прямой угрозы для жизни
17. Срочность мероприятий
► Состояния,требующие неотложной терапии –
снижение АД в течение первых минут или часа
при помощи парентереально вводимых
препаратов (hypertensive emergencies)
► Состояние,
при котором требуется снижение
АД в течение нескольких часов – может
купироваться пероральным приемом
препаратов с относительно быстрым действием
(hypertensive urgency)
18. Правило терапии ГК
Дозированное снижение АД на 15 25% в течение 30 – 120 минут, втечение последующих 2-6 часов до
160/100 мм рт.ст.
19. Ухудшение течения гипертонической болезни:
Постепенное и умеренное повышение АД по сравнениюс привычными для пациента значениями
Клинически – умеренная головная боль, беспокойство,
гиперемия кожных покровов
Причины:
Эмоциональное напряжение
Физические нагрузки
Изменение погодных условий
Чрезмерное употребление соленой пищи, алкоголя,
жидкости
Нерациональный прием гипотензивных лекарственных
препаратов
20. Неосложненный гипертонический криз:
головная боль
«мушки», пелена перед глазами
онемение языка, губ, кожи лица и рук
ощущение «ползания мурашек»
кратковременное появление слабости в конечностях
двоение в глазах
ГК с гиперсимпатикотонией
• внезапное начало
• возбуждение
• гиперемия и влажность кожи
• тахикардия
• повышение преимущественно САД
ГК без повышения
симпатической активности
Кризы, связанные с
внезапным прекращением
приёма гипотензивных
средств («синдром отмены»)
• дианостируют по данным анамнеза
постепенное начало
сонливость, адинамия, вялость
дезориентированность
бледность, одутловатость лица, отечность
Равномерное повышение САД и ДАД
21. Осложненный гипертонический криз -
Осложненный гипертоническийкриз ► Наличие
острого поражения органов-мишеней:
Острый коронарный синдром
Острая левожелудочковая недостаточность
Острая гипертоническая энцефалопатия
Инсульт
Эклампсия
Артериальное кровотечение
Расслоение аневризмы
Травма головы
22. Осложненный гипертонический криз:
Судорожная формаКриз при феохромоцитоме
Острые компенсаторные
артериальные гипертензии
ДАД>140 мм.рт.ст.
сильная пульсирующая распирающая головная боль
психомоторное возбуждение
многократная рвота
тонико-клонические судороги
• внезапное быстрое повышение преимущественно САД
• бледность кожи, холодный пот
• боли в сердце и в надчревной области
• тошнота, рвота
• пульсирующая головная боль, головокружение
• характерно существенное снижение АД при переходе в
вертикальное положение
• развиваются в ответ на ухудшение мозгового, коронарного,
почечного кровотока или гипоксию
• неотложные мероприятия должны быть направлены не
столько на снижение давление, сколько на устранение
причины его острого повышения
23. Если позволяет состояние пациента, в дополнение к традиционному сбору анамнеза необходимо получить ответы на следующие вопросы
Сколько лет пациент страдает АГ?► Какие привычные, «рабочие» цифры АД?
► Какие препараты и в каких дозировках пациент
применяет постоянно для лечения АГ?
► Как часто и до каких максимальных значений повышается
АД?
► Какие препараты помогают в таких случаях?
► Как часто приходится вызывать СП при повышениях АД?
► Отличается ли сегодняшнее ухудшение состояния от тех,
что были раньше?(если да – то чем?)
► Какие лекарственные препараты пациент успел принять
до СМП?
24. Тактика
Для принятия правильного тактического решения на
догоспитальном этапе, в первую очередь нужно оценить
наличие прямой угрозы для жизни
Основное правило оказания медицинской помощи больным с
острой артериальной гипертензией заключается в том, что
в большинстве случаев быстрое и значительное снижение
артериального давления более опасно, чем его повышение.
Снижать артериальное давление не только эффективно, но и
безопасно
Наметить величину, до которой следует снизить
артериальное давление и (что не менее важно!) время, за
которое это следует сделать
Выбрать основные и вспомогательные средства для
гипотензивной терапии и способы их применения
АД снижают на 20-25% от исходного !!!
25. Алгоритм действий при ухудшении течения АГ
Повышение АД без признаковсимпатикотонии
Каптоприл 25 мг п/язык
При недостаточном эффекте Фуросемид 20 мг.
Повышение АД с признаками
симпатикотонии
Моксонидин 0,4 мг. п/язык
При недостаточном эффекте Фуросемид 20 мг. или
Нифедипин 10мг.
Изолированная систолическая
артериальная гипертензия
Моксонидин 0,2 мг. внутрь или
п/язык (избегать выраженного
снижения АД)
АД снижать в течение 1-2 часов до привычных цифр
26. Алгоритм действий при неосложненном ГК
ГК без признаковсимпатикотонии
ГК с признаками
симпатикотонии
ГК после отмены
гипотензивного
лекарственного препарата
Эбрантил (Урапидил) 12,5мг. в/в
струйно медленно
Клофелин 0,1мг. в/в струйно
медленно
Отмененный гипотензивный
препарат п/язык
АД снижать в течение 1 часа до привычных цифр
27. Тактика при осложненном ГК
Судорожная формагипертонического криза
• Урапидил (Эбрантил) 25мг.в/в
• Реланиум 10мг. в/в
• Фуросемид 20-40 мг. в/в
ГК и отек легких
• Нитроспрей 0,4мг. п/язык
При недостаточном эффекте Изокет
10 мг. в/в через инфузомат со
скоростью 1-10 мл/час
• Фуросемид 40-80мг. в/в
Г К и ОНМК
Терапию проводят, если ДАД >120
мм.рт.ст., стремясь снизить его на
10-15%
• Урапидил 12,5 мг. в/в
Г К и ОКС
•Нитроспрей 0,4мг. п/язык
При недостаточном эффекте Изокет
10 мг. в/в через инфузомат со
скоростью 1-10 мл/час
28. Тактика при осложненном ГК
- Используют препараты, гипотензивным эффектомкоторым можно управлять
- Применяют внутривенный путь введения лекарственных
средств с возможностью изменения скорости инфузии
- Артериальное давление снижают в течение 30 минут не
более, чем на 25% от исходных величин, далее
стабилизируют систолические АД на уровне 160 мм.рт.ст, а
диастолическое на уровне 100 мм.рт.ст.
- При отеке легких систолическое АД снижают до 100-110
мм.рт.ст. за 10-15 мин.
29. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
► Относительноепротивопоказание к
проведению ТЛТ – САД более 180 мм рт ст.
► Препараты выбора:
-нитраты 5 мкг/мин – каждые 3-5 минут, или
внутривенно капельно
Наркотические анальгетикаи – внутривенно, струйно
БАБ (пропранолол 0,1% 5,0, эсмолол, альбетор)
ИАПФ
НЕЖЕЛАТЕЛЬНО: АК (дигидроперидины),
нитропруссид натрия, гидралазин
30. ОСТРАЯ ЛЕВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ
► Быстроеснижение АД!
► Начинать с наркотических анальгетиков –
морфин 1 мл 1% в/в струйно дробно из
расчета 0,2-0,5 мл каждые 5-10 минут
► Нитроглицерин (скорость 50-100 мкг/мин)
или нитропруссид натрия в/в под контролем
АД и ЧСС
► Комбинация НТГ и лазикса (80-120 мг)
► ИАПФ (каптоприл, эналаприлат внутривенно)
31. Признаки инсульта/угрозы инсульта
Внезапное онемение илислабость
Внезапное появление
спутанности, затруднений речи
или ее понимания
Внезапное нарушение зрения
в одном или двух глазах
Затруднение ходьбы из-за
головокружения, нарушения
равновесия или
координации
Внезапно возникшая
сильная головная боль
32. Лечение артериальной гипертензии в первые сутки ишемического инсульта
ПРОТИВ
Опасность снижения
кровоснабжения в
зоне ишемии и
увеличения размеров
церебрального
инфаркта, связанное
с нарушением
ауторегуляции
кровоснабжения в
зоне ишемии
ЗА
Возможность
геморрагической
трансформации
Опасность
усиления отека
мозга
Опасность
повышения
внутричерепног
о давления
33. Неотложные меры по контролю АД у пациентов с острым ишемическим инсультом
ДАД более 140 мм рт.с.Нитропруссид натрия;
цель – снижение АД на 10-20%
САД более 220 мм рт.ст. или
ДАД 121-140 мм рт.ст.
Лабетолол в/в струйно
САД менее 220 мм рт.ст.
или ДАД менее 120 мм рт.ст.
Интенсивная гипотензивная терапия
не показана в отсутствии ОИМ,
расслоения аорты,
СН, или гипертонической энцефалопатии
34. ОСТРАЯ ГИПЕРТОНИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ
Клинические проявления – головная боль, тошнота,
рвота, расстройства сознания (спутанность,
оглушенность, летаргия), нередко – судороги,
нарушения зрения, вплоть до слепоты.
► Патогенез – дисфункция эндотелия сосудов головного
мозга, повышение их проницаемости, развитие отека,
формирование микротромбов
► Дифференциальный диагноз: настороженность в
плане инсульта, субарахноидального кровоизлияния,
эпилепсии, васкулита, энцефалита.
► Прогноз - неблагоприятный при отсутствии лечения –
отек мозга, внутримозговое кровоизлияние, кома,
смерть.
35. ГИПЕРТОНИЧЕСКАЯ ЭНЦЕФАЛОПАТИЯ. ЛЕЧЕНИЕ
Сульфат магния – 1000 – 2500 мг в/в медленно в
течение 7-10 минут (сосудорасширяющее,
седативное и противосудорожное действие
Нифедипин 10-20 мг сублингвально – снижение АД,
улучшение мозгового кровотока
При судорожной форме – нитропруссид натрия в/в
капельно
При первых признаках отека мозга – фуросемид 60100 мг в/в струйно или маннитод 15% в/в капельно
на 400 мл изотонического раствора
Усугубление неврологической симптоматики на фоне
лечения требует возврата к более высокому уровню
АД и более медленному его снижению в
последующем.
36. Лечение ГК у беременных
► Наиболеечастая (до 40%) причина
материнской смертности
► Одна из главных причин перинатальной
летальности
► Лечение:
Англия – лабеталол
США – метилдопа
Россия – сульфат магния в/в болюсно или 10-30 мг
в/м
►В
неотложных ситуациях в/в нитропруссид натрия,
нитроглицерин, ганглиоблокатор.
37. Необходимо помнить
Контроль АД (с записью в карте вызова)При применении таблетированных
гипотензивных препаратов – через 20-25 мин.
При применении парентеральных препаратов
– через 10-15 минут
38. Основные гипотензивные препараты
Каптоприл (Тав. Captoprili 25мг.)– ингибитор АПФ
Препятствует переходу ангиотензин I в ангиотензин II, оставляя его
в нейтральном виде, не способным суживать стенки сосудов, тем
самым приводя к увеличению скорости кровотока и повышению
давления
Способствует накоплению брадикинина, который предупреждает
развитие патологических клеточных реакций при сердечнососудистой недостаточности (можно применять у больных с ХСН)
Противопоказания
Индивидуальная непереносимость
Беременность
39. Основные гипотензивные препараты
Моксонидин (Tab. Moxonidini 0,2мг. И 0,4мг.)
– агонист I1-имидазолиновых рецепторов
Гипотензивные препарат с центральным механизмом действия
В стволовых структурах мозга моксонидин селективно стимулирует
рецепторы, принимающие участие в тонической и рефлекторной
стимуляции симпатической нервной системы, тем самым снижая
периферическую симпатическую активность, системное сосудистое
сопротивление и АД
Отличается от других центральных гипотензивных средств более низким
сродством к А2-адренорецепторам, что объясняет меньшую вероятность
развития седативного эффекта и сухости во рту
Противопоказания
Индивидуальная непереносимость
СССУ
Брадикардия менее 50 уд. в мин.
АВ блокада 2-3 ст.
Тяжелая почечная недостаточность (гемодиализ)
Период лактации
Пациенты младше 18 и старше 75 лет
40. Основные гипотензивные препараты
Нифедипин (Tab. Nifedipini 10 мг.)
– блокатор кальциевых каналов
Блокирует кальциевые каналы, тем самым тормозит поступление ионов
кальция в клетки гладкой мускулатуры артерий
Способствует расширению периферических артериальных сосудов
Понижает давление в легочной артерии, оказывает положительное влияние
на церебральную гемодинамику
Быстро всасывается при приеме внутрь, но длительный прием
сопровождается развитием толерантности
Противопоказания
Индивидуальная непереносимость
Нестабильная стенокардия
ОНМК
Беременность (II и III триместр)
Тяжелая почечная недостаточность (гемодиализ)
Одновременный прием В-блокаторов и дигоксина
41. Основные гипотензивные препараты
Эбрантил (Sol. Ebrantili 5mg/ml-5ml.)
– альфа-адреноблокатор
Блокирует постсинаптические альфа1-адренорецепторы, снижая ОПСС
Сбалансировано снижает САД и ДАД, не вызывая рефлекторной тахикардии
и ортостатических явлений
Противопоказания
Повышенная чувствительность
Аортальный стеноз
Возраст до 18 лет
Беременность и период лактации
42. Основные гипотензивные препараты
Клофелин (Sol. Clophelini 0,1mg/ml-1ml.)
– альфа-адреномиметик
Стимулирует А2 адрено-рецепторы сосудистого центра головного мозга,
уменьшая поток симпатической импульсации к сосудам и сердцу, снижает
ОПСС и ЧСС
При быстром в/в введении возможно кратковременное повышение АД,
обусловленное стимуляцией постсинаптических альфа1-адренорецепторов
сосудов.
Уменьшает мозговой кровоток, повышая тонус сосудов мозга
Оказывает выраженное седативное действие
Противопоказания
ЦВБ
СССУ
АВ блокада 2-3 ст.
Прием этанола
Беременность, период лактации
43. Показания к госпитализации больных с АГ
►Неясностьдиагноза и
необходимость в специальных,
чаще инвазивных, методах
исследований для уточнения
формы АГ
►Трудности в подборе
медикаментозной терапии –
частые ГК, рефрактерная АГ
44. Показания к госпитализации
► Привпервые выявленном неосложненном
ГК у больных с неясным генезом АГ
► При некупирующемся ГК
► При частых повторных кризах -
показана госпитализация в
кардиологическое или
терапевтическое отделения
стационара!!!
45. Показания к экстренной госпитализации
► ГК,не купирующийся на догоспитальном этапе
► ГК с выраженными проявлениями
гипертонической энцефалопатии
► Осложнения, требующие интенсивной терапии
и постоянного врачебного наблюдения
(инсульт, субарахноидальное кровоизлияние,
остро возникшее нарушение зрения, отек
легких, ОКС и др)
► Злокачественная АГ
Национальные рекомендации по диагностике и лечению АГ, 2008
46. Не целесообразно использовать!!!!!
► Дибазол,папаверин, но-шпа – низкая
эффективность, краткосрочность эффекта;
► Аминазин, диазепам, дроперидол – маскируют
серьезную неврологическую симптоматику;
► Сульфат магния (в/м) - низкая эффективность,
краткосрочность эффекта, инфильтраты и
абсцессы ягодицы
► Диуретики – парентеральный способ лечения как
средство первой линии при ГК 1 типа –
усугубление состояния гиповолемии,
развивающегося из-за компенсаторного повышения
диуреза, усугубление имеющихся нарушений
периферического кровообращения
47. Не целесообразно использовать!!!!!
Назначение коринфара при:
Очень высоких значениях АД
Пациентам с высокой симпатической активностью
Назначение при наличии прямых противопоказаний
Назначение в дозе, превышающей рекомендованную
Назначение В-блокаторов (анаприлина, метопролола) в
качестве основных средств для снижения АД
Попытки агрессивной немедленной («на игле»)
нормализации АД с помощью «лекарственных коктейлей»
Чрезмерное быстрое снижение АД до «рабочих» цифр
48. Использование медикаментов врачами СМП для купирования гипертонических кризов
► Сернокислаямагнезия – 49%
► Дибазол – 31%
► Клофелин – 20%
► Пентамин и дроперидол – 9%
► Коринфар – 18%
► Спазмолитические средства –
12%
► Мочегонные – 5%
49. ЗАЛОГОМ ПРОФИЛАКТИКИ ГИПЕРТОНИЧЕСКОГО КРИЗА ЯВЛЯЕТСЯ ПОСТОЯННОЕ, АДЕКВАТНОЕ И ЭФФЕКТИВНОЕ ЛЕЧЕНИЕ АРТЕРИАЛЬНОЙ ГИПЕРТОНИИ
50.
Ктонеправильно
застегнул
первую
пуговицу,
уже
не застегнется
как следует.
Гете
51. Острый коронарный синдром (ОКС)
52.
Инфаркт миокардаостается одной
из актуальных проблем
современной медицины
53.
Судьба и состояние здоровьяпациента со свежим инфарктом миокарда
находится в тесной зависимости от
своевременности и качества оказания
медицинской помощи
54.
Сердечно-сосудистые заболеванияВ мире
! Летальность - 1 место
52% всех летальных исходов
! Инвалидизация - 1 место
60% всех случаев инвалидности
55.
56. НЕОБХОДИМО!
1.Быстродиагностировать
инфаркт миокарда
2.Немедленно начать
лечебные мероприятия
57. Заповедь ОКС
Чем меньше времени прошло от началаОКС, тем больше вероятность
возникновения осложнений и
внезапной сердечной смерти.
Известно, что почти 50% неблагоприятных
исходов при различных формах ОКС
происходят в первые часы заболевания.
Рациональная Фармакотерапия в Кардиологии 2010;6(3)
58. Острый коронарный синдром – определение*
Острый коронарный синдром (ОКС) – любая группаклинических признаков или симптомов, позволяющих
подозревать
острый инфаркт миокарда (ОИМ)
или
нестабильную стенокардию (НС)
* по руководству АКК/ААС, 2000 г
59. Исходы ОКС
ОКСБез подъема ST
Нестабильная
стенокардия
С подъемом ST
Инфаркт
миокарда
без зубца
Q
Инфаркт
миокарда
с зубцом Q
60.
Причины развитияострого коронарного синдрома
1.
2.
3.
4.
5.
Атеросклероз коронарных артерий
Спазм коронарных артерий
Анатомический стеноз коронарных
артерий
Артериальная гипоксемия
Резкое увеличение потребности миокарда
в кислороде
61. Острый инфаркт миокарда может быть определен совокупностью признаков:
КлиническихЭлектрокардиографических
Эхокардиографических
Биохимических
62. Клинические формы инфаркта миокарда
Формыинфаркта
миокарда
Атипичные
формы
Классическая
форма
Ангинозн
ая
Абдомин
альная
Астмат
ическая
Церебрал
ьная
Периферичес
кая
Безболев
ая
Аритмическ
ая
63. Классическая форма Ангинозная Болевая (Status anginosus)
1.2.
3.
4.
5.
6.
7.
Причина возникновения
Интенсивность и характер боли
Локализация
Иррадиация
Продолжительность
Эффект нитроглицерина
Особенности поведения пациента
64.
1. Причина возникновения65. Развитию острейшего периода инфаркта миокарда способствуют провоцирующие факторы
Эти факторы могут провоцироватьразвитие инфаркта миокарда, так как
значительно увеличивают потребности
миокарда в кислороде, способствуют
повышению артериального давления,
вызывают спазм коронарных артерий.
66. Провоцирующие факторы
интенсивная физическая нагрузка;психоэмоциональная стрессовая ситуация и
положительная эмоция;
оперативное вмешательство;
травма;
нарушение диеты (алкоголь, переедание);
выраженное охлаждение или перегревание; инфаркт
миокарда чаще развивается в зимние месяцы и более
холодные дни года; при падении температуры воздуха
на 10 °С ниже средней для этого времени года риск
развития инфаркта возрастает на 13%;
инсулиновая гипогликемия (у больных сахарным
диабетом);
половой акт.
67.
2.Интенсивность и характер боли68.
Боль увеличивает гемодинамическуюнагрузку. Повышает потребность
миокарда в кислороде. Усугубляет
ишемию.
69. Интенсивность и характер боли
Боль при инфаркте очень сильная, воспринимаетсякак кинжальная, раздирающая, жгучая, «кол в
грудной клетке».
Иногда это чувство настолько невыносимое, что
заставляет кричать.
Также как и при стенокардии, может возникнуть не
боль, а дискомфорт в грудной клетке: чувство
сильного сжатия, сдавления, ощущение тяжести
«стянуло обручем, сжало в тиски, придавило
тяжелой плитой».
У некоторых людей возникает лишь тупая боль,
онемение запястий в сочетании с тяжелой и
длительной загрудинной болью и дискомфортом в
грудной клетке.
70. Интенсивность и характер боли
Начало ангинозной боли при инфарктемиокарда внезапное, часто в ночные или
предутренние часы.
Болевые ощущения развиваются
волнообразно, периодически уменьшаясь, но
не прекращаются полностью.
С каждой новой волной болевые ощущения
или дискомфорт в грудной клетке
усиливаются, быстро достигают максимума, а
затем ослабевают.
71.
Интенсивность и характерболи
72.
Интенсивность и характерболи
73.
3. Локализация74. Локализация
В типичных случаях у большинства больных больлокализуется в загрудинной области, однако довольно
часто захватывает прекардиальную зону (слева от края
грудины) или даже всю переднюю поверхность грудной
клетки.
Иногда боль ощущается одновременно и за грудиной и
справа от края грудины.
75.
Локализация76.
4.Иррадиация
77. Иррадиация
Боль при инфаркте миокарда обычно иррадиирует влевую руку, левую кисть, иногда в обе кисти, иногда
появляется ощущение сильной сжимающей боли в
области запястий (симптом «браслетов»,
«наручников»).
Часто наблюдается иррадиация боли в левое плечо,
левую лопатку, межлопаточную область, шею,
нижнюю челюсть, ухо, глотку.
В редких случаях боль иррадиирует только в правую
руку, правое плечо, правую лопатку, исключительно
редко бывает иррадиация в левую ногу
78. Иррадиация
79. Иррадиация
80.
5. Продолжительность81. Продолжительность
Особенностью инфаркта миокардаявляется длительность болевого
синдрома.
Боль всегда продолжается несколько
десятков минут (всегда больше 20—30 мин),
иногда несколько часов, у некоторых больных
даже 1—2 дня (обычно при продолжающемся
расширении зоны некроза).
82.
6. Эффектнитроглицерина
83. Эффект нитроглицерина
!Боль при инфаркте миокарда не
купируется приемом под язык
нитроглицерина, применением спрея
(аэрозоля) нитроглицерина.
Иногда больные неоднократно возобновляют
прием вышеназванных препаратов нитратов, но
безуспешно, болевой приступ продолжается.
Обычные анальгетики (анальгин, баралгин)
также неэффективны, а если эффект и
наблюдается, то непродолжительный и
неполный
84.
7. Особенностиповедения пациента
85. Особенности поведения пациента
Во время болевого приступа больные испытываютчувство страха смерти, обреченности, тоски, бывают
беспокойны, возбуждены.
Больные мечутся, катаются по полу от боли, иногда
выбегают на улицу, льют холодную воду на грудь,
кричат, стонут.
Некоторые больные в фазе возбуждения могут даже
приняться за какую-либо физическую работу, не
осознавая тяжести своего состояния.
Некоторые больные в острейшем периоде ведут себя
сравнительно спокойно, укладываются в постель
(обычно это бывает при менее интенсивном болевом
синдроме). Однако далее, по мере нарастания
интенсивности боли, больной пытается изменить
положение в постели, садится, начинает беспокойно
ходить по комнате, открывает форточку, балконную
дверь.
86. Особенности поведения пациента
Иногда пациент понимает, чтофизические нагрузки могут усугубить
состояние больного, в связи с этим он
скован и стремится сохранить
неподвижное положение.
87.
Особенностиповедения
пациента
88. Дополнительные жалобы
Больные в острейшем периоде, кроме жалоб наболи в области сердца, могут предъявлять
жалобы:
на перебои и ощущение замирания в области
сердца;
сердцебиения;
общую слабость;
потливость;
ощущение нехватки воздуха;
выраженную слабость.
89. «Сопроводительные» симптомы коронарной недостаточности
позывы к мочеиспусканию и дефекацию;тошнота и рвота;
выделение большого количества газов;
обильное выделение светлой мочи.
90. Клиника ОКС
► БольХарактер (тупая, давящая, сжимающая, реже- ноющая,
жгучая, щемящая, сверлящая, редко – колющая)
Локализация (за грудиной, в левой половине грудной
клетки)
Иррадиация (в левое плечо, предплечье, лопатку,
кисть, шею, в нижнюю челюсть, реже – в
эпигастральную область)
Начало боли (внезапное, на высоте физической
нагрузки – ходьба, подъем по лестнице, прием пищи,
эмоционального напряжения)
Длительность боли (от нескольких минут до
нескольких часов)
Чем сопровождается (страхом смерти, чувством
нехватки воздуха, общей слабостью)
Факторы облегчающие (купирующие) боль
(физический и эмоциональный покой, прием нитратов)
91.
Объективные методыисследования
При осмотре больного обращают на себя внимание:
бледность,
нередко повышенная влажность кожи,
цианоз губ, носа, ушей, подноггевых пространств.
Может наблюдаться небольшое увеличение ЧДД
92. Объективные методы исследования
При пальпации области сердца у больных с обширнымтрансмуральным инфарктом миокарда обычно
обнаруживается пресистолическая пульсация, синхронная
с прослушивающимся IV тоном, обусловленным
сокращением левого предсердия. Появление
пресистолической пульсации и IV предсердного тона
отражает снижение податливости ишемизированного
миокарда левого желудочка.
При наличии систолической дисфункции миокарда левого
желудочка может пальпироваться пульсация в области
верхушки сердца в ранней фазе диастолы,
соответствующая по времени III тону.
При развитии дискинезии передних или боковых отделов
левого желудочка может определяться систолическая
пульсация в III, IV, V межреберьях слева от грудины.
93. Объективные методы исследования
Границы сердца при неосложненном инфаркте, какправило, нормальные. В связи с атеросклерозом аорты
обнаруживается расширение сосудистой тупости во II
межреберье. Резкое расширение границ сердца при
инфаркте миокарда может быть обусловлено развитием
осложнений — аневризмы левого желудочка, разрыва
межжелудочковой перегородки, острой митральной
недостаточности в связи с разрывом сосочковых мышц,
экссудативного перикардита. Увеличение размеров
сердца может быть связано также с обширным
некрозом миокарда.
94. Объективные методы исследования
► Приаускультации сердца у больных
неосложненным, но обширным
инфарктом определяется приглушенность
I тона и негромкий систолический шум на
верхушке сердца, обусловленный
дисфункцией сосочковых мышц.
Обширный трансмуральный инфаркт
миокарда в редких случаях может
сопровождаться ритмом галопа.
95.
Ритм галопаПри значительном ослаблении тонуса желудочков
появляются слышимыми одновременно III и IV тоны
сердца (четырехчленный ритм, «ритм колес поезда»).
Мелодия – та-ТАМ-та-та.
Ритм галопа - важный признак слабости миокарда –
крик сердца о помощи!
96. Объективные методы исследования
При аускультации тоны сердца приглушены,прослушивается негромкий систолический на
верхушке.
При обширном переднем трансмуральном
инфаркте прослушивается шум трения
перикарда в зоне абсолютной тупости сердца.
Шум обусловлен развитием фибринозного
перикардита, появляется обычно в первые 2—3
суток и исчезает через 2—4 дня.
97. Объективные методы исследования
► Артериальноедавление может
незначительно повыситься за счет
гиперкатехоламинемии, страха и в связи
с болями, но затем нормализуется.
► Однако при обширном инфаркте
миокарда - часто наблюдается снижение
артериального давления,
преимущественно систолического
98.
АТИПИЧНЫЕ ФОРМЫИНФАРКТА МИОКАРДА
99. Астматический вариант (Status astmaticus)
чаще развивается при повторном ИМобычно встречается у больных пожилого и старческого
возраста, особенно на фоне предшествующей ХСН
ангинозные боли отсутствуют
приступ сердечной астмы или отек легких являются первым
и единственным клиническим симптомом ИМ.
этот вариант характеризуется быстрым развитием клиники
острой
левожелудочковой недостаточности.
часто в процесс вовлекаются сосочковые мышцы, что
обусловливает возникновение митральной регургитации
вследствие относительной недостаточности митрального
клапана (грубый систолический шум на верхушке)
100. Астматический вариант
Астматическая форма характеризуется внезапнымпоявлением у больного:
резко выраженного приступа удушья,
сопровождающегося положением ортопноэ,
кашлем с выделением пенистой розовой мокроты,
холодным потом,
акропианозом,
появлением в нижних отделах легких крепитации и
мелкопузырчатых хрипов.
Эти клинические проявления соответствуют
сердечной астме и обусловлены быстрым развитием
острой левожелудочковой недостаточности.
101. Астматический вариант
Астматический вариантвстречается обычно при
обширных
трансмуральных или
повторных инфарктах, а
также при инфаркте
сосочковых мышц, когда
развивается острая
недостаточность
митрального клапана,
быстро приводящая к
левожелудочковой
недостаточности и застою
в легких.
102. Абдоминальный вариант (Status gastralgicus)
наблюдается при диафрагмальном (заднем) инфарктепроявляется интенсивными болями в эпигастрии,
иногда в области правого подреберья, нередко во всей
правой половине живота.
боли могут иррадиировать в обе лопатки,
межлопаточную область и часто сопровождаются
тошнотой, неоднократной рвотой, не приносящей
облегчения, отрыжкой воздухом, вздутием живота.
в редких случаях бывают поносы.
103. Абдоминальный вариант
Такая форма может сопровождатьсяжелудочным кровотечением, что проявляется
рвотой содержимым цвета кофейной гущи,
холодным потом, падением артериального
давления. Возможно кишечное кровотечение.
При пальпации живота отмечаются
болезненность в верхней половине живота, в
правом подреберье, резистентность, а иногда и
выраженное напряжение мышц передней
стенки брюшной полости в этих местах.
104. Абдоминальный вариант
Неправильно поставленный диагноз бывает причинойошибочной лечебной тактики. Известны случаи, когда
таким больным делают промывание желудка и
производят оперативное вмешательство
!!!
Диагноз “острый живот”
требует регистрации ЭКГ
105. Аритмический вариант
Аритмическая форма наблюдаются при инфарктемиокарда часто. Об этой форме следует говорить,
когда нарушения ритма сердца являются главным
клиническим проявлением инфаркта, выступают на
передний план, а остальные симптомы заболевания
нивелируются, в частности отсутствует болевой
синдром.
Пароксизмальная желудочковая тахикардия
106. Аритмический вариант
Для аритмической формы характерно его начало сразличных видов аритмий — пароксизмальной
мерцательной аритмии или пароксизмальной
желудочковой или суправентрикулярной
тахикардии, частой экстрасистолии, а иногда — с
внезапно развивающейся АВ-блокады.
Пароксизмальной мерцательная аритмия
107. Аритмический вариант
Аритмический вариант развивается чаще всего приобширных, трансмуральных или повторных
инфарктах, особенно у лиц пожилого возраста.
Характерной особенностью являются клинические
проявления ишемии мозга: головокружения, шум в
ушах, потемнение в глазах, обморочные состояния.
Желудочковая экстрасистолия
108. Аритмический вариант
Эта форма заболевания имеет плохой прогноз,особенно если она проявляется пароксизмами
желудочковой тахикардии, полигонными
желудочковыми экстрасистолами, так как эти виды
аритмий являются предвестниками фибрилляции
желудочков. Неблагоприятна в прогностическом
плане и аритмическая форма инфаркта,
проявляющаяся полной АВ- блокадой, в связи с
возможностью развития асистолии.
АВ- блокада
Slide 108
109.
Остро возникшая блокада ЛНПГ110. Цереброваскулярный вариант
Цереброваскулярный вариант протекает в виденарушения мозгового кровообращения или
острой ишемической энцефалопатии, что
обусловлено диффузной ишемией мозга
вследствие острого уменьшения минутного
объёма кровотока.
111. Цереброваскулярный вариант
встречается у пациентов пожилого возрастас исходно стенозированными
экстракраниальными и внутричерепными
артериями, нередко с нарушениями
мозгового кровообращения в прошлом
обморок, головокружение, тошнота, рвота,
иногда с признаками преходящего
нарушения мозгового кровообращения,
вплоть до ишемического инсульта.
112. Цереброваскулярный вариант
Ишемия мозга развиваетсяу пациентов как результат
снижения минутного объема сердца из-за поражения ЛЖ
или сопутствующих нарушений ритма и проводимости. В
последнем случае она может носить характер приступов
МЭС
В некоторых случаях тяжелые ишемические инсульты
развиваются вследствие ТЭ мозговых сосудов из-за
фрагментации тромба в ЛЖ, образовавшегося
вследствие обширного ИМ. В подобных случаях,
правильнее говорить об осложнении ИМ, а не о
клиническом варианте его дебюта.
Геморрагические инсульты при ИМ, которые
наблюдаются у 0,8-1,5% больных, чаще всего носят
ятрогенный характер и являются следствием мощной,
плохо контролируемой тромболитической терапии.
113. Безболевая (стертая, малосимптомная) форма
в 25% всех случаев ИМ оказывается неожиданной
находкой на аутопсии у умерших от других причин
наблюдается при СД,
у женщин, у лиц пожилого возраста, после перенесенного
нарушения мозгового кровообращения.
у психических больных
У алкоголикиов
У пациентов в послеоперационный период и
бессознательном состоянии
Slide 113
114. Безболевая (стертая, малосимптомная) форма
Клиническая картина заболевания неотчетливая, в частностиотсутствует интенсивная боль в области сердца.
При малосимптомной форме могут наблюдаться такие нерезко
выраженные симптомы, как внезапно наступающая
непродолжительная слабость, потливость, ощущение нехватки
воздуха, эпизод транзиторных нарушений сердечного ритма. Как
правило, в связи с тем, что указанные симптомы
непродолжительные, быстро проходят, нерезко выражены,
больные не обращают на них внимания, не обращаются к врачу.
Иногда наблюдается абсолютно бессимптомная форма инфаркта
миокарда, которая выявляется ретроспективно — лишь на
основании обнаружения на ЭКГ Рубцовых изменений миокарда.
Slide 114
115. Периферическая форма
У некоторых больных острый период инфаркта миокардапроявляется болью, локализующейся в нетипичных для
классической формы инфаркта местах. Встречается в 0,5 -1 %
случаев.
Боль может локализоваться в области:
горла (гортанно-глоточная форма),
левой лопатки (леволопаточная форма),
шейно-грудного отдела позвоночника (верхнепозвоночная).
в области нижней челюсти и воспринимается как зубная боль
(нижнечелюстная форма).
невыносимая, «ломящая» боль в левой руке, редко в правой
Возникновение боли в верхней конечности, без признаков
артериального тромбоза или симптоматики сдавления
нерва – показание к срочной регистрации ЭКГ!!! +
НИТРОГЛИЦЕРИН
116.
Атипичные варианты дебюта ИМ приводят кдиагностическим ошибкам и являются частой
причиной задержки начала адекватного лечения.
Летальность в этой группе больных значительно
выше,чем среди лиц с типичной картиной
заболевания.
Необходимо своевременно и тщательно
обследовать на предмет ОКС тот контингент, где
вероятность атипичного начала ИМ особенно
велика
117.
ЭКГ118. ЭЛЕКТРОКАРДИОГРАММА ПРИ ОКС
ЭКГ -проявления ОКС зависят от степенинарушения коронарного кровотока:
ишемии миокарда
ишемического повреждения
некроза сердечной мышцы
их сочетаниям
119. Значение ЭКГ в диагностике инфаркта миокарда трудно переоценить. Это не только важнейший инструмент диагностики, но и
первостепенныйфактор в выборе
стратегии терапии!
120. ФОРМИРОВАНИЕ ЭЛЕКТРОКАРДИОГРАММЫ ПРИ ТРЕХ ПОСЛЕДОВАТЕЛЬНЫХ ПРОЦЕССАХ РАЗВИТИЯ ИНФАРКТА МИОКАРДА: ИШЕМИЯ ПОВРЕЖДЕНИЕ НЕКРОЗ
ФОРМИРОВАНИЕЭЛЕКТРОКАРДИОГРАММЫ ПРИ ТРЕХ
ПОСЛЕДОВАТЕЛЬНЫХ ПРОЦЕССАХ
РАЗВИТИЯ ИНФАРКТА МИОКАРДА:
ИШЕМИЯ ПОВРЕЖДЕНИЕ
НЕКРОЗ
121.
ЭКГ - изменения сегмента STЭлевация ST
Депрессия ST
122.
ЭКГ - патологический зубец Qширина > 0,04 с.;
глубина > 2 мм;
глубина > 25% величины
следующего за ним зубца R в I, II,
III отведениях или > 15% - R в V1V6 отведениях.
123.
ЭКГ - патологический зубец ТОтрицательный,
глубокий, симметричный,
заостренный
(коронарный) зубец Т
При исключении лихорадки,
интоксикации (алкоголя,
курения, приема лекарств) и
других причин нарушения
реполяризации.
124. Топическая диагностика
Передне-перегородочный V1, V2, V3Верхушечный V3, V4
Передний обширный I, II, AVL, V1-V5
Боковой глубокий, II, AVL, V5 -V6
Боковой высокий II, II, AVL
Задне-диафрагмальный II, III, AVF
Задний (задне-верхний) II,III, AVL,AVF
Передне-задний I, II,III,AVL,AVF, V1-V6
Задне-боковой II ,III ,AVF, V5-V6
125.
Топическая диагностика126.
ЭКГ при распространенном переднемтрансмуральном инфаркте миокарда
127. ЭКГ при нижнем инфаркте миокарда
128. ЭКГ при инфаркте миокарда в области верхушки и переднебоковой стенки левого желудочка
129. ЭКГ при остром мелкоочаговом инфаркте миокарда в области нижней стенки левого желудочка
130. ЭКГ при нижнем крупноочаговом инфаркте миокарда
131. ЭКГ при переднеперегородочном и верхушечном инфаркте миокарда
132. ЭКГ при преднебоковом инфаркте миокарда
133.
134.
135.
136.
137.
10 часов спустя
30 минут от начала
болей
10 часов спустя
138.
139.
Маркеры повреждениямиокарда
Маркер
Начало
повышения
Длительность
повышения
Чувствительность
Специфичность
Миоглобин
через 1,5–2 ч
8–12 ч
+++
+
КК-МВmass
через 2-3 ч
1–2 дня
+++
+++
7–14 дней
++++
++++
Тропонин Т через 4-6 ч
140. Внедрение методов определения тропонинов в диагностике острого инфаркта миокарда послужило основой для пересмотра критериев его
диагностики илечения!
Уровень Tропонина больше, чем 0,1
нг/мл, является важным индикатором
последующих событий при ОКС!
В этой случае полагают, что больные
нестабильной стенокардией или не Q инфарктом
миокарда, имеют высокий риск возникновения
инфаркта с ↑ ST и/или внезапной смерти в
течение ближайших 6 недель.
141.
Аппарат «Кардиак Ридер» («Хоффманн Ля Рош», Германия)для определения тропонина Т и миоглобина в течение
нескольких минут из одной капли крови
142.
143.
Маркеры повреждения миокардаМаркер
Белок,
связывающий
жирные кислоты
(БСЖК)
АСТ
ЛДГ
Время
Длительност
возникновени ь выявления
я
2-3 часа
1 сутки
12-24 часа
24-48 часов
3-4 суток
7 суток
144.
Общий анализ кровиЛейкоцитоз с палочко-ядерным сдвигом с
первых суток
Повышение СОЭ с 3-4 суток. Уменьшение
уровня лейкоцитов
145.
Эхо-КГВыявление зон гипо- и акинеза
Снижение фракции выброса (ФВ)
Выявление легочной гипертензии
Расширение полостей сердца, относительная
недостаточность атрио-вентрикулярных
клапанов
146. ЭхоКГ – важнейший дополнительный метод диагностики:
в стадии развития, когда исследование биохимическихмаркеров некроза миокарда еще неинформативно, а
ЭКГ диагностика затруднена.
выявление локальных нарушений сократимости ЛЖ и
ПЖ на фоне соответствующей клинической картины
для оценки функции и геометрии ЛЖ
для диагностики осложнений - тромбоз полости,
разрывы сердца, нарушение функции клапанов, ИМ
ПЖ, перикардит
для дифдиагностики расслоения аорты и ТЭЛА.
147.
Коронарная ангиографияВыявляется сужение или
перекрытия сосуда,
питающего миокард. Следует
отметить, что при проведении
данного метода исследования
его можно использовать и для
оказания помощи (после
подачи контрастного вещества
через тот же катетер в сосуд
вводится лекарственный
препарат или устанавливается
стент-расширитель).
148. Проксимальная окклюзия (обширный передний инфаркт)
149. Стентирование
150. Радионуклидные методы
Диагностика некроза миокарда с помощью сцинтиграфии с99mTc-пирофосфатом (технецием) или Tl-201 (талием)
основана на свойстве этих веществ накапливаться в
некротизированной ткани. Повышенное содержание
радиоактивного вещества определяется с помощью гаммакамеры, обычно появляется через 12 ч от начала приступа
и сохраняется в течение 10-14 суток, если процессы
рубцевания протекают обычно.
Замедление «свечение» более 15 суток наблюдается при
формировании аневризмы сердца
Дополнительный метод диагностики при наличии блокады
ножек пучка Гиса, пароксизмальных нарушениях
сердечного ритма или признаков перенесенного в прошлом
ИМ.
Позволяют оценить перфузию миокарда и могут быть
использованы как для определения очагов некроза, так и
жизнеспособного миокарда.
Slide 150
151.
152.
Ранние осложнения инфарктамиокарда
Отек легких
Кардиогенный шок
Нарушения ритма и проводимости
Тромбоэмболические осложнения
Разрыв миокарда с развитием тампонады
сердца
Перикардит
Желудочно-кишечные кровотечения
Психические нарушения.
153.
Поздние осложнения инфарктамиокарда
Постинфарктный синдром (синдром
Дресслера)
Хроническая сердечная недостаточность
Постинфарктная стенокардия.
154.
Осложнения развивающиеся, как вранние, так и поздние сроки
инфаркта миокарда
Аневризма сердца
Тромбоэндокардит
Тромбоэмболические осложнения
155. ЛЕЧЕНИЕ ОКС
156. Целью любой современной программы организации помощи больным острым инфарктом миокарда является сокращение времени от начала
ангинозногоприступа до начала
любой процедуры реперфузии
миокарда!
Время = миокард!
157.
«Потерянное время –потерянный миокард»
Поэтому нужно как можно раньше восстановить
кровоток в инфаркт-связанной артерии
158. Необходимо
1.Лечение начинать немедленно2. Определение ЧДД, ЧСС, АД, насыщения
крови O2
3. Регистрация ЭКГ в 12-ти отведениях
4. Мониторирование ЭКГ на всем этапе лечения
и транспортировки пациента
5. Обеспечение готовности к возможной
дефибрилляции и СЛР
6. Обеспечение внутривенного доступа
7. Короткий прицельный анамнез, физикальное
обследование
159. ЭТАПЫ ОКАЗАНИЯ ПОМОЩИ ПРИ ОКС
Постельный режим с приподнятым головнымконцом;
Нитраты;
Аспирин;
Внутривенный доступ;
Морфий;
B-блокаторы;
Кислород;
Тромболитики и гепарин;
Срочная госпитализация.
160.
АЛГОРИТМ ПОМОЩИ ПРИ ОКСНет стойких подъемов сегмента
ST
Стойкие подъемы сегмента ST
• Придать больному удобное для него положение
• Обеспечить физический и эмоциональный покой
• Ингаляция 50% кислородо - воздушной смеси через маску 2-4 л/мин. при SPO2 менее 94
• Аэрозольные формы нитратов – нитроспрей по 1–2 дозы под язык под контролем АД
• Доступ в вену (периферический катетер) – инфузия раствора хлорида натрия
• Ацетилсалициловая кислота 250 мг. внутрь разжевать
• Зиллт (плавикс) 300 мг. внутрь (больным старше 75 лет -75 мг.)
• Анаприлин (Эгилок, Метопролол) 20 -50 мг. внутрь
• Консультация врача-кардиолога ДКЦ, вызов специализированной бригады.
• При не купирующемся болевом синдроме наркотические анальгетики:
- Фентанил 50 мкг/мл.-2мл. в/в
- Морфин 10 мг./мл – 1 мл дробно, внутривенно, медленно, под контролем АД
• Гепарин 5000 ЕД в/в (4000EД в/в струйно+1000ЕД в/в капельно)
• При не купирующемся болевом синдроме в/в формы нитратов –
Изокет 10 мг.-10мл. в 250 мл. физраствора в/в к. под контролем АД (с 3-4 до 30-40кап.в мин)
• Мониторирование ритма, контроль показателей гемодинамики, сатурации крови
Медицинская эвакуация в БИТР РСЦ, либо передача больного специализированной
бригаде при осложненном ОИМ по согласованию с кардиологом ДКЦ
161. АСПИРИН
Снижает смертность на 35%.Взрослым внутрь 250 - 500 мг (первая доза -
разжевать таблетку, не покрытую оболочкой);
затем по 75-325 мг, 1 раз в сут.
Для детей доза не установлена.
При продолжении приема аспирина после
стабилизации состояния больных достигается
отдаленный положительный профилактический
эффект.
162. АСПИРИН
Аспирин рекомендуется всем больным сподозрением на острый коронарный
синдром при отсутствии явных
противопоказаний.
163. клопидогрель (антагонист аденозиндифосфата)
целесообразно использовать для лечениябольных, которым по каким-то причинам не
может быть назначен аспирин.
первая доза клопидогреля - 300 мг,
последующие - 75 мг, 1 раз в сут.
эффективен при длительном применении (до
1 г.) вместе с аспирином в впервые 24 ч ОКС
в отношении предупреждения осложнений
КБС (случаи сердечно-сосудистой смерти, ИМ,
инсульты).
снижает смертность при ОКС на 50% в
сочетании с АСК.
164. НИТРОГЛИЦЕРИН
Снижает смертность на 35%.При боли, сохраняющейся после 3 х кратного
(с 5 мин. интервалом) применения
нитроглицерина (в виде аэрозоля) показано
использование нитроглицерина ввенно до
исчезновения симптомов или ограничения
побочными эффектами (головная боль,
гипотензия с систолическим давлением менее
90 мм рт.ст. или снижение АД более чем на
30% у лиц с артериальной гипертензией).
165. НИТРОГЛИЦЕРИН
Рекомендуется не допускать снижениясистолического давления ниже 90 мм
рт.ст. и увеличения частоты сердечных
сокращении больше 110 ударов в 1
минуту.
166. МОРФИЙ
Используется только внутривенно.Показан при некупирующимся
нитроглицерином ангинозном приступе
или при отеке легких или при шоке.
167. -блокаторы
-блокаторы-блокаторы рекомендуются применять у
всех больных с ОКС.
у пациентов ОКС с высоким риском терапия
b-адреноблокаторами начинается с
внутривенного введения насыщающей дозы,
затем переходят на прием поддерживающих
доз внутрь.
у пациентов группы промежуточного или
низкого риска, терапия b-адреноблокаторами
сразу начинается с приема внутрь.
168. -блокаторы
-блокаторыэталоном терапии является
пропранолол.
пропранолол вводится в дозе 0,5-1 мг
в/в медленно (0,1 мг в минуту!).
обязателен контроль ЭКГ и АД.
169. АНТАГОНИСТЫ КАЛЬЦИЯ
Используются при противопоказаниях кb-блокаторам.
Этот класс препаратов не
предотвращает развитие острого ИМ и не
снижает смертность.
170. КИСЛОРОД
не влияет на смертность.показан всем больным с ОКС, особенно
при наличии гипоксемии, цианозе,
дыхательной недостаточности, шоке или
насыщенности кислорода менее 90%.
171. ГЕПАРИН
гепарин не разрушает имеющийся тромбв коронарном сосуде.
препятствует образованию новых
тромбов
снижает смертность на 15%.
172. ГЕПАРИН
внутривенное введение гепаринапоказано:
при подъемах ST и давности ангинозного
приступа более 6 часов,
при депрессии ST гепарин независимо от
давности ангинозного приступа.
173.
Время от входа в стационар и начало леченияне должно превышать 30 минут
Симптомы
Доставка больного в отделение экстренной помощи
Дверь
больницы
Подтверждение ИМ по данным ЭКГ, Эхо КГ и др.
Обследование
Принятие решения о системном
тромболизисе или первичной
ангиопластики
Решение
Ангиопластика или
Тромболизис
Начало лечения
E. Braunwald, 2002
174.
Стратегия лечения ИМУменьшить работу сердца
Вазодилатация
нитраты
Открыть
окклюзтированную
артерию
Тромболизис
Ангиопластика
Препятствовать
ремоделированию
Ингибиторы АПФ
постельный режим
контроль АД
b-блокаторы
Предотвратить
ретромбоз
Антитромбоцитарные и
антикоагулянтные
лекарства
Лечение осложнений
175. Открыть окклюзированную артерию
1. Тромболизис2. Первичная ангиопластика
176. Тромболитическая терапия актуальна на догоспитальном этапе и должна выполняется врачебными и фельдшерскими бригадами при
диагностике ОИМ с подъёмомсегмента ST в первые часы
заболевания, при отсутствии
противопоказаний
177. Основные тромболитические средства - фибринолитики
► Стрептокиназа► Ацилированный
комплекс плазминогена
и стрептокиназы
► Проурокиназа
► Урокиназа
► Тканевой активатор плазминогена
178. Тромболизис
179.
Критерии эффективного тромболизиса:• Снижение элевации сегмента ST в
отведении, где его подъём исходно
максимален, на 50% и более через 3
часа от начала тромболизиса.
Развитие реперфузионного синдрома
(желудочковая экстрасистолия,
ускоренный идиовентрикулярный ритм,
фибрилляции желудочков, преходящие
А-В блокады).
180.
До тромболизисаПосле тромболизиса
181.
ЭКГ в острейшей фазе инфаркта миокарда (слева). Справа – ЭКГ того жепациента через 2,5 часа после введения стрептокиназы.
182.
Проведение первичнойангиопластики показано при ИМ
Альтернатива тромболизиса б-ным с
подъемом ST или «свежей» БЛНПГ в течение
12 ч с момента развития инфаркта миокарда
(спустя 12 ч, если сохраняются признаки
ишемии)
при наличии хорошо обученного
медперсонала* и возможности проведения
ангиопластики без задержки.**
* Врач выполняет >75 ангиопластик в год в центре, в котором
проводят >200 ангиопластик в год и есть операционная
** 90+30 мин с момента поступления больного
183.
184.
185.
186.
Острая сердечнососудистая недостаточностькровообращения
187. Острая сосудистая и сердечная недостаточность
► Остраясосудистая недостаточность:
Обморок
Коллапс
► Острая
сердечная недостаточность
Левожелудочковая
Правожелудочковая
188. ОСН - пат. состояние с расстройством общего или местного кровообращения, вследствие нарушений тонуса сосудов, их проходимости,
↓ОЦКОстрая
сосудистая
недостаточность
Системное,
но обратимое
↓ АД (Коллапс)
Регионарное
нарушение МКЦ
(Обморок)
189. КОЛЛАПС
► Остроразвивающаяся сосудистая
недостаточность с падением сосудистого
тонуса и относительным уменьшением
(ОЦК) (без потери сознания).
► Кожные покровы бледные, холодный пот,
акроцианоз, поверхностное дыхание,
ЧД и ЧСС.
Степень снижения АД отражает тяжесть
состояния.
190. Дифференциальный диагноз
► Судороги- эпилептический припадок,
отличается отсутствием признаков собственно
сосудистой недостаточности: АД N или , PS
напряженный, лицо гиперемировано.
► Кардиогенный
обморок
меньшее угнетение дыхания, цианоз!, + признаки
нарушения сердечного ритма либо порока сердца.
ЭКГ производить всегда, когда происхождение
обморока неясно (МАС).
191. Острая сердечная недостаточность (ОСН)
ЛевожелудочковаяПравожелудочковая
Сердечная астма
Отек легких
Кардиогенный шок.
Острое легочное сердце
Выделяют:
1.впервые возникшую ОСН (de novo) у
больных без нарушения функции сердца
ранее
2. острую декомпенсацию ХСН.
192. Клиника ОЛН
► одышкаразной выраженности вплоть до
удушья,
► приступообразный кашель, сухой или с
пенистой мокротой,
► выделения пены изо рта и носа,
► положения ортопноэ,
► наличие влажных хрипов,
выслушивающихся над всей поверхностью
193. Классификация ОСН при инфаркте миокарда (на основе Killip T. основана на учете клинических признаков и результатов
миокарда(на основе Killip T. основана на учете
клинических признаков и результатов
рентгенографии грудной клетки)
Стадия ОСН
Клинические
признаки
Хрипов в легких и третьего
I
тона нет
Хрипы в легких не более,
II
чем над 50% поверхности
или третий тон + венозная
гипертензия в легких
III Хрипы в легких более, чем
над 50% поверхности
(картина отека легких)
%
Смертнос
ть
33%
6%
38%
30%
10%
40%
194. Классификация по клинической тяжести при острой декомпенсации ХСН (основана на оценке периферической перфузии и застоя в
легких)Класс I — нет признаков периферической
гипоперфузии и застоя в легких (теплые и сухие)
Класс II — нет признаков периферической
гипоперфузии, но с застоем в легких (теплые и
влажные)
Класс III — признаки периферической гипоперфузии
без застоя в легких (холодные и сухие)
Класс IV — признаки периферической гипоперфузии
с застоем в легких (холодные и влажные)
195. Кардиогенный отек легких: рентгенологические изменения и давление в левом предсердии
СТАДИЯРЕНТГЕНОГРАФИЯ
ДАВЛЕНИЕ в
ЛП, мм рт ст
ПРЕДОТЕК
Увеличение
кровотока в сосудах,
расширение
лимфатических
сосудов
Усиление рисунка в
верхних долях легких,
линии Керли
12 - 15
ИНТЕРСТИЦИАЛЬН
ЫЙ ОТЕК
Жидкость в
периальвеолярных
пространствах
Жидкость в
15 - 25
интерстиции,
перибронхиальное
утолщение, очаговые
тени, увеличение корней
АЛЬВЕОЛЯРНЫЙ
Усиление теней в корняхDavies
>25 C. BMJ 2001
196. Дифференциальная диагностика
ПризнакЛегочной
анамнез
Мокрота
Цвет мокроты
Характер
дыхания
Поведение
больного
Хрипы
Влияние
отхождения
мокроты на
выраженность
Сердечная
астма
Бронхиальная
астма
Пенистая
Слепки бронхов
Розовая (примесь
крови)
Затруднен вдох и
выдох
Нет газообмена –
больной ищет
воздух
Желтоватый
оттенок
Затруднен выдох
-/+
От влажных до
клокочащего
дыхания
Отсутствует
+
Больной
чувствует
поступающий
воздух
Сухие, свистящие
Положительное
влияние
197. Принципы лечения ОЛ:
► Уменьшение-
гипертензии в малом
круге кровообращения:
снижения венозного возврата к сердцу;
Уменьшение ОЦК;
дегидратации легких;
нормализации АД;
обезболивания.
► Воздействие на дыхательный центр
► Повышение сократимости миокарда
левого желудочка.
198. Мероприятия первого ряда
► Приданиебольному сидячего или
полусидячего положения.
► Морфин в/в (0,5-1 мл 1% в 10 мл физ.р-ра,
струйно, медленно).
► Фуросемид
медленно.
в/в
4-6 мл 2% р-ра, струйно
► Нитроглицерин под язык.
► Ингаляция
100% О2 6-8 литров в мин.
199. Мероприятия второго ряда
АД > 100 мм рт ст - нитроглицерин, добутамин.АД < 100 мм рт ст - допмин (дофамин).
АД < 60 мм рт ст - норадреналин + допмин.
ИВЛ: создание положительного давления в конце
выдоха.
Дыхание под постоянным положительным
давлением.
200. Алгоритм действий для купирования отека легких
201. Лечение ОСН
► Intravenousdiuretics Furosemide, torasemide,
bumetanide
► Intravenous vasodilators: nitropruside,
nitroglycerin, nesiritide
► Intravenous positive inotropic drugs Dobutamine,
dopamine, milrinone, enoximone,
► epinephrine, norepnephrine, digoxin,
levosimendan
► Intravenous drugs enhancing renal perfusion:
dopamine
202. European Society of Cardiology recommended dosage of positive inotropic drugs in acute heart failure
► Milrinone- bolus 25–75 mg/kg over 10–20 min
followed by 0.375–0.75 mg/kg/min
► Enoximone - bolus 0.275–0.75 mg/kg, followed by
1.25–7.5 mg/kg/min
► Levosimendan - bolus 12–24 mg/kg over 10 min,
followed by 0.1 mg/kg/min
► Norepinephrine - 0.2–1 mg/kg/min
► Epinephrine - bolus 1 mg, followed by 0.05–0.5
mg/kg/min
203.
Мероприятия третьего ряда1. Эуфиллин - при бронхоспазме или брадикардии.
2. Дигоксин - только при постоянной форме МА
(тахисистолической).
3. Внутриаортальная баллонная контрапульсация
(при стойко АД)
4. Реваскулиризация миокарда
204. Дополнительные препараты и методы лечения:
► ГКСпри РДС и сохранении симптомов ОЛ
на фоне стабилизации гемодинамики
(уменьшают проницаемость капиляров).
► Возможно наложение жгутов на конечности
и эксфузия 250 мл венозной крови.
Помнить!
Вазодилататоры противопоказаны при
аортальном стенозе, ГКМП, тампонаде
сердца (уменьшают кровенаполнение
левого желудочка в диастолу).
205. Выбор препаратов при лечении ОСН
СИДЗЛА
САД, мм рт.
ст.
N= 100 – 90
N=2,7-3,0
л/мин м2
N=8-12 мм
рт. ст.
или N
<85
> 85
<85
N
> 85
Лечение
Нагрузка объемом
Вазодилататоры,
добутамин, нагрузка
объемом
Инотропные ср-ва
диуретики
внутривенно
Вазодилататоры
диуретики
внутривенно
Диуретики, допамин
206. Кардиогенный шок.
Результат массивногопоражения миокарда,
падения его
сократительной функции,
выраженного нарушения
периферического
сопротивления.
► Показано восстановление
насосной функции
миокарда (хирургически)
или с помощью
207. Факторы риска развития кардиогенного шока:
► Возраст> 65 лет.
► ФВ < 35%.
► Обширное поражение
миокарда (активность МВфракции КФК в крови >160
Ед/л).
► СД в анамнезе.
► Повторный инфаркт.
208. Изменения гемодинамики при различных видах шока
ДиагнозКардиогенный шок
ТЭЛА
Гиповолемический
шок
Распространенный
шок при сепсисе
ДЗЛА
N или
СИ
ОПС
209. Дифференциальная диагностика при шоке
► Яремныевены:
спавшиеся при гиповолемическом
шоке;
переполненые при истинном КШ.
► Асимметрия пульса и стойкий
болевой синдром - расслаивающая
аневризма аорты.
► Парадоксальный пульс (в систолу
яремные вены спадаются) -
210. Алгоритм действий для купирования КШ
211. Малоинвазивная реконструкция левого желудочка
RV
LV
R
V
LV
212.
NeoChord DS1000 system213. Трансфеморальная имплантации аортального клапана SAPIEN XT (Edwards)
214. Современные технологии: LVAD, BiVAD, TAH
215.
Рефлекторный шок(коллапс).
Следствие ангинозного приступа.
Купирование болевого синдрома. 1-2 мл 0,005%
р-ра фентанила или 1 мл 1% р-ра морфина или 1
мл 2% р-ра промедола в/в, струйно, медленно.
Гиповолемический шок.
КДД < 12 мм.рт.ст., ЦВД < 4 мм.рт.ст, ДЗЛК < 8
мм.рт.ст.
Показано восстановление ОЦК - в/в
реополиглюкин 400мл, 20 мл/мин.
Аритмический шок.
Резкое нарушение сократительной
функции миокарда и уменьшения СИ
216. Лечение аритмической формы КШ
5-10 мл 10% р-ра новокаинамида + 0,2-0,3 мл 1% рра мезатона в/в за 5 мин.
Амиодарон 450 мг в/в капельно
6-10 мл 2% р-ра лидокаина в/в за 5 мин.
ЭИТ при отсутствии эффекта.
При брадикардии: 1-2 мл 0,1% р-ра атропина в/в,
медленно или 1 мл 0,05% р-ра изадрина, алупента в
200 мл 5% р-ра глюкозы в/в, кап. Или сразу
кардиостимуляция.
217. Заболевания, осложняющиеся острой правожелудочковой сердечной недостаточностью
1. Тромбоэмболия легочной артерии2. Бронхиальная астма
3. Пневмония
4. Пневмоторакс
5. Инфаркт правого желудочка
218. Острое легочное сердце
- перегрузка миокарда вследствиебыстрого значительного повышения
сопротивления на путях оттока из правого
желудочка.
Классификация:
1. Васкулярное -ТЭЛА,
2. Бронхо-легочное - астматический статус,
затяжной приступ БА с развитием острой
эмфиземы легких
3. Торако-диафрагмальное – пневмоторакс.
219. Основные предрасполагающие факторы риска ТЭЛА
► Переломынижних
конечностей (костей
голени, бедренной кости)
► Протезирование
тазобедренных, коленных
суставов
► Большие хирургические
операции
► Тяжёлые травмы
220. Предрасполагающие факторы средней силы
Артроскопические операции на КС
Венозные катетеры
Злокачественные новообразования и химиотерапия
ХСН и ДН
Заместительная гормональная терапия
Приём пероральных контрацептивов
ОНМК с развитием параличей
Послеродовый период
Предшествующие эпизоды ВТЭ
Наследственные тромбофили
221. Слабые предрасполагающие факторы
► Постельныйрежим > 3 дней
► Длительное пребывание в положении сидя (в
самолёте, машине)
► Возраст
► Лапароскопические операции
► МС
► Беременность
► Варикозная болезнь
222. Клиническая картина
Одышка (особенно у больных без заболеваниясердца и легких), тахипноэ.
► Боль в грудной клетке (похожая на возникающую
при острой ишемии миокарда, а также
появляющаяся при плеврите),
► Кашель (возможно кровохарканье),
► Сердцебиение, в тяжелых случаях потеря
сознания;
► Трескучие хрипы в легких (несоответствие
выраженных проявлений ДН и скудной
аускультативной картины в легких),
223. Методы диагностики ТЭЛА
► УровеньD-димера > 500 мкг/л.
► Эхо-КГ,
► Спиральная
КТ-ангиография,
► Вентиляционно-перфузионная сцинтиграфия
лёгких,
► Ангиопульмонография,
► УЗИ диагностика тромбоза глубоких вен нижних
конечностей
► МСКТ-венография
224. ЭКГ признаки острой перегрузки правого желудочка
(SI/QIII, ”-”TIII – синдром
МакДжинна-Уайта)
Инфарктоподобные
изменения – элевация ST
в отведениях II, III, aVF
и/или подъем ST в
грудных отведениях V1V4 (в отличие от
инфаркта миокарда для
ТЭЛА не характерны
реципрокные изменения).
225. ЭКГ-диагностика ТЭЛА
► Поворотэлектрической оси сердца вправо
► Смещение переходной зоны влево (S до V6).
► Перегрузка правого предсердия – p-pulmonale.
► Острое развитие блокады правой ветви пучка
Гиса.
► Инверсия Т в правых (V1-3) грудных
отведениях.
В 20% случаев ТЭЛА не вызывает изменения на ЭКГ.
226. Основные критерии стратификации риска при ТЭЛА
Клинические признаки:
Шок,
Гипотония
Признаки дисфункции правого
желудочка:
Гипокинез ПЖ, дилатация его
полости (Эхо-КГ и СКТ),
эхокардиографические и прямые
признаки перегрузки давлением
правых отделов сердца.
Показатели повреждения
миокарда:
↑ уровня сердечных тропонинов T,
227. Диагностика ТЭЛА (МСКТ)
228. Диф.диагноз:
ИМ,
пневмония,
ХСН,
первичной легочной
гипертензией,
перикардитом,
БА,
пневмотораксом,
злокачественным
новообразованием в грудной
полости,
переломом ребер и просто
беспокойством.
229.
Подозрение на ТЭЛАГипоксия
Гипотензия
Кислород
длительно
Прессорные амины
Антикоагулянтная терапия
(гепарин внутривенно)
Боль, одышка
Бронхоспазм
Наркотические
анальгетики
Неулайзерная
терапия,
эуфиллин
230. Критерии подтверждения ТЭЛА
Диагностическая вероятностьДанные за ТЭЛА при
ангиопульмонографии
Высокая вероятность при V/p
сканировании
УЗ-признаки проксимального ТГВ
Низкая
+
При ОСКТ или МСКТ данные за
ТЭЛА
(поражение сегментарных артерии)
Промеж Высоукая
точная
+
+
±
+
+
+
+
+
±
+
+
231. Восстановление проходимости сосудистого русла легкого
1.2.
3.
Антикоагулянтная терапия
Тромболитическая терапия
Инвазивные методы лечения
232. Тромболитическая терапия (при массивной эмболии)
► Стрептокиназа:250 тыс. ЕД в/в капельно за 30
мин., затем постоянная инфузия 100 000 ЕД/час
в течение 24 часов
► ТАП (альтеплаза): 10 мг в/в струйно в течение
1-2 мин., затем 90 мг инфузионно в течение 2
часов. Общая доза ≤1,5 мг/кг
233. Абсолютные противопоказания к фибринолитической терапии:
► Геморрагическийинсульт или инсульт
неизвестной этиологии независимо от
времени наступления
► Ишемический инсульт ≤ 6 месяцев
► Поражения или новообразования ЦНС
► Сведения о нарушении свертываемости
крови
► Расслоение аорты
234. Относительные противопоказания к ТЛТ:
Хирургическое вмешательство на ЦНС, ЧМТ (≤ 3недель)
► ЖК кровотечение ≤ 1 месяца
► ТИА ≤ 6 месяцев
► Пероральная антикоагулянтная терапия
► Беременность или первая неделя после родов
► Пункция несжимаемого кровеносного сосуда
► Травматическая реанимация
► Рефрактерная гипертензия (САД ↑ 180 мм рт.ст.)
► Тяжелое заболевание печени
► ИЭ
► Активная пептическая язва
235. Лечение ТЭЛА (без гемодинамических нарушений)
1.
2.
3.
4.
Гепарин 30-40 тыс. ЕД/сутки , в/в
капельно, 5-7 дней (1000 ед/час) или
НМГ
Фраксипарин (надропарин) 0,6 мл 2 раза
в сутки
Фрагмин (дальтепарин) 2500 Ед через 6
часов, по 5000 Ед 2 раза в сутки
Клексан (эноксапарин) по 0,8 мл 2 раза
в сутки
Фондапаринукс (арикстра) по 2500 ед. 1
раз в сутки
236. Профилактика ТЭЛА
Ранняя мобилизация больного, ЛФК► Применение эластических чулков,
пневмотическая компрессия
► Варфарин 2,5-5 мг под контролем МНО
(2,0-3,0) 3 месяца
► Низкомолекулярный гепарин (фраксипарин,
фрагмин) 2500 ед п/к, 2 раза в сутки
► Селективный ингибитор тромбина –
дабигатран (прадакса), rabigatran,
апиксобан, ксарелто.
► Дезагреганты (аспирин, тиклид, трентал
никотиновая кислота,компламин,
237. Острая дыхательная недостаточность
Синдром, при котором максимальноенапряжение всех компенсаторных систем
организма неспособно обеспечить адекватное
его насыщение кислородом и выведение
углекислого газа.
Проявляет себя в виде гипоксемии или
гиперкапнии при РаО2 < 60 mmHg или РаСО2
> 50 mmHg.
238. Виды дыхательной недостаточности
ГипоксемическаяГипоксия, устойчивая к О2.
В основе «несостоятельность механизма
обмена О2».
Гиперкапническая
Гиперкапния: РаСО2 > 45 mmHg.
Несоответствие альвеолярной вентилляции и
продукции СО2 - «несостоятельность насоса».
239. Классификация ОДН по патогенезу
► Гипоксемическая(паренхиматозная, легочная
или ДН I типа); характерен респираторный
алкалоз (pH > 7,45)
► Гиперкапническая (вентиляционная,
«насосная» или ДН II типа) характерен
респираторный ацидоз (pH < 7,35)
(↑ t тела на 1 градус ↑ VCО2 на 9-14%)
240. Причины дыхательной недостаточности
ГипоксемическиеПневмония
Острое легочное повреждение (ОРДС)
Отек легких
ТЭЛА
Гиперкапнические
• ХОБЛ
• Астма
241. Дыхательная недостаточность
Должное РаО2 = (104-0,27) х возраст (вгодах)
242. Критерии дыхательной недостаточности
Частота дыханий более35 или менее 8 в
минуту;
► РаО2 <70 mm Hg;
► РаСО2 >50 mm Hg;
► РаО2 / FiO2 < 300;
► SaО2 < 90% при
дыхании атмосферным
воздухом.
FiO2 –фракция
кислорода во
243. Клиническая картина ОДН
Диспноэ (тахипноэ или брадипноэ)► Снижение памяти на текущие события (при
РаО2 < 55 мм Hg); угнетение или потеря
сознания (при РаО2 < 30 мм Hg)
► Цианоз (при РаО2 < 60 мм Hg и SaO2 < 90%)
► Торако-абдоминальная асинхрония
► Тахикардия и умеренная артериальная
гипотензия
► Изменения неврологического статуса
244. Цель респираторной поддержки
Обеспечить доставку О2 к жизненноважным органам и элиминацию СО2 для
поддержания гомеостаза
2. Облегчить работу дыхательной
мускулатуры
3. Избежать усугубления повреждения
легких.
1.
245. Показания к ИВЛ
Абсолютные► Остановка дыхания
► Выраженное нарушение сознания (сопор,
кома)
► Нестабильная гемодинамика (признаки
шока)
► Утомление дыхательной мускулатуры
Относительные:
► ЧД > 35 или < 8 в/мин.
► рН артериальной крови < 7,30
246. Показания к ИВЛ (Клинические)
1.2.
3.
4.
5.
6.
7.
Предотвращение гипоксемии
Реверсирование угрожающих жизни
нарушений КЩС
РДС
Расправление ателектазов
Снятие усталости дыхательных мышц
Снижение потребления кислорода
Стабилизация грудной клетки
247. Нормализация транспорта кислорода
► Оксигенотерапия► ИВЛ с ПДКВ
► Дыхательные стимуляторы:
доксапрам,
медрокси-прогестерон,
ацетазоламид,
альмитрина бисмесилат
► Ингаляция оксида азота
► Препараты сурфактанта
экзосурф,
альвеофакт
(NO)
248. Острая печеночная недостаточность
249. Острая печеночная недостаточность (печеночная кома)
Клинический синдром, характеризующийсярасстройством сознания и признаками
печеночно-клеточной недостаточности в
следствии массивных некрозов гепатоцитов.
► Причины: острый и хр. гепатит различной
этиологии, цирроз печени.
► Виды печеночной комы:
печеночно-клеточная (эндогенная);
порто-кавальная (шунтовая или
экзогенная);
смешанная.
250. Портно-кавальная кома
На фоне цирроза при ↑ потреблении белка,кровотечении из варикозных вен, копростазе,
рвоте, поносе, ↓К+, шоке, удалении большого
количества асцитической жидкости, оперативных
вмешательствах, интеркурентной инфекции,
приеме седативных средств, алкоголя.
► Патогенез печеночной комы заключается в
накопление церебро-токсических веществ (аммиак,
фенол, ЖК), усугубляется нарушениями КЩС, ↓К+.
251. Стадии печеночной комы:
I (прекома) - нарушение ориентации, замедление
мышления, расстройства сна (сонливость днем,
бодрствование ночью), эмоциональная
неустойчивость.
II (угрожающая или развивающаяся) - спутанность
сознания, приступы возбуждения с бредом,+/сонливость и депрессия; атаксия, дизартрия,
хлопающий тремор пальцев рук.
III - собственно кома: сознание «-», ригидность
мышц конечностей и затылка, патологические
рефлексы. В терминальной фазе зрачки
расширяются, не реагируют на свет. + ↑ желтухи,
252. Основные направления терапии:
1.2.
3.
4.
Предупреждение образования и удаление из организма
церебротоксических веществ;
Нормализацию КЩС и ионного равновесия;
Профилактику и лечение инфекций;
Коррекцию нарушений гемодинамики, функции почек и
гемостаза.
Связывание аммиака (орницетин, аргинин, Sаденозил - L-метионин (Гептрал)
Стерилизация кишечника (канамицин)
Нормализация моторики (лактулоза)
Остановка кровоточивости (аминокапроновая
к-та)
253. Неотложная терапия
1.2.
3.
4.
5.
6.
7.
8.
↓ Белок в рационе (до 50 г),
Очистительные клизмы,
Подавление кишечной флоры (канамицин,
ампициллин).
Глюкоза (до 100 мл 40% р-ра, в/в до 1 л 5% р-ра).
При ацидозе в/в 200-600 мл/сут 4% р-р Na2CO3 (при
алкалозе -до 10 г/сут K+).
Глутаминовая к-та (10-20 мл 1% р-ра).
При психомоторном возбуждении: дипразин,
гапоперидол.
В прекоме преднизолон по 120 мг/сут, в коме - по
254. Острая почечная недостаточность (ОПН)
Острое, потенциально обратимое выпадениевыделительной функции почек,
проявляющееся быстронарастающей
азотемией и тяжелыми водноэлектролитными нарушениями.
255. Формы ОПН
1.2.
3.
Преренальная (гемодинамическая) острое нарушением почечного
кровообращения
Ренальная (паренхиматозная) поражение почечной паренхимы
Постренальную (обструктивная) острое нарушение оттока мочи
256. Клиническая картина ОПН
1.2.
3.
4.
Олигурия (суточный диурез < 500 мл).
Анурия (диурез < 50 мл в сутки).
Гипергидратация – периферические, полостные
отеки, далее внутриклеточной (отек легких, ОЛЖ,
отек мозга).
Предвестники ОПН - слабость, анорексия, тошнота,
сонливость, (почечная колика при постренальной ОПН,
эпизод ОСН, коллапс при преренальной ОПН)
5.
Дебют ОПН с экстраренальных симптомов (острый
гастроэнтерит при отравлении солями тяжелых
металлов, местные и инфекционные проявления
при множественной травме).
257. Азотемия
1.2.
3.
Выраженность азотемии, отражает тяжесть
ОПН.
Для ОПН в отличие от ХПН характерны
быстрые темпы нарастания азотемии.
У 30% больных развивается неолигурическая
ОПН в отсутствие признаков гипергидратации.
258. Гиперкалиемия
1.2.
3.
При К+ > 5,5 ммоль/л – при олигурической,
анурической и гиперкатаболических формах
ОПН, накопление К+ идет не только за счет
снижения его почечной экскреции, но и
поступления из некротизированных мышц,
гемолизированных эритроцитов.
Критическая гиперкалиемия (> 7 ммоль/л)
может развиться в первые сутки болезни и
определить темп нарастания уремии.
Ведущая роль в выявлении гиперкалиемии и
259. Метаболический ацидоз
Бикарбонаты сыв. ≤13 ммоль/л.2. При выраженных нарушениях КОС с
дефицитом ВЕ и ↓ рН присоединяются
шумное дыхание Куссмауля и другие
признаки поражения ЦНС, усугубляются
нарушения сердечного ритма, вызванные
↑К+.
1.
260. Течение ОПН
Выделяют:начальную стадию (кратковременная),
олигурическую или анурическую (2-3 нед)
восстановительную полиурическую (5-10 дней).
► Необратимое
течении ОПН при длительности
анурии > 4 нед., наблюдается при
билатеральном кортикальном некрозе,
тяжелых воспалительных поражениях
почечных сосудов (СВ, злокачественная
261. Лечебная тактика при преренальной ОПН
1.2.
3.
4.
5.
6.
Устранять факторы, вызвавших ОССН или
гиповолемию, отменить лекарства, индуцирующие
преренальную ОПН (НПВС, и-АПФ, сандииммун).
Для выведения из шока и восполнения ОЦК - в/в
ГКС, декстраны (полиглюкин, реополиглюкин),
плазмы, р-р альбумина.
При кровопотере переливают Эр. массу.
При гипонатриемии и дегидратации в/в солевые
растворы.
Все виды трансфузионной терапии под контролем
диуреза и уровня ЦВД.
После стабилизации АД и восполнения
262. Замещение почечной функции – диализ или...
1.2.
3.
4.
Замещение почечной функции –
диализ или...
При выраженном гиперкатаболизме (прирост
уровня мочевины в крови более 15-20 мг/сут
с нарастающей гиперкалиемией,
метаболическим ацидозом);
При тяжелой внутриклеточной
гипергидратации (угроза отека легких,
мозга);
При полной ренальной анурии;
При ОПН с необратимым течением
(билатеральный кортикальный некроз,
гемолитико-уремический синдром,
злокачественная гипертензия).
263. Прогноз и исходы ОПН
Летальность до 20% при акушерскогинекологических формах, 50% прилекарственных поражениях, 70% после травм и
хирургических вмешательств и 80-100% при
полиорганной недостаточности.
► Прогноз преренальной и постренальной ОПН
лучше, чем ренальной.
► Неблагоприятны олигурическая и анурическая
ренальные формы (по сравнению с
неолигурической), а также ОПН с выраженным
гиперкатаболизмом.
264.
ОпределениеОСН – это острое состояние, характеризующееся
быстрым развитием симптомов и признаков
сердечной недостаточности на фоне нарушений
функции сердца
Дисфункция сердца может развиться вследствие
систолической или диастолической дисфункции,
нарушений ритма сердца или несоответствия предили постнагрузки условиям гемодинамики
ОСН – это часто жизнеугрожающее состояние,
требующее неотложных вмешательств
265.
Острая сердечная недостаточность – этосиндром, возникающий при остром нарушении
систолической и диастолической функции сердца,
приводящий к:
снижению сердечного выброса,
гипоперфузии тканей,
повышению давления в малом круге кровообращения,
периферическому застою.
ОСН может проявляться как впервые (de novo), так и,
более часто, в результате декомпенсации ХСН, и может
быть вызвана как первичной дисфункцией сердца, так и
различными внешними факторами
266.
Классификация ОСНШесть клинических
типов острой сердечной
недостаточности
267. Клинические типы ОСН
ОДХСНГипертонический
тип
Отек легких
ОКС и ОСН
Кардиогенны
й шок
Правожелудочковая
ОСН
ОДХСН – Остро Декомпенсированная Хроническая Сердечная Недостаточность
268. Этиология, провоцирующие факторы ОСН
ОКС.Тахиаритмия (например, ФП, ЖТ), Брадиаритмия.
Резкое повышение АД.
Инфекции
Несоблюдение потребления соли/жидкости или нарушение
терапии.
Злоупотребление алкоголем и наркотиками.
Прием некоторых лекарственных препаратов (например, НПВС,
кортикостероидов, препаратов с отрицательным инотропным
действием, кардиотоксичных химиопрепаратов).
Обострение ХОБЛ.
ТЭЛА.
Оперативные вмешательства и их осложнения
269.
Классификация ОСН по KillipКласс I – Симптомы и признаки сердечной
недостаточности отсутствуют
Класс II – Сердечная недостаточность.
Диагностические критерии включают в себя хрипы,
ритм галопа, венозную легочную гипертензию. Застой
в легких с влажными хрипами, занимающую половину
легких.
Класс III – Тяжелая сердечная недостаточность. Отек
легких с хрипам, занимающими все легочные поля.
Класс IV – Кардиогенный шок. Симптомы и признаки
включат гипотонию (САД ≤ 90 мм рт.ст.) и признаки
гипоперфузии (олигурия, цианоз, бледность)
270.
Клинические варианты ОСНВ зависимости от типа гемодинамики, от того, какой
желудочек сердца поражен, а также от некоторых
особенностей патогенеза различают следующие клинические
варианты ОСН.
С застойным типом гемодинамики:
правожелудочковую (венозный застой в большом круге
кровообращения);
левожелудочковую (отек легких)
С гипокинетическим типом гемодинамики (синдром малого
выброса — кардиогенный шок):
аритмический шок;
рефлекторный шок;
истинный шок.
271. Клиническая картина
Острая застойная правожелудочковаянедостаточность
Проявляется венозным застоем в большом круге
кровообращения с повышением системного венозного
давления, набуханием вен (более всего это заметно
на шее), увеличением печени, тахикардией.
Возможно появление отеков в нижних отделах тела
(при длительном горизонтальном положении — на
спине или боку).
Клинически от хронической правожелудочковой
недостаточности она отличается интенсивными
болями в области печени, усиливающимися при
пальпации.
272. Клиническая картина
Острая застойная правожелудочковаянедостаточность
Определяются признаки дилатации и перегрузки
правого сердца (расширение границ сердца вправо,
систолический шум над мечевидным отростком и
протодиастолический ритм галопа, акцент II тона на
легочной артерии и соответствующие изменения ЭКГ).
Уменьшение давления наполнения левого желудочка
вследствие правожелудочковой недостаточности
может привести к падению минутного объема левого
желудочка и развитию артериальной гипотензии,
вплоть до картины кардиогенного шока.
273.
Острая застойная правожелудочковаянедостаточность
Набухшие вены шеи
Ортопноэ
Гепатомегалия
Периферические
отеки
274.
275.
Цианоз276.
277. Острая застойная левожелудочковая недостаточность (отек легких)
Ранее используемое деление на альвеолярный(сердечная астма) и интерстициальный (отек
легких)
В настоящее время не имеет клинического
значения.
278. Клиническая картина
Острая застойнаялевожелудочковая
недостаточность (отек
легких)
клинически манифестирует приступообразной
одышкой, мучительным удушьем и ортопноэ,
возникающими чаще ночью; иногда —
дыханием Чейна — Стокса, кашлем (вначале
сухим, а затем с отделением мокроты, что не
приносит облегчения), позже — пенистой
мокротой, нередко окрашенной в розовый цвет,
бледностью, акроцианозом, гипергидрозом и
сопровождается возбуждением, страхом
смерти.
279. Клиническая картина
Острая застойнаялевожелудочковая
недостаточность (отек
легких)
При остром застое влажные хрипы вначале
могут не выслушиваться или определяется
скудное количество мелкопузырчатых хрипов
над нижними отделами легких; набухание
слизистой мелких бронхов может проявляться
умеренной картиной бронхообструкции с
удлинением выдоха, сухими хрипами и
признаками эмфиземы легких.
280. Клиническая картина
Острая застойнаялевожелудочковая
недостаточность (отек легких)
Звонкие разнокалиберные влажные хрипы над всеми
легкими, которые могут выслушиваться на расстоянии
(клокочущее дыхание), характерны для развернутой
картины альвеолярного отека. Возможны острое
расширение сердца влево, появление систолического
шума на верхушке сердца, протодиастолического ритма
галопа, а также акцента II тона на легочной артерии и
других признаков нагрузки на правое сердце вплоть до
картины правожелудочковой недостаточности.
Артериальное давление может быть нормальным,
повышенным или пониженным, характерна тахикардия.
281.
Вид типичного больного сотеком легких
Ортопноэ
Напряжение вспомогаттельно
дыхательной мускулатуры
Диффузные влажные хрипы
на всеми поверхностями
легких, иногда дистантные
282. Кардиогенный шок
"ШОК ЛЕГЧЕ РАСПОЗНАТЬ, ЧЕМ ОПИСАТЬ, И ЛЕГЧЕОПИСАТЬ, ЧЕМ ДАТЬ ЕМУ ОПРЕДЕЛЕНИЕ"
(ДЕЛОРЬЕ)
—
клинический синдром, характеризующийся
артериальной гипотензией и признаками
резкого ухудшения микроциркуляции и
перфузии тканей, в том числе
кровоснабжения мозга и почек
283.
Истинный кардиогенный шокПриводит к глубоким нарушениям кровоснабжения всех
органов
и
тканей,
вызывая
расстройства
микроциркуляции и образование микротромбов (ДВСсиндром).
В итоге нарушаются функции головного мозга,
развиваются явления острой почечной и печеночной
недостаточности, в пищеварительном канале могут
образоваться острые трофические язвы.
Нарушение
кровообращения
усугубляется
плохой
оксигенацией крови в легких вследствие резкого
снижения легочного кровотока и шунтирования крови в
малом
круге
кровообращения,
развивается
метаболический ацидоз.
Летальность достигает 80 % и более;
284.
Рефлекторный шок(синдром гипотензии - брадикардии)
Развивается на фоне сильных болевых ощущений,
некоторые специалисты собственно шоком не считают,
поскольку он легко купируется эффективными методами, а
в
основе
падения
артериального
давления
лежат рефлекторные влияния пораженного участка
миокарда.
При своевременном купировании боли протекает
доброкачественно,
артериальное
давление
быстро
повышается, однако при отсутствии адекватного лечения
возможен переход рефлекторного шока в истинный
кардиогенный;
285.
Ареактивный шокПо патогенезу является аналогом истинного кардиогенного
шока, но несколько отличается большей выраженностью
патогенетических факторов, а, следовательно, и особой
тяжестью течения.
Масса некротизированного миокарда составляет 40 - 50%
и более.
Летальность в этой группе больных приближается к 100%;
286.
Аритмический шокПри котором артериальная гипотензия обусловлена малым
сердечным выбросом и связана с бради- или тахиаритмией.
Аритмический
шок
представлен
двумя
формами:
преобладающей
тахисистолической
и
особенно
неблагоприятной — брадисистолической, возникающей на
фоне антриовентрикулярной блокады (АV) в раннем периоде
ИМ.
Нарушения гемодинамики при этой форме шока обусловлены
изменением частоты сокращения желудочков. После
нормализации ритма сердца насосная функция левого
желудочка обычно быстро восстанавливается и явления шока
исчезают;
287.
288.
Диагностика кардиогенного шокаЦвет кожных покровов (бледная, мраморная, цианоз);
Температура тела (понижена, липкий холодный пот);
Дыхание (частое, поверхностное, затрудненное – диспноэ, на фоне
падения АД нарастают застойные явления с развитием отека легких);
Болезненные ощущения в области сердца (могут быть достаточно
интенсивными, больные громко стонут, беспокойны).
289.
Диагностика кардиогенного шокаПульс (частый, малого наполнения, тахикардия, при снижении АД
становится нитевидным, а потом перестает прощупываться, может
развиваться тахи- или брадиаритмия);
Артериальное давление (систолическое – резко снижено, часто не
превышает 60 мм рт. ст., а иногда и вовсе не определяется, пульсовое,
если получается измерить диастолическое, оказывается ниже 20 мм рт.
ст.);
Тоны сердца (глухие, иной раз улавливается III тон или мелодия
протодиастолического ритма галопа);
ЭКГ (чаще картина ИМ);
Функция почек (диурез снижен или возникает анурия);
290. Возможные осложнения
Любой из вариантов ОСН представляетсобой опасное для жизни состояние.
Острая застойная правожелудочковая
недостаточность, не сопровождающаяся
синдромом малого выброса, сама по
себе не так опасна, как заболевания,
приводящие к правожелудочковой
недостаточности.
291. Диагностика ОСН
ЭКГ (аритмии, ишемия миокарда) – выявлениепричины ОСН. Редко ЭКГ бывает нормальной при ОСН.
Рентгенография грудной клетки – признаки застоя в
легких, кардиомегалия, плевральный выпот. 20%
пациентов – нормальная картина при ОСН
Экстренная ЭхоКГ показана только пациентам с
гемодинамической нестабильностью (в частности,
кардиогенным шоком), а также пациентам с
подозрением на угрожающие жизни структурные или
функциональные нарушения сердечной деятельности
(механические осложнения, острая клапанная
регургитация, диссекция аорты). Остальным с
неизвестной причиной ОСН или впервые возникшей –
в течение 48 часов.
292. Диагностика ОСН
Лабораторные тестыСледует измерять уровень NP плазмы крови (BNP,
NTproBNP или MR-proANP) у всех больных с острой
одышкой и подозрением на ОСН, чтобы помочь в
дифференциации ОСН и острой одышки другой
этиологии. НП обладают высокой чувствительностью, и
нормальные уровни у больных с подозрением на ОСН
делает диагноз маловероятным
(пороговые значения: BNP <100 пг/мл, NT-proNMP <300
пг/мл, MR-proANP <120 пг/мл) .
Однако повышенные уровни НП не могут
автоматически подтвердить диагноз ОСН, так как
они также могут быть связаны с большим
количеством сердечных и несердечных причин.
293.
Мозговой натрийуретический пептидCNP
BNP
ANP
Это маркер СН
(как тропонин
для инфаркта
миокарда)
Maisel A, Mueller C, et al. Eur J Heart Fail 2008;10:824-39
294.
ГРАНИЦЫ НОРМЫ ДЛЯ МНП И NT-proМНПBNP < 100 пг/мл
NT-proBNP < 100 пг/мл
295.
Диагностические значения BNP при ОСН> 500 пг/мл
296. Диагностика ОСН
Следующие лабораторные тесты должны выполняться припоступлении всем больным с ОСН: тропонин, остаточный азот
крови (или мочевина), креатинин, электролиты (натрий,
калий), тесты функции печени, тиреотропный гормон (ТТГ),
глюкоза и полный клинический анализ крови; анализ на Dдимер показан пациентам с подозрением на острую ТЭЛА.
Газовый анализ крови (PaCO2, PaO2, pH)
Сердечные тропонины для ОКС
Прокальцитонин при подозрении на инфекцию
297.
Воздушность бронхов (бронхограмма)298.
«манжета» вокруг бронха299.
Линии Керли B300.
Симптом крыла летучеймыши (крыла бабочки)
301.
Симптом «бабочки»302.
Двусторонние инфильтраты укорня, преимущественно у
основания легких. Линии
Керли B. Кардиомегалия
Диффузные двусторонние
неоднородные инфильтраты
распространены по всем
легочным полям. +
бронхограмма, Линии Керли
303.
Кардиогенный отек легких304.
Кардиогенный отек легких305.
306. Лечение ОСН
►1.Выявление причин, приводящих к
декомпенсации, которые нуждаются в срочном
лечении
► 2. Кислородная терапия и/или поддержка дыхания
► 3. Идентификация гемодинамического профиля
у постели больного (теплый-холодный, влажныйсухой). От этого профиля зависит дальнейшее лечение
► 4. Медикаментозная терапия в зависимости от
гемодинамического профиля (диуретики,
вазодилятаторы, вазопрессоры, инотропы,
профилактика тромбоэмболии, другие препараты
(например, контроль ЧСС при ФП – ББ и дигоксин)
► 5. Механическая поддержка кровообращения,
ультрафильтрация, различные инвазивные,
хирургические вмешательства


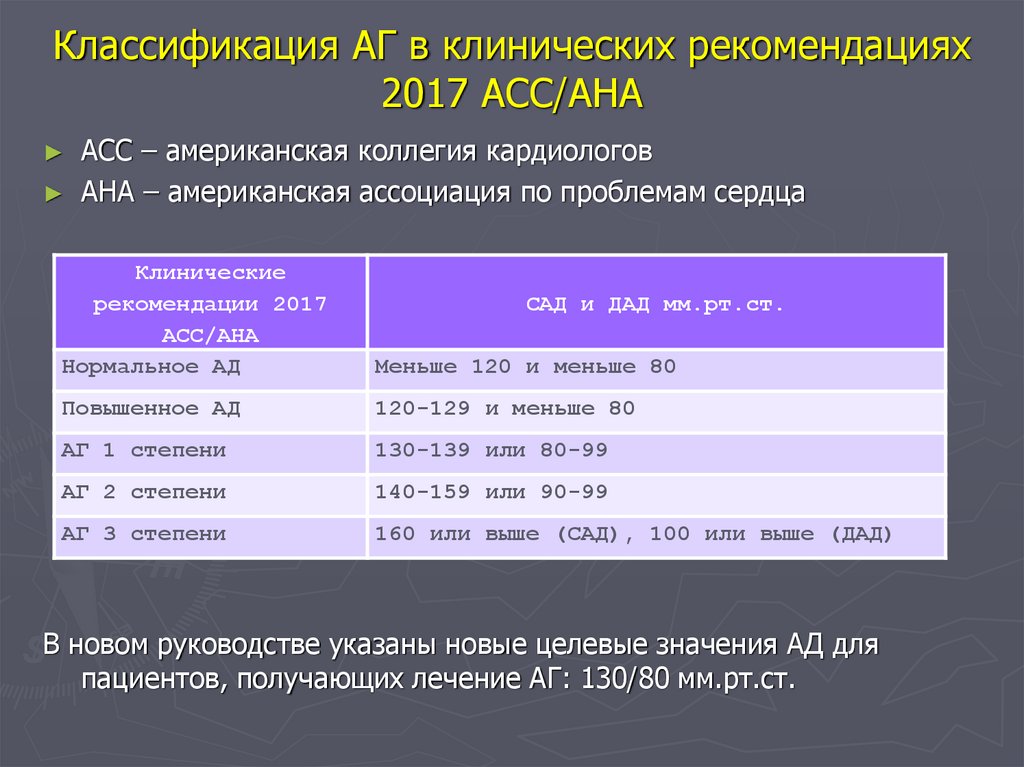





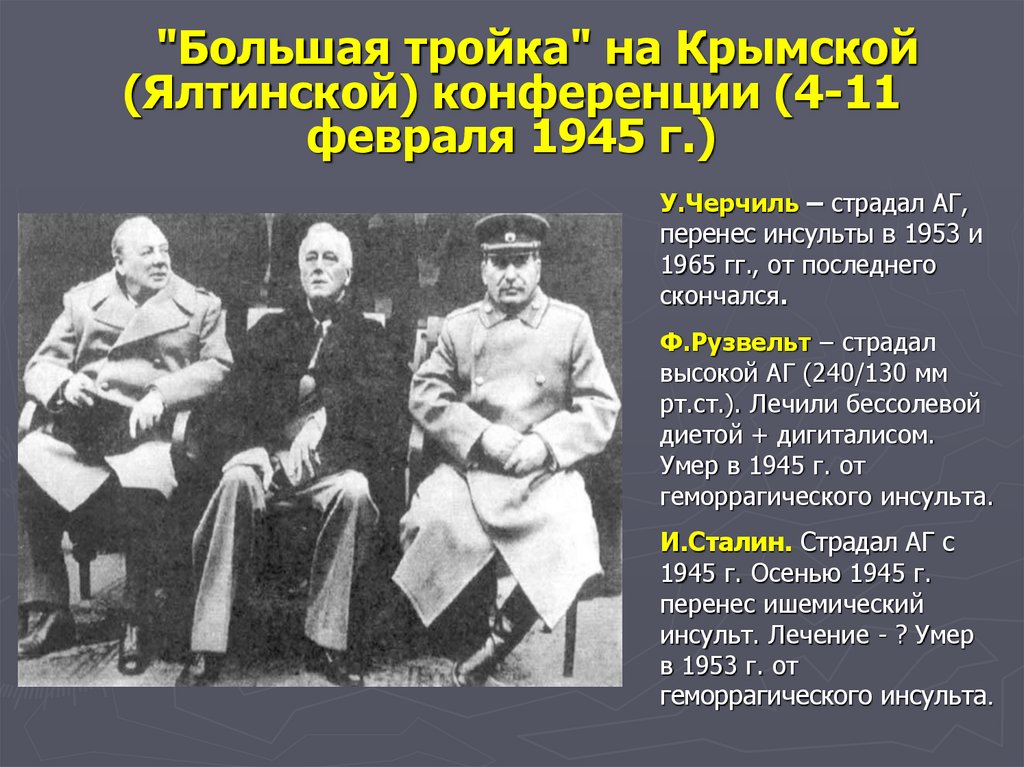



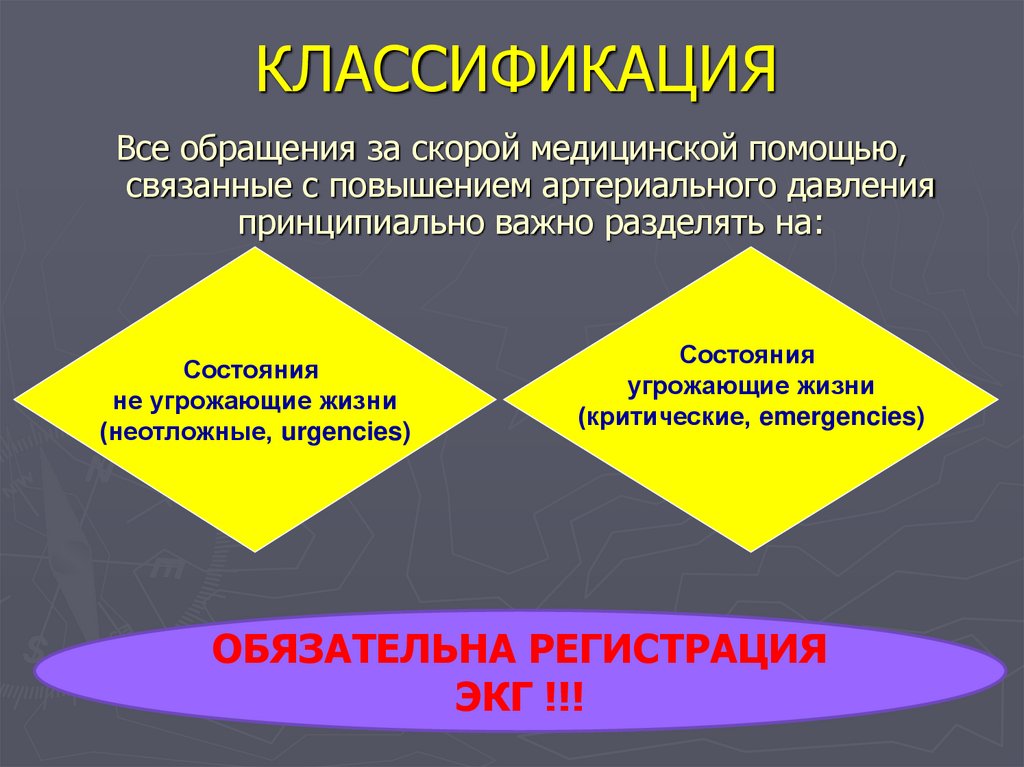











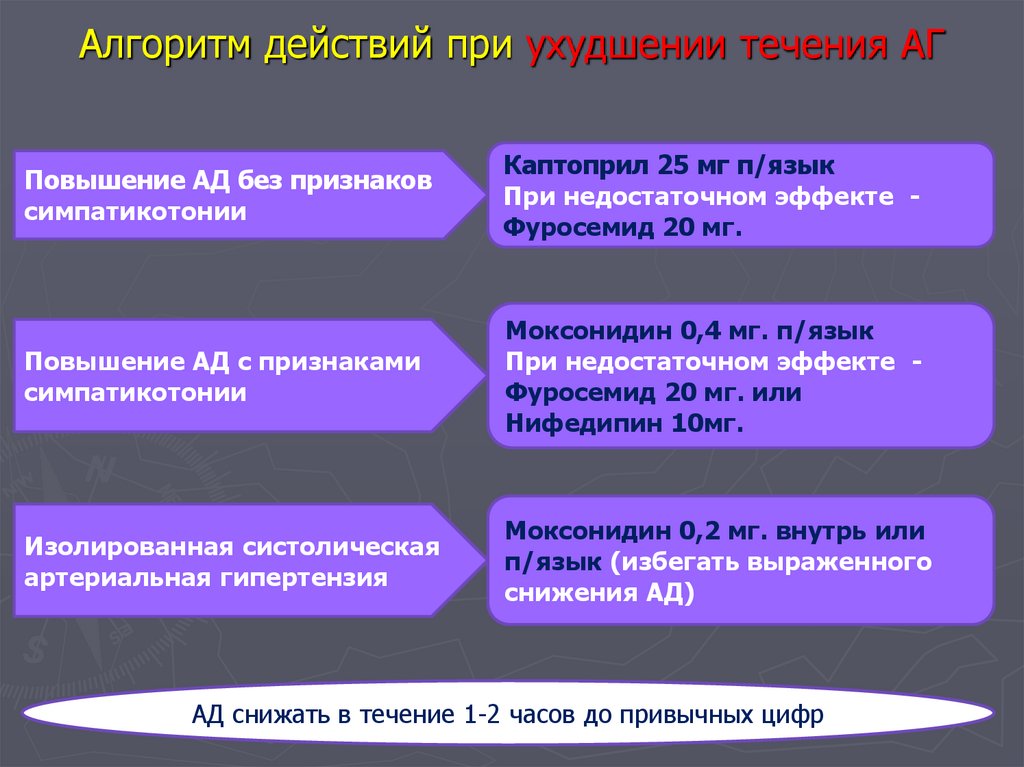
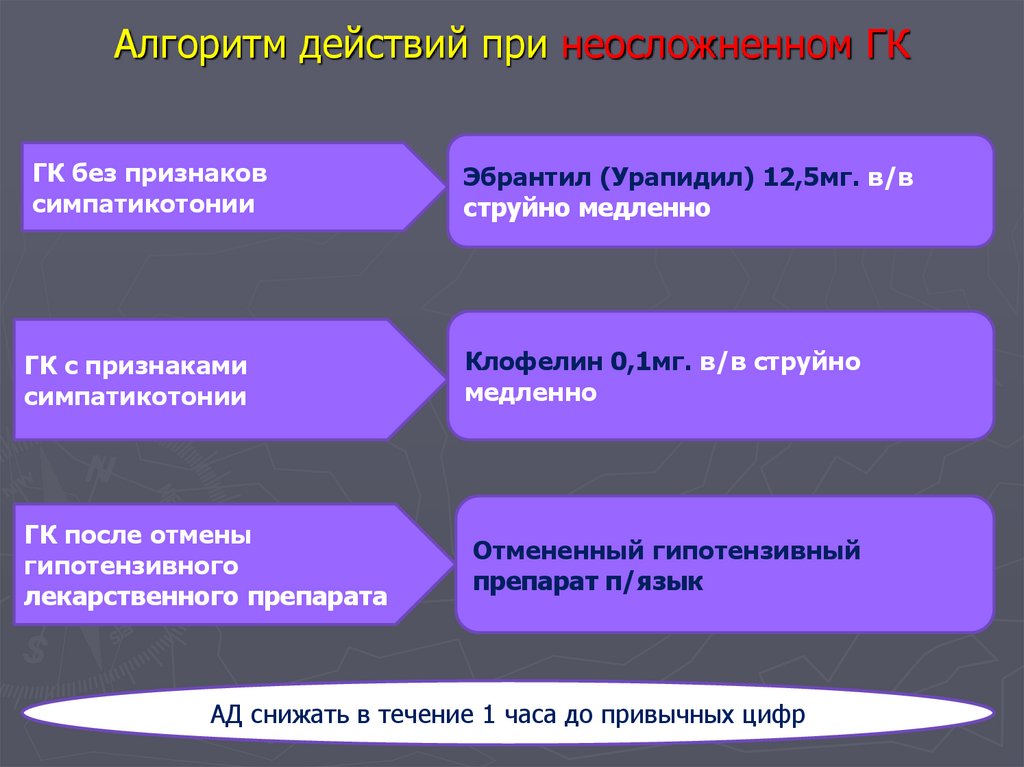






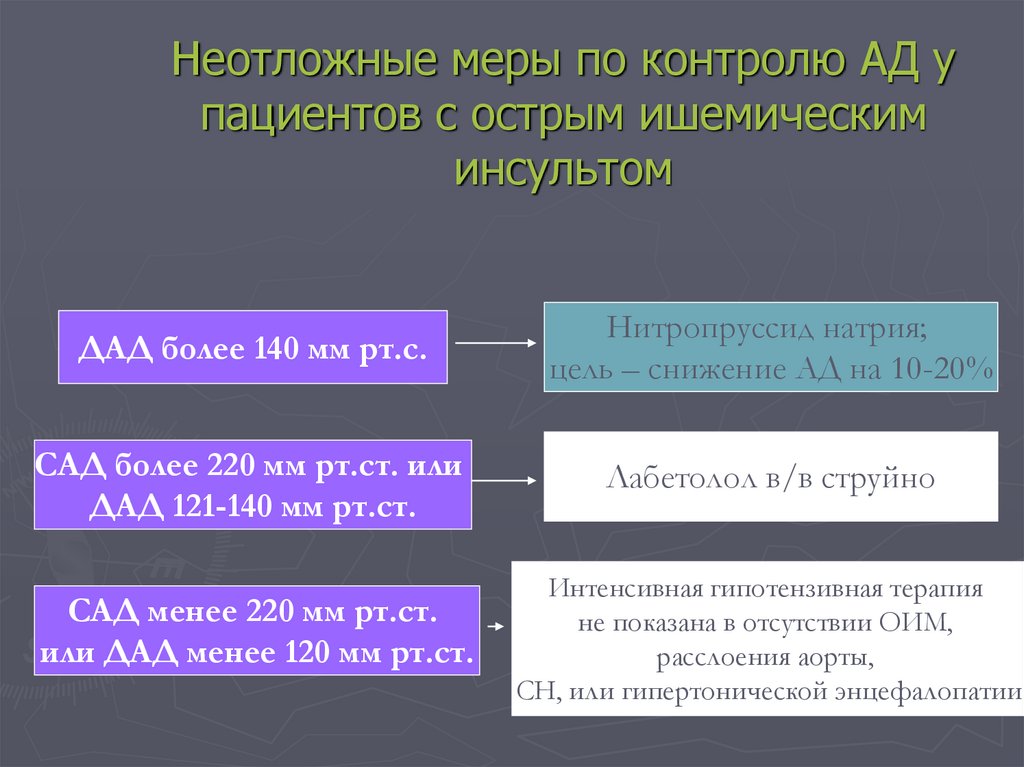

























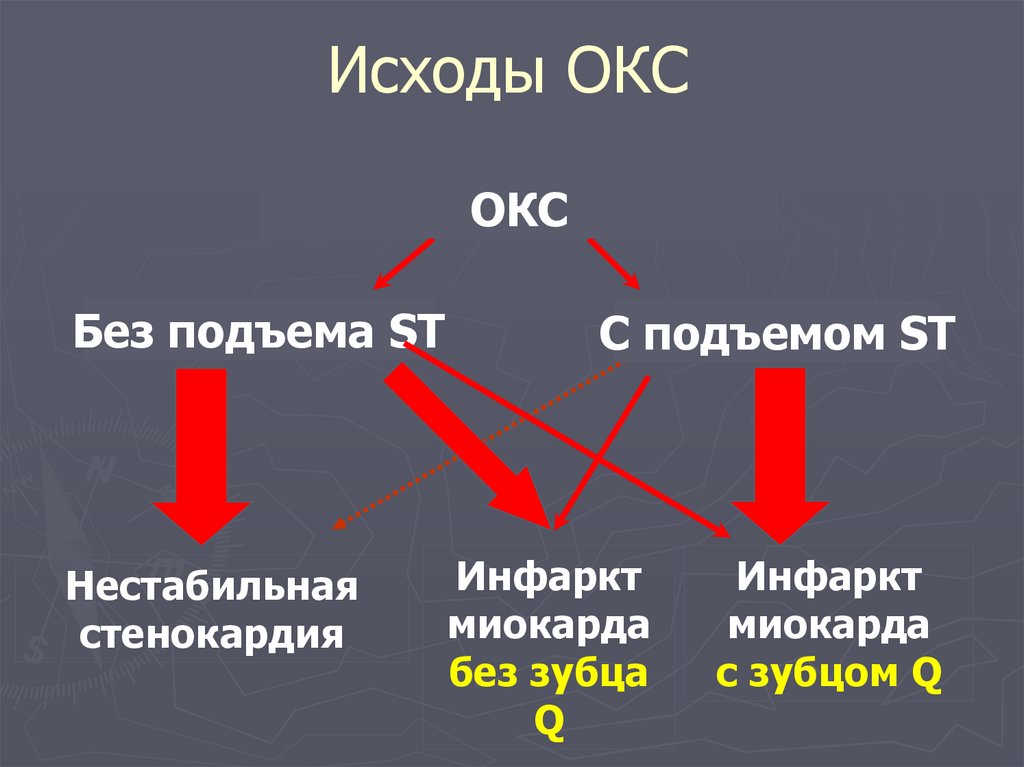














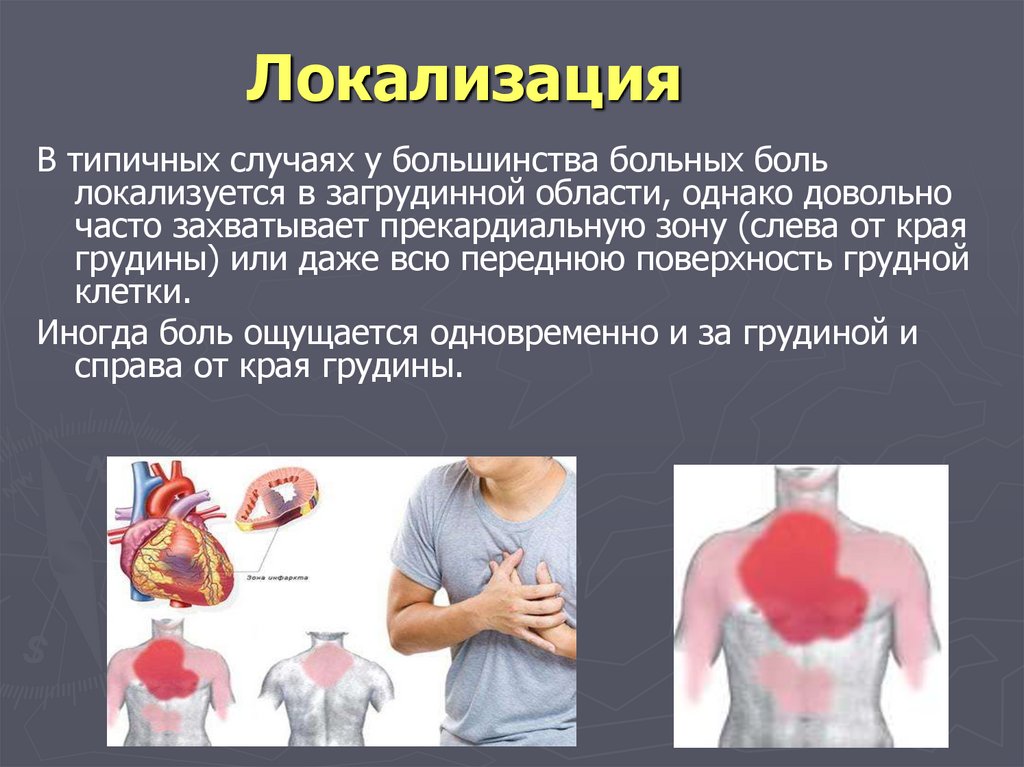
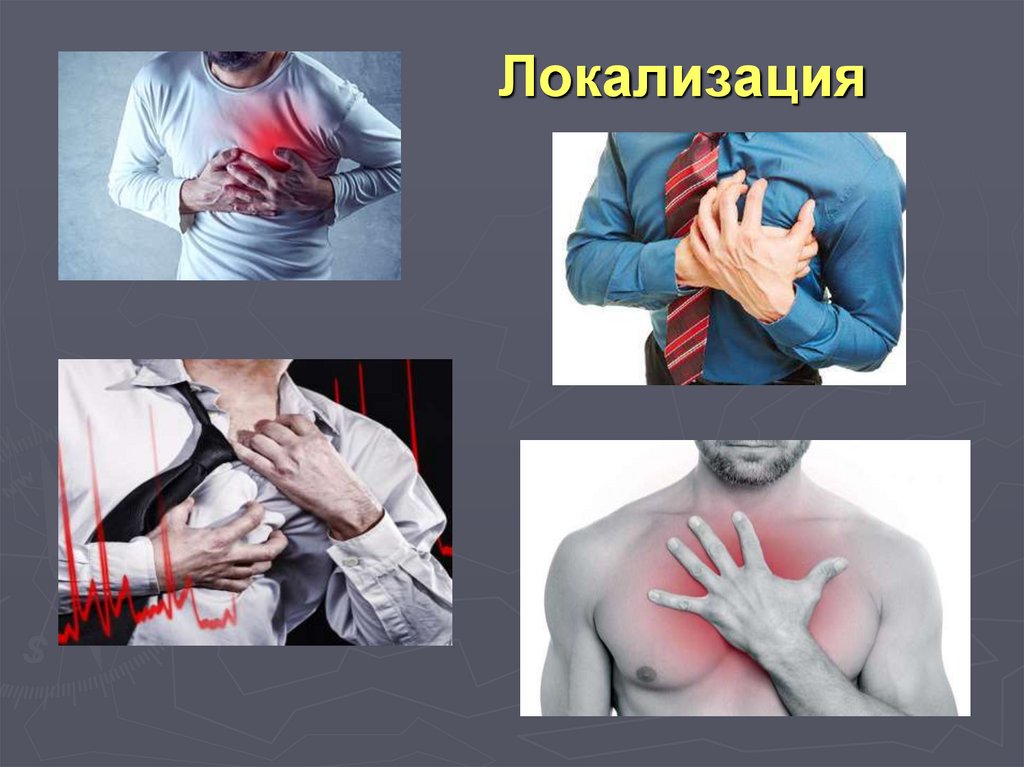


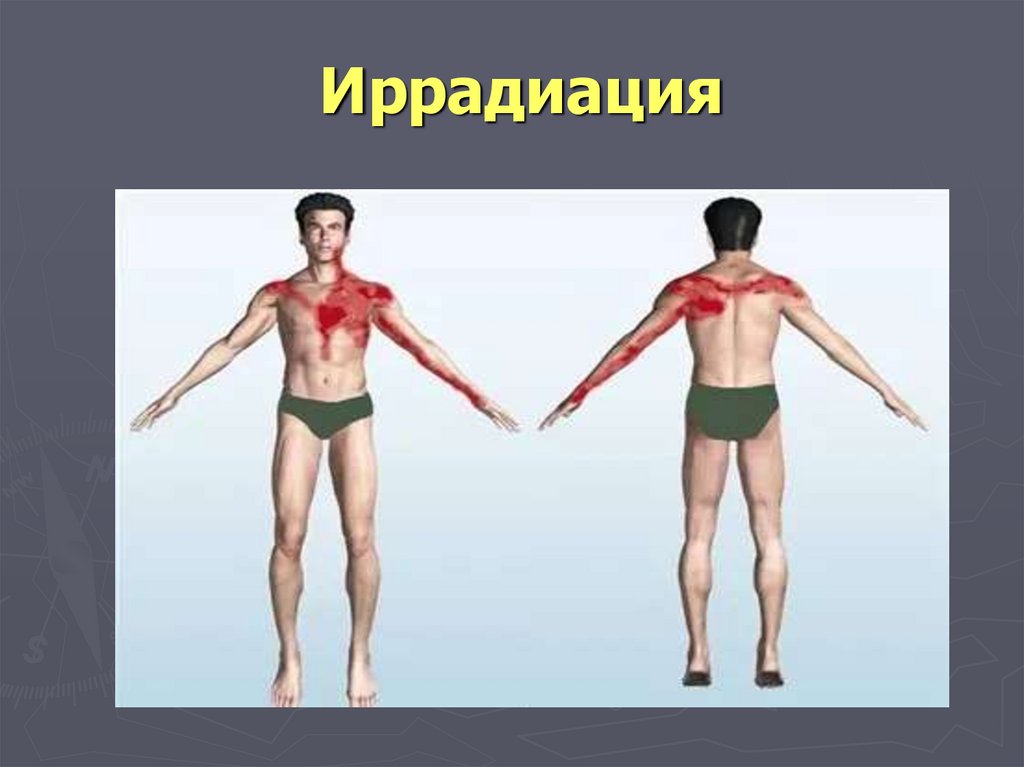






















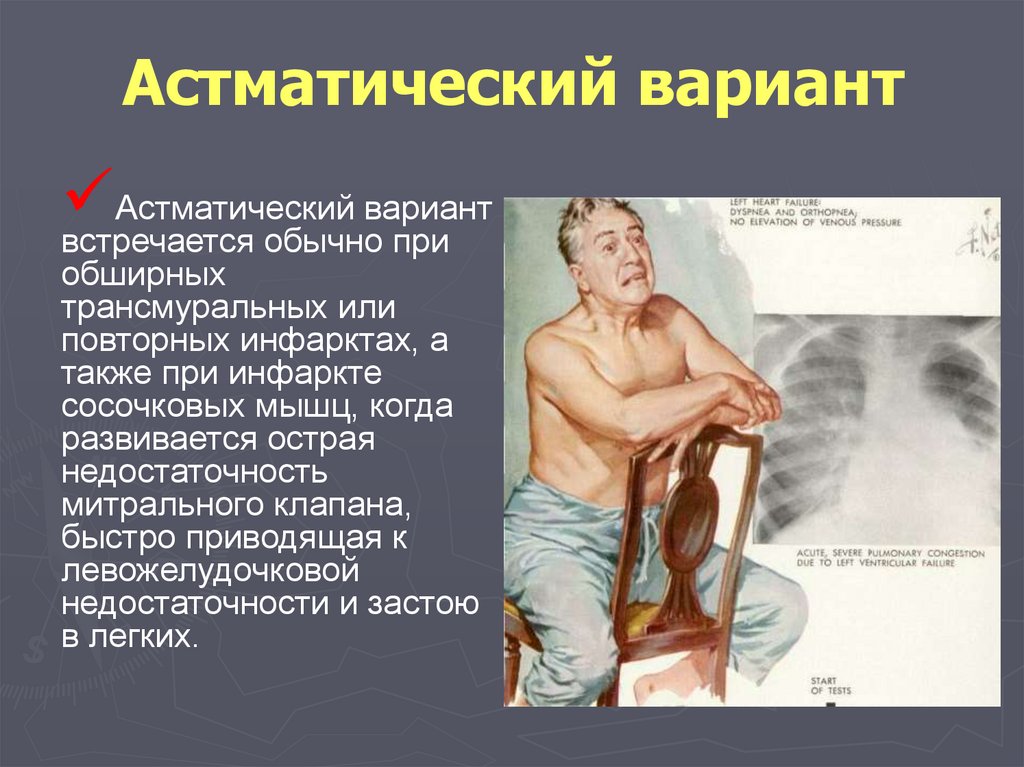




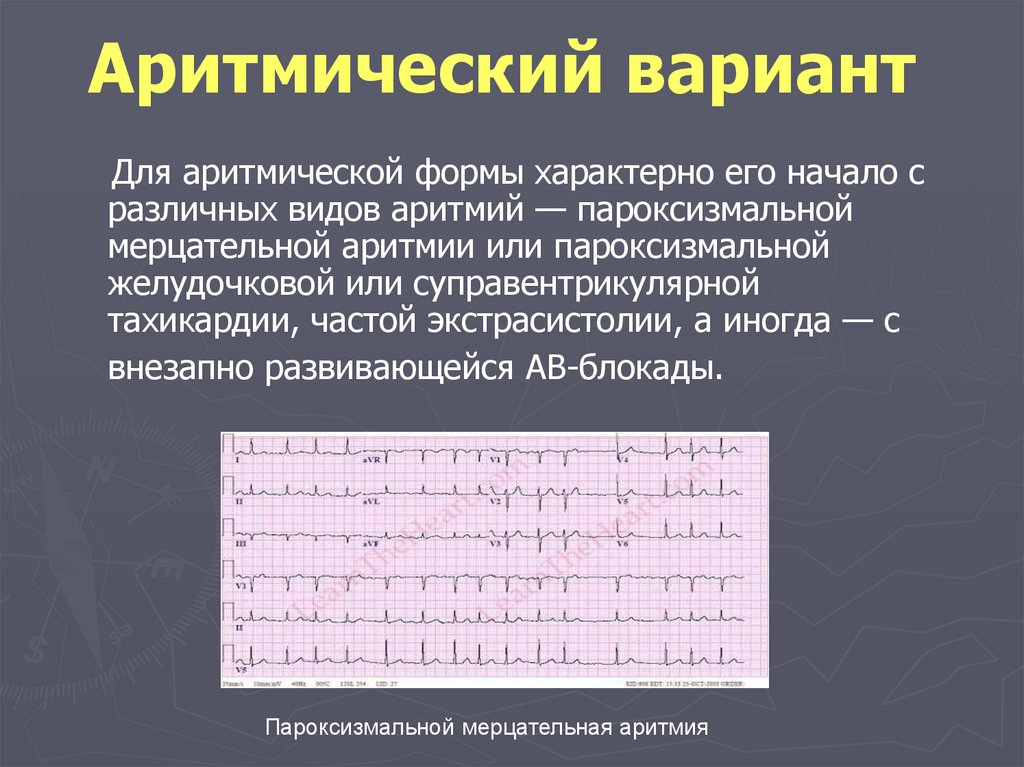
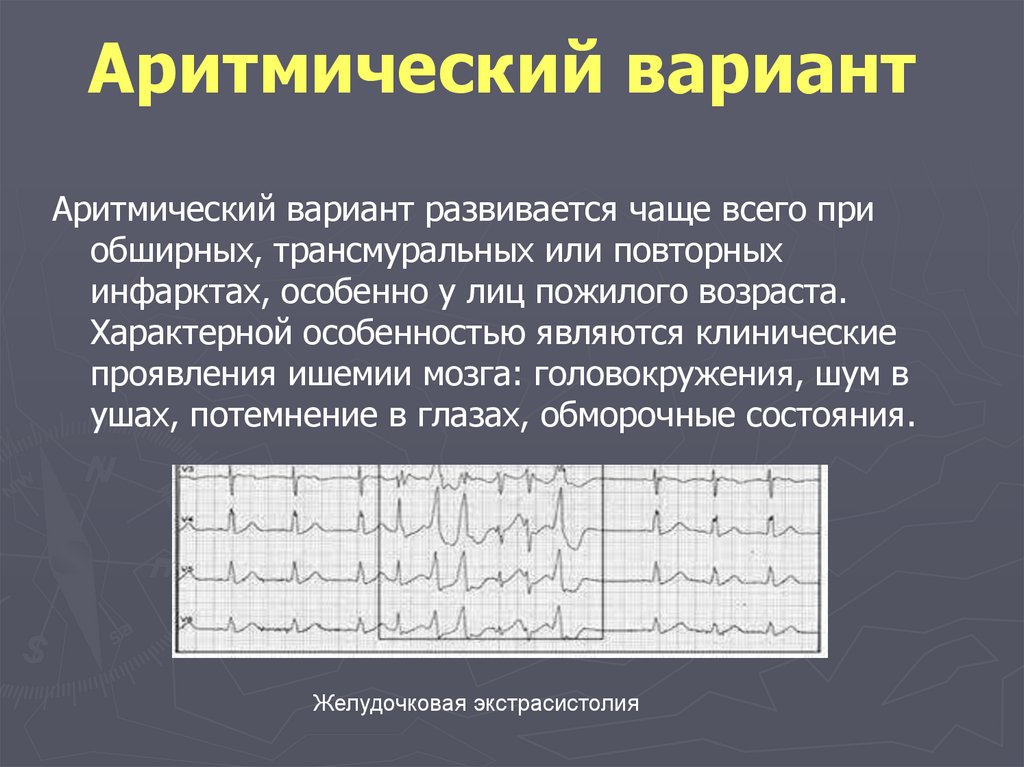

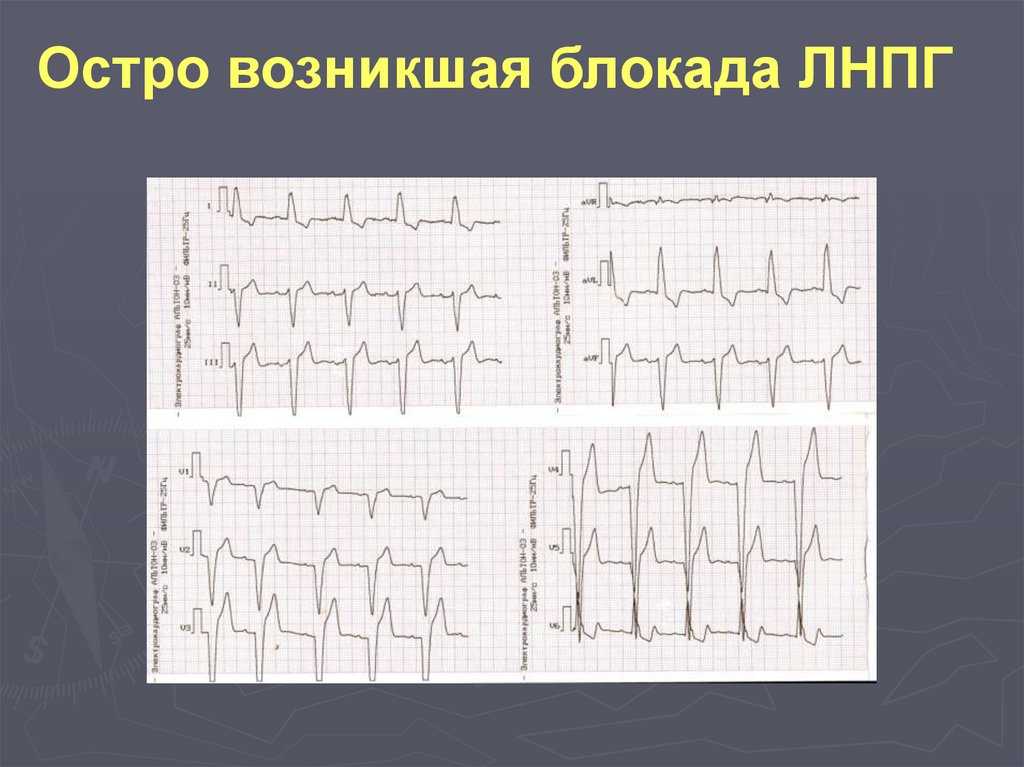







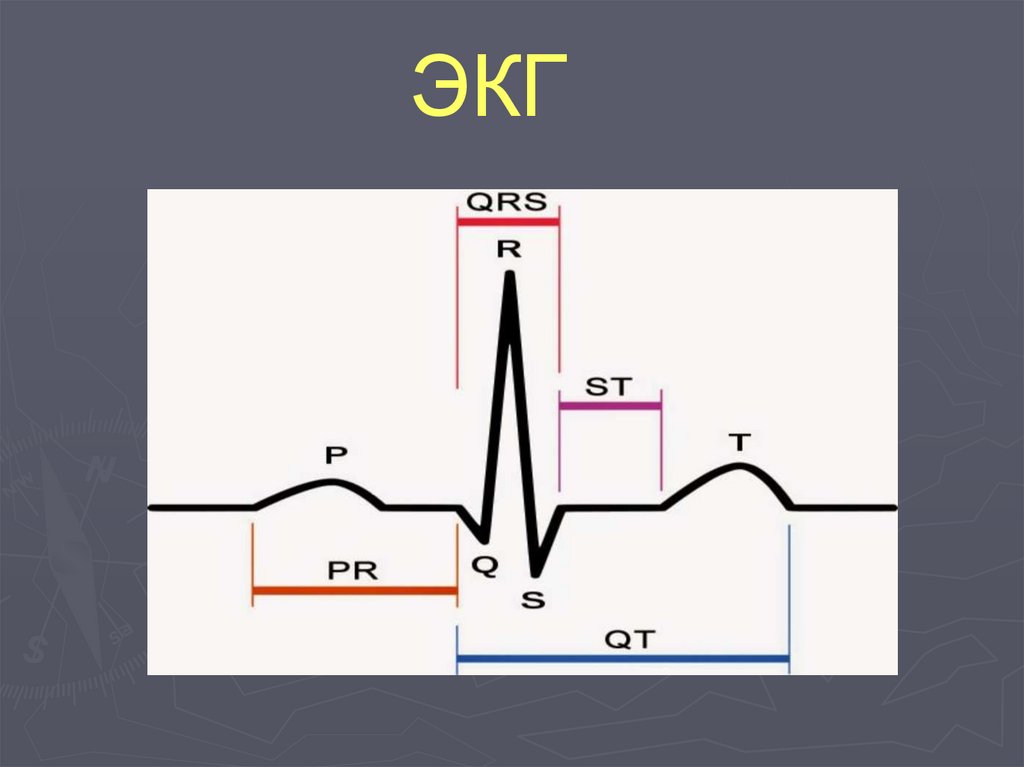



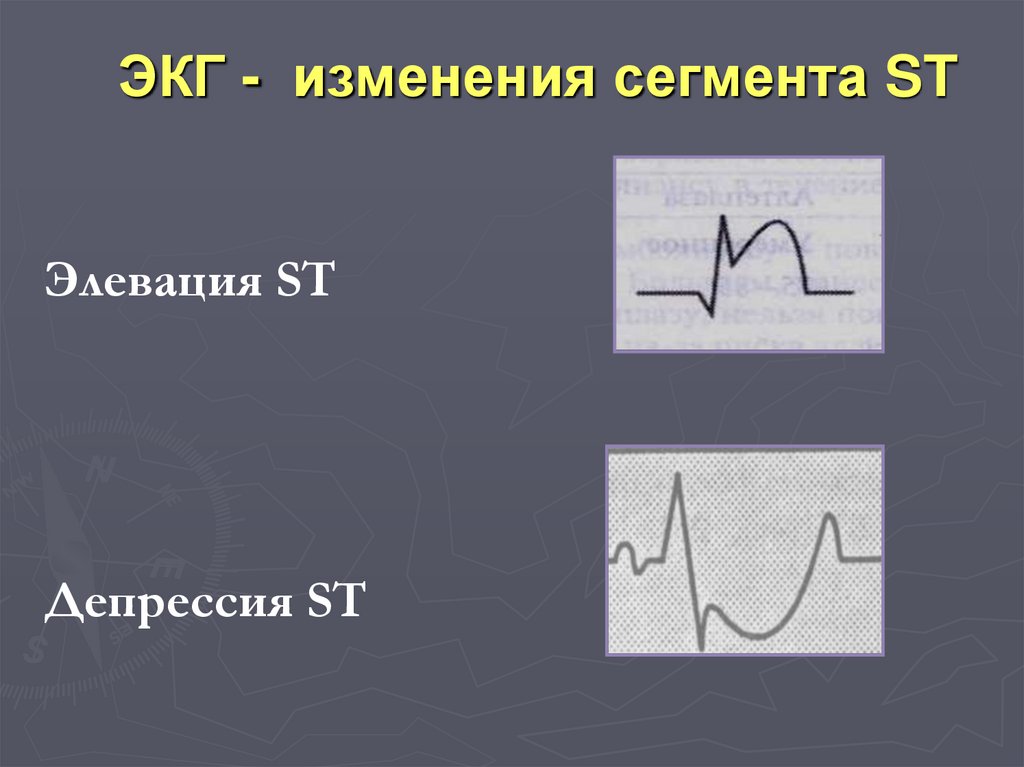

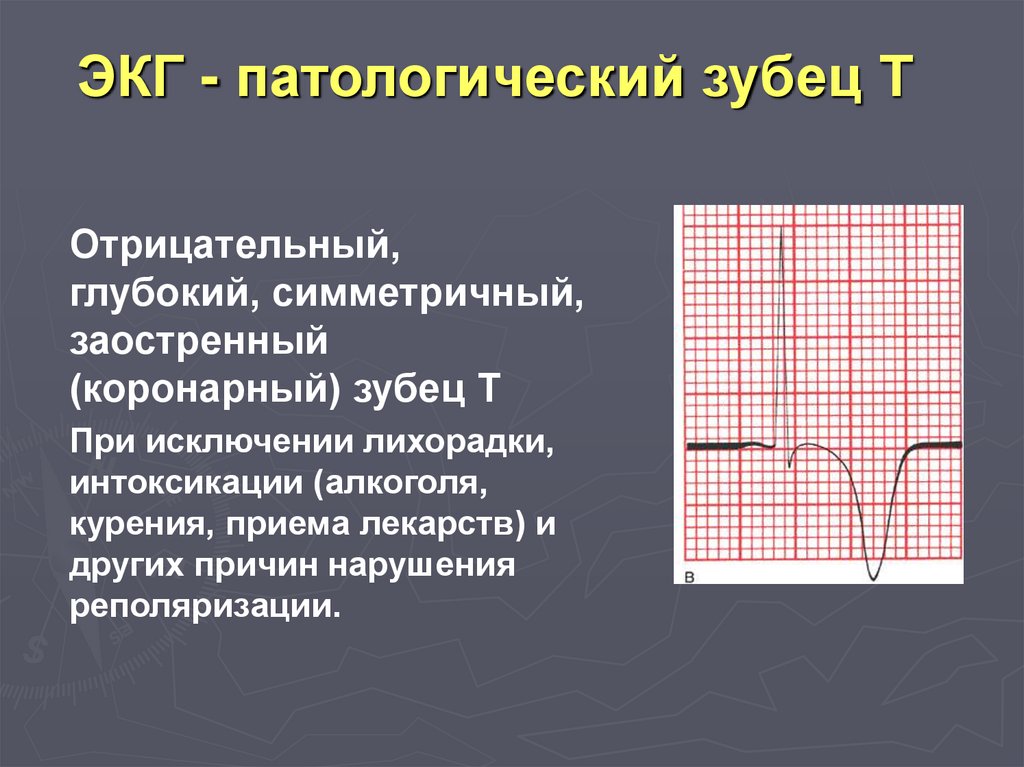


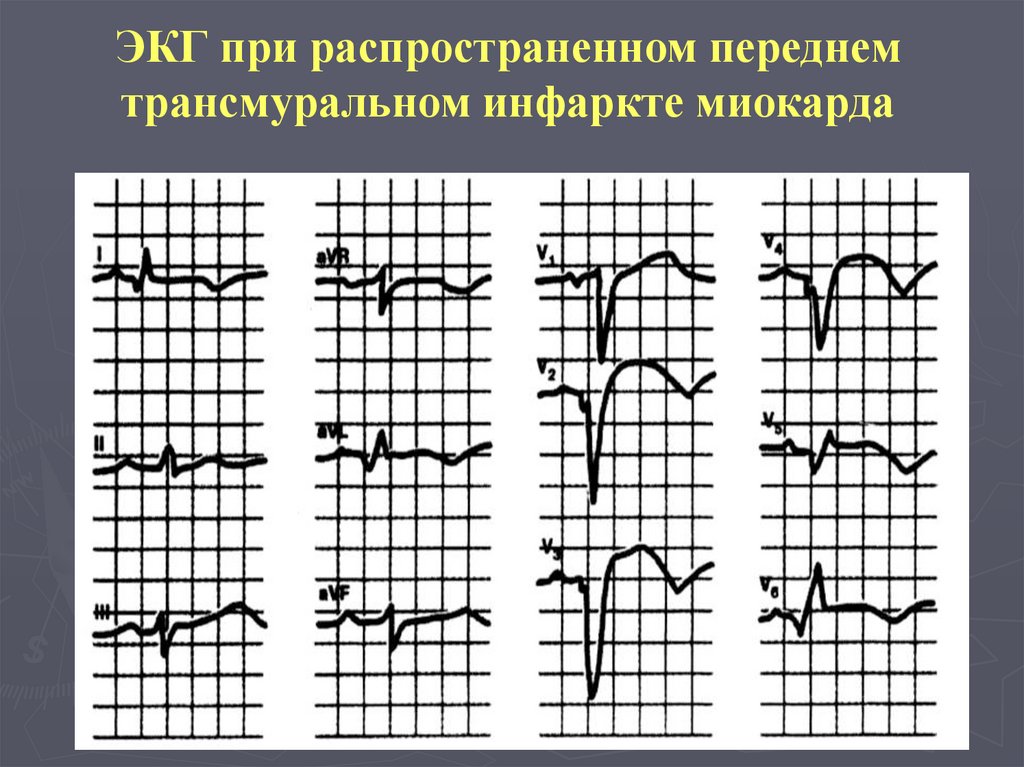
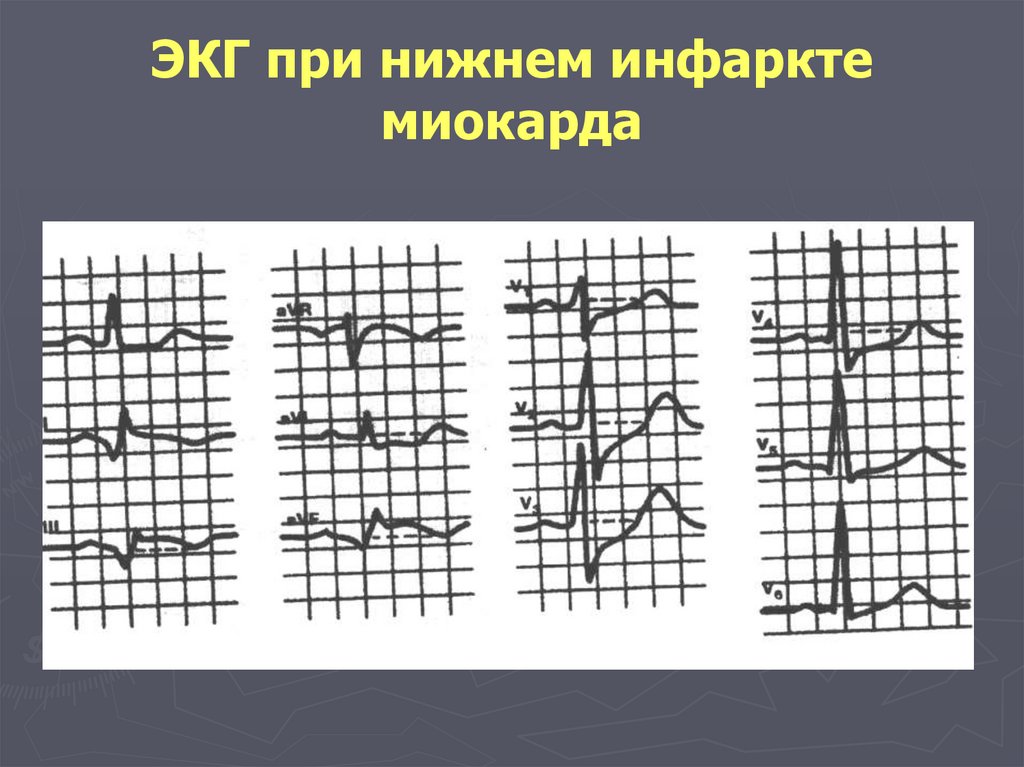
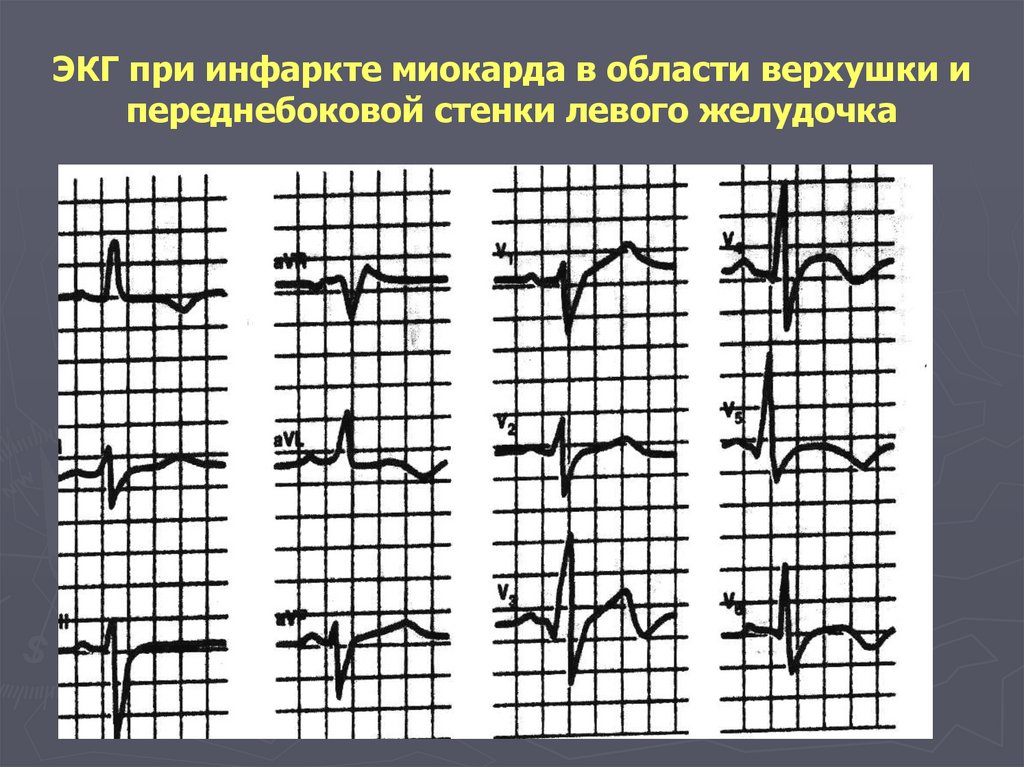

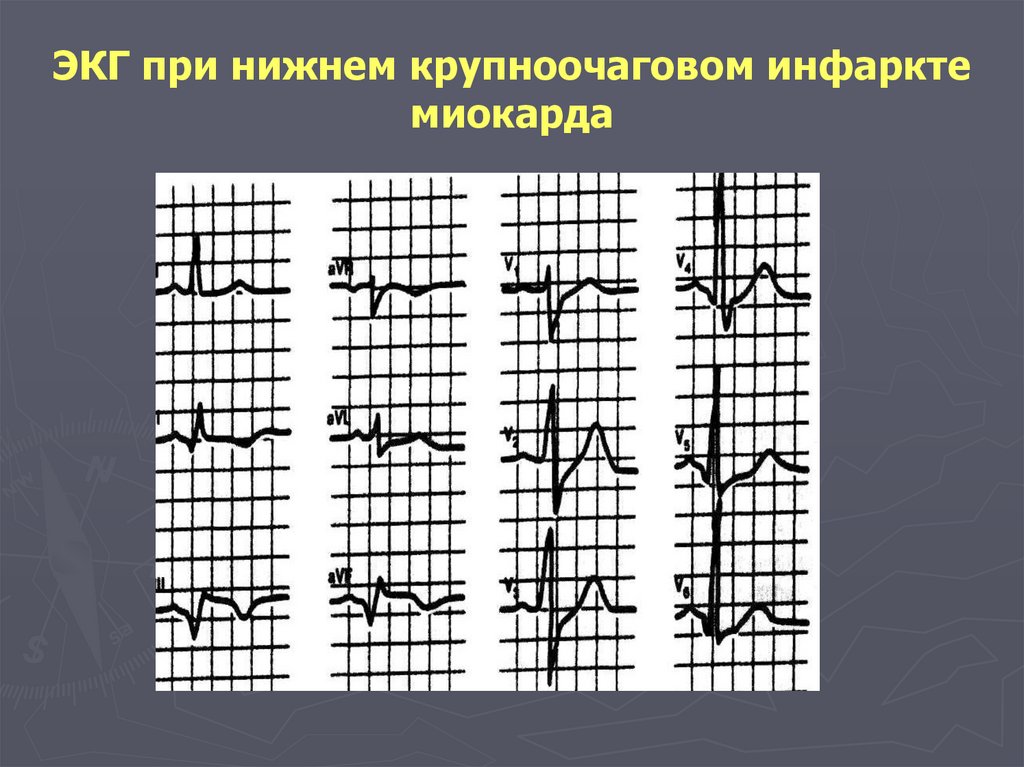


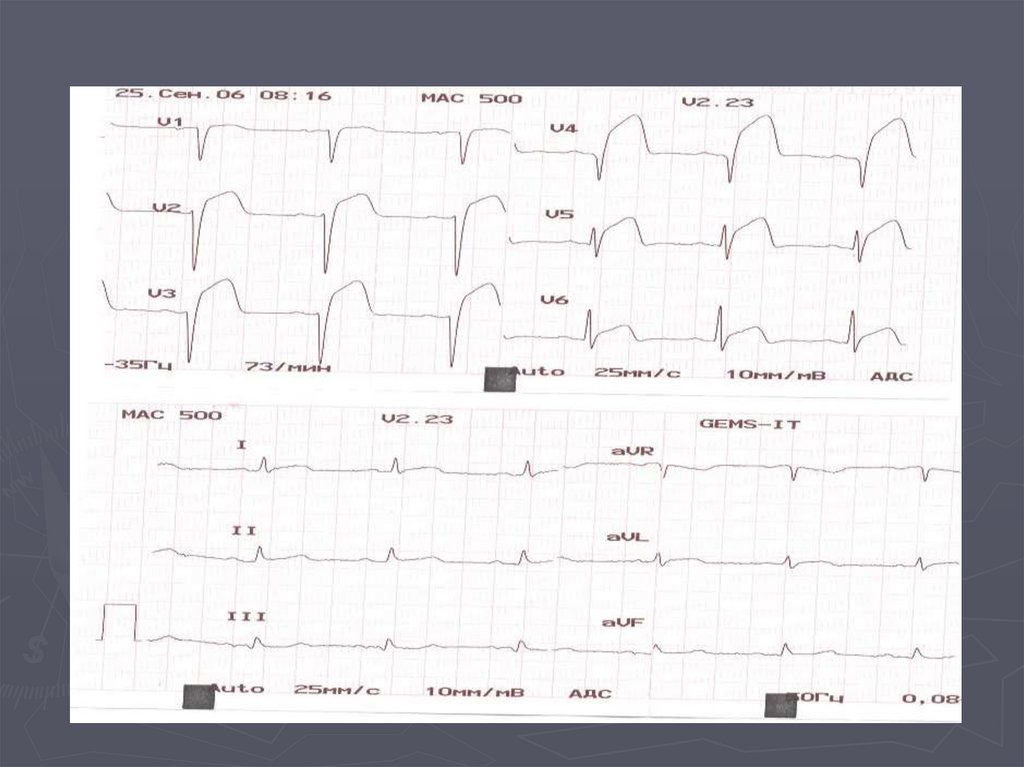
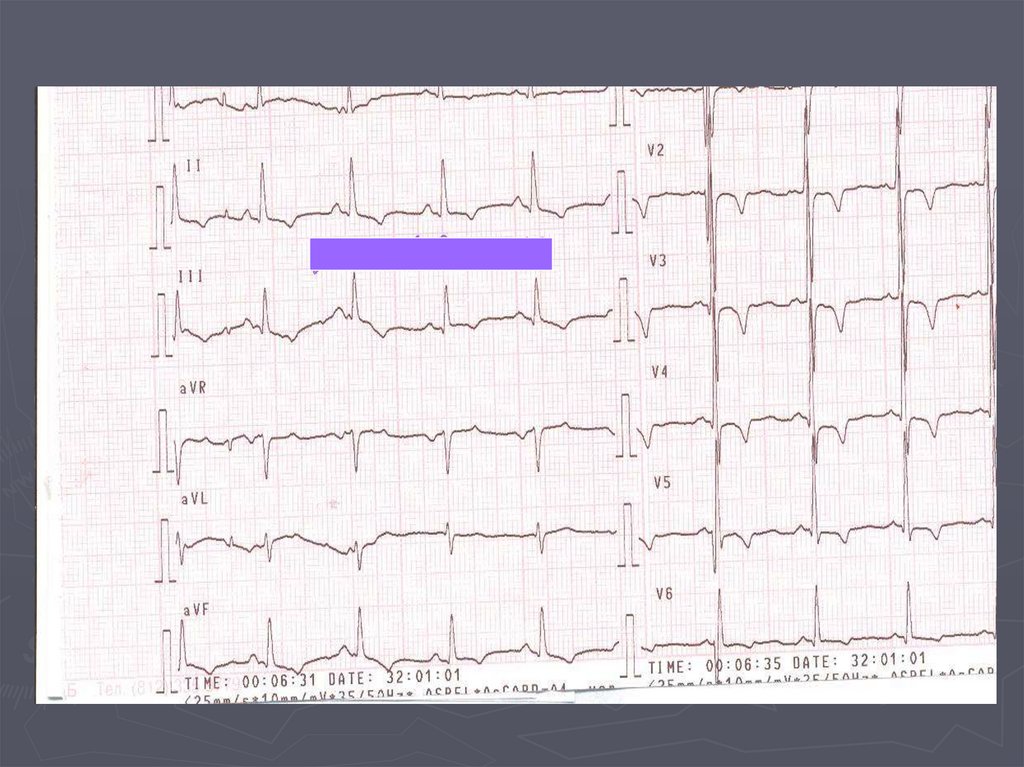








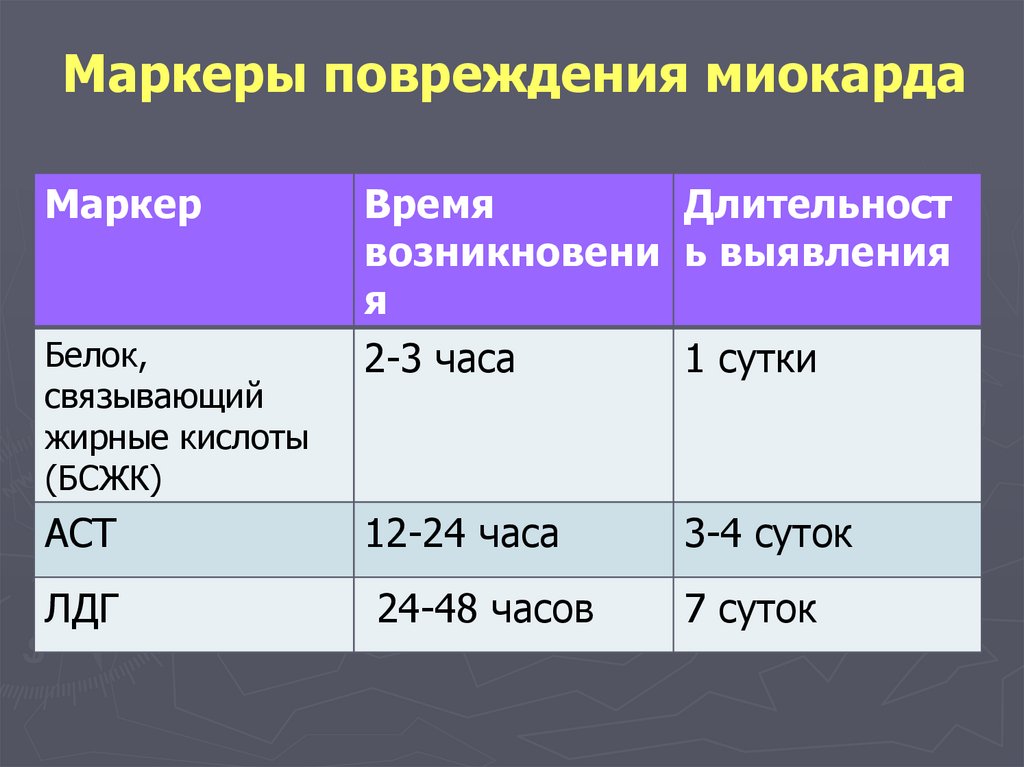





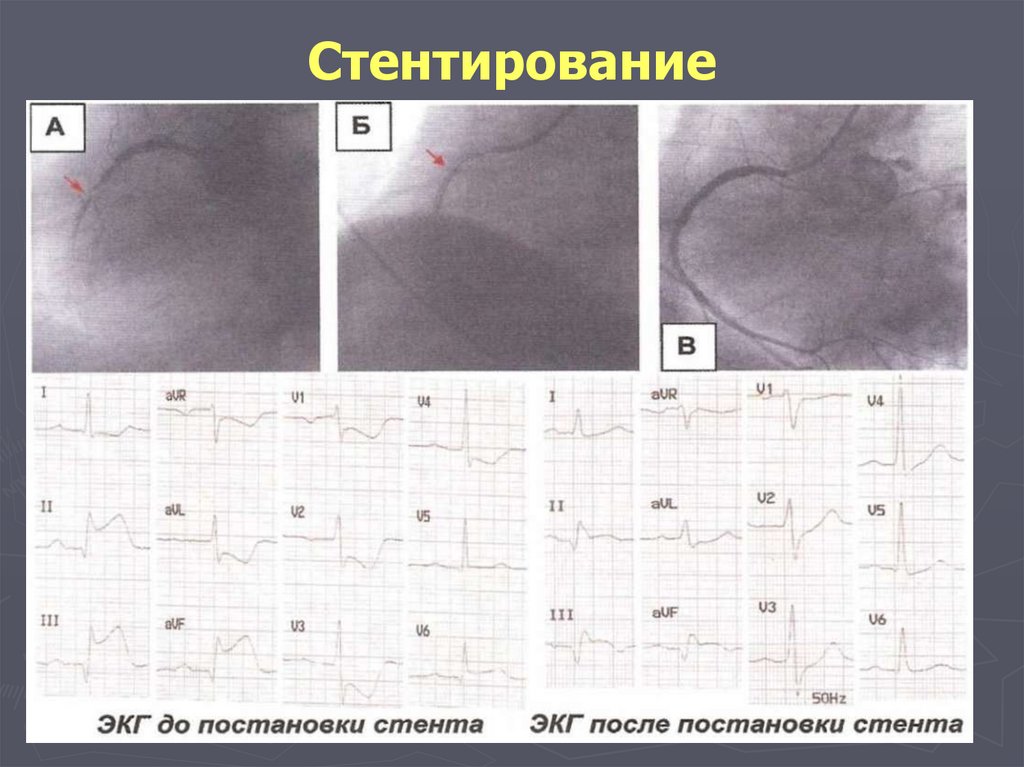























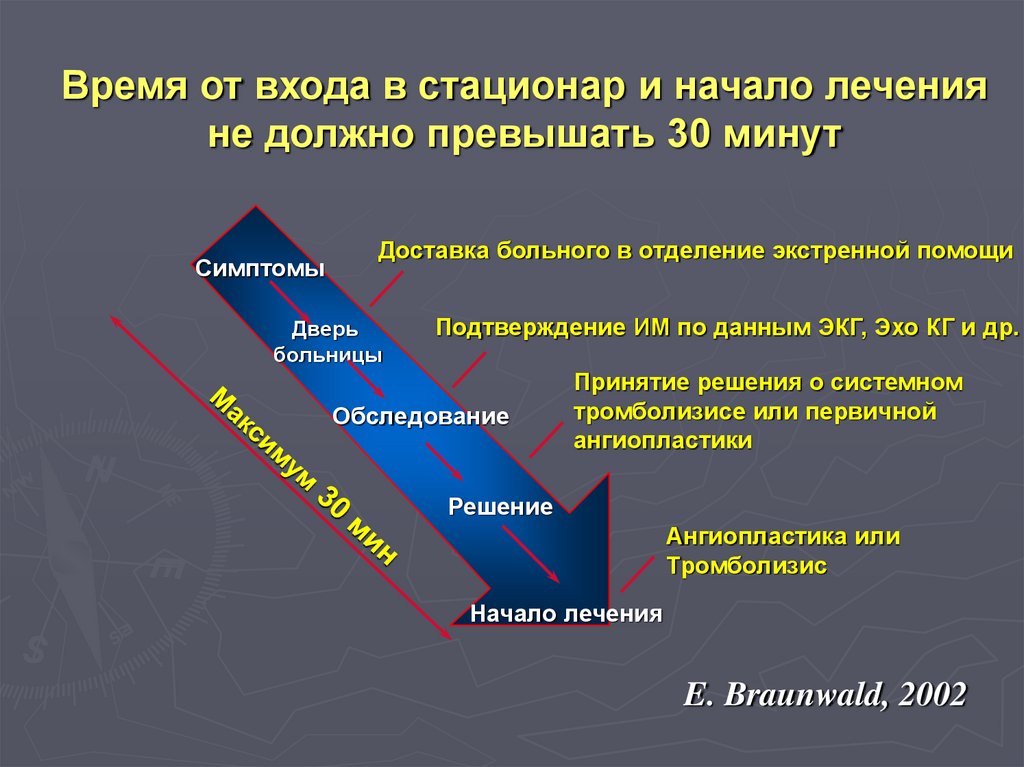
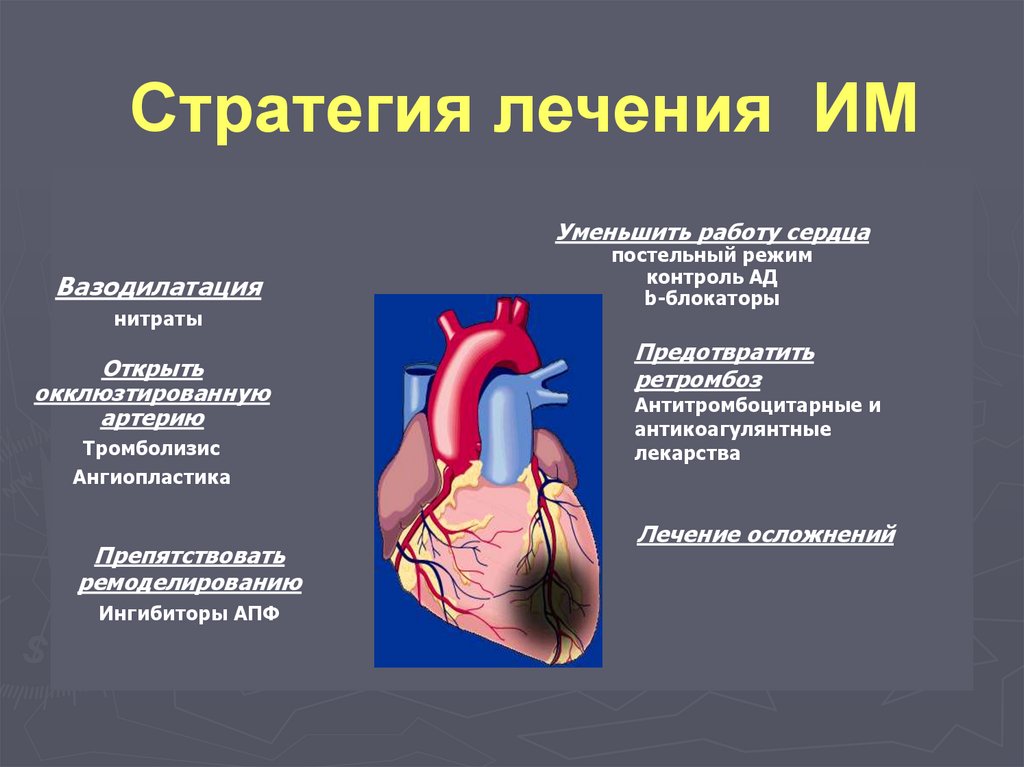





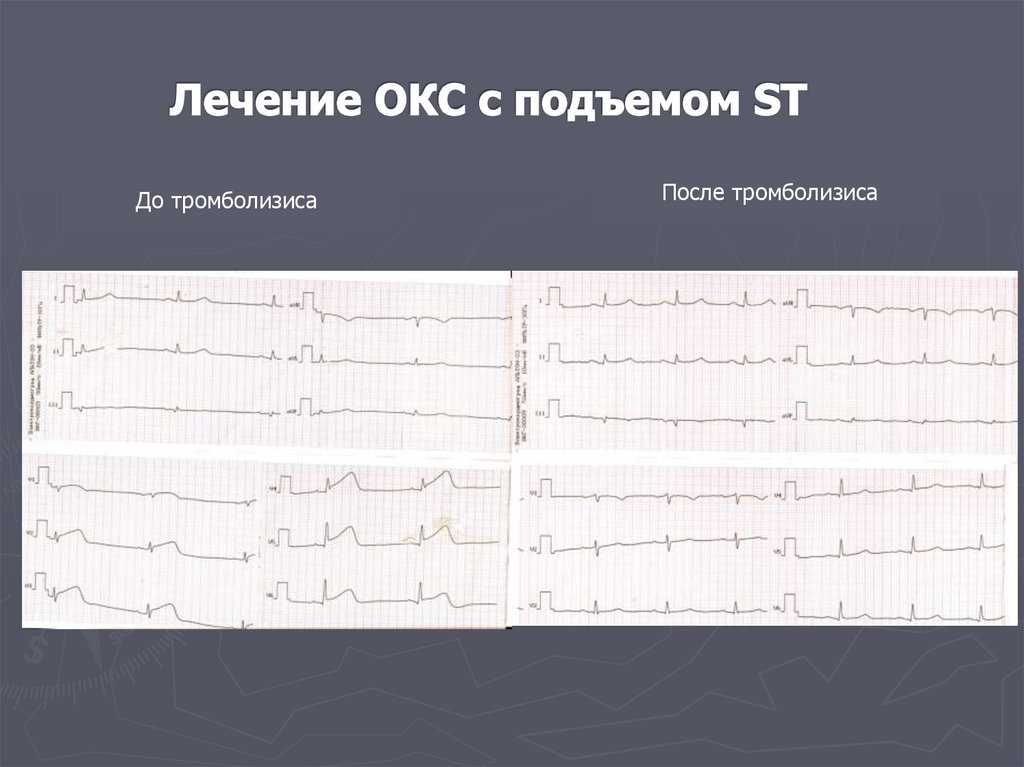




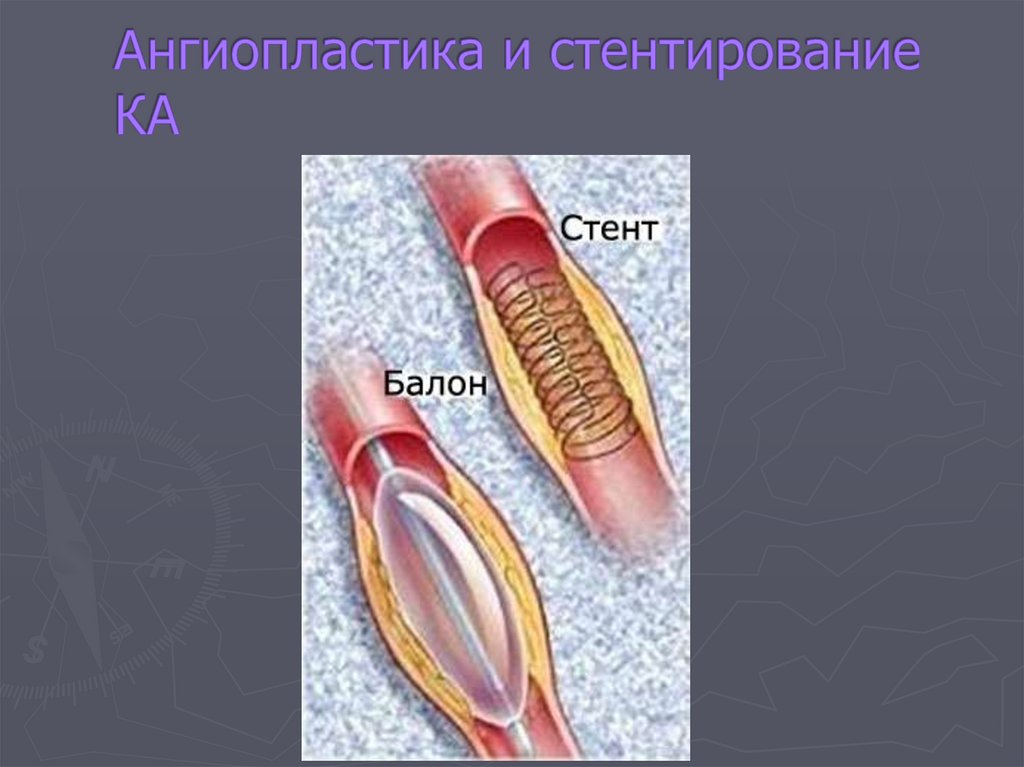







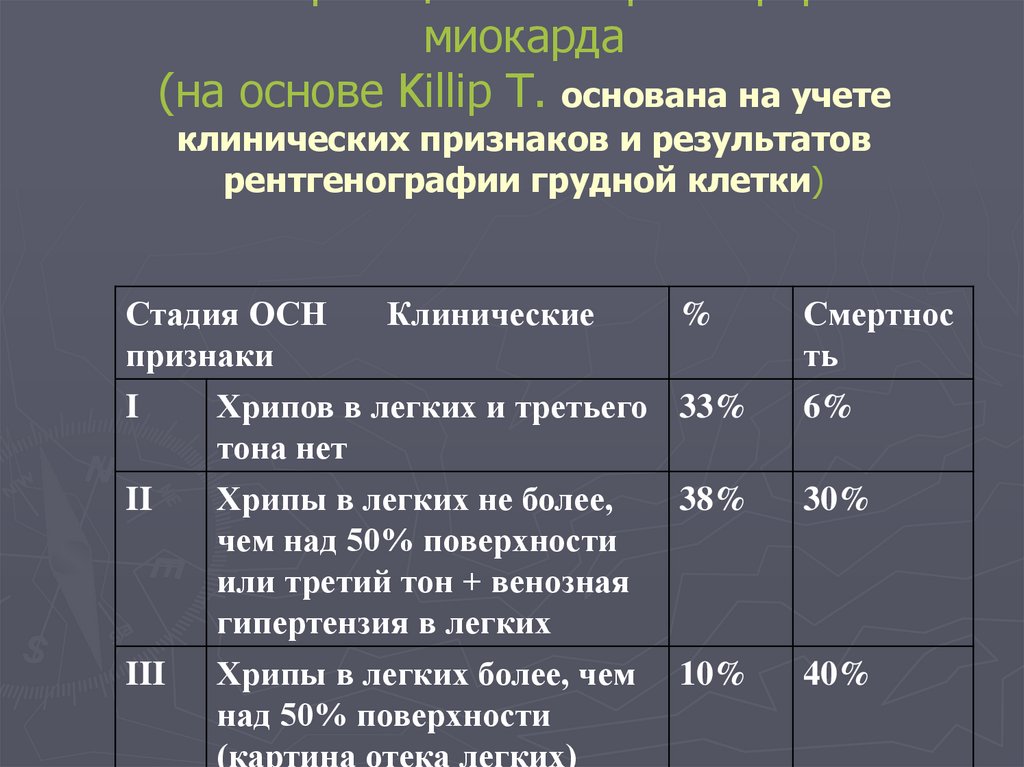






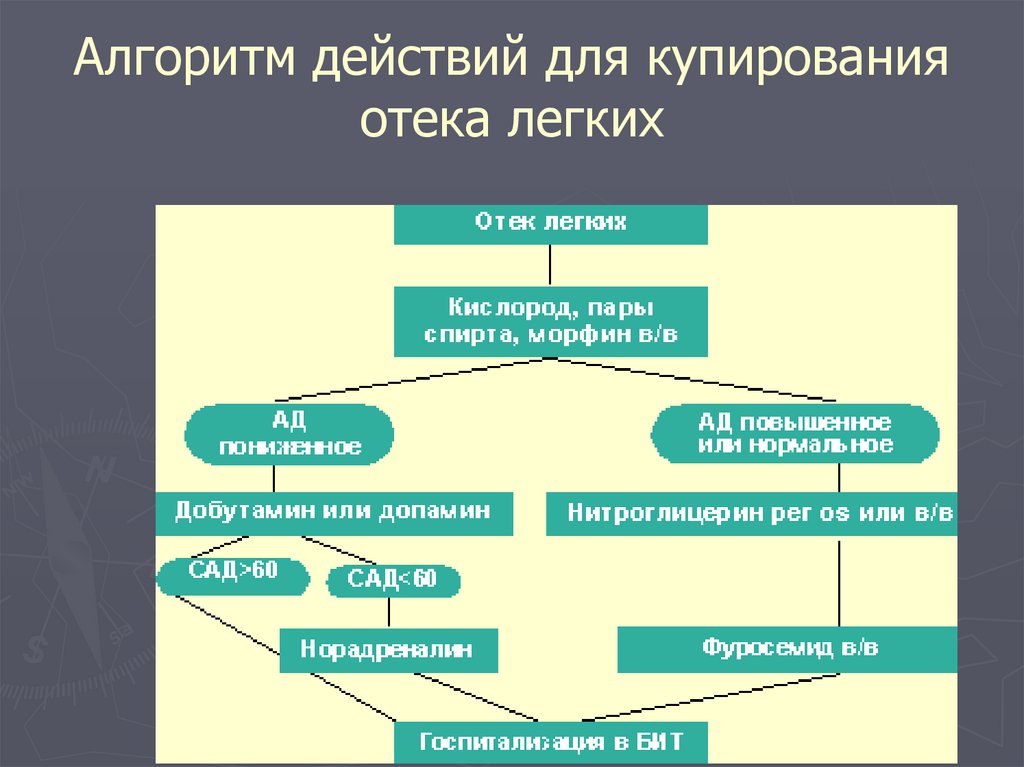









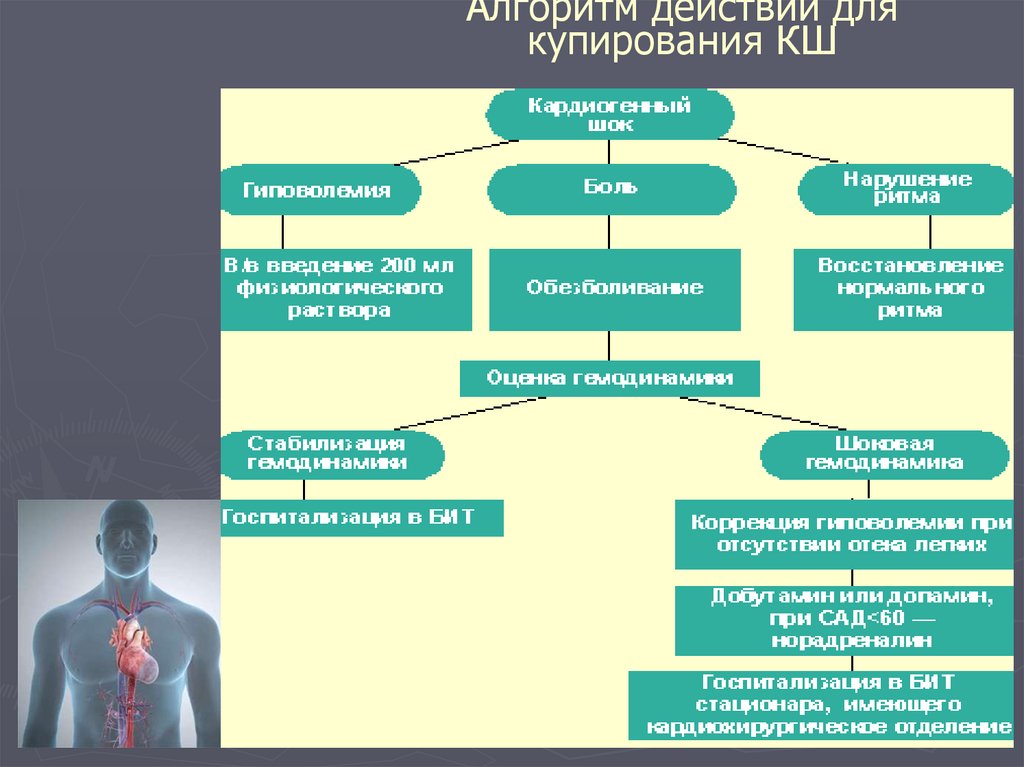


















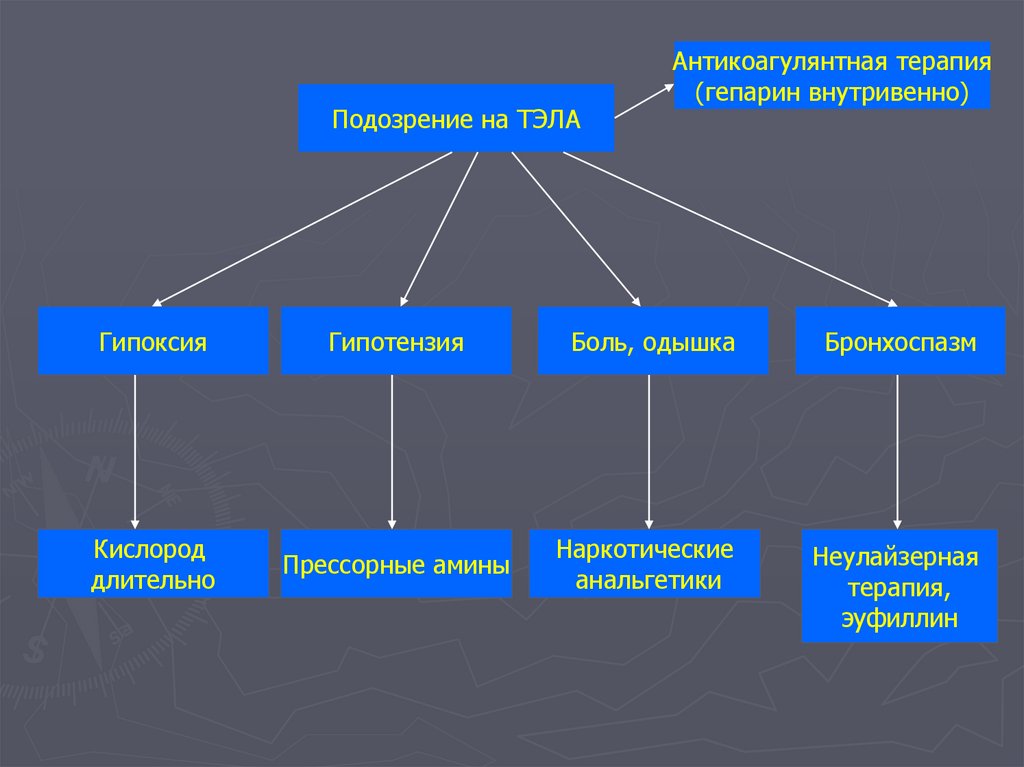










































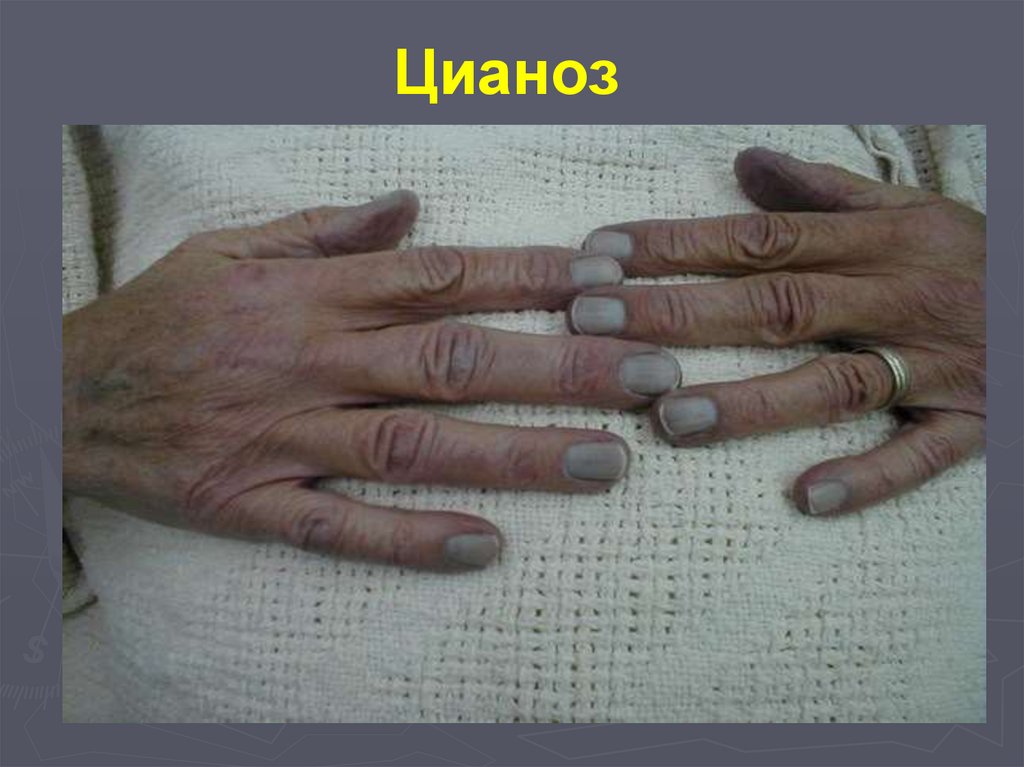











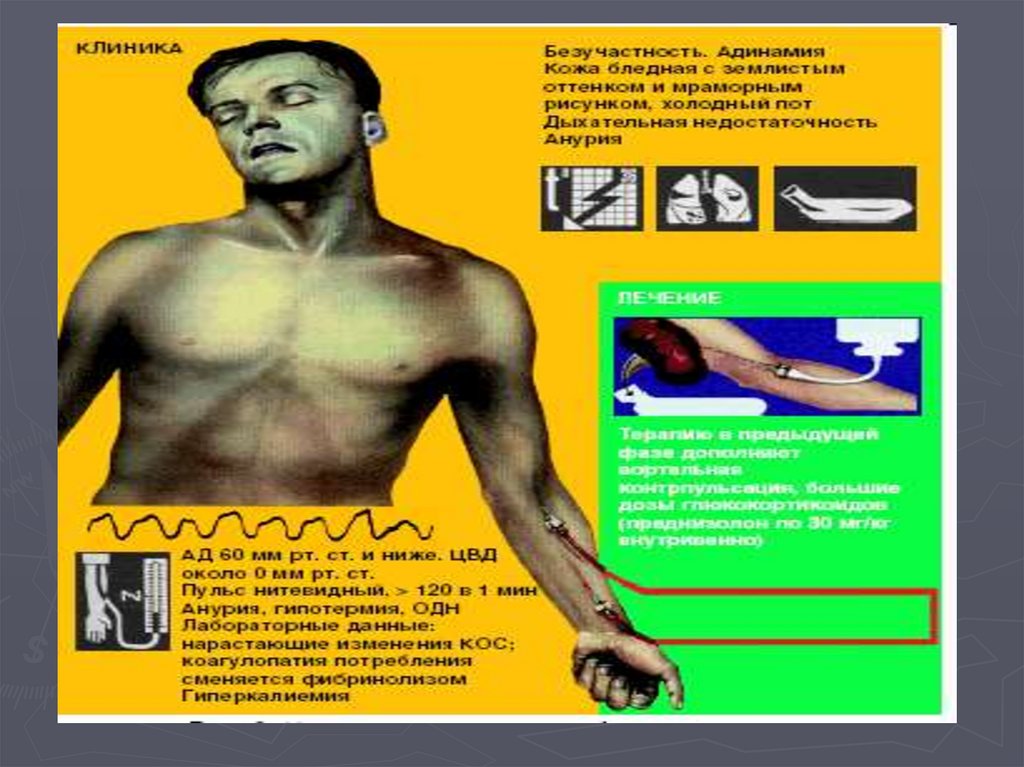
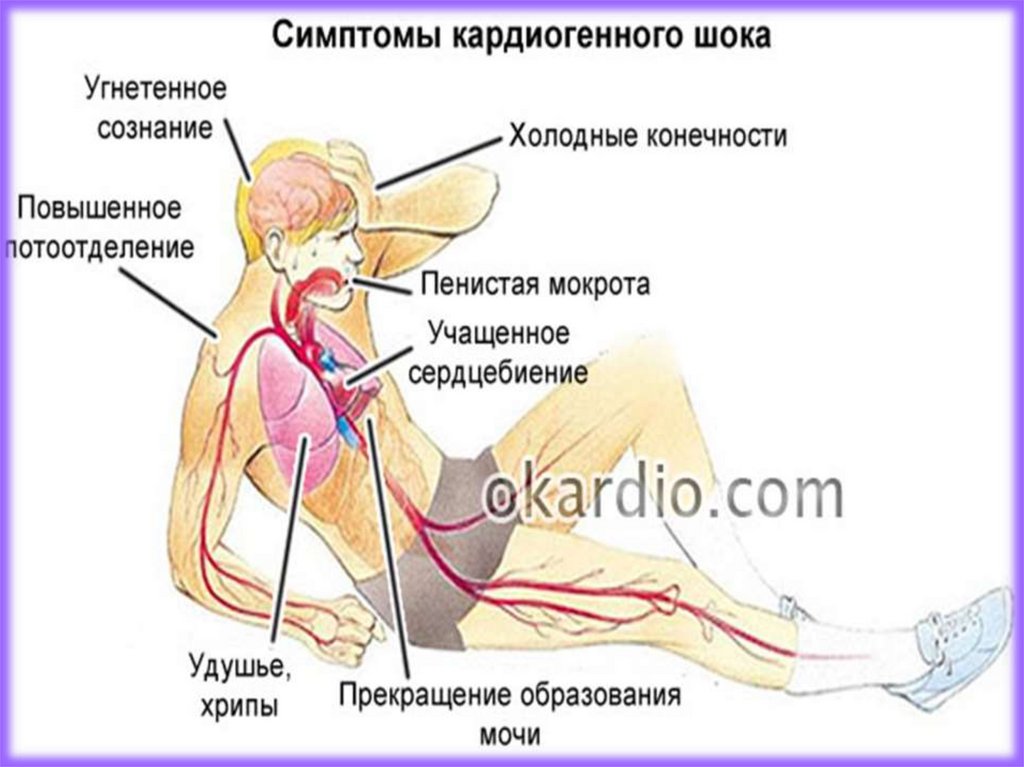












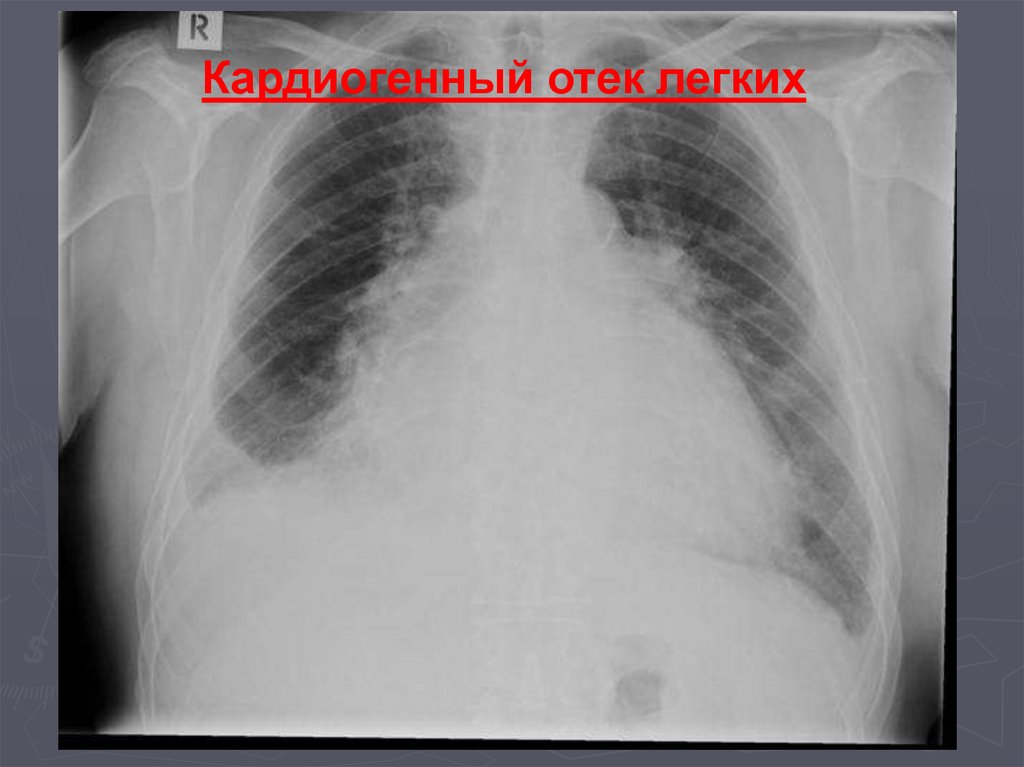
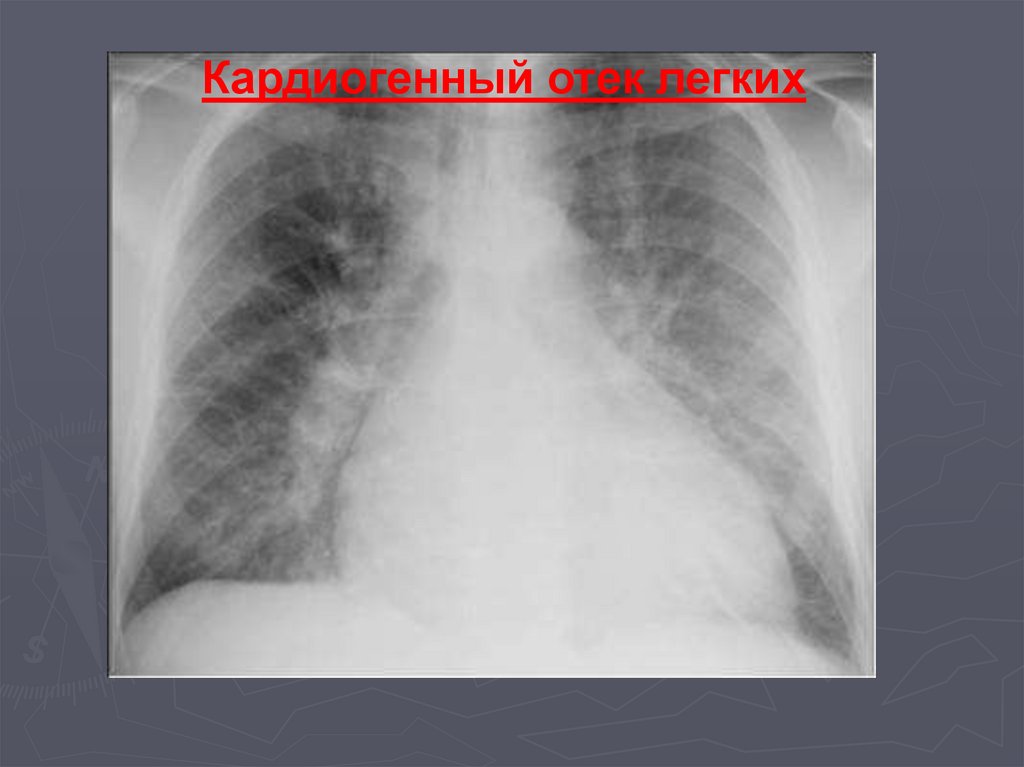




 medicine
medicine








