Similar presentations:
Стаз. Тромбоз, эмболия
1. стаз
• Стаз – это остановка тока крови в сосудахмикроциркуляторного русла, главным
образом в капиллярах.
• Разновидностью стаза является сладжфеномен – прилипание друг с другу
эритроцитов, лейкоцитов или тромбоцитов
и нарастание вязкости плазмы, что ведет к
затруднению перфузии крови через сосуды
микроциркуляторного русла.
2. Значение стаза
• Стаз развивается при дисциркуляторныхнарушениях связанных с инфекциями,
интоксикациями, венозным полнокровием,
шоком.
• Вызывает отек головного мозга, развитие
очаговых некрозов ткани мозга и мозговой
комы.
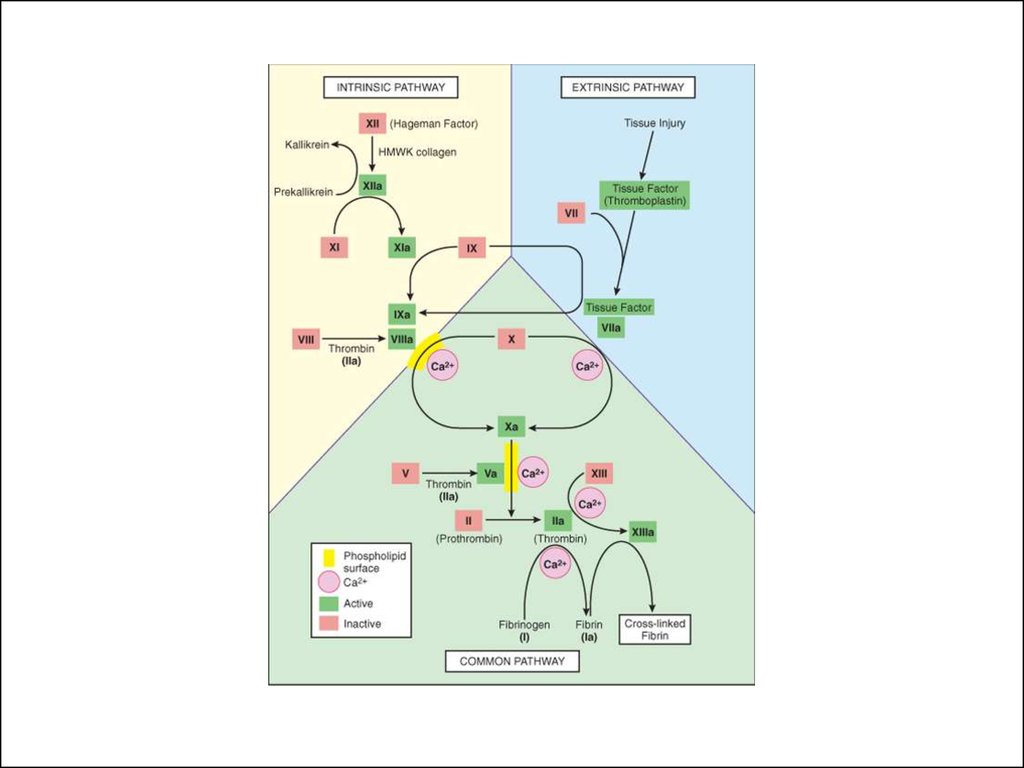
3. тромбоз
• Это прижизненное свертывание крови впросвете сосуда или полостях сердца.
• Один из важнейших механизмов гемостаза.
Вместе с тем он может стать причиной
нарушения кровоснабжения с развитием
инфарктов, гангрены.
4. Факторы патогенеза тромбоза
• Местные: изменение сосудистой стенки;нарушение тока крови
• Общие: нарушение баланса между
свертывающей и противосвертывающей
системами крови и изменения качества
крови (повышение вязкости)
5. Механизм образования тромба
• Повреждение эндотелия сосуда.• Взаимодействие тромбоцитов,
поврежденного эндотелия и системы
свертывания крови.
6. Стадии морфогенеза тромба
• 1. а) Адгезия тромбоцитов к коллагену в местеповреждения эндотелия. Стимулируется
коллагеном 3 и 4 типа. Медиатором является
фактор Виллебранда, вырабатываемый
эндотелием.
• б) Секреция тромбоцитами АДФ и тромбоксана А2,
гистамина, серотонина, что ведет к
вазоконстрикции и агрегации пластинок. На этом
этапе действует аспирин (блокировка тромбоксана).
• в) Агрегация тромбоцитов – образование
первичной тромбоцитарной бляшки.
7.
8.
9.
• 2) Коагуляция фибриногена с образованиемфибрина.
Активация свертывающей системы.
Превращение протромбина в тромбин ->
превращение фибриногена в фибрин и
дальнейшее выделение АДФ и тробоксана
А2
3) Агглютинация эритроцитов
4) Преципитация плазменных белков
10. Морфология тромба
• В зависимости от строения и внешнего видавыделяют белый, красный, смешанный и
гиалиновый тромбы.
• Белый тромб – состоит преимущественно
из тромбоцитов, фибрина и лейкоцитов.
Образуется медленно при быстром токе
крови (чаще в артериях)
11. Морфология тромба
• Красный тромб – кроме тромбоцитов ифибрина содержит большое количество
эритроцитов. Образуется быстро при
медленном токе крови (в венах).
• Смешанный тромб – имеет слоистое строение
и пестрый вид. Содержит элементы как белого
так и красного тромба (часто образуется в
аневризме аорты, полостях сердца, венах).
• Гиалиновый тромб – образуется в сосудах
микроциркуляторного русла. Состоит из
разрушенных эритроцитов, тромбоцитов и
преципитирующих белков плазмы,
напоминающих гиалин
12.
• В смешанном тромбе различают головку(имеет строение белого тромба), тело
(собственно смешанный тромб) и хвост
(имеет строение красного тромба). Головка
прикреплена к стенке сосуда.
• По отношению к просвету тромбы бывают
пристеночные и обтурирующие.
• В отличие от тромбов посмертные сгустки
гладкие, эластичные, лежат свободно в
просвете сосудов и полостях сердца.
13. Благоприятные исходы тромбов
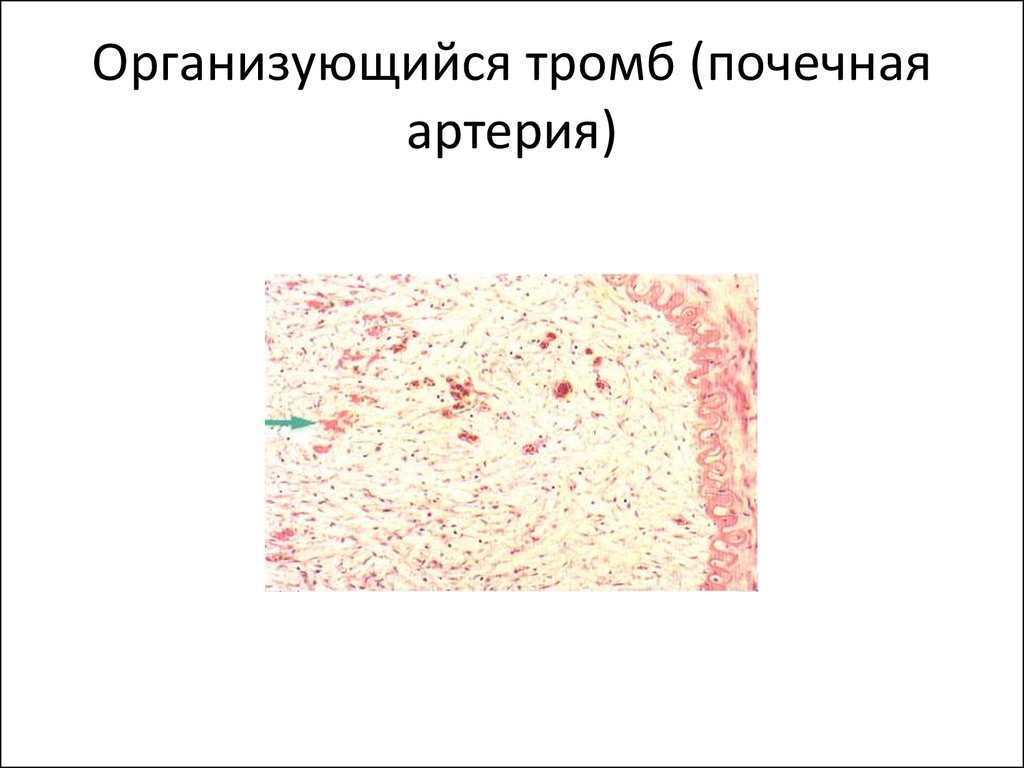
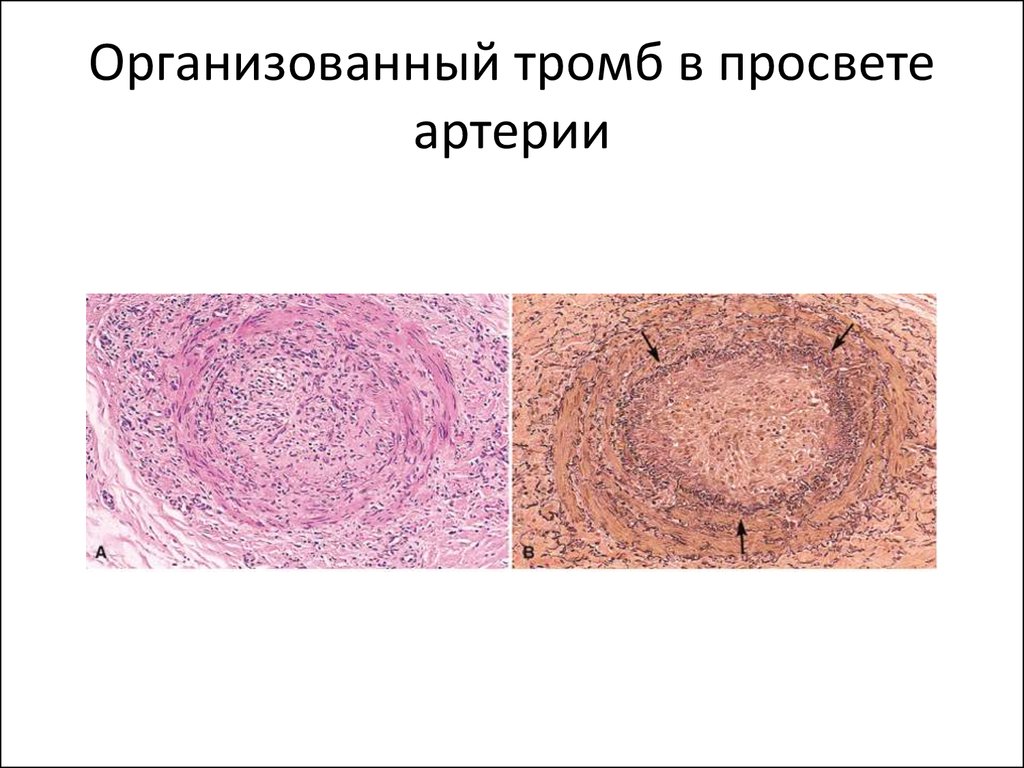
• 1. Асептический аутолиз• 2. Организация тромба (замещение тромба
соединительной тканью врастающей со
стороны интимы. Процесс сопровождается
канализацией и васкуляризацией)
• 3. Обызвествление
14. Организующийся тромб (почечная артерия)
15. Организованный тромб в просвете артерии
16. Неблагоприятные исходы тромбов
• 1. Отрыв тромба с развитиемтромбоэмболии
• 2. Септическое расплавление тромба (при
септикопиемии)
17. Эмболия
Это циркуляция в крови (или лимфе) невстречающихся в нормальных условиях
частиц и закупорка ими сосудов. Сами
частицы называются эмболами.
Ортоградная эмболия – по току крови.
Ретроградная эмболия – против тока крови.
Парадоксальная эмболия – через дефекты в
перегородках сердца.
18. В зависимости от природы эмболов выделяют:
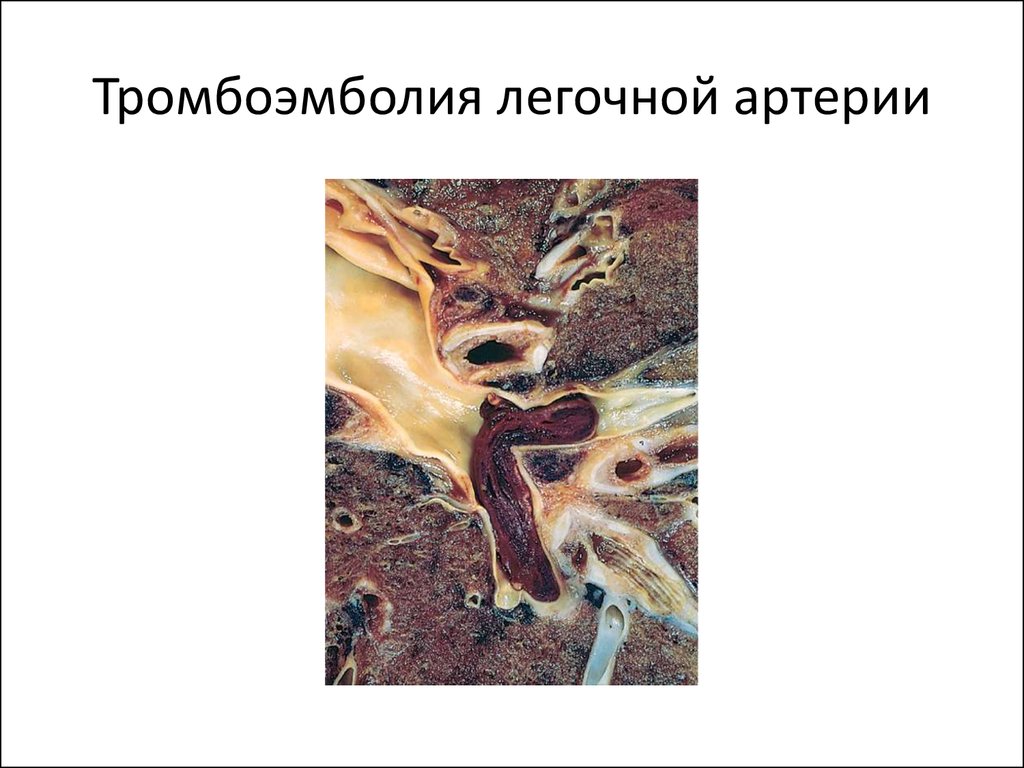
• 1. Тромбоэмболия• А) Тромбоэмболия легочной артерии из вен
нижних конечностей, малого таза, правых
отделов сердца)
• Б) Артериальная тромбоэмболия из
тромбов в левых отделах сердца
(эндокардиты, пороки, инфаркт миокарда)
19. Тромбоэмболия легочной артерии
20.
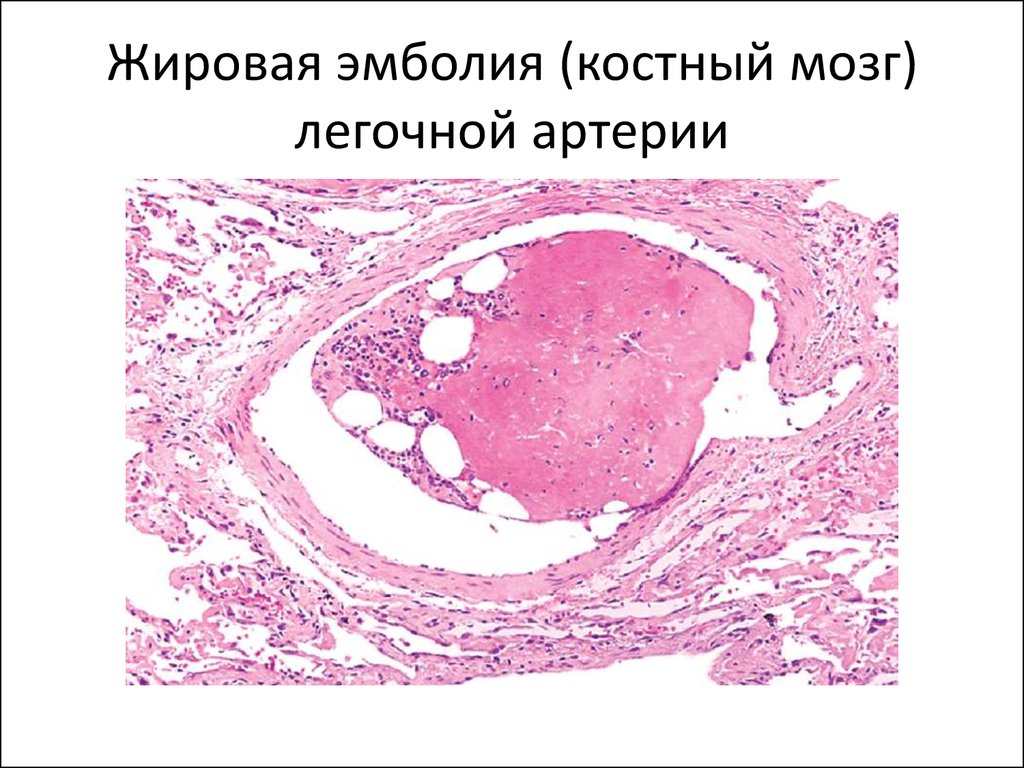
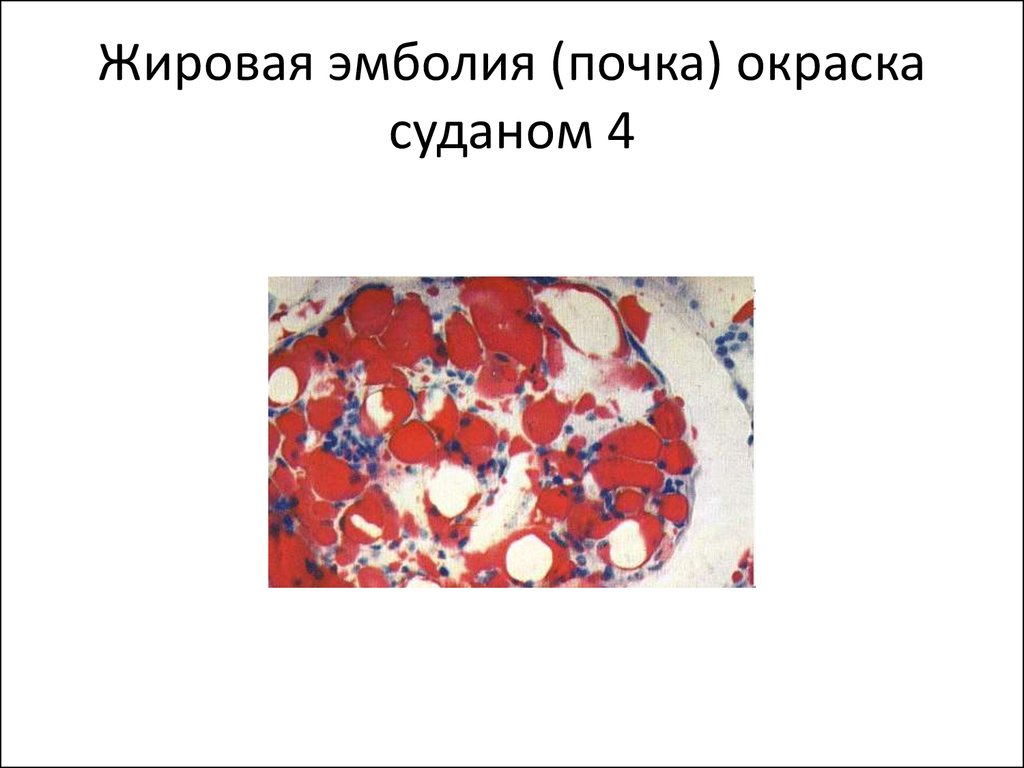
• 2. Жировая эмболия: при травматическомповреждении костного мозга, размозжении
подкожной жировой клетчатки, при
внутривенном введении масляных растворов
лекарственных или контрастных веществ.
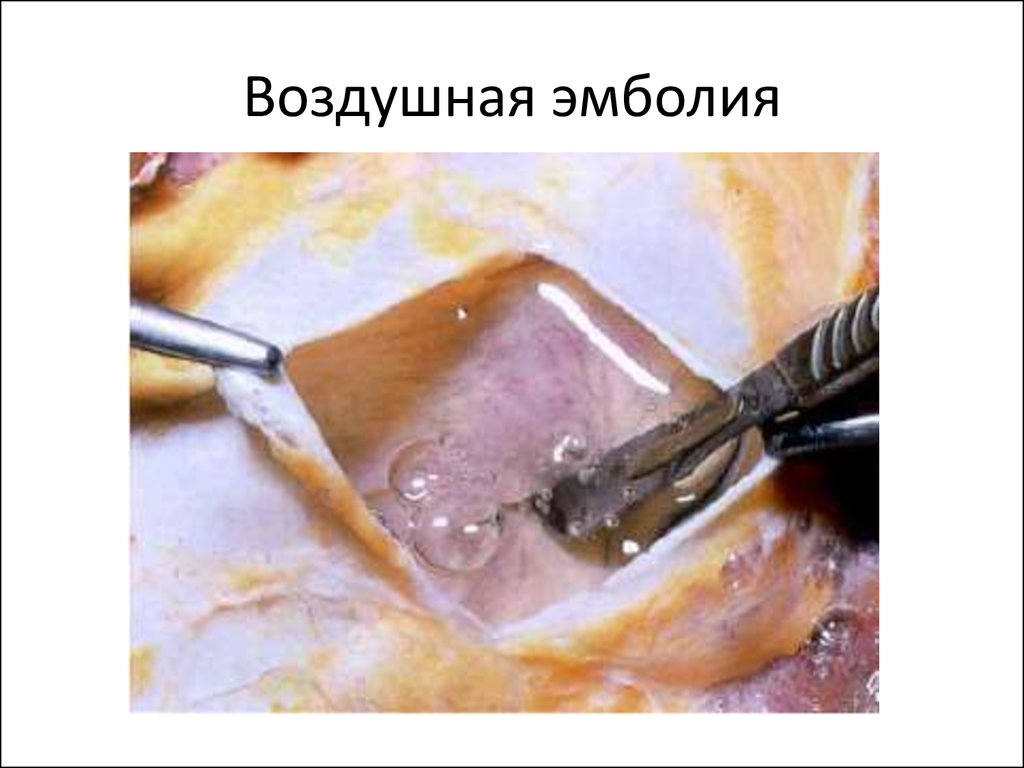
• 3. Воздушная эмболия: при ранении вен шеи,
после родов, при внутривенном введении
воздуха.
• 4.Газовая эмболия: кессонная болезнь
(высвобождается азот, который при высоком
давлении растворен в крови)
21. Жировая эмболия (костный мозг) легочной артерии
22. Воздушная эмболия
23. Жировая эмболия (почка) окраска суданом 4
24.
• 5. Тканевая эмболия: при разрушениитканей в связи с травмой; эмболия
околоплодными водами у родильниц;
эмболия клетками злокачественной
опухоли.
• 6. Микробная эмболия (эмболический
гнойный нефрит).
• 7. Эмболия инородными телами (катетеры,
осколки пуль, известь, кристаллы
холестерина)
25. шок
• Шок- циркуляторный коллапс,сопровождающийся гипоперфузией тканей
и снижением их оксигенации.
• Развивается при: снижении сердечного
выброса (кровопотеря, сердечная
недостаточность); распространенной
периферической вазодилатации ( сепсис,
травма)
26. Типы шока
• 1. Гиповолемический – острое уменьшение ОЦК(кровопотеря, ожоги, рвота, диарея).
• 2. Кардиогенный – снижение сердечного выброса
при инфаркте миокарда.
• 3. Септический (токсико-инфекционный). Связан с
грамотрицательными микроорганизмами
выделяющими эндотоксин (эндотоксический шок).
Вазодилатация вызывает гиповолемию и
уменьшение перфузии, а эндотоксин повреждая
эндотелий активирует внутреннюю систему
свертывания крови и запускает механизм ДВСсиндрома
• 4. Сосудистый шок: анафилактический;
нейрогенный (травматический)
27. Стадии шока
• 1. Ранняя стадия. Включаются механизмы,компенсирующие снижение сердечного
выброса для поддержания перфузии
жизненно важных органов.
• 2. Прогрессирующая стадия. Истощение
компенсаторных механизмов – тканевая
гипоперфузия и метаболический ацидоз,
«секвестрация» крови в расширенных
капиллярах, коллапс
• 3. Необратимая стадия – повреждения
органов и метаболические расстройства, не
совместимые с жизнью.
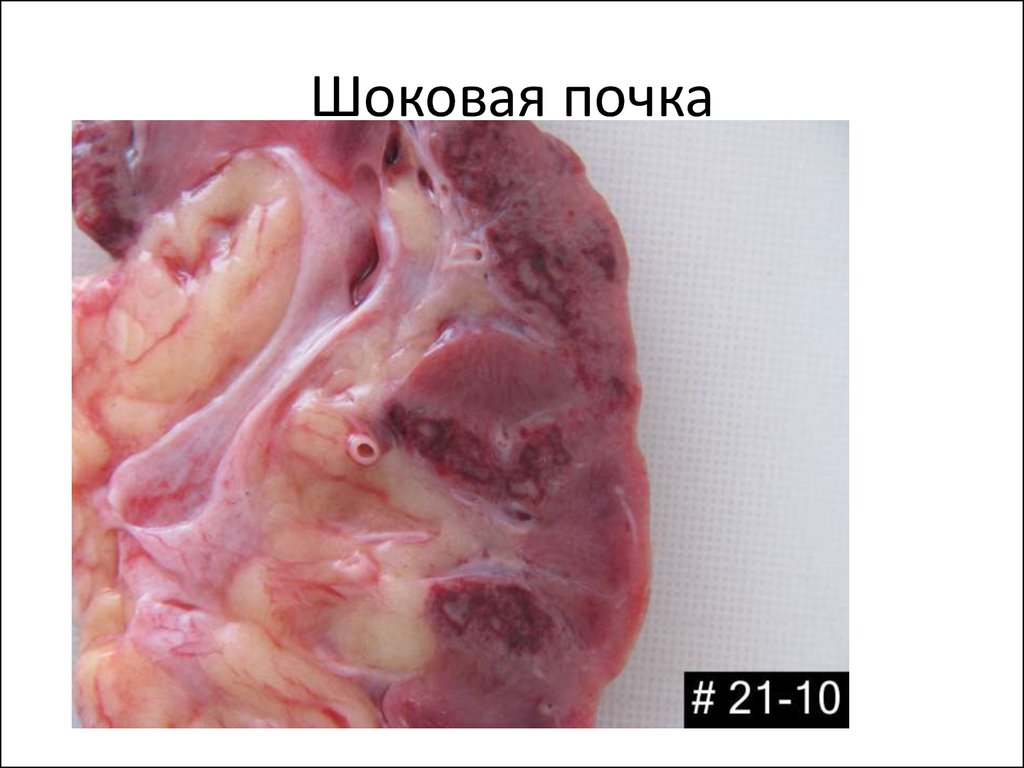
28. Изменения в органах при шоке
• Почки – некротический нефроз (остраяпочечная недостаточность)
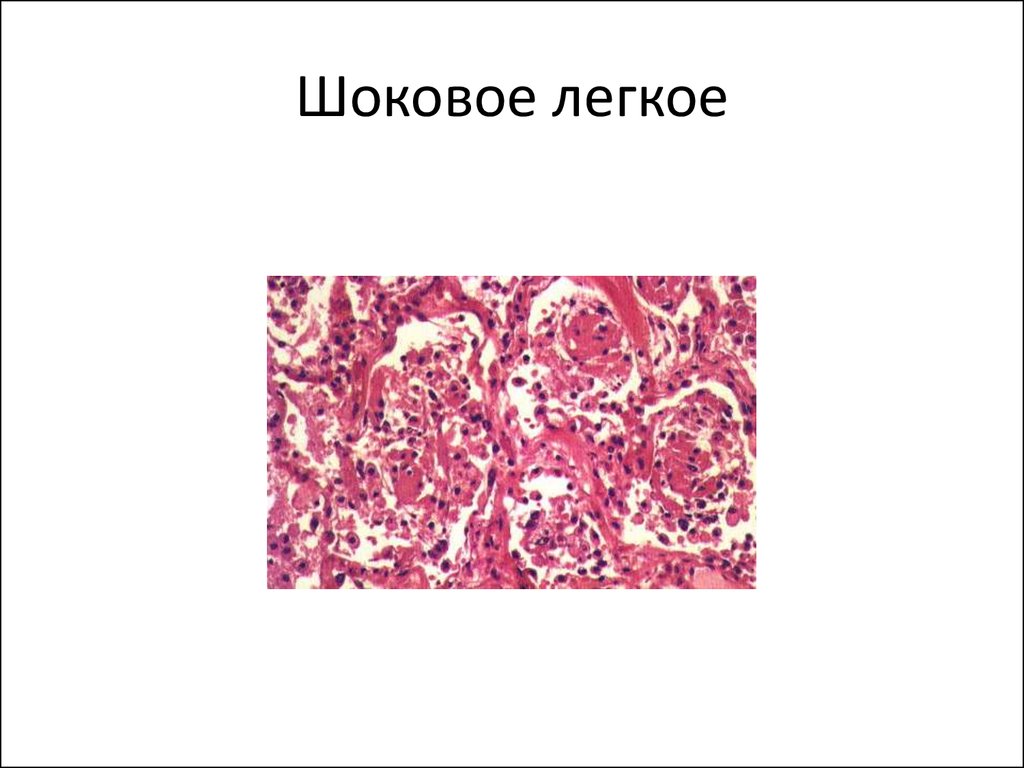
• Легкие – респираторный дистресс-синдром
взрослых (очаги ателектаза, серозногеморрагический отек с выпадением фибрина
в просвет альвеол (гиалиновые мембраны),
стаз и тромбы в микроциркуляторном русле)
• Печень – центрилобулярные некрозы.
• Головной мозг – фокусы некроза, мелкие
кровоизлияния.
• ЖКТ – кровоизлияния.
29. Шоковое легкое
30. Шоковая почка
31. Диссеминированное внутрисосудистое свертывание (ДВС – синдром) – распространенное свертывание крови в сосудах микроциркуляторного русл
Диссеминированное внутрисосудистоесвертывание (ДВС – синдром) – распространенное
свертывание крови в сосудах
микроциркуляторного русла
• Характеризуется гиперкоагуляцией в мелких
сосудах (тромбозом) и последующим
геморрагическим диатезом (кровотечениями и
кровоизлияниями)
Стадии ДВС – синдрома:
• Гиперкоагуляции
• Коагулопатия потребления
• Активация фибринолиза
• Восстановительная
32. ДВС может быть осложнением следующих заболеваний
• Акушерская патология (отслойка плаценты, эмболияоколоплодными водами, гипоксия новорожденных)
• Ожоги
• Травмы
• Острые панкреатиты
• Сепсис
• Переливания крови
• Болезни почек
• Раки поджелудочной железы, желудка, легкого
• Все виды шока
• Укусы ядовитых змей
33. Микротромбы при ДВС – синдроме: фибриновые, гиалиновые, глобулярные, тромбоцитарные, лейкоцитарные
Изменения во внутренних органах:
Кортикальный некроз почек;
Геморрагический некроз надпочечников
(синдром Уотерхауса-Фридериксена);
Очаговый панкреонекроз;
Инфаркты гипофиза (синдром Шихена);
Язвенный гастроэнтероколит
























 medicine
medicine








