Similar presentations:
Общие вопросы хирургической инфекции
1. ОБЩИЕ ВОПРОСЫ ХИРУРГИЧЕСКОЙ ИНФЕКЦИИ
2.
Цель – формирование системы общихпредставлений об эпидемиологии,
этиопатогенезе, клинике, диагностике и
лечению хирургической инфекции.
Мотивация.
1. Имеет ведущее значение в структуре
хирургической патологии.
2. Осложняет заживление ран.
3. Определяет 40% послеоперационной
летальности.
3. План лекции
1. Хирургическая инфекция, эпидемиология,классификация.
2. Классификация возбудителей
хирургической инфекции.
3. Патогенез инфекционного процесса,
механизмы естественной и приобретенной
резистентности к инфекции.
4. Клиника и диагностика очаговой инфекции
в различные ее фазы.
5. Принципы лечения очаговой инфекции.
4. Эпидемиология и классификация хирургической инфекции
1.Эпидемиология и классификация
хирургической инфекции
Хирургическая инфекция – вид
хирургической патологии, объединяющий
группу заболеваний, вызываемых
микроорганизмами и приводящих к
воспалительно – некротическим изменениям в
тканях и органах.
5. Хирургическая патология
1. Хирургическая инфекция35-40%
- первично – гнойные заболевания покровов
- деструктивные воспаления внутренних органов
- инфекция открытых и закрытых травм
- нагноения операционных ран
2. Травмы
15-20%
3. Рост опухолей
15-20%
4. Нарушение кровотока
10-15%
5. Паразитозы
2-3%
6. Пороки развития
2-3%
7. Приобретенные
дегенеративные
10-20%
- нарушение метаболизма
- субкомпенсированные дисфункции
- морфологические дефекты
- последствия воспалительных деструкций и травм
6. Классификация хирургической инфекции
По виду возбудителя:- неспецифическая (гнойная)
- специфическая
- анаэробная
2.
По входным воротам:
- первичная
- вторичная (раневая)
3.
По распространенности:
- местная
- общая (сепсис)
4.
По клиническому течению:
- острая (гнойная, гнилостная, анаэробная, специфическая)
- хроническая (неспецифическая, специфическая)
5.
По анатомической локализации:
- заболевания кожи и п/к клетчатки
- заболевания клетчаточных пространств
- заболевания паренхиматозных органов
- заболевания серозных полостей
- заболевания кисти и пальцев
- заболевания костей и суставов
- заболевания сосудов
1.
7. Эволюция взглядов на проблему хирургической инфекции
Эмпирическийпериод
131-201гг. К. Гален: «Гной необходим и полезен!».
1546г. – Гироломо Франкостро предположил
невидимый глазом источник заразного начала.
1676г. – А. Ван-Левенбук обнаружил микромир с
помощью микроскопа.
1847-1853гг. – И.Земмельвейс, Н.И.Пирогов
предположили передачу заразного начала через
воздух («госпитальные миазмы») и руки врачей,
рекомендуя разделение больных и хлорную воду для
обработки ран и рук.
8. продолжение
Научный период1867г. – Сэр Дж.Листер положил начало эмпирической
антисептики в хирургии использованием фенола.
1878-82гг. – Л.Пастер и Р. Кох открыли кокковых гноеробов и
предложили методы дезинфекции и стерилизации кипячением,
жаром, паром.
1886-91гг. – Э. Бергман вводит хирургическую асептику.
1898г. – П. Фридрих устанавливает «золотое время» для ПХО.
1914-1916гг. – господство перевязочного лечения ран по Райту,
Каррелю-Дейкину, Сапежко в 1-й Мировой войне.
1916-1918гг. – переход на ПХО и этапный принцип лечения
раненых в 1 Мировой войне.
1930-40гг. – Н.Н.Петров, В.Ф.Войно-Ясенецкий развивают
оперативную гнойную хирургию.
1941-45гг. – Н.Н.Бурденко, Е.И.Смирнов, И.И.Дженалидзе,
Ф.Зауэрбрух развивают доктрину этапного лечения
осложненных ран во 2-й Мировой войне.
9. Становление микробиологии
Л.ПастерР.Кох
П.Эрлих
10. Становление асептико-антисептического метода в хирургии
ПироговЛистер
Склифосовский
Реер
11. Становление гнойной хирургии
С.С.ГирголавН.Н.Бурденко В.Ф.Войно-Ясенецкий
12. Современный период
1940-50гг. – начало антибиотикотерапии Нобелевскимилауреатами Флеминг, Чайн, Флори.
1950-60гг. – внедрение протеолитических ферментов
школой гнойной хирургии В.И.Стручкова.
1960-80гг. – становление клинической иммунологии,
отмеченное 12 Нобелевскими Премиями.
1980-2000гг. – становление общей и местной комплексной
антисептики в современной хирургии мирного и военного
времени трудами ИХ им. А.В.Вишневского РАМН и СанктПетербургской ВМА МОРФ.
13. Развитие гнойной хирургии
В.И. СтручковМ.И.Кузин
В.С. Савельев
14. Диапазон возбудителей хирургических инфекций и инвазий
15. Классификация возбудителей хирургической инфекции (51 штамм)
АэробыI.
Грамположительные кокки (стафилококки,
стрептококки, пневмококки)
-5 шт.
Грамотрицательные кокки (гонококк Нейссера)
Грамположительные бесспоровые палочки
(коринебактерия дифтерии)
Грамположительные спорообразующие палочки
(сибиреязвенные бактерии)
Грамотрицательные палочки – энтеробактерии
(сальмонеллы, кишечная палочка, протеи,
клебсиеллы–энтеробактеры, псевдомонас) -14 шт.
16. продолжение
АнаэробыII.
7 шт.
Клостридии – грамположительные
спорообразующие палочки, токсинообразователи
(Cl. tetani, Cl. perfringens, Cl. novyi, Cl. septicum)
Бактероиды – грамотрицательные бесспоровые
палочки (Bacteroides fragilis, B. melaninogenius)
Кокки – грамположительные энтерококки
(пептострептококки)
17. продолжение
Микобактерии и акттиномицеты- 4 шт.
Микобатерии туберкулеза – кислотоустойчивые
грамположительные палочки
Микобактерии проказы
Актиномицеты
IV. Извитые бактерии (спирохеты) (treponema
pallidum)
V. Грибки – возбудители глубоких и
поверхностных микозов
- 12 шт.
VI. Вирусы
- 7 шт.
III.
18. Тропность хирургической инфекции
Локализация очагаВозбудитель
Обычно
Реже
Кожа и п/к
клетчатка
St. aureus
поверхностные микозы
Str. pyogenes
Легкие и плевра
St. aureus
неклострид. анаэробы
Klebsiella
Желчные пути
и брюшная полость
E. coli, Enterococcus
неклострид. анаэробы
Klebsiella, Enterobacter
Proteus spp.
Мочевые пути
E. coli, Enterococcus
Enterobacter
Proteus spp.
Pseudomonas
Уретра придатки и матка
N. gonoreae
Chlamidia
Bacteroides
Tr. pallidum
Enterococcus
Fusobacterium
Кости, суставы
St. aureus
N. gonoreae
Salmonella
Str. pyogenes
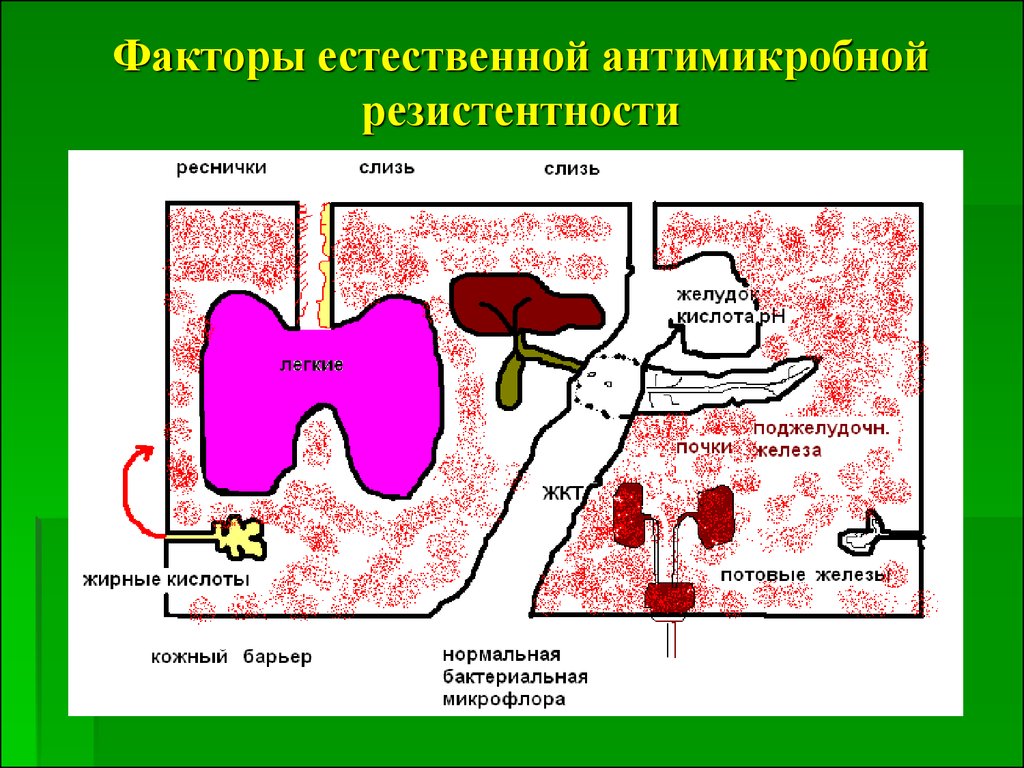
19. Факторы естественной антимикробной резистентности
20. Механизмы естественной антибактериальной резистентности
Механические и химические барьеры:морфология кожи и слизистых
сфинктерные аппараты
надгортанник
ток секретов и экскретов
кислотность секретов
неспецифическая бактерицидность секретов
21. продолжение
Биологические барьеры:нормальная микрофлора
воспалительная реакция
-свободные фагоцитозы (микро-, макро-)
- комплемент
- медиаторы воспаления
фиксированные макрофаги РЭС
Иммунный ответ:
Т-лимфоциты и лимфакины
В- лимфоциты и иммуноглобулины
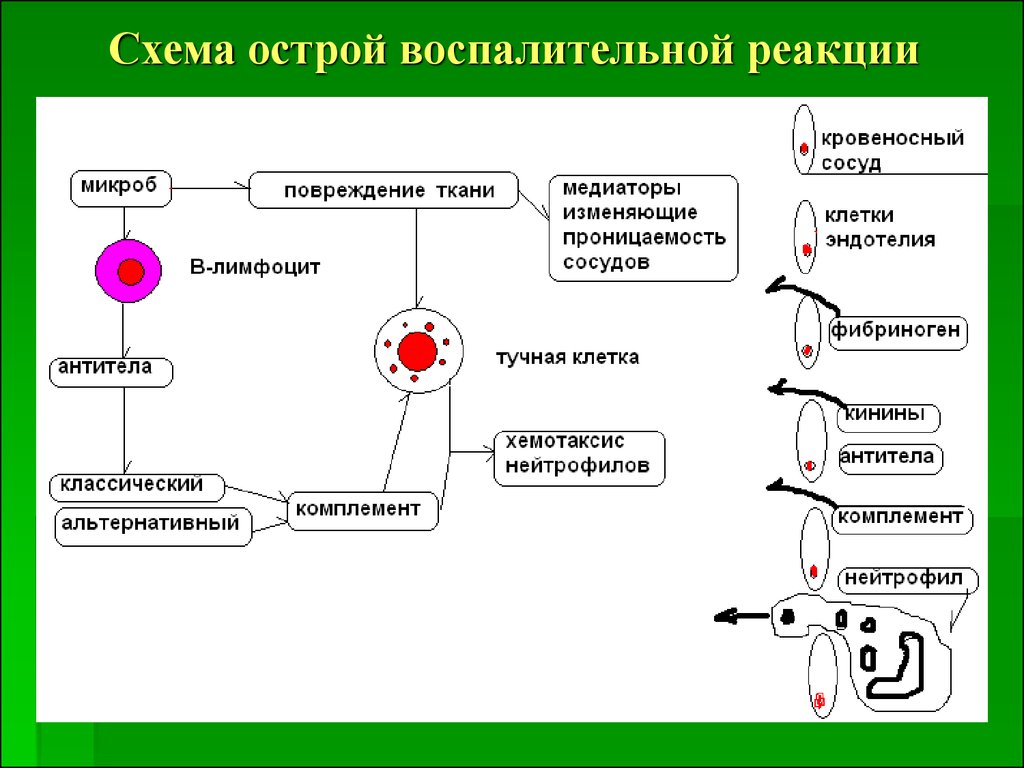
22. Резистентность в очаге внедрения
23. Схема острой воспалительной реакции
24.
ЗАПОМНИТЕ ПРИЗНАКИ МЕСТНОГОВОСПАЛЕНИЯ !
Rubor, calor, dolor, tumor, functiolaesaе
Краснота, температура, боль, отёк,
дисфункция
Rendens, heat, pain, swelling, loss of funccio
25. КРИТИЧЕСКОЕ КОЛИЧЕСТВО БАКТЕРИЙ И ЗАЩИТНЫЕ СИЛЫ ОРГАНИЗМА
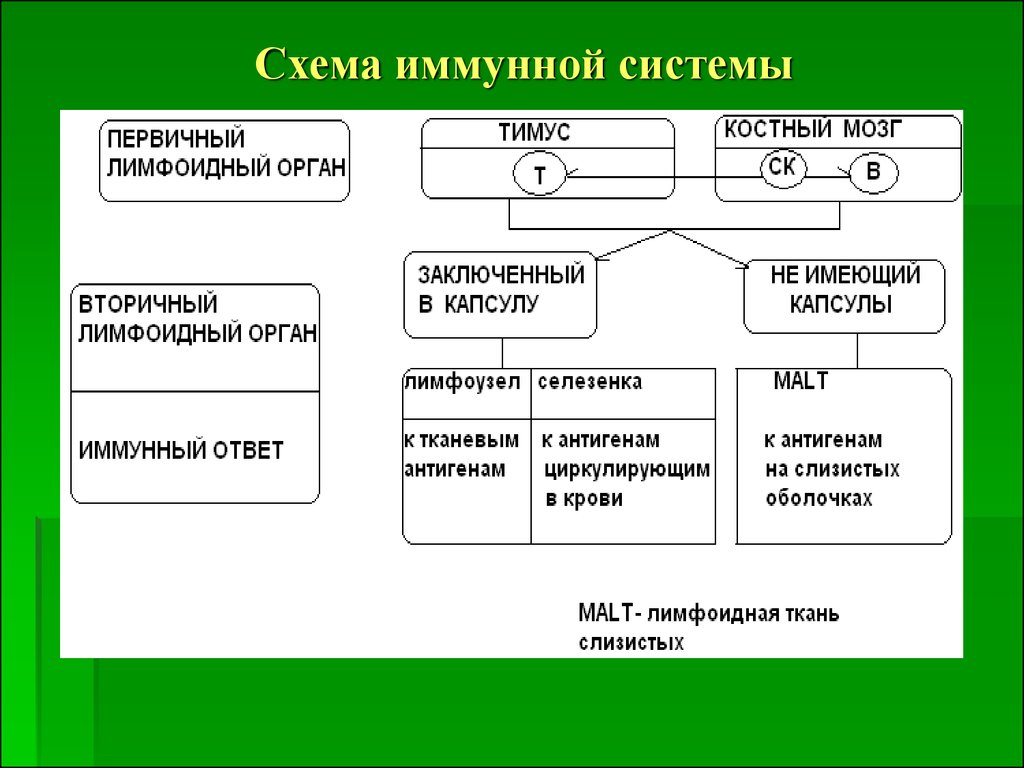
26. Схема иммунной системы
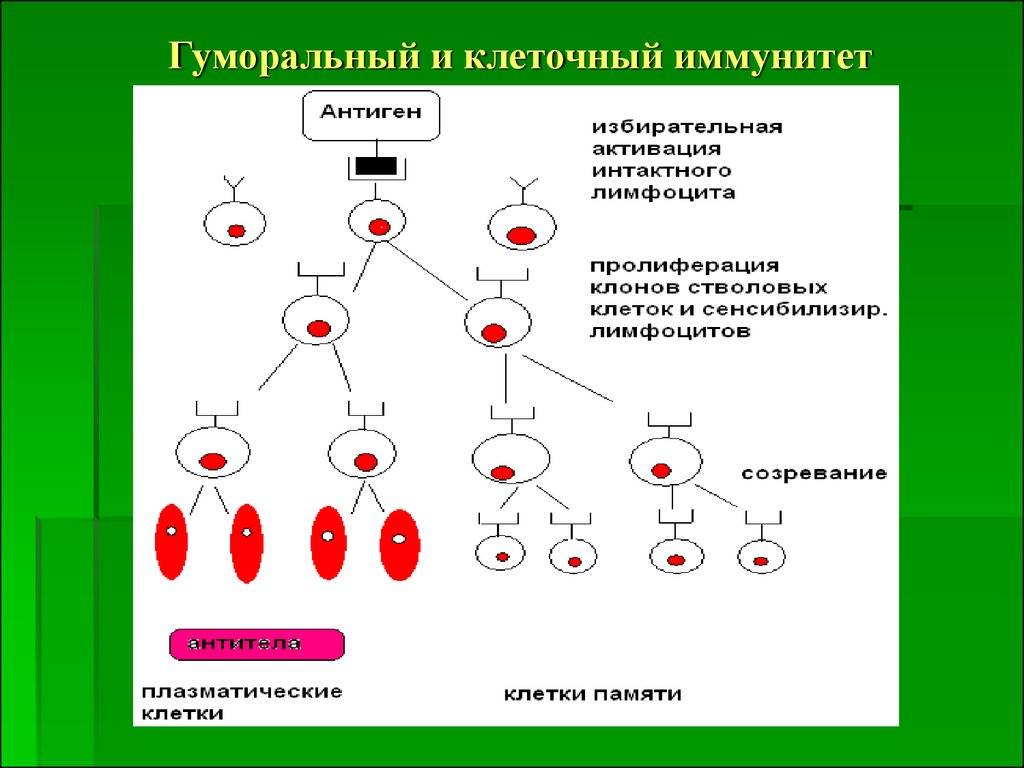
27. Гуморальный и клеточный иммунитет
28. Первичный и вторичный иммунный ответ
ПЕРВИЧНЫЙ ОТВЕТВТОРИЧНЫЙ ОТВЕТ
Первое введение антигена
Повторное введение антигена
29. Диагностика и лечение очагов инфекции в стадии инфильтрации
Местное лечение1.
Иммобилизация
2.
Сухое тепло
3.
Согревающие компрессы
4.
Физиотерапия
5.
Новокаиновая блокада с антибиотиками
Общее лечение
1.
Антибактериальная терапия (широкий спектр)
2.
Неспецифическая противовоспалительная и десенсибилизирующая
терапия
3.
Рассасывающая терапия
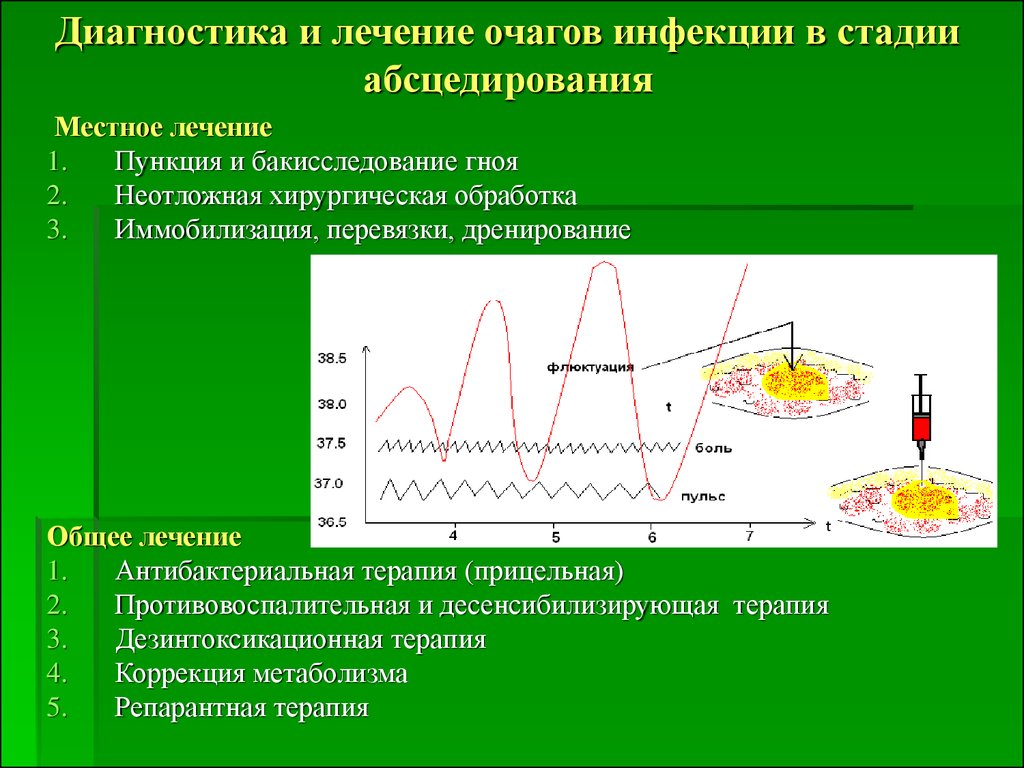
30. Диагностика и лечение очагов инфекции в стадии абсцедирования
Местное лечение1.
Пункция и бакисследование гноя
2.
Неотложная хирургическая обработка
3.
Иммобилизация, перевязки, дренирование
Общее лечение
1.
Антибактериальная терапия (прицельная)
2.
Противовоспалительная и десенсибилизирующая терапия
3.
Дезинтоксикационная терапия
4.
Коррекция метаболизма
5.
Репарантная терапия
31. Хирургическое лечение очаговой инфекции «UBI PUS - IBI AEVACUA!»
А – пункция.Б – томия.
В – эвакуация.
Г – ревизия.
Д, Е – некрэктомия.
Ж, З – дренирование
(открытое).
И – дренирование
(закрытое).
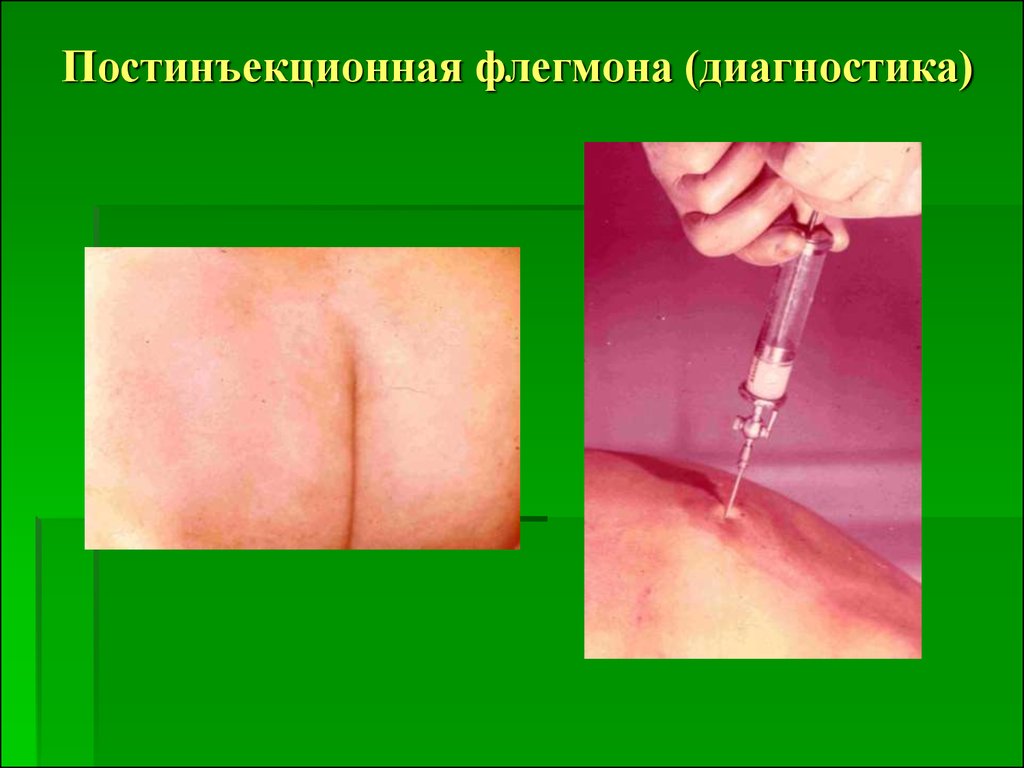
32. Постинъекционная флегмона (диагностика)
33. Постинъекционная флегмона (лечение)
34. Принципы назначения антибактериальной терапии (рекомендация ВОЗ)
1.Предпочтительно назначать не местную, а общую
антибактериальную терапию, за исключением
воспалительных процессов в области глаза.
2.
Назначать препараты, узко направленные на определенный
вид патогенной микрофлоры. Продолжительные
применения препаратов широкого спектра приводят к
суперинфекции и развитию резистентных штаммов.
3.
Выбор препарата зависит: от вида и чувствительности
микрофлоры, спектра действия препарата, токсичности
препарата, путей его выведения из организма.
4.
При прочих равных условиях выбор препарата зависит от
его стоимости.
5.
Антибактериальную терапию следует прекращать как
только позволит клиническое состояние больного.
Продолжительная терапия приводит к иммуносупресии,
дисбактериозу, сенсибилизации организма.
35. Выбор антибактериальной терапии
ПРЕПАРАТЫГРАМ – АЭРОБЫ
ГОСПИТ.
ГРАМ + АЭРОБЫ
ЭНТЕРОКОКК
АНАЭРОБЫ
ГРАМ –
ГРАМ +
ЦЕФАЛОСПОРИНЫ 3
+++
++
+++
+
++
++
ЦЕФАЛОСПОРИНЫ 2
++
+
+++
+
++
++
ЦЕФАЛОСПОРИНЫ 1
+
–
++
–
+
–
ПЕНИЦИЛЛИНЫ
ПОЛУСИНТЕТИЧЕСКИЕ
++
+
+++
++
++
+++
АМИНОГЛИКОЗИДЫ
НОВЫЕ
+++
++
+
+
+
+
НИТРОИМИДАЗОЛЫ
–
–
–
–
+++
+++
ФТОРХИНОЛОНЫ
+++
+++
+
–
+++
+++
ЛИНКОСАМИДЫ
–
+++
+++
ИМИПЕНЕМЫ
+++
АМОКСИКЛАВ
+++
–
+++
–
+++
+++
+++
++
++
+++
+++
+++
++
++
36. Естественная система детоксикации организма
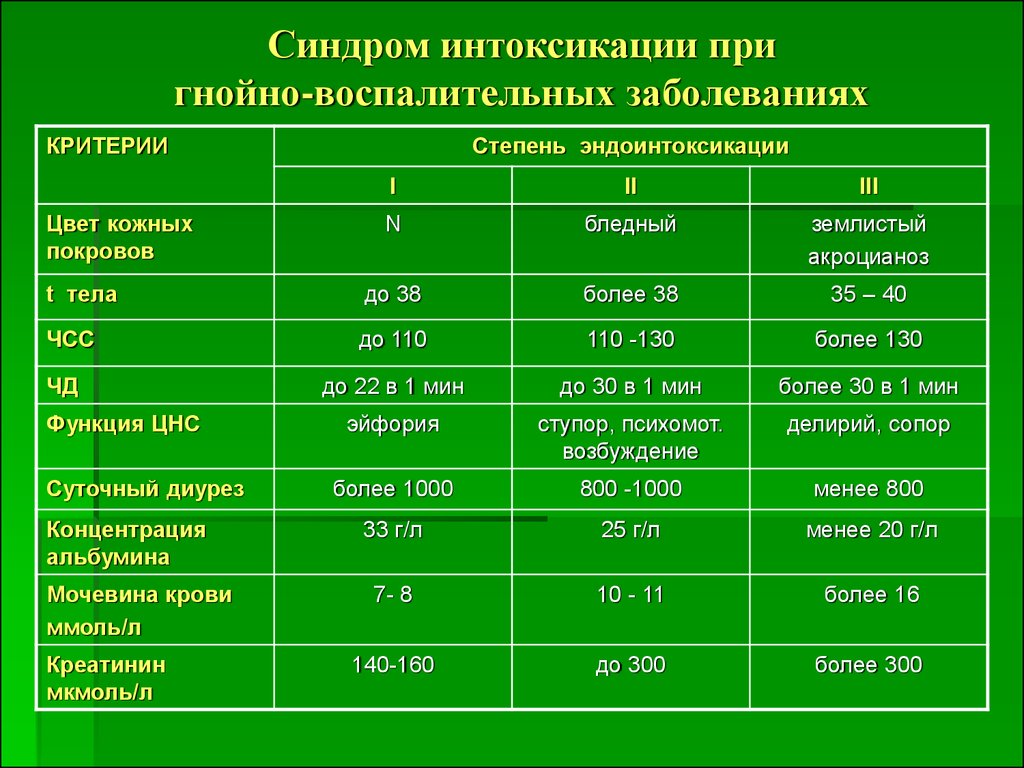
37. Синдром интоксикации при гнойно-воспалительных заболеваниях
КРИТЕРИИСтепень эндоинтоксикации
I
II
III
N
бледный
землистый
акроцианоз
t тела
до 38
более 38
35 – 40
ЧСС
до 110
110 -130
более 130
до 22 в 1 мин
до 30 в 1 мин
более 30 в 1 мин
эйфория
ступор, психомот.
возбуждение
делирий, сопор
более 1000
800 -1000
менее 800
33 г/л
25 г/л
менее 20 г/л
7- 8
10 - 11
более 16
140-160
до 300
более 300
Цвет кожных
покровов
ЧД
Функция ЦНС
Суточный диурез
Концентрация
альбумина
Мочевина крови
ммоль/л
Креатинин
мкмоль/л
38. Принципы детоксикации организма
1.2.
3.
Снижение всасывания из очага – источника токсемии:
вскрытие очага (томия)
удаление очага (некрэктомия)
дренирование пассивное, активное, проточное
гиперосмолярная тампонада
Разведение токсинов:
пероральной гипергидратацией
инфузионной гипергидратацией
Разрушение токсинов:
оксигенотерапией (гипероксигенация крови)
УФО крови (фотомодификацией крови внутри или
внесосудтстой)
терапией антиоксидантами
терапией СЗП и препаратами плазмы (гамма-глобулин,
полиглобулин, иммуноглобулины)
терапией гетерологичными гипериммунными сыворотками
(устарело!)
39. продолжение
4.5.
Выведение токсинов:
форсирование диуреза после гиперволемической гемодилюции
связыванием и выведением гемокорректорами для детоксикации
перетонеальным диализом
гемофильтрацией
плазмоферезом
Связывание токсинов:
трансфузией СЗП и альбумина
препаратами плазмы (гамма-глобулин, полиглобулин,
иммуноглобулины)
гемокарбосорбцией
гемоспленосорбцией
































 medicine
medicine








