Similar presentations:
Бесплодный брак
1.
Бесплодный бракОтсутствие наступления
беременности в течение 1
года регулярной половой
жизни без использования
методов контрацепции
может расцениваться как
бесплодие. Первичным
называют бесплодие в том
случае, если у женщины
никогда не было
беременности, вторичное
бесплодие предполагает,
что женщина хотя бы один
раз была беременна.
2.
Бесплодный брак• Понятие фертильность подразумевает наличие
способности производить потомство, что в
свою очередь определяется возможностью
инициации и поддержания беременности.
• Бесплодие разделяют так же на относительное
и абсолютное. При относительном бесплодии
возможно наступление беременности после
лечения (нормализации гормонального фона,
лечения воспаления или проведения
операции). При абсолютном бесплодии (к
примеру, аномалия развития огранов)
забеременеть невозможно, можно стать
родителями только усыновив ребенка
3.
Причины бесплодия уженщин и мужчин
Стандартизированная программа ВОЗ (1997) по обследованию и лечению бесплодных
супружеских пар содержит полный набор клинических и диагностических тестов, в ней
выделен 21 фактор женского и 19 факторов мужского бесплодия.
Бесспорным сегодня является то, что доля мужских и женских причин бесплодия
приблизительно равна, поэтому необходимо обследовать супружескую пару.
Комплексное клинико-лабораторное обследование женщин при бесплодном браке позволяет
выявить ряд причин бесплодия.
К ним относятся:
• сексуальная дисфункция;
• гиперпролактинемия;
• органические нарушения гипоталамо-гипофизарной области;
• аменорея с повышенным уровнем фолликулостимулирующий гормон;
• аменорея с нормальным уровнем эстрадиола;
• аменорея со сниженным уровнем эстрадиола;
• олигоменорея;
• нерегулярный менструальный цикл и/или ановуляция;
• ановуляция при регулярных менструациях;
• врожденные аномалии половых органов;
• двусторонняя непроходимость маточных труб;
• спаечный процесс в малом тазу;
• эндометриоз;
• приобретенная патология матки и цервикального канала;
• приобретенные нарушения проходимости маточных труб;
• туберкулез гениталий;
• ятрогенные причины;
• системные причины;
• отрицательный посткоитальный тест;
• неустановленные причины (когда лапароскопия не проводилась);
• бесплодие неясного генеза (при применении всех методов обследования, включая
эндоскопические).
4.
Классификация мужскогобесплодия
Диагностические категории мужского бесплодия:
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
Инфекции гениталий.
Варикоцеле.
Эндокринный фактор.
Идиопатическая астенозооспермия.
Идиопатическая олигозооспермия.
Идиопатическая тератозооспермия.
Иммунологический фактор.
Врожденные аномалии половых органов.
Системные заболевания.
Сексуальные и эякуляторные нарушения.
Приобретенные аномалии половых органов.
Обструктивная азооспермия.
Генетический фактор.
Ятрогенный фактор.
Основными причинами мужского бесплодия являются инфекции половых органов, варикоцеле,
идиопатическая патозооспермия и эндокринный фактор.
Обобщение перечисленных причин женского и мужского бесплодия дает возможность
определить структуру бесплодного брака, которая в основном складывается из трубноперитонеального (40—50%), эндокринного бесплодия (20— 30%), мужского бесплодия (3040%).
Именно эти патологические состояния, обеспечивающие на 85—90 % структуру бесплодного
брака, достаточно быстро диагностируются при использовании современных
высокоинформативных диагностических методов и достаточно успешно лечатся при
правильном определении последовательности этапов лечебных мероприятий.
5.
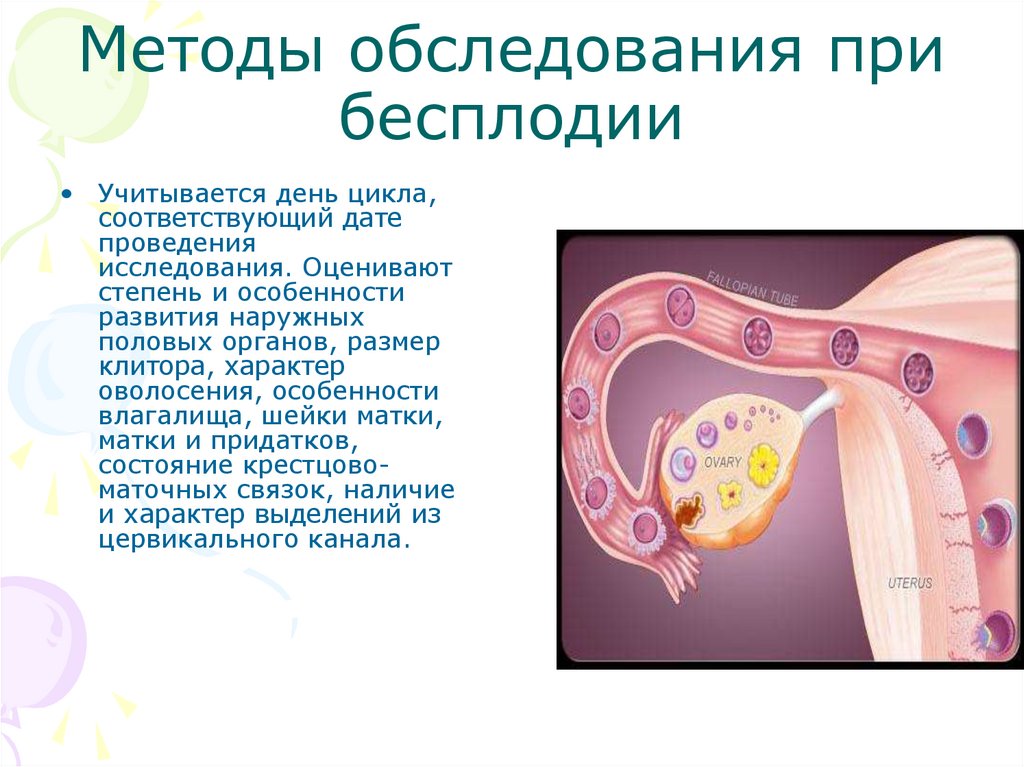
Методы обследования прибесплодии
• Учитывается день цикла,
соответствующий дате
проведения
исследования. Оценивают
степень и особенности
развития наружных
половых органов, размер
клитора, характер
оволосения, особенности
влагалища, шейки матки,
матки и придатков,
состояние крестцовоматочных связок, наличие
и характер выделений из
цервикального канала.
6.
7.
Методы обследования прибесплодии
Тесты функциональной
диагностики:
• График базальной
температуры предполагает
ежедневное измерение утренней
температуры в прямой кишке.
Рекомендуется измерять
базальную температуру в
течение 2-3-х менструальных
циклов, преимущественно
женщинам с сохраненным
ритмом менструаций.
• Тест «цервикальное число по
Insler» позволяет оценить
уровень эстрогенной
насыщенности организма
женщины, проводится врачом.
• Пробы с мочой, позволяющие
определить день овуляции.
8.
Бесплодный бракБесплодный брак является
серьезной медицинской и
социальной проблемой. По
данным ВОЗ, при частоте
бесплодия 15% и выше, влияние
его на демографические
показатели превышает суммарное
влияние невынашивания и
перинатальных потерь.
9.
10.
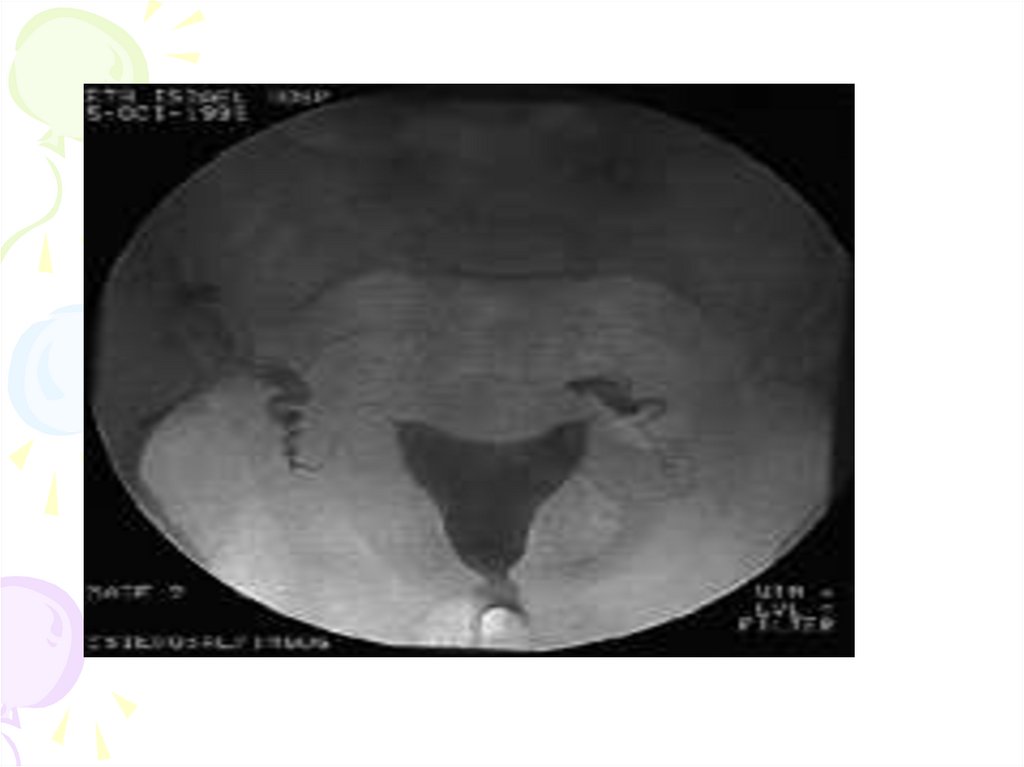
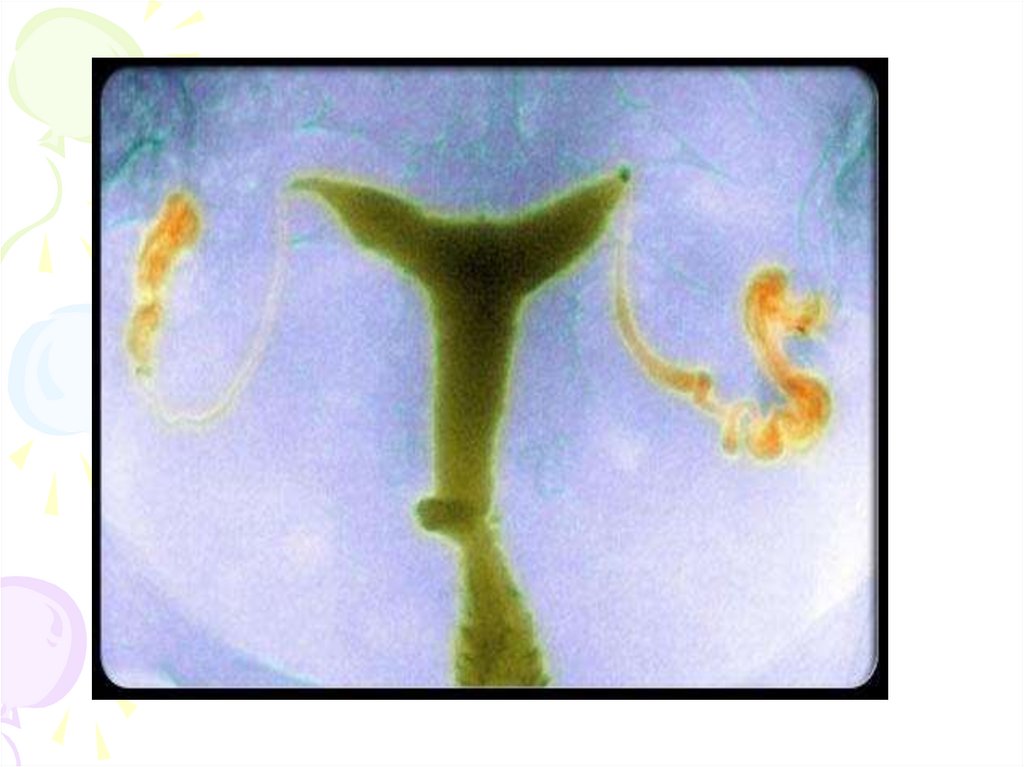
Гистеросальпингография• Метод, достаточно широко
используемый в клинической практике
для оценки состояния маточных труб и
наличия спаечного процесса в малом
тазу, выявления пороков развития
матки, гиперпластических процессов
эндометрия, субмикозной миомы матки,
внутреннего эндометриоза,
внутриматочных синехий, истмикоцервикальной недостаточности.
11.
12.
13.
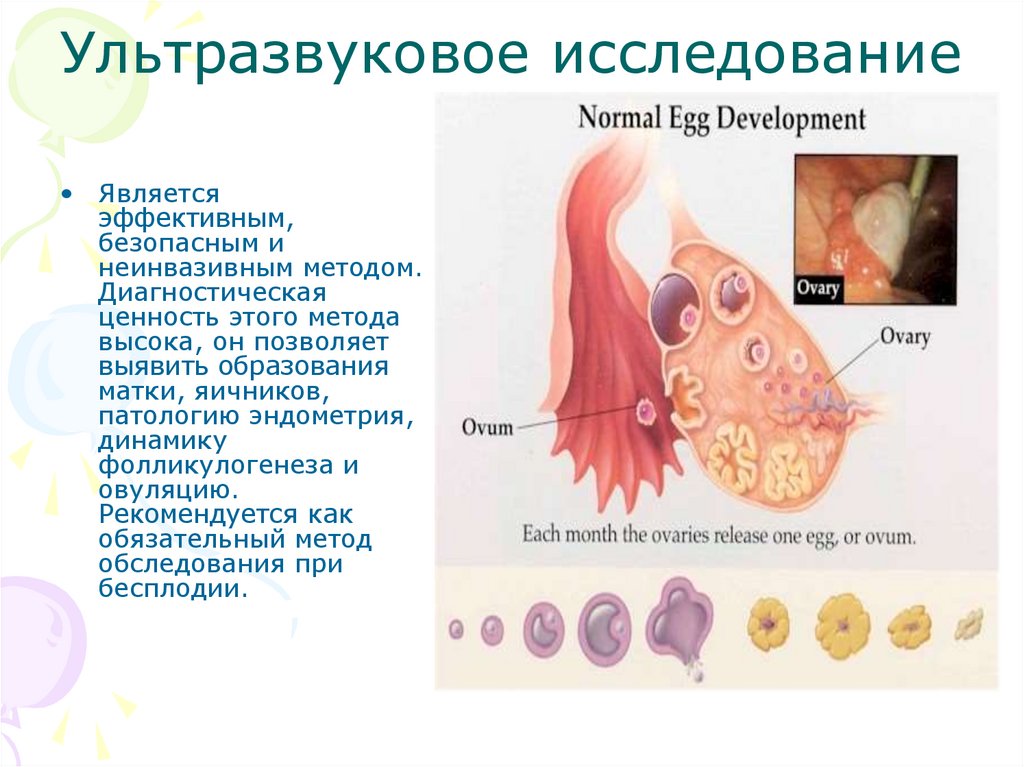
Ультразвуковое исследование• Является
эффективным,
безопасным и
неинвазивным методом.
Диагностическая
ценность этого метода
высока, он позволяет
выявить образования
матки, яичников,
патологию эндометрия,
динамику
фолликулогенеза и
овуляцию.
Рекомендуется как
обязательный метод
обследования при
бесплодии.
14.
Классификация эндокринногобесплодия
I группа. Гипоталамо-гипофизарная недостаточность:
1. Гипогонадотропный гипогонадизм гипоталамического генеза.
2. Гипогонадотропный гипогонадизм гипофизарного генеза.
3. Гипогонадотропный гипогонадизм, обусловленный
гиперпролактинемией.
II группа. Гипоталамо-гипофизарная дисфункция:
1. Нормогонадотропная аменорея, олигоменорея, недостаточность
функции желтого тела.
2. Синдром поликистозных яичников центрального генеза.
III
1.
2.
3.
4.
5.
6.
группа. Яичниковая недостаточность:
Синдром преждевременного истощения яичников.
Синдром резистентных яичников.
Дисгенезия гонад.
Синдром постовариэктомии, лучевого истощения яичников.
Синдром поликистозных яичников яичникового генеза.
Дисфункция коры надпочечников.
IV группа. Гипотиреоз.
1. Гипотиреоз—аменорея—галакторея—гиперпролактинемия
(синдром Ван-Вик—Росс — Генез).
2. Гипотиреоз с нарушениями менструального цикла по типу
олигоменореи, недостаточности функции желтого тела.
15.
Синдром поликистозныхяичников
• Отдельное рассмотрение синдрома поликистозных
яичников (синдром поликистозных яичников)
обусловлено тем, что в основе его формирования и
развития могут лежать нарушения различных звеньев
репродуктивной системы: центральных структур,
яичников, надпочечников. синдром поликистозных
яичников является наиболее частой патологией среди
эндокринного бесплодия у женщин (56,2 %).
Известно, что синдром поликистозных яичников —
мультифакторная патология, для которой характерны
олиго/аменорея, хроническая ановуляция,
гиперандрогения и, как следствие, гирсутизм и
бесплодие
16.
Трубные и перитонеальныефакторы бесплодия
Методы диагностики трубно-перитонеального бесплодия:
1. Клинико-анамнестические данные, указывающие на перенесенный
воспалительный процесс органов малого таза, аборты, чревосечение, ношение
внутриматочный контрацептив.
2. Результаты влагалищного исследования, при котором определяется наличие
спаечного процесса в малом тазу и изменение анатомического расположения
матки и придатков.
3. Микроскопия и бактериоскопия влагалищного содержимого, содержимого
цервикального канала и полости матки.
4. Исследование на наличие урогенитальной инфекции: хламидиоз,
гарднереллез, уреаплазма, микоплазма, вирусы.
5. Гистеросальпингография для оценки состояния матки, проходимости маточных
труб, наличия спаечного процесса в малом тазу (рис. 7.1-7.6).
6. Лапароскопия дает точную оценку состояния органов малого таза, состояния и
проходимости маточных труб, степени распространения спаечного процесса в
малом тазу.
17.
Маточный фактор бесплодия• Врожденные пороки развития матки чаще
ассоциированы с невынашиванием беременности,
нежели с бесплодием. Для диагностики пороков
используют гистеросальпингографию, гистероскопию,
УЗИ, в ряде случаев прибегают к параллельному
проведению гистероскопии с лапароскопическим
исследованием. При диагностике пороков развития
матки рекомендуется также провести исследование
почек, поскольку пороки развития матки часто
сочетаются с пороками развития мочевыделительной
системы.
18.
Маточный фактор бесплодия• Синдром Ашермана, характеризующийся наличием
внутриматочных синехий, может являться причиной
бесплодия. Синехии могут создавать механическое
препятствие для продвижения сперматозоидов, а также
неблагоприятные условия для процесса имплантации
оплодотворенной яйцеклетки. Разделение
внутриматочных синехий производят
гистероскопическим доступом и успех этой процедуры во
многом зависит от выраженности процесса. Частота
наступления беременности после разделения синехий
колеблется от 25 до 50%.
19.
Мужской фактор бесплодия
развитию мужского бесплодия могут привести различные причины. К ним относятся:
Анатомические факторы:
• варикоцеле;
• крипторхизм;
• обструкция семявыносящего протока (синдром Янга);
• врожденные пороки развития (гипоспадия, эписпадия, тестикулярная гипоспадия или
аплазия, частичное или полное отсутствие семявыносящих протоков).
Эндокринные факторы:
дефицит гонадотропинов;
синдром Каллменна;
опухоли гипофиза (болезнь Кушинга, акромегалия);
карликовость;
гипотиреоз;
синдром фертильного евнухоидизма;
ферментопатии синтеза тестостерона;
дефицит рецепторов андрогенов;
врожденная гиперплазия надпочечников.
Генетические факторы:
синдром Клайнфелтера;
синдром Дауна;
47,XYY;
аутосомные транслокации.
20.
Мужской факторбесплодия
Инфекционные факторы:
орхит;
эпидидимит;
простатит;
уретрит.
Иммунологические факторы:
• системные;
• локальные.
Сексуальные дисфункции:
импотенция;
ретроградная эякуляция;
преждевременное семяизвержение;
спермицидные любриканты.
Экзогенные факторы:
• лекарственные препараты (антигипертензивные,
антипсихотические, антидепрессанты, циметидин,
химиотерапия);
• радиационное облучение;
• злоупотребление алкоголем;
• курение марихуаны;
• травмы;
• перегревание;
• табакокурение.
21.
Спермограмма• • нормозооспермия — нормальные
показатели спермы;
• олигозооспермия —
концентрация сперматозоидов <
20x106/мл;
• тератозооспермия — нормальных
форм сперматозоидов <30% при
нормальных показателях количества
и подвижных форм;
• астенозооспермия —
подвижность сперматозоидов < 25
% категории «а» или < 50 %
категории «а» + «в»; при
нормальных показателях количества
и морфологических форм;
• олигоастенозооспермия —
сочетание 3-х вариантов
патозооспермии;
• азооспермия — сперматозоидов в
сперме нет;
• аспермия — объем спермы равен
0 мл.
22.
Методы терапии мужскогобесплодия
В зависимости от выявленных причин мужского бесплодия предусматриваются различные
виды лечения, которые можно разделить на консервативные, хирургические и методы
вспомогательные репродуктивные технологии.
Возможности медикаментозной терапии при различных нарушениях, обусловливающих
патозооспермию, крайне ограничены и являют актуальной темой клинической андрологии.
Консервативная терапия нарушений фертильности мужчин основана на применении
следующих препаратов:
1. Андрогены:
• пероральные — местеролон (провирон), тестостерона ундеканоат (андриол, тестокапс);
• парентеральные — тестостерона пропионат (тестовирон), тестостерона энантат
(тестостерон-депо), тестэнат (сустанон-250), тестостерона ундеканоат;
• трансдермальные — андродерм, андрактим, андрогель;
• транскротальные — тестодерм;
• подкожные имплантаты тестостерона.
2. Антиэстрогены — кломифен (клостилбегит), тамоксифен.
3. Гонадотропины — менопаузальный гонадотропин (пергонал, менагон, хумегон),
фоллитропины (метродин, метродин ВЧ, пурегон), хорионический гонадотропин (профази,
прегнил, хорагон).
23.
Шеечный фактор ииммунологическое бесплодие
• Шейка матки, а точнее цервикальный канал,
играет важную роль в реализации
репродуктивной функции. В середине
менструального цикла изменения качества
цервикальной слизи способствуют транспорту
сперматозоидов в верхние отделы половых
путей.
В другое время цервикальная слизь выполняет
барьерную функцию, предотвращая попадание
инородных субстанций в полость матки.
Нарушения во взаимодействии цервикальной
слизи со сперматозоидами лежат в основе
формирования шеечного фактора бесплодия
24.
Посткоитальный тест• Методика проведения посткоитального теста
следующая. С помощью влагалищного зеркала
(зеркало должно быть сухое) производят забор
цервикальной слизи. Оценку качества цервикальной
слизи рассматривают по 5 параметрам: объем, вязкость,
растяжимость, кристаллизация и клеточность. Образец
слизи помещают на предметное стекло и исследуют под
микроскопом. В процессе анализа подсчитывают
количество сперматозоидов в одном поле зрения,
вычисляют процент подвижных сперматозоидов и
качество поступательных движений.
Существует также мнение, что в проведении теста
большое значение имеет оценка длительности жизни
сперматозоидов, что обусловливает необходимость
проведения теста через 10—16 ч после коитуса.
25.
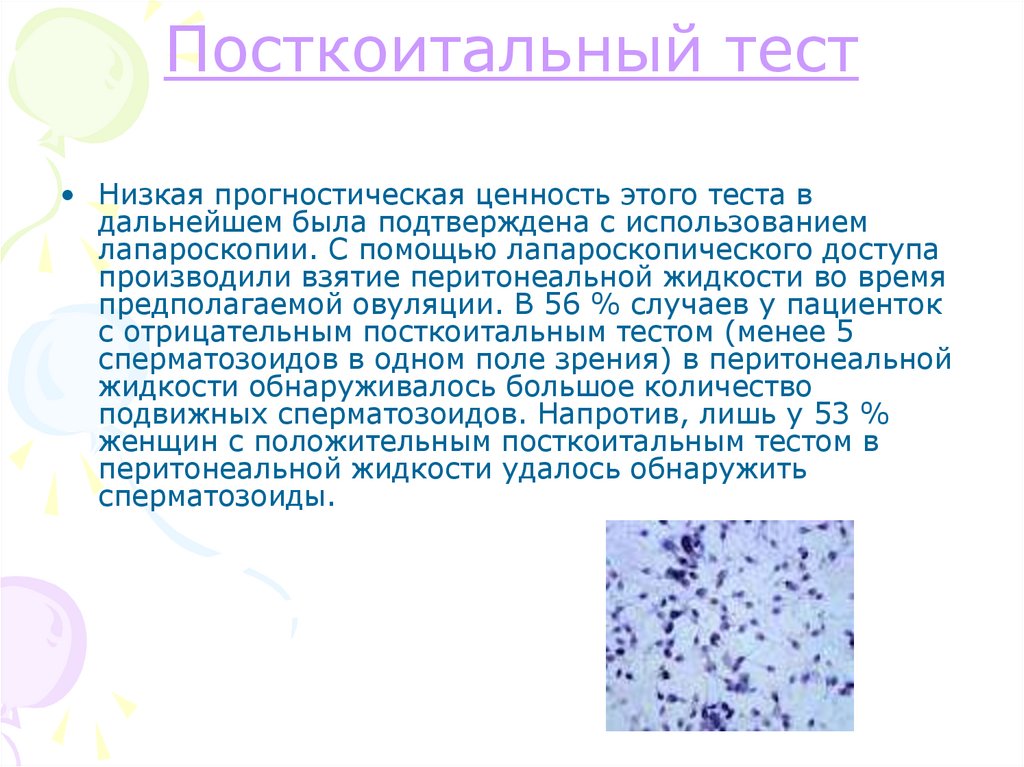
Посткоитальный тест• Низкая прогностическая ценность этого теста в
дальнейшем была подтверждена с использованием
лапароскопии. С помощью лапароскопического доступа
производили взятие перитонеальной жидкости во время
предполагаемой овуляции. В 56 % случаев у пациенток
с отрицательным посткоитальным тестом (менее 5
сперматозоидов в одном поле зрения) в перитонеальной
жидкости обнаруживалось большое количество
подвижных сперматозоидов. Напротив, лишь у 53 %
женщин с положительным посткоитальным тестом в
перитонеальной жидкости удалось обнаружить
сперматозоиды.
26.
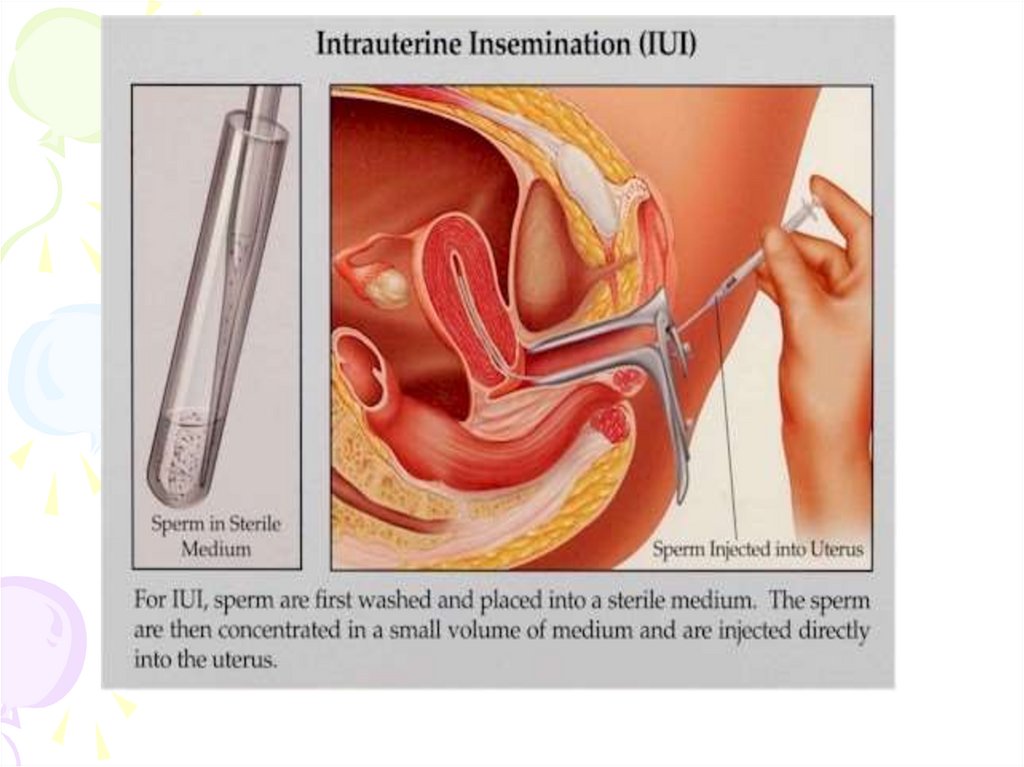
Лечение цервикальногобесплодия
• Внутриматочная инсеминация с стимуляцией
овуляции или без является первоначальным
этапом лечения пар с цервикальным фактором
бесплодия. В меньшей степени этот метод
эффективен в лечении пар с мужским
фактором бесплодия и необъяснимым
бесплодием.
Внутриматочная инсеминация обычно
проводится на протяжении 3—6 циклов. При
отсутствии эффекта прибегают к другим
методам лечения, в частности, к
вспомогательным репродуктивным
технологиям.
27.
Необъяснимое бесплодиевтом случае, когда после обследования пары не удается выявить
причины бесплодия или когда проведена полноценная коррекция
диагностированных причин бесплодия, а беременность не наступает,
может идти речь о необъяснимом бесплодии.
Его частота колеблется от 15 до 25 %. В немалой степени постановка
диагноза необъяснимого бесплодия зависит от диагностических
возможностей, т.е. спектра и качества используемых тестов. В целом
же, существование необъяснимого бесплодия обусловлено отсутствием
знания всех механизмов, лежащих в основе репродуктивного
процесса.
Существует мнение, что с увеличением количества дополнительных
тестов снижается частота необъяснимого бесплодия. Однако если и
дополнительные тесты не выявили причину бесплодия, то наиболее
распространенным подходом к решению этой проблемы является
проведение эмпирического лечения.
28.
Методы вспомогательнойрепродукции
• Методами лечения бесплодия, применяющимися в
настоящее время являются:
1. Стандартная программа экстракорпорального
оплодотворения (экстракорпоральное оплодотворение).
2. Трансцервикальный перенос гамет (перенос гамет в
маточную трубу) и зигот (перенос зиготы в маточную
трубу) в маточные трубы.
3. Программа суррогатного материнства.
4. экстракорпоральное оплодотворение с
интрацитоплазматической инъекцией сперматозоидов
(экстракорпоральное оплодотворение+Икетостероиды
И).
29.
30.
Методы вспомогательнойрепродукции
• 5.
Программа донации ооцитов.
• 6. экстракорпоральное
оплодотворение+Икетостероиды И в сочетании
с чрескожной аспирацией сперматозоидов из
яичка или его придатка.
• 7. Сочетание экстракорпоральное
оплодотворение с программами при
криоконсервированных эмбрионах (CRYO).
31.
32.
33.
Показания к лечению с помощьюстандартной программы
экстракорпоральное оплодотворение
1. Абсолютное трубное бесплодие, обусловленное отсутствием обеих
маточных труб.
2. Стойкое трубное и трубно-перитонеальное бесплодие, вызванное
необратимой окклюзией маточных труб (или единственной оставшейся
трубы) и/или спаечным процессом в малом тазу, при
бесперспективности дальнейшего консервативного или хирургического
лечения бесплодия.
3. Эндокринное бесплодие, при невозможности достижения
беременности с помощью гормонотерапии в течение 6—12 мес.
4. Бесплодие, обусловленное эндометриозом органов малого таза,
при безуспешности других видов лечения в течение 2 лет.
5. Бесплодие, связанное с мужским фактором (олиго-, астено-,
тератозооспермией I—II степени).
6. Бесплодие неясного генеза продолжительностью более 2 лет,
установленное после использования всех современных методов
обследования, включая лапароскопию.
7. Сочетание указанных форм бесплодия.
34.
35.
Этапы лечения стандартным методомэкстракорпоральное оплодотворение
Диагностика причины бесплодия и отбор супружеских пар.
2. Стимуляция суперовуляции.
3. Мониторинг роста и развития фолликулов (УЗ и
гормональный).
4. Трансвагинальная пункция фолликулов под контролем
УЗИ и получение преовуляторных ооцитов (рис. 7.7).
5. Получение спермы и подготовка ее к инсеминации in vitro.
6. Инсеминация ооцитов in vitro, культивирование половых
клеток, установление факта оплодотворения ооцитов и
дробления эмбрионов.
7. Перенос эмбрионов в область дна матки матери (рис. 7.8,
а).
8. Поддержка лютеиновой фазы лечебного менструального
цикла.
9. Диагностика беременности, ее ведение и родоразрешение.
36.
Резюме• Составлять план обследования бесплодной пары
необходимо индивидуально. Схема обследования
супружеской пары при подозрении на бесплодие
включает клиническое и гинекологическое
исследование, УЗИ половых органов, щитовидной
железы, молочных желез, обследование на ЗППП,
гормональное обследование, спермограмму мужа,
посткоитапьный тест, определение антиспермальных
антител в сыворотке крови и, по показаниям, в
цервикальной слизи, проведение гистероскопии и
лапароскопии.






















 medicine
medicine








