Similar presentations:
Организация сестринского ухода при бронхитах, пневмониях и бронхиальной астме
1. Организация сестринского ухода при бронхитах, пневмониях и бронхиальной астме
Лекция 5.2.1.2. Основная функция системы органов дыхания: газообмен между организмом и окружающей средой.
3. Процесс газообмена в легких:
1.вентиляция2.диффузия
3.перфузия.
4. Факторы риска развития заболеваний дыхательной системы
Курение
Загрязнение воздуха
Профессиональные вредности
Очаги хронической инфекции в
носоглотке
5.
• Бронхит – воспаление слизистой оболочкибронхов.
• Занимает 1 место среди болезней органов
дыхания. Чаще болеют мужчины.
• Профессиональные вредности и курение.
6. Классификация:
• Первичные: первичное поражение бронхов.• Вторичные: осложнение гриппа, кори, ТВс,
застой в малом круге кровообращения.
• Острые. Острый бронхит длится от нескольких
суток до 2 недель.
• Если более 2 недель, то это затяжной бронхит.
• Хронические.
7.
Острый бронхитПричины:
• вирусы,
• бактерии,
• токсические вещества (кислоты, щелочи,
ядовитые газы, пыль).
8. Клиника:
• Общая интоксикация (слабость, боль в мышцах, ломота,озноб).
• Лихорадка 37-38º С (субфебрильная).
• Сухой кашель (грубый, звучный, лающий,
приступообразный). С трудом отделяется вязкая
стекловидно-слизистая мокрота.
• Боль в грудной клетке из-за напряжения мышц при
кашле.
• Сильная одышка будет при наличии бронхоспазма.
• В дальнейшем появляется мокрота слизисто-гнойного
характера. Легко откашливается.
9. Объективно
• Жесткое дыхание, сухие, жужжащие исвистящие хрипы. Количество меняется
после кашля.
• Влажные хрипы при появлении мокроты.
• Тахикардия.
10. Пример диагноза
• Острый катаральный бронхит. ДН 0.11. Степени ДН
Выраженность одышкиОдышка при повышенной
нагрузке
Одышка при обычной
нагрузке
Одышка в состоянии покоя
Степень ДН
1
2
3
12. Диагностика:
• ОАК: лейкоцитоз, сдвиг лейкоформулывлево, повышенная СОЭ.
• Рентгенография ОГК: Усиление
легочного рисунка у корней.
• Посев на золотистый стафилококк для
определения чувствительности к
антибиотикам до 10⁶- норма.
13. Лечение
• Постельный режим при повышениитемпературы.
• Проветривать помещение.
• Теплое питье. Чай с малиной.
Минеральная вода (боржоми с молоком
теплая)
14. Противокашлевые препараты
ПрепаратБутамират (Синекод, Омнитус)
по 50 мг 3 р.д., Глауцин
(Глаувент) по 50 мг 3 р.д.,
Окселадин (Тусупрекс) по 40 мг 3
р.д.,
Левопронт,
Преноксдиазин
(либексин) по 100 мг 3-4 р.д.
Туссин плюс (декстрометорфан,
гвайфенезин снижает вязкость
мокроты), стоптуссин (бутамират,
гвайфенезин)
Действие
Центральное ненаркотическое
Периферическое действие
Комбинированные
15. Отхаркивающие препараты
Готовые формыБронхикум эликсир
Бронхоцин
Геделикс
Глицерам
Грудной сбор №1
Грудной сбор №2
Грудной сбор №3
Грудной эликсир
Доктор МОМ
Колдрекс бронхо
Мукалтин
Пектуссин
Пертуссин
Термопсис
Туссин
Действующие начала
Травы Гренландии, квебрахо, тимьян, первоцвет.
Глауцин, эфедрин, базиликовое масло
Экстракт листьев плюща
Солодка
Алтей, душица мать-и-мачеха
Мать-и-мачеха, подорожник, солодка
Шалфей, анис, почки сосны, алтей, солодка, фенхель
Солодка, масло аниса, аммиак
Лакрица, алоэ, девясил и др.
Гвайфенезин
Корень Алтея
Мята, эвкалипт
Багульник, чабрец, калия бромид
Листья термопсиса
гвайфенезин
16.
• Муколитики: разжижают мокроту, воздействуя на молекулымуцина.
N-ацетилцистеин (АЦЦ, Мукобене, Мукомист) 200 мг 2-3-р.д.,
карбоцистеин (флюдитек 750 мг 3 р.д.),
бромгексин 8-16 мг 3 р.д.,
амброксол 30 мг 2-3 р.д.,
пульмозин (дорназа-альфа) – через небулайзер,
месна (Раствор для ингаляций: ингаляционно, содержимое 1–2
ампул (в чистом виде или в разведении 1:2 с водой) 3–4 раза в
сутки. Курс — от нескольких дней до нескольких недель
• Противовоспалительные - уменьшают воспаление бронхоспазм
и кашель – фенспирид или эреспал по 80 мг 2 р.д.
17.
• При бронхоспазме аскорил по 1 т. 3 р.д.• Антибиотики: флемоклав, взрослым и детям
старше 12 лет или с массой тела 40 кг и более:
500 мг 2 раза/сут или 250 мг 3 раза/сут. При
инфекциях тяжелой степени тяжести и
инфекциях дыхательных путей - 875 мг 2
раза/сут или 500 мг 3 раза/сут.
Азитромицин по 500 мг 1 р.д. 3 дня ослабленным
больным и лицам старческого возраста.
• Антипиретики: парацетамол, ибупрофен.
18. Хронический бронхит —
• прогрессирующее воспаление бронхов, прикотором больного беспокоит постоянный или
периодический кашель с мокротой
продолжается не менее 3 (2) мес. в год в течение
2 лет подряд.
19. Причины:
Табачный дым (1 место)
Загрязнение воздуха (2 место)
Наследственность
После острого бронхита
Переохлаждение
20. Клиника в период обострения:
• Кашель с мокротой и одышка.21. Классификация хронического бронхита:
катаральный
гнойный
обструктивный
необструктивный
22. Объективно:
• при перкуссии коробочный звук(эмфизема). Аускультация: жесткое
дыхание, сухие или влажные хрипы.
23. Пример диагноза
• Хронический катаральный (гнойный),обструктивный (необструктивный),
обострение (ремиссия), ДН 0, I, II, III ст.
24. Диагностика:
• ОАК лейкоцитоз, повышенная СОЭ.• Рентгенография ОГК. Усиление
бронхолегочного рисунка.
25. Лечение при обострении:
• антибиотики (пенициллины, цефалоспориныцефаклор по 500 мг 3 р.д., цеФуроксим (зиннат)
по 250-500 мг 2 р.д., аминогликозиды).
Эндобронхиальная санация: бронхоскопия с
введением в бронхи медикаментов: антибиотики,
мукосальвин (при тяжелом бронхите).
• Отхаркивающие и муколитики. При
обструктивном бронхите - бронхолитики.
• Лечебная гимнастика.
• Физиолечение.
26. При ремиссии
• лечебная физкультура,• Санаторно-курортное лечение (южный
берег Крыма, сосновый лес).
27. Пневмония
• это различные по этиологии, патогенезу,морфологической характеристике
заболевания с очаговым поражением
легких и внутриальвеолярным
экссудатом.
28.
• Приказ Министерства здравоохранения Российской Федерацииот 20 декабря 2012 г.№ 1213н «Об утверждении стандарта
первичной медико-санитарной помощи при пневмонии»
Код по МКБ Х*(1)
• J15.9 Бактериальная пневмония неуточненная
• J18.8 Другая пневмония, возбудитель не уточнен
• J18.9 Пневмония неуточненная
• J18.0 Бронхопневмония неуточненная
• J16.0 Пневмония, вызванная хламидиями
• J15.7 Пневмония, вызванная Mycoplasma pneumoniae
• J22 Острая респираторная инфекция нижних дыхательных путей
неуточненная
29. Причины:
• бактерии.• вирусы.
• грибки.
30. Клиническая классификация пневмоний
Клиническая классификация пневмоний• Внебольничная
Типичная (нет иммунодефицита): бактериальная, грибковая, вирусная,
микоплазменная, паразитарная.
(есть иммунодефицит): ВИЧ, прочие заболевания.
(аспирационная).
• Нозокомиальная
Собственно нозокомиальная
Вентилятороассоциированная
Нозокомиальная с выраженными нарушениями иммунодефицита: реципиент
донорского органа, цитотоксическая.
• Пневмонии, связанные с оказанием мед. помощи.
Обитатели домов престарелых
Прочие категории пациентов: антибиотики в предшествующие 3 мес,
госпитализации по любому поводу более 2 суток в предшествующие 90 дней,
пребывание в отделениях длительного ухода, хронический диализ в течение
30 дней, обработка раневых поверхностей дома, иммунодефицитное
состояние.
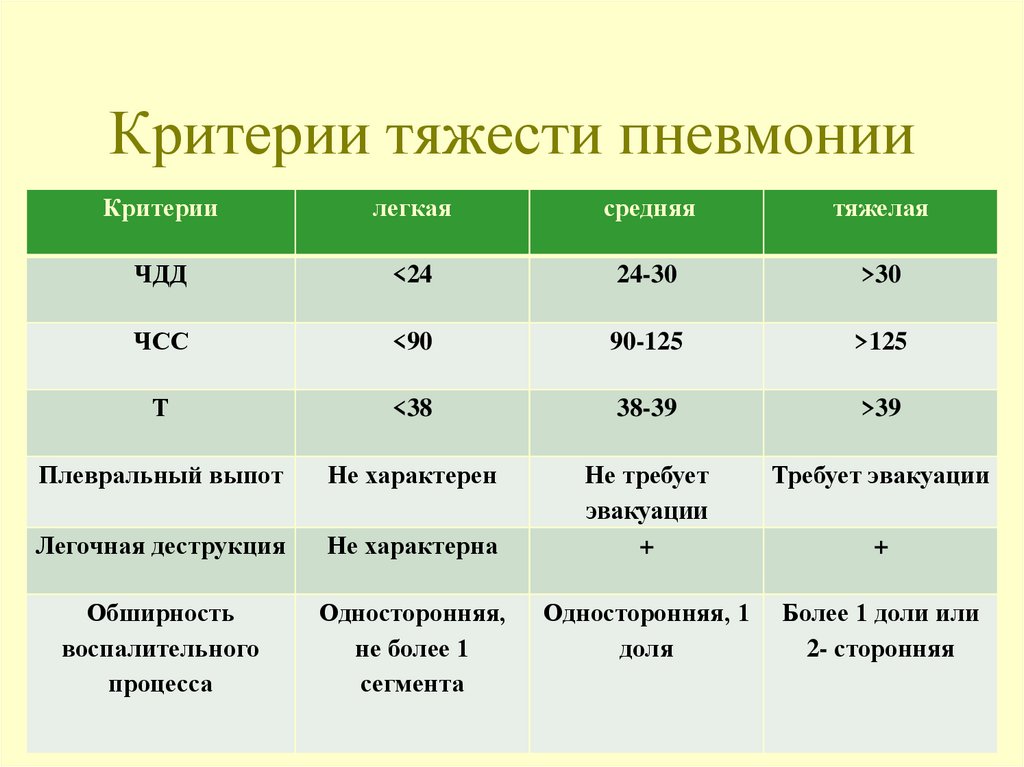
31. Критерии тяжести пневмонии
Критериилегкая
средняя
тяжелая
ЧДД
<24
24-30
>30
ЧСС
<90
90-125
>125
Т
<38
38-39
>39
Плевральный выпот
Не характерен
Требует эвакуации
Легочная деструкция
Не характерна
Не требует
эвакуации
+
Обширность
воспалительного
процесса
Односторонняя,
не более 1
сегмента
Односторонняя, 1
доля
Более 1 доли или
2- сторонняя
+
32. Классификация:
• По распространенности:Крупозная (плевропневмония)
Очаговая (бронхопневмония). Очаги единичные
или множественные, при их слиянии (сливная
пневмония).
33. Крупозная пневмония.
• Воспалена вся доля легкого или еёзначительная часть.
• Причина: пневмококк, стафилококк.
34. Симптоматика:
• Острое начало, озноб, сильная головная боль,температура 39-40°С.
• Боль в грудной клетке, которая усиливается при вдохе
и кашле. Локализация в нижних отделах грудной
клетки.
• Кашель сухой, через 2 дня начинает отходить ржавая
мокрота.
35. Стадии
• Начало. Гиперемия щек; herpes labialis. Придыхании отставание пораженной половины
грудной клетки. Аускультация: начальная
крепитация. Перкуторно: тимпанит, т.к. в
альвеолах воздух и жидкость. Слизистая мокрота
цвет меняется на ржавую.
36.
• Стадия развития заболеваний. В альвеолахэкссудат и фибрин. Перкуторно: тупой звук.
Аускультативно: бронхиальное дыхание.
Нарастает интоксикация. ЧДД 30-40 в мин.,
поверхностное. Тахикардия. Снижение АД.
Отсутствие аппетита. Язык обложен серым
налетом, запор. У больного страх, бред.
Возникает желание убежать.
• Стадия разрешения. Увеличивается мокрота.
Экссудат разжижается. Перкуторно-тимпанит.
Аускультативно: крепитация. Если в процесс
вовлекается плевра, то появляется шум трения
плевры.
37. Очаговая пневмония –
• это воспаление отдельных участков легкого(сегмент, долька).
• Причины: вирус гриппа, микоплазмы, кандиды,
аспергиллы, легионеллы, грамм-отрицательная
флора
• Способствующие факторы: сахарный диабет,
операции, травмы, застой в легких, в следствие
ХСН или ИМ. Аспирация при алкогольном
опьянении (аспирационная пневмония),
хронические бронхиты, бронхоэктазы.
38. Клиника:
• Развивается постепенно на фоне основногозаболевания. Повышается температура (3838,5ºС) в среднем 2-4 дня. Кашель с мокротой
и одышка.
• Объективно: Усиление голосового дрожания,
укорочение перкуторного звука,
мелкопузырчатые хрипы при расположении
очага поверхностно. При глубоком
расположении очага изменений голосового
дрожания и перкуторного звука нет.
Аускультативно жесткое дыхание.
39. Атипичные формы пневмонии
• При легионеллезной пневмонии: диарея,неврологическая симптоматика,
нарушение функций печени.
• При микоплазменной пневмонии:
инфекции ВДП, миалгии, цефалгии.
40. Пример диагноза
• Правосторонняя нижнедолевая(крупозная) пневмония, средней степени
тяжести. ДН 2
41. Диагностика:
ОАК: Лейкоцитоз 15000-25000, повышена СОЭ.
БАК, ОАМ
Прокальцитонин повышается при бактеремии (норма до 0,15)
ЭКГ
RTG ОГК (усиление легочного рисунка, очаги затемнения доля
легкого). Восстановления нормальной картины легких через 2-3
недели.
Флюорография
Микроскопия мокроты на ВК.
Посев мокроты на чувствительность к антибиотикам.
Бактериальное исследование венозной крови из 2-х вен при
тяжелой пневмонии.
Пульсоксиметрия
42. Диагностика (продолжение)
• Ультразвуковое исследование плевральной полости• Компьютерная томография органов грудной полости
Компьютерная томография органов грудной полости с
внутривенным болюсным контрастированием
• Прицельная рентгенография органов грудной клетки
• Томография легких
• Сцинтиграфия легких
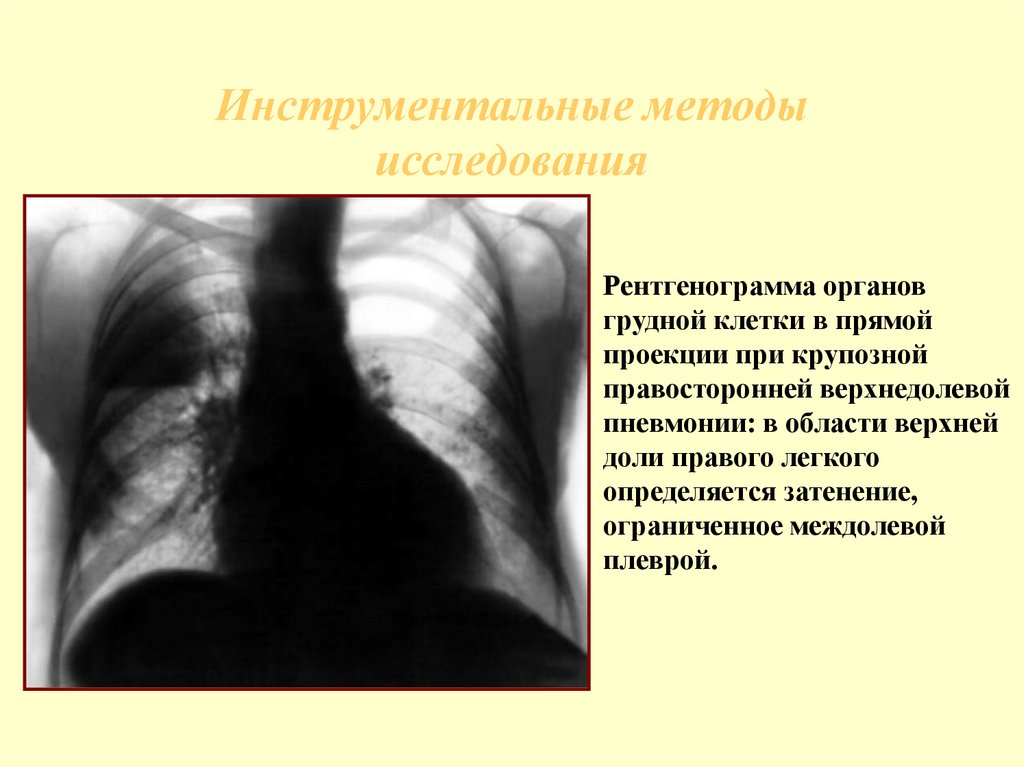
43. Инструментальные методы исследования
Рентгенограмма органовгрудной клетки в прямой
проекции при крупозной
правосторонней верхнедолевой
пневмонии: в области верхней
доли правого легкого
определяется затенение,
ограниченное междолевой
плеврой.
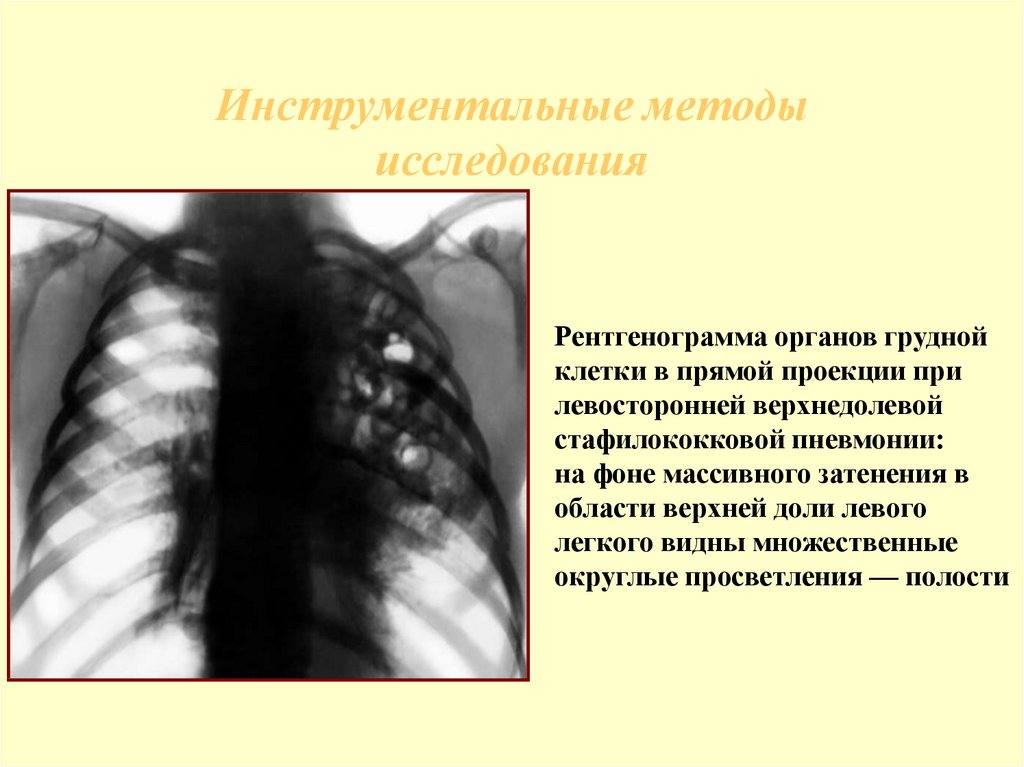
44. Инструментальные методы исследования
Рентгенограмма органов груднойклетки в прямой проекции при
левосторонней верхнедолевой
стафилококковой пневмонии:
на фоне массивного затенения в
области верхней доли левого
легкого видны множественные
округлые просветления — полости
45. Инструментальные методы исследования
Рентгенограмма органовгрудной клетки в прямой
проекции при очаговой
пневмонии:
в обоих легких видны
нечетко очерченные
затемнения диаметром
1—2 см.
46. Инструментальные методы исследования
Рентгенограмма органовгрудной клетки в прямой
проекции при
интерстициально-очаговой
пневмонии:
на фоне усиленного и
деформированого легочного
рисунка в обоих легочных
полях, преимущественно в
правом, видны очаговые тени
разных размеров
47. Лечение:
• Госпитализация• Строгий постельный режим в первые дни
заболевания.
• Помещение проветривать
• Кормить понемногу, часто, клюквенный морс,
чай с лимоном, соки. Уменьшение интоксикации
достигается обильным питьем из расчета 1 л
жидкости дополнительно на каждый градус
подъема температуры тела. В тяжелых случаях
реамберин, инфукол.
48. Антибиотики:
• Амоксициллин по 500 мг 3 р.д., защищенныйамоксициллин с клавулановой кислотой по 625 мг 3 р.д.
или сульбактамом
• Цефтриаксон по 1г. 2 р.д. в/м
• Левофлоксацин (таваник) по 500 мг 2 р.д.,
моксифлоксацин (авелокс) 400 мг 2 р.д., гемифлоксацин
– респираторные фторхинолоны.
• Джозамицин по 1г 2 р.д., кларитромицин по 500 мг 2
р.д., азитромицин по 500 мг 1 р.д.
49.
• Эффективность назначаемого препарата оценивается не позже,чем через 48-72 ч от начала лечения на основании нормализации
температуры, уменьшения или исчезновения ознобов,
потливости и признаков интоксикации.
• Отсутствие эффекта в течение 2-3 сут от начала лечения является
поводом к замене антибиотика первого ряда другим, с учетом
спектра его действия и предполагаемого характера
«неподавленной» флоры.
• Отменять антибиотики у больных пневмонией легкого течения и
при отсутствии осложнений следует через 2-3 дня после
нормализации температуры. Более длительное лечение
антибиотиками, особенно широкого спектра действия, угнетает
местную защиту легких, способствуя снижению
колонизационной резистентности слизистой дыхательных путей,
активизации условно-патогенной флоры, развитию
суперинфекции.
50. Лечение (продолжение)
• Антипиретики: ибупрофен, парацетамол• Муколитики (карбоцистеин,
ацетилцистеин, амброксол).
• Бронхолитики: ипратропия бромид по 1
дозе 3 р.д.
• Противогрибковые: флуконазол
• Оксигенотерапия.
• Лечебная физкультура.
51. Бронхиальная астма БА J45
• - это хроническое, непрерывно рецидивирующеезаболевание, связанное с изменением
реактивности бронхов, которое проявляется
повторяющимися приступами удушья по ночам
или ранним утром, с затрудненным выдохом
(экспираторная одышка), в основе которого
лежат бронхоспазм, гиперсекреция и отек
слизистой бронхов. GINA 2015.
52.
• Приказ Министерства здравоохраненияРоссийской Федерации от 20 декабря
2012 г. № 1086н "Об утверждении
стандарта скорой медицинской помощи
при астме"
53. Распространенность БА.
• Встречается у 4% -10% населенияземного шара. Чаще болеют женщины.
54. Причины:
• наследственность,• пол (в детстве болеют мужчины, а с
возрастом частота выше у женщин),
• ожирение,
• аллергены,
• инфекции,
• профессиональные сенсибилизаторы,
• курение,
• загрязнение воздуха.
55. Классификация: По патогенезу:
Аллергическая (атопическая).Вызывают аллергены неинфекционной природы:
пылевые клещи (подушки синтетические стирать раз в
месяц Т>60°С, книжная пыль, пыльца, слюна (амилаза)
животных хуже кошки, корм аквариумных рыбок, рыба,
крабы, орехи (причина пищевой аллергии белки, а не
сахара, антибиотики, витамины, продукты химического
производства (синтетический клей, порошок).
Нужно знать аллерген, чтобы провести
десенсибилизацию. Болеют люди до 30 лет.
56. Перекрестная аллергия
АллергенПерекрестная аллергия
Пыльца березы
Яблоки, черешня, персики,
сливы, фундук, морковь,
сельдерей, помидоры, огурцы,
киви
Пыльца злаков Пшеница, овес, ячмень
Пыльца полыни Цитрусовые, халва, майонез, мед
Пыльца лебеды Свекла, шпинат
Пыльца
амброзии
Дыня, банан, подсолнечник.
57.
• Неаллергическая (инфекционнозависимая). Болеет люди старшеговозраста. Инфекционно-аллергическая
(самая частая форма). Развивается на
фоне воспалительного процесса в
верхних дыхательных путях. Вызывают
вирусы, бактерии, грибки, гельминты,
простейшие.
58.
Смешанная.
Неуточненная.
Астматический статус - тяжелая БА
Аспириновая (простагландиновая): полипоз
носа, астма, вазомоторный ринит.
• Астма физического усилия
59. Способствующие факторы:
• Наследственность.• Вазомоторый ринит, аллергические
синуситы, полипоз носа.
• Хронические бронхиты с обструкцией
или астматическим компонентом.
60. Клиника:
• Бронхообструктивный (экспираторнаяодышка, сухие хрипы).
• Воспалительный (небольшое повышение
температуры, увеличение количества мокроты,
лейкоцитоз со сдвигом влево, СОЭ
повышается).
• Аллергический (приступ при контакте с
аллергеном, крапивница, зуд, отек Квинке,
положительные кожные провокационные
тесты).
61. Клиника
• Главное проявление: приступ удушья. Началовнезапное, ощущение заложенности в носу и
стеснения в груди, кашель сухой. Затруднен
выдох. Дыхание шумное, свистящие и жужжащие
хрипы слышны на расстоянии. При инфекционноаллергической астме приступ развивается
постепенно. Больной сидит, опираясь на руки.
Плечи приподняты и сдвинуты вперед. Голова
втянута в плечи, грудная клетка расширена и как бы
застывшая в положении вдоха.
62. Объективно
• При перкуссии: коробочный (эмфизема),при аускультации по всем полям сухие
свистящие и жужжащие хрипы. Во
время приступа мокрота отсутствует,
после прекращения удушья начинает
отходить в виде слепков бронхов вязкая
стекловидная, а потом свободно.
63. Астматический статус J46: эпизод тяжелого обострения БА.
• Затяжной приступ удушья более 24 часов, прикотором не помогают бронхолитики, а лишь
усугубляют его. Провоцируют В-лактамные
антибиотики, аспирин, НПВП, аллергены.
• Существует медленное развитие в течение
нескольких дней и внезапное, смерть через 3
часа.
64. Астматический статус. Симптоматика
• Феномен рикошета.Невозможно произнести фразу на одном дыхании.
Физическая активность отсутствует, больной не
разговаривает, сознание спутанное, больной
вялый, заторможенный. Непродуктивный кашель.
Бледный цианоз. Повышение АД, тахикардия.
Сухие хрипы, которые начинают уменьшаться.
Если больного не вывести из этой стадии, то его
состояние резко ухудшается.
65. Астматический статус. Симптоматика (продолжение)
• Немое легкое.Развивается острая дыхательная недостаточность,
повышение АД, боли в сердце, аритмии.
Нарастает закупорка бронхов вязкой мокротой,
тахипноэ, хрипы исчезают (немое легкое).
• Далее наступает гипоксемическая кома.
Судороги перед потерей сознания. Поверхностное
неритмичное дыхание. Серый диффузный цианоз.
Риск развития ТЭЛА.
66. Пример диагноза
• Бронхиальная астма, аллергическаяформа, легкая эпизодическая степень
тяжести, фаза ремиссии. ДН 0.
67. Диагностика:
• ОАК: повышаются эо во время приступа,повышаются лейкоциты и СОЭ.
• Микроскопия мокроты: эо, спирали
Куршмана, кристаллы Шарко-Лейдена.
• На ЭКГ Р-pulmonale.
• Рентгенография ОГК.
• Пневмотахометрия, спирометрия
68. СПИРОМЕТРЫ
69.
• Пикфлоуметрия: измеряют пиковуюобъемную скорость форсированного выдоха
или ОФВ1. Проводят исследование утром до
принятия бронхолитиков 3 раза. При
необходимости повторяют через 15 мин. после
принятия бронхолитика. Индекс Тиффно =
объем форсированного выдоха за 1 сек/ на
форсированную ЖЕЛ.
70. Пиклфоуметр
71.
72. Лечение:
• Обучение, письменный план действий,мониторинг состояния.
• Гипоаллергенный быт, акарицидные средства,
убрать всех домашних животных, даже черепах.
• Аллергенспецифическая иммунотерапия: по
схеме в постепенно возрастающих дозах п/к,
интраназально или сублингвально вводим
аллерген (десенсибилизация). Сталорал –
аллергены пыльцы березы подъязычные капли.
Одновременно можно вводить 3 аллергена с
интервалом в 30 мин.
73. Лечение приступов:
• Сообщить врачу.• Успокоить, оксигенотерапия смесь
кислорода воздухом.
• Горячее щелочное питье, горчичные
теплые ножные ванны.
• Положение возвышенное.
74. Лечение приступов (продолжение)
• ß2 –агонисты короткого действия:Сальбутамол, фенотерол, тербуталин (бриканил)
по 1 дозе каждые 20 мин в течение часа (макс 4
дозы), можно использовать спейсер, можно
через небулайзер. Длительность действия 2 часа
• Холинолитики или блокаторы вагуса:
Ипратропия бромид по 1 дозе или 0,5 -1 мл
через небулайзер.
• Беродуал (фенотерол+ипратропия бромид) по 1
дозе или через небулайзер по 2-4 мл.
Длительность действия 6 часов.
75. Лечение приступов (окончание)
• Обучить больного пользоватьсяингалятором.
• Ксантины: эуфиллин 240 мг
• Глюкокортикостероиды: преднизолон
60мг
• При астме физического усилия
нифедипин, короткие β2 агонисты
76. Спейсер
77.
78.
79. Небулайзер
• Через него беротек, атровент (2-4 мл),беродуал, сальбутамол 5мл , кромогексал
80. Алгоритм неотложной помощи при обострении БА
Тяжестьобострения
Медикаментозная терапия
Результат
Легкий приступ
Сальбутамол 2,5 мг (1 небулаКупирование приступа
пластиковая ампула) через
небулайзер 5-15 мин или беродуал 1
мл (20 капель) через небулайзер 10-15
мин. При неудовлетворительном
эффекте повторять еще 3 раза в
течение часа. Оценивать терапию
бронходилалаторами через 20 мин.
Среднетяжелый
приступ
Сальбутамол 2,5 мг- 5 мг (1- 2
небулы) через небулайзер 5-15 мин
или беродуал 1-3 мл (20-60 капель)
через небулайзер 10-15 мин. +
преднизолон 60 мг в/в струйно или
будесонид через небулайзер в дозе
1000мкг в течение 5-10 мин
Купирование приступа
Госпитализация в
терапевтическое отделение
81. Алгоритм неотложной помощи при обострении БА (продолжение)
Тяжестьобострения
Медикаментозная терапия
Результат
Тяжелый
приступ
беродуал 1-3 мл (20-60 капель) через
Госпитализация в
небулайзер 10-15 мин. + преднизолон 120 мг
терапевтическое отделение
в/в струйно или будесонид через небулайзер в
дозе 2000мкг в течение 5-10 мин
Астматичес
кий статус
Сальбутамол 5 мг (2 небулы) через
Госпитализация в
небулайзер 5-15 мин или беродуал 3 мл (60
реанимационное отделение
капель) через небулайзер 10-15 мин. +
преднизолон 120 мг в/в струйно или
будесонид через небулайзер в дозе 2000мкг в
течение 5-10 мин, при неэффективности ИВЛ
При отсутствии небулайзера или при настойчивой просьбе пациента можно ввести
аминофиллин (эуфиллин) 2,4%-10,0-20,0 в/в струйно в течение 10 мин.
При статусе и угрозе остановки дыхания возможно подкожное введение 0,1% раствора
эпинефрина (адреналина) в дозе 0,5 мл.
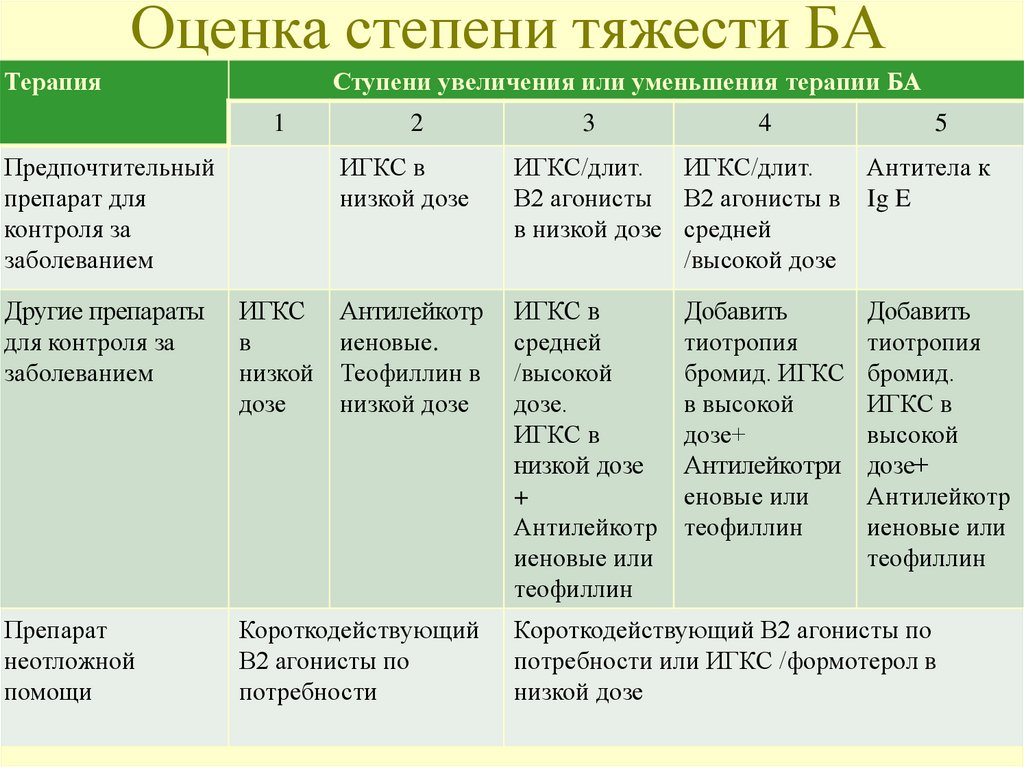
82. Оценка степени тяжести БА
ТерапияСтупени увеличения или уменьшения терапии БА
1
Предпочтительный
препарат для
контроля за
заболеванием
2
3
4
5
ИГКС в
низкой дозе
ИГКС/длит.
ИГКС/длит.
В2 агонисты В2 агонисты в
в низкой дозе средней
/высокой дозе
Антитела к
Ig E
Антилейкотр
иеновые.
Теофиллин в
низкой дозе
ИГКС в
средней
/высокой
дозе.
ИГКС в
низкой дозе
+
Антилейкотр
иеновые или
теофиллин
Добавить
тиотропия
бромид.
ИГКС в
высокой
дозе+
Антилейкотр
иеновые или
теофиллин
Другие препараты
для контроля за
заболеванием
ИГКС
в
низкой
дозе
Препарат
неотложной
помощи
Короткодействующий
В2 агонисты по
потребности
Добавить
тиотропия
бромид. ИГКС
в высокой
дозе+
Антилейкотри
еновые или
теофиллин
Короткодействующий В2 агонисты по
потребности или ИГКС /формотерол в
низкой дозе
83. Базисная или поддерживающая терапия регулярно
Бронхолитики длительного действия (β 2 агонистыдлительного действия (сальметерол (серевент),
индакатерол, формотерол (оксис, форадил).
• Чаще используют в сочетании с ИГКС, например,
сальметерол+флутиказон (серетид мультидиск) 1 доза 2
р.д., формотерол+будесонид (симбикорт) 2 дозы 3-4 р.д.
• Холинолитики или блокаторы вагуса:
Тиотропия бромид (спирива), длительность действия 24
часа.
84. Базисная или поддерживающая терапия регулярно
• Ксантины: теофиллины длительного действия(теофиллин, теопек, теодур) – не обладают лечебным
эффектом. Не используются в виде монотерапии.
• Кромоны- стабилизаторы мембран тучных клеток:
кромогликат натрия (интал) для профилактики
приступов удушья, недокромил натрия (тайлед) в 4 раза
эффективнее интала, кетотифен (задитен) п/о.
85.
• Антилейкотриеновые БАВ цистеиниловыелейкотриены – медиаторы аллергического
воспаления. Блокада лейкотриеновых РР
способствует снижению реактивности бронхов,
избыточному синтезу слизи. Примеры:
монтелукаст (сингуляр) по 1 таблетке 1-2 р.д.,
зафирлукаст (аколат), пранлукаст, побилукаст.
Антитела к иммуноглобулину Е.
Омализумаб (ксолар) лиофилизат для п/к введения.
Дозы 75-600 мг 1 раз в 2 или 4 недели.75 мл=0,6
мл, 600 мг=1,2 мл. Показания: Аллергическая БА и
хроническая идиопатическая крапивница.
86.
• Ингаляционные или системныеглюкокортикостероиды:
• Беклометазона дипропионат (Альдецин,
Бекотид, Беклазон Эко Легкое дыхание (без
фреона)) – ингаляционно и через небулайзер.
Может угнетать надпочечники.
• Флунизолид (ингакорт), ингаляционно, не
приводит к угнетению надпочечников.
• Будесонид (порошок для ингаляций бенакорт,
пульмикорт турбухалер; будесонид мите и форте
– аэрозоль), ингаляционно. Лучший.
87.
• Флутиказон, обладает наибольшей активностью, какальтернатива системным ГКС.
• После вдыхания ГКС прополоскать рот. Чтобы
предотвратить развитие кандидоза.
• Системные ГКС: преднизолон, метилпреднизолон
(метипред, полькортолон, урбазон), по 30-40 мг в сутки
после еды, причем 2/3 суточной нормы принимать
утром, при достижении клинического эффекта
суточную дозу постепенно снижают на 0,5 -1 таблетку с
интервалом в 3-5 суток начиная с вечера.
• Пролонгированные формы: дипроспан (бетаметазон) 1
мл в/м, кеналог (триамцинолон) 1 мл в/м однократно
или с интервалов в месяц.
• Лучше порошковые ингаляторы.
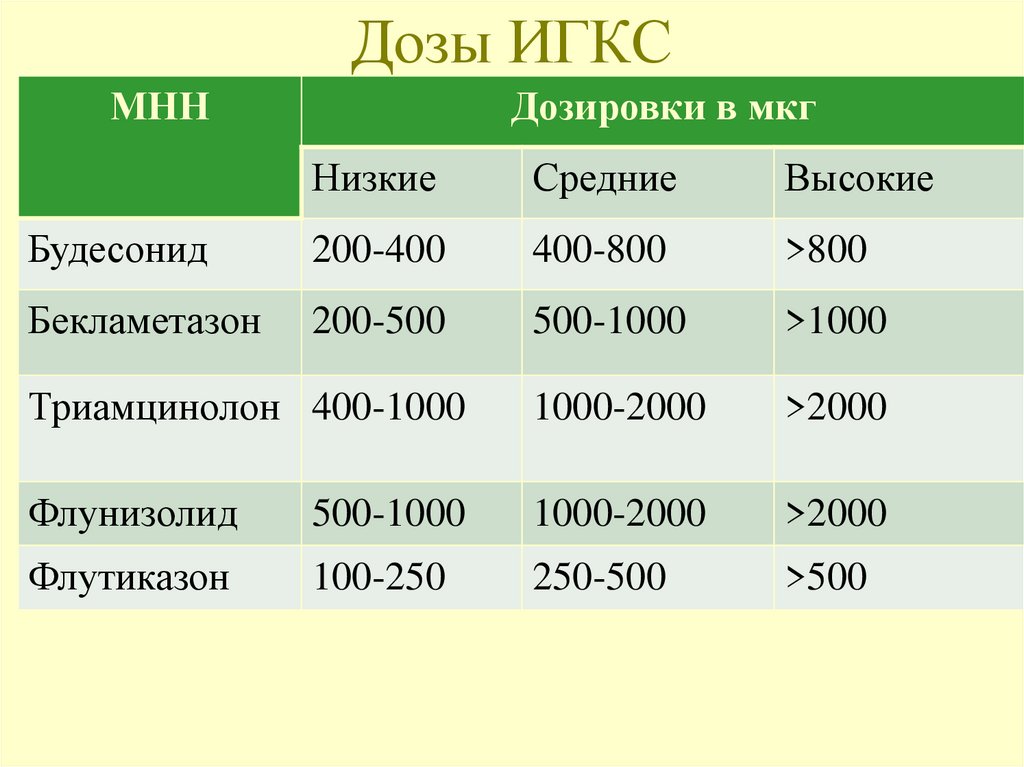
88. Дозы ИГКС
МННДозировки в мкг
Низкие
Средние
Высокие
Будесонид
200-400
400-800
>800
Бекламетазон
200-500
500-1000
>1000
Триамцинолон 400-1000
1000-2000
>2000
Флунизолид
500-1000
1000-2000
>2000
Флутиказон
100-250
250-500
>500
89. Межприступный период:
• Базисная терапия.• Лечение в фазе ремиссии:
• Диета: гипоаллергенная (молочно-овощная
диета, ограничить углеводы).
• Определить аллергены. Десенсибилизация,
плазмаферез, гемосорбция.
• Санация хронических очагов инфекции.
• Физиотерапия.
• Лечебная физкультура.
90. ХОБЛ
• хроническое, экологически опосредованноевоспалительное заболевание респираторной
системы с преимущественным поражением
дистальных отделов дыхательных путей и
легочной паренхимы с развитием эмфиземы,
частично обратимой бронхиальной обструкцией,
прогрессированием ХДН. Протокол GOLD.
91.
• Приказ Министерства здравоохранения РоссийскойФедерации от 20 декабря 2012 г.№ 1214н "Об
утверждении стандарта первичной медикосанитарной помощи при обострении хронической
обструктивной болезни легких"
Код по МКБ X
J44.0 Хроническая обструктивная легочная болезнь с
острой респираторной инфекцией нижних
дыхательных путей
J44.1 Хроническая обструктивная легочная болезнь с
обострением неуточненная
J44.9 Хроническая обструктивная легочная болезнь
неуточненная
92. Этиология:
Курение.
Загрязнение атмосферного воздуха.
Пыль, пары химической природы.
Бытовая химия.
Врожденная недостаточность α1-антитрипсина
(развитие эмфиземы).
• Туберкулез.
• Пол мужской.
• Возраст старше 40 лет.
93. Патогенез:
• Воспаление мелких бронхов идеструкция паренхимы.
94. Клиника
• Кашель ежедневный чаще днем, чем ночью.Выделение мокроты любого характера.
Одышка – главный симптом, каждый день,
усиление при физической нагрузке, нарастание
при респираторных инфекциях. Начало
заболевания в зрелом возрасте. Медленное
неуклонное нарастание симптомов.
Преимущественно необратимая бронхиальная
обструкция.
95.
96. Пример диагноза
• ХОБЛ, среднетяжелое течение,бронхитический вариант, фаза
обострения, ДН 2 степени.
97. Диагностика:
• ФВД нет обратимой обструкции при приемебронхолитиков.
• Анализ мокроты
• ОАК
• Исследование газов крови, гематокрит
(полицитемия у курящих).
• ЭКГ
• Рентгенограмма ОГК
98.
Рентгенологические признаки ХОБЛ98
99. Лечение:
• Отказ от курения.• Вакцинация против гриппа и пневмо 23 1 раз в 5 лет.
• При легкой степени: β2 агонисты (сальбутамол,
фенотерол, формотерол) и холиноблокаторы короткого
действия (ипратропия бромид).
• Среднетяжелая β2 агонисты и холиноблокаторы
длительного действия Спирива (тиотропиум бромид) по
1 капсуле в сутки с помощью ингалятора (Handihaler)
• Тяжелая степень: + ингалируемые ГКС
• Крайне тяжелая ингалируемые ГКС, бронхолитики
длительного действия, оксигенотерапия и
хирургическое лечение.
100. Тиотропий: СПИРИВА®
Тиотропий:®
СПИРИВА
• Препарат первого выбора для
длительной поддерживающей терапии
ХОБЛ
• 1 ингаляция в сутки
100
101. Лечение(продолжение)
• Антибиотики (см. пневмонию)• Муколитики (см. пневмонию)
• Фенспирид
































































































 medicine
medicine