Similar presentations:
Воспаление: определение, сущность, биологическое значение
1. ВОСПАЛЕНИЕ: ОПРЕДЕЛЕНИЕ, СУЩНОСТЬ, БИОЛОГИЧЕСКОЕ ЗНАЧЕНИЕ. МЕДИАТОРЫ ВОСПАЛЕНИЯ. МЕСТНОЕ И ОБЩЕЕ ПРОЯВЛЕНИЯ ВОСПАЛЕНИЯ. ОСТРОЕ
ВОСПАЛЕНИЕ:ЭТИОЛОГИЯ, ПАТОГЕНЕЗ.
МОРФОЛОГИЧЕСКОЕ
ПРОЯВЛЕНИЕ ЭКССУДАТИВНОГО
ВОСПАЛЕНИЯ. ИСХОДЫ ОСТРОГО
ВОСПАЛЕНИЯ
2. Воспаление — это биологический общепатологический процесс, целесообразность которого определяется его защитно-приспособительной
Воспаление — это биологическийобщепатологический процесс,
целесообразность которого
определяется его защитноприспособительной функцией,
направленной на ликвидацию
повреждающего агента и
восстановление поврежденной
ткани
3. Для обозначения воспаления к названию органа, в котором развивается воспалительный процесс, добавляют окончание "ит" —
Для обозначениявоспаления к названию
органа, в котором
развивается
воспалительный
процесс, добавляют
окончание "ит" —
миокардит, бронхит,
гастрит и т.п.
4. Римский ученый А. Цельс выделил основные симптомы воспаления, красноту (rubor), опухоль (tumor), жар (color) и боль (dolor).
Позже К. Галенприбавил еще один
признак — нарушение
функции (functio laesa).
5. Биологический смысл воспаления заключается в отграничении и ликвидации очага повреждения и вызвавших его патогенных факторов, а
также в репарацииповрежденных тканей.
6. Особенности воспаления зависят не только от иммунной, но и от реактивности организма. У детей недостаточно выражена способность
котграничению воспалительного очага
и репарации поврежденной ткани.
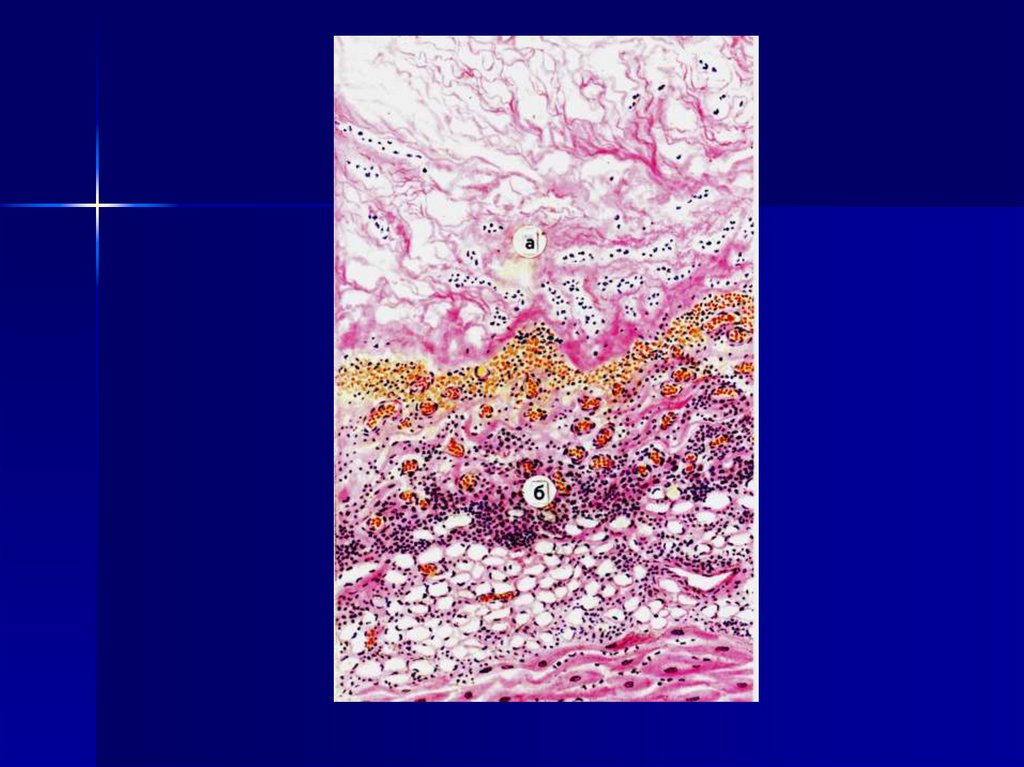
Этим объясняется склонность к
генерализации воспалительного и
инфекционного процессов в этом
возрасте. В старости возникает
сходная воспалительная реакция.
7. Воспаление — это сложный комплексный процесс, который складывается из трех взаимосвязанных реакций — 1) альтерации
(повреждения),2) экссудации и
3) пролиферации.
8. Только сочетание этих трех реакций позволяет говорить о воспалении. Альтерация привлекает в очаг повреждения медиаторы
воспаления— биологически активные вещества,
обеспечивающие химические и
молекулярные связи между
процессами, протекающими в очаге
воспаления. Все эти реакции
направлены на отграничение очага
повреждения, фиксацию в нем и
уничтожение повреждающего
фактора.
9. При любом виде воспаления в очаг первыми приходят полиморфноядерные лейкоциты (ПЯЛ). Их функция направлена на локализацию и
уничтожениепатогенного фактора.
10. В воспалительной реакции взаимодействуют лимфоидные и нелимфоидные клетки, различные биологически активные вещества, возникают
множественныемежклеточные и клеточноматриксные
взаимоотношения.
11. Воспаление – это местное npoявление общей реакции организма. Вместе с тем оно стимулируют включение в процесс других систем
организма, способствуявзаимодействию местных
и общих реакции при
воспалении.
12. Другим проявлением участия всего организма в воспалении служит клинический синдром системного воспалительного ответа — SIRS
(SystemicInflammatory Response
Syndrome), развитие которого
может закончиться появлением
полиорганной недостаточности.
13. Эта реакция проявляется: 1) повышением температуры тела выше 38°С, 2) частотой сердечных сокращений более 90 уд./мин, 3)
частотой дыхания более 20 в мин,4) лейкоцитозом периферической
крови более 12000 мкл или
лейкопенией менее 4000 мкл,
возможно также появление более
10% незрелых форм лейкоцитов. Для
диагноза SIRS необходимо наличие не
менее двух из этих признаков.
14. По течению воспаление может быть острым и хроническим. Стадии воспаления. 1) Стадия альтерации (повреждения) — это начальная,
пусковая стадия воспаления,характеризующаяся
повреждением тканей. Она
включает разнообразные
изменения клеточных и
внеклеточных компонентов в
месте действия повреждающего
фактора.
15. 2) Стадия экссудации. Эта стадия возникает в разные сроки вслед за повреждением клеток и тканей в ответ на действие медиаторов
воспаленияи особенно плазменных
медиаторов, возникающих при
активации трех систем крови —
кининовой, комплементарной и
свертывающей.
16. В динамике стадии экссудации различают два этапа: 1) плазматическая экссудация, связанная с расширением сосудов
микроциркуляторного русла,усилением притока крови к очагу
воспаления (активная гиперемия), что
приводит к повышению
гидростатического давления в
сосудах.
2) клеточную инфильтрацию, связана
с замедлением кровотока в венулах и
действием медиаторов воспаления.
17. Возникает краевое стояние лейкоцитов, предшествующее их эмиграции в окружающую ткань. Процесс выхода лейкоцитов за пределы
сосуда занимаетнесколько часов. В течение
первых 6—24 ч в воспалительный
очаг выходят нейтрофильные
лейкоциты. Через 24—48 ч
доминирует эмиграция
моноцитов и лимфоцитов.
18. Далее происходит активация тромбоцитов и развивается непродолжительный тромбоз мелких сосудов в зоне воспаления, усиливается
ишемиястенок сосудов, что повышает их
проницаемость, а также ишемия
воспаленных тканей. Это
способствует развитию в них
некробиотических и
некротических процессов.
19. Обтурация микроциркуляторного русла препятствует оттоку из очага воспаления экссудата, токсинов, возбудителей, что способствует
быстромунарастанию интоксикации
и распространению
инфекции.
20. Поступившие в очаг воспаления нейтрофильные гранулоциты и макрофаги выполняют бактерицидную и фагоцитарную функции, а также
продуцируютбиологически активные вещества.
Позднее к нейтрофильной
инфильтрации присоединяются
моноцитарная и макрофагальная, что
характеризует начало инкапсуляции,
отграничения воспаленной зоны за
счет формирования клеточного вала
по ее периферии.
21. Важным компонентом воспаления является развитие некроза тканей. В очаге некроза должен погибнуть патогенный фактор, и чем
скорееразовьется некроз, тем
меньше будет осложнений
воспаления.
22. 3) Продуктивная (пролиферативная) стадия завершает воспаление. Уменьшается гиперемия воспаленной ткани и интенсивность
эмиграциинейтрофильных
лейкоцитов.
23. После очищения поля воспаления путем фагоцитоза и переваривания бактерий и некротического детрита очаг воспаления заполняют
макрофаги гематогенногопроисхождения. Однако
пролиферация начинается уже в
период экссудативной стадии и
характеризуется выходом в очаг
воспаления большого количества
макрофагов.
24. Скопление клеток в очаге воспаление носит название воспалительного инфильтрата. В нем выявляются Т- и В- лимфоциты, плазмоциты
Скопление клеток вочаге воспаление носит
название воспалительного
инфильтрата. В нем
выявляются Т- и Влимфоциты, плазмоциты и
макрофаги, т.е. клетки,
относящиеся к иммунной
системе.
25. Активное участие принимает эндотелий сосудов микроциркуляторного русла. Клетки инфильтрата постепенно разрушаются, и в очаге
воспаленияпреобладают фибробласты. В
динамике пролиферации
происходит формирование
грануляционной ткани.
26. Воспалительный процесс заканчивается созреванием грануляций и образованием зрелой соединительной ткани. В случае субституции
грануляционная ткань созреваетдо соединительнотканного рубца.
Если воспаление заканчивается
реституцией, то
восстанавливается исходная
ткань.
27. Формы острого воспаления. Клинико-анатомические формы воспаления определяются преобладанием в его динамике экссудации или
пролиферации.Воспаление считают острым,
если оно длится не более 4—6
нед, однако в большинстве
случаев оно заканчивается в
течение 1,5—2 нед.
28. Острым воспалением считают экссудативное, которое имеет несколько видов: 1) серозное, 2) фибринозное, 3) гнойное, 4)
гнилостное,5) геморрагическое. При воспалении
слизистых оболочек к экссудату
примешивается слизь, тогда говорят о
катаральном воспалении, которое обычно
сочетается с другими видами экссудативного
воспаления.
6) комбинация разных видов
экссудативного воспаления
называется смешанным.
29. Экссудативное воспаление характеризуется образованием экссудата, состав которого определяется причиной воспалительного процесса
исоответствующей реакцией
организма на повреждающий
фактор. Экссудат определяет и
название формы острого
экссудативного воспаления.
30. 1. Серозное воспаление возникает в результате действия химических или физических факторов, токсинов и ядов. Вариантом являются
инфильтраты встроме паренхиматозных
органов при выраженной
интоксикации организма
(межуточное воспаление).
31.
32. Оно характеризуется мутноватым экссудатом с небольшим количеством клеточных элементов — ПЯЛ, спущенных эпителиальных клеток и
до 2—2,5% белка.Развивается в слизистых и
серозных оболочках,
интерстициальной ткани,
коже, в капсулах клубочков
почек.
33. Исход серозного воспаления обычно благоприятный — экссудат рассасывается и процесс заканчивается путем реституции. Иногда после
серозного воспаленияпаренхиматозных органов
в них развивается
диффузный склероз.
34. 2. Фибринозное воспаление характеризуется образованием экссудата, содержащего помимо ПЯЛ, лимфоцитов, моноцитов, макрофагов,
распадающихсяклеток большое количество
фибриногена, который
выпадает в тканях в виде
свертков фибрина.
35. Этиологическими факторами могут быть дифтерийная коринебактерия, различная кокковая флора, микобактерия туберкулеза, некоторые
вирусы,возбудители дизентерии,
экзогенные и эндогенные
токсические факторы.
36. Чаще развивается на слизистых или серозных оболочках. Экссудации предшествует некроз тканей и агрегация тромбоцитов.
Фибринозныйэкссудат пропитывает мертвые ткани,
образуя светло-серую пленку, под
которой располагаются микробы,
выделяющие большое количество
токсинов. Толщина пленки
определяется глубиной некроза, а
последняя зависит от структуры
эпителиальных покровов и
особенностей подлежащей
соединительной ткани.
37. В зависимости от глубины некроза и толщины фибринозного экссудата выделяют два вида фибринозного воспаления. При однослойном
эпителиальном покрове слизистой илисерозной оболочки органа и тонкой
плотной соединительнотканной
основе образуется тонкая, легко
снимающаяся фибринозная пленка.
Такое фибринозное воспаление
называется крупозным.
38. Встречается на слизистых оболочках трахеи и бронхов, серозных оболочках, называется фибринозный плеврит, перикардит, перитонит,
может быть фибринозныйальвеолит, захватывающий
долю легкого, развивается
при крупозной пневмонии.
39.
40.
41.
42. Многослойный плоский неороговевающий эпителий, переходный эпителий или рыхлая широкая соединительнотканная основа органа
способствуют развитиюглубокого некроза и
формированию толстой, трудно
снимающейся фибринозной
пленки, после удаления которой
остаются глубокие язвы.
43. Такое фибринозное воспаление называется дифтеритическим. Оно развивается в зеве, на слизистых оболочках пищевода, матки и
влагалища, кишечника ижелудка, мочевого
пузыря, в ранах кожи и
слизистых оболочек.
44.
45. Исходом фибринозного воспаления слизистых оболочек является расплавление фибринозных пленок. Дифтеритическое воспаление
заканчиваетсяобразованием язв с
последующей субституцией,
при глубоких язвах могут
образовываться рубцы.
46. Крупозное воспаление слизистых оболочек заканчивается реституцией поврежденных тканей. На серозных оболочках фибринозный
экссудат чащеподвергается организации, в
результате чего образуются
спайки, шварты, нередко
фибринозное воспаление
оболочек полостей тела
заканчивается их облитерацией.
47. 3. Гнойное воспаление характеризуется образованием гнойного экссудата. Он представляет собой сливкообразную массу, состоящую из
детрита тканей очагавоспаления, клеток, микробов.
Большинство форменных элементов
составляют жизнеспособные и
погибшие гранулоциты, содержатся
лимфоциты, макрофаги, часто
эозинофильные гранулоциты. Гной
имеет специфический запах,
синевато-зеленоватую окраску с
различными оттенками.
48. Причиной гнойного воспаления являются гноеродные микробы — стафилококки, стрептококки, гонококки, брюшнотифозная палочка и др.
Оно возникаетпрактически в любой ткани и
во всех органах. Течение его
может быть острым и
хроническим.
49. Основными формами гнойного воспаления являются 1) абсцесс, 2) флегмона, 3) эмпиема, 4) гнойная рана.
50. Абсцесс — отграниченное гнойное воспаление, сопровождающееся образованием полости, заполненной гнойным экссудатом.
51.
52.
53. Скопление гноя окружено валом грануляционной ткани. Отграничивающая полость абсцесса грануляционная ткань называется пиогенной
капсулой. Если онприобретает хроническое течение, в
пиогенной мембране образуются два
слоя: внутренний, обращенный в
полость и состоящий из грануляций, и
наружный, образующийся в
результате созревания
грануляционной ткани в зрелую
соединительную ткань.
54.
55. Абсцесс заканчивается спонтанным опорожнением и выходом гноя на поверхность тела, в полые органы или полости.
56. После прорыва абсцесса его полость 1) рубцуется, 2) подвергается инкапсуляции и при этом гной сгущается, 3) вокруг животных
паразитовпетрифицируются,
4) если при сообщении абсцесса с
поверхностью тела или с какойлибо полостью его стенки не
спадаются, то формируется свищ
— узкий канал, выстланный
грануляционной тканью или
эпителием.
57. Флегмона — гнойное неотграниченное диффузное воспаление, при котором гнойный экссудат пропитывает и расслаивает ткани.
Образованиефлегмоны зависит от
патогенности возбудителя,
состояния защитных систем
организма, а также от
структурных особенностей
тканей.
58. Флегмона обычно образуется в подкожно-жировой клетчатке, межмышечных прослойках и т.п. Флегмону волокнисто-жировой клетчатки
Флегмона обычнообразуется в подкожножировой клетчатке,
межмышечных
прослойках и т.п.
Флегмону волокнистожировой клетчатки
называют целлюлитом.
59. Флегмона может быть мягкой, если преобладает лизис некротизированных тканей, и твердой, когда во флегмоне возникает
коагуляционныйнекроз тканей. Гной может
стекать по ходу мышечносухожильных влагалищ, нервнососудистых пучков, жировых
прослоек в нижележащие отделы
и образовывать там вторичные,
так называемые холодные
абсцессы, или натечники.
60. Осложняется тромбозом кровеносных сосудов, при этом возникает некроз пораженных тканей. Гнойное воспаление может
распространяться налимфатические сосуды и
вены, и в этих случаях
возникают гнойные
тромбофлебиты и
лимфангиты.
61. Заживление флегмонозного воспаления начинается с его отграничения с последующим образованием грубого рубца. При неблагоприятном
исходеможет наступить
генерализация инфекции с
развитием сепсиса.
62. Эмпиема — это гнойное воспаление полостей тела или полых органов. Причиной развития эмпием являются: 1) гнойные очаги в
соседних органах (например,абсцесс легкого и эмпиема
плевральной полости),
2) нарушение оттока гноя при
гнойном воспалении полых
органов — желчного пузыря,
червеобразного отростка,
маточной трубы и т.д.
63. При длительном течении гнойного воспаления происходит облитерация полых органов.
64. Гнойная рана — особая форма гнойного воспаления, которая возникает либо вследствие нагноения травматической, в том числе
хирургической, или другойраны, либо в результате
вскрытия во внешнюю среду
очага гнойного воспаления и
образования раневой
поверхности.
65. Различают первичное и вторичное нагноение в ране. Первичное возникает непосредственно после травмы и травматического отека,
вторичное являетсярецидивом гнойного
воспаления.
66. 4. Гнилостное, или ихорозное, воспаление развивается преимущественно при попадании гнилостной микрофлоры в очаг гнойного
воспаления свыраженным некрозом
тканей.
67. Возникает у ослабленных больных с обширными, длительно незаживающими ранами или хроническими абсцессами. Гнойный экссудат
приобретаетособо неприятный запах
гниения.
68. В морфологической картине превалирует прогрессирующий некроз тканей без склонности к отграничению. Некротизированные ткани
превращаются в зловоннуюмассу, что сопровождается
нарастающей интоксикацией,
от которой больные обычно
умирают.
69. 5. Геморрагическое воспаление является не самостоятельной формой, а вариантом серозного, фибринозного или гнойного воспаления и
характеризуетсяособо высокой проницаемостью
сосудов микроциркуляции,
диапедезом эритроцитов и их
примесью к уже имеющемуся
экссудату (серозно-
геморрагическое, гнойногеморрагическое воспаление).
70. При распаде эритроцитов экссудат может приобретать черный цвет. Обычно геморрагическое воспаление развивается в случаях очень
высокой интоксикации,сопровождающейся резким
повышением сосудистой
проницаемости, а также
характерно для многих видов
вирусной инфекции.
71. Типично для чумы, сибирской язвы, натуральной оспы, а также для тяжелых форм гриппа. В случае геморрагического воспаления
обычноухудшается течение
болезни, исход которой
зависит от ее этиологии.
72. Катаральное воспаление, как и геморрагическое, не является самостоятельной формой. Оно развивается на слизистых оболочках и
характеризуется примесьюслизи к любому экссудату.
73.
74. Причиной катарального воспаления могут быть различные инфекции, продукты нарушенного обмена, аллергические раздражители,
термические ихимические факторы.
75. Острое катаральное воспаление продолжается 2—3 нед и заканчивается не оставляя следов. В исходе хронического катарального
воспаления могутразвиваться атрофические или
гипертрофические изменения
слизистой оболочки. Значение
катарального воспаления для
организма определяется его
локализацией и характером
течения.










































































 medicine
medicine








