Similar presentations:
Острые бактериальные воздушно-капельные инфекции
1.
Государственное бюджетное общеобразовательное учреждениевысшего профессионального образования
«Ивановская государственная медицинская академия»
Министерства здравоохранения Российской Федерации
Кафедра патологической анатомии и клинической патологической анатомии
Е.А. Конкина, А.М. Шнитков
ОСТРЫЕ БАКТЕРИАЛЬНЫЕ ВОЗДУШНО-КАПЕЛЬНЫЕ ИНФЕКЦИИ
Электронное обучающе-контролирующее учебное пособие для студентов
лечебного и педиатрического факультетов
Иваново 2015
2.
Составители:Заведующая кафедрой патологической анатомии и клинической патологической
анатомии д.м.н., проф. - Е.А. Конкина
Ассистент кафедры патологической анатомии и клинической патологической анатомии
- А.М. Шнитков
Авторы электронной версии:
А.М. Шнитков, к.х.н. В.В. Голубев
3.
Рецензенты:Профессор кафедры патологической анатомии с курсом судебной медицины с
правоведением и курсом ИПДО ГБОУ ВПО «Ярославская государственная
медицинская академия Министерства здравоохранения Российской Федерации», д.м.н.
С.В. Шорманов
Заведующий кафедрой патофизиологии, клинической патофизиологии и иммунологии
ГБОУ ВПО «Ивановская государственная медицинская академия» Министерства
здравоохранения Российской Федерации, к.м.н., профессор Ю.В. Николаенков
4.
•Данное электронное обучающе-контролирующее учебное пособие предназначено длясамостоятельной работы студентов лечебного и педиатрического факультетов ГБОУ
ВПО ИвГМА МЗ России при изучении раздела частной патологической анатомии по
теме: «Острые бактериальные воздушно-капельные инфекции».
•В первой части пособия компактно и в доступной для студентов форме представлена
краткая характеристика группы воздушно-капельных инфекций, дана развернутая
характеристика таких инфекций, как дифтерия и скарлатина, включающая этиологию,
патогенез и наиболее существенные патоморфологические изменения. Во вторую часть
пособия включены представления об этиологии, патогенезе и патоморфологических
изменений при менингококковой инфекции и коклюше, а так же - глоссарий. Для
облегчения восприятия излагаемого материала в пособии использованы макро- и
микрофотографии. Для самоконтроля знаний в конце каждого раздела имеются
контрольные вопросы и ситуационные задачи.
•Излагаемый в пособии материал отвечает требованиям Федерального государственного
образовательного стандарта высшего профессионального образования (ФГОС ВПО) по
направлению подготовки (специальности) 060101 «Лечебное дело» (ФГОС ВПО,
08.11.2010), 060103 «Педиатрия» (ФГОС ВПО, 08.11.2010).
5.
Цель учебного пособия:Сформировать у студентов профессиональные компетенции:
•способность и готовность проводить и интерпретировать опрос, физикальный осмотр, клиническое
обследование,
результаты
современных
лабораторно-инструментальных
исследований,
морфологического анализа биопсийного, операционного и секционного материала, написать
медицинскую карту амбулаторного и стационарного больного (ПК-5);
•способность и готовность использовать методы оценки природных и медико-социальных факторов
среды в развитии болезней у взрослого населения и подростков, проводить их коррекцию,
осуществлять профилактические мероприятия по предупреждению инфекционных, паразитарных и
неинфекционных болезней, проводить санитарно-просветительную работу по гигиеническим
вопросам (ПК-11);
•способность и готовность к постановке диагноза на основании результатов биохимических
исследований биологических жидкостей и с учетом законов течения патологии по органам,
системам и организма в целом (ПК- 15);
•способность и готовность выявлять у пациентов основные патологические симптомы и синдромы
заболеваний, используя знания основ медико-биологических и клинических дисциплин с учетом
течения патологии по органам, системам и организма в целом, анализировать закономерности
функционирования различных органов и систем при различных заболеваниях и патологических
процессах, использовать алгоритм постановки диагноза (основного, сопутствующего осложнения),
с учетом международной статистической классификацией болезней и проблем, связанных со
здоровьем (МКБ), выполнять основные диагностические мероприятия по выявлению неотложных
и угрожающих жизни состояний (ПК-17);
•способность и готовность использовать нормативную документацию, принятую в здравоохранении
(законы Российской Федерации), технические регламенты, международные и национальные
стандарты, приказы, рекомендации, терминологию, международные системы единиц (СИ),
действующие международные классификации, а также документацию для оценки качества и
эффективности работы медицинских организаций (ПК-27);
6.
Детализация цели :•Знания – в результате изучения изложенного материала студент будет знать:
1) этиологию, патогенез, морфогенез, принципы классификации острых
бактериальных воздушно-капельных инфекций (ПК-27, ПК-17);
2) терминологию острых бактериальных воздушно-капельных инфекций на
латинском языке (ПК-27);
3) макро- и микроскопические изменения при отдельных видах острых
бактериальных воздушно-капельных инфекций (ПК-15, ПК-17).
Умения – в результате изучения изложенного материала студент сможет:
1) использовать латинскую терминологию в интерпретации проявлений острых
бактериальных воздушно-капельных инфекций (ПК-27);
2) анализировать патоморфологические изменения при острых бактериальных
воздушно-капельных инфекциях (ПК-11);
3) описывать морфологическое изменения в органах и тканях при острых
бактериальных воздушно-капельных инфекциях на макро- и микроскопическом
уровнях (ПК-5, ПК-15).
•Владения – в результате изучения изложенного материала студент будет владеть:
1) медицинской терминологией, международной классификацией острых
бактериальных воздушно-капельных инфекций (ПК-27);
2) методом макроскопической диагностики при острых бактериальных воздушнокапельных инфекциях (ПК-5; ПК-17).
3) навыком анализа гистологических препаратов при острых бактериальных
воздушно-капельных инфекциях(ПК-5);
7.
ПРИ РАБОТЕ ПРОГРАММЫ В ОКНЕ "Предупреждение системыбезопасности" ВЫБИРАЙТЕ КНОПКУ "Не отключать макросы"
Часть I
Часть II
Слева в этом окне поместить указатель над заголовком
первого раздела и щелкнуть левой кнопкой мыши.
Появится окно изображенное ниже. В этом окне
выберите «Только для чтения». На экране Вашего
монитора появится презентация с первым разделом.
Для просмотра тем, следующих за
первой, вы должны ввести пароль,
который получаете после прохождения
соответствующего теста предыдущего
раздела и выбрать «OK», а затем
«Только для чтения» .
8.
ОглавлениеЧасть I
Дифтерия: краткие исторические данные, этиология, эпидемиология и патогенез;
основные клинические проявления; морфологические проявления; осложнения и исходы.
Скарлатина: краткие исторические данные, этиология, эпидемиология и патогенез;
основные клинические проявления; морфологические проявления; осложнения и исходы.
Часть II
Менингококковая
инфекция:
краткие исторические данные, этиология,
эпидемиология и патогенез; основные клинические проявления; морфологические
проявления; осложнения и исходы.
Коклюш: краткие исторические данные, этиология, эпидемиология и патогенез;
основные клинические проявления; морфологические проявления; осложнения и исходы.
Глоссарий
Список литературы
9.
Патологическая анатомия острых бактериальных воздушно-капельныхинфекций
Часть I
10.
Характерной эпидемиологической особенностью данной группы заболеванийявляется то, что здоровый человек заражается от больного при близком
соприкосновении с ним, т. е. воздушно-капельным путем. При кашле, разговоре и
чиханье больной человек (или носитель инфекции) выделяет во внешнюю среду
мельчайшие частицы слизи, содержащие в себе вирулентных микробов; при попадании
этих последних на слизистые оболочки верхних дыхательных путей здорового человека
возможно развитие заболевания. Многие воздушно-капельные инфекции отличаются
высокой контагиозностью и поражают значительное число людей, находившихся в
контакте с больным.
Катары верхних дыхательных путей и слизистой оболочки носа способствуют
разбрызгиванию слизи из зева и носоглотки при разговоре, кашле и чиханье, в
результате чего может заражаться находящийся поблизости здоровый человек.
Заболеваемость воздушно-капельными инфекциями нередко увеличивается в
холодное время года вследствие частоты в этот период катаральных изменений
носоглотки и верхних дыхательных путей.
Возбудителями воздушно-капельных инфекций могут служить как бактерии
(дифтерия, коклюш), так и фильтрующиеся вирусы (натуральная оспа, грипп).
После некоторых воздушно-капельных инфекций может оставаться длительное
бактерионосительство, как это иногда наблюдается после перенесенной дифтерии.
11.
Дифтерия- острое инфекционное заболевание, характеризующееся фибринозным воспалением
зева, гортани, трахеи, явлениями общей интоксикации. Наиболее часто болеют дети в
возрасте от 4 до 6 лет.
Возбудитель дифтерии – Corynebacterium diphtheriae ( от греч. diphtera – пленка) грамположительный, неподвижный,
неспорообразующий, палочковидный аэроб.
Заболевание известно очень давно. Уже в первом веке нашей эры можно встретить
частое упоминание о дифтерии, называемой тогда “петля удавленника” или “смертельная
язва глотки”. В XVI-XVII веках испанские и итальянские врачи, давая точное описание
клинической картины дифтерии, именовали её термином «болезнь дыхательной трубки»,
«сицилианской язвой». В России она известна со второй половины XIX века. Ежегодно
от этой инфекции умирали тысячи людей.
Впервые возбудитель был обнаружен в срезах плёнок, полученных из ротоглотки
больных в 1883 г. Эдвином Клебсом. Через год Фридрихом Лёффлером была выделена
чистая культура возбудителя.
Во внешней среде палочка устойчива, хорошо переносит низкую температуру и
высыхание. Выделяет экзотоксин, который легко разрушается при нагревании.
Инкубационный
период
составляет
2-10
дней.
Входные ворота инфекции: слизистая оболочка зева, глотки, гортани, носа, глаз,
половых органов, раневая поверхность и др.
Источником инфекции является больной человек или бактерионоситель. Дифтерия
типичный антропоноз.
Механизм передачи: аэрозольный (капельный). Заражение происходит воздушнокапельным путем при контакте с больными, через вещи больного.
12.
Патогенез. В месте входных ворот дифтерийные бактерии размножаются ипродуцируют токсин, который обладает рядом эффектов на ткани, определяющих
клиническую и морфологическую картину заболевания. Цитопатическое действие
токсина определяет развитие некроза эпителия в месте входных ворот инфекции.
Дифтерийный токсин оказывает вазопаралитическое действие, проявляющееся в
резком полнокровии сосудов и нарушении их проницаемости с выходом фибриногена и
эритроцитов за пределы сосудистой стенки. Под действием тромбокиназы,
выделяющейся из некротизированных клеток, фибриноген превращается в фибрин, в
связи с чем в очаге поражения образуется фибринозная пленка — типичное проявление
дифтерии. Третий важный эффект дифтерийного токсина - воздействие на нервные
стволы.
В зависимости от входных ворот выделяют 2 формы дифтерии:
1. дифтерия зева и миндалин
2. дифтерия дыхательных путей.
13.
Дифтерия ротоглотки (зева) — наиболее часто встречающаяся форма заболевания(99%). В зависимости от распространенности, тяжести местного процесса и
выраженности общей интоксикации различают следующие формы дифтерии
ротоглотки:
1) локализованная, при которой воспаление развивается в области миндалин.
Формирующаяся фибринозная пленка, плотно соединена с подлежащими тканями. В
ней создаются благоприятные условия для размножения возбудителя с образованием
токсина и всасывания его в кровь
2) распространенная, при которой воспаление развивается в области миндалин,
распространяется на дужки, заднюю стенку глотки, язычок. Признаки интоксикации
выражены более сильно, а на месте пленок после их отторжения остаются очаги
некроза,
которые
позднее
эпителизируются.
3) токсическая (наиболее тяжелая), для которой кроме описанных выше местных
изменений, характерны выраженный отек слизистых оболочек ротоглотки и клетчатки
шеи, увеличение лимфатических узлов и выраженные признаки общей интоксикации.
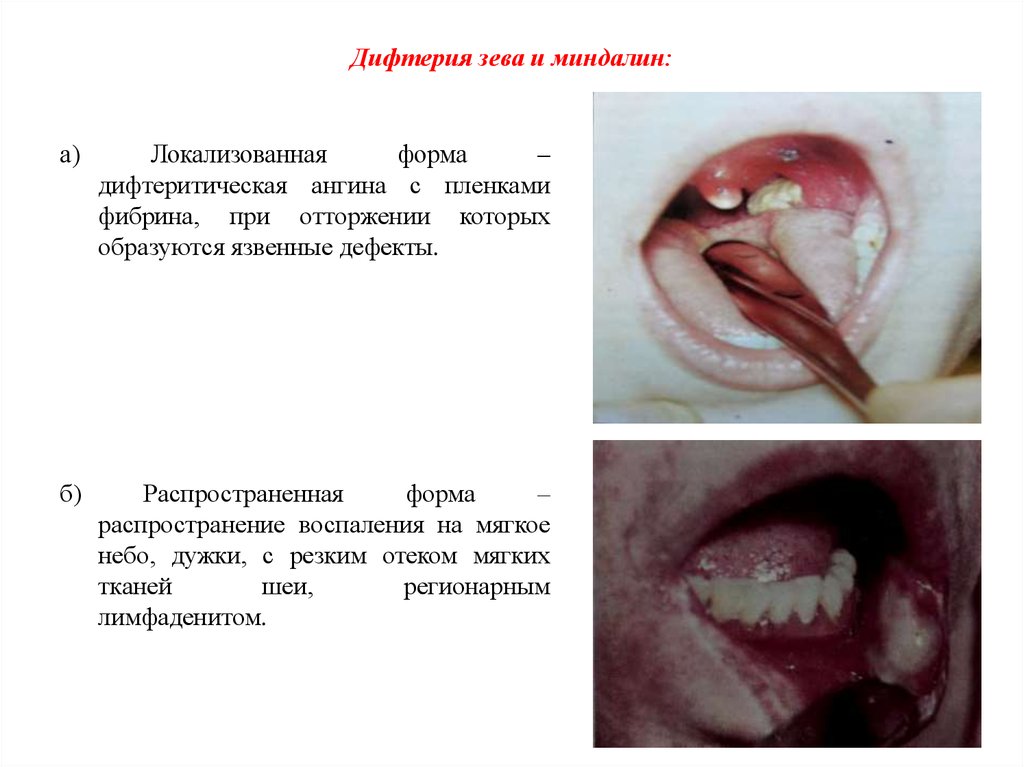
14. Дифтерия зева и миндалин:
а)Локализованная
форма
–
дифтеритическая ангина с пленками
фибрина, при отторжении которых
образуются язвенные дефекты.
б)
Распространенная
форма
–
распространение воспаления на мягкое
небо, дужки, с резким отеком мягких
тканей
шеи,
регионарным
лимфаденитом.
15.
в) Токсическая (гипертоксическая, геморрагическая) с поражением внутренних органов,которое
определяется
уровнем
токсемии. Характерно поражение сердца,
периферических нервов, надпочечников и почек.
Поражение сердца проявляется в виде инфекционно-токсического миокардита, который
может быть настолько тяжелым, что приводит к смерти от острой сердечной
недостаточности («ранний паралич сердца»). Полости сердца расширены, мышца тусклая,
дряблая, пестрая на разрезе, могут быть пристеночные тромбы. Изменения
кардиомиоцитов характеризуются жировой дистрофией и мелкими очагами миолиза. В
некоторых случаях преобладают отек, полнокровие и клеточная инфильтрация
интерстиция.
Поражение нервных стволов – паренхиматозный неврит- сопровождается разрушением
миелиновой оболочки. Процесс проявляется через 3—7 нед. от начала заболевания:
развиваются периферические параличи мягкого неба, мышц шеи, туловища, конечностей,
диафрагмы и других мышц.
Опасными для жизни являются параличи дыхательной
мускулатуры и мышц, ответственных за глотание. Через 2—2,5 месяца от начала
заболевания в результате поражения блуждающего нерва и сердечных интрамуральных
ганглиев может развиться сердечная недостаточность в виде остановки сердца («поздний
паралич сердца при дифтерии.
При токсической форме дифтерии часто наблюдаются поражение почек с развитием
некротического нефроза, кровоизлияния
в надпочечники с развитием острой
надпочечниковой
недостаточности.
Осложнения. При дифтерии ротоглотки основная
причина осложнений — это
воздействие дифтерийного токсина на организм, особенно, на сердце и нервную систему,
вследствие чего на 4-5 день могут развиться миокардит, инфекционно-токсический шок,
острая почечная недостаточность, из поздних осложнений - полинейропатия.
16.
Дифтерия дыхательных путей – представлена стенозирующим ларинготрахеитом,который чаще встречается у маленьких детей
от
года до 5 лет. Заболевание
начинается постепенно, по своему началу иногда напоминает острую респираторную
вирусную инфекцию.
Дифтерия дыхательных путей развивается при преобладании воспалительных
изменений в слизистой оболочке гортани. Фибринозная пленка, образующаяся на
слизистых оболочках, выстланных цилиндрическим эпителием, легко отторгается,
вызывая обструкцию просвета дыхательных путей с развитием истинного крупа.
Воспаление может распространяться на трахею и бронхи - нисходящий круп.
Прогрессирование заболевания может привести к смерти от асфиксии. Дифтерия
дыхательных путей часто осложняется пневмонией.
Прогноз зависит от тяжести заболевания, возраста ребенка и от своевременности
оказания неотложной помощи.
Наиболее частыми осложнениями дифтерии дыхательный путей являются :
нисходящий круп с поражением бронхиального дерева, ателектазы легкого, пневмония.
Пролежни из-за интубации трахеи, гнойный перихондрит, флегмона шеи, медиастенит,
подкожная эмфизема, как правило проявляются в ходе реанимации.
17. Внешний вид больного при дифтерии гортани
Дифтерийный трахеобронхит:А- фибринозный экссудат,
В- подслизистый слой,
инфильтрированный лейкоцитами.
С-хрящ.
18. Инфекционно-токсический миокардит
19.
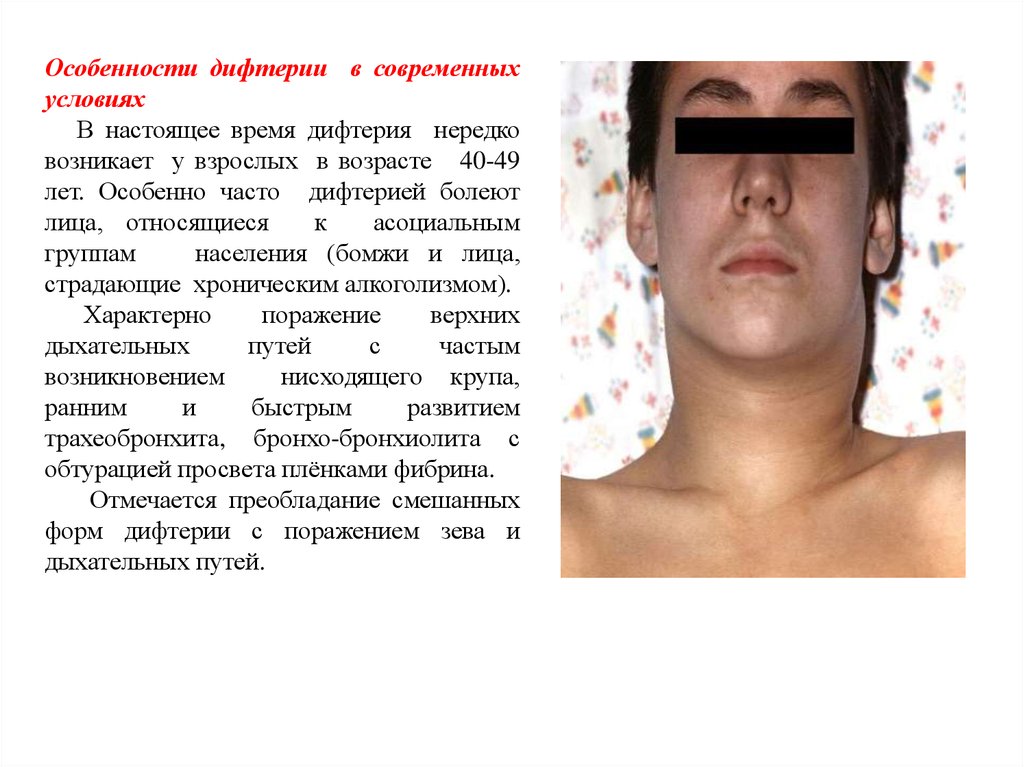
Особенности дифтерии в современныхусловиях
В настоящее время дифтерия нередко
возникает у взрослых в возрасте 40-49
лет. Особенно часто дифтерией болеют
лица, относящиеся
к
асоциальным
группам
населения (бомжи и лица,
страдающие хроническим алкоголизмом).
Характерно
поражение
верхних
дыхательных
путей
с
частым
возникновением
нисходящего крупа,
ранним
и
быстрым
развитием
трахеобронхита, бронхо-бронхиолита с
обтурацией просвета плёнками фибрина.
Отмечается преобладание смешанных
форм дифтерии с поражением зева и
дыхательных путей.
20.
Скарлатина- острое инфекционное заболевание, характеризующееся симптомами общей
интоксикации, воспалительными изменениями в зеве и обильными высыпаниями
на коже.
Возбудителем скарлатины является β-гемолитический стрептококк группы
продуцирующий эндотоксин. Первые упоминания о скарлатине относятся к 1554
году и связаны с именем сицилийского врача Инграссиаса, который впервые описал
картину заболевания. В 1675 году болезнь стали называть пурпурной лихорадкой scarlet fever, от этого английского словосочетания произошло и русское название - "
скарлатина".
Стрептококк А обладает 3 основными типами воздействия на организм:
непосредственная инвазия в ткани,
действие
экзотоксина,
иммуноопосредованные механизмы.
Источником инфекции является больной любой формой стрептококковой
инфекции и
носитель токсигенных штаммов стрептококков (здоровые или
реконвалесценты после стрептококковых заболеваний).
Пути передачи инфекции : 1) воздушно-капельный (основной); 2) контактно –
бытовой (через предметы быта, ухода, перевязочный материал и с пищевыми
продуктами).Преимущественно болеют дети от 2 до 7 лет , могут болеть и
взрослые.
Входными воротами инфекции является слизистая оболочка зева и глотки,
поверхность ран и ожогов, слизистая оболочка
половых органов
(экстрабуккальная форма).
21.
Патогенезскарлатины определяется тремя направлениями взаимодействия
микро- и макроорганизмов : токсическим, аллергическим и септическим.
Гемолитический стрептококк группы А, попав на слизистую оболочку зева,
размножается, продуцируя эндотоксин.
В слизистой оболочке развивается воспаление с присоединением
регионарного лимфаденита (при распространении возбудителя по лимфатическим
путям).
Сочетание первичного скарлатинозного очага с лимфангитом и
лимфаденитом носит название первичного скарлатинозного комплекса.
Циркуляция в крови
стрептококка и эндотоксина определяет появление
антител и общих изменений: экзантему, температуру, интоксикацию.
В
первый период происходит сенсибилизации организма к
стрептококку, начиная со 3 - 4-ой недели, развивается
второй период инфекционно - аллергический.
Аллергические реакции могут проявиться
поражением суставов, сосудов, сердца и кожи.
22.
Патологическая анатомияИнкубационный период при скарлатине продолжается от 1 до 12 суток (чаще 1-3
дня). Начало заболевания острое. Появляется озноб, общая слабость, головная боль,
боль в горле при глотании, нарушается аппетит и резкое повышение температуры тела
(до 38 -39 градусов). Происходит нарастание симптомов интоксикации, увеличение
подчелюстных лимфоузлов.
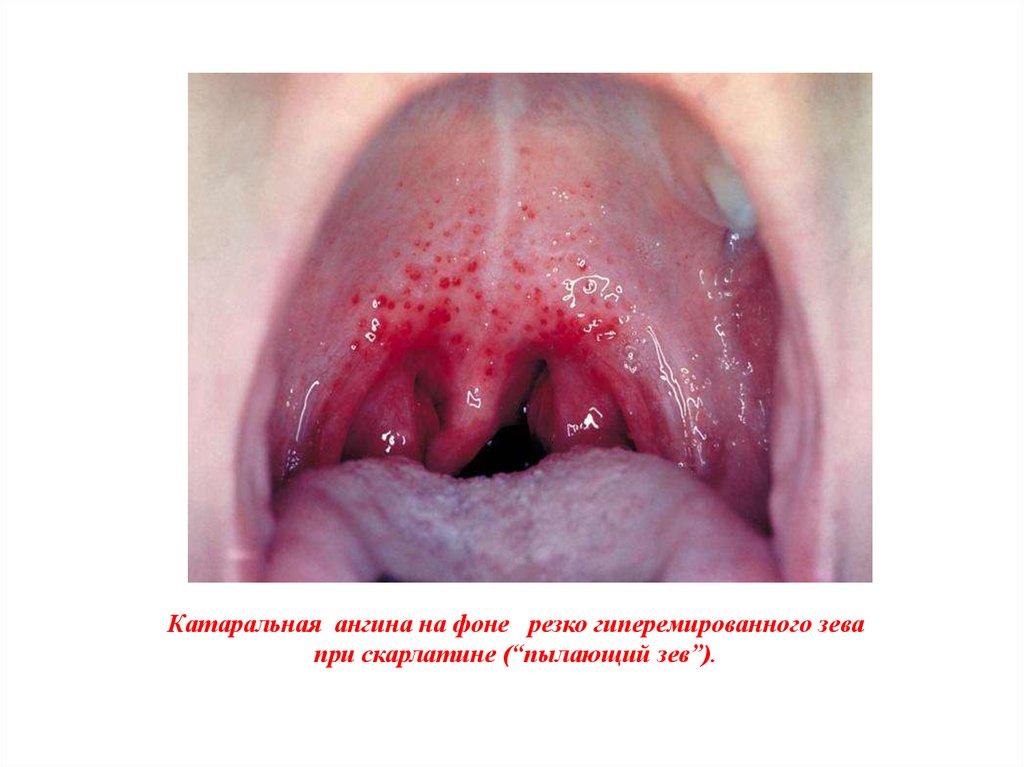
Первый период заболевания начинается с местных изменений: в зеве и на
миндалинах определяется резкое полнокровие, переходящее на слизистую оболочку
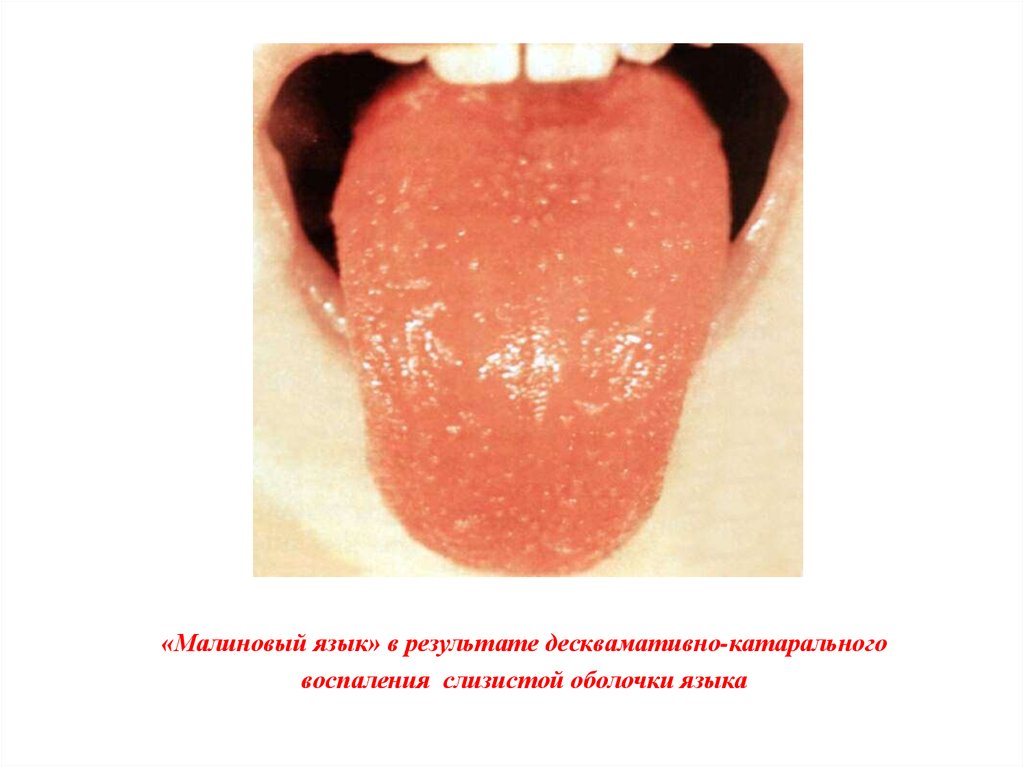
рта, языка, глотку, что характеризуется как "пылающий зев" и "малиновый язык".
Миндалины резко увеличены, красного цвета (катаральная ангина) до развития в
ткани миндалин очагов некроза (некротическая ангина ) . При тяжелом течении некроз
распространяется на мягкое небо, глотку, евстахиеву
трубу, среднее ухо,
лимфатические узлы и клетчатку шеи. Отторжение некротических масс
сопровождается образованием глубоких язв в миндалинах.
Общие изменения обусловлены выраженной интоксикацией с проявлением сыпи.
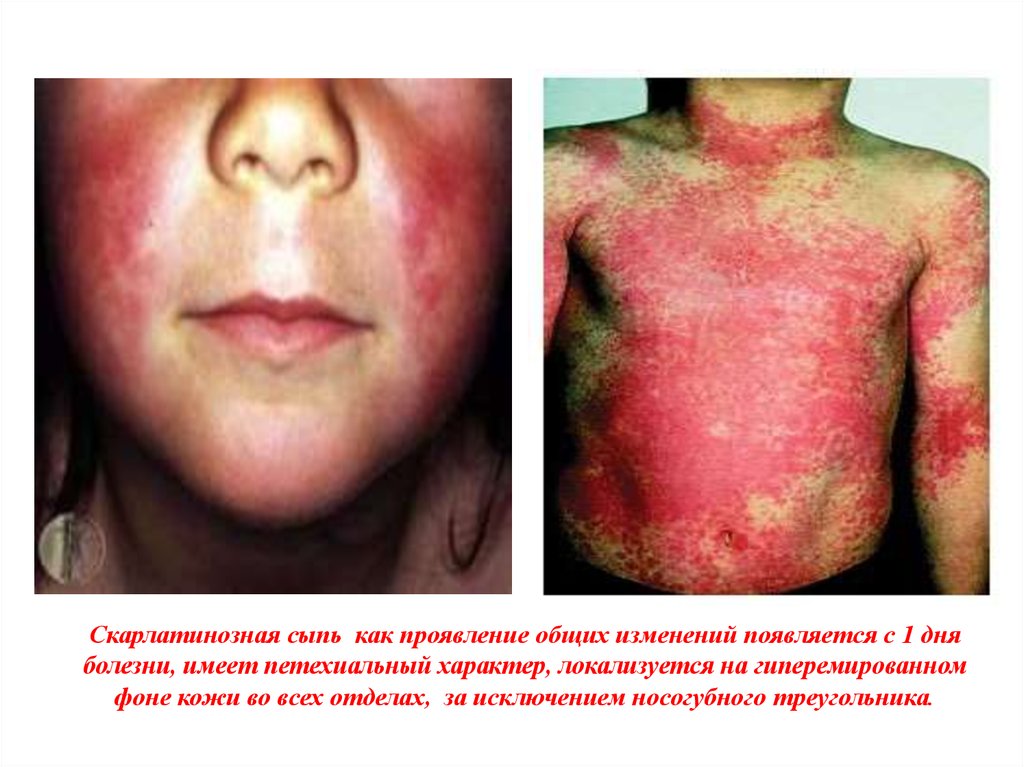
Сыпь при скарлатине со 2-го дня болезни, имеет мелкоточечный характер, яркокрасный цвет расположенный на гиперемированном уровне, покрывает всю
поверхность тела, кроме кожи носогубного треугольника. Экзантема, как правило,
достигает максимальной выраженности на 2-3-й день болезни, а затем к концу недели
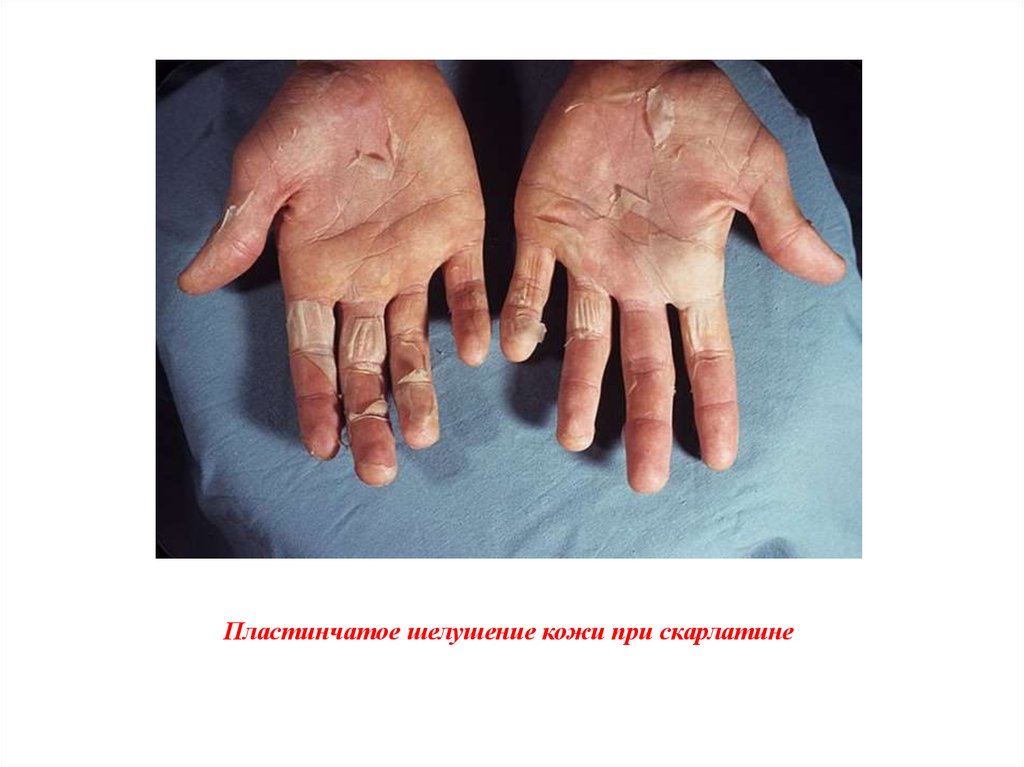
постепенно угасает. На 2-3 неделе на ее месте появляется пластинчатое шелушение
кожи.
Во внутренних органах характерно возникновение кровоизлияний в надпочечники,
отек головного мозга, дистрофические изменения в миокарде, поражение вегетативной
нервной системы.
23.
Катаральная ангина на фоне резко гиперемированного зевапри скарлатине (“пылающий зев”).
24.
«Малиновый язык» в результате десквамативно-катаральноговоспаления слизистой оболочки языка
25.
При скарлатине сыпь появляется через 1-2 дня после катаральных симптомов иинтоксикации.
Основным элементом сыпи является точечная розеола размером 1-2 мм, розового
цвета, в тяжелых случаях — с синюшным оттенком. Центр розеол обычно окрашен
более интенсивно.
Локализация скарлатинозной сыпи весьма типична. Она всегда гуще и ярче в
подмышечных впадинах, локтевых, паховых и подколенных сгибах, внизу живота и на
внутренних поверхностях бедер (паховый треугольник). На лице сыпи как таковой не
видно, она представляется в виде покраснения щек. Носогубный треугольник остается
бледным, на его фоне бросается в глаза яркая окраска губ.
Сыпь остается яркой 1-3 дня, затем начинает бледнеть и к 8-10-му дню болезни
исчезает.
После побледнения сыпи начинается шелушение. Чем ярче была сыпь, тем оно
отчетливее. На лице и шее шелушение обычно отрубевидное, на туловище и
конечностях — пластинчатое. Крупнопластинчатое шелушение появляется позднее и
начинается от свободного края ногтя, затем распространяется на концы пальцев и
дальше — на ладонь и подошву.
26.
27.
Скарлатинозная сыпь как проявление общих изменений появляется с 1 дняболезни, имеет петехиальный характер, локализуется на гиперемированном
фоне кожи во всех отделах, за исключением носогубного треугольника.
28.
Микроскопически в коже определяются очаги полнокровия,периваскулярные лимфо-макрофагальные инфильтраты в дерме,
очаги некроза эпидермиса.
29. Пластинчатое шелушение кожи при скарлатине
30.
Второй период скарлатины развивается на 3—4-й неделе заболевания, но не увсех больных. Морфологически проявляется острым (чаще экстракапиллярным)
или хроническим гломерулонефритом и катаральной ангиной с кожной сыпью
(неяркая и необязательная), межуточным миокардитом,
бородавчатым
эндокардитом (с преимущественным поражением митрального клапана), серозным
артритом.
По степени тяжести течение скарлатины делят на легкое, среднетяжелое и
тяжелое. В свою очередь среди тяжелых форм различают токсические,
септические и токсико-септические формы. Возможно развитие скарлатины при
локализации входных ворот и первичного очага в области раны, ожога или в матке
после родов. Такую скарлатину называют экстрабуккальной
и относят к
атипичным формам. Атипичными формами скарлатины являются также
геморрагическая
и гипертоксическая формы, но в настоящее время они
практически не встречаются.
К осложнениям септической
формы относятся заглоточный
абсцесс,
гнойно- деструктивный отит, остеомиелит височной кости, флегмона
шеи,
абсцесс мозга, гнойный менингит, аррозию сосудов шеи с кровотечениями,
септикопиемия с множественными абсцессами во внутренних органах.
31.
Фридрих Август Иоганн Лёффлер (нем.Friedrich August Johannes Loeffler; 24 июня
1852, Франкфурт-на-Одере — 9 апреля 1915,
Берлин) — немецкий бактериолог и
гигиенист. Один из основоположников
медицинской микробиологии. В 1882 году
открыл возбудителя сапа. В 1884 году
выделил в чистой культуре возбудителя
дифтерии, открытого Эдвином Клебсом
(дифтерийная палочка Клебса - Лёффлера).
В 1891 году открыл бактерии мышиного
тифа и использовал их для борьбы с
полевыми мышами.
32.
Эдвин Клебс (6 февраля 1834 - 23 октября1913, Берн) — немецкий бактериолог и
патологоанатом. В 1857 году стал доктором
медицины. С 1861 года - ассистент Р.
Вирхова;
с
1866
года
профессор
последовательно работал в Берне, в
Вюрцбурге, в Праге и с 1882 — в Цюрихе.
Изданное им в 2-х частях руководство по его
предмету
переведено
на
многие
иностранные языки, в том числе и на
русский.
33.
Патологическая анатомия острых бактериальных воздушно-капельныхинфекций
Часть II
34.
Менингококковая инфекция– это острое
респираторное инфекционное заболевание, отличающееся
периодическими эпидемическими вспышками. Менингит был известен в глубокой
древности. Впервые клиническая картина менингита была описана античными
врачами, однако первое описание эпидемического цереброспинального менингита как
самостоятельной нозологической формы дал в 1805 г. Вьессе во время вспышки этой
болезни в Женеве. В дальнейшем заболевания менингитом были зарегистрированы в
США, Франции, Испании, Скандинавских странах. Первые вспышки менингита в
России были отмечены в 1863—1864 гг.
Вспышки возникают с промежутками 25 - 30 лет, заболеванию особенно
подвержены дети младшего возраста (младше 5 лет), но могут болеть лица любого
возраста.
Повсеместное распространение менингококковой инфекции, характеризуется
тяжестью течения, высокой летальностью (10- 13%), инвалидизацией (до 50%). Часто в
эпидемический процесс вовлекаются дети (до 70%), из которых детей младшего
возраста более 50%. Все выше перечисленные данные делают данную тему крайне
актуальной для изучения.
Локализованные формы инфекции у взрослых (назофарингит, носительство)
этиологически не расшифровываются, из-за
чего они представляют основной
источник инфекции для детей.
35.
Этиология и патогенез. Возбудитель – менингококк (Neisseria meningitidis),располагающийся как внеклеточно так и внутриклеточно в мазках из носоглотки и
ликвора. Он грамотрицателен, имеет капсулу,
продуцирует
гиалуронидазу,
нейраминидазу и фибринолизин,
в клеточной стенке содержится эндотоксин,
обладающий летальными свойствами и антигенной мимикрией.
Ведущее значение в эпидемическом подъеме заболеваемости принадлежит
менингококкам серогруппы А. Менингококк крайне нестоек во внешней среде:
прямые солнечные лучи, температура ниже 22° и выше 50°, высыхание, действие
дезинфицирующих средств, приводят к его быстрой гибели. Менингококки способны
вырабатывать устойчивость к химиопрепаратам (сульфаниламидам).
Входными воротами для менингококка служит слизистая оболочка верхних
дыхательных путей, чаще носоглотки. Однако лишь в 10-15% случаев попадание
менингококка на слизистую оболочку носа и глотки приводит к развитию воспаления
В большинстве случаев пребывание возбудителя на поверхности слизистой
оболочки не сопровождается клиническими проявлениями.
Такое состояние
расценивается как менингококконосительство,
тем не менее это является
распространенным инфекционным процессом, сопровождающимся активацией
местных защитных реакций (секреторные иммуноглобулины, интерферон, лизоцим и
др.
Вместе с тем, уже в процессе носительства повышается, хотя и медленно, уровень
специфических антител в сыворотке крови в результате проникновения возбудителей и
их антигенов в кровяное русло в незначительных количествах, не способных вызвать
заболевание.
36.
Для того чтобы заболевание возникло, возбудитель должен, преодолев местныерубежи защиты, внедриться в подслизистый слой. Это сопровождается развитием
местной воспалительной реакции (лейкоцитарной инфильтрацией, набуханием, отеком
всех слоев слизистой оболочки, очаговыми инфильтратами в мышечном слое,
гиперплазией лимфоидных фолликулов).
В основе развития генерализованного процесса лежат самые различные факторы,
связанные как с менингококком (вирулентность, инфицирующая доза), так и с
особенностями организма человека (дефицит IgG и IgA, снижение бактерицидных
свойств носового секрета, уменьшение фагоцитарной активности нейтрофилов, местная
сенсибилизация тканей в результате предшествующих заболеваний, особенно вирусных,
и т.д.).
Менингококк в кровяное русло может попадать непосредственно из очага с
макрофагами, содержащими менингококки (гематогенный путь), или лимфогенным
путем. Обычно пребывание менингококка в крови непродолжительно, но, тем не менее
этот процесс может сопровождаться токсическими проявлениями, диссеминацией
возбудителя (формирование очагов вторичных поражений), иммунологическими
реакциями. Массовое поступление возбудителя в кровь и его массовая гибель вследствие
бактерицидного действия крови, сопровождающаяся освобождением эндотоксина,
приводит к развитию серьезных нарушений гомеостаза, касающихся гемокоагуляции,
водно-электролитного баланса, функции внешнего и тканевого дыхания, активности
симпатико-адреналовой системы.
Прямое и опосредованное действие эндотоксина на сосуды (главным образом, на
мелкие артерии и артериолы) проявляется в дистрофических и некротических
повреждениях их стенки, повышении проницаемости.
37.
Источник инфекции – больной или здоровый бактерионоситель. “Здоровые”носители обладают значительно меньшей заражающей способностью, но число
их в сотни раз превышает число больных (до 2 тыс. носителей на 1 больного).
Они являются источником инфекции для 70—80% заболевших, в то время как
больные менингококковым назофарингитом для 10- 30% заболевших. В период
вспышки в очаге инфекции число носителей может достигать 30%.
Путь передачи – воздушно-капельный. Восприимчивость к менингококковой
инфекции всеобщая. В возрастной структуре заболеваемости преобладают дети и
подростки, из них - около 50% дети в возрасте до 5 лет. Среди взрослых
наибольшее число случаев приходится на возрастную группу 15-30 лет. Для
менингококковой инфекции характерна зимне-весенняя сезонность с
максимальным подъемом в феврале - апреле и преобладание в структуре
заболеваемости лиц мужского пола. Перенесенное заболевание оставляет
довольно стойкий иммунитет.
Выделяют три формы менингококковой инфекции: 1) менингококковый
назофарингит, 2) менингококковый менингит, 3) менингококцемия.
38. Клинико-анатомические формы менингококковой инфекции
Клинико-анатомические формыменингококковой инфекции
Менингококковый назофарингит характеризуется катаральным воспалением
слизистых оболочек зева, носоглотки, иногда без яркой клиники. Эта форма
имеет большое эпидемическое значение, так как часто клинически не
диагностируется. Для того, чтобы заболевание возникло, возбудитель должен,
преодолев местные рубежи защиты, внедриться в подслизистый слой. Это
сопровождается развитием местной воспалительной реакции (лейкоцитарной
инфильтрацией, набуханием, отеком всех слоев слизистой оболочки, очаговыми
инфильтратами в мышечном слое, гиперплазией лимфоидных фолликулов).
Развивается картина менингококкового назофарингита. На определенных
стадиях заболевания фагоцитоз может носить незавершенный характер:
менингококки захватываются макрофагами и хотя не размножаются в них, но и
не уничтожаются, что является одним из факторов, способствующих
генерализации инфекции.
39. Клинико-анатомические формы менингококковой инфекции
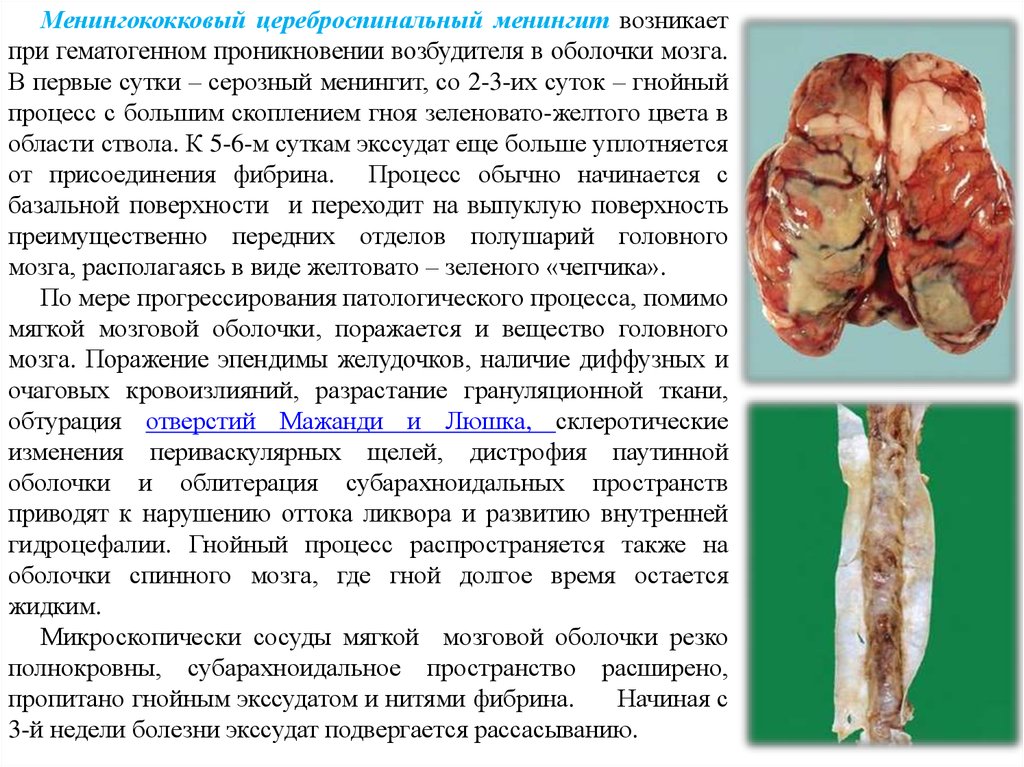
Менингококковыйцереброспинальный менингит
Клинико-анатомические
формывозникает
менингококковой
при гематогенном проникновении возбудителя в оболочки мозга.
В первые сутки – серозный менингит,инфекции
со 2-3-их суток – гнойный
процесс с большим скоплением гноя зеленовато-желтого цвета в
области ствола. К 5-6-м суткам экссудат еще больше уплотняется
от присоединения фибрина. Процесс обычно начинается с
базальной поверхности и переходит на выпуклую поверхность
преимущественно передних отделов полушарий головного
мозга, располагаясь в виде желтовато – зеленого «чепчика».
По мере прогрессирования патологического процесса, помимо
мягкой мозговой оболочки, поражается и вещество головного
мозга. Поражение эпендимы желудочков, наличие диффузных и
очаговых кровоизлияний, разрастание грануляционной ткани,
обтурация отверстий Мaжанди и Люшка, склеротические
изменения периваскулярных щелей, дистрофия паутинной
оболочки и облитерация субарахноидальных пространств
приводят к нарушению оттока ликвора и развитию внутренней
гидроцефалии. Гнойный процесс распространяется также на
оболочки спинного мозга, где гной долгое время остается
жидким.
Микроскопически сосуды мягкой мозговой оболочки резко
полнокровны, субарахноидальное пространство расширено,
пропитано гнойным экссудатом и нитями фибрина.
Начиная с
3-й недели болезни экссудат подвергается рассасыванию.
40.
Диффузное гнойное воспаление мягкой мозговой оболочки41. Исходы
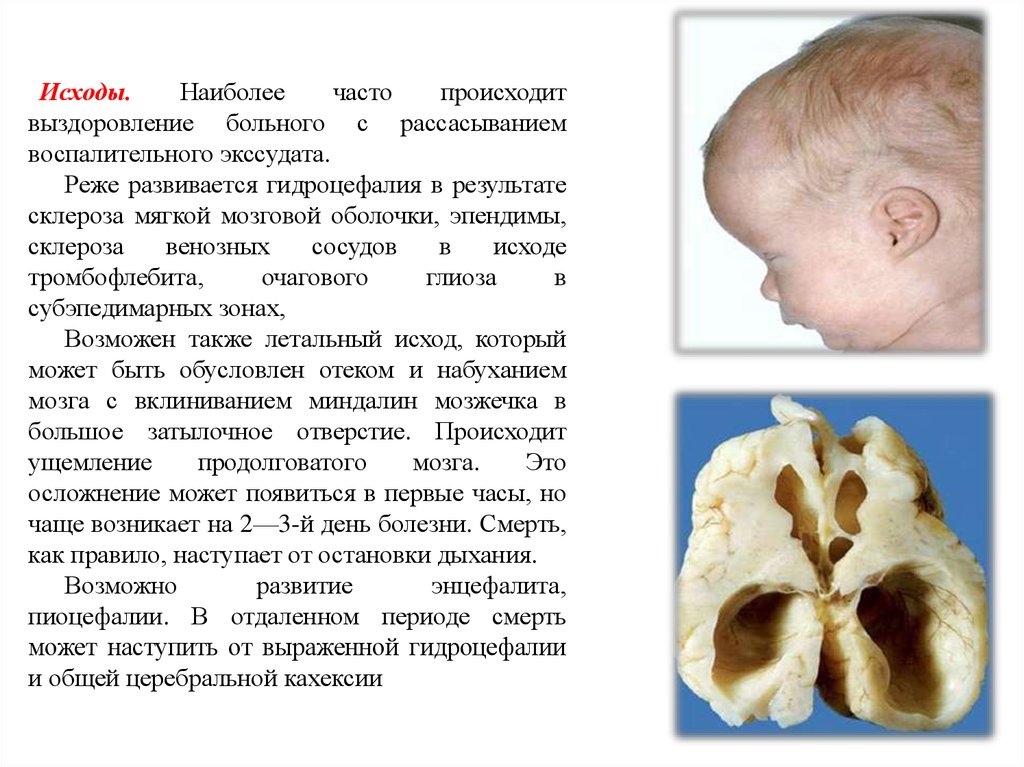
Исходы.Наиболее
часто
происходит
выздоровление больного с рассасыванием
воспалительного экссудата.
Реже развивается гидроцефалия в результате
склероза мягкой мозговой оболочки, эпендимы,
склероза
венозных
сосудов
в
исходе
тромбофлебита,
очагового
глиоза
в
субэпедимарных зонах,
Возможен также летальный исход, который
может быть обусловлен отеком и набуханием
мозга с вклиниванием миндалин мозжечка в
большое затылочное отверстие. Происходит
ущемление
продолговатого
мозга.
Это
осложнение может появиться в первые часы, но
чаще возникает на 2—3-й день болезни. Смерть,
как правило, наступает от остановки дыхания.
Возможно
развитие
энцефалита,
пиоцефалии. В отдаленном периоде смерть
может наступить от выраженной гидроцефалии
и общей церебральной кахексии
42. Клинико-анатомические формы менингококковой инфекции
Менингококцемия– редкая (0,1 – 1 % всех форм) крайне тяжелая форма с летальнымисходом в
течение 1–2-ых суток. Характеризуется гемодинамическими и
геморрагическими проявлениями по типу ДВС – синдрома. Данный изменения могут
сопровождаться серозным менингитом, который встречается в 25-50% случаев
генерализованной менингококковой инфекции.
Часто встречается геморрагическая звездчатая сыпь на коже нижних конечностей,
ягодиц, век и склер. Она появляется в первые 6-15-ть часов от начала болезни. Сыпь
иногда розеолезного, но чаще геморрагического характера. Геморрагии разной
величины - от точечных петехий до обширных кровоизлияний, часто звездчатой формы,
плотны на ощупь, и так как они появляются в течение несколько дней, то имеют разную
окраску и тусклые суховатые очаги некроза
Возможно развитие массивных кровоизлияний в надпочечниках с последующим
некрозом коры и мозгового вещества (синдром Уотерхауса – Фридериксена)
Острая почечная недостаточность на фоне микроциркуляторных расстройств, некроза
эпителия канальцев (некротический нефроз) также представляет собой одно из
вероятных морфологических проявлений этой формы менингококковой инфекции.
43. Варианты исходов
При благоприятном исходе возможно развитие иридоциклита. В редкихслучаях развивается менингококковый эндокардит, он протекает относительно
благоприятно, без формирования порока сердца.
Опасность представляют молниеносные формы, которые наблюдаются у 3-8%
больных, смерть может наступить в первые сутки. Во всех остальных случаях
течение и исход зависят от проводимой терапии.
Основной причиной летального исхода при менингококцемии является острая
надпочечниковая
недостаточность,
которая
развивается
вследствие
кровоизлияний в ткань надпочечников и в результате непосредственного
воздействия токсина, обусловливающего некроз коркового вещества (синдром
Уотерхауса – Фридериксена).
Возможно развитие острой сердечной недостаточности. Редко возникает отек
мозга с дислокацией ствола вследствие развившегося менингита.
Варианты исходов
44.
Коклюш - (французское coqueluche) - острое инфекционное заболевание,характеризующееся приступами своеобразного судорожного кашля, поражает
преимущественно детей. Заболеваемость в России за 2011 год составила 81 человек, за
2013 год 39 человек, смертность при этом нулевая.
Этиология, эпидемиология, патогенез. Возбудитель – Bordetella pertussis - мелкая,
неподвижная, неспорообразующая, аэробная грамотрицательная коккобацилла. Попав
в дыхательные пути, Bordetella pertussis прикрепляется к реснитчатым клеткам и
размножается, повреждая слизистую и провоцируя приступообразный кашель. Кашель
способствует выбросу возбудителя во внешнюю среду и передаче инфекции.
Токсины Bordetella pertussis нарушают местные защитные механизмы и вызывают
повреждение тканей. В результате усиливается поступление в очаг инфекции
необходимых
возбудителю
питательных
веществ
и,
облегчается
всасывание коклюшного токсина. Коклюш очень заразен. При отсутствии иммунитета
заболеваемость при контакте с больным членом семьи достигает 90-100%. Заболевание
передается воздушно-капельным путем.
45.
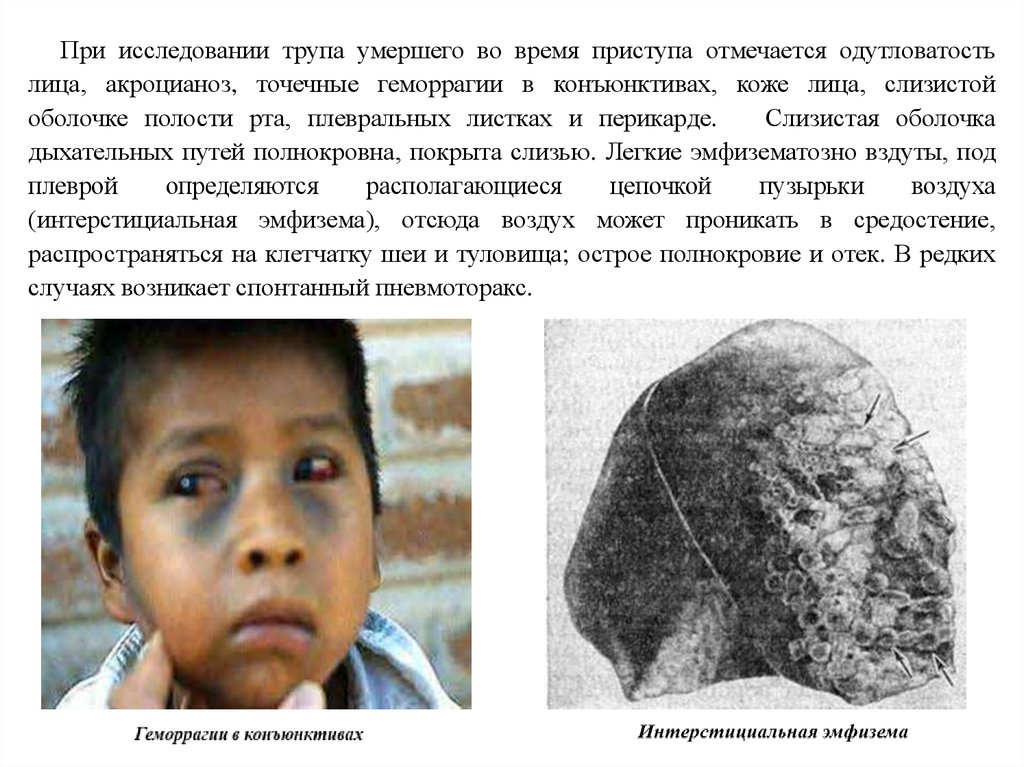
При исследовании трупа умершего во время приступа отмечается одутловатостьлица, акроцианоз, точечные геморрагии в конъюнктивах, коже лица, слизистой
оболочке полости рта, плевральных листках и перикарде.
Слизистая оболочка
дыхательных путей полнокровна, покрыта слизью. Легкие эмфизематозно вздуты, под
плеврой
определяются
располагающиеся
цепочкой
пузырьки
воздуха
(интерстициальная эмфизема), отсюда воздух может проникать в средостение,
распространяться на клетчатку шеи и туловища; острое полнокровие и отек. В редких
случаях возникает спонтанный пневмоторакс.
46.
При микроскопическом исследовании органов дыхания отмечается гиперемияслизистой оболочки дыхательных путей, повышенная секреция слизи. Наибольшие
изменения имеются в гортани, и особенно, в голосовых складках, где наблюдается
пролиферация эпителиальных клеток с утолщением эпителиального пласта, вакуольная
дистрофия и слущивание отдельных клеток, отёк подслизистой основы с
незначительными гистиоцитарной инфильтрацией, местами - незначительной
скопления серозного экссудата между эпителиальными клетками. Базальная мембрана
в области голосовых складок, и трахеи выглядит резко набухшей, сливается с
подлежащей отёчной тканью, отодвигая и истончая эпителиальный пласт.
Обнаруживаются морфологический изменения в рецепторном нервном аппарате
гортани в виде удлинения терминальных нитей, повышения аргирофилии концевых
нитей в эпителиальном пласте и в подлежащей соединительной ткани без разрушения
нервных окончаний.
Осложнения со стороны нервной системы чаще наблюдаются у детей раннего
возраста при тяжёлой форме коклюша в виде приступов судорог клонического или
клонико - тонического характера, возникающих обычно на высоте кашлевого приступа,
иногда повторяются по нескольку раз в день и сопровождаются потерей сознания.
Приступ кашля у детей первого года жизни может сопровождаться остановкой
дыхания, с полным апноэ.
47.
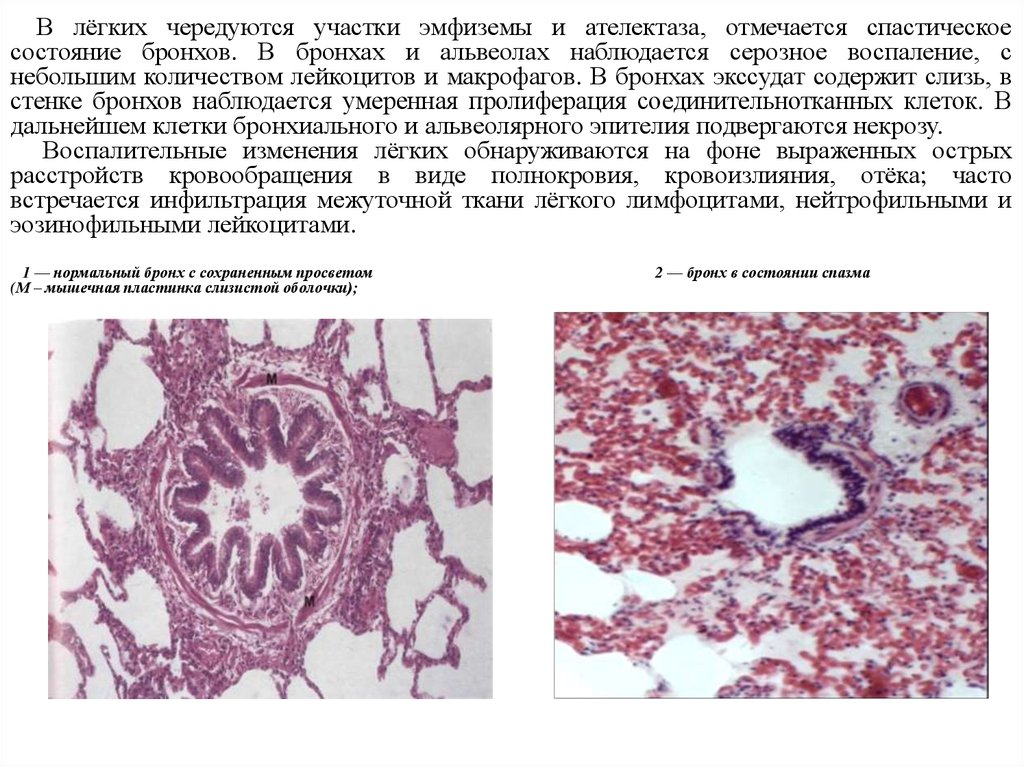
В лёгких чередуются участки эмфиземы и ателектаза, отмечается спастическоесостояние бронхов. В бронхах и альвеолах наблюдается серозное воспаление, с
небольшим количеством лейкоцитов и макрофагов. В бронхах экссудат содержит слизь, в
стенке бронхов наблюдается умеренная пролиферация соединительнотканных клеток. В
дальнейшем клетки бронхиального и альвеолярного эпителия подвергаются некрозу.
Воспалительные изменения лёгких обнаруживаются на фоне выраженных острых
расстройств кровообращения в виде полнокровия, кровоизлияния, отёка; часто
встречается инфильтрация межуточной ткани лёгкого лимфоцитами, нейтрофильными и
эозинофильными лейкоцитами.
1 — нормальный бронх с сохраненным просветом
(М – мышечная пластинка слизистой оболочки);
2 — бронх в состоянии спазма
3
1
2
48.
В мозговых оболочках и веществеголовного
мозга
наблюдаются
циркуляторные нарушения — гиперемия,
отёк, стазы и кровоизлияния. Следствием
гемодинамических
нарушений,
сопровождающихся
гипоксией,
могут
явиться
некробиотические
изменения
нервных клеток, их гибель с последующей
глиальной реакцией. Морфологическое
исследование
продолговатого
мозга
выявляет большую по сравнению с
другими отделами мозга выраженность
циркуляторных
нарушений.
Местом
преимущественной
локализации
кровоизлияний является ретикулярная
формация продолговатого мозга. Наиболее
выраженные изменения нервных клеток
выявлены в ретикулярной формации, ядрах
блуждающего нерва, двойном ядре.
Изменения клеток носят характер
некробиотических, вплоть до гибели
отдельных
клеток.
Причиной
их
повреждения считают не столько действие
коклюшного токсина, сколько гипоксию.
Множественные точечные кровоизлияния в белом
веществе
49.
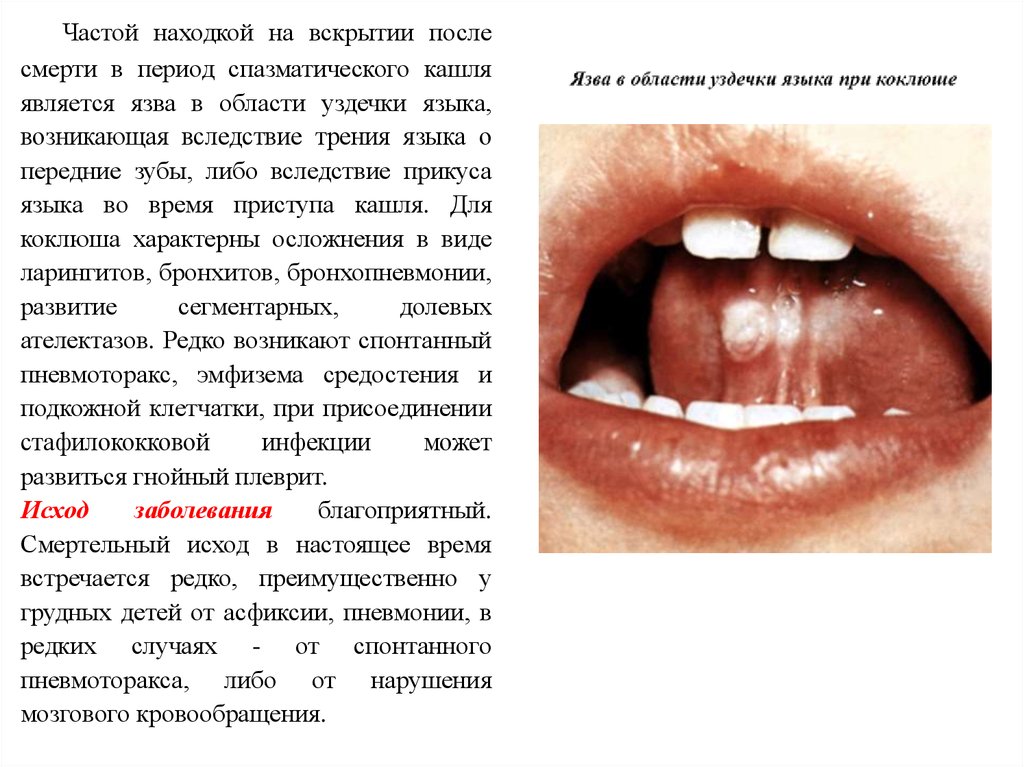
Частой находкой на вскрытии послесмерти в период спазматического кашля
является язва в области уздечки языка,
возникающая вследствие трения языка о
передние зубы, либо вследствие прикуса
языка во время приступа кашля. Для
коклюша характерны осложнения в виде
ларингитов, бронхитов, бронхопневмонии,
развитие
сегментарных,
долевых
ателектазов. Редко возникают спонтанный
пневмоторакс, эмфизема средостения и
подкожной клетчатки, при присоединении
стафилококковой
инфекции
может
развиться гнойный плеврит.
Исход
заболевания
благоприятный.
Смертельный исход в настоящее время
встречается редко, преимущественно у
грудных детей от асфиксии, пневмонии, в
редких случаях - от спонтанного
пневмоторакса, либо от нарушения
мозгового кровообращения.
50. Причины летального исхода
ГлоссарийDiphtheria – дифтерия
Tonsillitis diphtherica – дифтеритическое воспаление небных миндалин
Laryngitis fibrinosa /s. crouposa/ - фибринозный ларингит /крупозный/
Tracheitis fibrinosa /s. crouposa/ - фибринозный трахеит /крупозный/
Meningitis cerebrospinalis epidemica /s. meningitis meningococcica/ – воспаление
оболочек спинного и головного мозга вызванное менингококком
Pyocephalus internus – скопление гноя в желудочках мозга
Leptomeningitis haemorrhagica – геморрагическое воспаление мягкой мозговой
оболочки
Leptomeningitis purulenta – гнойное воспаление мягкой мозговой оболочки
Leptomeningitis convexitalis /basilaris/ - воспаление мягкой мозговой оболочки по
конвекситальной /базальной/ поверхности головного мозга
Sclerosis piae cerebralis – утолщение оболочек мозга в исходе воспаления
«Гнойный чепчик» - образное название пропитанных гноем оболочек
конвекситальной поверхности полушарий
«Звездчатая сыпь» - образное название геморрагической экзантемы при
менингококкемии
Haemorrhagia glandulae suprarenalis – кровоизлияние в надпочечник
Insufficientia adrenalis acuta /s. синдром Уотерхауса-Фридериксена/ - острая
надпочечниковая недостаточность
Pertussis /s. tussis convulsiva/ – коклюш
51.
Франсуа́ Мажанди́ (6 октября 1783 — 7октября 1855 г.) — знаменитый в своё время
французский физиолог первой половины XIX
столетия. Учился в Париже и посвятил себя
изучению анатомии в связи с физиологией.
Находясь на должности прозектора на
медицинском факультете, а будучи врачом в
госпитале Отель-Дьё де Пари, он в 1831 стал
профессором и в Коллеж де Франс. Он был
одним из самых блестящих представителей
экспериментального направления в физиологии
и был в своё время первым вивисектором, в
высокой степени усовершенствовавшим и
подвинувшим вивисекционную технику.
Своими
трудами
оживил
экспериментальную
физиологию,
в
особенности подтверждением закона Белла о
различии функций передних и задних
корешков спинного мозга. Из его школы вышел
знаменитый физиолог Клод Бернар.
52.
Список литературы1. Пальцев М.А. Патология: Учебник в 2 т. /
ГЭОТАР. – 2010. – 1024 с.
М.А. Пальцев, В.С. Пауков. – М.,
2. Струков А.И. Патологическая анатомия: Учебник. – 5-е издание / А.И. Струков, В.В.
Серов, - М.: Литература. - 2011. – 848 с.
3. Цинзерлинг А.В. Современные инфекции патологической анатомии и вопросы
патогенеза. / А.В. Цинзерлинг. – Спб.: Сотис. – 1993. – 363 с.







































 medicine
medicine








